Температура у ребенка / bwell-swiss.ru
Температура у ребенка
Какая температура считается «нормальной»Любое отклонение от нормы температуры у ребёнка сразу вызывает приступ паники у родителей. Однако стоит понимать, что температура тела может быть разной, и зависит это не только от наличия воспалительного процесса в организме, но и от возраста, времени суток и места измерения.
У новорождённых температура тела, как правило, выше, чем у взрослых, и в первые месяцы жизни может колебаться в пределах от 36 до 38 градусов, у деток постарше среднее значение температуры около 37 градусов. Также немаловажным фактором является то, в какой части тела проводилось измерение. Температура слизистых оболочек внутренних органов выше, чем температура кожи, поэтому при оральном или ректальном способе измерения, или измерение через слуховой проход дают более высокие значения температуры, от 0.5 до 1 градуса, что будет являться нормой.
Самым распространённым прибором для измерения температуры пока являются ртутные термометры. Они недорогие, опробованы не одним поколением. Но нельзя и не отметить их существенные минусы, а именно:
- ртуть является небезопасным материалом для использования в быту
- процесс измерения довольно долгий, примерно 7-10 минут. Далеко не каждый ребёнок будет спокойно сидеть в течение этого времени, а это в свою очередь может дать некорректный результат.
К тому же, в нашей стране с 2020 года купить ртутный термометр станет невозможно, так как Россия поставила свою подпись под Минаматской конвенцией по ртути, согласно которой запрещается производство и выпуск ртуть-содержащих приборов.
Однако технический прогресс не стоит на месте, и на замену привычным ртутным термометрам пришли электронные и инфракрасные приборы.
Одним из крупнейших производителей, лидером в данном сегменте рынка, является швейцарский бренд B . Well Swiss. В линейке бренда есть как электронные, так и инфракрасные приборы. Рассмотрим подробнее, какие они бывают и как правильно ими пользоваться.
Well Swiss. В линейке бренда есть как электронные, так и инфракрасные приборы. Рассмотрим подробнее, какие они бывают и как правильно ими пользоваться.
Электронные термометры.
Простой, удобный и доступный прибор. Такие термометры измеряют температуру в течение нескольких секунд, имеют память на последние измерения и гибкий наконечник, который позволяет легко провести измерение не только аксиллярным, но оральным или ректальным способом.
Оральный метод распространён в Европе и США, так как считается более точным!
Например, отличным вариантом для малыша станет электронный термометр WT-06 flex. Прибор имеет детский дизайн в виде игрушки, выполнен из безопасного пластика, не содержит ртути и стекла. Он влагозащищён, имеет гибкий наконечник, футляр, и оснащён звуковым сигналом, который поможет правильно использовать термометр.
Данный прибор подходит как для аксиллярного, так и орального и ректального способов измерения температуры. Специалисты компании B.Well рекомендуют проводить измерение оральным способом. Перед процедурой не стоит пить горячие или холодные напитки. Включите термометр и положите под язык ближе к корню. Во время измерения не разговаривайте, рот нужно держать плотно закрытым. Время измерения занимает от 10-15 секунд.
При аксиллярном способе нужно держать руку плотно прижатой к телу, для установления хорошего контакта термометра с телом. Время измерения при этом занимает от 20 секунд.
Обратите внимание, что звуковой сигнал не является сигналом для завершения измерения. Это говорит лишь о том, что скорость измерения снизилась. После него нужно удерживать термометр ещё в течение 30-60 секунд.
Важно! Диапазоны температур различаются в зависимости от метода измерения:
- При оральном измерении норма составляет 35.
 7-37.3 градуса
7-37.3 градуса - При аксиллярном 35,2-36,8
- При ректальном измерении 36,2-37,7
Детям до года удобно будет измерять температуру специальным термометром-соской WT-09 quick, это самый естественный и комфортный для малыша способ измерения. Термометр водонепроницаем и выполнен из безопасных материалов, покажет результат последнего измерения. Время проведения процедуры-90 секунд.
Инфракрасные термометры.
Инфракрасные термометры- самый современный вид на сегодняшний день. С помощью такого прибора можно измерить температуру легко и быстро, не потревожив малыша даже во сне. Например, медицинский инфракрасный бесконтактный термометр WF-5000
измерит температуру без прикосновения за 1 секунду!
Прибор имеет память на 10 последних измерений, ночную подсветку дисплея, чтобы измерение было удобно провести даже ночью. Для корректного измерения термометр оснащён индикатором правильного расположения : сигнал датчика подскажет правильное расстояние для точного измерения. Кроме того термометр сможет измерить не только температуру тела человека, но и воды, воздуха и поверхности предметов. Это позволит легко узнать температуру воды в ванночке для купания, смеси в бутылочке и воздуха в комнате. А термометр WF-1000 (самый популярный инфракрасный термометр в России!) проводит измерение 2 способами- в ушной раковине и на висках. Для измерения температуры в ухе необходимо снять синий колпачок. Аккуратно оттяните ухо и направьте датчик термометра вглубь уха, на барабанную перепонку. Нажмите на кнопку и дождитесь звукового сигнала. Если же Вы измеряете температуру на виске, то колпачок должен быть надет. Приложите датчик термометра к виску, нажмите и удерживайте кнопку. Медленно проведите от одного виска через лоб к другому виску, отпустите кнопку и дождитесь звукового сигнала.
Термометр имеет крупный подсказывающий дисплей, специальные символы на нём помогают правильно провести процедуру измерения. Прибор имеет простое управление одной кнопкой. Если Вы измеряете температуру в ушной раковине, то нормальной температурой будет результат 35.5-37.5 градусов, а если на лбу виске, то диапазон от 35.5 до 37.3 градусов.
Прибор имеет простое управление одной кнопкой. Если Вы измеряете температуру в ушной раковине, то нормальной температурой будет результат 35.5-37.5 градусов, а если на лбу виске, то диапазон от 35.5 до 37.3 градусов.
Не забывайте, что при измерении температуры, нужно обращать внимание также на внешние факторы: температуру воздуха в помщении, на то, как ребёнок одет, а также оценить состояние в целом- аппетит и самочувствие.
С приборами B.Well следить за здоровьем легко и просто. Будьте всегда здоровы!
Поделитесь статьёй с друзьями
Нормы температуры тела для детей и взрослых > Вісті Придніпров’я
Знаете ли вы, что нормальную температуру тела человека также называют нормотермией? Ее можно измерять во рту, в ушах, в подмышечной впадине или ректально. От места зависит и результат. Роль также играет возраст, уровень активности человека, а у женщин еще и стадия менструального цикла.
Несколько фактов:
Температура может изменяться в течение дня.
Температура может быть слишком низкой, а может подниматься выше нормы.
Температура выше 38°С чаще всего означает, что у вас лихорадка, вызванная инфекцией.
Нормальная температура колеблется в пределах от 36,5°С до 37, 5°С.
В зависимости от части тела, в которой вы измеряете температуру, термометры тоже будут отличаться.
Какая нормальная температура у грудного ребенка?
В первые месяцы жизни температура колеблется в районе 36°С — 38°С.
Какая нормальная температура тела у ребенка?
В среднем нормальная температура тела ребенка составляет около 37°С. Обычно утром — 36,3°С, а вечером — до 37,6°С.
Какая нормальная температура тела у взрослых?
Во рту — 36,8°С.
В подмышечной впадине — 36,5°С.
Ректальная температура или в ухе — 37,5°С.
При какой температура начинается лихорадка?
Американская академия педиатров настаивает на том, что лихорадкой считается любая температура, которая поднимается выше нормальной.
Что такое базальная температура тела?
Базальной температурой называется самая низкая температура, которая достигается во время отдыха, сна. Базальную температуру следует измерять сразу после пробуждения, но даже при этом она будет выше, чем во время сна.
У женщин базальная температура отличается в разные периоды менструального цикла. С ее помощью можно отслеживать овуляцию, что избежать или поспособствовать беременности.
Что такое температура ядра?
Это рабочая температура организма, которая относиться к определенным органам, например, к печени. Эта температура будет отличаться от обычной, так как она поддерживается в узком диапазоне организма.
Что такое гиперпирексия?
Так называется лихорадка с наивысшими температурными показателями. Они могут превышать даже 41,5°С.
Что такое гипертермия?
Высокая температура, которая не столь опасна, как та, о которой мы говорили выше. Причинами гипертермии могут быть тепловые удары, реакции на медикаменты, стимуляторы.
Что такое гипотермия?
Снижение температуры тела ниже 35°С. Ее может вызывать переохлаждение или упадок сил.
Как видите, температура имеет множество разных показателей и значений, которые действительно влияют на состояние здоровья. Чтобы избежать проблем, вам следует измерять температуру всегда, когда вы чувствуете себя плохо. Если показатели будут выше или ниже среднего, то обратитесь к врачу!
Источник: SunDayNews
Поделиться ссылкой:
Нормальная температуры тела у детей. Норма температура грудного ребенка
Ощущения, которые испытывает мама, когда на термометре видит показатели температуры за 37.0, не передать словами. У родителей нарожденных наступает паника, у мам и пап детей постарше нарастает тревога. Но не нужно нервничать раньше времени. На показатели температуры могут влиять даже колики, длительный плач, перевозбуждение или перегрев малыша, не обязательно отклонения от нормы, вызваны инфекционной болезнью. Да и какова норма температуры у малышей?
Да и какова норма температуры у малышей?
Какая температура должна быть у грудного ребенка?
Многие педиатры уже давно развеяли миф о том, что нормальная температура тела – 36.6, а уж тем более, если речь идет о детях. Нормы температуры тела у детей во многом отличаются от показателей взрослых. Для точности измерения важно соблюдать все правила, использовать при этом хороший термометр и оставаться спокойным в любой ситуации. Сначала хотелось бы определиться с показателями, которые читаются нормой для детей.
Как известно, измерять температуру можно в подмышечной впадине, во рту, в прямо кишке и даже в полости уха. Так как самый популярный и удобный вариант первый, мы приведем показатели в данной категории. Нормальная температура тела у грудных детей может подниматься до 36.8 градусов, у детей от 6 месяцев до 3 лет верхний показатель нормы может достигать 37.7 градусов, для детей от 6 лет до взрослого возраста нормальной может считаться температура 37.0 градусов.
Выбираем самый точный термометр
Во многом температура тела у грудных детей, а вернее ее показатели при измерении, зависят от выбора термометра. В аптеках можно найти привычный ртутный, современный электронный и ультрасовременный инфракрасный градусник. Все варианты имеют свои достоинства и недостатки, прежде, чем выбрать ту или иную модель, рассмотрим термометр поближе.
Ртутный термометр
Известный всем бабушкам и мам термометр, который есть в каждом доме. Он действительно достаточно точный и надежный, а еще одним из основных преимуществ является недорогая стоимость. Перед использованием показатели изделия нужно сбить до 35.0. Для измерения температуры лучше взять малыша на руки, положить или посадить на колена, установить термометр в мышечную впадину и держать на протяжении 10 минут. Длительное время измерения многие считают недостатком, ведь не все малыши способны высидеть так долго в одном положении. Наличие ртути и возможность разбить прибор при неосторожности также являются существенными минусами.
Электронный термометр
Такой градусник достаточно удобный в пользовании, для измерения температуры нужно просто нажать на кнопочку, вставить прибор в подмышечную впадину и дождаться звукового сигнала, который указывает на завершение измерения. Главное следить, чтобы рука бала плотно прижата, так как показатели могут быть не точными. Лучше после сигнала подержать градусник еще немного. Купить электронный термометр Вас попросят еще в роддоме, ведь Вам постоянно нужно будет измерять, какая температура у грудного ребенка, а делать процедуру у новорожденных малышей удобнее всего с таким прибором. Основными преимуществами электронного устройства являются скорость измерения, многие модели оснащены гибким и гнущимся кончиком, термометр не возможно разбить, в нем нет опасных веществ, как скажем в ртутном. Зато стоимость такого прибора будет выше, а также есть возможность попасть на плохой и некачественный термометр.
Инфракрасный термометр
Самый точный прибор, хотя практически неиспользуемый в наших широтах, используется для измерения температуры в полости уха. Наличие серы не влияет на правильность измерения, зато при отите показатели температуры в здоровом и больном ухе будут отличаться Стоимость прибора достаточно высокая.
Выбирая модель термометра, приобретайте качественные приборы в аптеках. Лучше немного переплатить, но зато иметь в домашней аптечке точный и надежный термометр.
Повышение температуры тела у грудничка – норма или патология | Мамоведия
Повышение температуры тела у грудных детей наблюдается достаточно часто и при этом родителям очень важно понимать, нормально ли это или в организме происходит патологический процесс.
Если говорить об инфекционных заболеваниях у ребенка, то при этом повышение температуры тела считается нормальной защитной реакцией организма.
Такое повышение температуры является сигналом того, что детский организм борется с инфекцией. Когда происходит повышение температуры тела у грудничка, то при этом происходит быстрое образование защитных антител и вырабатываются интерфероны, способствующие быстрой гибели вирусов и бактерий в организме.
Если происходит повышение температуры тела у грудничка при неинфекционных заболеваниях, то это говорит о том, что организм подает сигнал тревоги о том, что в нем наблюдаются некоторые нарушения в работе.
Родителям необходимо знать, что в норме температура тела здорового грудного ребенка в течение суток может варьироваться от 36,0 до 37,4°С. К тому же, вечером может наблюдаться некоторое ее повышение.
Когда грудничок перегревается, то температура его тела также может повышаться и достигать 37–37,8°С. Если отсутствуют другие симптомы, то такую температуру врачи считают вариантом нормы.
Если же после устранения причины перегрева температура тела грудничка продолжает повышаться до 38°С или выше, то это уже патология и необходим осмотр доктора.
Чаще всего повышение температуры тела у грудных детей происходит по причине ОРВИ, гриппа, перегревания, прорезывания зубов. Кроме этого, повышение температуры тела может происходить при любом воспалительном процессе в организме, при кишечной инфекции, стоматите или же после прививки.
Повышение температуры тела грудничков также может происходить при сильном беспокойстве, крике, плаче, нервном возбуждении и т.д.
Современные педиатры не рекомендуют снижать температуру тела грудничков, если она является ниже 38,5 градусов. Но если у ребенка на фоне повышения температуры тела наблюдается ухудшение общего состояния, а именно бледность кожных покровов, слабость, вялость, нарушения сознания, то давать жаропонижающее нужно уже при температуре от 37,5 до 38,5°С, в зависимости о того, как ребенок ее переносит.
Родничок: норма, отклонения, время закрытия
Одним из внешних показателей нормального развития ребёнка для педиатров, неврологов и других детских специалистов является родничок у новорождённых. Каким он должен быть? Когда должен закрыться? Разбираемся вместе.
ЧТО ТАКОЕ РОДНИЧКИ?
Череп новорождённого ребёнка состоит из большого количества отдельных и быстрорастущих костей. Плоские кости черепа растут в центре и по краям 5 месте встречи двух костей черепа образуется шов. Там, где соединяются три и более косточки, появляются небольшие промежутки, покрытые крепкой перепонкой. Их называют родничками. Основой родничка является чрезвычайно прочная соединительная ткань, которая со временем окостеневает по краям, что приводит к постепенному уменьшению размеров родничка и его полному закрытию. У новорождённых детей есть шесть родничков: передний (наибольших размеров), задний (второй по величине), два сосцевидных и два клиновидных. Четыре самых маленьких закрываются ещё до рождения малыша или в первые три дня жизни крохи. Остальные два — немного позже.
Плоские кости черепа растут в центре и по краям 5 месте встречи двух костей черепа образуется шов. Там, где соединяются три и более косточки, появляются небольшие промежутки, покрытые крепкой перепонкой. Их называют родничками. Основой родничка является чрезвычайно прочная соединительная ткань, которая со временем окостеневает по краям, что приводит к постепенному уменьшению размеров родничка и его полному закрытию. У новорождённых детей есть шесть родничков: передний (наибольших размеров), задний (второй по величине), два сосцевидных и два клиновидных. Четыре самых маленьких закрываются ещё до рождения малыша или в первые три дня жизни крохи. Остальные два — немного позже.
Родничок: норма,отклонения, время закрытия
НЕОБХОДИМАЯ МЕМБРАНА
С точки зрения физиологии роднички выполняют важную роль не только в процессе родов, но и в дальнейшем раз-витии малыша. Они помогают косточкам головы смещаться (передний и задний роднички позволили костям зайти друг за друга) и подстраиваться под родовые пути матери во время рождения. Поэтому голова новорождённого может быть немного сплющенной, вытянутой или иметь яйцевидную форму. В дальнейшем роднички участвуют в процессе терморегуляции, что крайне важно для грудничкового организма, который пока не в состоянии полноценно регулировать теплообмен. Если температура тела младенца поднимается выше 38 градусов, через мембрану большого родничка происходит естественное охлаждение мозговых оболочек. Ведь высокая температура может стать причиной судорог или даже отёка мозга, а наличие дополнительного терморегулятора значительно снижает такую весроятность. В первые два года жизни малыш в процессе познания окружающего мира падает и ударяется головой чаще, чем за всю последующую жизнь. «Мягкое темечко» позволяет косточкам черепа быть эластичными и избегать серьезных повреждений головы при ударах.
Источник: milalink.ru.
Температура тела у детей: норма и отклонения
Фотобанк Лори
Температурная реакция зависит от многих факторов: степени зрелости нервной системы, внешних условий, теплопродукции, теплоотдачи. Важно знать, когда ел ребенок, насколько он активен, каков тонус сосудов. Ведущим органом, регулирующим температуру тела человека, является гипоталамус. У здорового взрослого чаще всего температура тела составляет 36,4- 36,9 градусов. При этом в течение суток возможны ее колебания в пределах одного градуса. Утром температура тела ниже, чем вечером. В учебниках указывают, что подъем температуры тела в течение дня до 37,5 при хорошем самочувствии человека является вариантом нормы. Многие исследователи считают, что разница в градус утром и вечером даже важнее, чем ее абсолютные значения. Суточные колебания температуры полностью формируются у ребенка примерно к 5 годам.
Важно знать, когда ел ребенок, насколько он активен, каков тонус сосудов. Ведущим органом, регулирующим температуру тела человека, является гипоталамус. У здорового взрослого чаще всего температура тела составляет 36,4- 36,9 градусов. При этом в течение суток возможны ее колебания в пределах одного градуса. Утром температура тела ниже, чем вечером. В учебниках указывают, что подъем температуры тела в течение дня до 37,5 при хорошем самочувствии человека является вариантом нормы. Многие исследователи считают, что разница в градус утром и вечером даже важнее, чем ее абсолютные значения. Суточные колебания температуры полностью формируются у ребенка примерно к 5 годам.
У новорожденных в первые минуты жизни температура тела примерно такая же, как у матери. Затем она снижается на 1,5-2 градуса, и только к пятому часу жизни достигает 36,5 градусов. К 5 дням температура тела новорожденного устанавливается примерно на 37 градусах. У части детей на 3-5 день жизни бывает резкий подъем температуры до 38-39 градусов – транзиторная гипертермия. В первые дни жизни температура тела у малышей очень резко меняется. При переохлаждении и перегреве она может как быстро снижаться, так и легко подниматься. Потому и рекомендуют новорожденных пеленать в тепле и даже под лампой. Суточный ритм температуры тела у новорожденных отсутствует; он появляется только к 2 месяцам и гораздо менее выражен, чем у взрослых – разница составляет только 0,3-0,5 градусов в сутки.
У каждого свое мнение на этот счет. Но вообще, врачи против того, чтобы температуру сбивать, если меньше 38 градусов. Стараюсь этого придерживаться. Но «Кагоцел» при первых же симптомах болезни даю. Это не жаропонижающее, а противовирусный препарат. Помогает организму бороться с болезнью и все симптомы простуды снимает.
У недоношенных детей зависимость от внешних условий выражена еще больше. Чем меньше срок вынашивания ребенка, тем хуже работает незрелый гипоталамус. Поэтому на внедрение инфекции организм недоношенного ребенка может никак не реагировать, зато при изменении наружной среды быстро и сильно изменяется температура тела. При перегревании ребенок легко дает температуру в 39 градусов, а при заболевании она может оставаться нормальной. Отсюда особые требования к терморежиму при выхаживании недоношенных: в первое время температуру в кувезе устанавливают в пределах 30-33 градусов. Суточные колебания температуры тела у недоношенных формируются еще позже, чем у доношенных сверстников.
При перегревании ребенок легко дает температуру в 39 градусов, а при заболевании она может оставаться нормальной. Отсюда особые требования к терморежиму при выхаживании недоношенных: в первое время температуру в кувезе устанавливают в пределах 30-33 градусов. Суточные колебания температуры тела у недоношенных формируются еще позже, чем у доношенных сверстников.
Из-за недостаточно совершенной теплопродукции и теплоотдачи у новорожденных детей педиатры рекомендуют в первые недели жизни в качестве одежды использовать пеленки. Они позволяют создать вокруг ребенка своеобразный «кокон» со своим микроклиматом. Открытого личика и головки (после 10-дневного возраста чепчик уже не рекомендуют надевать) достаточно для тренировки процессов терморегуляции.
Боязнь перегреть или переохладить ребенка вызывает много вопросов о том, какую температуру поддерживать в помещении и как правильно одевать малыша. Рекомендаций по этому поводу много, и они порой существенно отличаются. Разные авторы советуют поддерживать температуру в помещении от 18 до 22 и даже 25 градусов. Если речь идет о доношенном ребенке, вполне разумно будет ориентироваться на собственные ощущения. Обычно говорят, что количество слоев одежды на грудном ребенке должно быть как у взрослого, плюс один слой. При температуре воздуха в помещении около 23 градусов достаточно 1-2 слоев одежды, при 18 градусах и ниже – 3.
При прогулке в зимнее время важно учитывать, чтобы верхняя одежда была ветронепроницаемой. Обычно с грудным ребенком гуляют при температуре воздуха выше -10 градусов Цельсия. В этом случае достаточно 4-5 слоев одежды на малыше.
Измерять температуру тела ребенка лучше всего, когда он спит. Небольшие подъемы температуры могут быть связаны с двигательной активностью малыша, эмоциональным возбуждением или перевариванием пищи. При измерении температуры важно следить, чтобы термометр не был закрыт одеялом.
Контроль температуры тела — Microlife / Микролайф
Зачем измерять темпетару?
С медицинской точки зрения измерение температуры тела играет важную роль. Это объясняется тем, что многие заболевания сопровождаются характерными изменениями температуры тела. Более того, течение некоторых заболеваний контролируется путем измерения температуры тела, и врач может оценивать эффективность своего назначения. Повышение температуры это реакция на возбудителя какого-либо заболевания, при которой центр терморегуляции изменяет температуру для активизации защитной системы организма на борьбу против механизмов заболевания. Жар – это самая распространенная форма патологического повышения температуры тела.
Это объясняется тем, что многие заболевания сопровождаются характерными изменениями температуры тела. Более того, течение некоторых заболеваний контролируется путем измерения температуры тела, и врач может оценивать эффективность своего назначения. Повышение температуры это реакция на возбудителя какого-либо заболевания, при которой центр терморегуляции изменяет температуру для активизации защитной системы организма на борьбу против механизмов заболевания. Жар – это самая распространенная форма патологического повышения температуры тела.
Что важно учитывать при измерении температуры?
На самом деле, показания температуры тела во многом зависят от того, в каком месте тела ее измеряют. Поэтому, вопреки единодушно сложившемуся мнению, «нормальной температуры» попросту не существует.
Кроме всего прочего, температура тела здорового человека изменяется в зависимости от физической активности и времени суток. При ректальном измерении типичный перепад температур между более высокой вечерней температурой и более низкой утренней температурой составляет 0,5ºС, что является физиологической нормой. Температура тела обычно повышается после физической активности.
Грубо говоря, различие происходит из-за разницы уровня внутренней температуры и внешней температурой тела, которая измеряется на поверхности кожи, и представляет собой комбинацию внутренней температуры тела и температуры окружающей среды. Внутренняя температура измеряется термометром, который помещается в различные полости тела, где измерение происходит на слизистой ткани.
Где нужно измерять температуру?
Наиболее точно внутренняя температура измеряется путем введения градусника в прямую кишку (ректальный метод). Такое измерение дает более точные результаты с низким уровнем погрешности. Область нормальной температуры располагается в пределах 36,2°C – 37,7°C.
Вагинальный метод — измерение у женщин подвержено небольшому занижению результатов от 0,1°С до 0,3°С по сравнению с ректальным методом при сопоставимой стабильности отклонения..jpg)
Оральный метод — измерение можно проводить щечным методом (за щекой), или сублингвальным (под языком). Оба измерения дают меньший результат, чем ректальное измерение приблизительно на 0,3°C – 0,8° C, причем сублингвальное измерение предпочтительнее, чем щечное.
Аксилярный (подмышечный) метод — измерения температуры, обычно практикующиеся в клиниках наряду с измерениями в паховой области. В обоих случаях при таком виде измерения конечность прижимается к телу для того, чтобы снизить влияние температуры окружающей среды. Однако этот способ неудобен из-за продолжительности измерения. Подмышечные показатели у взрослых людей ниже ректальных показателей приблизительно на 0,5 – 1,5ºС . У маленьких детей разница при таких измерениях гораздо меньше.
Бесконтактные термометры измеряют температуру излучения от источника тепла. Поверхностная температура устанавливается этим излучением. В настоящее время большое распространение получили ушные термометры. Они производят быстрые измерения температуры барабанной перепонки уха.
Ушные термометры измеряют температуру в ушном канале с помощью инфракрасного сенсора. Наконечник термометра помещается в ушной канал, и в течение одной секунды результат готов. Кроме того, что это метод очень удобен, он еще и весьма точен, что подтверждено клиническими испытаниями. Конструкция ушных термометров обеспечивает высокую точность результатов без особых отклонений. Оптимальная форма наконечника позволяет получать точные результаты при измерении у детей и новорожденных.
Лобные термометры измеряют температуру на поверхности тела, что является самыми удобным способом измерения температуры. Просто прикоснитесь термометром ко лбу пациента, и инфракрасный сенсор считает максимальное значение температуры, в то время как второй сенсор определяет температуру окружающей среды. Разница этих показателей анализируется согласно клинически установленным коэффициентам, и результат взаимодействия двух температур выводится на экран.
Насколько точно можно измерить температуру?
Необходимо провести линию между технической точностью самого термометра, и точностью эксплуатации прибора в клинике при измерении температуры. Первая определяется в идеальных условиях, что гарантирует качество прибора, учитывая соответствующие технические стандарты. Погрешность + 0,1°С по современным меркам считается приемлемой для высокоточных термометров. Однако пользователь не должен смешивать техническую точность с точностью эксплуатации. Приведенные здесь значения температуры человеческого тела зависят от места и времени измерения и различаются по физиологическим причинам, а не из-за не неправильного функционирования прибора. При правильной эксплуатации прибора уровень точности показаний становится значительно выше (внимательно читайте инструкцию по эксплуатации).
Некоторые данные по термометрии:
* Зависит от температуры окружающей среды
Как измерить температуру новорожденного
Лучше всего использовать цифровой термометр. Их можно недорого купить в любом супермаркете или аптеке, и с их помощью можно измерить ректальную (внизу) или подмышечную (в подмышечной впадине) температуру.
Измерение ректальной температуры дает наиболее точное определение температуры тела у младенцев и детей младшего возраста. Однако, если мысль об этом вызывает у вас брезгливость, лучшим выбором будет измерение подмышечной температуры.
Имейте в виду, что температурные полоски, которые кладут на лоб для чтения, являются плохим индикатором истинной температуры тела, особенно у младенцев и детей, и их следует избегать. Цифровой термометр лучше всего подходит для измерения температуры дома.
Измерение ректальной температуры
- Смажьте кончик термометра смазочным желе. Ознакомьтесь с инструкциями производителя, чтобы узнать, рекомендуется ли водорастворимое желе или вазелин.
- Поместите ребенка на твердую плоскую поверхность, например на пеленальный столик.

- Рукой введите смазанный термометр через анальное отверстие на глубину примерно от половины до одного дюйма или примерно от 1,25 до 2,5 см в прямую кишку. Остановитесь на расстоянии менее ½ дюйма или примерно 1,25 см, если почувствуете сопротивление.
- Держите термометр между вторым и третьим пальцами, прижимая ладонь к попе ребенка. Успокойте своего ребенка и тихо поговорите с ним, держа термометр на месте.
- Подождите, пока не услышите соответствующее количество звуковых сигналов или другой сигнал о том, что температура готова к считыванию. Прочтите и запишите число на экране, отметив время суток, когда было снято показание.
Измерение подмышечной температуры
- Снимите с ребенка рубашку и майку. Термометр должен касаться только кожи, а не одежды.
- Вставьте термометр в подмышку ребенка. Сложите руку ребенка на груди, чтобы удерживать термометр на месте.
- Подождите, пока не услышите соответствующее количество звуковых сигналов или другой сигнал о том, что температура готова к считыванию. Прочтите и запишите число на экране, отметив время суток, когда было снято показание.
Дополнительные наконечники
- Никогда не измеряйте температуру вашего ребенка сразу после ванны или если он / она какое-то время были туго стянуты — это может повлиять на показания температуры
- Никогда не оставляйте ребенка без присмотра при измерении его температуры
- Температуру следует измерять только в том случае, если ребенку жарко или он вялый
- Нормальный температурный диапазон ребенка:
- Под мышкой 97.От 5 до 99,3 градусов по Фаренгейту или от 36,5 до 37,4 градусов по Цельсию
- Ректальный канал составляет 100,2 градуса по Фаренгейту или меньше, или 37,9 градуса Цельсия или меньше
- Это рекомендуемые диапазоны Американской академии педиатрии. Если у вас есть вопросы или опасения, обязательно обсудите их с лечащим врачом вашего ребенка
Скачать версию для печати (PDF)
Лихорадка у новорожденных и младенцев
Лихорадка — одна из наиболее частых основных жалоб педиатрических пациентов, обращающихся в отделение неотложной помощи, составляющая до 20% посещений педиатрических отделений неотложной помощи.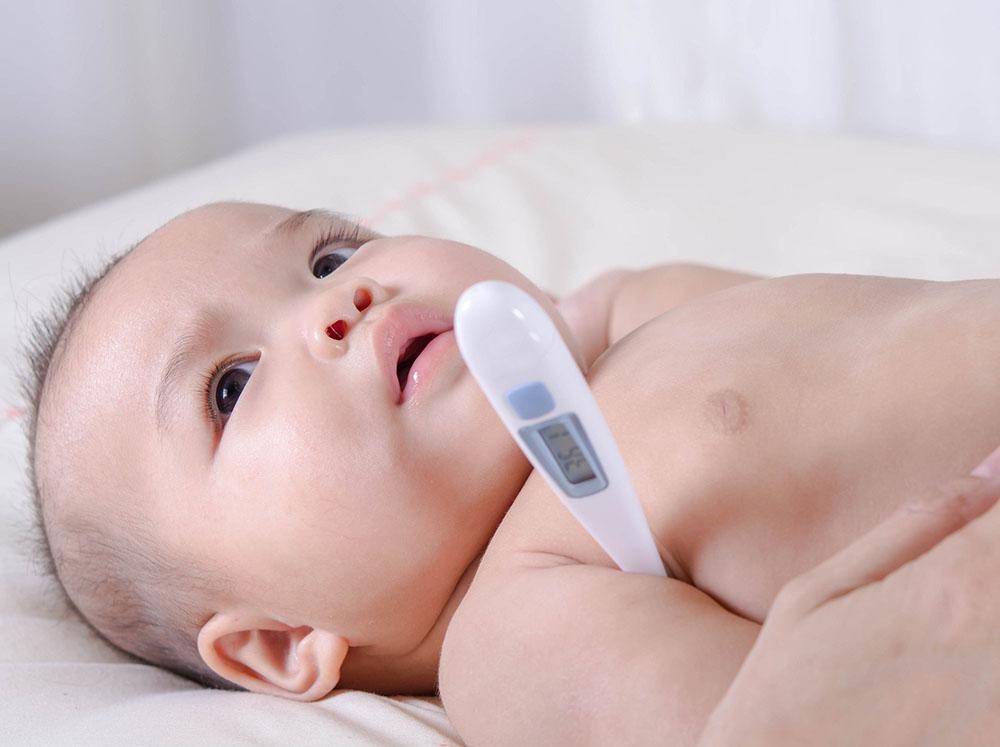 1 Лихорадка имеет более высокое клиническое значение у новорожденных и младенцев младше 3 месяцев, поскольку они иммунологически незрелы и не полностью вакцинированы. Дети младше 3 месяцев имеют уникальный риск серьезной бактериальной инфекции, бактериемии и скрытой бактериемии, поэтому выявление лихорадки и транспортировка в отделение неотложной помощи для оценки чрезвычайно важны. Оценка этих пациентов может быть сложной и вводящей в заблуждение из-за отсутствия традиционных признаков и симптомов тяжелого заболевания.Чтобы помочь вам лучше всего оценить и понять лихорадку у этой уникальной группы пациентов, в этой статье будет рассмотрен вопрос о поддержании нормальной температуры тела, назначении лихорадки, развитии иммунной системы у новорожденных и младенцев, а также оценке и ведении новорожденных и младенцев. с лихорадкой.
1 Лихорадка имеет более высокое клиническое значение у новорожденных и младенцев младше 3 месяцев, поскольку они иммунологически незрелы и не полностью вакцинированы. Дети младше 3 месяцев имеют уникальный риск серьезной бактериальной инфекции, бактериемии и скрытой бактериемии, поэтому выявление лихорадки и транспортировка в отделение неотложной помощи для оценки чрезвычайно важны. Оценка этих пациентов может быть сложной и вводящей в заблуждение из-за отсутствия традиционных признаков и симптомов тяжелого заболевания.Чтобы помочь вам лучше всего оценить и понять лихорадку у этой уникальной группы пациентов, в этой статье будет рассмотрен вопрос о поддержании нормальной температуры тела, назначении лихорадки, развитии иммунной системы у новорожденных и младенцев, а также оценке и ведении новорожденных и младенцев. с лихорадкой.
Нормальная температура тела
Температура тела регулируется термочувствительными нейронами, расположенными в гипоталамусе, которые реагируют на сигналы из двух источников: периферические нервы, которые передают информацию от определенных рецепторов тепла / холода в коже, и от температуры различных участков тканей тела, омываемых кровью. .Эти сигналы интегрируются терморегуляторным центром в гипоталамусе, и при необходимости инициируются терморегуляторные реакции для повышения или понижения температуры. Эти реакции включают поведенческие действия, такие как поиск более теплой или более прохладной среды, а также физиологические реакции, такие как перенаправление крови в и из капиллярных слоев, повышенное или пониженное потоотделение и регулирование объема жидкости.
Нормальную температуру тела обычно легко поддерживать, уравновешивая тепло, теряемое через кожу и легкие, с теплом, выделяемым в результате метаболической активности, например, за счет функции мышц и печени.В среде с нейтральной температурой метаболическая активность человеческого тела производит более чем достаточно тепла, чтобы поддерживать внутреннюю температуру тела около 37 ° C (98,6 ° F) у взрослого человека.
Нормальная температура тела младенца зависит от возраста, активности и времени суток. У младенцев средняя температура обычно выше, чем у детей старшего возраста и взрослых (37,5 ° C или 99,5 ° F). Нормальная внутренняя температура тела младенца будет колебаться на 1–2 ° F в течение дня. Обычно внутренняя температура тела повышается в течение дня и немного ниже ночью, когда младенец спит.Этот циркадный температурный ритм или суточные колебания происходят без патологии. Лихорадка определяется как повышение температуры тела выше нормы. Принято считать, что у правильно одетого ребенка в состоянии покоя лихорадка присутствует при ректальной температуре 38 ° C (100,4 ° F) или температуре во рту 37,2 ° C (99,0 ° F) или выше. 2
На догоспитальном этапе температуру младенца чаще всего измеряют с помощью ректального, орального термометра или термометра с барабанной перепонкой (TM).Ректальная температура обычно является наиболее точной и примерно на 0,6 ° C (1,0 ° F) выше, чем устные показания, скорее всего, потому, что дыхание через рот приводит к снижению средней температуры в полости рта. Подмышечные измерения менее точны — обычно на 0,6 ° C (1,0 ° F) ниже, чем оральные измерения. Термометры TM хотя и удобны, но несут в себе риск ошибки. 3 Они измеряют излучаемое тепло от барабанной перепонки и близлежащего слухового прохода и отображают либо абсолютное, либо скорректированное значение.Скорректированное значение рассчитывается путем взятия абсолютного значения и корректировки результата на основе номограмм, связывающих измеренную температуру излучения с фактическими внутренними температурами, полученными в клинических исследованиях.
Лихорадка
Лихорадка — это повышение температуры тела, которое превышает нормальные суточные колебания и возникает вторично по отношению к увеличению заданного значения гипоталамуса. Таким образом, лихорадка регулируется таким же образом, как и нормальная температура, поддерживаемая в нормальной окружающей среде, с той разницей, что термостат тела (гипоталамус) был сброшен на более высокую температуру (более высокое заданное значение гипоталамуса) . Этот переход от нормотермического к фебрильному заданному значению аналогичен сбросу термостата на повышение температуры в помещении.
Этот переход от нормотермического к фебрильному заданному значению аналогичен сбросу термостата на повышение температуры в помещении.
Уставка гипоталамуса сбрасывается в ответ на выброс эндогенных (внутренних) и экзогенных (внешних) пирогенов. Пироген — это вещество, вызывающее лихорадку. По сути, все эндогенные пирогены являются цитокинами — молекулами, которые выделяются различными клетками иммунной системы, такими как нейтрофилы, моноциты, макрофаги и лимфоидные клетки. Примеры основных эндогенных цитокинов включают интерлейкин 1 (IL-1) и фактор некроза опухоли-α (TNF-α) IL-6.Конкретные причины активации иммунной системы и последующего высвобождения эндогенных цитокинов включают инфекции, злокачественные новообразования и ревматические заболевания. В этой статье мы сосредоточимся на лихорадке, вторичной по отношению к инфекции. Микробы, такие как вирусы и бактерии, и выделяемые ими токсины являются наиболее распространенными экзогенными пирогенами. Они стимулируют выработку макрофагами своих эндогенных пирогенов, что приводит к лихорадке.
Лихорадка — это не обязательно плохо. С другой стороны, он усиливает иммунный ответ организма, делая его более эффективным в борьбе с инфекциями; он может иметь прямое противомикробное действие; и это может быть ценным диагностическим подспорьем для медицинского работника.С другой стороны, лихорадка может доставлять младенцу дискомфорт и увеличивает метаболическую активность, что приводит к увеличению потребления кислорода, выработке углекислого газа и потере воды.
Существует явная разница между повышенной температурой тела, вызванной лихорадкой, и повышенной температурой тела, вызванной гипертермией. Гипертермия характеризуется неконтролируемым повышением температуры тела, которое превышает способность организма терять тепло, в отличие от лихорадки, вызванной высвобождением эндогенных пирогенов вторично по отношению к инфекции.Причины гипертермии у младенцев включают пребывание в горячей среде и чрезмерное пеленание.
Причины лихорадки у новорожденных и младенцев
Причины повышения температуры тела у детей младшего возраста зависят от возраста. Подавляющее большинство случаев детской лихорадки вызывается инфекциями, а подавляющее большинство инфекций — вирусными источниками. 4 В таблице 1 перечислены распространенные этиологии лихорадки у новорожденных и младенцев. Общие вирусные и бактериальные инфекции часто протекают доброкачественно у здоровых новорожденных и младенцев и хорошо поддаются простому поддерживающему или противомикробному лечению.Примеры распространенных бактериальных заболеваний включают средний отит, инфекции мочевыводящих путей, аппендицит, фарингит и синусит. Примеры распространенных вирусных заболеваний включают гастроэнтерит, инфекции верхних дыхательных путей, бронхиолит и гриппоподобные заболевания, распространенные в осенние и зимние месяцы. Однако такие инфекции, как сепсис или менингит, могут привести к значительной заболеваемости и смертности, если их не лечить. 5 По сравнению с вирусными инфекциями, бактериальные инфекции являются более серьезной причиной заражения детей, поскольку их трудно идентифицировать и они связаны с высокой смертностью.
Новорожденных (младше 28 дней) и младенцев (28–90 дней) традиционно рассматривают как подгруппу педиатрических пациентов с лихорадкой из-за различий в типе и тяжести инфекций, с которыми они сталкиваются. У детей младше 3 месяцев может быть очевидный вирусный синдром, но они все еще страдают серьезным бактериальным заболеванием (SBI). У детей младше 3 месяцев мочевыводящие пути являются наиболее частой локализацией ВБИ, за ними следуют бактериемия и менингит. 5 Бактериемия — наличие патогенных (вредных) бактерий в кровотоке. Скрытая бактериемия. описывает присутствие патогенных бактерий в кровотоке у хорошо выглядящего ребенка с лихорадкой при отсутствии очевидного источника (очага) инфекции. До широкого применения вакцин против Haemophilus influenzae типа B (HIB) и S. pneumoniae частота бактериемии в этой популяции составляла примерно 5%. 6,7 Хотя в настоящее время уровень скрытой бактериемии составляет около 1%, риск реален. Можно утверждать, что всех детей с лихорадкой в возрасте до 3 месяцев следует доставить в отделение неотложной помощи для обследования, поскольку риск скрытой бактериемии, хотя и невелик, но реален, а связанная с этим смертность высока. 8
pneumoniae частота бактериемии в этой популяции составляла примерно 5%. 6,7 Хотя в настоящее время уровень скрытой бактериемии составляет около 1%, риск реален. Можно утверждать, что всех детей с лихорадкой в возрасте до 3 месяцев следует доставить в отделение неотложной помощи для обследования, поскольку риск скрытой бактериемии, хотя и невелик, но реален, а связанная с этим смертность высока. 8
Чтобы лучше понять, почему новорожденный и младенец раннего возраста подвергаются высокому риску развития ВБН, который может привести к бактериемии и скрытой бактериемии, необходимо понять два разных типа иммунитета ( Рисунок 1 ) и как эти системы созревают в это население.
Созревание иммунной системы
Иммунитет может быть врожденным или приобретенным. Врожденный иммунитет определяется генетически; его компоненты производятся индивидуально. Он присутствует при рождении и не требует предварительного контакта с антигеном (веществом, вызывающим иммунный ответ).Приобретенный иммунитет не определяется генетически, отсутствует при рождении и предполагает использование антител (специализированных белков, вырабатываемых после воздействия антигена).
Есть два типа приобретенного иммунитета: активный и пассивный. Активный иммунитет возникает в результате продукции антител против определенного антигена и может быть приобретен или индуцирован естественным путем. Естественно приобретенный активный иммунитет начинается сразу после рождения, поскольку новорожденный подвергается воздействию «новых» патогенов в окружающей среде. Индуцированный активный иммунитет развивается после иммунизации или вакцинации. Иммунизация — это преднамеренное введение определенного антигена до естественного воздействия с целью побудить реципиента продуцировать антитела к этому специфическому антигену.
Пассивный иммунитет возникает в результате передачи антител из внешнего источника и может быть разделен на естественный пассивный иммунитет и индуцированный пассивный иммунитет. Естественно приобретенный пассивный иммунитет возникает, когда материнские антитела проникают через плаценту во время беременности или передаются новорожденному через грудное молоко матери.Иммуноглобулин G (IgG) — единственное антитело, способное проникать через плаценту к плоду. IgG — самые распространенные антитела в организме человека, составляющие около 75–80% всех антител. Он защищает плод от инфекции во время вынашивания и новорожденного сразу после рождения. Помимо IgE, материнское грудное молоко содержит четыре других типа антител: иммуноглобулин A (IgA), иммуноглобулин D (IgD), иммуноглобулин E (IgE) и иммуноглобулин M (IgM). Осознание этого преимущества иммунитета привело к рекомендации по возможности кормить новорожденных грудью. 9 В индуцированном пассивном иммунитете пациенту вводят специфические антитела для борьбы с инфекцией или предотвращения заболевания после воздействия антигена. Например, иммуноглобулин против столбняка (TIG) вводят лицам, перенесшим рану с высоким риском заражения столбняком. TIG обеспечивает пассивный иммунитет до тех пор, пока организм пациента не сможет вырабатывать антитела, специфичные для столбняка. Пациенту также делают прививку от столбняка, чтобы стимулировать индуцированный активный иммунитет при последующих контактах.
Естественно приобретенный пассивный иммунитет возникает, когда материнские антитела проникают через плаценту во время беременности или передаются новорожденному через грудное молоко матери.Иммуноглобулин G (IgG) — единственное антитело, способное проникать через плаценту к плоду. IgG — самые распространенные антитела в организме человека, составляющие около 75–80% всех антител. Он защищает плод от инфекции во время вынашивания и новорожденного сразу после рождения. Помимо IgE, материнское грудное молоко содержит четыре других типа антител: иммуноглобулин A (IgA), иммуноглобулин D (IgD), иммуноглобулин E (IgE) и иммуноглобулин M (IgM). Осознание этого преимущества иммунитета привело к рекомендации по возможности кормить новорожденных грудью. 9 В индуцированном пассивном иммунитете пациенту вводят специфические антитела для борьбы с инфекцией или предотвращения заболевания после воздействия антигена. Например, иммуноглобулин против столбняка (TIG) вводят лицам, перенесшим рану с высоким риском заражения столбняком. TIG обеспечивает пассивный иммунитет до тех пор, пока организм пациента не сможет вырабатывать антитела, специфичные для столбняка. Пациенту также делают прививку от столбняка, чтобы стимулировать индуцированный активный иммунитет при последующих контактах.
В большинстве случаев здоровая и функционирующая иммунная система взрослого человека может предотвратить опасную для жизни инфекцию. Однако новорожденный и младенец младшего возраста имеют незрелую иммунную систему, что приводит к физиологическому иммунодефициту, который делает их более восприимчивыми к вирусным и бактериальным инфекциям по сравнению с младенцами более старшего возраста, детьми и взрослыми. Как обсуждалось выше, новорожденный при рождении имеет только антитела IgG, которые проникают через плаценту во время внутриутробного развития.В течение следующих двух-трех месяцев грудное вскармливание будет дополнять антитела IgE новорожденного IgA, IgD, IgG и IgM, хотя за этот период их количество будет уменьшаться. Примерно через два-три месяца плод начинает вырабатывать собственные антитела. В это время, когда поступление материнских антител уменьшается, а продукция младенца постоянно увеличивается, младенец будет испытывать период относительно низкой концентрации антител в кровотоке, увеличивая риск заражения.В шесть месяцев ребенок вырабатывает антитела с нормальной скоростью, а концентрация антител в крови повышается до нормального уровня.
Примерно через два-три месяца плод начинает вырабатывать собственные антитела. В это время, когда поступление материнских антител уменьшается, а продукция младенца постоянно увеличивается, младенец будет испытывать период относительно низкой концентрации антител в кровотоке, увеличивая риск заражения.В шесть месяцев ребенок вырабатывает антитела с нормальной скоростью, а концентрация антител в крови повышается до нормального уровня.
За тот же период новорожденный и младенец подвергаются воздействию патогенов в окружающей среде, в результате чего становится все более устойчивой естественным образом приобретенная активная иммунная система, которая вырабатывает антитела к этим патогенам. Иммунизация, начатая вакциной против ВГВ при рождении и продолжающаяся на протяжении всего детства, повышает индуцированный активный иммунитет, позволяя младенцу бороться с патогенами и бороться с опасной для жизни инфекцией.
Обследование новорожденного или грудного ребенка с лихорадкой
Когда вам представляют новорожденного или грудного ребенка с лихорадкой, особенно важен ряд исторических факторов. Поскольку инфекция в этой популяции с большей вероятностью будет вызвана патогенами, приобретенными матерью, чем патогенами, приобретенными в сообществе, важно иметь подробный анамнез любых материнских инфекций. Особое беспокойство вызывает наличие в анамнезе стрептококков группы B и / или заболеваний, передающихся половым путем, таких как герпес. Инфекции, возникающие в течение первой недели жизни, скорее всего, являются вторичными по отношению к вертикальной передаче (от матери во время родов), в то время как в течение второй недели они обычно приобретаются в больнице.Следует выяснить историю рождений, которая включает способ родоразрешения (вагинальное или кесарево сечение), время между разрывом плодных оболочек и началом родов, а также наличие лихорадки у матери во время родов. Факторы риска серьезной бактериальной инфекции у новорожденного включают материнскую инфекцию, септические или травматические роды, гипоксию плода, вес при рождении менее 2500 граммов и разрыв плодных оболочек до начала родов. 10
10
Кроме того, важными составляющими анамнеза являются статус иммунизации, контакты с больными, предшествующее употребление антибиотиков и жаропонижающих средств, таких как тайленол.Снижение температуры после приема жаропонижающих средств не исключает возможности серьезной бактериальной инфекции и не должно снижать уровень подозрений на нее. 11 Любая история предыдущей госпитализации, длительного пребывания в ОИТ или иммунодефицита также должна быть записана.
Обезвоживание представляет собой риск для любого пациента с лихорадкой, поэтому узнайте, были ли в анамнезе тошнота, рвота, диарея, снижение перорального приема или диуреза. Вялость, раздражительность или измененное психическое состояние, описанные опекуном, могут присутствовать при сильном обезвоживании, но также должны увеличивать подозрение на SBI.Спросить опекуна об изменениях в нормальном поведении новорожденного и грудного ребенка очень важно, так как в этом возрасте экзаменатор может оценить лишь некоторые характеристики развития или социальные характеристики, которые они могли бы оценить.
Обследование новорожденного или грудного ребенка с лихорадкой следует начинать с оценки дыхательных путей, дыхания и кровообращения. Признаки респираторного дистресса, такие как кряхтение, стридор, расширение или втягивание носа, могут сопровождать инфекционные процессы, такие как легочные инфекции или сепсис, а стридор может присутствовать при инфекциях верхних дыхательных путей, таких как эпиглоттит или бактериальный трахеит.Отметьте, плачет ли ребенок, сильный или слабый или ненормальный. Сатурацию кислорода следует определять с помощью пульсоксиметра.
Следует отметить кожные признаки плохой периферической перфузии, такие как цианоз. У новорожденных и младенцев грудного возраста обычно развивается тахикардия в ответ на повышение температуры тела, и можно ожидать, что частота сердечных сокращений будет линейно увеличиваться примерно на 9,6 ударов в минуту с каждым повышением температуры тела на 1 ° C. 12 Тахикардия, непропорциональная лихорадке, может возникать вторично по отношению к другим состояниям, таким как обезвоживание и развивающаяся гиповолемия.Иногда бывает трудно отличить истинную тахикардию от и без того быстрой физиологической базовой частоты сердечных сокращений новорожденных и младенцев, и врач должен быть знаком с нормальными диапазонами показателей жизненно важных функций для этих возрастных групп или иметь информационный ресурс, например, карман. гид, легко доступный.
12 Тахикардия, непропорциональная лихорадке, может возникать вторично по отношению к другим состояниям, таким как обезвоживание и развивающаяся гиповолемия.Иногда бывает трудно отличить истинную тахикардию от и без того быстрой физиологической базовой частоты сердечных сокращений новорожденных и младенцев, и врач должен быть знаком с нормальными диапазонами показателей жизненно важных функций для этих возрастных групп или иметь информационный ресурс, например, карман. гид, легко доступный.
Следует измерять температуру пациента, желательно ректальным термометром. У новорожденных лихорадка часто является единственным признаком потенциально опасного для жизни заболевания, а другие признаки и симптомы могут быть очень незаметными или отсутствовать.Если у вас нет термометра как части вашего обычного оборудования, вы можете попросить опекунов использовать один из них; однако такие вещи, как ошибка пользователя и некалиброванные цифровые термометры, могут привести к ненадежным результатам. Пациенты с сепсисом могут быть нормотермическими или даже гипотермическими, поэтому отсутствие лихорадки не исключает заражения у пациентов, у которых в анамнезе имеется соответствующая инфекция и которые выглядят крайне больными. Наличие сыпи является серьезным признаком у новорожденного или грудного ребенка с лихорадкой, поскольку указывает на серьезное заболевание.Петехиальная сыпь на фоне лихорадочного заболевания классически связана с менингококковой инфекцией. Важно отметить, что другие традиционные признаки менингита, такие как ригидность затылочной кости, обычно отсутствуют в этой возрастной группе.
Если возможно, попытайтесь определить источник инфекции во время медицинского осмотра, хотя он не всегда может быть очевиден. Наличие SBI не может быть определено только физическим осмотром и не должно ложно успокоить врача скорой помощи или фельдшера.В качестве общего подхода младенцев с лихорадкой можно разделить на младенцев с низким риском и высоким риском SBI, в зависимости от того, плохо ли выглядит пациент, имеет ли он значительный родовой или медицинский анамнез, а также имеет нестандартные лабораторные показатели. Эти факторы являются компонентами критериев Рочестера, алгоритма принятия решений, разработанного для оценки пациентов с лихорадкой в возрасте от 28 до 90 дней (см. , таблицу 2, ). Хотя некоторые критерии, такие как лабораторные показатели, не могут быть оценены в полевых условиях, большинство из них могут быть легко оценены врачом скорой помощи или фельдшером.Пациенты с низким риском и безболезненным внешним видом имеют частоту ВБИ в 1,4%, в то время как у пациентов с более высоким риском и с плохой внешностью ВБИ наблюдается до 21% случаев.13 Эти критерии не применимы к новорожденным, поскольку любой пациент с лихорадкой моложе 28 дней считается группой высокого риска.
Эти факторы являются компонентами критериев Рочестера, алгоритма принятия решений, разработанного для оценки пациентов с лихорадкой в возрасте от 28 до 90 дней (см. , таблицу 2, ). Хотя некоторые критерии, такие как лабораторные показатели, не могут быть оценены в полевых условиях, большинство из них могут быть легко оценены врачом скорой помощи или фельдшером.Пациенты с низким риском и безболезненным внешним видом имеют частоту ВБИ в 1,4%, в то время как у пациентов с более высоким риском и с плохой внешностью ВБИ наблюдается до 21% случаев.13 Эти критерии не применимы к новорожденным, поскольку любой пациент с лихорадкой моложе 28 дней считается группой высокого риска.
Достаточно сказать, что каждый ребенок младше 3 месяцев, у которого температура превышает 38 ° C (100,4 ° F), должен быть доставлен в отделение неотложной помощи для обследования. Насколько это важно? Современные алгоритмы ведения ранее здоровых новорожденных в возрасте до 28 дней с лихорадкой, равной или выше 38 ° C (100.4 ° F) рекомендуют, как минимум, лечение внутривенными антибиотиками и полное обследование на сепсис, состоящее из полного подсчета клеток крови (CBC) с дифференциалом, посева крови, расширенного анализа мочи (UA), посева мочи и люмбальной пункции для сбора образец спинномозговой жидкости (CSF) для анализа и посева. Младенцы в возрасте 28–90 дней должны получить как минимум количество лейкоцитов (WBC), общий анализ мочи и посев мочи. 14 Если вы подумаете о лабораторных исследованиях, которые будут направлены на этих пациентов, даже если они кажутся здоровыми, важность транспортировки их в отделение неотложной помощи для оценки становится очевидной.
Менеджмент
Для новорожденного или младенца с лихорадкой, который в остальном выглядит здоровым и гемодинамически стабильным, никакого лечения, кроме наблюдения и транспортировки, не требуется. Если лихорадка вызывает у пациента раздражительность или дискомфорт, можно назначить жаропонижающее средство, такое как ацетаминофен (Тайленол) или ибупрофен (Адвил, Мотрин), согласно протоколу.
Пациенты с лихорадкой и признаками сердечно-легочной недостаточности или шока должны получать более агрессивную помощь.Новорожденный или младенец раннего возраста с измененным психическим статусом, гипоксемией (о чем свидетельствует SpO 2 менее 94%) или дыхательной недостаточностью, не реагирующей на дополнительный кислород, должен получить вентиляцию с помощью мешка-маски со 100% дополнительным кислородом с целью получения SpO . 2 более 94%. Если присутствуют признаки и симптомы шока, такие как плохая перфузия, гипотензия или изменение психического статуса, пациенту следует получить восполнение объема жидкости изотоническим кристаллоидным раствором через внутривенный или внутрикостной канал.Первоначальный болюс 20 мл / кг может быть повторен до 60 мл / кг, если признаки гиповолемии сохраняются. В случаях гиповолемического шока, не отвечающего на восполнение объема жидкости, можно рассмотреть возможность использования вазопрессоров, таких как дофамин, но только после восстановления объема жидкости. 14
Список литературы
1. Alpern ER, Henretig FM. Жар. В: Fleisher GR, Ludwg S, Henretig FM, eds,
Учебник педиатрической неотложной медицины 5 th ed.Филадельфия, Пенсильвания: Lippincott Williams & Wilkins, стр. 295–306, 2006.2. Американский колледж врачей скорой помощи. Клиническая политика для начального доступа к детям в возрасте до 2 лет с лихорадкой.
Ann Emerg Med 22 (3): 628–637, 1993.3. Фридлендер EY, Henretig FM. Оценка жизненно важных функций. В: King C, Henretig FM, eds,
Учебник неотложных педиатрических процедур . Филадельфия, Пенсильвания: Lippincott Williams & Wilkins, стр.22–31, 2008.4. Mick NW. Детская лихорадка. В:
Marx: Emergency Medicine Розена , 7-е изд. Мосби, 2009.5. Пауэлл KR. Лихорадка без внимания. В: Kliegman,
Учебник педиатрии Нельсона , 18-е изд. , Глава 175. Saunders, 2007.
, Глава 175. Saunders, 2007.6. Whitney CG, et al. Снижение инвазивного пневмококкового заболевания после введения конъюгированной протеин-полисахаридной вакцины.
N Engl J Med 348: 1737, 2003.7. Obonyo CO, Lau J.Эффективность вакцинации детей против Haemophilus influenzae типа B: метаанализ.
Eur J Clin Microbiol Infect Dis 25:90, 2006.8. Hoberman A, Walk ER. Инфекции мочевыводящих путей у младенцев с лихорадкой.
Pediatr Infect Dis J 16:11, 1997.9. Заявление о политике Американской академии педиатрии. Грудное вскармливание и употребление грудного молока.
Педиатрия 115, 496–506, 2005.10. Scarfone RJ, et al. Клиническая картина лихорадки у новорожденных и детей раннего возраста.Находится по адресу: http://emedicine.medscape.com/article/800286-clinical. Обновлено 22 марта 2011 г. Проверено 1 мая 2011 г.
11. Baker RC, et al. Тяжесть заболевания коррелировала со снижением температуры у младенцев с лихорадкой.
Педиатрия 83: 1016, 1989.12. Гринес Д.С., Харпер МБ. Низкий риск бактериемии у детей с лихорадкой и узнаваемыми вирусными синдромами.
Pediatr Infect Dis J 18: 258, 1999.13. Byington CL, Enriquez FR, Hof C., et al. Серьезные бактериальные инфекции у младенцев с лихорадкой от 1 до 90 дней с вирусными инфекциями и без них.
Педиатрия 113 (6): 1662–1666. Июнь 2004.14. Слейтер М., Круг SE. Оценка ребенка с лихорадкой без источника: научно-обоснованный подход.
Emerg Med Clin North Am 17:97, 1999.15. Baraff LJ, et al. Лечение лихорадки без источника у младенцев и детей.
Ann Emerg Med 36 (6): 602–614, 2000. Скотт Р. Снайдер, бакалавр, NREMT-P, менеджер по обучению скорой медицинской помощи Ассоциации фельдшеров Сан-Франциско в Сан-Франциско, Калифорния, где он отвечает за первоначальное и непрерывное обучение врачей скорой помощи и парамедиков. Скотт работал над многочисленными публикациями в качестве редактора, соавтора и автора, и ему нравится выступать как по клиническим темам, так и по темам для преподавателей скорой медицинской помощи. Свяжитесь с ним по адресу [email protected].
Скотт работал над многочисленными публикациями в качестве редактора, соавтора и автора, и ему нравится выступать как по клиническим темам, так и по темам для преподавателей скорой медицинской помощи. Свяжитесь с ним по адресу [email protected].
Кевин Т. Коллопи, BA, FP-C, CCEMT-P, NREMT-P, WEMT, является педагогом, разработчиком содержания электронного обучения и автором множества статей и глав в учебниках. Он также работает фельдшером в компании Ministry Spirit Medical Transportation в центральном Висконсине и ведущим инструктором Wilderness Medical Associates.Свяжитесь с ним по адресу [email protected].
Шон М. Кивлехан, доктор медицины, магистр здравоохранения, NREMT-P, резидент скорой медицинской помощи Калифорнийского университета в Сан-Франциско и бывший фельдшер Нью-Йорка в течение 10 лет. Свяжитесь с ним по адресу [email protected].
Лихорадка (0-12 месяцев)
Это симптом вашего ребенка?
- Аномально высокая температура тела
- Лихорадка — единственный симптом.У вашего ребенка настоящая температура, если:
- Температура прямой кишки (внизу), уха или лба: 100,4 ° F (38,0 ° C) или выше
- Температура под мышкой (подмышкой): 99 ° F (37,2 ° C) или выше
- Внимание: температура ушей неточная до 6 месяцев.
- Внимание: температура лба должна быть цифровой. Полоски на лбу не точные.
Причины лихорадки
- Обзор. Почти все лихорадки вызваны новой инфекцией. Вирусы вызывают в 10 раз больше инфекций, чем бактерии.Количество микробов, вызывающих инфекцию, исчисляется сотнями. Будут перечислены только несколько распространенных.
- Вирусные инфекции. Простуда, грипп и другие вирусные инфекции являются наиболее частой причиной. Лихорадка может быть единственным симптомом в течение первых 24 часов. Начало вирусных симптомов (насморк, кашель, жидкий стул) часто откладывается.
 Розеола — самый крайний пример. Лихорадка может быть единственным симптомом в течение 2–3 дней. Затем появляется сыпь.
Розеола — самый крайний пример. Лихорадка может быть единственным симптомом в течение 2–3 дней. Затем появляется сыпь. - Бактериальные инфекции. Инфекция мочевого пузыря — самая частая причина тихой лихорадки у девочек.Стрептококковая ангина также является частой причиной необъяснимой лихорадки.
- Вакцина против лихорадки. Лихорадка при использовании большинства вакцин начинается в течение 12 часов. Длится от 2 до 3 дней. Это нормально и безвредно. Значит, вакцина работает.
- Лихорадка новорожденных (серьезная). Лихорадка, возникающая в течение первых 3 месяцев жизни, может быть серьезной. Всех этих младенцев нужно осмотреть как можно скорее. Лихорадка может быть вызвана сепсисом (инфекцией кровотока). Бактериальные инфекции в этой возрастной группе могут быстро ухудшиться.Им нужно быстрое лечение.
- Менингит (очень серьезный). Бактериальная инфекция оболочки спинного и головного мозга. Основные симптомы — ригидность шеи, головная боль и спутанность сознания. Младшие дети апатичны или настолько раздражительны, что их невозможно утешить. Если не лечить на ранней стадии, может пострадать мозг.
- Перегрев. Температура обычно субфебрильная. Может возникнуть во время волн тепла или из-за чрезмерной одежды. Температура нормализуется через несколько часов после переезда в более прохладное место.Лихорадка быстро проходит после отдыха и приема дополнительных жидкостей.
- Не из-за прорезывания зубов. Исследования показывают, что «прорезывание зубов» не вызывает лихорадки.
Лихорадка и плач
- Лихорадка сама по себе не должна вызывать сильного плача.
- Частый плач у ребенка с лихорадкой вызван болью, пока не будет доказано обратное.
- Скрытыми причинами могут быть инфекции уха, почек, ангина и менингит.
Нормальный диапазон температур
- Ректально.
 Значение 98,6 ° F (37 ° C) — это просто средняя ректальная температура. Нормальный минимум может быть 96,8 ° F (36 ° C) утром. В конце дня она может достигать максимума — 100,3 ° F (37,9 ° C). Это нормальный диапазон.
Значение 98,6 ° F (37 ° C) — это просто средняя ректальная температура. Нормальный минимум может быть 96,8 ° F (36 ° C) утром. В конце дня она может достигать максимума — 100,3 ° F (37,9 ° C). Это нормальный диапазон.
Когда звонить по поводу лихорадки (0–12 месяцев)
Позвоните в службу 911 сейчас
- Не двигается
- Не могу проснуться
- Серьезные затруднения с дыханием (с трудом дышит; едва может говорить или плакать)
- Фиолетовые или кровавые пятна или точки на коже
- Вы думаете у ребенка возникла опасная для жизни ситуация
Обратитесь к врачу или обратитесь за медицинской помощью сейчас
- Проблемы с дыханием, но не тяжелые
- Сильные проблемы с глотанием жидкости или слюной
- Повышенная температура у ребенка младше 12 недель.Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
- Лихорадка выше 40 ° C (104 ° F)
- Озноб (дрожь) продолжительностью более 30 минут
- Непрерывный плач или плач при прикосновении или движении
- Не может нормально двигать рукой или ногой
- Подозрение на обезвоживание. Отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез.
- Слабая иммунная система. Примерами являются серповидноклеточная анемия, ВИЧ, рак, трансплантация органов, прием пероральных стероидов.
- Ваш ребенок выглядит или ведет себя очень больным
- Вы считаете, что вашего ребенка нужно осмотреть, и проблема является неотложной
Обратиться к врачу в течение 24 часов
- Возраст 3-6 месяцев, лихорадка
- Возраст 6-12 лет месячный возраст с лихорадкой, которая длится более 24 часов. Других симптомов (например, кашля или диареи) нет.
- Лихорадка длится более 3 дней
- Лихорадка возвращается после того, как пропала более 24 часов
- Вы считаете, что вашего ребенка нужно осмотреть, но проблема не является срочной
Обратитесь к врачу в рабочее время
- У вас есть другие вопросы или проблемы
Самостоятельный уход на дому
- Лихорадка без других симптомов, и ваш ребенок ведет себя в легкой форме
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу при лихорадке
- Что следует знать о лихорадке:
- Повышенная температура означает, что у вашего ребенка новая инфекция.
- Скорее всего, это вызвано вирусом.
- Вы можете не узнать причину лихорадки, пока не появятся другие симптомы. Это может занять 24 часа.
- Для младенцев старше 3 месяцев большая часть лихорадки полезна для больных детей. Они помогают организму бороться с инфекцией.
- Используйте приведенные ниже диапазоны, чтобы оценить уровень температуры вашего ребенка в перспективе:
- 100 ° — 102 ° F (37,8 ° — 39 ° C) Низкая температура: полезно, хороший диапазон. Не лечить.
- 102 ° — 104 ° F (39-40 ° C) Средняя температура: полезно. Лечите, если вызывает дискомфорт.
- Более 104 ° F (40 ° C) Высокая температура: вызывает дискомфорт, но безвредно. Всегда лечите.
- Более 41,1 ° C (106 ° F) Очень высокая температура: важно ее снизить. Редко бывает так высоко.
- Более 108 ° F (42.3 ° C) Опасная лихорадка: лихорадка сама по себе может быть опасной.
- Лечение всех лихорадок — Дополнительные жидкости:
- Только жидкости могут снизить температуру. Причина: хорошее увлажнение помогает телу отводить тепло через кожу.
- Предложите ребенку немного воды или другой жидкости через рот. Холодные жидкости лучше. До 6 месяцев давайте только дополнительную смесь или грудное молоко.
- Для всех детей, если они не дрожат, надевайте однослойную легкую одежду.Причина: также способствует потере тепла с кожи.
- Осторожно: если у ребенка младше 1 года жар, никогда не переодевайтесь и не сворачивайте его. Причина: младенцы легче перегреваются, чем дети старшего возраста.
- При температуре 100–102 ° F (37,8–39 ° C) лекарства от лихорадки необходимы редко. Лихорадка такого уровня не вызывает дискомфорта.
 Они действительно помогают организму бороться с инфекцией.
Они действительно помогают организму бороться с инфекцией. - Исключение: если вы чувствуете, что у вашего ребенка также есть боль, вылечите его.
- Лекарство от лихорадки:
- Внимание: не давайте ребенку младше 3 месяцев какие-либо лекарства от лихорадки.Большинству этих младенцев нужно будет увидеть.
- Лихорадку нужно лечить лекарствами, только если она вызывает дискомфорт. Чаще всего это означает повышение температуры выше 102 ° F (39 ° C). Также используйте при дрожи (дрожащий озноб). Дрожь означает, что повышается температура.
- При температуре выше 102 ° F (39 ° C) дайте ацетаминофен (например, тайленол).
- Другой выбор — продукт ибупрофена (например, Адвил), если он старше 6 месяцев.
- Цель лечения: Снизить температуру до комфортного уровня.Чаще всего лекарства от лихорадки снижают температуру на 2–3 ° F (1–1,5 ° C). Они не доводят его до нормального состояния. Эффект заметен через 1–2 часа.
- Не используйте аспирин. Причина: риск синдрома Рея, редкого, но серьезного заболевания головного мозга.
- Не используйте одновременно парацетамол и ибупрофен. Причина: не нужно и есть риск отдать слишком много.
- Возврат в детский сад:
- Ваш ребенок может вернуться в детский сад после того, как спадет температура.Ваш ребенок должен чувствовать себя достаточно хорошо, чтобы участвовать в обычных занятиях.
- Чего ожидать:
- Большинство лихорадок при вирусных заболеваниях колеблются от 101 ° до 104 ° F (от 38,4 ° до 40 ° C).
- Они могут длиться 2 или 3 дня.
- Они не вредны.
- Позвоните своему врачу, если:
- Ваш ребенок выглядит или ведет себя очень больным
- Возникают какие-либо серьезные симптомы, такие как затрудненное дыхание
- Температура поднимается выше 104 ° F (40 ° C)
- Повышается температура, если меньше старше 12 недель
- Лихорадка без других симптомов длится более 24 часов
- Лихорадка продолжается более 3 дней (72 часов)
- Вы думаете, что вашему ребенку нужно осмотр
- Вашему ребенку становится хуже
И помните , обратитесь к врачу, если у вашего ребенка появится какой-либо из симптомов «Позвоните своему врачу».

Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 14.04.2021
Последняя редакция: 11.03.2021
Copyright 2000-2021 Schmitt Pediatric Guidelines LLC.
Лихорадка у младенцев | Беременность Рождение и ребенок
Лихорадка — это температура выше 38 ° C. Обычно это признак болезни, но не сама болезнь.Вам следует немедленно обратиться в отделение неотложной помощи больницы, если у вас есть ребенок в возрасте до 3 месяцев с лихорадкой.
Что такое жар?
У большинства младенцев средняя температура тела составляет от 36,5 ° C до 38 ° C. Лихорадка — это когда температура тела вашего ребенка поднимается на выше 38 ° C. Температура ребенка с лихорадкой может медленно подниматься выше 38 ° C в течение нескольких дней или может повышаться очень быстро.
Хотя высокая температура может быть признаком болезни, сама по себе она редко бывает вредной, поскольку является естественной реакцией организма на борьбу с инфекцией.Высокая температура не обязательно означает, что у вашего ребенка серьезное заболевание.
Что вызывает жар?
Лихорадка — это реакция организма на инфекцию. Это может быть вирусная инфекция, такая как простуда или желудочный микроб, или бактериальная инфекция, такая как некоторые инфекции уха и горла, пневмония или менингит.
Лихорадка также может быть побочным эффектом вакцинации.
Исследования показывают, что прорезывание зубов, вероятно, не вызывает лихорадки.
Как измерить температуру вашего ребенка
Использование термометра — лучший способ проверить температуру вашего ребенка.
Существует несколько различных типов цифровых термометров:
Цифровые зондовые термометры можно использовать во рту вашего ребенка (орально) или под его подмышкой (подмышечная впадина). Этот тип термометра очень распространен, и температура, измеренная орально, будет более точной.
Этот тип термометра очень распространен, и температура, измеренная орально, будет более точной.
Цифровые ушные термометры просты и быстры в использовании, но дают менее точные показания.
Цифровые термометры височной артерии используют инфракрасное сканирование лба вашего ребенка.Эти термометры просты в использовании и точны.
Ртутные термометры больше не рекомендуются, так как они могут сломать и отравить вашего ребенка. Полоски для измерения температуры и цифровые термометры-пустышки также не рекомендуются, поскольку они не очень точны.
Ваш врач, медсестра или фармацевт могут показать вам, как правильно пользоваться термометром.
Если у вашего ребенка очень жарко на лбу или коже, рекомендуется использовать термометр, чтобы точно измерить его температуру.
Когда обращаться за медицинской помощью
Если вашему ребенку меньше 3 месяцев и у него высокая температура, вам следует немедленно отвезти его в отделение неотложной помощи больницы, даже если у него нет других признаков болезни.
Если вашему ребенку от 3 до 12 месяцев, жар может быть признаком болезни, поэтому обратитесь к врачу за медицинской помощью.
Если вашему ребенку больше 12 месяцев, обратитесь к врачу, если у него высокая температура и:
- затрудненное дыхание
- стать сонным
- не хочет пить и мало плачет
- многократная рвота или частые эпизоды диареи
- показывает признаки ригидности шеи, постоянную головную боль или легкие боли в глазах
- не улучшится за 48 часов
- болеют
Если вы беспокоитесь или не знаете, что делать, позвоните в Healthdirect Australia по телефону 1800 022 222, чтобы поговорить с медсестрой.Вы также можете использовать средство проверки симптомов.
Лечить жар в домашних условиях
Если ваш ребенок старше 3 месяцев и выглядит здоровым, вы можете лечить жар дома.
- Для младенцев, которых кормят грудью или смесью, их следует кормить меньше, но чаще.
- Младенцы старше 6 месяцев должны часто пить небольшими порциями прозрачную жидкость, например воду.
- Не волнуйтесь, если они не хотят есть (но волнуйтесь, если они не пьют).
- Если у вашего ребенка жар и он плохо себя чувствует, вы можете дать ему парацетамол для успокоения. Обязательно соблюдайте правильную дозу, указанную на упаковке, и не давайте более 2 дней, не посмотрев на врача. Младенцы старше 3 месяцев также могут принимать ибупрофен.
Врачи теперь рекомендуют не обтирать младенцев губкой и не надевать на них вентиляторы, чтобы снизить температуру. Австралийский колледж медсестер также не рекомендует регулярно давать лекарства исключительно для снижения температуры детям, у которых нет признаков дистресса.Поговорите со своим врачом или посетите веб-сайт Choosing Wisely Australia для получения дополнительной информации.
Повышение температуры тела и измерение температуры вашего ребенка
Иммунизация | Простуда | Повышение температуры и измерение температуры вашего ребенка | Инфекции уха | Рвота и диарея | Круп | Фарингит (ангина) и стрептококковая ангина | Головные вши
Лихорадка
Лихорадка определяется как ректальная температура выше 100,4 ° F, и ее не нужно лечить, если только ваш ребенок не чувствует дискомфорт.Лихорадка — признак того, что ваш ребенок борется с инфекцией. Лихорадка помогает убить вирусы и бактерии; Таким образом, лихорадка — это способ избавления организма ребенка от нежелательных микробов.
Высокая температура не обязательно указывает на более серьезную инфекцию. У некоторых детей высокая температура сопровождается незначительными инфекциями. Более важно наблюдать за поведением вашего ребенка, чтобы определить, насколько он болен.
Измерение температуры вашего ребенка
Существует несколько типов термометров — ректальные термометры и оральные термометры. У детей младше 4-5 лет следует измерять ректальную или подмышечную температуру. Полоски бумаги, которые показывают температуру при нанесении на лоб, не очень точны и не должны использоваться в качестве ориентира для определения истинной температуры вашего ребенка. Ушные термометры широко доступны, но их точность также вызывает сомнения. Ртутные термометры больше не рекомендуются.
У детей младше 4-5 лет следует измерять ректальную или подмышечную температуру. Полоски бумаги, которые показывают температуру при нанесении на лоб, не очень точны и не должны использоваться в качестве ориентира для определения истинной температуры вашего ребенка. Ушные термометры широко доступны, но их точность также вызывает сомнения. Ртутные термометры больше не рекомендуются.
Ректальная температура: нормальный диапазон 98 ° F — 100,4 ° F
- Положите ребенка на живот и раздвиньте ноги так, чтобы вы могли видеть его анус.
- Смажьте колбу термометра вазелином или другой смазкой.
- Держите термометр между большим и указательным пальцами, как если бы вы держали карандаш. Положите ладонь на ягодицы ребенка и медленно и осторожно введите термометр в анус ребенка примерно на 3/4 дюйма.
- Удерживайте термометр на месте 1-2 минуты.
Подмышечная температура: нормальный диапазон 97 ° F — 99,6 ° F
- Убедитесь, что ваш младенец сухой и у него нет одежды в подмышечной впадине.
- Осторожно поместите сухой ректальный термометр высоко над подмышкой ребенка.
- Прижмите руку ребенка к его телу.
- Термометр следует держать на месте 4-5 минут.
Что делать при лихорадке
- Немедленно позвоните в офис, если у ребенка младше 2 месяцев температура. Мы также просим вас позвонить нам младше 6 месяцев.
Выполнение следующих действий поможет вам в уходе за ребенком, когда у него высокая температура:
- Измерьте температуру, следуя приведенным выше инструкциям.
- Одевайте ребенка легко. Переодевание вашего ребенка повысит температуру его тела.
- Не перегревайте дом, особенно спальню.
- Обеспечьте побольше жидкости.
- Увеличьте вес вашего ребенка во время его последнего визита к врачу.
- Если лихорадка длится более 24 часов без очевидного источника, например, простуды или рвоты, запишитесь на прием, чтобы отвезти ребенка в наш офис.

- Если у вашего ребенка температура ниже 104 ° F, достаточно только Тайленола или Адвила / Мотрина.Если температура вашего ребенка превышает 104 ° F, вы можете вымыть ребенка губкой с теплой водой — никогда не спиртом — до тех пор, пока температура не спадет. Чтобы вымыть ребенка губкой, поместите его в ванну или раковину и налейте прохладную воду ему на плечи и спину на 20-30 минут, пока не снизится температура.
7. Температурный режим и гипотермия
Пройдите тест по главе до и после прочтения этой главы.
Викторина по открытию главы
Закрыть викторинуЗакрыть викторинуПервый раз? Бесплатная регистрация.Просто введите свой адрес электронной почты или номер мобильного телефона и придумайте пароль.
Содержание
Цели
Когда вы завершите это задание, вы сможете:
- Согрейте младенцев.
- Объясните, почему у младенцев может развиться переохлаждение.
- Распознайте признаки и перечислите опасности переохлаждения.
- Профилактика и лечение переохлаждения.
- Перечислите причины и осложнения гипертермии.
Измерение температуры тела
7-1 Как вы измеряете температуру младенца?
Обычно измеряется температура кожи младенца, а не температура полости рта или прямой кишки.Поскольку младенцы обычно становятся холодными, а не горячими, предпочтительно измерять температуру кожи в подмышечных впадинах (подмышечная впадина) или брюшной полости, поскольку кожа является первой частью тела, которая остывает.
- Примечание
- Напротив, оральная или ректальная температура полезна для определения лихорадки у детей старшего возраста и взрослых, поскольку ядро тела (центр) является первой частью тела, которая нагревается.
Температуру кожи можно измерить с помощью:
- Цифровой термометр: Цифровой термометр помещается в подмышечную впадину младенца на 2 минуты перед снятием показаний.
 Когда термометры не используются, их следует хранить сухими, чтобы предотвратить перекрестное заражение.
Когда термометры не используются, их следует хранить сухими, чтобы предотвратить перекрестное заражение. - Телетермометр: (электрический термометр). Если используется телетермометр, зонд обычно помещают над левой, нижней частью живота или нижней частью спины. Избегайте попадания в правую верхнюю часть живота, так как печень выделяет много тепла, и это может дать слишком высокие значения. Телеметры следует регулярно калибровать.
Стеклянные ртутные термометры с низким показателем показаний больше не следует использовать у детей из-за риска отравления ртутью, если термометр сломается во рту.
7-2 Каков нормальный диапазон температуры тела?
Это зависит от места измерения температуры:
- Нормальная температура в подмышечных впадинах — 36,5–37 ° C.
- Нормальная температура кожи живота составляет 36–36,5 ° C.
Все новорожденные имеют одинаковый диапазон нормальной температуры тела.
- Примечание
- Нормальная температура во рту составляет 37–37,5 ° C, а ректальная температура составляет 37,5–38 ° C. Ни один из них обычно не используется у новорожденных.
Производство и потери тепла
7-3 От чего зависит температура тела?
Температура тела зависит от баланса:
- Скорость производства тепла (скорость производства тепла).
- Скорость потери тепла (как быстро теряется тепло).
Если скорость выделения тепла низкая или скорость тепловых потерь высока, температура тела может упасть. Точно так же чрезмерное тепловыделение или снижение тепловых потерь вызывает повышение температуры тела (лихорадка или гипертермия).
7-4 Как новорожденные вырабатывают тепло?
Взрослые и дети старшего возраста могут увеличить тепловыделение за счет дрожи и физических упражнений. Новорожденные дети не могут дрожать или двигаться. Однако в течение первых нескольких недель жизни младенец способен расщеплять (метаболизировать) бурый жир , который выделяет большое количество тепла. Бурый жир — это особая ткань, которая откладывается на шее, груди и животе плода в течение последних недель беременности. Он имеет коричневый цвет из-за наличия множества нервов и кровеносных сосудов и во многом отличается от обычного белого жира, который находится под кожей.Когда температура тела падает, младенец расщепляет бурый жир и, таким образом, вырабатывает тепло для коррекции температуры тела.
Бурый жир — это особая ткань, которая откладывается на шее, груди и животе плода в течение последних недель беременности. Он имеет коричневый цвет из-за наличия множества нервов и кровеносных сосудов и во многом отличается от обычного белого жира, который находится под кожей.Когда температура тела падает, младенец расщепляет бурый жир и, таким образом, вырабатывает тепло для коррекции температуры тела.
В меньшей степени младенец также может использовать другие запасы энергии для производства тепла, например:
- Белый жир, находящийся под кожей.
- Гликоген, хранящийся в печени.
- Молочные корма.
7-5 Какие младенцы производят слишком мало тепла?
Следующие младенцы часто не могут вырабатывать достаточно тепла для поддержания нормальной температуры тела:
- Недоношенные дети. Они рождаются до того, как откладываются достаточные запасы бурого жира.
- Недостаточный вес для гестационного возраста или истощенных младенцев. Они израсходовали свои запасы бурого жира перед доставкой.
- Инфицированные или гипоксические младенцы. Общая инфекция или тяжелая гипоксия препятствует нормальному расщеплению бурого жира и, таким образом, снижает выделение тепла. Следовательно, у инфицированных и гипоксических младенцев температура тела обычно падает, а не повышается.
Инфекция новорожденных вызывает скорее падение, чем повышение температуры тела.
7-6 Как младенцы теряют тепло?
Младенцы отдают тепло от кожи к окружающей среде следующими способами:
- Конвекция. Это потеря тепла кожей младенца в окружающий воздух. Младенцы теряют много тепла из-за конвекции при воздействии холодного воздуха или сквозняков.
- Проводимость. Это потеря тепла, когда младенец лежит на холодной поверхности.Младенцы быстро теряют тепло из-за теплопроводности, когда их кладут обнаженными на холодный стол, весы или рентгеновскую пластину, или завернутые в холодное одеяло или полотенце.

- Испарение. Это потеря тепла влажной кожей младенца в окружающий воздух. Младенцы теряют тепло из-за испарения после родов или после ванны. Даже младенец в мокром подгузнике может терять тепло из-за испарения.
- Радиация. Это потеря тепла от кожи младенца к удаленным холодным объектам, таким как холодные оконные стекла, стены и вытяжка инкубатора.Многим людям трудно понять излучение, поскольку на потерю тепла от теплого объекта на удалении от холода не влияет температура окружающего воздуха. Даже если в комнате и инкубаторе тепло, младенец может излучать тепло в холодное оконное стекло. Чем ближе младенец будет к холодному окну, тем больше тепла будет потеряно. Шторы уменьшают потерю лучистого тепла ночью, когда окна самые холодные.
7-7 Какие младенцы теряют слишком много тепла?
Следующие младенцы обычно теряют слишком много тепла и, следовательно, могут терять температуру тела:
- Младенцы. Все маленькие дети имеют большую площадь поверхности по сравнению с их массой тела. Следовательно, недоношенные дети с недостаточным весом для гестационного возраста имеют тенденцию быстро терять тепло.
- Младенцы с небольшим количеством подкожного жира. У недоношенных, недоношенных для гестационного возраста и истощенных младенцев очень мало БЕЛОГО жира под кожей (подкожный жир), который защищает их тело от потери тепла. Большая часть белого жира откладывается под кожей в последние недели беременности. Таким образом, недоношенные дети рождаются до того, как накапливают запасы белого жира.Младенцы с недостаточным весом для гестационного возраста и истощенные младенцы также имеют мало белого жира, поскольку они израсходовали свой белый жир перед родами.
- Младенцы в холодной среде могут терять тепло из-за теплопроводности, конвекции, испарения или излучения. Потеря тепла будет наибольшей, если младенца оставить обнаженным и не накрытым.

- Мокрые младенцы теряют тепло из-за испарения. Младенцы мокрые после родов, после ванны и в мокром подгузнике.
- Младенцы с плохим мышечным тонусом. Младенцы с гипотонией, например недоношенные или больные, лежат, раскинув руки и ноги. Следовательно, они подвергают воздействию тепла больший участок кожи, чем здоровые доношенные дети, которые прижимают руки и ноги к телу.
Гипотермия
7-8 Что такое переохлаждение?
Абдоминальная температура ниже 36 ° C или подмышечная температура ниже 36,5 ° C аномально низкая. Этих младенцев нужно согревать. Следовательно, рабочее определение гипотермии (низкая температура тела) — это температура тела ниже этих значений.Как только температура тела упадет ниже 35 ° C, младенцу грозят осложнения, связанные с переохлаждением. Поскольку ректальная температура обычно выше, чем в других местах, ректальная температура ниже 35 ° C особенно опасна.
Гипотермия — это температура в брюшной полости ниже 36 ° C или подмышечная температура ниже 36,5 ° C
7-9 Какие младенцы подвергаются наибольшему риску переохлаждения?
Младенцы, которые производят слишком мало тепла или теряют слишком много тепла, подвергаются наибольшему риску.Этими младенцами высокого риска являются:
- Недоношенные дети
- Недостаточная масса тела для младенцев гестационного возраста
- Младенцы-истощенные
- Младенцы, которых не кормили
- Инфицированные младенцы
- Младенцы с гипоксией
- Младенцы
- Младенцы, подверженные воздействию холода
- Младенцы, которых кормят обнаженными и не покрытыми одеждой
- Младенцы, выхаженные у холодного окна
7-10 Как предотвратить переохлаждение?
- Определите всех младенцев с высоким риском гипотермии. Сюда входят все младенцы, которые могут выделять слишком мало тепла или терять слишком много тепла.

- Обеспечение энергией (калорий) пероральным, назогастральным зондом или внутривенным кормлением. Это очень важно для младенцев, рожденных с небольшим количеством коричневого и белого жира. Раннее кормление грудным молоком или молочными смесями помогает снизить частоту переохлаждения, обеспечивая младенца энергией, необходимой для выработки тепла.
- Обеспечьте теплую среду для всех младенцев. Чем меньше младенец, тем теплее требуется. Большинство детей младше 1800 г нуждаются в каком-либо источнике тепла. Вам следует:
- По возможности используйте средства ухода за кожей (уход за матерью-кенгуру).
- Никогда не помещайте младенца в холодный инкубатор.
- Держите порты инкубатора закрытыми.
- Перед использованием всегда оборачивайте рентгеновскую кассету в полотенце.
- По возможности подогрейте и увлажните кислород.
- Не кормите грудью младенца возле холодного окна.
- Есть занавески в детскую.
- Не купать маленьких или больных грудных детей.
- Изолируйте младенца. Оденьте младенца и используйте шерстяную шапочку. Голова новорожденного ребенка теряет много тепла из-за излучения, поскольку поверхность кожи головы велика, мозг выделяет много тепла, а волос для изоляции мало. Шерстяная кепка более эффективна, чем пинетки или лосины. Лучше всего, если все это будет использовано. Шерстяной колпачок особенно важен, если ребенок получает кислород напорного ящика, который не подогретые.Большинство младенцев в инкубаторах должны носить шерстяную шапочку.
- Всех мокрых младенцев необходимо немедленно высушить , а затем завернуть в другое теплое сухое полотенце. Не оставляйте младенца во влажном полотенце. Не забудьте высушить голову младенца.
- Лечить любую инфекцию или гипоксию.
- Контролировать температуру кожи или подмышечных впадин у всех младенцев с повышенным риском переохлаждения.
 Важно как можно скорее обнаруживать любое падение температуры.
Важно как можно скорее обнаруживать любое падение температуры.
Шерстяная шапочка предотвращает потерю лучистого тепла из головы младенца.
7-11 Какая температура окружающей среды самая лучшая?
Оптимальная температура окружающей среды (например, в помещении или в инкубаторе) зависит от:
- Вес и гестационный возраст младенца. Чем меньше вес и чем раньше срок беременности, тем выше необходимая температура окружающей среды. Младенцам с недостаточным весом для гестационного возраста или истощенным детям также необходима более высокая температура окружающей среды.
- постнатальный возраст младенца. Чем больше постнатальный возраст, тем ниже требуемая температура окружающей среды, т.е. по мере взросления младенца требуется более низкая температура окружающей среды.
- Болезнь. Больным младенцам требуется более высокая температура окружающей среды.
Например, недоношенному ребенку массой 1000 г в 1-й день может потребоваться температура окружающей среды 37 ° C, чтобы согреться, в то время как здоровому доношенному ребенку на 5-й день может потребоваться температура окружающей среды всего 20 ° C.
В клинической практике с каждым младенцем следует обращаться как с индивидуумом, и вышеупомянутые факторы, влияющие на потребности младенца в температуре, должны рассматриваться только как рекомендации. Температуру окружающей среды для каждого младенца следует отрегулировать, чтобы обеспечить нормальную температуру кожи живота или подмышечных впадин. Это может быть достигнуто автоматически, если используется инкубатор с сервоприводом или лучистый обогреватель.
Потребность младенца в энергии и кислороде минимальна, когда температура кожи составляет нормальных и когда младенец находится на кормлении при правильной температуре окружающей среды.Потребности в энергии и кислороде увеличиваются, если температура кожи младенца выше или ниже нормы. Младенцы набирают вес быстрее всего, если их содержат при правильной температуре окружающей среды.
Младенцы набирают вес быстрее всего, если их содержат при правильной температуре окружающей среды.
Температура окружающей среды должна быть отрегулирована так, чтобы обеспечить нормальную температуру в подмышечных впадинах или на коже.
- Примечание
- Нейтральная тепловая среда (наилучшая температура в помещении или инкубаторе) — это такая температура окружающей среды, при которой температура кожи является нормальной, а скорость метаболизма младенца является самой низкой.В этом состоянии младенец использует наименьшее количество кислорода и энергии. Таким образом, энергия кормов может использоваться для роста, а не для выработки тепла. Важно следить за тем, чтобы все младенцы находились при грудном вскармливании как можно ближе к их собственной нейтральной тепловой среде.
7-12 Как согреть младенца?
Есть несколько способов согреть младенца:
Тепло материнского тела (телесный уход). Младенцев можно очень легко и эффективно согреть, поставив их обнаженными на голую грудь матери.Младенец должен носить шерстяную шапочку и подгузник. И мать, и младенец должны быть закрыты. Тепло материнского тела согреет младенца. Этот простой метод — важная часть ухода за матерью-кенгуру (KMC).
Уход за матерью-кенгуру — лучший способ согреть здорового ребенка.
- Закрытый инкубатор. Это традиционный способ ухода за большинством маленьких или больных младенцев, поскольку температуру можно тщательно контролировать. Сегодня все больше и больше младенцев лечатся в МКК, а не в инкубаторе.
- Лучистые обогреватели (потолочные лучистые обогреватели). Лучистая грелка используется для реанимации младенца или для ухода за очень больным младенцем в отделении интенсивной терапии. Потери воды за счет испарения выше, чем в закрытом инкубаторе. Толстая пластиковая пленка или «пузырчатая пленка» поверх младенца сокращает потерю воды.
 Как только состояние больных детей улучшится, их следует переместить из лучистого обогревателя в закрытый инкубатор или KMC.
Как только состояние больных детей улучшится, их следует переместить из лучистого обогревателя в закрытый инкубатор или KMC. - Теплая комната. Наиболее здоровых доношенных детей можно кормить в детской кроватке или люльке в теплой детской, палате или дома.Температура в помещении должна быть около 20 ° C. Младенец должен быть одет так, чтобы предотвратить потерю тепла излучением на холодные окна или стены.
- Горячая комната. Многих младенцев с низкой массой тела при рождении можно согреть в люльках, если их кормить грудью в комнате, где температура поддерживается на уровне 25–30 ° C. Чем меньше младенец, тем выше будет необходимая температура в помещении. Тем не менее, лучше держать мать и ребенка вместе с МК.
- Одевание младенца. Младенца можно держать в тепле, накрыв тело изолирующим слоем и, таким образом, предотвращая потерю тепла за счет конвекции в холодный воздух и излучения в холодные предметы в комнате.Это делается путем одевания младенца в подгузник, куртку, шерстяную шапку и пинетки. Шерстяная шапка является наиболее важным средством предотвращения потери тепла радиацией. Часто младенцев в закрытых инкубаторах одевают.
- Тепловое одеяло. Младенца можно держать в тепле в течение нескольких часов, если его завернуть в термоодеяло, серебряную пеленку или толстую алюминиевую фольгу, обычно используемую для приготовления пищи. Это эффективный метод предотвращения потерь тепла при транспортировке, если KMC или транспортный инкубатор недоступны.Младенец должен быть теплым и сухим, прежде чем его завернуть в термоодеяло. Никогда не кладите холодного младенца в тепловое одеяло и не используйте тепловое одеяло в инкубаторе.
- Тепловой экран из плексигласа. Прозрачный экран из плексигласа можно надеть на младенца в инкубаторе, чтобы уменьшить потерю тепла за счет излучения.
Шерстяная шапочка и теплозащитный экран из плексигласа сокращают потери тепла за счет излучения у младенцев, находящихся в инкубаторе.
Для каждого человека следует выбрать наиболее подходящий метод.Нет оправдания переохлаждению младенца, потому что переохлаждение можно предотвратить. Кожный уход со стороны матери, отца, члена семьи, медсестры, врача или фельдшера всегда доступен.
Переохлаждение можно предотвратить.
7-13 Когда маленькому ребенку больше не нужен инкубатор?
Большинство маленьких младенцев способны поддерживать температуру тела в теплой комнате, когда они достигают веса 1800 г. Тем не менее, многие маленькие дети могут намного быстрее поддерживать температуру тела с помощью KMC.Наиболее здоровые младенцы могут быть переведены из инкубатора в KMC к 1600 г.
7-14 Как распознать переохлажденного младенца?
Гипотермные младенцы со следующими признаками:
- Холодные на ощупь.
- Они вялые, гипотонические, плохо питаются и слабо плачут.
- Их руки и ноги обычно бледные или голубые, но язык и щеки розовые. Обратите внимание, что они не цианозированы по центру. Розовые щеки могут ошибочно указывать на то, что младенец здоров.
- Периферический отек или склерема (ощущение дерева или пластика на коже).
- Поверхностное медленное дыхание или признаки респираторной недостаточности.
- Кровотечение изо рта, носа или проколы иглой. Младенцы с гипотермией часто умирают от массивного легочного кровотечения.
Чем сильнее переохлаждение (особенно если температура тела опускается ниже 35 ° C), тем больше клинических признаков.
7-15 Какие проблемы с обменом веществ часто встречаются у младенцев с гипотермией?
- Гипогликемия. Это частая причина смерти холодных младенцев и наиболее важное осложнение переохлаждения. Холодные младенцы тратят много энергии, пытаясь согреться. В результате они расходуют все свои запасы энергии, что приводит к гипогликемии.
- Гипоксия.
 Когда гемоглобин становится холодным, он поглощает кислород, но не выделяет его. Кислород задерживается в гемоглобине и не попадает в клетки организма. Таким образом, холодный младенец кажется розовым даже после смерти от гипоксии.Гипотермия также увеличивает потребность организма в кислороде, что усугубляет гипоксию.
Когда гемоглобин становится холодным, он поглощает кислород, но не выделяет его. Кислород задерживается в гемоглобине и не попадает в клетки организма. Таким образом, холодный младенец кажется розовым даже после смерти от гипоксии.Гипотермия также увеличивает потребность организма в кислороде, что усугубляет гипоксию. - Метаболический ацидоз. Из-за плохой периферической перфузии кровь не доставляет клеткам достаточно кислорода. Возникающая гипоксия вызывает метаболический ацидоз.
- Примечание
- Холодный младенец увеличивает скорость метаболизма, выделяя тепло и быстро расщепляя глюкозу. Это, в свою очередь, увеличивает потребность клеток в кислороде, усугубляя любую гипоксию. Результирующий анаэробный метаболизм глюкозы вызывает избыточное производство молочной кислоты.Диссеминированная внутрисосудистая коагулопатия также часто встречается при выраженном переохлаждении.
Младенцы с гипотермией часто умирают от гипогликемии.
7-16 Как лечить переохлаждение?
- Согрейте младенца в закрытом инкубаторе, обогревателе с лучевым излучением над головой или в теплой комнате. Косметический уход — очень эффективный метод согревания холодного младенца. Температура инкубатора должна быть установлена на уровне 37 ° C, пока температура кожи не вернется к норме. Теплая вода (37 ° C) также используется для коррекции гипотермии.
- Обеспечить энергией , пока младенец согревается. Во время согревания может возникнуть гипогликемия. Энергия может подаваться в виде перорального или назогастрального молока или внутривенной поддерживающей жидкости, содержащей 10% воды с декстрозой (например, Neonatalyte).
- Обеспечьте кислородом. Холодные младенцы, хотя и розовые в центре, часто гипоксичны. Поэтому давайте ребенку 30% кислорода (FiO₂ 0,3), пока он согревается. Нормальное насыщение кислородом у холодного младенца исключает гипоксию тканей, поскольку кислород задерживается в красных клетках.

- Дайте 4% бикарбонат натрия. Большинство детей с гипотермией страдают метаболическим ацидозом. Если вводится внутривенная жидкость, добавьте 10 мл 4% бикарбоната натрия к 100 мл поддерживающей жидкости (Neonatalyte). Если возможно, сделайте анализ газов крови и частично скорректируйте любой дефицит щелочи.
- Наблюдения. Наблюдать и записывать температуру, пульс, дыхание, цвет кожи и концентрацию глюкозы в крови младенца до тех пор, пока они не станут нормальными и стабильными.
- Антибиотики. Дайте парентерально антибиотики, если есть какие-либо признаки инфекции.
Пирексия
7-17 Что такое гипертермия?
Пирексия или лихорадка (высокая температура тела) определяется как температура кожи брюшной полости 37 ° C или более или температура в подмышечных впадинах 37,5 ° C или более. Поскольку новорожденные младенцы могут только немного потеть, они не могут охладиться и, следовательно, легко становятся слишком горячими.
Пирексия может быть вызвана:
- Высокая температура окружающей среды. Обычно это происходит из-за того, что в инкубаторе или комнате слишком жарко для нужд младенца, или ребенок помещен на солнце или слишком близко к обогревателю.
- Заражение. Однако у большинства младенцев при заражении наступает переохлаждение.
7-18 Опасна ли гипертермия?
Да. Гирексия — важная причина рецидивирующего апноэ, которое может привести к смерти, если младенец не охладится. Продолжительная гипертермия также может привести к обезвоживанию и увеличению потребности организма в кислороде и энергии.
Пример из практики 1
Недоношенную девочку приносят в детскую из родильного отделения, завернутую во влажное полотенце. Подмышечная температура 32,5 ° С. Предполагаемый гестационный возраст ребенка — 35 недель. Щеки и язык розовые, но руки и ступни серые и кажутся холодными. Младенец вялый.
Младенец вялый.
1. Есть ли у младенца переохлаждение? Назовите свои причины.
Да. Температура в подмышечных впадинах ниже 36 ° C ниже нормы и определяется как гипотермия.
2. Какова вероятная причина периферического цианоза у этого младенца?
Периферический цианоз почти наверняка был вызван переохлаждением и, следовательно, должен исчезнуть, когда температура ребенка вернется к норме. Холодные младенцы часто имеют розовый цвет в центре, даже если они гипоксичны.
3. Как вы думаете, почему этому младенцу холодно?
Потому что младенец не был хорошо высушен после рождения и завернут во второе теплое сухое полотенце. Это обычная ошибка. В родильном отделении тоже могло быть холодно.Следовательно, тепло тела будет потеряно как за счет испарения, так и конвекции. Кроме того, ребенок недоношенный. Недоношенные дети быстро теряют тепло, так как у них мало подкожного жира.
4. Как этого младенца нужно было держать в тепле в родильном отделении?
Самый простой способ сохранить этого младенца в тепле после родов — это хорошо высушить ее, а затем поместить ее в положение МК, обнаженной грудью матери. Кожа матери согрела бы младенца.
5.Как вести себя с этим младенцем?
Младенца следует снять с влажного полотенца и хорошо высушить. Не забывайте сушить голову младенца. Затем поместите младенца в предварительно нагретый закрытый инкубатор, установленный на 37 ° C, или под верхним лучистым обогревателем. Если ни один из них не доступен, можно использовать телесный уход (KMC) или обогреваемое помещение. Дайте 30% кислород напорного ящика в то время как младенец разогреваются. Энергия должна вводиться внутривенно в виде инфузии поддерживающей жидкости (например, Neonatalyte). Чтобы предотвратить гипогликемию, необходимо как можно скорее начать кормление грудным молоком через назогастральный тракт.Следует проводить тщательные наблюдения, пока младенец не согреется и не станет клинически нормальным.
6. Как вы думаете, какие исследования следует провести, когда ребенок приходит в детскую?
Необходимо определить концентрацию глюкозы в крови и тщательно контролировать температуру с помощью цифрового термометра или термометра с низкими показаниями, пока младенец не согреется. Любую гипогликемию необходимо лечить.
Пример из практики 2
Пятидневный доношенный ребенок мужского пола купается в холодной палате.После этого ребенок выглядит здоровым, но ему холодно. Показания телетермометра в правой верхней части живота дают результат 34 ° C. Младенца, который при рождении весил 2400 г и который клинически истощен, быстро согревают, помещая его рядом с настенным обогревателем.
1. Назовите 3 вероятные причины переохлаждения этого младенца.
Младенец имеет недостаточный вес для гестационного возраста и также истощен. Оба эти состояния могут вызвать переохлаждение, поскольку у младенцев мало белого и коричневого жира.Вдобавок младенцу, вероятно, стало холодно после ванны, потому что он не был хорошо высушен и в комнате было холодно.
2. Какая ошибка была сделана при определении температуры младенца?
Температура не должна измеряться печенью, так как это очень теплый орган. Температуру кожи следует измерять на левой стороне живота. Также можно было измерить температуру в подмышечных впадинах.
3. Когда следует кормить этого младенца?
Поскольку этот младенец подвержен высокому риску гипогликемии, его следует кормить как можно скорее.Проверьте концентрацию глюкозы в крови.
4. Как согреть младенца в следующие несколько дней?
Надо одеть и дать шерстяную шапку. Если ночью в комнате становится холодно, младенца можно согреть в постели матери или дать ему МК.
Пример из практики 3
Доношенная девочка доставлена в отдаленную клинику холодным зимним днем. Мать родила за 30 минут до этого, и ее необходимо направить в больницу из-за задержки плаценты. Подмышечная температура младенца составляет 34,5 ° C, но ребенок выглядит активным. Ни в поликлинике, ни в «Скорой помощи» нет инкубатора.
Подмышечная температура младенца составляет 34,5 ° C, но ребенок выглядит активным. Ни в поликлинике, ни в «Скорой помощи» нет инкубатора.
1. Как согреть этого младенца в клинике?
Для корректировки температуры младенца можно использовать обогреватель, теплую комнату или теплую воду. Один из сотрудников или член семьи может позаботиться о прикосновении кожи к коже. Младенца также можно согреть, прижав его кожу к коже к матери и завернув обоих в одеяла.
2. Когда нужно перевезти ребенка в больницу?
Если возможно, лучше всего сначала согреть младенца, прежде чем перевезти его в больницу.
3. Как согреть младенца в машине скорой помощи?
Младенец должен быть тепло одет, если у вас есть одежда. Если нет, позаботьтесь о прикосновении кожи к коже или заверните ребенка в одеяло. Тепловое одеяло (или алюминиевую фольгу) также можно обернуть вокруг младенца. Помните, что младенца необходимо согреть перед тем, как поместить его в тепловое одеяло. При необходимости бригада скорой помощи может обеспечить контакт кожи с кожей. Это простой, но очень эффективный способ согреть ребенка во время транспортировки
Видео
Держим ребенка в тепле
Видео проекта Global Health Media, доступное по лицензии Creative Commons Attribution-NonCommercial-NoDerivatives License
Холодный ребенок
Видео проекта Global Health Media, доступное по лицензии Creative Commons Attribution-NonCommercial-NoDerivatives License
Горячий ребенок
Видео проекта Global Health Media, доступное по лицензии Creative Commons Attribution-NonCommercial-NoDerivatives License
Измерение температуры ребенка | Johns Hopkins Medicine
Где следует измерять температуру ребенка?
Современные цифровые термометры позволяют легко и быстро определять температуру ребенка. Для достижения наилучших результатов у младенцев и малышей в возрасте до 3 лет Американская академия педиатрии рекомендует измерять температуру ректально, помещая термометр в задний проход ребенка. Этот метод точен и позволяет быстро определить внутреннюю температуру ребенка. Новый метод измерения температуры, называемый термометрией височной артерии, также считается очень точным. Он вызывает меньше дискомфорта, чем ректальный термометр, и меньше беспокоит новорожденного. Он измеряет температуру крови, текущей по височной артерии на лбу.
Для достижения наилучших результатов у младенцев и малышей в возрасте до 3 лет Американская академия педиатрии рекомендует измерять температуру ректально, помещая термометр в задний проход ребенка. Этот метод точен и позволяет быстро определить внутреннюю температуру ребенка. Новый метод измерения температуры, называемый термометрией височной артерии, также считается очень точным. Он вызывает меньше дискомфорта, чем ректальный термометр, и меньше беспокоит новорожденного. Он измеряет температуру крови, текущей по височной артерии на лбу.
Измерение температуры под мышкой (в подмышечной впадине) называется подмышечным измерением. Его можно использовать для «скрининга» или определения того, есть ли у ребенка лихорадка. Если он показывает лихорадку, следует перепроверить температуру более точным методом. Другие типы термометров, такие как барабанные (ушные) термометры, могут быть неточными для новорожденных, и для получения точных показаний их необходимо осторожно размещать. Полоски кожи, которые прижимают к коже для измерения температуры, не рекомендуются для младенцев.Прикосновение к коже ребенка может дать вам понять, тепло ему или ей холодно, но вы не можете измерить температуру тела простым прикосновением.
Всегда используйте цифровой термометр для измерения температуры вашего ребенка. Никогда не используйте ртутный термометр. Для младенцев и детей ясельного возраста обязательно используйте ректальный термометр правильно. Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом.Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Измерение ректальной температуры ребенка
Оральный и ректальный термометры имеют разную форму, и нельзя заменять один другой. Не используйте оральные термометры ректально, так как они могут нанести травму. Ректальные термометры имеют защитную грушу, разработанную специально для безопасного измерения ректальной температуры.
Не используйте оральные термометры ректально, так как они могут нанести травму. Ректальные термометры имеют защитную грушу, разработанную специально для безопасного измерения ректальной температуры.
Положите ребенка себе на колени или пеленальный столик на живот лицом вниз.Положите руку, ближайшую к голове ребенка, на его поясницу и разделите ягодицы ребенка большим и указательным пальцами.
Другой рукой осторожно вставьте смазанный конец шарика термометра на полдюйма или чуть выше мышцы анального сфинктера.
Термометр должен быть направлен в сторону пупка ребенка.
Держите термометр одной рукой за ягодицы ребенка, чтобы термометр двигался вместе с ним.Другой рукой успокаивайте ребенка и не позволяйте ему двигаться.
Никогда не оставляйте ребенка без присмотра со вставленным ректальным термометром.
Держите термометр, пока он не подаст звуковой сигнал.
Снимите термометр.
Протрите лампочку.
Немедленно прочтите и запишите.
Очистите термометр водой с мылом или медицинским спиртом.
Измерение температуры височной артерии ребенка
Поместите датчик термометра посередине лба ребенка.
Нажмите и удерживайте кнопку сканирования.
Медленно проведите термометром по лбу к верхней части уха ребенка. Убедитесь, что он всегда касается кожи.
Остановитесь на линии роста волос и отпустите кнопку сканирования.
Снимите термометр и снимите показания температуры.
Если температура ректальной или височной артерии ребенка составляет 100,4 ° F (38 ° C) или выше, позвоните лечащему врачу вашего ребенка.
 7-37.3 градуса
7-37.3 градуса
 Розеола — самый крайний пример. Лихорадка может быть единственным симптомом в течение 2–3 дней. Затем появляется сыпь.
Розеола — самый крайний пример. Лихорадка может быть единственным симптомом в течение 2–3 дней. Затем появляется сыпь. Значение 98,6 ° F (37 ° C) — это просто средняя ректальная температура. Нормальный минимум может быть 96,8 ° F (36 ° C) утром. В конце дня она может достигать максимума — 100,3 ° F (37,9 ° C). Это нормальный диапазон.
Значение 98,6 ° F (37 ° C) — это просто средняя ректальная температура. Нормальный минимум может быть 96,8 ° F (36 ° C) утром. В конце дня она может достигать максимума — 100,3 ° F (37,9 ° C). Это нормальный диапазон. Они действительно помогают организму бороться с инфекцией.
Они действительно помогают организму бороться с инфекцией.
 Когда термометры не используются, их следует хранить сухими, чтобы предотвратить перекрестное заражение.
Когда термометры не используются, их следует хранить сухими, чтобы предотвратить перекрестное заражение.

 Важно как можно скорее обнаруживать любое падение температуры.
Важно как можно скорее обнаруживать любое падение температуры. Как только состояние больных детей улучшится, их следует переместить из лучистого обогревателя в закрытый инкубатор или KMC.
Как только состояние больных детей улучшится, их следует переместить из лучистого обогревателя в закрытый инкубатор или KMC.
 Когда гемоглобин становится холодным, он поглощает кислород, но не выделяет его. Кислород задерживается в гемоглобине и не попадает в клетки организма. Таким образом, холодный младенец кажется розовым даже после смерти от гипоксии.Гипотермия также увеличивает потребность организма в кислороде, что усугубляет гипоксию.
Когда гемоглобин становится холодным, он поглощает кислород, но не выделяет его. Кислород задерживается в гемоглобине и не попадает в клетки организма. Таким образом, холодный младенец кажется розовым даже после смерти от гипоксии.Гипотермия также увеличивает потребность организма в кислороде, что усугубляет гипоксию.