Какие температурные показатели являются оптимальными для комнаты, где живет новорожденный малыш?
С рождением ребенка в любой семье значительно прибавляется хлопот. Каждой мамочке хочется создать наиболее комфортные условия проживания для только что появившегося на свет малыша. Она должна не только обеспечить крохе необходимый уход, но и следить, чтобы влажность и температура воздуха в комнате ребенка соответствовали параметрам, рекомендованным педиатрами.
Ребенку все равно, на кроватке какого производителя он спит или на какого цвета коляске его вывозят на прогулку. А вот температура и влажность в его комнате имеют огромное значение, поскольку не комфортная окружающая обстановка способствует развитию большинства заболеваний. Кроме того, несоблюдение необходимых параметров может стать причиной ухудшения настроения у младенца.
Поэтому, для профилактики болезней у новорожденных, очень важно поддерживать в помещении оптимальные климатические условия.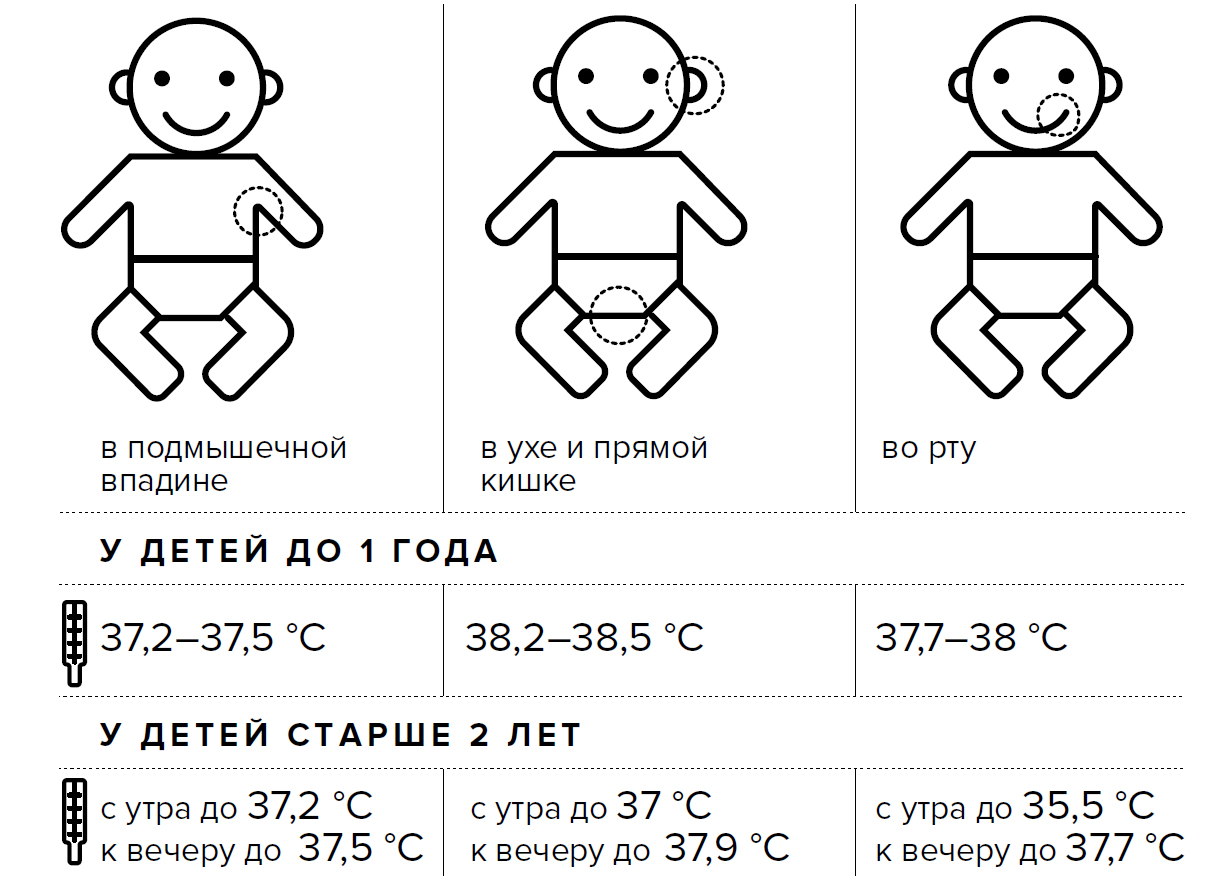
Содержание
Комфортная температура в комнате грудничка
Большинство педиатров сходятся во мнении, что оптимальная температура в комнате новорождённого малыша должна варьироваться в диапазоне от 18 до 22 С˚. Они считают именно такую температуру комфортной для нормального самочувствия крохи и дальнейшего его развития.
Широко известный сегодня доктор Комаровский утверждает, что в комнате где находится новорожденный малыш, температура должна быть в пределах 18 — 19 градусов. По его мнению, это и есть оптимальный температурный режим для грудничка.
Соблюдение температурного режима в помещении в зимнее время значительно усложняется. Это связано с тем, что в отопительный период подача тепла в жилища от нас никак не зависит. Поэтому даже зимой необходимо поддерживать температуру не выше 23 градусов.
Еще одним важным условием хорошего самочувствия младенца является поддержание необходимых температурных показателей в ночное время суток.
Помните, что нормальная циркуляция воздуха невозможна, если над детской кроваткой висит балдахин или для украшения кроватки используются бортики.
Температурный режим во время купания младенца
Во время проведения водных процедур также необходимо поддерживать соответствующие температурные параметры воздуха в комнате. Большинство родителей уверены, что температура в комнате для купания новорожденного должна поддерживаться на более высоком уровне, нежели обычно. Однако они глубоко заблуждаются. Если вы будете купать грудного ребенка в более теплом помещении, тогда по окончании водных процедур, возвращаясь в привычные климатические условия, он непременно будет мерзнуть.
Это значит, что, собираясь искупать кроху, не нужно дополнительно протапливать помещение ванной комнаты.
Таким образом, не нужно дополнительно обогревать комнату в ночное время и в период купания младенца. Температура воздуха в помещении должна поддерживаться постоянно на одном уровне.
Температура для недоношенных малышей
Нужно заметить, что вышеуказанные нормы температуры в комнате применимы исключительно для детей, появившихся на свет в срок. Для недоношенного ребенка должны соблюдаться другие условия содержания. Для него оптимален температурный режим, который колеблется в диапазоне от 24 – 25 С, поскольку собственная терморегуляция у таких детей зачастую нарушена.
Опасности, связанные с перегревом или переохлаждением младенца
ПерегревСпециалистами в области педиатрии уже давно замечено, что перегрев грудничка несет больше опасностей, чем его переохлаждение.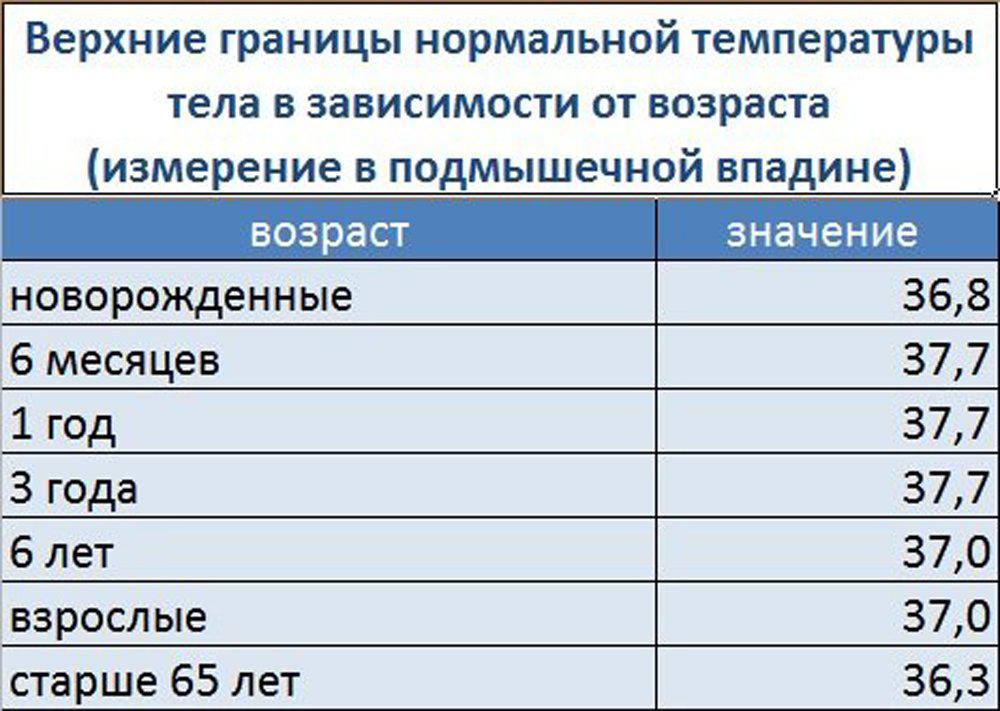 В ходе обменных процессов, которые у младенцев проходят намного быстрее, чем у взрослых людей, происходит накопление определенного количества тепла в организме. Излишки тепла выходят либо через поверхность кожи, либо в процессе дыхания. Отдача лишнего тепла посредством дыхания значительно усложняется при высоких температурах воздуха в помещении. Тогда теплоотдача происходит в усиленном темпе через кожные покровы с помощью системы потоотделения. Малыш потеет, у него появляются покраснения, пульс становится более частым, а дыхание затрудненным.
В ходе обменных процессов, которые у младенцев проходят намного быстрее, чем у взрослых людей, происходит накопление определенного количества тепла в организме. Излишки тепла выходят либо через поверхность кожи, либо в процессе дыхания. Отдача лишнего тепла посредством дыхания значительно усложняется при высоких температурах воздуха в помещении. Тогда теплоотдача происходит в усиленном темпе через кожные покровы с помощью системы потоотделения. Малыш потеет, у него появляются покраснения, пульс становится более частым, а дыхание затрудненным.
Все это повышает плаксивость ребенка, делает его вялым и лишает спокойствия. Также это может стать причиной дерматитов и потницы, нарушаются обменные процессы и теплоотдача. В связи с этим, температурная норма в детской комнате должна строго соблюдаться родителями.
Не меньше опасности несет переохлаждение новорожденного крохи.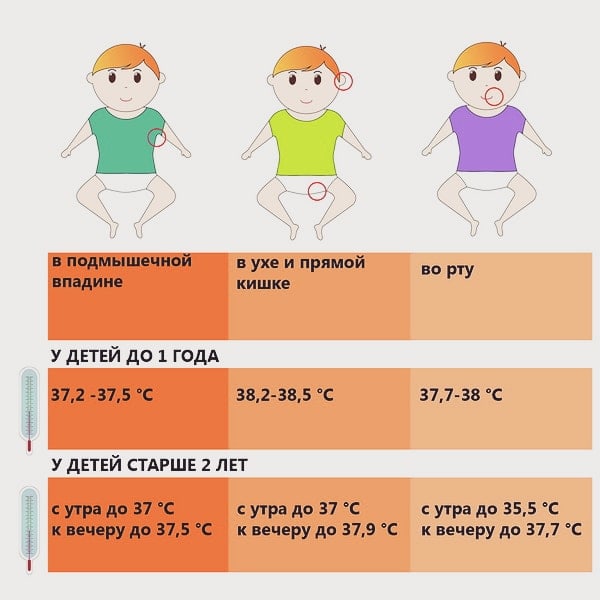 Излишняя прохлада может спровоцировать у ребенка развитие заболеваний простудного характера, что чревато появлением целого ряда опасных осложнений.
Излишняя прохлада может спровоцировать у ребенка развитие заболеваний простудного характера, что чревато появлением целого ряда опасных осложнений.
Поэтому температура в комнате для новорожденного должна неуклонно соблюдаться в соответствии с существующими нормами и рекомендациями педиатров.+
Способы поддерживания температурного режима в комнате новорожденного
Прежде чем установить оптимальную температуру в комнате, необходимо определиться, какой температурный режим наиболее комфортен для вашего ребенка. Узнать оптимальную для малыша комнатную температуру можно достаточно легко:
- у ребенка хорошее самочувствие и спокойный сон;
- у малыша не наблюдается покраснений и потницы;
- на кожных покровах младенца не наблюдается так называемая «гусиная кожа», а его ножки и ручки теплые;
- дыхание ребенка не затруднено, пульс не учащен.
В случае, когда температурные параметры в помещении не соответствуют нормам, следует предпринять некоторые шаги по регулированию температуры воздуха.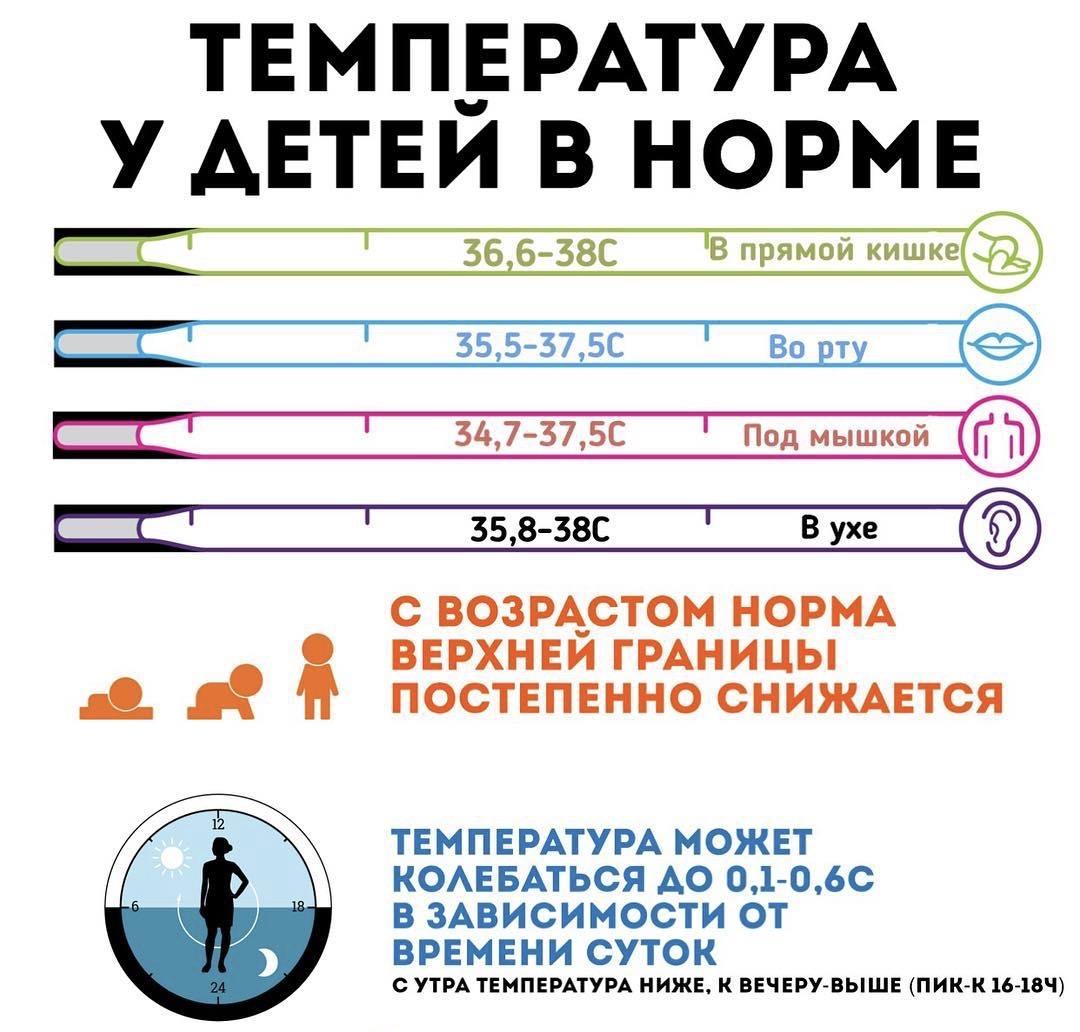
При повышенной температуре в комнате ребенка, регулирование выполняется с помощью кондиционера или проветривания помещения. Лучше в это время отправиться с крохой на прогулку. Кондиционер необходимо установить в комнате, находящейся по соседству, или в этой же комнате, но далеко от ребенка. Радиаторы отопления следует накрыть плотным пледом или одеялом.
При низкой температуре воздуха в детской комнате, поддержать оптимальные температурные показатели можно, включив обогреватели.
Нет возможности осуществлять контроль температуры в помещении?
Не всегда родители имеют возможность поддерживать желаемую температуру в комнате, в которой находится ребенок. В этом случае необходимо:
- побольше поить малыша, если в помещении душно и повышена температура воздуха;
- малыш должен быть одет, исходя из того, какая температура в комнате. Если температура выше нормы, тогда достаточно надеть лишь трусики. Если же в комнате холодно, то непременно нужны ползунки, носки и распашонка из теплого материала.

- купать малыша следует, ориентируясь на температуру воздуха в комнате. В жарком помещении процедуру купания можно повторять несколько раз на протяжении дня.
Создание оптимальных климатических условий в комнате для новорожденного ребенка положительно отразиться на самочувствии младенца, состоянии его здоровья и настроении.
Температура у ребенка. Как правильно действовать?
Температура — это защитная реакция организма, которая усиливает иммунный ответ.
В нашем организме за механизм регуляции температуры отвечает отдел головного мозга — гипоталамус.
Эта крошечная область в голове состоит из огромного числа нервных клеток. Они регулируют деятельность сердечно-сосудистой, эндокринной, пищеварительной и выделительной систем человека.
Гипоталамус отвечает за режим сна, бодрствования, голод, жажду, репродуктивную систему, удовольствия, проявление эмоций, социальное взаимодействие и регулирует теплообмен тела.
В норме гипоталамус поддерживает температуру здорового человека в пределах 36-37°C. Через рецепторы на коже он реагирует на холод или жару, а еще на любые изменения температуры крови.
Как только организм атакуют вирусы или бактерии наши клетки выделяют пирогены — вещества, повышающие температуру.
Человека начинает знобить — так мышцы сокращаются в надежде согреться, а сосуды в коже сужаются, чтобы уменьшить потерю тепла.
Именно поэтому повышение температуры как у взрослых, так и у детей сопровождается:
- вялостью — активное движение приводит к потере тепла
- дрожью — мышцы сокращаются, чтобы организм согревался
- бледностью — из-за спазма периферических сосудов
- желанием укутаться потеплее
Почему повышается температура?
В передней части гипоталамуса содержатся термочувствительные нервные клетки, которые реагируют на любые изменения температуры крови и импульсы от тепловых/холодовых рецепторов на коже.
Под действием бактерий и вирусов наши клетки выделяют пирогены — вещества, повышающие температуру. Когда центр терморегуляции «решает», что имеется необходимость поддержания более высокой температуры тела, чем обычно, организм начинает «думать», как же этого добиться.
Сделать это можно двумя способами:
1. Повышением теплообразования (постараться согреться).
2. Снижением теплоотдачи (не дать теплу улетучиться из организма).
Далее происходит следующее. Из-за импульсов, бегущих по мышечным волокнам, человека начинает знобить — так мышцы сокращаются в надежде согреться. Одновременно с этим сосудо-двигательный центр получает информацию о том, что необходимо перекрыть потерю тепла. Для этого сосуды в коже «перекрываются» (спазмируются), и теплоотдача уменьшается. Итог: гипоталамус «доволен», что температура тела сохраняется около 39,0°C.
Таким образом получается стандартный лихорадящий ребенок.
- вялый — гипоталамус не дает активно двигаться, ведь это приведет к потере тепла
- дрожит — мышечные сокращения увеличивают теплообразование
- бледен — бледность кожи возникает из-за спазма периферических сосудов
- стремится потеплее укутаться
Но организм очень тонко устроен — он не даст перегреться до критической отметки. Поэтому при превышении заданной гипоталамусом температуры сосуды на периферии расширяются, потовые железы активируются и теплоотдача увеличивается.
Теперь ребенок краснеет, обильно потеет и старается поскорее сбросить с себя одеяло.
Высокая температура тела будет поддерживаться до тех пор, пока не будет устранена причина ее повышения (инфекция, опухоль и т.д.). После исчезновения причины гипоталамус задает параметры новой нормальной температуры.
Как действовать при температуре?
Прежде всего не волноваться и не спешить сбивать температуру. Важно помнить, что это естественная защитная реакция организма. Иммунная система ребенка начинает активный синтез защитных веществ только при температуре свыше 38,5°C.
Важно помнить, что это естественная защитная реакция организма. Иммунная система ребенка начинает активный синтез защитных веществ только при температуре свыше 38,5°C.
Прежде всего нужно оценить самочувствие ребенка в целом, его поведение и внешний вид. Это поможет принять взвешенное решение для дальнейших действий.
Лихорадка — всегда сопровождается другими симптомами.
Независимо от градуса температуры и возраста малыша, существуют симптомы, которые требуют незамедлительного осмотра педиатра:
- нетипичное поведение — пронзительный плач, сонливость, стоны
- сильная головная боль
- судороги
- нарушение сознания
- понижение артериального давления
- непрекращающаяся рвота или диарея
- боль в области живота
- боли в горле или ухе
- невозможность сгибания головы к груди (при этом возникает резкий плач)
При проявлении подобных состояний одной жаропонижающей терапии недостаточно. Она может даже навредить. Необходимы своевременный осмотр педиатра и тщательная диагностика.
Она может даже навредить. Необходимы своевременный осмотр педиатра и тщательная диагностика.
Важно учитывать возраст ребенка с лихорадкой.
Лучше не откладывать визит к врачу:
- для малыша меньше 3 месяцев при температуре от 38,0°C
- от 3 месяцев до 3 лет — свыше 38,0°C в течение 3 суток или свыше 39,0°C
- при температуре свыше 38,6°C в течение 3 суток у детей старше 3 лет
- температура выше 39,4°C
- при наличии хронических заболеваний
- отсутствие улучшения самочувствия при снижении температуры
- повторное появление лихорадки после нормализации температуры
- отсутствие слез при плаче, редкое мочеиспускание, сухая кожа и слизистые
- отказ от еды и питья
Вне зависимости от возраста ребенка необходимо привести на осмотр при следующих симптомах:
Если маме или папе кажется, что с ребенком что-то не так — лучше перестраховаться и как можно скорее пройти осмотр.
Когда необходимо снижать температуру?
1. Ребенок вне зависимости от высоты температуры плохо себя чувствует (основная задача — облегчить его состояние).
2. Ребенок с хроническими соматическими заболеваниями (патологии сердца, легких, мозга или нервной системы).
В случае если ребенок старше 3 месяцев имеет ректальную температуру ниже 38,9°C и при этом хорошо себя чувствует, сбивать температуру нецелесообразно. Важно понимать, что повышение температуры тела — это естественная защитная реакция человеческого организма. Иммунная система начинает активный синтез различных защитных веществ только при температуре свыше 38,5°C.
В любом случае, если нет уверенности в необходимости проведения жаропонижающей терапии, следует обратиться за консультацией к педиатру.
Чем снижать температуру?
Важно понимать, что прием жаропонижающих средств направлен на облегчение дискомфорта ребенка. Он не сокращает длительность болезни и не снижает риск развития осложнений.
Он не сокращает длительность болезни и не снижает риск развития осложнений.
В домашних условиях детям можно сбивать температуру только двумя препаратами — парацетамолом (с 3 месяцев) и ибупрофеном (с 6 месяцев).
Все жаропонижающие препараты нужно дозировать не по возрасту, а по весу малыша.
Разовая дозировка парацетамола рассчитывается на 10-15 мг/кг веса, ибупрофена 5-10 мг/кг веса.
Если жаропонижающее в виде суспензии ибупрофен (в 5 мл — 100 мг), парацетамол (в 5 мл — 120 мг), то нужно поделить рассчитанное по весу количество в мг на количество препарата в 1 мл.
Ибупрофен можно принимать — 3-4 раза в день, парацетамол — 4-5 раз.
Отметим один важный нюанс. Не стоит сбивать температуру Ибупрофеном ребенку с ветряной оспой (ветрянкой). Этот препарат может привести к более тяжелому течению болезни.
Как давать жаропонижающее?
Существует несколько правил приема жаропонижающих препаратов:
1. Давать жаропонижающее не чаще 5 раз за день.
2. Ребенку младше 3 месяцев не сбивать температуру без осмотра врача.
3. Не давать комбинированные жаропонижающие препараты, например ибупрофен + парацетамол.
4. Внимательно читать этикетки и инструкции к препаратам.
5. Встряхивать флакон перед тем, как давать препарат ребенку.
6. Перед приемом препарата убедиться в правильной дозировке. Малая дозировка приведет к снижению эффективности, а передозировка может вызвать различные побочные эффекты.
7. Не использовать чайную ложку для расчета (разные ложки имеют разную вместимость). Для измерения лучше отдать предпочтение мерной ложке или дозировочному шприцу.
8. Фиксируйте в блокноте, когда и какое количество препарата давали ребенку.
9. Наблюдайте за организмом ребенка — кому-то больше подходит Ибупрофен, а кому-то — Парацетамол.
10. При сбивании температуры не старайтесь достигнуть показателя в 36,6°C. Если после приема жаропонижающего температура упала на 1-1,5°C, и ребенок стал активным и веселым — цель достигнута.
Если после приема жаропонижающего температура упала на 1-1,5°C, и ребенок стал активным и веселым — цель достигнута.
11. Если после приема жаропонижающего температура не снижается — требуется консультация педиатра.
Температура у ребенка
Если у ребенка высокая температура – что делать родителям?
На вопрос отвечает заведующая педиатрическим отделением МБУ «ССМП им.В.Ф.Капиноса», врач скорой помощи высшей категории, педиатр Влада Бутакова:
Чаще всего родители обращаются на Станцию скорой помощи, если у ребенка на фоне ОРВИ или гриппа резко повышается температура тела. Это может быть и при других детских инфекциях, в том числе при пневмониях и ангинах.
Важно помнить, что любая лихорадка – это защитная реакция организма, с помощью которой он борется с инфекцией.
В первые трое суток с начала ОРВИ лихорадка не должна вызывать паники у родителей. Конечно, лечением всегда должен заниматься врач (и хорошо, если с момента начала болезни врач уже осмотрел больного и свои назначения сделал). А если лихорадка продолжается более 3-х суток, то ребенка обязательно нужно дополнительно показать педиатру.
А если лихорадка продолжается более 3-х суток, то ребенка обязательно нужно дополнительно показать педиатру.
Что при лихорадке в первые дни болезни могут сделать грамотные родители?
С какого уровня температуру нужно снижать?
Существуют общие правила:
— детям до 3-х месяцев температуру нужно снижать с уровня 38С
— детям до 4-х лет температуру нужно снижать с уровня 38,5С
— у более старших детей температуру снижают, начиная с 38,5-39С
Есть и индивидуальные особенности:
— повышенную температуру нужно снижать и при более низких цифрах, если ребенок ее плохо переносит. То есть если он заторможен или чрезмерно возбужден, если раньше при повышении температуры были судороги;
— если у ребенка есть серьезные врожденные заболевания сердечно-сосудистой или нервной системы.
Но даже в этих случаях температуру нужно снижать не до 36,6С, а до 37- 37,5С.
Препараты для снижения температуры у детей
Это препараты на основе парацетамола и нурофена. Главное здесь – соблюдать
Главное здесь – соблюдать
возрастные дозировки (не завышать и занижать их) и ни в коем случае не давать детям аспирин (он может вызывать серьезные кровотечения).
Эффект после приема жаропонижающего препарата нужно ждать в течение 40-50 минут. Если озноб продолжается, то снижения температуры может не быть или оно произойдет позже.
Если все препараты уже использованы, а лихорадка не спадает, то скорая помощь на вызовах использует для инъекций литическую смесь в виде внутримышечных инъекций. Делать эти инъекции детям самостоятельно нельзя категорически!
Бледная лихорадка и розовая лихорадка: особенности
«Бледная лихорадка», когда из-за сосудистого спазма у ребенка бледная кожа с мраморным рисунком и продолжается озноб – это тревожный признак, и здесь важно не допустить ошибок.
При бледной лихорадке:
– ребенка не нужно раздевать и очень сильно кутать. Его надо согреть – то есть накрыть одеялом, но только до момента прекращения озноба. Потом одеяло можно будет заменить на легкое покрывало или простыню;
Потом одеяло можно будет заменить на легкое покрывало или простыню;
— обтирать ребенка холодной водой при ознобе и «бледной лихорадке» нельзя. Единственное исключение – это лоб ребенка, на который при любой лихорадке можно положить прохладный компресс;
— при бледной лихорадке и ознобе ребенку можно дать спазмолитик для расширения сосудов. Это может быть четверть таблетки но-шпа или свечка с папаверином. Это необходимо для того, чтобы расширить поверхностные сосуды и повысить теплоотдачу.
«Розовая лихорадка» — это «доброкачественное» течение гипертермии. При ней ярко-розовый или даже красный оттенок кожи у ребенка говорит о том, что мелкие сосуды расширены, теплоотдача не нарушена.
Снизить температуру при розовой лихорадке несколько проще: с помощью жаропонижающих средств, раздевания (здесь не нужно одеяло, и даже памперс с малыша врачи советуют снять), обтираний чуть теплой водой и обильного питья.
Уточнение про обтирания
Добавлять в воду раствор уксуса, водки или спирта мы не советуем. Детская кожа отличается повышенной проницаемостью, а при повышенной температуре все вредные вещества с кожи попадут в кровь за секунды.
Детская кожа отличается повышенной проницаемостью, а при повышенной температуре все вредные вещества с кожи попадут в кровь за секунды.
И про питье
При повышении температуры ребенка обязательно нужно поить, но поить его нужно часто, понемногу (чтобы не спровоцировать рвоту) и слегка подкисленными напитками (например, неконцентрированными морсами).
Когда и кого нужно вызывать – скорую помощь, неотложку или дежурного врача?
Чаще всего на вызовы по поводу повышения температуры на дом к детям приходят участковые или дежурные врачи или приезжает бригада неотложной помощи из поликлиники. Все они могут поставить диагноз, назначить лечение, при необходимости направить на дополнительные исследования или в стационар и выдать больничный лист маме или папе.
Отделения неотложной помощи работают в дневное время 7 дней в неделю. Вызовы им передаёт скорая помощь или регистратура поликлиники. Звонить в регистратуру лучше с утра или днем, чтобы не ждать приезда медиков слишком долго, ведь по вечерам вызовов бывает очень много.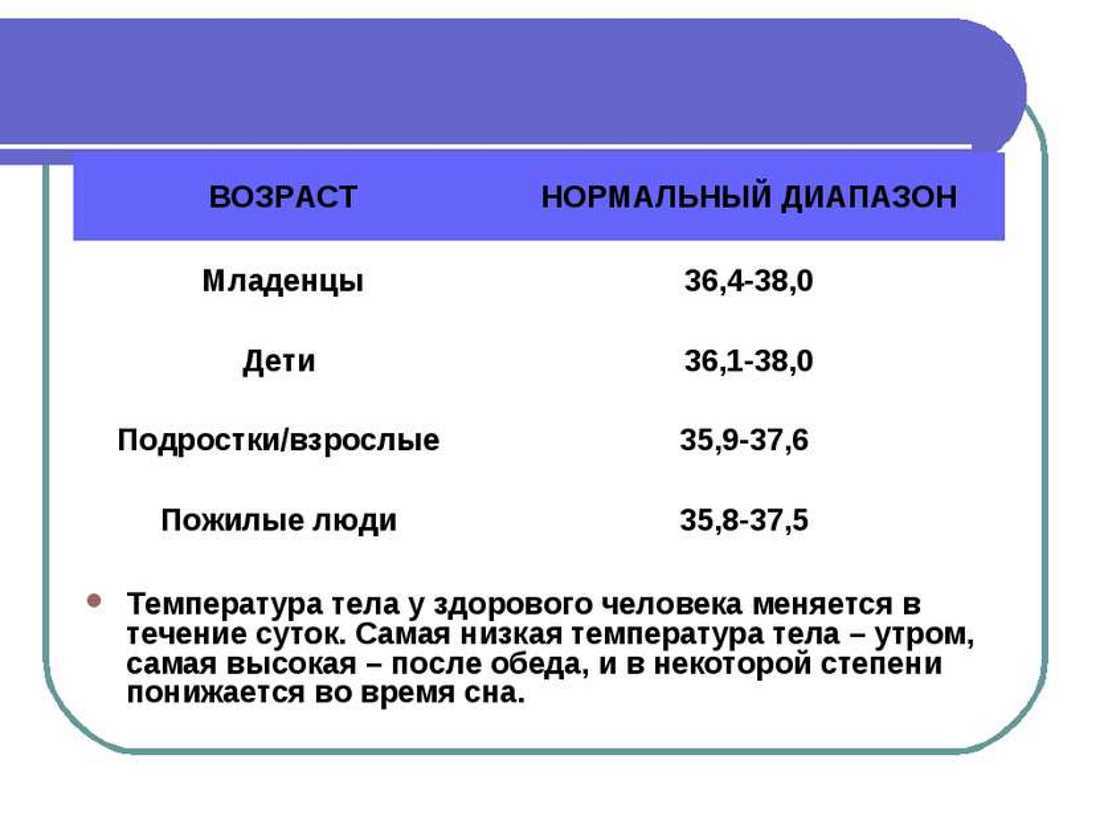
Скорая помощь нужна:
— если у ребенка за несколько часов не удается справиться с «бледной лихорадкой» и ознобом;
— если при лихорадке происходит нарушения сознания и поведения – появляются резкая вялость и слабость;
— если вместе с повышением температуры появляются судороги, галлюцинации, сыпь, рвота;
— если родителям не удается справиться с повышенной температурой у детей, имеющих серьезные заболевания сердечно-сосудистой, дыхательной или нервной систем (врожденные заболевания, пороки, бронхиальная астма, эпилепсия, ДЦП).
Во время вечернего «пика» нагрузки на скорой помощи врачи могут приехать к ребенку через 2-3 часа. Это не является нарушением законодательства, так как время обслуживания неотложных вызовов (ими являются большинство вызовов по поводу повышения температуры) не регламентировано (при экстренных вызовах, когда есть прямая угроза жизни, бригада скорой медицинской помощи должна приехать строго за 20 минут или раньше).
Поэтому мы советуем родителям сориентироваться чуть пораньше и не заменять вызов врача из поликлиники днем вызовом скорой помощи вечером или ночью.
Желаем здоровья Вам и Вашим детям! Берегите себя!
Рекомендации после прививки на сайте клиники ДЕТСТВО Плюс
Наши советы помогут разобраться в порядке действий после прививки:
В первые 30 минут после прививки
Не забудьте и не стесняйтесь задать ваши вопросы врачу. Врач разъяснит, какие реакции на прививку могут возникнуть и когда, а также – в каких случаях обращаться за медицинской помощью.
Не торопитесь покинуть поликлинику или медицинский центр. Посидите в течение 20-30 минут неподалеку от кабинета. Во-первых, это поможет успокоиться, во-вторых – позволит быстро оказать помощь в случае возникновения непредсказуемых немедленных аллергических реакций на прививку.
Если ребенок находится на грудном вскармливании – дайте ему грудь, это поможет ему успокоиться.
Если ребенок достаточно взрослый, порадуйте его каким-нибудь приятным сюрпризом, наградите его чем-нибудь, похвалите. Скажите ему, что все в порядке.
По возвращении домой после прививки
Если у ребенка поднялась температура выше 38,5 С (в подмышечной впадине) – дайте ему дозу (свечку или сироп) жаропонижающего. Для этой цели подойдет парацетамол (калпол, цефекон, эффералган, панадол и другие) или ибупрофен (нурофен, ибуфен и другие)
Если у ребенка нет температуры – можно искупаться под душем, как обычно. Наличие реакций в месте укола – не противопоказание к купанию и даже наоборот.
Первая ночь после прививки
Чаще всего, температурные реакции на инактивированные вакцины возникают в первые сутки-двое после прививки.
При температурных реакциях можно обтереть ребенка водой комнатной температуры. Не используйте для обтираний спирт и уксус – они раздражают и сушат детскую кожу.
Давайте ребенку жаропонижающее только по показаниям – при температуре выше 38,5 С (в подмышечной впадине). Помните о том, что суточная дозировка парацетамола или ибупрофена не безгранична (!!!). При передозировке возможны тяжелые осложнения. Внимательно прочтите инструкцию к препарату, которым пользуетесь.
Ни в коем случае не пользуйтесь аспирином! Его применение у детей младшего возраста чревато тяжелыми осложнениями. Анальгин – препарат, который детям может вводиться только инъекционно (не через рот или в свече!), под контролем врача или бригад скорой медицинской помощи.
Первые два дня после прививки (все вакцины)
Не вводите новых продуктов в рацион ребенка (и в свой рацион, если ребенок находится на грудном вскармливании). Это можно будет сделать на 3-и сутки после прививки и позже.
Принимайте те препараты для профилактики аллергии, которые назначил врач.
Следите за температурой тела ребенка. Старайтесь, чтобы она не поднималась выше 38,5 С (в подмышечной впадине). Если температура остается повышенной, продолжайте принимать жаропонижающие согласно инструкции к препаратам.
Старайтесь, чтобы она не поднималась выше 38,5 С (в подмышечной впадине). Если температура остается повышенной, продолжайте принимать жаропонижающие согласно инструкции к препаратам.
У части детей на фоне повышения температуры возможно появление так называемых фебрильных судорог. В этом случае необходимо, чтобы ребенка осмотрел врач.
С ребенком можно гулять (по самочувствию), можно купать его под душем.
Если была проведена проба Манту – при купании старайтесь, чтобы вода не попадала на место постановки пробы. Не забывайте, что пот это тоже жидкость, поэтому следите за тем, чтобы ручка ребенка не потела (ничем не заклеивайте место пробы).
При появлении сильных реакций в месте укола (припухлость, уплотнение, покраснение) можно местно использовать контрастные примочки (чередовать ткань, смоченную водой комнатной температуры и ткань, смоченную теплой водой), а также использовать рекомендованные врачом мази.
После прививки – не всегда означает «вследствие прививки»
Если возникла какая-либо нежелательная реакция после 48 часов после прививки инактивированной вакциной, то вакцинация с 99% вероятностью здесь ни при чем. Наиболее частой причиной температурных и некоторых других реакций у детей младшего возраста являются режущиеся зубки, у детей старшего возраста – простудные инфекции.
В любом случае, сохраняющаяся дольше 3 дней после прививки температурная реакция требует осмотра ребенка врачом.
Через 5-12 дней после прививки (живые вакцины)
В случае прививки живыми вакцинами побочные реакции обычно возникают на 5-12 сутки после прививки.
Коревая вакцина иногда вызывает температурную реакцию, насморк, боль в горле, подкашливание, конъюнктивит, иногда небольшую сыпь, похожую на коревую. Все эти симптомы проходят за 2-3 дня, сами по себе.
Краснушная вакцина нередко сопровождается кратковременной сыпью, похожей на саму краснуху.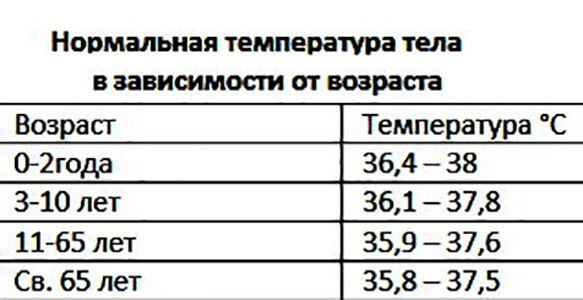 Лечения такая сыпь не требует, она не опасна и проходит сама за 1-2 суток, без следа.
Лечения такая сыпь не требует, она не опасна и проходит сама за 1-2 суток, без следа.
Паротитная вакцина также иногда дает температурные реакции и небольшое увеличение околоушных слюнных желез.
В случае вакцинации живой полиомиелитной вакциной побочных реакций практически не бывает, но после прививки необходимо соблюдать правила личной гигиены (отдельная кровать, горшок, отдельные от других детей постельное белье, одежда и изоляция привитого ребенка в семье от больных иммунодефицитом).
Если после прочтения данной статьи у Вас остались какие-либо вопросы по вакцинации, обратитесь к лечащему врачу.
Желаем здоровья Вам и Вашим детям!
Температура у новорожденного: какая в норме, и когда стоит беспокоиться
12 августа 2019 19:00Какая температура у новорожденного считается нормальной
istockphoto. com
com
Малыш рождается с повышенной на 0,1–0,6° температурой. Но уже через час она начнет снижаться, а за 4–5 часов упадет на 1,5–2,5°, причем у девочек сильнее, чем у мальчиков. Как дальше? На что обратить внимание маме?
Читайте такжеВысокая температура у ребенка: сбивать или нет?Если ребенок «не уложился» в допустимый минимум — 35° С, ему потребуется специальный уход. Таких малышей помещают в кувез: дальнейшее охлаждение опасно! Когда деток не умели выхаживать, при падении температуры до 32°С погибали 98% малышей с массой тела менее 2 кг и 75% тех, кто весил больше.
Кривая температуры у новорожденного
Упав до минимума, она затем поднимается до 36–37° за 12–24 часа (или за 2–3 суток). Чем быстрее, тем крепче ребенок! Температура достигла 36,8° за полдня? Со здоровьем у малыша все в порядке. За 3 дня она поднялась лишь до 36°? Малыш ослаблен: закаляйте и делайте массаж со 2-го месяца.
Резкий подъем температуры
Температура резко подскочила до 39–40° и это происходит на 3–4-й день жизни? Транзиторная лихорадка обычно развивается ночью и длится 3–4 часа. Новорожденные отказываются от еды, становятся беспокойными. Связано все это с физиологической убылью веса (норма — минус 150–300 г). Чем больше потери, тем меньше воды осталось в организме: обезвоживание ведет к лихорадке.
Какая температура у новорожденного считается нормальной / istockphoto.com
Читайте такжеНормы температуры тела для детей и взрослых: полезная таблицаКолебания температуры у здоровых детей
Чтобы восполнить потери влаги и остановить лихорадку с высокой температурой как можно чаще прикладывайте кроху к груди, можно давать водичку из ложечки или из шприца без иглы.
Какая температура у новорожденного считается нормальной / istockphoto.com
Провоцировать лихорадку может и молозиво — концентрат полезных веществ в малом объеме: обезвоженный организм реагирует на обогащенную белком и жиром пищу скачком температуры. В первые 2–3 недели из-за незрелости центра терморегуляции колебания температуры возможны у здоровых деток. Потерпите, температура восстановиться, важно как можно чаще прикладывать ребенка к груди.
В первые 2–3 недели из-за незрелости центра терморегуляции колебания температуры возможны у здоровых деток. Потерпите, температура восстановиться, важно как можно чаще прикладывать ребенка к груди.
Также вам интересно будет прочитать: что делать, если не получается сбить высокую температуру без лекарств: советует Комаровский
ООО КДЦ Добрый доктор — Субфебрильная температура у детей
До года нормальной температурой у здорового ребёнка считается 37,2 градуса, а не привычные для взрослого 36,6. Однако после года повышенная температура уже не является нормой и провоцирует приступы паники у родителей. Такое беспокойство может быть вполне обоснованным.
Симптомы субфебрилитета
Если температура годовалого ребёнка поднимается выше нормы и держится в этом состоянии длительное время, у страдающего таким расстройством малыша диагностируют субфебрилитет. При этом субфебрильная температура может подниматься даже до 38 градусов при отсутствии классических причин подобного недуга (прорезывающегося зуба, насморка, кашля).
У страдающего субфебрилитетом ребёнка наблюдаются такие симптомы:
-
Слабость и вялость — он не играет и не шалит, а сидит на одном месте.
-
Потеря аппетита — его не радуют даже любимые блюда.
-
Нервозность и плохой сон — ребёнок капризничает и не может найти себе места в кровати.
-
Обильное потоотделение — футболка или рубашка становятся мокрыми сразу после переодевания.
-
Учащение пульса и прерывистое дыхание — ребёнок дышит как после длительного бега даже в том случае, если он сидел на месте, а его сердце бьётся чаще обычного.
Такие симптомы должны обеспокоить родителей маленьких детей и подростков. Ведь у ребёнка субфебрильная температура проявляется не только в дошкольном возрасте, от этого расстройства страдают и подростки.
Нужно понимать, что детский организм подвержен суточным колебаниям температуры. Например, ночью она может упасть ниже 36,6 градусов, а во второй половине дня — подняться до 37,5.
Например, ночью она может упасть ниже 36,6 градусов, а во второй половине дня — подняться до 37,5.
На температуру тела ребёнка влияют и атмосферные показатели — в жару будет зафиксирован постоянный перегрев. Такой же эффект дают постоянные физические нагрузки, подвижные игры.
Поэтому диагностировать субфебрилитет можно только после длительного наблюдения за температурой у ребёнка. Для этого родители заводят особый дневник, в который вносят показания градусника, измеряя температуру с периодичностью один раз в четыре часа.
Если показатели держатся на уровне 37-38 градусов в течение длительного времени (более 3 дней), ребёнка нужно показать профильным специалистам, которые выявят причины расстройства и назначат эффективное лечение
Причины появления высокой температуры
К распространенным причинам субфебрильной температуры относятся следующие обстоятельства:
-
Аллергические реакции — в этом случае субфебрилитет носит ярко выраженный сезонный характер и протекает на фоне прочих симптомов основного расстройства.
 Однако иногда аллергия развивается в скрытой форме, проявляя себя только высокой температурой.
Однако иногда аллергия развивается в скрытой форме, проявляя себя только высокой температурой. -
Инфекционные заболевания — далеко не каждый недуг из этой группы поднимает температуру тела до 38 градусов и выше. В большинстве случаев градусник фиксирует показания в субфебрильной зоне. Умеренный жар может вызвать и ветряная оспа, и тонзиллит, и коклюш, и более страшные болезни — менингит, туберкулез, дифтерия. Субфебрилитет вызывает даже всем привычный герпес.
-
Вирусные инфекции — при гриппе и ОРВИ температура держится в субфебрильной зоне, не поднимаясь выше 38 градусов. Нарушение теплообмена провоцируется переизбытком эндогенного интерферона, подавляющего активность вирусов. Одновременно с этим диагностируется общая слабость — субфебрильная температура выматывает организм ребёнка. На фоне вирусных заболеваний часто наблюдаются «температурные хвосты», когда теплообмен не восстанавливается в течение нескольких дней после преодоления недуга.

-
Воспалительные процессы — высокая температура является постоянным спутником любого воспалительного процесса, однако гайморит, цистит, аднексит и ряд других заболеваний разогревают тело только до субфебрильной зоны. Причем на воспаление очень часто накладывается и вторичная инфекция, маскирующая развитие первичной болезни.
-
Авитаминоз — недостаток В9 и В12 вынуждает организм снизить синтез гемоглобина, что приводит к перебоям в работе гипоталамуса — отдела головного мозга, регулирующего температуру. При дефиците гемоглобина падает уровень кислорода в крови, без которого немыслима нормальная работа клеток головного мозга. Гипоталамическую болезнь могут спровоцировать и другие факторы — плохая генетика, травмы головного мозга и прочее.
-
Аутоиммунные заболевания — проблемы в тканях и суставах приводят к повышению температуры тела до критических 38 градусов.
 Постоянно повышенная температура наблюдается при таких недугах, как васкулит, волчанка, склеродермия и артрит.
Постоянно повышенная температура наблюдается при таких недугах, как васкулит, волчанка, склеродермия и артрит.
Фиксируемую годами субфебрильную температуру могут спровоцировать проблемы с сердцем и сосудами, сахарный диабет и гипертиреоз, субфебрилитет вызывают инвазивные заболевания (глисты) и даже некоторые лекарственные препараты и расстройства психики.
В последнем случае наблюдается так называемый термопсихоз — сбой температуры, вызванный расстройством психики пострадавшего.
Список недугов, провоцирующих субфебрилитет, более чем обширен, поэтому разобраться с причиной появления у ребёнка повышенной температуры может только консилиум из нескольких врачей.
К каким врачам обращаться:
Помимо распространенных заболеваний, субфебрилитет может спровоцировать и серьезный недуг, вплоть до ВИЧ и онкологии, поэтому, кроме педиатра, больного ребёнка стоит показать следующим специалистам:
-
Неврологу — он определит вероятность заболевания менингитом, провоцирующим субфебрильную температуру чаще других инфекционных болезней.

-
Инфекционисту — этот доктор проверит ребёнка на остальные инфекционные заболевания.
-
Гинекологу — он проверяет область малого таза у девочек, поскольку причина субфебрилитета может крыться в какой-либо патологии или нарушении развития организма.
-
Онкологу — этот специалист даст заключение о возможном присутствии злокачественных или доброкачественных новообразований.
-
Ревматологу — точный прогноз относительно наличия или отсутствия проблем с суставами может дать только этот врач.
-
Фтизиатру — он определит вероятность заражения туберкулёзом.
При этом обследование у инфекциониста и фтизиатра стоит пройти не только детям, но и их родителям, а равно и всем лицам, проживающим вместе с ребёнком. Нужно понимать, что эффективное лечение субфебрилитета возможно только в случае комплексной диагностики.
Нужно понимать, что эффективное лечение субфебрилитета возможно только в случае комплексной диагностики.
Лечение субфебрилитета
У поступившего с жалобой на субфебрилитет ребёнка берется общий, биохимический и серологический анализ крови, проводится исследование мокроты и жидкости спинного мозга. Состояние больного исследуют с помощью ультразвуковой диагностики, томографии, рентгенографии и эхокардиографии.
Все эти процедуры проводят даже в том случае, если у ребёнка наблюдается относительно безобидный дневной субфебрилитет на фоне нормальных показаний в ночное время (субфебрильная температура днём менее опасна, чем ярко выраженное круглосуточное расстройство).
После завершения обследования консилиум врачей выявляет источник недуга и назначает пострадавшему терапевтические и поддерживающие текущее состояние здоровья процедуры. Температуру не сбивают — этот шаг приведет к угнетению иммунитета ребёнка. В качестве поддерживающих препаратов применяются различные чаи и настойки.
Например, фитотерапевтическая методика по Меньшикову предлагает совместный приём валерьяновых капель (на спирту) — их дают три раза в сутки, дозируя число капель по возрасту ребёнка (семь лет — семь капель), и настойки тысячелистника. Последнюю делают следующим образом: в термос засыпают ложку сухой травы и заливают стаканом кипятка. После двух часов настойка считается готовой к употреблению. Её пьют за полчаса до еды, три раза в сутки, употребляя чайную или столовую ложку лекарства (в зависимости от возраста ребёнка).
Независимо от причины субфебрильной температуры, ребёнку необходимо соблюдать правильный режим дня. Родителям придется дозировать периоды работы, учёбы и отдыха, причём последний должен заключаться в прогулках на свежем воздухе.
Какая температура тела считается нормальной и каковы нормы повышения ее
Нормы перепадов температуры тела у маленьких детей и у взрослых
Большая часть инфекционных и воспалительных заболеваний сопровождается лихорадочным синдромом. Под последним понимают повышение температуры тела выше определенной отметки. Однако до сих пор многие не знают, какое повышение температуры нормальное, а при каком нужно бить тревогу.
Под последним понимают повышение температуры тела выше определенной отметки. Однако до сих пор многие не знают, какое повышение температуры нормальное, а при каком нужно бить тревогу.Почему поднимается и держится температура
Суть любой лихорадки – усиление выработки тепла и снижение его выхода в окружающую среду. Вырабатываться тепло может в большом количестве при интенсивном физическом труде, однако в этом случае срабатывают механизмы защиты от перегрева, пропорционально увеличивая теплоотдачу. Если же организм болен, в нем начинают синтезироваться особые вещества. Этот процесс происходит под влиянием бактериальных или вирусных продуктов жизнедеятельности, продуктов распада тканей при гнойных процессах и т. д. Впрочем, далеко не всегда это сопровождается ростом температуры тела. Лихорадка возникает лишь тогда, когда усиление теплоотдачи не происходит вовсе или старт этого процесса запаздывает. Достоверно известно, что лихорадка – это один из защитных барьеров перед инфекцией. Так, при высокой температуре активность вирусов (а чаще всего именно они виновны в болезни) и способность бактерий к размножению значительно уменьшается, тогда как клетки иммунной системы лишь увеличивают свою активность. Кроме того, усиливается действие множества печеночных ферментов, блокирующих и способствующих выведению токсинов из организма. Наконец, лихорадка – это своеобразный сигнал тревоги, зачастую первый признак назревающей болезни. Подъем температуры тела происходит до тех пор, пока процессы теплоотдачи и теплопродукции не придут в равновесное состояние. Наиболее часто эта точка равновесия устанавливается между цифрами 38-39°С, однако известны редкие случаи критического подъема до 41,1°С.
Так, при высокой температуре активность вирусов (а чаще всего именно они виновны в болезни) и способность бактерий к размножению значительно уменьшается, тогда как клетки иммунной системы лишь увеличивают свою активность. Кроме того, усиливается действие множества печеночных ферментов, блокирующих и способствующих выведению токсинов из организма. Наконец, лихорадка – это своеобразный сигнал тревоги, зачастую первый признак назревающей болезни. Подъем температуры тела происходит до тех пор, пока процессы теплоотдачи и теплопродукции не придут в равновесное состояние. Наиболее часто эта точка равновесия устанавливается между цифрами 38-39°С, однако известны редкие случаи критического подъема до 41,1°С.Как измерить температуру тела
Существует целый ряд методов измерения температуры:- в подмышечной впадине;
- в наружном слуховом проходе;
- в ротовой полости;
- в области паховой складки;
- в заднем проходе;
- во влагалище.

Что принимать, если у взрослого лихорадка
Ввиду того, что повышение температуры – это защитный механизм, вторжение в его работу должно быть максимально аккуратным. Так как люди не знают, с какой температурой идти к врачу, многие даже при 37,5°С начинают паниковать и срочно пить таблетки. К сожалению, даже врачи назначают жаропонижающие препараты в первый же день болезни. Современные научные данные свидетельствуют о том, что измеренная в подмышечной впадине температура ниже 38,5°С может быть безопасной для организма в течение довольно длительного времени — ВОЗ не рекомендует снижать ее. Следует принимать больше жидкости, обеспечить постоянный приток свежего воздуха (иногда его надо увлажнить) и легкое сбалансированное питание. Ни в коем случае нельзя укутывать больного: озноб – это один из этапов подъема температуры, его нужно просто перетерпеть. Из жаропонижающих для подростков старше 15 лет и взрослых возможно применение аспирина. Надо учитывать, что он противопоказан при многих сопутствующих состояниях (бронхиальная астма, язвенная болезнь, нарушения системы свертывания крови, беременность в 1 и 3 триместрах, лактация) и может спровоцировать желудочное кровотечение. У детей же даже низкие дозы аспирина способны вызвать смертельно опасный синдром Рейе. Именно поэтому наиболее предпочтителен парацетамол. При его приме в предписанных дозах риск развития нежелательных реакция практически нулевой. Ибупрофен также не является идеальным препаратом из-за частого развития диспепсии (тошноты, расстройства стула) и из-за тех же противопоказаний, какие имеются у аспирина.
Следует принимать больше жидкости, обеспечить постоянный приток свежего воздуха (иногда его надо увлажнить) и легкое сбалансированное питание. Ни в коем случае нельзя укутывать больного: озноб – это один из этапов подъема температуры, его нужно просто перетерпеть. Из жаропонижающих для подростков старше 15 лет и взрослых возможно применение аспирина. Надо учитывать, что он противопоказан при многих сопутствующих состояниях (бронхиальная астма, язвенная болезнь, нарушения системы свертывания крови, беременность в 1 и 3 триместрах, лактация) и может спровоцировать желудочное кровотечение. У детей же даже низкие дозы аспирина способны вызвать смертельно опасный синдром Рейе. Именно поэтому наиболее предпочтителен парацетамол. При его приме в предписанных дозах риск развития нежелательных реакция практически нулевой. Ибупрофен также не является идеальным препаратом из-за частого развития диспепсии (тошноты, расстройства стула) и из-за тех же противопоказаний, какие имеются у аспирина.
Что делать, если у ребенка поднялась температура
Здесь многое зависит от состояния ребенка до болезни и от его возраста. Можно сразу беспокоить врача при температуре, когда малышу не исполнилось 2 месяцев. Такие маленькие дети плохо переносят лихорадку. Дети до 5 лет с риском развития судорог также нуждаются в быстрой медицинской консультации. При сверхвысокой лихорадке (выше 41°С) и при наличии заболеваний дыхательной и сердечно-сосудистой системы ребенок будет нуждаться в срочном снижении температуры всеми возможными способами, включая обтирание водой и даже погружение его в прохладную ванну (строго под контролем врача!). Никакой нормы повышения температуры у ребенка не существует, все что выше оптимальных для жизнедеятельности организма 36,8°С, измеренных в подмышечной впадине — признак неблагополучия. Тем не менее у описанной выше категории принимать жаропонижающие надо лишь тогда, когда на термометре будет не менее 38°С. Если же ребенок изначально был здоровым, то можно игнорировать и цифры до 39°С. Препарат выбора у детей — парацетамол в соответствующей возрасту дозировке. Самым маленьким его лучше вводить ректально, дети более старшего возраста могут принять и таблетку. Доза должна быть назначена врачом, так как лишь ему по силам оценить состояние ребенка. Сайт https://www.dobrobut.com/ отмечает, что указанные на инструкциях к лекарствам дозировки не всегда являются подходящими для каждого конкретного случая, поэтому стоит обратиться к педиатру для получения правильного лечения. Рацион питания больного малыша должен быть сбалансированным, легкоусвояемым и главное — в нем должно быть как можно больше жидкости. Не следует насильно заставлять ребенка есть, если у него полностью отсутствует аппетит – это такая же защитная реакция, как и лихорадка. Главное здесь — питьевой режим. Тем не менее, если аппетит сохранен, то запрещать малышу ничего не надо. При температуре ребенку можно все, что ему нравится. Главное, чтобы пища была легкоусвояемой, а тяжелые жирные блюда с массой специй попросту не готовьте.
Препарат выбора у детей — парацетамол в соответствующей возрасту дозировке. Самым маленьким его лучше вводить ректально, дети более старшего возраста могут принять и таблетку. Доза должна быть назначена врачом, так как лишь ему по силам оценить состояние ребенка. Сайт https://www.dobrobut.com/ отмечает, что указанные на инструкциях к лекарствам дозировки не всегда являются подходящими для каждого конкретного случая, поэтому стоит обратиться к педиатру для получения правильного лечения. Рацион питания больного малыша должен быть сбалансированным, легкоусвояемым и главное — в нем должно быть как можно больше жидкости. Не следует насильно заставлять ребенка есть, если у него полностью отсутствует аппетит – это такая же защитная реакция, как и лихорадка. Главное здесь — питьевой режим. Тем не менее, если аппетит сохранен, то запрещать малышу ничего не надо. При температуре ребенку можно все, что ему нравится. Главное, чтобы пища была легкоусвояемой, а тяжелые жирные блюда с массой специй попросту не готовьте. Практика показывает, что люди далеко не всегда обращаются к врачу при первых признаках болезни, предпочитая купить в аптеке «что-нибудь от простуды». Не занимайтесь самолечением! Банальное ОРЗ может легко перерасти в бронхит и даже в пневмонию, и тогда вам придется лечиться дольше, дороже и, не исключено, бороться с осложнениями.
Практика показывает, что люди далеко не всегда обращаются к врачу при первых признаках болезни, предпочитая купить в аптеке «что-нибудь от простуды». Не занимайтесь самолечением! Банальное ОРЗ может легко перерасти в бронхит и даже в пневмонию, и тогда вам придется лечиться дольше, дороже и, не исключено, бороться с осложнениями.Нормы у взрослых и детей
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Нормальная температура тела зависит от многих факторов, включая возраст, пол и уровень активности человека.
Нормальная температура тела взрослого человека составляет около 98,6 ° F (37 ° C), но базовая температура тела каждого человека немного отличается и может постоянно быть немного выше или ниже.
В этой статье мы обсуждаем нормальные диапазоны температуры для взрослых, детей и младенцев. Мы также учитываем факторы, влияющие на температуру тела, и когда обращаться к врачу.
Мы также учитываем факторы, влияющие на температуру тела, и когда обращаться к врачу.
Показания температуры тела зависят от того, на каком участке тела человек производит измерения. Ректальные показания выше, чем устные, в то время как показания подмышек, как правило, ниже.
В таблице ниже приведены нормальные диапазоны температуры тела для взрослых и детей в соответствии с данными производителя термометра:
| Тип считывания | 0–2 года | 3–10 лет | 11–65 лет | Более 65 лет |
| Устные | 95.9–99,5 ° F (35,5–37,5 ° C) | 95,9–99,5 ° F (35,5–37,5 ° C) | 97,6–99,6 ° F (36,4–37,6 ° C) | 96,4–98,5 ° F (35,8– 36,9 ° C) |
| Ректально | 97,9–100,4 ° F (36,6–38 ° C) | 97,9–100,4 ° F (36,6–38 ° C) | 98,6–100,6 ° F (37,0–38,1 ° C) | 97,1–99,2 ° F (36,2–37,3 ° C) |
| Подмышка | 94,5–99,1 ° F (34,7–37,3 ° C) | 96,6–98,0 ° F (35,9–36,7 ° C) | 95,3–98,4 ° F (35,2–36.9 ° C) | 96,0–97,4 ° F (35,6–36,3 ° C) |
| Ухо | 97,5–100,4 ° F (36,4–38 ° C) | 97,0–100,0 ° F (36,1–37,8 ° C) | 96,6–99,7 ° F (35,9–37,6 ° C) | 96,4–99,5 ° F (35,8–37,5 ° C) |
Нормальные значения температуры тела будут варьироваться в этих диапазонах в зависимости от следующих факторов :
- возраст и пол человека
- время суток, обычно самое низкое ранним утром и самое высокое во второй половине дня
- высокий или низкий уровень активности
- потребление пищи и жидкости
- для женщин, стадия их месячный менструальный цикл
- метод измерения, например, показания орального (рот), ректального (внизу) или подмышечного диапазонов
Нормальная температура тела взрослого человека при пероральном измерении может составлять от 97.6–99,6 ° F, хотя разные источники могут дать немного разные цифры.
У взрослых следующие температуры указывают на то, что у кого-то есть лихорадка:
- минимум 100,4 ° F (38 ° C) — это лихорадка
- выше 103,1 ° F (39,5 ° C) — высокая температура
- выше 105,8 ° F (41 ° C) — очень высокая температура
Исследователи изучили индивидуальные различия между нормальной температурой тела людей. Исследование, в котором приняли участие почти 35 500 человек, показало, что у пожилых людей самая низкая температура, а у афроамериканских женщин температура выше, чем у белых мужчин.
Они также обнаружили, что определенные медицинские условия могут влиять на температуру тела человека. Например, люди с недостаточной активностью щитовидной железы (гипотиреоз), как правило, имеют более низкую температуру, в то время как люди с раком имеют более высокую температуру.
Нормальная температура тела для детей в возрасте 3–10 лет составляет 95,9–99,5 ° F при пероральном приеме.
Температура тела у детей обычно такая же, как у взрослых.
Иногда при измерениях подмышек и ушей младенцы и маленькие дети имеют более высокие диапазоны температуры тела, чем взрослые.
Нормальная температура тела для младенцев в возрасте 0–2 лет колеблется в пределах 97,9–100,4 ° F при ректальном приеме. Температура тела может немного повыситься, когда у ребенка прорезываются зубы.
Средняя температура тела новорожденного составляет 99,5 ° F.
Температура у ребенка выше, потому что у него большая площадь поверхности тела по сравнению с его массой тела. Их тела также более метаболически активны, что выделяет тепло.
Тело младенцев не регулирует температуру так же хорошо, как тела взрослых.В тепле они меньше потеют, а это означает, что их тела сохраняют больше тепла. Им также может быть труднее охладить их во время лихорадки.
Опасная температура тела зависит от возраста человека:
Взрослые
Температура 100,4–104 ° F, вызванная кратковременными заболеваниями, не должна причинять значительный вред здоровым взрослым. Однако умеренная температура может больше беспокоить человека, имеющего проблемы с сердцем или легкими.
Вызов врача при температуре выше 104 ° F или ниже 95 ° F, особенно при наличии других предупреждающих знаков, таких как спутанность сознания, головные боли или одышка.Температура выше 105,8 ° F может вызвать органную недостаточность.
Врачи определяют переохлаждение как снижение температуры ниже 95 ° F. Гипотермия может быть опасной, если ее не лечить быстро.
Дети
Детям в возрасте от 3 месяцев до 3 лет, у которых жар, но температура ниже 102 ° F, не всегда нужны лекарства. Позвоните своему врачу, если у ребенка температура выше 102,2 ° F или температура ниже, но он испытывает обезвоживание, рвоту или диарею.
Младенцы
Если у ребенка в возрасте 3 месяцев и младше ректальная температура составляет 100,4 ° F или выше, обратитесь за неотложной медицинской помощью. У очень маленьких детей небольшая температура может сигнализировать о серьезной инфекции.
Существует много типов термометров, и лучший метод зависит от возраста человека:
| Возраст | Лучший метод |
| От 0 до 3 месяцев | Ректальный |
| 3 от месяцев до 3 лет | Ректально, ухо или подмышка |
| От 4 до 5 лет | Орально, ректально, ухо или подмышка |
| От 5 лет до взрослого | Оральный, ушной или подмышечный |
Следуйте инструкциям на упаковке термометра.
Если показание температуры необычно высокое или низкое, снимите другое значение примерно через 5–10 минут. Если кто-то не уверен, что показания верны, он может снять еще одно показание с помощью другого термометра.
Область мозга, называемая гипоталамусом, регулирует температуру тела. Если температура тела поднимается выше или опускается ниже отметки 98,6 ° F (37 ° C), гипоталамус начинает регулировать температуру.
Если тело слишком холодное, гипоталамус посылает сигналы, заставляющие тело дрожать, что согревает его.Если тело слишком горячее, оно посылает сообщение о том, что начинается потоотделение, что позволяет теплу покинуть тело.
Большинство лихорадок вызывают инфекции. Лихорадка возникает как естественный способ организма реагировать на инфекцию и бороться с ней.
Врачи считают лихорадкой температуру тела, которая достигает или превышает 100,4 ° F. Другие симптомы включают:
- потеря аппетита
- озноб
- головная боль
- раздражительность
- мышечные боли
- дрожь
- потливость
- слабость
Идеальная температура тела у взрослых составляет около 98.6 ° F, но это зависит от возраста, пола, физической активности и состояния здоровья. Температура тела меняется в течение дня. Температура выше 100,4 ° F сигнализирует о лихорадке.
У младенцев может быть более высокая температура тела, чем у взрослых, но даже небольшая температура у младенцев может сигнализировать о серьезной инфекции.
Показания температуры, снятые с разных частей тела, дают диапазон температур тела, который врачи считают нормальным. Ректальные показания выше, чем устные, а показания подмышек, как правило, ниже.
Если у человека необычно высокая или низкая температура, ему следует немедленно обратиться за медицинской помощью.
МАГАЗИН ТЕРМОМЕТРОВТермометры можно приобрести в Интернете:
Измерение температуры (детский)
Если у вашего ребенка признаки болезни и ему жарко, проверьте его температуру с помощью термометра. Всегда используйте цифровой термометр, чтобы проверять температуру вашего ребенка. Никогда не используйте ртутный термометр.
Температура, измеренная снизу (ректально), обеспечивает наиболее точное измерение. Для младенцев и детей ясельного возраста обязательно используйте ректальный термометр правильно. Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.Новое исследование показывает, что температура лба (височной артерии) может быть надежной у детей младше 3 месяцев.
Измерение температуры орально (орально) также очень точно у детей в возрасте 4 лет и старше. Показания температуры в ушной (барабанной) и подмышечной (подмышечной) области менее точны, чем устные или ректальные показания. Но их можно делать очень маленьким детям, в том числе младенцам. Температура ушей в возрасте до 6 месяцев является неточной. Другие методы, такие как пластиковые полоски и термометры-пустышки, не рекомендуются.Если вы не знаете, как пользоваться термометром, обратитесь за инструкциями к медсестре или фармацевту.
Для измерения температуры ребенка используйте следующие методы в зависимости от возраста:
Моложе 3 месяцев. Начните с температуры подмышек. Если температура превышает 99,0ºF (37,2ºC), измерьте ректальную температуру или температуру лба. Вы можете использовать цифровой многофункциональный термометр для измерения ректальной температуры или температуры подмышек. Для лба используется специальный термометр для височной артерии.
от 3 месяцев до 4 лет.Измерьте ректальную температуру, температуру подмышек или лба. Вы можете использовать цифровой многофункциональный термометр для измерения ректальной температуры или температуры подмышек. Вы можете использовать цифровой ушной термометр для измерения температуры ушей. Для лба используется специальный термометр для височной артерии.
6 месяцев и старше. Можно начать пользоваться ушным (барабанным) термометром. Вы можете использовать цифровой ушной термометр для измерения температуры ушей.
Старше 4 лет. Измерьте температуру полости рта, подмышек, лба или ушей.Вы можете использовать цифровой многофункциональный термометр для измерения ректальной температуры или температуры подмышек. Вы можете использовать цифровой ушной термометр для измерения температуры ушей. Для лба используется специальный термометр для височной артерии.
Оральный метод
Нормальный диапазон: 37,0 ° C (98,6 ° F), до 37,8 ° C (100,0 ° F).
Рекомендуемый возраст: используйте этот метод для детей старше 4 или 5 лет, только если они готовы к сотрудничеству.
Измерьте температуру полости рта не менее чем через 30 минут после того, как ваш ребенок попробовал что-нибудь горячее или холодное, чтобы поесть или выпить.
Поместите кончик термометра под язык ребенка. Следите за тем, чтобы ваш ребенок не прикусил термометр.
Попросите ребенка осторожно сомкнуть губы, не кусая термометр.
Попросите ребенка держать термометр под языком, пока он не издаст звуковой сигнал.
Снимите термометр и прочитайте температуру на дисплее.
Очищайте термометр спиртом или водой с мылом после каждого использования.
Метод подмышек
Диапазон нормальных значений: 97,6 ° F (36,4 ° C), до 99,0 ° F (37,2 ° C)
Рекомендуемый возраст: используйте этот метод для детей младше 4 лет или любого ребенка, не склонного к сотрудничеству.
Убедитесь, что подмышка сухая и у ребенка нет одежды между рукой и грудью.
Поместите кончик термометра высоко в подмышечной впадине.
Прижмите руку ребенка к его или ее телу с термометром на месте, пока он не издаст звуковой сигнал.
Снимите термометр и прочитайте температуру на дисплее.
Очищайте термометр спиртом или водой с мылом после каждого использования.
Ректальный метод
Нормальный диапазон: 37,6 ° C (99,6 ° F), до 38,0 ° C (100,4 ° F).
Рекомендуемый возраст: используйте этот метод для детей младше 4 лет.
Смажьте кончик ректального термометра вазелином или водорастворимой смазкой.
Положите ребенка лицом вниз на колени или на бок, согнув колени к груди. Разведите ягодицы так, чтобы было хорошо видно анальное отверстие.
Держите термометр между большим и указательным пальцами, положив руку на ягодицы. Медленно и осторожно введите термометр в задний проход примерно на 1 дюйм. Наконечник должен легко входить. Не заставляйте это. Это может привести к травмам.
Не отпускайте термометр! Осторожно удерживайте его на месте, пока он не издаст звуковой сигнал.
Снимите термометр и прочитайте температуру на дисплее.
Очищайте термометр спиртом или водой с мылом после каждого использования.
Ушной метод
Нормальный диапазон: 37,6 ° C (99,6 ° F), до 38,0 ° C (100,4 ° F).
Рекомендуемый возраст: любой ребенок старше 6 месяцев
Если ваш ребенок играл на улице, измерьте температуру после того, как он или она пробыли в помещении не менее 15 минут.
Наденьте одноразовую крышку на зонд. Это та часть, которая будет вставлена в ухо.
Слегка оттяните мочку уха назад и введите зонд в слуховой проход.
Нажмите кнопку Вкл.
Снимите термометр после того, как он издаст звуковой сигнал или иным образом покажет, что измерение температуры закончилось.
Считайте температуру на дисплее.
Метод височной артерии
Диапазон нормы: до 100.4 ° F (38,0 ° C)
Рекомендуемый возраст: любой ребенок старше 3 месяцев. (Новое исследование показывает, что этот метод может быть надежным для детей младше 3 месяцев.)
Поместите датчик термометра на лоб ребенка, примерно на полпути между бровью и линией роста волос.
Нажмите кнопку сканирования. Удерживая его нажатым, медленно перемещайте термометр по лбу к верхней части уха. Следите за тем, чтобы термометр касался кожи.
Перестаньте перемещать термометр, когда дойдете до линии роста волос. Отпустите кнопку сканирования.
Поднимите термометр со лба ребенка и посмотрите температуру на дисплее.
Когда обращаться за медицинской помощью
Немедленно позвоните своему врачу, если произойдет что-либо из вышеперечисленного.
Младенцы до 3 месяцев:
Спросите у лечащего врача, как следует измерять температуру.
Ректальная или лобная (височная артерия) температура 100.4 ° F (38 ° C) или выше, или по указанию врача
Температура подмышек 99 ° F (37,2 ° C) или выше, или по указанию поставщика
Ребенок в возрасте от 3 до 36 лет месяцев:
Температура прямой кишки, лба (височная артерия) или уха составляет 38,9 ° C (102 ° F) или выше, или по указанию врача
Температура подмышек 101 ° F (38,3 ° C) или выше, или по указанию врача
Ребенок любого возраста:
Повторяющаяся температура 104 ° F (40 ° C) или выше, или по указанию врача
Лихорадка, которая держится дольше более 24 часов у ребенка до 2 лет.Или жар, который держится 3 дня у ребенка от 2 лет и старше.
Температура ребенка: что нормально, как лечить лихорадку и когда обращаться к врачу
Первый раз, когда ваш ребенок заболеет температурой, может быть так же расстроен для вас, как и для вашего ребенка.
Но знание того, что считается нормальным, о чем следует беспокоиться и как снизить температуру, может помочь вам подготовиться.
Здесь д-р Даниэль Голшевский, главный врач-резидент и педиатр Королевской детской больницы в Мельбурне, отвечает на самые распространенные вопросы родителей о температуре ребенка.
Какой температурный диапазон считается нормальным для ребенка?
«Нормальная температура для ребенка составляет от 36 ° C до 37,5 ° C, хотя она может варьироваться в зависимости от времени, в которое ее принимают, метода проверки и используемого устройства», — говорит Гольшевский.
Что считается высокой температурой у ребенка?
Гольшевский советует считать, что у детей младше 3 месяцев с температурой 38 ° C лихорадка.
Температура 38.5 ° C указывает на лихорадку у младенцев старшего и младшего возраста.
«История, признаки и симптомы ребенка часто определяют, вызывает ли беспокойство высокая температура», — объясняет Гольшевский. «Например, у них может быть высокая температура из-за лишней одежды, пеленок или одеял».
Как лучше всего измерить температуру ребенка?
«Хотя наиболее точное измерение температуры тела выполняется с помощью ректального термометра, это может быть неудобно и трудно получить», — говорит Гольшевский.
«Родителей меньше всего беспокоят термометры, которые помещают в ухо, натирают по лбу, или современные термометры, в которых используется инфракрасная технология и которые можно снимать на расстоянии».
Какие могут быть некоторые из распространенных причин повышения температуры у ребенка?
«Наиболее частой причиной кратковременной легкой лихорадки является вирусная инфекция, и это хороший признак того, что иммунная система вашего ребенка борется с инфекцией», — советует Гольшевский.
«Важно отметить, что лихорадка — это не болезнь, а скорее симптом наличия болезни или воспаления.Следовательно, важно лечить не только симптомы болезни, но и первопричину, если она известна ».
Распространенные причины лихорадки включают простуду и грипп, инфекции уха и горла, и не должны вызывать беспокойства, если они возникают нечасто — вверх до одного раза в месяц — и продолжительностью не более 48 часов.
Хотя прорезывание зубов также может быть очень частой причиной повышения температуры у младенцев и может произойти уже в несколько месяцев, это необычно, чтобы вызвать температура выше 38.5 ° С.
Другими причинами повышения температуры являются хронические заболевания или перегрев, вызванный солнечным ожогом или тепловым ударом.
Серьезные причины лихорадки включают бактериальную инфекцию мочи, легких (пневмония), крови и мозга (менингит).
Есть ли какие-либо признаки, помимо измерения температуры у ребенка, которые могут указывать на ее повышение?
«Повышенная температура может вызывать у детей дискомфорт и раздражительность, и они могут жаловаться на холод, когда к ним жарко прикоснуться», — говорит Гольшевский.
«Повышенная температура также может вызвать покраснение щек, боли в мышцах и суставах, отсутствие аппетита и сонливость».
При какой температуре есть повод для беспокойства и что делать родителям?
Гольшевский объясняет, что степень лихорадки не обязательно связана с серьезностью первопричины, но советует всегда проверять лихорадку у ребенка до трех месяцев, чтобы определить причину.
«Родители должны быть более обеспокоены, если у их ребенка появляются признаки скованности шеи или беспокоит свет в их глазах, поскольку это возможные признаки менингита», — советует он.
«Другими признаками, о которых следует беспокоиться, является чрезмерная рвота, поскольку это создает риск обезвоживания, наличия сыпи, затрудненного дыхания или чрезмерной сонливости».
Если у вашего ребенка появятся вышеперечисленные симптомы или вы просто обеспокоены тем, что высокая температура может представлять что-то более серьезное, Гольшевский рекомендует обратиться к врачу.
Как родители могут снизить температуру ребенка?
«Небольшие глотки прозрачной жидкости помогут предотвратить обезвоживание, а простой парацетамол или ибупрофен помогут облегчить некоторые симптомы», — говорит Гольшевский.
«Однако снижение температуры не поможет вашему ребенку бороться с инфекцией — оно только сделает его более комфортным».
В дополнение к этому, Гольшевский рекомендует снимать лишнюю одежду, стараясь, чтобы ребенок не переохладился, и гладить его по лбу и шее влажной тканью.
Не рекомендуется укладывать ребенка в холодную ванну, обтирать губкой или каким-либо образом обмахивать веером.
Как узнать, серьезна ли температура у моего ребенка?
9 месяцев назад
Это может быть страшно, когда у вашего ребенка высокая температура, потому что все, что вам нужно, — это снизить ее и помочь вашему малышу почувствовать себя лучше.Лучший способ узнать, есть ли у ребенка температура, — это измерить его температуру с помощью цифрового термометра. Температура вашего ребенка обычно может подтвердить ваши подозрения, и тогда вы сможете придумать, как лучше действовать.
Прочтите, как определить, серьезна ли температура у вашего ребенка, и что делать:
Читать дальше: Лечение высокой температуры ребенка
Нормальная температура ребенка составляет около 37 градусов по Цельсию, хотя вы можете обнаружить, что «норма» вашего ребенка немного выше или ниже.
Вам следует проверить температуру вашего ребенка, если он
- Покрасневшие щеки
- теплее, чем обычно, на груди, лбу, спине или животе
- потные
- более раздражительны, чем обычно
Если вы считаете, что у вашего ребенка высокая температура, измерьте его температуру и запишите результат. Затем повторите это через 20 минут. Если температура повышается быстро (на градус или больше), постарайтесь, чтобы ребенок не прохладевал, и сразу же обратитесь к врачу.
Согласно HSE, лучший способ проверить температуру вашего ребенка — это цифровой термометр. Ушные или полосковые термометры могут быть не такими точными. Вы можете купить цифровой термометр в аптеке, супермаркете или в Интернете. К термометру прилагаются инструкции.
Не измеряйте температуру вашего ребенка сразу после ванны или когда он завернут в теплую одежду, так как вы не получите точного результата.
Читать дальше: 5 типов кашля и когда обращаться к врачу
Если есть какие-либо другие симптомы, такие как судороги, плач, которые не связаны с коликами, вялостью, вялостью, сыпью или выделениями из уха, немедленно обратитесь к терапевту.Если ваш ребенок сопротивляется тому, чтобы его голова была осторожно подтянута к груди, у него рвота или диарея, его следует показать врачу.
Факт о лихорадке: высокая температура тела вашего ребенка — естественная реакция. Это затрудняет выживание бактерий и вирусов, вызывающих инфекции.
Читать дальше: Что произойдет, если у моего ребенка фебрильный припадок?
Как узнать, серьезна ли температура у моего ребенка?
- Если лихорадка сопровождается ригидностью шеи, спутанностью сознания или раздражительностью
- Если вашему ребенку меньше трех месяцев
- Если вашему ребенку от 6 месяцев до одного года и у него лихорадка более 24 часов
- Если температура держится на уровне 38 и выше.5 по Цельсию, несмотря на лечение
Помните, вы знаете своего малыша лучше, чем кто-либо. Знайте, что искать, будьте уверены и доверяйте своим инстинктам. Никогда не бойтесь проконсультироваться с вашим терапевтом или фармацевтом.
Читать дальше: Каковы лучшие способы борьбы с лихорадкой?
Щелкните здесь, чтобы получить дополнительную информацию о здоровье вашего ребенка.Поделитесь этой статьей, чтобы связаться с каждым на Facebook, Instagram, Twitter и Pinterest
Что родителям нужно знать о лихорадке у младенцев
Познакомьтесь с Диной Ди Маджио, доктором медицины, и Энтони Ф.Порту, доктор медицины, магистр здравоохранения, официальный представитель Американской академии педиатрии и соавторы «Руководства педиатра по кормлению младенцев и детей ясельного возраста». Каждый месяц они будут писать о последних рекомендациях AAP, исследованиях и сезонных проблемах, влияющих на младенцев и детей ясельного возраста. Следите за ними в Instagram @pediatriciansguide.
Это настоящая зима, ребята! В тандеме с более холодной погодой нет. 1 звонок, который мы получаем (на данный момент), — что делать, если у ребенка поднялась температура. Мы знаем, насколько это может быть страшно, поэтому ответьте на самые распространенные вопросы, которые задают нам родители по этой важной теме, и попутно развейте некоторые мифы.
Что такое жар и что его вызывает?
Нормальная температура тела ребенка, часто около 98,6 ° по Фаренгейту, может изменяться в течение дня, при этом самые высокие температуры наблюдаются в вечерние часы. Когда температура тела повышается до ректального значения 100,4 ° по Фаренгейту (38 ° по Цельсию) или выше, у вас поднимается температура. (Не забудьте перед измерением температуры раздеть ребенка и раздеть его на несколько минут, иначе вы можете получить ложно завышенные показания).
Лихорадка сама по себе не беспокоит педиатров, и высокая температура не означает автоматически, что у вашего ребенка серьезная инфекция.Мы даже говорим родителям, что лихорадка — наш друг (!), Потому что она предупреждает нас о том, что в организме что-то происходит и что мозг повышает температуру тела, чтобы помочь бороться с инфекцией или другим заболеванием, например:
a) Вирусная инфекция, такая как простуда или грипп. Это может вызвать жар, который может длиться от трех до пяти дней и не требует применения антибиотиков.
b) Бактериальная инфекция, например пневмония или ушная инфекция. Поскольку они вызываются бактериями, вашему ребенку потребуется антибиотик для лечения инфекции и, как следствие, лихорадки.
Видео по теме
Каковы признаки лихорадки?
Один из самых распространенных признаков лихорадки — это, конечно, ощущение жара у ребенка. Но прикоснуться к ребенку, чтобы увидеть, не жарко ли ему или ей, — это , а не так же точно, как измерение его или ее температуры. Хотя на рынке есть много термометров, для маленьких детей многие педиатры рекомендуют измерять ректальную температуру (если вы не знаете, как это сделать, ваш педиатр может показать вам, как это сделать).
Другие признаки лихорадки могут включать:
- Более высокая частота пульса
- Дыхание учащается
- Колебание
- Дрожь
- Не ведет себя так же, как он / она, или находится «под непогоду»
Мы часто слышим, как родители используют термин «летаргический», когда ребенок ведет себя не так, как они сами, но с медицинской точки зрения это относится к гораздо более серьезному состоянию.Технически ваш ребенок апатичен только в том случае, если он или она не смотрит в глаза, вялый, чрезмерно сонный или его трудно разбудить. В этом случае немедленно обратитесь к врачу.
Если у вас есть маленький ребенок, особенно младше 2 месяцев, следует немедленно вызвать вашего педиатра, и вам не следует лечить ребенка никакими лекарствами, кроме как под наблюдением врача. В противном случае, чтобы вашему ребенку было комфортно, вы можете дать ему парацетамол (тайленол). Если ребенку больше 6 месяцев, подойдет ибупрофен (мотрин или адвил).Спросите своего врача о правильной дозе для вашего ребенка при посещении врача, так как доза зависит от веса вашего ребенка.
Не забывайте: большое количество жидкости для предотвращения обезвоживания — наряду с отдыхом и дополнительными объятиями — также поможет вашему ребенку почувствовать себя лучше. Мы не рекомендуем погружать ребенка в холодную ванну, использовать алкоголь или даже пакеты со льдом, поскольку это может иметь неблагоприятные последствия и причинять ребенку больше дискомфорта.
Совет педиатра: Если у вашего ребенка / ребенка старше есть лихорадка, вы можете назначить жаропонижающее средство, не обращаясь в первую очередь к врачу.Мы хотим, чтобы вашему ребенку было комфортно, и действительно верим вам, когда вы говорите, что у вашего ребенка высокая температура. Кроме того, если у вашего ребенка жар и он чувствует себя некомфортно, нет необходимости откладывать прием средства для снижения температуры, чтобы «лихорадка могла бороться с инфекцией» — мы все хотим, чтобы ваш ребенок снова почувствовал себя комфортно и весело!
Когда следует беспокоиться о повышении температуры тела и когда следует вызывать педиатра?
Не стесняйтесь позвонить своему педиатру, если вы когда-либо беспокоитесь о своем ребенке, особенно если ваш ребенок выглядит очень больным, чрезмерно сонным или раздражительным, несмотря на то, что вы вводите жаропонижающее средство.Если ваш ребенок очень маленький (до 3 месяцев), ваш педиатр должен быть предупрежден о любой температуре.
Более серьезные симптомы лихорадки могут включать (но не ограничиваются ими):
- ригидность шеи с головной болью
- рвота
- Боль в глазах, вызванная светом
- болит горло
- боль в ухе
- Боль в животе
- Признаки обезвоживания (например, отсутствие слез при плаче, сухие / потрескавшиеся губы, отсутствие мочеиспускания каждые шесть-восемь часов, запавший родничок)
- хромает или не ходит нормально
- затрудненное дыхание (помимо заложенности носа)
- изъятие
В зависимости от возраста и симптомов нашего ребенка, если после приема средства для снижения температуры ваш ребенок вернулся к своему нормальному состоянию, то вашему педиатру может не потребоваться осмотр ребенка сразу.Однако, если лихорадка длится более двух-трех дней или если у вас есть другие проблемы, тогда следует обратиться к врачу.
Часто детская лихорадка может доходить до высоких температур, например 104 ° или 105 °. Сами по себе эти высокие цифры не вредны, хотя могут показаться пугающими. Если после приема средства для снижения температуры (нам больше всего нравится ибупрофен при высокой температуре, если он старше 6 месяцев), ваш ребенок вернулся к своему игривому «я», тогда мы будем меньше беспокоиться.
Естественно, после прекращения приема лекарств температура может снова подняться; Ибупрофен действует от шести до восьми часов, а ацетаминофен — от четырех до шести часов.Эти лекарства не излечивают лихорадку, а только снижают температуру на такое количество раз, пока не исчезнет причина, вызвавшая лихорадку. Вы можете поговорить со своим врачом о чередовании этих лекарств, чтобы снизить температуру у вашего ребенка.
Чтобы ответить на вопросы вашего наихудшего сценария: сама по себе лихорадка не вызывает повреждения головного мозга или других органов, а высокая температура не означает, что у ребенка будет припадок. Однако фебрильные судороги, вызванные скачком температуры тела, могут возникать у детей в возрасте от 6 месяцев до 5 лет, только от 2 до 5 процентов детей когда-либо испытывают их.Лихорадочные судороги могут передаваться по наследству, и дети могут «смотреть наружу», напрягаясь и / или делая подергивания. Эпизод обычно длится меньше минуты. Хотя фебрильные судороги по понятным причинам пугают, к счастью, они почти всегда безвредны и не причиняют длительного вреда. Ваш педиатр все равно должен быть предупрежден, если у вашего ребенка припадок с лихорадкой.
- HealthyChildren.org
- Pediatric Associates of NYC, PC
Дина работает сертифицированным педиатром в педиатрической ассоциации Нью-Йорка и в Медицинском центре Лангоне при Нью-Йоркском университете.Она была удостоена множества наград за исследования, а также награды «Выбор пациента», сострадательного медицинского признания и была отмечена в журнале «Нью-Йорк Таймс» как «Супер-врач» и «Восходящая звезда Нью-Йорка». Она занимается обучением родителей правильному питанию младенцев и малышей, а также проводит беседы с родительскими группами по всему Нью-Йорку.
Энтони — сертифицированный педиатр и детский гастроэнтеролог. Он является адъюнкт-профессором педиатрии и младшим клиническим руководителем отделения детской гастроэнтерологии Йельского университета.Он получил множество наград, в том числе премию Нормана Дж. Сигеля в Йельском университете за руководство и выдающуюся клиническую помощь, а также звание врача года во время пребывания в детской больнице Моргана Стэнли. С 2012 года его назвали ведущими врачами Касл Коннолли. Энтони интересуется питанием, особенно заботой о детях с трудностями набора веса, проблемами с питанием и глютеновой болезнью. Он любит учить и обучать родителей и читает лекции для родителей по всему Нью-Йорку и Коннектикуту.
показателей жизнедеятельности у детей | HealthLink BC
Обзор темы
Что такое показатели жизнедеятельности?
Жизненно важные признаки включают частоту сердечных сокращений, дыхание (частоту дыхания), артериальное давление и температуру. Знание диапазонов показателей жизнедеятельности вашего ребенка может помочь вам заметить проблемы на ранней стадии или уменьшить беспокойство, которое у вас может быть по поводу того, как дела у вашего ребенка. В таблице ниже содержится информация, которая может помочь.
Vital Sign | Младенцы | Детские | Pre-Teen / Teen |
|---|---|---|---|
0 | 900 от 0 до 12 месяцев От 1 до 11 лет | 12 и старше | |
ЧСС | от 100 до 160 ударов в минуту (уд / мин) | от 70 до 120 ударов в минуту | от 60 до 100 ударов в минуту |
Дыхание (вдох) | от 0 до 6 месяцев от 30 до 60 вдохов в минуту (уд / мин) от 6 до 12 месяцев от 24 до 30 уд / мин | от 1 до 5 лет от 20 до 30 (ударов в минуту) от 6 до 11 лет от 12 до 20 ударов в минуту | от 12 до 18 ударов в минуту сноска 1 |
Артериальное давление (систолическое / диастолическое) сноска 1 | от 0 до 6 месяцев от 65 до 90/45 до 65 миллиметров ртутного столба (мм рт. Ст.) от 6 до 12 месяцев от 80 до 100/55 до 65 мм рт. Ст. | от 90 до 110/55 до 75 мм рт. Ст. | от 110 до 135/65 до 85 мм рт. Ст. |
Температура сноска 2 | Все возрасты | ||
Ректальный (задница) | 36.От 6 до 38 ° C (от 97,9 до 100,4 F) | ||
Ухо | от 35,8 ° C до 38 ° C (от 96,4 ° F до 100,4 ° F) | ||
Оральный (рот) | от 35,5 ° C до 37,5 ° C (от 95,9 ° F до 99,5 ° F) | ||
Подмышечная (подмышечная) | От 36,5 C до 37,5 C (от 97,8 F до 99,5 F) |
Подробнее
Узнайте больше о том, как измерить температуру вашего ребенка, измерить пульс, измерить артериальное давление и подсчитать количество вдохов, из этих тем: Ссылки
Ссылки
- Harman M, et al.(2011). Детская неотложная помощь и реанимация. В RM Kliegman et al., Eds., Учебник педиатрии Нельсона , 19-е изд., Стр. 280. Филадельфия: Сондерс Эльзевьер.
- Leduc D, et al. (2000 г., подтверждено в 2013 г.). Измерение температуры в педиатрии. Заявление о позиции Канадского педиатрического общества. Доступно в Интернете: http://www.cps.ca/en/documents/position/temperature-measurement.
Кредиты
Дата адаптации: 24.07.2020
Адаптировано: HealthLink BC
Адаптация проверена: HealthLink BC
Дата адаптации: 24.07.2020
Адаптировано: HealthLink BC
Проверено: HealthLink BCHarman M, et al.(2011). Детская неотложная помощь и реанимация. В RM Kliegman et al., Eds., Учебник педиатрии Нельсона , 19-е изд., Стр. 280. Филадельфия: Сондерс Эльзевьер.
Leduc D, et al. (2000 г., подтверждено в 2013 г.). Измерение температуры в педиатрии. Заявление о позиции Канадского педиатрического общества. Доступно в Интернете: http://www.cps.ca/en/documents/position/temperature-measurement.
Преимущества контакта новорожденных «кожа к коже»
5 ноября 2017 г., воскресенье
Один из лучших способов приветствовать вашего ребенка в мире — это делать «кожа к коже» после рождения, прижимая ребенка прямо к груди после того, как он или она родится.Это предлагает множество преимуществ, как физических, так и психологических, для вас и вашего ребенка:
- Снижает у ребенка желание плакать
- Регулирует дыхание и частоту сердечных сокращений вашего ребенка
- Поддерживает температуру вашего ребенка
- Поощряет более высокий и более стабильный уровень сахара в крови для вашего ребенка
- Стимулирует иммунную систему вашего ребенка
- Успокаивает малыша во время процедур
- Увеличивает шансы, что ваш ребенок будет кормить исключительно грудью и кормить грудью в течение более длительного периода времени
- Снижает вероятность чрезмерного кровотечения
- Уменьшает беспокойство и боль
- Укрепляет вашу связь с младенцем
- Облегчает распознавание сигналов ребенка и реагирование на них
- Укрепляет вашу уверенность в уходе за младенцами
Как работает кожа к коже?
После родов мы накроем вашему ребенку подгузник и положим его или ее прямо к вам на грудь, накрыв одеялом вас обоих.Вы можете прижимать ребенка к коже столько, сколько захотите, но мы рекомендуем по крайней мере один час. Мы ограничим прерывания, в том числе посетителей, чтобы вы могли свободно связываться. Ваш ребенок инстинктивно пройдет девять различных этапов (перечислены ниже). Если вы захотите, это прекрасное время для кормления грудью.
Девять этапов перехода от кожи к коже
Все младенцы проходят девять наблюдаемых стадий при переходе от кожи к коже после родов.
- Крик при рождении: Раздается сразу после рождения, когда легкие расширяются
- Расслабление: Период спокойного времени после родового крика
- Пробуждение: Ребенок начинает двигать головой и плечами; может открывать глаза и делать небольшие движения ртом
- Активность: Глаза остаются открытыми; может искать маму.Увеличение ротовой полости и сосательных движений. Также может хвататься за грудь мамы
- Отдых: Ребенок может отдыхать в любое время в течение девяти стадий
- Ползание: Ребенок начинает приближаться к груди, подпрыгивая, скользя, ползая и / или толкаясь. Продолжает движение рта и сосания, но не совсем готов к захвату
- Ознакомление: Может хвататься за грудь или ротиком, глядя на маму; трет собственное лицо и рот руками
- Сосание: Самоприкрепляется к соску с минимальной помощью или без нее
- Сон: Ребенок, а иногда и мама, впадают в глубокий сон, обычно через два часа после рождения
Нашли это полезным? Загрузите нашу брошюру о взаимодействии кожи с кожей для печати.
.
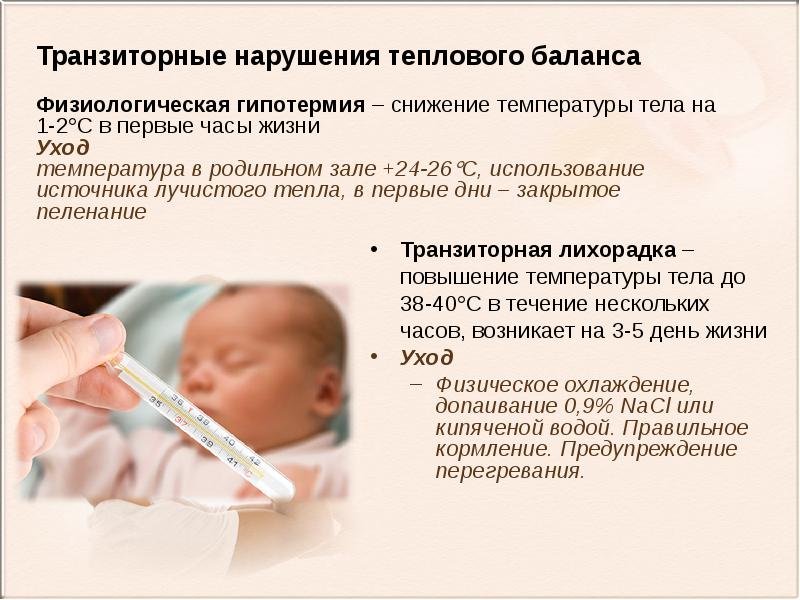 Однако иногда аллергия развивается в скрытой форме, проявляя себя только высокой температурой.
Однако иногда аллергия развивается в скрытой форме, проявляя себя только высокой температурой. Постоянно повышенная температура наблюдается при таких недугах, как васкулит, волчанка, склеродермия и артрит.
Постоянно повышенная температура наблюдается при таких недугах, как васкулит, волчанка, склеродермия и артрит.