Берем гипертонию под контроль — Здоровая Россия
16 Апреля 2012 года, 08:29
Артериальная гипертония – самое распространенное заболевание сердечно-сосудистой системы. В нашей стране от него страдают до 40 процентов взрослых людей. Большинство из них могут даже не подозревать о развитии этого коварного заболевания.
Чем опасна гипертония? Как избежать ее или хотя бы вовремя обнаружить? Что делать, если врач заговорил о гипертонической болезни? На эти и другие вопросы отвечает Сергей Бойцов, главный специалист по профилактической медицине Минздравсоцразвития России, директор Государственного научно-исследовательского центра профилактической медицины.
- Сердце и сосуды
- Гипертония
- Специалисты
- Роман
- мне 31 год, давление 135-140/85-90, лекарства не принимаю, дважды амбулаторно лечился у терапевта, принимал ко-ренитек, давление нормализовалось на период лечения, врач говорит постоянно принимать препараты от давления, может все же есть другие методы нормализации давления ( все анализы у меня в норме — УЗИ почек, ЭКГ, ОАК)
Уточните ваше давление у врача, потому что при тех показателях, которые вы указываете, есть опасность гипертонии. И факт отсутствия поражения органов-мишеней, и нормальные результаты анализов говорят о том, что ваше состояние можно подкорректировать изменением образа жизни.
Если вы курите – вам надо отказаться от курения. Кроме того, необходимо снизить избыточную массу тела, если она у вас есть, а также компенсировать дефицит физической активности.
И факт отсутствия поражения органов-мишеней, и нормальные результаты анализов говорят о том, что ваше состояние можно подкорректировать изменением образа жизни.
Если вы курите – вам надо отказаться от курения. Кроме того, необходимо снизить избыточную массу тела, если она у вас есть, а также компенсировать дефицит физической активности.
- Сергей
- Мне 25 лет,год назад у меня случился первый приступ гипертонии(похмелье) врач замерил 180/90.после этого мое самочувствие стало ухудшалось ,начались проблемы с дыханием, ощущение что трудно дышать.ездил лечится в санаторий там обследовали и сказали что сосуды в порядке причина в шейном остеохондрозе.Я понял что особо мне ничем там не помогут. Я бросил курить(8месяцев) стал заниматся плаванием и сел на диету мне это очень помогло сейчас давление 130/80 . Но бывает что сначала показывает 140/90 а после повторного 127/80 очень резко скачит и иногда аппарат по замере АД при лёгком движении туловища показывает аритмию.
 что вы можете посоветовать?Заранее спасибо.
что вы можете посоветовать?Заранее спасибо.
В вашем случае нет оснований говорить о диагнозе гипертоническая болезнь. Эпизод повышения давления тревожен, но это типичные последствия употребления алкоголя
- Маргарита
- Пожалуйста, еще один вопрос. Поняла, что очень метеозависима. Гипертонические кризы случаются с переменой погоды. С этим можно как-то бороться?
Это традиционная ситуация, которая плохо поддается коррекции. Если речь идет о гипертонических кризах, связанных с переменой погоды, единственных выход – следить за прогнозом погоды и оценивать собственные ощущения. В “опасный” период вам надо быть более дисциплинированной в приеме предписанных препаратов.
В “опасный” период вам надо быть более дисциплинированной в приеме предписанных препаратов.
- Алексей
- Здравствуйте, Сергей! По характеру работы часто приходится проходить мед. освидетельствования, где у меня регулярно оказывается повышенное давление, примерно 140 на 90. Но дело в том, что когда меряю дома (есть аппарат) давление в норме — 120 на 80. Как только попадаю в кабинет врача, срабатывает синдром «белого халата» и давление подскакивает. Может от волнения, может еще какие причины есть. Есть ли какие способы тренровки организма, чтоб давление не так сильно зависело от эмоционального состояния? Спасибо!
Синдром «белого халата» – довольно распространенное явление. Мы, врачи, относимся к нему как к достаточно серьезному факту.
В вашем случае надо хотя бы один раз в год проходить обследование, чтобы определить наличие гипертрофии левого желудочка, белка в моче, бляшек в сонных артериях и увеличение уровня сахара и холестерина в крови.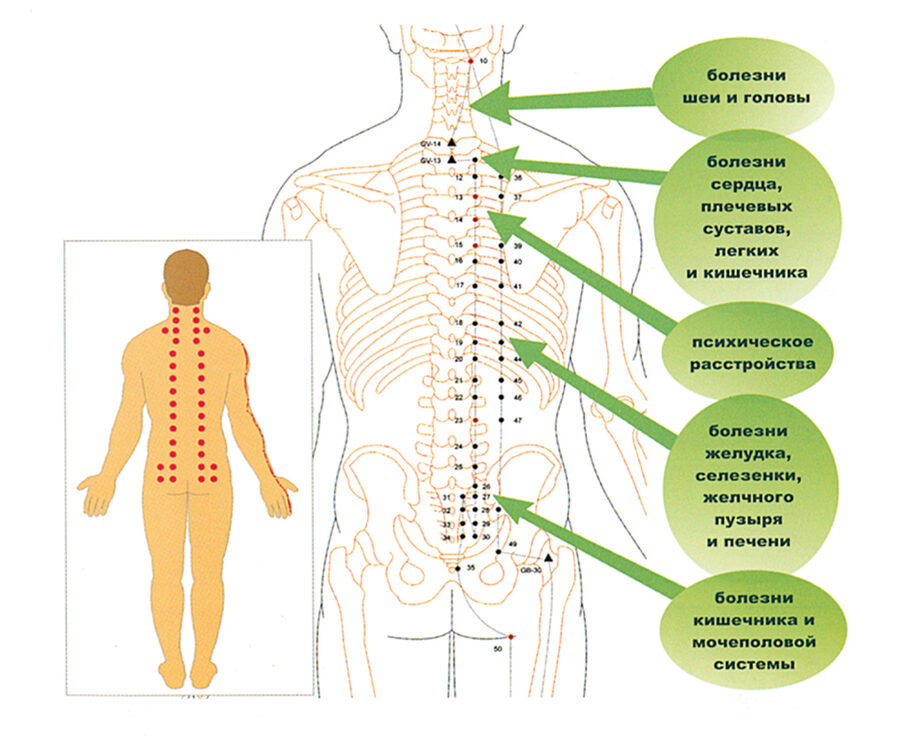
- Сергей
- Мне 57 лет постоянно скачит давление то 145/95 то иногда доходит до 150/105 не принимая никаких лекарств мерию давление через час и оно может быть в норме 125/90 Как с этим бороться?
У вас есть все показания для того, чтобы пройти дополнительные обследования: выявление утолщения стенок левого желудочка, определение уровня сахара в крови, уровня холестерина и выделения белка с мочой. Также надо выяснить, есть ли у вас лишний вес и достаточно ли вы двигаетесь. Если у вас присутствуют эти факторы риска, существуют показания для назначения препаратов. Врач, скорее всего, порекомендует для начала нормализовать образ жизни.
- Мария
- Мне 40 лет,давление 125/90,лекарства принимаю.
 Утром 0,5 милиграмм эналаприп и 1,5 милиграмм индопомид. Вечером 0,5 милиграмм эналаприп и 50 милиграм Кардиомагнил. Год назад перенес инсульт,веду активный образ жизни. Правильно ли я пью лекарства и какие физические нагрузки мне не противопаказаны?
Утром 0,5 милиграмм эналаприп и 1,5 милиграмм индопомид. Вечером 0,5 милиграмм эналаприп и 50 милиграм Кардиомагнил. Год назад перенес инсульт,веду активный образ жизни. Правильно ли я пью лекарства и какие физические нагрузки мне не противопаказаны?
Тактика ведения вашего заболевания правильна. Пройдя обследование, надо уточнить наличие бляшек в сонных артериях и измерить уровень холестерина в крови. Возможно, вам потребуются препараты для снижения уровня холестерина в крови. Вам не противопоказана интенсивная ходьба (30-60 минут в день), а также лёгкие гимнастические упражнения. Статические нагрузки вам не показаны, а циклические – наоборот, желательны.
- Вячеслав
- Здравствуйте!!!А как вообще узнать есть ли у меня гипертония,как она проявляется?Спасибо!!!
Для этого надо измерить артериальное давление. Если при правильном измерении оно выше 140/90 мм рт.ст., можно говорить о гипертонии.
Правильное измерение предполагает использование автоматических тонометров – с троекратным измерением. Ориентируйтесь на минимальное значение.
Если при правильном измерении оно выше 140/90 мм рт.ст., можно говорить о гипертонии.
Правильное измерение предполагает использование автоматических тонометров – с троекратным измерением. Ориентируйтесь на минимальное значение.
- игорь
- Здравствуйте! Меня зовут Игорь, 47 лет. В 34 года перенес инсульт.До этого не обращал внимания на давление. Сеичас не работаю. Утром давление 130/140-80/90.По вечерам 140\150-90/100. Активно занимаюсь спортом (велосипед, лыжи, бег).Год назад бросил курить. Не пью алкоголя. После физической нагрузки давление близко к норме 130/80. Иногда принимаю Ренитек 5 мг. По 1/2 таблетки. Последнее время (год-полтора) ухудшился сон — просыпаюсь 2-3 раза за ночь.Что нужно принимать для улучшения сна? Какие физические нагрузки мне необходимы?
Вы даете себе достаточно интенсивные физические нагрузки, и дополнительные я вам рекомендовать не могу, учитывая то, что вы перенесли инсульт.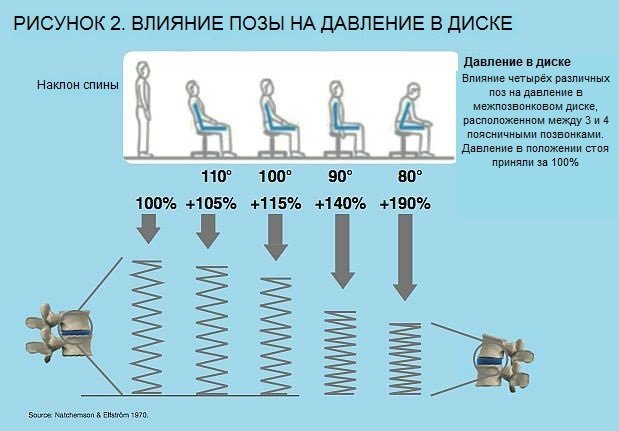 Нарушение сна – это многовариантная ситуация, и вам лучше посоветоваться с неврологом, чтобы он выяснил причину бессонницы и порекомендовал лечение. Для начала попробуйте принимать пустырник, валериану – эти народные средства нередко помогают.
Меня беспокоит то, что у вас вечером повышается давление. При перенесённом инсульте это может служить показанием для регулярного приема назначенных препаратов.
Нарушение сна – это многовариантная ситуация, и вам лучше посоветоваться с неврологом, чтобы он выяснил причину бессонницы и порекомендовал лечение. Для начала попробуйте принимать пустырник, валериану – эти народные средства нередко помогают.
Меня беспокоит то, что у вас вечером повышается давление. При перенесённом инсульте это может служить показанием для регулярного приема назначенных препаратов.
- Юлия
- Здравствуйте! Моей маме 56 лет, страдает лишнм весом,на пенсии. Последние 3 года у неё очень часто бывает давление примерно 140 на 120, т.е. разница в 20 ед. Таблетки не помогают. В основном это состояние наступает при перемене погоды или чрезмерной нагрузке( очень активный 3-х летний внук). Подскажите какие обследования необходимо пройти,что бы установить причину такого давления?
Такой показатель давления довольно редкий. Попробуйте измерить давление на обеих руках и другими приборами: ваш может быть неисправен.
Если показатель останется таким же – обратитесь к врачу. Повышение нижнего давления – это тоже признак гипертонии.
Попробуйте измерить давление на обеих руках и другими приборами: ваш может быть неисправен.
Если показатель останется таким же – обратитесь к врачу. Повышение нижнего давления – это тоже признак гипертонии.
- Михаил
- Здравствуйте, Сергей
Мне 44 года. В школе мучило затруднение дыхания,.ставили диагноз НЦД, лечили. После прошло, хотя нет-нет да даст о себе знать, но уже не сильно обременительно. В 16 лет на медосмотре впервые выявили повышенное давление сразу 160/100. Затем в процессе наблюдения верхние цифры бывали от 130 до 170 но всегда с разницей 60 от нижнего. Первый препарат, который прописали, был резерпин, через неделю он снизил давление до 130/70. Через полгода обследовали, нашли неполное удвоение правой почки, ещё через полгода обследовали более серьезно вплоть до аортографии, но поставили в итоге диагноз ВСД по кардиологическому и гипертоническому типу и больше я этим вопросом не занимался.

 Сердечно-сосудистые заболевания похоже наследственные — дядя страдает точно так же как и я, гипертонией, мама умерла от геморрагического инсульта. Есть диффузные изменения в ПЖЖ и печени, холестерин в норме, сахар на верхней границе. Узи сердца : ГЛЖ пока нет, но на границе, небольшие утолщения стенок аорты и митрального клапана, Давление на ногах всегда было выше чем на руках, сейчас 200-220, на это мало кто обращает внимание. Алкоголь всегда употреблял в умеренных дозах, не курю. Вопросы вот какие, есть ли смысл как-то ещё искать причину гипертонии или смириться с лукавым термином «эссенциальная» и уповать на лекарства с возможно какими-то их модификациями.? И можно ли предполагать недостаточность кровоснабжения ствола и то, что она играет существенную роль ?
Сердечно-сосудистые заболевания похоже наследственные — дядя страдает точно так же как и я, гипертонией, мама умерла от геморрагического инсульта. Есть диффузные изменения в ПЖЖ и печени, холестерин в норме, сахар на верхней границе. Узи сердца : ГЛЖ пока нет, но на границе, небольшие утолщения стенок аорты и митрального клапана, Давление на ногах всегда было выше чем на руках, сейчас 200-220, на это мало кто обращает внимание. Алкоголь всегда употреблял в умеренных дозах, не курю. Вопросы вот какие, есть ли смысл как-то ещё искать причину гипертонии или смириться с лукавым термином «эссенциальная» и уповать на лекарства с возможно какими-то их модификациями.? И можно ли предполагать недостаточность кровоснабжения ствола и то, что она играет существенную роль ?
Выбор ваших препаратов обоснован, они будут для вас эффективны достаточно долго.
Давление на ногах выше, чем на руках – это нормально. Другое дело, что 200 мм на ногах – высоковато. Если вы его измеряли обычной манжеткой, то показатель ошибочен: для подобного измерения требуются другие приборы. Вопрос о том, чтобы смириться или не смириться, не стоит. Велика вероятность, что у вас действительно эссенциальная гипертония, которая вызвана генетическими факторами и широким спектром патологических механизмов, запускающих ее развитие.
Симптоматическая гипертония имеет одну ясную причину. Однако надо иметь в виду, если она существует долгое время, то устранение первопричины позволяет снизить давление ненадолго. Потом подключаются дополнительные механизмы, и давление снова повышается.
Вопрос о том, чтобы смириться или не смириться, не стоит. Велика вероятность, что у вас действительно эссенциальная гипертония, которая вызвана генетическими факторами и широким спектром патологических механизмов, запускающих ее развитие.
Симптоматическая гипертония имеет одну ясную причину. Однако надо иметь в виду, если она существует долгое время, то устранение первопричины позволяет снизить давление ненадолго. Потом подключаются дополнительные механизмы, и давление снова повышается.
- savchenko
- Кратко: мне 45 лет у меня повышенное артериальное давление уже более 30 лет-наследственное, сейчас с утра 135-145/85-100. днём 145-165/85-100, но давления не чувствую. Утром-зарядка (пробежка) купаюсь в реке или поливаюсь водой (правда не каждый день), живу в частном доме:хожу за водой, готовлю дрова, много хожу пешком,люблю активный отдых, еженедельно, обязательно, хожу в баню (по 6-10 заходов в парилку), люблю подвижные игры.
 Как только уменьшается физическая нагрузка (при том же давлении) чувствую себя хуже. Питание: стараюсь есть натуральные продукты, ограничено употребляю соль, люблю стаканчик вина, мало ем мяса. Бывает, что раза два в год при «обычном» давлении болит голова дня 2-3 (причину отследить не могу). Таблетки пью только когда плохо себя чувствую. Знаю о таблетках накопительного действия, они ведь не застрахуют от кризов, если начнёшь их пить, то ПОТСЯДЕШЬ на них до конца жизни, увеличивая дозу. Какие минусы у этих таблеток?
Как только уменьшается физическая нагрузка (при том же давлении) чувствую себя хуже. Питание: стараюсь есть натуральные продукты, ограничено употребляю соль, люблю стаканчик вина, мало ем мяса. Бывает, что раза два в год при «обычном» давлении болит голова дня 2-3 (причину отследить не могу). Таблетки пью только когда плохо себя чувствую. Знаю о таблетках накопительного действия, они ведь не застрахуют от кризов, если начнёшь их пить, то ПОТСЯДЕШЬ на них до конца жизни, увеличивая дозу. Какие минусы у этих таблеток?
То, что вы предпринимаете с точки зрения образа жизни, – безусловно, правильно. Я имею в виду и физическую активность, и характер питания, и ваше лечение баней.
Однако повышение давления до 160/100 даже при вашем образе жизни говорит о том, что есть необходимость проконсультироваться с врачом и обсудить вопрос медикаментозной терапии. Решение принимается не только на основании данных о вашем давлении, но и с учётом других факторов риска: утолщении стенок сердца, поражения почек, наличии атеросклероза. Формула «не пей таблетки – подсядешь» принципиально неверная. Многолетним опытом лечения доказано: прием вовремя назначенных таблеток продлевает жизнь. Таблетки, скорее всего, придётся принимать постоянно, может быть, даже увеличивая дозу, но с ними вы проживете дольше.
Формула «не пей таблетки – подсядешь» принципиально неверная. Многолетним опытом лечения доказано: прием вовремя назначенных таблеток продлевает жизнь. Таблетки, скорее всего, придётся принимать постоянно, может быть, даже увеличивая дозу, но с ними вы проживете дольше.
- Евгений Косолапов
- Здравствуйте, мне 19 лет, раньше я весил очень много, в 15-лет — 108 кг при росте 174 см. Исключительно здоровым образом жизни сбросил очевидно лишний вес и теперь вешу 73, планирую дойти до 67- 70-ти и держать уже этот вес всегда. Я не пью вообще (даже по праздникам, даже пиво), не курил никогда, практически исключил животные жиры (за исключением того, что в постной говядине и куриной грудке без кожи). До университета 45 минут пешком, получается 5 дней в неделю я прохожу 1,5 часа на свежем воздухе помимо прочей физической активности. Примерно 3-4 дня в неделю завтракаю овсянкой на воде с добавлением фруктов, изюма, орехов и мёда(замена сахару).
 Какие ещё виды профилактики вы можете порекомендовать?
Какие ещё виды профилактики вы можете порекомендовать?
Вы ведете разумный образ жизни и дополнительных советов вам давать не надо. Пожелаю вам успехов и порекомендую и в дальнейшем придерживаться такого же курса.
- Маргарита
- Здравствуйте. В июне 2011г. поставили диагноз гипертония 1 степени. Пью блоктран 0,5 таблетки, эгилок 0,4 от 25 мг — утром, 0,5 от 25мг эгилок -вечером. Стараюсь питаться правильно, посильная физическая нагрузка. До болезни на протяжении 5 лет я делала контрастный душ ежедневно, раз в неделю ходила в баню попариться. Теперь боюсь, — не делаю ни того, ни другого. Может, зря? Может быть жить, как обычно? Ни пью, ни курю, соленого не ем, животные жиры — очень редко. Так скучаю по контрастному душу…Врач ничего определенного не говорит.
Я считаю, что контрастный душ – это в любом случае полезная процедура. Тем более, если вы прибегали к нему в течение длительного времени.
Если ваш возраст менее 70-75 лет, вы по-прежнему можете использовать этот метод.
Тем более, если вы прибегали к нему в течение длительного времени.
Если ваш возраст менее 70-75 лет, вы по-прежнему можете использовать этот метод.
- Елена
- Терапевты ставят мне гипертонию 1 степени уже 2 года( связано с климаксом),бывали отдельные скачки до 140.90, один раз 160\100 (вызывала скорую- так было плохо)регулярно не принимала таблетки, теперь 2 месяца пью Валз Н по 80 мг . Вот уже неделя давление 100\58, 100\60, врач говорит надо продолжать по пол таблетки. Делала узи шейных артерий-сосуды чистые. Неужели так всю жизнь я должна принимать таблетки?
У вас есть повод повторно обсудить с врачом целесообразность приема медикаментозных препаратов. Если ориентироваться на те цифры, которые вы обозначили, можно сказать, что нормализация массы тела, рационализация питания и регулярная физическая активность могут решить вопрос в вашем случае и без медикаментов. В большинстве случаев после климакса нужно переходить на постоянный прием препаратов. В вашем случае еще есть шанс взять гипертонию под контроль, изменив образ жизни.
В большинстве случаев после климакса нужно переходить на постоянный прием препаратов. В вашем случае еще есть шанс взять гипертонию под контроль, изменив образ жизни.
- Тимур
- Добрый день, Сергей. У меня следующий вопрос:
Мне 24 года, выдан военный билет на основании диагноза гипертония, давление у меня не скачет, оно постоянно завышенное. Вот к примеру сегодня с утра, через 10 минут после того как проснулся замерил давление, было верхнее 140, нижнее -80. Но это еще нормальное. Обычно где то 160 на 100-110. Иногда было даже 200 на 150. Но самое удивительное, что чувствовал я себя нормально. Начал замечать повышенное давление где в лет 18, по собственному мнению после того как перезанимался в тренажерном зале (каждый день ходил туда и ежедневно увеличивал поднимаемый вес). Мало того я еще и курил, периодически шла кровь из носа, особенно после того как ложился спать после принятия алкоголя (праздник или т.
 п.). В данный момент не курю уже месяц, но кровь по прежнему идет теперь каждый день. Правда я выпиваю где то одну бутылку пива в день или пару рюмок более крепких напитков после рабочего дня (работа стрессовая). Что можете сказать по по-моему случаю? То что нужно перестать употреблять алкоголь, понимаю.
п.). В данный момент не курю уже месяц, но кровь по прежнему идет теперь каждый день. Правда я выпиваю где то одну бутылку пива в день или пару рюмок более крепких напитков после рабочего дня (работа стрессовая). Что можете сказать по по-моему случаю? То что нужно перестать употреблять алкоголь, понимаю.
У вас есть однозначные показания обратиться к врачу немедленно. Повышение давления у вас относится к категории третьей степени – это очень много. Кроме того, у вас бывает носовое кровотечение, и нормализация образа жизни вам не помогла. Вам потребуется не только обследование, но регулярный прием препаратов на неопределенно долгий срок. Тот факт, что вы чувствуете себя нормально, – это обычное явление: большинство больных с гипертонией чувствуют себя точно также.
- Надежда
- У меня, наоборот, гипотония. Но Ваш совет нужен не меньше, чем гипотонику.
 Мне 25 лет, вес в норме — 64 кг при росте 168 см. Полтора года назад вес был 82,5, но давление понижалось и тогда. Приступы у меня лет с пятнадцати. Посоветуйте, пожалуйста, как питаться, с учетом того, что я хотела бы ещё немного похудеть. Очень трудно вести здоровый образ жизни, правильно питаться, когда к вечеру, а иногда и в полдень голова просто раскалывается, хотя ем, вроде, не мало. Понимаю, что информация скудная, но я просто не знаю на что обратить внимание. Хотелось бы узнать общие рекомендации.
Мне 25 лет, вес в норме — 64 кг при росте 168 см. Полтора года назад вес был 82,5, но давление понижалось и тогда. Приступы у меня лет с пятнадцати. Посоветуйте, пожалуйста, как питаться, с учетом того, что я хотела бы ещё немного похудеть. Очень трудно вести здоровый образ жизни, правильно питаться, когда к вечеру, а иногда и в полдень голова просто раскалывается, хотя ем, вроде, не мало. Понимаю, что информация скудная, но я просто не знаю на что обратить внимание. Хотелось бы узнать общие рекомендации.
Гипотония у молодых девушек – это обычное явление. Как правило, она имеет временный характер. После 30 лет она либо исчезает, либо становится малозаметной для человека. Я не думаю, что вам надо стремиться к дальнейшему снижению массы тела. При вашем соотношении роста и веса он нормален. Если вы очень плохо переносите снижение давления, выпейте небольшую чашечку кофе, но не более.
Внутричерепная гипертензия
Отделения и центры
Методы лечения
Методы диагностики
Заболевания и симптомы
Внутричерепная гипертензия – это состояние (синдром), связанное с повышением давления спинномозговой жидкости (ликвора) внутри черепа.
Основными симптомами повышения внутричерепного давления является интенсивная головная боль, чаще в области лба и висков, распирающего характера — «боль давит изнутри на глазные яблоки». Головная боль может быть длительной и монотонной или усиливаться в виде приступа. Нередко приступ сопровождает тошнота и повторная рвота, после чего наступает облегчение и уменьшение головной боли. Другие, неспецифические симптомы внутричерепной гипертензии – тяжесть и дискомфорт в голове, боли в затылке, снижение зрения.
Причиной стойкого повышения внутричерепного давления может стать родовая травма головного мозга и шейного отдела позвоночника. Впоследствии у ребенка развивается гидроцефалия (водянка головного мозга). Гидроцефалия проявляется увеличением размеров головы, усилением венозного рисунка под кожей висков, часто – задержкой психо-моторного развития ребенка, частой головной болью, подвижным артериальным давлением и пульсом. Такое состояние неврологи называют гипертензионным гидроцефальным синдромом.
Наиболее часто внутричерепное давление повышается после черепно-мозговой травмы: сотрясения или ушиба головного мозга. Травма головного мозга приводит к отеку нервной ткани и его оболочек, в а также к множественным кровоизлияниям в мозг, вплоть до образования внутричерепной гематомы. Пациент жалуется на постоянную головную боль, тошноту и повторную рвоту, чаще при вставании с крови и ходьбе. После ЧМТ данные симптомы могут сохраняться от нескольких дней до 2-3 недель.
Нередко умеренное повышение внутричерепного давления и длительная головная боль в лобно-затылочной области связана с нарушением оттока венозной крови по крупным венам головы и шеи. Это состояние связано со стойким напряжением мышц шеи и затылка при остеохондрозе и называется головной болью напряжения.
Внутричерепная гипертензия может стать грозным сигналом развития объемного образования мозга: опухоли или гематомы (кровоизлияния в мозг или его оболочки). В этом случае признаки повышения давления внутри черепа видны на глазном дне — «застойные» диски зрительных нервов (при осмотре окулиста). Уточнить диагноз поможет магнитно-резонансная томография (МРТ) головного мозга. На МР томограмме видны объемные образования, расширение и смещение желудочков мозга.
Уточнить диагноз поможет магнитно-резонансная томография (МРТ) головного мозга. На МР томограмме видны объемные образования, расширение и смещение желудочков мозга.
Наиболее тяжелым вариантом внутричерепной гипертензии является окклюзионная гидроцефалия, когда отток спинномозговой жидкости из желудочков головного мозга блокируется опухолью, спайками и другими препятствиями. Происходит значительное повышение внутричерепного давления и расширение желудочков, сдавление полушарий и ствола головного мозга. Лечение окклюзионной гидроцефалии оперативное.
Диагностика синдрома внутричерепной гипертензии
Симптомы повышения внутричерепного давления определяет невролог во время клинического осмотра.
Для уточнения диагноза пациент направляется на осмотр глазного дна к окулисту. Изменения в области диска зрительного нерва — «застойный» диск — подтверждает диагноз.
Важно определить причину повышения давления. Для этого необходимы методы нейровизуализации: компьютерная и магнитно-резонансная томография (КТ и МРТ головного мозга), которые выявляют степень гидроцефалии и объемные образования в головном мозге.
Цветное дуплексное картирование сосудов шеи (ЦДК БЦС) определяет нарушение оттока венозной крови при шейном остеохондрозе и головной боли напряжения.
Объемное образование (опухоль или гематома) приводит к повышению электрической (судорожной) активности коры головного мозга, вплоть до развития эпилептического приступа. В этом случае необходимо проведение электроэнцефалографии (ЭЭГ).
Лечение синдрома внутричерепной гипертензии в Самаре
Стойкое выраженное повышение внутричерепного давления требует обследования и лечения в стационаре. При опухоли и гематоме необходима экстренная операция. Окклюзионная гидроцефалия также лечится оперативно: нейрохирург устанавливает шунт (трубку), по которой идет отток ликвора (спинномозговой жидкости) из головы.
Если в процессе обследования не найдены грубые органические изменения в головном мозге, невролог назначает медикаментозную терапию: мочегонные препараты и средства, улучшающие мозговое кровообращение и отток венозной крови из полости черепа.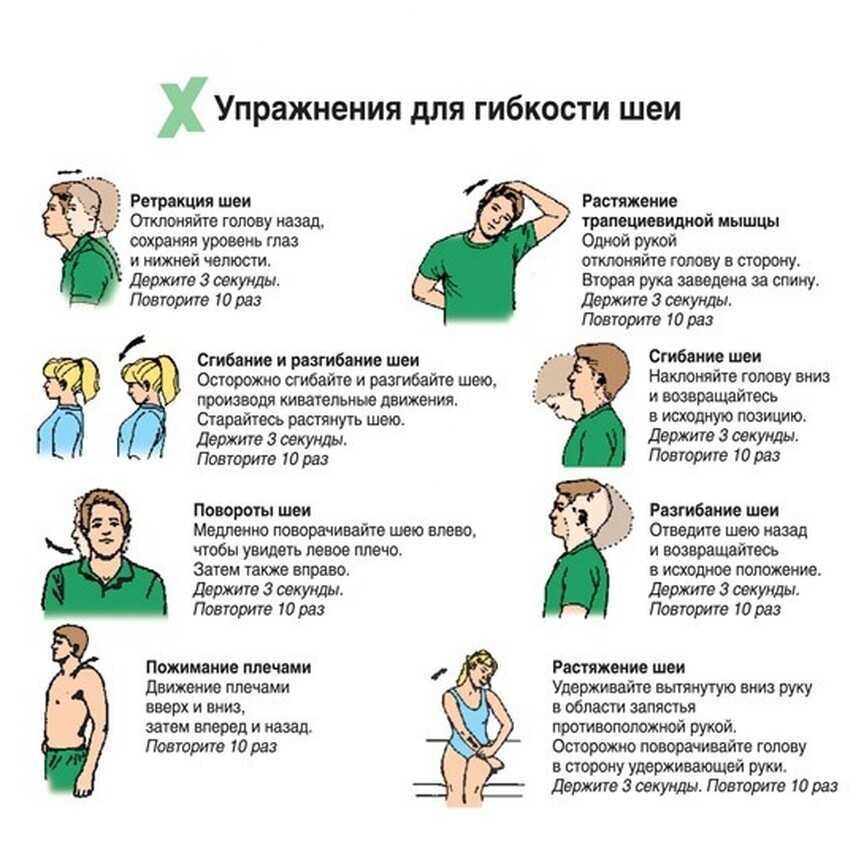
В клинике «Первая неврология» практикуется комплексный подход к лечению синдрома внутричерепной гипертензии.
Венотоники — препараты, улучшающие венозный отток в шейно-затылочной области, вводятся подкожно при проведении Мезоинжекторной терапии. При таком введении венотоник действует длительно и вводится 5 раз с интервалом в 2 недели.
Эффективное расслабление мышц затылка и шеи достигается инъекциями Ботулотоксина. Мышечная релаксация улучшает артериальное и венозное кровообращение в системе позвоночных артерий и яремных вен. Результатом является уменьшение внутричерепного давления и головной боли. Эффект Ботулотоксина длительный: 4-6 месяцев.
В клинике используются различные виды магнитной стимуляции: Магнитотерапевтический комплекс «Мультимаг» формирует импульсное движущееся магнитное поле вокруг всего тела пациента, синхронизированное с ритмом сердца. Магнитотерапия направлена на расслабление мышц позвоночника и шеи, улучшает кровообращение в области шеи, купирует головную боль и препятствует развитию остеохондроза.
Другим высокотехнологичным видом магнитотерапии является Транскраниальная (на область головы) и Периферическая (на область шеи и спины) магнитная стимуляция. Точное прицельное воздействие импульсного магнитного поля на определенные структуры головного мозга и группы мышц дает возможность врачу снизить внутричерепное давление за счет мышечной релаксации и стимуляции венозного кровообращения. Магнитное воздействие на головной мозг снижает уровень тревоги и стабилизирует эмоциональное состояние пациента.
Озонотерапия — эффективный и безопасный метод коррекции внутричерепного давления. В клинике используют внутривенное введение озонированного раствора и подкожное введение в область шеи и верней части спины. Улучшение текучести крови под действием озона стимулирует мозговое кровообращение, что приводит к снижению внутричерепного давления, купирует головную боль, стимулирует работу нервной клетки.
Читайте также
Защемление нерва
Сегодня утром вы приехали в свой загородный дом. Доставая тяжелую и большую сумку с инструментами из багажника авто, вы внезапно ощутили очень сильную, стреляющую боль в пояснице с правой стороны. Поднять…
Доставая тяжелую и большую сумку с инструментами из багажника авто, вы внезапно ощутили очень сильную, стреляющую боль в пояснице с правой стороны. Поднять…
Подробнее
Вестибулярный нейронит
Впервые в истории вестибулярных нарушений описал клиническую картину Эрик Руттин в 1909 году. Карл Нилен в 1924 году более подробно описал клиническую картину. Термин «вестибулярный нейронит…
Подробнее
Нейрогенный мочевой пузырь
У здорового человека процесс мочеиспускания осуществляется в виде произвольно-рефлекторного акта, и мы можем контролировать его. Однако при этом заболевании все происходит не так. Пациенты чрезвычайно…
Подробнее
Атеросклероз
Атеросклероз — заболевание сосудов, которое обусловлено снижением эластичности сосудистой стенки, отложением холестерина на внутренней поверхности и, как следствие, возникновением атеросклеротических бляшек. Атеросклероз…
Подробнее
Мультисистемная атрофия (МСА)
Мультисистемная атрофия (МСА) — это прогрессирующее нейродегенеративное расстройство (синуклеинопатия) с мультисистемными двигательными нарушениями и часто дисавтономией. Она чаще встречается у мужчин…
Она чаще встречается у мужчин…
Подробнее
Паралич лицевого нерва (Паралич Белла/неврит лицевого нерва)
Паралич лицевого нерва — это спонтанная слабость ½ лица. Причиной служит отёк лицевого нерва, как следствие его сдавления внутри височной кости или в выходном отверстии из неё. Чаще всего к этому приводит…
Подробнее
Цервикальная фораминотомия Диагностика и лечение позвоночника
НА ЭТОЙ СТРАНИЦЕ
- Что такое цервикальная фораминотомия?
- Что именно не так с моей шеей?
- Каковы симптомы компрессии нервных корешков?
- Каковы альтернативы цервикальной фораминотомии?
- Каковы возможные результаты, если лечение не проводится?
- Каковы специфические риски цервикальной фораминотомии?
- Каковы риски анестезии и общие риски операции?
- Каковы последствия операции?
- Что нужно сказать врачу перед операцией?
- Что мне нужно сделать перед операцией?
- Потребуются ли мне дальнейшие исследования?
- Кто будет делать операцию? Кто еще будет участвовать?
- Как выполняется цервикальная фораминотомия?
- Что происходит сразу после операции?
- Что происходит после выписки?
- О чем мне нужно сообщить хирургу после операции?
- Каковы результаты операции?
- Какова стоимость операции?
- Что такое процесс согласия?
Что такое цервикальная фораминотомия?
Шейная фораминотомия — это операция, выполняемая с задней части шеи для уменьшения давления на один или несколько спинномозговых нервов. Он включает в себя осторожное удаление небольшой части кости и сустава, которые покрывают спинномозговой нерв, а также любых мягких тканей, которые также могут вызывать компрессию. В некоторых случаях выпавший диск удаляют (микродискэктомия).
Он включает в себя осторожное удаление небольшой части кости и сустава, которые покрывают спинномозговой нерв, а также любых мягких тканей, которые также могут вызывать компрессию. В некоторых случаях выпавший диск удаляют (микродискэктомия).
ЗАЧЕМ МНЕ ПОНАДОБИТСЯ ФОРАМИНОТОМИЯ ШЕЙКИ ШЕЙКИ?
Хирургия шейного отдела позвоночника может потребоваться при различных проблемах. Чаще всего этот тип операции проводится при дегенеративных заболеваниях или пролапсе (выпячивании) диска.
Шейную фораминотомию обычно выполняют для лечения сдавления одного или нескольких спинномозговых нервов в области шеи (вызванного фораминальным стенозом, шейным спондилезом или пролапсом межпозвонкового диска).
Эта процедура обычно выбирается, когда основной проблемой является боль в руке, а боль в шее отсутствует или незначительна. Его главное преимущество заключается в том, что он позволяет избежать срастания шеи, тем самым максимально сохраняя подвижность.
Операция обычно рекомендуется, когда все разумные консервативные меры (обезболивающие, инъекции оболочки нерва, физиотерапия
и т. д.) не дали результата. В случаях значительной нестабильности или неврологических проблем хирургическое вмешательство может быть наиболее подходящим первым вариантом лечения.
д.) не дали результата. В случаях значительной нестабильности или неврологических проблем хирургическое вмешательство может быть наиболее подходящим первым вариантом лечения.
Что именно не так с моей шеей?
Спинномозговой канал и межпозвонковые отверстия представляют собой костные туннели в позвоночнике, через которые проходят соответственно спинной мозг и спинномозговые нервы (нервные корешки). Когда размер этих туннелей уменьшается, остается меньше места для спинномозговых нервов и/или спинного мозга, следствием чего может быть давление на эти структуры.
Заболевания, которые могут вызывать компрессию нервных корешков, включают спинальный стеноз, остеохондроз, выпячивание или выпадение межпозвонкового диска, костные наросты (остеофиты) или спондилез (остеоартрит позвоночника). Обычно два или более из этих состояний наблюдаются вместе.
Межпозвонковые диски располагаются между каждой костью (позвонком) в позвоночнике. Они действуют как амортизаторы, а также обеспечивают нормальное движение между костями шеи. Каждый диск имеет прочное наружное кольцо волокон (фиброзное кольцо) и мягкую желеобразную центральную часть (пульпозное ядро). Кольцо является самой прочной частью диска и соединяет каждую позвоночную кость. Мягкое и сочное ядро диска служит основным амортизатором. Кольцевой разрыв — это место разрыва фиброзного кольца, часто первое событие в процессе пролапса диска. Кольцевой разрыв может вызвать боль в шее с болью в руке или без нее. Пролапс шейного диска (или грыжа) возникает, когда пульпозное ядро выходит из своего обычного положения и выпячивается в позвоночный канал, иногда оказывая давление на нервы или спинной мозг.
Каждый диск имеет прочное наружное кольцо волокон (фиброзное кольцо) и мягкую желеобразную центральную часть (пульпозное ядро). Кольцо является самой прочной частью диска и соединяет каждую позвоночную кость. Мягкое и сочное ядро диска служит основным амортизатором. Кольцевой разрыв — это место разрыва фиброзного кольца, часто первое событие в процессе пролапса диска. Кольцевой разрыв может вызвать боль в шее с болью в руке или без нее. Пролапс шейного диска (или грыжа) возникает, когда пульпозное ядро выходит из своего обычного положения и выпячивается в позвоночный канал, иногда оказывая давление на нервы или спинной мозг.
При остеохондрозе диски или амортизирующие прокладки между позвонками сморщиваются, вызывая изнашивание диска, что может привести к грыже. У вас также могут быть очаги остеоартрита в позвоночнике. Эта дегенерация и остеоартрит могут вызывать боль, онемение, покалывание и слабость из-за давления на спинномозговые нервы и/или спинной мозг.
Остеофиты представляют собой аномальные костные отростки, которые образуются как часть дегенеративного процесса или после длительного пролапса диска. Это дополнительное костное образование может вызвать спинальный стеноз, а также стеноз межпозвонковых отверстий, что приводит к сдавлению спинного мозга и/или спинномозговых нервов.
Это дополнительное костное образование может вызвать спинальный стеноз, а также стеноз межпозвонковых отверстий, что приводит к сдавлению спинного мозга и/или спинномозговых нервов.
Каковы симптомы компрессии нервных корешков?
Симптомы сдавления нерва (также известного как радикулопатия) включают:
- Боль
- Боль или скованность
- Онемение
- Ощущение покалывания
- Слабость
в руку(и) и/или кисть(и).
Каковы альтернативы цервикальной фораминотомии?
В зависимости от ваших индивидуальных обстоятельств может существовать несколько альтернатив. К ним относятся:
- Обезболивающие. Ряд лекарств может быть полезен при боли. К ним относятся стандартные опиоидные и неопиоидные анальгетики, мембраностабилизирующие агенты и противосудорожные препараты, а также самый последний выпущенный препарат — прегабалин. В некоторых ситуациях могут быть уместны специальные медицинские процедуры, такие как инфузии кетамина.

- Инъекции оболочек нервов. Местный анестетик может быть введен через кожу шеи под контролем компьютерной томографии вокруг сдавленного нерва. Это также известно как «фораминальный блок». Пациенты часто получают значительную пользу от этой процедуры, и операцию иногда можно отсрочить или даже избежать. К сожалению, польза, получаемая от этой процедуры, обычно носит временный характер и обычно проходит через несколько дней, недель, а иногда и месяцев. Эта процедура также является отличным диагностическим инструментом, особенно когда МРТ показывает, что несколько нервов сдавлены, и ваш нейрохирург хотел бы точно знать, какой именно нерв вызывает ваши симптомы.
- Физиотерапия. К ним относятся физиотерапия, остеопатия, водолечение и массаж.
- Модификация деятельности. Иногда просто изменение вашего рабочего места и развлекательных мероприятий, чтобы избежать подъема тяжестей и повторяющихся движений шеи или рук, позволяет ускорить процесс выздоровления.

- Другие хирургические подходы. К ним относятся цервикальная ламинэктомия, передняя шейная декомпрессия и спондилодез (ACDF) и замена диска искусственным. Вы должны обсудить эти альтернативы вместе с их потенциальными рисками и преимуществами со своим нейрохирургом.
Каковы цели (потенциальные преимущества) операции?
Цели операции на шейном отделе позвоночника включают облегчение боли, онемения, покалывания и слабости.
Таким образом, обоснование, цели и потенциальные преимущества шейной фоменотомии могут включать:
Как правило, симптомом, который наиболее достоверно улучшается после операции, является боль в руке. Боль в шее и головные боли могут уменьшаться или не уменьшаться (очень редко они могут усиливаться). Следующим симптомом, который должен улучшиться, обычно является слабость. Однако ваша сила может не вернуться полностью к норме. Улучшение силы обычно происходит в течение недель и месяцев. Онемение или покалывание могут или не могут исчезнуть после хирургического вмешательства из-за того, что нервные волокна, передающие ощущения, тоньше и более уязвимы к давлению (их легче необратимо повредить, чем другие нервные волокна). Для улучшения онемения может потребоваться до 12 месяцев.
Улучшение силы обычно происходит в течение недель и месяцев. Онемение или покалывание могут или не могут исчезнуть после хирургического вмешательства из-за того, что нервные волокна, передающие ощущения, тоньше и более уязвимы к давлению (их легче необратимо повредить, чем другие нервные волокна). Для улучшения онемения может потребоваться до 12 месяцев.
Вероятность получения значительной пользы от операции зависит от множества факторов. Ваш нейрохирург даст вам представление о вероятности успеха в вашем конкретном случае.
Каковы возможные результаты, если лечение не будет проведено?
Если ваше состояние не лечится должным образом (а иногда даже если лечится), возможные последствия могут включать:
- Постоянная боль
- Паралич/слабость/онемение
- Функциональные нарушения (неуклюжесть, плохая мелкая моторика и координация)
Каковы специфические риски цервикальной фораминотомии?
Как правило, операция относительно безопасна, и серьезные осложнения возникают редко. Вероятность легкого осложнения составляет около 3-4%, а риск серьезного осложнения составляет 1-2%. Более 90% пациентов проходят операцию без осложнений.
Вероятность легкого осложнения составляет около 3-4%, а риск серьезного осложнения составляет 1-2%. Более 90% пациентов проходят операцию без осложнений.
Особые риски включают (но не ограничиваются):
- Неспособность облегчить симптомы или предотвратить ухудшение состояния
- Усиление боли/слабости/онемения
- Инфекция
- Сгусток крови в ране, требующий срочной операции для снижения давления
- Утечка спинномозговой жидкости (ЦСЖ)
- Операция на неправильном уровне (это случается редко, так как во время операции для подтверждения уровня используется рентген)
- Переливание крови
- Рецидивирующий пролапс диска или компрессия нерва
- Повреждение нерва (слабость, онемение, боль) встречается менее чем в 1% случаев
- Квадриплегия (паралич рук и ног)
- Недержание мочи (потеря контроля над кишечником/мочевым пузырем)
- Импотенция (потеря эрекции)
- Хроническая боль
- Инсульт (потеря движений, речи и т.
 д.)
д.)
Каковы риски анестезии и общие риски операции?
Общая анестезия, как правило, довольно безопасна, а риск крупной катастрофы чрезвычайно низок.
Все виды операций сопряжены с определенными рисками, многие из которых включены в приведенный ниже список:
- Значительные рубцы («келоиды»)
- Разрушение раны
- Лекарственная аллергия
- ТГВ («синдром эконом-класса»)
- Легочная эмболия (сгусток крови в легких)
- Инфекции грудной клетки и мочевыводящих путей
- Пролежни нервов рук и ног
- Травмы глаз или зубов
- Инфаркт миокарда («сердечный приступ»)
- Ход
- Потеря жизни
- Другие редкие осложнения
Каковы последствия операции?
Большинство пациентов госпитализируются в день операции; однако некоторые пациенты госпитализируются накануне. Пациенты, госпитализированные за день до операции, включают тех, кто: проживает в регионах страны, между штатами или за границей; имеют сложные медицинские условия или принимают варфарин; требуют дополнительных исследований перед операцией; являются первыми в списке операций на день. Перед госпитализацией вам будут даны инструкции о том, когда прекратить есть и пить.
Перед госпитализацией вам будут даны инструкции о том, когда прекратить есть и пить.
Вы будете находиться в больнице от 1 до 3 дней после операции. Вам будут даны инструкции о любых физических ограничениях, которые будут применяться после операции, и они кратко изложены ниже в этом разделе.
Во время операции будет сделан рентгеновский снимок шеи, чтобы убедиться, что оперируется правильный уровень позвоночника. Крайне важно, чтобы вы сообщили нам, если вы беременны или думаете, что можете быть беременны, поскольку рентгеновские лучи могут быть вредны для будущего ребенка.
Существуют значительные различия между пациентами с точки зрения результата операции, а также времени, необходимого для восстановления. Вам будут даны инструкции о физических ограничениях, а также о вашем возвращении на работу и возобновлении развлекательных мероприятий. Вам не следует водить автомобиль или работать с тяжелыми механизмами, пока это не будет проинструктировано вашим нейрохирургом.
Вы не должны подписывать или свидетельствовать юридические документы до тех пор, пока их не просмотрит ваш врач общей практики после операции, так как анестетик иногда может временно запутать ваше мышление.
Что нужно сообщить врачу перед операцией?
Важно сообщить своему хирургу, если вы:
- У вас проблемы со свертываемостью крови или кровотечением
- Были ли когда-либо тромбы в ногах (ТГВ или тромбоз глубоких вен) или в легких (легочная эмболия)
- Принимаете аспирин, варфарин или что-то еще (даже некоторые травяные добавки), которые могут разжижать кровь
- Имеют высокое кровяное давление
- Есть ли у вас аллергия
- Имеются другие проблемы со здоровьем
Что мне нужно сделать перед операцией?
Перед операцией вам необходимо бросить курить.
Если у вас достаточно избыточный вес, рекомендуется перед операцией принять участие в разумной программе по снижению веса. Пожалуйста, обсудите это со своим лечащим врачом и нейрохирургом.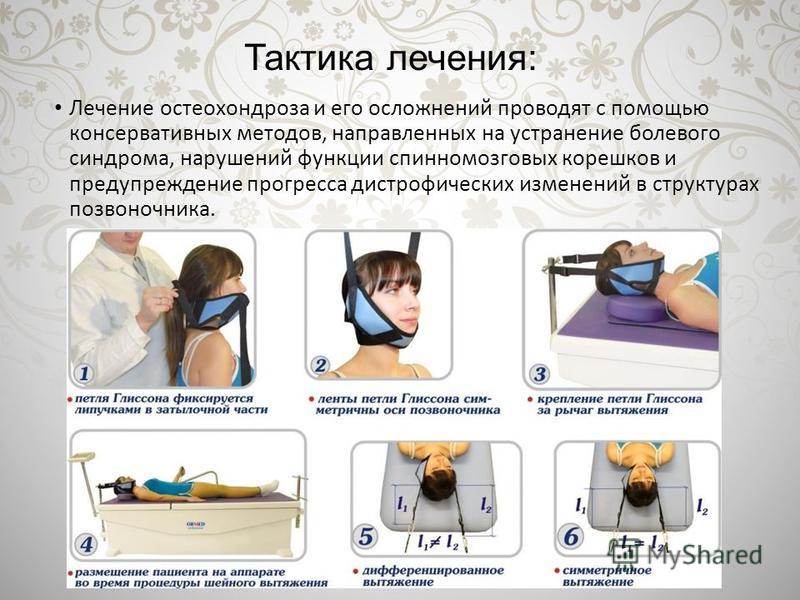
Чтобы предотвратить нежелательное кровотечение во время или после операции, крайне важно, чтобы вы прекратили прием аспирина и любых других антитромбоцитарных (разжижающих кровь) лекарств или веществ, включая растительные лекарственные средства, по крайней мере за 2 недели до операции.
Если вы обычно принимаете варфарин, вас обычно госпитализируют за 3 или 4 дня до операции. Прием варфарина будет прекращен в это время (это займет несколько дней, чтобы прекратить действие), и вы можете начать прием препаратов, препятствующих свертыванию крови, более короткого действия в течение нескольких дней. Затем их можно прекратить за день или около того до операции.
В идеале вы должны принимать таблетку цинка в день, начиная с одного месяца до операции и продолжая в течение 3 месяцев после нее. Это должно помочь заживлению ран.
Потребуются ли мне дополнительные исследования?
Большинству пациентов сделали рентген шеи, а также КТ и МРТ.
У некоторых пациентов существует неопределенность либо в отношении диагноза, либо в отношении того, какой именно диск или диски в шее ответственны за их симптомы: у таких пациентов исследования нервной проводимости и/или блокада нерва могут пролить свет на диагностические вопросы.
Если вы не проходили МРТ в течение более 12 месяцев до операции или если ваши симптомы значительно изменились с момента последней МРТ, то это исследование необходимо будет повторить, чтобы убедиться, что во время проведения МРТ нет никаких неожиданностей. операция!
Кто будет делать операцию? Кто еще будет участвовать?
Операция будет проводиться хирургом отделения прецизионной нейрохирургии. Будет присутствовать ассистент хирурга, а за общий наркоз будет отвечать опытный консультант-анестезиолог.
Как выполняется цервикальная фораминотомия?
Вам введут общий наркоз, чтобы вы уснули. Будет вставлена дыхательная трубка («эндотрахеальная трубка») и внутривенно введены антибиотики и стероиды (для предотвращения инфекции и послеоперационной тошноты). Компрессионные устройства для голени будут использоваться во время операции, чтобы свести к минимуму риск образования тромбов в ногах.
Ваша кожа будет очищена антисептическим раствором и введено местное обезболивающее.
Разрез кожи находится примерно на 3-5 см ниже задней части шеи. Он вертикальный и находится по средней линии. Мышцы задней части шеи аккуратно отделяют от позвоночника, а костную крышу над спинномозговым нервом осторожно удаляют с помощью небольших сверл и других тонких инструментов. Любые мягкие ткани, вызывающие компрессию, также удаляются.
Спинномозговой нерв декомпрессируется после удаления кости и других тканей (это называется «ризолизом»).
Рану ушивают швами и иногда скобками.
Что происходит сразу после операции?
Обычно после операции ощущается некоторая боль, особенно в месте разреза. Обычно назначают обезболивающие, чтобы облегчить боль.
Большинство пациентов встают и передвигаются в течение нескольких часов после операции. На самом деле это поощряется для поддержания нормального кровообращения и предотвращения образования тромбов в ногах. Вы сможете пить через 4 часа и сможете съесть небольшое количество позже в течение дня.
Вас могут выписать домой, когда вы почувствуете себя комфортно (обычно через 2 или 3 дня).
Что происходит после выписки?
Вы должны быть готовы к выписке из больницы через 2-3 дня после операции. Ваш лечащий врач должен осмотреть ваши раны через 4 дня после выписки. Ваши скобы необходимо удалить примерно через 10 дней после операции, и это может сделать ваш врач общей практики или дипломированная медсестра отделения точной нейрохирургии.
В течение 6 недель вам нужно будет не спешить, но вы должны ходить не менее часа каждый день.
Имейте в виду, что время, необходимое для возвращения к нормальной деятельности, у каждого пациента разное. Дискомфорт должен уменьшаться каждый день. Увеличение энергии и активности является признаком того, что ваше послеоперационное восстановление проходит успешно. Сохранение позитивного настроя, здоровое и сбалансированное питание и достаточный отдых — отличные способы ускорить выздоровление.
Признаки инфекции, такие как отек, покраснение или выделения из разреза, а также лихорадка, должны быть немедленно доведены до сведения хирурга.
Ваш нейрохирург осмотрит вас через 6-8 недель. До тех пор вы не должны поднимать предметы весом более 2-3 кг, а также не должны выполнять повторяющиеся движения шеей или руками.
Вы должны продолжать носить чулки TED в течение нескольких недель после операции.
Подробные инструкции при выписке:
О чем мне нужно сообщить хирургу после операции?
Вы должны сообщить своему нейрохирургу, а также обратиться к своему терапевту, если после выписки из больницы у вас возникнут следующие симптомы:
- Усиливающаяся боль в руке или ноге, слабость или онемение
- Усиление боли в шее
- Проблемы с ходьбой или равновесием
- Лихорадка
- Отек, покраснение, повышение температуры или подозрение на инфицирование раны
- Подтекание жидкости из раны
- Боль или отек в икроножных мышцах (например, ниже колен)
- Боль в груди или одышка
- Любые другие проблемы
Каковы результаты операции?
В целом, 80-90% пациентов получат значительную пользу от операции, и это обычно сохраняется в долгосрочной перспективе.
Как правило, симптом, который лучше всего улучшается после операции, — это боль в руке. Боль в шее и головные боли могут уменьшаться или не уменьшаться (очень редко они могут усиливаться). Следующим симптомом, который должен улучшиться, обычно является слабость. Однако ваша сила может не вернуться полностью к норме. Улучшение силы обычно происходит в течение недель и месяцев. Онемение или покалывание могут или не могут исчезнуть после хирургического вмешательства из-за того, что нервные волокна, передающие ощущения, тоньше и более уязвимы к давлению (их легче необратимо повредить, чем другие нервные волокна). Для улучшения онемения может потребоваться до 12 месяцев.
Какова стоимость операции?
Частные пациенты, проходящие операцию, как правило, несут некоторые личные расходы.
Будет опубликовано предложение по хирургии, однако это только предварительная оценка. Окончательная взимаемая сумма может варьироваться в зависимости от предполагаемой процедуры, результатов операции, технических проблем и т. д. Пациентам рекомендуется проконсультироваться со своим поставщиком частного медицинского страхования и программой Medicare, чтобы определить размер личных расходов.
д. Пациентам рекомендуется проконсультироваться со своим поставщиком частного медицинского страхования и программой Medicare, чтобы определить размер личных расходов.
Анестезиолог и иногда ассистент будут вести отдельные счета, и может взиматься дополнительная плата за больничную койку. Медицинские расходы могут не облагаться налогом (вы должны спросить своего бухгалтера).
Прежде чем приступать к операции, вы должны полностью понять стоимость операции и обсудить любые вопросы со своим хирургом.
Что такое процесс получения согласия?
Перед операцией вас попросят подписать форму согласия. Эта форма подтверждает, что вы понимаете все варианты лечения, а также риски и потенциальные преимущества операции. Если вы не уверены, вам следует запросить дополнительную информацию и подписать форму только тогда, когда вы полностью удовлетворены.
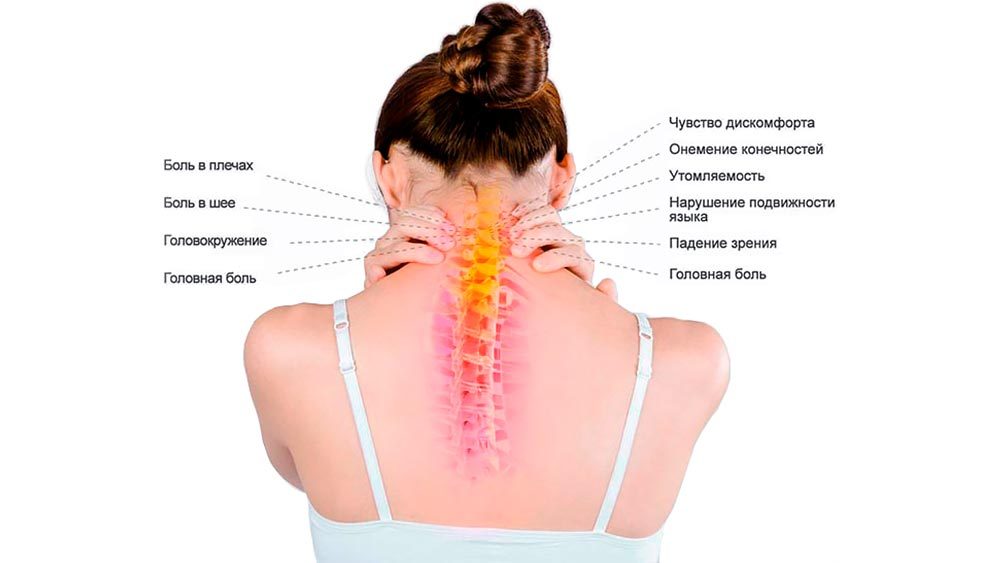
Как избавиться от хронической боли в шее без хирургического вмешательства
1. Отдыхайте, но не слишком много
Отдыхайте, но не слишком много
Несколько дней отдыха могут облегчить боль в шее после травмы. Дайте вашей шее некоторое время, чтобы восстановиться естественным образом, оторвавшись от напряженных занятий, таких как бег, занятия спортом или переноска тяжестей.
Помните, что чрезмерный отдых и постоянное бездействие могут принести больше вреда, чем пользы. Слишком долгий отдых может ослабить тело и мышцы, что может увеличить риск повторной травмы при возвращении к обычному распорядку дня. После дня или двух отдыха попробуйте постепенно и осторожно возвращаться к своей деятельности.
Во время отдыха эксперты рекомендуют лежать на боку или спине, чтобы уменьшить боль в шее. Сон на животе может оказывать давление на позвоночник, так как он выгибает спину и поворачивает шею в сторону. Если вы предпочитаете спать на спине, используйте круглую подушку, которая поддерживает естественный изгиб шеи, и более плоскую подушку, чтобы смягчить голову.
2. Скорректируйте свою тренировку
Скорректируйте свою тренировку
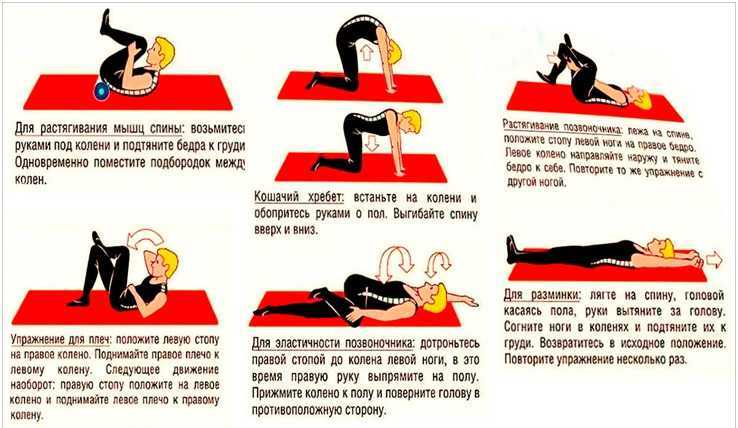
Эффективная программа упражнений может помочь уменьшить боль и восстановить функцию мышц и нервов. Вместо упражнений с высокой ударной нагрузкой, таких как аэробика, бег и езда на горном велосипеде, которые могут привести к дальнейшему повреждению шеи, выбирайте занятия с низкой ударной нагрузкой, которые снижают нагрузку на голову. Физиотерапевт может порекомендовать безопасные упражнения, которые помогут справиться с болью и улучшить здоровье шейного диска в зависимости от вашего состояния.
Сгибание подбородка — это простое, но эффективное упражнение для развития мышц шеи:
- Сядьте на стул, надежно поддерживая верхнюю часть спины, плечи и голову. Также можно лечь спиной на пол.
- Медленно двигайте подбородком назад и вниз, чтобы выровнять уши с плечами. Вы должны почувствовать растяжение в задней части шеи.
- Задержитесь в этом положении примерно на 10 секунд, затем отпустите. Повторите несколько раз.
Укрепление мышц кора также поможет предотвратить переутомление плеч и шеи. Подставки для стульев — это простой способ сделать это:
Подставки для стульев — это простой способ сделать это:
- Сядьте на стул, поставив ноги на ширине плеч.
- Медленно встаньте, напрягая мышцы живота.
- Медленно сядьте, затем повторите эти шаги несколько раз.
Легкие кардио- и аэробные упражнения также могут облегчить боль в шее. Аэробная активность может стимулировать приток крови к мягким тканям и мышцам верхней части спины и шеи. Он также может укрепить слабые мышцы, расслабить напряженные мышцы и улучшить диапазон движений. Вот несколько легких кардио- и аэробных упражнений, которые стоит попробовать:
- Прогулка
- Плавание и аквааэробика
- Йога
- Стационарный велотренажер
- Гребля
Пусть боль будет вашим ориентиром при построении программы упражнений. Не заставляйте себя слишком сильно, и пусть кто-то присматривает за вами, когда это необходимо.
3. Получите физиотерапию
Многие считают физиотерапию методом реабилитации после столкновения или спортивной травмы. Тем не менее, это также может быть эффективным средством лечения хронической боли в шее. Физиотерапия может принести пользу организму:
Тем не менее, это также может быть эффективным средством лечения хронической боли в шее. Физиотерапия может принести пользу организму:
- Использование целенаправленных упражнений для укрепления ослабленных участков шеи
- Выявление неправильных привычек или позы, которые могут способствовать боли и скованности
- Помогает снизить риск повторного травмирования
Развитие силы и гибкости шеи может помочь уменьшить боль и поддержать шейный отдел позвоночника, особенно в сочетании с другими видами лечения, такими как аэробные упражнения. Разговор с врачом может помочь определить, может ли физиотерапия помочь справиться с хронической болью в шее.
4. Подумайте об акупунктуре
Акупунктура — это традиционная китайская медицина, в которой иглы вводят в различные точки акупунктуры. Эта практика направлена на улучшение кровообращения, уменьшение воспаления и высвобождение нейрохимических веществ, таких как серотонин и дофамин, способствующих расслаблению и облегчению боли.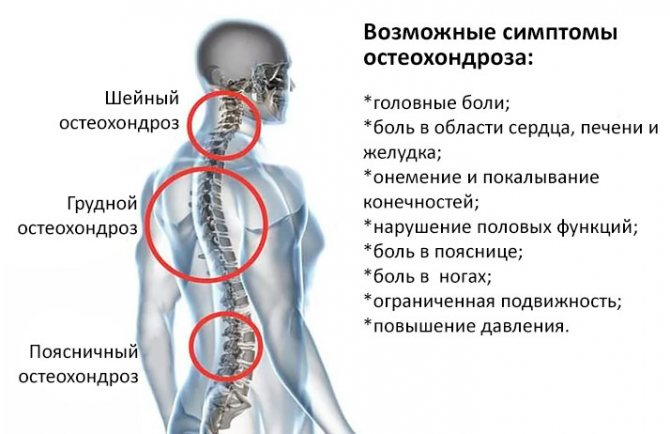 Некоторые люди используют иглоукалывание при хронической боли в шее.
Некоторые люди используют иглоукалывание при хронической боли в шее.
Во время сеанса акупунктуры специалист определит, какие точки требуют стимуляции, в зависимости от ваших симптомов и истории болезни. Некоторые специалисты сочетают иглоукалывание с ароматерапией, массажем и методами релаксации. Иглоукалывание обычно безболезненно, так как иглы проникают только во внешний слой кожи. Вы можете обнаружить, что это может уменьшить боль в шее, скованность и уровень стресса.
5. Ознакомьтесь с усовершенствованными инъекциями под ультразвуковым контролем
Ультразвуковая технология захватывает изображения внутренних органов с помощью высокочастотных звуковых волн. Помимо наблюдения за течением беременности многие медицинские работники используют эту безопасную неинвазивную технологию для инъекций в суставы, в том числе в шейный отдел позвоночника.
Ультразвуковые инъекции под контролем напоминают обычные инъекции, но они позволяют заглянуть внутрь тела во время процедуры.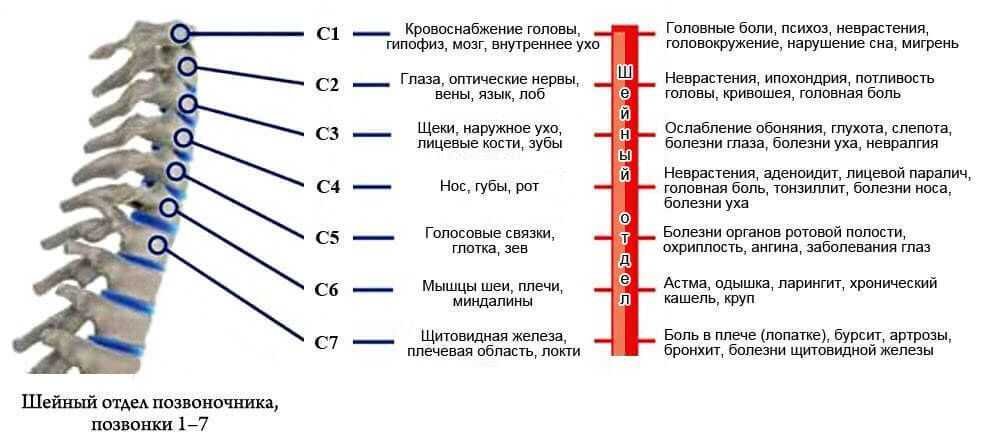 Вместо того, чтобы полагаться исключительно на прикосновение для определения правильного места инъекции, практикующий врач использует датчик визуализации для создания видеоизображения тканей сустава в реальном времени. Четкие изображения с высоким разрешением помогают правильно вводить иглу и вводить лекарства.
Вместо того, чтобы полагаться исключительно на прикосновение для определения правильного места инъекции, практикующий врач использует датчик визуализации для создания видеоизображения тканей сустава в реальном времени. Четкие изображения с высоким разрешением помогают правильно вводить иглу и вводить лекарства.
6. Подумайте о мануальной терапии
Мануальная терапия — это физическое лечение, которое включает в себя разминание и манипулирование суставами и мышцами для лечения мышечно-скелетной боли. Мануальные манипуляции с шеей могут помочь облегчить симптомы и напряжение при правильном и осторожном использовании.
Поговорите со своим лечащим врачом, если вы считаете, что хиропрактика, остеопатия или другая мануальная терапия могут быть эффективным вариантом лечения боли в шее, или если вы уже успешно применяли мануальную терапию.
7. Измените свою диету
Некоторые диеты вызывают сильное воспаление, особенно те, которые содержат обработанные пищевые продукты, рафинированный сахар и трансжиры.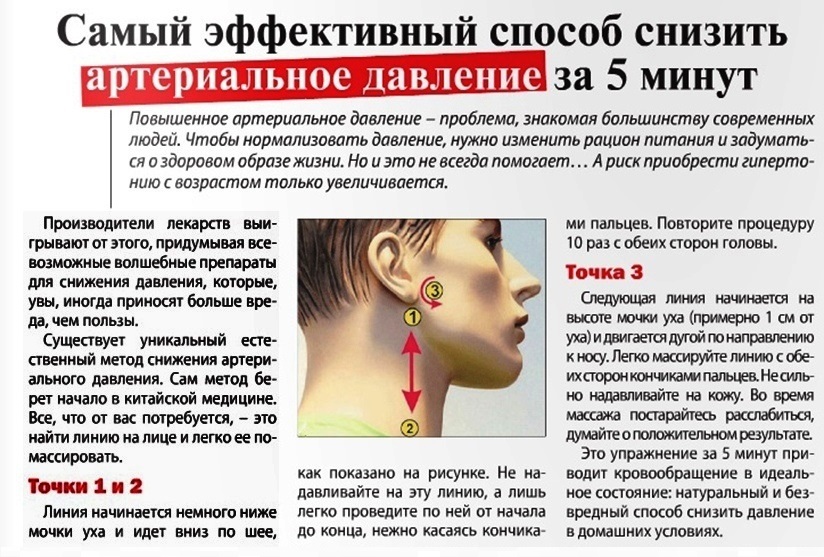 Поговорите со своим врачом, чтобы узнать, может ли ваша диета способствовать боли в шее или спине, и как вы можете ее скорректировать. Поддержание здорового веса также может облегчить боль, уменьшив давление на позвоночник.
Поговорите со своим врачом, чтобы узнать, может ли ваша диета способствовать боли в шее или спине, и как вы можете ее скорректировать. Поддержание здорового веса также может облегчить боль, уменьшив давление на позвоночник.
Ваш врач может порекомендовать ограничить или исключить воспалительные продукты, такие как:
- Красное и переработанное мясо
- Газированные напитки и прочие сладкие напитки
- Маргарин, свиное сало и шортенинг
- Белый хлеб и макаронные изделия
- Закуски, такие как печенье, чипсы и выпечка
- Жареные продукты
- Кукурузный сироп с высоким содержанием фруктозы
Они, скорее всего, порекомендуют вам перейти на более противовоспалительную диету с такими продуктами, как:
- Листовые зеленые овощи, такие как капуста, шпинат и листовая капуста
- Помидоры
- Оливковое масло
- Орехи, такие как грецкие и миндаль
- Фрукты, такие как черника, клубника, апельсины и вишня
- Жирная рыба, такая как скумбрия, лосось, сардины и тунец
8. Практикуйте осознанность и медитацию
Практикуйте осознанность и медитацию
Хронические боли в шее и спине могут быть как физическими, так и эмоциональными. Психолог-реабилитолог может помочь справиться с негативными чувствами и психологическими аспектами хронической боли. Этот практикующий может предложить йогу, тай-чи, медитацию и другие методы релаксации, чтобы отвлечь ваше внимание от боли.
9. Принимайте фармакологические препараты
Такие лекарства, как противовоспалительные препараты, анальгетики и миорелаксанты, могут помочь справиться с хронической болью в шее и спине. Помните, что многие из них имеют нежелательные побочные эффекты и не предназначены для длительного использования. Вы не должны использовать лекарства в качестве первого или единственного варианта лечения хронической боли.
Кроме того, многие из них могут вызывать привыкание и не устраняют источник вашей боли. Принимайте опиоидные препараты только в том случае, если ваш врач порекомендовал и прописал их, и только если другие препараты не помогли.
 что вы можете посоветовать?Заранее спасибо.
что вы можете посоветовать?Заранее спасибо. Утром 0,5 милиграмм эналаприп и 1,5 милиграмм индопомид. Вечером 0,5 милиграмм эналаприп и 50 милиграм Кардиомагнил. Год назад перенес инсульт,веду активный образ жизни. Правильно ли я пью лекарства и какие физические нагрузки мне не противопаказаны?
Утром 0,5 милиграмм эналаприп и 1,5 милиграмм индопомид. Вечером 0,5 милиграмм эналаприп и 50 милиграм Кардиомагнил. Год назад перенес инсульт,веду активный образ жизни. Правильно ли я пью лекарства и какие физические нагрузки мне не противопаказаны?
 Сердечно-сосудистые заболевания похоже наследственные — дядя страдает точно так же как и я, гипертонией, мама умерла от геморрагического инсульта. Есть диффузные изменения в ПЖЖ и печени, холестерин в норме, сахар на верхней границе. Узи сердца : ГЛЖ пока нет, но на границе, небольшие утолщения стенок аорты и митрального клапана, Давление на ногах всегда было выше чем на руках, сейчас 200-220, на это мало кто обращает внимание. Алкоголь всегда употреблял в умеренных дозах, не курю. Вопросы вот какие, есть ли смысл как-то ещё искать причину гипертонии или смириться с лукавым термином «эссенциальная» и уповать на лекарства с возможно какими-то их модификациями.? И можно ли предполагать недостаточность кровоснабжения ствола и то, что она играет существенную роль ?
Сердечно-сосудистые заболевания похоже наследственные — дядя страдает точно так же как и я, гипертонией, мама умерла от геморрагического инсульта. Есть диффузные изменения в ПЖЖ и печени, холестерин в норме, сахар на верхней границе. Узи сердца : ГЛЖ пока нет, но на границе, небольшие утолщения стенок аорты и митрального клапана, Давление на ногах всегда было выше чем на руках, сейчас 200-220, на это мало кто обращает внимание. Алкоголь всегда употреблял в умеренных дозах, не курю. Вопросы вот какие, есть ли смысл как-то ещё искать причину гипертонии или смириться с лукавым термином «эссенциальная» и уповать на лекарства с возможно какими-то их модификациями.? И можно ли предполагать недостаточность кровоснабжения ствола и то, что она играет существенную роль ? Как только уменьшается физическая нагрузка (при том же давлении) чувствую себя хуже. Питание: стараюсь есть натуральные продукты, ограничено употребляю соль, люблю стаканчик вина, мало ем мяса. Бывает, что раза два в год при «обычном» давлении болит голова дня 2-3 (причину отследить не могу). Таблетки пью только когда плохо себя чувствую. Знаю о таблетках накопительного действия, они ведь не застрахуют от кризов, если начнёшь их пить, то ПОТСЯДЕШЬ на них до конца жизни, увеличивая дозу. Какие минусы у этих таблеток?
Как только уменьшается физическая нагрузка (при том же давлении) чувствую себя хуже. Питание: стараюсь есть натуральные продукты, ограничено употребляю соль, люблю стаканчик вина, мало ем мяса. Бывает, что раза два в год при «обычном» давлении болит голова дня 2-3 (причину отследить не могу). Таблетки пью только когда плохо себя чувствую. Знаю о таблетках накопительного действия, они ведь не застрахуют от кризов, если начнёшь их пить, то ПОТСЯДЕШЬ на них до конца жизни, увеличивая дозу. Какие минусы у этих таблеток?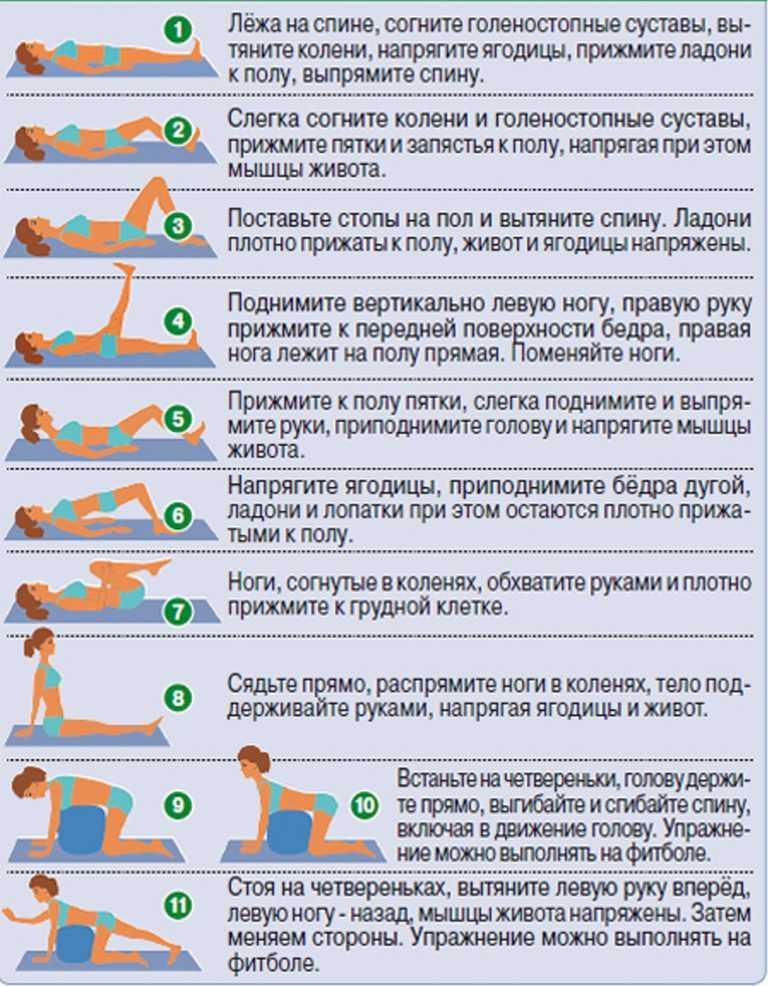 Какие ещё виды профилактики вы можете порекомендовать?
Какие ещё виды профилактики вы можете порекомендовать? п.). В данный момент не курю уже месяц, но кровь по прежнему идет теперь каждый день. Правда я выпиваю где то одну бутылку пива в день или пару рюмок более крепких напитков после рабочего дня (работа стрессовая). Что можете сказать по по-моему случаю? То что нужно перестать употреблять алкоголь, понимаю.
п.). В данный момент не курю уже месяц, но кровь по прежнему идет теперь каждый день. Правда я выпиваю где то одну бутылку пива в день или пару рюмок более крепких напитков после рабочего дня (работа стрессовая). Что можете сказать по по-моему случаю? То что нужно перестать употреблять алкоголь, понимаю. Мне 25 лет, вес в норме — 64 кг при росте 168 см. Полтора года назад вес был 82,5, но давление понижалось и тогда. Приступы у меня лет с пятнадцати. Посоветуйте, пожалуйста, как питаться, с учетом того, что я хотела бы ещё немного похудеть. Очень трудно вести здоровый образ жизни, правильно питаться, когда к вечеру, а иногда и в полдень голова просто раскалывается, хотя ем, вроде, не мало. Понимаю, что информация скудная, но я просто не знаю на что обратить внимание. Хотелось бы узнать общие рекомендации.
Мне 25 лет, вес в норме — 64 кг при росте 168 см. Полтора года назад вес был 82,5, но давление понижалось и тогда. Приступы у меня лет с пятнадцати. Посоветуйте, пожалуйста, как питаться, с учетом того, что я хотела бы ещё немного похудеть. Очень трудно вести здоровый образ жизни, правильно питаться, когда к вечеру, а иногда и в полдень голова просто раскалывается, хотя ем, вроде, не мало. Понимаю, что информация скудная, но я просто не знаю на что обратить внимание. Хотелось бы узнать общие рекомендации.

 д.)
д.)