| Бинавит | Раствор для в/м введения рег. №: ЛП-000604 от 21.09.11 Дата перерегистрации: 12.07.18 | |||
| Витаксон | Раствор для в/м введения  №: ЛП-002545
от 25.07.14 №: ЛП-002545
от 25.07.14 | |||
| Димексид | Гель д/наружн. прим. 25%: туба 30 г рег. №: ЛП-000501 от 01.03.11 Дата перерегистрации: 07.04.16 | |||
| Зептол | Таб. Таб. пролонгир. действия, покр. пленочной оболочкой, 400 мг: 30 шт. рег. №: П N011348/02 от 11.04.12 | |||
| Карбамазепин | Таб. 200 мг: 10, 50 или 100 шт. рег. №: ЛС-001546 от 24.02.11 | |||
| Комбилипен® табс | Таблетки, покрытые пленочной оболочкой рег. №: ЛС-002530
от 05.07.10
Дата перерегистрации: 26.12.18 №: ЛС-002530
от 05.07.10
Дата перерегистрации: 26.12.18 | |||
| КомплигамВ® | Раствор для в/м введения рег. №: ЛСР-001758/09 от 10.03.09 Дата перерегистрации: 14.02.18 | |||
| Мильгамма® | Р-р д/в/м введения 100 мг+100 мг+1 мг+20 мг/2 мл: амп. | |||
| Мильгамма® Композитум | Таблетки, покрытые оболочкой рег. №: П N012551/01 от 30.12.11 Дата перерегистрации: 24.12.18 | |||
| Нейробион® | Р-р д/в/м введения 100 мг+100 мг+1 мг/3 мл: амп. | Произведено: MERCK (Германия) | ||
| Нейробион® | Таб. | |||
| Нейромультивит | Р-р д/в/м введения 100 мг+100 мг+1 мл/2 мл: амп. 5 или 10 шт. рег. №: ЛП-004102 от 25.01.17 Дата перерегистрации: 01.06.20 | Произведено:
G. L.PHARMA
(Австрия) L.PHARMA
(Австрия) | ||
| Нейромультивит® | Таб., покр. пленочной оболочкой, 100 мг+200 мг+0.2 мг: 20 или 60 шт. рег. №: П N013734/01 от 26.12.11 Дата перерегистрации: 03.07.20 | Произведено, расфасовано и упаковано:
G. | ||
| Полиневрин | Таблетки, покрытые пленочной оболочкой рег. №: ЛСР-008853/10
от 30.08.10 №: ЛСР-008853/10
от 30.08.10 | |||
| Финлепсин® | Таб. 200 мг: 30, 40 или 50 шт. рег. №: П N015012/01 от 10.10.08 Дата перерегистрации: 26.06.19 | контакты: ТЕВА (Израиль) | ||
| Финлепсин® Ретард | Таб. Таб. пролонгир. действия 400 мг: 30, 40 или 50 шт. рег. №: П N015417/01 от 17.10.08 Дата перерегистрации: 20.02.17 | контакты: ТЕВА (Израиль) | ||
| Цианокобаламин буфус | Р-р д/инъекц. | |||
| Юнигамма | Таблетки, покрытые пленочной оболочкой рег. №: ЛСР-006140/10 от 30.06.10 |
Невралгия тройничного нерва | Неврология
Невралгия тройничного нерва
Одной из наиболее часто встречающихся разновидностей лицевой боли является невралгия тройничного нерва.
Терзающие больного атаки болей в области лица (губы, глаза, нос, верхняя и нижняя челюсть, десны, язык) могут возникать спонтанно или провоцироваться разговором, жеванием, чисткой зубов, прикосновением к определенным участкам лица (триггерные точки). Боль эта настолько сильна, что больные не могут сосредоточится на чем-то другом Больные в это время находятся в постоянном напряжении, замыкаются на своих ощущениях и существуют, не замечая ничего вокруг, лишь постоянно ожидая очередного приступа. Первое обращение довольно часто происходит не к неврологу, а к стоматологу. Это связано с тем, что зона распространения боли располагается не только на лице, а и в полости рта. Очень часто на пораженной стороне по ошибке удаляют здоровые зубы.
Изменение оболочки нерва приводит к изменению прохождения нервных импульсов, вызывая появление патологической возбудимости нерва и в конечном счете к возникновению боли. Причиной локального изменения оболочки нерва может быть также и давление опухолью на нерв, давление стенкой суженного костного канала, по которому проходит нерв. Оболочка может быть повреждена и при вирусных заболеваниях (герпес) или при рассеянном склерозе.
Оболочка может быть повреждена и при вирусных заболеваниях (герпес) или при рассеянном склерозе.
Лечение невралгии тройничного нерва многообразно. Назначаются противосудорожны
На сегодняшний день медицина имеет большой набор консервативных и хирургических методов лечения невралгии тройничного нерва.
На начальном этапе заболевания, после стандартного неврологического и общего обследования, рекомендуется медикаментозная терапия, физиотерапия, блокады периферических ветвей тройничного нерва и только через несколько месяцев малоэффективного лечения показан один из нейрохирургическ
Показания к каждому из них зависят от длительности заболевания, возраста больного, наличия сопутствующих заболеваний. Успех хирургического лечения зависит от четкой диагностики, тщательного отбора больных и строгого соблюдения хирургических технологий.
Успех хирургического лечения зависит от четкой диагностики, тщательного отбора больных и строгого соблюдения хирургических технологий.
Невралгия тройничного нерва — цены на лечение, симптомы и диагностика невралгии тройничного нерва в «СМ-Клиника»
Лечением данного заболевания занимается НеврологНужна дополнительная информация?
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Нужна дополнительная информация?
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалистыпроконсультируют Вас.
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Спасибо за обращение.
Ваша заявка принята.
Наш специалист свяжется с Вами в ближайшее время
Описание заболевания
Невралгия тройничного нерва – наиболее распространенная причина возникновения боли в лицевой части черепа. Развитие патологии связано с поражением периферических нервов. Болезнь можно заподозрить по интенсивной жгучей боли в правой или левой части лица, имеющей приступообразный характер, а также по нарушению чувствительности кожи.Невралгия тройничного нерва, как правило, поражает взрослое население. В детском и подростковом возрасте болезнь встречается крайне редко. Столкнувшись с симптомами заболевания, человек не может вести привычный образ жизни и нередко становится временно нетрудоспособным.
Самостоятельно диагностировать патологию крайне трудно из-за неспецифических симптомов, присущих многим болезням (например, стоматологическим). Именно поэтому при возникновении любых неприятных ощущений в области лица необходимо своевременно обращаться к неврологу.
Симптомы
Наиболее яркое проявление невралгии – боль в лицевой части головы. Локализация боли зависит от зоны иннервации ветви воспаленного нерва. Чаще всего симптомы возникают в области щек и нижней челюсти, реже – в области лба и глаза. При этом болезненность усиливается при малейших движениях мышцами лица, становясь нестерпимой. Отметим, что при воспалении тройничного нерва прием анальгетиков не снимает сильную боль.
Локализация боли зависит от зоны иннервации ветви воспаленного нерва. Чаще всего симптомы возникают в области щек и нижней челюсти, реже – в области лба и глаза. При этом болезненность усиливается при малейших движениях мышцами лица, становясь нестерпимой. Отметим, что при воспалении тройничного нерва прием анальгетиков не снимает сильную боль.Особенности течения невралгии тройничного нерва:
- Характер боли жгучий, приступообразный, нередко напоминающий удар электрическим током.
- Болезненность усиливается при движении лицевыми мышцами, прикосновении к воспаленному участку, а также под воздействием яркого света, громкого звука, шума и т.д.
- Боль периодически стихает, и человек ошибочно может полагать, что болезнь отпустила.
- Заболевание сопровождается частичной или полной утратой чувствительности участка кожи рядом с пораженным нервом, снижением мигательного рефлекса.
- Дополнительно к лицевой боли может присоединяться сильная головная боль, нарушение сна.

- У больного часто возникают проявления невроза – раздражительность, тревожность, нервный тик.
Длительное течение заболевания негативно влияет на самочувствие и состояние здоровья человека. При отсутствии лечения невралгия может осложниться воспалением нерва и атрофией мышц.
Причины
Основная причина заболевания заключается в следующем: тройничный нерв проходит через узкое отверстие в черепной коробке, отчего может оказаться сдавленным окружающими тканями. Наиболее распространенные причины возникновения патологии:- Переохлаждение тканей в области лица. При переохлаждении происходит нарушение кровообращения с застоем венозной крови и замедление обмена веществ на определенном участке.
- Аневризма. Аневризмой называется участок расширения одной из артерий в полости черепа. Расширенная артерия может сдавливать тройничный нерв, вызывая неприятные симптомы.
- Аномальное расположение сосудов головного мозга, вследствие чего они способны сдавливать нерв.

- Травмы и врожденные дефекты лицевых костей. Различные переломы и физиологически неправильное строение лицевой части черепа может производить давление на проходящие нервы.
- Хронические заболевания в области лица – кариозное поражение зубов, периодонтит, хронический гайморит и т.д.
- Наличие доброкачественных или злокачественных новообразований в области лица.
- Рассеянный склероз – сложная патология, характеризующаяся разрушением миелиновой оболочки нерва.
- Атеросклероз – болезнь, сопровождающаяся нарушением кровообращения в сосудах головного мозга.
- Перенесенные оперативные вмешательства в месте прохождения тройничного нерва.
При этом боль может возникнуть не сразу. Проявления болезни развиваются под воздействием определенных факторов: чистки зубов, употребления пищи, сильного прикосновения и т.д.
Диагностика
Обращение к опытному специалисту при первых же симптомах патологии – главный шаг в точной диагностике и эффективном лечении.
Первичный прием невролога начинается со сбора анамнеза. На этом этапе врач выслушивает жалобы пациента. Квалифицированный специалист без особого труда сможет определить патологию по острому началу, приступообразному характеру и чередованию периода обострения с периодом стихания симптомов. Помимо этого болезнь можно заподозрить по четкой локализации боли и вовлеченности только одной половины лица.
В ходе беседы врач также выясняет возможные причины развития болезни – наличие опухолей, перенесенных операций на лице, травм, патологий нервов и сосудов, стоматологических заболеваний и т.д. Затем врач осматривает лицо пациента и, при необходимости, проводит пальпацию. Все это помогает специалисту поставить предварительный диагноз, после чего пациент направляется на дополнительные исследования.
Методы инструментальной диагностики, применяемые в «СМ-Клиника»:
- МРТ или КТ – одни из наиболее высокоинформативных методов исследования, позволяющих получить послойные изображения тканей и анатомических структур черепа и головного мозга.
 В ходе обследования врач может обнаружить различные опухоли, нарушение кровообращения, признаки разрушения миелиновой оболочки нервов и т.д.
В ходе обследования врач может обнаружить различные опухоли, нарушение кровообращения, признаки разрушения миелиновой оболочки нервов и т.д.
- МРТ сосудов головного мозга с контрастом – высокоточное исследование, назначающееся с целью досконального изучения строения и функционирования сосудистой системы. Перед процедурой пациенту внутривенно вводится контрастное вещество для более точного изучения даже самых мелких сосудов. Диагностика позволяет определить аневризму, кровоизлияние и другие сосудистые патологии, способные спровоцировать невралгию.
В некоторых случаях может потребоваться прохождение других лабораторных и инструментальных методов исследования, например, сдачи анализа крови для исключения инфекционной природы боли, или проведение рентгенографии челюстей для исключения стоматологических нарушений.
Терапевтическое лечение
Основной метод лечения невралгии тройничного нерва – медикаментозная терапия. Лекарственные препараты назначаются для устранения неприятных симптомов патологии, а также причины ее возникновения.
Лекарственные препараты, назначаемые при невралгии:
- Антиконвульсанты – устраняют интенсивную боль и притупляют повышенную чувствительность лицевых нервов к внешним раздражителям.
- Спазмолитики – способствуют расслаблению мышц, тем самым снимая вторичный болевой синдром.
- Нейропротекторы – обеспечивают защиту нервных клеток.
Усилить эффект медикаментозного лечения и предотвратить возникновение осложнений помогут методы физиотерапевтического воздействия.
Методы физиотерапии при невралгии тройничного нерва:
- Магнитотерапия. Магнит стимулирует обменные процессы, улучшает кровоснабжение нужного участка, снимает тонус в лицевых мышцах и уменьшает выраженность боли.
- Лечение лазером. Лазеротерапия нормализует кровоток, снимает спазм, уменьшает боль и воспаление, обладает регенеративным эффектом.
- УВЧ. Ультравысокочастотная терапия активирует клеточную реакцию, а также укрепляет защитные свойства организма.
 После курса процедур выраженность воспаления и болевого синдрома значительно снижается.
После курса процедур выраженность воспаления и болевого синдрома значительно снижается.
- ДДТ. Диадинамический ток активирует местный иммунитет, а также нормализует крово- и лимфообращение в нужном участке лица.
Хирургическое лечение
В том случае, если заболевание вызвано серьезными внутренними нарушениями, медикаментозной терапии может быть недостаточно. Единственный эффективный способ устранения патологии и предотвращения рецидивов – проведение операции.Неврологи многопрофильного медицинского центра «СМ-Клиника» уже много лет подряд успешно проводят как терапевтическое, так и хирургическое лечение невралгии. Современное оснащение клиники позволяет диагностировать и устранить заболевания любой сложности.
Наши преимущества:
Более 22 ведущих неврологов
Все специалисты
в одной клинике
Передовое медицинское оборудование
Гарантия качества обслуживания
Хотите, мы Вам перезвоним?
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Невралгия тройничного нерва | Степанченко А.В.
МГМСУ им. Н.А. Семашко
Невралгия тройничного нерва (НТН) – хроническое рецидивирующее заболевание, протекающее с ремиссиями и обострениями различной продолжительности, отдельные приступы которых проявляются внезапной, интенсивной, стреляющей болью в зонах иннервации 3, 2 и, крайне редко, 1 ветвей тройничного нерва, с преобладанием в правой стороне лица. В европейской медицинской литературе первое описание этого заболевания принадлежит венецианскому врачу Масса (1550 г.), однако в самостоятельную нозологическую форму НТН выделил английский врач Джон Фотергилл (1781 г.) в своей монографии «Болезненные поражения лица». В Международной классификации болезней 10–го пересмотра (МКБ –10) в «поражения тройничного нерва» включаются «невралгия тройничного нерва (синдром пароксизмальной лицевой боли)», «атипичная лицевая боль», «другие поражения тройничного нерва» и «поражения тройничного нерва неуточненные». Международное общество головной боли (МОГБ) в разделе «краниальные невралгии, боли при поражении нервных стволов и деафферентационные боли» рассматривает «тригеминальную невралгию» как «идиопатическую» и «симптоматическую», а также «лицевые боли, не входящие в эту группу».
Международное общество головной боли (МОГБ) в разделе «краниальные невралгии, боли при поражении нервных стволов и деафферентационные боли» рассматривает «тригеминальную невралгию» как «идиопатическую» и «симптоматическую», а также «лицевые боли, не входящие в эту группу».
Взгляды на этиологию и патогенез НТН отличались значительным разнообразием. До начала XX века преобладало мнение о решающей роли в происхождении этого заболевания переохлаждения лица, местных хронических инфекций (зубо–челюстной системы, верхнечелюстных пазух), менингитов и арахноидитов основания мозга. Высказывались мнения о сдавлении периферических ветвей тройничного нерва в узких и длинных каналах лицевого скелета. В качестве причины НТН предполагали нарушения прикуса, необычно высокое стояние верхушки пирамиды височной кости, раздражающее корешок тройничного нерва, кальцификацию арахноидальных оболочек. В настоящее время общепринятой является точка зрения о решающей роли в происхождении НТН сдавления корешка пятого нерва в месте его входа в мозговой мост патологически извитым кровеносным сосудом (обычно передней верхней мозжечковой артерией), опухолями мосто–мозжечкового узла (акустической невриномой, арахноэндотелиомой) или бляшками рассеянного склероза. Полагают, что сдавление патологически извитым кровеносным сосудом встречается в 88%, опухолями мосто–мозжечкового угла в 6% и бляшками рассеянного склероза также в 6%. Патологический механизм возникновения боли наиболее убедительно объясняется теорией «воротного контроля» Мелзака и Уолла (1965 г.). При сдавлении корешка тройничного нерва в зоне его входа в мозговой мост патологически извитой верхней передней мозжечковой артерией (реже другим патологическим образованием) происходит поражение волокон глубокой чувствительности верхне– и нижнечелюстного подразделений из–за особенностей типичных анатомических соотношений чувствительных волокон в этом отделе системы тройничного нерва. В нормальных физиологических условиях стимуляция быстропроводящих нервных волокон глубокой чувствительности тормозит поток сигналов по волокнам поверхностной чувствительности, проводящей болевые сигналы. При нарушении целостности нервных волокон возникает контакт между волокнами глубокой и поверхностной системы, поэтому стимулы в норме вызывающие торможение болевых сигналов (движение нижней челюсти, глотание и др.
Полагают, что сдавление патологически извитым кровеносным сосудом встречается в 88%, опухолями мосто–мозжечкового угла в 6% и бляшками рассеянного склероза также в 6%. Патологический механизм возникновения боли наиболее убедительно объясняется теорией «воротного контроля» Мелзака и Уолла (1965 г.). При сдавлении корешка тройничного нерва в зоне его входа в мозговой мост патологически извитой верхней передней мозжечковой артерией (реже другим патологическим образованием) происходит поражение волокон глубокой чувствительности верхне– и нижнечелюстного подразделений из–за особенностей типичных анатомических соотношений чувствительных волокон в этом отделе системы тройничного нерва. В нормальных физиологических условиях стимуляция быстропроводящих нервных волокон глубокой чувствительности тормозит поток сигналов по волокнам поверхностной чувствительности, проводящей болевые сигналы. При нарушении целостности нервных волокон возникает контакт между волокнами глубокой и поверхностной системы, поэтому стимулы в норме вызывающие торможение болевых сигналов (движение нижней челюсти, глотание и др. ), напротив, будут способствовать усилению болевого потока в чувствительных ядрах тройничного нерва ствола мозга и запускать типичный сигнал, субъективно ощущаемый в виде боли. Разумеется, в оформлении болевого ощущения при приступах невралгии тройничного нерва принимают участие и другие многообразные стволовые, подкорковые и корковые структуры, но вышеописанный механизм возникновения боли, по–видимому, является ведущим.
), напротив, будут способствовать усилению болевого потока в чувствительных ядрах тройничного нерва ствола мозга и запускать типичный сигнал, субъективно ощущаемый в виде боли. Разумеется, в оформлении болевого ощущения при приступах невралгии тройничного нерва принимают участие и другие многообразные стволовые, подкорковые и корковые структуры, но вышеописанный механизм возникновения боли, по–видимому, является ведущим.
По данным многолетних наблюдений клиники нервных болезней стоматологического факультета Московского государственного медико–стоматологического университета, невралгией тройничного нерва женщины заболевают чаще мужчин в соотношении 3:1, правосторонняя локализация встречается в 70% , левосторонняя в 29%, а двусторонняя – в 1%. Средний возраст, поступающих больных НТН в клинику впервые составляет 55 лет, тогда как анамнестические данные свидетельствуют о начале заболевания на 8–10 лет раньше. Первый приступ боли без всякой видимой причины наступает в 34%, совпадает с лечением зубов в 27%, с отрицательными эмоциями – у 17%, у остальных началу заболевания сопутствуют самые различные факторы (внезапное переохлаждение лица, респираторная инфекция, локальные травмы и др. ).
).
Только у 23% больных НТН дебютирует развернутым болевым синдромом, тогда как у остальных – ограниченными, локальными, малоинтенсивными, стреляющими, дергающими или прокалывающими болями в области альвеолярного отростка или медиальных отделах лица. Такие приступы боли возникали по несколько раз в день, без четкой связи с запускающими факторами или зонами. Разнообразные виды амбулаторной терапии (акупунктура, парантеральная витаминотерапия, физиотерапия), приводили к прекращению болевого синдрома в среднем на 18 месяцев. У некоторых пациентов регресс таких умеренных болевых проявлений происходил и без всякого лечения.
Развернутый типичный болевой пароксизм невралгии тройничного нерва достаточно характерен и состоит из нескольких ключевых симптомов:
1. Кратковременная, никогда не превышающая двух минут (в среднем 10 – 12 секунд) чрезвычайно интенсивная боль стреляющего характера, сравниваемая больными с ударом электрического тока.
2. Между отдельными приступами боли имеется «светлый промежуток», разной продолжительности, в зависимости от характера обострения.
Между отдельными приступами боли имеется «светлый промежуток», разной продолжительности, в зависимости от характера обострения.
3. Рисунок боли всегда имеет определенную протяженность в границах сегментарной иннервации тройничного нерва и существенно не изменяется при последующих обострениях.
4. Наличие пусковых зон – гиперчувствительных участков на коже лица (обычно в области носогубного треугольника) и в полости рта, слабое раздражение которых приводит к типичному болевому приступу.
5. Наличие запускающих факторов – действий или условий, при которых возникают типичные присупы боли при НТН. Чаще всего это умывание, жевание, глотание, разговор, иногда даже дуновение ветра.
6. Типичное болевое поведение. Как правило, во время приступа боли больные не плачут, не кричат, а замирают в одной позе, в которой их застает приступ и, стараясь не двигаться, пережидают болевой период. Иногда растирают зону боли или давят на нее.
7. Избегание раздражения пусковой зоны. Когда больного просят указать ее, он не доносит палец на несколько сантиметров до гиперчувствительного участка, опасаясь спровоцировать приступ боли, а когда врач пытается коснуться этого участка, непроизвольно отшатывается.
Когда больного просят указать ее, он не доносит палец на несколько сантиметров до гиперчувствительного участка, опасаясь спровоцировать приступ боли, а когда врач пытается коснуться этого участка, непроизвольно отшатывается.
8. На высоте болевого приступа могут возникнуть подергивания лицевой мускулатуры, однако в последнее время, в связи с применением для лечения НТН противоэпилептическими препаратами, этот симптом встречается редко.
9. Отсутствие чувствительного дефицита в зоне боли. Исключение при этом составляют больные после хирургических методов лечения НТН.
Традиционно описываемая болезненность точек выхода ветвей тройничного нерва на лицо (супраорбитальная вырезка, подглазничное и подбородочное отверстие) существенного диагностического значения не имеют, а возникающий при этом болевой приступ связан со стимуляцией пусковых зон соответствующего участка лица.
Первый визит при дебюте НТН, как правило, происходит к стоматологу, так как гиперчувствительные зоны у подавляющего числа больных располагаются не только на лице, но и в полости рта. До конца XX века, когда стоматологи были в меньшей степени знакомы с этиологией НТН, на стороне болевых приступов нередко ошибочно удалялись здоровые зубы. Следует, впрочем, заметить, что удаление зубов производилось по настоятельному требованию самих больных, связанному с тем, что после очередного удаления зуба болевые пароксизмы на некоторое время прекращались. Такое явление можно объяснить с позиций теории «ворот боли», когда раздражение рецепторов глубокой чувствительности околозубных тканей приводит к выделению тормозных медиаторов в стволовом ядерном комплексе тройничного нерва и временному прекращению приступов невралгии.
До конца XX века, когда стоматологи были в меньшей степени знакомы с этиологией НТН, на стороне болевых приступов нередко ошибочно удалялись здоровые зубы. Следует, впрочем, заметить, что удаление зубов производилось по настоятельному требованию самих больных, связанному с тем, что после очередного удаления зуба болевые пароксизмы на некоторое время прекращались. Такое явление можно объяснить с позиций теории «ворот боли», когда раздражение рецепторов глубокой чувствительности околозубных тканей приводит к выделению тормозных медиаторов в стволовом ядерном комплексе тройничного нерва и временному прекращению приступов невралгии.
В период ремиссий сохраняется фобический синдром, с формированием охранительного поведения, т.к. больные, опасаясь наступления рецидива заболевания, всегда едят на половине рта противоположной боли и укутывают голову даже в теплую погоду.
Стадия развернутых болевых приступов может продолжаться десятки лет с ремиссиями и обострениями, но со временем, в старческом возрасте типичные невралгические приступы боли приобретают невропатические черты в виде легких болей, уменьшения интенсивности острой боли возникновения тупой постоянной атипичной лицевой боли.
По–видимому, определенная стадийность в течении НТН объясняется особенностями поражения корешка тройничного нерва под влиянием сдавления патологическими образованиями мосто–мозжечкового угла.
Следует иметь в виду, что при стойком болевом синдроме, появлении симптомов неврологического дефицита как со стороны тройничного, так и других черепных нервов (особенно лицевого и слухового), следует проводить тщательное обследование структур задней черепной ямки (МРТ, слуховые вызванные потенциалы и др.) для выявления возможного объемного образования и неотложного нейрохирургического вмешательства.
В классификационных критериях МАИБ, МОГБ имеются описательные характеристики атипичных болевых синдромов лицевого нерва, близких по клиническим проявлениям НТН. Важнейшими среди них являются следующие:
Вторичной НТН при лицевой травме присуща хроническая, пульсирующая, жгучая боль с пароксизмальными усиливающимися приступами в зонах распределения конечных ветвей тройничного нерва. Болевой синдром отличается умеренностью, продолжительностью, со временем присоединяются незначительные трофические нарушения. Хронологически начало заболевания совпадает с травмой лица, реконструктивными операциями или затрудненным удалением зубов.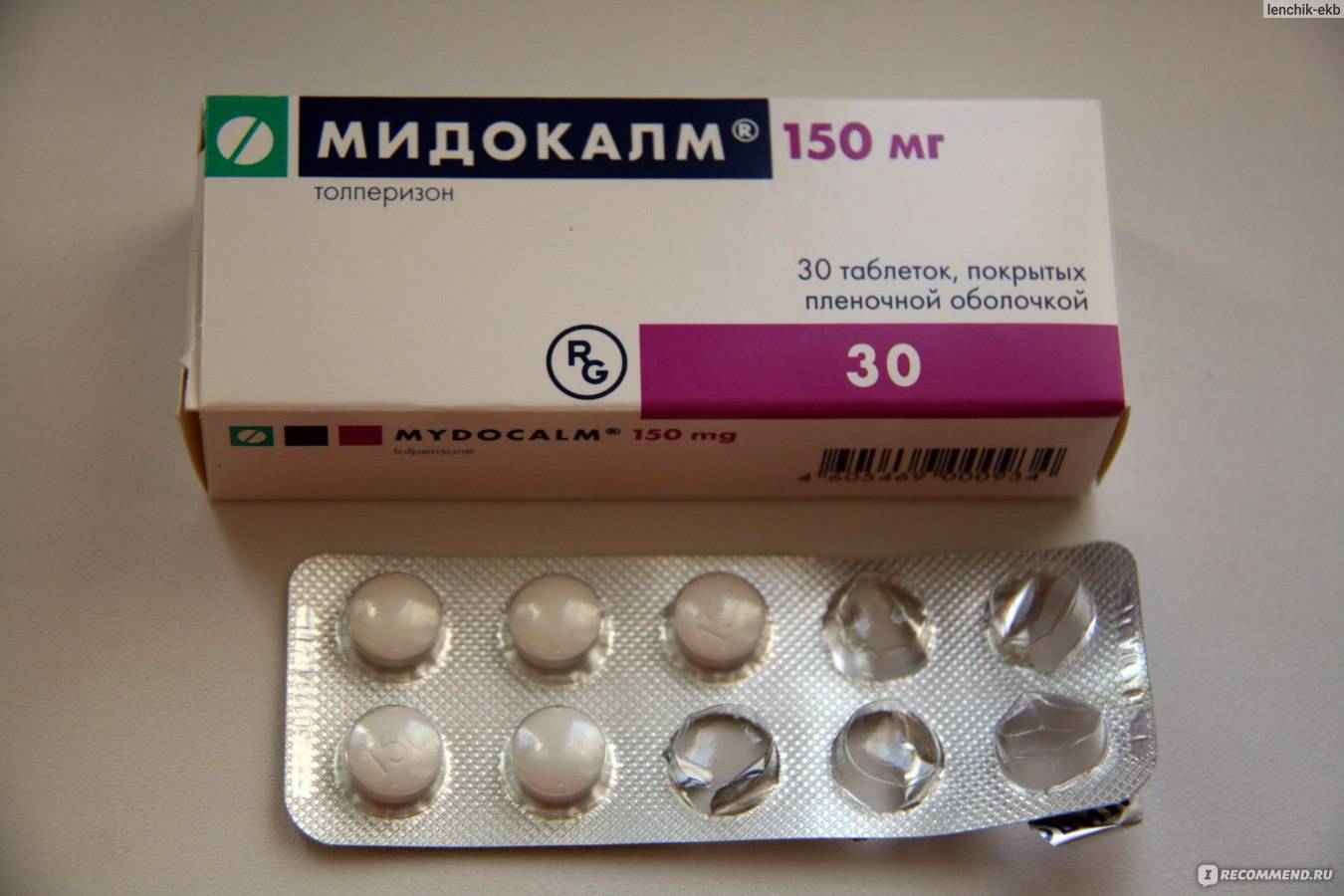
 На этом фоне изредка возникают кратковременные малоинтенсивные стреляющие боли, распространяющиеся от ресниц или век к волосистой части головы. Несмотря на то, что боли умеренной интенсивности, их постоянный характер, особенно в сочетании с зудом, трудно переносим. Характерны кожные рубцы белесого цвета на фоне гипер– или депигментации кожи в области лба и передней волосистой части головы.
На этом фоне изредка возникают кратковременные малоинтенсивные стреляющие боли, распространяющиеся от ресниц или век к волосистой части головы. Несмотря на то, что боли умеренной интенсивности, их постоянный характер, особенно в сочетании с зудом, трудно переносим. Характерны кожные рубцы белесого цвета на фоне гипер– или депигментации кожи в области лба и передней волосистой части головы.
SUNCT – синдром (англ. аббревиатура слов – кратковременная, односторонняя, невралгоподобная боль с конъюнктивитом и слезотечением). Проявляется односторонними, длящимися десятки секунд, обычно дневными периорбитальными болями, сопровождающимися преходящим конъюнктивитом, слезотечением и потением лба. Неврологического дефицита нет.
Проявляется односторонними, длящимися десятки секунд, обычно дневными периорбитальными болями, сопровождающимися преходящим конъюнктивитом, слезотечением и потением лба. Неврологического дефицита нет.
Единственным эффективным препаратом для консервативного лечения НТН является карбамазепин (Тегретол и др.). Карбамазепин, синтезированный Шиндлером в 1957 г. и введенный в клиническую практику терапии НТН Блумом в 1963 г., представляет по своим химическим свойством призводное иминостильбена, способность которого уменьшать проницаемость мембран нейронов, участвующих в ноцицептивных реакциях, для натрия и обусловливает его противоболевое действие.
Тегретол оказывает противосудорожный и одновременно психотропный эффект. Его можно назначать как основное лечебное средство, так и в сочетании с другими противоэпилептическими препаратами. Психотропный эффект Тегретола способствует повышению коммуникабельности больных и их социальной реабилитации. При эссенцальной невралгии тройничного нерва Тегретол в большинстве случаев предупреждает появление пароксизмальных болей. Тегретол вызывает быстрое улучшение при психических и вегетативных симптомах.
Тегретол вызывает быстрое улучшение при психических и вегетативных симптомах.
Тегретол – противоэпилептический препарат, с периодом полураспада 20–40 часов (при повторных приемах и комбинированной терапии с другими противосудорожными препаратами он может снижаться до 8–12 часов), достаточно полно, но медленно и неравномерно всасывается из стандартных таблеток в верхнем и нижнем отделах кишечного тракта, с достижением максимального уровня содержания в сыворотке крови через 4 – 8 часов. Активное вещество карбамазепин соединяется с белками плазмы (около 75%), почти полностью метаболизируется в печени и переходит в активный метаболит – эпоксид, также обладающий противосудорожными свойствами.
Противопоказаниями к этому препарату являются заболевания костного мозга, предсердно–желудочковая блокада, гипонатриемия, комбинирование с ингибиторами моноаминооксидазы, препаратами лития, малые эпилептические припадки. Эффективность действия карбамазепина повышают дилтиазем, верапамил, никотинамид, эритромицин, а снижают вальпроаты, галоперидол, фенобарбитал. Препарат выпускается в виде таблеток 200 и 400 мг, таблеток с пролонгированным действием с разделительной бороздкой по 200 и 400 мг, разжевываемых таблеток по 100 мг и в виде сиропа (2%) (флаконы по 100 и 250 мл).
Препарат выпускается в виде таблеток 200 и 400 мг, таблеток с пролонгированным действием с разделительной бороздкой по 200 и 400 мг, разжевываемых таблеток по 100 мг и в виде сиропа (2%) (флаконы по 100 и 250 мл).
При НТН обычно назначается следующая схема лечения:
– два дня по 100 мг 3 раза в сутки (суточная доза 300 мг), – два дня по 200 мг 2 раза в сутки (суточная доза 400 мг), – два дня по 200 мг 3 раза в сутки (суточная доза 600 мг), – три дня по 200 мг 4 раза в сутки (суточная доза 800 мг).
При отсутствии противоболевого эффекта переходят к более высоким дозировкам – 1000 и 1200 мг в сутки, с распределением на 4–6 приемов. Рекомендуемая начальная доза для пациентов пожилого возраста составляет по 100 мг 2 раза/сут. При достижении достаточно выраженного результата следует остановиться на соответствующей суточной дозе в течение месяца и затем также медленно снизить эффективную дозу. Лечение карбамазепином на таком количестве необходимо продолжать без перерыва не менее, чем полгода, а затем перевести на поддерживающие дозы (200–400 мг в сутки в два приема). В последнее время карбамазепин (Тегретол) производится в сиропе, что хорошо переносится больными НТН.
В последнее время карбамазепин (Тегретол) производится в сиропе, что хорошо переносится больными НТН.
Таблетки и сироп Тегретола следует принимать вместе с едой или после еды с небольшим количеством жидкости. Сироп следует взбалтывать до употребления. Разжевываемые таблетки следует принимать после еды с небольшим количеством жидкости. Таблетки с пролонгированным действием (или целиком или, если так выписано, только половину) проглатывать вместе с едой или после еды с небольшим количеством жидкости, не разжевывая их. Разжевываемые таблетки и сироп особенно годятся для пациентов, которые с трудом проглатывают таблетки. Благодаря медленному, контролированному высвобождению активного вещества из таблеток, имеющих бороздку для деления, суточную дозу можно, как правило, принимать в 2 приема. Перед началом лечения необходимо провести исследование функции печени и картины крови. Впоследствии анализ крови следует проводить в течение первого месяца лечения еженедельно, а затем ежемесячно. Контроль функции печени должен осуществляться периодически. Непрогрессирующая или устойчивая асимптоматическая лейкопения, которая часто наблюдается, в общем не требует отмены препарата. Однако лечение Тегретолом следует прекратить при появлении прогрессирующей лейкопении или лейкопении, сопровождающейся клиническими симптомами, такими как лихорадка или ангина. Препарат обладает хорошей переносимостью. В отдельных случаях, особенно в начале лечения, могут наблюдаться такие побочные действия, как потеря аппетита, сухость во рту, рвота, диарея, запор, головная боль, головокружение, сонливость, атаксия, нарушения аккомодации, диплопия, у пожилых людей может наблюдаться спутанность сознания и возбуждение. Эти побочные явления, как правило, исчезают через 7–14 дней сами собой или после временного уменьшения дозы Тегретола.
Контроль функции печени должен осуществляться периодически. Непрогрессирующая или устойчивая асимптоматическая лейкопения, которая часто наблюдается, в общем не требует отмены препарата. Однако лечение Тегретолом следует прекратить при появлении прогрессирующей лейкопении или лейкопении, сопровождающейся клиническими симптомами, такими как лихорадка или ангина. Препарат обладает хорошей переносимостью. В отдельных случаях, особенно в начале лечения, могут наблюдаться такие побочные действия, как потеря аппетита, сухость во рту, рвота, диарея, запор, головная боль, головокружение, сонливость, атаксия, нарушения аккомодации, диплопия, у пожилых людей может наблюдаться спутанность сознания и возбуждение. Эти побочные явления, как правило, исчезают через 7–14 дней сами собой или после временного уменьшения дозы Тегретола.
Менее эффективным препаратом, чем карбамазепин, но все же обладающим достаточно выраженнным противоболевым действием, является фенитоин. Фенитоин назначается 2–3 табл в сутки, противопоказания – нарушения функций печени и почек, кахексия, нарушения сердечного ритма, порфирия. Среди побочных реакций наиболее часто встречаются ажитация, вертиго, гиперплазия десен, контрактура Дипюитрена и др. Эффективность этого препарата повышают пропанолол, хлордиазепоксид, а снижают – стероиды, фолиевая кислота, галоперидол.
Среди побочных реакций наиболее часто встречаются ажитация, вертиго, гиперплазия десен, контрактура Дипюитрена и др. Эффективность этого препарата повышают пропанолол, хлордиазепоксид, а снижают – стероиды, фолиевая кислота, галоперидол.
У ряда больных НТН противоболевое действие оказывают некоторые другие препараты, ряд убывающей эффективности которых представлен следующим образом – карбамазепин, фенитоин, клоназепам, вальпроевая кислота.
В период обострения НТН используется внутривенное (более эффективно капельное) введение натрия оксибутирата, по 5 мл 20 % раствора дважды в сутки (противопоказанием является гипокалемия), внутривенное струйное введение никотиновой кислоты 1%, начиная с 1 мл, с постепенным повышением до эффекта «воспламенения» (обычно 6–8 мл) и снижением к исходной дозе.
В период обострения применяется ультрафонофорез гидрокортизона, лазеропунктура на болевые точки, классическая акупунктура.
При сопутствующих спастических состояниях, сопровождающихся болевым синдромом при НТН, используются антиспастические препараты – миорелаксанты. Одним из представителей этой группы является тизанидин (Сирдалуд). Сирдалуд – миорелаксант центрального действия. Стимулируя пресинаптические a2–адренорецепторы, он приводит к угнетению полисинаптической передачи возбуждения в спинном мозге, вызывающей мышечный гипертонус. Препарат эффективен при болях умеренной или высокой интенсивности, особенно когда боль усиливается в течение ночи. Препарат характеризуется хорошей переносимостью. Доза подбирается индивидуально в течение 2–4 нед. и составляет 2–6 мг/сут.
Одним из представителей этой группы является тизанидин (Сирдалуд). Сирдалуд – миорелаксант центрального действия. Стимулируя пресинаптические a2–адренорецепторы, он приводит к угнетению полисинаптической передачи возбуждения в спинном мозге, вызывающей мышечный гипертонус. Препарат эффективен при болях умеренной или высокой интенсивности, особенно когда боль усиливается в течение ночи. Препарат характеризуется хорошей переносимостью. Доза подбирается индивидуально в течение 2–4 нед. и составляет 2–6 мг/сут.
При неэффективности консервативной терапии альтерантивым методов являются нейрохирургические методы лечения – ретрогассеральная терморизотомия, микроваскулярная декомпрессия тригеминального корешка и др
.
Что такое невралгия?
Невралгия (от др.-греч. νεῦρον — «жила, нерв» + ἄλγος — «боль») — это поражение периферических нервов. Невралгия характеризуется острой, ноющей, жгучей или тупой болью по ходу нерва, возникающей приступами. Причины могут быть разными, среди них: заболевания самого нерва и нервных сплетений, результат травм и инфекций, резкое переохлаждение, воспаления и опухоли, хронические расстройства, заболевания позвоночника и т. п. Приступ может возникнуть в любой части тела, но наиболее часто встречаются невралгии тройничного, затылочного и межреберных нервов.
Причины могут быть разными, среди них: заболевания самого нерва и нервных сплетений, результат травм и инфекций, резкое переохлаждение, воспаления и опухоли, хронические расстройства, заболевания позвоночника и т. п. Приступ может возникнуть в любой части тела, но наиболее часто встречаются невралгии тройничного, затылочного и межреберных нервов.
При поражении тройничного нерва боль концентрируется в области лица. Неприятные ощущения могут быть вызваны легкими прикосновениями, холодной или горячей пищей, чисткой зубов, а также вспышкой света или громким звуком. Сигналом о начале приступа могут послужить зуд или мурашки, а после появляется резкая боль, продолжающаяся несколько минут. Подобное поражение обычно происходит вследствие травмы лица, воспалительных процессов в пазухах носа или заболеваний зубов (в том числе неправильного прикуса). Невралгия тройничного нерва чаще всего возникает у женщин в зрелом возрасте.
Межреберная невралгия (или торакалгия) — это остеохондроз позвоночника, преимущественно грудного отдела. Такой тип проявляется резкой болью в области ребер, которая может возникнуть при глубоком вдохе, чихании, смехе или кашле. Развитие межреберной невралгии нередко наблюдается на фоне сердечно-сосудистых заболеваний, которые связаны с недостаточным притоком кислорода к нервам.
Такой тип проявляется резкой болью в области ребер, которая может возникнуть при глубоком вдохе, чихании, смехе или кашле. Развитие межреберной невралгии нередко наблюдается на фоне сердечно-сосудистых заболеваний, которые связаны с недостаточным притоком кислорода к нервам.
Основным признаком невралгии затылочного нерва является нестерпимая, пульсирующая боль в голове (от затылка к вискам, а также в области глаз), усиливающаяся при движении головой. Приступ может даже сопровождаться рвотой.
Существуют и другие виды невралгии. Стреляющая боль на наружной поверхности бедра — это невралгия наружного кожного нерва бедра. Симптомы усиливаются при движении, сопровождаясь при этом ощущается жжение и онемение на коже.
Особенно тяжело проявляется невралгия крылонебного узла. Приступ начинается неожиданно, обычно ночью, и может продолжаться от нескольких часов до двух дней. Жгучая боль охватывает нёбо, виски, область глаз, шею, а далее распространяется по рукам.
Самым редким типом является невралгия языкоглоточного нерва. Она характеризуется болями в глотке, которые распространяются на ухо и нижнюю челюсть.
Симптомы невралгии требуют подтверждения у врача, так как нередко могут маскироваться под другие заболевания.
Снизить вероятность возникновения невралгии возможно. Для этого нужно следовать нескольким простым правилам: избегать стрессов, не пренебрегать сном, умеренно употреблять алкоголь и не перегружать тело физическими нагрузками, а также своевременно лечить воспалительные и инфекционные заболевания.
Как и чем лечить невралгию?
Когда невралгия связана с ранее возникшим заболеванием, необходимо в первую очередь лечить именно его. Это позволит избежать дальнейшего поражения периферических нервов. Если невралгия первичная (является результатом переохлаждения или травмы), важно пройти полный курс комплексной терапии, чтобы не допустить развития хронического процесса.
Боль при невралгиях нередко бывает настолько сильной, что значительно сказывается на качестве жизни, снижая трудоспособность человека. Поэтому необходимо прибегать к помощи обезболивающих препаратов. Для снятия симптомов применяются нестероидные противовоспалительные препараты быстрого направленного действия (таблетки, гели). Также могут назначаться инъекции обезболивающих средств (местно), миорелаксанты (для расслабления мышц), гормональные препараты и витамины группы В.
Высокие результаты в лечении невралгий достигаются с помощью физиотерапии, в том числе с использованием ультразвука, иглоукалывания и других терапевтических методик. В особенно серьезных случаях необходимо хирургическое вмешательство.
Профилактика невралгии возможна только при запущенных воспалительных процессах, когда предсказать или повлиять на причины возникновения невралгии мы не можем.
Важно помнить и о том, что состояние нашей нервной системы зависит от уровня стресса, в котором находится организм. Так, интенсивность болей может носить психосоматический характер, другими словами — зависеть от наших мыслей.
Так, интенсивность болей может носить психосоматический характер, другими словами — зависеть от наших мыслей.
Источники:
https://info.wikireading.ru/73948
https://milgamma.com.ua/ru/nevralgia/
https://medportal.ru/enc/neurology/nevralgia/nevralgia/
Лечение невралгии | Санаторий Горный
Время чтения: 4 мин., 3 сек.
Различного рода невралгии – довольно распространенные заболевания. Мучительные приступы поверхностной боли в той или иной части тела знакомы многим, причем у немолодых женщин диагноз «невралгия» мелькает в медицинской карте особенно часто. Тяжело протекающая невралгия способна лишить человека способности к труду, резко снизить качество жизни, поэтому поиск хорошо зарекомендовавшей себя клиники или лучшего санатория для лечения невралгии является для больных не праздным вопросом.В переводе с греческого языка термин «невралгия» означает «боль, исходящая из нерва». Нередко больные путают это заболевание с невритом, и не случайно – грань между ними очень тонка. Невралгия развивается как результат раздражения нерва, при этом патологический процесс захватывает только его внешние оболочки, где проходят в основном чувствительные нервные окончания. При распространении процесса вглубь нерва возникает неврит и далее нейропатия, приводящие к двигательным, обменным нарушениям, атрофии мышц и дисфункции частей тела и внутренних органов.
Нередко больные путают это заболевание с невритом, и не случайно – грань между ними очень тонка. Невралгия развивается как результат раздражения нерва, при этом патологический процесс захватывает только его внешние оболочки, где проходят в основном чувствительные нервные окончания. При распространении процесса вглубь нерва возникает неврит и далее нейропатия, приводящие к двигательным, обменным нарушениям, атрофии мышц и дисфункции частей тела и внутренних органов.
Как проявляется невралгия?
Невралгия протекает в виде приступов и не может пройти незамеченной. Основным и наиболее ярким ее проявлением является внезапно возникающая кратковременная сильнейшая боль в области, которую «контролирует» пораженный нерв.Боль носит жгучий, стреляющий, колющий характер, сопровождается покраснением или побледнением кожи, иногда — судорожными подергиваниями мелких мышц, то есть «тиками».
Появлению боли часто предшествует ощущение покалывания, жжения, «ползания мурашек», онемение или повышенная чувствительность кожи, снижение или усиление кожных рефлексов. Особенно болезненным бывает прощупывание области, где проходит пораженный нерв, хотя в ходе самого приступа такой «массаж» может способствовать быстрому его прекращению.
Особенно болезненным бывает прощупывание области, где проходит пораженный нерв, хотя в ходе самого приступа такой «массаж» может способствовать быстрому его прекращению.
«Лица» невралгии
Самыми уязвимыми в плане невралгии являются тройничный, языкоглоточный, межреберные нервы. Реже поражаются зрительный, лицевой, слуховой, лучевой и седалищный нервы.Невралгия тройничного нерва проявляется кратковременными приступами острых болей в области лица, которые возникают внезапно при разговоре, приеме пищи или после прикосновений к коже.
Невралгия лицевого нерва характеризуется появлением боли и жжения за ухом и в одной половине лица, которые при дальнейшем развитии процесса могут приводить к параличу лицевых мышц и полной потере чувствительности кожи.
Поражение зрительного нерва приводит к нарушению зрения, появлению необычных зрительных эффектов, мельканию «пламени», «мушек», искр перед глазом, а неврит слухового нерва проявляется нарастающим шумом в ухе и снижением остроты слуха.
Невралгия языкоглоточного нерва по ощущениям напоминает ангину, с той лишь разницей, что она очень быстро проходит и сопровождается нарушением восприятия вкуса и слюноотделения.
Симптомом межреберной невралгии является боль и повышенная чувствительность кожи в области межреберья. При невралгии бедренных нервов боли распространяются по боковой поверхности бедра, а при невралгии седалищного нерва – по задней поверхности бедра и голени.
Откуда берется невралгия?
Развитие невралгии чаще всего обусловлено несколькими факторами, в сочетании с «неблагоприятным» анатомическим положением нервов, то есть их прохождением через узкие костные каналы.Среди причинных факторов:
- Переохлаждение;
- Интоксикации, вызванные инфекциями, употреблением алкоголя, никотина, наркотиков и некоторых лекарственных препаратов, попаданием в организм различных ядовитых веществ;
- Травмы нервов, причем не только острые, но и давно произошедшие;
- Заболевания обмена веществ, такие как атеросклероз, сахарный диабет, нехватка витаминов группы В и другие;
- Опухоли;
- Нарушения местного кровообращения;
- Аллергические реакции местного типа;
- Хронический стресс и синдром хронической усталости, часто сопровождающиеся гипертонией и вегето-сосудистой дистонией.

Как лечить невралгию?
Сам по себе приступ невралгии чаще всего проходит самостоятельно, в редких случаях требует применения обезболивающих препаратов. Основное лечение заболевания приходится на межприступный период и бывает комплексным и комбинированным.В первую очередь по возможности исключаются факторы, способствовавшие развитию невралгии. Здоровый образ жизни, исключение переохлаждения и травм, дозированная физическая нагрузка и прием витаминов позволяют снизить вероятность обострения заболевания.
Особую роль играет санаторно-курортное лечение, позволяющее максимально использовать природные факторы и другие возможности физиотерапии в борьбе с невралгией и сопутствующей ей патологией.
Лечение невралгии в санатории позволяет устранить последствия инфекций, воспаления и интоксикации, восстановить питание нервов и нормализовать работу периферической нервной системы для того, чтобы приступы боли если не исчезли совсем, то стали для больного редкими «гостями».
Лечение невралгии в санатории «Горный»
Санаторий «Горный» недаром называют лучшим санаторием для лечения невралгии в Краснодарском крае.Причин тому множество:
Программа лечения невралгии в санатории «Горный» включает:
- Бальнеологические процедуры с использованием местных термальных источников и минеральных вод, различные виды ванн и душей.
- Грязелечение – аппликации и обертывания, а также талассотерапию.
- Различные виды лечебного массажа.
- Подводное вертикальное вытяжение позвоночника (при признаках остеохондроза), вытяжение на механотерапевтической кушетке,
- Аппаратные физиотерапевтические процедуры: лазеротерапия, УЗ-терапия, магнитотерапия и др).
- Различные виды физической активности: ЛФК, аквааэробика, скандинавская ходьба, плавание в бассейне, терренкур и др.

«Правильный выбор санатория является значительным шагом на пути к сохранению и приумножению здоровья. «Горный» – это курортный комплекс, объединивший опыт и знания российской и советской курортологии. Наличие современного медицинского оборудования и инновационных установок, профессионализм персонала и любовь к своему делу послужат залогом в продлении долголетия» – главный врач санатория Караулов Александр Олегович.
Невралгия типы, симптомы и лечение
Невралгия относится к сильной стреляющей боли, которая возникает из-за поврежденного или раздраженного нерва. Невралгия может поражать любую часть тела, вызывая легкую или сильную боль. Некоторые лекарства и хирургические процедуры могут эффективно лечить невралгию.
Тяжелая невралгия может повлиять на способность человека выполнять повседневные задачи и может повлиять на качество его жизни.
Невралгия имеет много возможных причин, в том числе:
- инфекции, такие как опоясывающий лишай, болезнь Лайма или ВИЧ
- давление на нервы костей, кровеносных сосудов или опухолей
- другие медицинские условия, такие как заболевание почек или диабет
- старение
В этой статье рассматриваются различные типы невралгии, их симптомы и доступные варианты лечения.
Типы невралгии
Медицинские работники делят невралгию на категории в зависимости от областей тела, на которые она влияет. Ниже приведены некоторые распространенные типы невралгии:
Невралгия тройничного нерва
TN может вызвать стреляющую боль в лице.
Невралгия тройничного нерва (TN) вовлекает тройничный нерв в голове. Он имеет три ветви, которые посылают сигналы от мозга к лицу, рту, зубам и носу.
TN делится на два подразделения: тип 1 и тип 2.
Тип 1 TN вызывает болезненные ощущения жжения или поражения электрическим током в некоторых частях лица. Люди с ТН 1 типа испытывают нерегулярные эпизоды, которые возникают внезапно.
Продолжительность этих эпизодов варьируется у разных людей, но может длиться до 2 минут, согласно данным Национального института неврологических расстройств и инсульта.
Тип 2 TN производит постоянное, тупое ноющее ощущение на лице.
Точная причина TN остается неясной. Однако давление от увеличенного кровеносного сосуда может раздражать или даже повредить тройничный нерв.
Рассеянный склероз (MS) может привести к TN. MS является неврологическим расстройством, которое вызывает воспаление, которое повреждает миелиновую оболочку, окружающую нервные волокна в центральной нервной системе.
Постгерпетическая невралгия
Постгерпетическая невралгия (PHN) является болезненным состоянием, которое поражает нервы кожи.
По данным Центров по контролю и профилактике заболеваний (CDC), PHN является наиболее распространенным осложнением опоясывающего лишая, поражающим около 10–13% людей, у которых оно развивается.
Опоясывающий лишай — вирусная инфекция, которая вызывает пузыри и болезненную кожную сыпь. Вирус ветряной оспы, который вызывает ветряную оспу, остается спящим в нервной системе и активизируется в более позднем возрасте, вызывая опоясывающий лишай.
Когда вирус реактивируется, он может вызвать воспаление нервных волокон. Это воспаление может привести к необратимому повреждению нерва, которое вызывает боль, даже после того, как инфекция стихает.
Затылочная невралгия
Эта форма невралгии поражает затылочные нервы, которые берут начало в шее и посылают сигналы в затылок.
Затылочная невралгия вызывает пульсирующую или стреляющую боль, которая начинается у основания черепа и распространяется вдоль кожи головы. Боль в затылочной невралгии может течь в заднюю часть глаз.
Затылочная невралгия имеет множество потенциальных причин, в том числе:
- внезапные движения головы
- напряженные мышцы шеи
- поражения или опухоли в шее
- воспаленные кровеносные сосуды
- инфекции
- подагра
- сахарный диабет
- травмы шеи
Периферическая невралгия
Периферическая невралгия, или периферическая невропатия, относится к боли, которая возникает из-за повреждения нерва в периферической нервной системе. Это включает в себя все нервные волокна за пределами головного и спинного мозга.
Периферическая невралгия может поражать один нерв или целые нервные группы.
Устойчивое повреждение периферической нервной системы может повлиять на нервы, которые контролируют движения мышц, передают сенсорную информацию и регулируют внутренние органы.
Периферическая невралгия может вызвать боль или онемение в руках, ногах, руках и ногах. Другие симптомы могут включать в себя:
- непроизвольное подергивание мышц или судороги
- потеря координации
- сложность выполнения сложных моторных задач, таких как застегивание рубашки или завязывание шнурков
- гиперчувствительность к прикосновению или температуре
- избыточное потоотделение
- желудочно-кишечные проблемы
- трудности с едой или глотанием
- трудно говорить
Межреберная невралгия
Межреберная невралгия поражает нервы, которые сидят чуть ниже ребер. Врачи называют мышцы в этой области межреберными мышцами.
Несколько потенциальных факторов могут способствовать межреберной невралгии, такие как:
- травмы или хирургические процедуры, связанные с грудной клеткой
- давление на нервы
- опоясывающий лишай или другие вирусные инфекции
Межреберная невралгия вызывает резкую, жгучую боль, которая поражает грудную стенку, верхнюю часть живота и верхнюю часть спины. Определенные физические движения, такие как дыхание, кашель или смех, могут усиливать боль.
Дополнительные симптомы могут включать в себя:
- стеснение или давление, которое обволакивает грудь
- покалывание или онемение в верхней части груди или верхней части спины
- подергивание мышц
- потеря аппетита
Диабетическая невропатия
Диабетическая невропатия является наиболее распространенным осложнением диабета. Поскольку диабет поражает очень многих людей, показатели периферической невропатии в настоящее время начинают расти.
Симптомы включают потерю равновесия и онемения, покалывание и боль. Лучший способ предотвратить диабетическую невропатию — это довести уровень сахара в крови до приемлемого уровня.
Симптомы невралгии
В общем, невралгия вызывает интенсивные и отчетливые симптомы, в том числе:
- внезапные эпизоды сильной стреляющей или колющей боли, которая следует по пути поврежденного или раздраженного нерва
- постоянная ноющая или жгучая боль
- покалывание или онемение
- мышечная слабость
- потеря мышечной массы или атрофия
- непроизвольное подергивание мышц или судороги
Лечение невралгии
Варианты лечения невралгии варьируются в зависимости от типа и тяжести состояния.
Мази, местная нервная блокада и инъекции стероидов могут временно облегчать боль при легкой невралгии.
Лечение сильной боли при невралгии может потребовать рецептурных препаратов, хирургических процедур или того и другого.
Лекарственные препараты
Обезболивающие, как правило, не очень эффективны в борьбе с болью при невралгии. Медикаменты, которые могут лечить основные причины невралгии, включают в себя:
- противосудорожные препараты, такие как карбамазепин, топирамат и ламотригин
- антидепрессанты, такие как амитриптилин
- миорелаксанты, такие как баклофен
- мембраностабилизирующие препараты, такие как габапентин
Хирургия
Некоторые хирургические процедуры могут помочь уменьшить боль при невралгии, когда состояние не поддается лечению.
Примеры хирургических процедур, которые могут помочь в лечении невралгии, включают:
Микрососудистая декомпрессия: помогает удалить увеличенный кровеносный сосуд, воздействующий на нерв. Процедура включает в себя размещение мягкой прокладки между кровеносным сосудом и пораженным нервом.
Стереотаксическая хирургия: это неинвазивная процедура, которая направляет высококонцентрированные лучи в корень поврежденного нерва. Излучение нарушает передачу болевых сигналов в мозг.
Чрескожная баллонная компрессия: это включает в себя введение маленького баллона в пораженный нерв. Воздушный шар надувается, что приводит к контролируемому, преднамеренному повреждению нерва. Эта процедура не позволяет пораженному нерву посылать болевые сигналы в мозг. Тем не менее, последствия процедуры обычно стираются через 1-2 года.
Резюме
Невралгия вызывает болевые симптомы, которые различаются по продолжительности и степени тяжести. Помимо боли, невралгия может вызвать онемение, мышечную слабость и гиперчувствительность.
Если человек не получает лечения, невралгия может помешать его способности выполнять повседневные задачи.
Посоветуйтесь с врачом, чтобы определить лучший курс лечения для их определенных симптомов.
Невралгия тройничного нерва — Диагностика и лечение
Диагноз
Ваш врач диагностирует невралгию тройничного нерва в основном на основе вашего описания боли, в том числе:
- Тип. Боль, связанная с невралгией тройничного нерва, внезапная, шоковая и непродолжительная.
- Расположение. Части вашего лица, которые страдают от боли, сообщат вашему врачу, если поражен тройничный нерв.
- Триггеры. Боль, связанная с невралгией тройничного нерва, обычно возникает из-за легкого раздражения щек, например, от еды, разговора или даже от прохладного ветра.
Ваш врач может провести множество тестов для диагностики невралгии тройничного нерва и определения основных причин вашего состояния, в том числе:
- Неврологический осмотр. Прикосновение и осмотр частей лица может помочь врачу определить, где именно возникает боль и — если у вас невралгия тройничного нерва — какие ветви тройничного нерва могут быть затронуты.Рефлекторные тесты также могут помочь вашему врачу определить, вызваны ли ваши симптомы сдавленным нервом или другим заболеванием.
- Магнитно-резонансная томография (МРТ). Ваш врач может назначить вам МРТ-сканирование головы, чтобы определить, является ли рассеянный склероз или опухоль причиной невралгии тройничного нерва. В некоторых случаях врач может ввести краситель в кровеносный сосуд, чтобы увидеть артерии и вены и выделить кровоток (магнитно-резонансная ангиограмма).
Ваша лицевая боль может быть вызвана множеством различных состояний, поэтому важен точный диагноз.Ваш врач может назначить дополнительные тесты, чтобы исключить другие условия.
Лечение
Лечение невралгии тройничного нерва обычно начинается с приема лекарств, и некоторым людям не требуется дополнительное лечение. Однако со временем некоторые люди с этим заболеванием могут перестать реагировать на лекарства или у них могут возникнуть неприятные побочные эффекты. Для этих людей инъекции или хирургическое вмешательство предоставляют другие варианты лечения невралгии тройничного нерва.
Если ваше состояние вызвано другой причиной, например рассеянным склерозом, ваш врач вылечит основное заболевание.
Лекарства
Для лечения невралгии тройничного нерва ваш врач обычно прописывает лекарства, которые уменьшают или блокируют болевые сигналы, посылаемые в ваш мозг.
Противосудорожные препараты. Врачи обычно назначают карбамазепин (тегретол, карбатрол и др.) При невралгии тройничного нерва, и было показано, что он эффективен при лечении этого состояния. Другие противосудорожные препараты, которые можно использовать для лечения невралгии тройничного нерва, включают окскарбазепин (Трилептал), ламотриджин (Ламиктал) и фенитоин (Дилантин, Фенитек).Также могут использоваться другие препараты, в том числе клоназепам (Klonopin) и габапентин (Neurontin, Gralise, другие).
Если противосудорожное средство, которое вы используете, начинает терять эффективность, ваш врач может увеличить дозу или перейти на другой тип. Побочные эффекты противосудорожных средств могут включать головокружение, спутанность сознания, сонливость и тошноту. Кроме того, карбамазепин может вызвать серьезную лекарственную реакцию у некоторых людей, в основном азиатского происхождения, поэтому перед началом приема карбамазепина может быть рекомендовано генетическое тестирование.
- Спазмолитики. Средства, расслабляющие мышцы, такие как баклофен (Габлофен, Лиорезал), можно использовать отдельно или в комбинации с карбамазепином. Побочные эффекты могут включать спутанность сознания, тошноту и сонливость.
- Инъекции ботокса. Небольшие исследования показали, что инъекции онаботулинумтоксина А (ботокса) могут уменьшить боль от невралгии тройничного нерва у людей, которым лекарства больше не помогают. Тем не менее, необходимо провести дополнительные исследования, прежде чем это лечение будет широко использоваться для этого состояния.
Хирургия
Хирургические варианты невралгии тройничного нерва включают:
Микроваскулярная декомпрессия. Эта процедура включает перемещение или удаление кровеносных сосудов, которые контактируют с корешком тройничного нерва, чтобы предотвратить нарушение работы нерва. Во время микроваскулярной декомпрессии врач делает разрез за ухом на стороне боли. Затем через небольшое отверстие в черепе ваш хирург отодвигает все артерии, которые контактируют с тройничным нервом, от нерва и помещает мягкую подушку между нервом и артериями.
Если вена сдавливает нерв, ваш хирург может удалить его. Врачи также могут разрезать часть тройничного нерва (неврэктомия) во время этой процедуры, если артерии не давят на нерв.
Микроваскулярная декомпрессия может успешно устранить или уменьшить боль в большинстве случаев, но у некоторых людей боль может повторяться. Микроваскулярная декомпрессия сопряжена с некоторыми рисками, включая снижение слуха, слабость лица, онемение лица, инсульт или другие осложнения. У большинства людей, перенесших эту процедуру, онемение лица после нее не наблюдается.
Стереотаксическая радиохирургия мозга (Гамма-нож). В этой процедуре хирург направляет сфокусированную дозу излучения на корень тройничного нерва. В этой процедуре используется облучение для повреждения тройничного нерва и уменьшения или устранения боли. Облегчение наступает постепенно и может занять до месяца.
Стереотаксическая радиохирургия головного мозга успешно устраняет боль у большинства людей. Если боль возобновится, процедуру можно повторить.Онемение лица может быть побочным эффектом.
Для лечения невралгии тройничного нерва можно использовать другие процедуры, например ризотомию. При ризотомии ваш хирург разрушает нервные волокна, чтобы уменьшить боль, и это вызывает некоторое онемение лица. Типы ризотомии включают:
Глицерин для инъекций. Во время этой процедуры ваш врач вводит иглу через ваше лицо в отверстие в основании черепа. Ваш врач вводит иглу в тройничную цистерну, небольшой мешочек с спинномозговой жидкостью, который окружает ганглий тройничного нерва, где тройничный нерв разделяется на три ветви, и часть его корня.Затем врач введет небольшое количество стерильного глицерина, который повреждает тройничный нерв и блокирует болевые сигналы.
Эта процедура часто снимает боль. Однако у некоторых людей боль рецидивирует позже, и многие испытывают онемение или покалывание лица.
Баллонное сжатие. При сжатии баллоном врач вводит полую иглу в лицо и направляет ее к части тройничного нерва, проходящей через основание черепа.Затем ваш врач продевает тонкую гибкую трубку (катетер) с баллоном на конце через иглу. Ваш врач надувает баллон с давлением, достаточным для повреждения тройничного нерва и блокирования сигналов боли.
Сжатие баллона успешно снимает боль у большинства людей, по крайней мере, на время. Большинство людей, проходящих эту процедуру, испытывают, по крайней мере, временное онемение лица.
Радиочастотное термическое поражение. Эта процедура выборочно разрушает нервные волокна, вызывающие боль.Пока вы находитесь под седативным действием, ваш хирург вводит полую иглу через ваше лицо и направляет ее к части тройничного нерва, которая проходит через отверстие в основании черепа.
После установки иглы хирург ненадолго разбудит вас от седации. Ваш хирург вводит электрод через иглу и пропускает через кончик электрода слабый электрический ток. Вас попросят указать, когда и где вы чувствуете покалывание.
Когда ваш нейрохирург определяет местонахождение части нерва, вызывающей вашу боль, вы возвращаетесь к седации.Затем электрод нагревают до тех пор, пока он не повредит нервные волокна, создав зону травмы (поражения). Если боль не исчезнет, врач может создать дополнительные поражения.
Радиочастотное термическое поражение обычно приводит к временному онемению лица после процедуры. Боль может вернуться через три-четыре года.
Дополнительная информация
Показать дополнительную информациюАльтернативная медицина
Альтернативные методы лечения невралгии тройничного нерва, как правило, не так хорошо изучены, как лекарственные препараты или хирургические процедуры, поэтому часто мало доказательств в поддержку их использования.
Тем не менее, некоторые люди достигли улучшения с помощью таких методов лечения, как иглоукалывание, биологическая обратная связь, хиропрактика, а также витаминная или диетическая терапия. Обязательно посоветуйтесь со своим врачом, прежде чем пробовать альтернативное лечение, потому что оно может взаимодействовать с другими вашими методами лечения.
Помощь и поддержка
Жизнь с невралгией тройничного нерва может быть трудной. Расстройство может повлиять на ваше взаимодействие с друзьями и семьей, вашу продуктивность на работе и общее качество вашей жизни.
Вы можете найти поддержку и понимание в группе поддержки. Члены группы часто знают о последних методах лечения и склонны делиться собственным опытом. Если вам интересно, ваш врач может порекомендовать группу в вашем районе.
Подготовка к приему
Запишитесь на прием к лечащему врачу, если у вас есть симптомы, общие для невралгии тройничного нерва. После первичного приема вы можете обратиться к врачу, имеющему опыт диагностики и лечения заболеваний головного мозга и нервной системы (неврологу).
Что вы можете сделать для подготовки
- Запишите все симптомы, которые у вас были, и как долго.
- Отметьте все триггеры , которые вызывают у вас приступы лицевой боли.
- Составьте список вашей ключевой медицинской информации, , включая любые другие состояния, от которых вы лечитесь, и названия любых лекарств, витаминов или добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга, , если возможно.Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
- Запишите вопросы заранее , чтобы задать их врачу на приеме. Если вы заранее составите список вопросов, это поможет вам максимально эффективно проводить время с врачом.
При возможной невралгии тройничного нерва вам следует задать врачу следующие основные вопросы:
- Какая самая вероятная причина моей боли?
- Нужны ли мне диагностические тесты?
- Какой подход к лечению вы рекомендуете?
- Если вы рекомендуете лекарства, каковы возможные побочные эффекты?
- Потребуется ли мне лечение до конца моей жизни?
- Как вы думаете, насколько улучшатся мои симптомы после лечения?
- Можно ли сделать операцию?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать вопросы во время приема в любое время, когда вы чего-то не понимаете.
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов. Готовность ответить на них может дать вам больше времени, чтобы обсудить вопросы, которые вы хотите обсудить дальше. Ваш врач может спросить:
- Каковы ваши симптомы и где они находятся?
- Когда у вас впервые появились эти симптомы?
- Ваши симптомы со временем ухудшились?
- Как часто вы испытываете приступы лицевой боли и заметили ли вы, вызывает ли что-либо вашу лицевую боль?
- Как долго обычно длится приступ лицевой боли?
- Насколько эти симптомы влияют на качество вашей жизни?
- Переносили ли вы когда-нибудь стоматологическую операцию или операцию на лице или рядом с ним, например операцию на носовых пазухах?
- Были ли у вас травмы лица, например, травма или несчастный случай, повлиявшие на ваше лицо?
- Пробовали ли вы до сих пор какие-либо средства от боли в лице? Что-нибудь помогло?
- Какие побочные эффекты вы испытали в результате лечения?
Невралгия тройничного нерва — Лечение в клинике Мэйо
Лечение невралгии тройничного нерва в клинике Мэйо
- Ваша бригада по уходу в клинике Мэйо. Врачи клиники Мэйо прошли подготовку в области заболеваний головного мозга и нервной системы (неврологи), хирургии головного мозга и нервной системы (нейрохирурги), визуализации головного мозга (нейрорадиология) и стоматологии имеют обширный опыт диагностики и лечения невралгии тройничного нерва. Ежегодно в клинике Мэйо получают помощь около 900 человек с невралгией тройничного нерва.
- Расширенная диагностика и лечение. Нейрохирурги Mayo Clinic обладают знаниями и опытом в выполнении сложных хирургических процедур, включая стереотаксическую радиохирургию, радиохирургию гамма-ножом и другие методы, микроваскулярную декомпрессию и другие процедуры.
Узнайте больше об опыте и рейтингах отделений нейрохирургии и неврологии Mayo Clinic.
КлиникаMayo в Рочестере, штат Миннесота, и клиника Mayo в Джексонвилле, штат Флорида, вошли в число лучших больниц для неврологии и нейрохирургии по версии U.S. News & World Report. Клиника Мэйо в Фениксе / Скоттсдейле, штат Аризона, получила высокую оценку в области неврологии и нейрохирургии по версии U.S. News & World Report. Клиника Мэйо также входит в число лучших детских больниц по неврологии и нейрохирургии.
Опыт клиники Мэйо и истории пациентов
Наши пациенты говорят нам, что качество их взаимодействия, наше внимание к деталям и эффективность их посещений означают такое медицинское обслуживание, которого они никогда не получали. Посмотрите истории довольных пациентов клиники Мэйо.
Опыт и рейтинги
Врачи клиники Мэйо ежегодно оказывают комплексную помощь примерно 900 пациентам с невралгией тройничного нерва.
- Работа в команде. Врачи клиники Мэйо, прошедшие подготовку в области заболеваний головного мозга и нервной системы (неврологи), хирургии головного мозга и нервной системы (нейрохирурги), а также врачи, обученные лечению детей с заболеваниями головного мозга и нервной системы (детские неврологи), диагностируют и лечат людей с невралгией тройничного нерва.
- Новейшая техника и технологии. Врачи клиники Мэйо имеют доступ к новейшим инструментам, таким как интраоперационная МРТ, стереотаксическая радиохирургия и радиохирургия гамма-ножом.
Узнайте больше об опыте и рейтингах отделений нейрохирургии и неврологии Mayo Clinic.
КлиникаMayo в Рочестере, штат Миннесота, и клиника Mayo в Джексонвилле, штат Флорида, вошли в число лучших больниц для неврологии и нейрохирургии по версии U.S. News & World Report. Клиника Мэйо в Фениксе / Скоттсдейле, штат Аризона, получила высокую оценку в области неврологии и нейрохирургии по версии U.S. News & World Report. Клиника Мэйо также входит в число лучших детских больниц по неврологии и нейрохирургии.
Расположение, поездки и проживание
Mayo Clinic имеет крупные кампусы в Фениксе и Скоттсдейле, штат Аризона; Джексонвилл, Флорида; и Рочестер, Миннесота. Система здравоохранения клиники Мэйо имеет десятки отделений в нескольких штатах.
Для получения дополнительной информации о посещении клиники Мэйо выберите свое местоположение ниже:
Расходы и страхование
Mayo Clinic работает с сотнями страховых компаний и является поставщиком услуг внутри сети для миллионов людей.
В большинстве случаев клиника Мэйо не требует направления к врачу. Некоторые страховщики требуют направления или могут иметь дополнительные требования для определенного медицинского обслуживания. Приоритет всех посещений определяется медицинской потребностью.
Узнайте больше о приемах в клинику Мэйо.
Пожалуйста, свяжитесь со своей страховой компанией, чтобы подтвердить медицинское страхование и получить необходимое разрешение до вашего визита. Часто номер службы поддержки вашего страховщика напечатан на обратной стороне вашей страховой карты.
Дополнительная информация о выставлении счетов и страховании:
Клиника Майо в Аризоне, Флориде и Миннесоте
Система здравоохранения клиники Мэйо
Невралгия тройничного нерва — Лечение — NHS
Избегание триггеров
Болезненные приступы невралгии тройничного нерва иногда могут быть вызваны или усугублены определенными триггерами, поэтому по возможности можно избежать этих триггеров.
Например, если боль вызвана ветром, в ветреную погоду может помочь обернуть лицо шарфом. Прозрачный куполообразный зонт также защитит лицо от непогоды.
Если ваша боль вызвана сквозняком в комнате, не сидите рядом с открытыми окнами или источниками кондиционирования воздуха.
Избегайте горячей, острой или холодной еды и напитков, если они вызывают у вас боль. Использование соломинки для питья теплых или холодных напитков также может помочь предотвратить попадание жидкости на болезненные участки рта.
Важно есть сытную пищу, поэтому подумайте о том, чтобы есть мягкую пищу или разжижать пищу, если вам трудно пережевывать пищу.
Определенные продукты питания вызывают у некоторых людей приступы, поэтому стоит избегать таких продуктов, как кофеин, цитрусовые и бананы.
Медицина
Поскольку обезболивающие, такие как парацетамол, неэффективны при лечении невралгии тройничного нерва, вам обычно прописывают противосудорожное средство — лекарство, используемое для лечения эпилепсии, — чтобы помочь контролировать вашу боль.
Противосудорожные препараты изначально не предназначались для лечения боли, но они могут помочь облегчить нервную боль, замедляя электрические импульсы в нервах и уменьшая их способность посылать болевые сигналы.
Их нужно принимать регулярно, а не только при приступах боли, но вы можете прекратить их прием, если приступы боли прекратятся и наступит ремиссия.
Если терапевт или специалист не посоветует вам принимать лекарство по-другому, важно медленно увеличивать дозировку.Если боль переходит в ремиссию, вы можете постепенно снижать дозировку в течение нескольких недель. Слишком быстрый прием слишком большого количества или слишком быстрое прекращение приема лекарства может вызвать серьезные проблемы.
Вначале терапевт, вероятно, назначит вид противосудорожного средства, называемого карбамазепином, хотя существует ряд альтернативных противосудорожных средств, если они неэффективны или непригодны.
Карбамазепин
Противосудорожное средство карбамазепин в настоящее время является единственным лекарством, лицензированным для лечения невралгии тройничного нерва в Великобритании.Вначале он может быть очень эффективным, но со временем может стать менее эффективным.
Обычно вам необходимо принимать карбамазепин в низкой дозе один или два раза в день, постепенно увеличивая дозу и принимая ее до 4 раз в день, пока не будет получено удовлетворительное обезболивание.
Карбамазепин часто вызывает побочные эффекты, которые могут затруднить прием некоторых людей.
К ним относятся:
- усталость и сонливость
- головокружение (головокружение)
- трудности с концентрацией внимания и проблемы с памятью
- спутанность сознания
- ощущение нестабильности на ногах
- чувство и тошнота
- двоение в глазах
- уменьшенное количество белые кровяные клетки, борющиеся с инфекцией (лейкопения)
- аллергические кожные реакции, такие как крапивница (крапивница)
Вам следует поговорить с терапевтом, если вы испытываете какие-либо стойкие или неприятные побочные эффекты при приеме карбамазепина, особенно аллергические кожные реакции, такие как эти может быть опасно.
Карбамазепин также связан с рядом менее распространенных, но более серьезных побочных эффектов, включая мысли о самоповреждении или самоубийстве.
Немедленно сообщайте о любых суицидальных мыслях терапевту. Если это невозможно, позвоните в NHS 111.
Другие лекарства
Карбамазепин со временем может перестать действовать. В этом случае или если при его приеме вы испытываете серьезные побочные эффекты, вас следует направить к специалисту для рассмотрения альтернативных лекарств или процедур.
Есть ряд специалистов, к которым вы можете обратиться для дальнейшего лечения, включая неврологов, специализирующихся на головных болях, нейрохирургов и специалистов по медицине боли.
Помимо карбамазепина, для лечения невралгии тройничного нерва использовался ряд других лекарств, в том числе:
Ни одно из этих лекарств не лицензировано специально для лечения невралгии тройничного нерва, что означает, что они не проходили строгих клинических испытаний, чтобы определить, есть ли они эффективны и безопасны для лечения этого состояния.
Однако многие специалисты прописывают нелицензионное лекарство, если считают, что оно может быть эффективным, а польза от лечения перевешивает любые связанные с этим риски.
Если ваш специалист прописывает вам нелицензированное лекарство для лечения невралгии тройничного нерва, он должен сообщить вам, что это нелицензионное лекарство, и обсудить с вами возможные риски и преимущества.
Подробнее о лицензировании лекарственных средств.
Побочные эффекты, связанные с большинством этих лекарств, поначалу могут быть довольно сложными.
Не все испытывают побочные эффекты, но если вы это сделаете, постарайтесь проявить настойчивость, поскольку они часто уменьшаются со временем или, по крайней мере, до следующего увеличения дозировки.
Поговорите с терапевтом, если вам очень неприятны побочные эффекты.
Хирургия и процедуры
Если лекарство не контролирует ваши симптомы должным образом или вызывает постоянно неприятные побочные эффекты, вас могут направить к специалисту для обсуждения различных хирургических и нехирургических вариантов, доступных вам.
Для лечения невралгии тройничного нерва использовался ряд процедур, поэтому обсудите потенциальные преимущества и риски каждой из них со своим специалистом, прежде чем принимать решение.
Нет гарантии, что какая-либо из этих процедур сработает для вас. Однако, если процедура прошла успешно, вам больше не нужно будет принимать обезболивающие, если боль не вернется.
Если одна процедура не сработает, вы можете попробовать другую или продолжать принимать лекарства на короткий или постоянный срок.
Некоторые процедуры, которые можно использовать для лечения невралгии тройничного нерва, описаны ниже.
Чрескожные процедуры
Существует ряд процедур, которые могут предложить некоторое облегчение боли при невралгии тройничного нерва, по крайней мере временно, путем введения иглы или тонкой трубки через щеку в тройничный нерв внутри черепа.
Эти процедуры известны как чрескожные. Чтобы направить иглу или трубку в нужное место, делают рентгеновские снимки головы и шеи, когда вы находитесь под сильным успокоительным лекарством или под общим наркозом, когда вы без сознания.
Чрескожные процедуры для лечения невралгии тройничного нерва включают:
- инъекции глицерина — где лекарство, называемое глицерином, вводится вокруг гассерианского ганглия, где 3 основные ветви тройничного нерва соединяются вместе
- радиочастотное поражение — где игла используется для приложения тепла непосредственно к ганглию Гассериана
- сжатие баллона — где крошечный баллон проходит по тонкой трубке, вставленной через щеку.Затем воздушный шар надувается вокруг гассерианского ганглия, чтобы сжать его; затем баллон удаляется.
Эти процедуры работают за счет преднамеренного повреждения или повреждения тройничного нерва, который, как считается, нарушает проходящие по нему болевые сигналы. Обычно вы можете пойти домой в тот же день.
В целом эти процедуры одинаково эффективны для снятия боли при невралгии тройничного нерва, хотя каждая из них может иметь осложнения. Они различаются в зависимости от процедуры и человека.
Обезболивание обычно длится всего несколько лет или, в некоторых случаях, несколько месяцев. Иногда эти процедуры вообще не работают.
Основным побочным эффектом этих процедур является онемение части или всей одной стороны лица, которое может варьироваться от сильного онемения или просто иголки.
Ощущение, которое может быть постоянным, часто похоже на ощущение, которое вы испытываете после инъекции у стоматолога. У вас также может развиться комбинация онемения и постоянной боли, называемая анестезией dolorosa, которая практически неизлечима, однако это случается очень редко.
Эти процедуры также несут в себе риск других краткосрочных и долгосрочных побочных эффектов и осложнений, включая кровотечение, синяки на лице, проблемы с глазами и нарушение слуха на пораженной стороне. Очень редко может вызвать инсульт.
Стереотаксическая радиохирургия
Стереотаксическая радиохирургия — это довольно новое лечение, при котором используется концентрированный пучок излучения для преднамеренного повреждения тройничного нерва в месте его попадания в ствол мозга.
Стереотаксическая радиохирургия не требует общей анестезии, и на щеке не делается надрезов (разрезов).
Металлический каркас прикрепляется к вашей голове с 4 штифтами, вставленными вокруг вашей кожи головы — местный анестетик используется для обезболивания участков, в которые они вставлены.
Ваша голова, включая раму, находится в большой машине от 1 до 2 часов, пока дается облучение. Затем рама и штифты удаляются, и вы можете отправиться домой после короткого отдыха.
Для того, чтобы заметить какие-либо изменения после стереотаксической радиохирургии, может потребоваться несколько недель, а иногда и несколько месяцев, но некоторым людям она может облегчить боль на несколько месяцев или лет.
Онемение лица и иглы в лице являются наиболее частыми осложнениями, связанными со стереотаксической радиохирургией. Эти побочные эффекты могут быть постоянными и в некоторых случаях очень неприятными.
Микроваскулярная декомпрессия
Микроваскулярная декомпрессия (МВД) — это операция, которая может помочь облегчить боль при невралгии тройничного нерва без преднамеренного повреждения тройничного нерва.
Процедура снимает давление на тройничный нерв со стороны кровеносных сосудов, которые касаются нерва или оборачиваются вокруг него.
MVD — это серьезная процедура, которая включает вскрытие черепа и проводится нейрохирургом под общим наркозом.
Хирург делает разрез на коже черепа за ухом и удаляет небольшой кусок кости черепа. Затем они отделяют кровеносный сосуд (сосуды) от тройничного нерва с помощью искусственной прокладки или перевязки, изготовленной из прилегающей ткани.
Многие люди считают эту операцию эффективной для облегчения или полного купирования боли при невралгии тройничного нерва.
Он обеспечивает максимально продолжительное облегчение, при этом некоторые исследования показывают, что боль возвращается примерно в 3 из 10 случаев в течение 10–20 лет после операции.
В настоящее время МВД является наиболее близким лекарством от невралгии тройничного нерва. Однако это инвазивная процедура и примерно в 1 из 200 случаев сопряжена с риском потенциально серьезных осложнений, таких как онемение лица, потеря слуха, инсульт и даже смерть.
Дополнительная информация и поддержка
Жизнь с длительным и болезненным состоянием, например невралгией тройничного нерва, может быть очень сложной.
Возможно, вам будет полезно связаться с местной или национальной группой поддержки, такой как Ассоциация невралгии тройничного нерва в Великобритании, для получения дополнительной информации и советов о жизни с этим заболеванием, а также для связи с другими людьми, у которых есть состояние, с которым можно поговорить. им о своем опыте.
В Великобритании и за рубежом проводится ряд исследовательских проектов, направленных на поиск причины невралгии тройничного нерва и разработку новых методов лечения и новых лекарств, так что есть надежда на будущее.
Лечение невралгии тройничного нерва | Неврология и нейрохирургия Джона Хопкинса
Есть надежда на лечение боли при невралгии тройничного нерва
Если у вас или вашего близкого есть невралгия тройничного нерва, единственное, что вам не следует делать, — это чувствовать себя одиноким или безнадежным.Несмотря на то, что неизвестно, что вызывает невралгию тройничного нерва, мы многое знаем о лечении этого болезненного состояния.
При лечении многих людей на протяжении многих лет мы обнаружили, что, кажется, есть подход для всех. Терапия может включать лекарства, амбулаторные процедуры, операцию на головном мозге или облучение. Первое, что вам следует сделать, это узнать о возможных вариантах и быть уверенным, что ваш врач вместе с вами выберет вариант лечения, наиболее подходящий для вашей ситуации.
Никто не должен считать боль при невралгии тройничного нерва неизлечимой.
Лекарства
Многие люди, страдающие невралгией тройничного нерва, успешно лечат это состояние в течение многих лет с помощью лекарств. В медикаментозной терапии невралгии тройничного нерва используются те же лекарства, что и при судорогах.
Если вы думаете о невралгии тройничного нерва как о электрическом токе, протекающем через ваше лицо, точно так же, как электрические токи, протекающие через мозг, могут вызывать судороги, логично, что одни и те же лекарства действуют на оба.Вот некоторые лекарства, которые, как известно, работают при невралгии тройничного нерва:
- Карбамазепин — золотой стандарт. Он очень хорошо лечит это состояние, но может иметь нежелательные побочные эффекты, такие как сонливость, неустойчивость, трудности с координацией и памятью, невнятная речь и некоторые трудности с чтением или запоминанием. Вам также необходимо будет регулярно сдавать анализы крови, потому что необходимо проверять количество лейкоцитов, тромбоциты и функции печени. Тем не менее, он лучше снимает боль, чем большинство других лекарств, и миллионы людей безопасно используют его при судорогах.Большинство пациентов начинают с низких доз, постепенно увеличивая дозу под клиническим наблюдением, пока не достигнут наилучшего обезболивания с наименьшим количеством побочных эффектов.
- Также используется габапентин . Не требует регулярного анализа крови.
- Новым дополнением к вариантам лечения является лекарство типа карбамазепина, которое может иметь меньше побочных эффектов, но все же требует некоторого контроля со стороны врача, поскольку оно может повлиять на уровень натрия в крови.
Могут помочь многие другие лекарства.Ваш невролог или терапевт может помочь вам выбрать и использовать лучший препарат в наиболее подходящей дозировке.
Если лекарство не работает
Если лекарство больше не контролирует вашу боль при тригиминальной невралгии или если побочные эффекты непереносимы, следует рассмотреть несколько процедур. Это помогает узнать об этих вариантах до того, как вам срочно понадобится помощь, чтобы вы и ваш врач могли сделать правильный выбор. Ваше общее состояние здоровья, возраст, уровень боли и доступность процедуры будут влиять на это решение.
РизотомияБольшинство пациентов с невралгией тройничного нерва являются подходящими кандидатами для этой процедуры, и команда Johns Hopkins безопасно выполнила ризотомию у пациентов в возрасте от 100 лет.
Существует несколько типов ризотомий, но все они связаны с разрушением волокон тройничного нерва, передающих сигналы боли. Это амбулаторные процедуры, выполняемые под общей анестезией в операционной, где ваш хирург и команда могут проводить обычный мониторинг ваших жизненно важных функций.
Сама ризотомия занимает всего несколько минут. После этого вы проведете около двух-трех часов в палате восстановления. В зависимости от того, как вы справитесь с анестезией, вы сможете вернуться к работе в первый или второй послеоперационный день.
Глицерин / глицериновая ризотомияПока вы спите под наркозом и сидите прямо, хирург вводит длинную иглу в щеку, непосредственно прилегающую ко рту, на той стороне, где возникает боль. Игла осторожно продвигается под контролем рентгена до уровня овального отверстия, небольшого отверстия в основании черепа сразу за глазом.Узел тройничного нерва находится сразу за этим отверстием.
Когда игла вставлена, небольшое количество (0,4 куб. См) прозрачного бесцветного химического вещества вводится в нервный узел. Это химическое вещество разрушает нервные волокна и особенно болевые волокна в течение 45-60 минут. Вас переместят в отделение для восстановления в вертикальном положении, чтобы химическое вещество не вылилось из нерва преждевременно.
Большинство пациентов идут домой через два или три часа с выраженным исчезновением боли.Вы можете почувствовать отек или синяк. Ваш врач назначит обезболивающие и, при необходимости, даст вам план постепенного прекращения приема противосудорожных препаратов.
Риск ризотомии глицерином / глицерином включает кровотечение, инфекцию, тошноту, рвоту, небольшую вероятность сенсорных изменений (чувство онемения) и осложнения, связанные с анестезией. Боль может повториться, когда нерв отрастет (обычно в течение одного-шести лет), но если это произойдет, процедуру можно повторить.
Радиочастотная ризотомия
Эта процедура аналогична глицериновой ризотомии, но вместо использования химического вещества для разрушения нервных волокон используется специальная игла с электрическим током, который сжигает волокна.Результат обезболивания очень хороший, но эта процедура имеет более высокую вероятность вызвать сенсорные изменения (чувство онемения лица), чем химический метод.
Он часто используется для пациентов, которые не получают полного облегчения от глицерина, или тех, кто испытывает периодические боли и может нуждаться в помощи, чтобы пройти через рубцовую ткань. Как и при глицериновой ризотомии, боль может вернуться, когда нерв отрастает. Процедуру можно повторить при повторяющейся боли, или вы и ваш врач можете выбрать другой тип процедуры.
Микроваскулярная декомпрессия
Это самая постоянная и лечебная процедура, которая существует сегодня для лечения невралгии тройничного нерва. Обычно его предлагают пациентам с относительно хорошим здоровьем и не слишком старым возрастом (обычно пороговый возраст составляет 70 лет). Это инвазивная операция на головном мозге, которая занимает около двух-трех часов в операционной под общим наркозом. Пациенты могут ожидать ночлега в отделении интенсивной терапии и около трех дней в больнице.
Процедура микроваскулярной декомпрессии включает разрез за ухом (примерно пять дюймов длиной сверху вниз), сделанный за линией роста волос, чтобы он не был виден, когда волосы снова отрастут. Скальп разделяется, и удаляется часть черепа размером с четверть. Используя микроскоп в операционной, хирург опускается до уровня ствола мозга и определяет нерв и кровеносные сосуды, которые проходят одновременно с нервом. Цель операции — удалить сосуды или прокладывать их таким образом, чтобы они не могли сдавливать или раздражать нерв.После операции пациент попадает в реанимацию, где остается на ночь. Затем их переводят в обычное нейрохирургическое отделение, где они начинают увеличивать свою активность и диету. Большинство пациентов испытывают головную боль во лбу, похожую на давление, и боль в разрезе. Однако большинство считает, что невралгия тройничного нерва исчезла. Пациенты чувствуют усталость и нуждаются в длительном отдыхе — это нормально. Наша команда рекомендует месяц восстановиться дома и ограничить вождение в течение двух недель после операции.Риски этой операции включают кровотечение, инфекцию, онемение или слабость лица или глаз, дисфункцию других черепных нервов, включая потерю слуха, судороги, паралич, кому и смерть. Очень важно выбрать хирурга, хорошо знакомого с этой процедурой и выполняющего их большой объем. Следует также отметить, что, хотя это самая постоянная лечебная процедура, может быть около 20% повторения боли, вероятно, из-за возобновления роста кровеносного сосуда.
Рецидивирующая боль — По нашему опыту, если боль повторяется, у большинства пациентов остается тот же выбор, что и вначале.Большинство пациентов могут выбрать повторение своей процедуры или попробовать любую из других процедур, которые доступны в пределах обычных ограничений.
Чтобы записаться на прием или направить пациента, обратитесь в Центр невралгии тройничного нерва Джонса Хопкинса по телефону 443-997-1808 .
Записаться на прием
Неврология для взрослых: 410-955-9441
Детская неврология: 410-955-4259
Нейрохирургия для взрослых: 410-955-6406
Детская нейрохирургия: 410-955-7337
Независимо от того, пересекаетесь ли вы в стране или во всем мире, мы упрощаем доступ к медицинскому обслуживанию мирового класса в Johns Hopkins.
Варианты лечения невралгии тройничного нерва
Abstract
Частота невралгии тройничного нерва (TN) составляет 4,3 на 100 000 человек в год, при этом у женщин (5,9 / 100 000) частота несколько выше, чем у мужчин (3,4 / 100 000) . Нет уверенности относительно этиологии и патофизиологии TN. Лечение TN может быть очень сложным, несмотря на то, что пациенты и врачи могут выбирать из множества вариантов. Такое множество вариантов лечения ставит вопрос о том, какое лечение лучше всего подходит какому пациенту.Предпочтительное лечение TN состоит из противосудорожных препаратов, миорелаксантов и нейролептиков. Крупномасштабные плацебо-контролируемые клинические испытания немногочисленны. Для пациентов, невосприимчивых к медикаментозному лечению, наиболее многообещающими инвазивными методами лечения являются чрескожные методы гассерианского ганглия, хирургия гамма-ножом и микрососудистая декомпрессия.
Ключевые слова: текущее лечение, лицевая боль, будущее лечение, варианты лечения, невралгия тройничного нерва
Введение
Невралгия тройничного нерва (TN) определяется Международным обществом головной боли (IHS) как «одностороннее заболевание, характеризующееся кратковременным поражением электрическим током. как боли, резкие по началу и прекращению и ограниченные распределением одного или нескольких отделов тройничного нерва »[International Headache Society, 2004].IHS предлагает классификацию TN как классическую (эссенциальную или идиопатическую) TN (CTN) или симптоматическую TN (STN; боль неотличима от боли при CTN, но вызвана очевидным структурным поражением, отличным от компрессии сосудов). Диагноз CTN требует отсутствия клинически очевидного неврологического дефицита. CTN начинается во втором или третьем отделе, поражая щеку или подбородок [International Headache Society, 2004]. Только офтальмологическое отделение задействовано менее чем в 5% случаев [De Simone et al. 2005]. Одиночная атака обычно длится от менее секунды до нескольких секунд, но может проявляться группами различной интенсивности продолжительностью до 2 минут. Во многих случаях за ним следует короткий рефрактерный период, в течение которого новая стимуляция не может вызвать новый приступ. Между приступами боли у пациента обычно не возникает боли, но в некоторых случаях может сохраняться тупая фоновая боль [International Headache Society, 2004]. Растущие данные по нейрохирургии подтверждают разделение этих двух подтипов TN на тип 1, который определяется как эпизодическое начало боли TN> 50%, и тип 2, определяемый как постоянная боль> 50% [Tatli et al. 2008; Limonadi et al. 2006]. Механизмы, связанные с развитием этой стойкой боли, не совсем понятны, но сопутствующая фоновая боль связана с плохим медицинским и хирургическим результатом [Obermann et al. 2008; Санделл и Эйде, 2008; Szapiro et al. 1985]. Недавние исследования были сосредоточены на предполагаемом центральном компоненте патофизиологии TN, который может включать центральные аллодинические механизмы, которые также могут задействовать ноцицептивные нейроны на таламическом и кортикальном уровнях [Obermann et al. 2007].
Методы
В этом обзоре мы суммируем текущие знания об установленных вариантах лечения TN на основе недавних отчетов Подкомитета по стандартам качества Американской академии неврологии (AAN) [Gronseth et al. 2008] и Европейской федерацией неврологических обществ (EFNS) [Cruccu et al. 2008]. Был проведен дополнительный поиск статей в MEDLINE (25 августа 2009 г.) с использованием поискового запроса «невралгия тройничного нерва».Поиск был ограничен последними 3 годами и дал 525 статей, из которых 90 были помечены как обзорные. Основное внимание уделялось поиску более свежих экспериментальных и пилотных исследований в отношении вариантов лечения TN.
Бремя болезни
Боль, вызванная ТН, ложится тяжелым бременем на пациентов. Во время тяжелых приступов пораженные пациенты могут быть не в состоянии говорить или есть. Даже между приступами некоторых пациентов охватывает непреодолимый страх, что боль может внезапно вернуться в любой момент [Cheshire, 2003].Это серьезно ухудшает повседневные функции и снижает качество жизни. Выраженность боли коррелировала со снижением показателей повседневного функционирования, качества жизни, благополучия, сна, настроения и общего состояния здоровья [Tolle et al. 2006]. TN повлияла на занятость у 34% пациентов. Две трети пациентов сообщили о боли от умеренной до сильной в течение предыдущих 24 часов. У пациентов, страдающих ТН, часто наблюдаются депрессивные симптомы [Zakrzewska, 2006; Zakrzewska et al. 1999; Марбах и Лунд, 1981].
Диагноз
Правильный клинический диагноз — самый важный фактор для достаточного лечения. История остается важным инструментом для диагностики. Важно дифференцировать вегетативные цефалгии тройничного нерва (например, кластерная головная боль, кратковременные односторонние приступы невралгической головной боли с инъекцией и разрыванием конъюнктивы [SUNCT], пароксизмальная гемикрания), особенно у пациентов с болью только первого отдела [Cohen et al. 2006]. Отсутствуют доказательства диагностических критериев [Zebenholzer et al. 2006; Zakrzewska, 2002]. Основная задача специальных диагностических процедур — дифференцировать СТЯ от СТЯ. Клинические проявления двустороннего TN, а также сенсорный дефицит тройничного нерва указывают на STN, но из-за низкой специфичности их отсутствие не исключает полностью [Cruccu et al. 2008; Gronseth et al. 2008]. Обычная визуализация головы выявляет структурные причины у 15% пациентов (95% доверительный интервал [ДИ], 11–20%) (исключая конфликт нервных сосудов).Наиболее часто выявляемыми патологиями были опухоли мозжечко-понтинового угла и бляшки рассеянного склероза (РС). Электрофизиологическое исследование позволяет надежно отличить СТЯ от СТЯ. Диагностическая точность тестирования тройничного рефлекса, включая рефлекс моргания для выявления пациентов с STN, была относительно высокой с объединенной чувствительностью по пяти исследованиям 94% (95% ДИ, 91–97%) и объединенной специфичностью 87% (95% ДИ, 77–93%). С другой стороны, вызванные потенциалы не позволили в достаточной степени отличить STN от CTN (совокупная чувствительность 84% [95% ДИ, 73–92%]; совокупная специфичность 64% [95% ДИ, 56–71%]) и не рекомендуются для определения дифференциация [Cruccu et al. 2008; Gronseth et al. 2008].
Визуализация важна для предоперационной оценки наличия конфликтов нервных сосудов. Чувствительность и специфичность широко варьируются (чувствительность 52–100%; специфичность 29–93%), вероятно, из-за различий в методах МРТ, используемых в этих исследованиях [Cruccu et al. 2008; Gronseth et al. 2008]. Следовательно, недостаточно доказательств, подтверждающих или опровергающих полезность МРТ для выявления сосудистого контакта.В совсем недавнем исследовании использовалась комбинация трехмерных (3D) восстановленных сбалансированных изображений с быстрым полем высокого разрешения (BFFE), трехмерной времяпролетной (TOF) магнитно-резонансной (MR) ангиографии и гадолиниевой (Gd) — улучшенная последовательность 3D-испорченного градиента для выявления сосудистого конфликта у 15 из 18 пациентов с CTN. Два из оставшихся трех не показали конфликта нервных сосудов во время операции, и у одного пациента была небольшая вена, встроенная в тройничный нерв, которая была слишком маленькой для разрешения МРТ, чтобы ее можно было обнаружить [Miller et al. 2008]. Hamlyn и King выполнили интересную симуляцию конфликта нервных сосудов на трупах in vivo с помощью специальной техники перфузии кровеносных сосудов in situ , которая позволила авторам наблюдать нормальное нервно-сосудистое устройство посмертно при физиологическом давлении. Они обнаружили, что у 39 из 41 пациента с TN был конфликт нервных сосудов, и сосуд образовал бороздку в тройничном нерве. Эта бороздка отсутствовала у 50 контрольных субъектов, хотя у 40% из них действительно наблюдался конфликт нервных сосудов при приложении физиологического артериального давления [Hamlyn and King, 1992].К сожалению, современные методы визуализации не позволяют обнаружить эту бороздку в тройничном нерве.
Медицинское лечение
Существует огромное количество эффективных и широко используемых фармакологических и хирургических методов лечения TN. Общая рекомендация — начать с медикаментозной терапии и рассмотреть возможность хирургических вмешательств у пациентов, которые не поддаются медикаментозному лечению (). Исследования, которые напрямую сравнивали бы медикаментозное и хирургическое лечение, все еще отсутствуют. Активное участие в группах поддержки может помочь многим пациентам лучше справиться со своим заболеванием и назначить предлагаемую терапию [Zakrzewska et al. 2009].
Обследование и лечение невралгии тройничного нерва.
Лечение первой линии
Терапия первой линии должна включать карбамазепин (CBZ; 200–1200 мг / день) и окскарбазепин (OXC; 600–1800 мг / день) в соответствии с действующими руководящими принципами лечения, основанными на фактических данных [Cruccu et al. . 2008; Gronseth et al. 2008]. Хотя доказательства эффективности CBZ более убедительны [Nicol, 1969; Киллиан и Фромм, 1968; Кэмпбелл и др. 1966; Rockliff and Davis, 1966], OXC имеет лучший профиль безопасности [Beydoun, 2000].Механизм обезболивания неизвестен. Его эффект может быть связан с блокадой чувствительных к напряжению натриевых каналов, что приводит к стабилизации гипервозбужденных нервных мембран, ингибированию повторяющихся импульсов или уменьшению распространения синаптических импульсов. Эффективная доза при впервые выявленном ТН может быть меньше, чем доза, необходимая для лечения эпилепсии. У некоторых пациентов боль может исчезнуть уже после приема 100 мг два-три раза в день. Для остальных пациентов суточную дозу следует увеличивать на 100 мг через день до тех пор, пока не будет достигнуто адекватное обезболивание или пока невыносимые побочные эффекты не предотвратят дальнейшее титрование в сторону увеличения.Типичные поддерживающие дозы составляют от 300 до 800 мг / день, разделенных на две-три дневных дозы. Первоначально эффективность составляет примерно 80%. Со временем могут потребоваться более высокие дозы для поддержания эффективности, которая снижается примерно у 50% пациентов из-за аутоиндукции CBZ [Campbell et al. 1966]. Общие начальные побочные эффекты включают сонливость, тошноту, головокружение, диплопию, атаксию, повышение уровня трансаминаз и гипонатриемию. К потенциально серьезным, но нечастым побочным эффектам относятся аллергическая сыпь, миелосупрессия, гепатотоксичность, лимфаденопатия, системная красная волчанка, синдром Стивенса – Джонсона и апластическая анемия.Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) дало рекомендации по генетическому тестированию пациентов азиатского происхождения, которые подвергаются наибольшему риску развития синдрома Стивенса-Джонсона. Для своевременного выявления осложнений в течение нескольких недель после начала лечения следует провести общий анализ крови, уровень натрия в сыворотке и функцию печени. OXC является кето-аналогом CBZ, который быстро превращается в его фармакологически активный 10-моногидроксиметаболит и лишь слабо индуцирует печеночные ферменты.Это приводит к гораздо лучшему профилю побочных эффектов [Martinez et al. 2006]. OXC является приемлемой альтернативой CBZ и начинается с 150 мг два раза в день и увеличивается по мере переносимости на 300 мг каждые 3 дня до тех пор, пока не будет достигнуто облегчение боли. Поддерживающие дозы составляют от 300 до 600 мг два раза в день.
Лечение второй линии
Лечение второй линии основано на очень небольшом количестве доказательств и включает дополнительную терапию ламотриджином (400 мг / день) [Zakrzewska et al. 1997] или переход на ламотриджин, баклофен (40–80 мг / день) [Fromm et al. 1984] или пимозид (4–12 мг / день). Пимозид редко используется в клинических условиях и вызывает опасения по поводу возможных долгосрочных побочных эффектов, таких как экстрапирамидные симптомы. Баклофен является агонистом рецептора GABA B и, таким образом, подавляет возбуждающую нейротрансмиссию. В двойных слепых исследованиях было показано, что он эффективен у 70% пациентов в дозах 10–60 мг в день [Fromm et al. 1984]. Наблюдение за 60 пациентами в течение 1–5 лет показало, что эффективность сохранялась только у 30% пациентов, в то время как у 17% наблюдался рецидив боли в течение 3–6 месяцев, а у 22% наступила рефрактерность через 1–18 месяцев [Fromm et al . 1984]. Возможные побочные эффекты включают усталость, сонливость, головокружение и дискомфорт в желудочно-кишечном тракте. На сегодняшний день баклофен имеет самые убедительные научные доказательства эффективности в лечении TN после CBZ. Ламотриджин действует на чувствительные к напряжению натриевые каналы, стабилизирует нервные мембраны и подавляет высвобождение возбуждающих нейромедиаторов. Было показано, что он превосходит плацебо в рандомизированном контролируемом исследовании 14 пациентов с TN, резистентным к CBZ [Zakrzewska et al. 1997]. Начальную дозу 25 мг / день постепенно увеличивают до целевой дозы 200–400 мг / день, разделенной на два приема. Возможные побочные эффекты включают головокружение, тошноту, нечеткость зрения и атаксию. Примерно 7–10% пациентов сообщают о кожной сыпи в течение первых 4–8 недель терапии [Wiffen and Rees, 2007], которая чаще всего проходит при продолжении терапии. При сильной сыпи, шелушении или сопутствующих симптомах лихорадки или лимфаденопатии, указывающих на синдром Стивенса-Джонсона, необходимо незамедлительно прекратить прием.Чем медленнее титрование, тем меньше вероятность возникновения этих побочных эффектов, но большинство пациентов не приемлют слишком осторожную и длительную фазу титрования [Ketter et al. 2005].
Альтернативные варианты лечения
Другие противоэпилептические препараты (ПЭП) изучались в небольших контролируемых или открытых исследованиях. Было высказано предположение о пользе фенитоина, клоназепама, габапентина, прегабалина, топирамата, леветирацетама и вальпроата, а также токаинида (12 мг / день) [Lindstrom and Lindblom, 1987].В частности, более новые AED с меньшим взаимодействием с другими лекарствами и меньшими побочными эффектами заслуживают дальнейшего изучения. Поскольку частота TN увеличивается с возрастом [Khan, 1998], возрастные физиологические изменения, которые изменяют фармакокинетику, такие как снижение функции печени и почек, снижение кровотока, менее предсказуемое связывание с белками лекарственного средства и взаимодействие с множеством других лекарств, необходимых из-за сопутствующих заболеваний. болезнь, будет становиться все более и более в центре внимания. Примерно 6–10% пациентов не переносят CBZ [Taylor et al. 1981]. Множественные фармакологические взаимодействия и узкое терапевтическое окно переносимости еще больше ограничивают использование CBZ. Перспективными в этом отношении являются ламотриджин, прегабалин, габапентин, топирамат и леветирацетам. Новыми AED, протестированными за последние 2 года, являются топирамат, леветирацетам, габапентин и прегабалин. Габапентин показал адекватную эффективность сам по себе и в сочетании с местными инъекциями ропивакаина, используемыми для блокирования триггерных точек у пациентов с TN. Несмотря на то, что были обследованы только 36 пациентов, эта комбинация кажется безопасной и эффективной при лечении TN [Lemos et al. 2008]. Габапентин начинают с 300 мг в день и могут постепенно увеличиваться на 300 мг каждые 2–3 дня по мере переносимости. Габапентин не взаимодействует с другими лекарствами и имеет относительно небольшие побочные эффекты, которые могут включать головокружение, сонливость, головную боль, диарею, спутанность сознания, тошноту и отек лодыжек. Прегабалин был протестирован в открытом исследовании с участием 53 пациентов (14 с сопутствующей постоянной лицевой болью) с периодом наблюдения 1 год. Прегабалин (150-600 мг / день) оказался эффективным в снижении боли TN более чем на 50% у 74% пациентов с незначительным снижением эффективности в течение 1-летнего периода наблюдения.Пациенты без сопутствующей лицевой боли показали лучший ответ (32 из 39, 82%) по сравнению с пациентами с сопутствующей хронической лицевой болью (7 из 14, 50%, p = 0,020) [Obermann et al. 2008]. Топирамат (100–400 мг / день) был эффективен у 75% пациентов в очень небольшой выборке, состоящей всего из восьми пациентов [Domingues et al. 2007]. В недавнем пилотном исследовании изучалась эффективность и переносимость леветирацетама у 10 пациентов с TN в течение 10 недель в открытом проспективном исследовании.Пациенты получали до 4000 мг в день, и 40% ( n = 4) сообщили об улучшении на 50–90% [Jorns et al. 2009]. Для подтверждения этих предварительных результатов потребуются дальнейшие рандомизированные контролируемые испытания.
Тизанидин является альфа-адренергическим агонистом центрального действия и доказал свою эффективность в двойном слепом перекрестном исследовании у 8 из 10 пациентов с ТН. Все пациенты, находившиеся под наблюдением через 1–3 месяца, испытали рецидив боли [Fromm et al. 1993]. Тизанидин менее эффективен, чем CBZ [Vilming et al. 1986].
В нескольких описаниях постулируется обезболивающий эффект нейротоксина ботулина типа A (BoNT-A) за счет местного высвобождения антиноцицептивных нейропептидов, таких как вещество P, глутамат и пептид, связанный с геном кальцитонина (CGRP), ингибирующий центральную и, возможно, периферическую сенсибилизацию [Aoki, 2005]. Сообщения об отдельных пациентах с TN, получавших BoNT-A, и небольшое неконтролируемое клиническое исследование ( n = 13) показали значительное облегчение симптомов после лечения BoNT-A.Средняя доза BoNT-A составляла 3,22 единицы / см. 2 вводили непосредственно в пораженные участки лица подкожно. Через 60 дней у большинства пациентов боль начала медленно возвращаться [Piovesan et al. 2005].
Хирургическое лечение
Хирургическое лечение обычно предназначено для пациентов с изнурительной болью, не поддающейся адекватному испытанию по крайней мере трех препаратов, включая CBZ в достаточной дозировке. Решение о проведении инвазивной нейрохирургической процедуры или минимально инвазивной стереотаксической лучевой терапии должно основываться на клинических проявлениях, а не в первую очередь на результатах нейровизуализации [Cheshire, 2005].Некоторые пациенты могут потребовать хирургического вмешательства, несмотря на почти полное обезболивание с помощью лекарств, из-за страха возможного возвращения или прогрессирования боли с течением времени. Когда пациентам ( n = 156) задавали гипотетические вопросы о возможных вариантах лечения, они не отдавали предпочтение или не опровергали что-либо конкретное, но лечение было наименее любимым вариантом [Spatz et al. 2007]. Побочные эффекты лекарств также могут заставить пациентов задуматься о хирургическом вмешательстве. Хирурги, выполняющие процедуры на тройничном нерве, часто достигают максимального запаса прочности и эффективности [Kalkanis et al. 2003]. Zakrzewska и Lopez ввели контрольный список для использования перед хирургическим вмешательством, чтобы улучшить качество оценки хирургического лечения TN [Zakrzewska and Lopez, 2003].
Рекомендуются чрескожные процедуры на ганглии Гассериана, гамма-нож и микроваскулярная декомпрессия, доказавшие свою эффективность варианты хирургического лечения при резистентной к лекарственным препаратам ТН. Операция по поводу TN является либо деструктивной (абляционной), когда сенсорная функция тройничного нерва намеренно нарушена, либо недеструктивной, когда тройничный нерв декомпрессирован, сохраняя его нормальную функцию.Чрескожные методы гассерианского ганглия являются деструктивными и включают радиочастотную термокоагуляцию (RFT), баллонную компрессию (BC) и чрескожный ризолиз глицерина (PGR). Девяносто процентов пациентов сообщают об уменьшении боли после этих процедур. Через 1 год 68–85% пациентов все еще не болеют, через 3 года этот показатель снижается до 54–64%, а через 5 лет только 50% пациентов все еще не болеют после RFT. Наиболее частыми побочными эффектами являются потеря чувствительности (50%), которая резко снижает качество жизни [Zakrzewska et al. 1999], дизестезия (6%), анестезия dolorosa (4%), онемение роговицы с риском кератита (4%). Терапия гассериановых ганглиев требует анестетиков короткого действия, в основном это небольшие процедуры в течение ночи с чрезвычайно низкой смертностью [Cruccu et al. 2008; Gronseth et al. 2008].
При хирургии гамма-ножа сфокусированный пучок излучения направляется на корешок тройничного нерва в задней ямке. Через год после операции гамма-ножом 69% пациентов не болеют без дополнительных лекарств.Через 3 года 52% пациентов все еще не болеют. Развитие обезболивания может быть отложено (в среднем 1 месяц). Побочные эффекты представляют собой сенсорные осложнения у 6%, которые могут развиваться с задержкой до 6 месяцев, онемение лица у 9–37%, которое улучшается со временем, и парестезии у 6–13% [Cruccu et al. 2008; Gronseth et al. 2008]. Качество жизни улучшается на 88% [Zakrzewska et al. 1999]. Основным недостатком хирургии гамма-ножом является стоимость лечения, которая ограничивает широкое использование, что делает его резервным вариантом лечения для пациентов, которые не могут пройти открытую операцию или имеют проблемы со свертыванием крови (например,грамм. получают варфарин).
Микроваскулярная декомпрессия обеспечивает наиболее стойкое обезболивание: 90% пациентов сообщают о первоначальном облегчении боли, и более 80% пациентов по-прежнему не болеют через 1 год, 75% через 3 года и 73% через 5 лет остаются без боли. Однако это серьезная хирургическая процедура, которая включает трепанацию черепа для достижения тройничного нерва в задней черепной ямке. Средняя смертность колеблется от 0,2% до 0,5%, и до 4% пациентов страдают от серьезных проблем, таких как утечка спинномозговой жидкости (CSF), инфаркты или гематомы.Наиболее частыми осложнениями являются асептический менингит (11%), потеря чувствительности (7%) и потеря слуха (10%) как отдаленные осложнения [Cruccu et al. 2008; Gronseth et al. 2008].
Более поздние исследования были сосредоточены в основном на оценке лечения в долгосрочных контрольных исследованиях [Kabatas et al. 2009; Литтл и др. 2008] и усовершенствование существующих хирургических техник [Kanpolat et al. 2008; Sindou et al. 2008; Татли, Синдо, 2008].Несмотря на то, что это была самая активная область исследований TN в последние годы, подавляющее большинство исследований остаются на описательном уровне, что затрудняет сравнение и рекомендации на основе фактических данных. Правильный выбор времени для хирургического вмешательства еще не определен [Spatz et al. 2007]. Некоторые эксперты TN предлагают раннее направление к хирургическому лечению пациентов, которые не реагируют на медикаментозную терапию первой линии, в то время как другие просят испытать по крайней мере два различных медицинских режима, включая комбинированную терапию, прежде чем рассматривать операцию.Нет подтверждающих доказательств ни для одного из двух мнений. Направление на хирургическое вмешательство кажется разумным для пациентов с TN, рефрактерных к медикаментозной терапии.
Лечение приступа острой невралгии
В начале лечения часто бывает трудно найти баланс между необходимостью добиться быстрого облегчения боли и целью избежать неприятных побочных эффектов лекарств, связанных с дозировкой. Интенсивность боли может вызвать быстрое медицинское реагирование, но быстрое повышение дозы может привести к возникновению неприятных дозозависимых побочных эффектов, которые убедят пациента никогда больше не пробовать лекарство, которое могло бы оказаться чрезвычайно полезным, если бы только оно начиналось медленнее.Фенитоин доказал свою эффективность в лечении кризиса невралгии в небольшом ряде случаев. Для снятия боли в течение 1-2 дней требовалась ударная доза 14 мг / кг, применяемая внутривенно, что достаточно долго, чтобы сработала альтернативная пероральная лекарственная терапия при одновременном ее применении [Cheshire, 2001]. Лидокаин 8%, вводимый интраназально, был эффективным для временного облегчения невралгической боли второго отдела [Kanai et al. 2006b]. В двойном слепом плацебо-контролируемом исследовании с участием 24 пациентов с рефрактерным ТН было показано, что подкожное введение суматриптана в дозе 3 мг превосходит плацебо в обеспечении быстрой и выраженной анальгезии у 80% пациентов.Средняя продолжительность обезболивания составила 8 часов [Kanai et al. 2006a]. Другим подходом может быть ганглионарная местная опиоидная анальгезия (GLOA) в верхнем шейном ганглии, которая была оценена ретроспективно у 74 пациентов с нейропатической лицевой болью. Клинически значимое уменьшение боли наблюдалось у 73% пациентов. Доля ответивших (уменьшение боли ≥50%) составила 59% после первой блокады [Elsner et al. 2006].
Транскраниальная магнитная стимуляция
Повторяющаяся транскраниальная магнитная стимуляция (rTMS) — это новая технология, которая дает возможность оценить, будут ли пациенты с нейропатической болью тройничного нерва реагировать на прямую эпидуральную кортикальную стимуляцию, сначала измеряя их реакцию на испытание неинвазивным кортикальным стимуляция.В исследовании 24 пациентов с TN, которым вводили rTMS в моторную кору при 20 Гц ежедневно в течение 5 дней, оценка боли снизилась примерно на 45% в течение 2 недель [Khedr et al. 2005]. В другом исследовании с участием 12 пациентов с хронической трудноизлечимой ТН, которым не удалось хирургическое лечение, у 58% наблюдалось снижение боли более чем на 30% после приема повторяющейся ТМС [Lefaucheur et al. 2004].
Лечение невралгии тройничного нерва при рассеянном склерозе
Фармакологическое лечение TN при рассеянном склерозе аналогично лечению идиопатической TN.Рандомизированных контролируемых исследований лечения этой особой подгруппы пациентов не существует. Демиелинизация центральной нервной системы (ЦНС) делает некоторых пациентов с РС более чувствительными к когнитивным и моторным побочным эффектам, что может привести к более раннему решению об операции у этих пациентов. Однако результаты хирургического вмешательства менее предсказуемы и менее продолжительны при РС, предположительно из-за отсутствия купирования центральных болевых механизмов [Athanasiou et al. 2005; Broggi et al. 2004]. Тем не менее, следует иметь в виду возможность возникновения дополнительных нервно-сосудистых конфликтов у пациентов с рассеянным склерозом.Микроваскулярная декомпрессия ассоциируется с благоприятным ответом примерно у 50% пациентов [Monstad, 2007; Patwardhan et al. 2006; Cheng et al. 2005]. Основная проблема микроваскулярной декомпрессии у этой популяции пациентов заключается в том, что TN часто возникает двусторонне, а двусторонняя краниотомия задней черепной ямки влечет за собой больший риск [Berk, 2001]. Пациенты с РС также имеют значительно менее удовлетворительный долгосрочный исход после микрососудистой декомпрессии, особенно когда МРТ обнаруживает демиелинизирующие поражения в тройничных путях ствола головного мозга на болезненной стороне, что указывает на постоянную роль центральных механизмов [Patwardhan et al. 2006; Берк, 2001].
Заключение
Среди очень многих вариантов диагностики и лечения ТН лишь очень немногие доказали свою эффективность в соответствии с современными стандартами доказательной медицины. Для тщательного и точного ведения рекомендуется поэтапный подход к диагностике и лечению (). В большинстве случаев диагноз можно поставить клинически. Двустороннее поражение тройничного нерва или сенсорная недостаточность подозрительны на STN, и можно рассмотреть обычную визуализацию (МРТ).Электрофизиологическое тестирование также может рассматриваться для подтверждения STN, но, как правило, проводится только в квалифицированных лабораториях. Терапия первой линии — CBZ (600–1200 мг / день) или OXC (600–1800 мг / день), переход на ламотриджин (200–400 мг / день), прегабалин (150–600 мг / день) или добавление к нему. также можно рассмотреть габапентин (1800–4200 мг / день) или топирамат (100–400 мг / день). Если комбинированная терапия не дает результатов, можно попробовать перейти на баклофен (40–80 мг / день). На этом этапе следует обсудить хирургическое лечение и рекомендовать его, если достаточная и соответствующая медикаментозная терапия не принесла результата.Нежелание обращаться за хирургическим вмешательством неуместно на данном этапе лечения и может быть невыгодным для пациента. Тип вмешательства (процедуры гассерианского ганглия, хирургия гамма-ножа, микроваскулярная декомпрессия) следует интенсивно обсуждать с пациентами с учетом их индивидуальных пожеланий и общего состояния здоровья. Прежде чем рекомендовать конкретное лечение, следует принимать во внимание медицинский статус и биологический возраст пациента (т. Е. Пожилые пациенты с серьезными сопутствующими заболеваниями должны получать менее инвазивное лечение).
Потребуются контролируемые исследования с долгосрочным наблюдением для непосредственного сравнения хирургической и медикаментозной терапии друг с другом и определения оптимального времени для хирургического вмешательства. Это также включает исследования, в которых изучается лекарственная терапия второй линии после того, как первая линия потерпела неудачу в пошаговом стандартизированном режиме. Новые антиноцицептивные препараты для лечения нейропатической боли нуждаются в тщательном изучении эффективности лечения TN. Следует сделать акцент на важности вопросов качества жизни как важного показателя результата, поскольку это основная характеристика, по которой пациенты будут оценивать успех лечения.
Лекарства, снимающие нервную боль
Когда хроническая боль исходит от нервов, эти обезболивающие могут помочь в сочетании с другими болеутоляющими.При хронической боли в мышцах и суставах эффективные методы лечения включают отдых, лед и тепло, противовоспалительные препараты и время. Обычно боль утихает, и вы чувствуете себя лучше.
Однако мышцы и суставы могут быть только частью картины. Например, боль может исходить в первую очередь от раздраженных нервов, а также от поврежденных и воспаленных мышц или суставов.
Часто дискомфорт возникает только из-за нервной боли. Типичные признаки этой «невропатической» боли включают резкую, жалящую боль или боль, которая излучается от одной части тела к смежным областям. Одной из наиболее частых причин является диабет, хотя он также может быть вызван травмой, инфекцией и приемом некоторых лекарств.
«Люди говорят что-то вроде:« У меня болит колено, и я чувствую, что оно поднимается до середины бедра и спускается к голени », — говорит доктор Падма Гулур, специалист по обезболивающим в Массачусетской больнице общего профиля, расположенной в Гарварде.«В таких случаях может быть задействован нерв».
При невропатической боли нерв, который был просто посланником боли, теперь становится действительным источником. Наркотические обезболивающие не часто помогают, и даже когда они помогают, их не следует использовать в качестве долгосрочного решения. К счастью, есть и другие варианты. Некоторые препараты, которые изначально были разработаны для лечения депрессии и судорожных расстройств, также подавляют несоответствующие или чрезмерные болевые сигналы в нервах.
Лекарства от нервной болиДля уменьшения нервной боли к обычным болеутоляющим могут быть добавлены различные препараты.Добавление одного из этих обезболивающих не полностью избавит от боли, но может помочь.
Противосудорожные средства: Эти лекарства были разработаны для контроля припадков, но они также помогают притупить болевые сигналы в нервах. Некоторые из них широко используются при хронической боли (см. «Лекарства от нервной боли»).
Для достижения полного эффекта требуется около трех-четырех недель. Ваш врач обычно назначает вам низкую дозу и постепенно ее увеличивает.Это снижает побочные эффекты.
Антидепрессанты: Некоторые типы антидепрессантов также помогают контролировать нервную боль. Они могут иметь синергетический эффект у людей, страдающих депрессией и хронической болью. Хроническая боль часто вызывает депрессию, а депрессия может усилить чувствительность человека к боли; некоторые антидепрессанты воздействуют на оба. Есть три варианта:
- Трициклические антидепрессанты, такие как амитриптилин (элавил), доксепин (синекван) и нортриптилин (памелор).Эти препараты назначают при болях в дозах ниже, чем эффективны при депрессии.
- Ингибиторы обратного захвата серотонина и норэпинефрина (ИОЗСН), такие как дулоксетин (Цимбалта) и венлафаксин (Эффексор). ИОЗСН имеют меньше побочных эффектов, чем трициклические, хотя некоторые исследования показывают, что они могут быть менее эффективными.
- Селективные ингибиторы обратного захвата серотонина (СИОЗС), такие как флуоксетин (прозак), являются наиболее часто назначаемыми лекарствами от депрессии. Некоторые врачи могут попробовать их и для лечения нервной боли, но доказательства эффективного обезболивания неоднозначны.
Типы боли: ноцицептивная против невропатической
Изображение: Thinkstock |
Врачи обычно пробуют тот или иной тип (антидепрессанты или противосудорожные препараты), хотя их можно сочетать. Их принимают ежедневно в дополнение к обычным болеутоляющим.
Лекарства от нервной боли | ||||
Антидепрессанты | Противосудорожные препараты | |||
ЛЕКАРСТВА | Трициклические: • амитриптилин (Элавил) • доксепин (синекван) • нортриптилин (памелор) | ИОНИИ: • дулоксетин (Cymbalta) • милнаципран (Савелла) • венлафаксин (Эффексор) | • карбамазепин (Тегретол) • габапентин (нейронтин) • ламотриджин (ламиктал) • прегабалин (Лирика) | |
ПОБОЧНЫЕ ДЕЙСТВИЯ | Сухость во рту, половая дисфункция, головокружение, запор нечеткий зрение и расстройство желудка. | тошнота, головокружение, потливость. Как правило, Наменьше побочных эффектов, чем на трициклических антидепрессантов. | Сонливость, головокружение и тошнота. Избегайте алкоголя, когда принимают эти препараты. | |
Поделиться страницей:
Заявление об ограничении ответственности:
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного содержимого.Обратите внимание на дату последнего обзора или обновления всех статей. Никакой контент на этом сайте, независимо от даты, никогда не должен использоваться вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Список лекарств от невралгии (сравнивается 14)
- Лечебные процедуры
- Боль
- Невралгия
Другие названия: Нервная боль
О невралгии
Невралгия — это острая, шокирующая боль, которая следует по пути нерва и возникает из-за раздражения или повреждения нерва.
См. Также: подтемы
Лекарства, применяемые для лечения невралгии
Следующий список лекарств так или иначе связаны с этим заболеванием или используются для его лечения.
| Название препарата | Рейтинг | Отзывы | Мероприятия & квест; | Rx / OTC | Беременность | CSA | Спирт |
|---|---|---|---|---|---|---|---|
| Посмотреть информацию о Lyrica Лирика | 7.4 | 60 отзывов | Rx | C | 5 | Икс | |
Общее название: прегабалин системный Класс препарата: аналоги гамма-аминомасляной кислоты Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Прописная информация | |||||||
| Посмотреть информацию о баклофене баклофен Не по назначению | 7.0 | 14 отзывов | Rx | C | N | Икс | |
Общее название: баклофен системный Класс препарата: релаксанты скелетных мышц Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении Не по назначению: Да | |||||||
| Просмотр информации о нортриптилайне нортриптилин Не по назначению | 8.0 | 21 отзыв | Rx | N | N | Икс | |
Общее название: нортриптилин системный Класс препарата: трициклические антидепрессанты Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении Не по назначению: Да | |||||||
| Посмотреть информацию о прегабалине прегабалин | 7.4 | 62 отзыва | Rx | C | 5 | Икс | |
Общее название: прегабалин системный Брендовое название: Лирика Класс препарата: аналоги гамма-аминомасляной кислоты Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении | |||||||
| Просмотреть информацию о леветирацетаме леветирацетам Не по назначению | 7.0 | 6 отзывов | Rx | C | N | Икс | |
Общее название: леветирацетам системный Класс препарата: пирролидиновые противосудорожные средства Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении Не по назначению: Да | |||||||
| Просмотр информации о метилпреднизолоне метилпреднизолон | 6.1 | 14 отзывов | Rx | C | N | ||
Общее название: метилпреднизолон системный Бренды: Медрол Дозепак, МетилПРЕДНИЗолон Дозовый пакет, Медрол, Солю-Медрол, Депо-Медрол …показать все Класс препарата: глюкокортикоиды Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении | |||||||
| Посмотреть информацию о циталопраме циталопрам Не по назначению | Показатель | Добавить отзыв | Rx | C | N | Икс | |
Общее название: циталопрам системный Класс препарата: селективные ингибиторы обратного захвата серотонина Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении Не по назначению: Да | |||||||
| Просмотреть информацию о Medrol Dosepak Медрол Дозепак | 10 | 1 отзыв | Rx | C | N | ||
Общее название: метилпреднизолон системный Класс препарата: глюкокортикоиды Потребителям: дозировка, взаимодействия, побочные эффекты | |||||||
| Просмотреть информацию о MethylPREDNISolone Dose Pack МетилПРЕДНИЗолон Дозовый пакет | 5.5 | 2 отзыва | Rx | C | N | ||
Общее название: метилпреднизолон системный Класс препарата: глюкокортикоиды Потребителям: дозировка, взаимодействия, побочные эффекты | |||||||
| Посмотреть информацию о Medrol Медрол | Показатель | Добавить отзыв | Rx | C | N | ||
Общее название: метилпреднизолон системный Класс препарата: глюкокортикоиды Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Прописная информация | |||||||
| Посмотреть информацию о Solu-Medrol Солю-Медрол | Показатель | Добавить отзыв | Rx | C | N | ||
Общее название: метилпреднизолон системный Класс препарата: глюкокортикоиды Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Прописная информация | |||||||
| Посмотреть информацию о Депо-Медрол Депо-Медрол | Показатель | Добавить отзыв | Rx | C | N | ||
Общее название: метилпреднизолон системный Класс препарата: глюкокортикоиды Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Прописная информация | |||||||
| Просмотреть информацию о десвенлафаксине десвенлафаксин Не по назначению | Показатель | Добавить отзыв | Rx | C | N | Икс | |
Общее название: десвенлафаксин системный Класс препарата: ингибиторы обратного захвата серотонина-норэпинефрина Потребителям: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении Не по назначению: Да | |||||||
| Посмотреть информацию о P-Bloc P-блок | Показатель | Добавить отзыв | Rx | U | |||
Общее название: sarraceniaceae systemic Потребителям: дозировка, Для профессионалов: Прописная информация | |||||||
Темы под невралгией
Альтернативные методы лечения невралгии
Следующие продукты считаются альтернативными методами лечения или натуральные средства от невралгии.Их эффективность, возможно, не была научно проверена в той же степени как препараты, перечисленные в таблице выше. Однако могут быть исторические, культурные или анекдотические данные, связывающие их использование с лечением Невралгия.
Узнать больше о невралгии
Центр здоровья Drugs.com
Легенда
| Рейтинг | Для оценки пользователей спрашивали, насколько эффективным они нашли лекарство с учетом положительных / побочных эффектов и простоты использования (1 = неэффективно, 10 = наиболее эффективно). |
|---|---|
| Деятельность | Активность основана на недавних действиях посетителей сайта по отношению к другим лекарствам в списке. |
| Rx | Только по рецепту. |
| ОТС | Без рецепта. |
| Rx / OTC | По рецепту или без рецепта. |
| Не по назначению | Это лекарство не может быть одобрено FDA для лечения этого состояния. |
| EUA | Разрешение на использование в чрезвычайных ситуациях (EUA) позволяет FDA разрешать использование неутвержденных медицинских продуктов или несанкционированного использования одобренных медицинских продуктов в объявленной чрезвычайной ситуации в области общественного здравоохранения, когда нет адекватных, одобренных и доступных альтернатив. |
| Категория беременности | |
|---|---|
| A | Адекватные и хорошо контролируемые исследования не смогли продемонстрировать риск для плода в первом триместре беременности (и нет доказательств риска в более поздних триместрах). |
| B | Исследования репродукции животных не смогли продемонстрировать риск для плода, и нет адекватных и хорошо контролируемых исследований у беременных женщин. |
| С | Исследования репродукции животных показали неблагоприятное воздействие на плод, и нет адекватных и хорошо контролируемых исследований на людях, но потенциальные преимущества могут потребовать применения у беременных женщин, несмотря на потенциальные риски. |
| D | Имеются положительные доказательства риска для плода у человека, основанные на данных о побочных реакциях, полученных в результате исследований или маркетингового опыта или исследований на людях, но потенциальные преимущества могут потребовать применения у беременных женщин, несмотря на потенциальные риски. |
| Х | Исследования на животных или людях продемонстрировали аномалии развития плода и / или есть положительные доказательства риска для плода у человека, основанные на данных о побочных реакциях, полученных в результате исследований или маркетингового опыта, и риски, связанные с применением у беременных женщин, явно перевешивают потенциальную пользу. |
| N | FDA не классифицировало препарат. |
| Закон о контролируемых веществах (CSA) Приложение | |
|---|---|
| N | Не подпадает под действие Закона о контролируемых веществах. |
| 1 | Имеет высокий потенциал для злоупотреблений. В настоящее время не применяется в медицинских целях в США. Отсутствуют общепринятые меры безопасности при использовании под медицинским наблюдением. |
| 2 | Имеет высокий потенциал для злоупотреблений. В настоящее время разрешено медицинское использование для лечения в Соединенных Штатах или в настоящее время принятое медицинское использование с серьезными ограничениями. Жестокое обращение может привести к серьезной психологической или физической зависимости. |
| 3 | Имеет меньшую вероятность злоупотребления, чем те, которые указаны в таблицах 1 и 2. В настоящее время разрешено медицинское использование для лечения в Соединенных Штатах. Злоупотребление может привести к умеренной или низкой физической зависимости или высокой психологической зависимости. |
| 4 | Имеет низкий потенциал злоупотребления по сравнению с теми, которые указаны в таблице 3. В настоящее время он широко используется в медицинских целях в США. Злоупотребление может привести к ограниченной физической или психологической зависимости по сравнению с теми, которые указаны в Таблице 3. |
| 5 | Имеет низкий потенциал злоупотребления по сравнению с теми, которые указаны в таблице 4. В настоящее время разрешено медицинское использование для лечения в Соединенных Штатах. Жестокое обращение может привести к ограниченной физической или психологической зависимости по сравнению с теми, которые указаны в таблице 4. |
| Спирт | |
|---|---|
| X | Взаимодействует с алкоголем. |
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы информация, отображаемая на этой странице, соответствовала вашим личным обстоятельствам.
Заявление об отказе от ответственности
. пролонгир. действия, покр. пленочной оболочкой, 200 мг: 30 шт.
пролонгир. действия, покр. пленочной оболочкой, 200 мг: 30 шт. 5, 10 или 25 шт.
5, 10 или 25 шт. 3 или 10 шт.
3 или 10 шт. , покр. оболочкой, 100 мг+200 мг+200 мкг: 20 шт.
, покр. оболочкой, 100 мг+200 мг+200 мкг: 20 шт. пролонгир. действия 200 мг: 30, 40 или 50 шт.
пролонгир. действия 200 мг: 30, 40 или 50 шт. 500 мкг/1 мл: амп. 10 или 100 шт.
500 мкг/1 мл: амп. 10 или 100 шт.

 В ходе обследования врач может обнаружить различные опухоли, нарушение кровообращения, признаки разрушения миелиновой оболочки нервов и т.д.
В ходе обследования врач может обнаружить различные опухоли, нарушение кровообращения, признаки разрушения миелиновой оболочки нервов и т.д.
 После курса процедур выраженность воспаления и болевого синдрома значительно снижается.
После курса процедур выраженность воспаления и болевого синдрома значительно снижается.
