Фармакология, под. ред. Ю. Ф. Крылова и В. М. Бобырева.
Назад Оглавление Вперёд
Воспаление — универсальная реакция организма в ответ на действие различных экзо- и эндогенных повреждающих факторов (микроорганизмы, вирусы, излучение, высоко- и низкотемпературное воздействие, химические агенты и др.).
Классические признаки воспалительной реакции — гиперемия (краснота), отек (припухлость), жар, болезненность и нарушение функции. Краснота обусловлена расширением кровеносных сосудов, отек является следствием повышенной проницаемости сосудистой стенки и выхода из кровяного русла жидкой части крови, болевой синдром связан с раздражением нервных окончаний экссудатом и действием медиаторов воспаления.
При воспалении активируются все виды обмена, рН снижается до 6,8-6,0, нарастает осмотическое давление, способствующее набуханию коллоидов. Медиаторы воспаления (простагландины, гистамин, серотонин, брадикинин, ацетилхолин и др.
В биологическом смысле воспаление является защитной реакцией организма. Однако воспалительные реакции, как правило, сопровождающие инфекционную и неинфекционную патологию, могут иметь чрезмерный характер, приводя к глубоким морфологическим и функциональным нарушениям органов и тканей.
Для проведения рациональной терапии воспалительного процесса необходимо иметь представление о механизме действия применяемых препаратов, особенностях их влияния на различные фазы воспаления, наличии других эффектов.
Сильнейшей противовоспалительной активности обладают глюкокортикоиды (см. раздел «Гормоны коры надпочечников. Глюкокортикоиды»), влияющие на все фазы воспаления: альтерацию, экссудацию и пролиферацию.
Противовоспалительный эффект глюкокортикоидов обусловлен прямым влиянием на очаг воспаления и полностью сохраняется при местной аппликации их лекарственных форм (мази, кремы, пасты и др.) на кожу и слизистые. Однако при длительном местном применении препаратов (особенно фторсодержащих) могут атрофироваться эпидермис, дерма и подкожные ткани, появляются точечные кровоизлияния, стрии. Иммунобиологическая реактивность таких тканей снижается, что может стать причиной возникновения пиодермий и кандидозов.
Глюкокортикоиды высокоэффективны при аллергическом воспалении, а также при воспалении, связанном с аутоиммунными процессами, поскольку они подавляют гиперчувствительность как немедленного, так и замедленного действия. Предотвращая распад фосфолипидов и освобождение арахидоновой кислоты, они уменьшают образование не только простагландинов, являющихся медиаторами воспаления, но и лейкотриенов, в том числе медленно реагирующей субстанции анафилаксии (МРС-А). Кроме того, они уменьшают выброс медиаторов аллергии из тучных клеток, снижают количество в крови свободного гистамина. В больших дозах глюкокортикоиды угнетают лимфоидную ткань, редуцируют количество Т-лимфоцитов, ограничивают влияние Т-хелперов на В-лимфоциты и продукцию иммуноглобулинов, снижают выработку антител, подавляют синтез и освобождение монокинов (интерлейкина-1) и лимфокинов (интерлейкина-2), что предотвращает развитие аутоаллергических реакций.
Предотвращая распад фосфолипидов и освобождение арахидоновой кислоты, они уменьшают образование не только простагландинов, являющихся медиаторами воспаления, но и лейкотриенов, в том числе медленно реагирующей субстанции анафилаксии (МРС-А). Кроме того, они уменьшают выброс медиаторов аллергии из тучных клеток, снижают количество в крови свободного гистамина. В больших дозах глюкокортикоиды угнетают лимфоидную ткань, редуцируют количество Т-лимфоцитов, ограничивают влияние Т-хелперов на В-лимфоциты и продукцию иммуноглобулинов, снижают выработку антител, подавляют синтез и освобождение монокинов (интерлейкина-1) и лимфокинов (интерлейкина-2), что предотвращает развитие аутоаллергических реакций.
Внутрь и инъекционно их используют как десенсибилизирующие и противовоспалительные агенты при лечении артритов и артрозов, остеомиелита, пузырчатки, красного плоского лишая, многоформной экссудативной эритемы и других тяжелых заболеваний. Эта группа препаратов обладает выраженным и надежным противовоспалительным эффектом, но дает много осложнений (даже при местном применении).
Нестероидные противовоспалительные средства (НПВС), в отличие от глюкокортикоидов не имеют стероидной структуры, относятся к группе ненаркотических анальгетиков (см. соответствующий раздел). По активности они уступают глюкокортикоидам, влияют в основном на две фазы воспаления: экссудацию и пролиферацию. К нестероидным противовоспалительным средствам относятся:
НПВС уменьшают выраженность гиперергического воспаления, степень деструкции тканей, что способствует активации репаративных процессов. Для препаратов этой группы характерна неспецифичность действия, т.е. противовоспалительный эффект выражен при воспалении любого генеза и локализации. Отдельные препараты отличаются друг от друга по силе противовоспалительного, жаропонижающего и анальгезирующего действия. В целом НПВС обладают относительно хорошей переносимостью, транспортируются альбуминами, не кумулируют и быстро удаляются из организма, вызывают меньшее количество побочных эффектов по сравнению со стероидными противовоспалительными средствами.
Механизм действия нестероидных противовоспалительных средств связан с торможением циклооксигеназы (простагландинсинтетазы), в результате чего снижается выработка эндоперекисей, простагландинов и тромбоксана (Тх А2). Действуют они в основном на экссудативную и пролиферативную фазы воспаления и существенно не влияют на процессы альтерации. Некоторые НПВС способны инактивировать свободные радикалы, снимая их провоспалительное действие.
Механизмы анальгезирующего и жаропонижающего действия НПВС более детально описаны в главе «Ненаркотические анальгетики».
Из побочных эффектов НПВС свойственны аллергия, повреждение слизистой оболочки ЖКТ (ульцерогенность), отеки и бронхоспазм. Большинство проявлений обусловлено антипростагландиновым действием препаратов.
НПВС назначают при острых воспалительных процессах: ревматизм, полиартрит, инфекционный миокардит, бронхит, пневмония, приступ подагры, флебит, тромбофлебит, невралгия, неврит, а также при системной красной волчанке и склеродермии.
При лечении воспалительных процессов местно можно использовать вяжущие и обволакивающие средства (см. соответствующий раздел), диметилсульфоксид (димексид). Последний, обладает противовоспалительным, умеренным болеутоляющим и противомикробным действием. Он легко проникает через неповрежденные кожные покровы и слизистые оболочки, уменьшает отек тканей и боль на месте применения. Димексид усиливает проникновение в ткани применяемых с ним лекарственных средств. Однако при этом увеличивается не только их активность, но и токсичность.
Для воздействия на экссудативную фазу воспаления можно использовать препараты кальция, которые снижают проницаемость тканей, в том числе сосудистой стенки, уменьшают образование экссудата, повышают свертывание крови, способствуют остановке капиллярных кровотечений. С этой целью назначают кальция хлорид, но он выраженно раздражает слизистую оболочку желудочно-кишечного тракта. В отличие от него кальция глюконат — соль слабой кислоты, поэтому диссоциирует медленно и неполностью — практически не раздражает слизистые оболочки.
С этой целью назначают кальция хлорид, но он выраженно раздражает слизистую оболочку желудочно-кишечного тракта. В отличие от него кальция глюконат — соль слабой кислоты, поэтому диссоциирует медленно и неполностью — практически не раздражает слизистые оболочки.
На экссудативную фазу воспаления оказывает влияние также гепарин (см. «Антикоагулянты»): уменьшает проницаемость сосудов (стимулированную брадикинином, гистамином и т.д.), снижает активность гиалуронидазы, умеренно расширяет сосуды, уменьшает вязкость крови, адгезию и агрегацию тромбоцитов, ускоряя кровоток. Гепариновая мазь используется как противовоспалительное, противоотечное, улучшающее трофику тканей средство при лечении заболеваний слизистых оболочек травматических гематом, инфильтрированных послеоперационных рубцов.
В комплексной терапии воспалительных процессов используются также витаминные препараты. Витамины С (кислота аскорбиновая) и Р (рутин), уплотняя сосудистую стенку, уменьшают экссудацию, способствуют регенерации тканей.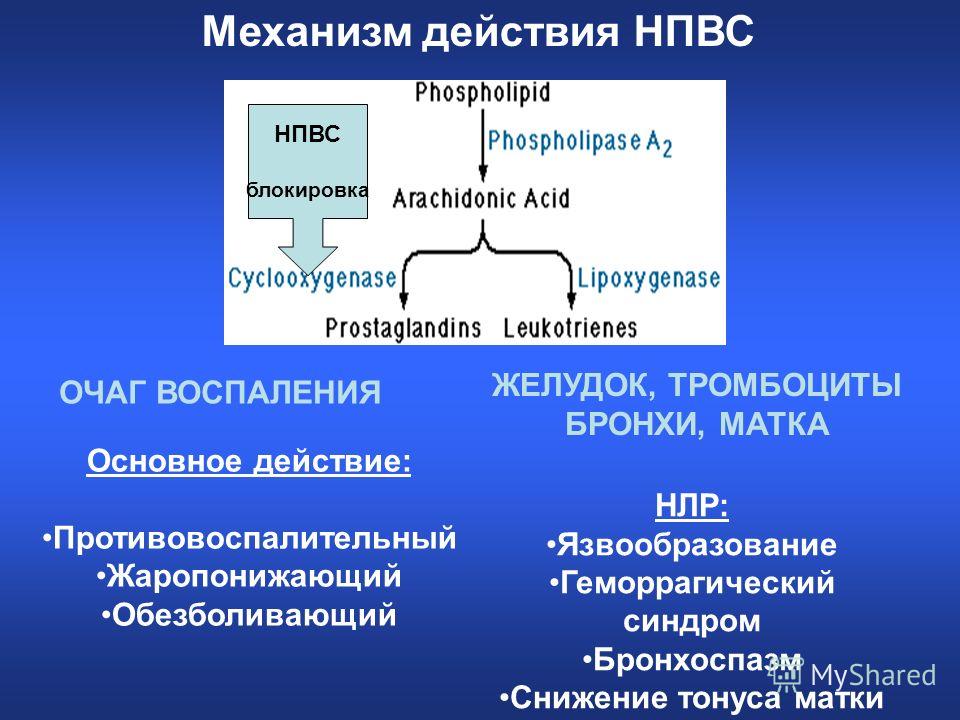
Аскорбиновая кислота участвует в синтезе проколлагена, образовании опорных тканей и. Кроме того, она способствует продукции гормонов коры надпочечников повышает сопротивляемость организма к инфекции и холоду, повышает обезвреживающую микросомальную функцию печени.
Нередко витамин С назначают совместно с витамином Р (аскорутин) при стоматитах, гингивитах, заболеваниях пародонта, вяло заживающих язвах, эрозиях, инфекциях и интоксикациях.
Большие дозы витамина С (1 г и более) могут вызывать осложнения: раздражение слизистой оболочки желудочно-кишечного тракта и почечного эпителия, стимуляция инсулярного аппарата поджелудочной железы, предрасположенность к повышению артериального давления и тромбообразованию.
Витамин Е ( токоферол), обладающий антиоксидантными свойствами, участвует в тканевом дыхании, снижая потребление кислорода предотвращает развитие дегенеративных процессов в тканях, способствует заживлению язв, афт.
Препараты:
Бутадион (фенилбутазон)
Применяют внутрь (после еды) и наружно.
Выпускается в таблетках по 0,15 г; 5% мазь.
Кислота мефенамовая
Применяют внутрь (после еды).
Выпускается в таблетках по 0,25; 0,35 и 0,5 г.
Пироксикам
Применяют внутрь (во время и после еды).
Выпускается в таблетках по 0,01 г и капсулах по 0,02 г.
Димексид
Применяют наружно в виде аппликаций 10-50% раствора.
Выпускается во флаконах по 100 мл.
Нестероидные противовоспалительные препараты в оториноларингологии
Сегодня утвержден протокол по лечению острого риносинусита, проведено обсуждение, ожидается регистрация протоколов по острому отиту и тонзиллиту. В них сделан акцент на применении медикаментозных средств с учетом положений доказательной медицины и экономической целесообразности. Для широкой информированности врачей по поводу основных положений этого приказа, отработки конкретных практических рекомендаций проводятся конференции, круглые столы для врачей всех уровней, изменилась подача материала в программах медицинских вузов, а также в последипломном обучении врачей.
Процесс стандартизации медицинской помощи в Украине позволяет четко и обоснованно проводить медикаментозную терапию на основании принципов доказательной медицины. Хотелось бы остановиться на месте и роли нестероидных противовоспалительных средств (НПВС) в лечении наиболее распространенных заболеваний лор-органов.
Нестероидные противовоспалительные препараты (нестероидные противовоспалительные средства) — группа лекарственных средств, обладающих обезболивающим, жаропонижающим и противовоспалительным эффектами, они уменьшают боль, лихорадку и воспаление. Для нашего организма все нестероидные противовоспалительные средства являются чужеродными веществами. В организме человека есть собственная противовоспалительная система, которая запускается в случае сильных травм или стресса. Главное противовоспалительное действие в организме человека осуществляет ряд стероидных гормонов надпочечников (глюкокортикоиды), синтетические аналоги которых используются при изготовлении гормональных противовоспалительных препаратов. Термин «нестероидные» означает, что лекарства из группы НПВС не относятся к группе стероидных гормонов и лишены ряда побочных действий препаратов этой группы.
Термин «нестероидные» означает, что лекарства из группы НПВС не относятся к группе стероидных гормонов и лишены ряда побочных действий препаратов этой группы.
Механизм действия
Боль, воспаление и температура — это постоянные признаки практически всех болезней. В организме человека все эти три феномена, характерные для болезни, контролируются группой биологически активных веществ — простагландинов (ПГ), которые вырабатываются в пораженных болезнью тканях. ПГ имеют разностороннюю биологическую активность: а) являются медиаторами воспалительной реакции: вызывают локальное расширение сосудов, отек, экссудацию, миграцию лейкоцитов и другие эффекты; б) сенсибилизируют рецепторы к медиаторам боли (гистамину, брадикинину) и механическим воздействиям, понижая порог болевой чувствительности; в) повышают чувствительность гипоталамических центров терморегуляции к действию эндогенных пирогенов, образующихся в организме под влиянием микробов, вирусов, токсинов. Главным и общим элементом механизма действия НПВС является угнетение синтеза простагландинов из арахидоновой кислоты путем ингибирования фермента циклооксигеназы (ПГ-синтетазы), что, в свою очередь, устраняет боль, воспаление и температуру. Действительно, большинство противовоспалительных препаратов обладают выраженным обезболивающим и жаропонижающим эффектом. Кроме устранения температуры и воспаления, противовоспалительные средства влияют на свертываемость крови и делают ее более текучей, в связи с чем они широко используются в лечении ряда сердечно-сосудистых заболеваний (атеросклероз, стенокардия, сердечная недостаточность и пр.).
Действительно, большинство противовоспалительных препаратов обладают выраженным обезболивающим и жаропонижающим эффектом. Кроме устранения температуры и воспаления, противовоспалительные средства влияют на свертываемость крови и делают ее более текучей, в связи с чем они широко используются в лечении ряда сердечно-сосудистых заболеваний (атеросклероз, стенокардия, сердечная недостаточность и пр.).
При воспалительных заболеваниях стероидные средства достаточно эффективны. Однако их побочное действие имеет более тяжелый характер и проявляется чаще, чем при лечении нестероидными средствами. Поэтому глюкокортикостероиды (ГКС) применяются под строгим врачебным контролем только при наиболее тяжелых формах воспалительных заболеваний и в случаях, когда нестероидные средства недостаточно эффективны.
Нестероидные противовоспалительные средства менее опасны, поэтому сфера их практического применения значительно шире, чем у ГКС. Так, нестероидные противовоспалительные средства могут быть использованы при различных заболеваниях мышц, суставов и нервных стволов, т. е. при миозитах, артритах, невритах и при многих других болезнях, протекающих с воспалительными поражениями тканей.
е. при миозитах, артритах, невритах и при многих других болезнях, протекающих с воспалительными поражениями тканей.
Для лечения воспалительных заболеваний инфекционного происхождения в первую очередь следует использовать антибиотики и другие химиотерапевтические средства, которые не обладают собственно противовоспалительными свойствами, но оказывают губительное действие на возбудителей инфекционных заболеваний и тем самым устраняют причины воспаления.
НПВС противопоказаны при эрозивно-язвенных поражениях желудочно-кишечного тракта, особенно в стадии обострения, выраженных нарушениях функции печени и почек, цитопениях, индивидуальной непереносимости, беременности. Наиболее опасные побочные эффекты при использовании НПВС связаны с их действием на кровь и слизистую желудка. Неблагоприятное влияние нестероидных противовоспалительных препаратов на организм человека объясняется тем, что они блокируют выработку простагландинов не только в очаге воспаления, но и в здоровых органах и клетках крови. В здоровых тканях, в частности в слизистой оболочке желудка, простагландины играют важную защитную роль (защита тканей желудка от агрессивного воздействия кислого желудочного сока), поэтому использование нестероидных противовоспалительных препаратов способствует появлению язв желудка и двенадцатиперстной кишки. Блокируя выработку простагландинов в клетках крови, нестероидные противовоспалительные препараты уменьшают свертываемость крови, что может быть опасно у людей с высоким риском кровотечений. Менее опасные побочные эффекты нестероидных противовоспалительных препаратов связаны с возможностью развития аллергии и с их раздражающим действием на желудочно-кишечный тракт (тошнота, рвота, боли в животе, вздутие живота).
В здоровых тканях, в частности в слизистой оболочке желудка, простагландины играют важную защитную роль (защита тканей желудка от агрессивного воздействия кислого желудочного сока), поэтому использование нестероидных противовоспалительных препаратов способствует появлению язв желудка и двенадцатиперстной кишки. Блокируя выработку простагландинов в клетках крови, нестероидные противовоспалительные препараты уменьшают свертываемость крови, что может быть опасно у людей с высоким риском кровотечений. Менее опасные побочные эффекты нестероидных противовоспалительных препаратов связаны с возможностью развития аллергии и с их раздражающим действием на желудочно-кишечный тракт (тошнота, рвота, боли в животе, вздутие живота).
Давайте рассмотрим роль и место НПВС при различных острых оторино–ларингологических заболеваниях.
Острый риносинусит
Отечественный протокол формировался на основе европейских рекомендаций — EPOS-2012. Нестероидные противовоспалительные препараты рекомендованы при остром вирусном и пост–вирусном риносинусите.
В многоцентровом рандомизированном двойном слепом плацебо-контролируемом исследовании с двойной имитацией 392 пациента с инфекциями верхних дыхательных путей получали одно–кратную дозу НПВС (аспирин 500–1000 мг, нимесулид, ацетаминофен (парацетамол) 500 или 1000 мг) и соответствующее плацебо [1]. Наблюдали достоверное уменьшение интенсивности головной боли, боли и дискомфорта, связанных с лихорадкой, при всех видах активной терапии (р < 0,001), но не было отмечено снижения чувствительности пазухи к перкуссии или боли в горле (уровень доказательности Ib).
Для выявления действия и нежелательных эффектов НПВС по сравнению с плацебо и другими видами терапии на симптомы обычной простуды был проведен кокрановский обзор. В обзор входило девять рандомизированных контролируемых исследований (РКИ), в которых описывались 37 сравнительных исследований: шесть — сравнение НПВС с плацебо, три — сравнение НПВС (1064 пациента с обычной простудой; сравнивали аспирин, нимесулид, напроксен и ибупрофен — препараты, которые оказывают обезболивающее (уменьшение головной и др. видов боли) и противовоспалительное действие (лихорадка)). НПВС достоверно не уменьшали общий балл оценки симптомов или продолжительность простуды. Однако относительно анальгетического эффекта (головная боль, боль в ушах, а также боль в мышцах и суставах) НПВС имели значительные преимущества по сравнению с плацебо. Все изученные препараты оказывали выраженный клинический эффект , прежде всего обезболивающий, в меньшей степени — противовоспалительный. Особо достоверные положительные клинические результаты получены при применении нимесулида и напроксена. Доказательств повышенной частоты нежелательных эффектов в группах, получавших НПВС, не было. Некоторые включенные в исследования пациенты из группы НПВС предъявляли жалобы со стороны желудочно-кишечного тракта, по поводу появления сыпи и отеков (задержка жидкости). Авторы рекомендуют указанные НПВС для ослабления дискомфорта или боли, вызванной общей простудой [2, 23]. Процитируем материалы из документа «Гострий риносинусит. Адаптована клінічна настанова, заснована на доказах» (наказ МОЗ № 85, 2016 р.
видов боли) и противовоспалительное действие (лихорадка)). НПВС достоверно не уменьшали общий балл оценки симптомов или продолжительность простуды. Однако относительно анальгетического эффекта (головная боль, боль в ушах, а также боль в мышцах и суставах) НПВС имели значительные преимущества по сравнению с плацебо. Все изученные препараты оказывали выраженный клинический эффект , прежде всего обезболивающий, в меньшей степени — противовоспалительный. Особо достоверные положительные клинические результаты получены при применении нимесулида и напроксена. Доказательств повышенной частоты нежелательных эффектов в группах, получавших НПВС, не было. Некоторые включенные в исследования пациенты из группы НПВС предъявляли жалобы со стороны желудочно-кишечного тракта, по поводу появления сыпи и отеков (задержка жидкости). Авторы рекомендуют указанные НПВС для ослабления дискомфорта или боли, вызванной общей простудой [2, 23]. Процитируем материалы из документа «Гострий риносинусит. Адаптована клінічна настанова, заснована на доказах» (наказ МОЗ № 85, 2016 р. , табл. 5.1).
, табл. 5.1).
Острый средний отит
Отечественный протокол по острому среднему отиту (ОСО) был создан на основе американского и японского протоколов. Во всех этих документах НПВС являются обязательными для детей и взрослых. Если при лечении острого риносинусита НПВС назначают рутинно, а при тяжелом течении предлагают использовать системные глюкокортикостероиды, то при остром среднем отите гормоны не назначают системно совсем, а основной акцент делается на НПВС. Следует отметить, что НПВС при остром среднем отите назначают преимущественно с целью снятия боли. Боль — это главный симптом ОСО [3].
В действующих протоколах по лечению острого отита у детей в США [11, с. 973] и Японии [26, с. 68, 93-95], а также проекте протокола по лечению ОСО, созданном на базе вышеперечисленных (находится на утверждении в МЗ), отмечено следующее.
Лікування ГСО має включати оцінку болю. За наявності больових відчуттів лікар має призначити терапію, що спрямована на їх полегшення (рівень доказовості: В.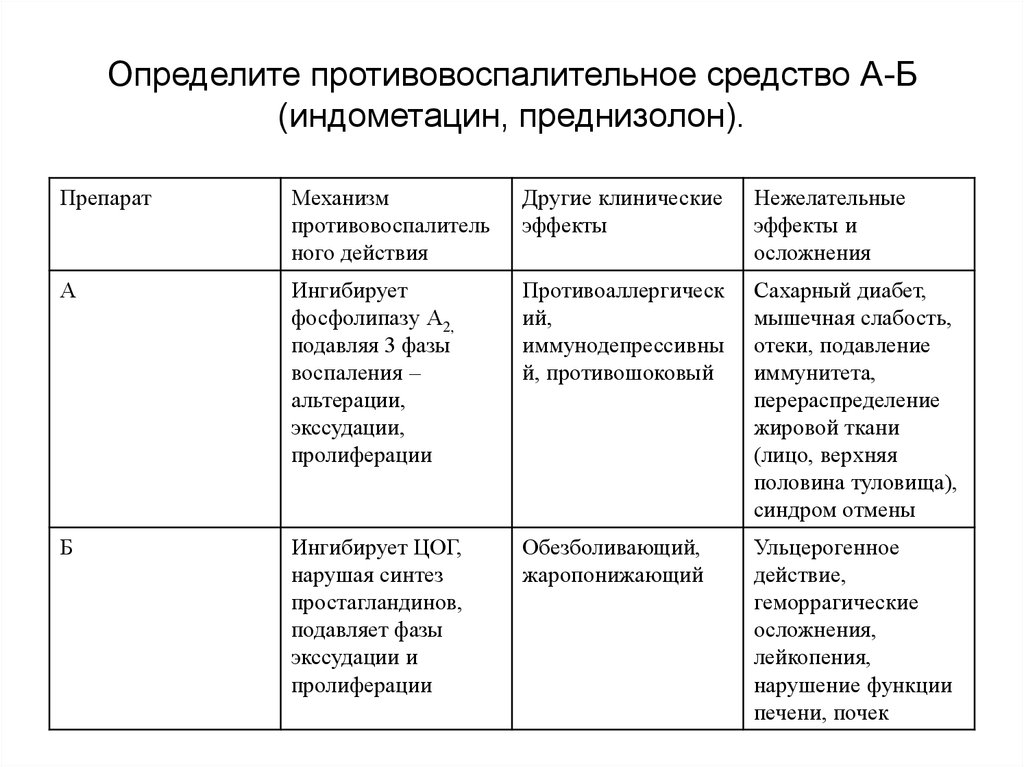 Ступінь рекомендації: наполеглива рекомендація).
Ступінь рекомендації: наполеглива рекомендація).
С одной стороны, хотя боль — это типичный симптом при таких заболеваниях, врачи-клиницисты часто видят в oталгии отдаленную проблему, которая не требует непосредственного внимания [4]. Боль, которая связывается с OСО, может быть очень сильной в первые несколько дней заболевания, часто существует длительно. С другой стороны, анальгетики действительно облегчают боль, связанную с ОСО, в течение 24 часов, и их необходимо применять независимо от на–значения антибиотикотерапии; их следует продолжать применять столько, сколько это будет необходимо [6]. Многоцентровое рандомизированное двойное слепое контролируемое исследование, проведенное Bertin et al. (1996), показало, что эффект нимесулида и ибупрофена был значительным по сравнению с плацебо [7, 23]. По шкале боли нимесулид снижает интенсивность боли с сильной до отсутствия таковой с 30-й минуты в первый час применения. Следует также отметить, что нет ни одного клинического исследования, которое бы доказало преимущества одного из НПВС перед другим. Есть только угроза осложнений, связанных с приемом аспирина у больных с бронхиальной астмой.
Есть только угроза осложнений, связанных с приемом аспирина у больных с бронхиальной астмой.
Острый тонзиллит
В отечественном протоколе по тонзиллиту роль НПВС велика прежде всего при остром тонзиллите и его местных осложнениях. При этой проблеме важно уменьшить как сам воспалительный процесс, так и болевой синдром. Диагноз боли в горле не означает, что должен назначаться антибиотик. Как правило, все, что нужно, — это адекватная аналгезия.
У взрослых нимесулид, диклофенак и ибупрофен более эффективны, чем парацетамол и аспирин, в уменьшении боли в горле в течение одного часа после полученной дозы. Молекула нимесулида имеет преимущество по эффективности перед указанными молекулами по устранению боли и воспаления в горле [8–11, 23]. Парацетамол и ибупрофен не следует регулярно принимать взрослым с риском дегидратации из-за риска токсического воздействия на почки, хотя эта серьезная побочная реакция встречается редко. Одно РКИ показало, что аспирин и парацетамол одинаково эффективны и лучше плацебо при уменьшении лихорадки, головной боли, болезненности и боли в горле на срок до шести часов [12]. Признанные осложнения лечения аспирином делают этот препарат менее подходящим для общего использования.
Признанные осложнения лечения аспирином делают этот препарат менее подходящим для общего использования.
Эффективное купирование болевого синдрома — одна из первоочередных задач фармакотерапии большинства острых и хронических заболеваний, ведь боль является наиболее тягостным ощущением, определяющим степень страданий и изменение качества жизни пациентов [23]. Быстрота достижения и стойкость анальгетического эффекта относятся к основным критериям оценки адекватности лечения, по крайней мере с точки зрения больного, поэтому очень важно устранить боль и воспаление, которое явилось причиной возникновения боли.
В цитируемом проекте отечественного протокола по тонзиллиту в разделе 5.2, посвященном обезболиванию, отмечено: «Жодного РКД не було виявлено щодо специфічного застосування парацетамолу, ібупрофену або диклофенаку окремо або в порівнянні один з одним при лікуванні гострого болю в горлі у дітей. Визнані ускладнення лікування аспірином, включаючи синдром Рейє у дітей, роблять цей препарат менш придатним для загального використання, і його використання в якості анальге–тика протипоказано пацієнтам віком до 16 років».
При выборе обезболивающего и противовоспалительного препарата следует учитывать индивидуальные особенности пациента, наличие сопутствующей патологии, продолжительность болевого синдрома и другие факторы, а также свойства конкретного НПВС: скорость наступления и продолжительность обезболивающего эффекта, мощность обезболивания, безопасность препарата.
Хочу на примере некоторых оперативных вмешательств на лор-органах показать эффективность применения НПВС с целью послеоперационного обезболивания. Предметом оперативной ринологии являются хронические заболевания полости носа и околоносовых пазух, требующие хирургической коррекции для устранения дефектов носового дыхания и санации очагов хронической инфекции. Одним из важных вопросов на сегодняшний день, помимо различных техник и методик операций, является послеоперационное обезболивание. Адекватная оценка боли с использованием тщательно разработанных, протестированных и одобренных методов, подходящих для конкретной популяции пациентов, и определение ее ведущего патогенетического механизма являются необходимыми условиями для успешного ведения пациентов с болевым синдромом.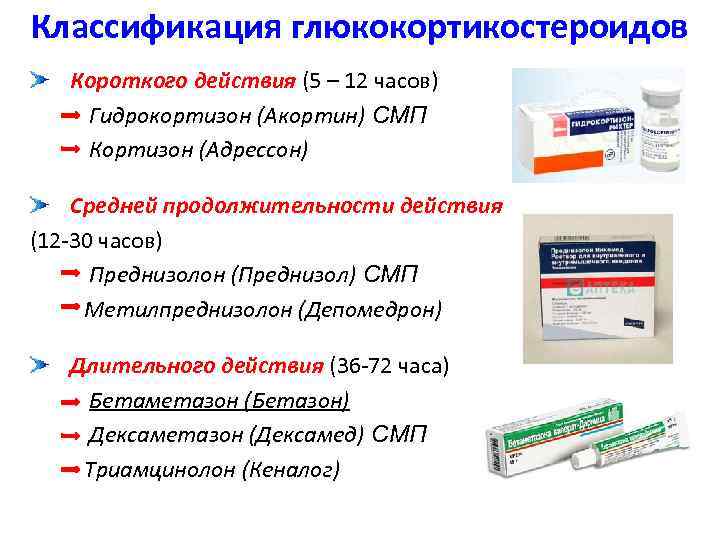 Во многих исследованиях было показано, что неадекватная оценка боли может привести к назначению неадекватного обезболивания [13–15].
Во многих исследованиях было показано, что неадекватная оценка боли может привести к назначению неадекватного обезболивания [13–15].
Главные принципы послеоперационной медикаментозной терапии:
► купирование болевого синдрома;
► снижение психоэмоционального возбуждения;
► регуляция процессов воспаления, вызванного альтернацией тканей.
Эффективное обезболивание способствует ранней реабилитации больного, снижает частоту возникновения после–операционных осложнений и хронических болевых синдромов. В настоящее время имеется широкий выбор лекарственных препаратов и методов немедикаментозного обезболивания, однако многочисленные исследования, проведенные в разных странах, выявили недостаточную аналгезию раннего после–операционного периода почти у 50 % больных [16]. Поэтому знание современных принципов обезболивания после операции имеет большое практическое значение (табл. 1).
Сегодня при больших полостных операциях предпочтение отдают опиодным анальгетикам. Поэтому использование их в медицинских целях в Дании за последние 20 лет возросло на 800 % [17].
Поэтому использование их в медицинских целях в Дании за последние 20 лет возросло на 800 % [17].
Применение опросника боли Мак-Гилла для оценки интенсивности болевого синдрома у пациентов с искривлением перегородки носа и полипозным риносину–ситом в послеоперационном периоде возможно на основании высокого коэффициента корреляции и достоверной и сильной связи между средними значениями аналоговых шкал и значениями НИБ у обеих групп [18]. Выраженность острого послеоперационного болевого синдрома у пациентов с искривлением перегородки носа и полипозным риносинуситом можно назвать низкой, поэтому можно ограничиться применением НПВС. В этом нас убеждает опыт киевских коллег (Зинченко Д.А., Сарнацкий К.С. [22]) и собственные наблюдения.
◙ Как же лучше вводить НПВС?Этот вопрос активно обсуждается в медицинских научных кругах. Существует несколько исследований, сравнивающих эффективность терапии у пациентов, которые лечатся пероральными препаратами, и тех, кто получает эти же препараты внутримышечно. В большинстве случаев исследования свидетельствуют о том, что пероральный и внутримышечный пути введения лекарств одинаково эффективны. Учитывая это, а также болезненность внутримышечных инъекций и высокий риск постинъекционных осложнений, внутримышечные инъекции препаратов следует назначать только в случаях, когда доказано их преимущество над пероральными аналогами, пациент не способен принимать лекарства через рот или врач имеет обоснованные сомнения в добросовестном соблюдении пациентом назначений.
В большинстве случаев исследования свидетельствуют о том, что пероральный и внутримышечный пути введения лекарств одинаково эффективны. Учитывая это, а также болезненность внутримышечных инъекций и высокий риск постинъекционных осложнений, внутримышечные инъекции препаратов следует назначать только в случаях, когда доказано их преимущество над пероральными аналогами, пациент не способен принимать лекарства через рот или врач имеет обоснованные сомнения в добросовестном соблюдении пациентом назначений.
Существует определенная путаница в показаниях к внутримышечным инъекциям. Следует четко понимать, что обычно внутримышечные инъекции показаны лишь пациентам с тошнотой, рвотой, диареей или обезвоживанием. Они также могут быть уместными при сомнениях врача в послушности пациента, например в психиатрической практике. При этом внутримышечный путь введения лекарств противопоказан при подозрении на аллергическую реакцию к данному препарату.
Пероральные препараты проще в использовании, почти всегда имеют одинаковую эффективность с внутримышечными аналогами, не вызывают боли при введении и не нарушают защитный барьер кожи. Таким образом, в подавляющем большинстве случаев следует отдавать предпочтение пероральному пути введения лекарств и отказываться от внутримышечного. Особенно важна эта рекомендация в детской практике, поскольку для детей боль, вызванная инъекциями, является серьезным стрессовым фактором.
Таким образом, в подавляющем большинстве случаев следует отдавать предпочтение пероральному пути введения лекарств и отказываться от внутримышечного. Особенно важна эта рекомендация в детской практике, поскольку для детей боль, вызванная инъекциями, является серьезным стрессовым фактором.
К негативным моментам, связанным с внутримышечным введением НПВС, относятся: кровоподтеки, локальные инфекции, гематомы, дискомфорт пациента и травмы от иглы. Кроме того, внутримышечные НПВС гораздо дороже пероральных. Учитывая отсутствие доказательств преимущества внутримышечных НПВС над пероральными, внутримышечные препараты следует использовать только для пациентов, которые не способны принимать препараты внутрь.
В подобной ситуации для быстрого купирования боли и воспаления предпочтительнее использовать НПВС, сочетающие быстрое обезболивающее действие и мощный противовоспалительный эффект. Такими удачными свойствами обладает нимесулид — одно из наиболее популярных в Украине НПВС.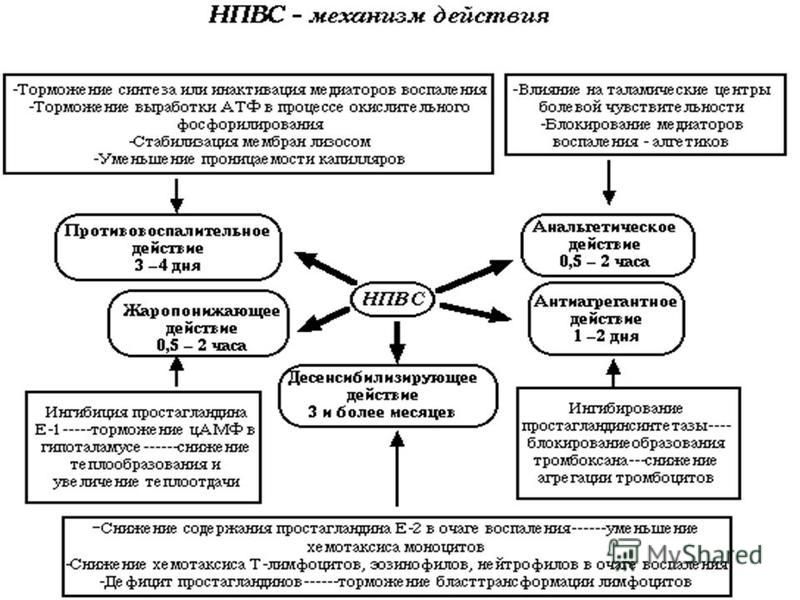 Клинические достоинства нимесулида определяются его фармакологическими особенностями. Молекула нимесулида в отличие от многих других НПВС обладает щелочными свойствами, позволяющими ей легко проникать и накапливаться в очагах воспаления в более высокой концентрации, чем в плазме крови.
Клинические достоинства нимесулида определяются его фармакологическими особенностями. Молекула нимесулида в отличие от многих других НПВС обладает щелочными свойствами, позволяющими ей легко проникать и накапливаться в очагах воспаления в более высокой концентрации, чем в плазме крови.
Это же свойство повышает безопасность препарата, поскольку затрудняет его перемещение в слизистую оболочку верхних отделов ЖКТ и снижает тем самым возможность контактного повреждения. Обладая щелочными свойствами, нимесулид находится в ионизированном состоянии в просвете желудка, что не позволяет ему проникать через слизистую оболочку (наиболее проницаема для липофильных соединений), а гранулированная форма дополнительно уменьшает внутрижелудочную экспозицию пре–парата.
Согласно общепризнанной концепции, основное фармакологическое действие НПВС связано с блокадой фермента ЦОГ-2, активно синтезирующегося в очагах повреждения и воспаления клетками воспалительного ответа и отвечающего за синтез важнейших медиаторов боли и воспаления — простагландинов. ЖКТ-осложнения, возникающие при приеме НПВС, определяются блокадой физиологической формы ЦОГ — ЦОГ-1, играющей важную роль в поддержании многих параметров гомеостаза человеческого организма, в том числе защитного потенциала слизистой. Однако ЦОГ-1 также принимает участие в процессе развития воспаления, и поэтому подавление ее активности в области повреждения следует рассматривать как благоприятный момент. Нимесулид имеет именно такое свойство — он умеренно селективен в отношении ЦОГ-2, практически не влияет на активность физиологической ЦОГ-1 в слизистой желудка, но в очагах воспаления ее эффективно подавляет. Так что у нимесулида селективность к ЦОГ-2 характеризуется значительным снижением риска гастроинтестинальной токсичности по сравнению с диклофенаком, ибупрофеном и др. [25] (рис. 1).
ЖКТ-осложнения, возникающие при приеме НПВС, определяются блокадой физиологической формы ЦОГ — ЦОГ-1, играющей важную роль в поддержании многих параметров гомеостаза человеческого организма, в том числе защитного потенциала слизистой. Однако ЦОГ-1 также принимает участие в процессе развития воспаления, и поэтому подавление ее активности в области повреждения следует рассматривать как благоприятный момент. Нимесулид имеет именно такое свойство — он умеренно селективен в отношении ЦОГ-2, практически не влияет на активность физиологической ЦОГ-1 в слизистой желудка, но в очагах воспаления ее эффективно подавляет. Так что у нимесулида селективность к ЦОГ-2 характеризуется значительным снижением риска гастроинтестинальной токсичности по сравнению с диклофенаком, ибупрофеном и др. [25] (рис. 1).
Достоверно лучший профиль гастроинтестинальной безопасности в сравнении с другими НПВС обеспечивается за счет блокады ЦОГ-2 и дополнительной блокады 5-ЛОГ (блокада выработки лейкотриенов) (рис. 2).
2).
В последние годы в мировой литературе обсуждается вопрос о гепатотоксичности ряда препаратов из группы НПВС, хотя этот побочный эффект, несомненно, является редким (возникает примерно у 1 из 10 тыс. больных) и несопоставимым по частоте с осложнениями со стороны ЖКТ. Что касается нимесулида, то с 1985 по 2000 год для этого препарата были зафиксированы всего 192 значимых ослож–нения со стороны печени, причем серьезным был признан лишь 81 эпизод. Это совсем немного, учитывая, что к 2000 г. нимесулидом было пролечено 280 млн больных, т.е. суммарная частота опасных гепатотоксических реакций составляет 0,1 на 100 тыс. курсов терапии. По непредвзятой оценке гепатотоксичность нимесулида представляется не большей, чем у других популярных НПВС (диклофенак, ибупрофен, парацетамол). Подтверждением этому может служить крупнейшее исследование популяционной частоты гепатотоксических реакций, связанных с приемом НПВС, проведенное в Италии (всего 835 000 больных за период 1997–2001 гг.). Число осложнений со стороны печени на фоне приема нимесулида (35,3) оказалось несколько ниже, чем при использовании диклофенака (39,2) и ибупрофена (44,6), на 100 тыс.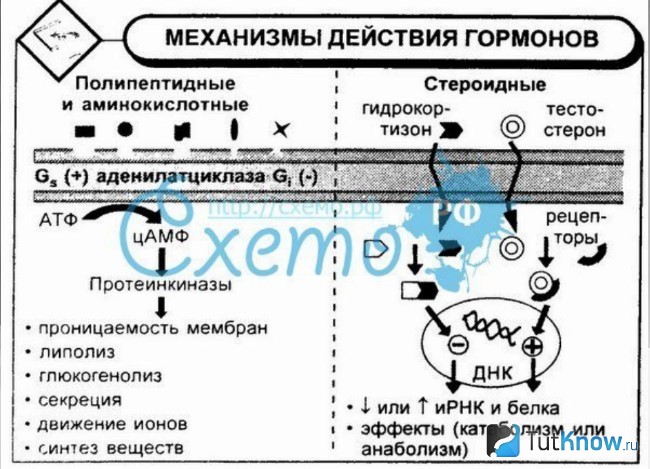 человеко-лет соответственно. По данным проспективных исследований эффективности и переносимости этого препарата, изменения лабораторных –биохимических показателей, свидетельствующие о патологии печени, встречаются не чаще, чем при использовании других НПВС. Важнейшими достоинствами нимесулида являются его хорошая переносимость и низкий риск развития класс-специфических побочных эффектов. В настоящее время доказано, что нимесулид значительно безопаснее традиционных НПВС относительно риска развития серьезных ЖКТ-осложнений. Например, согласно результатам популяционного исследования, в котором был проведен анализ 10 608 сообщений о побочных действиях НПВС, отмеченных с 1988 по 2000 г. в Северной Италии, нимесулид был причиной осложнений со стороны ЖКТ в 2 раза реже, чем диклофенак, –кетопрофен и пироксикам. Результаты применения диклофенака и нимесулида у 3807 и 3553 больных (Ирландия) показали, что последний вызывал проблемы со стороны ЖКТ в 1,5 раза реже, чем препарат сравнения. Близкие данные показало когортное исследование безопасности нимесулида 200 мг/сут, который при–нимали более чем 600 российских больных.
человеко-лет соответственно. По данным проспективных исследований эффективности и переносимости этого препарата, изменения лабораторных –биохимических показателей, свидетельствующие о патологии печени, встречаются не чаще, чем при использовании других НПВС. Важнейшими достоинствами нимесулида являются его хорошая переносимость и низкий риск развития класс-специфических побочных эффектов. В настоящее время доказано, что нимесулид значительно безопаснее традиционных НПВС относительно риска развития серьезных ЖКТ-осложнений. Например, согласно результатам популяционного исследования, в котором был проведен анализ 10 608 сообщений о побочных действиях НПВС, отмеченных с 1988 по 2000 г. в Северной Италии, нимесулид был причиной осложнений со стороны ЖКТ в 2 раза реже, чем диклофенак, –кетопрофен и пироксикам. Результаты применения диклофенака и нимесулида у 3807 и 3553 больных (Ирландия) показали, что последний вызывал проблемы со стороны ЖКТ в 1,5 раза реже, чем препарат сравнения. Близкие данные показало когортное исследование безопасности нимесулида 200 мг/сут, который при–нимали более чем 600 российских больных. В ходе работы не было выявлено ни одного случая развития ЖКТ-кровотечения или перфорации язвы, а суммарная частота ЖКТ-осложнений составила лишь 9 %.
В ходе работы не было выявлено ни одного случая развития ЖКТ-кровотечения или перфорации язвы, а суммарная частота ЖКТ-осложнений составила лишь 9 %.
Помимо основного действия (блокада ЦОГ-2), нимесулид оказывает ряд других фармакологических эффектов, позволяющих прогнозировать его высокую эффективность при лечении боли и воспаления. Это влияние на синтез важнейших провоспалительных цитокинов (интерлейкин-6, фактор некроза опухоли альфа), блокада синтеза металлопротеиназ, антигистаминное действие, а также блокада фермента фосфодиэстеразы IV, активирующей особенно агрессивные в очагах воспаления клетки (макрофаги и нейтрофилы).
Нимедар — препарат, который соответствует европейским стандартам качества GMP, от лидера доверия украинцев — фармацевтической фирмы «Дарница». Нимедар (нимесулид) выпускается в форме саше (гранулы для оральной суспензии 100 мг/2 г, № 15, № 30) и геля 10 мг/г, 30 г.
Нимедар (нимесулид) в форме саше (пакетики) (гранулы для оральной суспензии 100 мг/2 г, № 15, № 30) предназначен для лечения пациентов старше 12 лет, коррекция дозы не требуется.
Суточная доза: 2 пакетика препарата Нимедар (200 мг нимесулида) после еды. Длительность лечения — до 15 дней или индивидуально для пациента, на усмотрение доктора.
Эквивалентность (взаимозаменяемость) препарата Нимедар по сравнению с референтным препаратом доказана в ходе клинических исследований, проведенных согласно международным требованиям GCP и приказам МЗ Украины1.
Выводы
Нимесулид (особенно его форма в виде саше — Нимедар) представляется препаратом выбора для лечения патологии, сопровождающейся острым болевым синдромом и воспалением при риносинусите, отите, тонзиллите, поскольку он обладает мощным и быстрым эффектом, при этом лечение для пациента является экономичным. Несомненным достоинством нимесулида является хорошая переносимость со стороны ЖКТ как при кратковременном применении, так и при использовании до 15 дней.
Список литературы находится в редакции
1 Внутренние данные ЧАО «Фармацевтическая фирма «Дарница».
Нестероидные противовоспалительные препараты в сравнении с кортикостероидами для контроля воспаления после неосложненной хирургии катаракты
Обзор
. 3 июля 2017 г .; 7 (7): CD010516.
doi: 10.1002/14651858.CD010516.pub2.
Вирал В Ютани 1 , Элизабет Клирфилд, Рой С. Чак
принадлежность
- 1 Отделение офтальмологии и визуальных наук, Медицинский колледж Альберта Эйнштейна, Медицинский центр Монтефиоре, Нью-Йорк, Нью-Йорк, США.
- PMID: 28670710
- PMCID: PMC5580934
- DOI:
10.
 1002/14651858.CD010516.pub2
1002/14651858.CD010516.pub2
Бесплатная статья ЧВК
Обзор
Вирусный V Juthani et al. Cochrane Database Syst Rev. .
Бесплатная статья ЧВК
. 3 июля 2017 г .; 7 (7): CD010516.
doi: 10.1002/14651858.CD010516.pub2.
Авторы
Вирус V Джутани 1 , Элизабет Клирфилд, Рой С. Чак
принадлежность
- 1 Отделение офтальмологии и визуальных наук, Медицинский колледж Альберта Эйнштейна, Медицинский центр Монтефиоре, Нью-Йорк, Нью-Йорк, США.

- PMID: 28670710
- PMCID: PMC5580934
- DOI: 10.1002/14651858.CD010516.pub2
Абстрактный
Фон: Катаракта является основной причиной слепоты во всем мире. Хирургия катаракты обычно выполняется, но может привести к послеоперационному воспалению глаза. Неадекватно контролируемое воспаление увеличивает риск осложнений. Нестероидные противовоспалительные препараты (НПВП) и кортикостероиды используются для предотвращения и уменьшения воспаления после операции по удалению катаракты, но эти два класса препаратов действуют по разным механизмам.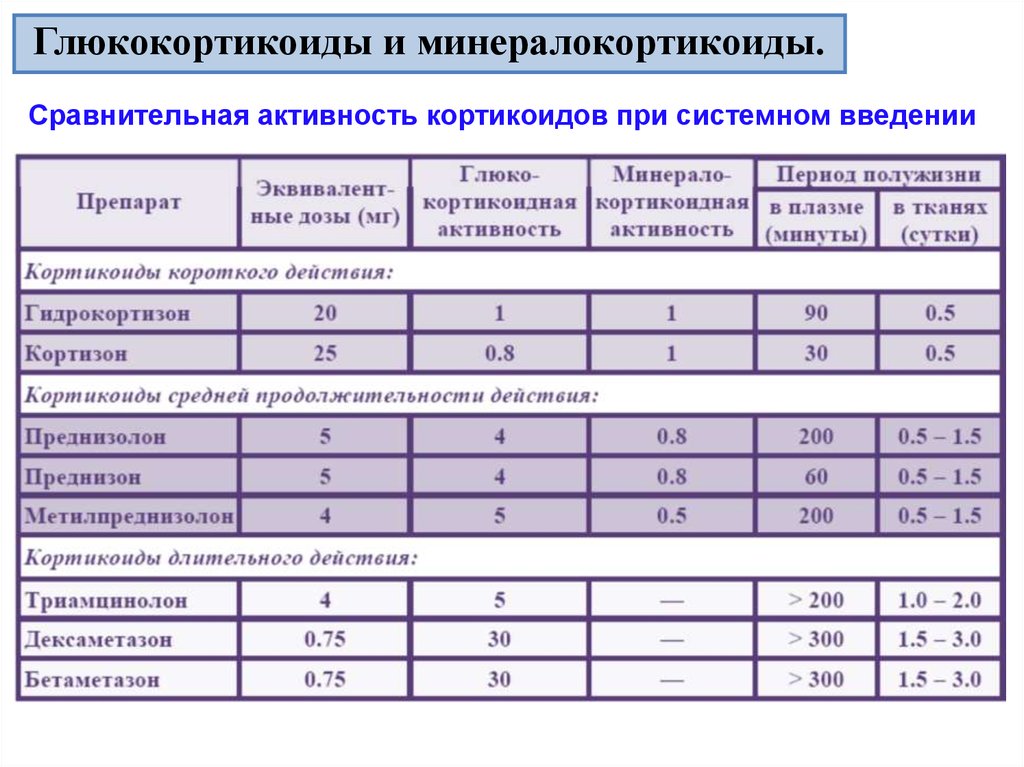 Кортикостероиды эффективны, но НПВП могут давать дополнительные преимущества, уменьшая воспаление, когда их назначают в комбинации с кортикостероидами. Сравнение НПВП с кортикостероидами отдельно или комбинированной терапией с этими двумя противовоспалительными агентами поможет определить роль НПВП в контроле воспаления после плановой операции по удалению катаракты.
Кортикостероиды эффективны, но НПВП могут давать дополнительные преимущества, уменьшая воспаление, когда их назначают в комбинации с кортикостероидами. Сравнение НПВП с кортикостероидами отдельно или комбинированной терапией с этими двумя противовоспалительными агентами поможет определить роль НПВП в контроле воспаления после плановой операции по удалению катаракты.
Цели: Оценить сравнительную эффективность местных НПВП (отдельно или в комбинации с местными кортикостероидами) по сравнению с местными кортикостероидами отдельно в борьбе с внутриглазным воспалением после неосложненной факоэмульсификации. Оценить послеоперационную остроту зрения с максимальной коррекцией (BCVA), сообщаемый пациентом дискомфорт, симптомы или осложнения (такие как повышение ВГД) и экономическую эффективность использования послеоперационных НПВП или кортикостероидов.
Методы поиска: Чтобы найти исследования, имеющие отношение к этому обзору, мы провели поиск в Кокрановском центральном регистре контролируемых испытаний (CENTRAL), который содержит Кокрановский регистр испытаний глаз и зрения (2016 г. , выпуск 12), MEDLINE Ovid (с 1946 г. по декабрь 2016 г.), Embase Ovid (1947 г.). до 16 декабря 2016 г.), PubMed (с 1948 г. по декабрь 2016 г.), LILACS (база данных литературы по медицинским наукам Латинской Америки и Карибского бассейна) (с 1982 г. по 16 декабря 2016 г.), метареестр контролируемых испытаний (mRCT) (www.controller-trials.com; последний поиск 17 июня 2013 г.), ClinicalTrials.gov (www.clinicaltrials.gov; поиск в декабре 2016 г.) и Платформа Международного реестра клинических испытаний ВОЗ (ICTRP) (www.who.int/ictrp/search/en; поиск в декабре 2016 г.) .
, выпуск 12), MEDLINE Ovid (с 1946 г. по декабрь 2016 г.), Embase Ovid (1947 г.). до 16 декабря 2016 г.), PubMed (с 1948 г. по декабрь 2016 г.), LILACS (база данных литературы по медицинским наукам Латинской Америки и Карибского бассейна) (с 1982 г. по 16 декабря 2016 г.), метареестр контролируемых испытаний (mRCT) (www.controller-trials.com; последний поиск 17 июня 2013 г.), ClinicalTrials.gov (www.clinicaltrials.gov; поиск в декабре 2016 г.) и Платформа Международного реестра клинических испытаний ВОЗ (ICTRP) (www.who.int/ictrp/search/en; поиск в декабре 2016 г.) .
Критерий выбора: Мы включили рандомизированные контролируемые испытания (РКИ), в которых участники подвергались факоэмульсификации для неосложненной экстракции катаракты. Мы включили как испытания, в которых местные НПВП сравнивали с местными кортикостероидами, так и испытания, в которых комбинированную терапию (местные НПВП и кортикостероиды) сравнивали только с местными кортикостероидами. Основными исходами для этого обзора были воспаление и острота зрения с максимальной коррекцией (BCVA).
Основными исходами для этого обзора были воспаление и острота зрения с максимальной коррекцией (BCVA).
Сбор и анализ данных: Два автора обзора независимо просмотрели полнотекстовые статьи, извлекли данные из включенных испытаний и оценили включенные испытания на предмет риска систематической ошибки в соответствии со стандартами Кокрейн. Два автора обзора разрешили любые разногласия путем обсуждения. Мы оценили достоверность доказательств с помощью GRADE.
Основные результаты: Этот обзор включал 48 РКИ, проведенных в 17 разных странах, и два текущих исследования. Десять включенных исследований имели запись в реестре испытаний. В пятнадцати исследованиях НПВП сравнивали с кортикостероидами в отдельности, а в 19исследования сравнивали комбинацию НПВП плюс кортикостероид с одним кортикостероидом. В четырнадцати других исследованиях было более двух исследовательских групп. В целом, мы оценили исследования как имеющие неясный риск систематической ошибки. Только НПВП по сравнению с только кортикостероидами Ни в одном из включенных исследований не сообщалось о послеоперационном внутриглазном воспалении с точки зрения клеток и обострения как дихотомической переменной. О воспалении сообщалось как о непрерывной переменной в семи исследованиях. Были доказательства со средним уровнем достоверности отсутствия различий в среднем значении клеток у участников, получавших НПВП, по сравнению с участниками, получавшими кортикостероиды (средняя разница (РС) -0,60, 9).5% доверительный интервал (ДИ) от -2,19 до 0,99), и были доказательства с низким уровнем достоверности того, что среднее значение обострения было ниже в группе, получавшей НПВП (РС -13,74, 95% ДИ от -21,45 до -6,04). Только в одном исследовании сообщалось об отеке роговицы через одну неделю после операции, и была неопределенность в отношении того, был ли риск отека выше или ниже в группе, получавшей НПВП (отношение рисков (ОР) 0,77, 95% ДИ от 0,26 до 2,29).
В целом, мы оценили исследования как имеющие неясный риск систематической ошибки. Только НПВП по сравнению с только кортикостероидами Ни в одном из включенных исследований не сообщалось о послеоперационном внутриглазном воспалении с точки зрения клеток и обострения как дихотомической переменной. О воспалении сообщалось как о непрерывной переменной в семи исследованиях. Были доказательства со средним уровнем достоверности отсутствия различий в среднем значении клеток у участников, получавших НПВП, по сравнению с участниками, получавшими кортикостероиды (средняя разница (РС) -0,60, 9).5% доверительный интервал (ДИ) от -2,19 до 0,99), и были доказательства с низким уровнем достоверности того, что среднее значение обострения было ниже в группе, получавшей НПВП (РС -13,74, 95% ДИ от -21,45 до -6,04). Только в одном исследовании сообщалось об отеке роговицы через одну неделю после операции, и была неопределенность в отношении того, был ли риск отека выше или ниже в группе, получавшей НПВП (отношение рисков (ОР) 0,77, 95% ДИ от 0,26 до 2,29).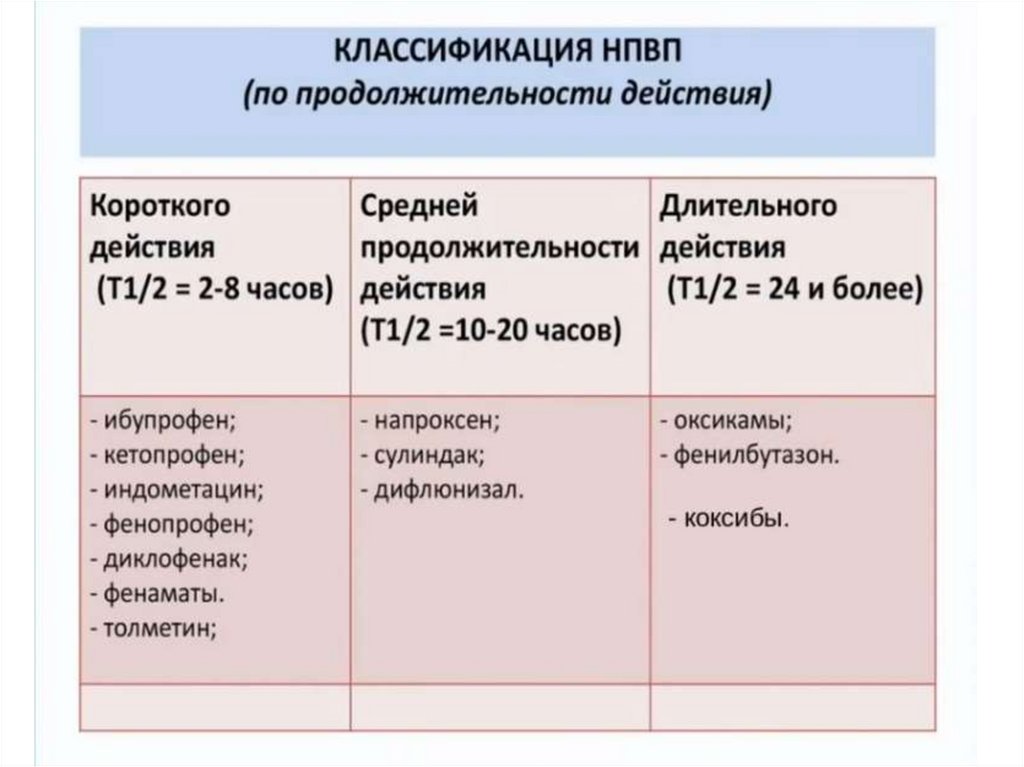 Ни в одном из включенных исследований не сообщали о остроте зрения как о дихотомическом исходе, и ни в одном исследовании не сообщали о времени до прекращения лечения. Ни в одном из включенных исследований не сообщалось о доле глаз с кистозным макулярным отеком (КМО) через неделю после операции. Основываясь на четырех РКИ, в которых сообщалось о КМО через один месяц, мы обнаружили доказательства с низким уровнем достоверности того, что у участников, получавших только НПВП, был более низкий риск развития КМО по сравнению с теми, кто лечился только кортикостероидами (ОР 0,26, 9).5% ДИ от 0,17 до 0,41). Ни в одном исследовании не сообщалось о других нежелательных явлениях или экономических результатах. НПВП в сочетании с кортикостероидами по сравнению с только кортикостероидами Ни в одном исследовании внутриглазное воспаление не описывалось с точки зрения клеток и воспаления как дихотомической переменной, и не было достаточно непрерывных данных по клеткам передней камеры и воспалению для проведения метаанализа.
Ни в одном из включенных исследований не сообщали о остроте зрения как о дихотомическом исходе, и ни в одном исследовании не сообщали о времени до прекращения лечения. Ни в одном из включенных исследований не сообщалось о доле глаз с кистозным макулярным отеком (КМО) через неделю после операции. Основываясь на четырех РКИ, в которых сообщалось о КМО через один месяц, мы обнаружили доказательства с низким уровнем достоверности того, что у участников, получавших только НПВП, был более низкий риск развития КМО по сравнению с теми, кто лечился только кортикостероидами (ОР 0,26, 9).5% ДИ от 0,17 до 0,41). Ни в одном исследовании не сообщалось о других нежелательных явлениях или экономических результатах. НПВП в сочетании с кортикостероидами по сравнению с только кортикостероидами Ни в одном исследовании внутриглазное воспаление не описывалось с точки зрения клеток и воспаления как дихотомической переменной, и не было достаточно непрерывных данных по клеткам передней камеры и воспалению для проведения метаанализа.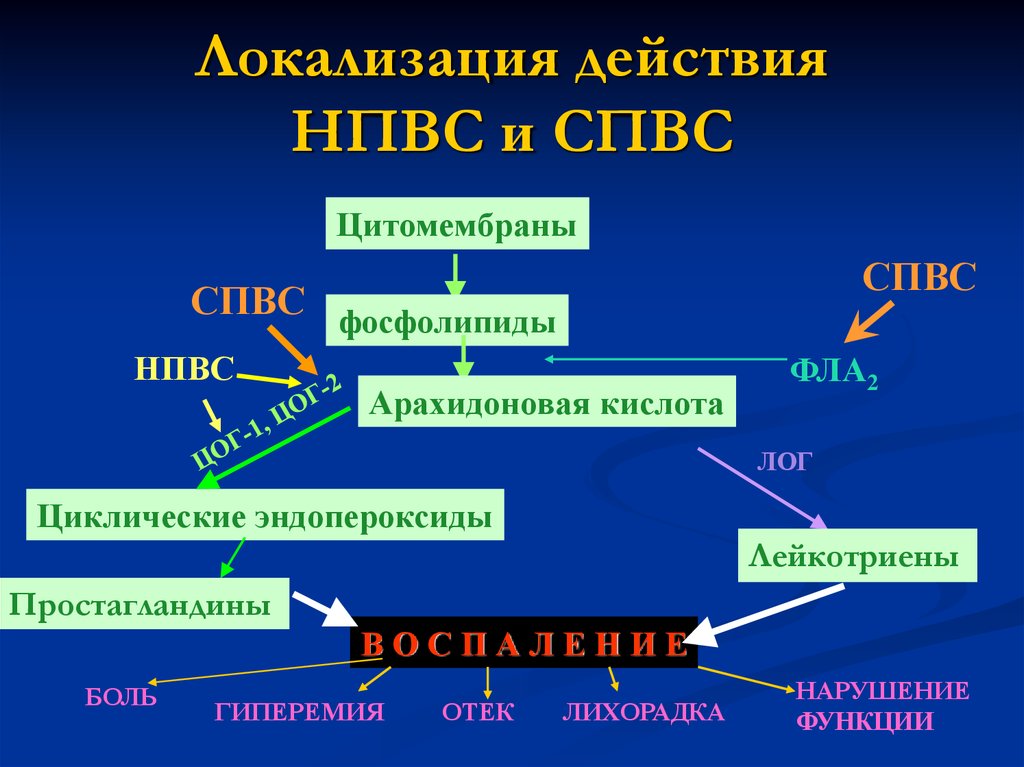 В одном исследовании сообщалось о наличии отека роговицы в разное время. Предпочтение не отдавалось послеоперационному лечению ни комбинированным лечением НПВП плюс кортикостероид, ни одним кортикостероидом (RR 1,07, 9).5% ДИ от 0,98 до 1,16). Мы оценили это исследование как имеющее высокий риск предвзятости в отчетах, и достоверность доказательств была снижена до умеренной. Ни в одном из включенных исследований не сообщалось о доле участников с МКОЗ лучше 20/40 через неделю после операции или о времени до прекращения лечения. Только в одном включенном исследовании сообщалось о наличии CME через одну неделю после операции, а в одном исследовании сообщалось о CME через две недели после операции. После объединения результатов этих двух исследований мы с доказательствами низкой достоверности оценили более низкий риск CME в группе, получавшей НПВП плюс кортикостероиды (ОР 0,17, 95% ДИ от 0,03 до 0,97). В семи РКИ сообщалось о доле участников с CME через один месяц после операции; однако были доказательства с низким уровнем достоверности более низкого риска CME у участников, получавших НПВП плюс кортикостероид, по сравнению с теми, кто получал только кортикостероид (ОР 0,50, 95% ДИ от 0,23 до 1,06).
В одном исследовании сообщалось о наличии отека роговицы в разное время. Предпочтение не отдавалось послеоперационному лечению ни комбинированным лечением НПВП плюс кортикостероид, ни одним кортикостероидом (RR 1,07, 9).5% ДИ от 0,98 до 1,16). Мы оценили это исследование как имеющее высокий риск предвзятости в отчетах, и достоверность доказательств была снижена до умеренной. Ни в одном из включенных исследований не сообщалось о доле участников с МКОЗ лучше 20/40 через неделю после операции или о времени до прекращения лечения. Только в одном включенном исследовании сообщалось о наличии CME через одну неделю после операции, а в одном исследовании сообщалось о CME через две недели после операции. После объединения результатов этих двух исследований мы с доказательствами низкой достоверности оценили более низкий риск CME в группе, получавшей НПВП плюс кортикостероиды (ОР 0,17, 95% ДИ от 0,03 до 0,97). В семи РКИ сообщалось о доле участников с CME через один месяц после операции; однако были доказательства с низким уровнем достоверности более низкого риска CME у участников, получавших НПВП плюс кортикостероид, по сравнению с теми, кто получал только кортикостероид (ОР 0,50, 95% ДИ от 0,23 до 1,06). Несколько зарегистрированных нежелательных явлений были связаны с факоэмульсификацией, а не с глазными каплями.
Несколько зарегистрированных нежелательных явлений были связаны с факоэмульсификацией, а не с глазными каплями.
Выводы авторов: В этом обзоре мы обнаружили недостаточно доказательств для информирования о практике лечения послеоперационного воспаления после неосложненной факоэмульсификации. Основываясь на РКИ, включенных в этот обзор, мы не смогли сделать вывод об эквивалентности или превосходстве НПВП с кортикостероидами или без них по сравнению с одними кортикостероидами. Может быть некоторое снижение риска CME в группе монотерапии НПВП и в группе комбинации НПВП и кортикостероидов. Будущие РКИ по этим вмешательствам должны стандартизировать тип используемых лекарств, дозировку и схему лечения; данные должны быть собраны и представлены с использованием показателей результатов стандартизации номенклатуры увеитов (SUN), чтобы можно было анализировать дихотомические результаты.
Заявление о конфликте интересов
w3.org/1999/xlink» xmlns:mml=»http://www.w3.org/1998/Math/MathML» xmlns:p1=»http://pubmed.gov/pub-one»> ВВЖ: неизвестно. ЭК: Ничего не известно. РСК: Неизвестно.Цифры
1
Блок-схема исследования.
1
Блок-схема исследования.
1Блок-схема исследования.
2
График риска смещения: обзор авторов…
2
График риска систематической ошибки: обзор суждений авторов о каждом представленном элементе риска систематической ошибки…
2 График риска систематической ошибки: просмотрите суждения авторов о каждом элементе риска систематической ошибки, представленные в процентах по всем включенным исследованиям.
3
Сводка о риске смещения: обзор авторов…
3
Сводная информация о риске систематической ошибки: обзор суждений авторов о каждом элементе риска систематической ошибки для…
3Сводка риска систематической ошибки: обзор суждений авторов о каждом элементе риска систематической ошибки для каждого включенного исследования.
4
Лесной участок сравнения: 1 НПВП…
4
Лесная диаграмма сравнения: 1 НПВП по сравнению с кортикостероидами, результат: 1,1 Средние значения клеток при…
4 Лесная диаграмма сравнения: 1 НПВП по сравнению с кортикостероидами, результат: 1,1 Средние значения клеток через одну неделю.
5
Лесной участок сравнения: 1 НПВП…
5
Лесная диаграмма сравнения: 1 НПВП по сравнению с кортикостероидами, результат: 1,2 Средние значения вспышки при…
5Лесная диаграмма сравнения: 1 НПВП по сравнению с кортикостероидами, результат: 1,2 Средние значения обострения через одну неделю.
6
Лесной участок сравнения: 2 НПВП…
6
Лесная диаграмма сравнения: 2 НПВП плюс кортикостероиды против только кортикостероидов, результат: 2,1 Доля…
6 Лесная диаграмма сравнения: 2 НПВП плюс кортикостероиды против только кортикостероидов, результат: 2,1 Доля участников с кистозным макулярным отеком через одну неделю.
См. это изображение и информацию об авторских правах в PMC
Обновление
- doi: 10.1002/14651858.CD010516
Похожие статьи
Профилактические нестероидные противовоспалительные препараты для предотвращения отека желтого пятна после операции по удалению катаракты.
Лим Б.Х., Лим К.Х., Лим Д.К., Эванс Дж.Р., Банс С., Вормолд Р. Лим Б.Х. и др. Cochrane Database Syst Rev. 1 ноября 2016 г.; 11(11):CD006683. doi: 10.1002/14651858.CD006683.pub3. Кокрановская система базы данных, ред. 2016 г. PMID: 27801522 Бесплатная статья ЧВК. Обзор.
Лазерная хирургия катаракты по сравнению со стандартной ультразвуковой факоэмульсификацией катаракты.

Дэй А.С., Гор Д.М., Банс С., Эванс-младший. Дэй А.С. и соавт. Cochrane Database Syst Rev. 2016 Jul 8;7(7):CD010735. doi: 10.1002/14651858.CD010735.pub2. Кокрановская система базы данных, ред. 2016 г. PMID: 27387849 Бесплатная статья ЧВК. Обзор.
Периоперационная антибиотикотерапия для профилактики острого эндофтальмита после операции по удалению катаракты.
Гауэр Э.В., Линдсли К., Туленко С.Е., Нанджи А.А., Лейнголд И., Макдоннелл П.Дж. Гауэр Э.В. и соавт. Cochrane Database Syst Rev. 2017 Feb 13;2(2):CD006364. doi: 10.1002/14651858.CD006364.pub3. Кокрановская система базы данных, ред. 2017 г. PMID: 28192644 Бесплатная статья ЧВК. Обзор.
Разрезы разного размера для факоэмульсификации при возрастной катаракте.

Джин С, Чен Х, Лоу А, Кан Ю, Ван Х, Сюй В, Яо К. Джин С и др. Cochrane Database Syst Rev. 2017 Sep 20;9(9):CD010510. doi: 10.1002/14651858.CD010510.pub2. Кокрановская система базы данных, ред. 2017 г. PMID: 28931202 Бесплатная статья ЧВК. Обзор.
Нестероидные противовоспалительные средства для лечения кистозного макулярного отека после операции по удалению катаракты.
Вингерт А.М., Лю С.Х., Лин Дж.С., Шридхар Дж. Вингерт А.М. и соавт. Cochrane Database Syst Rev. 2022 Dec 15;12(12):CD004239. doi: 10.1002/14651858.CD004239.pub4. Кокрановская система базы данных, ред. 2022 г. PMID: 36520144 Обзор.
Посмотреть все похожие статьи
Цитируется
Изменения толщины желтого пятна после операции по удалению катаракты у пациентов с открытоугольной глаукомой.

Пакулене Г., Рыльските Н., Кузьмиене Л., Сиески Б., Вертиккио А., Харрис А., Янулевичене И. Пакулене Г. и соавт. Диагностика (Базель). 2023 9 января;13(2):244. doi: 10.3390/диагностика13020244. Диагностика (Базель). 2023. PMID: 36673054 Бесплатная статья ЧВК.
Немедленная ранняя реакция эпителиальных клеток хрусталика на повреждение хрусталика.
Ново С.Г., Фаранда А.П., Шихан М.Х., Ван И, Гарг А., Дункан М.К. Ново С.Г. и соавт. Клетки. 2022 1 ноября; 11 (21): 3456. doi: 10.3390/ячейки11213456. Клетки. 2022. PMID: 36359852 Бесплатная статья ЧВК.
Хирургия катаракты не связана со снижением риска окклюзии вен сетчатки.
Багдасарова Ю., Ли А.И., Марин М., Вен Дж., Лейси М.
 , Ли К.С., Чен А.; Исследовательская группа аналитических центров регистратуры IRIS.
Багдасарова Ю. и др.
Офтальмологическая наука. 2021 14 июля; 1(3):100041. doi: 10.1016/j.xops.2021.100041. электронная коллекция 2021 сент.
Офтальмологическая наука. 2021.
PMID: 36275940
Бесплатная статья ЧВК.
, Ли К.С., Чен А.; Исследовательская группа аналитических центров регистратуры IRIS.
Багдасарова Ю. и др.
Офтальмологическая наука. 2021 14 июля; 1(3):100041. doi: 10.1016/j.xops.2021.100041. электронная коллекция 2021 сент.
Офтальмологическая наука. 2021.
PMID: 36275940
Бесплатная статья ЧВК.Ранний реальный опыт врача с внутриканальцевой вставкой дексаметазона.
Матосян К., Стивенс Д.Д., Ри М.К., Смит С.Э., Маймудар П.А., Голламуди С.Р., Патель Р.Х., Россельсон М.Э., Баускар А., Монтиет А., Сильва Ф.К., Вантипалли С., Гибсон А., Метцингер Д.Л., Гольдштейн М.Х. Матосян С. и др. Клин Офтальмол. 2022 6 августа; 16:2429-2440. doi: 10.2147/OPTH.S372440. Электронная коллекция 2022. Клин Офтальмол. 2022. PMID: 35968052 Бесплатная статья ЧВК.
IGF-1 способствует эпителиально-мезенхимальному переходу эпителиальных клеток хрусталика, что обусловлено потерей миР-3666.

Ван С, Чжао Б, Фанг Дж, Ши З. Ван С и др. Контрастные среды Mol Imaging. 2022 14 июля; 2022:5383146. дои: 10.1155/2022/5383146. Электронная коллекция 2022. Контрастные среды Mol Imaging. 2022. PMID: 35909588 Бесплатная статья ЧВК.
Просмотреть все статьи «Цитируется по»
Типы публикаций
термины MeSH
вещества
Грантовая поддержка
- U01 EY020522/EY/NEI NIH HHS/США
против анаболических стероидов, побочные эффекты, как принимать их краткосрочно и долгосрочно, отлучение от них Стероиды — это химические вещества, часто гормоны, которые организм вырабатывает естественным образом.
 Они помогают вашим органам, тканям и клеткам выполнять свою работу. Вам нужен их здоровый баланс, чтобы расти и даже рожать детей. «Стероиды» также могут относиться к искусственным лекарствам. Двумя основными типами являются кортикостероиды и анаболические-андрогенные стероиды (или сокращенно анаболики).
Они помогают вашим органам, тканям и клеткам выполнять свою работу. Вам нужен их здоровый баланс, чтобы расти и даже рожать детей. «Стероиды» также могут относиться к искусственным лекарствам. Двумя основными типами являются кортикостероиды и анаболические-андрогенные стероиды (или сокращенно анаболики).Это лекарства, которые быстро снимают воспаление в организме. Эти лабораторные стероиды действуют подобно гормону кортизолу, который вырабатывают надпочечники. Кортизол удерживает вашу иммунную систему от выработки веществ, вызывающих воспаление. Аналогичным образом действуют кортикостероидные препараты, такие как преднизолон. Они замедляют или останавливают процессы иммунной системы, которые вызывают воспаление.
Помогают лечить состояния, вызывающие раздражение и отек. Они могут облегчить симптомы:
- Rheumatoid arthritis
- Asthma
- Chronic obstructive pulmonary disorder (COPD)
- Lupus and other autoimmune disorders
- Multiple sclerosis
- Rashes and skin conditions like eczema
Your doctor may also suggest you take them for короткое время для лечения аллергических реакций, таких как тяжелая сыпь ядовитого плюща.
Существует множество форм кортикостероидов. Какой из них порекомендует ваш врач, зависит от того, почему он вам нужен, и от пораженной части вашего тела. Ваше лекарство может прийти в:
- Таблетка или жидкость
- Ингалятор
- Назальный спрей
- Укол
- Крем для кожи
- Трубка для внутривенного введения
Это зависит от дозы и продолжительности приема препарата. Кратковременное использование может вызвать увеличение веса, одутловатость лица, тошноту, перепады настроения и проблемы со сном. Вы также можете получить истончение кожи, прыщи, необычный рост волос и скачки уровня сахара в крови и артериального давления. Поскольку кортикостероиды подавляют вашу иммунную систему, их прием повышает вероятность заражения инфекциями.
Прием высоких доз кортикостероидов в течение длительного времени может вызвать серьезные побочные эффекты, такие как ломкость костей, которые легко ломаются (остеопороз), медленный рост у детей и опасное для жизни состояние, называемое недостаточностью надпочечников, когда организм не может реагировать на стресс, такой как операции или заболевания. Другими побочными эффектами являются мышечная слабость, проблемы со зрением (включая катаракту) и повышенный риск развития диабета.
Другими побочными эффектами являются мышечная слабость, проблемы со зрением (включая катаракту) и повышенный риск развития диабета.
Это искусственные версии тестостерона, мужского полового гормона, помогающего наращивать мускулы. Врач может на законных основаниях назначить их, если ваше тело не вырабатывает достаточно тестостерона. Примером могут служить мальчики с задержкой полового созревания. Врачи также назначают их мужчинам с низким уровнем тестостерона и людям, которые теряют мышечную массу из-за рака, СПИДа и других заболеваний. Кремы для местного применения, пластыри, инъекции являются наиболее распространенными. Существует также версия, которую можно вдыхать через нос.
Их способность повышать производительность и мускулы привела к широко распространенному неправильному использованию и злоупотреблению. Злоумышленники, как правило, используют чрезвычайно высокие дозы. Некоторые принимают 100-кратную дозу, предписанную законом при проблемах со здоровьем.
Эти стероиды могут вызывать сильную угревую сыпь и задержку жидкости.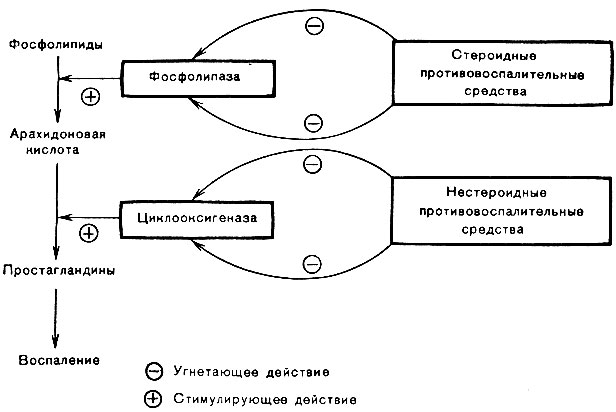 Длительное использование может помешать организму вырабатывать тестостерон. У мужчин это приводит к уменьшению размера яичек, уменьшению количества сперматозоидов, бесплодию и увеличению груди. У женщин может наблюдаться облысение по мужскому типу, рост волос на лице, менструации, которые меняются или прекращаются, и более низкий голос. Подростки, которые их используют, могут замедлить рост и рост костей. Высокие дозы могут привести к резким перепадам настроения, гневу и агрессии, называемой «яростной яростью».
Длительное использование может помешать организму вырабатывать тестостерон. У мужчин это приводит к уменьшению размера яичек, уменьшению количества сперматозоидов, бесплодию и увеличению груди. У женщин может наблюдаться облысение по мужскому типу, рост волос на лице, менструации, которые меняются или прекращаются, и более низкий голос. Подростки, которые их используют, могут замедлить рост и рост костей. Высокие дозы могут привести к резким перепадам настроения, гневу и агрессии, называемой «яростной яростью».
Длительное употребление анаболиков, особенно в высоких дозах, может повредить печень, почки и сердце. Тяжелая задержка жидкости может вызвать отек сердца и сердечную недостаточность. Эти препараты также могут повышать уровень «плохого» холестерина ЛПНП, что повышает вероятность сердечных приступов и инсультов в любом возрасте.
Внезапно останавливать их — плохая идея. Это может вызвать перепады настроения, усталость, беспокойство, боль в мышцах и депрессию. Прекращение приема анаболиков может сбить ваше половое влечение.
 1002/14651858.CD010516.pub2
1002/14651858.CD010516.pub2


 , Ли К.С., Чен А.; Исследовательская группа аналитических центров регистратуры IRIS.
Багдасарова Ю. и др.
Офтальмологическая наука. 2021 14 июля; 1(3):100041. doi: 10.1016/j.xops.2021.100041. электронная коллекция 2021 сент.
Офтальмологическая наука. 2021.
PMID: 36275940
Бесплатная статья ЧВК.
, Ли К.С., Чен А.; Исследовательская группа аналитических центров регистратуры IRIS.
Багдасарова Ю. и др.
Офтальмологическая наука. 2021 14 июля; 1(3):100041. doi: 10.1016/j.xops.2021.100041. электронная коллекция 2021 сент.
Офтальмологическая наука. 2021.
PMID: 36275940
Бесплатная статья ЧВК.