Беременность есть, а узи не показывает беременность
Врачи, Болезни, Услуги
Беременность есть, а узи не показывает беременность
Выберите ближайшую клинику
декабрь 02 пт
декабрь 03 сб
декабрь 04 вс
декабрь 05 пн
декабрь 06 вт
В этот день врач отдыхает, вы можете выбрать любой другой день
декабрь 02 пт
декабрь 03 сб
декабрь 04 вс
декабрь 05 пн
декабрь 06 вт
В этот день врач отдыхает, вы можете выбрать любой другой день
декабрь 02 пт
декабрь 03 сб
декабрь 04 вс
декабрь 05 пн
декабрь 06 вт
В этот день врач отдыхает, вы можете выбрать любой другой день
декабрь 02 пт
декабрь 03 сб
декабрь 04 вс
декабрь 05 пн
декабрь 06 вт
В этот день врач отдыхает, вы можете выбрать любой другой день
декабрь 02 пт
декабрь 03 сб
декабрь 04 вс
декабрь 05 пн
декабрь 06 вт
В этот день врач отдыхает, вы можете выбрать любой другой день
Чтобы точно ответить на вопрос, имеется ли беременность или нет, необходимо провести УЗИ
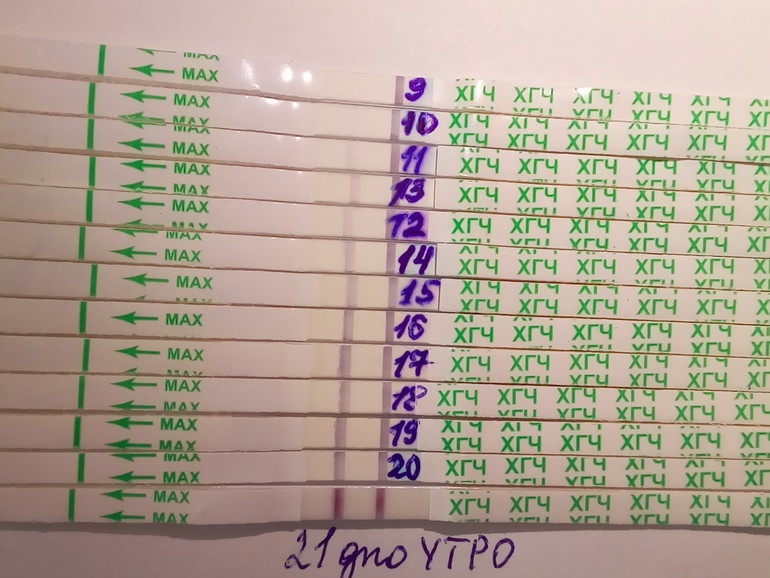
Отсутствие у женщины месячных совсем не говорит о наличии беременности. Но случаются и такие ситуации, когда тест показывает 2 полоски, месячных нет, а на УЗИ не показывает наличие беременности. Как быть в такой ситуации? Есть ли беременность? Как понять?
Но случаются и такие ситуации, когда тест показывает 2 полоски, месячных нет, а на УЗИ не показывает наличие беременности. Как быть в такой ситуации? Есть ли беременность? Как понять?
Почему не виден эмбрион?
Первая причина отсутствия на УЗИ эмбриона, это слишком раннее обращение. Обычно эмбрион просматривается начиная с пятой-шестой неделе. В это время его уже можно рассмотреть, он выглядит как маленькое темное пятно, по размерам он примерно 5-7 мм. Но можно рассмотреть эмбрион уже на 4-5 недели, для этого женщина направляется на трансвагинальное обследование. Проблема в том, что женщина далеко не всегда может знать время зачатия, поэтому при отсутствии эмбриона на УЗИ рекомендуется повторно пройти осмотр. Если при дальнейшем УЗИ так и не был обнаружен эмбрион, имеется риск наличия внематочной беременности.
Вторая причина банально проста – тест оказался бракованным. Либо у женщины просто был повышен уровень гормона ХГЧ. Тест на беременность реагирует на данный гормон. Обычно показатели ХГЧ возрастают при наличии беременности. Но тест может показать две полоски при некоторых отклонениях здоровья. Гормон повышается при наличии заболеваний или опухолей желудка, печени, почек, кишечника, поджелудочной железы. Кроме того, уровень гормона ХГЧ резко поднимается после перенесенного пузырного заноса, а также при раке яичников. Если у женщины произошел сбой в менструальном цикле, тест показывает две полоски, а УЗИ говорит об обратном, то рекомендуется провериться на онкологию, возможно дело в опухоли. Нужно сдать кровь на онкомаркеры.
Обычно показатели ХГЧ возрастают при наличии беременности. Но тест может показать две полоски при некоторых отклонениях здоровья. Гормон повышается при наличии заболеваний или опухолей желудка, печени, почек, кишечника, поджелудочной железы. Кроме того, уровень гормона ХГЧ резко поднимается после перенесенного пузырного заноса, а также при раке яичников. Если у женщины произошел сбой в менструальном цикле, тест показывает две полоски, а УЗИ говорит об обратном, то рекомендуется провериться на онкологию, возможно дело в опухоли. Нужно сдать кровь на онкомаркеры.
Третья причина – внематочная беременность. Иногда случается, что плодное яйцо попадает в фаллопиевую трубу, которая соединяет яичник с маткой. Эмбрион начинает расти в трубе, а не в матке. Проблема в том, что такую беременность значительно сложнее рассмотреть. Результат обследования зависит от многих факторов: качества УЗИ аппарата, компетентности врача, подготовки пациента к процедуре. Если внематочная беременность не обнаружена, а причина отсутствия месячных так и не определена, то назначается повторное обследование через некоторое время. Кроме трубы, плодное яйцо может прикрепиться и в другие места, например к яичнику или даже к органам брюшной полости. Для точного определения наличия внематочной беременности рекомендуется проходить УЗИ на современных аппаратах. Бывает, что эмбрион перемещается в шейку матки. В таком случае, шейка принимает форму песочных часов и это видно при обследовании трансвагинальном.
Кроме трубы, плодное яйцо может прикрепиться и в другие места, например к яичнику или даже к органам брюшной полости. Для точного определения наличия внематочной беременности рекомендуется проходить УЗИ на современных аппаратах. Бывает, что эмбрион перемещается в шейку матки. В таком случае, шейка принимает форму песочных часов и это видно при обследовании трансвагинальном.
В истории были случаи, когда женщина рожала здорового малыша, который развивался вне матки, но это единичные и сомнительные случаи. Практика показывает, что подобные ситуации заканчиваются либо смертью малыша, либо обоих.
Четвертая причина – пузырный занос.
Суть заболевания заключается в том, что ворсинки хориона, которые в дальнейшем должны сформировать плаценту, превращаются в пузырьки. Отсюда и название.
Пузырной занос образуется из-за неверного слияния половых клеток мужчины и женщины. В результате неверного слияния, генетический материал женщины теряется. Такое чаще всего происходит, когда одна женская клетка одновременно оплодотворяется двумя спермотозоидами. Такая патология обнаруживается при УЗИ, при обследовании врач видит не плодное яйцо, а множество мелких пузырьков. Пузырьковый занос необходимо срочно удалять. Метод удаления зависит от срока его появления, на ранних сроках возможно удаление вакуумом, на более поздних – путем хирургического вмешательства. Данное заболевание опасно тем, что оно может вызвать рак матки – хорионепителиому. Женщина, даже после успешного лечения должна регулярно продолжать обследоваться и сдавать кровь на ХГЧ.
Такая патология обнаруживается при УЗИ, при обследовании врач видит не плодное яйцо, а множество мелких пузырьков. Пузырьковый занос необходимо срочно удалять. Метод удаления зависит от срока его появления, на ранних сроках возможно удаление вакуумом, на более поздних – путем хирургического вмешательства. Данное заболевание опасно тем, что оно может вызвать рак матки – хорионепителиому. Женщина, даже после успешного лечения должна регулярно продолжать обследоваться и сдавать кровь на ХГЧ.
Пятая причина – анэмбриония.
Это особый вид беременности, при которой происходит развитие плодного яйца без эмбриона. Причиной патологии является генетическая мутация. Организм пациентки воспринимает плодное яйцо как чужеродный объект и всеми силами пытается от него избавиться и не дать ему развиваться.
Данная патология чаще всего удаляется с использованием вакуума. Кроме вакуум-экстракции иногда используют медикаментозный метод. В некоторых случаях, у женщины происходит естественное отторжение несостоявшегося плода и получается выкидыш.
Данная патология чаще всего наблюдается у женщин после 35-ти лет. Начиная с этого возраста, клетки уже оказываются истощенными и получаются пустыми. Если у женщины после 35-ти лет наблюдается беременность без эмбриона, это говорит, что ее клетки истощились. Если женщина планирует беременность, то ей следует проверить овариальный запас клеток. Если показатели отклонены от нормы, то рекомендуется воспользоваться искусственным оплодотворением.
Шестая причина – ложная или мнимая беременность.
Причиной ложной беременности является навязчивая идея. То есть, женщина так хочет иметь малыша, что это становится идеей фикс. Она сама себе внушает, что она беременна, у женщины в это время происходит некий психологический сбой. И на фоне этого сбоя начинают происходить гормональные нарушения. У женщины пропадают месячные, набухала грудь, наблюдалась прибавка в весе и даже появлялся токсикоз. Такая же патология может идти от обратного, то есть, наоборот, женщина крайне не хочет появления малыша, очень этого боится. В некоторых случаях даже может наблюдаться незначительная вторая полоска на тесте.
В некоторых случаях даже может наблюдаться незначительная вторая полоска на тесте.
В данной ситуации не обойтись без УЗИ. При обследовании врач не обнаружит эмбриона, и после повторного обследования, эмбрион также не появится. Ложная беременность – это болезнь психологического характера. Здесь нужно лечить пациентку изнутри. Бывают случаи, что на УЗИ, когда врач говорит, что беременности нет, что это выдуманная ситуация, женщина начинает убеждать врача в обратном, утверждая, что она все-таки беременна. В таких ситуациях необходима помощь психолога. Также, при данном диагнозе врач проведет диагностику и назначит женщине лечение, которое поможет в дальнейшем ей зачать ребенка. Рождение и зачатие ребенка можно назвать мистическим процессом. Порой пациентки, не имея явных отклонений в здоровье не могут забеременеть, какие бы попытки не предпринимали. Казалось бы, все хорошо, но беременность не наступает. А бывает, что женщина имеет диагноз бесплодие и чудным образом узнает, что она беременна. В любом случае, необходимо посещать опытного специалиста и следить за своим здоровьем.
В любом случае, необходимо посещать опытного специалиста и следить за своим здоровьем.
Тест на беременность после ЭКО
Экстракорпоральное оплодотворение – один из наиболее эффективных способов преодолеть бесплодие. Ежегодно десятки тысяч людей по всему миру становятся счастливыми родителями благодаря этой процедуре.
Тест на беременность после ЭКО – простой и доступный способ самостоятельно узнать, успешно ли прошла процедура.
Записаться на прием
Особенности анализа
Как и любой другой анализ, тест после ЭКО на беременность имеет свои особенности проведения. Для установления факта наступления беременности необходимо обнаружить в организме повышение концентрации хорионического гонадотропина человека (ХГЧ).
В норме данный гормон синтезируется только в случае наступления беременности: естественной или после ЭКО. Его можно выявлять как в моче женщины, так и в её крови. Использование стандартных экспресс-тестов, которые продаются в аптеке, позволяет с достаточно высокой точностью (более 90%) определить, наступила ли беременность.
Практически сразу после переноса многие женщины интересуются, когда делать тест после ЭКО. Оптимальным сроком считается 14 день после переноса. Именно столько времени нужно, чтобы уровень ХГЧ достиг необходимого уровня.
Не стоит раньше времени проводить самостоятельно тест после ЭКО. На какой день его лучше сделать, подскажет лечащий врач. Сделав тест раньше, можно получить ложноотрицательные результаты. Или ложноположительные, в случае приёма некоторых гормональных препаратов. Поэтому, если Вы сделали ЭКО, тест после переноса эмбриона делайте только через 2 недели.
Особенности проведения теста
Существуют определенные правила проведения теста на беременность, а именно:
- Проводить анализ можно только с 14 дня. Если тест не показывает после ЭКО ничего, это не всегда означает неудачу процедуры. Многие просто не могут дождаться необходимого времени и начинают использовать тесты раньше.
- Для более точного результата можно использовать тест-полоски несколько раз.

- Более точные результаты будут, если использовать для тестирования утреннюю мочу.
- Помещайте тест-полоску в мочу не менее чем на 5 секунд.
- Результаты смотрите только через 3-5 минут.
- Тест должен проводиться при комнатной температуре.
Результаты теста
После использования традиционных тест-систем возможен следующий результат:
- Положительный.
- Сомнительный.
- Отрицательный.
Положительный тест после ЭКО не свидетельствует однозначно о наступлении беременности. Точные результаты процедуры Вы узнаете только через 3 недели после переноса, когда сделаете УЗИ.
Сомнительный результат теста возможен при преждевременном его проведении, внематочной беременности или поздней имплантации эмбриона.
Если после ЭКО тест отрицательный, с высокой вероятностью это свидетельствует о неудаче при проведении процедуры. Хотя тест может быть ложноотрицательным. Окончательное заключение сделает врач после того как проведет УЗИ.
Окончательное заключение сделает врач после того как проведет УЗИ.
Беременность после отрицательного теста после ЭКО вполне может определиться по итогам ультразвукового исследования. Поэтому не стоит огорчаться раньше времени. Вы могли неправильно сделать тест, либо сама тест-полоска попалась некачественная. Редко, но подобные вещи случаются.
Для более достоверной информации о наступлении беременности лучше сдать кровь из вены на ХГЧ. Лабораторные методы более чувствительны и результат будет виден сразу в цифрах.
Желаем Вам полосатых тестов!
Стоимость ведение беременности
Пренатальные тесты | March of Dimes
Пренатальные тесты помогают вашему лечащему врачу узнать, как вы и ваш ребенок чувствуете себя во время беременности.
Некоторые пренатальные тесты, такие как проверка артериального давления и анализ мочи, проводятся несколько раз во время беременности.
Другие пренатальные тесты, такие как УЗИ или специальные анализы крови, проводятся реже.
Некоторые пренатальные тесты позволяют определить, есть ли у вашего ребенка определенные проблемы со здоровьем, такие как врожденные дефекты или генетические заболевания.
Поговорите со своим врачом о том, какие пренатальные тесты вам подходят.
Что такое пренатальные тесты и почему они важны?
Пренатальные тесты — это медицинские тесты, которые вы получаете во время беременности. Они помогают вашему поставщику медицинских услуг узнать, как вы и ваш ребенок чувствуете себя.
Во время беременности вы несколько раз проходите некоторые дородовые тесты на профилактических осмотрах. Эти тесты гарантируют, что вы и ваш ребенок будете здоровы. Есть и другие тесты, которые проводятся в определенное время во время беременности. Эти пренатальные тесты проверяют, есть ли у вашего ребенка проблемы со здоровьем, в том числе:
- Врожденные дефекты . Это состояния здоровья, которые присутствуют при рождении.

- Генетические и хромосомные заболевания . Эти состояния вызваны изменениями в генах и хромосомах. Ген — это часть клеток вашего тела, которая хранит инструкции о том, как ваше тело растет и работает. Хромосома — это структура в клетках, содержащая гены. Генетические состояния включают кистозный фиброз (также называемый муковисцидозом), серповидно-клеточную анемию и пороки сердца. Распространенным хромосомным заболеванием является синдром Дауна. Иногда эти состояния передаются от родителей к ребенку, а иногда они возникают сами по себе.
Если в вашей семье есть история определенных заболеваний, вы можете поговорить с консультантом по генетическим вопросам. Консультант-генетик прошел обучение, чтобы помочь вам разобраться в врожденных дефектах и других заболеваниях, встречающихся в семьях, и в том, как они могут повлиять на ваше здоровье и здоровье вашего ребенка.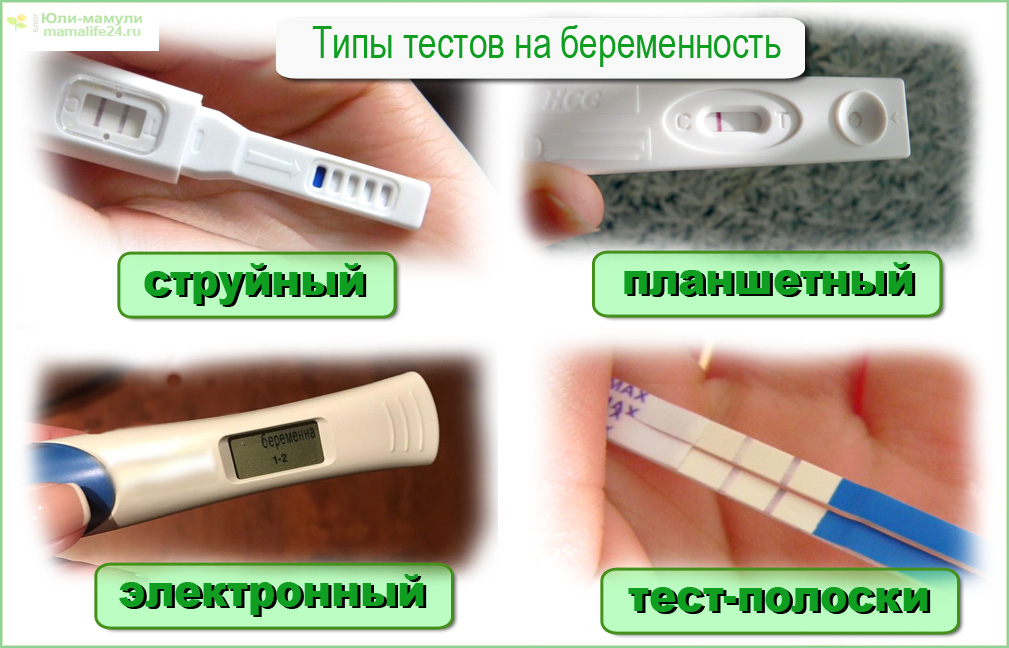
Что такое скрининговые и диагностические тесты?
Скрининговые тесты проверяют, есть ли у вашего ребенка более вероятное заболевание, но они не говорят вам наверняка, есть ли у вашего ребенка заболевание. Нет никаких рисков для вас или вашего ребенка, когда вы проходите скрининговый тест.
Диагностические тесты точно определят, есть ли у вашего ребенка проблемы со здоровьем. Если скрининг-тест показывает, что у вашего ребенка высокий риск заболевания, ваш врач может порекомендовать диагностический тест для подтверждения результатов. Некоторые диагностические тесты могут иметь определенные риски для вашего ребенка, например, выкидыш. Выкидыш — это смерть ребенка в утробе матери до 20 недель беременности.
Результаты скринингового теста могут помочь вам решить, хотите ли вы пройти диагностический тест. Вы можете или не можете хотеть знать, есть ли у вашего ребенка проблемы со здоровьем. Если вы решите пройти диагностический тест, вы сможете больше узнать о состоянии вашего ребенка и о том, как ухаживать за ним после его рождения. Вы также можете запланировать роды в больнице, где вашему ребенку будет оказана специальная медицинская помощь.
Вы также можете запланировать роды в больнице, где вашему ребенку будет оказана специальная медицинская помощь.
Какие пренатальные тесты вы делаете на протяжении всей беременности?
Во время беременности вы можете несколько раз проходить эти пренатальные тесты:
- Проверка артериального давления. Ваш врач проверяет ваше кровяное давление, чтобы убедиться, что у вас нет преэклампсии. Преэклампсия — это высокое кровяное давление, которое может возникнуть после 20 -й -й недели беременности. Преэклампсия может вызвать серьезные проблемы во время беременности.
- Анализ мочи. Ваш врач проверяет вашу мочу на наличие инфекций, таких как инфекция мочевого пузыря или почек, и других состояний, таких как преэклампсия. Наличие белка в моче может быть признаком преэклампсии.
- Анализы крови. Ваш врач проверяет вашу кровь на наличие определенных инфекций, таких как сифилис, гепатит В и ВИЧ.
 Анализ крови также используется для определения вашей группы крови и резус-фактора, а также для проверки наличия анемии. Анемия — это когда у вас недостаточно здоровых эритроцитов, чтобы переносить кислород к остальным частям тела. Резус-фактор — это белок, который присутствует в красных кровяных тельцах большинства людей. Если у вас его нет, а у вашего ребенка он есть, это может вызвать резус-фактор у вашего ребенка. Лечение во время беременности может предотвратить резус-инфекцию.
Анализ крови также используется для определения вашей группы крови и резус-фактора, а также для проверки наличия анемии. Анемия — это когда у вас недостаточно здоровых эритроцитов, чтобы переносить кислород к остальным частям тела. Резус-фактор — это белок, который присутствует в красных кровяных тельцах большинства людей. Если у вас его нет, а у вашего ребенка он есть, это может вызвать резус-фактор у вашего ребенка. Лечение во время беременности может предотвратить резус-инфекцию.
Ваш лечащий врач также проверяет ваш вес при каждом предродовом медосмотре, чтобы убедиться, что вы набираете правильный вес.
Какие пренатальные тесты проводятся в первом триместре?
В первом триместре беременности (месяцы 1, 2 и 3) вам могут назначить несколько анализов. Поговорите со своим поставщиком медицинских услуг, чтобы узнать, какие тесты подходят именно вам.
- Скрининг на носительство генетических состояний .
 Этот скрининговый тест проверяет вашу кровь или слюну, чтобы определить, являетесь ли вы носителем определенных генетических заболеваний, которые могут повлиять на вашего ребенка. Если вы являетесь носителем, это означает, что у вас нет этого заболевания, но у вас есть генетическое изменение, которое вы можете передать своему ребенку. Если и вы, и ваш партнер являетесь носителями одного и того же заболевания, существует больший риск того, что у вашего ребенка будет это заболевание. Скрининг на носительство можно проводить до беременности или в первые недели беременности. Если результаты показывают, что вы или ваш партнер являетесь носителем, вы можете узнать, есть ли у вашего ребенка заболевание или является ли оно носителем заболевания. Поговорите со своим лечащим врачом о том, какие скрининговые тесты на носительство могут подойти вам.
Этот скрининговый тест проверяет вашу кровь или слюну, чтобы определить, являетесь ли вы носителем определенных генетических заболеваний, которые могут повлиять на вашего ребенка. Если вы являетесь носителем, это означает, что у вас нет этого заболевания, но у вас есть генетическое изменение, которое вы можете передать своему ребенку. Если и вы, и ваш партнер являетесь носителями одного и того же заболевания, существует больший риск того, что у вашего ребенка будет это заболевание. Скрининг на носительство можно проводить до беременности или в первые недели беременности. Если результаты показывают, что вы или ваш партнер являетесь носителем, вы можете узнать, есть ли у вашего ребенка заболевание или является ли оно носителем заболевания. Поговорите со своим лечащим врачом о том, какие скрининговые тесты на носительство могут подойти вам. - Бесклеточный анализ ДНК плода (также называемый неинвазивным пренатальным скринингом или тестированием). Этот скрининговый тест проверяет вашу кровь на наличие ДНК вашего ребенка.

- Забор проб ворсин хориона (также называемый CVS). Этот диагностический тест проверяет ткань плаценты, чтобы определить, есть ли у вашего ребенка генетическое заболевание. CVS проводится на сроке от 10 до 13 недель беременности. Ваш врач может потребовать, чтобы вы прошли CVS, если вы старше 35 лет, если в вашей семье есть история генетических заболеваний или если ваш скрининг в первом триместре показывает, что ваш ребенок подвержен повышенному риску врожденных дефектов.
- Раннее УЗИ (также называемое УЗИ в первом триместре).
 Ультразвук использует звуковые волны и экран компьютера, чтобы сделать изображение вашего ребенка внутри матки. Ваш врач может использовать раннее УЗИ, чтобы убедиться, что вы беременны, или назначить дату беременности, чтобы вы знали, на каком сроке беременности (сколько недель) вы находитесь.
Ультразвук использует звуковые волны и экран компьютера, чтобы сделать изображение вашего ребенка внутри матки. Ваш врач может использовать раннее УЗИ, чтобы убедиться, что вы беременны, или назначить дату беременности, чтобы вы знали, на каком сроке беременности (сколько недель) вы находитесь. - Скрининг первого триместра. Этот скрининговый тест включает анализ крови и УЗИ, чтобы определить, может ли ваш ребенок подвергаться риску некоторых врожденных дефектов, таких как синдром Дауна и пороки сердца. Тест обычно проводится на сроке от 11 до 13 недель беременности.
Какие анализы проводятся во втором триместре?
Ваш врач может предложить вам следующие пренатальные тесты во втором триместре (4, 5 и 6 месяцы беременности):
- Скрининг крови матери (также называемый четырехэкранным). Этот скрининговый тест проверяет вашу кровь, чтобы определить, может ли ваш ребенок подвергаться риску некоторых врожденных дефектов, таких как синдром Дауна.
 Его называют четырехкратным скринингом, потому что он измеряет 4 вещества в крови: альфа-фетопротеин (АФП), эстриол, хорионический гонадостропин человека (ХГЧ) и ингибин А. Тест проводится на 15 и 22 неделе беременности.
Его называют четырехкратным скринингом, потому что он измеряет 4 вещества в крови: альфа-фетопротеин (АФП), эстриол, хорионический гонадостропин человека (ХГЧ) и ингибин А. Тест проводится на 15 и 22 неделе беременности. - УЗИ. Ваш лечащий врач проведет УЗИ между 18 и 22 неделями беременности. Ультразвук проверит рост и развитие вашего ребенка и выявит любые врожденные дефекты.
- Амниоцентез . Во время амниоцентеза у ребенка берут образец амниотической жидкости. Жидкость проверяется, чтобы определить, есть ли у вашего ребенка врожденный дефект или генетическое заболевание. Тест обычно проводится на сроке от 15 до 20 недель беременности. Ваш врач может потребовать, чтобы вы сделали амниоцентез, если вы старше 35 лет, если в вашей семье есть история генетических заболеваний или если ваш скрининг в первом триместре показывает, что ваш ребенок подвержен повышенному риску врожденных дефектов.
- Скрининг уровня глюкозы.
 Этот скрининговый тест позволяет определить наличие гестационного диабета. Это своего рода диабет, которым некоторые женщины заболевают во время беременности. Вы получаете этот тест на сроке от 24 до 28 недель беременности.
Этот скрининговый тест позволяет определить наличие гестационного диабета. Это своего рода диабет, которым некоторые женщины заболевают во время беременности. Вы получаете этот тест на сроке от 24 до 28 недель беременности.
Какие анализы проводятся в третьем триместре?
В последнем триместре (7, 8 и 9 месяцы беременности) ваш врач проводит тест на стрептококк группы B (также называемый GBS). Стрептококк группы B — это инфекция, которую вы можете передать своему ребенку во время родов. Тест проверяет жидкость из шейки матки, чтобы определить, есть ли у вас СГБ. Вы получаете этот тест на 35-37 неделе беременности.
Что такое подсчет ударов и как его вести?
Подсчет толчков (также называемый подсчетом шевелений плода) позволяет вам отслеживать, как часто двигается ваш ребенок. Примерно к 5 месяцам (20 неделям) беременности вы должны начать чувствовать, как ваш ребенок шевелится в вашем животе. Ваш ребенок может переворачиваться с боку на бок, а иногда и переворачиваться вверх ногами.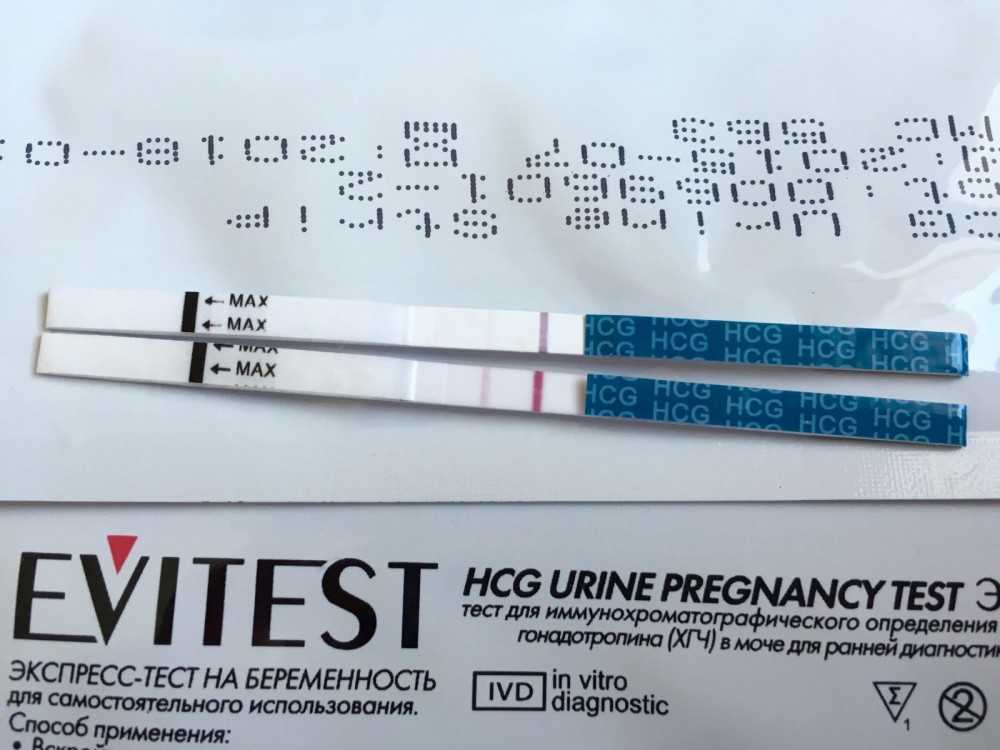 Сообщите своему врачу, если:
Сообщите своему врачу, если:
- Вы находитесь на сроке около 20 недель беременности и не чувствуете движений ребенка.
- Вы беспокоитесь, что ваш ребенок не шевелится.
- Вы замечаете, как часто ваш ребенок двигается, особенно если движение уменьшается.
Ваш врач может попросить вас провести подсчет толчков, чтобы узнать, когда и как часто ваш ребенок шевелится. Вот 2 способа подсчета толчков:
- Каждый день засекайте, сколько времени потребуется вашему ребенку, чтобы сделать 10 движений. Если это занимает более 2 часов, сообщите об этом своему провайдеру.
- Посмотрите, сколько движений вы чувствуете за 1 час. Делайте это 3 раза каждую неделю. Если номер изменится, сообщите об этом своему провайдеру.
Вы можете вести подсчет ударов даже в третьем триместре. Если ваш врач беспокоится о движениях вашего ребенка, он может провести другие тесты, чтобы проверить здоровье вашего ребенка.
Дополнительная информация
- Центр профилактики еврейских генетических заболеваний им.
 Эйнштейна Виктора
Эйнштейна Виктора - Генетический Альянс
- JScreen в Университете Эмори
- Национальная организация редких заболеваний (NORD)
- Национальное общество консультантов-генетиков
Последняя проверка: сентябрь 2020 г.
Рутинные тесты во время беременности | АКОГ
Синдром приобретенного иммунодефицита (СПИД) : Группа признаков и симптомов, обычно тяжелых инфекций, у человека, инфицированного вирусом иммунодефицита человека (ВИЧ).
Анемия : Аномально низкий уровень эритроцитов в кровотоке. Большинство случаев вызваны дефицитом железа (недостаток железа).
Антибиотики : Препараты для лечения определенных типов инфекций.
Антитела : Белки крови, вырабатываемые организмом в ответ на чужеродные вещества, такие как бактерии и вирусы.
Бактерии : Одноклеточные организмы, которые могут вызывать инфекции в организме человека.
Врожденные дефекты : Физические проблемы, присутствующие при рождении.
Клетки : Мельчайшие единицы структур в организме.
Шейка матки : Нижний узкий конец матки в верхней части влагалища.
Chlamydia : Инфекция, передающаяся половым путем, вызываемая бактериями. Эта инфекция может привести к воспалительным заболеваниям органов малого таза и бесплодию.
Хромосомы : Структуры, расположенные внутри каждой клетки организма. Они содержат гены, определяющие физическое строение человека.
Осложнения : Заболевания или состояния, возникающие в результате другого заболевания или состояния. Примером может служить пневмония, возникающая в результате гриппа. Осложнение также может возникнуть в результате состояния, такого как беременность. Примером осложнения беременности являются преждевременные роды.
Сахарный диабет : Состояние, при котором уровень сахара в крови слишком высок.
Плод : Стадия человеческого развития после 8 полных недель после оплодотворения.
Ген : Сегменты ДНК, содержащие инструкции по развитию физических качеств человека и управлению процессами в организме. Ген является основной единицей наследственности и может передаваться от родителей к детям.
Генетический консультант : Медицинский работник со специальной подготовкой в области генетики, который может дать экспертную консультацию о генетических нарушениях и пренатальном тестировании.
Гестационный диабет : Диабет, возникающий во время беременности.
Глюкоза : Сахар в крови, который является основным источником топлива для организма.
Гонорея : Инфекция, передающаяся половым путем, которая может привести к воспалительным заболеваниям органов малого таза, бесплодию и артриту.
Стрептококк группы B (GBS) : Тип бактерий, которые многие люди обычно переносят и могут передаваться плоду во время родов. GBS может вызвать серьезную инфекцию у некоторых новорожденных. Антибиотики назначают во время родов женщинам-носителям бактерий, чтобы предотвратить инфекцию новорожденных.
GBS может вызвать серьезную инфекцию у некоторых новорожденных. Антибиотики назначают во время родов женщинам-носителям бактерий, чтобы предотвратить инфекцию новорожденных.
Гепатит B : Инфекция, вызванная вирусом, который может передаваться через кровь, сперму или другие биологические жидкости, зараженные вирусом.
Гепатит С : Инфекция, вызываемая вирусом, который может передаваться через инфицированную кровь.
Вирус иммунодефицита человека (ВИЧ) : Вирус, поражающий определенные клетки иммунной системы организма. Если не лечить ВИЧ, он может вызвать синдром приобретенного иммунодефицита (СПИД).
Иммунный : Защита от инфекционных заболеваний.
Внутривенная (IV) линия : Трубка, вводимая в вену и используемая для доставки лекарств или жидкостей.
Вакцина против кори, эпидемического паротита и краснухи (MMR) : Прививка для защиты от кори, эпидемического паротита и краснухи. Прививка содержит живые вирусы, измененные таким образом, чтобы они не вызывали заболевания. Укол не рекомендуется беременным женщинам.
Прививка содержит живые вирусы, измененные таким образом, чтобы они не вызывали заболевания. Укол не рекомендуется беременным женщинам.
Акушер-гинеколог (акушер-гинеколог) : Врач со специальной подготовкой и образованием в области женского здоровья.
Преэклампсия : Расстройство, которое может возникнуть во время беременности или после родов, при котором наблюдается высокое кровяное давление и другие признаки повреждения органов. Эти признаки включают аномальное количество белка в моче, низкое количество тромбоцитов, нарушение функции почек или печени, боль в верхней части живота, жидкость в легких, сильную головную боль или изменения зрения.
Прямая кишка : Последняя часть пищеварительного тракта.
Резус-фактор : Белок, который можно найти на поверхности эритроцитов.
Краснуха : Вирус, который может передаваться плоду, если женщина заражается во время беременности.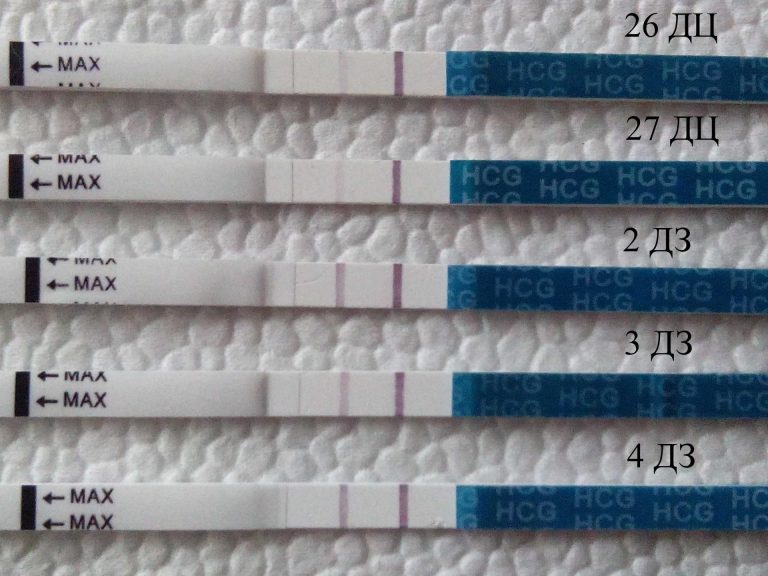

 Анализ крови также используется для определения вашей группы крови и резус-фактора, а также для проверки наличия анемии. Анемия — это когда у вас недостаточно здоровых эритроцитов, чтобы переносить кислород к остальным частям тела. Резус-фактор — это белок, который присутствует в красных кровяных тельцах большинства людей. Если у вас его нет, а у вашего ребенка он есть, это может вызвать резус-фактор у вашего ребенка. Лечение во время беременности может предотвратить резус-инфекцию.
Анализ крови также используется для определения вашей группы крови и резус-фактора, а также для проверки наличия анемии. Анемия — это когда у вас недостаточно здоровых эритроцитов, чтобы переносить кислород к остальным частям тела. Резус-фактор — это белок, который присутствует в красных кровяных тельцах большинства людей. Если у вас его нет, а у вашего ребенка он есть, это может вызвать резус-фактор у вашего ребенка. Лечение во время беременности может предотвратить резус-инфекцию. Этот скрининговый тест проверяет вашу кровь или слюну, чтобы определить, являетесь ли вы носителем определенных генетических заболеваний, которые могут повлиять на вашего ребенка. Если вы являетесь носителем, это означает, что у вас нет этого заболевания, но у вас есть генетическое изменение, которое вы можете передать своему ребенку. Если и вы, и ваш партнер являетесь носителями одного и того же заболевания, существует больший риск того, что у вашего ребенка будет это заболевание. Скрининг на носительство можно проводить до беременности или в первые недели беременности. Если результаты показывают, что вы или ваш партнер являетесь носителем, вы можете узнать, есть ли у вашего ребенка заболевание или является ли оно носителем заболевания. Поговорите со своим лечащим врачом о том, какие скрининговые тесты на носительство могут подойти вам.
Этот скрининговый тест проверяет вашу кровь или слюну, чтобы определить, являетесь ли вы носителем определенных генетических заболеваний, которые могут повлиять на вашего ребенка. Если вы являетесь носителем, это означает, что у вас нет этого заболевания, но у вас есть генетическое изменение, которое вы можете передать своему ребенку. Если и вы, и ваш партнер являетесь носителями одного и того же заболевания, существует больший риск того, что у вашего ребенка будет это заболевание. Скрининг на носительство можно проводить до беременности или в первые недели беременности. Если результаты показывают, что вы или ваш партнер являетесь носителем, вы можете узнать, есть ли у вашего ребенка заболевание или является ли оно носителем заболевания. Поговорите со своим лечащим врачом о том, какие скрининговые тесты на носительство могут подойти вам.
 Ультразвук использует звуковые волны и экран компьютера, чтобы сделать изображение вашего ребенка внутри матки. Ваш врач может использовать раннее УЗИ, чтобы убедиться, что вы беременны, или назначить дату беременности, чтобы вы знали, на каком сроке беременности (сколько недель) вы находитесь.
Ультразвук использует звуковые волны и экран компьютера, чтобы сделать изображение вашего ребенка внутри матки. Ваш врач может использовать раннее УЗИ, чтобы убедиться, что вы беременны, или назначить дату беременности, чтобы вы знали, на каком сроке беременности (сколько недель) вы находитесь. Его называют четырехкратным скринингом, потому что он измеряет 4 вещества в крови: альфа-фетопротеин (АФП), эстриол, хорионический гонадостропин человека (ХГЧ) и ингибин А. Тест проводится на 15 и 22 неделе беременности.
Его называют четырехкратным скринингом, потому что он измеряет 4 вещества в крови: альфа-фетопротеин (АФП), эстриол, хорионический гонадостропин человека (ХГЧ) и ингибин А. Тест проводится на 15 и 22 неделе беременности. Этот скрининговый тест позволяет определить наличие гестационного диабета. Это своего рода диабет, которым некоторые женщины заболевают во время беременности. Вы получаете этот тест на сроке от 24 до 28 недель беременности.
Этот скрининговый тест позволяет определить наличие гестационного диабета. Это своего рода диабет, которым некоторые женщины заболевают во время беременности. Вы получаете этот тест на сроке от 24 до 28 недель беременности.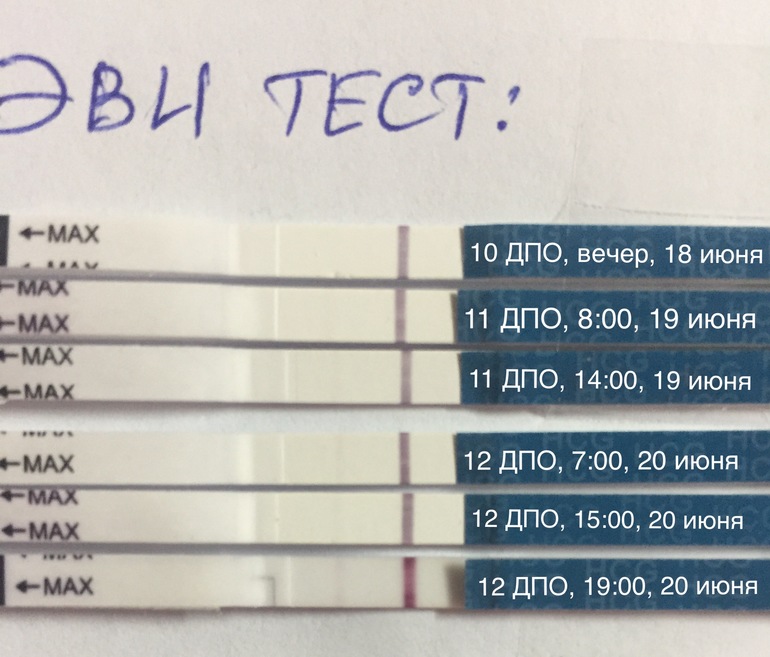 Эйнштейна Виктора
Эйнштейна Виктора