стоит ли платить за ведение беременности
Юлия Коняхина
изучила мнение читателей
Профиль автора
Ведение беременности — такая же медицинская услуга, как любая другая. Можно получить ее бесплатно по ОМС. А можно наблюдаться за деньги в частной клинике или роддоме.
Героиня Тинькофф Журнала рассказала, как заключила контракт на ведение беременности и во сколько ей это обошлось. В комментариях мнения читателей разделились. Одни поддержали идею платного наблюдения, другие усомнились в разумности таких трат. Собрали аргументы обеих сторон.
👍 За: в платных клиниках меньше нервотрепки
Victoria Golubova
пожалела, что встала на учет в женскую консультацию
Жалею, что наслушалась советов и встала на учет в женскую консультацию. К врачу претензий не было, но истрепали нервы бумажной рутиной.
С ужасом вспоминаю, как неслась на работу после сдачи анализов. Кое-что все равно пришлось сдавать в «Инвитро». Однажды делала УЗИ в платной клинике, потому что в женской консультации врач не смог что-то там рассмотреть.
Однажды делала УЗИ в платной клинике, потому что в женской консультации врач не смог что-то там рассмотреть.
Подсчитала все траты и пришла к выводу, что лучше бы доплатила и спокойно, без нервотрепки наблюдалась в частной клинике.
/prava/dekret/
Права сотрудниц в декрете
Наталья Афонасьева
наблюдалась в перинатальном центре и тоже пожалела
Наблюдалась по ОМС. Выбрала перинатальный центр с очень хорошими отзывами и пожалела тысячу раз.
Проблемы были с самого начала: все УЗИ переделывала в платной клинике, за свои деньги сделала ДНК-тест и второй скрининг. На прием не записаться, отношение хамское. Посчитала, сколько потратила, — контракт бы уже окупился сполна. На будущее буду знать.
👎 Против: все необходимые обследования делают и по ОМС
Екатерина Гусева
прошла кучу обследований бесплатно
Мои ощущения от наблюдения в женской консультации: всю беременность сдавала анализы и проходила обследования.
Очередей особых не было. Все вежливые и корректные.
👍 За: контракт нужен, чтобы не сидеть часами в очередях
Marina X
ценит время больше, чем деньги
ОМС подходит только тем, кто не работает, у кого мало дел и кто может позволить себе роскошь сидеть в очередях.
Для меня время важнее денег. В первую беременность выбрала ОМС, потому что появилась возможность записываться на прием через сайт госуслуг и мне казалось, что за пациентом должны закреплять определенное время. Но я сидела в очередях от 30 минут до двух часов — и это по записи.
Приемы по ОМС длятся десять минут, девять из которых врач что-то пишет. Посмотрит на тебя пару раз. Спросить много не успеваешь, отвечают односложно. А беременность первая, вопросов много.
Решила, что в следующий раз буду наблюдаться только в платной клинике. Не верю, что частные врачи лучше.
👎 Против: сэкономленные деньги можно потратить на ребенка
Наталья Прокопова
не платила за ведение беременности и роды
Рожала и наблюдалась во время беременности бесплатно. Считаю, что все сделала правильно. О дородовой палате до сих пор вспоминаю с теплотой: персонал вежливый, вкусно кормили. Да и в поликлинике все было нормально.
Если прикинуть, на сэкономленные деньги как раз можно купить все нужное для ребенка: коляску, кроватку, одежду. Но у кого есть лишнее, в принципе, сами решают, на что лучше потратиться.
Калькулятор: сколько вы потратите на ребенка в первый год
Penny Lane
считает, что деньги нужно тратить осмысленно
Если женщина тревожная, возможно, стоит заключить контракт, чтобы консультироваться с врачом и днем и ночью по малейшему поводу. Но если вы спокойный человек и со здоровьем у вас все хорошо, лучше потратить те же деньги на платные роды, отдельную послеродовую палату, коляску или ДМС для новорожденного — короче, на что-то более осмысленное.
Но если вы спокойный человек и со здоровьем у вас все хорошо, лучше потратить те же деньги на платные роды, отдельную послеродовую палату, коляску или ДМС для новорожденного — короче, на что-то более осмысленное.
👍 За: частные врачи уделяют больше внимания
Valeria Antonova
задавала много вопросов во время беременности
В платных клиниках есть много плюсов, за которые стоит доплатить, если есть возможность.
Например, мой гинеколог в женской консультации толком никогда ничего не объясняет. На визит отводится 15 минут, из которых 10 уходит на заполнение карты. Информации — минимум. А у меня в первую беременность была куча вопросов. В платной клинике врач отвечала на них не только на приеме, но и по электронной почте.
/list/gynecology/
17 важных вопросов гинекологу Татьяне Румянцевой
Мне еще не повезло, что часть моей беременности пришлась на период коронавирусных ограничений. В женской консультации не делали глюкозотолерантный тест, так как сидеть два часа в коридоре, где много людей, небезопасно. А в платной клинике меня посадили на два часа в отдельную палату в оперблоке.
А в платной клинике меня посадили на два часа в отдельную палату в оперблоке.
👎 Против: в женских консультациях тоже есть хорошие врачи
tanya baramzina
нашла идеального гинеколога по ОМС
Не могла выбрать, контракт или ОМС. Решила сходить в женскую консультацию, чтобы познакомиться с гинекологом, посмотреть, как проходят прием и сдача анализов. Врача выбрала по отзывам, а к консультации прикрепилась по месту его работы.
Я впервые обращалась к гинекологу по ОМС, и это оказался лучший врач в моей жизни. Осталась наблюдаться у него, в платную клинику не пошла.
Единственное, что напрягает, — бюрократия и то, что результаты анализов не высылают на электронную почту. В остальном все отлично. Врач дала номер мобильного для связи в любое время. Назначает все, что нужно, и даже дополнительные обследования без проволочек.
Возможно, в регионах иначе, но я живу в Москве. Здесь вообще не вижу смысла в контракте на ведение беременности.
👍 За: в платных клиниках меньше риск подцепить инфекцию
Таня Белгородская
наблюдалась за деньги, потому что боялась заболеть
Однозначно — за платное ведение беременности. Плюсов много, но для себя вижу один существенный. В первом триместре у меня были проблемы с иммунитетом, и я сильно переболела ОРВИ. Я живу в холодном регионе, где простуды — обычное дело. В консультациях с очередями риск заразиться очень большой. А в частной клинике, где перед кабинетом сидит один-два человека, он минимален.
Чем безопасно лечиться беременным при простуде
Кроме того, в частных клиниках другое отношение к пациентам и есть возможность выбрать врача — это важно.
ОГБУЗ «Клиническая больница №1» :: Документы :: Женская консультация № 2
Документы \ Женская консультация № 2
Женская консультация №2
ул. Нарвская, д. 21, тел.: 66-32-57
Часы работы регламентируются с 8-00 до 20-00.
В субботу и праздничные дни с 9-00 до 14-00.
Женская консультация №2 является самостоятельным структурным подразделением многопрофильного стационара ОГБУЗ «Клиническая больница № 1» г. Смоленска.
Отделение женской консультации возглавляет заведующая отделением Новикова Галина Эрнстовна, врач высшей категории, Заслуженный врач России. Ст. акушерка – Кашкина Ольга Анатольевна – акушерка высшей категории.
Женская консультация №2 обслуживает женское население Ленинского района. Приём пациентов осуществляет 16 врачей акушеров-гинекологов.
Амбулаторная медицинская помощь беременным и женщинам с гинекологической патологией оказывается в рамках первичной медико-санитарной помощи участковыми врачами акушерами-гинекологами.
Женская консультация укомплектована высококвалифицированными специалистами и оснащена современным медицинским оборудованием.
В женской консультации ежедневно оказывается лечебно-диагностическая помощь пациентам, обратившимся самостоятельно или направленным другими специалистами. Ежедневно оказывается высококвалифицированная экстренная и плановая помощи беременным женщинам и гинекологическим больным, включая патронажи и вызовы на дом, высококвалифицированная экстренная и плановая помощь с использованием современных достижений медицинской науки и практики. Беременным с патологией осуществляется помощь в дневном стационаре. Осуществляется координация, преемственность и взаимодействие с другими отделениями и службами ОГБУЗ «Клиническая больница № 1» по оказанию пациентам консультативной помощи. Систематически осваивается и внедряется в практику новые эффективные методы диагностики, консервативного и оперативного лечения, внедряются новые медицинские технологии.
Ежедневно оказывается высококвалифицированная экстренная и плановая помощи беременным женщинам и гинекологическим больным, включая патронажи и вызовы на дом, высококвалифицированная экстренная и плановая помощь с использованием современных достижений медицинской науки и практики. Беременным с патологией осуществляется помощь в дневном стационаре. Осуществляется координация, преемственность и взаимодействие с другими отделениями и службами ОГБУЗ «Клиническая больница № 1» по оказанию пациентам консультативной помощи. Систематически осваивается и внедряется в практику новые эффективные методы диагностики, консервативного и оперативного лечения, внедряются новые медицинские технологии.
В рамках обязательного медицинского страхования участковые врачи акушеры-гинекологи с акушерками ведут наблюдение беременных женщин с ранних сроков беременности до самых родов, оформляют соответствующую документацию, листы временной нетрудоспособности по беременности и родам, родовые сертификаты. Для постановки на учет по беременности мы рекомендуем посетить врача акушера-гинеколога на ранних сроках беременности, лучше на сроке до 8 недель беременности.
На приеме врач акушер-гинеколог беседует с женщиной, выясняет ее анамнез, проводит осмотр, назначает клинико-лабораторное исследование и пренатальный скрининг, УЗИ матки и плода, консультацию специалистов.
В женской консультации оказывается медицинская помощь женщинам со следующими гинекологическими заболеваниями: острые и хронические воспалительные процессы органов малого таза и наружных половых органов, нарушение менструального цикла, бесплодие, миома матки, эндометриоз, доброкачественные новообразования яичников, патология шейки матки (эктопии, полипы, дискератозы), гиперпластические процессы эндометрия.
Профилактические осмотры включают: осмотр гинеколога, взятие мазка на онкологию клеток шейки матки, осмотр и пальпацию молочных желез, УЗИ органов малого таза. По результатам профилактических осмотров формируются диспансерные группы. Врач-акушер-гинеколог проводит осмотры женщин, находящихся под диспансерным наблюдением не реже 1 раза в год. При выявлении заболеваний, требующих стационарной помощи (в т.
В консультации активно проводится работа, направленная на профилактику абортов, осуществляется консультирование по вопросам контрацепции, планированию беременности, предгравидарной подготовке и проводится предабортное консультирование медицинским психологом.
При выявлении патологии шейки матки выполняются лабораторные исследования и кольпоскопия шейки матки с биопсией шейки матки, выскабливанием цервикального канала.
В условиях женской консультации проводятся гинекологические операции:
- диагностическая вакуум-аспирация эндометрия
- кольпоскопия
- радиоволновая хирургия
- удаление полипов шейки матки
- гистероскопия жидкостная ( полипы эндометрия, гиперплазии эндометрия, эндометриоз тела матки, диагностика субмукозных узлов миомы, внутриматочных перегородок и синехий, бесплодие)
- введение и удаление внутриматочных контрацептивов
Такие операции как удаление полипа эндометрия, диагностическая гистероскопия, под внутривенным обезболиванием в операционной. Перед операцией женщина проходит определенное обследование. В день операции она приходит натощак с результатами анализов. После выполненной операции в течение нескольких часов женщина наблюдается, а затем выписывается домой под амбулаторное наблюдение участкового врача акушера-гинеколога.
Перед операцией женщина проходит определенное обследование. В день операции она приходит натощак с результатами анализов. После выполненной операции в течение нескольких часов женщина наблюдается, а затем выписывается домой под амбулаторное наблюдение участкового врача акушера-гинеколога.
При гинекологических заболеваниях врачи ультразвуковой диагностики проводят УЗИ матки и придатков, фолликулометрию, определяют толщину эндометрия, наличие полипов эндометрия, миомы матки и опухолевых образований в придатках матки, цервикометрию, УЗИ молочных желез.
В консультации оформляются направления в Федеральные медицинские учреждения для оказания высокотехнологичной и специализированной медицинской помощи за счет средств ОМС по следующим нозологиям:
• миома матки,
• эндометриоз,
• доброкачественные новообразования яичников,
• полипы и гиперплазия эндометрия,
• опущение и выпадение половых органов.
В женской консультации проводится обследование женщин с целью установления причин бесплодия и дальнейшего направления на процедуру ЭКО.
В соответствии с приказом Министерства здравоохранения Российской Федерации от 31.07.2020г. № 803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению» в женской консультации проводится обследование женщин с целью установления причин бесплодия и дальнейшего направления на процедуру ЭКО. При наличии проблем репродуктивного характера, необходимо обратиться на прием к участковому врачу акушеру-гинекологу для назначения обследования с целью выявления причины бесплодия.
При установлении причины бесплодия и невозможности её коррекции в условиях нашей медицинской организации, участковый врач акушер-гинеколог оформит и предоставит выписку из амбулаторной карты и направление на процедуру ЭКО за счет средств ОМС.
С перечнем медицинских организаций, в которые пациентки направляются для проведения процедуры ЭКО можно ознакомиться на сайте Департамента Смоленской области по здравоохранению.
Приказ Министерства здравоохранения РФ от 31. 07.2020г. № 803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению».
07.2020г. № 803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению».
Женская консультация №2 «Клиническая больница № 1» в своей работе взаимодействует: с поликлиниками Ленинского р-на, осуществляя консультативный приём пациенток в женской консультации и на дому, направленных специалистами поликлиник; с родильными стационарами города; с гинекологическими стационарами города
Структура женской консультации:
I. Регистратура;
II. Кабинеты врачей акушеров-гинекологов;
III. Кабинеты специализированных приемов:
— планирования семьи и контрацепции;
— патологии шейки матки;
— невынашивание беременности;
IV. Кабинеты специалистов:
Кабинеты специалистов:
— врача терапевта;
— медицинского психолога;
— психопрофилактической подготовки беременных к родам;
V. Другие подразделения:
— ультразвуковая диагностика;
— малая операционная;
— дневной стационар;
— процедурный кабинет;
— клинико-диагностическая лаборатория;
— кабинет медицинской статистики.
Врачи ведут прием согласно прикрепленным участкам.
Введена предварительная запись: осуществляется в регистратуре, по телефону 66-32-57, по интернету, в консультации через инфомат.
При возникновении боли, кровотечения и других экстренных ситуаций, медицинская помощь оказывается вне очереди и независимо от графика работы участкового врача.
Врачи акушеры-гинекологи женской консультации ведут прием в две смены ежедневно, кроме воскресенья: первая смена — с 8.00 до 14.00; вторая смена — с 14.00 до 20.00.
В субботу прием ведут дежурные врачи акушеры-гинекологи по графику: с 9. 00 до 14.00.
00 до 14.00.
Врачи принимают: Пн., Ср., Пт. С 14:00 до 19:30,
Вт., Чт. С 08:00 до 13:30.
2 каб. Агалиева Нодира Заимовна
Акушер-гинеколог первой категории
Кловская, М. Расковой, Пригородная, Дамбовская, Тульский переулок.
3 каб. Ржеутская Ирина Генадьевна
Акушер-гинеколог высшей категории
Кирова 1-43, 2-36, Колхозная, пер. Колхозный
8 каб. Романова Ольга Викторовна
Акушер-гинеколог высшей категории
В. Ясенной водозабор, Неверовского, Тургенева, Юннатов, Черняховского, Н. Киевская, Красина, пер. Коммуны, Воробьева, Матросова.
9 каб. Сафронова Анна Александровна
Акушер-гинеколог
Гарабурды, городок Коминтерна, З. Космодемьянской
12 каб. Ремизова Наталья Викторовна
Акушер-гинеколог второй категории
Проспект Гагарина (четная сторона), Досуговое шоссе, Миловидово, Н .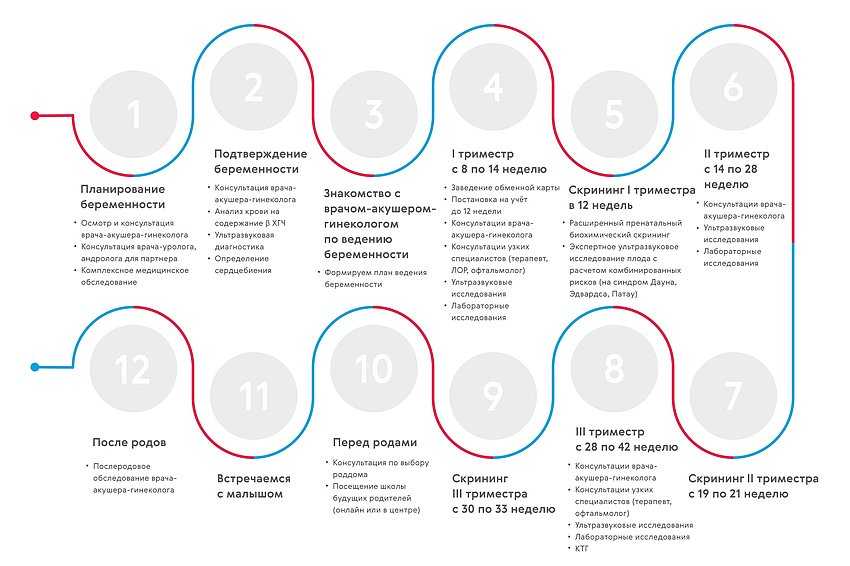 Майская, Одинцово, Оршанская, Партизанская, Спортивная, 9 мая, Загорье, Киевское шоссе (четная сторона).
Майская, Одинцово, Оршанская, Партизанская, Спортивная, 9 мая, Загорье, Киевское шоссе (четная сторона).
Врачи принимают: Пн., Ср., Пт. С 8:00 до 13:30,
Вт., Чт. С 14:00 до 19:30.
2 каб. Захарченко Татьяна Александровна
Акушер-гинеколог
Багратиона, Бородинская, Могилевская, Некрасова, П. Морозова, Павлова, Полтавская, Смены, Циолковского, Чернушенский пер., Николаева (не четная сторона с дома 49).
3 каб. Пармененкова Инга Валерьевна
Акушер-гинеколог первой категории
Молодогвардейская, пер. Тихий, 1,2 Краснинский пер., Краснинское шоссе.
5 каб. Коридзе Ларина Игоревна
Акушер-гинеколог
Нахимова, Ак. Петрова, Трудовая.
7 каб. Примак Алина Александровна
Акушер-гинеколог
Бакунина, Больничная, Борисоглебская, Краснофлотская, Парковая, Пионерская, Чуриловский тупик, Вяземская , Войкова, Пушкинская, Нарвская, Воинов интернационалистов.
8 каб. Коровкина Ирина Вячеславовна
Акушер-гинеколог второй категории
Водяной пер., Воровского, Дохтурова, Дзержинского, Красноармейской слободы, Коммунистическая 1-11, 2-14, Маяковского, Ногина, Ленина 1-15, 8, 8А, 12,14, Октябрьской революции, Пржевальского, пер. Смирнова, Студенческая, Ульянова, Чуриловский пер., Чуриловский проезд, Коненкова, 1-й Перовский пер..
9 каб. Дувиряк Лидия Николаевна
Акушер-гинеколог
Загорье, Вишенки, Ипподромная, пер. Киевский, Николаева 1-47, Большая Советская (четная сторона), Козлова, Глинки, Николаева (четная сторона, не четная сторона дома с 1 по 47).
12 каб. Бондарева Елена Валерьевна
Акушер-гинеколог высшей категории
Н. Неман
11 каб. Терапевт
Мубарек Татьяна Анатольевна
Врач терапевт высшей категории
Вт., Чт., Пт. 8:00-11:30
11 каб. Онколог
Шевченко Татьяна Анатольевна
Врач онколог высшей категории
Пн. Чт. 14:30-17:40
Чт. 14:30-17:40
10 каб. Психолог
Тедеева Алина Руслановна
Пн., Чт. 14:00 — 19:30
Вт., Ср., Пт. 8:00 — 13:30
Сапунова Елена Ивановна
Вт., Ср., Пт. 14:00 – 18:00
Соц. работник
Рудова Наталья Федоровна
Пн. 10:00 – 14:00
Ср. 14:00 – 18:00
17 каб. Ультразвуковая диагностика
Николаева Людмила Ивановна
врач УЗ высшей категории
Пн., Ср., Чт., Пт. 8:00-15:00
Вт. 14:00-19:00
Когда назначают УЗИ малого таза?
Такой вид обследования назначается как с целью профилактического исследования, так и для уточнения патологии яичников, матки, шейки матки, предстательной железы, семенных пузырьков. Во время процедуры врач также оценивает состояние мочевого пузыря и косвенно кишечника. УЗИ безопасно в период беременности, а значит позволяет регулярно следить за состоянием будущего малыша и здоровьем мамы, но это отдельный специализированный скрининг.
Как проходит процедура?
В зависимости от того, через какой участок тела проводится осмотр, УЗИ малого таза делится на 3 вида:
Трансабдоминальное: живот пациента покрывается специальным гелем, и доктор водит датчиком по исследуемому участку живота. Пациент в это время лежит на спине, по требованию врача иногда переворачивается на бок, задерживает дыхание или напрягает живот.
Трансвагинальное: датчик вводится через влагалище. Такой вид используется для более тщательного исследования органов малого таза. Часто сочетается с трансабдоминальным доступом.
Трансректальное: датчик вводится в прямую кишку, пациент при этом лежит на боку. Применяется для осмотра предстательной железы.
Эти исследования безболезненны, могут вызвать разве что небольшой дискомфорт. Длится УЗИ не больше 10-15 минут, заключение выдается сразу.
Как подготовиться к УЗИ малого таза?
Подготовка к трансабдоминальному исследованию
Из-за того, что рядом с исследуемыми органами проходит кишечник, придётся придерживаться специальной диеты. Неправильное питание может исказить результаты. За два дня до процедуры исключите из питания:
Неправильное питание может исказить результаты. За два дня до процедуры исключите из питания:
газированные напитки, бобовые, сырые овощи и фрукты, молочные продукты, дрожжевое тесто и чёрный хлеб, жирное мясо.
Питайтесь умеренно и маленькими порциями.
Не применяйте медикаменты без консультации врача. При необходимости он может назначить клизму или слабительное, а для предотвращения газообразования — несколько таблеток активированного угля.
Не забудьте о гигиенических процедурах.
Принесите на УЗИ результаты прошлых обследований, информацию о диагнозах.
Подготовка женщин к УЗИ малого таза
Для трансвагинального осмотра не обязательно соблюдать диету, но заполненный кишечник будет мешать исследованию, поэтому лёгкое питание и очищение кишечника пойдут на пользу. Мочевой пузырь должен быть пуст.
Часто женский осмотр проводится и трансвагинально, и трансабдоминально за один сеанс. Поэтому подготовьтесь к трансабдоминальному, а по его завершении сходите в туалет, даже если придётся прервать процедуру.
Для осмотра матки и яичников лучше всего подходят 5-9 дни цикла, когда органы видно лучше всего. Если вы принимаете гормональную контрацепцию, предупредите об этом врача.
6 каб. Кабинет патологии шейки матки
Якименко Лариса Викторовна
Врач акушер-гинеколог высшей категории
Пн., Ср., Пт. 8:00-13:30
Вт., Чт. 14:00-19:30
Приём по направлению врачей акушеров-гинекологов женской консультации.
4 каб. Операционный кабинет
Быкова Наталья Александровна
Врач акушер-гинеколог высшей категории
Приём по направлению врачей акушеров-гинекологов женской консультации.
Камынина Ольга Владимировна
Врач анестезиолог высшей категории
13 каб. Лаборатория
Лаборатория
Ефимова Марина Ивановна
Врач-лаборант высшей категории
Режим работы лаборатории с 8:00-10:00
На глюкозу 8:00-8:30
Общий анализ крови 8:30-10:00
Моча 8:00-10:00
Процедурный кабинет №1
Режим работы Пн. – Пт. 8:00-19:00
8:00-10:30 Забор крови на биохимический и коагулологический анализ (строго натощак) по предварительной записи.
11:00-15:00 Забор крови на РМП, ВИЧ, гепатиты, группу крови и резус-фактор, резус антитела, TORCH.
13:00-15:00 в/венные инъекции. Забор крови на группу и резус-фактор крови у мужчин.
8:00-12:00 Платные гормоны (натощак).
Общие рекомендации и правила подготовки для сдачи анализов крови
Обязательный документ для исследования-Бланк — направление на исследование с указанием необходимых показателей с подписью врача.
Рекомендации для взятия крови
Утром строго натощак (рекомендуемое время между 7 и 9 часами утра), для гормонов и показателей системы гемостаза (коагулологических исследований) — строго до 10. 00.
00.
Подготовка пациента
За 1-2 дня до исследования нельзя употреблять жирную пищу и алкоголь. Необходимо максимально ограничить физические нагрузки, переохлаждение и перегревание. За 1 час до исследования исключить физическое и эмоциональное напряжение, курение. В день исследования прием лекарственных препаратов необходимо согласовать с лечащим врачом. В день исследования питьевой режим: только вода в обычном объеме, нельзя пить чай, кофе, сок и др. напитки. Накануне перед исследованием последний прием пищи не позднее 19.00.
Противопоказания к исследованиям
Нельзя сдавать кровь после физиотерапевтических процедур, инструментального обследования, рентгенологического и ультразвукового исследований, массажа и других медицинских процедур.
Специальные правила подготовки и дополнительные ограничения для ряда тестов в дополнение к общим рекомендациям:
Мочевина, мочевая кислота — за 2-3 дня до исследования необходимо отказаться от употребления печени, почек и максимально ограничить в рационе мясо, рыбу, кофе, чай.
Холестерин, триглицериды, липопротеины высокой и липопротеины низкой плотности — за 1-2 дня до предполагаемого исследования не употреблять жирную, жареную пищу, за 2 недели до исследования необходимо отменить препараты, понижающие уровень липидов в крови (по согласованию с врачом).
Глюкоза — утром исключить прием контрацептивов, мочегонных средств (по согласованию с врачом).
Гормоны щитовидной железы — исключить прием любых препаратов в день исследования (влияющих на функцию щитовидной железы, аспирин, транквилизаторы, кортикостероиды, пероральные контрацептивы).
Исследование крови на наличие инфекций — за 2 дня до сдачи крови на вирусные гепатиты исключить из рациона цитрусовые, оранжевые фрукты и овощи; кровь на наличие антител класса IgM к возбудителям инфекций следует проводить не ранее 5-7 дня с момента заболевания, антител классов IgG, IgA не ранее 10-14 дня, при наличии сомнительных результатов целесообразно провести повторный анализ спустя 3-5 дней — согласовать с врачом!
Как правильно сдавать кровь на ИФА РМП:
Спустя 5-6 часов после приема пищи.
Нельзя:
· Употребления жирных продуктов в течении 12-16 часов
· При употреблении алкоголя не ранее чем через 24 часа
· При повышенной температуре
· После недавно перенесённого инфекционного заболевания
· Во время менструации
· В двух недельный срок до и после родов
Не соблюдение вышеперечисленных требований приводит к ложным результатам!!!
Платные услуги:
|
ТТГ |
270 |
|
ТЗ |
270 |
|
Т4 |
280 |
|
АНТ ТПО |
440 |
|
АНТ ТТГ |
900 |
|
ЭСТРАДИОЛ |
340 |
|
ПРОГЕСТЕРОН |
330 |
|
ТЕСТОСТЕРОН |
330 |
|
ТЕСТОСТЕРОН СВ |
440 |
|
КОРТИЗОЛ |
330 |
|
ФСГ |
350 |
|
ЛГ |
370 |
|
ПРОЛАКТИН |
370 |
|
ИНСУЛИН |
440 |
|
ЛЕПТИН |
570 |
|
С-ПЕПТИД |
400 |
|
ПРОИНСУЛИН |
480 |
|
ДГФС |
330 |
|
ХГЧ |
310 |
|
17 А ОН ПРОГЕСТЕРОН |
390 |
|
МЕДИКАМЕНТОЗНЫЙ АБОРТ |
5200 |
|
ОСМОТР ГИНЕКОЛОГА (ПОВТОРНЫЙ) |
600 (300) |
Ответы на вопросы, которые вас посещают о ведении беременности
Ответы на вопросы, которые вас посещают о ведении беременностиВедение беременности – ответственный длительный процесс, который не каждая будущая мама готова доверить врачам женской консультации. К тому же многим женщинам удобнее посещать специалиста по субботам или в вечернее время, чтобы не отрываться от работы. Именно поэтому сегодня ведение беременности в частном медицинском центре является приоритетным выбором большинства.
К тому же многим женщинам удобнее посещать специалиста по субботам или в вечернее время, чтобы не отрываться от работы. Именно поэтому сегодня ведение беременности в частном медицинском центре является приоритетным выбором большинства.
Сколько раз нужно посещать врача при беременности?
Регулярные посещения акушер-гинеколога в Майя Клиник во время беременности, не прихоть вашего личного врача, а требования Всемирной Организации Здоровья. Причем, в разных странах, количество обязательных дородовых визитов разное.
Например, в Грузии будущая мама на протяжении всей беременности встречается с гинекологом всего 4 раза, в Литве 5 раз, в Молдове – 6, Армении – 8, Казахстане 4-14 и в России 13-16 раз – в зависимости от состояния беременной.
Надо сказать, что в последнее десятилетие практически все приказы Министерство Охраны Здоровья Украины по акушерско-гинекологической помощи базируются на самых свежих рекомендациях Всемирной Организации Здоровья. То есть на уровне законодательной базы акушерско-гинекологическая служба Украины ни на шаг не отстает от мировой практики.
Другой вопрос, что в одних лечебных учреждениях есть материально-технические возможности и энтузиазм коллектива для работы «по-европейски», а иные – отстают.
В Украине приняты 8 — 9 обязательных визитов беременной к врачу, (8 — в период до 40 недель беременности и еще 1 на 41-й неделе, если роды так и не произошли).
Вы будете посещать врача:
- 1 раз в месяц до 32 недель беременности;
- 2 раза в месяц после 32 недели и до самых родов.
Еще раз подчеркнем, что это – минимально-необходимое число встреч с врачом при условии нормально протекающей беременности. В случае возникновения осложнений беременности количество встреч с доктором определяется индивидуально и зависит от физического и эмоционального состояния будущей мамы.
Постановка на учет при беременности. Первое посещение врача при беременности
Самый первый, волнительный визит, которые подтверждает наступление беременности должен состояться на сроке до 12 недель. Как правило он приходится на 5-6 неделю, когда женщина наблюдает длительное отсутствие менструации.
Что делает врач во время первого посещения беременной:
- Оформляет всю необходимую медицинскую документацию и заведет вашу личную обменную карту.
- Просит вас заполнить анкету с основной информацией о себе.
- Проводит подробный опрос о вашем состоянии здоровья, в том числе уточняет наличие наследственных, хронических, гинекологических заболеваний. Также собирается информация о состоянии здоровья будущего отца.
- Задает ряд вопросов, которые определяют факторы риска возникновения гестационного диабета.
- Определяет предпосылки к развитию преэклампсии.
- Определяет потребность в проведении генетической консультации.
Также, вашего врача могут заинтересовать условия труда, в которых вы находитесь. Если раньше вредными считались: работа у станка и деятельность, связанная с токсичными веществами, то сейчас среди опасных профессий оказались и бизнес-леди и продавцы, которые весь день проводят на ногах, и операторы, которые постоянно ведут общение по мобильной связи и многие другие.
Первое обследование должно быть очень тщательным.
Оно включает:
- Определение массы тела, роста и артериального давления.
- Обследование таза: определяются размеры и оценивается форма таза.
- Анализы крови: общий анализ крови, анализы на наличие инфекционных заболеваний (сифилиса, гепатита, вируса иммунодефицита человека (ВИЧ)) и иммунитета к краснухе.Определяется группа крови и резус.
- Анализы мочи: проводится посев и химический анализ образца мочи.
- Мазок из шейки матки: образцы ткани шейки матки исследуются на наличие рака шейки матки.
- Анализ на наличие заболеваний, передающихся половым путём (ЗППП): одновременно с забором мазка берётся ещё один образец ткани шейки матки для исследования на наличие ЗППП (гонореи или хламидийной инфекции).
- Могут проводиться и другие анализы, в зависимости от состояния женщины. Если женщина резус-отрицательная, определяется наличие антител к резус-фактору. Они могут быть опасны для резус-положительного плода и даже вызывать его гибель.
 Если антитела у беременной женщин обнаруживаются достаточно рано, плод можно защитить.
Если антитела у беременной женщин обнаруживаются достаточно рано, плод можно защитить.
Для чего используется узи
УЗИ используется с целью:
- Определения пола плода на 14-ой неделе,
- Определения количества плодов,
- Выявления аномалий (предлежание плаценты, аномальное положение плода),
- Установления срока беременности и контроля её протекания,
- Выявления аномалий плода (иногда),
- Отслеживания расположения инструментов при некоторых процедурах, например, отборе антенатальных анализов.
В конце беременности УЗИ может проводиться для обнаружения преждевременного разрыва оболочек, окружающих плод и околоплодные воды.
О чем поговорить с доктором во время первого визита
- · Обязательно обсудите прием фолиевой кислоты. Дело в том, что недостаток этого вещества провоцирует недоразвитие нервной системы плода, поэтому ежедневный прием до 12 недели должен составлять 400 мг. Иногда для определения более точной нормы препарата, специалисты назначают анализ крови на гомоцестеин.
 Чем выше этот показатель, тем больше фолиевой кислоты нужно принимать.
Чем выше этот показатель, тем больше фолиевой кислоты нужно принимать. - Обговорите вопрос рационального питания. Поговорите об оптимальном наборе веса. Сейчас многие книги и интернет-издания пестрят разнообразными полезными меню для беременных, которые предполагают ежедневное приготовление 4-5 свежих блюд. Вероятно, сеть и такие счастливые будущие мамы, которым это по плечу, но если вы много работаете, и у вас нет возможности проводить так много времени на кухне, обсудите оптимальный вариант питания с врачом.
- Обсудите прием минералов и витаминов для беременных. Не слушайте подруг, а уточните у врача, что подходит именно вам.
- Поговорите о том, как смягчить проявления раннего токсикоза, если он проявился.
- Обязательно расскажите о своих вредных привычках, если они есть. Вместе с доктором выработайте тактику отказа от них.
- Поговорите о своей загрузке на работе, уточните что можно делать, а чего категорически нельзя. Как поступать в случае ощущения постоянной усталости, сонливости, утомляемости и рассеянности.

- Спросите можно ли вам продолжать сексуальную жизнь. В большинстве случаев врач даст положительный ответ, отказом от интимных удовольствий могут быть только серьезные нарушения, такие как предлежание плаценты, угроза прерывания беременности и пр.
- Обсудите свою физическую активность, вероятно вам придется отказаться от привычных нагрузок, но грамотный специалист может порекомендовать комплекс упражнений, которые помогут держать мышцы в тонусе, не нанося вред плоду. Подробнее в статье Спорт во время беременности.
- Расспросите о том, что происходит с плодом, как он растет и развивается, когда вы почувствуете шевеления.
- Очень важно чтобы врач описал вам все опасные симптомы прерывания беременности. Это поможет не волноваться по мелочам и с готовностью принимать любые изменения в организме. Тем не менее, любые отклонения от нормы должны быть вам понятны. Вы должны знать, кому звонить и куда ехать в случае возникновения угрозы.
- Поговорите об участии будущего отца в процессе беременности, опишите его привычки, жизненные принципы, страхи.
 Так врач сможет подобрать наиболее правильную тактику поведения с вашим партнером.
Так врач сможет подобрать наиболее правильную тактику поведения с вашим партнером. - У вас может оказаться гораздо больше вопросов, обязательно запишите их в блокнот, чтобы не упустить ничего важного.
В Майя Клиник представлен широкий спектр услуг, таких как пластическая хирургия, неврология, косметология, ортопедия и многое другое. Запишитесь на прием кс профильному специалисту!
Записаться на прием
Используя данную форму, я даю согласие на обработку моих персональных данных согласно политики «Майя Клиник» в отношении обработки персональных данных
Женская консультация №5 | ГБУЗ «ККБ №2»
» Перинатальный центр
СЛУЖБЫ СОТРУДНИКИ ПРОФИЛАКТИКА ПЛАТНЫЕ УСЛУГИ График работы врачей Рабочие дни: понедельник — пятница с 7:30 по 19:30 Женская консультация- ключевое звено амбулаторно-поликлинической службы в акушерстве и гинекологии. Женская консультация №5 является лечебно-профилактическим учреждением,
обеспечивающим амбулаторную акушерско-гинекологическую помощь с использованием современных медицинских технологий,
проводит мероприятия по планированию семьи и охране репродуктивного здоровья на основе принятых стандартов. Женская консультация №5 г. В женской консультации №5 ведение беременных осуществляется с применением самых современных методов обследования , при необходимости им проводится своевременное лечение. В женской консультации №5 ведёт приём и осуществляет психологическое сопровождение беременности высококвалифицированный специалист-психолог, а так же в штатном расписании есть социальный работник. Для беременных проводится психопрофилактическая подготовка к родам, к грудному вскармливанию. За успехи в этой работе женская консультация получила от международной организации ВОЗ ЮНИСЕФ звание «Больница, доброжелательная к ребенку». Кроме того в консультации проводятся профилактические обследования
женщин для раннего выявления заболеваний и их своевременного лечения.
Радиоволновая методика лечения шейки матки, влагалища и вульвы,
применяемая в женской консультации № 5, является передовым высокоэффективным методом лечения. Опыт, квалификация специалистов, оснащение отделения необходимым современным оборудованием, наличие в составе ПЦ мощной клинико-диагностической лаборатории, совместная работа с врачами центра перинатальной диагностики помогают справляться со множеством серьёзных осложнений беременности. Врачи проводят консультирование по вопросам предохранения от нежелательной беременности, индивидуальный подбор различных средств контрацепции. Мы против абортов, мы за рождение желанных детей. При планировании беременности приглашаем Вас обратиться к врачу для подготовки к зачатию. Наша консультация имеет одни из лучших показаталей работы в Краснодарском крае. В структуре женской консультации функционирует дневной стационар. Оказание помощи беременным в условиях дневного стационара имеет ряд преимуществ перед стационарным лечением: Наблюдение беременных осуществляется как по системе обязательного так и добровольного медицинского страхования. Структура:
Основной целью работы женской консультации №5 является охрана здоровья матери и ребенка путем оказания квалифицированной акушерско-гинекологической помощи женщинам вне беременности, при беременности, в послеродовом периоде, мероприятий по планированию семьи и охране репродуктивного здоровья. Женская консультация осуществляет:
Оказание акушерской помощи женщинам при подготовке к беременности, родам, в том числе партнерским, грудному вскармливанию; при беременности, в послеродовом периоде. Оказание амбулаторной помощи женщинам с гинекологическими заболеваниями. Коллектив женской консультации желает Вам крепкого здоровья и рождения здоровых желанных детей! Акция «Подари мне жизнь!» — неделя против абортов: В дни акции «Подари мне жизнь» работает телефон горячей линии 222-00-02 с 11:00 до 12:00 где Вас проконсультирует психолог. О грудном вскармливании. Серия видеорекомендаций ‘Я — Молодец!’ | |||||||
Печать страницы
Женская консультация | balroddom
Если Вы попали в трудную ситуацию Если Вам не с кем посоветоваться Если трудно принять решение Если Вам нужна помощь и консультация по вопросу незапланированной беременности
ЗВОНИТЕ, ВАМ ПОМОГУТ
8 – 800-100-44-55
(звонок бесплатный по России)
Запись на прием онлайн(график работы и часы приема врачей)
Женская консультация
Мы работаем, чтобы Вы были счастливы!
Женская консультация располагается на 1-2 этажах 7-этажного корпуса Балашихинского родильного дома. Более 200 пациентов ежедневно получают здесь акушерско-гинекологическую помощь.
Более 200 пациентов ежедневно получают здесь акушерско-гинекологическую помощь.
В регистратуре консультации располагается кафе, где можно вкусно перекусить и выпить ароматный свежеприготовленный кофе.
Для удобства пациентов на каждом этаже родильного дома установлены кулеры с питьевой водой и кофе машины.
Если Вы только узнали, что беременны, ждем Вас для постановки на учет в день обращения. При необходимости будет выполнено ультразвуковое обследование, а также проведено полное комплексное обследование.
На 2 этаже женской консультации располагаются кабинеты антенатальной охраны плода. Врачи-эксперты работают на аппаратах экспертного класса. При комплексном обследовании в 1 и во втором триместрах беременности выявляют пороки развития плода, риски хромосомных патологий, а также риски таких осложнений беременности, как преэклампсия, задержка развития плода и преждевременные роды.
В консультации ведут приемы акушеры — гинекологи, гинеколог -эндокринолог, маммолог, терапевт, окулист, лор — врач, детский гинеколог.
Акушеры-гинекологи имеют опыт ведения женщин с различными гинекологическими заболеваниями, а также ведение беременности различных групп риска.
Кабинет патологии шейки матки оснащен современным оборудованием – видео-кольпоскопом, высокоэнергетическим лазерным аппаратом, электрохирургическим высокочастотным аппаратом. Здесь проводятся диагностические исследования и манипуляции: биопсия и лечение шейки матки, введение и извлечение внутриматочных контрацептивов, лечебные аппликации и орошения. В консультации проводится ранний скрининг патологий шейки методом жидкостной цитологии, являющейся «золотым стандартом» диагностики.
Также ведется специализированный прием врачом-репродуктологом, который работает в тесном взаимодействии с отделениями вспомогательных репродуктивных технологий Московского областного перинатального центра и МОНИИАГ.
Дневной стационар представлен комфортабельными 1- и 2х-местными палатами, рассчитан на 5 мест акушерско-гинекологического профиля, которые работают в 3 смены и принимает пациенток, не нуждающихся в круглосуточном наблюдении, но требующих ежедневного наблюдения, проведения различных процедур и манипуляций.
В рамках программы школы родителей ведутся занятия оф-лайн и он-лайн с записью для дальнейшего просмотра. Просторный зал может свободно вместить не только беременных мамочек, но и будущих ответственных отцов. На занятиях наши ученики получают всю необходимую информацию по беременности, родам, уходу за новорожденным и налаживанию грудного вскармливания. Лекции читают опытные врачи амбулаторного и стационарного звена акушеры-гинекологи, неонатологи, педиатры.
Если Вы ответственно подходите к вопросу планирования беременности, акушеры-гинекологи проконсультируют Вас по вопросам подготовки к беременности и родам, послеродовой контрацепции, профилактики заболеваний и осложнений во время беременности.
Также в консультации оказывается правовая помощь в виде правового консультирования и заключается в разъяснении законодательства Российской Федерации, предоставлении информации о праве женщин на меры социальной защиты (поддержки), в том числе в период беременности, гарантиях, предусмотренных Трудовым кодексом Российской Федерации, порядка обращения в судебные органы для защиты нарушенного права, обжалования решений, вынесенных органами государственной власти, органами местного самоуправления.
Психологическая помощь оказывается в виде психологического консультирования, психологической диагностики, психологической коррекции и профилактики.
Специалист по социальной работе в рамках оказания медико-социальной помощи обеспечивает взаимодействие с органами социальной защиты населения, организациями социального обслуживания и иными органами и организациями.
Получить правовую, психологическую или медико-социальную помощь можно по направлению врача-акушера-гинеколога в часы работы специалистов по предварительной записи.
При оказании правовой, психологической или медико-социальной помощи, наши специалисты руководствуются профессиональными навыками и этическими нормами, а также обязуются сохранять конфиденциальность сведений, ставших им известными в связи с предоставлением соответствующей помощи.
Наши врачи имеют большой опыт работы и всегда готовы оказать Вам квалифицированную помощь!
РЕЖИМ РАБОТЫ ЖК:
ПН–ПТ: 8:00–20:00
СБ: 9-14
Записаться на прием:
8(495)522-11-69
8(495)522-12-61
РЕЖИМ РАБОТЫ
дневного стационара:
четные: 14:00-18:00
нечетные: 10:00-14:00
ежедневно: кроме субботы и
воскресенья
Школа родителей:
Расписание занятий школы
Услуги
Дополнительные услуги оказываемые женщинам в период беременности в женской консультации
С 01.03.2021 года в женской консультации ГБУЗ МО «Балашихинский РД» женщинам в период беременности оказывается не только медицинская, но и правовая, психологическая и медико-социальная помощь.
Правовая помощь оказывается в виде правового консультирования и заключается в разъяснении законодательства Российской Федерации, предоставлении информации о праве женщин на меры социальной защиты (поддержки), в том числе в период беременности, гарантиях, предусмотренных Трудовым кодексом Российской Федерации, порядка обращения в судебные органы для защиты нарушенного права, обжалования решений, вынесенных органами государственной власти, органами местного самоуправления.
Психологическая помощь оказывается в виде психологического консультирования, психологической диагностики, психологической коррекции и профилактики.
Специалист по социальной работе в рамках оказания медико-социальной помощи обеспечивает взаимодействие с органами социальной защиты населения, организациями социального обслуживания и иными органами и организациями.
Получить правовую, психологическую или медико-социальную помощь можно по направлению врача-акушера-гинеколога в часы работы специалистов по предварительной записи.
При оказании правовой, психологической или медико-социальной помощи, наши специалисты руководствуются профессиональными навыками и этическими нормами, а также обязуются сохранять конфиденциальность сведений, ставших им известными в связи с предоставлением соответствующей помощи.
Врачи женской консультации
Кантина Елена Александровна
Заведующая Женской консультации,
Врач акушер-гинеколог первой квалификационной категории.
Кандидат медицинских наук.
Рыжкова Наталья Викторовна
Врач женской консультации
Врач акушер-гинеколог высшей квалификационной категории
Накопия Елена Зурабовна
Врач женской консультации
Врач акушер-гинеколог Женской консультации
Ягудаева Аделина Александровна
Врач женской консультации
Врач акушер-гинеколог Женской консультации
Полтава Нина Валентиновна
Врач маммолог-онколог. Гинеколог-эндокринолог. Детский гинеколог. Врач акушер-гинеколог высшей квалификационной категории.
Кандидат медицинских наук.
Титанкова Наталья Михайловна
Врач женской консультации
Врач акушер-гинеколог второй квалификационной категории
Гречиха Татьяна Ивановна
Врач женской консультации
Врач акушер-гинеколог высшей квалификационной категории
Гутникова Вера Григорьевна
Врач женской консультации
Врач акушер-гинеколог Женской консультации
Чуб Юлия Валерьевна
Врач женской консультации
Врач акушер-гинеколог Женской консультации
Тарасенко Татьяна Александровна
Врач женской консультации
Врач терапевт высшей квалификационной категории
Овчаренко Юрий Иванович
Врач женской консультации
Врач оториноларинголог Женской консультации
Воеводина Татьяна Ивановна
Врач женской консультации
Врач офтальмолог первой квалификационной категории
Бондаренко Евгения Олеговна
Врач женской консультации
Медицинский психолог Женской консультации
Казиева Аида Умахановна
Врач женской консультации
Врач акушер-гинеколог высшей квалификационной категории
Тихонова Марина Александровна
Врач женской консультации
Врач физиотерапевт Женской консультации
Синевич Юлия Юрьевна
Врач женской консультации
Врач акушер-гинеколог Женской консультации
Постановка на учет по беременности: правила постановки и документы
Постановка на учёт по беременности – ответственный момент в жизни будущей мамы. Важно не пропустить положенные сроки и обратиться именно в ту женскую консультацию, которая вам наиболее удобна.
Важно не пропустить положенные сроки и обратиться именно в ту женскую консультацию, которая вам наиболее удобна.
Ранняя постановка на учёт по беременности в срок до 12 недель рекомендуется всем без исключения девушкам. Это позволяет в первую очередь выявить отклонения в ходе беременности на ранней стадии и вовремя начать лечение.
В 10–12 недель все будущие мамы должны пройти первый скрининг на выявление патологических состояний в организме плода.
Поэтому своевременная постановка на учёт в ЖК по беременности – это забота о здоровье вашего будущего малыша.
Некоторые девушки предпочитают частные медицинские центры, где наблюдение за беременной осуществляется за деньги.
Если вы приняли подобное решение, выберите тот центр, который имеет право на выдачу обменной карты, а также на оформление больничных и декретного отпуска.
Без этих документов вам не только не оформят пособие по беременности и родам, но и рожать придётся в обсервационном родильном отделении, где лежат те девушки, у которых есть инфекционные заболевания.
Документы для постановки на учёт по беременности вы можете отнести в женскую консультацию по месту жительства или фактического проживания. Если вы имеете страховой медицинский полис, то вас обязаны принять в любой поликлинике по всей России. Прописка не играет важной роли при постановке на учёт. При этом вы имеете право выбрать даже лечащего врача, который будет вас наблюдать.
Как происходит постановка на учёт по беременности?
- Вы приходите на приём к гинекологу с документами.
- Он проводит тщательный осмотр, опрашивает будущую маму и заполняет на неё карту, которая будет храниться в женской консультации.
- В дальнейшем вы получите на руки обменную карту, в которой будут отражены все данные об анализах, УЗИ и наблюдениях гинеколога. Эта карта обязательно нужна при поступлении в родильное отделение.
Акушер-гинеколог на первом осмотре проконсультирует вас по поводу питания, ответит на все вопросы и порекомендует витаминные комплексы. Он возьмёт некоторые анализы для постановки на учёт по беременности. Кроме того, вам будет дано направление на остальные анализы и список врачей, которых вы должны будете пройти перед следующим посещением гинеколога.
Он возьмёт некоторые анализы для постановки на учёт по беременности. Кроме того, вам будет дано направление на остальные анализы и список врачей, которых вы должны будете пройти перед следующим посещением гинеколога.
При наличии страхового медицинского свидетельства все консультации и анализы для беременной бесплатны.
Документы для постановки на учёт по беременности
Мы уже говорили о том, что срок постановки на учёт по беременности – до 12 недель. Правила при этом достаточно просты: вам просто следует вовремя прийти на первый осмотр к врачу. При этом необходимо иметь обязательные документы для постановки на учёт по беременности:
· паспорт;
· страховое медицинское свидетельство;
· страховое пенсионное свидетельство (полис СНИЛС).
Если вы приходите в женскую консультацию не по месту прописки, вас попросят написать заявление на имя главного врача или заведующего данной поликлиникой. В этом случае также рекомендуется взять с собой карточку из той женской консультации, где вы наблюдались ранее. История болезни, ход предыдущих беременностей и родов помогут гинекологу в ведении вашей беременности на данном этапе.
История болезни, ход предыдущих беременностей и родов помогут гинекологу в ведении вашей беременности на данном этапе.
Анализы для постановки на учёт по беременности
При постановке на учёт по беременности гинеколог проводит обследования, которые необходимы ему для заполнения карты. Обязательно осуществляется осмотр на кресле: врач возьмёт мазок для исследований, осмотрит шейку матки и стенки влагалища, пропальпирует низ живота. Кроме того, он измерит массу тела будущей мамы, давление и наружные размеры таза с помощью специального инструмента.
Большое значение имеет беседа с гинекологом на первом приёме.
- Врач должен досконально узнать всю информацию о вашем здоровье и здоровье членов вашей семьи.
- Будет необходимо рассказать о предыдущих беременностях и родах, если они были, о наследственных и хронических заболеваниях, перенесённых инфекционных заболеваниях, менструальном цикле и вредных привычках.
- Гинеколог обязательно спросит у вас первый день последних месячных, чтобы определить акушерский срок беременности и предварительную дату родов.

Это все необходимые исследования и анализы для постановки на учёт по беременности. На этом приёме врач-гинеколог даст вам направления на сдачу других анализов (анализ крови, мочи, УЗИ, ЭКГ и т.д.) и на осмотр других врачей (терапевт, окулист, отоларинголог, стоматолог). После сдачи анализов и осмотра специалистов вам нужно будет снова посетить своего гинеколога для оценки результатов исследований и получения дальнейших рекомендаций.
Постановка на учёт на ранних сроках беременности
Ранняя постановка на учёт по беременности осуществляется в срок до 12 недель. Обычно девушка впервые обращается в женскую консультацию именно в период от 7 до 12 недель, когда узнаёт о беременности. Специалисты не рекомендуют обращаться в женскую консультацию ранее 7 недель, так как на этом этапе велик риск самопроизвольного выкидыша, о котором многие девушки даже не догадываются. Таким образом происходит естественный отбор: слабый и болезненный плод не выживает, а здоровый и сильный начинает развиваться и расти.
Постановка на учёт на ранних сроках беременности рекомендована всем будущим мамам по трём основным причинам:
- Именно в первые недели беременности закладываются все основные системы и органы малыша. Лучше, чтобы в этот период вы находились под контролем врача – гинеколога. Он сможет выявить отклонения в ходе беременности, даст все необходимые консультации и порекомендует витамины.
- Организм будущей матери в первые недели перестраивается под нужды плода, а значит, могут обостриться хронические заболевания или появиться новые. Осмотр и рекомендации гинеколога помогут избежать осложнений.
- При постановке на учёт до 12 недель девушка вправе рассчитывать на пособие, которое она получит при выходе в декрет (в 28 – 30 недель).
Теги по теме: постановка на учет по беременностисрок постановки на учет по беременностикак происходит постановка на учет по беременностидокументы для постановки на учет по беременностиправила постановки на учет по беременностианализы для постановки на учет по беременностипостановка на учет на ранних сроках беременности
Оцените материал:
Охват дородовой помощью – не менее четырех посещений (%)
- Главная /
- Данные /
- ГХО /
- Список реестра метаданных индикатора /
×
Подпишитесь здесь, чтобы получать уведомления об изменении контента на этой странице.
Уже подписались? Чтобы отказаться от подписки, нажмите здесь.
Краткое наименование:
Охват дородовым наблюдением – не менее четырех посещений (%)
Тип данных:
Процент
Тема:
Охват медицинским обслуживанием
Обоснование:
Охват дородовым уходом (ДПП) является показателем доступа и использования медицинского обслуживания во время беременности. В антенатальный период открываются возможности для охвата беременных женщин мероприятиями, которые могут иметь жизненно важное значение для их здоровья и благополучия, а также для здоровья и благополучия их детей. Получение дородовой помощи по крайней мере в четыре раза увеличивает вероятность проведения эффективных мероприятий по охране здоровья матерей в дородовой период. Это один из показателей Глобальной стратегии охраны здоровья женщин, детей и подростков (2016–2030 гг.) и один из контрольных показателей услуг здравоохранения для всеобщего охвата услугами здравоохранения (показатель ЦУР 3. 8.1).
8.1).
Определение:
Процентная доля женщин в возрасте 15–49 лет, родивших живого ребенка за определенный период времени, которые получали дородовую помощь четыре или более раз. Из-за ограниченности данных невозможно определить тип поставщика для каждого посещения. Числитель: число женщин в возрасте 15–49 лет, родивших живого ребенка за определенный период времени, которые получали дородовую помощь четыре или более раз. Знаменатель: общее число женщин в возрасте 15–49 лет, родивших живых детей за тот же период.
Метод измерения
Число женщин в возрасте 15–49 лет, родивших живорожденных в данный период времени, которые получали дородовую помощь четыре или более раз во время беременности, выражается в процентах от женщин в возрасте 15–49 лет, родивших живорожденных в тот же период. (Количество женщин в возрасте 15–49 лет, которых во время беременности посещал любой поставщик медицинских услуг по крайней мере четыре раза по причинам, связанным с беременностью/общее число женщин в возрасте 15–49 лет, родивших живого ребенка) *100. Индикатор ANC4+ основан на стандартном вопросе, который заключается в том, проверялось ли и сколько раз здоровье женщины во время беременности. В отличие от охвата дородовым наблюдением (не менее одного посещения), показатель охвата дородовым наблюдением (не менее четырех посещений) включает помощь, предоставляемую любым поставщиком услуг, а не только квалифицированным медицинским персоналом. Это связано с тем, что ключевые обследования домохозяйств на национальном уровне не собирают информацию о типе поставщика медицинских услуг при каждом посещении. Обследования домохозяйств, которые могут генерировать этот показатель, включают демографические и медико-санитарные обследования (DHS), кластерные обследования по многим показателям (MICS), обследования рождаемости и семьи (FFS), обследования репродуктивного здоровья (RHS) и другие обследования, основанные на аналогичных методологиях. Система отчетности реестра/учреждения может использоваться там, где имеется высокий охват, обычно в промышленно развитых странах.
Индикатор ANC4+ основан на стандартном вопросе, который заключается в том, проверялось ли и сколько раз здоровье женщины во время беременности. В отличие от охвата дородовым наблюдением (не менее одного посещения), показатель охвата дородовым наблюдением (не менее четырех посещений) включает помощь, предоставляемую любым поставщиком услуг, а не только квалифицированным медицинским персоналом. Это связано с тем, что ключевые обследования домохозяйств на национальном уровне не собирают информацию о типе поставщика медицинских услуг при каждом посещении. Обследования домохозяйств, которые могут генерировать этот показатель, включают демографические и медико-санитарные обследования (DHS), кластерные обследования по многим показателям (MICS), обследования рождаемости и семьи (FFS), обследования репродуктивного здоровья (RHS) и другие обследования, основанные на аналогичных методологиях. Система отчетности реестра/учреждения может использоваться там, где имеется высокий охват, обычно в промышленно развитых странах.
Механизм МиО:
Результат
Метод оценки:
ВОЗ собирает эмпирические данные из репрезентативных на национальном уровне обследований домохозяйств. Прежде чем данные будут включены в глобальные базы данных, ВОЗ проводит процесс проверки данных, который включает переписку с отделениями на местах для выяснения любых вопросов, касающихся оценок.
Метод оценки глобальных и региональных агрегатов:
Региональные и глобальные агрегаты представляют собой средневзвешенные данные по стране с использованием числа живорождений за отчетный год в каждой стране в качестве веса. Цифры не приводятся, если охвачено менее 50 процентов живорождений в регионе.
Другие возможные источники данных:
Система отчетности по объектам
Привилегированные источники данных:
Обследования домохозяйств
Блок меры:
N/A
Ожидаемая частота частоты данных:
годовой
Ожидаемая частота данных:
годовой
. коллекция:
коллекция:
Годовая
Комментарии:
Всемирная организация здравоохранения выпустила новую серию рекомендаций по улучшению качества дородовой помощи, чтобы снизить риск мертворождений и осложнений беременности и дать женщинам положительный опыт беременности. Сосредоточив внимание на положительном опыте беременности, эти рекомендации направлены на обеспечение не только здоровой беременности для женщины и ребенка, но и эффективный переход к положительным родам и, в конечном итоге, к положительному опыту материнства. Важной особенностью этих руководств является их полнота. Они содержат рекомендации не только по стандартным обследованиям матери и плода, но и по питанию во время беременности, по профилактике и лечению физиологических проблем, обычно возникающих во время беременности (например, тошнота, изжога и т. д.), а также по профилактическим вмешательствам в определенных условиях (например, эндемичные по малярии и/или ВИЧ районы). Руководство также включает рекомендации по консультированию и поддержке женщин, которые могут подвергаться насилию со стороны интимного партнера. Также включены рекомендации о том, как можно более эффективно оказывать дородовую помощь в различных условиях. Для получения дополнительной информации: Рекомендации ВОЗ по дородовому наблюдению для положительного опыта беременности — http://www.who.int/reproductivehealth/publications/maternal_perinatal_health/anc-positive-pregnancy-experience/en/
Руководство также включает рекомендации по консультированию и поддержке женщин, которые могут подвергаться насилию со стороны интимного партнера. Также включены рекомендации о том, как можно более эффективно оказывать дородовую помощь в различных условиях. Для получения дополнительной информации: Рекомендации ВОЗ по дородовому наблюдению для положительного опыта беременности — http://www.who.int/reproductivehealth/publications/maternal_perinatal_health/anc-positive-pregnancy-experience/en/
Эл.
Если у вас есть какие-либо отзывы, вы можете написать их здесь.
Если вам нужен доступ к старым данным Глобальной обсерватории здравоохранения, вы можете сделать это здесь. Но прежде чем уйти, оставьте нам свой отзыв о нашем новом портале данных.
×
Ваше имя*
Ваш адрес электронной почты*
Формат электронной почты: «[email protected]»
Комментарии*
Новые рекомендации по дородовому наблюдению для обеспечения положительного опыта беременности
Новые рекомендации по дородовому наблюдению для положительного опыта беременности- All topics »
- A
- B
- C
- D
- E
- F
- G
- H
- I
- J
- K
- L
- M
- N
- О
- П
- В
- Р
- S
- T
- U
- V
- W
- X
- Y
- Z
- Ресурсы »
- Бюллетени
- Факты в картинках
- Мультимедиа
- Публикации
- Вопросы и Ответы
- Инструменты и наборы инструментов
- Популярный »
- Загрязнение воздуха
- Коронавирусная болезнь (COVID-19)
- Гепатит
- оспа обезьян
- Все страны »
- A
- B
- C
- D
- E
- F
- G
- H
- I
- J
- L
- M
- O
- P
- Q
- R
- S
- T
- U
- V
- W
- x
- Y
- Z
- Регионы »
- Африка
- Америка
- Юго-Восточная Азия
- Европа
- Восточное Средиземноморье
- Западная часть Тихого океана
- ВОЗ в странах »
- Статистика
- Стратегии сотрудничества
- Украина ЧП
- все новости »
- Выпуски новостей
- Заявления
- Кампании
- Комментарии
- События
- Тематические истории
- Выступления
- Прожекторы
- Информационные бюллетени
- Библиотека фотографий
- Список рассылки СМИ
- Заголовки »
- Сконцентрируйся »
- Афганистан кризис
- COVID-19 пандемия
- Кризис в Северной Эфиопии
- Сирийский кризис
- Украина ЧП
- Вспышка оспы обезьян
- Кризис Большого Африканского Рога
- Последний »
- Новости о вспышках болезней
- Советы путешественникам
- Отчеты о ситуации
- Еженедельный эпидемиологический отчет
- ВОЗ в чрезвычайных ситуациях »
- Наблюдение
- Исследовательская работа
- Финансирование
- Партнеры
- Операции
- Независимый контрольно-консультативный комитет
- Данные ВОЗ »
- Глобальные оценки здоровья
- ЦУР в области здравоохранения
- База данных о смертности
- Сборы данных
- Панели инструментов »
- Информационная панель COVID-19
- Приборная панель «Три миллиарда»
- Монитор неравенства в отношении здоровья
- Особенности »
- Глобальная обсерватория здравоохранения
- СЧЕТ
- Инсайты и визуализации
- Инструменты сбора данных
- Отчеты »
- Мировая статистика здравоохранения 2022 г.

- избыточная смертность от COVID
- DDI В ФОКУСЕ: 2022 г.
- Мировая статистика здравоохранения 2022 г.
- О ком »
- Люди
- Команды
- Структура
- Партнерство и сотрудничество
- Сотрудничающие центры
- Сети, комитеты и консультативные группы
- Трансформация
- Наша работа »
- Общая программа работы
- Академия ВОЗ
- мероприятия
- Инициативы
- Финансирование »
- Инвестиционный кейс
- Фонд ВОЗ
- Подотчетность »
- Аудит
- Бюджет
- Финансовые отчеты
- Портал программного бюджета
- Отчет о результатах
- Управление »
- Всемирная ассамблея здравоохранения
- Исполнительный совет
- Выборы Генерального директора
- Веб-сайт руководящих органов
- Дом/
- Новости/
- шт/
- Новые рекомендации по дородовому наблюдению для положительного опыта беременности
Сумон Юсуф/Photoshare
Медицинский работник проверяет состояние здоровья беременной женщины у нее дома, Бангладеш.
© Кредиты
При разработке этого руководства ВОЗ объединила экспертов со всего мира для оценки фактических данных из различных источников (обзоры эффективности, синтез качественных доказательств, обзор точности тестов и обзоры смешанных методов) и 49 рекомендаций для стран\r\n в отношении того, как обеспечить дородовое были выявлены услуги по уходу с доказанной эффективностью.
Новое руководство увеличивает количество контактов беременной женщины с поставщиками медицинских услуг на протяжении всей беременности с четырех до восьми. Последние данные свидетельствуют о том, что более высокая частота дородовых контактов женщин и девочек-подростков с поставщиком медицинских услуг связана с меньшей вероятностью мертворождений. Это связано с увеличением возможностей для выявления и лечения потенциальных осложнений. Восемь или более обращений за дородовой помощью могут снизить перинатальную смертность до 8 на 1000 родов по сравнению с 4 посещениями.
«Контакт» женщины с врачом, осуществляющим дородовой уход, должен быть не просто «посещением», а скорее предоставлением ухода и поддержки на протяжении всей беременности. В руководстве используется термин «контакт», так как он подразумевает\r\n активную связь между беременной женщиной и поставщиком медицинских услуг, которая не подразумевается словом «посещение». Новая модель увеличивает количество обследований матери и плода для выявления осложнений, улучшает связь между поставщиками медицинских услуг и беременными женщинами и повышает вероятность положительного исхода беременности. Он рекомендует беременным женщинам вступать в первый контакт в первые 12 недель беременности, а последующие контакты — в 20, 26, 30, 34,\r\n 36, 38 и 40 недель беременности.
В руководстве используется термин «контакт», так как он подразумевает\r\n активную связь между беременной женщиной и поставщиком медицинских услуг, которая не подразумевается словом «посещение». Новая модель увеличивает количество обследований матери и плода для выявления осложнений, улучшает связь между поставщиками медицинских услуг и беременными женщинами и повышает вероятность положительного исхода беременности. Он рекомендует беременным женщинам вступать в первый контакт в первые 12 недель беременности, а последующие контакты — в 20, 26, 30, 34,\r\n 36, 38 и 40 недель беременности.
«Большие и более качественные контакты между всеми женщинами и их поставщиками медицинских услуг на протяжении всей беременности будут способствовать принятию профилактических мер, своевременному выявлению рисков, снижению осложнений и устранению неравенства в отношении здоровья», \r\n говорит д-р Энтони Костелло, директор материнского отделения. , Здоровье новорожденных, детей и подростков, ВОЗ. «Дородовая помощь для первородящих матерей имеет ключевое значение. Это определит, как они будут использовать дородовую помощь при будущих беременностях».
«Дородовая помощь для первородящих матерей имеет ключевое значение. Это определит, как они будут использовать дородовую помощь при будущих беременностях».
В новых рекомендациях описывается, какую помощь должны получать беременные женщины при каждом контакте с поставщиком медицинских услуг, включая консультации по здоровому питанию и оптимальному питанию, физической активности, употреблению табака и психоактивных веществ; профилактика малярии и ВИЧ;\r\n анализы крови и вакцинация против столбняка; измерения плода, включая использование ультразвука; и советы по устранению общих физиологических симптомов, таких как тошнота, боль в спине и запор.
«Консультации по здоровому питанию, оптимальному питанию и тому, какие витамины или минералы женщины должны принимать во время беременности, могут иметь большое значение для того, чтобы помочь им и их развивающимся детям оставаться здоровыми во время беременности и после нее», — говорит д-р Франческо Бранка, директор. Департамент питания для здоровья и развития, ВОЗ.
Рекомендации ВОЗ по дородовому наблюдению для успешного прохождения беременности\r\n
Предоставление дородового ухода через систему здравоохранения
Рекомендуя увеличить количество контактов беременной женщины со своим лечащим врачом и изменив способ оказания дородовой помощи, ВОЗ стремится улучшить качество дородовой помощи и сократить материнский и перинатальный\r\n смертность среди всех групп населения, включая девочек-подростков и тех, кто проживает в труднодоступных районах или в условиях конфликтов.
В дополнение к клиническим руководствам, новые руководства содержат рекомендации по вмешательству системы здравоохранения для улучшения использования и качества дородовой помощи. Рекомендации позволяют странам гибко использовать различные варианты оказания дородовой помощи в зависимости от их конкретных потребностей. Это означает, например, что уход может оказываться акушерками или другим обученным медицинским персоналом, оказываться в медицинских учреждениях или через службы по работе с населением. Руководство\r\n также включает рекомендации по перераспределению обязанностей для пропаганды поведения, связанного со здоровьем, а также для распространения рекомендуемых пищевых добавок и профилактики малярии.
Руководство\r\n также включает рекомендации по перераспределению обязанностей для пропаганды поведения, связанного со здоровьем, а также для распространения рекомендуемых пищевых добавок и профилактики малярии.
Пример рекомендаций:
Для снижения перинатальной смертности и повышения качества ухода за женщинами рекомендуется как минимум восемь контактов.
Консультирование по вопросам здорового питания и поддержания физической активности во время беременности.
- Ежедневный пероральный прием препаратов железа и фолиевой кислоты с от 30 до 60 мг элементарного железа и 400 мкг (0,4 мг) фолиевой кислоты для беременных женщин для предотвращения материнской анемии, послеродового сепсиса, низкой массы тела при рождении и преждевременных родов.
Вакцинация противостолбнячным анатоксином рекомендуется для всех беременных женщин, в зависимости от предшествующей вакцинации против столбняка, для предотвращения неонатальной смертности от столбняка.

Одно УЗИ до 24 недель беременности (раннее УЗИ) рекомендуется беременным женщинам для оценки гестационного возраста, улучшения выявления аномалий развития плода и многоплодной беременности, уменьшения индукции родов при переношенной беременности,\r\n и улучшить опыт беременности женщины.
Медицинские работники должны расспросить всех беременных женщин об употреблении ими алкоголя и других психоактивных веществ (в прошлом и настоящем) как можно раньше во время беременности и при каждом дородовом посещении.
Рекомендации ВОЗ по дородовому наблюдению для положительного опыта беременности\r\n
«,»datePublished»:»2016-11-07T00:00:00.0000000+00:00″,»image»:»https:/ /www.who.int/images/default-source/departments/reproductive-health/maternal-and-newborn-health/38470-20.jpg?sfvrsn=b17ff62f_9″,»издатель»:{«@type»:»Организация»,»название»:»Всемирная организация здравоохранения: ВОЗ»,»логотип»:{«@type»:»ImageObject»,»url»:»https:/ /www. who.int/Images/SchemaOrg/schemaOrgLogo.jpg»,»width»:250,»height»:60}},»dateModified»:»2016-11-07T00:00:00.0000000+00:00″, «mainEntityOfPage»:»https://www.who.int/news/item/07-11-2016-new-guidelines-on-antenatal-care-for-a-positive-pregnancy-experience»,»@context» :»http://schema.org»,»@type»:»NewsArticle»};
who.int/Images/SchemaOrg/schemaOrgLogo.jpg»,»width»:250,»height»:60}},»dateModified»:»2016-11-07T00:00:00.0000000+00:00″, «mainEntityOfPage»:»https://www.who.int/news/item/07-11-2016-new-guidelines-on-antenatal-care-for-a-positive-pregnancy-experience»,»@context» :»http://schema.org»,»@type»:»NewsArticle»};
Всемирная организация здравоохранения выпустила новую серию рекомендаций по улучшению качества дородовой помощи, чтобы снизить риск мертворождения и осложнений беременности и дать женщинам положительный опыт беременности. Сосредоточившись на положительной беременности опыт, эти новые рекомендации направлены на обеспечение не только здоровой беременности для матери и ребенка, но и эффективный переход к положительным родам и, в конечном итоге, к положительному опыту материнства.
Смертность и болезни, связанные с беременностью, остаются неприемлемо высокими. По оценкам, в 2015 году 303 000 женщин умерли по причинам, связанным с беременностью, 2,7 миллиона детей умерли в течение первых 28 дней жизни и 2,6 миллиона детей родились мертвыми. В то время как существенный
прогресс, достигнутый за последние два десятилетия, расширение доступа к более качественной медицинской помощи во время беременности и родов и их использование могут предотвратить многие из этих смертей и заболеваний, а также улучшить жизнь женщин и девочек-подростков.
беременности и родов. Однако во всем мире только 64% женщин получают дородовую помощь четыре или более раз в течение всей беременности.
В то время как существенный
прогресс, достигнутый за последние два десятилетия, расширение доступа к более качественной медицинской помощи во время беременности и родов и их использование могут предотвратить многие из этих смертей и заболеваний, а также улучшить жизнь женщин и девочек-подростков.
беременности и родов. Однако во всем мире только 64% женщин получают дородовую помощь четыре или более раз в течение всей беременности.
Важной особенностью этих руководств является их полнота. Они дают рекомендации не только по стандартным обследованиям матери и плода, но и по питанию во время беременности, по профилактике и лечению физиологических проблем.
обычно возникают во время беременности (например, тошнота, изжога и т. д.), а также при профилактических вмешательствах в определенных условиях (например, в районах, эндемичных по малярии и/или ВИЧ). Руководство также включает рекомендации по консультированию и поддержке женщин.
которые могут подвергаться насилию со стороны интимного партнера. Также включены рекомендации о том, как можно более эффективно оказывать дородовую помощь в различных условиях.
Также включены рекомендации о том, как можно более эффективно оказывать дородовую помощь в различных условиях.
«Если женщины хотят воспользоваться услугами дородового ухода и вернуться, когда придет время родить ребенка, они должны получать качественный уход на протяжении всей беременности». — говорит д-р Ян Аскью, директор отдела репродуктивного здоровья и научных исследований ВОЗ. «Беременность должно быть положительным опытом для всех женщин, и они должны получать уход, уважающий их достоинство».
Рекомендации ВОЗ по дородовому наблюдению
«Для достижения концепции «Каждая женщина, каждый ребенок» и Глобальной стратегии охраны здоровья женщин, детей и подростков нам нужны инновационные, основанные на фактических данных подходы к дородовому наблюдению. Я приветствую эти рекомендации, цель которых поставить женщин в центр заботы, повышения их опыта беременности и обеспечения того, чтобы дети имели наилучший возможный старт в жизни» 9.0013
Пан Ги Мун, Генеральный секретарь ООН
При разработке этого руководства ВОЗ объединила экспертов со всего мира для оценки данных из различных источников (обзоры эффективности, синтез качественных данных, обзор точности тестов и обзоры смешанных методов) и 49 рекомендаций для стран
о том, как оказывать дородовую помощь с доказанной эффективностью.
Новое руководство увеличивает количество контактов беременной женщины с поставщиками медицинских услуг на протяжении всей беременности с четырех до восьми. Недавние данные свидетельствуют о том, что более высокая частота дородовых контактов женщин и девочек-подростков с поставщика медицинских услуг связано с уменьшением вероятности мертворождения. Это связано с увеличением возможностей для выявления и лечения потенциальных осложнений. Восемь и более обращений за дородовой помощью могут снизить перинатальную смертность на 8 на 1000 родов по сравнению с 4 посещениями.
«Контакт» женщины с врачом, осуществляющим дородовой уход, должен быть не просто «посещением», а скорее предоставлением ухода и поддержки на протяжении всей беременности. В Руководстве термин «контакт» используется в том смысле, в каком он подразумевает
активная связь между беременной женщиной и поставщиком медицинских услуг, которая не подразумевается словом «посещение». Новая модель увеличивает количество обследований матери и плода для выявления осложнений, улучшает связь между медицинскими работниками. медицинских работников и беременных женщин, а также повышает вероятность положительного исхода беременности. Беременным женщинам рекомендуется вступать в первый контакт в первые 12 недель беременности, а последующие контакты — в 20, 26, 30, 34,
36, 38 и 40 недель беременности.
медицинских работников и беременных женщин, а также повышает вероятность положительного исхода беременности. Беременным женщинам рекомендуется вступать в первый контакт в первые 12 недель беременности, а последующие контакты — в 20, 26, 30, 34,
36, 38 и 40 недель беременности.
«Большие и более качественные контакты между всеми женщинами и их поставщиками медицинских услуг на протяжении всей беременности будут способствовать принятию профилактических мер, своевременному выявлению рисков, уменьшению осложнений и устранению неравенства в отношении здоровья», говорит д-р Энтони Костелло, директор ВОЗ по охране здоровья матерей, новорожденных, детей и подростков. «Дородовая помощь для первородящих матерей имеет ключевое значение. Это определит, как они будут использовать дородовую помощь при будущих беременностях».
В новых рекомендациях описывается, какую помощь должны получать беременные женщины при каждом контакте с поставщиком медицинских услуг, включая консультации по здоровому питанию и оптимальному питанию, физической активности, употреблению табака и психоактивных веществ; профилактика малярии и ВИЧ;
анализы крови и прививка от столбняка; измерения плода, включая использование ультразвука; и советы по устранению общих физиологических симптомов, таких как тошнота, боль в спине и запор.
«Консультации по здоровому питанию, оптимальному питанию и тому, какие витамины или минералы женщины должны принимать во время беременности, могут иметь большое значение для того, чтобы помочь им и их развивающимся детям оставаться здоровыми на протяжении всей беременности и в последующий период», — говорит д-р Франческо Бранка, директор Департамента питания для здоровья и развития, ВОЗ.
Рекомендации ВОЗ по дородовому наблюдению для положительного опыта беременности
Предоставление дородовой помощи через систему здравоохранения
Рекомендуя увеличить количество контактов беременной женщины со своим лечащим врачом и изменив способ оказания дородовой помощи, ВОЗ стремится улучшить качество дородовой помощи. уход и снижение материнской и перинатальной смертность среди всех групп населения, включая девочек-подростков и тех, кто проживает в труднодоступных районах или в условиях конфликтов.
В дополнение к клиническим руководствам, новые руководства содержат рекомендации по вмешательству системы здравоохранения для улучшения использования и качества дородовой помощи. Рекомендации позволяют странам гибко использовать различные варианты
оказание дородовой помощи с учетом их конкретных потребностей. Это означает, например, что уход может оказываться акушерками или другим обученным медицинским персоналом, оказываться в медицинских учреждениях или через службы по работе с населением. Руководство
также включить рекомендации по перераспределению обязанностей для пропаганды поведения, связанного со здоровьем, а также для распределения рекомендуемых пищевых добавок и профилактики малярии.
Рекомендации позволяют странам гибко использовать различные варианты
оказание дородовой помощи с учетом их конкретных потребностей. Это означает, например, что уход может оказываться акушерками или другим обученным медицинским персоналом, оказываться в медицинских учреждениях или через службы по работе с населением. Руководство
также включить рекомендации по перераспределению обязанностей для пропаганды поведения, связанного со здоровьем, а также для распределения рекомендуемых пищевых добавок и профилактики малярии.
Пример рекомендаций:
Для снижения перинатальной смертности и повышения качества ухода за женщинами рекомендуется как минимум восемь контактов.
Консультирование по вопросам здорового питания и поддержания физической активности во время беременности.
- Ежедневный пероральный прием препаратов железа и фолиевой кислоты с от 30 до 60 мг элементарного железа и 400 мкг (0,4 мг) фолиевой кислоты для беременных женщин для предотвращения материнской анемии, послеродового сепсиса, низкой массы тела при рождении и преждевременных родов.

Вакцинация противостолбнячным анатоксином рекомендуется для всех беременных женщин, в зависимости от предшествующей вакцинации против столбняка, для предотвращения неонатальной смертности от столбняка.
Одно УЗИ до 24 недель беременности (раннее УЗИ) рекомендуется беременным женщинам для оценки гестационного возраста, улучшения выявления аномалий плода и многоплодной беременности, уменьшения индукции родов при переношенной беременности, и улучшить опыт беременности женщины.
Медицинские работники должны расспросить всех беременных женщин об употреблении ими алкоголя и других психоактивных веществ (в прошлом и настоящем) как можно раньше во время беременности и при каждом дородовом посещении.
Рекомендации ВОЗ по дородовому наблюдению для положительного опыта беременности
Подпишитесь на наши новости →
Понимание барьеров, мешающих беременным женщинам обращаться в дородовую консультацию в первом триместре беременности в округе Нчеу, Малави | Репродуктивное здоровье
- Исследования
- Открытый доступ
- Опубликовано:
- Chancy S. Chimatiro 1,5 ,
- Precious Hajison 2 ,
- Effie Chipeta 3,4 &
- …
- Adamson S. Muula 3,4,5
Репродуктивное здоровье том 15 , Номер статьи: 158 (2018) Процитировать эту статью
13 тыс. обращений
23 Цитаты
17 Альтметрический
Сведения о показателях
Abstract
Исходная информация
Изучение барьеров, способствующих низкому использованию дородовой помощи (ДНП) в течение первого триместра беременности, имеет важное значение для национальной программы. В 2013 году мы провели предварительное исследование в медицинском центре Билира округа Нчеу в Малави с целью понять барьеры, которые мешают беременным женщинам посещать дородовые консультации в первом триместре беременности.
В 2013 году мы провели предварительное исследование в медицинском центре Билира округа Нчеу в Малави с целью понять барьеры, которые мешают беременным женщинам посещать дородовые консультации в первом триместре беременности.
Метод
Это поперечное предварительное исследование с использованием качественного подхода. Данные были собраны от клиентов ДРП, ключевых информантов, медицинских работников и женщин детородного возраста (15–49 лет) с использованием подробных интервью и обсуждений в фокус-группах (ФГД). Данные были проанализированы вручную путем чтения транскрипций и заметок несколько раз, чтобы быть знакомыми с возникшими темами. Возникшие темы были закодированы.
Результаты
Большинство женщин сообщили, что у них есть желание начать ДРП в первые дни беременности, однако они также сообщили о нескольких барьерах, начиная от культурных убеждений, социально-экономических барьеров и заканчивая предоставлением услуг. Из-за культурных барьеров многие женщины ждут консультантов по вопросам брака со стороны мужа, чтобы дать им совет, прежде чем начать ДРП в процессе, называемом «9».0684 Кутимба ». Некоторые женщины скрывают беременность на первых месяцах, чтобы не быть околдованными. Что касается социально-экономических барьеров, некоторые женщины упомянули, что они не начинают ДРП рано в ожидании новой одежды. Плохое отношение медицинских работников также влияет на дежурных по ДРП. Большинство женщин отметили, что они поздно начали ДРП, потому что некоторые медицинские работники вели себя грубо и не соблюдали конфиденциальность. Отказ мужчин сопровождать своих жен в дородовую клинику из-за страха перед тестом на ВИЧ и некоторые подзаконные акты, запрещающие женщинам, у которых была внебрачная беременность, сначала получать письмо-разрешение от традиционных лидеров, чтобы они могли начать ДРП в медицинском учреждении, также упоминались как способствующие барьеры.
Из-за культурных барьеров многие женщины ждут консультантов по вопросам брака со стороны мужа, чтобы дать им совет, прежде чем начать ДРП в процессе, называемом «9».0684 Кутимба ». Некоторые женщины скрывают беременность на первых месяцах, чтобы не быть околдованными. Что касается социально-экономических барьеров, некоторые женщины упомянули, что они не начинают ДРП рано в ожидании новой одежды. Плохое отношение медицинских работников также влияет на дежурных по ДРП. Большинство женщин отметили, что они поздно начали ДРП, потому что некоторые медицинские работники вели себя грубо и не соблюдали конфиденциальность. Отказ мужчин сопровождать своих жен в дородовую клинику из-за страха перед тестом на ВИЧ и некоторые подзаконные акты, запрещающие женщинам, у которых была внебрачная беременность, сначала получать письмо-разрешение от традиционных лидеров, чтобы они могли начать ДРП в медицинском учреждении, также упоминались как способствующие барьеры.
Заключение
Женщины должны ориентироваться на национальные рекомендации по целенаправленной ДРП (FANC), которые рекомендуют не менее 4 посещений. Также должны быть информация, образование и коммуникация (ИОК) по ДРП и вмешательствам для решения социально-культурных проблем, в то же время улучшая предоставление услуг в медицинском учреждении, чтобы услуги ДРП могли быть доступными и достаточно оперативными.
Также должны быть информация, образование и коммуникация (ИОК) по ДРП и вмешательствам для решения социально-культурных проблем, в то же время улучшая предоставление услуг в медицинском учреждении, чтобы услуги ДРП могли быть доступными и достаточно оперативными.
Отчеты экспертной оценки
Сводка на простом английском языке
Дородовая посещаемость в течение первого триместра все еще остается низкой в большинстве развивающихся стран, особенно в регионе к югу от Сахары, включая Малави. Первый триместр беременности определяется как период в течение первых 3 месяцев беременности. Данное исследование было проведено с целью выяснить, какие барьеры мешают женщинам обращаться в женские консультации (ДНК) в I триместре беременности и что необходимо сделать для улучшения ситуации.
Участников попросили указать, что, по их мнению, мешает беременным женщинам начинать ДРП в первом триместре. Были проведены интервью с ключевыми информантами (ИКИ) и обсуждения в фокус-группах (ФГД).
Во всех КИИ и ОФГ большинство женщин положительно относились к раннему началу ДРП, однако они также сообщали о нескольких барьерах, начиная от культурных убеждений, социально-экономических барьеров и заканчивая предоставлением услуг.
В заключение, недостаточные знания о важности посещения ДРП в первые 3 месяца беременности были основными факторами, способствующими большинству женщин. Таким образом, это исследование рекомендует, чтобы информация, образование и коммуникация (ИОК) по ДРП были приоритетными для женщин, если мы хотим обратить вспять тенденции.
История вопроса
Дородовая помощь – это помощь, оказываемая женщине с начала беременности до начала родов [1]. Эта помощь часто включает в себя сбор анамнеза, оценку индивидуальных потребностей, советы и рекомендации по беременности и родам, скрининговые тесты, обучение самопомощи во время беременности, выявление состояний, вредных для здоровья во время беременности, лечение первой линии и направление к специалистам, если это необходимо [2]. ]. Текущие рекомендации Малави основаны на отчете ВОЗ/ЮНИСЕФ 2003 г., в котором рекомендуется, чтобы женщины посещали формальные службы дородового наблюдения не менее 4 раз в течение каждой беременности [3]. Посещения делятся на триместры, а именно первый триместр, второй триместр и третий триместр. В идеале первый визит должен быть в течение 12 недель беременности, но не позднее 16-й недели беременности [4]. Второй визит должен быть в пределах от 24 до 28 недель, третий визит должен быть в 32 недели и четвертый визит в 36 недель беременности.
]. Текущие рекомендации Малави основаны на отчете ВОЗ/ЮНИСЕФ 2003 г., в котором рекомендуется, чтобы женщины посещали формальные службы дородового наблюдения не менее 4 раз в течение каждой беременности [3]. Посещения делятся на триместры, а именно первый триместр, второй триместр и третий триместр. В идеале первый визит должен быть в течение 12 недель беременности, но не позднее 16-й недели беременности [4]. Второй визит должен быть в пределах от 24 до 28 недель, третий визит должен быть в 32 недели и четвертый визит в 36 недель беременности.
Раннее начало дородовой помощи может быть полезным благодаря: раннему выявлению факторов риска и предоставлению рекомендаций по профилактике и укреплению здоровья для поощрения здорового образа жизни, лечению таких заболеваний, как диабет и гипертензия, вызванная беременностью, и направлениям в такие службы, как поддержка питания и программы отказа от курения [5]. В некоторых исследованиях сообщается, что у женщин, которые посещают мало или неадекватно, а также тех, кто начинает дородовую помощь позже, чем в первом триместре, имеют более неблагоприятные исходы беременности, такие как низкая масса тела при рождении и преждевременные роды [6, 7]. Однако увеличение числа дородовых посещений не обязательно улучшает исходы беременности [8], но должно сопровождаться повышением качества медицинской помощи.
Однако увеличение числа дородовых посещений не обязательно улучшает исходы беременности [8], но должно сопровождаться повышением качества медицинской помощи.
Во всем мире около 70% женщин посещают дородовой визит хотя бы один раз во время беременности, в то время как в странах с высоким уровнем дохода 98% женщин посещают дородовой визит хотя бы один раз [9]. В странах с низким и средним уровнем дохода, а также в странах Африки к югу от Сахары количество дежурных по ДРП по-прежнему невелико. Лоу и др. сообщили, что только 65% и 68% женщин сообщают о по крайней мере одном дородовом посещении во время беременности в странах с низким и средним уровнем дохода и регионе к югу от Сахары соответственно [10].
Дородовая помощь в течение первого триместра показывает хороший или плохой охват в различных регионах мира. Например, около пяти из шести матерей (84%) начинают дородовую помощь в первом триместре в Соединенных Штатах (США) [8]; 70% в Латинской Америке/Карибском бассейне; около 68% в регионе Ближнего Востока / Северной Африки, 50% в Азии, а самая низкая посещаемость в первом триместре приходится на регион к югу от Сахары — 24% [11]. В некоторых странах особенно низкая посещаемость; исследование, проведенное в Нигерии, показало, что только 22,8% женщин, которым была проведена ДРП, зарегистрировались в первом триместре [12]. В Ква-Зулу-Натале, Южная Африка, большинство женщин (860/872; 98,6%) посещали женскую консультацию во время беременности, из которых только 72/860 (8,4%) женщин сообщили о начале ДРП в первые 3 месяца беременности [13].
В некоторых странах особенно низкая посещаемость; исследование, проведенное в Нигерии, показало, что только 22,8% женщин, которым была проведена ДРП, зарегистрировались в первом триместре [12]. В Ква-Зулу-Натале, Южная Африка, большинство женщин (860/872; 98,6%) посещали женскую консультацию во время беременности, из которых только 72/860 (8,4%) женщин сообщили о начале ДРП в первые 3 месяца беременности [13].
В Малави 12% женщин посещали ДРП в первом триместре; около 48% впервые обратились к врачу в период между 4 и 5 месяцами беременности, в то время как 36% начали с 6-го и 7-го месяцев беременности [4]. А исследование демографии и здоровья Малави 2015–2016 годов (MDHS) показало, что только 24% женщин впервые посетили ДРП в течение первого триместра, 51% женщин впервые посетили ДРП в течение четвертого и пятого месяцев беременности и 2% не получали АНК до восьмого месяца или позже [14]. В идеале, все беременные женщины должны иметь свой первый дородовой визит в течение первого триместра [15]. По данным MDHS, 2010 г., в Малави не было существенной разницы между городскими и сельскими беременными женщинами в дородовом уходе [4].
По данным MDHS, 2010 г., в Малави не было существенной разницы между городскими и сельскими беременными женщинами в дородовом уходе [4].
Исследование, проведенное для изучения факторов, способствующих низкой дородовой посещаемости в течение первого триместра беременности среди сена нижнего графства в Нсандже, Малави, показало, что не было достаточных знаний об идеальном времени начала ДРП. Клиники дородовой помощи были недоукомплектованы персоналом, а традиционные верования и культурные обычаи, как сообщалось, влияли на сроки дородовой помощи [16]. Mgawadere FM (Mgawadere FM: Оценка качества дородовой помощи в медицинском центре Лунгвена в сельской местности Малави, неопубликовано) в исследовании, посвященном оценке качества дородовой помощи в Лунгвене в округе Мангочи, Малави, было обнаружено, что беременные женщины начинали ДРП в конце второго и третьего триместра. . Непосещение ДРП в первом триместре было связано с социально-культурными практиками, такими как боязнь колдовства, большие расстояния и потребность в материальной поддержке со стороны членов семьи [16]. Таким образом, это текущее исследование было направлено на изучение барьеров, мешающих беременным женщинам начинать ДРП в первом триместре беременности в округе Нчеу, Малави. В частности, мы исследовали восприятие беременными женщинами ДРП, социально-культурные и медицинские барьеры, влияющие на посещение ДРП в первом триместре беременности.
Таким образом, это текущее исследование было направлено на изучение барьеров, мешающих беременным женщинам начинать ДРП в первом триместре беременности в округе Нчеу, Малави. В частности, мы исследовали восприятие беременными женщинами ДРП, социально-культурные и медицинские барьеры, влияющие на посещение ДРП в первом триместре беременности.
Методы
Это было предварительное перекрестное исследование с использованием качественного подхода. Сбор данных был проведен в 2013 году.
Место проведения исследования
Данное исследование проводилось в общине Сельского центра здоровья Билира района Нтчеу. В 2010/2011 гг. в Нтчеуском районе было зарегистрировано 46 786 женщин, обратившихся в женскую консультацию, из них 3462 женщины обратились в женскую консультацию в течение первого триместра, что составляет 7,4% [17]. В Центре здоровья Билиры проживало 45 187 человек в 58 деревнях. В нем было 11 363 женщины репродуктивного возраста (15–49 лет).годы).
Техника выборки
Удобная выборка использовалась для выявления участников подробных интервью в медицинском центре. Методика целенаправленной выборки использовалась для отбора участников ОФГ и ключевых информантов. Мы случайным образом выбрали двенадцать деревень, в каждой из которых были проведены ФГД. Основными источниками информации были медицинские работники, традиционные лидеры, традиционные повитухи и религиозные лидеры.
Методика целенаправленной выборки использовалась для отбора участников ОФГ и ключевых информантов. Мы случайным образом выбрали двенадцать деревень, в каждой из которых были проведены ФГД. Основными источниками информации были медицинские работники, традиционные лидеры, традиционные повитухи и религиозные лидеры.
Было 10 беременных женщин, 3 работника дородовой службы и 9ключевые информанты, принимавшие участие в глубинных интервью. Всего было проведено двенадцать ФГД, разделенных на 3 разные возрастные группы. Категории были следующими; четыре группы женщин в возрасте от 15 до 24 лет, еще четыре группы от 25 до 34 лет и последние четыре группы от 35 до 44 лет. В каждой ФГ было минимум восемь участников и максимум двенадцать участников. Всего в ФГД приняли участие 126 человек. Максимальное количество участников исследования было достигнуто при просмотре насыщенности ответов.
Сбор данных
Углубленные интервью проводились с использованием открытых вопросов. Основные изученные тематические области касались знаний и мотивации посещения ДРП, восприятия раннего начала ДРП, социально-культурных практик, социально-экономических факторов и факторов, связанных с доступом к услугам ДРП. Как в интервью, так и в ОФГ для сбора данных на местном языке (чичева) использовались цифровые записывающие устройства.
Как в интервью, так и в ОФГ для сбора данных на местном языке (чичева) использовались цифровые записывающие устройства.
Управление данными
Материалы интервью были прослушаны несколько раз, прежде чем они были расшифрованы на языке чичева, который позже был переведен на английский язык. Данные были проанализированы вручную путем чтения транскрипций несколько раз, чтобы ознакомиться с ними и изучить темы, возникшие из транскрипций и заметок. Возникшим темам были присвоены соответствующие коды. Коды присваивались под основную тему, которую он поддерживал.
Основные идеи каждого участника относительно АНК были выделены и распределены по теме, которую он поддерживал. Идеи были проанализированы, чтобы прийти к окончательным выводам исследования.
Этические соображения
Протокол исследования был рассмотрен и одобрен Комитетом по исследованиям и этике Медицинского колледжа (COMREC), чтобы гарантировать рассмотрение этических вопросов в соответствии с одобрением исследования № SP1212102. Разрешения на проведение исследования были получены от районного управления здравоохранения (DHO) и окружного комиссара (DC) по делам Нтчеу и традиционных лидеров вокруг медицинского центра Билира.
Разрешения на проведение исследования были получены от районного управления здравоохранения (DHO) и окружного комиссара (DC) по делам Нтчеу и традиционных лидеров вокруг медицинского центра Билира.
Результаты
Всего было проведено 22 глубинных интервью и 12 ОФГ. Мы сгруппировали результаты по следующим темам; знания о посещении ДРП, о восприятии раннего посещения ДРП, социально-культурных практиках, социально-экономических факторах и факторах, связанных с доступом к оказанию услуг.
Знания и мотивы раннего начала ДРП
В ходе подробных интервью с клиентами ДРП, ключевыми информантами и ФГД мы обнаружили, что большинство женщин знали о времени начала ДРП. Они понимали, что важно начать ДРП в первом триместре. Мы также обнаружили, что большинство женщин понимали преимущества раннего начала ДРП, такие как ранняя помощь при беременности и быстрое лечение, если у кого-то низкий уровень в крови. Большинство женщин также понимали недостатки позднего начала ДРП, такие как незнание положения ребенка, а также незнание того, какую дополнительную пищу принимать.
Ряд женщин, участвовавших в подробных интервью, продемонстрировали, что знают о начале ДРП в первом триместре, но вместо этого сообщили, что преднамеренно начали ДРП либо во втором, либо в третьем триместре. Две женщины сказали: «Я начала, когда была на 5-м месяце беременности, чтобы уменьшить количество посещений ДРП перед родами, » (ИД № 6) (ИД № 10).
Восприятие раннего посещения ДРП
Женщины в целом положительно относятся к раннему началу ДРП. Исследование показало, что большинство женщин не начинали ДРП рано, потому что их партнеры отказывались сопровождать их, опасаясь пройти тестирование на ВИЧ. Одна женщина сообщила в отдельных ФГД, что « мужчин были основными барьерами для раннего начала ДРП из-за боязни теста на ВИЧ » (ФГД №2, ИД клиента №8) (ИД №5, РЕСПО №6).
Социально-культурные обычаи
Разрешение со стороны мужа
Как в рамках ОФГ, так и в глубинных интервью участников спрашивали о культурных обычаях в районе. Мы обнаружили, что многие женщины ждут, пока консультанты по вопросам брака со стороны мужа придут и дадут им совет, прежде чем начать ДРП в рамках процесса под названием « Кутимба ». Женщина сказала, «Некоторые из нас не начинают ДРП рано, так как должны ждать прихода брачного консультанта с мужской стороны и дать нам несколько советов» (ИД № 6, ФГД 4). Другая женщина сказала : «Это наша обычная практика здесь информировать старейшин с мужской стороны, чтобы они пришли и дали совет женщине, особенно когда это ее первая беременность» (ID No 9, ключевой информатор).
Мы обнаружили, что многие женщины ждут, пока консультанты по вопросам брака со стороны мужа придут и дадут им совет, прежде чем начать ДРП в рамках процесса под названием « Кутимба ». Женщина сказала, «Некоторые из нас не начинают ДРП рано, так как должны ждать прихода брачного консультанта с мужской стороны и дать нам несколько советов» (ИД № 6, ФГД 4). Другая женщина сказала : «Это наша обычная практика здесь информировать старейшин с мужской стороны, чтобы они пришли и дали совет женщине, особенно когда это ее первая беременность» (ID No 9, ключевой информатор).
Верования в колдовство
Мы обнаружили, что сокрытие беременности в первые месяцы, чтобы избежать колдовства, способствовало низкой посещаемости ДРП в течение первого триместра. Ключевой информатор сказал, «Я думаю, что большинство женщин здесь не начинают ДРП рано, потому что они обычно пытаются скрыть беременность на ранних сроках, чтобы не попасть под колдовство» (ID № 5). Другая женщина сказала во время ОФГ 6: « пожилые женщины дают некоторым из нас средства народной медицины, которые предохраняют беременность от колдовства, и советуют дождаться роста беременности, прежде чем начинать ДРП» (ИН № 3).
Другая женщина сказала во время ОФГ 6: « пожилые женщины дают некоторым из нас средства народной медицины, которые предохраняют беременность от колдовства, и советуют дождаться роста беременности, прежде чем начинать ДРП» (ИН № 3).
Социально-экономические барьеры
Экономический статус
Мы обнаружили, что социально-экономические факторы влияют на время начала ДРП, так как многие женщины не начинают ДРП рано, ожидая новой одежды. Это связано с плохим социально-экономическим положением (бедностью) большинства семей в этом районе. Многие женщины не начинают ДРП рано, ожидая, пока их мужья купят им новую одежду, чтобы посещать ДРП в новой и красивой одежде. Женщина сказала, «Когда женщина беременна, она обычно ждет, пока муж купит новую одежду, чтобы начать ДРП в новой и красивой одежде» (ИН № 8, глубинные интервью).
Мнения участников ФГД и КИИ были очень схожи в отношении дилеммы, возникающей между необходимостью обеспечивать семью и необходимостью запуска ДРП. Это исследование показало, что бизнес повлиял на решение о раннем запуске АНК. Некоторые женщины предпочитали заниматься бизнесом, а не начинать ДРП, когда у них было менее 5 месяцев беременности, чтобы обеспечить свои семьи. Это означает, что социально-экономический фактор действительно является еще одним фактором, влияющим на решение о раннем начале ДРП. Другой респондент сказал, «Если у вас есть просо, а сегодня базарный день, а вам еще и за АНК идти, то лучше пойти на рынок и продать пшено, чтобы было чем накормить семью» (ИН №3, ФСГ 2).
Это исследование показало, что бизнес повлиял на решение о раннем запуске АНК. Некоторые женщины предпочитали заниматься бизнесом, а не начинать ДРП, когда у них было менее 5 месяцев беременности, чтобы обеспечить свои семьи. Это означает, что социально-экономический фактор действительно является еще одним фактором, влияющим на решение о раннем начале ДРП. Другой респондент сказал, «Если у вас есть просо, а сегодня базарный день, а вам еще и за АНК идти, то лучше пойти на рынок и продать пшено, чтобы было чем накормить семью» (ИН №3, ФСГ 2).
Мы обнаружили, что сельское хозяйство мало влияет на раннее начало АНК. Это связано с тем, что большинство женщин сказали, что фермерство не может помешать кому-то начать ДРП рано, потому что в году есть несколько месяцев для фермерства, а график ДРП — один раз в месяц. Женщина сказала, «Я не могу не начать АНК пораньше из-за фермерства, так как график ДРП только раз в месяц, а фермерство — наша повседневная работа в течение нескольких месяцев» (ID NO 7, глубинные интервью).
Доступ к услугам
Большое расстояние от дома до учреждения влияет на решение о раннем начале ДРП. Некоторые женщины сообщили, что преодолевают более 7 км (часто пешком), чтобы получить доступ к услугам ДРП. Это не позволяет женщинам начинать ДРП в начале первого триместра. Женщина сказала, «Я не могу начать ДРП рано, потому что я приехала очень далеко от клиники, я не хочу много посещений и устаю перед родами» (ИН № 7, глубинные интервью). Другой участник сказал это, «Когда я думаю о расстоянии от дома до этого места, мне всегда не хочется начинать» (ID № 6, подробные интервью в учреждении).
Участие мужчин
Мы обнаружили, что многие женщины не начинают ДРП рано, если их мужья отсутствуют или отказываются сопровождать их. Женщины также не могут инициировать ДРП, если у них нет супруга. В этой области исследования существовал подзаконный акт, согласно которому каждая женщина должна посещать клинику ДРП со своим супругом во время первого визита. Это подкреплялось традиционными лидерами в этом районе. Если женщины обращаются в медицинское учреждение без своих партнеров, за ними не ухаживают, в результате чего большинство женщин не начинают ДРП рано. Мы также обнаружили, что если у женщины нет партнеров, она должна получить письмо-разрешение от традиционного лидера, чтобы получить доступ к услугам ДРП в медицинском учреждении, в противном случае ее не смогут осмотреть.
Это подкреплялось традиционными лидерами в этом районе. Если женщины обращаются в медицинское учреждение без своих партнеров, за ними не ухаживают, в результате чего большинство женщин не начинают ДРП рано. Мы также обнаружили, что если у женщины нет партнеров, она должна получить письмо-разрешение от традиционного лидера, чтобы получить доступ к услугам ДРП в медицинском учреждении, в противном случае ее не смогут осмотреть.
Женщина сказала во время одной из ФГ, «если мой муж отказался сопровождать меня, то я не могу пойти начинать ДРП одна, потому что я знаю, что меня не примут» (ИН № 3).
Другая женщина сказала: « Я начала ДРП, когда была на пятом месяце беременности, так как ждала своего мужа, которого к тому времени уже не было» (ID No 1).
Другая женщина сказала, «если вы беременны вне брака, то вы должны пойти и получить разрешение от деревенского старосты, чтобы вам было разрешено начать ДРП» (ФГД 5, РЕСП № 7).
Отношение медицинских работников
В ходе как ФГД, так и глубинных интервью мы обнаружили, что плохое отношение медицинских работников к клиентам влияет на решение о раннем начале ДРП. Мы обнаружили, что некоторые медицинские работники в учреждении редко соблюдали конфиденциальность. Женщина рассказала во время одной из ФГ, , что «там есть некая медсестра, которая даже показывает, что вы носили в своей пеленке (Читенье)» (ИД № 6, ФГД 5).
Мы обнаружили, что некоторые медицинские работники в учреждении редко соблюдали конфиденциальность. Женщина рассказала во время одной из ФГ, , что «там есть некая медсестра, которая даже показывает, что вы носили в своей пеленке (Читенье)» (ИД № 6, ФГД 5).
Другой ключевой информатор сказал: « Я получаю жалобы от женщин на то, как с ними обращаются в поликлинике, фактически некоторые медработники хамят нашим женщинам» (ИН № 9).
Время ожидания
Участники исследования сообщили, что женщины из АНК долго ждали доступа к услугам в учреждении из-за интеграции услуги с планированием семьи. Это утверждение было подтверждено исследовательской группой во время интервью с ключевыми информантами среди беременных женщин в учреждении, когда они ожидали открытия клиники ДРП.
Сообщалось, что медицинские работники отдавали предпочтение клиентам, занимающимся планированием семьи, прежде чем начинать работу с клиентами ДРП. Женщина сказала во время подробного интервью, : «Я всегда прихожу в ДРП пораньше, чтобы мне могли помочь и вернуться вовремя, однако медсестры отдают предпочтение тем, кто пришел для планирования семьи, в первую очередь, чем мы, в результате обычно мы возвращаемся домой очень поздно» (идентификационный номер 9 для клиентов ANC).
Обсуждение
Наличие адекватных знаний об оптимальном времени начала ДРП, его преимуществах и недостатках, связанных с поздним началом ДРП, может не гарантировать, что женщины смогут начать ДРП раньше. Большинство женщин сообщили, что поздно начали ДРП, чтобы сократить количество посещений до родов. Точно так же другое исследование, проведенное в Нсандже, показало, что некоторые женщины поздно начали ДРП, потому что хотели сократить количество посещений, чтобы не уставать перед родами [16].
Культурные обычаи играют роль в определении времени начала ДРП. Мы установили, что некоторые женщины не начинают ДРП рано, поскольку они ждут, когда консультанты по вопросам брака или их свекровь придут и дадут им совет, особенно если это первая беременность. Это приводит к тому, что беременность держится в секрете до тех пор, пока ей не исполнится 3–4 месяца. Эти результаты были отмечены в другом месте. Исследования, проведенные в Нсандже и Непале, показали, что женщины ждут, пока их свекровь либо даст им совет, либо примет решение начать ДРП [16, 18].
Сообщалось, что вера в то, что колдовство может повлиять на (раннюю) беременность, мешает женщинам начать ДРП на раннем этапе, поскольку большинство женщин были вынуждены скрывать беременность, а также принимали традиционную медицину, чтобы защитить беременность на ранних стадиях. Эти результаты подтверждают то, что было сообщено в другом исследовании в Нсандже, о том, что большинство женщин боялись быть околдованными, если люди обнаруживали, что они беременны, особенно на ранних стадиях беременности [16].
Социально-экономические факторы также помогают принять решение о раннем начале ДРП. Мы обнаружили, что некоторые женщины не начинают ДРП рано, потому что требуют новую одежду от своих мужей. Об этом также сообщалось в других исследованиях, проведенных в Южной Африке и Нигерии, где сообщалось, что женщины поздно начинали ДРП, потому что им нужно было найти деньги на транспорт и новую одежду [19]., 20]. Результаты исследований показывают, что социально-экономический статус может быть связан с решением обратиться за медицинской помощью, особенно со временем для начала ДРП.
Некоторые женщины занимаются мелким бизнесом, чтобы прокормить свои семьи. Наше исследование показало, что существует конкурирующий интерес к принятию решения, заниматься ли бизнесом или АНК. Эта деятельность влияет на решение начать ДРП как можно раньше, поскольку большинство женщин предпочитают заниматься бизнесом, чтобы получить деньги на покупку новой одежды для ДРП. Точно так же об этом сообщалось в другом исследовании, проведенном в Блантайре, Малави, в котором сообщалось, что некоторые мужчины не участвовали в сопровождении своих жен из-за работы или деловых обязательств [21].
Кроме того, мы сообщаем, что длительное время ожидания также негативно влияет на решение о раннем начале ANC. В другом исследовании, проведенном в Бенине, они сообщили, что время ожидания было одним из определяющих факторов низкого использования ДРП в течение первого триместра [22].
Большие расстояния от медицинских учреждений ограничивают доступ к медицинской помощи, когда это необходимо. Это исследование согласуется с другими исследованиями, проведенными в других местах, в которых сообщалось о больших расстояниях от дома до медицинского учреждения как о барьере для доступа к медицинской помощи [23,24,25].
Это исследование согласуется с другими исследованиями, проведенными в других местах, в которых сообщалось о больших расстояниях от дома до медицинского учреждения как о барьере для доступа к медицинской помощи [23,24,25].
Участие мужчин играет важную роль в поощрении женщин к раннему началу ДРП, поскольку некоторые женщины не начинают ДРП рано, потому что их мужья отказываются сопровождать их. Об этом сообщалось и в других исследованиях [19, 26]. Плохое отношение медицинских работников не позволяет некоторым женщинам начать ДРП на ранней стадии. Сообщалось о неуважительном уходе в различных условиях, который негативно влияет на качество услуг [21, 27, 28]. Это самый надежный предиктор того, насколько оперативно оказание услуг оказывается тем, кто в них нуждается, как сообщается в другом исследовании, проведенном в Швеции, об ожиданиях женщин от услуг ДРП [29].].
Заключение
Хотя женщины могут положительно относиться к раннему началу ДРП, они не могут этого сделать из-за различных препятствий. Эти барьеры варьируются от социокультурных факторов до факторов предоставления услуг.
Эти барьеры варьируются от социокультурных факторов до факторов предоставления услуг.
Мы рекомендуем, чтобы государственные учреждения ставили клиентов в центр медицинских услуг, оказывая им качественную помощь с уважением. Таким образом, хорошо функционирующие кадры здравоохранения — это те, которые реагируют на потребности своих пользователей или клиентов. Таким образом, руководители систем здравоохранения должны обучать медицинских работников уходу за клиентами, чтобы они могли изменить свое отношение к женщинам, посещающим ДРП. Это заставит беременных женщин не бояться идти на ДРП.
Мы также рекомендуем, чтобы традиционные лидеры, являющиеся хранителями обычаев, разработали обдуманные подзаконные акты, которые могут помочь в решении некоторых социальных и культурных практик, чтобы женщины могли начинать ДРП как можно раньше. Разработчики политики должны обеспечить наличие достаточного количества материалов ИОК для информирования женщин о необходимости раннего начала ДРП. Расширение прав и возможностей женщин посредством образования должно быть расширено, чтобы они могли принимать независимые и разумные решения, касающиеся их здоровья и здоровья их будущего ребенка. Наличие мобильных клиник с интегрированными услугами, включающими ДРП, следует поощрять на всех уровнях, особенно в труднодоступных районах, чтобы сократить расстояние, которое преодолевают беременные женщины для доступа к услугам ДРП от медицинского учреждения.
Расширение прав и возможностей женщин посредством образования должно быть расширено, чтобы они могли принимать независимые и разумные решения, касающиеся их здоровья и здоровья их будущего ребенка. Наличие мобильных клиник с интегрированными услугами, включающими ДРП, следует поощрять на всех уровнях, особенно в труднодоступных районах, чтобы сократить расстояние, которое преодолевают беременные женщины для доступа к услугам ДРП от медицинского учреждения.
Сокращения
- ACEPHEM:
Африканский центр передового опыта в области общественного здравоохранения и фитотерапии
- АНК:
Дородовая помощь
- КОМРЕК:
Медицинский колледж, Комитет по исследованиям и этике
- ЦРБ:
Центр репродуктивного здоровья
- DC:
Окружной комиссар
- ДХО:
Окружной санитарный врач
- ФАНК:
Целенаправленная дородовая помощь
- ФГД:
Обсуждения в фокус-группах
- ID:
Идентификационный номер
- МЭК:
Информация, образование и коммуникация
- КИИ:
Интервью с ключевыми информантами
- МДЗС:
Медико-демографическое обследование Малави
- ОТВЕТ:
Респондент
- ЮНИСЕФ:
Международный детский образовательный фонд ООН
- ВОЗ:
Всемирная организация здравоохранения
Каталожные номера
- «>
ВОЗ. Статистика охвата услугами здравоохранения, охват дородовым наблюдением (в процентах). 2006.
Google ученый
ВОЗ. Дородовая помощь в развивающихся странах: предпосылки, достижения и упущенные возможности. 2003.
Google ученый
Национальное статистическое управление и ICF Macro. Обследование демографии и здоровья в Малави, 2010 г. 2010 г.
Google ученый
Маккомик Дж. Э. Зигель М. Пренатальная помощь, эффективность и реализация. Лондон: издательство Кембриджского университета; 2001.
Google ученый
«>Бхаскар Р.К., Део К.К., Неупан У. и др. Исследование случай-контроль факторов риска, связанных с детьми с низкой массой тела при рождении, в Восточном Непале. Интер Джей Педиатр. 2015; 2015 (ID статьи 807373): 7 https://doi.org/10.1155/2015/807373.
Google ученый
Лоу П., Патерсон Дж., Вулдес Т., Картер С., Уильямс М., Персиваль Т. Факторы, влияющие на дородовое наблюдение матерей тихоокеанских младенцев, живущих в Новой Зеландии. 2005.
Google ученый
Никиема Б., Бенингвис Г.
 , Хаггерти Д.Л. Предоставление информации об осложнениях беременности во время дородовых посещений: неудовлетворенные образовательные потребности в странах Африки к югу от Сахары. План политики здравоохранения. 2009;24(5):367–76.
, Хаггерти Д.Л. Предоставление информации об осложнениях беременности во время дородовых посещений: неудовлетворенные образовательные потребности в странах Африки к югу от Сахары. План политики здравоохранения. 2009;24(5):367–76.Артикул Google ученый
Национальный центр статистики здравоохранения Health, США, 2005 г. С картой тенденций в области здоровья американцев Hyattsville, Maryland; 2005.
Abou-Zahr CL, Wardlaw TM, Всемирная организация здравоохранения. Дородовая помощь в развивающихся странах: обещания, достижения и упущенные возможности: анализ тенденций, уровней и различий, 1990–2001 гг. 2003.
Google ученый
Galadanci H, Ejembi C, Iliyasu Z, Alagh B, Umar U. Материнское здоровье в северной Нигерии — далеко от идеала. BJOG: Inter J Obstet Gynecol. 2007;114(4):448–52.
КАС Статья Google ученый
«>Национальное статистическое управление (НСУ) [Малави] и ICF. Медико-демографическое обследование Малави, 2015–2016 годы. 2017.
Google ученый
Линчетто О., Мотебесоан-Анох С., Гомес П., Мунджанджа С. Дородовая помощь. Возможности для новорожденных в Африке: практические данные, политика и программная поддержка ухода за новорожденными в Африке; 2006. с. 55–62.
Google ученый
Читимбе Э. Факторы, определяющие использование дородовых медицинских услуг беременными женщинами в течение первого триместра в Нсандже.
 2006.
2006.Google ученый
МЗ. Информационная система управления здравоохранением района Нтчеу. 2011.
Google ученый
Дакал С., Ван Тейлинген Э.Р., Стивенс Дж., Дакал К.Б., Симхада П., Раджа Э.А. и др. Дородовой уход за женщинами в сельской местности Непала: исследование на уровне общины. Интернет J Rural Nurs Health Care. 2011;11(2):76–87.
Google ученый
Чабалала МФ. Использование услуг дородовой помощи (АНП) и ППМР в Восточном Экурхулени SUB. 1984.
Google ученый
Абимбола Дж. М., Маканджуола А. Т., Ганию С. А., Бабатунде УММ, Адекунле Д. К., Олатайо А. А. Модель использования дородовых и родовспомогательных служб в полугородском сообществе на севере центральной части Нигерии.
 Afr Health Sci. 2016;16(4):962–71.
Afr Health Sci. 2016;16(4):962–71.Артикул Google ученый
Нёндо А.Л., Чимваза А.Ф., Муула А.С. Восприятие заинтересованными сторонами факторов, влияющих на участие мужчин в профилактике передачи ВИЧ от матери ребенку в Блантайре, Малави. Общественное здравоохранение BMC. 2014;14(1):691.
Артикул Google ученый
Эдгард-Мариус О., Чарльз С.Дж., Жак С., Жюстин Г.К., Виржини М.А., Ибрагим М.А. и др. Факторы, определяющие низкий уровень использования услуг дородовой помощи в течение первого триместра беременности в сельской местности на юге Бенина. Универс Дж Общественное здравоохранение. 2015;3(5):220–8.
Артикул Google ученый
Икамари ЛД. Использование материнского здоровья в округе Тесо. Afr Health Sci. 2004;11(1):21–32.
Google ученый
«>Worku EB, Woldesenbet SA. Факторы, влияющие на использование дородового ухода за подростками в районе Джона Таоло Гаетсеве (JTG) провинции Северный Кейп, Южная Африка: подчеркивая необходимость воздействия на социальные детерминанты здоровья. Int J MCH AIDS. 2016;5(2):134.
ПабМед ПабМед Центральный Google ученый
Кавунгези П.С., АкиБуа Д., Алени С., Читайи М., Ниваха А., Казибве А. и др. Посещаемость и использование услуг дородовой помощи (ДНП): многоцентровое исследование в отдаленных районах Уганды. Откройте JPrevMed. 2015;5(3):132–42.
Google ученый
«>Buchi S, Cignacco E, Luthi D, Spirig R. Потребности и ожидания тамильских женщин, посещающих дородовое отделение швейцарской университетской больницы. Пфлеге. 2006;19(5): 295–302.
Артикул Google ученый
Hildingsson I, Waldenström U, Rådestad I. Оценка ожиданий женщин от дородового ухода на ранних сроках беременности: количество посещений, преемственность опекуна и общее содержание. Acta ObstetGynecolScand. 2002;81(2):118–25.
Google ученый
Ван Дер Спуй Дж., Энтони Дж. Справочник по акушерству и гинекологии. Нью-Йорк: Издательство Оксфордского университета; 2002.
Google ученый
да Фонсека Ч.Р., Струфальди М.В., де Карвалью Л.Р., Пуччини РФ. Адекватность дородовой помощи и ее связь с низкой массой тела при рождении в Ботукату, Сан-Паулу, Бразилия: исследование случай-контроль. BMC Беременность Роды. 2014;14:255.
Артикул Google ученый
Horwood C, Haskins L, Vermaak K, Phakathi S, Subbaye R, Doherty T. Программа профилактики передачи ВИЧ от матери ребенку (ППМР) в Квазулу-Натале, Южная Африка: оценка внедрения ППМР и интеграции в обычные службы охраны здоровья матери, ребенка и женщины. Тропикал Мед Инт Здоровье. 2010;15(9):992–9.
КАС Google ученый
Magadi MA, Madise NJ, Rodrigues RN. Частота и время оказания дородовой помощи в Кении: объяснение различий между женщинами из разных сообществ. социомед. 2000;51(4):551–61.
КАС Google ученый
Пелл С., Меньяка А., Уэр Ф., Афра Н.А., Чатио С., Манда-Тейлор Л. и др. Факторы, влияющие на посещаемость дородовой помощи: результаты качественных исследований в Гане, Кении и Малави. ПЛОС Один. 2013;8(1):e53747.
КАС Статья Google ученый
Скачать ссылки
Благодарности
Мы благодарим следующих людей; Патрик Кавая и Молес Нгулуве за концептуализацию исследования, сбор и анализ данных.
Доступность данных и материалов
Данные для этого исследования можно получить в библиотеке Медицинского колледжа Университета Малави и у соответствующего автора по запросу.
Информация об авторе
Авторы и организации
Департамент систем и политики здравоохранения, Школа общественного здравоохранения и семейной медицины, Медицинский колледж, Университет Малави, Блантайр, Малави
Chancy S. Chimatiro
PreLu3 90Ha проконсультируйтесь, Namiwawa Street, Newroard location, PO BOX 703, Zomba, МалавиДепартамент общественного здравоохранения, Школа общественного здравоохранения и семейной медицины, Медицинский колледж, Университет Малави, Блантайр, Малави
Эффи Чипета и Адамсон С. Муула
Центр репродуктивного здоровья ( CRH), Университет Малави, Медицинский колледж, Блантайр, Малави
Эффи Чипета и Адамсон С. Муула
Африканский центр передового опыта в области общественного здравоохранения и фитотерапии (ACEPHEM), Университет Малави, Медицинский колледж, Блантайр , Малави
Chancy S.
 Chimatiro & Adamson S. Muula
Chimatiro & Adamson S. Muula
Precious Hajison
Авторы
- Chancy S. Chimatiro
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Precious Hajison
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Effie Chipeta
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Академия
- Адамсон С. Муула
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
Вклады
CSC спланировал исследование, разработал методы исследования, разработал план анализа, проанализировал данные и составил рукопись. РН разработал и проверил рукопись. EC и ASM контролировали планирование, разработку методов, плана анализа и анализа данных, а также вносили свой вклад и контролировали написание рукописи. Все авторы прочитали и согласились с окончательной версией этой рукописи и в равной степени внесли свой вклад в ее содержание. Все авторы прочитали и одобрили окончательный вариант рукописи.
Все авторы прочитали и согласились с окончательной версией этой рукописи и в равной степени внесли свой вклад в ее содержание. Все авторы прочитали и одобрили окончательный вариант рукописи.
Автор, ответственный за переписку
Переписка с Чанси С. Чиматиро.
Декларация этики
Утверждение этики и согласие на участие
Протокол исследования был рассмотрен и одобрен Комитетом по исследованиям и этике Медицинского колледжа (COMREC) под номером одобрения исследования SP1212102. Разрешения на проведение исследования были получены от районного управления здравоохранения (DHO) и районного комиссара (DC) по делам Нтчеу и традиционных лидеров вокруг медицинского центра Билира в Нтчеу.
Согласие на публикацию
Все участники дали согласие на рецензирование и публикацию результатов исследования.
Конкурирующие интересы
Авторы заявляют об отсутствии конкурирующих интересов.
Примечание издателя
Springer Nature остается нейтральной в отношении юрисдикционных претензий в опубликованных картах и институциональной принадлежности.
Права и разрешения
Открытый доступ Эта статья распространяется в соответствии с условиями международной лицензии Creative Commons Attribution 4.0 (http://creativecommons.org/licenses/by/4.0/), которая разрешает неограниченное использование, распространение, и воспроизведение на любом носителе, при условии, что вы укажете автора(ов) оригинала и источник, предоставите ссылку на лицензию Creative Commons и укажете, были ли внесены изменения. Отказ Creative Commons от права на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если не указано иное.
Перепечатки и разрешения
Об этой статье
Служба семейного здравоохранения — {page_title}
Дородовая служба
Комплексная дородовая программа совместного ухода предоставляется беременным женщинам в сотрудничестве с акушерским отделением больниц при Больничном управлении (HA), чтобы контролировать весь процесс беременности и родов. Для обеспечения непрерывности оказания качественной медицинской помощи предусмотрено объединение дородовых услуг между центрами охраны здоровья матери и ребенка (ЦОЗМ) и больницами, находящимися в ведении ЗД одного и того же района. Беременные женщины должны посещать MCHC, предоставляющий дородовой уход совместно с больницами HA.
Для обеспечения непрерывности оказания качественной медицинской помощи предусмотрено объединение дородовых услуг между центрами охраны здоровья матери и ребенка (ЦОЗМ) и больницами, находящимися в ведении ЗД одного и того же района. Беременные женщины должны посещать MCHC, предоставляющий дородовой уход совместно с больницами HA.
Примечание:
- MCHC принимают только беременных женщин, которые будут рожать в назначенных больницах совместного ухода в соответствии с HA.
- Необходимо записаться на дородовое обслуживание.
- Поскольку процедура регистрации новых случаев в разных больницах различается, для получения дополнительной информации просим обращаться в акушерское отделение или соответствующий ЦМЗ по телефону или лично.
- Иногородние беременные женщины должны проконсультироваться в акушерском отделении больниц, находящихся в ведении Управления больниц, для своей первой регистрации в дородовой службе.
| HA Больницы с дородовой помощью | MCHC с совместным дородовым уходом | Первая регистрация |
|---|---|---|
| Госпиталь королевы Елизаветы |
| В больнице |
| Восточная больница Памелы Юд Незерсол |
| |
| Больница принца Уэльского |
| В больнице или MCHC |
| Объединенная христианская больница |
| В больнице |
| Цеунг Кван О Больница (только амбулаторное обслуживание) | Tseung Kwan O Po Ning Road MCHC | |
| Больница принцессы Маргарет |
| В больнице |
| Больница Королевы Марии/ Больница Цан Юк |
| В больнице |
| Больница Туен Мун |
| В МЦНС |
| Больница Квонг Вах | Дородовая совместная помощь с MCHC не предоставляется | |
Процедура регистрации в MCHC
Беременные женщины должны посетить MCHC для дородового обслуживания в назначенное время приема. Пожалуйста, ознакомьтесь с информацией о бронировании встреч в предпочитаемом вами MCHC.
Пожалуйста, ознакомьтесь с информацией о бронировании встреч в предпочитаемом вами MCHC.
| Документы/формы, которые необходимо взять с собой | Первая регистрация:
Повторный визит:
Примечание:
|
| Дородовой осмотр при первой регистрации | Включает акушерский, личный и семейный анамнез, физикальное и гинекологическое обследование, если необходимо, анализ мочи на сахар и белок, дородовые анализы крови и т. д. |
| Сборы и сборы | Пожалуйста, нажмите здесь для получения подробной информации |
| Другая информация | |
| Справка о посещаемости/больничном листе | Во время дородового осмотра беременные женщины могут подать заявление на получение листа нетрудоспособности или листка нетрудоспособности. Для получения дополнительной информации, пожалуйста, нажмите здесь. Для получения дополнительной информации, пожалуйста, нажмите здесь. |
| Копия медицинской карты или отчета об исследовании | Беременные женщины могут подать заявление на получение копии медицинской карты дородовой службы или отчета о результатах обследования для будущих медицинских целей. Пожалуйста, нажмите здесь для формы заявки (FHS 119B). |
| Информация о дородовом уходе |
|
| Дородовая группа по уходу и кормлению ребенка | Помогите будущим родителям установить контакт с ребенком, построить близкие и любящие отношения между родителями и детьми, принять решение о кормлении ребенка и научиться навыкам кормления. |
Регистрация в больничном управлении, подробности здесь.
Послеродовая служба
Послеродовым матерям предоставляется медицинский осмотр и консультации по планированию семьи. Послеродовым матерям оказывается помощь и поддержка в адаптации к изменениям в жизни посредством индивидуального консультирования.
Послеродовым матерям оказывается помощь и поддержка в адаптации к изменениям в жизни посредством индивидуального консультирования.
Беременность и роды: государственные больницы
О родах в государственных больницах
Государственные больницы находятся в ведении государства, в отличие от частных больниц, которыми управляют частные организации. В системе государственных больниц услуги по беременности и родам в основном бесплатны.
Государственные больницы подходят для всех беременных женщин, в том числе для женщин с повышенным риском беременности. Они предлагают безопасную, доступную и высококачественную среду для родов, родовспоможения и охраны материнства, в том числе для женщин и младенцев с осложнениями во время родов и родов.
Во многих государственных больницах вы можете видеть одних и тех же акушерок и врачей во время беременности, родов и родов. В некоторых государственных больницах вы можете видеть разных акушерок и врачей. Вы можете проверить, какие варианты доступны, прежде чем выбрать больницу.
Государственные больницы поддерживают большинство предпочтений и вариантов родов.
Большинство женщин в Австралии рожают детей в государственных больницах.
В некоторых государственных больницах проводятся информационные сессии и экскурсии. У некоторых могут быть онлайн-виртуальные туры. Позвоните в интересующую вас больницу или посетите ее веб-сайт, чтобы узнать об этих вариантах.
Запись в государственную больницу
Если вы подозреваете, что беременны, как можно скорее обратитесь к своему терапевту , чтобы начать лечение беременных.
В зависимости от вашего местонахождения, состояния здоровья и истории беременности у вас может быть несколько вариантов государственной больницы. Ваш врач общей практики обсудит это и направит вас в больницу. Обычно это ближайший к вашему дому. Некоторые больницы принимают заказы только из местного района из-за высокого спроса.
Вскоре после первого посещения врача общей практики вам необходимо , позвоните в антенатальную клинику больницы , чтобы записаться на первый прием или записаться онлайн. Если вам нужна помощь в этом, вы можете попросить о помощи члена семьи, друга, мультикультурного работника здравоохранения, куратора или работника службы здравоохранения аборигенов.
Если вам нужна помощь в этом, вы можете попросить о помощи члена семьи, друга, мультикультурного работника здравоохранения, куратора или работника службы здравоохранения аборигенов.
Варианты помощи при беременности в государственных больницах
У вас может быть несколько различных вариантов помощи при беременности в системе государственных больниц:
- плановая дородовая помощь
- акушерская консультация
- Общий уход
- групповая акушерская практика
- бригадная акушерская помощь.
Выбранный вами вариант определяет, кто и где заботится о вас.
Обратите внимание, что некоторые из этих опций могут быть недоступны в зависимости от вашего состояния здоровья и местной больницы. Некоторые варианты также могут иметь ограничения на количество бронирований.
Рекомендуем обсудить возможные варианты с врачом общей практики или акушеркой во время записи на прием.
Плановое дородовое наблюдение
Ваше ведение беременности осуществляется в амбулаторной поликлинике государственной больницы или в клинике при больнице в пригороде, в зависимости от больницы, которую вы посещаете. Вы идете в одну и ту же больницу для родов и послеродового ухода. При каждом посещении вы можете встречаться с разными акушерками и врачами.
Вы идете в одну и ту же больницу для родов и послеродового ухода. При каждом посещении вы можете встречаться с разными акушерками и врачами.
Акушерская клиника
Ваша беременность осуществляется в акушерской клинике государственной больницы. В этом варианте акушерки ухаживают за женщинами со здоровой беременностью с низким уровнем риска. Если возникнут какие-либо осложнения, вас направят к врачам в больницу. Вы знакомитесь с акушеркой или акушерками во время беременности. Во время родов о вас позаботятся акушерки и дежурные врачи в родильном отделении. После родов о вас позаботятся акушерки в родильном отделении. Многие больницы могут предложить визиты акушерки на дом, если вы отправитесь домой до 48 часов.
Общий уход врачей общей практики
Общий уход врачей общей практики — это соглашение между врачом общей практики и больницей или другим родильным заведением. Вы посещаете своего врача общей практики для большинства назначений по беременности, и у вас также есть назначения в больнице на ранних и поздних сроках беременности.
Некоторым женщинам нравится этот вариант, потому что они знакомы со своим врачом общей практики, врач общей практики знает их историю болезни, а уход обычно находится недалеко от дома. Если английский является вашим вторым языком, ваш врач общей практики может говорить на вашем родном языке или использовать переводчика и знать о ваших культурных потребностях.
Вы можете получать совместный уход между вашим родильным домом и другими медицинскими работниками, такими как акушеры или акушерки, но это не так распространено, как совместный уход врачей общей практики.
Групповая акушерская практика
Это когда небольшая группа акушерок государственных больниц ухаживает за вами во время беременности, родов, родов и в первые недели после родов. Одна акушерка, называемая основной акушеркой, обеспечивает большую часть ухода за вами. Ваши визиты во время беременности могут быть в больнице или по месту жительства. Групповая акушерская практика чаще доступна в городских районах.
С помощью этой опции вы знакомитесь с акушерками во время беременности, родов и родов, даже если ваши планы родов изменились, например, вам предстоит кесарево сечение. Большим преимуществом является то, что вы можете наладить отношения с акушеркой или акушерками, которые будут заботиться о вас во время родов и после рождения ребенка. Это известно как «непрерывный уход» . Кроме того, у женщин, получающих непрерывный уход во время беременности, меньше вмешательств при родах и более успешное грудное вскармливание, чем у женщин, у которых отсутствует или меньше непрерывного ухода.
Акушерская бригада
Бригадная акушерская помощь аналогична групповой акушерской практике. Но вместо того, чтобы 1 акушерка оказывала большую часть вашего ухода, у вас есть команда из 8 акушерок, которые заботятся о вас во время беременности, родов, родов и после родов. Бригадная акушерская помощь с большей вероятностью будет доступна в городских районах.
Все больше государственных больниц предлагают виды ухода, которые дают женщинам возможность иметь позитивные, постоянные отношения со специалистами здравоохранения.
Около дня рождения
Если вы думаете, что у вас роды, позвоните по номеру в государственную больницу . Акушерки в родильном отделении расскажут вам о том, что происходит, и обсудят, когда вам лучше всего прийти в больницу.
Акушерки позаботятся о вас, когда вы попадете в больницу. Если у вас есть какие-либо осложнения, врач поможет с процедурами или операциями.
Большинство рожениц находятся в государственных больницах в течение 1-2 дней после вагинальных родов и 3-5 дней после кесарева сечения. Но если вы и ваш ребенок здоровы и с радостью идете домой, ваше пребывание может длиться менее 24 часов.
Акушерка может навестить вас дома.
Если вам предстоит плановое или плановое кесарево сечение, вы заранее будете знать день рождения вашего ребенка. В больнице вам расскажут, как подготовиться, в том числе, как долго голодать и когда явиться в больницу. Вас поместят в родильное отделение, но ваш ребенок родится в операционной.
Вас поместят в родильное отделение, но ваш ребенок родится в операционной.
Условия родовспоможения в государственных больницах
Во многих государственных больницах есть родильные палаты с кондиционерами, обычно с ванной и душем, а часто и с ванной. В родильных домах также могут быть шарики для родов, тепловые пакеты, электрические масляные горелки и другое оборудование.
Во многих государственных больницах в родильных отделениях также есть бассейны для родов.
Родильные отделения государственных больниц часто имеют двухместные, одноместные или двухместные номера с ванными комнатами или общими ванными комнатами. В зависимости от наличия возможности у вас может быть отдельная комната и/или двуспальная кровать.
Государственные родильные дома также могут иметь:
- телевизоры (возможно, придется заплатить)
- телефоны (возможно, придется заплатить)
- небольшие кухни.
Ваш партнер или члены семьи могут остаться на ночь.
Женщины с беременностью с низким уровнем риска, желающие рожать в домашних условиях, могут подумать о родах в родильном центре или домашних родах. В некоторых государственных больницах есть родильные дома.
Осложнения при родах: как с ними справляются в государственных больницах
Большинство крупных государственных больниц созданы для лечения серьезных осложнений, таких как преждевременные роды. Но если ваш ребенок очень недоношенный (менее 32 недель), вам, вероятно, потребуется обратиться в специализированный родильный дом с отделением интенсивной терапии новорожденных (ОИТН).
Иногда после осложненных родов вы чувствуете себя достаточно хорошо, чтобы вернуться домой, но вашему ребенку может потребоваться остаться в отделении интенсивной терапии или отделении интенсивной терапии (SCN).
Если вы живете в сельской местности и ваш ребенок нуждается в отделении интенсивной терапии, вам, возможно, придется поехать в город, чтобы попасть в государственную больницу с отделением интенсивной терапии. В большинстве региональных родильных домов есть SCN. Когда ваш ребенок достаточно поправится, вы и/или ваш ребенок вернетесь в местную больницу или сразу домой.
В большинстве региональных родильных домов есть SCN. Когда ваш ребенок достаточно поправится, вы и/или ваш ребенок вернетесь в местную больницу или сразу домой.
Расходы на роды в частных больницах
Вот некоторые из расходов, которые вы можете ожидать в государственных больницах :
- Если вы имеете право на получение карты Medicare, Medicare покрывает большую часть расходов на ваше лечение.
- Если у вас нет карты Medicare, стоимость может быть намного выше. Чтобы получить информацию о подаче заявления на получение карты Medicare, позвоните в Medicare по телефону 132 011.
- Если вы находитесь под совместным уходом или живете в сельской местности, часть вашего ухода может быть предоставлена вашим врачом общей практики. Некоторые врачи общей практики выставляют счета. Если они этого не сделают, вы оплатите разницу между их комиссией и скидкой Medicare.
- Иногда может взиматься плата за тесты на беременность и УЗИ.
 Вы часто можете получить часть денег обратно через Medicare.
Вы часто можете получить часть денег обратно через Medicare. - Дородовые курсы могут быть платными.
- Узнайте у своей акушерки или врача о любых других расходах.
Можно быть частным пациентом в государственной больнице. Это приведет к дополнительным расходам. Если вас интересует этот вариант, позвоните в государственную больницу и узнайте, есть ли у них частный сотрудник по связям с пациентами, с которым вы можете поговорить.
Другие вещи, о которых следует подумать при родах в государственной больнице
Если вы думаете о том, рожать ли в государственной больнице, также стоит учитывать подход больницы к уходу, членам семьи и посетителям.
Также имейте в виду, что если вы живете в сельской местности, вам, возможно, придется обратиться в более крупную региональную больницу для родов.
Знание имеющихся у вас вариантов и обсуждение их с акушеркой или врачом может помочь вам чувствовать себя более подготовленным к беременности и родам и чувствовать себя более счастливым в связи с ней в долгосрочной перспективе.
Родовспоможение | Центр матери и ребенка
- Дом
- Найдите услугу или специальность
- Услуги по охране материнства
Родовспоможение
- Подготовка к родам
- Что делать при начале родов
- Что упаковать
- Информация для вашего пребывания
- Труд и доставка
- Частные апартаменты для беременных
- Руководство по посещению родильного дома
- Беременности высокого риска
- Перинатальный диагностический центр
- Перинатальный центр высокого риска
- Неонатальные отделения
- Поддержка беременных и новоиспеченных матерей
- Грудное вскармливание
- Программа перинатальной паллиативной помощи Never Alone
- Акушерско-гинекологические клиники
- KidSafe — остановить кражу личных данных
- Видео грудного вскармливания
Экспертная помощь матерям и младенцам
Holy Cross Health предоставляет матерям и младенцам то, в чем они больше всего нуждаются в родильном доме: изощренный уход и с сочувствием. Наша команда специально обученных специалистов по беременности и родам стремится помочь вам на каждом этапе пути. Наши комплексные услуги начинаются в начале вашей беременности с дородового обучения и продолжаются во время родов, родов и далее.
Наша команда специально обученных специалистов по беременности и родам стремится помочь вам на каждом этапе пути. Наши комплексные услуги начинаются в начале вашей беременности с дородового обучения и продолжаются во время родов, родов и далее.
Узнать больше Загрузить брошюру
Мне нужна экскурсия
Запланируйте бесплатную экскурсию по нашим объектам.
Подробнее
Я беременна
Информация, которая поможет вам подготовиться к родам.
Подробнее
У меня есть новорожденный
Информация, поддержка и услуги для мам с новорожденными.
Подробнее
Предварительная регистрация на пребывание
За несколько месяцев до предполагаемой даты родов вам следует предварительно зарегистрироваться на рождение ребенка. Вы можете предварительно зарегистрироваться онлайн или по телефону 301-754-8300. Предварительная регистрация сэкономит вам драгоценное время во время родов.
Предварительная онлайн-регистрация сейчас
Наши врачи акушеры-гинекологи
Около 160 акушеров имеют полномочия принимать роды в больнице Святого Креста или больнице Святого Креста в Джермантауне, а сертифицированные медсестры-акушерки принимают роды в больнице Святого Креста в Джермантауне. Наши опытные медицинские работники ежегодно рожают около 10 000 детей в наших больницах и полностью сосредоточены на том, чтобы помочь матерям пройти здоровую беременность и роды. Больница Святого Креста принимает больше детей и заботится о большем количестве новорожденных со сложными заболеваниями, чем любая другая больница в Мэриленде или округе Колумбия. Такое же качество родовспоможения, мастерство и опыт можно найти в больнице Святого Креста в Джермантауне.
Наши опытные медицинские работники ежегодно рожают около 10 000 детей в наших больницах и полностью сосредоточены на том, чтобы помочь матерям пройти здоровую беременность и роды. Больница Святого Креста принимает больше детей и заботится о большем количестве новорожденных со сложными заболеваниями, чем любая другая больница в Мэриленде или округе Колумбия. Такое же качество родовспоможения, мастерство и опыт можно найти в больнице Святого Креста в Джермантауне.
Найти врача
Беременность и роды: ответы на ваши вопросы
Смотреть. беременность, роды и роды.
Предстоящее событие
Адреса наших родильных домов
Наши родильные дома в Сильвер-Спринг, штат Мэриленд, и Джермантаун, штат Мэриленд, предлагают самые современные технологии для оказания высокотехнологичной медицинской помощи тысячам женщин в регионе. В наших учреждениях есть частные родовые, родовые и послеоперационные палаты (LDR) и уютные, отдельные родильные палаты с удобной мебелью, собственной ванной комнатой, кабельным телевидением, бесплатным беспроводным доступом в Интернет и комнатой для вспомогательного персонала, чтобы остаться на ночь.
В наших учреждениях есть частные родовые, родовые и послеоперационные палаты (LDR) и уютные, отдельные родильные палаты с удобной мебелью, собственной ванной комнатой, кабельным телевидением, бесплатным беспроводным доступом в Интернет и комнатой для вспомогательного персонала, чтобы остаться на ночь.
Больница Святого Креста
1500 Forest Glen Road
Silver Spring, MD 20910
Дирекции
301-754-7000
9049 MAP
. Germantown, MD 20876
Directions
301-557-6000
Floor Map
Learn More
OB/GYN Clinics
The Obstetric/Gynecologic (OB/GYN) Clinic at Holy Cross Hospital and the OB Клиника при больнице Святого Креста в Джермантауне предлагает родовспоможение и услуги нуждающимся пациентам, независимо от их платежеспособности. В клиниках оказывается как рутинная акушерская помощь, так и специализированная помощь беременным с высоким риском. Услуги включают дородовой уход, послеродовой уход, гинекологические услуги и консультации.