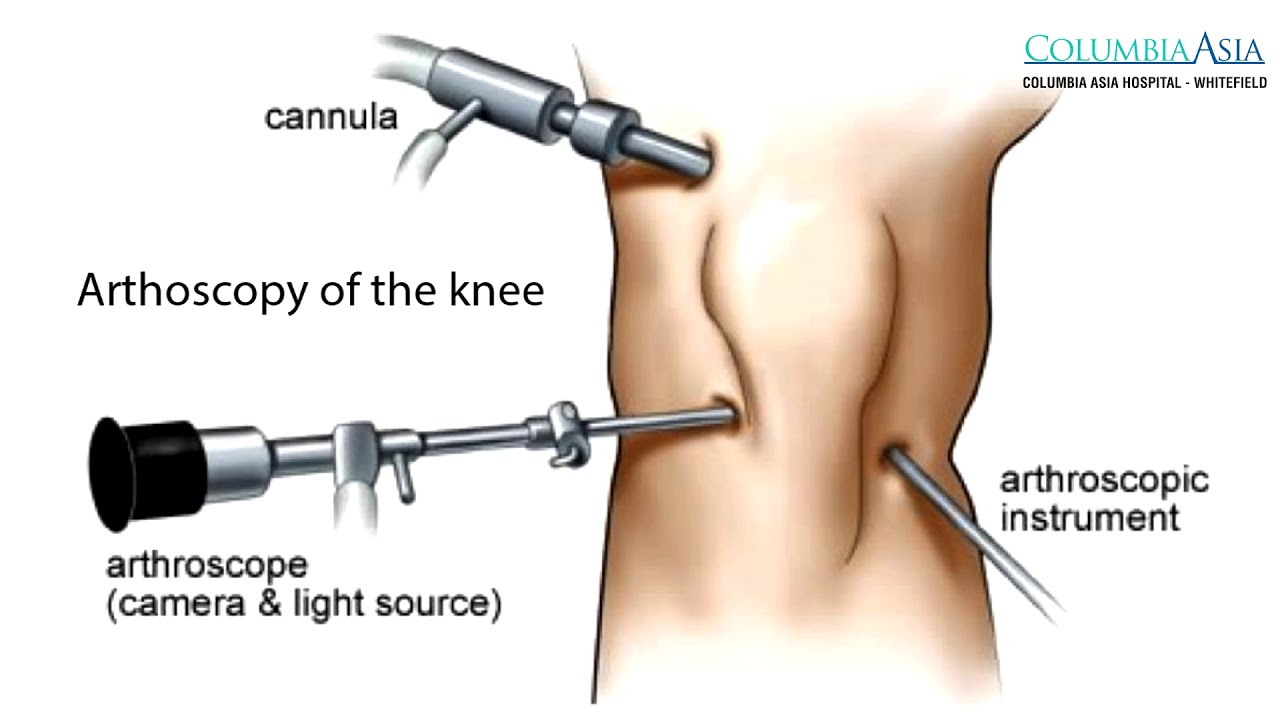
Особенности проведения артроскопии при артрозе коленного сустава
Артроскопия при артрозе назначается на второй-третьей степени заболевания. Это малоинвазивная операция, которая позволяет одновременно провести точную диагностику и лечение структур, находящихся в суставной полости. На данный момент является самым эффективным и щадящим методом восстановления двигательных функций сустава.
Причины возникновения артроза
Деформирующий остеоартроз весьма распространен среди людей старшего возраста, а также среди тех, кто посвятил свою жизнь спорту. Чаще всего заболевание появляется после травмы (в особенности, если после нее не проводилось лечение).
Кроме того, на возникновение артроза влияют следующие факторы:
- Возраст от 50 лет.
- Избыточный вес.
- Частые нагрузки на нижние конечности.
- Интенсивные занятия в спортзале (работа с большим весом).
- Застарелые травмы.
- Болезни суставов (ревматизм, подагра, артрит).

- Генетическая предрасположенность.
- Нестабильность сустава.
- Различные нарушения метаболизма.
- Злоупотребление алкоголем, курение, систематическое употребление наркотических веществ, сильнодействующих медикаментов.
Врачи отмечают, что одна из основных причин возрастающего количества случаев болезни связано, как это ни странно, с увеличением продолжительности жизни населения. Вероятнее всего, в будущем эта проблема станет еще более актуальной, чем сегодня.
Основные стадии артроза
На третьей стадии артроза единственно возможным лечением является артроскопия коленного сустава.
Условно патологию подразделяют на три степени:
Первая стадия
Она протекает, преимущественно, бессимптомно. Начало характеризуется периодическим возникновением боли различной интенсивности. Как правило, они дают о себе знать в движении. При рентгене и МРТ-диагностике значимых отклонений может не наблюдаться.
Вторая стадия
На этом этапе неприятные ощущения усиливаются – боль проявляется даже при небольших нагрузках (при приседаниях или во время ходьбы). Возникают периодические воспаления сустава, сопровождающиеся отеком и снижением функции. Рентгенография позволяет увидеть истончение хрящевой ткани (сужение суставной щели). В некоторых случаях требуется артроскопия – для устранения патологически измененных участков хряща, восстановления его целостности и гладкой поверхности, частичной синовэктомии, санации суставной полости.
Третья стадия
К этому моменту суставной хрящ сильно истончается, практически отсутствует, повреждаются мениски, появляются рубцовые структуры внутри сустава, почти постоянная болевая симптоматика, снижение амплитуды движений. Таким пациентам рекомендовано хирургическое лечение.
Симптомы
Обратиться к специалисту следует, если вы заметили хотя бы один из нижеперечисленных симптомов:
- Болевой синдром. На ранних этапах возникает периодически, как правило, после интенсивной нагрузки. Опасность заключается в том, что зачастую болевые ощущения не слишком сильные, через некоторое время проходящие, и многие люди просто не обращают на них внимание.
- Отечность. Как правило, сопровождает период обострения болей.
- Хруст. Из-за постепенного истончения хрящевой прослойки и уменьшения количества синовиальной жидкости кости начинают соударяться друг о друга, из-за чего становится слышен характерный грубый хруст.
- Ограниченность движений. Наблюдается дисфункция, скованность.
 Чем больше запущено заболевание, тем меньше возможность двигаться.
Чем больше запущено заболевание, тем меньше возможность двигаться. - Внешние изменения. Постепенно изменяется внешний вид конечности.
Артроскопия
Запись на артроскопическую хирургию производится только после посещения врача травматолога, и прохождения соответствующего обследования. В СпортКлинике врач, как правило, назначает МРТ, дополнением может быть компьютерная томография, рентген. Только после окончательного сбора данных и тщательной консультации решается вопрос об оперативном лечении.
Артроскопия при артрозе осуществляется в следующем порядке:
- После проведения обезболивания врач выполняет два небольших кожных разреза для введения артроскопа и других необходимых инструментов в полость сустава. С камеры артроскопа передается изображение на монитор.
- После чего осуществляет ревизию полости, удаляет поврежденные ткани и шлифует неровности на поверхности суставного хряща.
- При наличии остеофитов они ликвидируются.

- Удаляются деформированные участки синовиальной оболочки (синовэктомия).
- По окончании хирургических манипуляций проводится санация внутрисуставной полости.
Эффективность артроскопического метода при артрозе достигается благодаря наличию возможности в рамках одного вмешательства определить степень деформации и сразу провести необходимые манипуляции. Также очевидным преимуществом является, быстрый и относительно легкий период послеоперационного восстановления. Конечно, при строгом соблюдении всех рекомендаций лечащего врача и реабилитолога.
Артроскопическая хирургия в лечении дегенеративного артроза коленных суставов
Настоящее сообщение посвящено актуальной проблеме травматологии и ортопедии — дегенеративному артрозу. Количество больных данным заболеванием в возрасте старше 50 лет достигает 60% человеческой популяции [1, 2]. Прошедшее десятилетие было объявлено ВОЗ десятилетием борьбы с дегенеративным артрозом, методы лечения которого, к сожалению, не изменились, и в настоящее время методом выбора остается эндопротезирование суставов.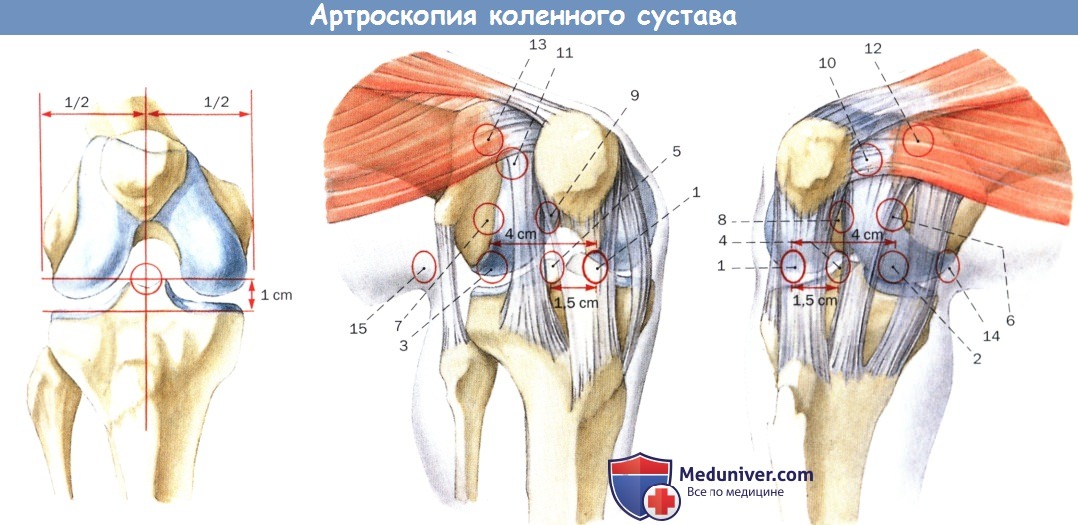
Само эндопротезирование суставов заключает массу порой неразрешимых для пациента проблем, в том числе проблему высокой стоимости лечения. Артроскопическая санация в сочетании с обширной послеоперационной реабилитацией является, по нашему мнению [1—7], эффективным методом, позволяющим на длительное время купировать болевой синдром, увеличить объем движений, длительность физической нагрузки, а, следовательно, улучшить качество жизни и прогноз заболевания.
Если эндопротезирование неизбежно, то артроскопическая санация позволит выполнить его в более выигрышной для пациента ситуации.
Наибольшее число пациентов с дегенеративным артрозом — это люди зрелого, работоспособного возраста, люди, достигшие высокого профессионального и часто социального статуса, которые могут и должны продолжить свою деятельность, самореализацию и сохранить высокую физическую активность. Наша задача — предложить такой алгоритм лечения, который позволял бы больному на длительное время отказаться от радикальных методов лечения.
Пусковым механизмом заболевания, по мнению многих авторов, часто являются три фактора — это травмы, избыточная масса тела и гиподинамия. Практически всегда это взаимосвязанные и взаимоотягощающие обстоятельства. Травма, как правило, ведет к гиподинамии и прибавке массы тела и наоборот. Коленный сустав — самый крупный и подверженный большим нагрузкам и, как следствие, наиболее травмируемый [1, 2]. Все травмы и заболевания суставов имеют исход в артроз [3, 8]. Мы уверены, что этот тезис справедлив для всех суставов. В зависимости от стадии заболевания нарастает боль, появляется хруст, уменьшается объем движений, длительность физической нагрузки и т. д. [4]. Большую роль в развитии заболевания играет образ жизни. Например, жители Юго-Восточной Азии и Северной Америки при одних и тех же рентгенологических признаках дегенеративного артроза предъявляют разные по значимости жалобы. Жителям США и Канады предлагают эндопротезирование уже на ранних стадиях, часто уже на II [9], в то время как вьетнамцы с этим заболеванием практически не обращаются за медицинской помощью.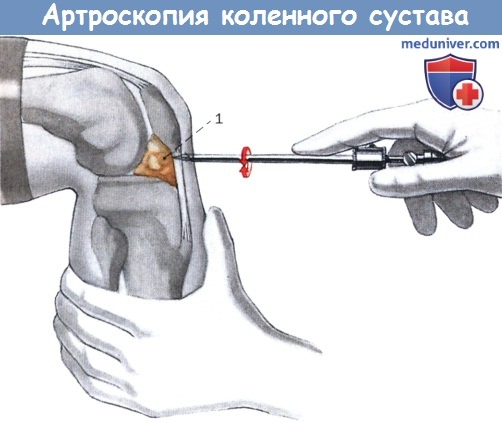
В условиях реального здравоохранения и уровня жизни в Российской Федерации оправдан следующий алгоритм лечебных мероприятий:
— диагностика заболевания с использованием всех доступных инструментальных методов и определение показаний к артроскопической санации коленного сустава;
— артроскопическая санация коленного сустава;
— программа послеоперационной реабилитации:
— уменьшение осевой нагрузки на оперированную конечность;
— лечебная физкультура (ЛФК) для укрепления мышц скелета и оперированной конечности;
— физиотерапевтическое лечение;
— медикаментозное лечение;
— наблюдение и контроль в 1, 3, 6, 12-й месяцы после лечения.
Материал и методы
Материалом для исследования послужили результаты наблюдения за 249 пациентами (132 мужчин и 111 женщин) с дегенеративным артрозом II—III стадии в период с января 2014 г. по январь 2016 г. в отделении травматологии и ортопедии больницы Центросоюза Р.Ф. (табл. 1). У 217 (87,1%) пациентов в анамнезе присутствует травма, 22 (8,8%) пациента отрицают травму или не могут дать определенного ответа. Всем пациентам выполнена артроскопическая санация коленного сустава.
по январь 2016 г. в отделении травматологии и ортопедии больницы Центросоюза Р.Ф. (табл. 1). У 217 (87,1%) пациентов в анамнезе присутствует травма, 22 (8,8%) пациента отрицают травму или не могут дать определенного ответа. Всем пациентам выполнена артроскопическая санация коленного сустава.
Таблица 1. Распределение пациентов по возрастным группам
Из сопутствующих повреждений сустава у 153 пациентов имелось повреждение медиального мениска, у 12 — повреждение латерального мениска, и у 21 — повреждение обоих менисков. У 60 пациентов признаки хондромаляции без повреждения внутрисуставных структур. Признаки пателлофеморального артроза присутствовали у 119 пациентов. Изолированная хондромаляция надколенника имелась у 16 пациентов. Повреждение передней крестообразной связи было у 33 пациентов, у 10 из них были признаки хондромаляции II—III степени (табл. 2). У 12 пациентов имелись внутрисуставные хондромные тела.
Таблица 2. Степень хондромаляции у женщин разного возраста в обследуемой группе
Таблица 3.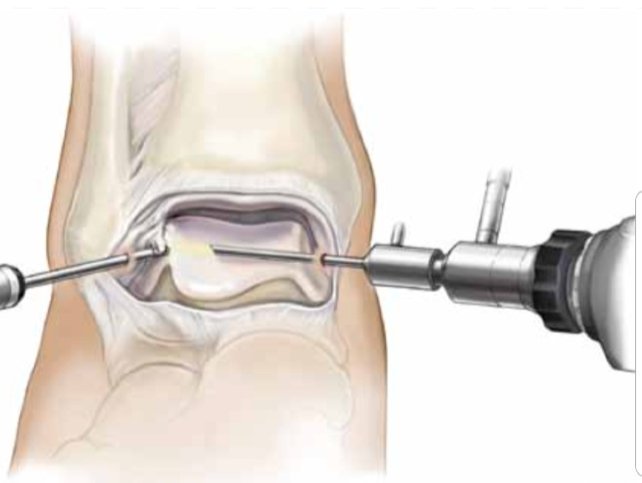 Степень хондромаляции у мужчин разного возраста в обследуемой группе
Степень хондромаляции у мужчин разного возраста в обследуемой группе
По локализации повреждения преобладало повреждение медиального отдела мыщелков — у 81 пациента, повреждение обоих отделов — у 150, изолированное повреждение латеральных отделов — у 18, преимущественно у женщин (рис. 1). Практически всегда наблюдалось повреждение суставной поверхности в месте соприкосновения с поврежденным мениском (рис. 2).
Рис. 1.Хондромаляция IV степени. Виднополноеотсутствиехрящевойткани, повреждениекостной пластины.
Рис. 2. Повреждение хрящевой ткани в месте соприкосновения с поврежденным мениском.
Всем пациентам выполнена артроскопическая санация сустава, включавшая ревизию сустава, резекцию поврежденного мениска, абляцию очагов хондромаляций частичную синовэктомию, гемостаз, лаваж объемом до 10 л (рис. 3). В раннем послеоперационном периоде показаны возвышенное положение, холод, анальгетики. Со 2-х суток ФТ-лечение. Нагрузка на оперированную конечность — не более 50%, с дополнительной опорой на трость или костыли до 1 мес в зависимости от степени процесса. Пациенты выписаны из стационара на 3—10-е сутки после операции. При выписке рекомендованы: коррекция массы тела, ЛФК для укрепления мышц скелета с акцентом на мышцы оперированной конечности, хондропротекторы, ингибиторы интерлейкинов, гиалуроновая кислота внутрисуставно.
Пациенты выписаны из стационара на 3—10-е сутки после операции. При выписке рекомендованы: коррекция массы тела, ЛФК для укрепления мышц скелета с акцентом на мышцы оперированной конечности, хондропротекторы, ингибиторы интерлейкинов, гиалуроновая кислота внутрисуставно.
Рис. 3. Применение холодноплазменной абляции при повреждении хряща I—II степени.
Результаты
Наблюдение осуществлялось в течение 1-го года, через 1, 3, 6 и 12 мес после операции. Оценивали результаты по шкале М. Lequesne (тесты Лекена представляют собой вопросники для самостоятельного заполнения больным, вопросы разделены на три группы: боль или дискомфорт, максимальная дистанция ходьбы и повседневная активность) (табл. 4, 5, 6).
Таблица 4. Распределение среднего показателя по главному критерию — суммарному алгофункциональному индексу Лекена (Lequesne) в зависимости от степени хондромаляции
Таблица 5. Средний показатель по главному критерию — суммарному алгофункциональному индексу Лекена (Lequesne) на дооперационном этапе
Таблица 6. Средний показатель по главному критерию — суммарному алгофункциональному индексу Лекена (Lequesne) через 12 мес после артроскопии
Средний показатель по главному критерию — суммарному алгофункциональному индексу Лекена (Lequesne) через 12 мес после артроскопии
Обсуждение
У наблюдавшихся пациентов сохраняются жалобы на легкие боли в коленном суставе при значительных физических нагрузках, амплитуда движений в суставе полная, функциональное состояние оперированного коленного сустава хорошее. Субъективно отмечается значительное улучшение функции коленного сустава.
Достигнутый результат позволяет сделать вывод, что при дегенеративном артрозе II—III стадии санационная артроскопия в сочетании с обширной реабилитационной программой позволяет сни-зить болевой синдром, частично восстановить функцию коленного сустава и замедлить прогрессирование гонартроза, а также отложить эндопротезирование на более поздние сроки и выполнить его в более выигрышной для пациента ситуации.
Авторы заявляют об отсутствии конфликта интересов.
Артроскопия как метод лечения остеоартроза коленного сустава
- Список журналов
- Рукописи авторов HHS
- PMC2818323
Best Pract Res Clin Rheumatol.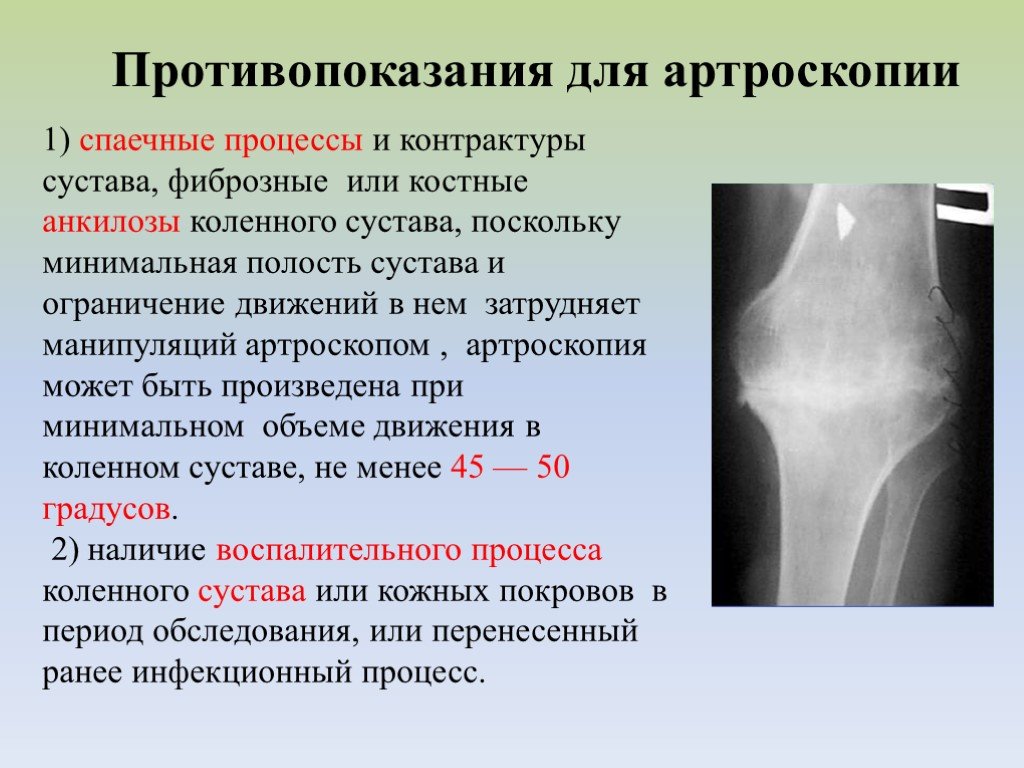 Авторская рукопись; доступно в PMC 2011 Feb 1.
Авторская рукопись; доступно в PMC 2011 Feb 1.
Опубликовано в окончательной редакции как:
Best Pract Res Clin Rheumatol. 2010 февраль; 24 (1): 47.
DOI: 10.1016/j.berh.2009.08.002
PMCID: PMC2818323
NIHMSID: NIHMS154017
PMID: 20129199
Авторская информация и лицензия Deckreared
. а остатки хрящей и менисков попадают в полость суставов, пораженных остеоартрозом, вымывание этих остатков и сопутствующих кристаллов, сглаживание шероховатых поверхностей и восстановление разрывов может помочь пациентам с заболеванием. Такие вмешательства выполняются во время артроскопии, когда в колено вводят фиброоптический эндоскоп и хирургические инструменты. В то время как первоначальная серия неконтролируемых случаев предполагала, что артроскопия облегчала боль у пациентов с остеоартритом, крупные рандомизированные исследования показали, что роль артроскопии в лечении остеоартрита ограничена.
Ключевые слова: Остеоартрит коленного сустава, артроскопия
По мере развития остеоартрита фибриллы хряща выделяют остатки в сустав, дегенерированные мениски иногда могут разрываться, а синовиальная оболочка может пролиферировать, возможно, в попытке очистить сустав от накапливающегося детрита, который является частью сустава. процесс болезни. Происхождение боли и дискомфорта при остеоартрите недостаточно изучено, но вполне вероятно, что синовит, вызванный фагоцитозом детрита, выделяемого в синовиальную жидкость, сам вызывает боль. Кристаллы, которые могут быть частью этого мусора, сами по себе могут вызывать воспаление. Кроме того, некоторые неровности суставной поверхности могут вызывать незначительные механические препятствия, которые могут мешать плавному перемещению сустава, тем самым вызывая дискомфорт. Эта комбинация факторов предполагает, что проникновение в сустав и удаление этого мусора вместе с кристаллами и синовитом, а также любые неровности, видимые на поверхности, могут улучшить самочувствие пациента и уменьшить боль.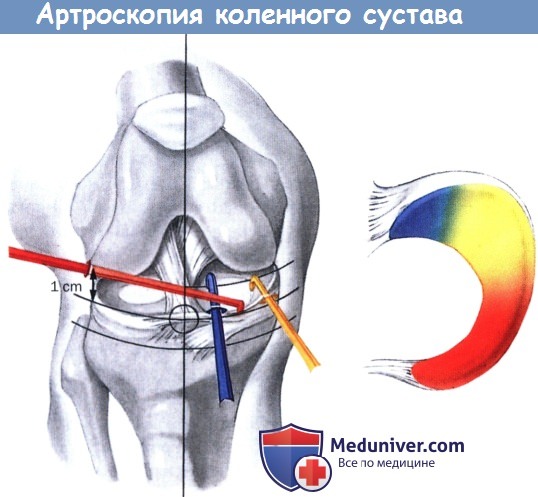 Такие процедуры представляют собой артроскопию, и их рекомендуют для лечения остеоартрита коленного и других суставов. Доказательства их эффективности противоречивы, и в этой статье мы рассмотрим эти доказательства.
Такие процедуры представляют собой артроскопию, и их рекомендуют для лечения остеоартрита коленного и других суставов. Доказательства их эффективности противоречивы, и в этой статье мы рассмотрим эти доказательства.
Артроскопия — это малоинвазивная хирургическая процедура, при которой в сустав через небольшой разрез вводится оптоволоконный эндоскоп. Хирург делает второй разрез, через который вводятся хирургические инструменты, которые можно использовать для санации или резекции областей внутри колена под контролем эндоскопа. С помощью артроскопии можно проводить различные виды лечения, и различные элементы лечения вполне могут определять эффективность артроскопии при остеоартрозе. Возможности включают следующее: 1.) промывание сустава физиологическим раствором, чтобы избавиться от мусора и кристаллов, которые могут вызывать боль и воспаление 2.) санация разорванных менисков и удаление фрагментов менисков или других структур, таких как разорванные связки 3.) Резекция пролиферативной синовиальной оболочки 4.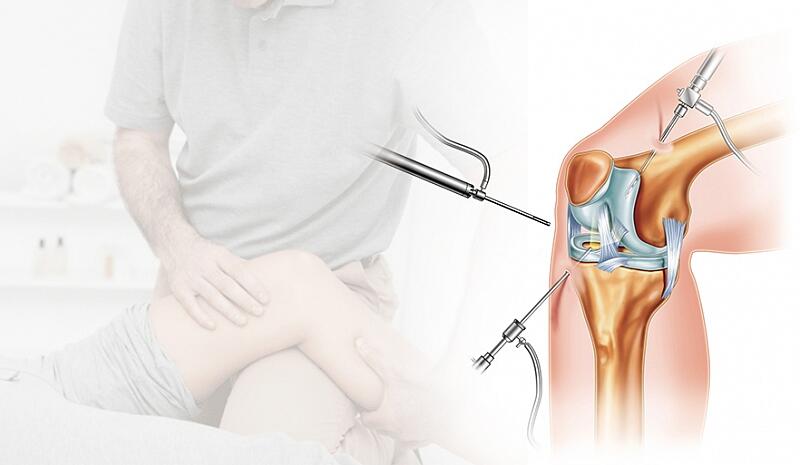 ) Иссечение и удаление свободных фрагментов суставного хряща и сглаживание повреждений хряща 5) Удаление или обтачивание остеофитов, блокирующих полное разгибание сустава, и вмешательство, редко используемое в исследованиях остеоартрита, 5.) Сверление остеохондральных поражений.
) Иссечение и удаление свободных фрагментов суставного хряща и сглаживание повреждений хряща 5) Удаление или обтачивание остеофитов, блокирующих полное разгибание сустава, и вмешательство, редко используемое в исследованиях остеоартрита, 5.) Сверление остеохондральных поражений.
В течение многих лет для лечения остеоартрита коленного сустава обычно выполнялась артроскопия, включающая промывание сустава и санацию огрубевших поверхностей с удалением рыхлого мусора. Разрывы мениска часто резецировали или восстанавливали как часть этого процесса. Серия неконтролируемых случаев показала, что артроскопия была эффективной с улучшением, продолжающимся год или более. В самом крупном и, возможно, наиболее всестороннем из этих исследований Аарон и его коллеги (1) изучили 122 пациента, 110 из которых получили наблюдение. Оценка боли в коленном суставе, глобальная мера боли в колене, улучшилась в среднем на 11,9.(из 50 баллов). При определении послеоперационной боли более 30 баллов (более высокие баллы означают лучшее состояние) у 65% пациентов наблюдалось значительное облегчение боли. Улучшение длилось до 36 месяцев и было гораздо более вероятным, если у пациентов с относительно легким остеоартритом (например, степень 2 по Келлгрену и Лоуренсу по сравнению со степенью 3) (2) было нормальное выравнивание и сохранена суставная щель. Те факторы, которые имели тенденцию препятствовать улучшению после артроскопии, были противоположны тем, которые предвещали хороший результат, тяжелый артрит, неправильное положение и сильное сужение сустава. Эти результаты, а также результаты других серий случаев, в которых сообщались, если вообще были, более радужные результаты, чем в этом исследовании, свидетельствовали о том, что артроскопия играет терапевтическую роль в лечении пациентов с остеоартритом коленного сустава.
Улучшение длилось до 36 месяцев и было гораздо более вероятным, если у пациентов с относительно легким остеоартритом (например, степень 2 по Келлгрену и Лоуренсу по сравнению со степенью 3) (2) было нормальное выравнивание и сохранена суставная щель. Те факторы, которые имели тенденцию препятствовать улучшению после артроскопии, были противоположны тем, которые предвещали хороший результат, тяжелый артрит, неправильное положение и сильное сужение сустава. Эти результаты, а также результаты других серий случаев, в которых сообщались, если вообще были, более радужные результаты, чем в этом исследовании, свидетельствовали о том, что артроскопия играет терапевтическую роль в лечении пациентов с остеоартритом коленного сустава.
Первое рандомизированное исследование, оценивающее артроскопию, было проведено в качестве сравнительного исследования по сравнению с лаважем, и его основной целью была фактически оценка приливного лаважа, большого объема лаважа колена, как лечения остеоартрита коленного сустава в сравнении с тем, что тогда считалось золотым стандартное эффективное лечение, артроскопия. Не было никаких существенных различий между группой лаважа и группой артроскопии через три или двенадцать месяцев наблюдения. Однако исследование было небольшим (всего всего 32 пациента) и, возможно, было недостаточным для выявления различий, предполагаемых данными, например, оценки пациентов показали, что в группе артроскопии было больше улучшений, чем в группе лаважа (например, 56% имели улучшение оценки боли в группе артроскопии через двенадцать месяцев по сравнению только с 43% в группе лаважа). Улучшение, назначаемое врачом, также было более частым в группе артроскопии, хотя и незначительно, но некоторые результаты были на самом деле в противоположном направлении с общей оценкой пациента, предполагающей лучший результат для лаважа, чем для артроскопии через двенадцать месяцев. Таким образом, это исследование, сравнивающее лаваж и артроскопию, дало неопределенные результаты без существенных различий между двумя методами терапии. Небольшой размер выборки препятствовал обнаружению небольших и потенциально клинически значимых различий (3).
Не было никаких существенных различий между группой лаважа и группой артроскопии через три или двенадцать месяцев наблюдения. Однако исследование было небольшим (всего всего 32 пациента) и, возможно, было недостаточным для выявления различий, предполагаемых данными, например, оценки пациентов показали, что в группе артроскопии было больше улучшений, чем в группе лаважа (например, 56% имели улучшение оценки боли в группе артроскопии через двенадцать месяцев по сравнению только с 43% в группе лаважа). Улучшение, назначаемое врачом, также было более частым в группе артроскопии, хотя и незначительно, но некоторые результаты были на самом деле в противоположном направлении с общей оценкой пациента, предполагающей лучший результат для лаважа, чем для артроскопии через двенадцать месяцев. Таким образом, это исследование, сравнивающее лаваж и артроскопию, дало неопределенные результаты без существенных различий между двумя методами терапии. Небольшой размер выборки препятствовал обнаружению небольших и потенциально клинически значимых различий (3).
Эти неконтролируемые рандомизированные испытания являются фоном, на котором было проведено важное рандомизированное исследование, в котором артроскопическая хирургия сравнивалась с фиктивной хирургией (4). В этом испытании 180 пациентов с ОА были случайным образом распределены для получения одного из трех видов лечения: артроскопическая санация, которая в качестве метода лечения состояла из всех различных элементов артроскопии, отмеченных ранее, в дополнение к лаважу, только артроскопический лаваж (в этой группе лечения нестабильная разрывы мениска были резецированы, но никакой другой обработки не проводилось) или ложная операция. Эта последняя группа лечения была новой и включала три разреза по одному сантиметру, сделанные для имитации артроскопических порталов, шумов и инструментов, которые предполагали, что артроскопия проводилась вместе с пребыванием в больнице на ночь. Позже было обнаружено, что пациенты ослеплены в отношении того, прошли ли они процедуру или нет.
Результаты исследования Moseley показали абсолютно отсутствие эффективности артроскопической обработки раны или лаважа по сравнению с ложной хирургией. Как уникальная мера исхода, которая была первичной мерой в этом исследовании, так и балльная шкала боли в коленном суставе, а также другие более широко распространенные вторичные показатели исхода не показали каких-либо различий между группами хирургической обработки раны, лаважа или плацебо. Никаких различий не наблюдалось даже в течение трех лет после операции, а последующее наблюдение было отличным. Несмотря на то, что небольшие различия между санацией и плацебо, возможно, не были обнаружены, учитывая скромный размер выборки исследования (примерно 60 человек в каждой группе), ни на одном этапе последующего наблюдения группа санации в среднем не показала лучших результатов, чем плацебо.
Как уникальная мера исхода, которая была первичной мерой в этом исследовании, так и балльная шкала боли в коленном суставе, а также другие более широко распространенные вторичные показатели исхода не показали каких-либо различий между группами хирургической обработки раны, лаважа или плацебо. Никаких различий не наблюдалось даже в течение трех лет после операции, а последующее наблюдение было отличным. Несмотря на то, что небольшие различия между санацией и плацебо, возможно, не были обнаружены, учитывая скромный размер выборки исследования (примерно 60 человек в каждой группе), ни на одном этапе последующего наблюдения группа санации в среднем не показала лучших результатов, чем плацебо.
В испытании Мозли был ряд уникальных особенностей, которые вызвали у читателей беспокойство по поводу обобщаемости его результатов. Во-первых, испытание проводилось в Управлении по делам ветеранов США в основном с мужчинами. Во-вторых, все артроскопии были выполнены только одним хирургом, чья собственная практическая техника могла иметь отношение к успеху или неудаче процедуры. В-третьих, не были выявлены выраженные механические симптомы остеоартрита, такие как защемление или блокирование, и они не использовались в качестве критериев приемлемости для этого исследования, поэтому потенциальные эффекты артроскопии на эти симптомы не были охарактеризованы. Наконец, была проведена необычная и новая оценка боли с помощью недавно разработанной шкалы боли в коленном суставе.
В-третьих, не были выявлены выраженные механические симптомы остеоартрита, такие как защемление или блокирование, и они не использовались в качестве критериев приемлемости для этого исследования, поэтому потенциальные эффекты артроскопии на эти симптомы не были охарактеризованы. Наконец, была проведена необычная и новая оценка боли с помощью недавно разработанной шкалы боли в коленном суставе.
Из-за опасений по поводу обобщаемости, высказанных в исследовании Moseley, группа канадских исследователей во главе с Kirkley et al (5) провела еще одно рандомизированное исследование, изучающее эффективность артроскопии в более широкой, более обобщаемой выборке пациентов с коленным суставом. остеоартрит. Дизайн исследования отличался от исследования Moseley тем, что в него не включалась ложная хирургия, а единственным оцениваемым активным лечением была санация раны с промыванием. Его сравнивали с отсутствием операции у всех пациентов в обеих группах, получавших обычную терапию, включая оптимизированную физиотерапию. Многие особенности исследования Moseley были разрешены в этом исследовании Kirkley et al. Особенности включали: преобладание женщин (63% испытуемых) в исследовании Киркли, использование хорошо проверенной, широко используемой оценки результатов в исследованиях остеоартрита, WOMAC, характеристику и включение механических симптомов в колене; и использование нескольких хирургов с согласованным протоколом лечения, который включал лаваж, санацию, синовэктомию, иссечение дегенеративных разрывов в мениске и фрагментов хряща и иссечение остеофитов, что предотвратило полное разгибание. Как и в других опубликованных исследованиях артроскопии, микропереломы хондральных дефектов не проводились. Физиотерапия была комплексной и стандартизированной.
Многие особенности исследования Moseley были разрешены в этом исследовании Kirkley et al. Особенности включали: преобладание женщин (63% испытуемых) в исследовании Киркли, использование хорошо проверенной, широко используемой оценки результатов в исследованиях остеоартрита, WOMAC, характеристику и включение механических симптомов в колене; и использование нескольких хирургов с согласованным протоколом лечения, который включал лаваж, санацию, синовэктомию, иссечение дегенеративных разрывов в мениске и фрагментов хряща и иссечение остеофитов, что предотвратило полное разгибание. Как и в других опубликованных исследованиях артроскопии, микропереломы хондральных дефектов не проводились. Физиотерапия была комплексной и стандартизированной.
Результаты не показали различий в течение одного или двух лет между группой, которая была рандомизирована для артроскопии, и группой, рандомизированной для контроля. Артроскопия не только не уменьшила боль по сравнению с контрольной группой, лечение также не повлияло на механические симптомы. Несмотря на то, что неконтролируемые исследования предполагали, а врачи-ортопеды в письмах после исследования Мозли предположили, что наибольшую пользу получали пациенты с более легким остеоартритом, исследование Киркли показало, что у пациентов с более легкой степенью заболевания артроскопия также не оказала влияния на симптомы. Были оценены различные вторичные результаты, и они также не показали различий между артроскопическим лечением и плацебо. В целом испытание Киркли решило все оставшиеся вопросы об эффективности артроскопии, на которые не ответило испытание Мозли. Он показал, что в целом артроскопия не играет роли в лечении остеоартрита.
Несмотря на то, что неконтролируемые исследования предполагали, а врачи-ортопеды в письмах после исследования Мозли предположили, что наибольшую пользу получали пациенты с более легким остеоартритом, исследование Киркли показало, что у пациентов с более легкой степенью заболевания артроскопия также не оказала влияния на симптомы. Были оценены различные вторичные результаты, и они также не показали различий между артроскопическим лечением и плацебо. В целом испытание Киркли решило все оставшиеся вопросы об эффективности артроскопии, на которые не ответило испытание Мозли. Он показал, что в целом артроскопия не играет роли в лечении остеоартрита.
Результаты хорошо проведенных рандомизированных исследований по оценке артроскопии представляют собой важные примеры того, как данные рандомизированных исследований иногда необходимы для оценки методов лечения, эффективность которых мы считаем. Примечательно, что в обоих испытаниях наблюдалось улучшение в течение одного-двух лет у всех пациентов, получавших лечение, а не только у тех, кто подвергался артроскопии, и, возможно, именно поэтому неконтролируемые исследования артроскопии были столь благоприятными. Неэффективность артроскопии предполагает, что все элементы этого лечения неэффективны. В частности, промывание колена, промывание колена для избавления от мусора и кристаллов, хотя и может иметь временный положительный эффект, явно не имеет долгосрочного эффекта (этот нулевой результат был подтвержден испытаниями самого лаважа). Кроме того, удаление мусора с поверхности хряща или даже из мениска вряд ли будет иметь какой-либо положительный эффект, как и оперативное лечение дегенеративных разрывов, особенно нестабильных (нестабильные разрывы у пожилых пациентов с остеоартритом встречаются довольно редко).
Неэффективность артроскопии предполагает, что все элементы этого лечения неэффективны. В частности, промывание колена, промывание колена для избавления от мусора и кристаллов, хотя и может иметь временный положительный эффект, явно не имеет долгосрочного эффекта (этот нулевой результат был подтвержден испытаниями самого лаважа). Кроме того, удаление мусора с поверхности хряща или даже из мениска вряд ли будет иметь какой-либо положительный эффект, как и оперативное лечение дегенеративных разрывов, особенно нестабильных (нестабильные разрывы у пожилых пациентов с остеоартритом встречаются довольно редко).
В редакционной статье, сопровождавшей исследование Киркли, известный хирург-ортопед (Маркс) (6) спросил, следует ли когда-либо проводить артроскопию пациентам с остеоартритом. Он предположил, что у пациента с легким или отсутствующим остеоартритом, у которого есть четкая острая травма, связанная с вывихом или другой травмой колена, и чьи симптомы явно относятся к этой травме, когда МРТ демонстрирует излечимое поражение, вероятно, из-за травмы, артроскопия показано и может оказать большую помощь пациенту.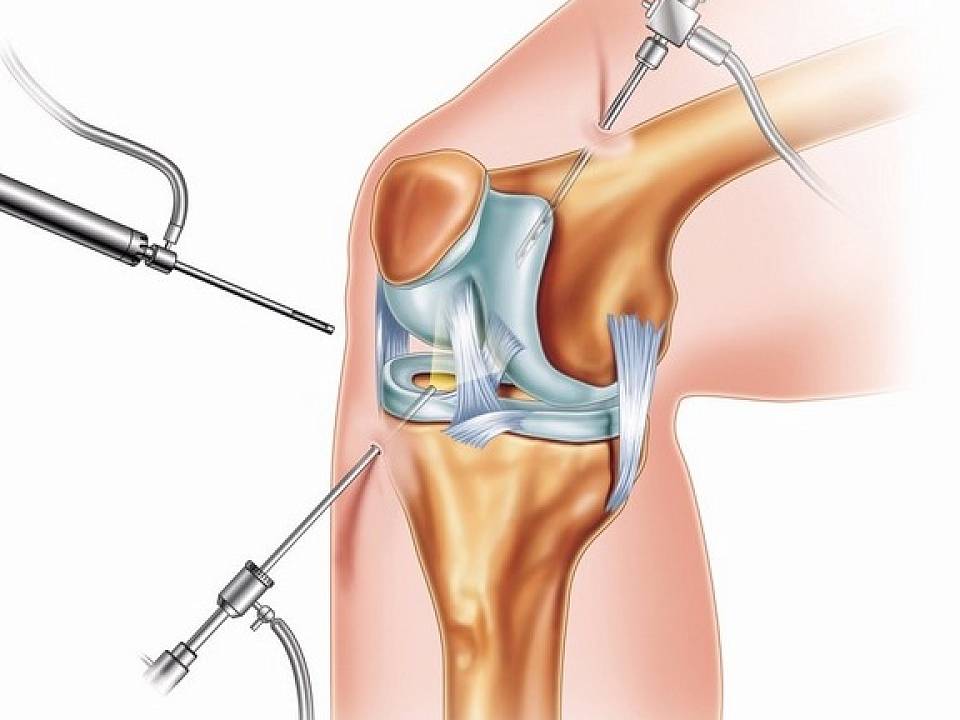 Артроскопия бесполезна у пациентов с хроническим остеоартритом, у которых обычно имеются сопутствующие разрывы менисков.
Артроскопия бесполезна у пациентов с хроническим остеоартритом, у которых обычно имеются сопутствующие разрывы менисков.
Таким образом, несмотря на то, что в неконтролируемых исследованиях была показана перспективность артроскопии, в настоящее время убедительно показано, что она неэффективна для лечения остеоартрита. Его не следует проводить, чтобы помочь пациентам с остеоартритом, за исключением, возможно, случаев недавней травмы и симптоматического разрыва мениска.
Отказ от ответственности издателя: Это PDF-файл неотредактированной рукописи, принятой к публикации. В качестве услуги нашим клиентам мы предоставляем эту раннюю версию рукописи. Рукопись будет подвергнута редактированию, набору текста и рецензированию полученного доказательства, прежде чем она будет опубликована в ее окончательной цитируемой форме. Обратите внимание, что в процессе производства могут быть обнаружены ошибки, которые могут повлиять на содержание, и все правовые оговорки, применимые к журналу, относятся к нему.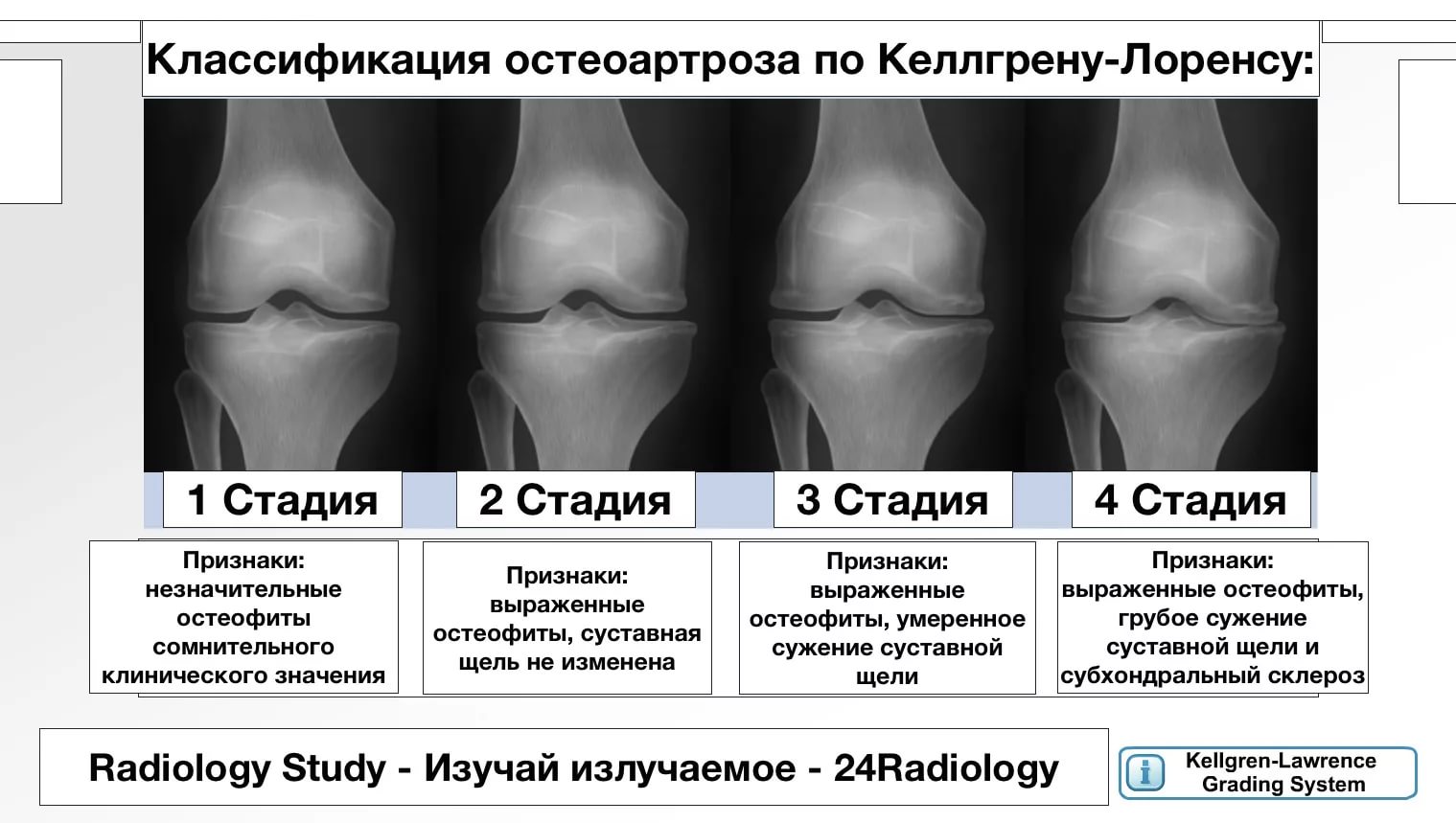
(1) Аарон Р.К., Сколник А.Х., Рейнерт С.Е., Чомбор Д. Артроскопическая обработка при остеоартрите коленного сустава. Журнал костной и совместной хирургии. 2006;88(5):936–43. [PubMed] [Google Scholar]
(2) KELLGREN JH, LAWRENCE JS. Рентгенологическая оценка остеоартроза. Энн Реум Дис. 1957 г., декабрь; 16 (4): 494–502. [Бесплатная статья PMC] [PubMed] [Google Scholar]
(3) Chang RW, Falconcer J, Stulberg SD, Arnold WJ, Manheim LM, Dyer AR. Рандомизированное контролируемое исследование артроскопической хирургии по сравнению с промыванием сустава закрытой иглой у пациентов с остеоартритом коленного сустава. Артрит и ревматизм. 1993;36(3):289–96. [PubMed] [Google Scholar]
(4) Moseley JB, O’Malley K, Petersen NJ, Menke TJ, Brody BA, Kuykendall DH, et al. Контролируемое исследование артроскопической хирургии остеоартрита коленного сустава. N Engl J Med. 2002 г., 11 июля; 347 (2): 81–8. [PubMed] [Google Scholar]
(5) Kirkley A, Birmingham TB, Litchfield R, Giffin JR, Willits KR, Wong CJ, et al. Рандомизированное исследование атроскопической хирургии остеоартрита. N Engl J Med. 2008;359(11):1097–107. [PubMed] [Академия Google]
Рандомизированное исследование атроскопической хирургии остеоартрита. N Engl J Med. 2008;359(11):1097–107. [PubMed] [Академия Google]
(6) Маркс РГ. Артроскопическая операция при артрозе коленного сустава? N Engl J Med. 2008;359(15):1637. [PubMed] [Академия Google]
Артроскопия коленного сустава — OrthoInfo — AAOS
Во многих районах возобновились второстепенные ортопедические процедуры, которые были отложены из-за COVID-19. Для информации: Вопросы и ответы для пациентов, касающиеся плановой хирургии и COVID-19. Для пациентов, чьи процедуры еще не были перенесены: Что делать, если ваша ортопедическая операция отложена.
Артроскопия коленного сустава — это хирургическая процедура, позволяющая врачам осмотреть коленный сустав без большого разреза (разреза) кожи и других мягких тканей. Артроскопия используется для диагностики и лечения широкого спектра заболеваний коленного сустава.
Во время артроскопии коленного сустава хирург вводит в коленный сустав небольшую камеру, называемую артроскопом. Камера отображает изображения на видеомониторе, и ваш хирург использует эти изображения для управления миниатюрными хирургическими инструментами.
Камера отображает изображения на видеомониторе, и ваш хирург использует эти изображения для управления миниатюрными хирургическими инструментами.
Поскольку артроскоп и хирургические инструменты тонкие, ваш хирург может использовать очень маленькие разрезы, а не более крупные разрезы, необходимые для открытой операции. Это приводит к уменьшению боли и скованности суставов у пациентов и часто сокращает время, необходимое для восстановления и возвращения к любимым занятиям.
Во время артроскопии хирург может в мельчайших деталях увидеть внутреннюю часть колена на видеомониторе.
Колено — самый большой сустав в вашем теле и один из самых сложных. Кости, из которых состоит колено, включают нижний конец бедренной кости (бедренная кость), верхний конец большеберцовой кости (голень) и надколенник (надколенник).
Другие важные структуры, из которых состоит коленный сустав, включают:
- Суставной хрящ. Концы бедренной и большеберцовой костей, а также задняя часть надколенника покрыты суставным хрящом.
 Это скользкое вещество помогает вашим коленным костям плавно скользить друг относительно друга, когда вы сгибаете или выпрямляете ногу.
Это скользкое вещество помогает вашим коленным костям плавно скользить друг относительно друга, когда вы сгибаете или выпрямляете ногу. - Синовиум. Коленный сустав окружен тонкой оболочкой, называемой синовиальной оболочкой. Эта подкладка выделяет жидкость, которая смазывает хрящ и уменьшает трение во время движения.
- Мениск. Две клиновидные части хряща мениска между бедренной и большеберцовой костями действуют как амортизаторы. В отличие от суставного хряща, мениск является жестким и эластичным, что обеспечивает амортизацию и стабилизацию сустава.
- Связки. Кости соединяются с другими костями связками. Четыре основные связки в колене действуют как прочные канаты, скрепляя кости и сохраняя устойчивость колена.
- Две боковые связки находятся по обеим сторонам колена.
- Внутри коленного сустава находятся две крестообразные связки. Они пересекаются друг с другом, образуя букву X с передней крестообразной связкой впереди и задней крестообразной связкой сзади.

Нормальная анатомия коленного сустава. Артроскопия обычно используется для диагностики и лечения проблем, связанных с повреждением суставного хряща, связок и других структур вокруг сустава.
Ваш врач может порекомендовать артроскопию коленного сустава, если у вас болезненное состояние, которое не поддается консервативному лечению. Нехирургическое лечение включает отдых, физиотерапию и лекарства или инъекции, которые могут уменьшить воспаление.
Артроскопия коленного сустава может облегчить болезненные симптомы многих проблем, которые повреждают хрящевые поверхности и другие мягкие ткани, окружающие сустав.
Общие артроскопические процедуры коленного сустава включают:
- Частичную менискэктомию (удаление мениска), восстановление разорванного мениска или трансплантацию мениска
- Реконструкция разрыва передней крестообразной связки или задней крестообразной связки
- Удаление воспаленной синовиальной ткани
- Подрезка или реконструкция поврежденного суставного хряща
- Удаление свободных фрагментов кости или хряща, например, вызванных синовиальным хондроматозом
- Лечение проблем с коленной чашечкой
- Лечение коленного сепсиса (инфекции)
(слева) Большой разрыв мениска, называемый разрывом лоскута.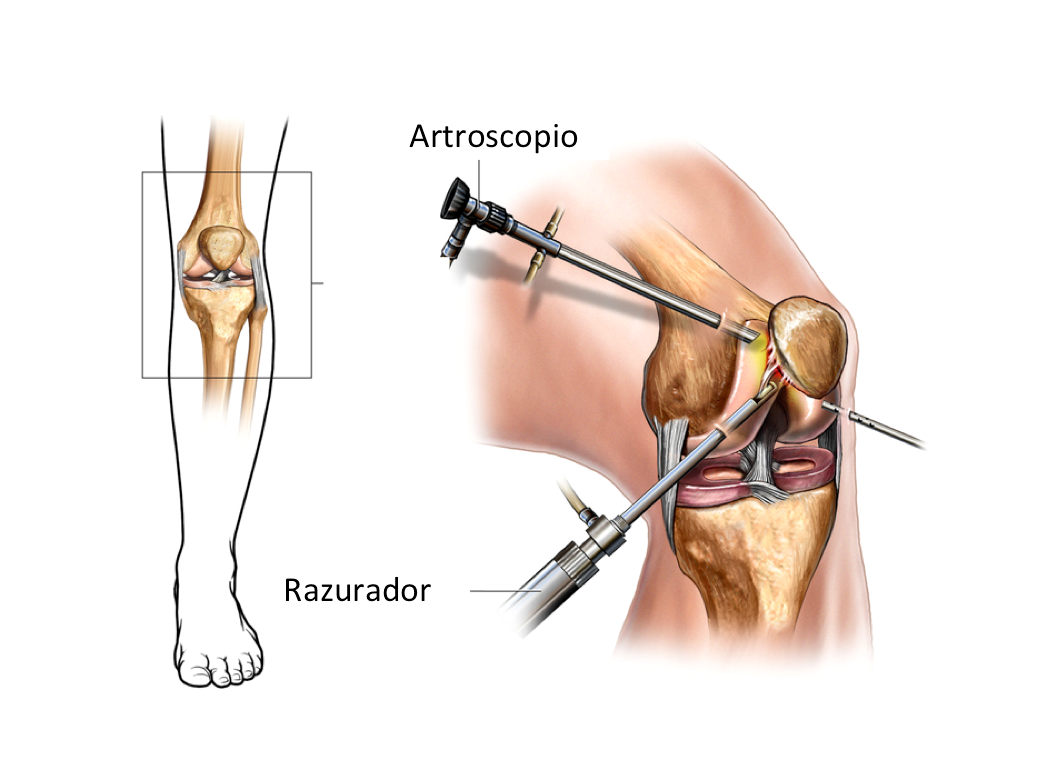
(справа) Артроскопическое удаление поврежденной ткани мениска.
Ваш хирург-ортопед может порекомендовать вам обратиться к лечащему врачу для оценки вашего общего состояния здоровья перед операцией. Они выявят любые проблемы, которые могут помешать процедуре. Если у вас есть определенные риски для здоровья, перед операцией может потребоваться более тщательное обследование.
Чтобы помочь вам спланировать процедуру, ваш хирург-ортопед может заказать предоперационные тесты. Они могут включать анализы крови или электрокардиограмму (ЭКГ).
Инструкции по приемуЕсли вы в целом здоровы, артроскопия коленного сустава, скорее всего, будет выполнена амбулаторно. Это означает, что вам не нужно будет оставаться на ночь в больнице.
Обязательно сообщите своему хирургу-ортопеду о любых лекарствах или пищевых добавках, которые вы принимаете. Возможно, вам придется прекратить прием некоторых из них перед операцией.
Больница или хирургический центр заранее свяжутся с вами, чтобы предоставить конкретные сведения о вашей процедуре. Обязательно следуйте инструкциям о том, когда прибыть и особенно о том, когда прекратить есть или пить перед процедурой.
АнестезияПеред операцией с вами поговорит член бригады анестезиологов. Артроскопия коленного сустава может проводиться под местной, регионарной или общей анестезией:
- Местная анестезия вызывает онемение только в колене
- Регионарная анестезия вызывает онемение ниже пояса
- Общая анестезия усыпляет
Ваш хирург-ортопед и анестезиолог обсудят с вами, какой метод лучше всего подходит для вас.
К началу
Позиционирование Когда вас переведут в операционную, вам сделают анестезию. Чтобы предотвратить инфицирование области хирургического вмешательства, кожу на колене очистят. Ваша нога будет покрыта хирургической тканью, открывающей подготовленный участок разреза.
В этот момент на ногу иногда помещают позиционирующее устройство, помогающее стабилизировать колено во время артроскопической процедуры.
ПроцедураЧтобы начать процедуру, хирург сделает в колене несколько небольших надрезов, называемых порталами. Стерильный раствор будет использоваться для заполнения коленного сустава и смывания мутной жидкости. Это поможет вашему хирургу-ортопеду четко и в мельчайших деталях увидеть структуры внутри вашего колена.
Ваш хирург введет артроскоп и хирургические инструменты через небольшие разрезы, называемые портами.
Первая задача вашего хирурга — правильно диагностировать вашу проблему. Они вставят артроскоп и будут использовать изображение, проецируемое на экран, чтобы направлять его. Если необходимо хирургическое лечение, хирург вставит крошечные инструменты через другие небольшие разрезы.
Специализированные инструменты используются для таких задач, как бритье, резка, захватывание и восстановление мениска.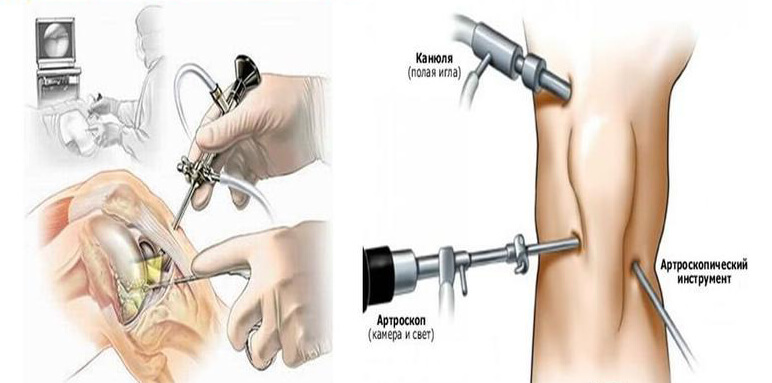 Во многих случаях для закрепления швов в кости используются специальные устройства.
Во многих случаях для закрепления швов в кости используются специальные устройства.
(слева) Распространенным типом разрыва мениска является разрыв ручки ведра.
(справа) Фотография разрыва ручки ведра, сделанная через артроскоп.
Нажмите на видео ниже, чтобы посмотреть артроскопическое лечение разрыва ручки ковша.
Закрытие
Мягкая повязка защитит ваши разрезы, пока они заживают.
Большинство процедур артроскопии коленного сустава длятся менее часа. Продолжительность операции будет зависеть от результатов и необходимого лечения.
Ваш хирург может закрыть каждый разрез швом или стерильными полосками (небольшими клейкими полосками), а затем обернуть колено мягкой повязкой. Иногда брекеты используются после операции, если выполняется ремонт или реконструкция, которые необходимо защитить.
Частота осложнений после артроскопической хирургии очень низкая. Если возникают осложнения, они обычно незначительны и легко лечатся. Возможные послеоперационные проблемы с артроскопией коленного сустава включают:
Возможные послеоперационные проблемы с артроскопией коленного сустава включают:
- Инфекция
- Сгустки крови
- Жесткость колена
- Скопление крови в колене
- Синяк или опухоль
После операции вас переведут в послеоперационную палату, и вы сможете вернуться домой через 1–2 часа. Убедитесь, что кто-то с вами, чтобы отвезти вас домой и проверить вас в тот первый вечер.
Несмотря на то, что восстановление после артроскопии коленного сустава происходит быстрее, чем восстановление после традиционной открытой операции на колене, важно тщательно следовать инструкциям своего врача после возвращения домой.
Лечение болиПосле операции вы почувствуете некоторую боль. Это естественная часть процесса заживления. Ваш врач и медсестры будут работать над уменьшением боли, что поможет вам быстрее восстановиться после операции.
Лекарства часто назначают для кратковременного обезболивания после операции. Доступны многие виды лекарств, помогающих справиться с болью, включая опиоиды, нестероидные противовоспалительные препараты (НПВП) и местные анестетики. Ваш врач может использовать комбинацию этих препаратов для облегчения боли, а также свести к минимуму потребность в опиоидах.
Доступны многие виды лекарств, помогающих справиться с болью, включая опиоиды, нестероидные противовоспалительные препараты (НПВП) и местные анестетики. Ваш врач может использовать комбинацию этих препаратов для облегчения боли, а также свести к минимуму потребность в опиоидах.
Имейте в виду, что, хотя опиоиды помогают облегчить боль после операции, они являются наркотиками и могут вызывать привыкание. Опиоидная зависимость и передозировка стали серьезной проблемой общественного здравоохранения в США. Важно использовать опиоиды только по назначению врача и прекратить их прием, как только ваша боль начнет уменьшаться. Поговорите со своим врачом, если ваша боль не начала уменьшаться в течение нескольких дней после операции.
ЛекарстваВ дополнение к болеутоляющим лекарствам ваш врач может порекомендовать такие лекарства, как аспирин, чтобы снизить риск образования тромбов.
Отек Держите ногу максимально приподнятой в течение первых нескольких дней после операции. Прикладывайте лед в соответствии с рекомендациями врача, чтобы уменьшить отек и боль. Ваш весовой статус после операции будет зависеть от того, что выполняется во время операции.
Прикладывайте лед в соответствии с рекомендациями врача, чтобы уменьшить отек и боль. Ваш весовой статус после операции будет зависеть от того, что выполняется во время операции.
Вы покинете хирургическое отделение с повязкой на колене. Держите разрезы чистыми и сухими. Ваш хирург скажет вам, когда вы можете принять душ или ванну и когда вам следует сменить повязку.
Ваш хирург встретит вас в кабинете после операции, чтобы проверить ваш прогресс, ознакомиться с результатами операции и начать программу послеоперационного лечения.
Вес подшипникаБольшинству пациентов после артроскопической операции требуются костыли или другая помощь. Ваш хирург сообщит вам, когда безопасно нагружать стопу и ногу. Если у вас есть какие-либо вопросы о переносимом весе, позвоните своему хирургу.
Восстановительные упражнения В течение нескольких недель после операции вам следует регулярно тренировать колено. Это восстановит подвижность и укрепит мышцы голени и колена.
Это восстановит подвижность и укрепит мышцы голени и колена.
Работа с физиотерапевтом может помочь вам добиться наилучшего выздоровления.
Лечебная гимнастика будет играть важную роль в том, насколько хорошо вы поправитесь. Формальная программа физиотерапии может улучшить ваш окончательный результат.
ВождениеВаш врач обсудит с вами, когда вы можете водить машину. Как правило, пациенты могут водить машину через 1–3 недели после операции, если процедура была незначительной. Для более масштабного ремонта или реконструкции может потребоваться больше времени.
Многие люди после артроскопии возвращаются к полноценной, неограниченной деятельности. Ваше выздоровление будет зависеть от типа повреждения колена.
Если у вас не было реконструкции связок, восстановления мениска или хряща, вы сможете вернуться к большинству физических нагрузок через 6–8 недель, а иногда и намного раньше. Однако вам, возможно, придется избегать деятельности с более сильным воздействием в течение более длительного времени.

 Чем больше запущено заболевание, тем меньше возможность двигаться.
Чем больше запущено заболевание, тем меньше возможность двигаться.
 Это скользкое вещество помогает вашим коленным костям плавно скользить друг относительно друга, когда вы сгибаете или выпрямляете ногу.
Это скользкое вещество помогает вашим коленным костям плавно скользить друг относительно друга, когда вы сгибаете или выпрямляете ногу.