Как распознать аппендицит в домашних условиях: тест на аппендицит
Аппендицит, среди других острых заболеваний органов брюшной полости, давно занимает лидирующие позиции. Диагностика острого аппендицита остается затруднительной, особенно для женщин детородного возраста и пожилых пациентов. Поэтому, задержка в постановке диагноза и несвоевременное лечение, нередко становятся причиной тяжелейших осложнений, таких как перитонит и сепсис (системная воспалительная реакция в ответ на местный инфекционный процесс), что может стать причиной летального исхода.
Как распознать аппендицит в домашних условиях
Содержание материала
- 1 Аппендицит во врачебной практике
- 2 Причины возникновения
- 3 Симптоматика острого аппендицита. Первые признаки
- 3.1 Плавающая боль
- 3.2 Постоянство
- 4 Нарастание боли и повышение температуры тела
- 4.1 Несколько характерных симптомов
- 5 Характер боли
- 6 Диагностируем аппендицит в домашних условиях
- 6.
 1 Тест
1 Тест - 6.2 Тактильный тест
- 6.3 Видео — Симптомы при аппендиците
- 6.
- 7 УЗИ и анализы крови
- 8 Беременность
- 8.1 Видео — Острый аппендицит
- 9 Аппендицит у пожилых
- 10 Аппендицит у детей
Аппендицит во врачебной практике
В свое время статистика смертельных случаев от аппендицита была угрожающей. Врачебная практика показала, что оптимальное решение – полное оперативное удаление проблемного органа. Он постоянно угрожал жизни пациента. Опасность сохраняется потенциальная, даже при отсутствии воспалительных процессов.
Также было выяснено, что трудности с аппендиксом могут возникать по самым неожиданным причинам: начиная со стрессов и заканчивая перееданием. В частности, дети страдали из-за воспаления аппендикса вследствие плохого, недостаточно тщательно пережевывания пищи. Аппендикс забивался мелкими частицами еды, трудно перевариваемыми допустим, шелухой семечек. А результатом становилось воспаление.
В данный момент можно отметить некоторые изменения в традициях лечения аппендицита.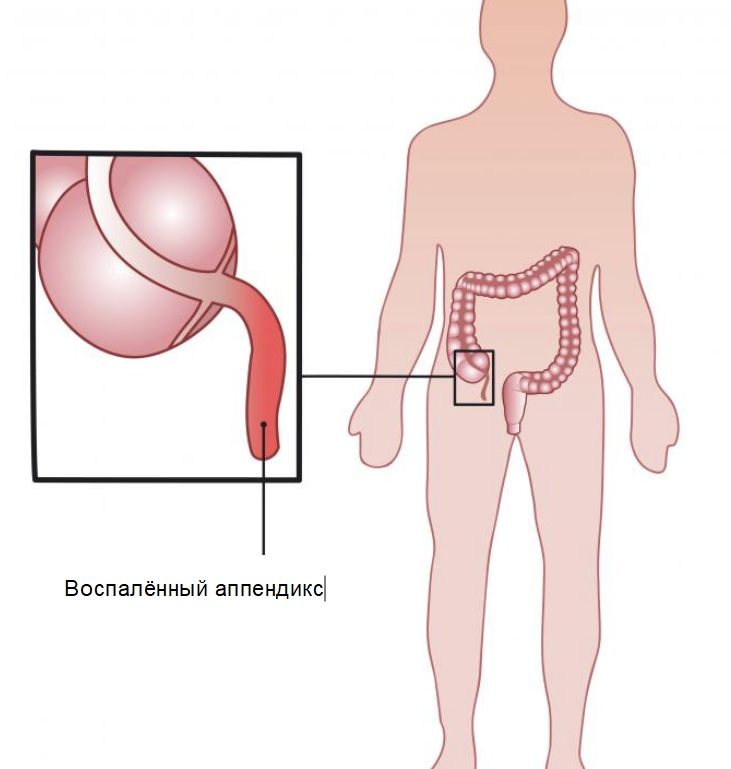 Появились возможности более детального обследования и тщательного медикаментозного лечения, подавления воспалительных процессов. В связи с этим сейчас уже не наблюдается той картины массового удаления аппендицитов, которая была в 80-е – 90-е годы прошлого века. Остановимся на ключевых отличиях методах лечения.
Появились возможности более детального обследования и тщательного медикаментозного лечения, подавления воспалительных процессов. В связи с этим сейчас уже не наблюдается той картины массового удаления аппендицитов, которая была в 80-е – 90-е годы прошлого века. Остановимся на ключевых отличиях методах лечения.
Где находиться аппендикс
| Медикаментозное | Хирургическое |
|---|---|
| Аппендикс не удаляется | Оперативное вмешательство с полным удалением пораженного воспалением проблемного органа |
| Сохраняется орган, который затем будет выполнять свои функции. Однако риск воспаления тоже остается | Человек теряет орган. При этом полностью устраняется риск воспаления с последующим сепсисом, опасным для жизни. Дается стопроцентная гарантия излечения |
| Несмотря на остающийся риск, многие специалисты по-прежнему считают, что избежать хирургического вмешательства с попаданием воздуха, микрочастиц в брюшную полость – это большая победа медицины | Хирургическое удаление, оперативное вмешательство, тем более, в брюшину, всегда связано с определенным риском для жизни пациента. Результат будет определяться общим состоянием здоровья пациента, переносимостью наркоза и мастерством хирурга. Однако стоит помнить, что хирургия предотвращает риск смерти из-за аппендицита, но представляет опасность сама по себе. Это самый радикальный метод лечения со своими побочными эффектами Результат будет определяться общим состоянием здоровья пациента, переносимостью наркоза и мастерством хирурга. Однако стоит помнить, что хирургия предотвращает риск смерти из-за аппендицита, но представляет опасность сама по себе. Это самый радикальный метод лечения со своими побочными эффектами |
Но стоит понимать, что медикаментозную терапию можно применить только при хронических формах аппендицита! Если воспаление острое, то единственным методом лечения остается хирургический.
В общем, можно говорить о спорности вопроса: лечить хронические неосложненные формы аппендицита медикаментозно или радикально удалять орган хирургическим путем. В данный момент многие хирурги предпочитают сохранить орган. Безусловно, подход в таких сложных случаях должен быть строго индивидуальным.
Воспаленный аппендикс
Главное, вовремя диагностировать аппендицит. Самое важное – помнить, что воспаление аппендикса представляет серьезную угрозу для жизни и здоровья человека.
При первых подозрениях на аппендицит необходимо незамедлительно обращаться к врачам – вызывать скорую помощь!
Причины возникновения
Воспаление аппендикса могут вызвать различные причины. Выделим основные, наиболее распространенные теории этиологии и патогенеза:
- теория застоя;
- глистной инвазии;
- инфекционная;
- ангионевротическая;
- иммунологическая;
- аллергическая.
Следует отметить, что основным фактором развития заболевания является инфекционный. Реализация его патогенного влияния может произойти лишь при наличии способствующих местных факторов, которыми являются:
- обструкция просвета червеобразного отростка, вызывающая застой содержимого или образования замкнутой полости. Эти состояния могут быть обусловлены-копролитами, лимфоидной гипертрофией, инородными телами, гельминтами, слизистыми пробками, деформациями отростка;
- сосудистые нарушения, приводящие к развитию сосудистого застоя, тромбоза сосудов, появлению сегментарных некрозов;
- нейрогенные нарушения, сопровождающиеся усилением перистальтики, перерастяжением отростка, нарушением микроциркуляции.

Существуют также общие факторы, способствующие развитию острого аппендицита:
- алиментарный фактор;
- существование в организме очага инфекции с ее гематогенным распространением;
- состояния иммунодефицита;
- аллергизация организма.
Причины заболевания аппендикса
В организме человека все тесно взаимосвязано. Особенно это актуально для брюшной полости. Например, нередко аппендикс воспаляется при переходе инфекции от других органов, например, кишечника.
Симптоматика острого аппендицита. Первые признаки
В домашних условиях определить наличие острого аппендицита не так просто. При этом крайне важно уметь отличать признаки, поскольку любое промедление опасно для жизни. Необходимо при первых же симптомах обращаться за квалифицированной помощью.
Рассмотрим ключевые признаки острого аппендицита.
Симптомы аппендицита у взрослого
Плавающая боль
Как правило, сначала боль в животе не имеет четкой локализации (обычно в околопупочной или эпигастральной областях). Но в течение нескольких часов боль смещается в правый нижний квадрант живота, когда в воспалительный процесс вовлекается париетальная брюшина. Зачастую больные считают, что у них обострился гастрит, либо неприятные ощущения связаны с отравлением или перееданием. Зачастую, этот симптом (симптом Кохера), становится самым главным в ранней диагностике и является причиной госпитализации.
Но в течение нескольких часов боль смещается в правый нижний квадрант живота, когда в воспалительный процесс вовлекается париетальная брюшина. Зачастую больные считают, что у них обострился гастрит, либо неприятные ощущения связаны с отравлением или перееданием. Зачастую, этот симптом (симптом Кохера), становится самым главным в ранней диагностике и является причиной госпитализации.
Запомните! Плавающая боль – наиболее опасный симптом!
Возможные места локализации боли при аппендиците
Постоянство
Характерный признак боли при аппендиците – постоянство. При этом она может немного утихать, а затем снова резко возрастать. Однако она устойчиво продолжается длительное время. Заметно усиливается болевой синдром из-за физического напряжения, мышечных сокращений: при кашле, вдохах и выдохах, поворотах, ходьбе и беге, переводе тела из одного положения в другое.
Если боль неожиданно затихла – это крайне опасный признак. Таким образом организм сигнализирует о переходе воспаления аппендикса в стадию, когда резко возрастает угроза жизни больного. Нельзя радоваться, если эта сильная длящаяся боль внезапно прекратилась. Очень вероятно, что произошел разрыв аппендикса с последующим гнойным заражением крови, прорывом содержимого непосредственно в брюшную полость. Этот процесс называют перитонитом. Именно он и становится причиной летального исхода, если вовремя не оказана медицинская помощь. В таком случае спасти человека может только незамедлительное хирургическое вмешательство.
Нельзя радоваться, если эта сильная длящаяся боль внезапно прекратилась. Очень вероятно, что произошел разрыв аппендикса с последующим гнойным заражением крови, прорывом содержимого непосредственно в брюшную полость. Этот процесс называют перитонитом. Именно он и становится причиной летального исхода, если вовремя не оказана медицинская помощь. В таком случае спасти человека может только незамедлительное хирургическое вмешательство.
Первые симптомы аппендицита
Нарастание боли и повышение температуры тела
В продолжение четырех-пяти часов болевые ощущения постепенно нарастают, повышается температура тела >37,3° C. Когда имеется острое воспаление аппендикса, больной страдает от резкой боли. Ему становится трудно передвигаться. Даже дыхание может вызвать усиление болевого синдрома. При этом наблюдается его затихание, если принять определенное положение тела: лежа на правом боку.
Запомните! Затихание боли при лежании на правом боку, резкое усиление при перевороте на левый бок – ключевой симптом аппендицита.
Поза для облегчения боли при аппендиците
Несколько характерных симптомов
Обозначим еще несколько симптомов, характерных именно для аппендицита. Зачастую они проявляются комплексно.
- Болевые ощущения иногда сопровождаются резкой тошнотой, рвотными спазмами и позывами. При этом можно говорить о рефлекторной рвоте. Когда рвота возникает до проявления болевого синдрома, скорее всего, дело не в воспалении аппендицита. Обычно рефлекторная рвота после болей в животе при аппендиците наблюдается у детей, пожилых пациентов.
- Также болевые ощущения могут сопровождаться желудочными расстройствами.
- При воспалении аппендицита проявляются признаки сбоев в работе мочеполовой системе. Иногда наблюдаются частые позывы к мочеиспусканию, боли в мочеточниках, тянущая боль в области мочевого пузыря.
- Сердечно-сосудистая система тоже реагирует на аппендицит. Возникают нарушения сердечного ритма, тахикардия, давление артериальное может резко упасть или подскочить.

- Может наблюдаться рост субфебрильной температуры. Показатели – примерно 37-39 градусов. В результате человек ощущает слабость, сонливость, теряет аппетит. Именно такая температура и говорит о развитии воспалительного процесса в организме.
Основные симптомы аппендицита
Когда у больного имеются сопутствующие недуги, вероятно появление симптомов, характерных для имеющегося заболевания. Важно обращать внимание на любые нюансы.
Аппендицит может быть не только острым, но и хроническим. При нем боли возникают время от времени. Такое заболевание сложно диагностировать, оно не представляет само по себе серьезной угрозы, но потенциально может спровоцировать острое воспаление.
Характер боли
Как же определить максимально точно, что у вас болит? Как по характерным признакам убедиться в домашних условиях, что это именно аппендицит? Постараемся научиться диагностировать данное заболевание. Это крайне важно для своевременного обращения в больницу. При подозрении на аппендицит медлить нельзя – срочно вызывают врачей.
Обратите внимание: в первые пару часов выявить воспаление аппендикса сложно. Однако при болевых ощущениях, длящихся на протяжении трех часов, уже следует приступить к тщательной диагностике.
Развитие аппендицита
Диагностируем аппендицит в домашних условиях
Запоминайте, как выявить воспалительный процесс в аппендиксе.
Тест
Вот первый тест, наиболее важный.
- В первую очередь попросите больного осторожно лечь на правый бок.
- Нужно принять позу эмбриона: ноги сгибаются в коленях, тихонько подтягиваются к груди.
- Спросите, что человек ощущает. При аппендиците болевые ощущения в такой позе утихают.
- Надо еще полежать на правом боку примерно 3 минуты.
- Затем попросите больного осторожно перевернуться на левый бок, вытянуть ноги.
- Выясните, что человек чувствует. Если боль резко усилилась – высока вероятность воспаления аппендикса.
Эти симптомы характерны именно для данного заболевания: боль стихает на правом боку, когда ноги согнуты.
Расположение боли при аппендиците
Тактильный тест
Еще один способ – тактильный. Аппендицит в таком случае определяется чисто механически. Больного укладывают на спину. Живот нужно расслабить, чтобы никакого напряжения в брюшной полости не ощущалось. Затем надо ладонью аккуратно, без сильного давления, нажать на больную зону. Потом рука резко убирается. Если в момент отпускания боль резко усиливается, можно с большой долей вероятности говорить об аппендиците.
Также характерным симптомом является усиление боли после кашля, напряжения грудных мышц (например, громкий разговор, смех). Можно осторожно постучать согнутым пальцем по правому боку. Когда появляется резкая боль после таких манипуляций, это также свидетельствует о воспалительном процессе в аппендиксе.
Сильная, резкая, перемещающаяся боль, мигрирующая, охватывающая правый бок и низ живота – сигнал об аппендиците.
Ее ни в коем случае нельзя игнорировать!
Видео — Симптомы при аппендиците
УЗИ и анализы крови
Анализ крови не позволяет точно определить диагноз. Единственное, что он показывает – наличие воспалительного процесса в организме. Для пациентов с острым аппендицитом характерен умеренный лейкоцитоз (10-18х109/л) с преобладанием нейтрофилов. Однако нормальное количество лейкоцитов в периферической крови не исключает диагноз острого аппендицита.
Чувствительность УЗИ составляет 74-97%, специфичность 47-96%, точность 71-97%. С помощью этого метола можно выявить червеобразный отросток в его атипичных местах расположения, включая аппендицит с внутрибрюшным абсцессом.
Характеристика ЧО при УЗИ: визуализируется ЧО в виде трубчатой слепо оканчивающейся структуры диаметром более 6 мм с утолщенной (более 2 мм) стенкой, несжимаемой при дозированной компрессии. Косвенные признаки – наличие свободной жидкости в правой подвздошной области и малом тазу, локальное утолщение интраабдоминальной жировой клетчатки, а также парез тонкой кишки в правой
Косвенные признаки – наличие свободной жидкости в правой подвздошной области и малом тазу, локальное утолщение интраабдоминальной жировой клетчатки, а также парез тонкой кишки в правой
подвздошной области.
Беременность
Достаточно трудно диагностировать аппендицит у женщины, вынашивающей малыша. Установление точного диагноза значительно затрудняется из-за спектра побочных признаков, характерных для беременности: могут наблюдаться субфебрильная температура, а также рвота с тошнотой, боли в животе.
Расположение аппендикса у беременных в зависимости от триместра
Единственный путь – профилактика, регулярные обследования у специалистов. Только так можно предотвратить развитие различных опасных для жизни заболеваний, в том числе и аппендицита. Таким образом стараются тщательно контролировать состояние здоровья беременной женщины, предотвращать развитие осложнений.
Обратите внимание! Если женщина беременна, тестирование при диагностировании аппендицита в домашних условиях, необходимо проводить максимально осторожно.
Надавливать на больное место не следует. Оптимальный вариант – тест с эмбриональной позой.
Чаще всего сложно определить аппендицит на втором триместре. Учащение пульса, дыхания, тошноту и рвоту, повышение температуры на этом сроке легко спутать с токсикозом, характерным именно для данного периода беременности.
Локализация боли при воспалении аппендикса у беременной женщины будет во многом зависеть от срока беременности. Когда срок больше, матка оказывает большее давление на аппендицит. Он поднимается, боль тоже сосредотачивается выше. Крайне важно вовремя обратиться к специалисту, если возникли подозрения на аппендицит во время вынашивания малыша. Однако существует риск прерывания беременности.
Видео — Острый аппендицит
Аппендицит у пожилых
Аппендицит сложнее диагностировать у больных в пожилом возрасте. Порог болевой чувствительности повышается, вследствие чего люди зачастую просто не придают значения неприятным ощущениям в области брюшной полости. Типичные клинические симптомы (боли в правом нижнем квадранте живота, тошнота, рвота, повышение температуры тела) могут отсутствовать. Кроме того, клинические симптомы
Типичные клинические симптомы (боли в правом нижнем квадранте живота, тошнота, рвота, повышение температуры тела) могут отсутствовать. Кроме того, клинические симптомы
острого аппендицита могут имитировать наличие других, более частых заболеваний брюшной полости у пожилых. Ошибки в диагностике аппендицита у лиц пожилого возраста отмечаются в 15–35% случаев.
Аппендицит у детей
Воспаление аппендикса у детей представляет наибольшую опасность. Даже грудной младенец вполне может заболеть. При этом, когда малыш даже не умеет разговаривать, крайне сложно диагностировать у него данное заболевание. Характерными признаками становятся рвота с тошнотой, рост температуры, частый плач и резкая боль при нажатии на животик.
Помните: лучше перестраховаться, чем упустить момент, проигнорировав симптомы. При любом подозрении на аппендицит необходимо обращаться к врачам.
Почечная колика: причины, первая помощь и лечение
Тихий зимний вечер (весенний, летний или осенний – как удобно), Вы пришли с работы, поужинали, выпили бокальчик любимого пива и удобно расположились на диване, сосредоточившись на просмотре TV. Вдруг, Вы чувствуете дискомфорт в поясничной области, который постепенно переходит в ноющую, а затем в резкую боль. Вы пытаетесь найти то положение тела, при котором боль будет менее выраженной – эффекта ноль. Боль не стихает, начинаете кататься по полу или постели. Вас трясет, накатила слабость, тошнота, рвота – облегчения нет. Живот вздут как барабан, газы не отходят. Возникают многократные болезненные позывы к мочеиспусканию. Что это такое?! Несвежее пиво?! Забродившая капусточка?! Нет, друзья, это почечная колика! Что это? Как это? За что? Что делать? Давайте разбираться.
Вдруг, Вы чувствуете дискомфорт в поясничной области, который постепенно переходит в ноющую, а затем в резкую боль. Вы пытаетесь найти то положение тела, при котором боль будет менее выраженной – эффекта ноль. Боль не стихает, начинаете кататься по полу или постели. Вас трясет, накатила слабость, тошнота, рвота – облегчения нет. Живот вздут как барабан, газы не отходят. Возникают многократные болезненные позывы к мочеиспусканию. Что это такое?! Несвежее пиво?! Забродившая капусточка?! Нет, друзья, это почечная колика! Что это? Как это? За что? Что делать? Давайте разбираться.
Почечная колика (ПК) — термин собирательный, в него включено несколько симптомов, которые говорят о нарушении оттока мочи. Боль, возникающая при этом, относится к категории наиболее интенсивных и яростных. Ее почти невозможно терпеть, больной может даже впасть в состояние шока. Необходимо понимать, что появление приступа боли — лишь симптом, причем опасного состояния для здоровья и жизни пациента. Как правило, возникновение ПК свидетельствует о мочекаменной болезни и в данный момент связано с миграцией камней из чашечки или лоханки почки в мочеточник.
Как правило, возникновение ПК свидетельствует о мочекаменной болезни и в данный момент связано с миграцией камней из чашечки или лоханки почки в мочеточник.
Механизм возникновения ПК: в результате нарушения оттока мочи повышается внутрипочечное (внутрилоханочное, если быть более точным) давление – образно говоря, почку раздувает как шарик с водой. Давление мочи на паренхиму почки приводит к нарушению в ней микроциркуляции, развитию отека. Все это в совокупности воздействует на рецепторы чувствительных нервов ворот и фиброзной капсулы почки, которые имеют небольшой потенциал растяжимости, следствием чего является возникновение характерного приступа боли.
Частота возникновения ПК в популяции составляет 1-12%, причем большая половина случаев приходится на мужскую половину населения. Следует отметить, что 13% случаев от общего числа больных с почечной коликой приходится на другие заболевания почек и мочеточника (опухоли, туберкулез, гидронефроз, уровазальный конфликт, ретроперитонеальный фиброз) и связано с отхождением сгустков крови, гноя, слизи, закрывающих просвет мочевых путей.
Колика, возникающая при почечной патологии, является одной из наиболее сильных видов боли, требующая неотложной диагностики и лечения. ПК, как правило, возникает внезапно после езды, тряски, обильного приема жидкости, алкоголя. Боли имеют настолько сильный характер, что пациенты мечутся по помещению, постоянно меняя местоположение и позу, что обычно им не приносит облегчения. Такое характерное поведение больного часто позволяет установить диагноз «на расстоянии».
Боль может отдавать в паховую область, половые органы (мошонка, половой член, во влагалище и половые губы), усиливаться при мочеиспускании. В зависимости от локализации обструкции, могут возникнуть ложные позывы на дефекацию и мочеиспускание. Может повышаться температура тела до субфебрильных цифр (37.1 – 37.5° С), снижаться частота сердечных сокращений и незначительно повышаться артериальное давление. Моча приобретает розовый или красный цвет при повреждении камнем стенки мочеточника или полости почки. Боли продолжаются иногда несколько часов и даже дней, периодически стихая.
Боли продолжаются иногда несколько часов и даже дней, периодически стихая.
Но обычно проходит немало времени, прежде чем бригада прибудет на место. В этом нет вины медиков: заторы на дорогах, погодные условия, перегруженность графика и много других моментов могут помешать оперативно приехать по вызову. Поэтому нужно самому больному и его близким уметь распознать опасность и знать, что можно принимать в пик болей, а что может повредить.
- Первая помощь при почечных коликах — обеспечение полного покоя больному, предоставление свободного пространства. Пациенты обычно мечутся в припадке болей, не могут найти себе место, поэтому важно создать для них комфортные условия
- Если боль можно терпеть до прибытия врачей, то лучше обойтись без обезболивающих, чтобы было проще провести предварительную диагностику
- Если пациент — камневыделитель, длительно страдающий мочекаменной болезнью, и это уже не первый приступ почечной колики в его жизни, если нет повышения температуры тела, то можно попробовать поместить его в горячую воду.
 Причем обратите внимание на то, что вода должна быть очень горячей, какую только в состоянии выдержать человек
Причем обратите внимание на то, что вода должна быть очень горячей, какую только в состоянии выдержать человек
Горячая ванна противопоказана тем больным (особенно пожилым), у которых есть серьёзные сердечно-сосудистые заболевания, и которые перенесли инсульт или инфаркт. Таким людям для оказания первой помощи при почечной колике нужно использовать горячую грелку, положенную на поясницу, или горчичники, поставленные на область почек.
Больному можно принять 2-3 таблетки Но-шпы (Дротаверина), таблетку Кетанова или что-то из спазмолитиков (папаверин – 1 таблетку). Если есть возможность, то лучше ввести препараты внутримышечно (Кеторол, Баралгин), а не в виде таблеток — эффективность возрастает в несколько раз, действие препарата наступает быстрее. При отсутствии названных лекарств можно использовать нитроглицерин (полтаблетки под язык), который также расслабляет гладкомышечную мускулатуру, и способен снять спазм мочеточника.
Эффективно снимают болевой синдром нестероидные противовоспалительные препараты, в частности Диклофенак – оптимальным считаю внутримышечное введение 75мг или ректальное введение свечи в дозировке 100 мг. До приезда врача необходимо записывать принятые медицинские препараты, и контролировать мочу на предмет отхождения конкрементов (лучше всего собирать мочу в какой-либо сосуд). Если приступ стихнет, отменять вызов бригады врачей нельзя, поскольку есть риск возврата приступа (камень, если причина в нем, может продвинуться и тогда спазм проходит).
До приезда врача необходимо записывать принятые медицинские препараты, и контролировать мочу на предмет отхождения конкрементов (лучше всего собирать мочу в какой-либо сосуд). Если приступ стихнет, отменять вызов бригады врачей нельзя, поскольку есть риск возврата приступа (камень, если причина в нем, может продвинуться и тогда спазм проходит).
Использовать обезболивающие препараты при ПК не всегда может быть нужно и полезно. Проявления мочекаменной болезни (МКБ) могут напоминать симптомы других болезней органов брюшной полости и забрюшинного пространства. Следует учесть, что наличие мочекаменной болезни не исключает возможности развития другой острой патологии (к примеру, аппендицита). Поэтому, если приступ протекает атипично, лучше ничего не предпринимать до приезда врача.
Тепло и спазмолитики могут усугубить инфекционно-воспалительные процессы в случае острого аппендицита или другого заболевания из группы патологий с клиникой «острого живота». Вот почему лучше все-таки дождаться врача скорой помощи, которому в первую очередь необходимо будет исключить такие проявления острого живота, как острый аппендицит, внематочную беременность, желчнокаменную болезнь, язвенную болезнь и др. , что необходимо иногда сделать вместе с врачами других специальностей.
, что необходимо иногда сделать вместе с врачами других специальностей.
Если у Вас есть киста яичника, необходимо сразу сказать об этом бригаде «скорой помощи». Особенное внимание нужно уделить больной с почечной коликой, если это беременная женщина. Лечение женщин с почечной коликой, да еще и в «положении», должно осуществляться только стационаре. Почечная колика у беременных очень схожа по клинике со схватками, поэтому важно не медлить и сразу вызывать специалистов. Не забывайте сразу говорить о том, что больная беременна и какой у нее срок, тогда бригада приедет быстрее из-за возможной угрозы жизни матери и малыша.
Итак, Вас осмотрел врач скорой помощи, выставил диагноз почечной колики. Что делать дальше?
Если введенные врачом скорой помощи препараты не принесли облегчения, активно настаивайте на Вашей госпитализации в дежурную урологию! Не факт, что у Вас почечная колика, все могут ошибаться, тем более, в аптечку врача скорой помощи не входит переносной УЗИ-аппарат и биохимическая лаборатория. Как правило, урологические стационары являются структурными подразделениями крупных лечебных учреждений, где есть хирургическое отделение, гинекологическое отделение и т.д. В данном лечебном учреждении Вас могут более качественно обследовать с привлечением смежных специалистов, а также оказать специализированную помощь.
Как правило, урологические стационары являются структурными подразделениями крупных лечебных учреждений, где есть хирургическое отделение, гинекологическое отделение и т.д. В данном лечебном учреждении Вас могут более качественно обследовать с привлечением смежных специалистов, а также оказать специализированную помощь.
Если удалось снять болевой синдром, то не расслабляемся, проблема еще не решена! Ждем утра. Проснулись (если удалось задремать), помылись, побрились и вперед – к урологу!
Рекомендую обращаться в медицинские Центры, которые, в том числе, занимаются проблемами лечения мочекаменной болезни.
На что, прежде всего, Вы должны обратить внимание в резюме врача-уролога, к которому обратились на прием (такую информацию можете получить на сайте клиники):
- Владеет ли он современными методами диагностики (УЗИ, рентген) МКБ
- Клинический опыт малоинвазивного и эндоскопического лечения МКБ
- Оснащенность клиники – наличие оборудования, отвечающего современным Европейским стандартам качества оказания помощи больным МКБ (дистанционный литотриптер, контактный литотриптер, лапароскопическая стойка)
В таком медицинском Центре врач-уролог за короткое время определит причину возникшей колики, оценит степень риска, разработает алгоритм Вашего дальнейшего обследования и лечения. Нужно понимать, что почечная колика — лишь симптом и чаще это признак «закупорки» мочевыводящих путей.
Нужно понимать, что почечная колика — лишь симптом и чаще это признак «закупорки» мочевыводящих путей.
Обструкция верхних мочевыводящих путей — крайне опасное явление, при котором важно как можно быстрее устранить ее причину при помощи грамотного лечения. В противном случае состояние больного прогрессивно будет ухудшаться за счет присоединения вторичной инфекции, повышения уровня интоксикации организма, не говоря уже о постоянном и нестерпимом болевом синдроме. В ряде случаев именно с деблокирования верхних мочевыводящих путей и начинается лечение. Почему я делаю акцент на сроках начала лечения? В первые часы после начала приступа почечной колики, в почке еще не успевает развиться инфекционный воспалительный процесс — ситуация является «неосложненной».
Как обычно поступает врач-уролог поликлинического приема: с помощью дополнительных методов исследования определяет размеры конкремента, уровень его локализации, степень обструкции ВМП, оценивает изменения показателей мочи, крови и назначает камнеизгоняющую терапию… Правильно ли это?
Общепринятым в урологической среде считается мнение, что камни размерами до 7 мм способны самостоятельно отходить (Глыбочко П. В., 2012). Поэтому назначается стандартная схема камнеизгоняющей терапии и все начинают ждать, когда же больной «родит» этот мерзкий камешек. Ждут день, два, неделю, месяц и т.д. А в это время, могут возникать повторные приступы почечной колики, которые сопровождает вышеописанная симптоматика. Кто из урологов может больному конкретно сказать, когда выйдет камень?
В., 2012). Поэтому назначается стандартная схема камнеизгоняющей терапии и все начинают ждать, когда же больной «родит» этот мерзкий камешек. Ждут день, два, неделю, месяц и т.д. А в это время, могут возникать повторные приступы почечной колики, которые сопровождает вышеописанная симптоматика. Кто из урологов может больному конкретно сказать, когда выйдет камень?
Ведь диаметр мочеточника в самой узкой части (интрамуральный отдел) составляет 2-3 мм, а мы как бы хотим, чтобы вышел камень 5-7 мм. Да, в большинстве случаев, выходят такие камешки самостоятельно. Но, вопрос – откуда больной может знать, что попадет в число этого счастливого «большинства», сколько времени он должен ждать и при этом страдать?! По данным зарубежных авторов (Preminger GM., 2007, Miller OF., 1999) вероятность самостоятельного отхождения конкрементов мочеточника размерами <5 мм составляет 68%, >5 мм – 47%. Сроки самостоятельного отхождения конкрементов размерами <2 мм составляют в среднем 31 день, 2-4 мм – 40 дней, > 4-6 мм – 39 дней соответственно. Вдумайтесь в эти цифры!
Вдумайтесь в эти цифры!
Современные малоинвазивные и малотравматичные методы лечения мочекаменной болезни коренным образом изменили менталитет целого поколения урологов, отличительной особенностью сегодняшней сути которого является то, что независимо от размеров и локализации камня, а так же от его «поведения» пациент должен и может быть от него избавлен! И это правильно, поскольку даже мелкие, асимптомно находящиеся в чашечках камни должны быть элиминированы, поскольку всегда существует риск их роста и развития хронического пиелонефрита.
Одним из наиболее эффективных и малотравматичных методов лечения МКБ является дистанционная литотрипсия (экстракорпоральная ударно-волновая литотрипсия — ЭУВЛ). Дистанционный литотриптер осуществляет дробление камней в почках и мочеточнике с помощью сфокусированных, высокой интенсивности акустических импульсов.
Дробление камня происходит под действием ударной волны, состоящей из импульсов сверхвысокого и сверхнизкого давления. Данный эффект можно сравнить с кругами, которые образуются на воде после падения в нее камня. При касании воды камень образует высокое давление, при этом раздвигает воду во все стороны, после того как камень погрузился, за ним образуется зона отрицательного давления. Именно расходящиеся волны можно сравнить с распространением ударной волны, под действием которой и происходит разрушение камня.
При касании воды камень образует высокое давление, при этом раздвигает воду во все стороны, после того как камень погрузился, за ним образуется зона отрицательного давления. Именно расходящиеся волны можно сравнить с распространением ударной волны, под действием которой и происходит разрушение камня.
Разрушение камня происходит в несколько этапов: сначала разрушается плотный каркас камня, далее формируются трещины, проникающие все глубже и глубже с каждым импульсом, приводящие к разрушению камня на мелкие фрагменты. В конечном итоге, их размер не превышает 3 мм, что позволяет им самостоятельно и беспрепятственно выйти из мочевыводящей системы, при этом, избавляя пациента от камня мочевыводящих путей.
Для локации и фокусировки используется рентгеновское изображение, усиленное на многих моделях литотриптеров ультразвуковым наведением. Дистанционная ударно-волновая литотрипсия настолько малоинвазивна, что применяется амбулаторно (Лопаткин Н.А. и соавт., 1990, Бещлиев Д. А., Дзеранов Н.К., 1992, Трапезникова М.Ф. и соавт., 1992.). В настоящее время многими авторами доказаны преимущества метода не только перед открытой операцией, но и перед чрескожной пункционной нефролитотрипсией (Рамадан Салахеддин, 1992, Степанов В.Л. и соавт., 1993).
А., Дзеранов Н.К., 1992, Трапезникова М.Ф. и соавт., 1992.). В настоящее время многими авторами доказаны преимущества метода не только перед открытой операцией, но и перед чрескожной пункционной нефролитотрипсией (Рамадан Салахеддин, 1992, Степанов В.Л. и соавт., 1993).
Размер камня имеет ведущее значение при проведении дистанционного дробления камней в почках и мочеточнике. От этого во многом зависит количество сеансов, которое необходимо провести для полной фрагментации камня. Увеличение размера камня приводит к снижению эффективности первичного сеанса дистанционного дробления камней.
Например, при размерах камня до 9 мм в 80 % необходим лишь один сеанс, а при размере до 14 мм эффективность первичного сеанса снижается до 64%. Наиболее эффективна дистанционное дробление камней в почках при их размере до 15 мм, а дистанционное дробление камней в мочеточнике – при размере до 10 мм. При дистанционном дроблении камней в почках и мочеточнике необходимо учитывать также и плотность конкремента. Чем плотнее камень, тем тяжелее будет раздробить его с первого раза.
Чем плотнее камень, тем тяжелее будет раздробить его с первого раза.
Камни мочеточника размерами до 10мм следует дробить дистанционно (бесконтактно), чем раньше, тем лучше и эффективнее!!! Больному будет намного проще и безболезненнее «родить» фрагменты конкремента и песок после дробления
Не раз наблюдал ситуацию, когда пациент заползает в кабинет с диким приступом боли. В течение 15 минут визуального, пальпаторного и ультразвукового осмотра выставляю диагноз конкремента мочеточника. Еще 45 минут провожу сеанс дистанционного дробления. А через 1 час больной выходит из палаты дневного стационара абсолютно здоровый, отдохнувший, без боли и без камня. Итого: 2 часа!!!
Когда мы можем говорить о камнеизгоняющей терапии (это мое субъективное мнение, основанное на 17-летнем клиническом опыте лечения мочекаменной болезни):
- Имеется четкая тенденция к отхождению конкремента — уже в первые часы приступа почечной колики камень опускается в нижнюю треть мочеточника (идеальный вариант устье мочеточника), при сонографии мы видим выбросы мочи из устья соответствующего мочеточника (пусть даже ослабленные) и размеры конкремента не более 7мм.
 Через день сонографический контроль, контроль общего анализа крови, мочи. При повторных приступах колики, усилении степени обструкции, ухудшении лабораторных показателей – дистанционное дробление (ДЛТ). Если больной чувствует себя удовлетворительно, ждем до 7 дней. Если камень не вышел – дистанционное или контактное дробление.
Через день сонографический контроль, контроль общего анализа крови, мочи. При повторных приступах колики, усилении степени обструкции, ухудшении лабораторных показателей – дистанционное дробление (ДЛТ). Если больной чувствует себя удовлетворительно, ждем до 7 дней. Если камень не вышел – дистанционное или контактное дробление. - Камень мочеточника размерами до 7мм, который технически не представляется возможным дистанционно раздробить (отсутствие сонографической и рентген-визуализации конкремента). При этом, по данным экскреторной урографии, конкремент должен быть обтекаемым. Один раз в 3 дня сонографический контроль, контроль общего анализа крови, мочи. Если больной чувствует себя удовлетворительно, ждем максимум 2 недели. В случае осложнения ситуации, или если конкремент не вышел, выполняется эндоскопическое вмешательство, направленное на удаление конкремента либо дренирующее пособие на верхних мочевыводящих путях.
На данный момент дистанционная ударно-волновая литотрипсия (ДУВЛ или ЭУВЛ) является «золотым стандартом» лечения камней мочевыводящих путей небольших размеров. Мочекаменная болезнь, бесспорно, требует лечения, так как существует вероятность развития различных по степени тяжести осложнений, приводящих к снижению и потери функции почки и ее гибели. При наличии высокотехнологичных неинвазивных методов лечения, таких как дистанционная литотрипсия, травматичность и послеоперационные осложнения сведены до минимума, а количество больных, которым успешно выполнено лечение мочекаменной болезни, с каждым годом стремится к 100%.
Мочекаменная болезнь, бесспорно, требует лечения, так как существует вероятность развития различных по степени тяжести осложнений, приводящих к снижению и потери функции почки и ее гибели. При наличии высокотехнологичных неинвазивных методов лечения, таких как дистанционная литотрипсия, травматичность и послеоперационные осложнения сведены до минимума, а количество больных, которым успешно выполнено лечение мочекаменной болезни, с каждым годом стремится к 100%.
В нашей клинике активно и успешно выполняется дистанционное дробление камней в почках и мочеточнике на современной высокоэффективной установке Modulith SLK фирмы Storz Medical (Швейцария). Дистанционное дробление камней проводит специалист с 17 летним опытом малоинвазивного лечения МКБ. Дистанционная литотрипсия проводится под внутривенной анестезией с привлечением врачей-анестезиологов. Благодаря слаженной работе бригады «уролог-анестезиолог» дробление проводится в амбулаторных условиях – госпитализация не требуется. Продолжительность нахождения в клинике 2-3 часа.
Продолжительность нахождения в клинике 2-3 часа.
Р.П.ФЕДОРИШИН
КАНДИДАТ МЕДИЦИНСКИХ НАУК, ВРАЧ-УРОЛОГ ВЫСШЕЙ КАТЕГОРИИ
МЕЖДУНАРОДНАЯ МЕДИЦИНСКАЯ КЛИНИКА «НЬЮ ЛАЙФ». КИЕВ.
Узнайте, является ли ваша боль в животе аппендицитом
Является ли ваша боль в животе признаком аппендицита? Каждый 20-й американец сталкивается с аппендицитом — неотложным состоянием, при котором воспаляется аппендикс — тонкая четырехдюймовая трубка, прикрепленная к толстой кишке. Если вы не обратитесь за лечением, ваш аппендикс может лопнуть, и инфекционный материал попадет в ваше тело.
«Разрыв аппендикса может привести к летальному исходу, поэтому крайне важно обратиться за медицинской помощью, если у вас есть симптомы аппендицита», — говорит Джотир Джани, доктор медицинских наук, врач семейной медицины в Пьемонте.
Кто подвержен риску аппендицита? Аппендицит может развиться у любого человека, хотя чаще всего он встречается у молодых людей в возрасте от 10 до 30 лет.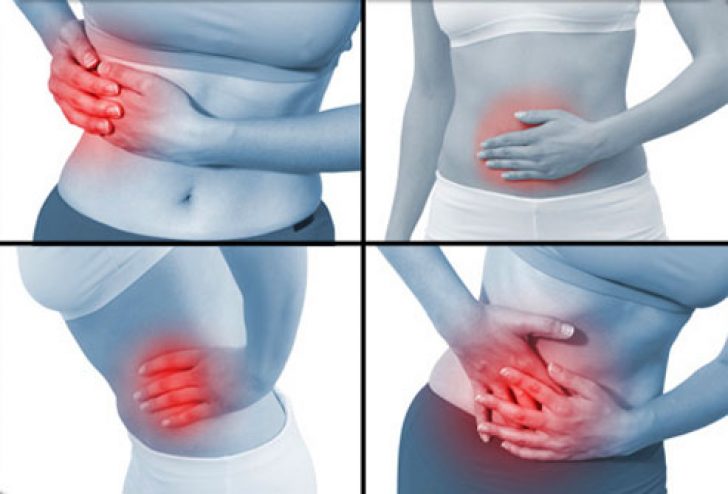
Когда аппендикс блокируется стулом, инородным предметом, инфекцией или раком, он может воспалиться и потребовать неотложной медицинской помощи.
Симптомы аппендицитаСимптомы аппендицита часто можно принять за другие желудочно-кишечные заболевания.
«Аппендицит часто путают с расстройством желудка, газами или запорами, поскольку они являются симптомами заболевания», — говорит доктор Джани. «У некоторых пациентов будет диарея, рвота и тошнота, которые ошибочно принимают за пищевое отравление или желудочный грипп».
Если у вас есть какие-либо из этих распространенных предупредительных признаков аппендицита, немедленно обратитесь за неотложной медицинской помощью:
- Тупая боль в области пупка или в верхней части живота, которая становится более сильной по мере продвижения к нижней правой части живота
- Затрудненное прохождение газа
- Лихорадка от 99 до 102 градусов
- Потеря аппетита
- Отек в области живота
Менее распространенные симптомы, которыми страдают около 50 процентов людей с аппендицитом, включают:
- Запор с газами
- Газовая диарея
- Затрудненное или болезненное мочеиспускание
- Интенсивные спазмы в животе
- Боль в любом месте живота, спины или прямой кишки
- Рвота
«Если боль постоянная и непрекращающаяся и сопровождается тошнотой, отсутствием аппетита и/или лихорадкой, немедленно обратитесь за медицинской помощью в отделение неотложной помощи или к своему лечащему врачу», — говорит он.
Если вы подозреваете, что у вас аппендицит, не делайте:
- Прикладывайте грелку к животу
- Ешьте или пейте что-нибудь
- Принимать антациды, слабительные или болеутоляющие средства
В большинстве случаев аппендикс необходимо удалить хирургическим путем с помощью процедуры, называемой аппендэктомией. Большинство операций в настоящее время являются минимально инвазивными, что позволяет пациентам вернуться к нормальной деятельности через две-три недели.
Какова цель приложения?«Похоже, что аппендикс не выполняет никакой функции, так как его удаление не имеет очевидных последствий», — говорит д-р Яни. «Некоторые считают, что у него есть иммунная функция, а другие отмечают, что он может быть убежищем для полезных кишечных бактерий».
Можно ли предотвратить аппендицит? «К сожалению, мы не знаем эффективного способа предотвращения аппендицита, — говорит д-р Джани. «Некоторые исследования показывают, что это состояние менее распространено у людей, которые придерживаются диеты с высоким содержанием клетчатки».
«Некоторые исследования показывают, что это состояние менее распространено у людей, которые придерживаются диеты с высоким содержанием клетчатки».
Если вы подозреваете, что у вас аппендицит, обратитесь за медицинской помощью в отделение неотложной помощи или позвоните своему лечащему врачу.
Доктор Яни практикует в семейной практике Piedmont Physicians Jefferson, расположенной по адресу 528 Panther Drive, Jefferson, GA 30549.. Запишитесь на прием к доктору Яни или к одному из других наших поставщиков первичной медико-санитарной помощи. Экономьте время, бронируйте онлайн.
Каковы общие симптомы и лечение аппендицита?
Аппендицит — это состояние, которое возникает, когда ваш аппендикс, небольшая червеобразная структура в нижней правой части живота, воспаляется. Вы можете почувствовать болезненные симптомы аппендицита, если заразитесь, поэтому важно знать признаки инфекции аппендикса, чтобы избежать этого серьезного состояния.
Хотя ваш аппендикс, который свисает с толстой кишки, не служит какой-либо конкретной функции в вашем организме, вам может потребоваться операция по удалению органа, если у вас диагностирован аппендицит.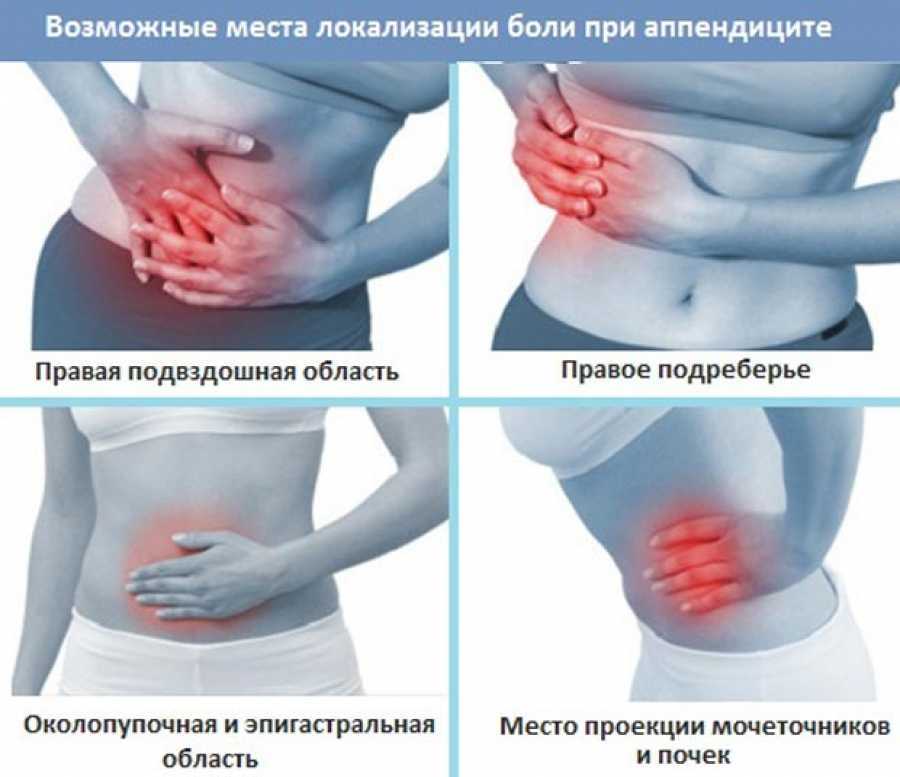
Читайте дальше, чтобы узнать больше о симптомах, причинах, диагностике и лечении заболевания, узнать, у кого обычно возникает аппендицит, и узнать, можно ли его предотвратить.
Что такое аппендицит?
Аппендицит — это воспаление аппендикса, которое может вызывать сильную боль в животе. Когда его кровоснабжение блокируется, бактерии могут расти и вызывать инфекцию. Это может привести к аппендициту.
Кто подвержен риску аппендицита? Можно ли заболеть аппендицитом в любом возрасте?
Аппендицит может возникнуть в любое время, но чаще всего он встречается у молодых людей. Аппендицит обычно поражает подростков и людей в возрасте от 20 до 30 лет, но может возникнуть в любом возрасте.
Дополнительные факторы риска аппендицита включают:
- Семейный анамнез аппендицита
- Личный анамнез абдоминальной хирургии или травмы
Как предотвратить аппендицит?
Известных способов профилактики аппендицита нет.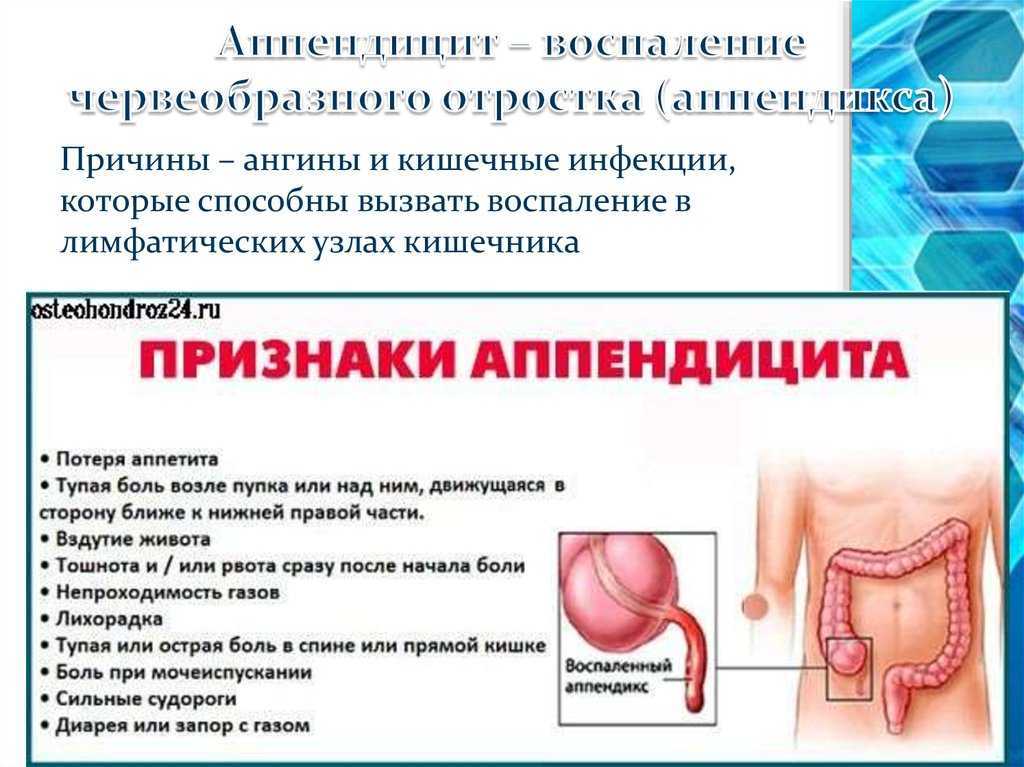 Ранняя диагностика и лечение важны для предотвращения осложнений.
Ранняя диагностика и лечение важны для предотвращения осложнений.
Хотя не существует гарантированного способа предотвращения аппендицита, здоровое питание, отказ от курения и употребления алкоголя и поддержание здорового веса могут помочь снизить риск.
Симптомы аппендицита
Наиболее частым симптомом аппендицита является боль в животе, обычно начинающаяся в области пупка и переходящая в нижнюю правую часть живота.
Другие симптомы аппендицита могут включать:
- Потеря аппетита
- Тошнота и рвота
- Низкая температура (менее 102 градусов по Фаренгейту)
- Запор или диарея
- Вздутие живота
- Невозможность прохождения газа
Что делать, если вы думаете, что у вас аппендицит?
Если у вас есть какие-либо из перечисленных выше симптомов аппендицита, запишитесь на прием к врачу как можно скорее. Если у вас сильная боль в животе, обратитесь в ближайшее отделение неотложной помощи для оказания неотложной помощи.
Диагностика аппендицита
Как врачи проводят тесты на аппендицит?
Для диагностики аппендицита врач спросит о вашей истории болезни и проведет медицинский осмотр. Они прощупают ваш живот на предмет болезненности и проверят, нет ли лихорадки. Вам также могут назначить анализы крови (чтобы выявить признаки инфекции) и анализ мочи (чтобы исключить инфекцию мочевыводящих путей).
Ваш врач может также назначить одно или несколько из следующих визуализирующих исследований для подтверждения диагноза аппендицита:
- Рентген
- УЗИ
- КТ
- МРТ
Что произойдет, если аппендицит не лечить?
Если аппендицит не лечить, ваш аппендикс может разорваться. Это происходит, когда аппендикс лопается и бактерии, вызывающие инфекцию, попадают в брюшную полость. Это может привести к опасной для жизни инфекции, называемой перитонитом.
Если вовремя не начать лечение, аппендицит может привести к разрыву или разрыву аппендикса. Когда это происходит, ваш аппендикс выбрасывает вызывающие инфекцию бактерии в брюшную полость, что может вызвать опасные для жизни осложнения.
Когда это происходит, ваш аппендикс выбрасывает вызывающие инфекцию бактерии в брюшную полость, что может вызвать опасные для жизни осложнения.
Лечение аппендицита
В большинстве случаев, если у вас диагностирован аппендицит, вам потребуется операция по удалению аппендикса.
Могут ли антибиотики остановить аппендицит?
Нет, антибиотики не могут остановить аппендицит. Недавние исследования показали, что его можно использовать для лечения людей с острыми случаями, но это не универсально приемлемое решение и, конечно, не для пациентов с высоким риском и людей с осложненными случаями аппендицита.
Можно ли вылечить аппендицит без операции?
Нет. Если у вас аппендицит, вам потребуется операция по удалению аппендикса. Это называется аппендэктомия.
Если ваш врач подозревает у вас аппендицит, вас, скорее всего, направят к хирургу. Если диагноз вашего врача неясен, вас могут наблюдать в больнице от 12 до 24 часов.
Если у вас аппендицит, который не лечат, это может привести к разрыву аппендикса. Это может вызвать опасные для жизни инфекции и абсцессы в брюшной полости.
Это может вызвать опасные для жизни инфекции и абсцессы в брюшной полости.
Операция по поводу аппендицита
Пациентам обычно требуется аппендэктомия (операция по удалению аппендикса) после того, как у них диагностирован аппендицит.
Какие возможны осложнения после аппендэктомии?
Наиболее частым осложнением аппендэктомии является послеоперационная инфекция. Другие осложнения, которые могут возникнуть, включают:
- Кровотечение
- Раневые инфекции
- Повреждение близлежащих органов
- Спайки (рубцовая ткань, образующаяся между тканями и органами)
Сколько времени занимает операция по удалению аппендикса?
Операция на аппендиксе обычно занимает около 30 минут. Скорее всего, вы пробудете в больнице от одного до трех дней после операции, и у вас может появиться некоторая боль и отек возле разреза.
Насколько болезненна операция по удалению аппендикса?
Большинство людей говорят, что боль после операции намного меньше, чем боль до операции.
Скорее всего, через несколько дней вы почувствуете себя лучше, но вы можете испытывать некоторую боль в животе в течение недели или двух после операции по мере выздоровления. Ваш хирург может дать вам обезболивающее, чтобы облегчить этот дискомфорт.
В чем разница между открытой и лапароскопической аппендэктомией?
При открытой аппендэктомии хирург делает один большой разрез в нижней правой части живота, чтобы удалить аппендикс.
При лапароскопической аппендэктомии (также называемой минимально инвазивной хирургией) в брюшную полость через небольшой разрез вводится небольшая камера. Затем ваш хирург использует специальные инструменты для удаления аппендикса.
Преимущества лапароскопической аппендэктомии включают меньшую боль, меньшее количество рубцов и более короткое пребывание в больнице. Лапароскопическая аппендэктомия также может быть связана с более низким риском осложнений, таких как инфекция, по сравнению с открытой аппендэктомией.
Как и при любой крупной операции, при лапароскопической аппендэктомии существуют риски. Эти риски включают кровотечение, инфекцию и повреждение близлежащих органов. Однако эти риски обычно невелики.
Эти риски включают кровотечение, инфекцию и повреждение близлежащих органов. Однако эти риски обычно невелики.
Дополнительные часто задаваемые вопросы о симптомах аппендицита и аппендэктомии
Получите ответы на распространенные вопросы о диагностике и лечении аппендицита.
Какие продукты могут вызвать аппендицит?
Не существует какого-либо конкретного продукта, связанного с аппендицитом. Однако диета с высоким содержанием клетчатки может помочь снизить риск развития аппендицита.
Ухудшает ли питание аппендицит?
Нет никаких доказательств того, что прием пищи ухудшает течение аппендицита. На самом деле, важно есть и пить чистую жидкость, если у вас аппендицит, чтобы предотвратить обезвоживание.
Может ли ваш аппендикс вырасти снова?
Нет. После удаления аппендикса он не может вырасти снова.
В чем разница между аппендицитом и желудочным вирусом?
Основное различие между аппендицитом и желудочным вирусом заключается в том, что аппендицит требует неотложной медицинской помощи, требующей лечения антибиотиками или хирургического вмешательства, в то время как желудочный вирус обычно проходит сам по себе.
 1 Тест
1 Тест При первых подозрениях на аппендицит необходимо незамедлительно обращаться к врачам – вызывать скорую помощь!
При первых подозрениях на аппендицит необходимо незамедлительно обращаться к врачам – вызывать скорую помощь!


 Ее ни в коем случае нельзя игнорировать!
Ее ни в коем случае нельзя игнорировать!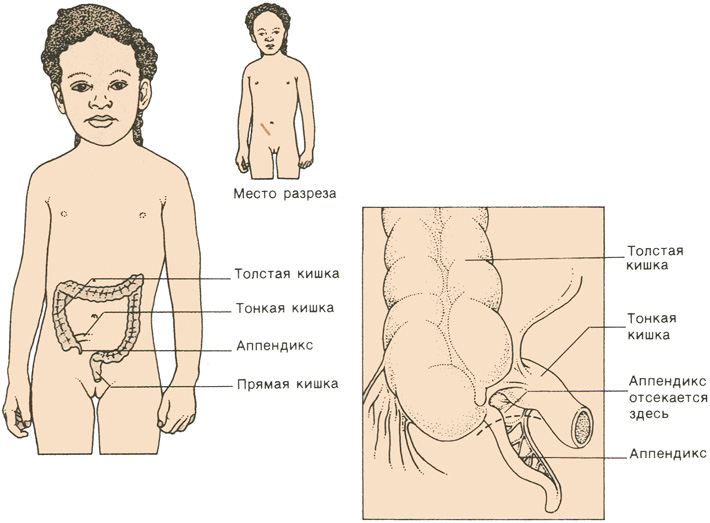 Надавливать на больное место не следует. Оптимальный вариант – тест с эмбриональной позой.
Надавливать на больное место не следует. Оптимальный вариант – тест с эмбриональной позой. Причем обратите внимание на то, что вода должна быть очень горячей, какую только в состоянии выдержать человек
Причем обратите внимание на то, что вода должна быть очень горячей, какую только в состоянии выдержать человек Через день сонографический контроль, контроль общего анализа крови, мочи. При повторных приступах колики, усилении степени обструкции, ухудшении лабораторных показателей – дистанционное дробление (ДЛТ). Если больной чувствует себя удовлетворительно, ждем до 7 дней. Если камень не вышел – дистанционное или контактное дробление.
Через день сонографический контроль, контроль общего анализа крови, мочи. При повторных приступах колики, усилении степени обструкции, ухудшении лабораторных показателей – дистанционное дробление (ДЛТ). Если больной чувствует себя удовлетворительно, ждем до 7 дней. Если камень не вышел – дистанционное или контактное дробление.