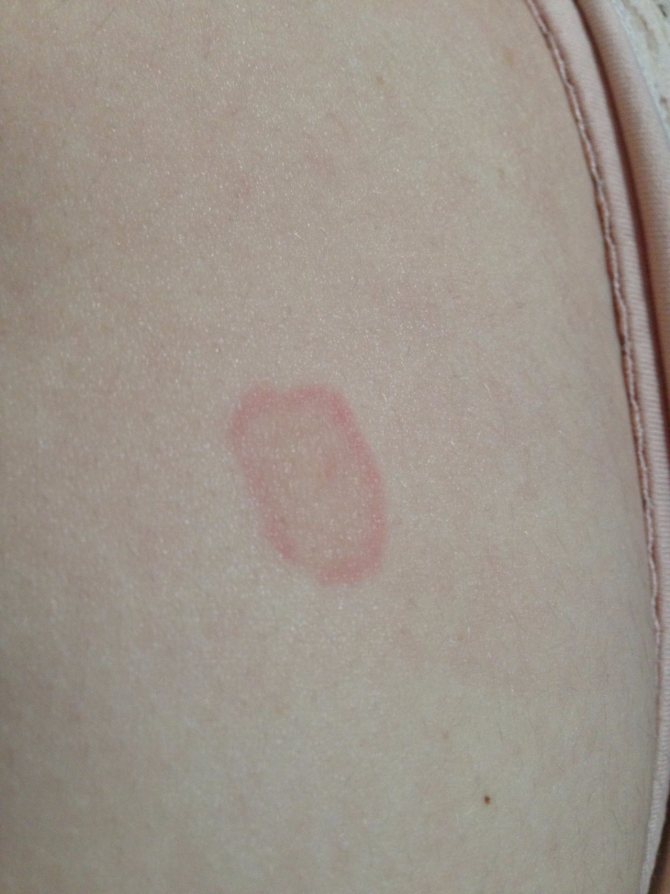
Краснуха у детей и взрослых: симптомы, методы лечения
Автор
Зурнаджи Елена Вячеславовна
Ведущий врач
Педиатр
Дата создания: 2016.03.30
Кэшбэк 1000р на все услуги за визит в апреле Подробнее Все акции
Краснуха – это острое вирусное, преимущественно детское заболевание. Типичное проявление: розово-красная сыпь, появляющаяся сначала на лице, а потом в течение нескольких часов распространяющаяся по всему телу.
Восприимчивость детей к краснухе высокая. Обычно дети в возрасте до 6-ти месяцев имеют врожденный иммунитет, полученный ими от матери, но если у ребёнка специфические антитела отсутствуют, он может заболеть даже в первые месяцы жизни.
Наиболее часто краснухой болеют дети в возрасте от 2 до 9 лет.
Иммунитет после перенесенной краснухи стойкий, пожизненный.
Есть вопросы?
Оставьте телефон –
и мы Вам перезвоним
Причины краснухи
Краснуха передаётся воздушно-капельным путём.
Инкубационный период краснухи составляет от 11-ти до 24-х дней (в основной массе случаев – от 16-ти до 20-ти дней). Больной заразен уже за неделю до появления сыпи. После высыпания опасность заразиться сохраняется еще 5-7 дней.
Ещё один вариант передачи инфекции – при беременности, от матери к плоду. При подобной врожденной краснухе вирус выделяется длительно – в течение 1,5-2-х лет после рождения (с мокротой, мочой, калом).
Опасность краснухи
Главная опасность заболевания заключается в его воздействии на плод на ранних сроках беременности. В срок до 11 недель вероятность инфицирования плода при контакте с источником инфекции составляет 90%. Последствия могут быть серьёзными: различные патологии и гибель плода. Поэтому краснуха включена в число ToRCH-инфекций (группа инфекций, представляющая особую опасность для плода и здоровья будущего ребёнка).
Симптомы краснухи
Основными симптомами краснухи являются:
Сыпь
Краснуха проявляется, прежде всего, сыпью. Сыпь при краснухе имеет вид мелких розово-красных пятен круглой или овальной формы.
У детей сыпь держится 2-4, изредка 5-7 дней, затем исчезает – без пигментации и шелушения.
Подробнее о симптоме
Увеличение лимфатических узлов
Наблюдается увеличение лимфатических узлов, особенно тех, что расположены на затылке и задней стороне шеи.
Катаральные явления
Иногда у детей, заболевших краснухой, наблюдаются катаральные явления: незначительный насморк, першение в горле, сухой кашель.
Симптомы краснухи у взрослых
У взрослых краснуха протекает значительно тяжелее: наблюдаются головная боль, общая слабость, повышается температура (до 38-39°C), болят мышцы. Болезнь может поражать суставы (прежде всего, мелкие суставы рук).
Методы диагностики краснухи
Не стоит полагаться на то, что у Вас или Вашего ребёнка уже есть иммунитет, поскольку наблюдались симптомы, попадающие под описание краснухи. Сходные симптомы могут иметь и другие вирусные заболевания. Абсолютную уверенность может дать только анализ крови на специфические антитела.
Сходные симптомы могут иметь и другие вирусные заболевания. Абсолютную уверенность может дать только анализ крови на специфические антитела.
Серологический анализ крови
Серологический анализ позволяет обнаружить присутствие в крови антител к вирусу краснухи. Подобный анализ можно сделать отдельно, а можно воспользоваться профилем «Диагностика ToRCH-инфекций».
Подробнее о методе диагностики
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения краснухи
При проявлении симптомов, позволяющих подозревать краснуху, ребёнка нужно показать педиатру, а взрослому человеку следует обратиться к терапевту.
Симптоматическое лечение
При краснухе назначается постельный режим, осуществляется симптоматическое лечение. Больной должен получать достаточно витаминов (в виде витаминных препаратов или в натуральном виде).
Вакцинация
Вакцинация – это простой и эффективный способ избежать опасности заболеть уже во взрослом возрасте. Особенно важно исключить угрозу заболевания краснухой будущей матери. Профилактика данного заболевания является настолько значимой, что вакцинация против краснухи включена в Национальный и Региональный календари профилактических прививок.
Особенно важно исключить угрозу заболевания краснухой будущей матери. Профилактика данного заболевания является настолько значимой, что вакцинация против краснухи включена в Национальный и Региональный календари профилактических прививок.
Вакцину вводят подкожно или внутримышечно. Вакцинация производится в возрасте 12 месяцев, повторная иммунизация (ревакцинация) – в 6 лет. Девушкам, не болевшим краснухой и ранее не привитым, вакцина вводится в возрасте от 18 лет до 25 лет. Специфический иммунитет обеспечивается практически в 100% случаев. Он развивается через 15-20 дней после прививки и сохраняется более 20 лет.
Подробнее о методе лечения
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Похожие заболевания
Корь
Читать полностью
Ветряная оспа
Читать полностью
Дерматит
Читать полностью
Герпес
Читать полностью
Аллергия
Читать полностью
Все заболевания
Атопический дерматит у взрослых: причины и лечение
Лечением заболевания атопический дерматит занимается дерматолог
Легкие формы атопического дерматита может наблюдать врач общей практики (педиатр, терапевт). При подозрении или доказанной аллергической природе заболевания необходима консультация или наблюдение аллерголога.
При подозрении или доказанной аллергической природе заболевания необходима консультация или наблюдение аллерголога.
В разных странах атопический дерматит может называться как атопическая экзема, экзема, нейродермит, нейродерматит.
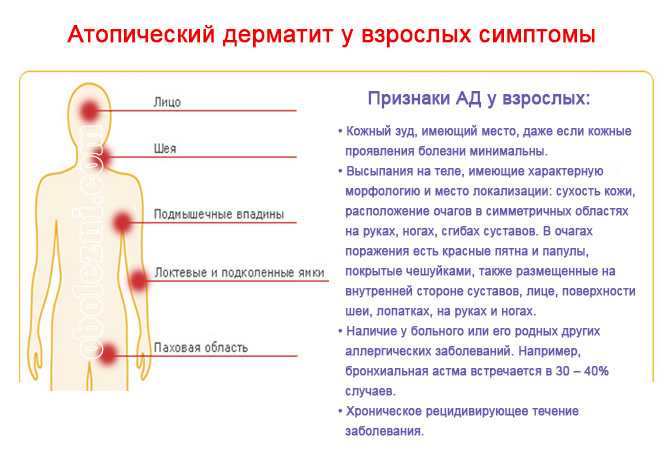
Что такое атопический дерматит
Атопический дерматит — это воспалительное заболевание кожи, проявляющееся покраснениями, высыпаниями, шелушением.
Как правило атопический дерматит сопровождается сильным зудом. Характеризуется хроническим или рецидивирующим (периоды обострений чередуются с периодами ремиссии) течением. В ряде случаев возможно состояние длительной и стойкой ремиссии.
Формы и осложнения атопического дерматита
В зависимости от возраста высыпания атопического дерматита могут выглядеть по-разному. Выделяются младенческая, детская и взрослая формы заболевания. Кроме того, в настоящее время выделяют две формы атопического дерматита в зависимости от наличия атопии – атопическую и неатопическую.
При атопической форме имеется связь обострений с пищей, аллергенами домашней пыли, реже пыльцы. Часто присутствуют и другие атопические заболевания: бронхиальная астма, аллергический ринит — как у самого пациента, так и у его близких родственников.
Предполагается существование и других форм атопического дерматита, так как у разных пациентов заболевание может иметь разный набор признаков и протекать по-разному. Однако четких маркеров, позволяющих судить, по какому сценарию будет протекать заболевание в конкретном случае, пока не выявлено.
Атопический дерматит может осложниться присоединением инфекции – бактериальной, грибковой или вирусной. Если картина высыпаний поменялась, беспокоит общее состояние (повышение температуры, вялость, головная боль и т.д.), необходимо обратиться к врачу.
Причины возникновения заболевания
Не существует какой-то одной причины развития атопического дерматита. Возникновению заболевания способствует целый комплекс условий: генетических особенностей и факторов внешней среды. К ним относят нарушение защитной функции кожи (она становится более уязвимой к воздействию моющих средств или других раздражающих факторов), особенности иммунной системы, климатические условия (температура, влажность, пыль, табачный дым и другие примеси во внешней среде). Изучается возможное воздействие микробиома.
Возникновению заболевания способствует целый комплекс условий: генетических особенностей и факторов внешней среды. К ним относят нарушение защитной функции кожи (она становится более уязвимой к воздействию моющих средств или других раздражающих факторов), особенности иммунной системы, климатические условия (температура, влажность, пыль, табачный дым и другие примеси во внешней среде). Изучается возможное воздействие микробиома.
Симптомы
- Высыпания на коже
- Зуд
- Сухость и шелушение кожи
Стадии протекания атопического дерматита
Атопический дерматит протекает со стадиями обострения (имеются клинические проявления, жалобы) и ремиссии (проявлений болезни нет).
У некоторых пациентов ремиссии кратковременные и могут сохраняться всего несколько дней после отмены лечения. Такое течение атопического дерматита называется тяжелым и требует проведения длительного поддерживающего лечения. В других случаях течение более благоприятное, и ремиссии могут сохраняться много лет.
В других случаях течение более благоприятное, и ремиссии могут сохраняться много лет.
Лечение атопического дерматита
Особенностью лечения атопического дерматита является ступенчатый подход от более простых методов наружной терапии и ухода за кожей до сложных инновационных методик.
Средства и методы лечения атопического дерматита
При лечении атопического дерматита применяются:
- Cмягчающие и увлажняющие кремы и мази являются основой лечения атопического дерматита. Эти средства позволяют поддерживать кожу увлажненной и мягкой.
- Стероидные кремы и мази наносятся на кожу и помогают избавиться от покраснения и зуда. В тяжелых случаях могут потребоваться стероиды в таблетках или уколах, но ваш врач сделает курс лечения максимально коротким, поскольку высокая эффективность инъекций сочетается с большим риском побочных эффектов.
- Лекарства, влияющие на иммунную систему, обладают высокой эффективностью, но имеют побочные эффекты и могут быть назначены в случае, если более безопасные методы лечения не привели к желаемому результату.

- Антигистаминные средства могут быть использованы у пациентов, отмечающих снижение зуда.
- Для повышения эффективности терапии возможно проведение влажных обертываний (Wet Dressing, Wet Wrap Therapy).
Влажные обертывания (Wet Dressing, Wet Wrap Therapy)
Лечение с помощью Wet Wrap Therapy помогает быстро очистить кожу от высыпаний и может использоваться как в условиях медицинского учреждения или стационара, так и дома. Эффект связан с улучшением проникновения используемого лекарства, более глубоким и продолжительным увлажнением, уменьшением потери кожей воды. Повязки обеспечивают защиту от расчесывания, приводящего к формированию цикла зуд – расчесы, не давая возникать царапинам, еще больше усиливающим зуд, благодаря чему лучше проходит заживление кожи. Охлаждение поверхности воспаленной кожи за счет испарения воды с повязок помогает уменьшить воспаление, зуд и болезненность.
При тяжелой экземе влажные обертывания назначаются в медицинском учреждении. Они могут применяться и дома для поддержания хорошего состояния или при первых признаках ухудшения и позволяют уменьшить необходимость обращения за медицинской помощью и вероятность госпитализации.
Они могут применяться и дома для поддержания хорошего состояния или при первых признаках ухудшения и позволяют уменьшить необходимость обращения за медицинской помощью и вероятность госпитализации.
Существуют различные модификации Wet Wrap Therapy, суть метода состоит в использовании наружных лекарственных средств (эмолиентов или стероидов) под два слоя повязок. Нижний слой теплый и влажный, поверх которого делается второй — сухой слой. Для повязки можно использовать обычный бинт, специальные трубчатые бинты или специальную одежду. Нижний слой необходимо периодически увлажнять обычной теплой водой, не допуская его высыхания. Использование топических стероидов под влажную повязку позволяет увеличить эффективность лечения. Процедура может проводиться 1-2 раза в день, ежедневно, в период обострения. С уменьшением обострения процедуру можно делать реже, проводя 1-2 раза в неделю в период ремиссии. При хорошей переносимости повязку с лекарством можно оставить на ночь, не забывая периодически увлажнять нижний слой ткани.
Процедура занимает достаточно длительное время, и на первых этапах (особенно у пациентов с тяжелым поражением кожи) может потребовать участия медицинского персонала. После проведения обучения и улучшения состояния процедуры можно продолжать дома.
Преимущества методик лечения атопического дерматита
- Влажные обертывания. Проведение влажных обертываний позволяет сделать наружную терапию более эффективной за счет повышения проникновения гормональных мазей или кремов (топических стероидов) в глубокие слои кожи, лучшего покрытия поверхности кожи компонентами смягчающего средства, уменьшением потери воды и созданием механического препятствия для расчесывания. Это позволяет уменьшить продолжительность использования, использовать гормональные мази меньшей активности, быстро уменьшает сухость кожи и зуд. В ряде случаев позволяет избежать назначения системной терапии кортикостероидными гормонами или иммуносупрессивными средствами.
- Используемые в лечении атопического дерматита иммуносупрессивные средства могут быть наружными (в виде мазей и кремов) и системными (в виде уколов или таблеток).
 Препараты этой группы используются наружно при недостаточной эффективности кортикостероидных гормонов, при локализации высыпаний в областях, где использования наружных гормональных мазей или кремов лучше избегать (например, лицо, крупные складки кожи). При тяжелом состоянии (большая площадь поражения кожи, отсутствие эффекта от предшествующего лечения) препараты данной группы могут быть назначены внутрь под строгим контролем врача. Иммуносупрессивное лечение позволяет быстро достичь улучшения состояния, снизить частоту и продолжительность нанесения лекарств на кожу (интенсивное и частое использование мазей при большой площади высыпаний также может быть фактором, снижающим качество жизни пациента). Оно имеет меньше побочных эффектов, чем кортикостероиды и потому может эффективно применяться более продолжительное время.
Препараты этой группы используются наружно при недостаточной эффективности кортикостероидных гормонов, при локализации высыпаний в областях, где использования наружных гормональных мазей или кремов лучше избегать (например, лицо, крупные складки кожи). При тяжелом состоянии (большая площадь поражения кожи, отсутствие эффекта от предшествующего лечения) препараты данной группы могут быть назначены внутрь под строгим контролем врача. Иммуносупрессивное лечение позволяет быстро достичь улучшения состояния, снизить частоту и продолжительность нанесения лекарств на кожу (интенсивное и частое использование мазей при большой площади высыпаний также может быть фактором, снижающим качество жизни пациента). Оно имеет меньше побочных эффектов, чем кортикостероиды и потому может эффективно применяться более продолжительное время.
Как происходит лечение атопического дерматита в клинике Рассвет?
Для того чтобы назначить необходимое лечение, дерматолог проведет осмотр вашей кожи и задаст вопросы о вашем состоянии. Важно рассказать врачу какие факторы, по вашему ощущению, вызывают ухудшение состояния; какое лечение вы уже получали раньше, было ли оно эффективно; какие лекарства подходили лучше всего, а какие не оказывали влияния.
Важно рассказать врачу какие факторы, по вашему ощущению, вызывают ухудшение состояния; какое лечение вы уже получали раньше, было ли оно эффективно; какие лекарства подходили лучше всего, а какие не оказывали влияния.
Диагноз «атопический дерматит» устанавливается на основании осмотра врача, специфических тестов лабораторной диагностики не существует.
Возможно, потребуются дополнительные исследования, направленные на уточнение формы заболевания. Если у вашего врача есть сомнения относительно соответствия вашего состояния диагнозу «атопический дерматит», может потребоваться проведение диагностической биопсии кожи (взятие кусочка кожи) и проведение гистологического исследования (исследование полученного материала под микроскопом).
Лечение атопического дерматита, в зависимости от тяжести состояния проводится по ступенчатой схеме. Это значит, что в периоды улучшения интенсивность лечения может снижаться, а при ухудшении или недостаточном эффекте присоединяются более активные методы лечения.
Рекомендации дерматолога Рассвета больным атопическим дерматитом
Советы врача-дерматолога больному атопическим дерматитом и экземой:
Не допускайте сухости кожи, используйте густые смягчающие кремы без ароматизаторов.
Старайтесь исключать факторы способствующие ухудшению состояния кожи при атопическом дерматите и экземе:
- сухая кожа, не смягченная кремами
- жара и обильное потоотделение
- очень сухой воздух
- стрессы и волнение
- резкая смена температуры воздуха
- жесткое мыло и очищающие средства
- духи
- шерстяные и синтетические ткани
Автор:
Воронина Вера Рэмовна
дерматолог
Дата публикации: 6 Августа 2019
Дата обновления: 4 Октября 2022
Картинки, причины, лечение и когда обращаться за помощью
Человек может заметить точечные красные точки на коже по ряду причин, начиная от аллергических реакций и заканчивая воздействием тепла.
Многие причины появления красных точек на коже безвредны и проходят сами по себе. Другим может потребоваться лечение на дому или без рецепта.
В этой статье мы обсудим некоторые возможные причины появления красных точек на коже, варианты их лечения и когда обращаться к врачу.
Кожная сыпь бывает разных размеров, цветов и текстур.
Не все высыпания требуют неотложной медицинской помощи. Тем не менее, люди должны немедленно обратиться за медицинской помощью, если у них есть сыпь и они замечают любой из следующих симптомов:
- сыпь, покрывающая все тело
- лихорадка
- волдыри или открытые раны
- затрудненное дыхание, речь или глотание
- отек лица, глаз или губ
- ригидность затылочных мышц
- чувствительность к свету
- судороги
- сонливость или отсутствие реакции
Людям также следует немедленно обращаться за медицинской помощью при любых новых болезненных высыпаниях, поражающих глаза, внутреннюю часть рта или гениталии.
В случае сомнений человеку следует обратиться за мнением к поставщику первичной медико-санитарной помощи или сертифицированному дерматологу.
Тепловая сыпь, или потница, возникает, когда потовые железы блокируются, задерживая пот в глубоких слоях кожи.
Хотя потница может возникнуть у любого человека, это состояние чаще всего встречается у младенцев и детей младшего возраста с незрелыми потовыми железами.
Симптомы потницы включают:
- скопления небольших красных бугорков, называемых папулами
- плотные бугорки телесного цвета
- ощущение зуда или покалывания
- слабое потоотделение или его отсутствие в пораженной области
- тошнота
Лечение
Потница обычно проходит в течение 24 часов.
Лечение обычно включает использование лосьонов для снятия зуда, раздражения и отека.
Люди также могут сохранять кожу прохладной и избегать тесной одежды.
Узнайте больше о вариантах лечения потницы здесь.
Волосяной кератоз (КП) — это распространенное кожное заболевание, при котором на коже появляются крошечные красные, белые или телесного цвета бугорки.
Чаще всего поражает внешние части плеч. Он также может поражать предплечья и верхнюю часть спины, но встречается реже.
К симптомам КП относятся:
- грубая или сухая кожа
- небольшие безболезненные бугорки на коже
- зуд
Лечение
Люди могут лечить симптомы КП с помощью:
3
3 мочевина или молочная кислота
Узнайте больше о домашнем уходе за KP здесь.
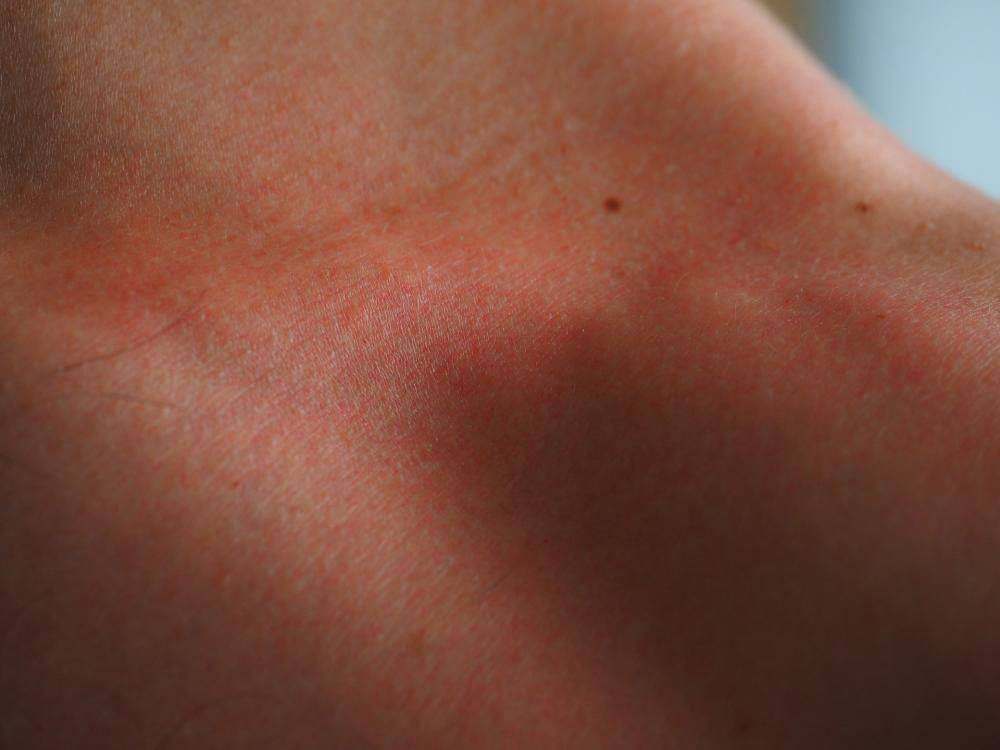
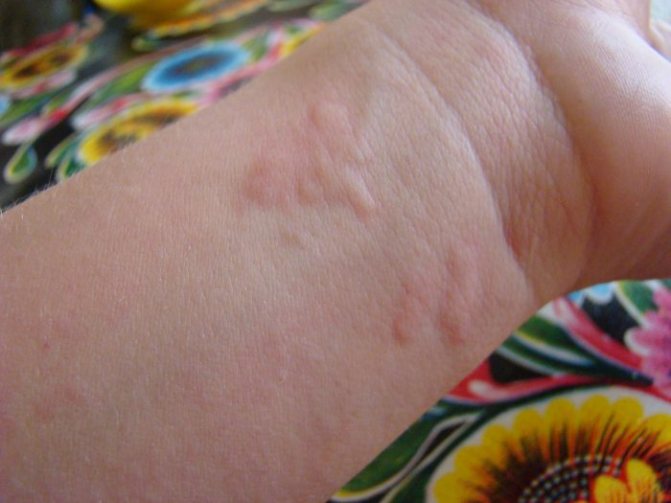
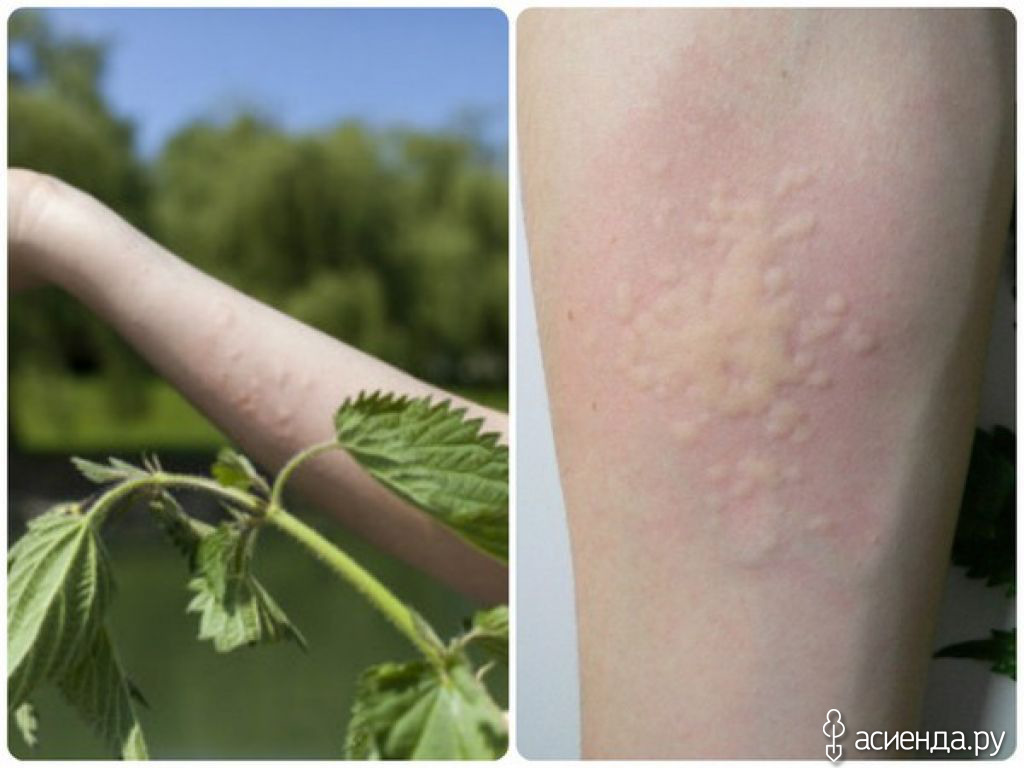
Контактный дерматит возникает, когда человек вступает в контакт с веществом, которое раздражает его кожу или вызывает аллергическую реакцию.
Симптомы контактного дерматита варьируются в зависимости от триггера и тяжести реакции.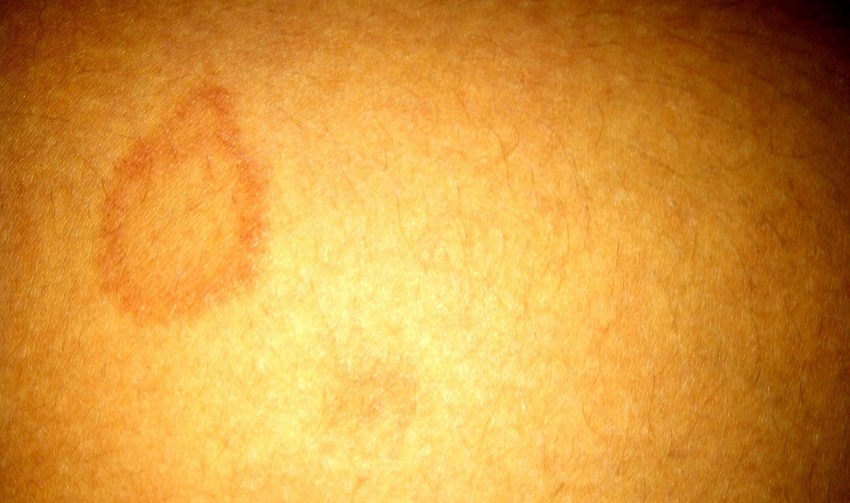
Симптомы контактного дерматита включают:
- сыпь в виде геометрических узоров или форм
- сухая кожа, которая шелушится и трескается
- яркая покрасневшая кожная сыпь
- скопления мелких красных точек на коже
- крапивница или чрезвычайно зудящие рубцы на коже
- сильный зуд, чувство стянутости или жжения
- заполненные жидкостью волдыри, которые сочатся и покрываются коркой
- темная, утолщенная кожа
- чувствительность к солнечному свету
Узнайте больше о контакте здесь дерматит.
Лечение
Лечение контактного дерматита зависит от причины и тяжести симптомов у человека.
Симптомы от легкой до умеренной уменьшаются, когда человек избегает контакта с раздражителем или аллергеном. По возможности люди должны:
- избегать продуктов по уходу за кожей, содержащих агрессивные или раздражающие химические вещества
- избегать никелированных или позолоченных украшений
- избегать продуктов или лекарств, вызывающих аллергические реакции
- носить защитную одежду на рабочем месте или в местах с ядовитыми растениями дерматит ограничен небольшой площадью, человек может применять 1% крем гидрокортизона.

Врач может назначить более сильные местные или пероральные антигистаминные препараты людям, которые не реагируют на безрецептурные препараты.
Атопический дерматит, также известный как экзема, представляет собой хроническое воспалительное заболевание кожи.
Существует множество различных типов экземы, в том числе:
- Фолликулярная экзема: Этот тип экземы поражает волосяные фолликулы.
- Папулезная экзема: Проявляется в виде небольших красных бугорков на коже, которые медицинские работники называют папулами.
Помимо красных бугорков на коже, экзема может вызывать:
- сильный кожный зуд
- повышение температуры и припухлость кожи
- сухая, шелушащаяся кожа
- скопления маленьких, наполненных жидкостью волдырей
- волдыри, из которых вытекает жидкость и образуется корка
Лечение
Люди могут справиться с симптомами атопического дерматита и даже предотвратить обострение
- прием рецептурных препаратов, таких как стероиды и антигистаминные препараты
- прохождение фототерапии или светотерапии
- нанесение увлажняющего крема для лечения сухой, потрескавшейся кожи
- использование неароматизированного стирального порошка, не вызывающего раздражения
- избегание триггеров, таких как сухой воздух, стресс и аллергены
При тяжелом атопическом дерматите, который не реагирует на вышеуказанные варианты лечения, человек должен обратиться к сертифицированному дерматологу.

Принятие отбеливающих ванн, которые требуют использования половины чашки отбеливателя на 40-галлонную ванну, 1–2 раза в неделю также могут помочь.
Узнайте больше о вариантах лечения экземы здесь.
Розацеа — кожное заболевание, вызывающее раздражение кожи, покраснение и появление мелких прыщей.
Хотя розацеа может развиться у любого человека в любой момент жизни, это состояние чаще всего встречается у взрослых в возрасте 30–60 лет, у людей со светлой кожей и в период менопаузы.
Симптомы розацеа включают:
- раздражение или покраснение кожи на лбу, носу, щеках и подбородке
- кровеносные сосуды, видимые под кожей
- красные, зудящие или слезящиеся глаза
- воспаление век
- нарушение зрения
Лечение
Розацеа можно лечить с помощью различных стратегий и лекарств. Некоторые стратегии, которые могут помочь уменьшить розацеа, включают:
- избегание триггеров, таких как ультрафиолетовое излучение, алкоголь и агрессивные химические вещества
- умывание лица очищающими средствами со сбалансированным pH
- частое использование увлажняющих средств
- ношение солнцезащитного крема широкого спектра действия с SPF 30 и выше
Людям также следует избегать продуктов с кофеином и острой пищи, так как они также могут спровоцировать розацеа.

Medical treatments for rosacea include:
- brimonidine tartrate
- azelaic acid
- metronidazole
- electrosurgery
- light therapy
- topical ivermectin
- oral tetracyclines
Learn more about the treatment options for rosacea here.
Некоторые инфекции также могут приводить к появлению красных точек на коже.
При подозрении на кожную инфекцию следует обратиться к врачу.
Примеры:
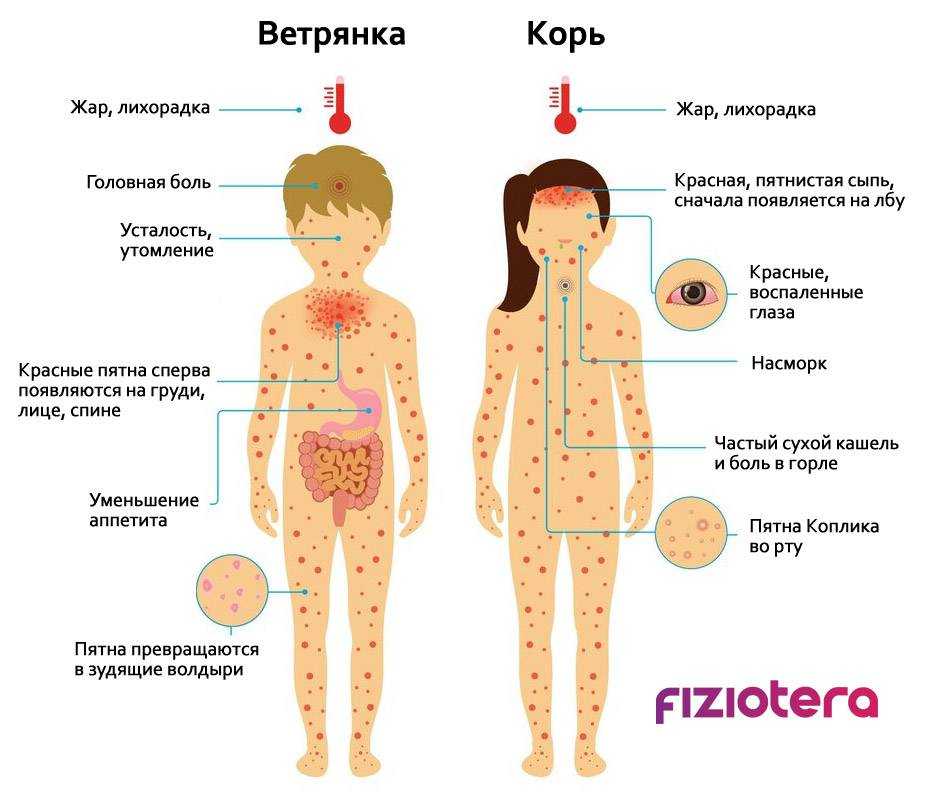
Ветряная оспа или опоясывающий лишай
Вирус ветряной оспы вызывает эти инфекции, при которых образуются красные, зудящие, наполненные жидкостью волдыри, которые могут появиться на любом участке тела.
Ветряная оспа обычно возникает у младенцев и детей младшего возраста. Однако подростки и взрослые также могут заболеть ветряной оспой.
Опоясывающий лишай встречается у взрослых, уже переболевших ветряной оспой. По данным Национального института старения, опоясывающий лишай обычно поражает одну область на одной стороне тела.

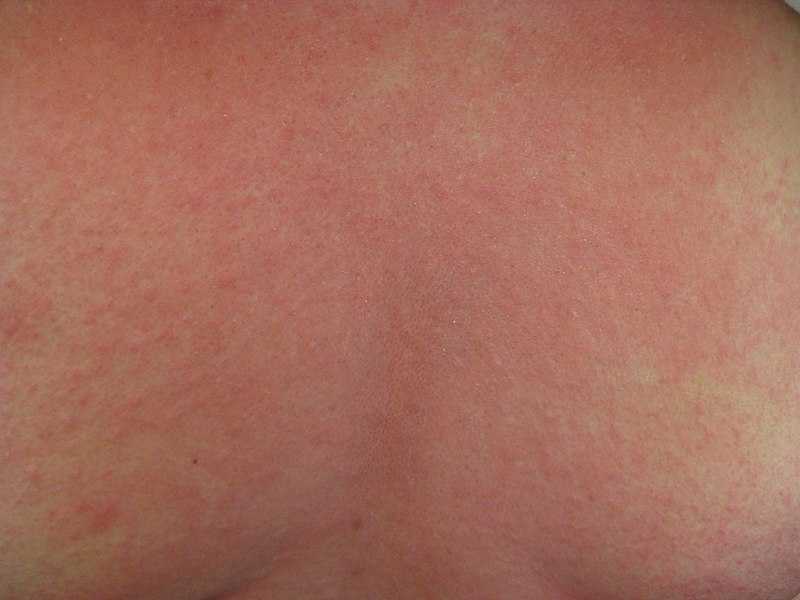
Краснуха
Эта заразная вирусная инфекция вызывает характерную сыпь в виде мелких красных или розовых точек.
Сыпь обычно начинается на лице, а затем распространяется на туловище, руки и ноги. Инфекции краснухи также вызывают лихорадку, головную боль и увеличение лимфатических узлов.
Центры по контролю и профилактике заболеваний (CDC) отмечают, что краснуха является относительно редкой инфекцией в Соединенных Штатах из-за широкого использования вакцины MMR. Вакцина доступна для младенцев и детей в возрасте от 9 лет.месяцев и 6 лет.
Менингит
Менингит требует неотложной медицинской помощи. Это воспаление оболочек, покрывающих спинной и головной мозг. Обычно это происходит из-за бактериальной или вирусной инфекции.
Симптомы менингита включают:
- лихорадку
- ригидность затылочных мышц
- головную боль
- тошноту
- светочувствительность
- спутанность сознания
- рвоту
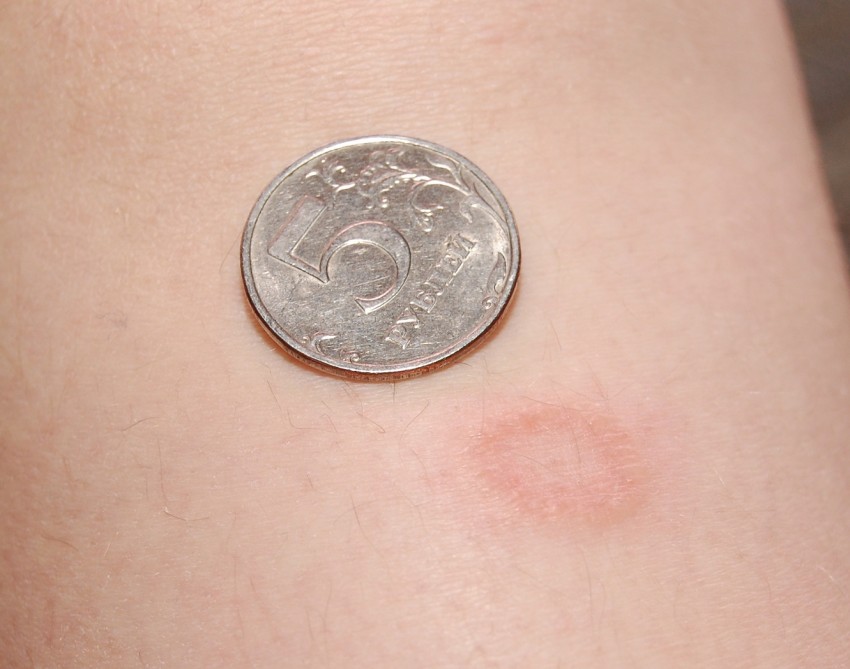
 Однако, если это произойдет, человек может заметить маленькие розовые, красные, коричневые или пурпурные уколы на коже. Кроме того, он не выцветает, когда человек катит по нему стакан.
Однако, если это произойдет, человек может заметить маленькие розовые, красные, коричневые или пурпурные уколы на коже. Кроме того, он не выцветает, когда человек катит по нему стакан.Инфекция MRSA (стафилококк)
CDC определяет устойчивый к метициллину Staphylococcus aureus (MRSA) как «тип бактерий, устойчивых к нескольким антибиотикам».
MRSA часто поражает кожу, вызывая болезненные воспаленные участки кожи. Люди также могут испытывать выделение гноя из пораженной кожи и лихорадку.
Другие бактериальные кожные инфекции также могут вызывать болезненные и воспаленные участки кожи. Если человек подозревает, что у него кожная инфекция, ему следует обратиться к врачу.
Скарлатина
Бактерии Streptococcus вызывают эту инфекцию.
Эти бактерии естественным образом обитают в носу и горле. Они вызывают красную сыпь на шее, под мышками и в паху. Сыпь состоит из мелких красных точек, шершавых на ощупь.
При подозрении на кожную инфекцию следует всегда обращаться к врачу.

Людям также следует обратиться к врачу, если их сыпь не проходит, несмотря на использование безрецептурных препаратов или лечение в домашних условиях.
Люди также должны обратиться за медицинской помощью, если у них кожная сыпь, сопровождающаяся следующими симптомами:
- лихорадка
- сильная боль в голове или шее
- боль или скованность в суставах
- затрудненное дыхание
- частая рвота или диарея
- спутанность сознания
- головокружение
Если у человека есть подозрение на кожную инфекцию, ему следует обратиться к врачу, прежде чем пытаться применять какие-либо домашние средства.
Для облегчения кожной сыпи и лечения кожной сыпи можно попробовать следующие домашние процедуры:
- использование мягкого мыла без запаха, гелей для душа и чистящих средств
- отказ от купания или душа в горячей воде
- поддержание пораженной кожи в сухости и чистоте
- ношение свободной воздухопроницаемой одежды
- применение холодного компресса для снятия отека и боли
- нанесение алоэ вера на пораженную кожу для уменьшения отека и облегчения боли
- использование увлажняющих средств для увлажнения сухой, шелушащейся кожи
Существует несколько возможных причин появления красных точек на коже, включая потницу, КП, контактный дерматит и атопический дерматит.

Красные точки на коже также могут возникать из-за более серьезных состояний, таких как вирусная или бактериальная инфекция.
Если люди подозревают, что у них кожная инфекция, им следует обратиться к врачу, а не использовать домашние средства.
Некоторые кожные высыпания и сопутствующие им симптомы можно лечить с помощью домашних средств и безрецептурных препаратов. К ним относятся избегание источника раздражения и использование безрецептурных противозудных мазей.
Люди могут обратиться к врачу или дерматологу, если их симптомы сохраняются, несмотря на использование домашних или безрецептурных препаратов. Врач или дерматолог может диагностировать основную причину и дать соответствующие рекомендации по лечению.
Прочитайте эту статью на испанском языке.
Картинки, причины, лечение и когда обращаться за помощью
Человек может заметить точечные красные точки на коже по ряду причин, от аллергических реакций до воздействия тепла.
Многие причины появления красных точек на коже безвредны и проходят сами по себе.
 Другим может потребоваться лечение на дому или без рецепта.
Другим может потребоваться лечение на дому или без рецепта.В этой статье мы обсудим некоторые из возможных причин появления красных точек на коже, варианты их лечения и когда обращаться к врачу.
Кожная сыпь бывает разных размеров, цветов и текстур.
Не все высыпания требуют неотложной медицинской помощи. Тем не менее, люди должны немедленно обратиться за медицинской помощью, если у них есть сыпь и они замечают любой из следующих симптомов:
- сыпь, покрывающая все тело
- лихорадка
- волдыри или открытые раны
- затрудненное дыхание, речь или глотание
- отек лица, глаз или губ
- ригидность затылочных мышц
- чувствительность к свету
- судороги
- сонливость или отсутствие реакции
болезненны и поражают глаза, полость рта или половые органы.
В случае сомнений человеку следует обратиться за мнением к поставщику первичной медико-санитарной помощи или сертифицированному дерматологу.

Тепловая сыпь, или потница, возникает, когда потовые железы блокируются, задерживая пот в глубоких слоях кожи.
Хотя потница может быть у любого человека, это состояние чаще всего встречается у младенцев и детей младшего возраста с незрелыми потовыми железами.
Симптомы потницы включают:
- скопления небольших красных бугорков, называемых папулами
- твердые бугорки телесного цвета
- ощущение зуда или покалывания
- слабое потоотделение или его отсутствие в пораженной области
- воспаление и болезненность
- головокружение
- тошнота
Лечение
Потница обычно проходит в течение 24 часов.
Лечение обычно включает использование лосьонов для снятия зуда, раздражения и отека.
Люди также могут сохранять кожу прохладной и избегать тесной одежды.
Узнайте больше о вариантах лечения потницы здесь.
Волосяной кератоз (КП) — это распространенное кожное заболевание, при котором на коже появляются крошечные красные, белые или телесного цвета бугорки.

Чаще всего поражает внешние части плеч. Он также может поражать предплечья и верхнюю часть спины, но встречается реже.
К симптомам КП относятся:
- грубая или сухая кожа
- небольшие безболезненные бугорки на коже
- зуд
Лечение
Люди могут лечить симптомы КП с помощью:
3 мочевина или молочная кислота
- альфа-оксикислота
- гликолевая кислота
- молочная кислота
- ретиноиды
- салициловая кислота
- лазерная или световая терапия
Узнайте больше о домашнем лечении КП здесь.
Контактный дерматит возникает, когда человек вступает в контакт с веществом, которое раздражает его кожу или вызывает аллергическую реакцию.
Симптомы контактного дерматита варьируются в зависимости от триггера и тяжести реакции.
Симптомы контактного дерматита включают:
- сыпь в виде геометрических узоров или форм
- сухая кожа, которая шелушится и трескается
- яркая покрасневшая кожная сыпь
- скопления мелких красных точек на коже
- крапивница или чрезвычайно зудящие рубцы на коже
- сильный зуд, чувство стянутости или жжения
- жидкость заполненные волдыри, которые сочатся и покрываются коркой
- темная, утолщенная кожа
- чувствительность к солнечному свету
Узнайте больше о контактном дерматите здесь.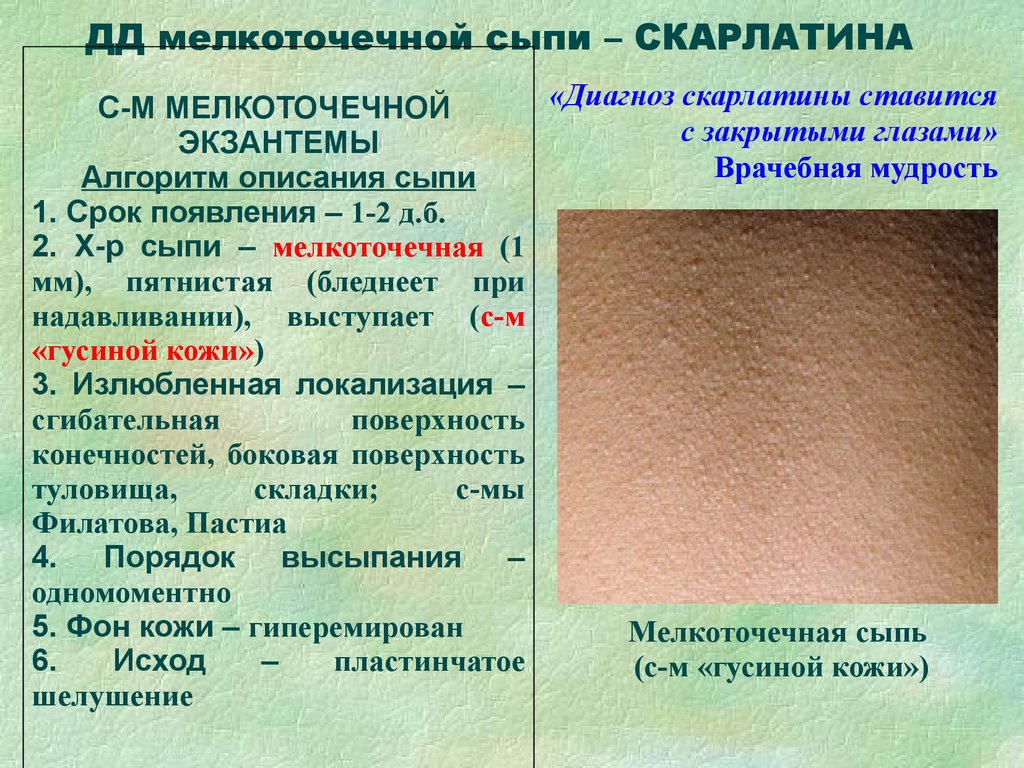
Лечение
Лечение контактного дерматита зависит от причины и тяжести симптомов у человека.
Симптомы легкой и средней степени тяжести улучшаются, когда человек избегает контакта с раздражителем или аллергеном. По возможности люди должны:
- избегать продуктов по уходу за кожей, содержащих агрессивные или раздражающие химические вещества
- избегать никелированных или позолоченных украшений
- избегать продуктов или лекарств, вызывающих аллергические реакции ядовитые растения
Если дерматит ограничен небольшой площадью, можно нанести 1% крем гидрокортизона.
Врач может назначить более сильные местные или пероральные антигистаминные препараты людям, которые не реагируют на безрецептурные препараты.
Атопический дерматит, также известный как экзема, представляет собой хроническое воспалительное заболевание кожи.
Существует множество различных типов экземы, в том числе:
- Фолликулярная экзема: Этот тип экземы поражает волосяные фолликулы.

- Папулезная экзема: Проявляется в виде небольших красных бугорков на коже, которые медицинские работники называют папулами.
Наряду с красными бугорками на коже экзема может вызывать:
- сильный кожный зуд
- повышение температуры и отек кожи
- сухую, шелушащуюся кожу
- скопления маленьких пузырьков, наполненных жидкостью
- волдыри и корки над
Лечение
Люди могут справиться с симптомами атопического дерматита и даже предотвратить обострения с помощью следующих методов лечения:
- прием рецептурных лекарств, таких как стероиды и антигистаминные препараты
- прохождение фототерапии или светотерапии
- нанесение увлажняющего крема для лечения сухой, потрескавшейся кожи
- использование стирального порошка без запаха, не вызывающего раздражения
- избегание провоцирующих факторов, таких как сухой воздух, стресс и аллергены ответить на вышеуказанные варианты лечения, человек должен обратиться к сертифицированному дерматологу.

Принятие отбеливающих ванн, которые требуют использования половины чашки отбеливателя на 40-галлонную ванну, 1–2 раза в неделю также могут помочь.
Узнайте больше о вариантах лечения экземы здесь.
Розацеа — кожное заболевание, вызывающее раздражение кожи, покраснение и появление мелких прыщей.
Хотя розацеа может развиться у любого человека в любой момент жизни, это состояние чаще всего встречается у взрослых в возрасте 30–60 лет, у людей со светлой кожей и в период менопаузы.
Симптомы розацеа включают:
- раздражение или покраснение кожи на лбу, носу, щеках и подбородке
- кровеносные сосуды, видимые под кожей
- скопления небольших бугорков или прыщей
- толстая кожа на лице
- покраснение, зуд или слезотечение
- воспаление век
- затуманенное зрение
Лечение
Розацеи можно лечить различными лекарствами
. Некоторые стратегии, которые могут помочь облегчить розацеа, включают:
- избегание провоцирующих факторов, таких как ультрафиолетовое излучение, алкоголь и агрессивные химические вещества
- мытье лица чистящими средствами со сбалансированным pH
- частое использование увлажняющих средств
- использование солнцезащитного крема широкого спектра действия с SPF 30 или выше
Людям также следует избегать продуктов с кофеином и острой пищи, так как они также могут спровоцировать розацеа.

Medical treatments for rosacea include:
- brimonidine tartrate
- azelaic acid
- metronidazole
- electrosurgery
- light therapy
- topical ivermectin
- oral tetracyclines
Узнайте больше о вариантах лечения розацеа здесь.
Некоторые инфекции также могут приводить к появлению красных точек на коже.
При подозрении на кожную инфекцию следует обратиться к врачу.
Примеры:
Ветряная оспа или опоясывающий лишай
Вирус ветряной оспы вызывает эти инфекции, при которых образуются красные, зудящие, наполненные жидкостью волдыри, которые могут появиться на любом участке тела.
Ветряная оспа обычно возникает у младенцев и детей младшего возраста. Однако подростки и взрослые также могут заболеть ветряной оспой.
Опоясывающий лишай возникает у взрослых, уже переболевших ветряной оспой. По данным Национального института старения, опоясывающий лишай обычно поражает одну область на одной стороне тела.

Краснуха
Эта заразная вирусная инфекция вызывает характерную сыпь в виде мелких красных или розовых точек.
Сыпь обычно начинается на лице, а затем распространяется на туловище, руки и ноги. Инфекции краснухи также вызывают лихорадку, головную боль и увеличение лимфатических узлов.
Центры по контролю и профилактике заболеваний (CDC) отмечают, что краснуха является относительно редкой инфекцией в Соединенных Штатах из-за широкого использования вакцины MMR. Вакцина доступна для младенцев и детей в возрасте от 9 лет.месяцев и 6 лет.
Менингит
Менингит требует неотложной медицинской помощи. Это воспаление оболочек, покрывающих спинной и головной мозг. Обычно это происходит из-за бактериальной или вирусной инфекции.
Симптомы менингита включают:
- лихорадку
- ригидность затылочных мышц
- головную боль
- тошноту
- светочувствительность
- спутанность сознания
- рвоту
 Однако, если это произойдет, человек может заметить маленькие розовые, красные, коричневые или пурпурные уколы на коже. Кроме того, он не выцветает, когда человек катит по нему стакан.
Однако, если это произойдет, человек может заметить маленькие розовые, красные, коричневые или пурпурные уколы на коже. Кроме того, он не выцветает, когда человек катит по нему стакан.Инфекция MRSA (стафилококк)
CDC определяет устойчивый к метициллину Staphylococcus aureus (MRSA) как «тип бактерий, устойчивых к нескольким антибиотикам».
MRSA часто поражает кожу, вызывая болезненные воспаленные участки кожи. Люди также могут испытывать выделение гноя из пораженной кожи и лихорадку.
Другие бактериальные кожные инфекции также могут вызывать болезненные и воспаленные участки кожи. Если человек подозревает, что у него кожная инфекция, ему следует обратиться к врачу.
Скарлатина
Бактерии Streptococcus вызывают эту инфекцию.
Эти бактерии естественным образом обитают в носу и горле. Они вызывают красную сыпь на шее, под мышками и в паху. Сыпь состоит из мелких красных точек, шершавых на ощупь.
При подозрении на кожную инфекцию следует всегда обращаться к врачу.

Людям также следует обратиться к врачу, если их сыпь не проходит, несмотря на использование безрецептурных препаратов или лечение в домашних условиях.
Люди также должны обратиться за медицинской помощью, если у них кожная сыпь, сопровождающаяся следующими симптомами:
- лихорадка
- сильная боль в голове или шее
- боль или скованность в суставах
- затрудненное дыхание
- частая рвота или диарея
- спутанность сознания
- головокружение
Если у человека есть подозрение на кожную инфекцию, ему следует обратиться к врачу, прежде чем пытаться применять какие-либо домашние средства.
Для облегчения кожной сыпи и лечения кожной сыпи можно попробовать следующие домашние процедуры:
- использование мягкого мыла без запаха, гелей для душа и чистящих средств
- отказ от купания или душа в горячей воде
- поддержание пораженной кожи в сухости и чистоте
- ношение свободной воздухопроницаемой одежды
- применение холодного компресса для снятия отека и боли
- нанесение алоэ вера на пораженную кожу для уменьшения отека и облегчения боли
- использование увлажняющих средств для увлажнения сухой, шелушащейся кожи
Существует несколько возможных причин появления красных точек на коже, включая потницу, КП, контактный дерматит и атопический дерматит.


 Препараты этой группы используются наружно при недостаточной эффективности кортикостероидных гормонов, при локализации высыпаний в областях, где использования наружных гормональных мазей или кремов лучше избегать (например, лицо, крупные складки кожи). При тяжелом состоянии (большая площадь поражения кожи, отсутствие эффекта от предшествующего лечения) препараты данной группы могут быть назначены внутрь под строгим контролем врача. Иммуносупрессивное лечение позволяет быстро достичь улучшения состояния, снизить частоту и продолжительность нанесения лекарств на кожу (интенсивное и частое использование мазей при большой площади высыпаний также может быть фактором, снижающим качество жизни пациента). Оно имеет меньше побочных эффектов, чем кортикостероиды и потому может эффективно применяться более продолжительное время.
Препараты этой группы используются наружно при недостаточной эффективности кортикостероидных гормонов, при локализации высыпаний в областях, где использования наружных гормональных мазей или кремов лучше избегать (например, лицо, крупные складки кожи). При тяжелом состоянии (большая площадь поражения кожи, отсутствие эффекта от предшествующего лечения) препараты данной группы могут быть назначены внутрь под строгим контролем врача. Иммуносупрессивное лечение позволяет быстро достичь улучшения состояния, снизить частоту и продолжительность нанесения лекарств на кожу (интенсивное и частое использование мазей при большой площади высыпаний также может быть фактором, снижающим качество жизни пациента). Оно имеет меньше побочных эффектов, чем кортикостероиды и потому может эффективно применяться более продолжительное время.

 Однако, если это произойдет, человек может заметить маленькие розовые, красные, коричневые или пурпурные уколы на коже. Кроме того, он не выцветает, когда человек катит по нему стакан.
Однако, если это произойдет, человек может заметить маленькие розовые, красные, коричневые или пурпурные уколы на коже. Кроме того, он не выцветает, когда человек катит по нему стакан.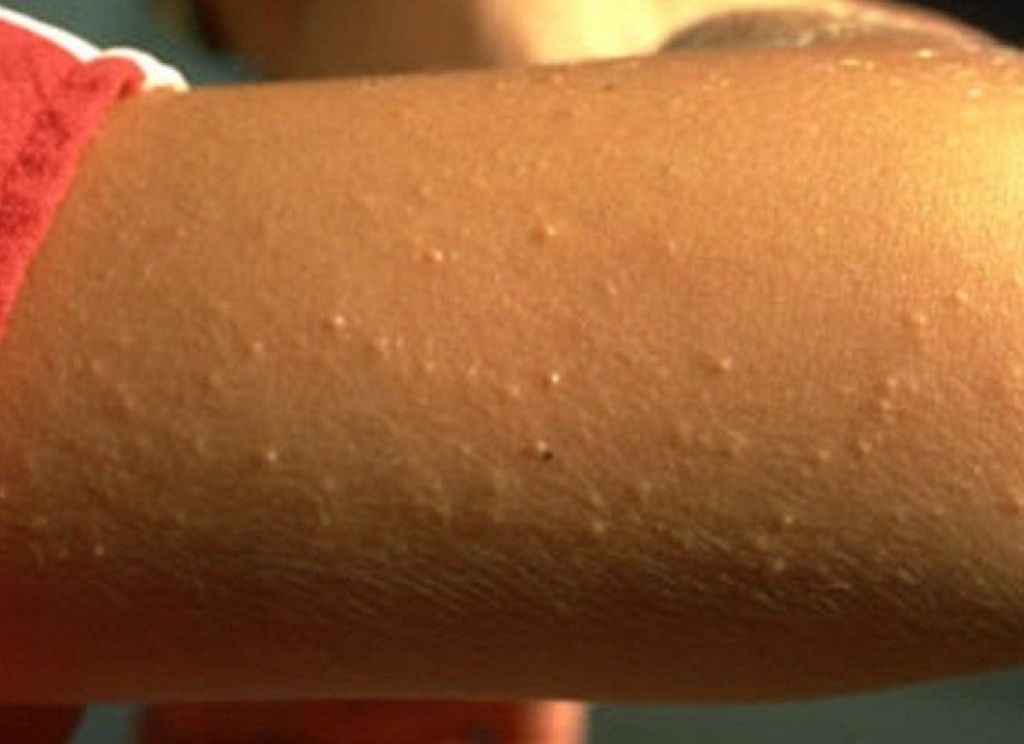
 Другим может потребоваться лечение на дому или без рецепта.
Другим может потребоваться лечение на дому или без рецепта.



 Однако, если это произойдет, человек может заметить маленькие розовые, красные, коричневые или пурпурные уколы на коже. Кроме того, он не выцветает, когда человек катит по нему стакан.
Однако, если это произойдет, человек может заметить маленькие розовые, красные, коричневые или пурпурные уколы на коже. Кроме того, он не выцветает, когда человек катит по нему стакан.