9/10 по шкале Апгар — 61 ответов
А вот и не правы те, кто утверждает, что русская женщина во время родов обязательно будет кричать на русском. Во-первых, в этот раз не кричала, по совету подруги, не тратила на крик энергию. В первый раз, когда рожала старшего почти сразу потеряла способность членораздельно выражать свои мысли. Шутила, что если бы не этот факт, то еще в середине процесса попросила бы разрезать меня хоть на живую, но только чтобы этот кошмар закончился. И это было с анестезией. В этот раз, удивив всех своим отказом от обезболивания, не просто вела с врачом светскую беседу на английском, так еще вдруг начала болтать на испанском с младшим персоналом. А ведь целый месяц не могла понять чилийский диалект! Русская речь в родильном зале зазвенела только, когда появился мой мальчик. Хотя милым людям, с которыми мы так чудно провели несколько часов, должно быть восклицания «мой хороший мальчик, чудесный малыш» слышались как скрежет шурупов в консервной банке, которую по неосторожности опрокинули в гараже.
Вчера было ровно три недели, как начавшиеся во время землятресения роды успешно закончились, явив на свет Максима 2800 кг, 47 см. И при всех обстоятельствах кроха получил 9/10 баллов по Апгару. О том, что утром уже свободна, врач Вероника сказала почти сразу родов. Удивляясь, что ей не пришлось делать надрезы и накладывать швы. Для меня это не было новостью, тоже самое было и в первой раз. Но мне не терпелось поскорее уединиться в душе и провести доскональный осмотр «нанесенного ущерба». 11 лет назад, увидев себя дома в зеркале ванны рыдала навзрыд. Бедра и грудь обезобразили фиолетовые растяжки, сетка лопнувших капилляров покрывала почти все тело, даже на плечах! О том, как справлялась с этим эстетическим недоразумением напишу как-нибудь. Результат приемлемый, но на то ушли годы. Сейчас в 35 лет у меня уже нет такого запаса времени. Во время второй беременности прикладывала массу усилий, лишь бы после родов опять не испытывать это чувство беспомощной обиды.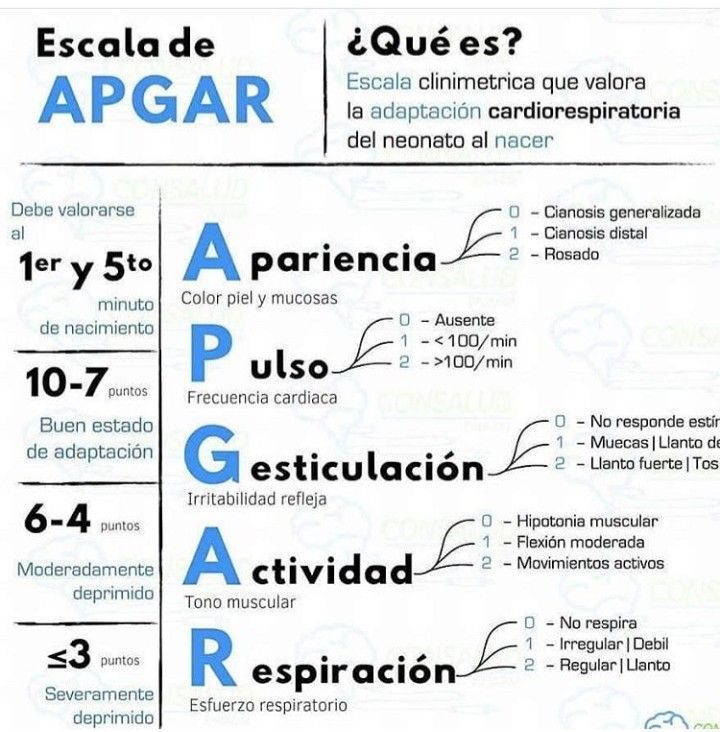 И в этот раз ни-че-го!!! Да, мышечная масса ушла, кожа от этого сразу стала вялой, сейчас мои коленки и предплечья моментально выдают мой настоящий возраст. И вся стала какая-то желеобразная, слабая. Но это работа на пару месяцев, при благоприятном стечение обстоятельств, надеюсь, уже в июле даже на пляже мало кто поверит, что совсем недавно родила. Так же, как бедные медсестры заходя в палату на следующий день после родов, игнорируя меня сидящую в кресле, чуть ли не под кроватью искавшие «мадре». Сильно меня смущала кожа на животе, с первых месяцев был не маленький, кожа растянулась порядочно. Приятная неожиданность, скорость с которой он подобрался — волшебство, не иначе! И ведь ничего не делаю, так баловство с дыханием и напряжением мышц. Вчера начала тренировки. Но об этом позже.
И в этот раз ни-че-го!!! Да, мышечная масса ушла, кожа от этого сразу стала вялой, сейчас мои коленки и предплечья моментально выдают мой настоящий возраст. И вся стала какая-то желеобразная, слабая. Но это работа на пару месяцев, при благоприятном стечение обстоятельств, надеюсь, уже в июле даже на пляже мало кто поверит, что совсем недавно родила. Так же, как бедные медсестры заходя в палату на следующий день после родов, игнорируя меня сидящую в кресле, чуть ли не под кроватью искавшие «мадре». Сильно меня смущала кожа на животе, с первых месяцев был не маленький, кожа растянулась порядочно. Приятная неожиданность, скорость с которой он подобрался — волшебство, не иначе! И ведь ничего не делаю, так баловство с дыханием и напряжением мышц. Вчера начала тренировки. Но об этом позже.
Конечно, все это бесспорно имеет значение, но самое важное — малыш. Мои старания были в первую очередь ради него, его здоровья. Эта оценка 9/10 бальзам мне на душу. Все равно боялась и переживала, правильно ли я поступаю, нарушая почти все постулаты «правильного поведения беременной». Ни одной таблетки, ни одной капельницы. Минимум анализов. Никаких лечений от «тонуса» и «гипоксии». Тренировки с весом, длительный перелет, экзотическая еда… Сколько правил я нарушила? Уже сложно сказать. Но результат того стоил. Родившись раньше, Максим спокойный, крепкий ребенок. Прямо-таки образчик идеального новорожденного. Ест, спит и наполняет подгузники строго по графику из учебника медицинской академии. Открыл глаза через несколько часов после родов, взгляд осмысленный. Перевернулся со спинки на бок уже на 5 день. Тогда же начал попытки держать головку, что с каждым днем получается все лучше и лучше.
Ни одной таблетки, ни одной капельницы. Минимум анализов. Никаких лечений от «тонуса» и «гипоксии». Тренировки с весом, длительный перелет, экзотическая еда… Сколько правил я нарушила? Уже сложно сказать. Но результат того стоил. Родившись раньше, Максим спокойный, крепкий ребенок. Прямо-таки образчик идеального новорожденного. Ест, спит и наполняет подгузники строго по графику из учебника медицинской академии. Открыл глаза через несколько часов после родов, взгляд осмысленный. Перевернулся со спинки на бок уже на 5 день. Тогда же начал попытки держать головку, что с каждым днем получается все лучше и лучше.
Надеюсь, мой опыт поможет кому-то так же, как мне помогали своим примером девочки, не побоявшиеся отойти от стандартов. О своей беременности писала в дневнике, хотя и сумбурно. Буду стараться все упорядочить и дописать рассказ о родах))) А пока, если есть вопросы с радостью отвечу!
Перечень контрольных вопросов к практическим занятиям
Практическое занятие № 1
Тема: Введение в неонатологию.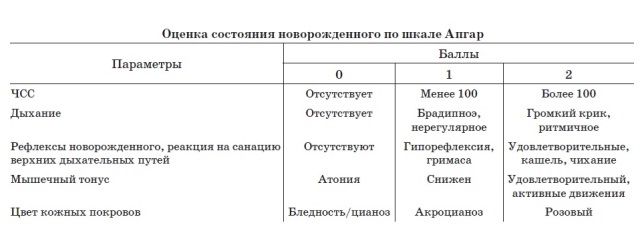 Организация обслуживания новорожденных в родильном доме. Структура перина- тальной и неонатальной заболеваемости и смертности. Приказ 318. Период адаптации. Вскармливание новорожденных. Приказы № 345, 557.
Организация обслуживания новорожденных в родильном доме. Структура перина- тальной и неонатальной заболеваемости и смертности. Приказ 318. Период адаптации. Вскармливание новорожденных. Приказы № 345, 557.
1.Ежедневный туалет новорожденного. 2.Профилактика туберкулеза и гепатита В в родильном доме. Показания для отсрочки вакцинации БЦЖ. 3.Организация кормления детей в родильном доме. 4.Основные требования к помещениям детских отделений родильного дома. 5.Санитарно-гигиенический режим роддома. 6.Противоэпидемический режим роддома. 7.Назовите критерии живорождения (по приказу 318). 8.Дайте определение мертворождения (по приказу 318). 9.Дайте определение понятия перинатального периода. 10.Дайте определение понятия неонатального периода. 11.Что такое перинатальная смертность и как она рассчитывается? 12.Дайте понятие неонатальной смертности. 13.Как подразделяется неонатальная смертность. 14.Дайте определение понятия доношенный новорожденный ребенок. 15.Дайте определение понятия недоношенный ребенок. 16.Дайте определение понятия переношенный ребенок. 17.Дайте определение понятия зрелости новорожденного ребенка. 18.Дайте определение понятия незрелого новорожденного ребенка. 19.Назовите признаки функциональной незрелости у новорожденного ребенка. 20.Назовите причины транзиторной потери первоначальной массы тела. 21.На какие сутки жизни отмечается максимальная транзиторная потеря первоначальной массы тела новорожденного. 22.Дайте клиническую характеристику степеней максимальной убыли первоначальной массы тела новорожденного. 23.В какие сроки идет восстановление массы тела при рождении после транзиторной ее убыли. 24.Укажите причины транзиторных нарушений теплового баланса у новорожденных детей. 25.Назовите основные звенья патогенеза транзиторной гипербилирубинемии. 26.Назовите максимальные цифры транзиторной гипербилирубинемии у недоношенных детей не вызывающие поражения центральной нервной системы (ядерная желтуха). 27.Назовите время появления желтухи при транзиторной гипербилирубинемии.
16.Дайте определение понятия переношенный ребенок. 17.Дайте определение понятия зрелости новорожденного ребенка. 18.Дайте определение понятия незрелого новорожденного ребенка. 19.Назовите признаки функциональной незрелости у новорожденного ребенка. 20.Назовите причины транзиторной потери первоначальной массы тела. 21.На какие сутки жизни отмечается максимальная транзиторная потеря первоначальной массы тела новорожденного. 22.Дайте клиническую характеристику степеней максимальной убыли первоначальной массы тела новорожденного. 23.В какие сроки идет восстановление массы тела при рождении после транзиторной ее убыли. 24.Укажите причины транзиторных нарушений теплового баланса у новорожденных детей. 25.Назовите основные звенья патогенеза транзиторной гипербилирубинемии. 26.Назовите максимальные цифры транзиторной гипербилирубинемии у недоношенных детей не вызывающие поражения центральной нервной системы (ядерная желтуха). 27.Назовите время появления желтухи при транзиторной гипербилирубинемии. 28. Причины и клинические проявления полового криза новорожденных детей. 29.Назовите клинические варианты транзиторных изменений кожных покровов у новорожденных детей. Назовите сроки появления и исчезновения простой эритемы. 30.Опишите проявления токсической эритемы.
28. Причины и клинические проявления полового криза новорожденных детей. 29.Назовите клинические варианты транзиторных изменений кожных покровов у новорожденных детей. Назовите сроки появления и исчезновения простой эритемы. 30.Опишите проявления токсической эритемы.
Практическое занятие № 2
Тема: Эмбриофетопатии
1. Назовите наиболее важные патогенные факторы, вызывающие эмбриофетопатии. 2. Чем в первую очередь определяется патогенное действие того или иного фактора на плод? 3. Назовите основные звенья патогенеза эмбриофетопатий. 4. Каким образом проявляются гаметопатии? 5. Назовите проявления бластопатий. 6. Перечислите основные проявления эмбриопатий. 7. Назовите наиболее часто встречающиеся фетопатии. 8. Приведите основные принципы тератогенного действия неблагоприятного фактора. 9. При каких видах эмбриофетопатий встречаются множественные пороки развития? 10.С чем проводится дифдиагноз хромосомных эмбриофетопатий? 11.Какие из лекарственных препаратов вызывают эмбриофетопатии? 12. Назовите основной эффект повреждающего воздействия на плод полусинтетических пенициллинов. 13.Каким образом действуют на плод сульфаниламидные препараты? 14.Какое воздействие на плод оказывают барбитураты? 15.Назовите эффекты воздействия салицилатов. 16.Какие производственные вредности могут оказывать отрицательное влияние на репродуктивную систему женщины? 17.Назовите эффект воздействия на плод ионизирующей радиации. 18.С чем связано отрицательное воздействие никотина на плод? 19.Назовите отрицательное воздействие на плод алкоголя. 20.Возможно ли рождение здорового ребенка у матери с сахарным диабетом? 21.Перечислите наиболее частые пороки, характерные для диабетической эмбриопатии. 22.Опишите внешний вид ребенка с диабетической фетопатией. 23.Назовите причину гипогликемии при диабетической фетопатии.
Назовите основной эффект повреждающего воздействия на плод полусинтетических пенициллинов. 13.Каким образом действуют на плод сульфаниламидные препараты? 14.Какое воздействие на плод оказывают барбитураты? 15.Назовите эффекты воздействия салицилатов. 16.Какие производственные вредности могут оказывать отрицательное влияние на репродуктивную систему женщины? 17.Назовите эффект воздействия на плод ионизирующей радиации. 18.С чем связано отрицательное воздействие никотина на плод? 19.Назовите отрицательное воздействие на плод алкоголя. 20.Возможно ли рождение здорового ребенка у матери с сахарным диабетом? 21.Перечислите наиболее частые пороки, характерные для диабетической эмбриопатии. 22.Опишите внешний вид ребенка с диабетической фетопатией. 23.Назовите причину гипогликемии при диабетической фетопатии.
Практическое занятие № 3
Тема: Задержка внутриутробного развития
1. У каких детей диагностируют ЗВУР? 2. Ниже каких процентов центиля снижается масса тела при ЗВУР? 3. На сколько недель отстает морфологический индекс зрелости от гестационного возраста при ЗВУР? 4. Какие группы выделяют среди детей с малой массой тела при рождении? 5. У доношенных или недоношенных чаще встречается ЗВУР? 6. Перечислите группы факторов риска развития ЗВУР. 7. Классификация ЗВУР. 8. В какие месяцы беременности действовал неблагоприятный фактор, если родился ребенок с гипотрофическим вариантом ЗВУР? 9. Когда действовал фактор при гипопластическом варианте? 10. Что является основным звеном в патогенезе развития ЗВУР при действии большинства повреждающих факторов на плод? 11. Чем характеризуется гипотрофический вариант ЗВУР? 12. Чем характеризуется гипопластический вариант? 13. Что характерно для диспластического варианта? 14. Как определяют степень тяжести гипотрофического варианта? 15. Как определяют степень тяжести гипопластического варианта? 16. Как определяют тяжесть диспластического варианта ЗВУР? 17. Назовите типичные осложнения у детей со ЗВУР в раннем неонатальном периоде.
На сколько недель отстает морфологический индекс зрелости от гестационного возраста при ЗВУР? 4. Какие группы выделяют среди детей с малой массой тела при рождении? 5. У доношенных или недоношенных чаще встречается ЗВУР? 6. Перечислите группы факторов риска развития ЗВУР. 7. Классификация ЗВУР. 8. В какие месяцы беременности действовал неблагоприятный фактор, если родился ребенок с гипотрофическим вариантом ЗВУР? 9. Когда действовал фактор при гипопластическом варианте? 10. Что является основным звеном в патогенезе развития ЗВУР при действии большинства повреждающих факторов на плод? 11. Чем характеризуется гипотрофический вариант ЗВУР? 12. Чем характеризуется гипопластический вариант? 13. Что характерно для диспластического варианта? 14. Как определяют степень тяжести гипотрофического варианта? 15. Как определяют степень тяжести гипопластического варианта? 16. Как определяют тяжесть диспластического варианта ЗВУР? 17. Назовите типичные осложнения у детей со ЗВУР в раннем неонатальном периоде. 18. Какие осложнения встречаются в позднем неонатальном периоде? 19. Опишите клинику гипопластического варианта ЗВУР. 20. Опишите клинические признаки диспластического варианта. 21. Назовите клинические симптомы полицитемии. 22. Обследование детей со ЗВУР. 23. Как следует кормить ребенка со ЗВУР? 24. Медикаментозная терапия ЗВУР.
18. Какие осложнения встречаются в позднем неонатальном периоде? 19. Опишите клинику гипопластического варианта ЗВУР. 20. Опишите клинические признаки диспластического варианта. 21. Назовите клинические симптомы полицитемии. 22. Обследование детей со ЗВУР. 23. Как следует кормить ребенка со ЗВУР? 24. Медикаментозная терапия ЗВУР.
Практическое занятие № 4
Тема: Асфиксия новорожденного. Приказ № 372. Гипоксические поражения ЦНС. Родовая травма
1. Перечислите основные группы причин, приводящих к внутриутробной антенатальной гипоксии. 2. Назовите основные причины интранатальной гипоксии. 3. Назовите основные патогенетические звенья кратковременной умеренной внутриутробной гипоксии и продолжающейся гипоксии. 4. Перечислите основные звенья патогенеза тяжелой и/или длительной гипоксии. 5. Назовите основные электролитные изменения при гипоксии. 6. Классификация асфиксии новорожденного. 7. Какие критерии используются при оценке новорожденного ребенка по шкале Апгар.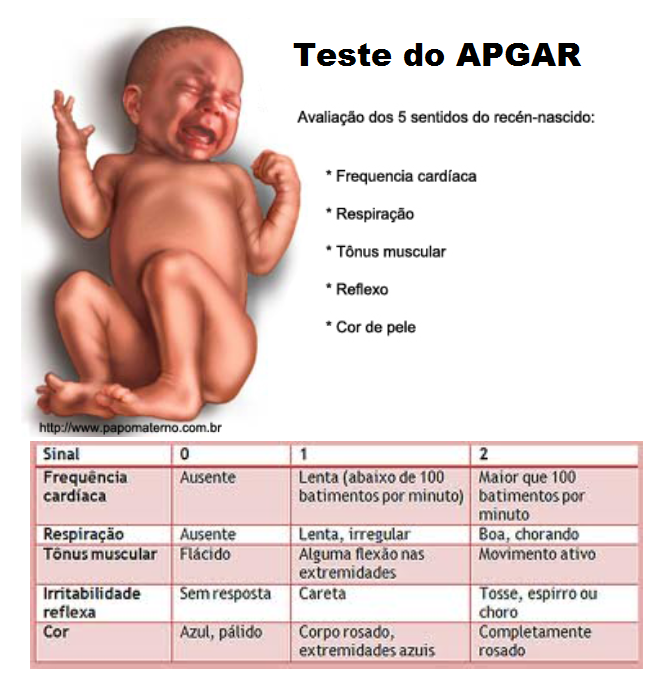 8. Когда оценивают новорожденного ребенка по шкале Апгар. 9. Каким образом оценивают ребенка по шкале Апгар. 10. Перечислите критерии умеренной асфиксии новорожденного? 11. Клиническая картина умеренной асфиксии. 12. Каковы критерии тяжелой асфиксии новорожденного? 13. Опишите клиническую картину тяжелой асфиксии. 14. Опишите клиническую картину гипоксического шока. 15. Назовите наиболее частые ранние и отдаленные осложнения у детей, перенесших асфиксию. 16. Критерии диагностики асфиксии. 17. Объем лабораторного исследования у детей, перенесших умеренную асфиксию. 18. Какие дополнительные лабораторные исследования показаны детям, перенесшим тяжелую асфиксию. 19. С какими заболеваниями проводят дифференциальную диагностику асфиксии. 20. Какова последовательность действий при оказании реанимационной помощи новорожденному в родзале. 21. Каким образом обеспечивают тепловую защиту новорожденного в родзале. 22. Каковы правила санации (восстановления проходимости) дыхательных путей при наличии факторов риска асфиксии.
8. Когда оценивают новорожденного ребенка по шкале Апгар. 9. Каким образом оценивают ребенка по шкале Апгар. 10. Перечислите критерии умеренной асфиксии новорожденного? 11. Клиническая картина умеренной асфиксии. 12. Каковы критерии тяжелой асфиксии новорожденного? 13. Опишите клиническую картину тяжелой асфиксии. 14. Опишите клиническую картину гипоксического шока. 15. Назовите наиболее частые ранние и отдаленные осложнения у детей, перенесших асфиксию. 16. Критерии диагностики асфиксии. 17. Объем лабораторного исследования у детей, перенесших умеренную асфиксию. 18. Какие дополнительные лабораторные исследования показаны детям, перенесшим тяжелую асфиксию. 19. С какими заболеваниями проводят дифференциальную диагностику асфиксии. 20. Какова последовательность действий при оказании реанимационной помощи новорожденному в родзале. 21. Каким образом обеспечивают тепловую защиту новорожденного в родзале. 22. Каковы правила санации (восстановления проходимости) дыхательных путей при наличии факторов риска асфиксии. 23. Какие новорожденные дети не подлежат реанимации в родзале? 24. Как проводится первая оценка состояния ребенка после рождения? 25. Показания к ИВЛ при рождении ребенка. 26. Методы проведения ИВЛ. 27. Показания к непрямому массажу сердца. 28. Техника непрямого массажа сердца.
23. Какие новорожденные дети не подлежат реанимации в родзале? 24. Как проводится первая оценка состояния ребенка после рождения? 25. Показания к ИВЛ при рождении ребенка. 26. Методы проведения ИВЛ. 27. Показания к непрямому массажу сердца. 28. Техника непрямого массажа сердца.
Практическое занятие № 5
Тема: Пневмопатии
1. Понятие «пневмопатии», какие заболевания к ним относятся. 2. Дайте определение респираторного дистресс-синдрома (РДС) 1 типа. 3. Этиология РДС 1 типа. 4. Условия, необходимые для адекватного синтеза сурфактанта, и основные предрасполагающие факторы развития РДС 1 типа. 5. Охарактеризуйте основные этапы патогенеза РДС 1 типа. 6. Почему одышка при СДР возникает на фоне розовых кожных покровов? 7. Клиническая картина РДС. 8. Охарактеризуйте аускультативные данные над легкими в различные стадии РДС. 9. Шкала Сильвермана, методика оценки, интерпретация результата. 10. Какие нарушения в сердечно-сосудистой системе типичны для РДС? 11. Kак часто развиваются пневмонии у детей с РДС? 12. Характер течения РДС. 13. Ла6ораторные тесты на зрелость легких. 14. 06ъем обследования ребенка с РДС. 15. Рентгенологическая картина РДС 1 типа. 16. С какими заболеваниями проводят дифференциальную диагностику РДС? 17. Принципы лечения РДС. 18. Основные направления ”тепловой защиты” больного РДС. 19. Питание ребенка с РДС. 20. Цели и методы оксигенотерапии РДС. 21. Показания к СД ППД и методы его проведения. 22. Техника СД ППД методом Мартина — Буйера. 23. Показания для ИВЛ при РДС. 24. Опасности кислородотерапии. 25. Осложнения РДС, развивающиеся на 1-ом году жизни. 26. Профилактика РДС.
Характер течения РДС. 13. Ла6ораторные тесты на зрелость легких. 14. 06ъем обследования ребенка с РДС. 15. Рентгенологическая картина РДС 1 типа. 16. С какими заболеваниями проводят дифференциальную диагностику РДС? 17. Принципы лечения РДС. 18. Основные направления ”тепловой защиты” больного РДС. 19. Питание ребенка с РДС. 20. Цели и методы оксигенотерапии РДС. 21. Показания к СД ППД и методы его проведения. 22. Техника СД ППД методом Мартина — Буйера. 23. Показания для ИВЛ при РДС. 24. Опасности кислородотерапии. 25. Осложнения РДС, развивающиеся на 1-ом году жизни. 26. Профилактика РДС.
Практическое занятие № 6
Тема: Пневмонии новорожденных
1. Классификация пневмоний новорожденных. 2. Какие варианты пневмонии выделяют в зависимости от времени и обстоятельств проникновения инфекционного агента в легкие в неонатальном периоде? 3.Этиология неонатальных пневмоний. 4.Предрасполагающие факторы для развития пневмоний у новорожденных. 5.Пути проникновения инфекционных агентов в легкие. 6.Ведущее патогенетическое звено уже развившейся пневмонии. 7.Чем обусловлена тканевая гипоксия у новорожденных, больных пневмонией. 8.Чем обусловлены сердечно-сосудистые нарушения у новорожденных, больных пневмонией. 9.Изменения со стороны красной крови в процессе течения пневмонии у новорожденных детей. 10.Патогенетические причины развития гиперкапнии у новорожденных, больных пневмонией. 11.Причины расстройства функции ЦНС при пневмонии у новорожденного. 12.Назовите особенности течения пневмонии новорожденных. 13.Опишите клинику врожденной трансплацентарной пневмонии. 14.Опишите клинику интранатальной пневмонии. 15.Клиника ранних постнатальных пневмоний. 16. Клиника поздних постнатальных пневмоний. 17.Назовите длительность течения пневмонии у доношенных новорожденных детей. 18.Какой метод исследования имеет решающее значение в постановке диагноза пневмонии? 19.План обследования новорожденного с подозрением на пневмонию. 20.Организация выхаживания новорожденных, больных пневмонией. 21.
6.Ведущее патогенетическое звено уже развившейся пневмонии. 7.Чем обусловлена тканевая гипоксия у новорожденных, больных пневмонией. 8.Чем обусловлены сердечно-сосудистые нарушения у новорожденных, больных пневмонией. 9.Изменения со стороны красной крови в процессе течения пневмонии у новорожденных детей. 10.Патогенетические причины развития гиперкапнии у новорожденных, больных пневмонией. 11.Причины расстройства функции ЦНС при пневмонии у новорожденного. 12.Назовите особенности течения пневмонии новорожденных. 13.Опишите клинику врожденной трансплацентарной пневмонии. 14.Опишите клинику интранатальной пневмонии. 15.Клиника ранних постнатальных пневмоний. 16. Клиника поздних постнатальных пневмоний. 17.Назовите длительность течения пневмонии у доношенных новорожденных детей. 18.Какой метод исследования имеет решающее значение в постановке диагноза пневмонии? 19.План обследования новорожденного с подозрением на пневмонию. 20.Организация выхаживания новорожденных, больных пневмонией. 21. Принципы антибиотикотерапии пневмонии новорожденных. 22.Диспансерное наблюдение новорожденных детей, перенесших пневмонию.
Принципы антибиотикотерапии пневмонии новорожденных. 22.Диспансерное наблюдение новорожденных детей, перенесших пневмонию.
Практическое занятие № 7
Тема: Синдром рвот и срыгиваний у новорожденных
1. Изложите классификацию рвот Керпель-Фрониуса. 2. Назовите осложнения рвотного синдрома. 3. Что такое аэрофагия и перекорм? 4. Дайте рекомендации по лечению аэрофагии и перекорма. 5. Клиническая картина халазии кардии. 6. Диагностика и лечение халазии. 7. Что такое ахалазия пищевода? 8. Диагностика и лечение ахалазии пищевода. 9. Охарактеризуйте клинику пилороспазма. 10. Чем отличается клиническая картина пилоростеноза? 11. Методы диагностики и лечения пилоростеноза и пилороспазма. 12. Причины острого гастрита у новорожденного. 13. Клиническая картина острого гастрита. 14. Диагностика и лечение острого гастрита. 15. Клиника и диагностика атрезии пищевода. 16. Особенности клиники высокой и низкой кишечной непроходимости. 17. Дайте характеристику рвоты при сольтеряющей форме адреногенитального синдрома.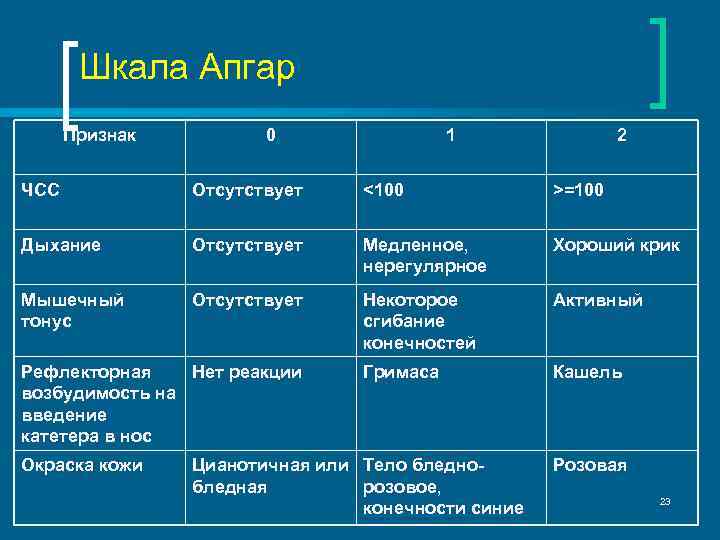
Практическое занятие № 8
Тема: Гемолитическая болезнь новорожденного. Группы риска периода новорожденности. Наблюдение за детьми групп риска на педиатрическом участке.
1. Дайте определение ГБН. 2. Сколько известно систем эритроцитарных антигенов, и по каким из них чаще всего развивается ГБН? 3. Какими должны быть мать и плод по системе резус и АВО, чтобы возможно было развитие ГБН? 4. Особенности патогенеза ГБН по резус-фактору и АВО-системе. 5. С чем связано возникновение различных клинических форм ГБН? 6. Назовите основной повреждающий фактор при ГБН. 7. Как воздействует непрямой билирубин на нервную клетку? 8. Какой уровень непрямого билирубина считается «порогом» проницаемости гематоэнцефалического барьера? 9. Приведите классификацию ГБН. 10 .Назовите критерии определения степени тяжести ГБН. 11. Клиника отечной формы. 12. Клиническая картина желтушной формы. 13. Охарактеризуйте стадии (фазы) течения билирубиновой энцефалопатии. 14. Клиника анемической формы. 15. Как осуществляется антенатальная диагностика ГБН? 16. План обследования матери и новорожденного при подозрении на ГБН. 17. Лечение отечной формы. 18. Как осуществляется кормление детей с ГБН. 19. Принципы консервативного лечения. 20. Назовите абсолютные показания к оперативному лечению. 21. Какие компоненты крови необходимо взять для проведения ОЗПК при ГБН по резус-фактору и системе АВО, и в каком количестве? 22. Техника проведения ОЗПК. 23. Профилактика ГБН. 24. «Д» наблюдение новорожденных с ГБН, в том числе после ОЗПК (приказ № 408). 25. Назовите группы риска периода новорожденности. 26. Наблюдение за детьми с риском развития патологии ЦНС. 27. Наблюдение за новорожденными с риском внутриутробного инфицирования. 28. Диспансеризация новорожденных с риском развития трофических нарушений и эндокринопатий. 29. Диспансеризация детей с риском развития врожденных пороков развития органов и систем. 30. Наблюдение за новорожденными из группы социального риска.
15. Как осуществляется антенатальная диагностика ГБН? 16. План обследования матери и новорожденного при подозрении на ГБН. 17. Лечение отечной формы. 18. Как осуществляется кормление детей с ГБН. 19. Принципы консервативного лечения. 20. Назовите абсолютные показания к оперативному лечению. 21. Какие компоненты крови необходимо взять для проведения ОЗПК при ГБН по резус-фактору и системе АВО, и в каком количестве? 22. Техника проведения ОЗПК. 23. Профилактика ГБН. 24. «Д» наблюдение новорожденных с ГБН, в том числе после ОЗПК (приказ № 408). 25. Назовите группы риска периода новорожденности. 26. Наблюдение за детьми с риском развития патологии ЦНС. 27. Наблюдение за новорожденными с риском внутриутробного инфицирования. 28. Диспансеризация новорожденных с риском развития трофических нарушений и эндокринопатий. 29. Диспансеризация детей с риском развития врожденных пороков развития органов и систем. 30. Наблюдение за новорожденными из группы социального риска.
Практическое занятие № 9
Тема: Внутриутробные инфекции (герпес, коревая краснуха, хламидийная инфекция, цитомегалия, токсоплазмоз). Клиника, критерии диагностики, принципы лечения.
Клиника, критерии диагностики, принципы лечения.
1. Определение внутриутробной инфекции, внутриутробного инфицирования. 2. Как классифицируются ВУИ по этиологическому фактору и по времени инфицирования. 3. Каковы особенности воспалительной реакции плода на разных этапах развития (эмбриогенез, ранний и поздний фетальный периоды) и возможные исходы? Какие выделяют типы поражений при внутриутробной инфекции? 4. Основные звенья патогенеза. 5. Какие общие клинические проявления характерны для ВУИ? 6. Характерные изменения периферической крови и иммунограммы у новорожденных при ВУИ. 7. Какие методы диагностики ВУИ используются в настоящее время? 8. Перечислите исходы ВУИ в зависимости от времени инфицирования. 9. Какова распространенность цитомегаловирусной инфекции? Классификация цитомегалии (ЦМВИ). 10. Назовите наиболее типичные симптомокомплексы врожденной ЦМВИ. 11. Чем характеризуется цитомегаловирусная пневмония? 12. Каковы особенности желтушного синдрома при ЦМВИ? 13.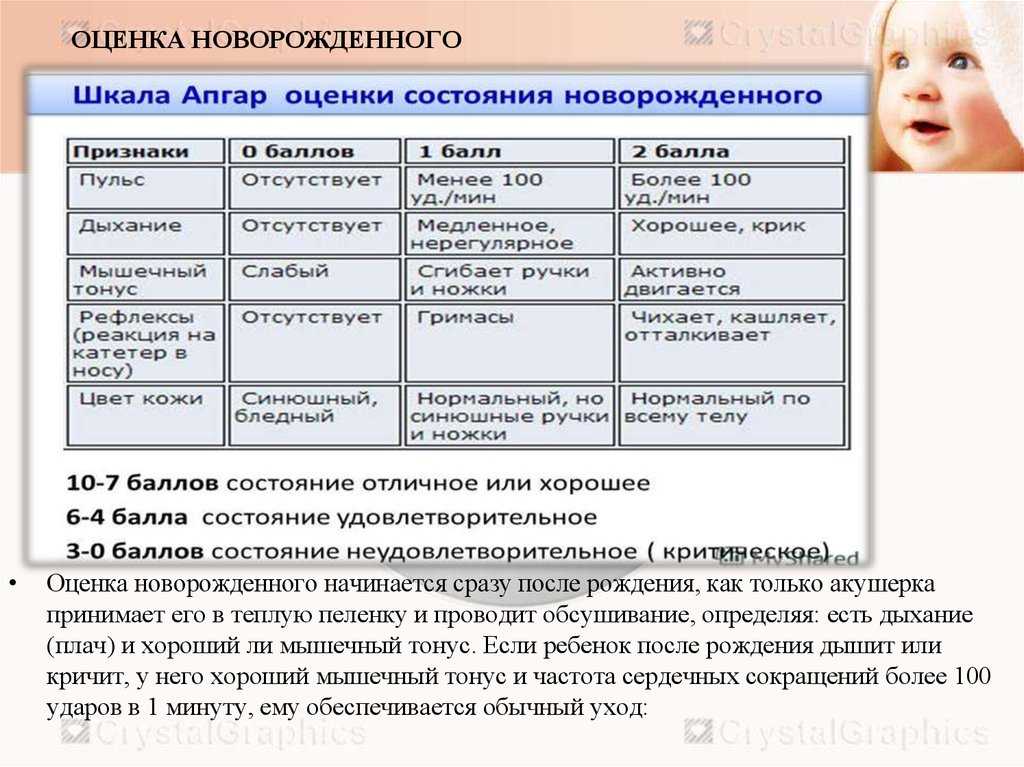 Назовите последствия цитомегаловирусного энцефалита. 14. Принципы лабораторной диагностики ЦМВИ. 15. Что является абсолютным критерием диагноза «врожденная ЦМВИ»? 16. Показания к этиотропному лечению ЦМВИ. Какой препарат применяется для этиотропного лечения ЦМВИ, схема его назначения. 17. Какова распространенность герпетической инфекции и частота неонатального герпеса? Перечислите клинические формы неонатального герпеса. 18. Клинические проявления локализованной и генерализованной герпетической инфекции у новорожденного. 19. Чем проявляется герпетическое поражение ЦНС? 20. Назовите методы диагностики неонатального герпеса. 21. Показания к специфической противовирусной терапии и назначению виферона. Принципы назначения ацикловира. 22. Исходы неонатального герпеса. 23. Какова распространенность инфицирования населения токсоплазмозом? Кто является основным хозяином токсоплазмы? Как происходит заражение женщины? 24. Классификация врожденного токсоплазмоза. 25. Клиника острой стадии. Клиническая картина подострой стадии.
Назовите последствия цитомегаловирусного энцефалита. 14. Принципы лабораторной диагностики ЦМВИ. 15. Что является абсолютным критерием диагноза «врожденная ЦМВИ»? 16. Показания к этиотропному лечению ЦМВИ. Какой препарат применяется для этиотропного лечения ЦМВИ, схема его назначения. 17. Какова распространенность герпетической инфекции и частота неонатального герпеса? Перечислите клинические формы неонатального герпеса. 18. Клинические проявления локализованной и генерализованной герпетической инфекции у новорожденного. 19. Чем проявляется герпетическое поражение ЦНС? 20. Назовите методы диагностики неонатального герпеса. 21. Показания к специфической противовирусной терапии и назначению виферона. Принципы назначения ацикловира. 22. Исходы неонатального герпеса. 23. Какова распространенность инфицирования населения токсоплазмозом? Кто является основным хозяином токсоплазмы? Как происходит заражение женщины? 24. Классификация врожденного токсоплазмоза. 25. Клиника острой стадии. Клиническая картина подострой стадии.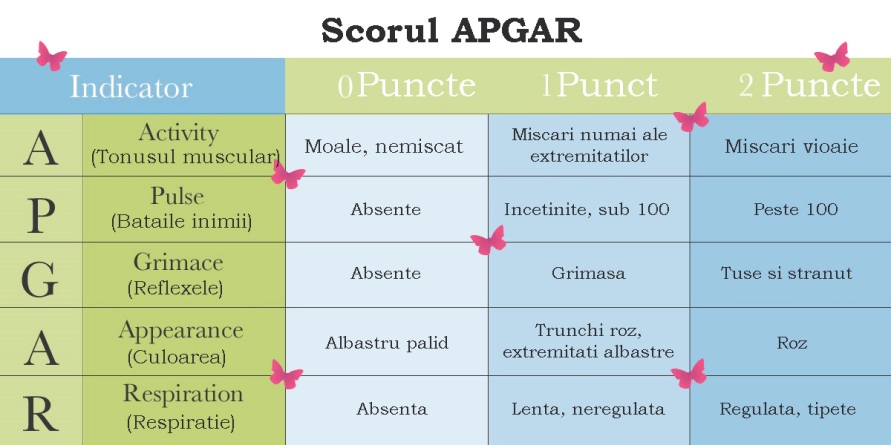 Клиника хронической стадии токсоплазмоза. 26. Диагностика токсоплазмоза. 27. Какие существуют схемы лечения токсоплазмоза. 28. Чем опасно заболевание беременной женщины краснухой? 29. Назовите триаду Грегга. 30. Профилактика врожденной краснухи. 31. Назовите клинические проявления хламидиоза. 32. Лечение хламидийной инфекции у новорожденных.
Клиника хронической стадии токсоплазмоза. 26. Диагностика токсоплазмоза. 27. Какие существуют схемы лечения токсоплазмоза. 28. Чем опасно заболевание беременной женщины краснухой? 29. Назовите триаду Грегга. 30. Профилактика врожденной краснухи. 31. Назовите клинические проявления хламидиоза. 32. Лечение хламидийной инфекции у новорожденных.
Практическое занятие № 10
Тема: Заболевания кожи, подкожной клетчатки, пупка и пупочных сосудов
1. Назовите врожденные и наследственные заболевания кожи. 2. Клиника и тактика врача при наличии у ребенка телеангиэктазий, гемангиом, монгольских и пигментных пятен, адипонекроза. 3. Клиника и лечение везикулопустулеза. 4. Сроки появления и клиника доброкачественной и злокачественной форм пузырчатки. Принципы лечения пузырчатки. 5. Сроки появления и клиника эксфолиативного дерматита Риттера. 6. Принципы лечения эксфолиативного дерматита Риттера. 7. Сроки появления, клиника и лечение псевдофурункулеза Фигнера. 8. Назовите изменения в клиническом анализе крови при гнойно-воспалительных заболеваниях кожи и подкожной клетчатки при средне- и тяжелом течении заболевания.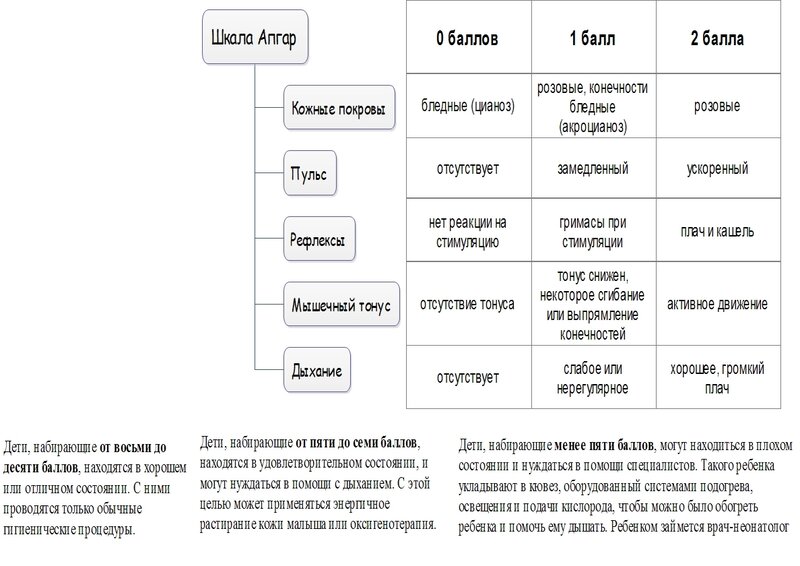 9. Противоэпидемические мероприятия при выявлении больного новорожденного с любой фирмой пиококковой инфекции в родильном доме и на участке. 10. Опишите клинику мастита новорожденных. 11. Назовите приобретенные заболевания пупка и пупочных сосудов. 12. Как подразделяются свищи пупка. Дайте клиническую характеристику полного свища между пупком и кишечной петлей. 13. Дайте клиническое описание мокнущего пупка. 14. Местное лечение мокнущего пупка. 15. Опишите клинические проявления омфалита. 16. Назовите принципы общего и местного лечения омфалита. 17. Назовите причины развития тромбофлебитов. 18. Опишите клинические проявления тромбофлебита и тромбартериита, перифлебита и периартериита. 19. Лечение воспалительных заболеваний пупочных сосудов.
9. Противоэпидемические мероприятия при выявлении больного новорожденного с любой фирмой пиококковой инфекции в родильном доме и на участке. 10. Опишите клинику мастита новорожденных. 11. Назовите приобретенные заболевания пупка и пупочных сосудов. 12. Как подразделяются свищи пупка. Дайте клиническую характеристику полного свища между пупком и кишечной петлей. 13. Дайте клиническое описание мокнущего пупка. 14. Местное лечение мокнущего пупка. 15. Опишите клинические проявления омфалита. 16. Назовите принципы общего и местного лечения омфалита. 17. Назовите причины развития тромбофлебитов. 18. Опишите клинические проявления тромбофлебита и тромбартериита, перифлебита и периартериита. 19. Лечение воспалительных заболеваний пупочных сосудов.
Практическое занятие № 11
Тема: Недоношенные дети. Анатомо-физиологические особенности недоношенных детей. Приказ № 318
1. Назовите причины недонашивания беременности. 2. Дайте сравнительную характеристику недоношенных детей в зависимости от массы тела и гестационного возраста.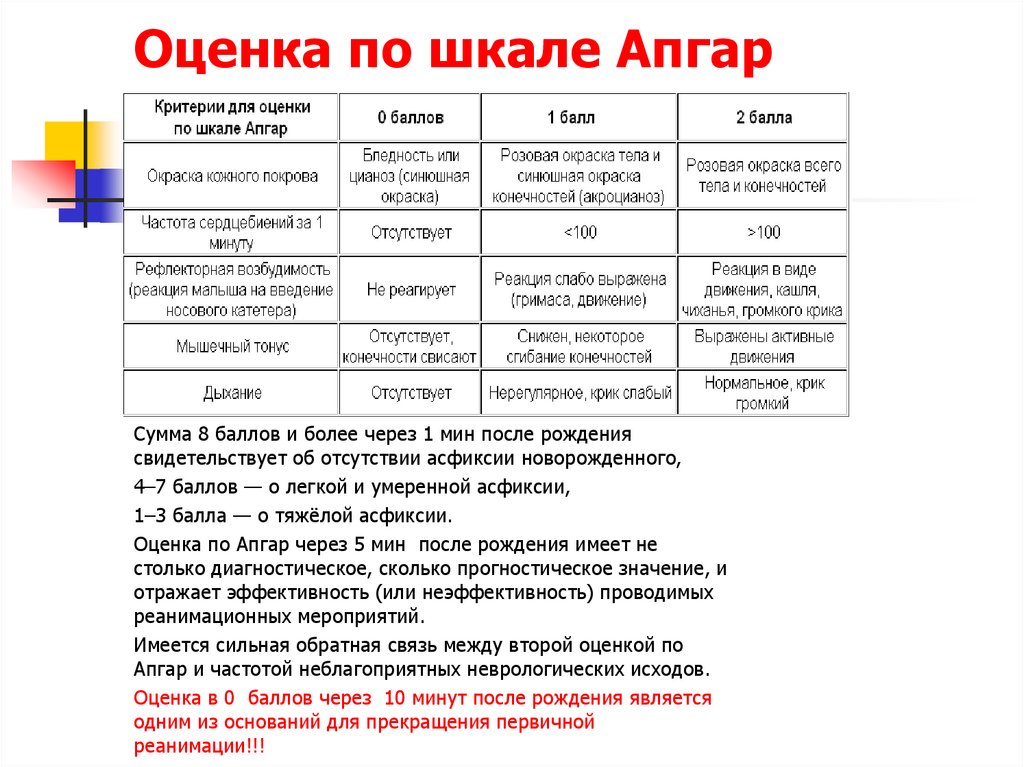 3. Опишите внешние признаки недоношенного ребенка. 4. Назовите особенности адаптации новорожденных недоношенных детей. 5. Дайте характеристику общего состояния глубоко недоношенного ребенка. 6. Назовите основные анатомо-физиологические особенности ЦНС. 7. Назовите анатомо-физиологические особенности кожи и подкожно-жировой клетчатки и костной системы. 8. Назовите особенности терморегуляции недоношенного новорожденного ребенка. 9. Назовите основные анатомо-физиологические особенности органов дыхания. 10. Назовите основные анатомо-физиологические особенности сердечно-сосудистой системы. 11. Назовите основные анатомо-физиологические особенности органов пищеварения. 12. Назовите основные анатомо-физиологические особенности почек. 13. Назовите основные особенности обменных процессов у новорожденных и недоношенных детей. 14. Физическое развитие недоношенных детей. 15.Особенности психомоторного развития недоношенных детей.
3. Опишите внешние признаки недоношенного ребенка. 4. Назовите особенности адаптации новорожденных недоношенных детей. 5. Дайте характеристику общего состояния глубоко недоношенного ребенка. 6. Назовите основные анатомо-физиологические особенности ЦНС. 7. Назовите анатомо-физиологические особенности кожи и подкожно-жировой клетчатки и костной системы. 8. Назовите особенности терморегуляции недоношенного новорожденного ребенка. 9. Назовите основные анатомо-физиологические особенности органов дыхания. 10. Назовите основные анатомо-физиологические особенности сердечно-сосудистой системы. 11. Назовите основные анатомо-физиологические особенности органов пищеварения. 12. Назовите основные анатомо-физиологические особенности почек. 13. Назовите основные особенности обменных процессов у новорожденных и недоношенных детей. 14. Физическое развитие недоношенных детей. 15.Особенности психомоторного развития недоношенных детей.
Практическое занятие № 12
Тема: Принципы организации медицинского обслуживания недоношенных детей
1. Условия успешного выхаживания недоношенного ребенка. 2. Требования, предъявляемые к организации и работе палат для новорожденных недоношенных детей (I этап). 3. Принципы работы кувезного отделения или палаты для недоношенных детей роддома (I этап выхаживания). 4. Принципы первичного туалета недоношенного новорожденного. 5. Требования, предъявляемые к работе кувезов. 6. Сроки пребывания недоношенных новорожденных в кувезе закрытого типа. 7. Показания к переводу недоношенного ребенка в кроватку-грелку. 8. Показания к выписке недоношенного новорожденного из родильного дома. 9. Показания к переводу недоношенного ребенка на II этап выхаживания. 10.Дайте общую характеристику II этапа выхаживания недоношенных детей. 11.Назовите задачи, которые ставятся перед медперсоналом на II этапе выхаживания недоношенных детей. 12.Требования, предъявляемые к организации и работе палат для новорожденных на II этапе выхаживания. 13.Уход за недоношенным ребенком на II этапе выхаживания. 14.Принципы вскармливания недоношенных детей, сроки первого кормления.
Условия успешного выхаживания недоношенного ребенка. 2. Требования, предъявляемые к организации и работе палат для новорожденных недоношенных детей (I этап). 3. Принципы работы кувезного отделения или палаты для недоношенных детей роддома (I этап выхаживания). 4. Принципы первичного туалета недоношенного новорожденного. 5. Требования, предъявляемые к работе кувезов. 6. Сроки пребывания недоношенных новорожденных в кувезе закрытого типа. 7. Показания к переводу недоношенного ребенка в кроватку-грелку. 8. Показания к выписке недоношенного новорожденного из родильного дома. 9. Показания к переводу недоношенного ребенка на II этап выхаживания. 10.Дайте общую характеристику II этапа выхаживания недоношенных детей. 11.Назовите задачи, которые ставятся перед медперсоналом на II этапе выхаживания недоношенных детей. 12.Требования, предъявляемые к организации и работе палат для новорожденных на II этапе выхаживания. 13.Уход за недоношенным ребенком на II этапе выхаживания. 14.Принципы вскармливания недоношенных детей, сроки первого кормления. 15.Выбор метода вскармливания. 16.Расчет питания недоношенным новорожденным. 17.Назовите основные принципы вскармливания недоношенных. 18.Потребность в жидкости новорожденного недоношенного ребенка. 19.Что такое оптимальное вскармливание. 20.Профилактика ранней анемии. 21.Профилактика поздней анемии. 22.Профилактика рахита недоношенного ребенка. 23.Показания к выписке детей со II этапа выхаживания недоношенных детей. 24.Принципы диспансерного наблюдения недоношенных детей в условиях детской поликлиники. 25.Вакцинация детей, родившихся с низким весом.
15.Выбор метода вскармливания. 16.Расчет питания недоношенным новорожденным. 17.Назовите основные принципы вскармливания недоношенных. 18.Потребность в жидкости новорожденного недоношенного ребенка. 19.Что такое оптимальное вскармливание. 20.Профилактика ранней анемии. 21.Профилактика поздней анемии. 22.Профилактика рахита недоношенного ребенка. 23.Показания к выписке детей со II этапа выхаживания недоношенных детей. 24.Принципы диспансерного наблюдения недоношенных детей в условиях детской поликлиники. 25.Вакцинация детей, родившихся с низким весом.
Почему оценка по шкале Апгар на самом деле не имеет значения для родителей
Ваш ребенок пройдет свой первый тест ровно через минуту после появления в этом мире, а затем повторит эту оценку через четыре минуты. Тест Апгар оценивает младенцев по их цвету кожи, частоте сердечных сокращений, рефлексам, мышечному тонусу и дыханию и присваивает им баллы от нуля до 10. необходимый уровень неотложной помощи — вот и все. Высокая оценка по шкале Апгар – 9. 0003, а не , как хотят верить некоторые гордые родители, первый показатель того, что их ребенку уготовано величие. Низкий балл также не является признаком того, что у ребенка будут проблемы со здоровьем в будущем.
0003, а не , как хотят верить некоторые гордые родители, первый показатель того, что их ребенку уготовано величие. Низкий балл также не является признаком того, что у ребенка будут проблемы со здоровьем в будущем.
Тем не менее, многие новоиспеченные родители одержимы оценкой своего новорожденного по шкале Апгар. Они слишком взволнованы 9 или невероятно редкими 10, или они беспокоятся о том, что низкий или средний балл может означать в долгосрочной перспективе, даже если их малыш теперь совершенно здоров. Этим родителям педиатры и акушеры говорят, успокойтесь. Без сомнения, оценка ребенка по шкале Апгар важна для врачей и медсестер в данный момент, но она очень мало говорит о том, каким вырастет ребенок.
Врачи используют шкалу Апгар в родильном зале с 1952 года. Она была разработана доктором Вирджинией Апгар, новаторским акушерским анестезиологом, которая была обеспокоена тем, как скополамин и другие сильные анестетики, вводимые роженицам, влияют на их новорожденных. Эти препараты передаются из плаценты ребенку и могут препятствовать его дыханию после выхода из матки — состояние, называемое неонатальной депрессией. Шкала Апгар дала быстрый и эффективный способ оценить, как чувствуют себя дети, основываясь на воздействии этих анестетиков.
Эти препараты передаются из плаценты ребенку и могут препятствовать его дыханию после выхода из матки — состояние, называемое неонатальной депрессией. Шкала Апгар дала быстрый и эффективный способ оценить, как чувствуют себя дети, основываясь на воздействии этих анестетиков.
«В те дни матери были изрядно выбиты из колеи, а их дети рождались в очень подавленном состоянии, — говорит Джей П. Голдсмит, доктор медицинских наук, профессор педиатрии Тулейнского университета и член Комитета Американской академии педиатрии по плоду и новорожденному. . «Доктор. Апгар пыталась заставить людей обратить внимание на благополучие младенцев в первые пять минут их жизни».
Вскоре для врачей стало стандартной практикой проводить этот тест через одну и пять минут (и снова через 10, 15 и 20 минут, если оценка оставалась низкой), чтобы сообщить, нуждаются ли новорожденные в реанимации или других вмешательствах. По каждой из пяти категорий — цвету, частоте сердечных сокращений, рефлексам, мышечному тонусу и дыханию — младенцы получают 0, 1 или 2 балла. Например, за цвет — новорожденный, который выглядит синюшным или бледным во всем теле. получит ноль, тот, кто в основном розоватый, но с синими или бледными руками или ногами, получит 1, а полностью розовый ребенок получит 2 балла. 1, а более 100 ударов в минуту получают 2. Тогда сумма баллов по каждой категории составляет общую оценку по шкале Апгар.
Например, за цвет — новорожденный, который выглядит синюшным или бледным во всем теле. получит ноль, тот, кто в основном розоватый, но с синими или бледными руками или ногами, получит 1, а полностью розовый ребенок получит 2 балла. 1, а более 100 ударов в минуту получают 2. Тогда сумма баллов по каждой категории составляет общую оценку по шкале Апгар.
К настоящему времени все эти сильные анестетики, используемые для притупления родовой боли, ушли на второй план, а эпидуральная анестезия и другие более безопасные анальгетики стали нормой. Тем не менее, хотя депрессия, вызванная анестезией, уже не так распространена, как раньше, оценка по шкале Апгар сохранилась. На самом деле, несмотря на бесчисленные достижения в области медицины за последние 68 лет, тест практически не изменился. Но это не значит, что он устарел или бесполезен. Шкала Апгар оказалась эффективным методом оценки общего состояния здоровья новорожденных в самые ранние моменты жизни.
«Теперь он используется, чтобы увидеть, как ребенок переходит из внутриутробного состояния, и чтобы [помочь врачам] определить, нуждается ли младенец в дополнительной помощи, потому что он плохо переносит переход», — говорит Шивани Патель, доктор медицинских наук, доцент кафедры акушерства и гинекологии в Юго-западном медицинском центре Техасского университета. «Частота сердечных сокращений, дыхание, цвет и тон — все это связано с сердечно-легочной системой. Если частота сердечных сокращений низкая, цвет, вероятно, плохой. Если ребенок дышит недостаточно быстро, его цвет и частота сердечных сокращений обычно нехорошие».
«Частота сердечных сокращений, дыхание, цвет и тон — все это связано с сердечно-легочной системой. Если частота сердечных сокращений низкая, цвет, вероятно, плохой. Если ребенок дышит недостаточно быстро, его цвет и частота сердечных сокращений обычно нехорошие».
Поскольку шкала Апгар настолько всеобъемлюща, Голдсмит говорит, что это невероятно полезный инструмент, но только для дежурных медицинских работников. Родителям, с другой стороны, на самом деле не нужно знать баллы своего ребенка, и если они это сделают, это может нанести ущерб. «Иногда родители, которые читали об оценке по шкале Апгар и заинтересовались, спрашивают, и мы им рассказываем», — говорит он. «Или, что более вероятно, я скажу, что ребенку было трудно дышать или его сердцебиение было немного замедленным, а не просто скажу ему счет. Могут быть проблемы с их знанием, поэтому, если они не спросят, я обычно им не говорю».
Прежде всего, говорит Голдсмит, «каждый родитель хочет, чтобы его ребенку было 10 лет, но дети обычно не розовые при рождении и не должны быть такими. В утробе матери они не насыщаются кислородом через легкие, поэтому при рождении они должны быть несколько голубыми. Из исследований нормальных, здоровых, энергичных детей мы знаем, что они не розовеют до пяти-девяти минут. Ни один ребенок не должен иметь 10 баллов за одну минуту».
В утробе матери они не насыщаются кислородом через легкие, поэтому при рождении они должны быть несколько голубыми. Из исследований нормальных, здоровых, энергичных детей мы знаем, что они не розовеют до пяти-девяти минут. Ни один ребенок не должен иметь 10 баллов за одну минуту».
Однако родители часто этого не понимают и могут совершенно напрасно волноваться, если их ребенок набирает меньше 10 баллов, что и происходит с подавляющим большинством новорожденных. «Как акушер, если я услышу 10 баллов, я скажу 9.0003 действительно ? Потому что этого почти никогда не происходит», — говорит Патель. «Мы чаще всего видим восьмерки и девятки, что равносильно тому, чтобы получить за тест 98 или 99 вместо 100».
Кроме того, Голдсмит отмечает, что, хотя некоторые показатели Апгар объективны — частота сердечных сокращений, частота дыхания — другие несколько субъективны. Цвет, например, остается на усмотрение медицинского работника, и Голдсмит говорит, что он не всегда точно оценивается. «Было показано, что темнокожие младенцы не анализируются так же правильно, как светлокожие», — отмечает он. «Если вы наденете на ребенка монитор насыщения кислородом и попросите воспитателя оценить цвет, не глядя на монитор, ему может быть труднее. Тон и рефлексы тоже несколько субъективны».
«Было показано, что темнокожие младенцы не анализируются так же правильно, как светлокожие», — отмечает он. «Если вы наденете на ребенка монитор насыщения кислородом и попросите воспитателя оценить цвет, не глядя на монитор, ему может быть труднее. Тон и рефлексы тоже несколько субъективны».
Из-за этого могут быть некоторые различия в баллах по шкале Апгар в зависимости от того, кто их присваивает, — и это нормально, — подчеркивает Голдсмит. Пока ребенок получает необходимую ему помощь и его оценка со временем улучшается, с вмешательством или без него, точная оценка одноминутного теста не имеет значения. «Если у них изначально низкий балл, но затем через пять минут они начинают брыкаться, кричать и иметь хороший тон, то первый балл не имеет смысла», — объясняет он.
Если счет остается очень низким в течение 10 минут, возможны проблемы со здоровьем. «Долгосрочные исследования показывают, что если на 10, 15, 20 или 20-й минуте оценки 3 или меньше, это предвещает серьезные краткосрочные и долгосрочные проблемы», — говорит Голдсмит.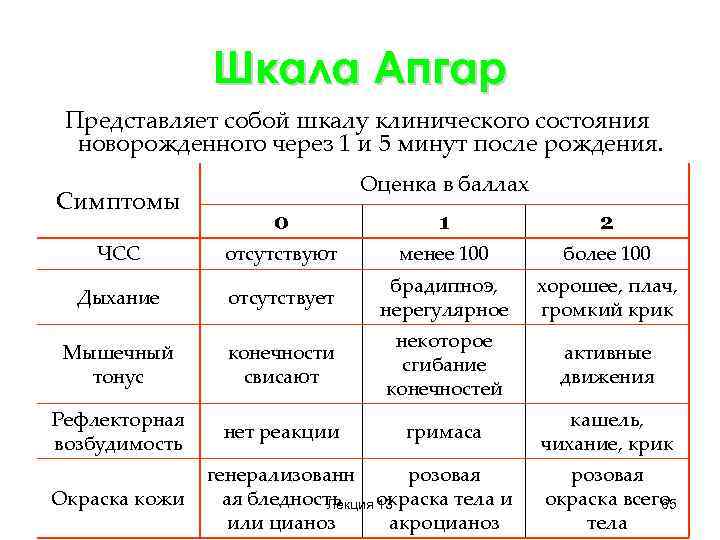
Но даже в этих случаях родители ничего не могут сделать с оценкой. Самое главное, чтобы малышу была оказана надлежащая помощь, и любой врач, который несколько раз выставляет тревожную оценку, обязательно ее ему окажет. И когда результаты последующих тестов увеличиваются, как это обычно бывает, младенцы с такой же вероятностью будут здоровыми, счастливыми, прыгающими младенцами, которые вырастут здоровыми детьми и взрослыми, как и новорожденные, чьи первые баллы высоки.
«Мы не собираем оценки от родителей как таковых, — говорит Патель. «Но поскольку это ничего не значит с точки зрения долгосрочных результатов, родителям не важно знать об этом».
Эта статья была первоначально опубликована
Что такое шкала Апгар?
Перейти к содержимому Что такое шкала Апгар? С момента своего появления в 1952 году шкала по шкале Апгар стала ведущим методом оценки общего состояния здоровья новорожденного после рождения.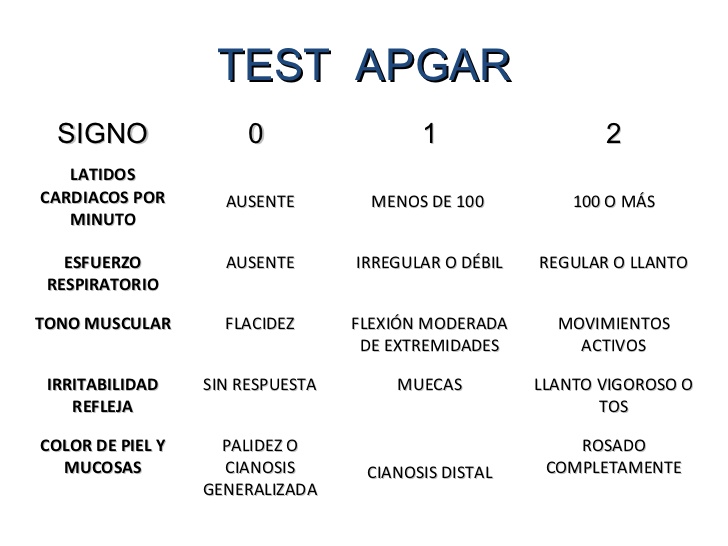 Шкалы по шкале Апгар, созданные акушером-анестезиологом, получившим образование в Колумбийском университете, Вирджинией Апгар, теперь используются в родильных домах по всему миру, что позволяет врачам и медсестрам быстро сообщать о неотложных медицинских потребностях младенца.
Шкалы по шкале Апгар, созданные акушером-анестезиологом, получившим образование в Колумбийском университете, Вирджинией Апгар, теперь используются в родильных домах по всему миру, что позволяет врачам и медсестрам быстро сообщать о неотложных медицинских потребностях младенца.
Что такое шкала Апгар?
Шкала Апгар — это тест с пятью категориями, используемый для оценки общего состояния здоровья новорожденного. Это приблизительный показатель того, нуждается ли ребенок в немедленной медицинской помощи, с учетом пульса, частоты дыхания, рефлекторной реакции и окраски кожи. Апгар — это стандартный метод оценки состояния здоровья новорожденных, используемый врачами, медсестрами и фельдшерами скорой помощи во всем мире.
Тест проводится дважды в большинстве родильных залов, один раз через 1 минуту после родов и второй раз через пять минут. Через минуту идея состоит в том, чтобы оценить, насколько хорошо ребенок справился с процессом родов (или «переходом от плода к новорожденному»), пишет Medline Plus.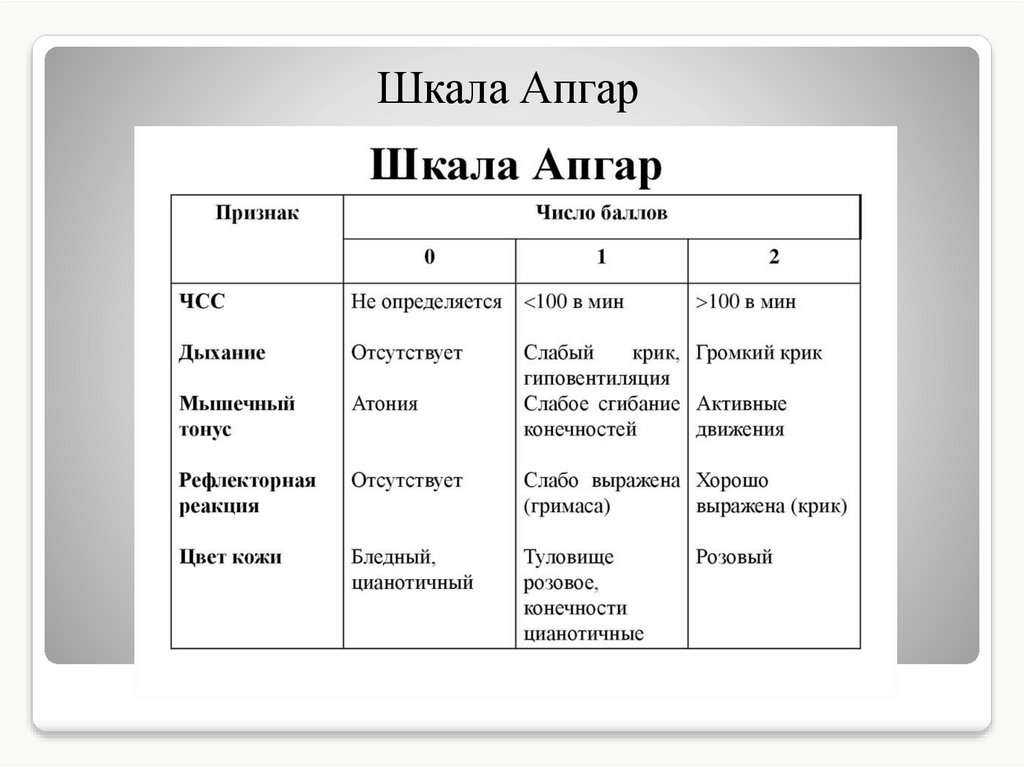 Пятиминутный тест оценивает, насколько хорошо ребенок себя чувствует вне матки.
Пятиминутный тест оценивает, насколько хорошо ребенок себя чувствует вне матки.
Как работает оценка по шкале Апгар
Иногда врачи повторяют тест по шкале Апгар более двух раз. В случаях, когда требуется реанимация, тест можно проводить снова и снова, обычно с интервалом в пять минут, чтобы увидеть, улучшается ли и насколько состояние ребенка.
Оценка ребенка по шкале Апгар рассчитывается на основе пяти простых критериев:
- A Внешний вид – цвет кожи
- P ulse – частота сердечных сокращений (измеренная с помощью стетоскопа или путем ощупывания пуповины)
- G гримаса – рефлекторная реакция
- A активность – мышечный тонус
- R выдыхание – качество дыхания
Врачи присваивают баллы в каждой из этих категорий, начиная с 0 и достигая максимум 2. После суммирования баллов ребенку будет присвоена общая оценка по шкале Апгар от 0 до 10.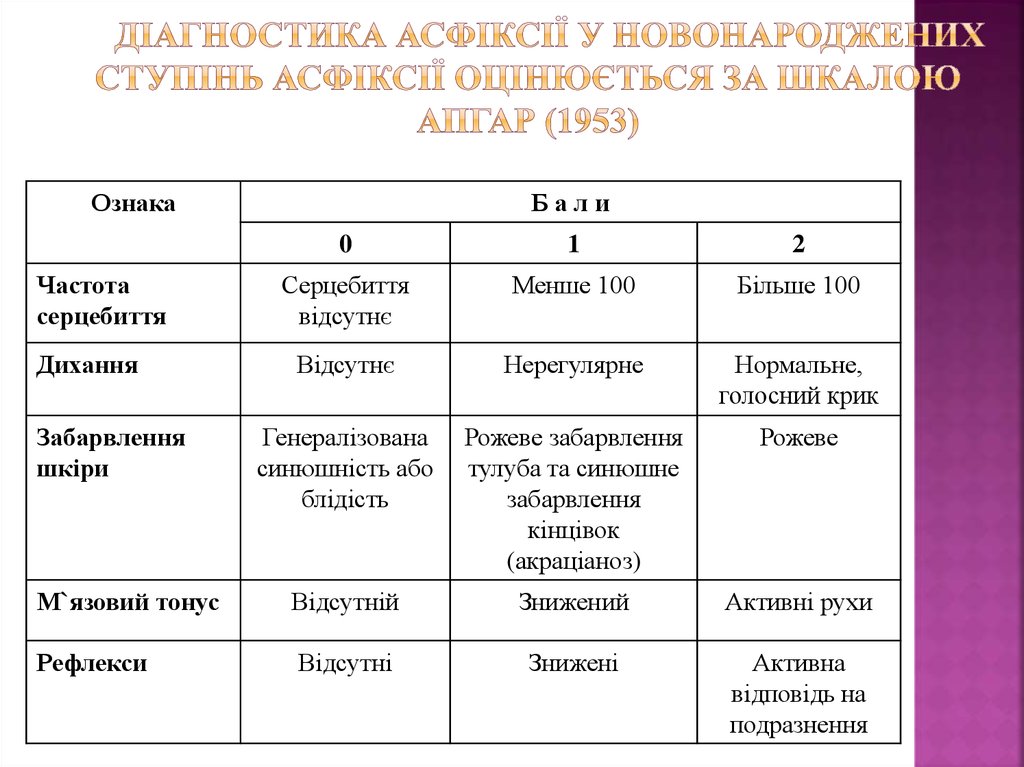 Более низкие баллы означают, что новорожденный может требуют медицинской помощи. Более высокие баллы обычно предполагают, что младенцу потребуется только рутинный уход.
Более низкие баллы означают, что новорожденный может требуют медицинской помощи. Более высокие баллы обычно предполагают, что младенцу потребуется только рутинный уход.
Прежде чем разобраться, как рассчитывается оценка по шкале Апгар, давайте подробнее рассмотрим, что некоторые из этих критериев говорят нам о здоровье ребенка.
Внешний вид
Когда ткани тела, расположенные вблизи поверхности кожи, не получают достаточного количества кислорода, они могут стать синими, серыми или очень бледными. Это состояние известно как цианоз и может указывать на ряд серьезных заболеваний. Исследователи выделяют два основных типа цианоза в зависимости от основной проблемы:
- Центральный цианоз – синее или серое окрашивание губ, языка и туловища
- кровь не получает достаточного количества кислорода при прохождении через легкие
- связан с широким спектром заболеваний органов дыхания и кровообращения
- Периферический цианоз – синее или серое изменение цвета конечностей или пальцев
- кровь не циркулирует должным образом; он был каким-то образом заблокирован
- связанные с заболеваниями органов дыхания и кровообращения, включая образование тромбов
Как мы увидим, шкала Апгар для окраски кожи учитывает это важное различие, присваивая детям с центральным и периферическим цианозом разные баллы.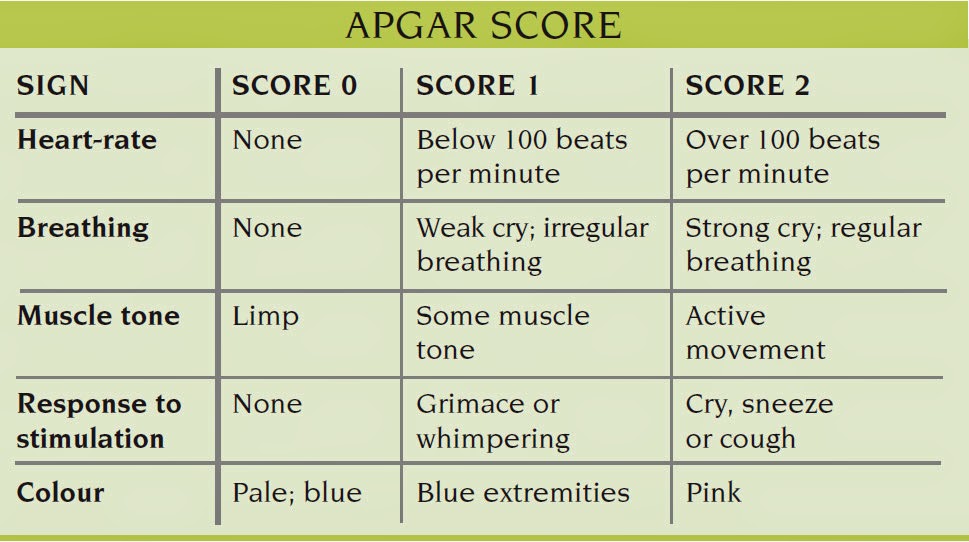
Гримаса
Здоровые новорожденные спонтанно реагируют на стимуляцию гримасой, кашлем, чиханием, плачем или плачем. Плач, как оказалось, является очень здоровой реакцией, поскольку дети прочищают свои дыхательные пути, которые все еще могут быть заполнены амниотической жидкостью. Когда акушер выбирает отсасывание амниотической жидкости изо рта и ноздрей новорожденного, врач может оценить реакцию младенца на эту форму стимуляции.
Активность
Здоровые мышцы всегда слегка напряжены, поэтому наше тело поддерживает позу после того, как мы ее заняли. Это базовое напряжение также позволяет нашим мышцам активироваться, когда это необходимо. Мышечный тонус относится к степени напряжения мышц человека в состоянии покоя.
Как получить оценку по шкале Апгар
| Критерии | 0 баллов | 1 точка | 2 балла |
|---|---|---|---|
| Внешний вид | все тело синее или бледное (центральный цианоз) | синеют только конечности (периферический цианоз) | цианоз не обнаружен |
| Импульс | сердцебиение отсутствует (немедленно следует начать компрессию грудной клетки) | менее 100 ударов в минуту | более 100 ударов в минуту |
| Гримаса | нет реакции на стимуляцию | только морщась | гримаса и кашель, чихание или сильный крик |
| Деятельность | мышцы кажутся дряблыми и дряблыми; тело вялое | некоторое мышечное напряжение; конечности сгибаются | активное движение |
| Дыхание | не дышит | медленное, неровное дыхание | плач |
После рождения ребенок будет оцениваться в соответствии с системой баллов, которую мы описали в таблице выше.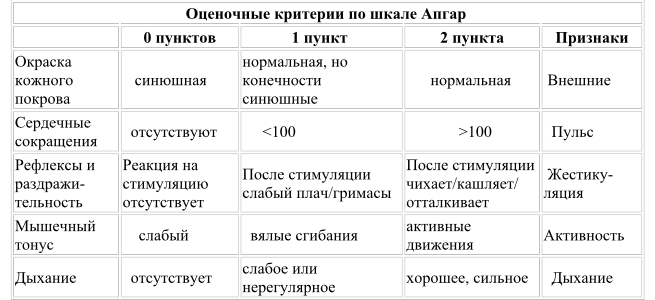 Баллы из каждой категории суммируются, максимум 10 баллов.
Баллы из каждой категории суммируются, максимум 10 баллов.
Интерпретация оценки по шкале Апгар
В то время как медицинские работники спорят о деталях, большинство экспертов сходятся во мнении, что оценка 7 или выше является совершенно нормальной и здоровой. Детям, попадающим в эту группу, обычно требуется только обычное послеродовое лечение.
Высокие баллы
«Идеальный» результат в 10 баллов встречается редко. По крайней мере, большинство детей рождаются с легким цианозом, из-за которого их конечности кажутся более синими, чем обычно. Обычно об этом не стоит беспокоиться, но у здорового новорожденного оценка снижается на один балл.
Средние баллы
Баллы ниже 7, по данным Национальной медицинской библиотеки, указывают на то, что ребенку требуется медицинская помощь. Некоторым детям потребуется очищать дыхательные пути вручную. Другим будет полезна небольшая физическая стимуляция, чтобы увеличить частоту сердечных сокращений.
После вмешательства врачи снова оценят состояние ребенка по шкале Апгар, чтобы убедиться в улучшении состояния. Большинство детей заканчивают тем, что на второй круг набирают намного больше очков. Младенцы, состояние которых существенно не улучшается, будут продолжать лечить, а оценки по шкале Апгар будут измерять в течение еще 20 или около того минут.
Большинство детей заканчивают тем, что на второй круг набирают намного больше очков. Младенцы, состояние которых существенно не улучшается, будут продолжать лечить, а оценки по шкале Апгар будут измерять в течение еще 20 или около того минут.
Низкие баллы
Оценка по шкале Апгар ниже 4 свидетельствует о том, что младенец нуждается в немедленном спасительном лечении. Детей, набравших от 0 до 3 баллов, необходимо немедленно реанимировать, иначе они рискуют получить трагический исход. В то же время детей, нуждающихся в немедленных реанимационных мероприятиях, следует реанимировать немедленно. Нет смысла ждать, пока пройдет тест Апгар, прежде чем броситься спасать жизнь явно страдающего ребенка.
В экстренных случаях присвоение оценки по шкале Апгар может занять больше времени, чем оно того стоит. Однако в случае реанимации оценка по шкале Апгар с пятиминутными интервалами после каждой попытки реанимации может быть полезным способом оценки эффективности вмешательства.
Этот пункт имеет решающее значение для целей медицинской халатности. Хотя стандартом медицинской помощи является получение оценки по шкале Апгар на 1 и 5-й минуте, это также может быть стандартом медицинской помощи для отказа от прохождения теста, если ребенок явно нуждается в реанимации, а ожидание теста просто отсрочит необходимое уход.
Что означают баллы по шкале Апгар?
Оценка по шкале Апгар не может предсказать проблемы со здоровьем ребенка в долгосрочной перспективе. Как отмечает доктор Кристен Монтгомери в «Журнале перинатального образования», многие исследователи пытались найти корреляцию между оценкой по шкале Апгар и хроническими заболеваниями, но эти попытки по большей части оказались тщетными.
Чрезвычайно низкие оценки (от 0 до 3 баллов) могут быть признаком черепно-мозговой травмы, но оценка по шкале Апгар сама по себе не может ничего диагностировать. Оценка по шкале Апгар не может сказать вам, что у ребенка разовьется церебральный паралич, судорожные припадки или какое-либо другое конкретное заболевание.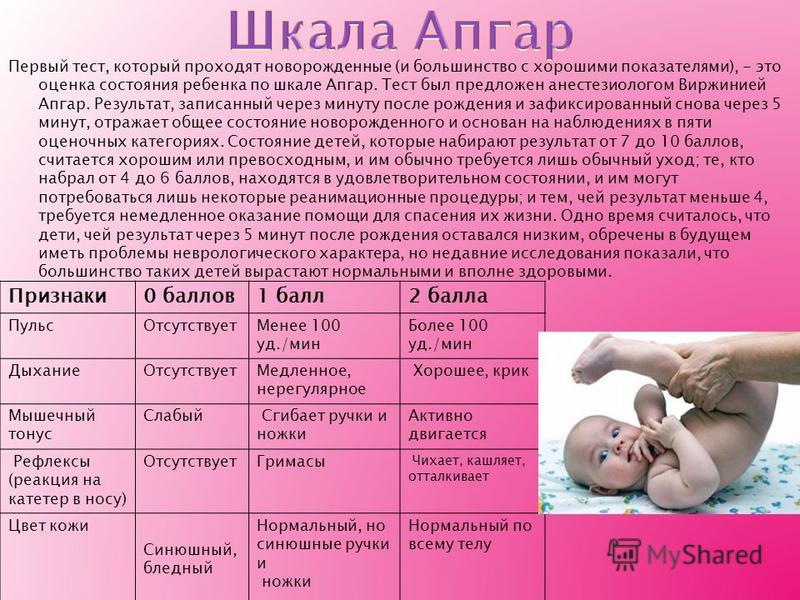 Апгар не для диагностики. Это для сбора доказательств того, что новорожденному требуется немедленная медицинская помощь.
Апгар не для диагностики. Это для сбора доказательств того, что новорожденному требуется немедленная медицинская помощь.
Связь между оценкой по шкале Апгар и церебральным параличом
При этом недавние исследования открыли возможность того, что оценка по шкале Апгар может иметь большее значение. Относительно крупное исследование из Швеции, опубликованное в Британском медицинском журнале 8 февраля 2018 г., обнаружило прямую связь между оценкой по шкале Апгар и двумя серьезными заболеваниями: церебральным параличом и эпилепсией.
В исследовании приняли участие 1221 шведский ребенок, у которых был диагностирован либо церебральный паралич, либо эпилепсия, а затем сравнили их оценку по шкале Апгар после рождения с группой детей, которые получили 10 баллов по шкале Апгар через пять минут.
Отношения были очевидны, говорят исследователи. По мере снижения баллов по шкале Апгар резко возрастал риск как церебрального паралича, так и эпилепсии. У детей, получивших 9 баллов по шкале Апгар, вероятность развития ДЦП была примерно в два раза выше, чем у детей с 10 баллами. С другой стороны, у детей, получивших 0 баллов по шкале Апгар, вероятность развития расстройства была почти в 278 раз выше.
С другой стороны, у детей, получивших 0 баллов по шкале Апгар, вероятность развития расстройства была почти в 278 раз выше.
Это огромное увеличение, и оно стало еще более заметным, когда команда посмотрела на 10-минутные оценки по шкале Апгар. Связь была менее очевидной для эпилепсии, но в исследовании отмечается повышенный риск судорог у детей, которые получили 7 баллов по шкале Апгар или меньше.
Не зацикливайтесь на оценке по шкале Апгар
Несмотря на это, родители не должны переоценивать оценку своего ребенка по шкале Апгар. Тот факт, что ребенок сначала получает низкие баллы, не означает, что у него необратимое расстройство. Многие дети, получившие низкие баллы по шкале Апгар через одну минуту, достигают нормального уровня через пять минут. И у большинства детей, получивших низкие баллы, не развивается церебральный паралич или эпилепсия.
В более широком смысле, низкие баллы по шкале Апгар , а не означают, что ребенок нездоров или что в будущем у него разовьются какие-либо заболевания.