Остеохондроз: причины, симптомы, профилактика — Официальный сайт ГБУЗ «Городская поликлиника №1 г. Сочи» МЗКК
Суть заболевания сводится к нарушению структуры тканей позвонков и межпозвоночных дисков, что приводит к снижению их эластичности и изменению формы. Значительно уменьшается промежуток между позвонками, и в этом месте наблюдается потеря стабильности позвоночника. Патологическое разрушение тканей сопровождается защемлением нервных окончаний, идущих от спинного мозга, и приводит к постоянному напряжению спинных мышц. Наблюдается возникновение болей спины и прочей симптоматики, присущей остеохондрозу. Ослабление межпозвоночных дисков становится причиной развития такой патологии, как позвоночная грыжа, а дальнейшее течение заболевания приводит к деградации суставов позвоночного столба и межпозвоночных связок. Происходит формирования костных отростков — остеофитов.
Различают три формы остеохондроза — шейный, грудной и поясничный. Все присущие заболеванию остеохондроз симптомы часто наблюдаются у людей, предпочитающих активным физическим нагрузкам сидение за компьютером. В результате продолжительного нахождения в неестественной для позвоночника позе формируются нарушения осанки, деградация спинных мышц, приводящие к различным патологиям позвоночника.
Симптоматика заболевания
Остеохондроз спины является хроническим заболеванием, отличается чередованием периодов обострения и ремиссии. Периоду обострения во многом способствуют многочисленные физические нагрузки.
Клиническая картина заболевания во многом зависит от локализации патологии, также различаются и синдромы остеохондроза:
- Шейный остеохондроз выражается болями в области шеи, руках, для него характерны приступы головной боли и онемения пальцев. В тяжёлых случаях происходит защемление позвоночной артерии, что становится причиной ещё большего ухудшения состояния больного;
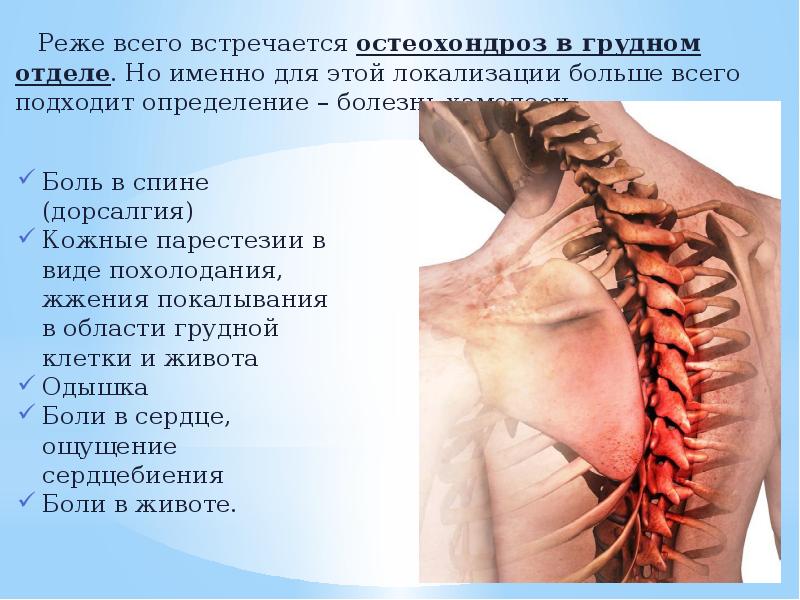
- Признаки остеохондроза грудного выражаются в острой или ноющей боли в спине, затруднённом дыхании, болевых ощущениях в районе сердца;
- Поясничный остеохондроз начинается с болей в области поясницы и нижних конечностей, постепенно усиливающихся при движении.
 У больных часто наблюдаются расстройства мочеполовой системы, может появиться ослабление потенции у мужчин, и дисфункция яичников у женщин.
У больных часто наблюдаются расстройства мочеполовой системы, может появиться ослабление потенции у мужчин, и дисфункция яичников у женщин. - В ряде случаев встречается разновидность смешанного остеохондроза, относящегося к наиболее тяжёлой форме заболевания, и симптомы остеохондроза позвоночника в этом случае также смешанные.
Как проводится диагностика
Первичный диагноз остеохондроз межпозвонковых дисков устанавливают, принимая во внимание симптомы остеохондроза спины, указанные больным при обращении в клинику. Осмотр на спинной остеохондроз состоит из проверки позвоночника больного в различных положениях, при условии покоя и движения. После завершения процедур осмотра больной подвергается аппаратной диагностике, при помощи которой происходит подтверждение первоначального диагноза, его уточнение либо опровержение. Нередко результаты обследования выявляют ряд сопутствующих заболеваний, которые можно отнести к осложнениям — грыжа, радикулит и др. От правильной диагностики во многом зависит успешность определения формы и стадии остеохондроза. Следует помнить, что диагностирование и рекомендации, как избавиться от остеохондроза, находятся в области компетенции невропатолога, все процедуры должны проходить только под его наблюдением.
Причины развития остехондроза
В медицине действует правило, согласно которому остеохондроз представляет собой совокупность нескольких факторов и начинает проявляться в следующих случаях:
- Проблемы с обменом веществ могут быть причиной заболевания позвоночника;
- Предрасположенность к патологии, закреплённая на генном уровне, является причиной болезни остеохондроз;
- Неполноценное физическое развитие. К нему относятся проблемы с осанкой, различные степени плоскостопия и прочие нарушения скелета;
- Токсическое отравление организма и некоторые инфекции бывает причиной заболевания остеохондроз;
- Приобретённые травмы опорно-двигательного аппарата, возрастная или профессиональная регрессия;
- Травмы и ушибы позвоночного столба;
- Лишний вес, отсутствие нормального питания и несоблюдение диеты, авитаминоз и дегидратация организма также приводят к остеохондрозу;
- Вредные привычки и периодические стрессы.

- Выделяются косвенные причины остеохондроза, но все их можно объединить в одну группу, относящуюся к неправильному образу жизни.
Принципы лечения остеохондроза
Лечение остеохондроза подразумевает под собой использование комплекса мероприятий, которые необходимо выполнять достаточно длительный период времени (от 1-3 месяцев + около 1 года на реабилитацию), на что многие пациенты реагируют весьма неоднозначно. Поэтому нужно отметить, что, выполняя косвенно рекомендации лечащего врача, прогноз на выздоровление больного минимальный. Дополнительной проблемой в лечении остеохондроза часто становится самолечение. Дело в том, что при данном заболевании клиническая картина достаточно неоднозначна и широка. Больной без диагностики начинает подбирать лекарства против того, что болит, и, устраняя боль, дальше занимается своей повседневной жизнью, в то время как болезнь продолжает прогрессировать.
Лечение остеохондроза проводится двумя основными методами: консервативное и хирургическое лечение. Кроме того, существуют общие рекомендации при лечении остеохондроза, такие как — диета, проведение реабилитации. Консервативное лечение остеохондроза направлено на купирование болевого синдрома, нормализацию работы позвоночника и его составляющих, а также предупреждение дальнейших дистрофических изменений в «оси» человека. Оно включает в себя: медикаментозную терапию, физиотерапию, лечебную физкультуру (ЛФК), массаж, гидромассаж, мануальную терапию, вытяжение позвоночника. Оперативное лечение остеохондроза применяется при неэффективности консервативного способа. Назначается лечащим врачом или консилиумом врачей. Также может быть использовано при сильных поражениях позвоночника и его составляющих.
Способы профилактики
Наиболее действенный способ, как бороться с остеохондрозом, заключается в соблюдении режима правильного питания и занятиях гимнастикой. При остеохондрозе позвоночника и лечения с помощью гимнастики наибольшую эффективность показали следующие:
- Массаж поясничной зоны, области спины и конечностей, проводимый по утрам;
- Прыжки на месте, упражнения на турнике;
- Периодические паузы для физкультуры во время работы, 7–9 упражнений вполне достаточно для профилактики заболевания;
- Посещение бассейна, особенно рекомендуется специалистами плавание на спине.

Большинство пациентов задумывается, как начать лечение остеохондроз спины, когда болезнь уже начинает прогрессировать. В этом случае к общим рекомендациям необходимо давать упражнения из комплекса лечебной физкультуры, направленные на растяжение позвоночного столба.
Когда появляется остеохондроз, необходимо придерживаться строго сбалансированного режима питания, преимущественно основанного на белковой пище, но максимально исключить из повседневного рациона грибы. Следует ограничиться от употребления солёной, жирной пищи, в том числе и домашних солений. Сахар, мучные и кондитерские изделия также противопоказаны. Вредные привычки придётся оставить, воздержаться от чрезмерного употребления кофе и основанных на нём продуктов. Суточный объем выпиваемой жидкости не должен превышать 1 литра, а количество приёмов пищи необходимо удерживать в значении 5–7 за день. Нехватка витаминов и полезных веществ, показываемая анализами, требует немедленного их восполнения.
Заболевание остеохондроз, его симптомы и лечение изучены досконально и борьба с ним вполне возможна. Своевременное обращение к врачу, тщательная диагностика здоровья и строгое соблюдение всех рекомендаций лечащего врача повышают положительный прогноз на выздоровление!
Шейный остеохондроз: симптомы и лечение
Боль в шее — тревожный знак. Возможно, это всего лишь перенапряжение и стоит просто расслабиться и отдохнуть. Но что, если боль связана с остеохондрозом шейного отдела позвоночника? Важно внимательно отнестись к симптомам и лечению, ведь осложнения могут затронуть самый важный орган — мозг.Что такое шейный остеохондроз
Остеохондроз шейного отдела позвоночника — это дегенеративное заболевание костно-хрящевой системы организма. Оно приводит к разрушению шейных межпозвонковых дисков, разрастанию костной ткани позвонков, образованию наростов на их поверхностях.Остеохондроз шейного отдела позвоночника
Шейный отдел позвоночника состоит из семи позвонков, первый из которых сочленяется с черепом. Анатомо-функциональной единицей позвоночника является позвоночно-двигательный сегмент. Это суставной комплекс, за счет которого и двигается позвоночный столб. Комплекс состоит из двух позвонков, межпозвонкового диска, суставных поверхностей позвонков (фасеток), нервов, связок и мышц.
Анатомо-функциональной единицей позвоночника является позвоночно-двигательный сегмент. Это суставной комплекс, за счет которого и двигается позвоночный столб. Комплекс состоит из двух позвонков, межпозвонкового диска, суставных поверхностей позвонков (фасеток), нервов, связок и мышц.
Остеохондроз начинается с повреждения межпозвонкового диска и затрагивает все окружающие ткани. Со временем процесс приводит к нарушению биомеханики позвоночника в целом. При развитии остеохондроза могут образовываться грыжи межпозвонковых дисков, сдавливание нервных корешков и кровеносных сосудов.
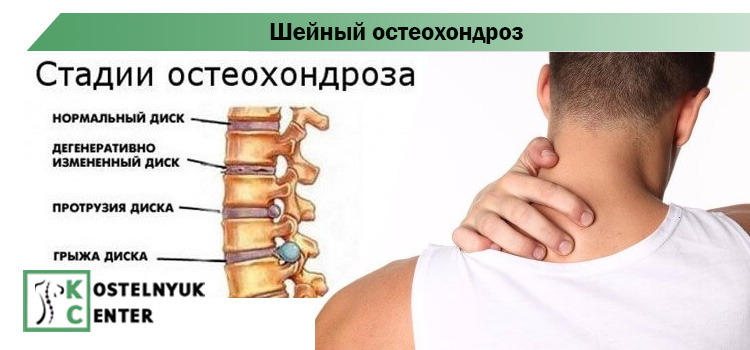
Патологические процессы в межпозвонковом диске проходят четыре стадии: нарушение питания, ослабление связок, повреждение диска и сдавливание нервов.
Стадия 1. Нарушаются условия питания и метаболизма межпозвонкового диска. Из-за особенностей строения, диски питаются только во время движения. Если его нет, начинаются дистрофические изменения ткани: диск голодает и обезвоживается. Потеря воды ведет к тому, что межпозвонковый диск не может выполнять функции амортизации. Нагрузка на фиброзное кольцо усиливается, в нем появляются трещины, разрывы. В этот момент возможно появление незначительных болей.
Стадия 2. На втором этапе происходит ослабление связочного аппарата позвоночно-двигательного сегмента. Соединение становится патологически подвижным. Патологический процесс в диске усугубляется, начинается грыжеобразование (пролабирование) — просачивание пульпозного ядра через трещины в фиброзном кольце. Боли становятся периодическими.
Стадия 3. Далее межпозвонковый диск повреждается окончательно. Пульпозное ядро диска выходит за пределы фиброзного кольца. Образовавшаяся грыжа может ущемлять нервные корешки. Развивается воспалительный процесс. Это проявляется обострением боли, так называемым корешковым синдромом.
Стадия 4. На четвертой стадии поражение затрагивает близлежащие ткани. Возможно сдавливание корешковой артерии, что ведет к недостаточности кровоснабжения спинного мозга.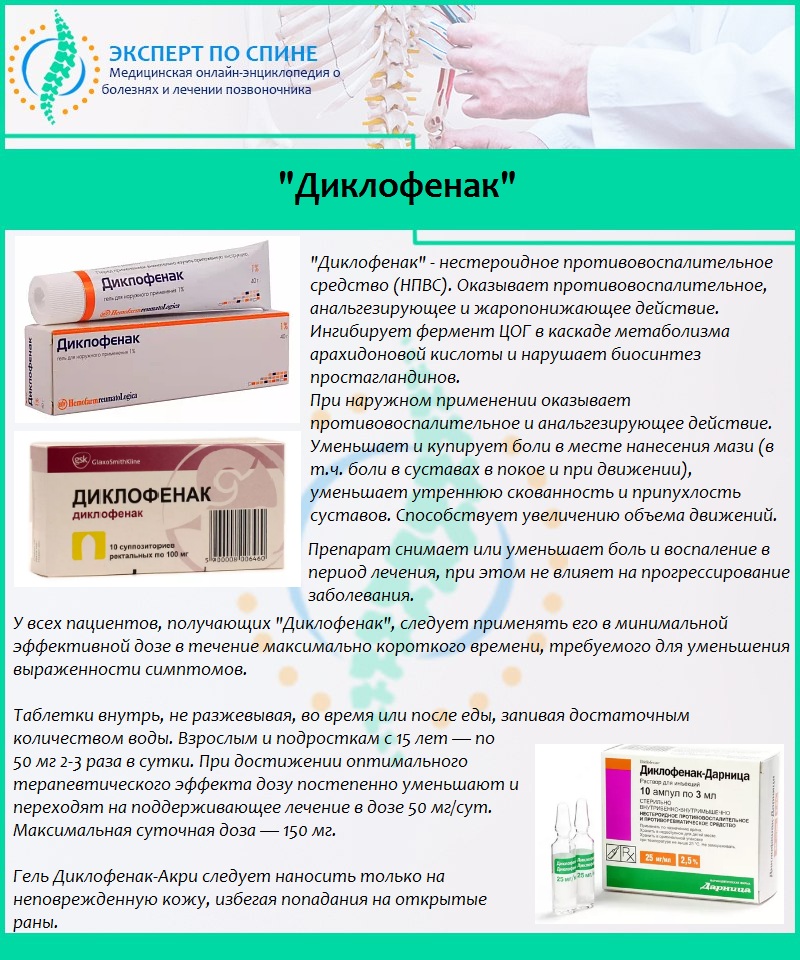 В итоге участок позвоночника может полностью обездвижится.
В итоге участок позвоночника может полностью обездвижится.
Стадии шейного остеохондроза
Первые признаки и основные симптомы
В начале развития остеохондроза шейного отдела появляется дискомфорт, ограничение движения, болезненность области шеи. Зачастую этому не придают значения.Со временем боли усиливаются, становятся ноющими, жгучими, болит голова, шея, лопатки, плечи — возможно, это развивается синдром позвоночной артерии. Артерия пережимается или спазмируется, кровоток нарушается.
На 1–2 стадии шейного остеохондроза часто возникают офтальмологические проблемы, связанные со спазмом в сосудах. Потемнение в глазах, мерцание, появление «мушек», цветных пятен перед глазами — всё это симптомы остеохондроза.
Наиболее частые симптомы шейного остеохондроза:
- Мигрени, головокружения, тошнота и кашель.
- Нарушение слуха, боль в ухе, лице.
- Двигательные нарушения в руках, ногах. Может пропасть чувствительность участка кожи на голове.
- Боль в руке. Если защемлен нервный корешок, то вся область, в которую он посылает импульсы может болеть или «выпадать».
Миофасциальный синдром — боль в скелетных мышцах и прилегающих фасциях. Нарушение связано с перегрузкой, при которой возникает спазм, гипертонус, болезненные узлы внутри мышцы (триггерные точки).
Корешковый синдром — боль, вызванная длительным сдавливанием корешков спинномозговых нервов. Процесс грыжеобразования при остеохондрозе позвоночника приводит к защемлению нервных волокон и последующей воспалительной реакции. Боль распространяется по ходу нерва.
Фасеточный синдром — боль в позвоночных суставах.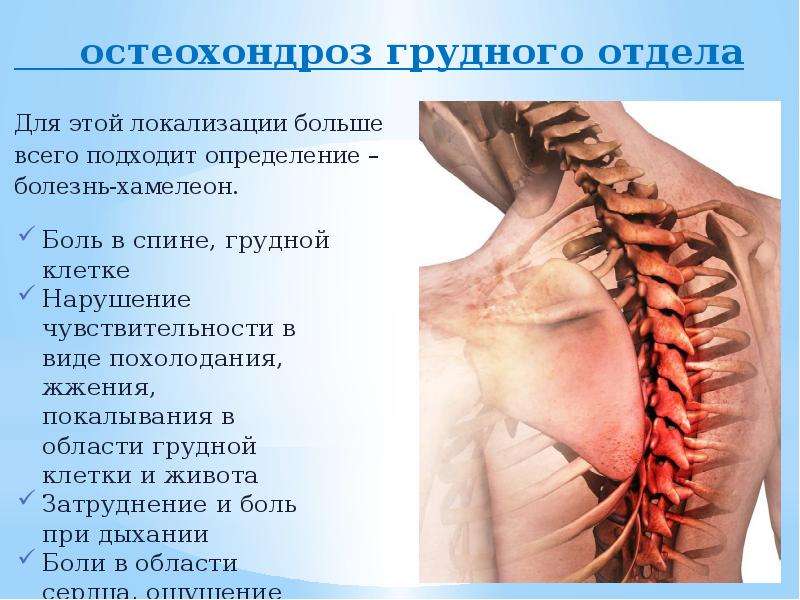 Позвонки со второго шейного имеют суставные отростки, которые между собой соединяются дугоотросчатыми (фасеточными) суставами. При остеохондрозе разрушаются межпозвонковые диски, их высота уменьшается, и это ведет к тому, что суставные капсулы дугоотросчатых суставов находятся в постоянном натяжении. Это вызывает боль. Причем боль увеличивается к концу дня, особенно при длительной вынужденной позе.
Позвонки со второго шейного имеют суставные отростки, которые между собой соединяются дугоотросчатыми (фасеточными) суставами. При остеохондрозе разрушаются межпозвонковые диски, их высота уменьшается, и это ведет к тому, что суставные капсулы дугоотросчатых суставов находятся в постоянном натяжении. Это вызывает боль. Причем боль увеличивается к концу дня, особенно при длительной вынужденной позе.
Причины остеохондроза в шейном отделе позвоночника
Одна из ключевых причин остеохондроза — эволюционная неприспособленность позвоночника к высокой вертикальной нагрузке. Предки людей ходили на четырех ногах, как и другие млекопитающие. Они не страдали от остеохондроза, так как в горизонтальном положении тела внутридисковое давление в два раза меньше, чем в вертикальном. По меркам эволюции, переход к прямохождению произошел не так давно, и позвоночник просто не успел адаптироваться к высокой вертикальной нагрузке. Так вместе с прямохождением человек приобрёл и заболевания опорно-двигательной системы.
Другим фактором является старение. Формирование скелета и хрящевой ткани завершается к 21 году и после этого начинается необратимый процесс старения (дегенерации). Питание хрящевой ткани осуществляется только за счет диффузии, и если межпозвонковый диск недополучает питательных веществ, он начинает постепенно разрушаться.
Кроме этого, развитию шейного остеохондроза способствуют:
- Аутоиммунные заболевания. Они вовлекают в патологический процесс разрушения хрящевой ткани собственные клетки организма.

- Инфекции, гормональный сбой, замедление в обмене веществ — все эти нарушения кровообращения могут также служить факторами развития остеохондроза.
- Малоподвижный образ жизни, условия труда, при которых большую часть времени человек проводит в вынужденной статической позе.
- Высокие нагрузки, приводящие к травмам могут привести к сдавливанию.
- Дефекты генетического характера, связанные со слабостью опорно-двигательного аппарата и неполноценностью хрящевой ткани.
К тому же, в этом участке проходит большое количество нервных окончаний и кровеносных сосудов. Если кровь перестанет поступать в головной мозг в должном объеме, может случиться инсульт.
Диагностика
При первичной диагностике шейного остеохондроза врач собирает анамнез пациента. Он выясняет, что и как болит, с какой интенсивностью, при нагрузке или в покое, в какое время суток болит сильнее, имели ли место травмы шейного отдела позвоночника.
Во время осмотра шеи врач ощупывает шейные позвонки и мышцы, лимфоузлы; оценивает объем движений, исключает или подтверждает корешковый синдром.
После этого, для исключения аутоиммунных заболевания назначается лабораторная диагностика: общий анализ крови, СОЭ, ревматоидный фактор, антиген HLA B27.
Основная роль в постановке диагноза отводится рентгенографии, компьютерной томографии и магнитно-резонансной томографии.
Рентгенография помогает оценить состояние костных структур, мягкие ткани и хрящи на снимках не отображаются. Для визуализации этих структур вводят контрастное вещество: ангиография, дискография, миелография.
Компьютерная томография (КТ). В данном методе также используется принцип рентгенографии, но с помощью компьютерной обработки можно получить серию снимков продольных и поперечных срезов, на которых можно увидеть костную и хрящевую ткань.
Магнитно-резонансная томография (МРТ). Является «золотым стандартом» в диагностике патологий, в том числе хрящей и мягких тканей. МРТ дает представление не только о строении органов и тканей, но и их функционировании. В случае остеохондроза частым осложнением бывает грыжа позвоночника. МРТ позволяет диагностировать процесс грыжеобразования на ранних этапах.
Лечение
Лечение остеохондроза шейного отдела позвоночника сводится к консервативным методам. Вначале снимается болевой синдром, а затем назначаются различные процедуры. Но в самых крайних случаях, когда боль не проходит более трех месяцев и лекарственные средства не помогают, единственным выходом становится операция.
Безоперационные методы лечения
Остеохондроз поражал костно-хрящевую систему не один год, поэтому и лечение займёт время. Необходимо набраться терпения. Задачи консервативного лечения:
- Устранить боль.
- Снять воспаление.
- Восстановить функции спинномозговых корешков.
- Укрепить мышечный корсет и связки.
Консервативное лечение включает лекарственную терапию и физиотерапию. Препараты помогают снять боль в период обострения, а физиотерапия — запустить процессы самовосстановления организма.
Во время сильных болей при корешковом синдроме проводят так называемые «блокады»: лекарственный препарат вводится в непосредственной близости к воспаленному корешку спинномозгового нерва.
Физиотерапевтическое лечение основано на естественных и искусственно воссозданных физических факторах: холод, тепло, электрический ток, магнитное излучение, лазер и другие. Для их воссоздания используются специальные аппараты, приспособления, ручные методики.
Лазеротерапия — биологическая активация процессов регенерации межпозвонковых дисков. Организм начинает самовосстанавливаться.
Плазмотерапия (PRP-терапия) — инъекции плазмы, выделенной из крови пациента. Плазма богата тромбоцитами, факторами роста, гормонами. После инъекций повышается местный иммунитет, запускаются процессы регенерации.
После инъекций повышается местный иммунитет, запускаются процессы регенерации.
Иглоукалывание — стимуляция нервных окончаний специальными иглами. Улучшает обмен веществ в пораженных участках, избавляет от боли.
Ударно-волновая терапия — воздействие высокочастотными волнами. Позволяет запустить естественные процессы восстановления.
Кинезитерапия — терапия движением. Может быть активной (ЛФК) и пассивной (массаж, вытяжение). ЛФК укрепляет мышцы спины, вытяжение снимает напряжение и боль. Подбирается с учетом индивидуальных особенностей пациента.
Мануальная терапия и массаж — воздействие на мягкие ткани и суставы с целью восстановления равновесия в теле и синхронизации процессов. Возвращают подвижность и устраняют боль.
Тейпирование — наклеивание специальных пластырей на кожу в местах, где необходимо воздействовать на рецепторы растяжения и сжатия мышц. Может как расслаблять, так и усиливать тонус.
Пациенту в период острой боли для разгрузки позвоночника рекомендуют носить специальные бандажи и воротники на шею.
Положительный эффект от консервативного лечения достигается за 2–3 месяца. Если результата нет, пациенту рекомендуют операцию.
Хирургические методы лечения остеохондроза
Операция в случае шейного остеохондроза — это крайняя мера, для которой необходимы особые показания. Операцию рекомендуют, если:
- Боль не удается снять путем терапевтического лечения более 3 месяцев.
- Есть грыжа межпозвоночного диска.
- Пропадает чувствительность в конечности
Послеоперационная реабилитация также занимает время и может включать терапевтическое лечение.
Шейный остеохондроз — это сложное дегенеративное заболевание. Не лечить его нельзя. Такие серьезные нарушения в опорно-двигательном аппарате могут привести к инвалидности. Боль в шее может стать хронической, остеохондроз распространится на несколько отделов позвоночника. Своевременная профилактика может предотвратить развитие этого заболевания.
Своевременная профилактика может предотвратить развитие этого заболевания.
Профилактика
Чтобы сохранить здоровье шейного отдела позвоночника, необходима ежедневная физическая активность. Питание межпозвонковых дисков происходит в движении, поэтому оно крайне необходимо. Важно, чтобы нагрузки были оптимальными и регулярными.
Если работа связана с постоянным нахождением в статичной позе, необходима периодическая разминка. А дома после рабочего дня можно некоторое время полежать на спине на ровной поверхности, подложив под шею валик. Этот способ поможет восстановить шейный изгиб позвоночника, убрать напряжение мышц.
В профилактике шейного остеохондроза важна правильная поза во время сна. Если человек с утра встает с болью в шее, значит, мышцы не успели отдохнуть и восстановиться. Тут поможет ортопедическая подушка, которую подбирают индивидуально, на 3–5 лет.
Не откладывайте лечение
Подобрать программу восстановления помогут врачи клиники Ткачева-Епифанова. Здесь прошли лечение более 1200 пациентов. О результатах можно узнать из разделов Клинические случаи и Отзывы пациентов.
Врачи клиники проводят бесплатные предварительные консультации. Они оценивают состояние позвоночника по снимкам МРТ, сообщают о вероятности резорбции и возможности лечения. Для консультации не нужно приезжать в Москву, общение происходит онлайн.
причины и симптомы, диагностика, лечение и профилактика
Причины и симптомы остеохондроза шейного отдела позвоночника
Позвонки шейного отдела испытывают повышенную нагрузку, связанную с подвижностью шеи и головы. Анатомия этого сегмента способствует риску смещения позвонков при резких или нетипичных движениях головы, а слабый мышечный корсет не защищает позвоночник от повреждений. Причины остеохондроза шейного отдела позвоночника окончательно не изучены, а течение в большинстве случаев бессимптомно. Это приводит к тому, что большинство пациентов обращаются за врачебной помощью довольно поздно. К развитию остеохондроза приводят:
Это приводит к тому, что большинство пациентов обращаются за врачебной помощью довольно поздно. К развитию остеохондроза приводят:
- нарушенная осанка, нестабильность структур позвоночника;
- травмы, дисплазия соединительной ткани;
- генетическая предрасположенность;
- сидячая работа или нахождение в вынужденной позе длительное время, отсутствие достаточной физической активности;
- несбалансированное питание, недостаток витаминов и микроэлементов в рационе.
Дегенеративные изменения связок и хрящей становятся причиной сдавления артерий и нервных стволов, вызывая расстройства мозгового кровообращения и болевой синдром. Характерные симптомы этого состояния легко распознать.
- Болезненные ощущения в области затылка, шеи, плечей. При наклонах или поворотах головы можно услышать характерный хрустящий звук. Тянущие боли могут отдавать в грудной отдел, ощущается жжение между лопатками.
- Ощущение упадка сил, бессонница, хроническая усталость и частые головные боли. При шейном остеохондрозе головная боль сосредоточена в затылочной области и отдает в боковые части шеи.
- При наклоне головы может возникать чувство онемения рук, пальцев.
- Боли в груди, тошнота, головокружение.
Методы диагностики и лечения остеохондроза шейного отдела позвоночника
Диагноз ставится врачом-ортопедом или неврологом на основании осмотра, данных рентгенографии или компьютерной томографии позвоночника. При подозрении на межпозвоночные грыжи потребуется МРТ, а для оценки функциональных нарушений кровообращения – реоэнцефалография и изучение глазного дна.
Консервативная терапия включает симптоматические мероприятия (снятие боли, противовоспалительная терапия, спазмолитики), а также восстановление естественной хрящевой ткани при помощи хондропротекторов. Эффективны также точечный массаж, физиотерапия, лечебная гимнастика.
Профилактика остеохондроза шейного отдела позвоночника
Регулярная физическая активность и выполнение упражнений для укрепления мышечного корсета спины эффективно поддерживают нормальное состояние структур позвоночника. Ежедневная гимнастика и контроль положения шеи и спины в течение рабочего дня помогают нормализовать кровообращение, снять избыточную нагрузку на отдельные сегменты позвоночника.
Ежедневная гимнастика и контроль положения шеи и спины в течение рабочего дня помогают нормализовать кровообращение, снять избыточную нагрузку на отдельные сегменты позвоночника.
Также необходимо следить за разнообразием рациона и не допускать появления избыточного веса. Активизировать обменные процессы и устранить мышечные спазмы помогает курс массажа, который нужно повторять с периодичностью 2–3 раза ежегодно.
Лечение шейного остеохондроза — ИНСТИТУТ ДВИЖЕНИЯ
Шейный остеохондроз — это патологические изменения в тканях межпозвоночных дисков и самих позвонков. В результате истончаются мягкие ткани, уменьшается эффект амортизации позвонков. Происходит сдавливание кровеносных сосудов и нервных волокон, снижается подвижность шейного отдела позвоночника.
Шейный остеохондроз — одна из наиболее опасных локализаций остеохондроза, поскольку вследствие этого заболевания ухудшается кровоснабжение головного мозга.
Чем опасен шейный остеохондроз
В результате нарушается нормальное функционирование шейного отдела позвоночника, снижается его подвижность, появляются боли в шее. Шейный остеохондроз может быть причиной ухудшения кровообращения головного мозга, мигрени, нарушения сердечного ритма, ухудшения зрения, координации и внимания, развития межпозвонковой грыжи.
Остеохондроз и спондилёз шейного отдела позвоночника
Симптомы шейного остеохондроза
Заболевание характеризуется острой болью в области шеи, отдающей в затылок, лопатки и предплечья. Боль может усиливаться при движении головы или в определенных позах. В результате болевого синдрома и воспалительного процесса происходит перенапряжение шейных мышц. У больных часто наблюдаются мигрени, снижение остроты слуха и зрения, головокружение, шум в ушах, резкие изменения кровяного давления, обморочные состояния. Симптомом остеохондроза шейного отдела может быть нарушение чувствительности кончиков пальцев рук.
Причины шейного остеохондроза
Причины возникновения шейного остеохондроза как правило связаны со старением организма и возрастными изменениями в тканях. Однако образ жизни и связанные с ним факторы повышают риск появления заболевания. К ним относятся:
- низкая физическая активность, сидячая работа;
- лишний вес и неправильное питание;
- заболевания опорно-двигательного аппарата: плоскостопие, ревматизм, сколиоз, нарушения осанки;
- травмы в области шеи или затылка.
Помимо этого, остеохондроз может быть вызван другими заболеваниями позвоночника. Позвоночник — единое целое, и лечить его тоже нужно в комплексе. Именно поэтому первое, что нужно сделать при подозрении на остеохондроз — пройти полное обследование позвоночника.
Лечение шейного остеохондроза
Лечение назначают после обследования. Врач собирает анамнез и направляет пациента на обследование. Чаще всего — на магнитно-резонансную томографию. Выяснив точную причину заболевания, приступают к лечению.
В остром периоде врач назначает обезболивающие и противовоспалительные препараты. В периоде ремиссии — физиотерапевтические процедуры — массаж, кинезиотерапию, ударно-волновую терапию, лечебную физкультуру. Эти методы направлены на укрепление мышечного корсета, снятие напряжения и предотвращение приступов заболевания.
Профилактика шейного остеохондроза
- Проходите регулярные обследования. Болезнь легче предупредить, чем вылечить. Ежегодные обследования позволят выявить заболевание на ранней стадии и вылечить его, пока оно не перешло в более тяжелую стадию.
- Следите за осанкой. Держите спину ровной, плечи — расслабленными. Если вы много работаете за компьютером или письменным столом, выберите удобное кресло, сидите правильно, делайте разминку каждые полчаса-час работы.

- Ведите активный образ жизни. Больше ходите пешком, бывайте на свежем воздухе, занимайтесь спортом, особенно полезно плавание.
- Во время сна используйте ортопедическую подушку.
Выясним причину боли
Выявим заболевание на ранней стадии
Снимем болевой синдром, напряжение
Вернём подвижность без операций
Остеохондроз позвоночника — симптомы и лечение
«Мы молоды настолько, насколько гибок наш позвоночник»
Джозеф Пилатес
«Позвоночник – ключ к здоровью»
Поль Брегг
Причины и механизм развития остеохондроза
Чтобы понять, почему болит спина, нужно разобраться, как устроен наш позвоночник, как он работает, какие функции выполняет и какие факторы могут приводить к его повреждению.
Позвоночник человека составляют 32-34 позвонка (7 шейных, 12 грудных, 5 поясничных, 5 крестцовых, 3-5 копчиковых), между которыми находится межпозвоночный диск, состоящий из хрящевой ткани. В середине межпозвоночного диска находится пульпозное ядро – полужидкое образование в виде «шарика», выполняющее функцию амортизации и окруженное плотной хрящевой тканью (фиброзным кольцом). Через весь позвоночник проходит спинномозговой канал, в котором расположен спинной мозг, с отходящими от него нервами. Вся эта конструкция окружена мышцами и связками. Основные функции позвоночника — опорно-двигательная, амортизационная, защитная.
Представьте себе останкинскую телебашню, которая удерживается в вертикальном положении благодаря целой системе тросов, натянутых от основания к верхушке. Так и наш позвоночник удерживает в нужном положение группа мышц–стабилизаторов, которые в норме равномерно распределяют нагрузку на позвоночник и суставы. В отличие от останкинской телебашни, наш позвоночник устроен сложнее, он может сгибаться в различных направлениях и даже скручиваться, все это возможно благодаря наличию межпозвоночного диска, мышц и связок.
Каждый день человек совершает какие-то однообразные, повторяющиеся движения, связанные с работой или проведением досуга. Если на протяжении длительного времени работают одни и те же мышцы, то они перенапрягаются и спазмируются, а другие мышцы в это время совсем не испытывают нагрузку и атрофируются. Это приводит к изменению «геометрии» тела, нагрузка на межпозвоночный диск перераспределяется, спазмированные мышцы стягивают позвонки, ухудшается питание. При однообразном тяжелом физическом труде происходят те же самые процессы. Кроме этого, межпозвоночный диск не имеет кровеносных сосудов, а его питание осуществляется благодаря окружающим мышцам, и во время движения в межпозвоночном суставе в него поступает питательная синовиальная жидкость.
Хрящевая ткань на 80-85% состоит из воды, соответственно питьевой режим играет огромное значение. В течение суток человек должен выпивать минимум 2 литра чистой воды. Если воды в организм поступает недостаточно, то происходит дегидратация (высыхание) межпозвоночного диска, хрящ трескается и разрушается.
В своей практике я давно отметил, что стрессы, тревоги, переживания часто способствуют возникновению болей в спине. Любую стрессовую ситуацию наш организм воспринимает как опасность. При этом активируется симпатическая часть нервной системы, надпочечники «впрыскивают» в кровь гормоны стресса, повышается артериальное давление, учащается сердцебиение, напрягаются мышцы. В природе животное, если чего-то испугалось, бежит или защищает себя, соответственно сгорают гормоны стресса и мышцы, поработав, расслабляются. Человек — существо социальное, тревожиться стал чаще, а двигаться меньше, соответственно разрядки не происходит. Как результат возникает боль в позвоночнике, головная боль, моторные тики и другое.
В природе животное, если чего-то испугалось, бежит или защищает себя, соответственно сгорают гормоны стресса и мышцы, поработав, расслабляются. Человек — существо социальное, тревожиться стал чаще, а двигаться меньше, соответственно разрядки не происходит. Как результат возникает боль в позвоночнике, головная боль, моторные тики и другое.
В литературе можно встретить разные формулировки остеохондроза, но суть их одна. Остеохондроз – это «поломка» двигательного сегмента, разрушение, дегенерация хрящевой ткани. Причина – неправильный двигательный стереотип и, как следствие, нарушение питания хряща.
Прогрессированию остеохондроза способствуют: малоподвижный образ жизни, большие физические нагрузки, подъем тяжестей, ожирение, ношение сумки на одном плече, обувь на высоком каблуке, слишком мягкий матрас для сна, частые переохлаждения, наличие вредных привычек, наследственная предрасположенность, стрессовые ситуации, недостаточный питьевой режим и другое.
Симптомы остеохондроза
Проявления остеохондроза будут зависеть от локализации и выраженности поражения в позвоночно-двигательном сегменте. На начальном этапе пациенты жалуются на тупые, ноющие боли в спине, дискомфорт, небольшое ограничение движений в позвоночнике, периодическое онемение в руках или ногах, головную боль, утомляемость. Начав лечение и поменяв образ жизни в этот период, результат не заставит себя долго ждать и выздоровление наступит быстро.
При выраженном повреждении межпозвоночного диска возникает сильная боль, стойкое онемение и/или слабость в руке или ноге (зависит от уровня повреждения). Эти признаки могут свидетельствовать об разрушение межпозвоночного диска и наличии грыжи, при этом необходимо срочно обратится к врачу и начать лечение.
В самых тяжелых случаях болевой синдром может быть чрезвычайно сильным, возможно расстройство функции тазовых органов, выраженная слабость и онемение в руке или ноге. При наличие этих признаков необходима срочная госпитализация в стационар, для решения вопроса оперативного лечения.
При наличие этих признаков необходима срочная госпитализация в стационар, для решения вопроса оперативного лечения.
При шейном остеохондрозе боль возникает в области шеи, может отдавать в плечо, руку или голову, появляется онемение или слабость в руке, головная боль, головокружение.
При остеохондрозе грудного отдела позвоночника боль возникает в грудной клетке, отдает в грудину или лопатку, усиливается при дыхании и движении, иногда возникает чувство нехватки воздуха. Пациенты часто путают такое состояние с болями в сердце.
При поражение пояснично-крестцового отдела позвоночника боль локализуется в пояснице, усиливается при движении, отдает в ногу или промежность, может возникнуть онемение или слабость в ноге.
Необходимо помнить, что наш организм — это единое целое, и разделение остеохондроза на шейный, грудной, поясничный условно. Как правило заболевание развивается во всем позвоночнике, но проявляется в том отделе, который испытывает наибольшую нагрузку.
К кому обращаться, методы обследования остеохондроза
Как правило, с болями в позвоночнике пациенты обращаются к врачу-неврологу, который на основании жалоб и неврологического осмотра может поставить предварительный диагноз, назначить дополнительные методы обследования (рентген позвоночника, МРТ, КТ, общий анализ мочи, общий анализ крови) и разработать схему лечения.
Лечение
Лечение должно быть комплексным, направленным на:
- устранение болевого синдрома;
- устранение нарушенной функции спинномозговых корешков;
- предупреждение прогрессирования дегенеративно-дистрофических изменений в структурах позвоночника.
В острый период, при сильном болевом синдроме назначается медикаментозное лечение: нестероидные противовоспалительные средства, миорелаксанты, витамины группы В, хондропротекторы, или делается блокада.
Затем подключается массаж, мануальная терапия, физиотерапия, иглорефлексотерапия, вытяжение позвоночника.
Лечебная физкультура – это основной метод консервативного лечения заболеваний опорно-двигательного аппарата. ЛФК направлена на формирование, коррекцию и укрепление мышечного корсета; увеличение объема движений в позвоночнике и суставах; выработку двигательного стереотипа и правильной осанки; уменьшение нагрузки на позвоночник.
При регулярных занятиях лечебной физкультурой, суставной гимнастикой, йогой или плаванием улучшается кровоснабжение и питание тканей, нормализуется обмен веществ, увеличивается межпозвоночное пространство, что приводит к выздоровлению.
Прислушайтесь к своему организму, если обнаружите симптомы проявления остеохондроза или Ваш образ жизни предполагает длительное сидение за компьютером, вождением автомобиля, недостаточной физической активностью, обратитесь за помощью к специалисту, не дожидаясь обострений.
Информацию для Вас подготовил:
Черемухин Андрей Федорович – врач-невролог, мануальный терапевт. Ведет прием в корпусе клиники на Озерковской.
Профилактика обострения остеохондроза позвоночника
Остеохондроз — это патология, поражающая межпозвоночные диски и связочный аппарат позвоночника. Обострение остеохондроза наступает в том случае, если больной вовремя не обратился к врачу и запустил болезнь.
При остеохондрозе обострение не наступает без оснований. Существует множество причин, в результате которых начинает проявляться острейшая фаза недуга. Стрессы являются негативным фактором, так как на нервной почве начинается обострение болезни. Во время переживаний питательные вещества не поступают в пораженные части тела, тем самым ухудшая их состояние. Неправильная поза, которую больной принимает во время стресса, также негативно влияет на состояние позвоночника.
Если недуг обострился после сеанса массажа, значит, он был выполнен непрофессионалом. Не следует делать массаж с целью снижения веса в период развития болезни. Необходимо всегда предупреждать массажиста о наличии такой сложной болезни, как остеохондроз. Одной из причин обострения патологии могут быть сезонные факторы. Смена погодных условий тесно связана со здоровьем позвоночного столба. Каждый сезон по-своему оказывает влияние на остеохондроз и его возможное обострение.
В весенний период зачастую усиливаются боли в грудине, а зимой они могут проявиться в поясничном отделе позвоночного столба. Ни для кого не является секретом, что употребление алкоголя оказывает вредное воздействие на организм. Если больной пьет спиртные напитки, то обострения недуга не избежать. Кроме того, алкоголь способствует расширению сосудов, вследствие чего человеку становится слишком жарко и он вынужден снять часть одежды, что ведет к переохлаждению. Женщины подвержены обострению в период менструации, так как в это время снижается количество гормона эстрогена. Важно отметить, что эстроген заботится о целостности костной ткани у женщин. Негативное влияние на патологию оказывает простуда: она провоцирует заболевание, вызывая воспалительное инфекционное раздражение в нервных корешках.
Профилактика остеохондроза и его обострений:
- Помнить, что всегда нужно соблюдать правильную осанку.
- Следить за правильным положением позвоночника во время ходьбы, стояния или сидения за столом дома, в школе, на работе, за компьютером, во время просмотра телевизионных программ и т. д.
- В одной позе непрерывно стоять или сидеть не более 30 минут. Делать перерывы на 5-10 минут: подвигаться, походить, поделать гимнастические упражнения или полежать.
- Во время ходьбы, работы, стоя и т. д. через каждые 30-60 минут давать отдых мышцам позвоночника на 5-10 минут. Отдыхать лучше лежа или на четвереньках; если нет такой возможности, то посидеть на «физиологичном» сидении, где поддерживается физиологический изгиб вперед (лордоз) поясничного и шейного отделов позвоночника или на обычном сидении самому удерживать эти изгибы. Во время отдыха делать легкие движения мышцами и вибрации (потрясти любой частью тела), а также делать сокращения мышц разных частей тела без движений (т. н. изометрическая гимнастика). По возможности прилечь днем 2-3 раза минимум на 5-10 минут. Ребенку, помимо дневного отдыха лежа, находить занятия, игры в положении лежа или на четвереньках.
- Не работать даже немного наклонившись, особенно с вытянутыми вперед руками. Рекомендуется подойти поближе, например к мойке при мытье посуды, принять правильную осанку. Для этого, при необходимости, реорганизовать рабочее место.
- То, что можно делать сидя, не делать стоя (глаженье, шинковка овощей и т. п.). Для этого нужно приспособить рабочее место, сидение и т. д.
- Регулярно ежедневно, не допуская ни одного пропуска, делать лечебно-профилактическую гимнастику для позвоночника.
При выполнении лечебно-профилактической физкультуры в любом случае нужно соблюдать следующее:- Не переутомлять мышцы сердца и тела, ибо переутомленная мышца не получает достаточного питания и не растет, а частично умирает.
- Самая безопасная и самая полезная гимнастика при остеохондрозе — гимнастика при разгруженном позвоночнике, т. е. в горизонтальном положении тела или в водной среде. Именно в этих условиях рекомендуется делать ротации позвоночника, наклоны в стороны и вперед, упражнения на растяжение, а также разработку ограничений объема движений в суставах и упражнения, укрепляющие мышечную систему.
- Упражнения в исходном положении стоя можно разрешать делать только при стабильной ремиссии и с соблюдением осторожности, особенно при ротациях позвоночника, наклонах и растяжениях мышц.
- При выполнении гимнастических упражнений не переходить границу боли. Исключение — разработка контрактур (см. ниже).
- В случае вынужденного перерыва в выполнении лечебной гимнастики, например из-за обострения остеохондроза, после операций, травм, инфекционных и др. болезней, ЛФК начинать осторожно, постепенно увеличивая число повторений, амплитуду движения, усилие, временно не делать трудные упражнения, делать перерывы для отдыха.
- Даже при очень небольших обострениях остеохондроза позвоночника не делать упражнения в исходном положении стоя.
- Спать только на не прогибающейся постели, смягченной нетолстым тюфяком или одеялом. При этом, в случае необходимости, пользоваться шейным и поясничным валиками для сохранения поясничного и шейного физиологических изгибов позвоночника. Под голову использовать небольшую подушку, чтобы позвоночник сохранял свою форму при лежании на спине или на боку. Тем, кто привык спать на боку, рекомендуется между коленями класть подушечку. Нив коем случае не лежать на гамаке или подобной постели.
- Не носить в руках, на плече, на голове груз более 2 килограмм. Для переноски грузов всегда пользоваться сумками на колесах или рюкзаками с длинными лямками, чтобы центр тяжести приходился на тазовую область.
- Ни в коем случае не поднимать и не переставлять на вытянутых вперед руках предметы тяжести (например, кастрюли). В таких случаях, нужно подтянуть поближе к себе предмет, подойти вплотную, выпрямиться, полуприсесть и поднять предмет, прижатый к туловищу, разгибая колени, т. е. поднять груз ногами при прямой спине.
- Любой предмет, даже бумажку, поднимать с пола только после глубокого приседа, выпрямляя ноги, стараясь сохранить прямой спину, т. е. всегда пользоваться приемом штангистов: глубокий присед с выпрямленной спиной. При решении поднять или переносить груз всегда помнить о своих физических возможностях (остеохондроз, степень тренированности, наличие и мощность мышечного корсета, возраст и т. д.).
- Повороты туловища или головы (ротации), особенно при стоянии или движении на ногах, делать медленно, осторожно. При появлении головокружения, тошноты, мелькания в глазах, болей в любом отделе позвоночника прекратить ротацию. Не сидеть с закрученным позвоночником.
- Не мыть полы внаклонку, т. е. согнувшись. Освоить мытье пола шваброй на палке. При необходимости выполнения работы на земле или на полу использовать положение «на четвереньках» или даже лежа.
- При наличии показаний пользоваться для разгрузки разных отделов позвоночника корсетами, поясом штангиста, различными шейными воротниками, костылями, палками, и др. Эти разгрузочные приспособления применять в случае предстоящей длительной ходьбы, тяжелой работы, переноски грузов, а также подозрениях на обострение и при наступившем обострении остеохондроза. Не увлекаться постоянным пользованием разгрузочными средствами, особенно без необходимости. При горизонтальном положении тела разгрузочные приспособления не нужны. Рекомендуется использовать для разгрузки позвоночника тележки в магазинах, опираясь на них руками.
- Колоссальное значение имеет ликвидация излишнего веса тела (лишнего жира). Иногда без нормализации веса тела месяцами не удается прекратить обострение остеохондроза.
- Вес тела должен быть равен рост минус 100. В то же время чрезмерное увлечение снижением веса тела ниже нормы, например, для красоты фигуры, за счет значительного ограничения количества потребляемых калорий, особенно чрезмерное ограничение в пище белков приводит к снижению мышечной массы, ослабляется мышечный корсет.
- Если во время работы, ходьбы или в неудачной позе возникают или усиливаются боли, онемения, слабость в какой-либо группе мышц, другие негативные ощущения, не следует пытаться доделать работу, не продолжать ходьбу и т. п., чтобы потом хорошо отдохнуть, а немедленно прервать дело, остановиться на короткое время, изменить позу, дать позвоночнику минут 5-10 отдохнуть лежа или сидя, снять негативные ощущения. Лишь после этого продолжать работу, ходьбу и т. д., ибо, если при появлении сигналов неблагополучия немедленно разумно отреагировать на них, никаких последствий не будет. Но если терпеть и продолжать работу, то наступят процессы омертвения тканей, возникнет обострение, и Вы будете вынуждены лечиться, иногда довольно долго.
- Всегда нужно помнить, что скелетная мускулатура (поперечно-полосатые мышцы) по своей природе, даже у очень тренированных людей, может с большой силой сокращаться, но держать долго это сокращение не может, как, например, гладкая мускулатура стенок артерий (например, при гипертонии). Поэтому во время длительного стояния, ходьбы, работы и т. д. мышечный корсет перестает держать позвоночник, вся нагрузка ложится на межпозвонковые диски и межпозвонковые суставы. Сдавленные диски не получают питания, теряют упругость, размягчаются, разрушаются, капсулы межпозвонковых суставов вытягиваются, в итоге возникают различные формы остеохондроза или обострения. Следовательно, несколько раз в день обязательно нужно дать мышцам позвоночника отдых. Лучший отдых — в горизонтальном положении позвоночника (лежа или на четвереньках).
В жизни бывают случаи, когда никак нельзя прервать работу. В этих случаях частичным выходом из положения является переключение нагрузки на другие мышцы. Например, опытные рабочие, выполняющие стоя около конвейера мелкую однообразную работу, для отдыха позвоночника пританцовывают, поднимаются на носки, делают движения тазом и другие движения корпусом. - В транспорте, при просмотре телевизора, в любом общественном месте незаметно для окружающих рекомендуется периодически напрягать и расслаблять мышцы любой части тела, в том числе позвоночника без движений (импульсная гимнастика). Этим вы улучшите лимфо- и кровообращение, укрепите мышцы.
- Спокойная ходьба минимум 1 час в сутки с отдыхом через 30 минут, укрепляет мышечный корсет. Бег и прыжки при остеохондрозе противопоказаны.
- При остеохондрозе общеразвивающая физкультура (кроме бега и прыжков) полезна в период отсутствия обострения (ремиссия). Спорт, т. е. физкультура с элементами соревнования, противопоказан, особенно опасен для людей с больным позвоночником профессиональный спорт (подробнее см. ниже).
- Ни один отдельно взятый продукт не содержит всех необходимых для организма элементов питания. Разнообразное сбалансированное питание является профилактикой нарушений обмена веществ во всем организме и в позвоночнике, в частности. Не менее одного раза в год нужно проверять состав крови и корректировать содержание витаминов, микроэлементов и др. (диета, лекарства).
- При остеохондрозе вне обострения полезен профилактический массаж спины — один курс через каждые 6 месяцев.
- Езда на велосипеде вне обострения полезна, но сидеть нужно прямо.
- Лечебная гимнастика в водной среде (в бассейне) полезна даже при обострениях остеохондроза. При обострениях следует предусматривать доставку больного в бассейн и из бассейна, а также исключить переохлаждения.
- Полезно санаторное лечение с учетом состояния позвоночника.
- Нужно избегать охлаждения больных участков позвоночника: не садиться и не ложиться на металлические скамейки, холодные камни, цемент, на холодную и сырую землю или траву, одеваться соответственно погодным условиям и т. д. Если больной вынужден регулярно садиться для отдыха, ему следует рекомендовать ношение легкой подстилки. Нужно избегать длительного переохлаждения всего организма.
- Каждый человек должен четко представлять себе свои физические возможности и не допускать чрезмерные и непосильные нагрузки, ибо попытки преодолеть границы возможностей ведут к тяжелым последствиям; особенно опасны эти перегрузки при наклонах, поворотах (ротациях), с грузами в руках вдали от оси тела. Сильно рискуют в этих случаях люди с избыточным весом тела, со слабо развитой мускулатурой, т. е. со слабым «мышечным корсетом». Ортопедические корсеты и пояса в этих случаях не всегда спасают от обострений и осложнений.
- Тренировать ротационную («закручивающую»), а также переднюю и боковые подвижности, особенно людям со слабой физической подготовкой и после длительных перерывов в тренировке, нужно в исходном положении лежа или на четвереньках, т. е. в горизонтальном положении тела, а также в водной среде, и очень осторожно, не переходя границу даже слабой боли.
Шейный остеохондроз — симптомы, лечение, профилактика шейного остеохондроза
Шейный отдел позвоночника имеет 7 позвонков и является наиболее подвижным отделом позвоночника. При остеохондрозе шейного отдела возникают дегенеративные и изменения в межпозвонковых дисках, что влечет деформацию позвоночника.
Симптомами шейного остеохондроза является боль тупого характера, которая распространяется на плечо, руку, надплечье, лопатку, слабость рук, онемение пальцев и временная потеря чувствительности в этих зонах.
Остеохондроз шейный проявляется специфическими симптомами: синдром позвоночной артерии (головокружение, головные боли в области затылка) и кардиальный синдром (боли в области сердца). Боли усиливаются при кашле, повороте головы.
Шейный остеохондроз часто сопровождается симптомами: шумы пульсация в ушах ощущения кома в горле, ухудшение зрения.
Диагностика заключается в проведении МРТ шейного отдела, компьютерной томографии, ультразвуковой допплерографии магистральных артерий головы.
Как лечить остеохондроз шейного отдела позвоночника?
Лечение остеохондроза шейного отдела позвоночника направлено, прежде всего, на купирование болевого симптома, улучшение кровоснабжения позвоночника. Лечение шейного отдела позвоночника включает лечебную физкультуру, рефлексотерапию, постизометрическую релаксацию (щадящие методики мануальной терапии), медикаментозное лечение, которые проводятся курсами.
Остеохондроз шейного отдела позвоночника нуждается в комплексном лечении, изменения в позвоночнике остаются, но главная задача — приостановить развитие заболевания и уменьшить симптомы проявления заболевания: боли, похолодание и онемение рук, головные боли.
Профилактика остеохондроза шейного отдела позвоночника заключается в соблюдении здорового образа жизни. Умеренная физическая нагрузка, лечебная физкультура и самомассаж шеи поддерживают обменные процессы в тканях, окружающих позвоночник, и таким образом можно предотвращать обострения остеохондроза.
Центр по лечению спондилеза — остеоартроз позвоночника
Рецензирование
Универсальное руководство по спондилезу: все, что вы когда-либо хотели знать, прямо от экспертов.
В этой статье: Что такое спондилез? | Костяные шпоры | Симптомы | Факторы риска | Диагностика | Безоперационное лечение | Варианты хирургии | Дополнительные и альтернативные методы лечения | Изменения образа жизни | Источники
Спондилез может показаться метафорой процесса старения.Этот медленный марш износа происходит со всеми нами, чувствуем мы это или видим. Однажды вы смотрите в зеркало и думаете: «Откуда взялись все эти волосы цвета соли с перцем?» Спондилез может быть коварным, только вместо седины у вас болит спина. Ура.
Спондилез — это дегенеративное заболевание, которое может ухудшаться с возрастом. Это может повлиять на любую область позвоночника. Источник фото: 123RF.com. Технически спондилез — это форма артрита, а точнее — остеоартроз позвоночника (остеоартрит — наиболее распространенный тип артрита).Мы склонны думать об артрите как о чем-то, что попадает в руки и колени, но позвоночник, все его кости и суставы также могут стать жертвами его хватки. И да, хотя это чаще всего поражает людей в возрасте 60+, пациенты обычно сообщают о своих первых симптомах в возрасте от 20 до 50 лет (широкий диапазон, не так ли?).
Более 80% людей старше 40 лет демонстрируют признаки заболевания на рентгеновских снимках. Спондилез поясницы или поясницы особенно часто встречается у людей старше 40 лет.По данным Фонда артрита, остеоартроз позвоночника может поражать до 75% всех людей старше 60 лет.
Никто (кроме маленьких детей) не хочет стареть, но вы должны. Но у вас не обязательно , чтобы заболеть спондилезом, и если вы заболели , вам не нужно позволять ему разрушать качество вашей жизни. Вот все, что вам нужно знать о спондилезе: его причины и симптомы, как он диагностируется и, возможно, самое важное, как его лечить и предотвращать.
Что такое спондилез?Спондилез описывает общую дегенерацию позвоночника, которая может возникать в суставах, дисках и костях позвоночника с возрастом.
«Артрит» — это обобщающий термин для более чем 100 состояний, вызывающих болезненные ощущения в суставах, а в случае спондилеза позвоночник — это полных суставов, которые могут быть поражены. Остеоартрит — а это и есть спондилез — является наиболее распространенным типом.
Кости в суставе должны плавно скользить вместе. Суставной хрящ, который представляет собой хрящ, который охватывает концы костей в суставе, обеспечивает плавное скольжение и помогает предотвратить болезненный и повреждающий контакт кости с костью. Остеоартрит — это постепенное разрушение этого хряща.Он также известен как артрит изнашивания, потому что он как бы возникает естественным образом в течение всей жизни, когда вы двигаетесь в суставах.
Ваш позвоночник представляет собой столб, состоящий из 33 костей, называемых позвонками. Подушкообразные подушечки, называемые дисками, помещаются между большинством позвонков, что защищает позвоночник и делает его гибким. И в этом столбце позвонков лежит спинной мозг. Позвонки соединяются фасеточными суставами, которые становятся жертвами спондилеза.
Спондилез — обычное дело, но обычно не является серьезным.Многие, у кого это есть, не испытывают боли, хотя для некоторых это может быть болезненно. Большинству пациентов с остеоартрозом позвоночника операция не требуется. Однако это дегенеративное заболевание, которое может ухудшаться по мере взросления человека и может поражать любую область позвоночника, в том числе:
- Шейный отдел — шея
- Грудной отдел — верх, середина спины
- Поясница — поясница
- Пояснично-крестцовый отдел — поясница / крестец
Чтобы лучше понять последствия спондилеза, он помогает узнать о проблемах, которые могут возникнуть.Межпозвоночные диски служат подушкой между костью и действуют как основной амортизатор, удерживая воду. С возрастом диски начинают высыхать и, как следствие, могут терять свою амортизирующую способность, передавая большую нагрузку на позвонки, что иногда приводит к образованию костной шпоры (это дегенеративное заболевание диска, или DDD). Наше тело реагирует на стресс, формируя кость в попытке стабилизировать сегмент.
Костные шпоры могут защемить корешок спинномозгового нерва и вызвать воспаление и боль.Источник фотографии: SpineUniverse.com. Остеоартрит позвоночника также поражает фасеточные суставы позвонков, поэтому он также известен как синдром фасеточного сустава, артрит фасеточного сустава или фасеточная болезнь. И DDD может способствовать возникновению проблемы. По мере того, как диски между позвонками становятся тоньше, на фасеточные суставы оказывается большее давление, что приводит к большему трению и, как следствие, повреждению хряща.
Барретт Вудс, доктор медицины, сертифицированный хирург-ортопед в Ортопедическом институте Ротмана в AtlantiCare и доцент кафедры хирургии позвоночника в университетской больнице Томаса Джефферсона, говорит, что в фасеточных суставах, таких как колено или бедро, «поверхности хряща ломаются, заставляя кости тереться друг о друга, что может привести к образованию костных шпор или увеличению сустава (гипертрофии) в попытке стабилизировать сегмент.”
Каковы симптомы спондилеза?Наиболее частые симптомы спондилеза.
Хотя спондилез может поражать суставы в любом месте позвоночника, чаще он возникает в области шеи и поясницы. Шея восприимчива, потому что она поддерживает вес головы в широком диапазоне движений — по данным Американской академии хирургов-ортопедов, более 85% людей старше 60 лет страдают шейным спондилезом. Нижняя часть спины подвержена риску, потому что она распределяет и распределяет большую часть веса тела и связанных с ним структурных нагрузок.Более 80% людей старше 40 лет могут иметь поясничный спондилез в Соединенных Штатах, хотя большинство из них протекает бессимптомно (не имеет симптомов и не чувствует боли).
Хотя многие с этим заболеванием действительно испытывают различный уровень дискомфорта, положительная новость заключается в том, что спондилез не всегда вызывает боль. По словам доктора Вудса, «когда спондилез позвоночника вызывает боль, он не излучает, но может повлиять на диапазон движений. Если спондилез прогрессирует до сдавливания нервов в шее или пояснице, это, скорее всего, приведет к онемению или слабости в руках и ногах.”
Общие симптомы могут включать:
- Скованность , особенно после периодов бездействия или отдыха, например, при пробуждении после сна.
- Парестезии или ненормальные ощущения могут развиваться, например, онемение или покалывание.
- Ограниченный диапазон движений в пораженных суставах.
- Боль может быть результатом выпуклости или грыжи межпозвоночного диска, которая ущемляет спинномозговой нерв (см. Диаграмму ниже).Сдавленные нервы в шее могут вызывать боль в шее, которая иррадирует в плечо, руку или кисть. Точно так же, если поражена нижняя часть спины, пациент может испытывать боль в ягодицах и ишиас — тип нервной боли в ногах.
Хотя это не так часто, д-р Вудс указал, что «спондилез может повлиять на выравнивание спины, что может затруднить стоять прямо».
Каковы факторы риска развития спондилеза?Хотя спондилез часто связан со старением, определенные генетические предрасположенности и травмы могут повышать риск развития остеоартрита позвоночника.Помимо нормального износа и специфических аутоиммунных триггеров, во многих случаях спондилеза причина остается неизвестной.
По словам доктора Джейкоба ЛаСалля, сертифицированного анестезиолога и специалиста по болеутоляющим в Hudson Medical, общие факторы риска включают:
- Избыточный вес или ожирение
- Наличие определенных состояний, таких как диабет, подагра, псориаз, туберкулез, синдром раздраженного кишечника (СРК) и болезнь Лайма
Для диагностики остеоартроза позвоночника врачу необходимо провести физическое и неврологическое обследование и внимательно изучить позвоночник пациента и диапазон движений при наклонах вперед, назад и из стороны в сторону.Врач отметит форму позвоночника, включая любые аномальные искривления, и будет прощупывать или прощупывать позвоночник, чтобы обнаружить любые болезненные точки, мышечное напряжение, спазмы, неровности или участки воспаления.
Ваш врач оценит ваш уровень боли, а также другие симптомы, такие как слабость или парестезии, и сделает рентген, чтобы обнаружить костные шпоры или потерю высоты диска, что может быть признаком остеохондроза. Ваш врач может также назначить КТ (компьютерную томографию) или МРТ (магнитно-резонансную томографию), чтобы увидеть дегенеративные изменения и аномалии мягких тканей позвоночника.В зависимости от ваших симптомов вы можете пройти другие диагностические тесты.
Рентген может показать костные шпоры, в то время как другие типы изображений могут отобразить изменения мягких тканей. Каковы некоторые распространенные варианты неоперационного лечения спондилеза?
«Спондилез лечится с помощью многомодального терапевтического подхода, который наилучшим образом учитывает многогранный характер заболевания», — сказал д-р ЛаСалль. «В большинстве случаев физиотерапия является краеугольным камнем лечения, помогая защитить и укрепить уязвимые участки позвоночника.Дополнительные и альтернативные методы лечения, такие как массаж и иглоукалывание, также могут использоваться как часть целостного подхода к лечению ».
Общая цель безоперационного лечения — улучшить силу и координацию мышц, окружающих позвоночник, чтобы они могли действовать как лучший в мире корсет для спины и шеи. К счастью, большинство пациентов положительно реагируют на нехирургические методы лечения, такие как противовоспалительные препараты, физиотерапия и инъекции.
- Радиочастотная абляция нервов, которые иннервируют болезненные и артритные суставы позвоночника (обычно фасеточные суставы), может облегчить боль на срок от трех до шести месяцев, не позволяя нервам передавать болевые сигналы в мозг.
- Укрепляющие упражнения помогают улучшить гибкость позвоночника, укрепить силу и выносливость.
- Безударные аэробные упражнения улучшают общее кровообращение, мышечный тонус в состоянии покоя (что приводит к улучшению осанки) и уменьшает воспаление
Если у вас диагностирован спондилез, мы хотим, чтобы вы знали, что операция на позвоночнике редко требуется для лечения остеоартрита позвоночника, развивающегося в области шеи или спины.Однако в некоторых случаях симптомы спондилеза могут прогрессировать до такой степени, что терапия первой линии и промежуточные методы лечения не обеспечивают адекватного обезболивания или облегчения симптомов.
Доктор Вудс поделился, что «частыми причинами хирургического вмешательства являются компрессия нерва или спинного мозга, которая, если она станет серьезной, может привести к значительной слабости и онемению рук или ног. В некоторых из этих случаев может быть рекомендована операция на спине или шее ».
Хирургия спондилеза состоит из двух основных компонентов — удаления того, что вызывает боль, и сращивания позвоночника для контроля движений — и соответственно известны как декомпрессионная и стабилизирующая хирургия.
Доктор Вудс добавил: «Если есть механическая нестабильность или смещение из-за дегенеративных изменений, может быть показано хирургическое вмешательство». Он подчеркнул, что целью хирургического вмешательства при спондилезе является снятие давления с нервов или спинного мозга, что может быть достигнуто несколькими способами, но чаще всего направлено на удаление костных шпор или грыж межпозвоночных дисков.
Некоторые из наиболее распространенных хирургических вмешательств при спондилезе включают:
- Декомпрессионные операции по удалению костных шпор (фораминотомия), грыжи межпозвонковых дисков (дискэктомия) или части позвонка (фасетэктомия)
- Стабилизирующая операция, такая как спондилодез для стабилизации позвоночных сегментов с использованием костного трансплантата и оборудования, если они движутся ненормально.
- Для некоторых пациентов замена диска может быть хорошим вариантом, особенно если вы хотите избежать сращения и запасных движений.
Часто декомпрессия и сплавление выполняются одновременно. Если рассматривается операция на позвоночнике, ваш врач рассмотрит множество различных факторов, таких как ваше общее состояние здоровья, чтобы оценить, подходите ли вы для операции, и выберет лучший тип операции для вашей ситуации.
Какие существуют дополнительные и альтернативные варианты лечения спондилеза?«Хотя в целом отсутствуют надежные клинические исследования, подтверждающие их эффективность, многие дополнительные и альтернативные методы лечения были эффективно использованы для облегчения боли, связанной со спондилезом и дегенеративными заболеваниями позвоночника», — поделился д-р.LaSalle. Некоторые из этих методов лечения включают хиропрактические манипуляции, массажную терапию, гипнотерапию, криотерапию и психологические вмешательства, такие как когнитивно-поведенческая терапия и биологическая обратная связь.
Новые методы лечения включают инъекции обогащенной тромбоцитами плазмы (PRP), инъекции стволовых клеток и лазерную эндоскопическую аннулопластику. Тем не менее, эти методы лечения необходимо изучить более подробно, прежде чем они будут приняты в широкое распространение. Они также обычно не покрываются страховкой, а это означает, что вы должны будете оплатить полную стоимость.Продолжить с осторожностью.
Иглоукалывание является одним из самых безопасных и эффективных способов лечения любого, кто страдает спондилезом. «Хотя качественные клинические испытания не продемонстрировали однозначной пользы, многочисленные анекдотические отчеты и серии случаев продемонстрировали положительные клинические результаты, которые, учитывая профиль низкого риска, делают его вмешательством, которое стоит рассматривать как часть мультимодального подхода к лечению дегенеративные заболевания позвоночника », — добавил доктор ЛаСаль. «Возможные терапевтические механизмы включают модуляцию местного кровотока и модуляцию эндогенных опиоидных и обезболивающих механизмов.«
Иглоукалывание — эффективное дополнительное и альтернативное лечение для многих людей со спондилезом. Какие изменения в образе жизни могут помочь предотвратить спондилез?
«Остеоартрит, спондилез и смягчение болезни случаются у всех нас с возрастом, — прокомментировал доктор Вудс, — но активный образ жизни и здоровый образ жизни могут помочь замедлить их начало или сделать их менее серьезными». Вы знаете, что это значит, потому что прочитали это миллион раз, но мы повторим еще раз: соблюдайте сбалансированную диету и регулярно занимайтесь физическими упражнениями, чтобы поддерживать здоровый вес.Доктор Вудс добавил, что «есть некоторые убедительные данные, подтверждающие, что противовоспалительная диета может уменьшить боль».
Доктор ЛаСалль советует, что «снижение эмоционального и физического стресса с помощью осознанности и стратегий снижения стресса» является ключом к смягчению или предотвращению спондилеза. Курить? Бросить. Серьезно.
И, наконец, нужно сохранять правильное мнение. Частично это связано с проактивными стратегиями лечения. Если вы ничего не делаете, кроме наблюдения за ухудшением своего состояния, это наносит как физический, так и эмоциональный урон, что может ускорить развитие болезни.Это цикл обратной связи: у вас болит спина, вы чувствуете себя паршиво, вы испытываете стресс и депрессию, ваша спина болит еще больше, и так далее, и так далее и так далее.
К счастью, верно и обратное. Когда вы берете на себя лечение, и оно начинает снимать часть вашей боли — или вы активно исключаете неэффективные стратегии лечения и пробуете новые методы лечения — ваше тело и приносит пользу вашему разуму. У вас есть больше физических и умственных ресурсов, которые нужно направить на выздоровление, поэтому ваша спина чувствует себя лучше, и вы чувствуете меньше стресса и больше надежды.
Итог: Вы получили это!
ИсточникиГауэр Т. Боль в спине или остеоартроз? Фонд артрита. www.arthritis.org/about-arthritis/types/back-pain/articles/oa-and-back-pain.php. По состоянию на 17 августа 2020 г.
Рубин Дл. Эпидемиология и факторы риска боли в позвоночнике. Neurol Clin. 2007; Май; 25 (2): 353-71.
Laxmaiah Manchikanti, Эпидемиология боли в пояснице, Pain Physician, Volume 3, Number 2, pp 167-192, 2000 (уровень доказательности 5).
Спинальный артрит (артрит спины или шеи) . Спинальный артрит (артрит спины или шеи) | Медицина Джона Хопкинса. https://www.hopkinsmedicine.org/health/conditions-and-diseases/spinal-arthritis. По состоянию на 17 августа 2020 г.
Когда боль в спине может означать артрит: Фонд артрита . Когда боль в спине может означать артрит | Фонд артрита. http://www.arthritis.org/about-arthritis/where-it-hurts/back-pain/treatment/back-pain-relief-injection.php. По состоянию на 16 августа 2020 г.
Frymoyer, J. W., J. Geen, M. E., Andersson, G. B., J. Dillane, J. F., HI. Андерссон, Г. Э., М. В. Tulder, B. W. K.,… JN. Кац, С. Дж. Л. (1988, 1 января). Поясничный спондилез: клиника и подходы к лечению . Текущие обзоры в костно-мышечной медицине. https://link.springer.com/article/10.1007/s12178-009-9051-x. По состоянию на 18 августа 2020 г.
Биндер А. И. (8 марта 2007 г.). Шейный спондилез и боли в шее .BMJ. https://www.bmj.com/content/334/7592/527. По состоянию на 18 августа 2020 г.
Теодор, Н. (2020). Дегенеративный шейный спондилез. Медицинский журнал Новой Англии , 383 (2), 159–168. https://doi.org/10.1056/nejmra2003558. Доступ 28 августа 2020 г.
Ли, С. Ю., Чо, Н. Х., Юнг, Ю. О., Со, Ю. И., и Ким, Х. А. (2017). Распространенность и факторы риска поясничного спондилеза и его связь с болью в пояснице среди сельских жителей Кореи. Журнал Корейского нейрохирургического общества , 60 (1), 67–74.https://doi.org/10.3340/jkns.2016.0505.007. По состоянию на 28 августа 2020 г.
Биндер А. И. (2007). Шейный спондилез и боли в шее. Bmj , 334 (7592), 527–531. https://doi.org/10.1136/bmj.39127.608299.80. По состоянию на 29 августа 2020 г.
Шейный спондилез (артрит шеи) — ОртоИнфо — AAOS . ОртоИнфо. https://orthoinfo.aaos.org/en/diseases—conditions/cervical-spondylosis-arthritis-of-the-neck/. По состоянию на 1 сентября 2020 г.
Геллхорн, А.К., Кац, Дж. Н., и Сури, П. (2012). Артроз позвоночника: фасеточные суставы. Nature Reviews Ревматология , 9 (4), 216–224. https://doi.org/10.1038/nrrheum.2012.199. По состоянию на 1 сентября 2020 г.
Миддлтон, К., и Фиш, Д. Э. (2009). Поясничный спондилез: клиника и подходы к лечению. Текущие отзывы в костно-мышечной медицины , 2 (2), 94-104. https://doi.org/10.1007/s12178-009-9051-x. По состоянию на 1 сентября 2020 г.
Коленкевич, М., Влодарчик, А., и Войткевич, J. (2018). Диагностика и заболеваемость спондилезом и заболеваниями шейного отдела позвоночника в Университетской клинической больнице в Ольштыне в 2011–2015 гг. BioMed Research International , 2018 , 1–7. https://doi.org/10.1155/2018/5643839
Читать дальше …. Что вызывает спондилез?
Обновлено: 30.03.21
Цервикальная миелопатия | Johns Hopkins Medicine
Что такое шейная миелопатия?
Цервикальная миелопатия — это форма миелопатии, при которой происходит сдавление спинного мозга в шейном отделе позвоночника (шее).В шейном отделе позвоночника семь позвонков (от C1 до C7), шесть межпозвонковых дисков и восемь нервных корешков. Спинной мозг движется внутри позвоночного столба, образованного спереди позвонками, смягченными межпозвоночными дисками, а сзади — фасеточными суставами и пластинкой. В шейном отделе позвоночника разветвляются восемь нервных корешков, которые в основном контролируют работу ваших плеч, рук и кистей.
Симптомы шейной миелопатии
Цервикальная миелопатия вызывает два типа симптомов: те, которые вы можете ощущать на шее, и те, которые проявляются в других частях тела на или ниже сдавленной области спинного мозга.
Симптомы шеи могут включать:
Боль в шее
Жесткость
Уменьшенный диапазон движения
По мере прогрессирования болезни можно испытывать стреляющую боль, которая возникает в шее и распространяется вниз по позвоночнику.
Другие симптомы шейной миелопатии могут включать:
Слабость в руках и кистях
Онемение или покалывание в руках
Неуклюжесть и плохая координация рук
Проблемы с обращением с мелкими предметами, такими как ручки или монеты
Проблемы с балансом
Является ли боль в шее верным признаком шейной миелопатии?
Многие люди испытывают боль в шее, но не все боли в шее могут быть связаны с шейной миелопатией.У некоторых пациентов с этим заболеванием вообще нет боли в шее. Причина боли в шее может быть скорее мышечной, чем неврологической. Поговорите со своим врачом, если вы страдаете от постоянной боли в шее.
Шейная спондилотическая миелопатия
Одним из распространенных типов шейной миелопатии является шейная спондилотическая миелопатия. Термин «спондилотический» относится к одной из возможных причин миелопатии — постепенной дегенерации позвоночника, которая происходит с возрастом. Таким образом, шейная спондилотическая миелопатия чаще встречается у людей 50 лет и старше.
Постепенная дегенерация позвоночника часто принимает форму стеноза шейного отдела позвоночника, то есть сужения позвоночного канала в шее. Некоторые люди рождаются с узким позвоночным каналом (врожденный стеноз позвоночного канала) и могут испытывать миелопатию раньше, чем другие, если происходит дальнейшее сужение. Выпуклые или грыжи межпозвоночных дисков и костные шпоры на шее — это другие формы дегенерации позвоночника, которые могут давить на спинной мозг и вызывать миелопатию.
Стеноз шейного отдела позвоночника | FAQ с Dr.Брайан Нойман
Хирург-ортопед Джона Хопкинса Брайан Нойман, доктор медицины, отвечает на вопросы о стенозе шейного отдела позвоночника, предлагая понимание его причин, диагностики и лечения. Он также обсуждает шейную миелопатию и ее связь со стенозом шейного отдела позвоночника.
Другие причины шейной миелопатии
Помимо постепенного износа позвоночника, шейная миелопатия также может быть вызвана окостенением (затвердением) связок, окружающих спинной мозг, таких как задняя продольная связка и желтая связка.
Чаще встречается окостенение задней продольной связки (OPLL). Это означает, что мягкая ткань, соединяющая кости позвоночного столба, становится менее гибкой и медленно превращается в кость (окостенение). По мере того, как связка становится толще, она начинает занимать больше места и давить на спинной мозг, что приводит к миелопатии. Шейная часть позвоночника является наиболее частым местом окостенения OPLL.
Другие причины миелопатии шейки матки могут включать:
Ревматоидный артрит шеи
Хлыстовая травма или другая травма шейного отдела позвоночника
Спинальные инфекции
Опухоли и рак позвоночника
Диагностика шейной миелопатии
Чем раньше будет диагностирована шейная миелопатия, тем более успешным будет лечение.Однако симптомы шейной миелопатии не являются уникальными для этого состояния и часто ошибочно принимаются за «нормальные» признаки старения.
Чтобы диагностировать миелопатию шейки матки, ваш врач может:
Проведите медицинский осмотр и измерьте свою мышечную силу и рефлексы.
Проведите дополнительные обследования, включая МРТ, рентген или компьютерную томографию шеи.
Лечение шейной миелопатии
Существует несколько нехирургических вариантов облегчения симптомов шейной миелопатии, включая физиотерапию и ортез шейного воротника.Однако для устранения компрессии спинного мозга и предотвращения ухудшения состояния часто требуется хирургическое вмешательство.
Ваш врач может порекомендовать несколько хирургических процедур для лечения шейной миелопатии. Расширение позвоночного канала (ламинопластика) может быть хорошим вариантом для сохранения движения для некоторых пациентов. Другим может быть полезна операция по декомпрессии позвоночника со спондилодезом, которая предназначена для стабилизации позвоночника после полного или частичного удаления грыжи межпозвоночных дисков, костных шпор или окостеневших связок.
Эти операции могут выполняться на задней части шеи (сзади) или на передней части шеи (спереди). Ваш врач порекомендует конкретный хирургический подход в зависимости от вашей ситуации.
Дегенеративная шейная миелопатия | BMJ
- Бенджамин М. Дэвис, научный клинический сотрудник и специалист-регистратор нейрохирургии1,
- Оливер Д. Моуфорт, студент-медик, 1,
- Эмма К. Смит, специалист-регистратор общей практики, 2,
- Марк Р. Н. Коттер, ученый-клиницист, и консультант нейрохирург1
- 1 Отделение академической нейрохирургии, Отделение клинической нейрохирургии, Кембриджский университет, Кембридж, Великобритания
- 2 Школа общей практики, NHS Health Education East of England, UK
- Соответствие MRN Kotter mrk25 {at} cam.ac.uk
Что вам необходимо знать
Рассмотрите возможность дегенеративной шейной миелопатии у пациентов старше 50 лет с прогрессирующими неврологическими симптомами, такими как боль и скованность в шее или конечностях, дисбаланс, онемение, потеря подвижности, частые падения, и / или недержание мочи
Выполните полное неврологическое обследование, поскольку ранние симптомы малозаметны и неспецифичны
Магнитно-резонансная томография (МРТ) необходима для выявления дегенеративных изменений шейного отдела позвоночника и сдавления спинного мозга
Time is Spine: Немедленно направьте пациентов с подозрением на ДКМП для рассмотрения операции на позвоночнике, так как поздняя диагностика может привести к остаточным симптомам и функциональной инвалидности
Мужчина 54 лет имеет скованность в шее около года .Он жалуется на онемение пальцев и трудности с застегиванием рубашки, которые не улучшились после операции по поводу синдрома запястного канала. В последнее время он почувствовал шаткость и начал пользоваться тростью после падения. Он обращается к неврологу, который определяет гиперрефлексию в его руках и ногах. МРТ показывает многоуровневый шейный спондилез и грыжу диска, вызывающую компрессию спинного мозга. Ему диагностировали дегенеративную миелопатию шейки матки и направили в хирургию позвоночника для оперативной декомпрессии.
Что такое дегенеративная миелопатия шейки матки?
Дегенеративная шейная миелопатия (DCM), ранее называвшаяся шейной спондилотической миелопатией, включает дисфункцию спинного мозга из-за сдавления шеи.1 Пациенты сообщают о неврологических симптомах, таких как боль и онемение в конечностях, плохая координация, дисбаланс и проблемы с мочевым пузырем. Из-за своей подвижности позвоночный столб шеи особенно подвержен дегенеративным изменениям, таким как грыжа диска, гипертрофия или окостенение связок, а также образование остеофитов.Эти изменения чаще встречаются у age2 (вставка 1) и часто вместе именуются спондилез (рис. 1) .3
Вставка 1Насколько это распространено?
Эпидемиология DCM плохо изучена, отчасти из-за трудностей с диагностикой.3
Распространенность DCM, леченного хирургическим путем, оценивается как 1,6 на 100000 жителей.4 Фактическая распространенность, вероятно, будет намного выше
Ожидается, что заболеваемость DCM будет расти по мере старения населения.23 Большинству пациентов впервые ставят диагноз в возрасте 50 лет; DCM редко встречается в возрасте до 40 лет
Исследования на здоровых добровольцах показали, что случайное сдавливание шейного отдела спинного мозга обычно выявляется на МРТ и становится все более частым с возрастом.56 В серии случайно выбранных добровольцев в возрасте 40-80 лет случайное Компрессия шейного отдела спинного мозга была обнаружена на МРТ у 59% пациентов (108/183, от 31,6% в пятом десятилетии до 66,8% в восьмом десятилетии). Только два человека сообщили о связанных симптомах2
У части лиц с бессимптомным сдавлением пуповины разовьется ДКМП.Точная цифра неизвестна. Единственное проспективное исследование, которое учитывало это (n = 199), показало, что у 8% лиц с бессимптомной компрессией пуповины ДКМП разовьется через один год и у 22% в целом за период наблюдения (средний период наблюдения 44 месяца, диапазон 2-12 лет. ) 7
Многие пациенты с ДКМП остаются невыявленными. Небольшое исследование с участием 66 пациентов с переломом шейки бедра показало, что 18% пациентов, которым ранее не был поставлен диагноз, имели клинические данные, указывающие на DCM8
Патология DCM.(A) Анатомия изначально здорового позвоночника (уровень C2) с примерами потенциальных патологических изменений, которые могут произойти и вызвать DCM (показаны на нижних уровнях позвоночника; C3-7) .1 (B) Сагиттальный разрез на T2-взвешенном изображении МРТ, показывающая многоуровневые дегенеративные изменения шейного отдела позвоночника. Спинной мозг сдавлен в точке C3 / 4 из-за пролапса диска (белая стрелка) и в точке C5 / 6 из-за спондилеза, утолщения задней продольной связки и комплекса диск-остеофит (белая звезда). Однако это не связано с сильными изменениями сигнала в пуповине на МРТ (рисунок воспроизведен с разрешения Майкла Дж. Фелингса, Университет Торонто) 3
Почему это пропущено?
Неспецифические и незаметные ранние признаки, которые накладываются на другие неврологические состояния, могут задержать постановку диагноза.9 Неполное неврологическое обследование со стороны профессионалов10, плохо осведомленных о заболевании11, еще больше способствует задержке. Ретроспективное исследование медицинских карт 42 пациентов в Израиле, перенесших операцию по поводу ДКМП, выявило в среднем 2,2 года (от 1,7 месяцев до 8,9 лет) от появления симптомов до постановки диагноза. В среднем, для постановки диагноза требовалось 5,2 ± 3,6 консультации. У 43% этих пациентов наблюдались симптомы онемения и боли в руках, и им первоначально был поставлен диагноз, а иногда лечился синдром запястного канала.10 Согласно нашему клиническому опыту, диагноз синдрома запястного канала, особенно при двустороннем диагнозе, часто неверен, и эти симптомы обычно объясняются DCM.
Почему это важно?
Компрессия спинного мозга приводит к прогрессирующему неврологическому спаду и влияет на качество жизни.12 При отсутствии лечения это может привести к тетраплегии и зависимости от инвалидной коляски (данные о том, сколько пациентов с ДКМП прогрессируют таким образом, недоступны). Хирургическая декомпрессия может остановить прогрессирование заболевания, однако регенеративная способность спинного мозга ограничена, и любое повреждение часто оказывается необратимым.Несвоевременное лечение приводит к ухудшению результатов и пожизненной инвалидности. Результаты исследования AOSpine (746 пациентов с ДКМП) показывают, что лечение в течение шести месяцев после появления симптомов дает наилучшие шансы на выздоровление, 13 но этот временной интервал несколько отличается от текущего среднего времени диагностики.10
Как ставится диагноз?
Раннее обнаружение DCM может оказаться сложной задачей. Рекомендуется высокий индекс подозрительности, а также комплексное неврологическое обследование. Во вставке 2 представлены общие симптомы и результаты обследования при DCM.
Вставка 2Симптомы, о которых обычно сообщают, и результаты обследования в DCM9
Симптомы
Боль / скованность в шее
Односторонняя или двусторонняя боль в конечностях / теле
Слабость, онемение или потеря подвижности верхних конечностей
Жесткость, слабость или потеря чувствительности нижних конечностей
Парестезия (покалывание или ощущение игл и игл)
Вегетативные симптомы, такие как недержание кишечника или мочевого пузыря, эректильная дисфункция или затрудненное мочеиспускание
Дисбаланс неустойчивость
Падения
Результаты осмотра
Двигательные признаки
o Пирамидная слабость (Верхняя конечность; разгибатели больше, чем сгибатели.Нижняя конечность: сгибатели больше, чем разгибатели)
o Гиперрефлексия конечностей
o Спастичность (например, признак складного ножа)
o Клонус, особенно ахиллово сухожилие
o Признак Гофмана (приведение большого пальца / приведение большого пальца) +/− сгибание пальца после принудительного сгибания и внезапного отпускания пальца дистально)
o Симптом Бабинского (восходящая подошвенная)
o Сегментарная слабость (соответствует уровню сжатия)
Сенсорная потеря (конечность и / или туловище)
Симптом Лермитта (ощущение поражения электрическим током по позвоночнику или конечностям при сгибании или разгибании шеи, присутствует в тяжелых случаях)
Нарушение походки
Клинический
Боль — частая причина обращения за лечением.Скелетно-мышечная боль может присутствовать в шее, в то время как нейропатическая боль может поражать верхние и нижние конечности, а иногда и туловище. Пациенты часто сообщают о скованности шеи, иногда без боли. Случай из учебника описал бы дисфункцию походки и двустороннее поражение кисти. Часто не все симптомы присутствуют. Например, боль может отсутствовать, а симптомы могут быть односторонними и различаться по степени тяжести даже на ежедневной основе.9 Также сообщается об атипичных симптомах, таких как головные боли и мышечные спазмы.9
Более последовательной характеристикой ДКМП является эволюция симптомов. .Большинство пациентов описывают симптомы, которые продолжаются месяцами и ухудшаются.9 Скорость прогрессирования варьируется; у некоторых людей симптомы остаются легкими в течение продолжительных периодов времени, в то время как у других прогрессирование болезни ускоряется. Функциональное снижение может быть коварным, и пациенты могут ошибочно приписать эти симптомы «старению». Типичные особенности включают потерю ловкости (трудности при нажатии кнопок, использовании ключей, мобильных телефонов или письме) или подвижности (использование вспомогательных средств для ходьбы или частые падения).
Симптомы могут предшествовать объективным результатам обследования.914 Как и в случае очаговых расстройств центральной нервной системы, особенности обследования при DCM имеют низкую чувствительность, то есть нормальный результат не исключает болезнь, но высокую специфичность, то есть аномальный результат. очень наводит на мысль о заболевании.514 Признаки могут быть легкими, и их трудно выявить на начальных стадиях заболевания.
Исследования
Запросите МРТ шейного отдела позвоночника для обнаружения компрессии спинного мозга (рис. 1) при подозрении на ДКМП.Срочная МРТ требуется пациентам с прогрессирующим заболеванием и / или симптомами, которые существенно влияют на качество жизни. Пациентам с легкими симптомами может потребоваться несрочная МРТ. Имейте в виду, что степень сжатия спинного мозга и изменения сигнала в нем на МРТ-сканировании плохо коррелируют с тяжестью симптомов3. Даже легкое сжатие может быть причиной тяжелого заболевания.
Путь к диагностике зависит от местных служб. В Великобритании, например, многие врачи первичной медико-санитарной помощи не имеют прямого доступа к МРТ, и может потребоваться направление к неврологу.
Как им управлять?
Часто компрессия пуповины является случайной находкой и, по крайней мере, изначально не вызывает симптомов.2 Убедите пациента, что на данном этапе не требуется никакого дальнейшего лечения, но посоветуйте ему как можно скорее сообщать о любых симптомах в будущем.
В рекомендациях международного сообщества хирургов-позвоночников AOSpine рекомендуется, чтобы все пациенты с ДКМП проходили обследование у специалиста-хирурга, который может подпадать под сферу компетенции нейрохирургии или ортопедии.В рекомендациях используется модифицированная шкала Японской ортопедической ассоциации, которая классифицирует пациентов как имеющих легкие или тяжелые симптомы в зависимости от функции руки, ноги и мочевого пузыря.1 Хирургическое лечение рекомендуется пациентам с умеренным или тяжелым DCM и пациентам с прогрессированием заболевания. Пациентам с легкой стабильной ДКМП может быть предложено лечение симптомов (например, боли) и регулярное наблюдение.
Серия AOSpine показала, что декомпрессионная хирургия может остановить прогрессирование заболевания и обеспечить значимое, хотя и ограниченное, выздоровление по ряду показателей, включая боль, функцию и качество жизни.15 Оптимальное время операции является спорным, потому что прогрессирование заболевания плохо изучено.9 Предоперационная физиотерапия должна быть рекомендована только специализированными службами1; манипуляции на шее строго противопоказаны, так как это может привести к дальнейшим повреждениям.16
Невозможно предсказать отдаленный исход операции. Максимальное выздоровление наступает примерно через 6-12 месяцев. Остаточные симптомы помимо этого, вероятно, будут постоянными, и их следует лечить соответствующим образом. Функциональные нарушения являются обычными и включают падения и снижение подвижности, недержание мочи, депрессию, дефицит сна и проблемы с самообслуживанием, и часто наиболее неприятным симптомом является боль.Обсудите с пациентом, что полное исчезновение боли маловероятно. Для облегчения боли могут быть предложены нейропатическая анальгезия и лекарства от спастичности. Часто бывает полезным раннее направление в специализированные клиники по лечению боли.
Попросите пациентов сообщать о любых ухудшающихся или новых симптомах или признаках, поскольку нелеченные уровни шейного отдела позвоночника могут еще больше дегенерировать и вызывать сдавление спинного мозга.
Практическое обучение
Какие признаки могут побудить вас заподозрить DCM у пациента?
Как бы вы объяснили своему пациенту диагноз ДКМП?
Известно ли вам о подходящих местных способах проведения срочной МРТ для пациентов с подозрением на ДКМП?
После прочтения этой статьи, есть ли какие-либо аспекты визуализации или направления, к которым вы бы подошли по-другому?
Как пациенты участвовали в создании этой статьи
Эта статья была рассмотрена и одобрена людьми, страдающими ДКМП, которые входили в комитет по миелопатии.орг. Комитет стремился подчеркнуть возможную распространенность DCM и его долгосрочные эффекты даже после операции. В частности, он участвовал в формировании параграфа «Что такое DCM?»
Myelopathy.org (www.myelopathy.org) — первая организация, занимающаяся повышением осведомленности, предоставлением информации и поддержкой исследований для DCM. Он представляет собой форум, на котором люди могут поделиться своим опытом работы с DCM, и предлагает пациентам поддержку со стороны коллег. Сообщения об отсроченном и / или неправильном диагнозе являются обычным явлением, что связано с недостаточной осведомленностью медицинских специалистов, работающих на переднем крае, особенно первичной медико-санитарной помощи.Комитет предложил образовательную инициативу, в которую вошла эта статья.
Сноски
Это одна из серии статей, в которых рассказывается о состояниях, которые могут быть более распространенными, чем думают многие врачи, или которые могут быть пропущены при первом обращении. Консультантами серии являются Энтони Харден, профессор первичной медико-санитарной помощи, Департамент первичной медико-санитарной помощи Оксфордского университета, и д-р Кевин Барраклаф, Школа социальной и общественной медицины Бристольского университета.Чтобы предложить тему для этой серии, напишите нам по адресу Practice {at} bmj.com.
Выражение признательности: Исследования в лаборатории старшего автора поддерживаются основным грантом от Wellcome Trust и MRC Кембриджскому институту стволовых клеток Wellcome Trust — Совет по медицинским исследованиям. MRNK поддерживается премией NIHR Clinician Scientist Award.
Заявление об ограничении ответственности: Этот отчет является независимым исследованием, основанным на присуждении награды Clinician Scientist Award, CS-2015-15-023, при поддержке Национального института исследований в области здравоохранения.Взгляды, выраженные в этой публикации, принадлежат авторам, а не обязательно представителям NHS, Национального института исследований в области здравоохранения или Министерства здравоохранения.
Я подтверждаю, что мы, авторы, прочитали и поняли политику BMJ в отношении декларирования интересов и не имеем никаких конкурирующих интересов, которые можно было бы декларировать.
Все авторы внесли свой вклад в разработку, редактирование и пересмотр этой статьи и соглашаются на ее отправку.
Провенанс и экспертная оценка: сдано; внешняя экспертная оценка.
Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution (CC BY 4.0), которая позволяет другим распространять, ремикшировать, адаптировать и строить эту работу для коммерческого использования при условии, что оригинал работа правильно процитирована. См. Http://creativecommons.org/licenses/by/4.0/.
Боль в шее от анкилозирующего спондилита
Анкилозирующий спондилит — это форма артрита, которая может вызывать приступы жгучей боли в позвоночнике.Обычно он развивается в пояснице и бедрах, но со временем постепенно прогрессирует к шее. Некоторые люди могут прожить годы и иметь дело только с эпизодическими эпизодами сильной боли в позвоночнике. У других могут быть частые обострения, поскольку болезнь продолжает распространяться и ухудшаться.
Анкилозирующий спондилоартрит СохранитьЭнтезит, воспаление связок или сухожилий в местах их прикрепления к костям, может возникать в шейном отделе позвоночника в межпозвонковых суставах и межпозвонковых дисках.Читать Анкилозирующий спондилит
Хотя боль в шее — не первый симптом, который появляется при анкилозирующем спондилите и иногда никогда не развивается, она может быть тревожным симптомом, как обычно, когда болезнь прогрессирует.
В этой статье рассматривается, как определить, когда боль в шее может быть вызвана анкилозирующим спондилитом, и как ее лечить.
См. Причины боли в шее
объявление
Симптомы анкилозирующего спондилита
Анкилозирующий спондилит и связанные с ним симптомы, как правило, начинаются медленно.Общие ранние симптомы могут включать:
- Боль и скованность в спине. Эта боль может варьироваться от легкой до резкого жжения. Анкилозирующий спондилит обычно сначала наблюдается в пояснице (поясничный отдел позвоночника) или ягодицах (крестцово-подвздошные суставы между крестцом и тазом).
- Боль, усиливающаяся после отдыха. Физические упражнения или активность могут уменьшить воспалительную боль при анкилозирующем спондилите, но бездействие может усугубить ее. Фактически, боль может усиливаться во время сна, что иногда приводит к пробуждению ночью.
См. Анкилозирующий спондилит
Симптомы, которые могут развиться позже, могут включать:
- Чувствительность к свету. Во время обострения зрение может стать нечетким, а яркий свет может вызвать боль в глазах.
- Вялость. Люди могут чувствовать себя уставшими или легко утомляемыми даже после попыток полноценного отдыха.
- Боль в других суставах. Помимо распространения по позвоночнику к шее, анкилозирующий спондилит также может поражать плечи, колени, бедра, пальцы и другие суставы.
- Боль в груди. Воспаление хряща между грудиной (грудиной) и ребрами может вызвать сильную боль, которую можно принять за сердечное событие.
- Потеря подвижности позвоночника. В редких случаях анкилозирующий спондилит может в конечном итоге вызвать настолько серьезные повреждения межпозвонковых дисков и фасеточных суставов позвоночника, что позвоночные кости начинают срастаться.
Смотреть: Видео о анкилозирующем спондилите
Возможны и другие симптомы анкилозирующего спондилита.
В этой статье:
Как анкилозирующий спондилит вызывает боль в шее
Анкилозирующий спондилит может вызывать боль и скованность в шее несколькими различными способами:
- Воспаление шейного отдела позвоночника. Анкилозирующий спондилит вызывает энтезит, который представляет собой воспаление и образование рубцовой ткани в месте прикрепления связок, сухожилий и других мягких тканей к кости. Этот болезненный процесс, который первоначально поражает поясничный отдел позвоночника, в конечном итоге может повлиять на шейный отдел позвоночника.Например, энтезит может привести к большему образованию костной ткани в фасеточном суставе шейного отдела позвоночника, что продолжает цикл большего воспаления и большей жесткости. Близлежащие диски также могут начать кальцифицироваться (превратиться в кость) и затвердеть как часть этого процесса.
- Плохая осанка. В то время как анкилозирующий спондилит обычно сначала вызывает боль и отек в пояснице и бедрах, изменения осанки из-за симптомов в этих областях также могут способствовать возникновению боли в шее до того, как заболевание распространится на шейный отдел позвоночника.Дегенерация позвоночника в средней и нижней части спины может вызвать болезненные ощущения и скованность суставов позвоночника, что, в свою очередь, может привести к снижению уровня активности и ослаблению мышц. Если мышцы шеи, верхней части спины и груди ослабевают и / или напрягаются, или если грудной отдел позвоночника начинает еще больше выгибаться вперед (кифоз) из-за дегенеративных изменений, то мышцы шеи и суставы шейного отдела позвоночника могут испытывать стресс и болезненность при более интенсивной работе. для поддержки головы.
См. Анатомию шейного отдела позвоночника
Узнайте, как плохая осанка вызывает боль в шее
Чаще всего у человека с анкилозирующим спондилитом на ранних стадиях или только в нижней части спины может развиться несвязанная боль в шее по ряду других причин, например, из-за чрезмерного использования или неправильного сна.
объявление
Повышенный риск переломов позвоночника
У пациента с запущенным анкилозирующим спондилитом аутофузия двигательных сегментов позвоночника может привести к образованию длинных рычагов сращенных сегментов позвоночника, которые увеличивают нагрузку на позвоночник. Это особенно важно при травмах или падениях. Напряжение концентрируется в жестких сегментах, и могут возникнуть трещины. В частности, дисковое пространство является самым слабым местом и наиболее уязвимым для переломов.
Даже после небольшой травмы больной анкилозирующим спондилитом, страдающий болью, должен быть тщательно обследован, чтобы избежать пропуска переломов.КТ показаны для выявления переломов, и часто требуется хирургическая стабилизация для предотвращения неврологических повреждений.
Декомпрессия шейки матки — Процедуры — Для пациентов — Нейрохирургия UR
Для получения дополнительной информации посетите наш сайт комплексной помощи при позвоночнике
Что у меня есть?
Цервикальная миелопатия и / или радикулопатия — это состояния, вызванные сдавлением спинного мозга (миелопатия) и / или нервных корешков (радикулопатия), когда они проходят через шейные позвонки (шеи).Симптомы могут включать боль в шее, скованность и снижение способности двигать шеей. Поскольку все нервы, которые питают тело, проходят через эту область, помимо симптомов на шее, пациенты могут испытывать симптомы, относящиеся к сдавлению нервов, проходящих через цервикальный спинномозговой канал. К ним относятся слабость и онемение рук и ног, боль или покалывание, распространяющиеся по одной или обеим рукам, трудности с ходьбой и дисфункция кишечника и мочевого пузыря.
Что он делает?
Дегенеративные изменения шейных позвонков и окружающих мягких тканей (связок, межпозвоночных дисков, суставных капсул) вызывают сужение спинномозгового канала, в котором проходит сам спинной мозг, а также отверстий, которые позволяют нервным корешкам выходить из спинного мозга. и путешествовать по другим частям тела.Сдавление этих структур нервной системы приводит к ранее упомянутым симптомам, а именно к боли, слабости, онемению, затруднению ходьбы и дисфункции кишечника и мочевого пузыря, которые со временем становятся все хуже. Если не лечить, шейная миелопатия может прогрессировать до параплегии (невозможности использовать ноги).
Как давно он у меня?
Дегенеративные (артритные) изменения шейного отдела позвоночника, вызывающие миелопатию и / или радикулопатию, развиваются годами и являются результатом «износа» шеи, вызванного несением веса головы (в среднем 10 фунтов — эквивалент шара для боулинга) в течение многих лет.Плохая осанка, чрезмерное использование и травмы (например, хлыстовая травма в результате автомобильной аварии) также являются факторами. Иногда у пациентов с шейной миелопатией или радикулопатией может наблюдаться внезапное ухудшение симптомов. Это может быть вызвано внезапным движением (грыжей) части одного из их межпозвонковых дисков (амортизаторов мягких тканей между позвонками), которое вызывает усиленное сжатие спинного мозга или одного из его нервных корешков. Кроме того, у некоторых пациентов с сужением позвоночного канала в области шеи, также известным как стеноз шейки матки, могут быть минимальные симптомы этого состояния.Тем не менее, большое количество этих пациентов может обратиться к врачу по поводу стеноза шейки матки после падения или другой травмы, которая привела к чрезмерному растяжению шеи и внезапному снижению способности пользоваться руками. Это состояние, известное как ушиб (или ушиб) спинного мозга, вызвано повышенным давлением на спинной мозг в узком спинномозговом канале, что приводит к потере кровоснабжения и повреждению нервов в спинном мозге.
Можно ли вылечить?
Несмотря на то, что существует несколько очень хороших нехирургических и хирургических вариантов лечения для облегчения симптомов шейной миелопатии и радикулопатии, само по себе лекарство от дегенеративных изменений шейного отдела позвоночника, вызвавших эти симптомы, не существует.Лечение, как нехирургическое, так и хирургическое, направлено на облегчение симптомов, вызванных стенозом шейки матки.
Чем это вызвано?
Как упоминалось ранее, дегенеративные артритные изменения позвонков и мягких тканей шеи приводят к стенозу шейки матки, шейной миелопатии и радикулопатии. Эти изменения развиваются годами и вызваны обычным «износом» позвоночника. Иногда внезапная травма в результате чрезмерного вытягивания шеи, перенапряжения или хлыстовой травмы в результате автомобильной аварии может вызвать внезапное ухудшение симптомов пациента.
Как лечится?
Лечение стеноза шейки матки, миелопатии шейки матки и радикулопатии в Rochester Neurosurgery Partners направлено на облегчение симптомов, вызванных этим заболеванием, в частности, облегчение боли, уменьшение онемения или покалывания, а также восстановление мышечной функции. В частности, пациенты, у которых в результате стеноза шейки матки развивается прогрессирующая потеря силы и мышечной функции, могут быть хорошими кандидатами для хирургической декомпрессии шейки матки.Основная цель декомпрессии шейки матки — предотвратить дальнейшее прогрессирование этих изнурительных симптомов, особенно слабости и возможного паралича. Хотя некоторые пациенты испытывают огромное облегчение многих симптомов стеноза шейки матки после операции по декомпрессии шейки матки (боль в шее и руке, онемение, покалывание), другие пациенты будут испытывать длительные эффекты этих симптомов даже после декомпрессивной операции. Это часто происходит из-за дегенеративных изменений в позвоночнике, которые декомпрессия шейки матки не может исправить, а также из-за хронического повреждения нервов в результате сдавления с течением времени.
В чем особенность нашего подхода к лечению этого состояния?
Rochester Neurosurgery Partners имеет одну из крупнейших коллекций специалистов в области позвоночника в этой области, которые предлагают широкий спектр хирургических вариантов лечения стеноза шейки матки, миелопатии и радикулопатии, включая малоинвазивные методы и операции по сращению позвоночника в случаях шейного отдела позвоночника. нестабильность позвоночника. Соответствующая диагностическая визуализация (например, МРТ позвоночника) и амбулаторная консультация с одним из наших экспертов — лучший способ выяснить, какой подход подходит для каждого пациента.
Радикулопатия шейки матки: безоперационное лечение боли в шее и корешковых симптомов
1. Радхакришнан К., Litchy WJ, О’Фаллон ВМ, Курляндия LT. Эпидемиология шейной радикулопатии. Популяционное исследование, проведенное в Рочестере, штат Миннесота, с 1976 по 1990 год. Brain . 1994; 117 (часть 2): 325–335 ….
2. Левин MJ, Альберт Т.Дж., Смит, доктор медицины. Шейная радикулопатия: диагностика и консервативное лечение. J Am Acad Orthop Surg . 1996. 4 (6): 305–316.
3. Ри Дж. М., Юн Т, Рев К.Д. Шейная радикулопатия. J Am Acad Orthop Surg . 2007. 15 (8): 486–494.
4. Polston DW. Шейная радикулопатия. Neurol Clin . 2007. 25 (2): 373–385.
5. Bussières AE, Тейлор Дж. А., Петерсон К. Диагностические практические рекомендации для визуализации скелетно-мышечных жалоб у взрослых-на основе фактических данных подход-часть 3: заболевания позвоночника. J Manipulative Physiol Ther . 2008. 31 (1): 33–88.
6. Лис Ф, Тернер JW. Естественное течение и прогноз шейного спондилеза. Br Med J . 1963; 2 (5373): 1607–1610.
7. Saal JS, Зааль Дж.А., Юрт Э.Ф. Безоперационное лечение грыжи шейного межпозвонкового диска с радикулопатией. Позвоночник . 1996. 21 (16): 1877–1883.
8. Хейнс Т., Брутто A, Берни SJ, Голдсмит CH, Перри Л.Информирование пациентов о боли в шее с радикулопатией или без нее. Кокрановская база данных Syst Rev . 2009 (1): CD005106.
9. Нейлор Дж. Р., Mulley GP. Хирургические ошейники: обзор их назначения и использования. Br J Ревматол . 1991. 30 (4): 282–284.
10. Суизи Р.Л., Суизи А.М., Уорнер К. Эффективность тракционной терапии шейки матки в домашних условиях. Am J Phys Med Rehabil . 1999. 78 (1): 30–32.
11.Грэм Н, Брутто A, Голдсмит CH, и другие. Механическое вытяжение при боли в шее с радикулопатией или без нее. Кокрановская база данных Sys Rev . 2008; (3): CD006408.
12. Дейо Р.А. Медикаментозная терапия при болях в спине. Какие препараты каким пациентам помогают? Позвоночник . 1996. 21 (24): 2840–2849.
13. Айзенберг Э., Макникол Э, Carr DB. Опиоиды при невропатической боли. Кокрановская база данных Sys Rev .2006; (3): CD006146.
14. Айзенберг Э., Макникол ЭД, Carr DB. Эффективность и безопасность опиоидных агонистов при лечении невропатической боли незлокачественного происхождения: систематический обзор и метаанализ рандомизированных контролируемых исследований. JAMA . 2005. 293 (24): 3043–3052.
15. Саарто Т, Wiffen PJ. Антидепрессанты при невропатической боли. Кокрановская база данных Sys Rev . 2007; (4): CD005454.
16. Холлингсхед Дж., Дюмке Р.М., Корнблат DR.Трамадол от невропатической боли. Кокрановская база данных Sys Rev . 2006; (3): CD003726.
17. Hurwitz EL, Акер П.Д., Адамс А.Х., Микер WC, Shekelle PG. Манипуляция и мобилизация шейного отдела позвоночника. Систематический обзор литературы. Позвоночник . 1996. 21 (15): 1746–1759.
18. Ханелин М. Мануальная терапия при острой грыже шейного межпозвонкового диска. Динамическая хиропрактика .1999; 17 (25)
19. Мэлоун Д.Г., Болдуин Н.Г., Томечек Ф.Дж., и другие. Осложнения мануальной терапии шейного отдела позвоночника: 5-летнее ретроспективное исследование в одногрупповой практике. Нейрохирург Фокус . 2002; 13 (6): ecp1.
20. Vallée JN, Фейди А, Карлье Р.Ю., Мутшлер C, Момпоинт D, Валле CA. Хроническая шейная радикулопатия: введение кортикостероидов через перирадикулярный боковой доступ. Радиология . 2001. 218 (3): 886–892.
21. Kolstad F, Лейвсет G, Nygaard OP. Инъекции трансфораминальных стероидов в лечении шейной радикулопатии. Перспективное исследование результатов. Acta Neurochir (Вена) . 2005. 147 (10): 1065–1070.
22. Андерберг Л., Аннерц М, Перссон Л, Брандт Л, Савеланд Х. Инъекции трансфораминальных стероидов для лечения радикулопатии шейки матки: проспективное и рандомизированное исследование. Eur Spine J . 2007. 16 (3): 321–328.
23. Ма DJ, Гилула Л.А., Рев К.Д. Осложнения экстрафораминальной блокады шейного нерва под рентгеноскопическим контролем. Анализ 1036 инъекций. J Bone Joint Surg Am . 2005. 87 (5): 1025–1030.
24. Carragee EJ, Гурвиц Э.Л., Ченг Я, и другие. Лечение боли в шее: инъекции и хирургические вмешательства: результаты Десятилетия костей и суставов 2000–2010 гг. Целевой группой по боли в шее и ее ассоциированным заболеваниям. Позвоночник . 2008. 33 (4 доп.): S153–169.
25. Альберт Т.Дж., Murrell SE. Хирургическое лечение шейной радикулопатии. J Am Acad Orthop Surg . 1999. 7 (6): 368–376.
26. Департамент труда и промышленности штата Вашингтон. Рекомендации по лечению. Пересмотреть критерии хирургии шейки матки по поводу ущемления одного нервного корешка. Июнь 2004 г. http://www.lni.wa.gov/ClaimsIns/Files/OMD/MedTreat/SingleCervicalNerveRoot.pdf. По состоянию на 26 августа 2009 г.
Естественная история и клинические синдромы дегенеративного шейного спондилеза
Шейный спондилез — это широкий термин, который описывает возрастную хроническую дегенерацию диска, которая также может поражать шейные позвонки, фасеточные и другие суставы и связанные с ними опоры мягких тканей. Признаки изменения спондилита часто обнаруживаются у многих бессимптомных взрослых. Радикулопатия возникает в результате сужения межпозвонковых отверстий. Сужение позвоночного канала может привести к сдавлению спинного мозга, что в конечном итоге приведет к миелопатии шейного спондилеза.В этой обзорной статье исследуется современная литература по шейному спондилезу и описываются три клинических синдрома: осевая боль в шее, шейная радикулопатия и шейная миелопатия
1. Введение
Шейный спондилез — это широкий термин, который описывает возрастной хронический диск. дегенерация, которая также может поражать шейные позвонки, фасетку и другие суставы и связанные с ними опоры мягких тканей. Хроническая дегенерация диска приводит к увеличению механических стрессоров, проходящих через шейный отдел позвоночника, что приводит к образованию остеофитов и вторичным дегенеративным изменениям в окружающих структурах, таких как фасеточные суставы, задняя продольная связка (PLL) и желтая связка.Эти дегенеративные изменения и связанное с ними поражение нервов ответственны за три клинических синдрома, при которых проявляется шейный спондилез. Шейный спондилез обычно классифицируют в соответствии с этими тремя клиническими синдромами или способами проявления: осевая боль в шее, шейная радикулопатия и шейная миелопатия. Пациенты могут иметь комбинацию любого из трех синдромов. Доказательства спондилотических изменений часто обнаруживаются у многих бессимптомных взрослых [1], причем 25% взрослых в возрасте до 40 лет, 50% взрослых старше 40 лет и 85% взрослых старше 60 лет демонстрируют некоторые доказательства дегенерация диска [2, 3].Другое исследование бессимптомных взрослых показало значительные дегенеративные изменения на 1 или более уровнях у 70% женщин и 95% мужчин в возрасте 65 и 60 лет [4]. Наиболее частое свидетельство дегенерации обнаруживается в области C5-6, за которой следуют C6-7 и C4-5 [3]. Лечение легкого и умеренного заболевания обычно консервативное с хирургическим вмешательством, рекомендованным для пациентов с тяжелой трудноизлечимой болью, прогрессирующим заболеванием, а также для людей с сопутствующей слабостью и неврологическим дефицитом.
2. Естественная история
Шейный спондилез может проявляться множеством способов.Часто он протекает бессимптомно, может вызывать боль в шее, регионарную боль и может вызывать неврологический дефицит сфинктеров, туловища или конечностей при поражении спинного мозга [5].
В большинстве случаев обращаются пациенты в возрасте от 40 до 60 лет, причем мужчины чаще поражаются, чем женщины, в соотношении 3: 2.
Дегенерация и выпячивание диска, образование остеофитов и шпор, гипертрофия связок, подвывих позвонков , уменьшение высоты диска и артропатия фасеточного сустава вместе вызывают сужение позвоночного канала и межпозвонковых отверстий.Радикулопатия возникает в результате сужения межпозвонковых отверстий. Сужение позвоночного канала может привести к сдавлению спинного мозга, что в конечном итоге приведет к миелопатии шейного спондилеза.
Факторы, способствующие ускорению процесса заболевания, включают наличие врожденно узкого позвоночного канала, определенные спортивные занятия, такие как футбол, регби и верховая езда, наличие серьезных травм и дистонический церебральный паралич, который включает шейные мышцы [6 –11].
Течение развития болезни и окончательный прогноз для пациентов с шейным спондилезом сильно различаются, и их чрезвычайно трудно предсказать. В 1956 г. Кларк и Робинсон провели длительное наблюдение за 120 пациентами с шейным спондилезом миелопатией, средний возраст которых составлял 53 года. Они сообщили, что в 75% случаев заболевание ухудшалось эпизодически, в 20% случаев наблюдалось неуклонное прогрессирование симптомов, а в 5% случаев наблюдалось быстрое появление симптомов с последующей длительной отсрочкой прогрессирования болезни. [12].
В 1963 году Лиз и Тернер провели долгое наблюдение за 44 пациентами с шейным спондилезом миелопатией в возрасте от 3 до 40 лет и снова подчеркнули непредсказуемую природу болезни. Они обнаружили, что «длительные периоды непрогрессирующей инвалидности являются правилом, а прогрессивно ухудшающееся течение — исключительным явлением» и что «обострения могут происходить с длительными или более короткими интервалами в течение многих лет» [13].
Робертс сообщил о 24 пациентах и обнаружил, что длительная продолжительность и тяжелые симптомы указывают на неблагоприятный исход после оперативного вмешательства [14].В своем исследовании 37 пациентов Нурик обнаружил, что за начальной фазой ухудшения следует более длительная непрогрессивная фаза, которая растянулась на многие годы, при этом у пожилых пациентов более вероятно ухудшение состояния [8]. Эпштейн обнаружил, что чуть более трети пациентов улучшилось, 38% остались стабильными и 26% ухудшились [15]. Три исследования из одних и тех же рандомизированных контролируемых исследований консервативного и оперативного лечения Каданкой за 3 года, Бедарником за 2 года и Каданкой за 2 года не обнаружили разницы между обеими группами [16–18].
На основании этих и других исследований кажется, что прогрессирование шейного спондилеза в миелопатию шейного спондилеза очень вариабельно и трудно предсказуемо, поскольку многие пациенты имеют относительно доброкачественную форму заболевания; однако у значительной части пациентов с неврологическим дефицитом не наблюдается спонтанных улучшений, и их неврологический статус со временем ухудшается [19].
3. Клинические синдромы
3.1. Боль в шее в осевом направлении
Боль в шее в осевом направлении — наиболее часто встречающийся синдром в клинической практике [20]. Неправильная осанка, мышечная усталость и плохая эргономика, возникающие из-за мышечных и связочных факторов, являются основными факторами, способствующими осевой боли в шее [21]. Этиология осевой боли в шее и плече плохо изучена, и зачастую неврологический дефицит отсутствует, что затрудняет лечение заболевания. Было дано много возможных объяснений, но их относительный вклад трудно определить количественно.В одном исследовании пациентов с фибромиалгической болью в шее химический анализ трапециевидной мышцы взрослых с симптомами выявил низкие уровни высокоэнергетических фосфатов, аденозинтрифосфата, аденозиндифосфата и фосфорилкреатина, а также повышение уровней аденозинмонофосфата и креатина [ 22]. На основании этих результатов они пришли к выводу, что мышцы были основным источником боли у этих пациентов [22]. Ларссон и др. продемонстрировали, что пациенты с хронической трапециевидной миалгией имели более низкий мышечный кровоток и более высокое внутримышечное давление на их симптоматической стороне по сравнению с их бессимптомной стороной и по сравнению с бессимптомной контрольной группой [23].Было показано, что другие факторы, такие как предыдущая травма шеи, являются независимым и отчетливым фактором риска развития боли в шее [24]. Артропатия фасеточного сустава и заболевание шейного диска также могут способствовать появлению симптоматической боли в шее. Было показано, что синовиальная оболочка фасеточных суставов и периферические части межпозвоночного диска содержат нервные волокна и ноцицептивные нервные окончания [25–27]. Инъекции в фасеточные суставы и дискография также помогли предоставить доказательства их роли в этиологии боли в шее [28, 29].У одной трети пациентов с осевой болью в шее из-за дегенеративного шейного спондилеза также наблюдается головная боль, а у более чем двух третей — боль в плече, которая может быть односторонней или двусторонней [30]. Многие из этих пациентов также жалуются на боль в руке, предплечье и кисти. Другой особенностью этого синдрома является хроническая подзатылочная боль, которая может отдавать в заднюю часть уха, затылок или шею и может указывать на окципитоатлантальную и атлантоаксиальную дегенерацию [30]. Ограниченный поворот головы в одну сторону может указывать на поражение ипсилатерального атлантоаксиального сустава [21].
3.2. Шейная радикулопатия
При шейной радикулопатии чаще всего поражаются нервные корешки шестого и седьмого нервных корешков, которые возникают в результате спондилеза C5-C6 или C6-C7. Пациенты могут иметь боль в руке, сенсорную недостаточность, боль в шее, парестезию, рефлекторный дефицит, двигательный дефицит, боль в лопатке, боль в передней части грудной клетки и, в редких случаях, боль в груди и руке слева (шейная стенокардия) [31, 32]. Симптомы шейной радикулопатии обычно усугубляются при выполнении маневра Сперлинга, который описывает разгибание или поворот головы в сторону в сторону боли [21].Davidson et al. продемонстрировали, что облегчение цервикальной монорадикулопатии, вызванной экстрадуральным компрессионным заболеванием, можно получить, выполнив знак отведения плеча, который включает поднятие руки над головой [33]. Считается, что корешковая боль возникает из-за сдавливания воспаленного или раздраженного нервного корешка. На животной модели хронической компрессии нервных корешков Cornefjord et al. показали повышенную концентрацию нейрогенного химического медиатора боли, вещества P, в ганглиях задних корешков и нервном корешке через 1 и 4 недели [34].Купер и др. также продемонстрировали, что хронический отек и фиброз нерва, вызванные сдавлением, также могут повышать чувствительность нервного корешка к боли [35]. Также было высказано предположение, что механическая деформация ганглиев задних корешков, как это происходит с грыжей межпозвоночного диска, вызывает снижение кровотока к телам сенсорных нервных клеток, что приводит к боли [36]. Компрессия изменяет аксональный поток, который изменяет метаболизм нейромедиаторов в аксонах и может затем вызвать снижение нервной функции [37].Выпадение пульпозного ядра также инициирует местную воспалительную реакцию, которая приводит к высвобождению множества медиаторов воспаления, таких как фактор некроза опухоли альфа (TNF- α ), вызывая усиление боли [38].
3.3. Миелопатия шейки матки
Миелопатия шейки матки в результате спондилеза является наиболее частой причиной нетравматического парапареза и квадрипареза. Как правило, он начинается незаметно и проявляется неуклюжестью или снижением мелкой моторики рук [20].Пациенты жалуются на позывы к мочеиспусканию, нерешительность и частое мочеиспускание, но редко — на недержание мочи, а члены семьи часто наблюдают все более неловкую походку или трудности с поддержанием равновесия [21]. Пациенты часто проявляют скованность в шее, а иногда испытывают колющую боль в преаксиальной или постаксиальной границе рук [39]. Разгибание и сгибание шеи часто вызывает ощущение поражения электрическим током в конечностях, что известно как признак Лермитта [20]. Более конкретный знак для CSM — это знак Хоффмана.Этот знак вызывается поворотом ладонной или тыльной поверхности среднего пальца и наблюдением за рефлекторным сокращением большого и указательного пальцев. В частности, динамический знак Хоффмана может усиливать рефлекс [40]. Это достигается за счет выполнения теста с разной степенью сгибания и разгибания. Sung et al. сообщили, что положительный признак Хоффмана сильно коррелирует с патологией шейки матки [41].
Пациенты также демонстрируют спастичность с преувеличенными рефлексами ниже уровня сжатия спинного мозга, двигательной слабостью, потерей чувствительности и реакциями подошвенных разгибателей [20].У некоторых пациентов развивается «миелопатия руки», которая относится к ряду патологий кисти, которые включают потерю ловкости, диффузное онемение, внутреннее мышечное истощение, смещение локтевой кости и сгибателя двух пальцев локтевой кости при попытке держать пальцы сведенными и вытянутыми, и невозможность схватить и отпустить кулак [21, 42, 43]. Считается, что механическое сжатие спинного мозга является основным этиологическим фактором, приводящим к миелопатии. У здоровых взрослых переднезадний диаметр субаксиального отдела позвоночника составляет от 17 до 18 мм.Считается, что те, у кого диаметр меньше 13 мм, страдают стенозом вследствие развития и предрасположены к развитию миелопатии [44].
Существует множество доказательств того, что врожденные узкие позвоночные каналы связаны с развивающейся шейной спондилезной миелопатией (CSM) [45]. Отношение Торга-Павлова — это относительное прямое измерение, которое берется на боковых рентгенограммах шейного отдела позвоночника. Он рассчитывается путем деления ширины позвоночного канала на уровне (взятом от середины задней поверхности тела позвонка до ближайшей точки соединения пластинки и остистого отростка) на диаметр тела позвонка при этом уровень.Юэ и др. в исследовании, измеряющем соотношение Торг-Павлов с участием 1130 человек, показало, что это соотношение значительно ниже у пациентов с шейной спондилотической миелопатией по сравнению с не спондилотической немиелопатической контрольной группой, независимо от пола и возраста [46].
 У больных часто наблюдаются расстройства мочеполовой системы, может появиться ослабление потенции у мужчин, и дисфункция яичников у женщин.
У больных часто наблюдаются расстройства мочеполовой системы, может появиться ослабление потенции у мужчин, и дисфункция яичников у женщин.