Что делать, если у ребенка болит живот
Многие мамы будут читать эту статью уже после того, как их малыш будет жаловаться на боли в животике. Для них скажу сразу – срочно к врачу! А всем остальным расскажу о возможных и очень опасных причинах болей в животе у деток и о том, что необходимо незамедлительно предпринимать.
Так случилось, что я за все три года в роли мамы ни разу не сталкивалась с ситуацией, когда малыш хватается за животик кричит «Больно!». Жила себе спокойно, лечила ОРВИ и даже не думала, что мне придется пережить то, что, к счастью, уже закончилось.
Одним сентябрьским днем после прогулки мой сын согнулся и, держась за живот, прохрипел «Мама, больно!». Я положила его в кроватку и попыталась убаюкать. Боль все усиливалась, и когда сын уже перестал плакать и сжался в комочек, вызвала такси и помчалась к своему частному педиатру. Та осмотрела сынулю и отправила к детскому хирургу, а мне сказала, что ситуация очень похожа на острый аппендицит. Хирург был другого мнения и направил нас в стационар с диагнозом «колит». Два дня мой малыш провел в реанимации и едва не умер от болевого шока. Затем неделю нас лечили от острой кишечной инфекции, а потом выписали домой. Спустя месяц ситуация повторилась с шокирующей точностью. Теперь я, не медля, везла сына к хирургу, а тот ухмыльнулся и упрекнул меня в том, что я опять «чем-то накормила» ребенка. Опять реанимация, из которой нас на скорой отвезли в областную детскую хирургию. А дальше срочная операция и 3 недели кошмара в отделении. Сыну вырезали аппендикс. А месяц назад его (аппендикс) просто «закололи» антибиотиками. Месяц ребенок ходил по лезвию ножа, и после операции хирург сказал, что если бы мы приехали днем позже, он бы уже ничего не сделал.
Эту историю я рассказала не для того чтобы напугать вас, дорогие мамы. Просто моя ситуация – не единичный случай. Это сплошь и рядом! И такие «профессиональные» врачи тоже! Но, пройдя через весь этот ад, я поняла, что детский животик – это не то, что лечится дома или советами из интернета.
ОКИ (острая кишечная инфекция)
Это самая распространенная причина болей в животе. От различных кишечных инфекций страдают чаще всего детки в возрасте младше 6 лет. Почему? Иммунитет ребенка несовершенен, а кишечник далеко не всегда может самостоятельно справиться с инфекцией. Микробы живут повсюду – на кухонном столе, дверных ручках, игрушках, телевизионном пульте и т.д. Любое инфицирование вызывает рвоту, понос, боли в животе, слабость, повышение температуры, а у маленьких деток мгновенно обезвоживается организм. И если взрослому при отравлении достаточно выпить активированного угля и пить много жидкости, то восстановить серьезные потери детского организма можно лишь в стационаре (антибиотики, капельницы).
Что делать маме? Если вы подозреваете отравление, постарайтесь обеспечить ребенку обильное дробное (чайная ложка каждые 5 минут) щелочное питье (боржоми без газа, Хумана-электролит). Наравне с этим исключить молочные продукты, сырые овощи и фрукты. Давать обеззараживающее средство в таких случаях категорически противопоказано!
Внимательно следите за состоянием ребенка. Как только заметите, что малыш лежит без сил, или не прекращается рвота/понос – собирайтесь и езжайте в детское инфекционное отделение. И не бойтесь, это только звучит так страшно. Ребенка прокапают, а через день-другой отпустят домой.
Чтобы не допустить инфицирования, рекомендую тщательно следить за питанием малыша. Яйца, мясо, рыба, молоко требуют тщательной и длительной термообработки. Все кухонные поверхности, игрушки, пол нужно мыть раз в неделю с хозяйственным мылом. Не давайте малышу продукты с сомнительным сроком годности (часто детки травятся «Растишкой», «Машенькой», мороженым, цитрусовыми). С малых лет учите деток мыть ручки, не брать ничего с пола, не гладить кошек-собак.
Мезаденит
Это страшное слово обозначает воспаление лимфоузлов брюшины. Причиной мезаденита может стать обычное ОРВИ (чаще всего так и бывает) или кишечная инфекция.
Что делать маме?Самое нехорошее в этой болезни – диагностика только на УЗИ. То есть в домашних условиях вы не различите мезаденит (симптомы: острая боль, тошнота, диарея).
Еще один неприятный момент – запущенный мезаденит может вызвать нагноение лимфоузлов, а это, как легко понять, очень страшно и лечится только хирургическим путем.
Так что единственное, что может сделать мама – обеспечить скорейшую госпитализацию в хирургическое отделение. Вовремя распознанный мезаденит лечится антибиотиками, правда, длительно.
Чтобы не допустить. Как ни банально это звучит, но профилактика мезаденита – отсутствие инфекций, как вирусных, так и бактериальных. Так что, дорогие мамы, повышайте иммунитет вашего ребенка всеми возможными способами!
Острый аппендицит
Каждый из нас живет с аппендиксом. И все об этом знают. Но не многие из нас знают о симптомах воспаления аппендицита. Повышение температуры (и возникающая на ее фоне рвота), диарея и острая боль в правой подвздошной области (и даже отдающая в пах и промежность) – далеко не полный их перечень. Малыш жалуется на животик, сворачивается калачиком, может лежать только на боку? Есть все поводы для беспокойства родителей. Причем у каждого ребенка симптомы индивидуальны, для всех характерна только острая боль. Самая острая боль возникает, когда отпускаешь руку от места нажатия в болезненной области – это первый признак, что вести нужно к хирургам.
У деток аппендицит протекает особенно бурно, осложняется очень быстро. Четких причин воспаления слепой кишки никто не знает. Не слушайте бабушек, причиной острого аппендицита не является поедание семечек с шелухой. Как ответил мне хирург, чаще всего – это индивидуальная особенность организма.
Что делать маме? Многие считают, что аппендикс воспаляется у деток в возрасте 6-10 лет. Такой вот критический период. Но у нас в хирургии операцию делали семидневному ребенку. Поэтому не читаем в интернете глупости о возрастных особенностях, а сразу едем в хирургию. Лучше, как говорится, перестраховаться.
Даже если ребенок не может терпеть боль, ни в коем случае не давать ему обезболивающее до постановки диагноза – результатом станет смазанная клиника и неправильный диагноз. Не вздумайте колоть но-шпу – она сильно понижает давление, а это чревато!
Не бойтесь везти ребенка в больницу, наобум его «резать» никто не будет. Диагноз подтвердится (или не подтвердится) на УЗИ, а уж потом будет принято решение об операции.
Чтобы не допустить.Правильное питание значительно сократит вероятность воспаления аппендицита. Люди, которые употребляют много растительной пищи – практически вне группы риска. И еще следует постоянно контролировать стул ребенка, ведь запоры могут привести к различным воспалениям кишечника.
В дополнение хочу сказать, что у некоторых людей (2-4%) встречается не один аппендикс.
Инвагинация и кишечная непроходимость
Моя бабушка в детстве всегда запрещала нам с сестрой бегать и прыгать после еды. Говорила, что будет заворот кишки. «Страхи какие-то», – думали мы, и не собирались ее слушать. А ведь она была права. За три недели в хирургическом отделении я это поняла. Вы бы видели, сколько деток поступает с подозрениями на инвагинации. Доступным языком – это перекручивание кишки или ситуация, когда одна кишка как бы «вставляется» в другую… Симптомы инвагинации: запор, острая схваткообразная боль в животе, рвота, слабость. К симптомам непроходимости добавляется отсутствие газоотведения, резкое стихание перистальтики (не слышно урчания в животе).
Что делать маме? И снова только УЗИ установит правильный диагноз. Чтобы облегчить боль, вы можете дать ребенку спазмолитик, и в ЭКСТРЕННОМ порядке показать его врачу. Дело в том, что в первые несколько часов подобная ситуация обратима – малышу сделают клизму, продуют кишечник воздухом или ведут специальное вещество, повторят УЗИ. Если инвагинации исчезла – малыш выпьет взвесь бария, который выйдет с первым стулом (свидетельство проходимости кишечника), и вас отпустят домой. Если же ситуацию запустить – без операции не обойтись!
Дело в том, что в первые несколько часов подобная ситуация обратима – малышу сделают клизму, продуют кишечник воздухом или ведут специальное вещество, повторят УЗИ. Если инвагинации исчезла – малыш выпьет взвесь бария, который выйдет с первым стулом (свидетельство проходимости кишечника), и вас отпустят домой. Если же ситуацию запустить – без операции не обойтись!
Чтобы не допустить. Чаще всего инвагинации встречаются у деток до пяти лет, преимущественно у мальчиков. Если ваш ребенок в группе риска, старайтесь следить за его питанием, не допускайте подвижных игр после еды.
Хочу добавить, что животик ребенка – самое труднодоступное место для диагностики. Если симптомы ангины или аллергию вы можете заметить и сами, то поставить диагноз перечисленных болезней – дело для опытного хирурга! А вы, как любящий родитель, должны именно такому, опытному хирургу ребенка и показать – это ваша главная задача!!!
Департамент здравоохранения Москвы — 7 поводов вызвать «неотложку» для ребенка
Алло, «Скорая помощь»? 7 поводов вызвать «неотложку» для ребенка
Срочно звонить «03» или еще подождать? – часто колеблются родители заболевшего ребенка. Медики убеждены: в таких случаях всегда лучше «перестараться»
Наш эксперт – ассистент кафедры детской хирургии РНИМУ имени Р. И. Пирогова, хирург отделения неотложной хирургии ДГКБ имени Н. Ф. Филатова, кандидат медицинских наук Максим Голованев.
Обратиться в «неотложку» следует в таких ситуациях:
Если ребенок жалуется на боль в животе и при этом у него сильная рвота и/или понос с примесью крови.
При острой боли в животе ребенок лежит в неудобной, вынужденной позе или ходит, скрючившись.
Вероятные причины: травма внутренних органов, острый аппендицит или перитонит (воспаление брюшины), кишечные инфекции, отравление, в том числе и лекарственное, острый панкреатит, кишечная непроходимость.
Что делать до приезда врача?
Нельзя ставить клизму и давать какие-либо лекарства.
Если у ребенка сильная рвота, которая не сопровождается поносом. Наличие температуры в таких случаях непринципиально. Рвотные массы зеленоватого цвета или в них присутствуют следы крови, слизи.
Вероятные причины: ботулизм, аппендицит, отравление, в том числе и лекарственное, некоторые инфекционные заболевания, повреждения или непроходимость кишечника, сотрясение головного мозга, менингит.
Что делать до приезда врача?
Детей укладывают на бок, чтобы при внезапной рвоте не произошел заброс выделенных масс в верхние дыхательные пути. Полностью исключают питье и кормление до установления точного диагноза.
Если высокая температура не снижается после приема жаропонижающих средств или держится более трех суток.
Вероятные причины: грипп, ОРВИ, инфекционные заболевания (в том числе и серьезные), тепловой удар, отравление токсическими веществами.
Не существует четкой связи между температурой тела ребенка и тяжестью заболевания. Но грудничку при температуре выше 38,0–38,5 °C «скорую» вызывают обязательно.
Что делать до приезда врача?
Дать ребенку питье комнатной температуры – лучше всего кипяченую воду, раздеть его, обтереть влажным полотенцем. С младенца снять памперс. Переодеть малыша в сухую одежду, если он сильно потеет.
Если у ребенка стул черного цвета и необычной консистенции или вы заметили наличие крови в стуле. Вспомните, не давали ли вы ребенку лекарства, которые могут вызвать подобный эффект (активированный уголь и препараты железа, висмут), или еду (свеклу или лакомства с искусственными красителями) интенсивного красного цвета.
Вероятные причины: язвенная болезнь желудка и двенадцатиперстной кишки, дизентерия, полипы и трещины прямой кишки.
Что делать до приезда врача?
Нельзя ставить клизму и давать какие-либо лекарства.
Если у ребенка наблюдается сухость губ и языка, прекращается выделение мочи, он плачет, но без слез, у него «запавшие» глаза, а у младенца немного продавился родничок.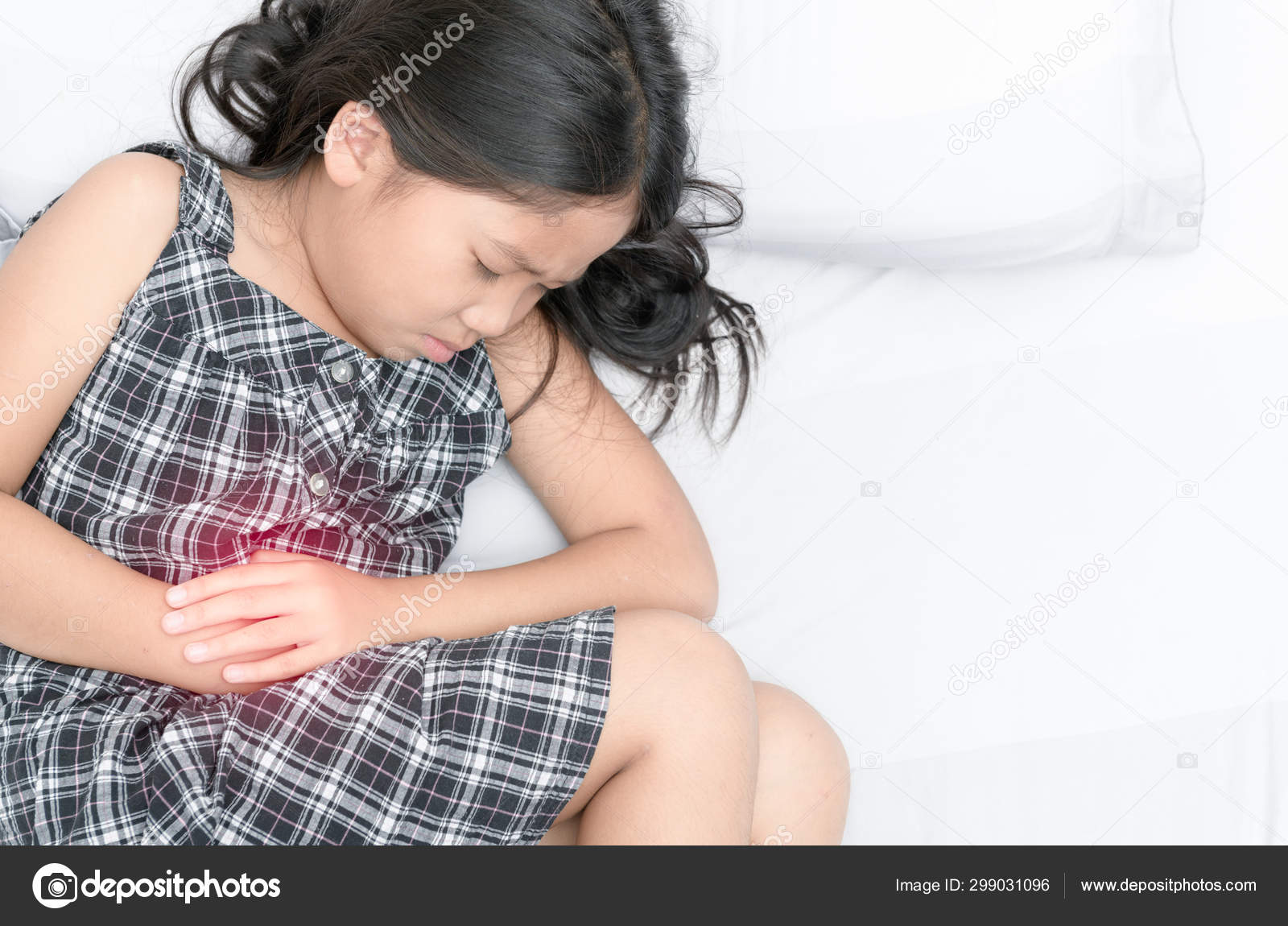
Вероятные причины: обезвоживание. Возникает при частом поносе или рвоте. При ангине, когда ребенку больно глотать и он мало пьет, при тепловом ударе.
Что делать до приезда врача?
Выпаивайте ребенка по глоточку, с паузами, чтобы не возникла рвота.
Раствор для гидратации: 0,5 ч. ложки соли, 1 ч. л. соды, 4–8 ч. л. сахара на 1 л воды. Как источник калия можно добавить 150–200 мл любого сока. Ребенку до двух лет достаточно давать 50–100 мл этой жидкости после каждого опорожнения кишечника, детям постарше – 100–200 мл. Если возникла рвота, продолжайте поить по 1 ч. ложке каждые 2–3 минуты.
Если у ребенка затрудненное (шумное, хриплое, прерывистое) дыхание, которое продолжается более получаса.
Вероятные причины: астматический приступ, проглоченное инородное тело, аллергический отек, воспаление легких, плеврит.
Что делать до приезда врача?
Обеспечьте малышу приток свежего воздуха – тепло оденьте его и откройте окно, можно вынести на балкон. Напоите теплой кипяченой водой или сладким чаем. Если вы не можете исключить наличие инородного тела в дыхательных путях, от питья следует воздержаться.
Если у ребенка беспричинная агрессия или, наоборот, излишняя сонливость, путается сознание, появились судороги (ритмические подергивания головой или другими частями тела), поведение резко отличается от обычного. Если он после падения лег спать и вы уже через час не можете его добудиться, если ребенка тошнит…
Вероятные причины: ушиб головного мозга, высокая температура, случайный прием психотропных препаратов, бытовой химии, воспаление головного мозга (энцефалит) или воспаление оболочки головного мозга (менингит).
Что делать до приезда врача?
При судорогах нельзя давать ребенку еду и питье – он может подавиться. Уложите малыша, обеспечьте ему покой. Если ребенок уже большой, расспросите его, чтобы понять, чем вызвано подобное состояние.
http://www.aif.ru/health/article/66181
Почему у ребенка болит живот? Причины, симптомы, первая помощь :: Клиницист
14
11. 2017
2017
Боли в животе у маленьких детей часто являются первым симптомом любой начинающейся болезни, так как в районе солнечного сплетения концентрируются болевые ощущения, связанные практически со всеми органами.
В большинстве случаев живот болит у ребенка по причине нарушения пищеварения, от того, что он объелся. Но, несмотря на кажущуюся несерьезность подобных жалоб, они могут быть очень опасны и требовать экстренного врачебного вмешательства.
Боли в животе у младенцев
Новорожденные дети часто страдают от колик, вызванных погрешностями в материнском питании или переменами погоды. Истинная причина этих младенческих болей кроется в нестабильной работе пищеварительной системы младенца и адаптации к новым условиям существования. К двум месяцам ситуация в большинстве семей стабилизируется, ребенок уже не плачет от колик так часто, как раньше.
Врожденные патологии пищеварительной системы, например, дискинезия желчного пузыря, может вызывать боли у новорожденных детей и у дошкольников. Ребенок при этом не только испытывает боли, у него возникает понос. Лечение назначает педиатр после обследования малыша.
Cимптомом кишечной инвагинации, которая преимущественно встречается у младенцев от четырех до девяти месяцев, является острая боль в животе ребенка, которая выражается во внезапном беспокойстве ребенка, плаче и нежелании кушать. Через некоторое время приступ так же резко прекращается, но потом возобновляется снова, и тогда состояние малыша становится очень тяжелым. Появляется рвота, кровь вместо кала при испражнении, рвотные массы с каловым запахом. Обязательна госпитализация — при первых признаках вызывайте скорую!
Заворот кишок и заворот желудка — тоже встречаются в основном у новорожденных детей. Характерны острые боли в животе, рвота, моторная функция кишечника практически отсутствует, как и стул. Ребенок мечется, животик вздувается асимметрично. Лечение — хирургическое, обязательно вызывайте скорую.
Ребенок мечется, животик вздувается асимметрично. Лечение — хирургическое, обязательно вызывайте скорую.
Запор у младенца вызывает боли в животе и отсутствие подходов к горшку более трех суток, такое состояние часто возникает после высокой температуры. Беспокойство ребенка можно устранить, сделав ему клизму, после чего происходит освобождение кишечника в виде обильного стула и малыш успокаивается.
Боли в животе у дошкольников
Самой распространенной причиной боли в животе у дошкольников является гастрит, который возникает при переполнении желудка либо при приеме в пищу ребенком грубой пищи. Болезнь может спровоцировать длительный стресс или вирусная инфекция. Проявляется гастрит болями в области желудка, то есть в верхней части живота, которые сопровождают симптомы:
- вздутие;
- потеря аппетита;
- тошнота.
Лечение состоит в соблюдении диеты, приеме ферментных препаратов и фитотерапии. Из растений, наиболее благоприятно воздействующих на слизистую оболочку желудка, можно назвать подорожник в свежем или высушенном виде. В аптеках есть сублимированный экстракт из подорожника под названием «Плантаглюцид».
Кишечные инфекции вызывают наиболее раздражающие последствия:
- боли в животе схваткообразного характера;
- понос;
- тошноту;
- рвоту;
- повышение температуры;
- слабость.
Боль локализуется чаще всего в верхней части живота, но у более старших детей можно наблюдать боли в кишечнике. Эта группа инфекций лечится только антибактериальными препаратами, назначенными врачом.
Аппендицит является настолько серьезной причиной острой боли в животе, что дети с подозрением на него сразу же госпитализируются в хирургическое отделение больницы. Различают острый и катаральный аппендицит, для обоих характерно возникновение тупой, ноющей боли в правой нижней доле живота. Ребенок в самом начале развития болезни может чувствовать легкую тошноту, слабость и небольшой подъем температуры. Через некоторое время боль становится острой, невыносимой, малыш не может двигаться, мышцы живота напряжены. Все эти симптомы служат показанием к экстренной, безотлагательной операции, которая не предствляет угрозы здоровью ребенка.
Через некоторое время боль становится острой, невыносимой, малыш не может двигаться, мышцы живота напряжены. Все эти симптомы служат показанием к экстренной, безотлагательной операции, которая не предствляет угрозы здоровью ребенка.
Глисты тоже являются виновниками болей в животе у ребенка любого возраста, так как вызывают кишечную непроходимость и воспаление аппендикса. Боли приступообразные, может быть понос и рвота, а также ухудшение общего самочувствия малыша. Лечение состоит в устранении кишечной непроходимости и приеме лекарственных препаратов, уничтожающих паразитов.
Воспаление легких вызывает острую боль в животе при дыхании, причем, чем чаще дышит малыш, тем ему больнее. Пневмония может маскироваться под острый аппендицит, поэтому при подозрении на подобную патологию обязательно проводится рентгенографическое исследование. Лечение пневмонии всегда длительное, в условиях стационара, восстановительный период довольно долгий.
Острые бронхиты, трахеиты и особенно коклюш, вызывающий изнурительный кашель, на следующий день после приступа может давать боли в животе при смехе, кашле и любом физическом напряжении. Это не опасно, потому что боли — мышечные, не требуют лечения.
Боли в животе у школьников
Почти у всех детей после длительного бега наблюдаются боли в животе, а также мышечные боли брюшного пресса на следующие сутки после интенсивных занятий. Это абсолютно нормально и не требует врачебного вмешательства.
Девочки с началом менструального цикла могут чувствовать сильные тянущие боли снизу живота в первые дни менструации, чаще всего после длительного сидения за партой в школе. Этот симптом говорит о физиологических особенностях строения и расположения матки, таких как загиб. Отличительным признаком подобных болей является их внезапное прекращение после нескольких минут ходьбы. Лечения не требуется, но при болезненных месячных обязательна консультация гинеколога.
Дети младшего школьного возраста и подростки, склонные к истерии и обладающие повышенной эмоциональностью, часто тревожат родителей и врачей приступами острых или приглушенных болей в животе. Особенно часто они возникают перед началом неприятных для ребенка событий — контрольной в школе или занятий с репетитором. Но это не выдумка, дети на самом деле испытывают боль, тошноту, их может вырвать или начаться понос. Психосоматические заболевания — ответ ребенка слишком высоким нагрузкам, чаще всего этим страдают дети с тонкой нервной организацией, склонные к самовнушениям. Лечение в этом случае только симптоматическое, обязательна консультация психолога или психиатра.
Гепатит — серьезное заболевание, при котором воспаляется и увеличивается в размерах печень, растягивая капсулу, в которой она находится, этим вызывая тупую, ноющую боль в правом подреберье. Кроме этого, симптомами гепатита могут быть:
- сыпь;
- повышение температуры;
- тошнота;
- рвота.
Лечение всегда стационарное, так как гепатит передается в основном контактным путем, за исключением некоторых форм, передающихся через кровь.
Опоясывающие боли, отдающие в спину и носящие длительный характер, с ухудшение аппетита, возникновением рвоты и тошноты, признаков интоксикации характерны для острого панкреатита. Это воспаление поджелудочной железы, которое чаще всего бывает вызвано осложнением после перенесенных инфекционных или вирусных заболеваний. При панкреатите дети лежат на левом боку, стараясь не шевелиться, так как это усугубляет болезненность. Лечение педиатр назначает в зависимости от стадии болезни, возможно и хирургическое вмешательство.
Боль, разлитая по всему животу, отдающая в спину или пах, может встречаться у детей с каким-либо урологическим синдромом. Так, при остром пиелонефрите боли не сильные, тупые, присутствует ощущение дискомфорта, ребенок старается занять более удобное положение. Острый пиелонефрит всегда сопровождается высокой температурой.
Острый пиелонефрит всегда сопровождается высокой температурой.
Почечная колика вследствие опущения почки или почечнокаменной болезни дает самую сильную и непереносимую боль, сравнимую разве что с болью при аппендиците. Живот ребенка очень напряжен, могут быть признаки вздутия, появляются тошнота и рвота, может быть озноб. При почечной колике детей обязательно доставляют в отделение урологии.
Травмы живота могут быть очень опасны для ребенка, так могут привести к разрыву внутренних органов. Жалобы ребенка на боли в животе после его падения с высоты или драки, не говоря уже об автомобильных авариях, обязательно должны насторожить родителей. Посещение больницы при подобных жалобах необходимо в любом случае, особенно если ребенок чувствует себя все хуже. Внутренние кровотечения чрезвычайно опасны для детей.
Первая помощь при болях в животе
Родители при появлении боли в животе у ребенка, особенно если они острые и отягощены другими настораживающими симптомами, в первую очередь должны вызвать скорую помощь. Ребенка нужно уложить, не давать никаких обезболивающих лекарств до прихода врача, так как это может сгладить или исказить картину заболевания. Самостоятельное лечение острых болей при помощи антибиотиков недопустимо, так как причина болезни может быть совершенно иной.
Важность обращения к врачу в первые часы возникновения болей состоит в том, что если ситуация требует экстренного хирургического вмешательства, например, при ущемлении грыжи или остром аппендиците, то промедление приведет к трагическим последствиям для здоровья, а может быть и жизни ребенка. Особенно опасны в этом отношении новорожденный и подростковый возраст детей. Клиническая картина болезни у младенцев часто страдает отсутствием достоверных симптомов или их сглаженностью, а подростки склонны замалчивать проявления болей, боясь медицинского вмешательства и крушения своих планов.
При своевременном обращении к врачу прогноз даже у серьезных заболеваний, сопровождающихся болями в области живота, благоприятный.
Кишечные инфекции — Легче предупредить, чем лечить
Пятница, 7 Июля 2017
Когда летом вокруг просто разбегаются глаза от изобилия овощей и фруктов, хочется перепробовать всё, что видишь. А потом почему-то вспоминается, что негде помыть руки перед тем, как отправить в рот вот ту клубничку… или вон тот персик… А они бессовестно лежат и соблазняют румяными боками, всем своим видом суля неземной вкус.
Что такое кишечные инфекции?
Возбудителей кишечных инфекций довольно много — это могут быть как бактерии, так и разные виды вирусов, которые попадают в организм вместе с некачественными или приготовленными в антисанитарных условиях продуктами питания, с немытыми овощами и фруктами, через контакт продуктов и посуды с грязными руками и т. д. Как видите — в основном через рот. И, попав в организм, эти непрошеные гости развивают там бурную деятельность, в результате чего человек чувствует себя плохо.
Общими признаками острых кишечных инфекций служат ощущение слабости, головная боль, повышенная температура. Эти признаки тем больше выражены, чем сильнее отравлен организм. А ещё у каждого желудочно-кишечного заболевания есть своя особая симптоматика.
Если пострадал желудок, то речь идёт о гастрите. Самые частые его признаки — начинает болеть верхняя часть живота, также присутствуют рвота и тошнота.
При поражении тонкого кишечника ставится диагноз «энтерит». Врач может определить это, если есть жалобы на боль в животе, вздутие, жидкий водянистый понос (возможно даже со слизью или зеленью) — это говорит о неполадках в процессе пищеварения и всасывания пищи.
Патологии в работе толстого кишечника именуются колитом. Если в стуле присутствуют зелень, слизь или прожилки крови, желание посетить туалет сопровождается сильной болью и в животе периодически возникают схваткообразные боли — это он.
Если в стуле присутствуют зелень, слизь или прожилки крови, желание посетить туалет сопровождается сильной болью и в животе периодически возникают схваткообразные боли — это он.
Но в реальной жизни так, что поражён только какой-то один отдел желудочно-кишечного тракта, случается редко. В основном под удар попадают несколько отделов — если толстый и тонкий кишечник, то диагноз будет звучать как «энтероколит», если желудок и тонкий кишечник — то это уже будет гастроэнтеритом, если пострадал весь пищеварительный тракт — это называется гастроэнтероколитом.
Только не обольщайтесь, что с похолоданием «впадут в спячку» и кишечные инфекции. На смену осенне-летним бактериальным инфекциям зимой и весной приходят их вирусные родственники. Так что принцип «предупреждён — значит вооружён» будет никогда не лишним.
Виды кишечных инфекций
Дизентерия, она же шигеллёз (второе название получила из-за того, что вызывается бактериями родаShigella) может быть подхвачена от бактерионосителя или заболевшего человека. Бактерии Shigella достаточно живучи — они холодоустойчивы, могут довольно длительное время жить в пище (особенно в молочных продуктах) и воде. Инкубационный период дизентерии — 2–3 дня. Определяется при таких симптомах, как повышение температуры тела, отсутствие аппетита, вялость, частый, но скудный стул с прожилками крови или слизью, боли в животе. Рвота может быть только в первые сутки, не более пары раз.
Сальмонеллёз, вызываемый бактериями рода Salmonella, передаётся не только от заболевшего человека, но и от домашней живности (куры, коровы и т. д.). Эти бактерии могут долгое время жить в воде и продуктах питания (мясо, яйца, молочные продукты) и устойчивы к низким температурам. Попав в тёплую среду, бактерии начинают усердно размножаться, в результате чего образуются токсические вещества. Инкубационный период — от четырёх часов до двух суток, симптоматика — повышенная температура, боли в животе, отсутствие аппетита, слабость (не правда ли, похоже на дизентерию?). Чтоб дифференцировать с дизентерией, обратите внимание на частый жидкий стул и обильную рвоту.
Чтоб дифференцировать с дизентерией, обратите внимание на частый жидкий стул и обильную рвоту.
Ротавирусная инфекция получила своё название из-за того, что внешне её возбудитель напоминает по форме колесо (по-латыни — rota). Заполучить её можно только от больного человека (он считается заразным 7–10 дней от начала заболевания). Поскольку этот вирус спокойно переносит холода, то пик заболеваемости ротавирусной инфекцией приходится как раз на холодное время года (поздняя осень-зима-ранняя весна). Симптомы заболевания — повышение температуры до 38° С (может быть и выше), отсутствие аппетита, боль в верхней части живота, частые рвотные позывы, очень частые дефекации, жидкий стул. Инкубационный период при этой болезни составляет 1–2 дня, но при перенесённом ротавирусе человек обеспечивается иммунитетом на всю жизнь.
Норовирусная инфекция происходит из семейства энтеровирусов. Самое неприятное в этой болячке — невероятная живучесть её возбудителя: норовирус, что называется «в огне не горит и в воде не тонет». Он не только спокойно переживёт пребывание в воде, нагрев до 60° С, но и замораживание с высыханием. А при попадании в человеческий организм уже через несколько часов успевает натворить кучу неприятностей. При этой инфекции повышение температуры минимально, но с тошнотой, болью животе и поносом. Уже через пару дней состояние может стабилизироваться, но человек будет заразным ещё несколько недель. Так что мотайте это на ус.
Пищевая токсикоинфекция (так мудрёно врачи называют отравление) тоже считается кишечной инфекцией, её провоцируют такие бактерии как клебсиелла, стафилококк, кишечная палочка или протей. Самые частые места «проживания» этой гадости — кремовые тортики и пирожные, молоко и молочные продукты, творог, колбасы, которые хранятся неправильно (например, на жаре).
Иногда бывает и так, что выраженные симптомы у человека отсутствуют, но при анализах обнаруживаются патогенные бактерии (та же кишечная палочка и т. д.). Это имеет название «бактерионосительство» и несёт в себе скрытую угрозу — распространение инфекции, даже не подозревая о её наличии. В таком случае необходимо лечение до полного выздоровления носителя.
д.). Это имеет название «бактерионосительство» и несёт в себе скрытую угрозу — распространение инфекции, даже не подозревая о её наличии. В таком случае необходимо лечение до полного выздоровления носителя.
Как избежать кишечной инфекции?
Неприятность проще предупредить, нежели потом избавляться от её последствий. Самое основное — соблюдение правил гигиены. Висевший в советских столовых лозунг «Мойте руки перед едой» не теряет своей актуальности и сегодня. А если быть конкретнее — то не только перед едой, но и после посещения туалета, после возвращения с улицы. Если хотите перекусить в городе и нет возможности помыть руки, носите с собой хотя бы влажные салфетки или флакончик с антибактериальным гелем.
Если вы собираетесь готовить или есть сырые овощи и фрукты, их необходимо тщательно мыть под проточной водой. Хотите угостить ягодкой ребёнка? Помните — особо тщательно необходимо мыть клубнику, так как она контактирует с землёй. Молочные продукты, мясо, колбасы, готовые салаты надёжнее всего покупать в торговых точках, оборудованных холодильниками. Дома их хранить только в соответствующих условиях, не бросать на столе на долгий срок, особенно в жару, а если срок годности истёк — выбрасывать. Может взыграть жадность за выброшенные деньги, но лечение кишечной инфекции может обойтись дороже. Так будет убедительнее?
Собираясь готовить еду на всю семью, на всякий случай учтите, что приготовленные блюда даже в холодильнике оптимальнее всего хранить не более двух суток. А пить старайтесь только бутилированную или кипячёную воду. Без холодильника такая вода может выдержать от шести до восьми часов, потом эффект от кипячения сводится практически к нулю и приходится ещё раз её кипятить.
Так что соблюдайте меры предосторожности и пусть инфекции обходят вас стороной!
Что делать, если болит живот?
Дата публикации: .
хирургическое отделение №1
врач-интерн Жук Ю.С.
Боль в животе – одна из наиболее частых жалоб больных. Она может быть совершенно разной, ведь в брюшной полости рядом друг с другом находятся множество органов: желудок, печень, желчный пузырь, поджелудочная железа, кишечник, а совсем рядом – почки, мочевой пузырь, матка и яичники (у женщин). Каждый орган болит по-своему, и, к тому же, кроме боли, имеет различные другие проявления. А, следовательно, каждое заболевание требует специфического только для него одного лечения. В одних случаях можно обойтись лекарствами из домашней аптечки и определенной диетой, в других нужно срочно вызывать скорую медицинскую помощь, так как может потребоваться госпитализация, а иногда и экстренное оперативное вмешательство.
Давайте попробуем разобраться, как по симптомам определить тактику действий, что делать и куда обращаться, если у вас болит живот.
- Симптомы: спазмы или боль по всей поверхности живота, тошнота, рвота, частый жидкий стул, повышение температуры, общая слабость.
- Симптомы: острая боль в верхней правой половине живота (появившаяся после приема жирной пищи), слабость, повышение температуры тела, тошнота и рвота, в ряде случаев сопровождающиеся потемнением мочи, светлым стулом, а также пожелтением кожи и белков глаз.
- Симптомы: дискомфорт в верхних отделах живота, потемнение мочи, светлый стул, а также пожелтение кожи и белков глаз.
- Симптомы: сильная боль в пояснице, которая отдает в область паха или околопупочную область, частое болезненное мочеиспускание или его задержка, моча мутная или с примесью крови, тошнота и рвота, повышенное потоотделение.
- Симптомы: боль или спазмы по всей поверхности живота, частый жидкий стул, примесь гноя или крови в стуле, повышение температуры, потеря веса, обезвоживание.

- Симптомы: боль и спазмы всей поверхности живота после употребления молочных продуктов, вздутие и метеоризм, частый жидкий стул, урчание в животе (см. №5 на рисунке).
- Симптомы: периодическая боль в животе, сопровождающаяся чередующимися поносами или запорами, слизь и кровь в стуле, вздутие живота, похудение.
- Симптомы: сильнейшие опоясывающие боли в верхних отделах живота, многократная рвота, метеоризм, чаще всего возникающие на фоне длительного злоупотребления алкоголем.
- Симптомы: чувствительность или боль в области паха или пупка, появившиеся после или во время подъема тяжестей или интенсивных физических нагрузок, наличие выпуклости под кожей в области паха, пупка.
- Симптомы: боль в верхних отделах живота, тошнота, отрыжка кислым, изжога.
Это может быть: ротавирусная инфекция, пищевое отравление (см. №5 на рисунке).
Что делать: не принимать лекарства против тошноты и рвоты. Чтобы не допустить обезвоживания организма, много пейте жидкости без красителей и газов. 2-3 дня – голод. Через 2-3 дня, когда прекратиться рвота, можете съесть легкий бульон, отварной картофель или рис. Отдыхайте побольше, придерживайтесь постельного режима, при первой же возможности старайтесь вздремнуть. Ротавирусная инфекция – это вирусное заболевание пищеварительного тракта, обычно проходит за несколько дней. Если боль или рвота усиливаются – вызывайте врача.
Внимание! Если все эти проявления сопровождаются проблемами со зрением (двоится в глазах), проблемами с речью и скоростью реакций, это может говорить о тяжелом отравлении – состоянии, напрямую угрожающему жизни.
Это может быть: острый калькулезный холецистит (см. №2 на рисунке).
Что делать: не принимайте лекарств, не употребляйте пишу и срочно обратитесь к хирургу!
Это может быть: рак поджелудочной железы, холедоха, большого дуоденального сосочка (см. №2, 4 на рисунке).
Что делать: срочно обратитесь к хирургу!
Это может быть: почечная колика (см. №6, 7 на рисунке).
Что делать: примите любое обезболивающее (лучше всего «Баралгин») и спазмолитик («Но-Шпа») и срочно обратитесь к урологу!
Это может быть: неспецифический язвенный колит.
Что делать: пейте побольше жидкости, ничего не ешьте и срочно обратитесь к врачу!
Это может быть: непереносимость лактозы (белка коровьего молока) (см. №5 на рисунке).
Что делать: коровье молоко, а также содержащие его продукты замените кисломолочными продуктами (кефиром, йогуртом).
Это может быть: опухоль толстого кишечника (см. №5 на рисунке).
Что делать: обратитесь к участковому врачу – он назначит вам обследование для уточнения диагноза!
Это может быть: острый панкреатит (см. №1, 2, 4 на рисунке).
Что делать: ничего не ешьте, не пейте и срочно обратитесь к хирургу!
Это может быть: паховая или пупочная грыжа (см. №6, 7 на рисунке).
Что делать: при исчезновении болевого синдрома и исчезновении выпячивания в области паха или пупка в положении лежа, планово обратитесь к хирургу в поликлинику для обследования и уточнения диагноза. Если болевой сидром не купирован, выпячивание болезненно, вы заметили покраснение кожи над ним – срочно обратитесь к хирургу!
Это может быть: язва желудка или двенадцатиперстной кишки, гастрит см. №1 на рисунке).
Что делать: соблюдайте режим питания и диету – ешьте часто (5-6 раз в день), но понемногу, исключите из рациона жареное, острое, копченое, соленое и газированные напитки, употребляйте в основном вареную, пареную и тушеную пищу. Не употребляйте алкоголь, откажитесь от курения. А также запишитесь на прием к участковому терапевту – он назначит специальное исследование желудка (эндоскопию), чтобы уточнить диагноз и определиться с необходимостью медикаментозного лечения.
- Симптомы: острая, резко возникшая кинжальная боль в верхних отделах живота, усиливающаяся при попытке лечь.
- Симптомы: боль в нижних отделах правой половины живота (которой иногда предшествуют боли в верхних отделах живота, либо по всей поверхности живота), слабость, повышение температуры тела, тошнота, сухость во рту, отсутствие аппетита.
- Симптомы: у девушек боль в нижней части живота, возникшая в период овуляции (середина менструального цикла), часто после физической нагрузки.
Это может быть: прободная язва желудка (см. №1 на рисунке).
Что делать: срочно обратитесь к хирургу!
Это может быть: острый аппендицит, мезаденит (воспаление лимфоузлов кишечника) (см. №3 на рисунке).
Что делать:срочно обратитесь к хирургу! При исключении необходимости оперативного вмешательства, лечение возможно в поликлинике.
Это может быть: овуляторный синдром, апоплексия яичника (см. №3 на рисунке).
Что делать: срочно обратитесь к гинекологу! При исключении необходимости оперативного вмешательства, лечение возможно в поликлинике.
***
Всегда нужно помнить о том, что иногда даже самый опытный врач, несмотря на наличие всех основных лабораторных и инструментальных данных, не может поставить диагноз при первом осмотре. В то же время на основании клинической картины обычно можно определить, необходима срочная операция или нет. Если же остаются сомнения, за больным внимательно наблюдают в течение определенного времени, обследуя его повторно. Это позволяет и поставить диагноз, и определить тактику лечения.
И никогда не стоит забывать, что худшее, что пациент может сделать как для самого себя, так и для врача, это не обращаться за медицинской помощью при длительных болях и других симптомах, надеяться, что «оно пройдет само» и, особенно, заниматься самолечением!
Своевременное обращение за квалифицированной медицинской помощью – залог ВАШЕГО здоровья и скорейшего выздоровления.
***
«Труднее всего лечить последствия самолечения пациента» (М. Хан).
Ротавирусная инфекция
Ротавирусная инфекция – это острое инфекционное заболевание, вызываемое ротавирусами и характеризующееся поражением желудочно-кишечного тракта, симптомами общей интоксикации, дегидратацией.
Возбудитель – ротавирусы – содержат РНК, подразделяются на два антигенных варианта, устойчивы по внешней среде.
Источники инфекции – больной человек или вирусоноситель. Пути передачи – контактно-бытовой, алиментарный. Характерна выраженная осенне-зимняя сезонность.
Размножение и накопление ротавирусов происходит преимущественно в верхних отделах желудочно-кишечного тракта, где и происходит прямое поражение клеток кишечного эпителия тонкой кишки. После перенесенного заболевания формируется непродолжительный иммунитет. Характерны большие потери жидкости и электролитов, что приводит к дегидратации I—III степени.
Инкубационный период длится от 15 ч до 7 дней (чаще 1—2 дня). Заболевание начинается остро или постепенно. У большинства больных одновременно выявляются симптомы поражения респираторного тракта (покашливания, заложенность носа, гиперемия небных дужек и задней стенки глотки). Развернутая картина болезни формируется уже через 12—24 ч от начала заболевания. Рвота – обязательный симптом болезни. Она появляется в первые сутки и держится 2—3 дня. Интоксикация незначительная. Характерен обильный жидкий водянистый стул без примеси слизи или иногда с небольшим количеством нитевидной слизи, без крови. Диарея сохраняется до 5—7 дней. Боли в животе носят схваткообразный характер и не имеют четкой локализации. Более тяжелое течение обычно обусловлено наслоением вторичной инфекции. При выраженной интоксикации и субфебрильной температуре появляются боль в эпигастральной области, рвота, понос. Редко рвота повторяется на 2—3-й день болезни. У всех больных наблюдается обильный водянистый стул с резким запахом, иногда мутновато-белесоватые испражнения могут напоминать испражнения холерного больного. Наблюдается громкое урчание в животе. Позывы к дефекации императивного характера, ложных позывов не бывает. У некоторых больных в испражнениях обнаруживают примесь слизи и крови, что всегда говорит о сочетании ротавирусного заболевания с бактериальной инфекцией (шигеллезом, эшерихиозом). У таких больных отмечается более выраженная лихорадка и интоксикация. При обильном жидком стуле может развиться обезвоживание; у95—97% больных обезвоживание бывает I или III степени, у детей иногда наблюдается тяжелая дегидратация с декомпенсированным метаболическим ацидозом. Здесь возможны острая почечная недостаточность и гемодинамические расстройства. Пальпация живота сопровождается болезненностью в эпигастральной и пупочной областях, грубым урчанием в правой подвздошной области. Печень и селезенка не увеличены.
Диагноз устанавливается на основании жалоб, клинических и лабораторных данных.Дифференциальный диагноз проводится с холерой, дизентерией, эшерихиозом, кишечным иерсиниозом.
Лечение. Диетотерапия (ограничение молока, молочных и богатых углеводами продуктов). Основой являются патогенетические методы терапии, прежде всего восстановление потерь жидкости и электролитов. Рекомендуются солевые растворы, которые дают пить малыми дозами через каждые 5—10 мин. Помимо солевых растворов можно пить другие жидкости (чай, морс, минеральная вода без газов). Назначают энтеросорбентную терапию ( полифепан, смекту), ферментотерапию ( панкреатин, мезим-форте, фестал.креон). Назначение антибиотиков противопоказано Прогноз носит благоприятный характер.
Профилактика ротавирусной инфекции сводится к следующим дующим мероприятиям:
- соблюдение правил личной гигиены;
- употребление кипяченой, бутилированной воды;
- мытье овощей, фруктов перед употреблением проточной водой, а для маленьких детей – кипяченой;
- тщательная термическая обработка необходимой пищи перед употреблением;
- краткосрочное хранение скоропортящихся продуктов в холодильнике;
- не скапливать мусор;
- следить за поддержанием чистоты в квартире.
Автор: врач-инфекционист УЗ «Брестская центральная поликлиника» Чаботько В.В.
что делать? — Медицинский центр «Лотос»
Вы узнаете, при каких симптомах нужно немедленно вызывать врача. Как помочь ребёнку. Что делать нельзя. В конце расскажем о профилактике болей в животе.
Все статьиМоисеева Татьяна Николаевна
Заведующая отделением педиатрии, врач аллерголог-иммунолог
Вы узнаете, при каких симптомах нужно немедленно вызывать врача. Как помочь ребёнку. Что делать нельзя. В конце расскажем о профилактике болей в животе.
Если увидите эти симптомы, вызывайте скорую неотложную помощь.
Симптомы
- Живот болит не в области пупка. Чем дальше от неё, тем опасней.
- Боль сильная и интенсивная.
- Боль мешает двигаться.
- Бледная кожа и холодный пот.
- У ребёнка сыпь.
- Появились рвота и понос.
- Рвотная масса жёлтая, зелёная, или тёмная.
- Понос и рвота не прекращаются или повторно повторяются более суток.
- В рвоте, моче или кале есть кровь, даже если её там мало.
- Температура повысилась.
- Ребёнок вял.
- Вы чувствуете пальцами, что живот напряжён.
- Выпячивания в области живота и паха.
- Затруднения или боль при мочеиспускании.
- Травма живота.
- У мальчиков – болезненность, припухлость и краснота.
Когда нет этих симптомов
Спросите ребёнка, когда он последний раз ходил в туалет. Если давно там не был, отправьте.
Узнайте о самочувствии тех, кто ел вместе с ребёнком. Расспросите семью, воспитателей в детском саду и так далее. Если ещё у кого-нибудь болит живот, виновата некачественная еда.
В первый день не кормите ребёнка. Давайте ему много пить. Подойдут несладкие компоты, некислые морсы, зелёные чаи и травяные отвары.
После обострения посадите ребёнка на диету. Давайте ему нежирный бульон, сухарики, геркулесовую безмолочную кашу, печёные яблоки, бананы, варёный рис без соли, галетное печенье. Запрещены свежая выпечка и кремы, молочные продукты, свежие овощи, фрукты.
Грелку и клизму может назначить только врач.
Следите за состоянием ребёнка. Если на вторые сутки боль рядом с пупком не пройдёт, вызывайте врача.
Профилактика болей в желудке и кишечнике
Соблюдайте 5 правил:
- Не закармливайте ребёнка.
- Ежедневно давайте ребёнку овощи и фрукты. Они облегчают пищеварение.
- Давайте ребёнку много пить, особенно если он вспотел.
- Ребёнок должен ежедневно опорожнять кишечник. Если не получается, покажите его педиатру.
- Если ребёнок часто жалуется на боли в животе обратитесь к врачу.
Если у ребёнка симптомы из нашего списка в любое время суток, немедленно вызывайте скорую помощь.
Телефон нашей скорой помощи: +7 (351) 220-00-03.
Рвота и диарея с болью в животе: 11 причин и методов лечения
Рвота, диарея и боль в желудке обычно возникают вместе и могут быть результатом многих заболеваний. Некоторые из них относительно безвредны, другие требуют немедленного лечения.
Ниже вы узнаете об 11 причинах рвоты и диареи с болями в животе.
Мы также перечисляем некоторые осложнения, связанные с этой группой симптомов, а также некоторые доступные методы лечения.
При дивертикулезе в стенке толстой кишки образуются мешочки.Дивертикулит — это медицинское название инфекции и воспаления этих мешков.
Дивертикулит обычно вызывает боль в левой нижней части живота. Другие симптомы могут включать:
Вероятность развития дивертикулеза увеличивается с возрастом. В настоящее время исследователи считают, что основная причина — это диета с низким содержанием клетчатки.
Целиакия — это хроническое аутоиммунное заболевание, при котором употребление глютена заставляет иммунную систему атаковать собственные клетки.Это может вызвать необратимое повреждение тонкой кишки.
Симптомы целиакии могут включать:
По оценкам Национального института диабета, болезней органов пищеварения и почек, 1 из 141 человека в США страдает глютеновой болезнью, хотя многие могут не знать об этом.
COVID-19 — это заболевание, которое преимущественно поражает дыхательную систему. Это вызвано новым коронавирусом SARS-CoV-2.
Люди с COVID-19 могут испытывать широкий спектр симптомов, в том числе:
По данным Центров по контролю и профилактике заболеваний (CDC), симптомы могут появиться через 2–14 дней после контакта с вирусом.
Будьте в курсе последних новостей о текущей вспышке COVID-19 и посетите наш центр по коронавирусу для получения дополнительных советов по профилактике и лечению.
Побочные эффекты или нежелательные явления — это нежелательные реакции на лекарства.
Некоторые общие побочные эффекты включают:
- расстройство желудка
- сухость во рту
- сонливость
- бессонница
- диарея
- рвота
Эндометриоз поражает клетки, похожие на клетки слизистой оболочки матки, растущие в других частях тела.
Симптомы эндометриоза могут включать:
Панкреатит — это медицинский термин, обозначающий острое воспаление поджелудочной железы. Состояние обычно начинается с внезапной сильной боли в животе, которая распространяется в спину.
Боль обычно усиливается, когда человек:
- делает глубокий вдох
- кашляет
- перемещается
Дополнительные симптомы могут включать:
- потеря аппетита
- тошнота
- рвота
- диарея
- a лихорадка
- потливость
- желтуха, то есть пожелтение кожи и белков глаз
Аппендицит — это инфекция и воспаление аппендикса.Аппендикс — это небольшой мешочек ткани, который находится внутри толстой кишки. Он расположен в правом нижнем углу живота.
Первым симптомом обычно является боль в середине желудка, которая иррадирует в нижнюю правую часть живота. Боль может усиливаться, когда человек ходит, кашляет или чихает.
Другие симптомы аппендицита могут включать:
- тошноту
- рвоту
- диарею
- вздутие живота
- лихорадку
отравление железом происходит, когда в организме накапливается слишком много железа.Это может произойти из-за того, что человек принимает слишком много добавок, содержащих железо.
Симптомы отравления железом могут включать:
Анафилаксия — это медицинский термин, обозначающий тяжелую аллергическую реакцию. Триггером может быть, например, лекарство или еда.
Анафилаксия происходит быстро и может быть смертельной. Симптомы могут включать:
Постоянная диарея и рвота могут привести к таким осложнениям, как обезвоживание и нарушение электролитного баланса.
Осложнения, на которые следует обращать внимание, зависят от причины рвоты, диареи и боли в животе.
Например, определенные пищеварительные условия могут вызвать кишечную мальабсорбцию, которая не позволяет человеку усваивать достаточное количество питательных веществ из пищи. Это может привести к дефициту питательных веществ и потере веса.
Нелеченный панкреатит, аппендицит и непроходимость кишечника могут вызвать серьезные и потенциально опасные для жизни осложнения, такие как сепсис, инфекция, которая распространяется в кровоток и поражает другие органы.
Правильное лечение рвоты, диареи и боли в животе зависит от причины этих симптомов.
Обычно человек выздоравливает в течение нескольких дней. Тем временем важно много отдыхать и пить много жидкости, чтобы предотвратить и лечить обезвоживание.
Если симптомы тяжелые или стойкие, могут потребоваться изменения в диете, прием текущих лекарств или лечение. Эти виды лечения могут включать:
- лекарства от кишечных инфекций
- обезболивающие
- внутривенные или внутривенные жидкости
- госпитализация или хирургическое вмешательство при серьезных заболеваниях, таких как аппендицит или непроходимость кишечника
внезапная сильная боль в животе, с рвотой и диареей или без нее, им требуется неотложная помощь:
Любой, кто испытывает рвоту, диарею и боль в животе, а также один или несколько из следующих симптомов, должен как можно скорее получить профессиональную помощь:
- сильная или продолжающаяся более 12 часов рвота
- кровавая рвота
- диарея, продолжающаяся более 2 дней
- боль в животе, пробуждающая человека от сна
- любые симптомы, появившиеся после травмы или операции на желудке
- внезапный отек или синяк живота
- симптомы обезвоживания, такие как головокружение бессонница, сухость во рту и вялость
- желтуха
- боль в груди, руке, шее или челюсти
- затрудненное дыхание или глотание
Рвота, диарея и боль в животе — частое сочетание симптомов.Они часто возникают в результате гастроэнтерита и проходят через несколько дней без необходимости профессионального ухода.
Однако обратитесь к врачу, если симптомы тяжелые, стойкие или сопровождаются другими тревожными симптомами. Они могут возникать из-за более серьезных проблем, требующих немедленного лечения.
Большинство причин рвоты, диареи и боли в животе поддаются лечению, если врач диагностирует и лечит их вовремя.
Рвота и диарея с болью в животе: 11 причин и методов лечения
Рвота, диарея и боль в желудке обычно возникают вместе и могут быть результатом многих заболеваний.Некоторые из них относительно безвредны, другие требуют немедленного лечения.
Ниже вы узнаете об 11 причинах рвоты и диареи с болями в животе.
Мы также перечисляем некоторые осложнения, связанные с этой группой симптомов, а также некоторые доступные методы лечения.
При дивертикулезе в стенке толстой кишки образуются мешочки. Дивертикулит — это медицинское название инфекции и воспаления этих мешков.
Дивертикулит обычно вызывает боль в левой нижней части живота.Другие симптомы могут включать:
Вероятность развития дивертикулеза увеличивается с возрастом. В настоящее время исследователи считают, что основная причина — это диета с низким содержанием клетчатки.
Целиакия — это хроническое аутоиммунное заболевание, при котором употребление глютена заставляет иммунную систему атаковать собственные клетки. Это может вызвать необратимое повреждение тонкой кишки.
Симптомы целиакии могут включать:
По оценкам Национального института диабета, болезней органов пищеварения и почек, 1 из 141 человека в США.С. страдает глютеновой болезнью, хотя многие могут не подозревать о ней.
COVID-19 — это заболевание, которое преимущественно поражает дыхательную систему. Это вызвано новым коронавирусом SARS-CoV-2.
Люди с COVID-19 могут испытывать широкий спектр симптомов, в том числе:
По данным Центров по контролю и профилактике заболеваний (CDC), симптомы могут появиться через 2–14 дней после контакта с вирусом.
Будьте в курсе последних новостей о текущей вспышке COVID-19 и посетите наш центр по коронавирусу для получения дополнительных советов по профилактике и лечению.
Побочные эффекты или нежелательные явления — это нежелательные реакции на лекарства.
Некоторые общие побочные эффекты включают:
- расстройство желудка
- сухость во рту
- сонливость
- бессонница
- диарея
- рвота
Эндометриоз поражает клетки, похожие на клетки слизистой оболочки матки, растущие в других частях тела.
Симптомы эндометриоза могут включать:
Панкреатит — это медицинский термин, обозначающий острое воспаление поджелудочной железы.Состояние обычно начинается с внезапной сильной боли в животе, которая распространяется в спину.
Боль обычно усиливается, когда человек:
- делает глубокий вдох
- кашляет
- перемещается
Дополнительные симптомы могут включать:
- потеря аппетита
- тошнота
- рвота
- диарея
- a лихорадка
- потливость
- желтуха, то есть пожелтение кожи и белков глаз
Аппендицит — это инфекция и воспаление аппендикса.Аппендикс — это небольшой мешочек ткани, который находится внутри толстой кишки. Он расположен в правом нижнем углу живота.
Первым симптомом обычно является боль в середине желудка, которая иррадирует в нижнюю правую часть живота. Боль может усиливаться, когда человек ходит, кашляет или чихает.
Другие симптомы аппендицита могут включать:
- тошноту
- рвоту
- диарею
- вздутие живота
- лихорадку
отравление железом происходит, когда в организме накапливается слишком много железа.Это может произойти из-за того, что человек принимает слишком много добавок, содержащих железо.
Симптомы отравления железом могут включать:
Анафилаксия — это медицинский термин, обозначающий тяжелую аллергическую реакцию. Триггером может быть, например, лекарство или еда.
Анафилаксия происходит быстро и может быть смертельной. Симптомы могут включать:
Постоянная диарея и рвота могут привести к таким осложнениям, как обезвоживание и нарушение электролитного баланса.
Осложнения, на которые следует обращать внимание, зависят от причины рвоты, диареи и боли в животе.
Например, определенные пищеварительные условия могут вызвать кишечную мальабсорбцию, которая не позволяет человеку усваивать достаточное количество питательных веществ из пищи. Это может привести к дефициту питательных веществ и потере веса.
Нелеченный панкреатит, аппендицит и непроходимость кишечника могут вызвать серьезные и потенциально опасные для жизни осложнения, такие как сепсис, инфекция, которая распространяется в кровоток и поражает другие органы.
Правильное лечение рвоты, диареи и боли в животе зависит от причины этих симптомов.
Обычно человек выздоравливает в течение нескольких дней. Тем временем важно много отдыхать и пить много жидкости, чтобы предотвратить и лечить обезвоживание.
Если симптомы тяжелые или стойкие, могут потребоваться изменения в диете, прием текущих лекарств или лечение. Эти виды лечения могут включать:
- лекарства от кишечных инфекций
- обезболивающие
- внутривенные или внутривенные жидкости
- госпитализация или хирургическое вмешательство при серьезных заболеваниях, таких как аппендицит или непроходимость кишечника
внезапная сильная боль в животе, с рвотой и диареей или без нее, им требуется неотложная помощь:
Любой, кто испытывает рвоту, диарею и боль в животе, а также один или несколько из следующих симптомов, должен как можно скорее получить профессиональную помощь:
- сильная или продолжающаяся более 12 часов рвота
- кровавая рвота
- диарея, продолжающаяся более 2 дней
- боль в животе, пробуждающая человека от сна
- любые симптомы, появившиеся после травмы или операции на желудке
- внезапный отек или синяк живота
- симптомы обезвоживания, такие как головокружение бессонница, сухость во рту и вялость
- желтуха
- боль в груди, руке, шее или челюсти
- затрудненное дыхание или глотание
Рвота, диарея и боль в животе — частое сочетание симптомов.Они часто возникают в результате гастроэнтерита и проходят через несколько дней без необходимости профессионального ухода.
Однако обратитесь к врачу, если симптомы тяжелые, стойкие или сопровождаются другими тревожными симптомами. Они могут возникать из-за более серьезных проблем, требующих немедленного лечения.
Большинство причин рвоты, диареи и боли в животе поддаются лечению, если врач диагностирует и лечит их вовремя.
Рвота и диарея с болью в животе: 11 причин и методов лечения
Рвота, диарея и боль в желудке обычно возникают вместе и могут быть результатом многих заболеваний.Некоторые из них относительно безвредны, другие требуют немедленного лечения.
Ниже вы узнаете об 11 причинах рвоты и диареи с болями в животе.
Мы также перечисляем некоторые осложнения, связанные с этой группой симптомов, а также некоторые доступные методы лечения.
При дивертикулезе в стенке толстой кишки образуются мешочки. Дивертикулит — это медицинское название инфекции и воспаления этих мешков.
Дивертикулит обычно вызывает боль в левой нижней части живота.Другие симптомы могут включать:
Вероятность развития дивертикулеза увеличивается с возрастом. В настоящее время исследователи считают, что основная причина — это диета с низким содержанием клетчатки.
Целиакия — это хроническое аутоиммунное заболевание, при котором употребление глютена заставляет иммунную систему атаковать собственные клетки. Это может вызвать необратимое повреждение тонкой кишки.
Симптомы целиакии могут включать:
По оценкам Национального института диабета, болезней органов пищеварения и почек, 1 из 141 человека в США.С. страдает глютеновой болезнью, хотя многие могут не подозревать о ней.
COVID-19 — это заболевание, которое преимущественно поражает дыхательную систему. Это вызвано новым коронавирусом SARS-CoV-2.
Люди с COVID-19 могут испытывать широкий спектр симптомов, в том числе:
По данным Центров по контролю и профилактике заболеваний (CDC), симптомы могут появиться через 2–14 дней после контакта с вирусом.
Будьте в курсе последних новостей о текущей вспышке COVID-19 и посетите наш центр по коронавирусу для получения дополнительных советов по профилактике и лечению.
Побочные эффекты или нежелательные явления — это нежелательные реакции на лекарства.
Некоторые общие побочные эффекты включают:
- расстройство желудка
- сухость во рту
- сонливость
- бессонница
- диарея
- рвота
Эндометриоз поражает клетки, похожие на клетки слизистой оболочки матки, растущие в других частях тела.
Симптомы эндометриоза могут включать:
Панкреатит — это медицинский термин, обозначающий острое воспаление поджелудочной железы.Состояние обычно начинается с внезапной сильной боли в животе, которая распространяется в спину.
Боль обычно усиливается, когда человек:
- делает глубокий вдох
- кашляет
- перемещается
Дополнительные симптомы могут включать:
- потеря аппетита
- тошнота
- рвота
- диарея
- a лихорадка
- потливость
- желтуха, то есть пожелтение кожи и белков глаз
Аппендицит — это инфекция и воспаление аппендикса.Аппендикс — это небольшой мешочек ткани, который находится внутри толстой кишки. Он расположен в правом нижнем углу живота.
Первым симптомом обычно является боль в середине желудка, которая иррадирует в нижнюю правую часть живота. Боль может усиливаться, когда человек ходит, кашляет или чихает.
Другие симптомы аппендицита могут включать:
- тошноту
- рвоту
- диарею
- вздутие живота
- лихорадку
отравление железом происходит, когда в организме накапливается слишком много железа.Это может произойти из-за того, что человек принимает слишком много добавок, содержащих железо.
Симптомы отравления железом могут включать:
Анафилаксия — это медицинский термин, обозначающий тяжелую аллергическую реакцию. Триггером может быть, например, лекарство или еда.
Анафилаксия происходит быстро и может быть смертельной. Симптомы могут включать:
Постоянная диарея и рвота могут привести к таким осложнениям, как обезвоживание и нарушение электролитного баланса.
Осложнения, на которые следует обращать внимание, зависят от причины рвоты, диареи и боли в животе.
Например, определенные пищеварительные условия могут вызвать кишечную мальабсорбцию, которая не позволяет человеку усваивать достаточное количество питательных веществ из пищи. Это может привести к дефициту питательных веществ и потере веса.
Нелеченный панкреатит, аппендицит и непроходимость кишечника могут вызвать серьезные и потенциально опасные для жизни осложнения, такие как сепсис, инфекция, которая распространяется в кровоток и поражает другие органы.
Правильное лечение рвоты, диареи и боли в животе зависит от причины этих симптомов.
Обычно человек выздоравливает в течение нескольких дней. Тем временем важно много отдыхать и пить много жидкости, чтобы предотвратить и лечить обезвоживание.
Если симптомы тяжелые или стойкие, могут потребоваться изменения в диете, прием текущих лекарств или лечение. Эти виды лечения могут включать:
- лекарства от кишечных инфекций
- обезболивающие
- внутривенные или внутривенные жидкости
- госпитализация или хирургическое вмешательство при серьезных заболеваниях, таких как аппендицит или непроходимость кишечника
внезапная сильная боль в животе, с рвотой и диареей или без нее, им требуется неотложная помощь:
Любой, кто испытывает рвоту, диарею и боль в животе, а также один или несколько из следующих симптомов, должен как можно скорее получить профессиональную помощь:
- сильная или продолжающаяся более 12 часов рвота
- кровавая рвота
- диарея, продолжающаяся более 2 дней
- боль в животе, пробуждающая человека от сна
- любые симптомы, появившиеся после травмы или операции на желудке
- внезапный отек или синяк живота
- симптомы обезвоживания, такие как головокружение бессонница, сухость во рту и вялость
- желтуха
- боль в груди, руке, шее или челюсти
- затрудненное дыхание или глотание
Рвота, диарея и боль в животе — частое сочетание симптомов.Они часто возникают в результате гастроэнтерита и проходят через несколько дней без необходимости профессионального ухода.
Однако обратитесь к врачу, если симптомы тяжелые, стойкие или сопровождаются другими тревожными симптомами. Они могут возникать из-за более серьезных проблем, требующих немедленного лечения.
Большинство причин рвоты, диареи и боли в животе поддаются лечению, если врач диагностирует и лечит их вовремя.
Тошнота и рвота — частые причины и методы лечения
Тошнота — это беспокойство желудка, которое часто возникает перед рвотой.Рвота — это насильственное, произвольное или непроизвольное опорожнение («рвота») содержимого желудка через рот.
Что вызывает тошноту или рвоту?
Тошнота и рвота не являются болезнями, но являются симптомами многих состояний, например:
Причины рвоты различаются в зависимости от возраста. У детей рвота обычно возникает в результате вирусной инфекции, пищевого отравления, аллергии на молоко, укачивания, переедания или кормления, кашля или непроходимости кишечника, а также болезней, при которых у ребенка высокая температура.
Время тошноты или рвоты может указывать на причину. Появление тошноты или рвоты вскоре после еды может быть вызвано пищевым отравлением, гастритом (воспалением слизистой оболочки желудка), язвой или булимией. Тошнота или рвота через один-восемь часов после еды также могут указывать на пищевое отравление. Однако некоторым пищевым бактериям, таким как сальмонелла, может потребоваться больше времени, чтобы вызвать симптомы.
Вредна ли рвота?
Обычно рвота безвредна, но может быть признаком более серьезного заболевания.Некоторые примеры серьезных состояний, которые могут привести к тошноте или рвоте, включают сотрясение мозга, менингит (инфекцию слизистой оболочки мозга), кишечную непроходимость, аппендицит и опухоли головного мозга.
Еще одна проблема — обезвоживание. Взрослые имеют более низкий риск обезвоживания, потому что они обычно могут обнаружить симптомы обезвоживания (например, повышенную жажду и сухость губ или во рту). Но маленькие дети имеют больший риск обезвоживания, особенно если у них также есть диарея, потому что они часто не могут сообщить о симптомах обезвоживания.Взрослые, ухаживающие за больными детьми, должны знать об этих видимых признаках обезвоживания: сухость губ и рта, запавшие глаза, учащенное дыхание или пульс. У младенцев также обращайте внимание на снижение мочеиспускания и впадение родничка (мягкое пятно на макушке ребенка).
Периодическая рвота во время беременности может привести к серьезному состоянию, называемому гиперемезис беременных, при котором у матери может развиться дисбаланс жидкости и минералов, который может поставить под угрозу их жизнь или жизнь ее будущего ребенка.
В редких случаях чрезмерная рвота может привести к разрыву слизистой оболочки пищевода, также известному как слеза Мэллори-Вейсса.Если пищевод разорван, это называется синдромом Бурхааве и требует неотложной медицинской помощи.
Когда звонить врачу по поводу тошноты и рвоты
По поводу тошноты и рвоты обращаться к врачу:
- Если тошнота длится более нескольких дней или есть вероятность беременности
- Если лечение в домашних условиях невозможно работает, присутствует обезвоживание или известная травма (например, травма головы или инфекция), которая может вызывать рвоту
- Взрослые должны проконсультироваться с врачом, если рвота длится более одного дня, диарея и рвота длятся более 24 часов , или есть признаки обезвоживания.
- Обратитесь к врачу с младенцем или ребенком младше шести лет, если рвота длится более нескольких часов, присутствует диарея, появляются признаки обезвоживания, повышена температура или если ребенок не мочился в течение 4-6 часов.
- Обратитесь к врачу ребенка старше шести лет, если рвота длится один день, диарея в сочетании с рвотой длится более 24 часов, есть какие-либо признаки обезвоживания, температура выше 101 градуса или ребенок не спит • мочился в течение шести часов.
Вам следует немедленно обратиться за медицинской помощью при возникновении любой из следующих ситуаций с рвотой:
- В рвоте кровь (ярко-красная или «кофейная гуща»)
- Сильная головная боль или ригидность шеи
- Летаргия, спутанность сознания или снижение внимания
- Сильная боль в животе
- Диарея
- Учащенное дыхание или пульс
Как лечить рвоту?
Лечение рвоты (независимо от возраста или причины) включает:
- Постепенное употребление большего количества прозрачных жидкостей
- Избегание твердой пищи до тех пор, пока не пройдет эпизод рвоты
- Если рвота и диарея длятся более 24 часов, пероральная регидратация раствор, такой как Pedialyte, следует использовать для предотвращения и лечения обезвоживания.
- Беременные женщины, испытывающие утреннее недомогание, могут съесть крекеры перед тем, как встать с постели, или перекусить перед сном с высоким содержанием белка (нежирное мясо или сыр).
- Рвота, связанная с лечением рака, часто можно лечить с помощью другого типа лекарственной терапии. Существуют также рецептурные и безрецептурные препараты, которые можно использовать для контроля рвоты, связанной с беременностью, укачиванием и некоторыми формами головокружения. Однако перед применением любого из этих методов проконсультируйтесь с врачом.
Как предотвратить тошноту?
Есть несколько способов предотвратить развитие тошноты:
- Ешьте небольшими порциями в течение дня вместо трех больших приемов пищи.
- Ешьте медленно.
- Избегайте трудно перевариваемой пищи.
- Ешьте холодную пищу или продукты комнатной температуры, если вас тошнит от запаха горячей или теплой пищи.
- Отдыхайте после еды, подняв голову примерно на 12 дюймов над ступнями.
- Пейте жидкости между приемами пищи, а не во время еды.
- Попробуйте есть, когда вас не тошнит.
Как предотвратить рвоту, если меня тошнит?
Когда вы начинаете чувствовать тошноту, вы можете предотвратить рвоту, выполнив следующие действия:
- Выпивая небольшое количество прозрачных подслащенных жидкостей, таких как газированные напитки или фруктовые соки (кроме апельсинового и грейпфрутового соков, поскольку они слишком кислые)
- Отдых в положении сидя или лежа на подпорке; активность может усилить тошноту и привести к рвоте.
Чтобы предотвратить тошноту и рвоту у детей:
- Чтобы лечить укачивание в автомобиле, усадите ребенка лицом к переднему лобовому стеклу (наблюдение за быстрым движением через боковые окна может усилить тошноту). Кроме того, чтение или игра в видеоигры в машине может вызвать укачивание.
- Не позволяйте детям есть и играть одновременно.
Изображение, симптомы, типы, причины, риски, методы лечения
Что такое камни в желчном пузыре?
Желчные камни — это кусочки твердого материала, которые образуются в желчном пузыре, небольшом органе под печенью.Если они у вас есть, вы можете услышать от врача, что у вас желчекаменная болезнь.
Желчный пузырь накапливает и выделяет желчь, жидкость, вырабатываемую в печени, для улучшения пищеварения. Желчь также несет в себе такие отходы, как холестерин и билирубин, которые вырабатываются вашим организмом при расщеплении эритроцитов. Эти вещи могут образовывать камни в желчном пузыре.
Камни в желчном пузыре могут быть размером от песчинки до мяча для гольфа. Вы можете не знать, что у вас они есть, пока они не заблокируют желчный проток, вызывая боль, которая требует немедленного лечения.
Типы желчных камней
Два основных вида желчных камней:
- Холестериновые камни. Обычно это желто-зеленые. Они наиболее распространены и составляют 80% желчных камней.
- Пигментные камни. Они меньше и темнее. Они сделаны из билирубина.
Признаки и симптомы желчных камней
Симптомы могут включать:
Обратитесь к врачу или обратитесь в больницу, если у вас есть признаки серьезной инфекции или воспаления:
Причины желчных камней
Доктора точно не знают, что вызывает камни в желчном пузыре, но это может произойти, когда:
- В вашей желчи слишком много холестерина. Вашему организму нужна желчь для пищеварения. Обычно растворяет холестерин. Но если этого не сделать, излишки холестерина могут образовывать камни.
- В желчи слишком много билирубина. Такие состояния, как цирроз, инфекции и заболевания крови, могут привести к тому, что печень вырабатывает слишком много билирубина.
- Желчный пузырь не опорожняется полностью. Это может сделать вашу желчь очень концентрированной.
Факторы риска желчнокаменной болезни
У вас больше шансов получить камни в желчном пузыре, если вы:
Диагностика желчных камней
Ваш врач проведет медицинский осмотр и может назначить анализы, в том числе:
Анализы крови. Они проверяют наличие признаков инфекции или закупорки и исключают другие условия.
Ультразвук. Создает изображения изнутри вашего тела.
Компьютерная томография. Специализированные рентгеновские лучи позволяют врачу заглянуть внутрь вашего тела, включая желчный пузырь.
Магнитно-резонансная холангиопанкреатография (MRCP). В этом тесте используется магнитное поле и импульсы радиоволны, чтобы сделать снимки внутренней части вашего тела, включая печень и желчный пузырь.
Холесцинтиграфия (сканирование HIDA). Этот тест позволяет проверить, правильно ли сжимается желчный пузырь. Ваш врач вводит безвредный радиоактивный материал, который попадает в орган. После этого техник может наблюдать за его движением.
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Ваш врач проводит через ваш рот трубку, называемую эндоскопом, до тонкой кишки. Они вводят краситель, чтобы видеть ваши желчные протоки на камеру эндоскопа.Они часто могут удалить любые желчные камни, которые попали в протоки.
Эндоскопическое УЗИ. Этот тест сочетает в себе ультразвуковое исследование и эндоскопию для поиска камней в желчном пузыре.
Лечение желчнокаменной болезни
Вам не нужно лечение, если у вас нет никаких симптомов. Некоторые небольшие камни в желчном пузыре могут проходить через ваше тело сами по себе.
У большинства людей с камнями в желчном пузыре удаляют желчный пузырь. Без него вы все еще можете переваривать пищу. Ваш врач будет использовать одну из двух процедур.
Лапароскопическая холецистэктомия. Это наиболее распространенная операция по удалению камней в желчном пузыре. Ваш врач вводит узкую трубку, называемую лапароскопом, в ваш живот через небольшой разрез. В нем находятся инструменты, свет и фотоаппарат. Они удаляют желчный пузырь через еще один небольшой разрез. Обычно вы в тот же день отправляетесь домой.
Открытая холецистэктомия. Ваш врач делает большие разрезы на животе, чтобы удалить желчный пузырь. Потом ты останешься в больнице на несколько дней.
Если желчные камни находятся в желчных протоках, ваш врач может использовать ERCP, чтобы найти и удалить их до или во время операции.
Если у вас другое заболевание и ваш врач считает, что вам не следует делать операцию, он может дать вам лекарство. Ченодиол (Chenodol) и урсодиол (Actigall, Urso 250, Urso Forte) растворяют холестериновые камни. Они могут вызвать легкий понос.
Возможно, вам придется принимать лекарство в течение многих лет, чтобы полностью растворить камни, и они могут вернуться после того, как вы перестанете его принимать.
Осложнения желчных камней
Желчные камни могут вызывать серьезные проблемы, в том числе:
- Воспаление желчного пузыря (острый холецистит). Это происходит, когда желчный пузырь блокируется камнем, поэтому он не может опорожняться. Это вызывает постоянную боль и жар. Ваш желчный пузырь может лопнуть или разорваться, если вы не начнете лечение сразу.
- Заблокированы желчные протоки. Это может вызвать жар, озноб и пожелтение кожи и глаз (желтуху). Если камень блокирует проток, ведущий к поджелудочной железе, этот орган может воспалиться (панкреатит).
- Инфицированные желчные протоки (острый холангит). Забитый проток с большей вероятностью может заразиться. Если бактерии попадают в ваш кровоток, они могут вызвать опасное состояние, называемое сепсисом.
- Рак желчного пузыря. Это редко, но камни в желчном пузыре повышают риск этого вида рака.
Профилактика камней в желчном пузыре
Некоторые изменения образа жизни могут снизить риск образования камней в желчном пузыре.
- Придерживайтесь здоровой диеты с высоким содержанием клетчатки и хороших жиров, таких как рыбий жир и оливковое масло.Избегайте рафинированных углеводов, сахара и нездоровых жиров.
- Регулярно выполняйте физические упражнения. Старайтесь уделять не менее 30 минут 5 дней в неделю.
- Избегайте диет, которые заставляют вас сильно похудеть за короткое время.
- Если вы женщина с высоким риском образования камней в желчном пузыре (например, из-за вашего семейного анамнеза или другого состояния здоровья), поговорите со своим врачом о том, следует ли вам избегать использования гормональных противозачаточных средств.
Причины, симптомы, диагностика и лечение гастропареза
Что такое гастропарез?
Гастропарез — это состояние, при котором пища остается в желудке дольше, чем должна.Вы могли слышать, как ваш врач назвал это задержкой опорожнения желудка.
Симптомы гастропареза
У вас могут быть:
Причины и факторы риска гастропареза
Для большинства людей врачи не могут определить, что вызвало гастропарез. Как правило, это влияет на женщин больше, чем на мужчин.
Диабет — самая частая из известных причин гастропареза. Он может повредить нервы, в том числе блуждающий нерв, регулирующий пищеварительную систему, и определенные клетки желудка.
Другие причины гастропареза включают:
Гастропарез Осложнения
Могут возникнуть проблемы:
- Когда вы не можете удерживать жидкость, и вы можете обезвоживаться
- Если ваше тело не может получить необходимые питательные вещества, вы может стать недоедающим.
- Если пища слишком долго остается в желудке и ферментирует, что может привести к росту бактерий.
- Когда пища затвердевает в твердый ком, называемый безоаром. Это может блокировать попадание пищи в тонкий кишечник.
- Если у вас диабет. Уровень сахара в крови может повыситься, когда пища, наконец, покинет желудок и попадет в тонкий кишечник. Гастропарез затрудняет контроль уровня сахара в крови.
Диагноз гастропареза
Ваш врач спросит о ваших симптомах и истории болезни.Они также проведут медицинский осмотр. Они могут заказать анализы, в том числе:
- Анализы крови. Они могут определять обезвоживание, недоедание, инфекцию или проблемы с сахаром в крови.
- Бариевый рентгеновский снимок. Вы выпьете жидкость (барий), которая покрывает пищевод, желудок и тонкий кишечник и обнаруживается на рентгеновском снимке. Это также известно как серия верхних отделов желудочно-кишечного тракта или проглатывание бария.
- Радиоизотопное опорожнение желудка (сцинтиграфия желудка). Ваш врач даст вам пищу, содержащую очень небольшое количество радиоактивных веществ. Затем вы ложитесь под сканирующую машину. Если через 4 часа после еды в желудке остается более 10% пищи, у вас гастропарез.
- Дыхательные тесты для опорожнения желудка (13C-GEBT). Этот тест представляет собой нерадиоактивный тест, который измеряет, насколько быстро опорожняется ваш желудок после того, как вы съели пищу, в которую был добавлен химический элемент, называемый изотопом 13C.
- Желудочная манометрия. Врач вводит вам в желудок тонкую трубку, чтобы проверить электрическую и мышечную активность и выяснить, насколько быстро вы перевариваете пищу.
- Электрогастрография. Измеряет электрическую активность в желудке с помощью электродов на коже.
- Умная таблетка. Вы проглатываете крошечное электронное устройство, которое передает информацию о том, с какой скоростью оно движется по вашей пищеварительной системе.
- УЗИ. В этом тесте визуализации используются звуковые волны для создания изображений ваших органов. Ваш врач может использовать его, чтобы исключить другие заболевания.
- Верхняя эндоскопия. Врач проводит по пищеводу тонкую трубку, называемую эндоскопом, чтобы осмотреть слизистую оболочку желудка.
Лечение гастропареза
В зависимости от причины гастропарез может быть хроническим, то есть длится долгое время. Вы можете предпринять шаги для управления и контроля.
Изменения диеты при гастропарезе
Изменение привычек питания — один из лучших способов контролировать симптомы гастропареза.Вы можете попробовать есть шесть небольших приемов пищи каждый день, а не три больших. Таким образом, у вас будет меньше еды в желудке и вы не будете чувствовать себя сытым.
Ешьте больше жидкости и продуктов с низким содержанием остатков, например яблочного пюре, вместо целых яблок. Пейте много воды и жидкости, например нежирные бульоны, супы, соки и спортивные напитки. Избегайте продуктов с высоким содержанием жиров, которые могут замедлить пищеварение, и продуктов с высоким содержанием клетчатки, которые сложнее переваривать.
Убедитесь, что вы получаете достаточно правильного питания. Ваш врач может направить вас к диетологу, который поможет вам подобрать понравившиеся продукты, которые легко перевариваются.
Не ложитесь в течение 2 часов после еды. Гравитация может помочь пищеварению и предотвратить попадание пищи или кислоты в горло. Легкие упражнения, например ходьба, помогут вам почувствовать себя лучше.
Продолжение
Лекарства от пареза желудка
Ваш врач может прописать вам лекарства, в том числе:
- Метоклопрамид (Реглан): Вы принимаете этот препарат перед едой. Это заставляет мышцы живота сокращаться и перемещать пищу. Он также помогает при расстройстве желудка и рвоте.Побочные эффекты включают диарею, сонливость, беспокойство и, в редких случаях, серьезное неврологическое расстройство.
- Эритромицин: Этот антибиотик также вызывает сокращения желудка и помогает выводить пищу. Побочные эффекты включают диарею и рост устойчивых бактерий, если вы принимаете его в течение длительного времени.
- Противорвотные средства: Эти препараты помогают контролировать тошноту.
Другие методы лечения пареза желудка
Если у вас диабет, контроль уровня сахара в крови убережет вас от серьезных проблем.
Вашему врачу может потребоваться установить зонд для кормления или еюностомический зонд. Они вводят его через живот в тонкий кишечник. Чтобы прокормить себя, вы вводите питательные вещества в трубку, и они поступают прямо в ваш тонкий кишечник. Таким образом, они проходят мимо вашего желудка и быстрее попадают в кровоток.
Продолжение
Ваш врач может также ввести ботулотоксин (например, ботокс) в привратник, клапан, ведущий от желудка к тонкому кишечнику. Это расслабит клапан, и он будет дольше оставаться открытым, чтобы ваш желудок мог опорожниться.
При электрической стимуляции используются электроды, прикрепленные к стенке желудка, чтобы вызвать сокращение желудка.
Во время процедуры, называемой пероральной пилоромиотомией (POP), ваш врач с помощью эндоскопа перерезает вам пилорусовый клапан, чтобы облегчить опорожнение желудка.
Хотя операция иногда может вызвать гастропарез, пациентам с ожирением и диабетом может быть выполнено шунтирование желудка. Ваш врач создает небольшой мешочек из верхней части желудка и прикрепляет его к нижнему концу тонкой кишки.Это ограничивает количество еды, которую вы можете съесть.
Если ваш случай тяжелый, вам также может потребоваться внутривенное или парентеральное питание, при котором питательные вещества попадают прямо в кровоток через катетер в вене в груди. Врачи, как правило, используют это в течение короткого времени.
Язвы желудка (пептические): симптомы, причины и лечение
У вас пептическая язва, если у вас есть открытые язвы на слизистой оболочке желудка или верхней части тонкой кишки. Это происходит, когда желудочная кислота удаляет защитный слой слизи пищеварительного тракта.У вас может не быть никаких симптомов, или вы можете чувствовать дискомфорт или жгучую боль. Язвенная болезнь может привести к внутреннему кровотечению, что иногда может означать, что вам понадобится переливание крови в больнице.
У вас может быть два типа язвенной болезни:
Язва желудка. Это у вас на животе.
Язва двенадцатиперстной кишки. Это появляется в верхнем конце тонкой кишки, органа, который переваривает и поглощает большую часть пищи, которую вы едите.
Язвы могут быть в любом возрасте, но с возрастом ваши шансы возрастают.
Причины
Язвы образуются, когда пищеварительный сок повреждает стенки желудка или тонкой кишки. Если слой слизи становится слишком тонким или в желудке вырабатывается слишком много кислоты, кишечник это почувствует. Двумя основными причинами являются:
Продолжение
Бактерии. Он называется Helicobacter pylori ( H. pylori ), и почти половина из нас носит его. У большинства людей, инфицированных вирусом H. pylori , язвы не возникают. Но в других случаях он может увеличить количество кислоты, разрушить защитный слой слизи и раздражать пищеварительный тракт.Эксперты не уверены, как распространяется инфекция H. pylori . Они думают, что это может передаваться от человека к человеку при близком контакте, например, при поцелуях. Вы также можете получить его от нечистой пищи и воды.
Некоторые обезболивающие. Если вы принимаете аспирин часто и в течение длительного времени, у вас больше шансов заболеть язвенной болезнью. То же самое и с другими нестероидными противовоспалительными препаратами (НПВП). В их состав входят ибупрофен и напроксен. НПВП блокируют выработку в вашем организме химического вещества, которое помогает защитить внутренние стенки желудка и тонкой кишки от желудочной кислоты.Другие обезболивающие, такие как парацетамол, не вызывают язвенной болезни.
Курение сигарет и употребление алкоголя также может повысить вероятность развития язвы. Стресс и употребление большого количества острой пищи не вызывают язв, как когда-то считали эксперты. Но они могут усугубить язвы и усложнить их лечение.
Симптомы
Скорее всего, вы почувствуете жгучую боль или дискомфорт между пупком и грудиной. Вы можете особенно заметить это натощак — например, между приемами пищи или ночью.Боль может ненадолго прекратиться, если вы съедите или примете антацид, но затем вернется. Боль может длиться от нескольких минут до нескольких часов, а может приходить и уходить в течение многих дней или недель.
Другие симптомы могут включать:
Небольшие язвы могут не вызывать никаких симптомов. Но если вы заметили какой-либо из этих признаков, поговорите со своим врачом.
Диагноз
Ваш врач спросит о ваших симптомах, принимаете ли вы НПВП и другие лекарства, а также о истории болезни. Также проверят, нет ли вздутия живота и боли.Этого может быть достаточно, чтобы поставить диагноз.
Единственный способ, которым врач может точно определить, есть ли у вас язва, — это осмотреться. Они могут использовать серию рентгеновских снимков или тест, называемый эндоскопией. Этот тест позволяет им провести тонкую изогнутую трубку через ваше горло в желудок и тонкий кишечник. На конце трубки есть камера, чтобы можно было проверить слизистую оболочку на наличие язв. Они также могут взять небольшой кусок подкладки для проверки на H. pylori . Анализы крови, дыхания и стула также могут помочь выявить бактерии.
Лечение
Некоторые пептические язвы заживают сами по себе. Но если их не лечить, язвы, как правило, возвращаются.
Они могут разрушить стенку кровеносных сосудов в желудке или тонком кишечнике. Язвы также могут прорезать слизистую оболочку и инфицироваться. Или они могут вызвать отек, который может препятствовать перемещению пищи из желудка в тонкий кишечник.
