Реабилитации после переломе большеберцовой кости
Переломы диафиза большеберцовой кости являются наиболее частыми переломами длинных костей, которые лечат хирурги-ортопеды. Переломы диафиза большеберцовой кости происходят с частотой 26 случаев на 100 000 человек в год. Средний возраст пациентов с переломом диафиза большеберцовой кости составляет примерно 37 лет. В целом существует бимодальное возрастное распределение переломов диафиза большеберцовой кости. Чаще всего переломы диафиза большеберцовой кости возникают у подростков и являются результатом высокоэнергетической травмы.
Другие варианты перелома могут возникать в более позднем возрасте из-за остеопороза. Перелом большеберцовой кости чаще встречаются у мужчин в соотношении примерно 2:1
В целом, переломы большеберцовой кости редко являются результатом спортивной травмы. Большинство переломов большеберцовой кости являются результатом случайных травм, чаще ДТП. Виды спорта с высокой ударной нагрузкой и столкновения, как в футболе, регби и боевых искусствах, — это лишь несколько примеров.
Обычно травма происходит из-за крутящего момента и силы вращения ноги, например, на горных лыжах или в гимнастике. В случае с горными лыжами крепления лыж часто не расстегиваются, и сила вращения вокруг ноги приводит к спиральному перелому большеберцовой кости.
Не существует конкретных анатомических, связанных с развитием или нервно-мышечных факторов, которые предрасполагали бы спортсмена к переломам большеберцовой кости.
Метаболические и патологические состояния костей, такие как остеопения, остеопороз, инфекции и новообразования, могут ухудшать качество кости и предрасполагать спортсменов к переломам в целом.
Внешними факторами, которые могут предрасполагать спортсменов к переломам большеберцовой кости, являются обувь или оборудование, которые не позволяют стопе нормально поворачиваться или вращаться вместе с ногой.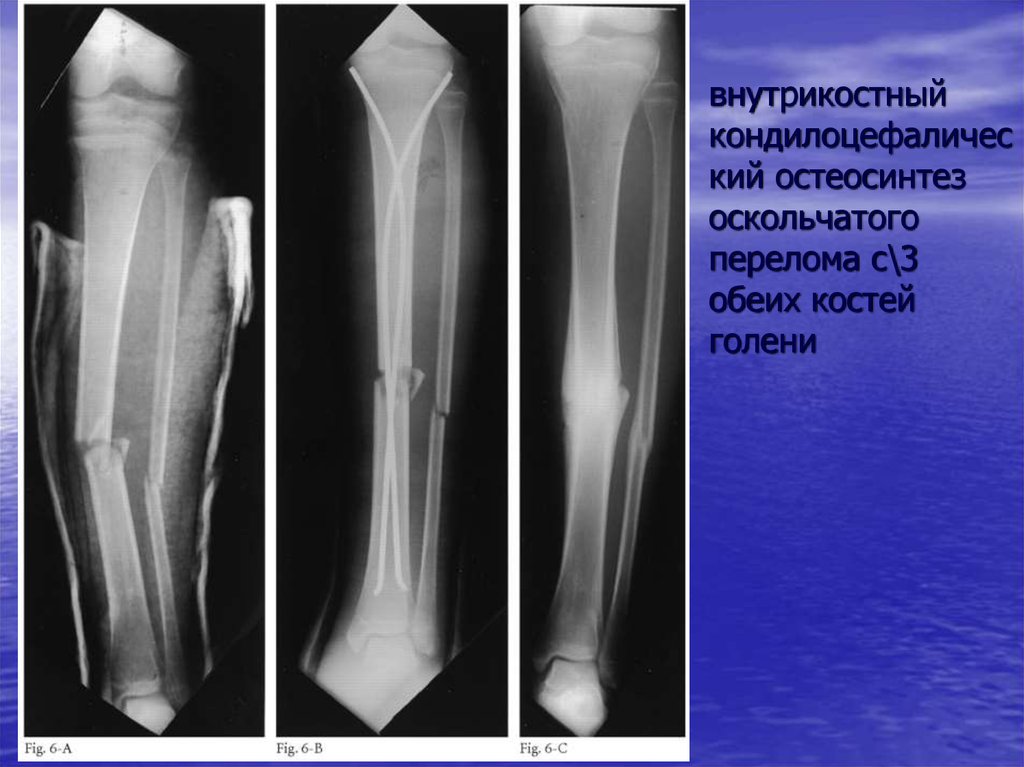
Отсутствие надлежащего снаряжения может сделать спортсмена более склонным к переломам от прямого удара. Отсутствие надлежащей защиты голени в футболе также может предрасполагать игроков к переломам и другим травмам.
Высокоэнергетическая травма является основной причиной переломов большеберцовой кости. Обычно это результат прямого воздействия, например, подкат в футболе или удар ногой.
Переломы, возникающие в результате падения, обычно являются результатом вращательных травм, таких как катание на лыжах.
Клинические признаки:
Классические признаки включают боль, отек мягких тканей, грубую деформацию ноги при визуальном осмотре, пальпируемый перелом или даже открытый перелом.
Рентгенограмма костей голени, подтвердит диагноз и позволит классифицировать перелом.
Обычно пациент чувствует и/или слышит «хлопок» или «треск» и сразу же испытывает сильную боль и неспособность выдерживать вес на этой ноге.
Важно установить механизм травмы, поскольку прямые удары могут привести к более значительному повреждению мягких тканей, отеку и повышенному риску развития компартмент-синдрома в дальнейшем.
Травмы в возрасте могут быть связаны с лежащими в их основе внутренними заболеваниями костей, такими как остеопороз, остеопения, инфекция или доброкачественные или злокачественные новообразования.
При физическом обследовании:
- Болезненность при пальпации в месте перелома
- Выраженная деформация при визуальном осмотре
- Значительный отек мягких тканей
- Могут присутствовать повреждения кожи или мягких тканей
Подозрение на возможный компартмент-синдром должно возникнуть при наличии не только боли от пальпации, но и боли при пассивном растяжении голеностопного сустава или пальцев стопы и парестезии, особенно в глубоких и поверхностных зонах малоберцового нерва. Бледность, отсутствие пульса, паралич, похолодание конечностей являются очень серьезными признаками проблемы и требуют экстренного хирургического лечения.
Критерии ведения пациентов без операции:
- Гипсовая повязка (желательно пластиковый. Фото ниже)
- Ортез Сармьенто или аналоги (фото ниже)
Когда можно Лечить консервативно:
- При укорочении ноги менее 1см
- 5 градусов вальгусного наклона и 0 градусов варусного наклона колена
- Рекурвация колена не более 10 градусов
- Ротация колена 10 градусов внешней ротации, 0 градусов внутренней
- Функциональные ортезы Sarmiento выбираются, в первую очередь, в зависимости от предпочтений пациента и лечащего врача. Большие серии функциональных корсетов демонстрируют отличные показатели заживления и выравнивания у пациентов при правильно подобранном ортезе.
- Пациенты с плохим общим состоянием здоровья, серьезными сопутствующими заболеваниями или низкой двигательной активностью до травмы.
Показания к хирургическому лечению:
- Открытые переломы
- Парез или плегия стопы
- Неспособность достичь приемлемого выравнивания гипсовой повязкой или отрезом
- Желание пациента прооперироваться
- Перелом большеберцовой и малоберцовой кости
- Тяжелые переломы со смещением костных отломков
- Политравма
- Стремление к ранней весовой нагрузке (например у спортсмена)
- Пациенты, которые не могут переносить длительную иммобилизацию гипсовой повязкой
Хирургическое лечение показало более высокую частоту сращения, а также быстрое.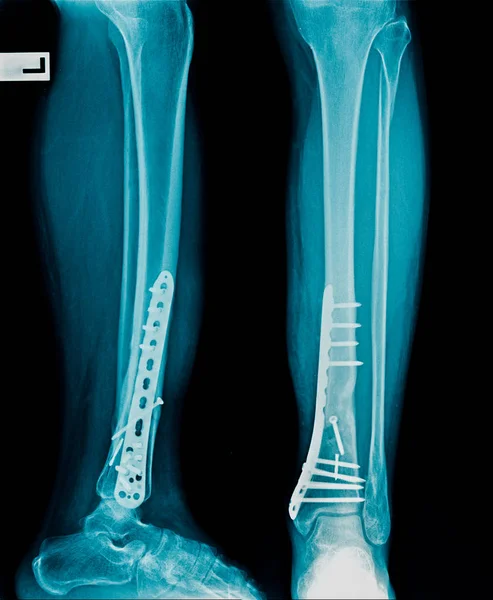 Как правило, при хирургическом лечении пациенты могут раньше начинать нагрузку, если используются интрамедуллярные стержни. Поэтому пациенты, которые хотят вернуться к полной весовой нагрузке быстрее являются более подходящими кандидатами на операцию.
Как правило, при хирургическом лечении пациенты могут раньше начинать нагрузку, если используются интрамедуллярные стержни. Поэтому пациенты, которые хотят вернуться к полной весовой нагрузке быстрее являются более подходящими кандидатами на операцию.
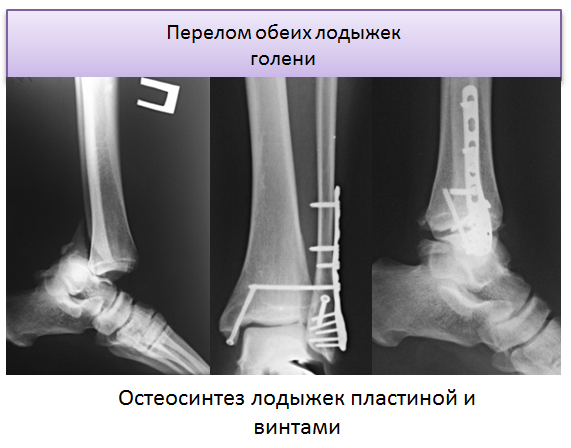
Большинство переломов большеберцовой кости лечат интрамедуллярным стержнем (фото ниже). Более проксимальные или дистальные переломы или переломы с тяжелым размозжением можно лечить открытой репозицией и внутренней фиксацией пластинами и винтами (фото ниже).
Пациентам, у которых развивается компартмент-синдром, требуется экстренная фасциотомия.
Послеоперационная реабилитация после перелома большеберцовой кости
Целью хирургического лечения является восстановление приемлемой длины и выравнивания костей в переднезадней и латеральной плоскостях. Преимущество хирургического лечения заключается в более низкой частоте неправильного сращения, меньшей частоте осложнений, а также возможность более ранней нагрузки
Факторы, которые могут повлиять на реабилитацию:
- Анестезиологический фактор
При использовании блокады периферических нервов в сочетании с общей анестезией необходимо уделять пристальное внимание послеоперационным обследованиям, чтобы быть уверенным, что не развивается синдром компартмента и нет его признаков
Если используется блокада бедренного нерва, то после операции обязательно используйте коленный ортез, чтобы предотвратить падение из-за слабости четырехглавой мышцы.
- Хирургический фактор
Руководящие принципы реабилитации:
- Ранняя нагрузка
- Акцент на амплитуду работы коленного сустава для предотвращения тугоподвижности
- Сохранение диапазона движения голеностопного сустава для профилактики тугоподвижности и улучшению венозного возврата (профилактика тромбозов)
Фаза 1 (0-14 дней после операции)
В соответствии законом Вольфа после хирургического лечения рекомендуется ранняя переносимая нагрузка, чтобы способствовать заживлению костных структур.
Цели:
- Уменьшить боль и отек
- Начать выполнение ранней пасивной мобилизации колена и голеностопа
- Начать раннюю нагрузку
Первоначально после операции можно использовать костыли с частичной нагрузкой, но в течение 2-3 недель перейти к нагрузке без костылей.
В этом периоде:
- Использование холода местно, не менее 5-6 раз в день по 20 минут. (Холодов пакет или что-то из морозилки, предварительно обернув полотенцем).
- Во время отдыха подложить под стопу что-то, так чтобы стопа была выше уровня бедра. Это уменьшает отек. Больше времени проводить в положении лежа с приподнятой ногой, а не сидя с опущенной ногой, это вызывает увеличение отека.
- Использование НПВС по необходимости
- Использование миостимуляции и артромота приветствуется
Техники мануальной терапии:
Мобилизация голеностопного, подтаранного, дистального большеберцового, и надколенника I,II,III степени
Мягкие техники:
Мобилизация мягких тканей и массаж икроножной мышцы и камбаловидной мышц полезны для повышения гибкости и улучшения диапазона движений в голеностопном суставе.
Упражнения:
- Круговые движения голеностопом
- Работа стопой с терабендом (в разных направлениях)
- Скольжение пятки к себе с полотенцем (фото ниже)
- Растяжение икроножной, камбаловидной мышц и задней поверхности бедра
- Заведение стопы под стул сидя по полотенцу
- Укрепление мышц бедра (отведение, сгибание, и др.
 )
) - Ягодичный мост
- Передние и боковые планки
- Четырехсторонняя изометрия голеностопного сустава
- Перемещение веса вперед-назад и из стороны в сторону для повышения устойчивости к нагрузке и для правильной будущей механики походки
Критерии перехода к следующему периоду:
Пациент способен выполнять упражнения Фазы I без боли и увеличения отека
Фаза II (2-8 недель после операции)
Цели
- Защита конструкции
- Уменьшить боль
- Восстановить полный диапазон движений колена и голеностопа
- Прекратить использование костылей
- Статус полной нагрузки
- Восстановить силу нижних конечностей
Пациент может продолжать пользоваться костылями или прямой тростью, только если демонстрирует анталгическую походку.
Применение холода местно, положения конечности и базовых рекомендаций первой фазы остаются.
Техники мануальной терапии:
- Техники мобилизации I, II, III степени, а также прогрессирование до IV в зависимости от переносимости пациентом
- Мобилизация мягких тканей, как в фазе I
- Мобилизация хирургического рубца
Техники растяжки:
Пациента следует познакомить с растяжкой икроножной и камбаловидной мышцы, если у пациента имеются ограничения в амплитуде движений при тыльном сгибании.
Растяжение следует продолжать до тех пор, пока не будет достигнуто нормальное и симметричное движение как на другой ноге. Растяжка выполняется несколько раз в день (два-три раза), от 30 до 60 секунд за подход.
Так же могут входить:
- Стационарный велосипед
- Усиление стабильности корпуса такие же, как в фазе I, с переходом к водным кардиотренировкам после заживления рубца.
- Эллиптический тренажер или StairClimber(фото ниже) для кардио
- Упражнения для мышц стопы и голени с лентой
- Переход от подъема пятки сидя к подъему пятки стоя на двух ногах, а затем на одной ноге
- Упражнение собирание полотенца пальцами
- Упражнения на баланс сидя или стоя сначала на стабильной платформе, затем на нестабильной
- Начало функциональных упражнений, таких как приседания, выпады (передние/задние/боковые), ходьба по лестнице
Критерии перехода к следующему периоду:
- Упражнения фазы II выполняются без боли или отека
- Ходьба без костылей
- Симметричный объем движений нижних конечностей (колена и голеностопа)
- Сила мышц нижних конечностей 5/5 (симметричная двусторонняя)
- Нормальная и безболезненная походка
- Ходьба по лестнице
- На рентгене видно хорошее заживление костных структур
Фаза III ( 8-16 недель)
Цели:
- Продолжайте улучшать функциональную силу
- Возвращение к полной функциональной деятельности
Применение холода местно, положения конечности и базовых рекомендаций первой фазы по необходимости.
Мануальные техники:
- Мобилизации 2–4 степени подтаранного, дистального большеберцово-малоберцового суставов, среднего отдела стопы и надколенника по мере необходимости.
- Мобилизация мягких тканей и рубца по мере необходимости
Растяжка выполняется ежедневно несколько раз в день (два-три раза), от 30 до 60 секунд за подход, всего 3-4 подхода, перед базовым комплексом упражнений.
Упражнения в бассейне могут включать бег в воде
Эллиптический тренажер или StairClimber для кардио тренировок
Подъемы на носки на двух ногах и на одной
Упражнения с замкнутой кинетической цепью: увеличение нагрузки без усиления боли, например ягодичный мостик на двух ногах, переход на мостик на одной ноге; приседания с несколькими положениями ног и базами опоры, разнонаправленные выпады, становая тяга, прогрессия веса для челночного жима двумя и одной ногой/жим ногами.
Упражнения на равновесие на одной ноге: переход от твердой поверхности к нестабильной поверхности, баланс на BOSU, упражнение «звезда»
Развитие плиометрики, начиная с прыжков с частичной нагрузкой, иногда можно начинать в бассейне. После спортсмен может перейти к упражнениям с полной нагрузкой, включая прыжки на двух ногах с переходом на одной ноге и прыжки на ящик (степ). Прыжки на ящик могут выполняться для тренировки контроля удара и приземления для правильного поглощения ударов и взрывных моментов в спорте.
После спортсмен может перейти к упражнениям с полной нагрузкой, включая прыжки на двух ногах с переходом на одной ноге и прыжки на ящик (степ). Прыжки на ящик могут выполняться для тренировки контроля удара и приземления для правильного поглощения ударов и взрывных моментов в спорте.
Бег трусцой
Подсобные спортивные упражнения
Критерии перехода к следующему периоду:
- Упражнения фазы III выполняются без боли и отека
- Симметричная амплитуда нижних конечностей
- Сила мышц нижних конечностей 5/5 (симметричная двусторонняя)
- Симметричная стойка на одной ноге более 60 секунд
- Повторная визуализация на рентгене продолжает показывать хорошее заживление кости
Измерение результатов тестами:
- FADI — (Индекс инвалидности стопы и голеностопного сустава)
- Foot and ankle disability index sport (Индекс инвалидности стопы и голеностопного сустава в спорте)
- LEFS — Lower extremity functional scale (Функциональная шкала нижних конечностей)
Критерии перехода к выписке:
- Выполнение мероприятий Фазы III без боли или отека
- Выполнение специальных упражнений на ловкость и спорт без боли и асимметрии движений
- Прыжковое тесты: поврежденная сторона в пределах 85% от здоровой конечности.

- Бег без асимметрии
Критерии возвращения в спорт:
- Спортсмены не должны испытывать боли и демонстрировать симметричный объем движений и силу
- Симметрия походки и бега, с резкими поворотами и движениями
- Симметрия прыжка и приземления
- Прыжковые тесты без боли и более 90% в сравнении с другой ногой
Послеоперационная реабилитация после пластики перелома большеберцовой кости, общая схема.
| Первые 2 недели | 2-8 недель | 8-16 недель | После 16 недель |
|
|
|
|
Особенности реабилитации после остеосинтеза бедренной кости, плечевой кости и голени
12.04.2021Обновлено 14.04.2021
Реабилитация после остеосинтеза длится от 4 до 12 месяцев, в зависимости от типа и тяжести перелома, локализации травмы, способа проведения операции, возраста пациента и других факторов. Восстановительная программа разрабатывается индивидуально ортопедом-травматологом совместно с реабилитологом, а затем ее корректируют по мере прохождения. Предлагаем Вам подробно узнать о реабилитационных мероприятиях на различных суставах.
Восстановление после перенесенной операции состоит из нескольких этапов. Перед плановым остеосинтезом лечащий врач расскажет об особенностях реабилитации, а также необходимости покупки трости, костылей или ходунков.
Послеоперационный покой
Первый этап послеоперационного периода является самым ответственным. Для ускоренной реабилитации остеосинтеза голени, бедра или лодыжки, прооперированный сустав фиксируют с помощью гипса или жесткого ортеза. Нагрузка на поврежденный сустав должна быть умеренной.
Нагрузка на поврежденный сустав должна быть умеренной.
Средняя продолжительность периода составляет 3-5 дней. В это время пациент испытывает боли в прооперированной зоне, возникают отечности конечности. Для купирования болевых ощущений назначаются обезболивающие препараты. Больному показан постельный или полупостельный режим, конечность должна быть приподнята. В некоторых случаях он может быть продлен до 14 дней.
Спустя 1-2 суток после хирургического вмешательства врач снимает вакуумный дренаж, а вместе с ним эвакуируется незначительное количество крови. Ее объем зависит от локализации травмы. Например, при реабилитации после остеосинтеза бедра – от 100 до 400 мл, плеча и предплечья – до 100 мл, голени – не более 200 мл. Вакуумное дренирование проводится для предупреждения гематом, которые могут спровоцировать воспаления и последующие осложнения операции.
В течение трех дней после операции проводятся перевязки, а с 4-го дня можно обрабатывать зону вмешательства пленкообразующими составами.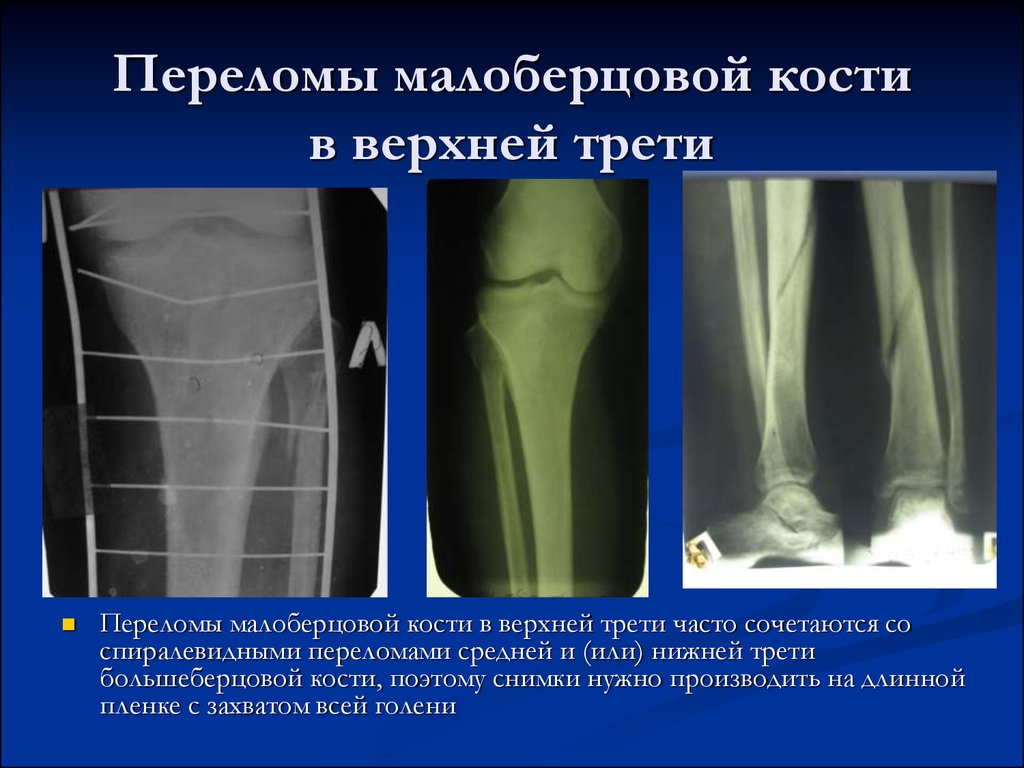
Сроки снятия швов зависят от травмированной области и динамики заживления послеоперационной раны. В большинстве случаев на верхних конечностях швы удаляются спустя 10 дней, на нижних – через 14 дней. Для фиксации положения конечности может быть наложена шина, позволяющая менять угол сгибания сустава. Чтобы избежать развития пневмонии, больному назначают дыхательную гимнастику и физические упражнения.
Мобилизационный период
Спустя 6-7 дней после операции боли стихают и могут не тревожить пациента при отсутствии нагрузок, а отеки значительно уменьшаются. На данном этапе реабилитация после остеосинтеза голени, бедренной кости и плечевой кости включает в себя ряд восстановительных и профилактических мероприятий:
- Лечебная физкультура;
- Физиотерапевтические процедуры;
- Лечебные массажи;
- Восстановление полного объема движений;
- Прием препаратов для внутреннего и наружного применения;
- Соблюдение режима питания, назначенного врачом.

Занятия в бассейне
В послеоперационный период пациентам показаны занятия в бассейнах. Их целью является:
- Улучшение кровообращения и лимфотока;
- Устранение болевого синдрома;
- Восстановление трофических функций;
- Стимулирование регенерации тканей;
- Повышение амплитуды движений в суставах.
Упражнения в воде выполняются намного легче, поскольку для движений прикладывается значительно меньше усилий. Обычно больные приступают к водной физкультуре на 5-ю неделю после операции. Занятия проводятся при температуре воды +32°C, один сеанс длится полчаса.
Положение больного и техника упражнений зависят от локализации травмы. Если был проведен остеосинтез плечевой кости, реабилитация предполагает стоячее положение, пациент заходит в воду по шею или грудь. После операции на голени или бедре нужно лежать на животе или спине, держаться на плаву помогает поручень. Для восстановления бедренной кости показана ходьба в воде.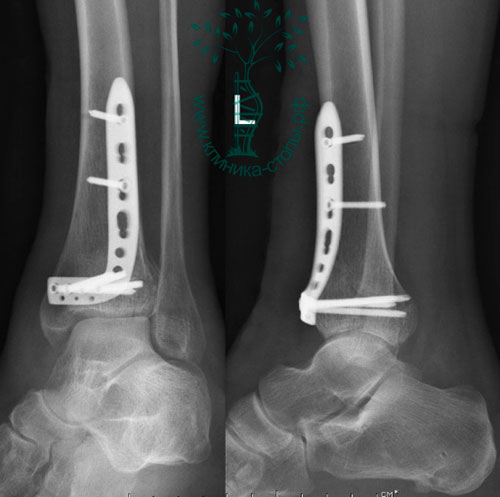
Лечебная физкультура
При постельном режиме мышцы больного атрофируются и требуют разработки. Лечебная физкультура нацелена на улучшение кровообращения и трофики мышц. Данные мероприятия также помогают в профилактике болей, спровоцированных забиванием мышц. Это необходимо для хорошего сращивания костей.
На первом этапе ЛФК больному показаны следующие упражнения:
- Постепенное сгибание суставов;
- Выполнение круговых движений;
- Поднятие и опускание конечности.
Комплекс дальнейших упражнений определяется индивидуально. Первые занятия проходят под контролем реабилитолога, со временем пациент сможет выполнять рекомендации самостоятельно в домашних условиях.
Лечебный массаж
Травмированный сустав массируется для лучшего кровообращения и снятия отеков. Сеансы массажа начинаются спустя несколько дней после операции. Первые процедуры очень щадящие, зону вмешательства просто поглаживают и постукивают пальцами. Поначалу массаж выполняет специалист по ЛФК. При реабилитации после остеосинтеза шейки бедра или в другой области нижней конечности, со временем пациент сможет выполнять манипуляции самостоятельно.
Поначалу массаж выполняет специалист по ЛФК. При реабилитации после остеосинтеза шейки бедра или в другой области нижней конечности, со временем пациент сможет выполнять манипуляции самостоятельно.
Физиотерапия
Физиотерапевтические процедуры не требуют активного участия пациентов. Им достаточно находиться в лежачем или сидячем положении. Комплекс методов и интенсивность мероприятий зависят от локализации перелома, типа металлоконструкции и динамики восстановления. При реабилитации могут быть назначены следующие процедуры:
- Магнитотерапия;
- Мануальная терапия;
- Электромиостимуляция;
- Грязелечение;
- Индуктотермия;
- Интерференционные токи;
- PNF;
- Электрофорез и другие процедуры.
Физиотерапия начинается с первых дней реабилитации остеосинтеза бедренной кости, лодыжки и суставов верхней конечности. По мере сращения костей, реабилитолог исключает и добавляет процедуры, нацеленные на восстановление определенных функций.
Многие пациенты перестают посещать сеансы физиотерапии после выписки из больницы. По их мнению, если врач отпустил домой, значит проблема решена и можно ждать полного сращения кости. В реальности процедуры очень важны. Они способствуют правильному срастанию костных тканей, помогают ускорить реабилитацию и предотвратить осложнения, связанные с хирургическим вмешательством и атрофией мышц.
Восстановительный период
К этому моменту больной уже обходится без костылей, ходунков или других вспомогательных и фиксирующих приспособлений. Функция конечности полностью восстановлена, но в повседневной жизни остается ряд ограничений. Поэтому пациенту назначаются специальные упражнения для заживления и ускоренной регенерации тканей. Кроме того, они направлены на восстановление координации движений, укрепление и наращивание мышечной массы. Например, после остеосинтеза плечевой кости реабилитация предполагает упражнения с эспандерами, мячами и другими спортивными снарядами.
При операции на нижней конечности показано постепенное увеличение нагрузки на ногу. Человек может прогуливаться во дворе, выходить в магазин и выполнять работу по дому, но без поднятия тяжестей. Параллельно пациент посещает сеансы массажа и физиопроцедуры.
Человек может прогуливаться во дворе, выходить в магазин и выполнять работу по дому, но без поднятия тяжестей. Параллельно пациент посещает сеансы массажа и физиопроцедуры.
После полной консолидации перелома врачи снимают металлоконструкции. При остеосинтезе шейки бедра реабилитация занимает до 18 месяцев, ключицы плеча и предплечья – до 12 месяцев. При сложном переломе или травмы после серьезного ДТП срок восстановления может быть увеличен.
Социальная реабилитация
Важную роль в послеоперационном периоде играет социально-бытовая реабилитация с помощью родственников. Они должны обеспечить уход за пациентом и оказывать моральную поддержку. Родственникам следует проявлять терпение, даже если просьбы больного кажутся абсурдными или слишком частыми. Важно понимать, что в такой нелегкий период человек хочет чувствовать заботу или ему слишком сложно выполнять, казалось бы, легкие действия.
Сложнее всего приходится тем, чьи родственники проходят реабилитацию после остеосинтеза бедра, лодыжки или другой зоны нижней конечности. В первые дни после таких операций больным сложно вставать из кровати, ходить, самостоятельно справлять естественные надобности и др. С переломом на верхних конечностях таких проблем не возникает.
В первые дни после таких операций больным сложно вставать из кровати, ходить, самостоятельно справлять естественные надобности и др. С переломом на верхних конечностях таких проблем не возникает.
Если у Вас остались вопросы или Вы хотите пройти лечение и реабилитацию после остеосинтеза бедренной кости, плечевой кости и голени, обращайтесь за помощью в клинику R+ Medical Network.
В нашем медицинском центре работают высококвалифицированные врачи:
- Григоровский Владимир Валерьевич — ортопед-травматолог, более 10 лет опыта работы, врач высшей категории;
- Шугалия Богдан Васильевич — ортопед-травматолог, первая категория, стаж более 10 лет;
- Парубец Максим Николаевич — ортопед-травматолог, первая категория;
- Дука Владимир Анатольевич — ортопед-травматолог, первая категория, стаж более 12 лет;
- Галата Степан Мирославович — хирург, ортопед-травматолог, высшая категория, стаж более 15 лет.
Автор:
Григоровский Владимир Валерьевич
Ортопед-травматолог, высшая категория, Стаж 14 лет
Часто задаваемые вопросы по остеосинтезу
Могу ли я проходить реабилитацию дома?
Когда можно наступать на ногу после остеосинтеза?
Сколько ходить в гипсе или фиксаторе после остеосинтеза?
Когда я смогу ходить без трости?
Когда вернусь к полноценной жизни без ограничений?
Другие записи блога
Перелом плато большеберцовой кости | Ассоциация ортопедов-травматологов (OTA)
Видеоматериалы по физиотерапии — колено
Базовая анатомия
Большеберцовое плато — это плоская верхняя часть большеберцовой кости, которая проходит от колена до лодыжки. Нижний конец бедренной кости (бедренной кости) и верхний конец большеберцовой кости образуют коленный сустав. Плато большеберцовой кости представляет собой относительно плоскую поверхность кости, покрытую хрящом. Это очень гладкая поверхность с низким коэффициентом трения, позволяющая коленному суставу сгибаться и выпрямляться. Есть два мениска или амортизатора из хряща, которые находятся между большеберцовой и бедренной костями. Они обычно получают травмы при занятиях спортом.
Нижний конец бедренной кости (бедренной кости) и верхний конец большеберцовой кости образуют коленный сустав. Плато большеберцовой кости представляет собой относительно плоскую поверхность кости, покрытую хрящом. Это очень гладкая поверхность с низким коэффициентом трения, позволяющая коленному суставу сгибаться и выпрямляться. Есть два мениска или амортизатора из хряща, которые находятся между большеберцовой и бедренной костями. Они обычно получают травмы при занятиях спортом.
За вашим коленом проходит большой кровеносный сосуд. Основные нервы, которые снабжают вашу ногу и стопу, также находятся в задней части колена, и два из них огибают колено снаружи.
Рисунок 1: Модель скелета, показывающая коленный сустав.Рисунок 2: Рентгенограмма колена.
Механизм и эпидемиология
Перелом плато большеберцовой кости — это травма, при которой происходит перелом кости и повреждение хряща, покрывающего верхний конец большеберцовой кости (нижняя часть колена). Разрыв может варьироваться от одиночной трещины в кости до разрушения на множество осколков. Этот перелом обычно происходит после падения или автомобильной аварии. Подобные высокоэнергетические травмы заставляют вашу бедренную кость (бедренную кость) врезаться в вашу большеберцовую кость, как молот, ударяющий по наковальне.
Разрыв может варьироваться от одиночной трещины в кости до разрушения на множество осколков. Этот перелом обычно происходит после падения или автомобильной аварии. Подобные высокоэнергетические травмы заставляют вашу бедренную кость (бедренную кость) врезаться в вашу большеберцовую кость, как молот, ударяющий по наковальне.
Рисунок 4: Фотография, показывающая отек и синяк после перелома плато большеберцовой кости. Колено справа сильно распухло после перелома кости после падения.
Первоначальное лечение
После того, как вы сломаете большеберцовое плато, оно будет очень болезненным, и вы, скорее всего, не сможете по нему ходить. Вероятно, вам придется обратиться в отделение неотложной помощи из-за боли. В отделении неотложной помощи вам сделают рентген и компьютерную томографию. В зависимости от того, насколько серьезен перелом, вы можете вернуться домой или попасть в больницу.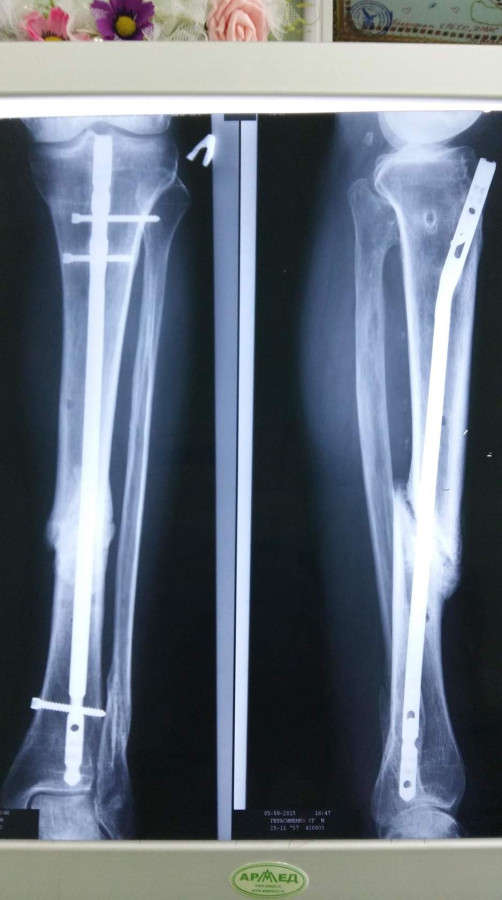 Часто вам накладывают скобу или шину. В любом случае вы не сможете ходить или опираться на ногу.
Часто вам накладывают скобу или шину. В любом случае вы не сможете ходить или опираться на ногу.
Иногда перелом настолько серьезен, что вас нужно отвезти в операционную, чтобы надеть аппарат внешней фиксации. Внешний фиксатор представляет собой устройство, состоящее из штифтов, которые вставляются в бедренную кость (бедренную кость) и большеберцовую кость (кость голени), а также стержней, соединяющих штифты вместе. Это временный способ удерживать ногу и кости в лучшем положении (выровнять их) и позволяет спадать опухоль до тех пор, пока не станет безопасно фиксировать кость пластинами и винтами.
Вас также могут госпитализировать, чтобы убедиться, что после перелома у вас нет слишком большого отека. Слишком сильный отек ноги может вызвать серьезные проблемы, подвергая ногу, нервы и мышцы риску необратимой травмы.
Общее лечение
В зависимости от того, где находится перелом и насколько хорошо он выровнен, переломы плато большеберцовой кости можно лечить хирургическим путем или без него.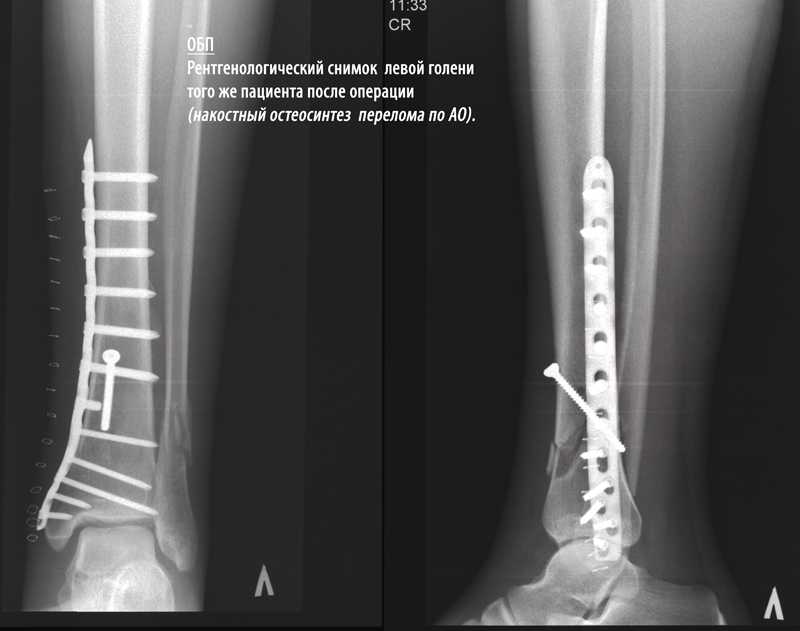 Ваш хирург обсудит это с вами и предложит варианты лечения. Если ваш перелом можно вылечить без хирургического вмешательства, вы можете оставаться в корсете или шине в течение определенного периода времени. Как правило, вам не разрешается нагружать ногу от 6 до 12 недель. Как только вы начнете нагружать ногу, сначала это будет совсем немного, а затем вы сможете постепенно увеличивать его количество с течением времени.
Ваш хирург обсудит это с вами и предложит варианты лечения. Если ваш перелом можно вылечить без хирургического вмешательства, вы можете оставаться в корсете или шине в течение определенного периода времени. Как правило, вам не разрешается нагружать ногу от 6 до 12 недель. Как только вы начнете нагружать ногу, сначала это будет совсем немного, а затем вы сможете постепенно увеличивать его количество с течением времени.
Если ваша кость сломана во многих местах или неправильно выровнена, вам может потребоваться операция. Ваш хирург оценит вашу кожу и опухоль, чтобы решить, когда он или она считает, что вы готовы к операции. Это может занять от нескольких дней до нескольких недель. Как только операция станет безопасной, хирург сделает надрезы на ноге, чтобы выровнять кости. В зависимости от того, как сломаны ваши кости, эти порезы могут быть на передней части колена, сбоку колена или на обоих. Редко возникает необходимость сделать надрез на задней части колена. Для удержания костей на месте можно использовать пластины, винты и штифты.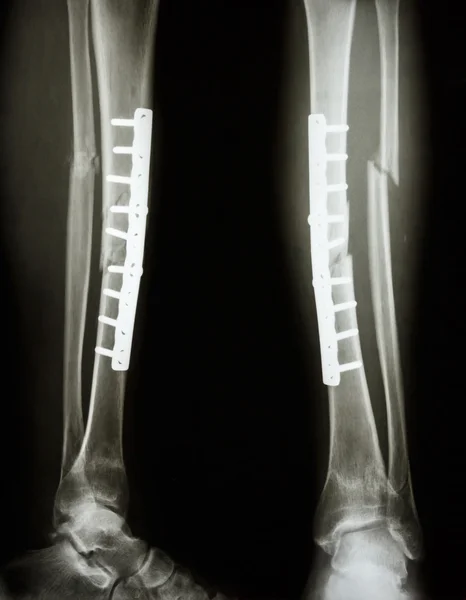 Иногда для восстановления перелома используется дополнительная кость от вас или трупа. Также можно использовать заменитель кости. Это решение будет принимать ваш хирург.
Иногда для восстановления перелома используется дополнительная кость от вас или трупа. Также можно использовать заменитель кости. Это решение будет принимать ваш хирург.
Рисунок 6: Рентгенограмма пациента, у которого очень сильно сломаны оба плато большеберцовой кости. Это потребовало нескольких недель в аппаратах внешней фиксации перед окончательной операцией.
Послеоперационный уход
После перелома кости вы не сможете нести нагрузку на ногу в течение нескольких недель. Это означает, что нельзя ходить или отталкиваться от сломанной ноги. Это делается для того, чтобы кости не двигались во время заживления. В зависимости от вашей травмы, это продлится от 6 до 12 недель. Возможно, вам придется использовать костыли, ходунки и/или кресло-коляску. Коленный иммобилайзер или шарнирный коленный бандаж можно использовать для поддержки ноги. Вам будет предложено работать над плавными движениями колена, лодыжки и бедра. Это необходимо для предотвращения скованности, а также для того, чтобы помочь вашему хрящу зажить. Ваш хирург сообщит вам, насколько вы должны согнуть колено. Вам может быть назначена физиотерапия, чтобы помочь с движением и силой. Важно следить за своим хирургом, чтобы убедиться, что ваши кости хорошо срастаются и ваши движения в норме.
Коленный иммобилайзер или шарнирный коленный бандаж можно использовать для поддержки ноги. Вам будет предложено работать над плавными движениями колена, лодыжки и бедра. Это необходимо для предотвращения скованности, а также для того, чтобы помочь вашему хрящу зажить. Ваш хирург сообщит вам, насколько вы должны согнуть колено. Вам может быть назначена физиотерапия, чтобы помочь с движением и силой. Важно следить за своим хирургом, чтобы убедиться, что ваши кости хорошо срастаются и ваши движения в норме.
Долгосрочное
Переломы плато большеберцовой кости повреждают суставной хрящ. В поврежденном коленном суставе может развиться артрит. Симптомы включают боль при использовании, скованность, отек и неспособность переносить физические упражнения, подъем по лестнице или бег. У некоторых пациентов артрит настолько тяжелый, что им делают замену коленного сустава, чтобы уменьшить боль и улучшить функцию.
Скованность и некоторая слабость очень распространены. В этом может помочь физиотерапия. У вас может быть постоянная хромота, и вам нужно использовать трость или вспомогательное устройство. В редких случаях более серьезные осложнения могут потребовать повторного хирургического вмешательства, пребывания в больнице или приема лекарств. Эти осложнения включают отек, инфекцию, сгустки крови и болезненное оборудование.
У вас может быть постоянная хромота, и вам нужно использовать трость или вспомогательное устройство. В редких случаях более серьезные осложнения могут потребовать повторного хирургического вмешательства, пребывания в больнице или приема лекарств. Эти осложнения включают отек, инфекцию, сгустки крови и болезненное оборудование.
Видеоролики по физиотерапии — колено
Дополнительная информация
- Американская академия хирургов-ортопедов
—
Эрик Лунд, доктор медицины
Под редакцией Комитета по обучению пациентов OTA
Все рентгеновские снимки и снимки взяты из личной коллекции доктора Лунда и Кристофера Доумса, доктора медицины
OrthoKids — Переломы диафиза большеберцовой кости
Описание Большеберцовая кость, или большеберцовая кость, является одной из основных костей голени.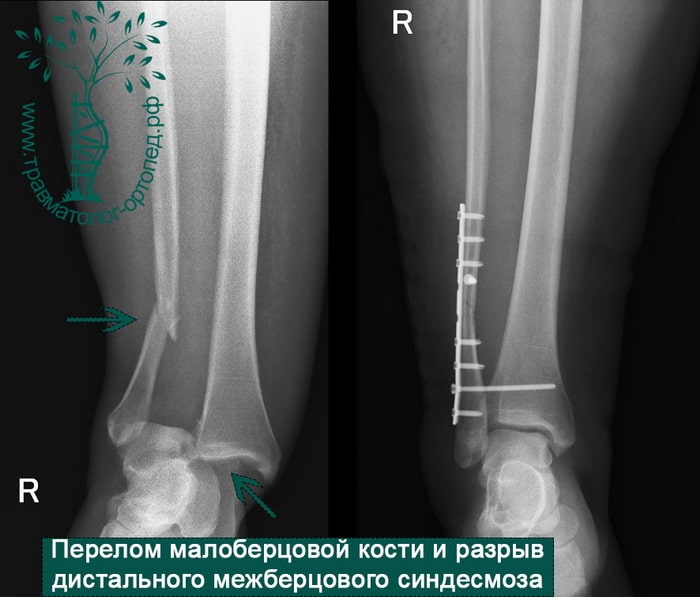 Вы несете большую часть своего веса через большеберцовую кость, когда стоите и идете. Наряду с меньшей малоберцовой костью большеберцовая кость соединяет коленный сустав с голеностопным суставом. Переломы большеберцовой кости распространены у детей и подростков, при этом большинство переломов обычно происходит в середине кости (то, что врачи-ортопеды называют «большеберцовым диафизом»).
Вы несете большую часть своего веса через большеберцовую кость, когда стоите и идете. Наряду с меньшей малоберцовой костью большеберцовая кость соединяет коленный сустав с голеностопным суставом. Переломы большеберцовой кости распространены у детей и подростков, при этом большинство переломов обычно происходит в середине кости (то, что врачи-ортопеды называют «большеберцовым диафизом»).
Рентгенограмма ног, показывающая различные кости и пластины роста.
Виды переломов- Перелом проксимального отдела большеберцовой кости: Это перелом верхней части большеберцовой кости. Разрыв может соединяться с коленным суставом через пластину роста.
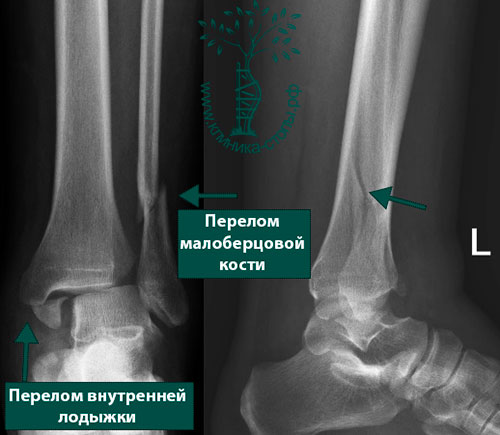
- Перелом диафиза большеберцовой кости: Это перелом в средней части большеберцовой кости. Этот информационный листок относится к этому типу перелома.
Перелом большеберцовой кости
- Перелом дистального отдела большеберцовой кости: Это перелом нижней части большеберцовой кости.
 Перелом может соединяться с голеностопным суставом через зоны роста.
Перелом может соединяться с голеностопным суставом через зоны роста. - Стрессовый перелом: Это перелом, который происходит постепенно при чрезмерном использовании. Эти травмы иногда требуют более сложной визуализации, такой как МРТ, для диагностики.
- Открытый перелом: Это перелом кости, при котором кость подвергается воздействию наружного воздуха через разрыв кожи. Его также можно назвать «сложным переломом».
Искривленную, опухшую и болезненную ногу следует проверить на предмет перелома большеберцовой кости. Дети с этой травмой могут быть не в состоянии ходить. Эта травма обычно возникает в результате низкоэнергетической травмы, такой как спорт, но также может возникать при высокоэнергетической травме, такой как автомобильная авария. Переломы большеберцовой кости обычно возникают как изолированные травмы, но ребенка следует проверить на наличие других травм при столкновении с высокой энергией.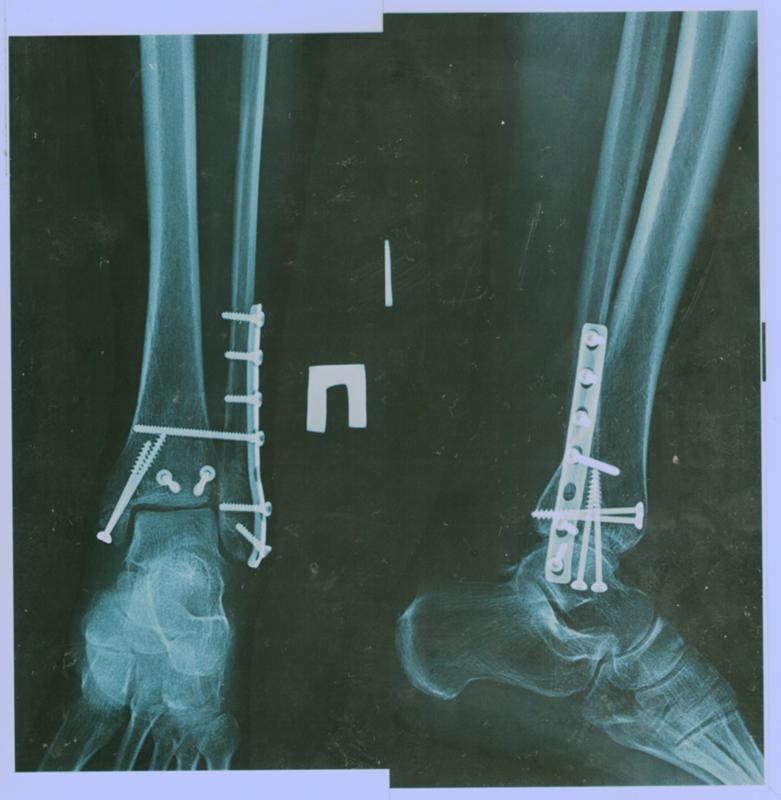 Неслучайную травму (NAT) или жестокое обращение с детьми следует учитывать у младенцев и детей младшего возраста, которые еще не ходят. В случае неслучайной травмы большеберцовая кость оказывается 2 и чаще всего ломают длинные кости у детей.
Неслучайную травму (NAT) или жестокое обращение с детьми следует учитывать у младенцев и детей младшего возраста, которые еще не ходят. В случае неслучайной травмы большеберцовая кость оказывается 2 и чаще всего ломают длинные кости у детей.
Врачи проверят кожу и прикоснутся к различным участкам, чтобы убедиться, что перелом не распространяется на зону роста, колено или лодыжку. Он или она также пропальпирует мышцы ноги и проверит нервы и кровообращение в стопе.
Другие анализы В большинстве случаев для подтверждения диагноза перелома большеберцовой кости проводится рентген. Рентгеновские снимки включают всю большеберцовую и малоберцовую кости. Другие области ноги, такие как бедренная кость (бедренная кость), колено или лодыжка, могут быть визуализированы, чтобы исключить другие переломы или травмы. Ваш врач может назначить дополнительные тесты, такие как компьютерная томография, если перелом находится рядом с суставом или зоной роста. Компьютерная томография позволяет вашему врачу внимательно изучить перелом и помогает направить лечение или операцию.
Компьютерная томография позволяет вашему врачу внимательно изучить перелом и помогает направить лечение или операцию.
Лечение переломов большеберцовой кости зависит от локализации и направления перелома, а также от возраста ребенка. Большинство переломов большеберцовой кости у детей можно лечить с помощью гипса или сапога. В некоторых случаях перед наложением гипсовой повязки ребенку может потребоваться успокоительное для фиксации кости. Может потребоваться еженедельное наблюдение, чтобы убедиться, что кость не смещается. Общее время в гипсе может составлять до трех месяцев, но на самом деле это зависит от того, как срастается кость, и от возраста вашего ребенка. Ваш врач может также врезать клин в гипсовую повязку и позволить ему сгибаться, чтобы выпрямить кость во время ее заживления. Ребенку может быть запрещено нагружать ногу в течение первых нескольких недель, но ваш врач может разрешить некоторую нагрузку или ходьбу через несколько недель, если она достаточно зажила на рентгеновском снимке.
Хирургическое вмешательство может потребоваться при повреждении кожи с обнаженной костью, если кость не может быть выровнена должным образом или если кости начинают срастаться в неправильном положении. Для фиксации сломанной кости могут использоваться различные типы имплантатов. В зависимости от места перелома и возраста ребенка врач может использовать металлические штифты, гибкие гвозди (стержни), жесткие гвозди (стержни) или пластину и винты для фиксации перелома. Для защиты кости во время заживления после операции все еще может понадобиться гипс. В случаях с тяжелым повреждением кожи и мышц можно использовать внешнее устройство из штифтов и стержней (внешний фиксатор), чтобы удерживать кости на одном уровне во время заживления.
Перелом
Гибкие стержни
Жесткий интрамедуллярный стержень
Пластина с винтами
Исходы
Большинство детей восстанавливаются после перелома большеберцовой кости в течение нескольких месяцев.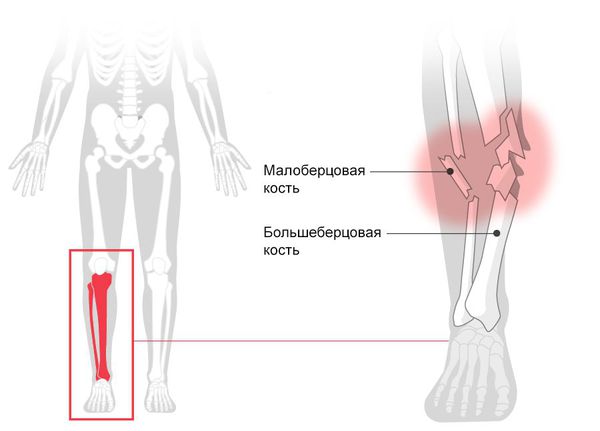 После того, как они выйдут из гипса, они часто будут хромать и выворачивать ноги на короткое время. Переломы, леченные в гипсовой повязке, могут не срастаться полностью. Допустима некоторая ангуляция, и со временем кость может расти прямо.
После того, как они выйдут из гипса, они часто будут хромать и выворачивать ноги на короткое время. Переломы, леченные в гипсовой повязке, могут не срастаться полностью. Допустима некоторая ангуляция, и со временем кость может расти прямо.
В некоторых случаях врач может наблюдать за вашим ребенком в течение нескольких лет, чтобы убедиться, что кость растет прямо. Большинству детей не требуется физиотерапия, чтобы восстановить подвижность и силу в этой ноге. Если ваш ребенок проходил лечение с помощью имплантата, врач может порекомендовать удалить имплантат в будущем.
Дети не маленькие взрослые, но, как и взрослые, нуждаются в квалифицированном уходе. Детский хирург-ортопед, как правило, должен лечить эти травмы у детей, чтобы убедиться, что перелом правильно выровнен, снизить риск осложнений и повысить вероятность хорошего исхода.
В. Повлияет ли это на способность моего ребенка заниматься спортом? Пациенты с этой травмой имеют высокую скорость заживления, и они вернутся к своему прежнему уровню активности до получения травмы.
 Иногда может потребоваться физиотерапия, чтобы восстановить часть мышечной силы и уверенности, утраченных в процессе заживления. В. Останутся ли штифты или металлические имплантаты навсегда? Решение об удалении имплантатов зависит от множества факторов, включая возраст пациента, тип травмы, уровень активности, место перелома и боль от оборудования. Во многих случаях это совместное решение с вашим хирургом. Если имплантаты удаляются, это обычно происходит после полного заживления перелома, что обычно происходит через 6-12 месяцев после травмы. В. Сколько времени займет восстановление? Переломы могут заживать уже через шесть недель, в зависимости от тяжести, но на их заживление может уйти до нескольких месяцев. Возвращение к деятельности и занятиям спортом будет определяться вашим хирургом в зависимости от травмы, заживления перелома и возраста вашего ребенка. Возвращение к деятельности до полного заживления может привести к повторной травме.
Иногда может потребоваться физиотерапия, чтобы восстановить часть мышечной силы и уверенности, утраченных в процессе заживления. В. Останутся ли штифты или металлические имплантаты навсегда? Решение об удалении имплантатов зависит от множества факторов, включая возраст пациента, тип травмы, уровень активности, место перелома и боль от оборудования. Во многих случаях это совместное решение с вашим хирургом. Если имплантаты удаляются, это обычно происходит после полного заживления перелома, что обычно происходит через 6-12 месяцев после травмы. В. Сколько времени займет восстановление? Переломы могут заживать уже через шесть недель, в зависимости от тяжести, но на их заживление может уйти до нескольких месяцев. Возвращение к деятельности и занятиям спортом будет определяться вашим хирургом в зависимости от травмы, заживления перелома и возраста вашего ребенка. Возвращение к деятельности до полного заживления может привести к повторной травме.
 )
)
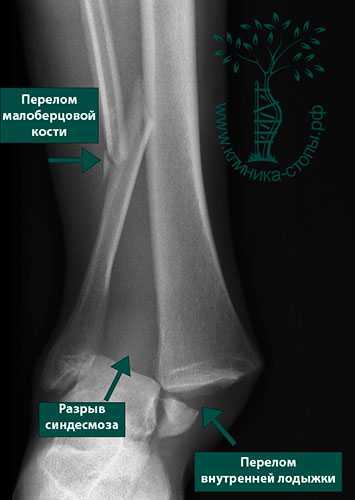

 Перелом может соединяться с голеностопным суставом через зоны роста.
Перелом может соединяться с голеностопным суставом через зоны роста.