уход и лечение — как и чем вылечить атопический дерматит у ребенка
Атопический дерматит – хроническое заболевание кожи. Из-за нарушения биохимических процессов возникает излишняя сухость, шелушение, покраснение, развиваются воспалительные процессы, ощущается зуд. Развивается под воздействием аллергенов, и часто сочетается с бронхиальной астмой, пищевыми аллергиями, аллергическим ринитом. Проявляется в первые годы жизни, чаще до 12 месяцев или в возрасте 2-3 года, когда расширяется детский рацион и в него попадает много продуктов-аллергенов. При правильном лечении и уходе заболевание переходит в стадию стойкой, длительной ремиссии, но может проявляться у подростков, молодых и пожилых людей при контактах с аллергенами, ослаблении иммунной системы, после стрессов.
Симптомы
При атопическом дерматите у детей появляется стянутость кожных покровов, покраснения, кожа шелушится, на ощупь кажется более грубой, могут появляться утолщения. Образуются микроскопические пузырьки, вокруг которых выделяется влага. Ребенок беспокоится, расчесывает пораженные места. При попадании инфекции развивается местное воспаления, ранки плохо заживают. При значительном распространении у детей младшего возраста проявляется общая интоксикация организма: повышается температура, увеличиваются периферические лимфатические узлы. Из-за сильного зуда нарушается сон и аппетит, ребенок часто плачет. Дерматит чаще всего поражает лицо, шею, подмышечные впадины, волосистую часть головы, пах, области под мочками ушей, подколенные ямки, локти.
Ребенок беспокоится, расчесывает пораженные места. При попадании инфекции развивается местное воспаления, ранки плохо заживают. При значительном распространении у детей младшего возраста проявляется общая интоксикация организма: повышается температура, увеличиваются периферические лимфатические узлы. Из-за сильного зуда нарушается сон и аппетит, ребенок часто плачет. Дерматит чаще всего поражает лицо, шею, подмышечные впадины, волосистую часть головы, пах, области под мочками ушей, подколенные ямки, локти.
Профилактика
Атопия переводится с латыни как странность. Причины возникновения заболевания не всегда удается установить. Но длительное наблюдение за пациентами и членами их семей, позволило установить, что оно чаще развивается:
- при генетической предрасположенности – если родители здоровы, вероятность развития дерматита у ребенка – 20%, если болен один из них – 50%, если оба – 80%;
- при неблагоприятном протекании беременности, активном или пассивном курении будущей мамы, употреблении пищи, провоцирующей приступы аллергии, употреблении некоторых лекарственных препаратов;
- при нахождении новорожденного в пыльном помещении, недостаточной заботе о его личной гигиене;
- при продолжительном воздействии аллергенов, попадающих в детский организм с пищей, через дыхательные пути.

Грудное вскармливание до 6 месяцев и отказ от продуктов, провоцирующих аллергию, снижает вероятность развития атопического дерматита.
Чем кормить ребенка при атопическом дерматите
Чтобы не провоцировать обострение дерматита, снять зуд и покраснение кожи, нужно соблюдать диету. Из детского рациона исключаются продукты, нагружающие иммунную систему: цитрусовые, шоколад, яйца, мед, морепродукты. Опасны красные (клубника, вишня, смородина, яблоки) и экзотические (манго, кокосы, ананасы) фрукты.
Рекомендуется дробное питание: небольшие порции каждые 3-4 часа. Продукты лучше отваривать, тушить, запекать, но не жарить. Не используйте специи, черный перец. Рацион должен быть сбалансированным и содержать достаточно белка, витаминов, микроэлементов.
Как можно дольше не давайте ребенку сладкие газированные напитки, чипсы, сухарики и другие снеки. Если младенец получает грудное молоко, осторожно вводите новые блюда. Добавляйте продукты по одному раз в неделю, чтобы убедиться, что он не провоцирует высыпания. После еды и между приемами пищи предлагайте малышу чистую кипяченую воду.
После еды и между приемами пищи предлагайте малышу чистую кипяченую воду.
Уход за кожей
Чтобы снять зуд, не допустить инфицирования пораженных кожных покровов, нужно правильно ухаживать за кожей:
- лучше принимать не душ, а прохладную ванну продолжительностью около 10 минут, используйте лечебные средства для купания с мягкой основой, которые очищают, но не сушат кожные покровы;
- увлажнение и смягчение – кожные покровы не должны быть сухими, чтобы не допустить шелушения, растрескивания, регулярно наносите увлажняющий крем, который порекомендует врач-дерматолог;
- не давайте ребенку расчесывать пораженные места, чтобы не занести инфекцию – наносите на атопичные участки средства, снимающие зуд.
Крем или гель убирают дискомфорт в период обострения и позволяют спокойно спать, есть, играть. Наносите препарат на очищенную кожу, обрабатывайте атопичные поражения и участки вокруг них. Не превышайте рекомендованную дозировку и частоту применения.
Рейтинг лучших средств при атопическом дерматите
Для лечения атопического дерматита используйте специальные детские средства, которые рекомендует дерматолог. В период обострений назначают препараты для перорального приема, нанесения на атопиные участки и общего ухода за телом:
- препараты для выведения аллергенов из организма – Энтеросгель, Лактрофильтрум, Энтеродез;
- средства для смягчения кожи – Atopic крем для ежедневного ухода;
- препараты, снимающие зуд – Пантенол спрей;
- средства для купания – мягкие гели для душа при атопическом дерматите нужно покупать в аптеке: дерматологи рекомендуют использовать Atopic гель для купания с головы до пяток.
Купание
После легкого душа, который очистит все тело, наносите на влажную кожу Atopic гель для купания с головы до пяток, слегка помассируйте и тщательно смойте. Вытирайте малыша мягким полотенцем, промокающими, но не растирающими движениями. После водных процедур нанесите средство для смягчения кожи Atopic крем для ежедневного ухода. Наносите его несколько раз в течение дня: после мытья рук и умывания.
Наносите его несколько раз в течение дня: после мытья рук и умывания.
При приеме ванны температура воды должна быть не выше 36 градусов. Посадите ребенка в воду, предложите ему игрушки или другие развлечения. Через 5-7 минут нанесите Atopic гель для купания с головы до пяток, хорошо смойте его. После купания используйте Atopic крем для ежедневного ухода, а если беспокоит зуд, дайте крему впитаться, а затем обработайте пораженные кожные покровы препаратом, снимающим зуд.
Как выбрать средства, которые подойдут вашему ребенку
Врач-дерматолог может порекомендовать не один, а несколько препаратов на выбор. Они имеют аналогичный механизм действия, но их цена может существенно отличаться. Она зависит от активного и вспомогательных веществ, производителя, формы выпуска. Выбирая крем для атопической кожи ребенка, нужно учитывать возможную индивидуальную непереносимость отдельных компонентов.
Приобретать нужно препараты известных производителей, имеющих хорошую репутацию: российских, европейских, американских. Не менее важно обращаться в крупные аптечные сети, которые напрямую работают с производителями и контролируют качество поступающих в продажу препаратов – это защитит вас от приобретения поддельных лекарств. Учитывайте возраст ребенка: выбирайте кремы и гели с приятным запахом, чтобы ребенок с удовольствием шел в душ.v
Не менее важно обращаться в крупные аптечные сети, которые напрямую работают с производителями и контролируют качество поступающих в продажу препаратов – это защитит вас от приобретения поддельных лекарств. Учитывайте возраст ребенка: выбирайте кремы и гели с приятным запахом, чтобы ребенок с удовольствием шел в душ.v
При выборе препаратов для перорального приема, предпочтительно покупать сиропы, порошки, капли, а не таблетки и капсулы, которые ребенку трудно глотать.
Атопический дерматит — диагностика, симптомы и лечение в EMC
Атопический дерматит (или нейродермит) — одно из наиболее распространенных кожных заболеваний. Это воспалительное поражение кожи аллергической природы, которое вызывает множество различных факторов — аллергенов, поступающих в организм с пищей, контактным путем (при соприкосновении с кожей) или при вдыхании. Основные проявления — кожные высыпания, чаще всего в местах крупных складок, лица, шеи и главное – зуд. Начинаясь, как правило, в детском возрасте, заболевание принимает хронический характер и протекает с периодами обострений.
С момента открытия заболевание имело более ста обозначений, пока в 1923 году Coca и Cooke не предложили термин «atopia» (с греч. — странность, необычность) для определения состояния гиперчувствительности при поллинозе, астме, “атопической экземе”, которая позже в 1933 году была переименована Wize и Sulzberger в «атопический дерматит». С тех пор это название является общепринятым.
Атопический дерматит – мультифакторное воспалительное заболевание кожи. На его развитие влияют наследственность, нарушения в работе иммунной системы и неблагоприятная окружающая среда.
Причины возникновения заболевания
Первичное появление симптомов заболевания происходит под влиянием различных внешних и внутренних факторов, преимущественно у детей первых лет жизни. Атопический дерматит может рецидивировать, что часто приводит к психологическим проблемам в процессе становления личности и снижению качества жизни во взрослом возрасте.
Одна из главных причин развития атопического дерматита — генетическая предрасположенность. Доказано, что в развитии аллергических заболеваний могут участвовать более 20 генов.
Доказано, что в развитии аллергических заболеваний могут участвовать более 20 генов.
Согласно исследованиям, атопический дерматит развивается у 80% детей, родители которых страдают этим заболеванием. Более 50% детей наследуют эту болезнь, если болен только один родитель. При этом, если атопический дерматит диагностирован у матери, риск повышается в 1,5 раза.
Стадии развития заболевания
Чаще всего атопический дерматит проявляется в детском возрасте и имеет различные стадии течения, симптомы могут различаться в зависимости от возраста.
Единой общепринятой классификации атопического дерматита не существует, но есть рабочая версия, согласно которой выделяются 4 стадии заболевания.
Начальная стадия. Как правило, развивается у детей с повышенной ранимостью кожи и слизистых, неустойчивостью водно-солевого обмена, склонностью к аллергическим реакциям и снижением сопротивляемости к различным инфекциям. Отличительные симптомы стадии: гиперемия, отечность и шелушение кожи на щеках. При своевременной и правильной терапии излечивается полностью. Симптомы не проходят самостоятельно, при неправильном и несвоевременном лечении возможно обострение симптомов или переход заболевания в более тяжелую стадию.
При своевременной и правильной терапии излечивается полностью. Симптомы не проходят самостоятельно, при неправильном и несвоевременном лечении возможно обострение симптомов или переход заболевания в более тяжелую стадию.
Стадия выраженных кожных изменений, или стадия прогрессирования. Практически всегда включает две фазы: острую и хроническую.
Стадия ремиссии. Исчезновение или значительное сокращение симптомов. Длительность стадии – от нескольких недель до 5-7 лет. В сложных случаях заболевание протекает без ремиссии и сохраняется всю жизнь.
Стадия клинического выздоровления. По данным клинической диагностики проявления заболевания отсутствуют в течение 3-7 лет и более.
Формы атопического дерматита
Для каждой формы характерно наличие зуда разной интенсивности.
Младенческая форма (с рождения до 2 лет). На коже появляются покраснения и маленькие пузырьки, из которых при нажатии выделяется кровянистая жидкость. Жидкость, высыхая, превращается в желтовато-коричневые корочки.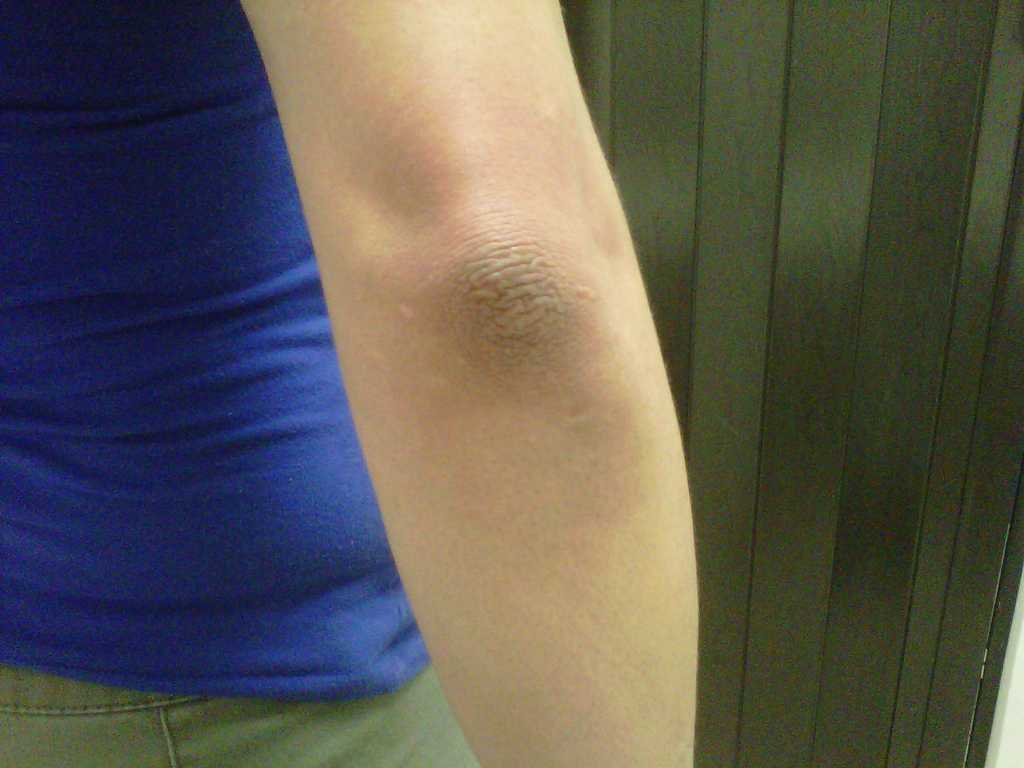 Зуд усиливается по ночам. Вследствие расчесов появляются следы и трещины на коже. Симптомы чаще всего проявляются на лице, могут быть на руках и ногах (в локтевых и подколенных сгибах), ягодицах.
Зуд усиливается по ночам. Вследствие расчесов появляются следы и трещины на коже. Симптомы чаще всего проявляются на лице, могут быть на руках и ногах (в локтевых и подколенных сгибах), ягодицах.
Детская форма (3-7 лет). На коже появляются краснота, отек, корочки, нарушается целостность кожных покровов, кожа становится толще, сильнее проявляется кожный рисунок. Образуются узелки, бляшки и эрозии. Трещины на ладонях, пальцах и стопах причиняют сильную боль.
Подростковая форма (8 лет и старше). На коже появляются красные бляшки с расплывчатыми краями, выраженная сухость кожи, множество зудящих трещин. Наиболее часто заболевание локализуется на сгибательных поверхностях рук и ног, запястьях, тыльной поверхности стоп и ладоней.
Распространенность атопического дерматита
Ограниченный. Заболевание проявляется только в области шеи, запястья, локтевых и подколенных сгибов, ладоней и тыльной стороны стоп. Остальная поверхность кожи остается без изменений.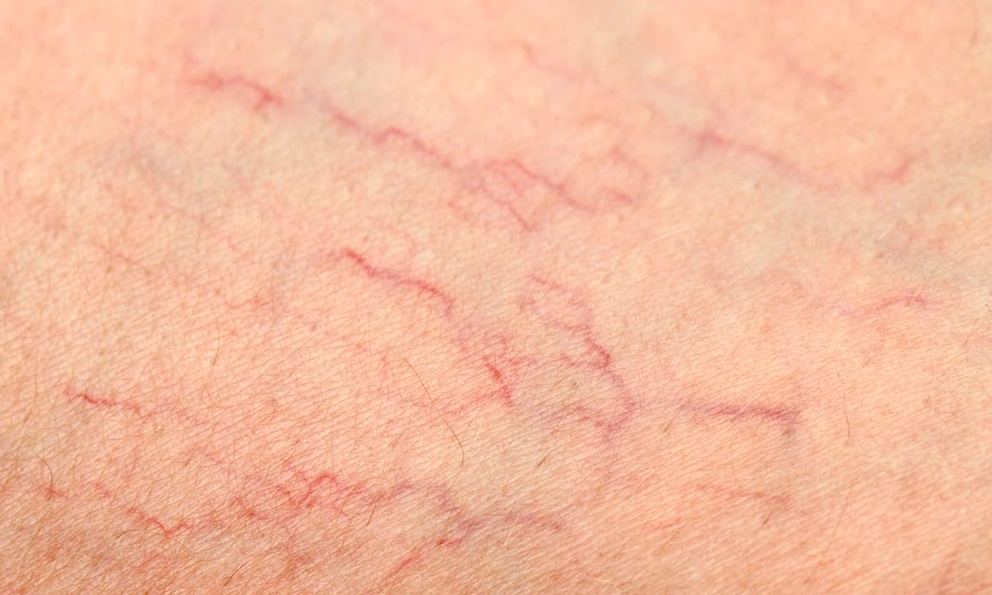 Зуд умеренный.
Зуд умеренный.
Распространенный. Заболевание занимает более 5% поверхности тела. Высыпания распространяются на конечности, грудь и спину. Остальные кожные покровы приобретают землистый оттенок. Зуд становится интенсивнее.
Диффузный. Поражается вся поверхность кожи. Зуд выраженный и интенсивный.
Тяжесть течения
Оценивается на основе интенсивности кожных высыпаний, распространенности процесса, размеров лимфатических узлов и др.
Легкое течение. Отличается легкой гиперемией, выделением жидкости (экссудацией), шелушением, единичными высыпаниями, слабым зудом. Обострения происходят 1-2 раза в год.
Течение средней тяжести. Усиливается выделение жидкости, появляются множественные очаги поражения. Зуд становится более интенсивным. Обострения происходят 3-4 раза в год.
Тяжелое течение. Появляются множественные обширные очаги поражения, глубокие трещины, эрозии. Зуд усиливается, становится непроходящим.
Симптоматика
Клинические проявления характеризуются эритематозными, экссудативными и лихенойдными высыпаниями, которые сопровождаются интенсивным зудом.
Основные симптомы атопического дерматита
- ихтиоз, ксероз, сухая кожа
- гиперлинеарность ладоней
- потемнение кожи глазниц
- признак Гертога (недостаток или отсутствие волос с наружной части бровей)
- складка Денье-Моргана (продольная складка нижнего века)
- стойкий белый дермографизм
- белый лишай, волосяной лишай
- фолликулярный кератоз
- складки на передней поверхности шеи
Дополнительные симптомы:
- бледность лица
- низкая граница роста волос
- замедленная реакция на ацетилхолин
- линейные борозды на кончиках пальцев
- кератоконус или катаракта
Как диагностировать атопический дерматит?
Диагностика атопического дерматита начинается с обязательного посещения врача дерматолога-аллерголога.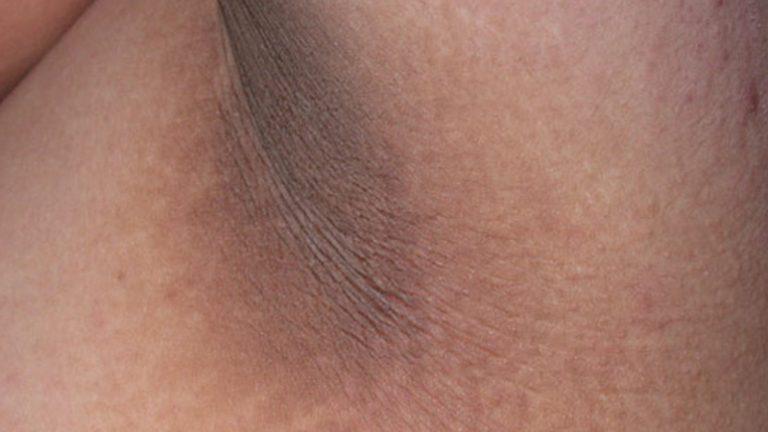 В расширенную аллергодиагностику входят лабораторные анализы крови на аллергены, диагностика пищевой непереносимости, молекулярная диагностика, а также прик-тесты.
В расширенную аллергодиагностику входят лабораторные анализы крови на аллергены, диагностика пищевой непереносимости, молекулярная диагностика, а также прик-тесты.
Молекулярная диагностика — самый современный метод, позволяющий максимально точно и быстро выявить причинно-значимые факторы заболевания даже в самых сложных случаях, когда остальные виды анализов оказываются неинформативными.
Основные критерии диагностики:
- Зуд кожи
- Высыпания на коже: у детей до 2 лет – на лице и на сгибах локтей и коленей, у детей старшего возраста и взрослых – утолщение кожи, усиление рисунка, пигментация и расчёсы в области сгибов конечностей
- Хроническое течение с возможностью рецидивов
- Наличие атопических заболеваний в семейном анамнезе
- Заболевание впервые появилось в возрасте до 2 лет
Дополнительные показатели:
- Сезонность обострений (прогрессирование осенью и зимой, регрессирование летом)
- Обострение заболевания при наличии провоцирующих факторов (аллергены, пищевые продукты, стресс и т.
 д.)
д.) - Повышение общего и специфических IgE в крови
- Повышение уровня эозинофилов (подвид гранулоцитарных лейкоцитов) в крови
- Гиперлинеарность ладоней (повышенное количество складок) и подошв
- Фолликулярный гиперкератоз («гусиная кожа») на плечах, предплечьях, локтях
- Появление зуда при повышенном потоотделении
- Сухость кожи (ксероз)
- Белый дермографизм
- Склонность к кожным инфекциям
- Локализация патологического процесса на кистях и стопах
- Экзема сосков
- Рецидивирующие конъюнктивиты
- Гиперпигментация кожи в области вокруг глаз
- Складки на передней поверхности шеи
- Симптом Дэнье-Моргана
- Хейлит (воспаление красной каймы и слизистой оболочки губ)
Для установления диагноза необходимо сочетание 3 основных и не менее 3 дополнительных критериев.
Диагностика эффективности терапии
Оценка степени тяжести
- EASI: индекс площади и тяжести экземы (для врача).

- POEM: опросник выраженности экземы (для пациентов). Пациент сам оценивает выраженность и интенсивность симптомов за последние 7 дней, отвечая на вопросы анкеты.
Оценка качества жизни пациента
- Дерматологический индекс качества жизни (DLQI). Пациент оценивает влияние заболевания на выраженность симптомов, ощущений, повседневную активность, досуг, трудовую/учебную производительность, личные взаимоотношения и лечение в течение короткого промежутка времени (1 неделя)
- Опросник WPAI:SHP. Оценка влияния атопического дерматита на продуктивность в течение последних 7 дней. Как течение заболевания сказывалось на возможности работать и выполнять ежедневные активности.
Осложнения болезни
Атопический дерматит часто осложняется развитием вторичной инфекции (бактериальной, грибковой или вирусной). Самое частое инфекционное осложнение – появление вторичной бактериальной инфекции в виде стрепто- и/или стафилодермии. Пиококковые (гнойные) осложнения проявляются в виде различных форм гнойного поражения кожи: остиофолликулитов, фолликулитов, вульгарного или стрептококкового импетиго, фурункулов.
Пиококковые (гнойные) осложнения проявляются в виде различных форм гнойного поражения кожи: остиофолликулитов, фолликулитов, вульгарного или стрептококкового импетиго, фурункулов.
Различная грибковая инфекция (дерматофиты, дрожжеподобные, плесневые и другие виды грибов) также часто усложняет течение атопического дерматита, негативно влияет на результативность лечения. Наличие грибковой инфекции может изменить симптоматику атопического дерматита: возникают очаги с четкими фестончатыми и приподнятыми краями, часто рецидивирует хейлит, возможны поражения заушных, паховых складок, ногтевого ложа, гениталий.
Пациенты с атопическим дерматитом чаще страдают вирусной инфекцией (вирусом простого герпеса, вирусом папилломы человека). Герпетическая инфекция может провоцировать развитие редкого и тяжелого осложнения – герпетической экземы Капоши. При экземе Капоши появляются распространенные высыпания, сильный зуд, повышается температура, быстро присоединяется гнойная инфекция. В ряде случаев поражается центральная нервная система, глаза, развивается сепсис.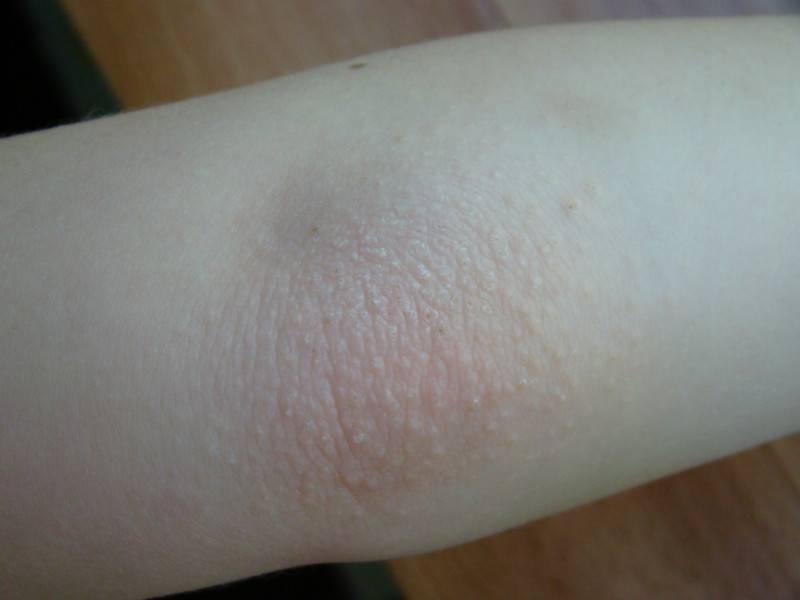
Увеличение лимфатических узлов в шейной, подмышечной, паховой и бедренной областях может быть связано с обострением атопического дерматита. Данное состояние проходит самостоятельно, либо после адекватно проведенного лечения.
Офтальмологические осложнения атопического дерматита — рецидивирующие конъюнктивиты, сопровождающиеся зудом. Хронический конъюнктивит может прогрессировать в эктропион (выворот века) и вызывать слезотечение.
Способы лечения
Эффективное лечение атопического дерматита невозможно без системного подхода, который включает в себя:
- Элиминационные мероприятия: предотвращение контакта с раздражителями, в том числе в продуктах питания, и бытовыми аллергенами.
- Вне зависимости от тяжести течения заболевания при необходимости лечение дополняют антигистаминными препаратами, антибактериальными, противовирусными и антимикотическими средствами.
- Смягчающие и увлажняющие средства для восстановления нарушенной барьерной функции кожи.
 В настоящее время известно, что добавление смягчающего средства с преобладанием церамидов к стандартной терапии приводит как к клиническому улучшению, так и к уменьшению потери воды через кожу и улучшению целостности рогового слоя. Данные средства рекомендуется использовать в качестве поддерживающей терапии в период ремиссии.
В настоящее время известно, что добавление смягчающего средства с преобладанием церамидов к стандартной терапии приводит как к клиническому улучшению, так и к уменьшению потери воды через кожу и улучшению целостности рогового слоя. Данные средства рекомендуется использовать в качестве поддерживающей терапии в период ремиссии. - Топические глюкокортикостероиды являются основой противовоспалительного лечения, показывая высокую эффективность в борьбе с острым и хроническим воспалением кожи при ограниченных поражениях. Из-за опасений по поводу возможных побочных эффектов, связанных с постоянным применением, данные препараты не используются для поддерживающей терапии.
- Ингибиторы кальциневрина абсолютно безопасны при поражении кожи лица и век. Несколько исследований крема пимекролимус выявили, что применение препарата на самых ранних стадиях заболевания приводит к значительному уменьшению потребности в «спасательной» терапии глюкокортикостероидами.
- При среднетяжелом течении актуально использование фототерапии.
 Она воздействует на воспалительные клетки (нейтрофилы, эозинофилы, макрофаги, клетки Лангерганса) и изменяет выработку цитокинов, также обладает стойким антибактериальным эффектом. Более того, фототерапия лучами УФ-спектра способна оказывать нормализующее влияние на иммунный статус.
Она воздействует на воспалительные клетки (нейтрофилы, эозинофилы, макрофаги, клетки Лангерганса) и изменяет выработку цитокинов, также обладает стойким антибактериальным эффектом. Более того, фототерапия лучами УФ-спектра способна оказывать нормализующее влияние на иммунный статус. - При тяжелом течении атопического дерматита кроме топических средств лечение включает в себя использование системных глюкокортикостеройдов короткими курсами и циклоспорина. В 55% случаев положительный эффект наступает после 6-8 недель использования. Непрерывная терапия не рекомендована более 1-2 лет, потому что циклоспорин обладает потенциальной токсичностью.
- Биологическая терапия в лечении атопического дерматита.
Дупилумаб — первое в мире средство от атопического дерматита на основе моноклональных антител. Это класс препаратов, которые обладают высокой селективностью в отношении ключевых компонентов патологического процесса. Антитела обладают способностью точно связываться с антигеном благодаря специальным антигенсвязывающим участкам, имеющим к нему высокую специфичность.
Также недавно было выявлено, что омализумаб является наиболее эффективным препаратом в лечении аллергической астмы и аллергического ринита. Таким образом, он может потенциально нейтрализовать действие иммуноглобулина при атопическом дерматите.
Профилактика атопического дерматита
При атопическом дерматите кожный зуд могут спровоцировать даже вполне безобидные факторы, например, одежда и влага. Именно поэтому рекомендуется носить натуральные ткани и избегать интенсивных физических нагрузок. Стиральные порошки, даже в небольших количествах остающиеся на белье и одежде, могут раздражать кожу, поэтому рекомендуется использовать гипоаллергенные стиральные порошки на основе мыла, добавляя повторный цикл полоскания белья. Следует также исключить средства, содержащие отдушки и консерванты, а новые косметические продукты перед употреблением пробовать на небольшом участке кожи.
Следует также исключить средства, содержащие отдушки и консерванты, а новые косметические продукты перед употреблением пробовать на небольшом участке кожи.
Необходимо очищать и увлажнять кожу, т.к. при атопическом дерматите из-за нарушений в липидном обмене кожи повышается ее сухость. Нарушение защитной функции может стать причиной развития вторичных бактериальных, вирусных и грибковых инфекций. Именно поэтому кожа при атопическом дерматите требует особого ухода: очищающие средства для душа («мыло без мыла»), а также масла для ванн; после мытья не растирая кожу необходимо сразу нанести увлажняющее средство. Увлажняющие кремы и бальзамы можно наносить несколько раз в день.
Первичная профилактика
Первичная профилактика направлена на предупреждение развития атопического дерматита и должна проводиться еще во время беременности. Известно, что заболевание передается по наследству, и если оно есть у обоих родителей, вероятность заболеть у будущего ребенка 60 – 80%.
Рекомендуется исключить из рациона беременной высокоаллергенные продукты, такие, как шоколад, цитрусовые, мед, орехи и др.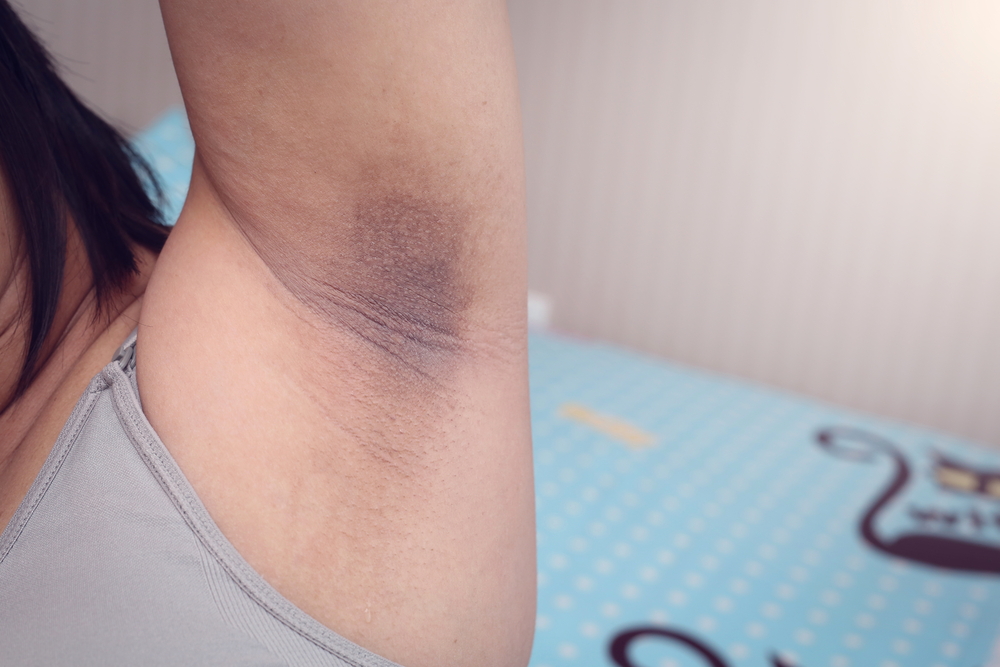 С другой стороны, питание должно быть разнообразным, нужно избегать одностороннего углеводного питания. Важно своевременное лечение гестозов, которые значительно повышают проницаемость барьера «плацента-плод» и способствуют аллергизации. Рекомендуется ограничить медикаментозную нагрузку, так как многие лекарственные средства могут вызывать аллергию. Исключение перегрузок на работе и профессиональной вредности во время беременности.
С другой стороны, питание должно быть разнообразным, нужно избегать одностороннего углеводного питания. Важно своевременное лечение гестозов, которые значительно повышают проницаемость барьера «плацента-плод» и способствуют аллергизации. Рекомендуется ограничить медикаментозную нагрузку, так как многие лекарственные средства могут вызывать аллергию. Исключение перегрузок на работе и профессиональной вредности во время беременности.
Не менее важна профилактика после рождения ребенка, где очень важную роль играет грудное вскармливание, так как грудное молоко максимально адаптировано под потребности новорожденного и не содержит чужеродных белков, на которые может возникать аллергия.
Ребенку с предрасположенностью к атопическому дерматиту медикаментозное лечение должно назначаться только по четко обоснованным показаниям, так как лекарства могут выступать в роли аллергенов, стимулирующих выброс иммуноглобулина.
Вторичная профилактика
Проводится, когда у ребенка диагностирован атопический дерматит и предназначена для снижения количества обострений и улучшения качества жизни.
Обострения атопического дерматита могут вызывать:
- клещи домашней пыли;
- плесень, образующаяся на земле домашних растений и в сырых помещениях;
- компоненты косметических или моющих средств;
- шерсть животных и др.
В этом случае помогут регулярная влажная уборка (в том числе – с использованием моющих пылесосов), частая смена постельного белья, обработка стен с кафельным покрытием противогрибковыми растворами, использование одежды из натуральных тканей (кроме шерсти).
Записаться на прием к дерматологу ЕМС можно по телефону: +7 (495) 933 66 55.
Атопический дерматит (экзема) – Диагностика и лечение
Диагностика
Чтобы диагностировать атопический дерматит, ваш лечащий врач, скорее всего, расскажет вам о ваших симптомах, осмотрит вашу кожу и просмотрит историю болезни. Вам могут понадобиться тесты для выявления аллергии и исключения других кожных заболеваний.
Если вы считаете, что сыпь у вашего ребенка вызвана определенной пищей, узнайте у своего лечащего врача о возможных пищевых аллергиях.
Пластырная проба
Ваш врач может порекомендовать пластырную пробу на вашей коже. В этом тесте на вашу кожу наносятся небольшие количества различных веществ, а затем покрываются. Во время посещений в течение следующих нескольких дней врач осматривает вашу кожу на наличие признаков реакции. Патч-тестирование может помочь диагностировать определенные типы аллергии, вызывающие дерматит.
Лечение
Лечение атопического дерматита можно начать с регулярного увлажнения и других привычек ухода за собой. Если это не поможет, ваш лечащий врач может порекомендовать лечебные кремы, которые уменьшают зуд и помогают восстановить кожу. Иногда их комбинируют с другими методами лечения.
Атопический дерматит может быть стойким. Возможно, вам придется попробовать различные методы лечения в течение нескольких месяцев или лет, чтобы контролировать это. И даже если лечение будет успешным, симптомы могут вернуться (обострение).
Лекарства
Лекарственные средства, наносимые на кожу.
 Доступно множество вариантов, помогающих контролировать зуд и восстанавливать кожу. Продукты доступны в различных концентрациях, а также в виде кремов, гелей и мазей. Поговорите со своим поставщиком медицинских услуг о вариантах и ваших предпочтениях. Что бы вы ни использовали, наносите его по назначению (часто два раза в день), прежде чем увлажнять кожу. Чрезмерное использование кортикостероидов, наносимых на кожу, может вызвать побочные эффекты, такие как истончение кожи.
Доступно множество вариантов, помогающих контролировать зуд и восстанавливать кожу. Продукты доступны в различных концентрациях, а также в виде кремов, гелей и мазей. Поговорите со своим поставщиком медицинских услуг о вариантах и ваших предпочтениях. Что бы вы ни использовали, наносите его по назначению (часто два раза в день), прежде чем увлажнять кожу. Чрезмерное использование кортикостероидов, наносимых на кожу, может вызвать побочные эффекты, такие как истончение кожи.Кремы или мази с ингибитором кальциневрина могут быть хорошим вариантом для детей старше 2 лет. Примеры включают такролимус (Протопик) и пимекролимус (Элидел). Нанесите его, как указано, перед увлажнением. Избегайте сильного солнечного света при использовании этих продуктов.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов требует, чтобы эти продукты имели черный ящик с предупреждением о риске лимфомы. Это предупреждение основано на редких случаях лимфомы среди людей, принимающих местные ингибиторы кальциневрина.
 После 10 лет исследований не было обнаружено причинно-следственной связи между этими продуктами и лимфомой, а также повышенного риска развития рака.
После 10 лет исследований не было обнаружено причинно-следственной связи между этими продуктами и лимфомой, а также повышенного риска развития рака.- Препараты для борьбы с инфекциями. Ваш поставщик медицинских услуг может прописать антибиотики в таблетках для лечения инфекции.
- Таблетки, контролирующие воспаление. При более тяжелой форме экземы ваш лечащий врач может прописать таблетки, помогающие контролировать ваши симптомы. Варианты могут включать циклоспорин, метотрексат, преднизолон, микофенолат и азатиоприн. Эти таблетки эффективны, но их нельзя использовать в течение длительного времени из-за потенциальных серьезных побочных эффектов.
- Другие варианты лечения тяжелой экземы. Биопрепараты для инъекций (моноклональные антитела) дупилумаб (Dupixent) и тралокинумаб (Adbry) могут быть вариантами для людей с заболеванием средней и тяжелой степени, которые плохо реагируют на другое лечение.
 Исследования показывают, что он безопасен и эффективен для облегчения симптомов атопического дерматита. Дупилумаб предназначен для людей старше 6 лет. Тралокинумаб предназначен для взрослых.
Исследования показывают, что он безопасен и эффективен для облегчения симптомов атопического дерматита. Дупилумаб предназначен для людей старше 6 лет. Тралокинумаб предназначен для взрослых.
Терапевтические средства
- Влажные повязки. Эффективное интенсивное лечение тяжелой экземы включает в себя нанесение кортикостероидной мази и запечатывание лекарства с помощью мокрой марлевой повязки, покрытой сверху слоем сухой марли. Иногда это делается в больнице для людей с обширными поражениями, потому что это трудоемко и требует опыта медсестры. Или попросите своего поставщика медицинских услуг научиться безопасно использовать эту технику в домашних условиях.
Светотерапия. Это лечение используется для людей, которым либо не становится лучше после местного лечения, либо у которых быстро возобновляется обострение после лечения. Простейшая форма светотерапии (фототерапия) заключается в воздействии на пораженный участок контролируемого количества естественного солнечного света.
 В других формах используется искусственный ультрафиолет А (УФА) и узкополосный ультрафиолет В (УФВ) отдельно или с лекарствами.
В других формах используется искусственный ультрафиолет А (УФА) и узкополосный ультрафиолет В (УФВ) отдельно или с лекарствами.Несмотря на эффективность, длительная светотерапия имеет вредные последствия, включая преждевременное старение кожи, изменение цвета кожи (гиперпигментацию) и повышенный риск рака кожи. По этим причинам фототерапия реже используется у детей раннего возраста и не назначается младенцам. Поговорите со своим лечащим врачом о плюсах и минусах светотерапии.
- Консультации. Если вы смущены или расстроены состоянием своей кожи, может помочь поговорить с терапевтом или другим консультантом.
- Релаксация, модификация поведения и биологическая обратная связь. Эти подходы могут помочь людям, которые чешутся по привычке.
Детская экзема
Лечение экземы у младенцев (детская экзема) включает:
- Выявление и предотвращение раздражителей кожи
- Избегайте экстремальных температур
- Короткое купание ребенка в теплой воде и нанесение крема или мази на влажную кожу
Обратитесь к лечащему врачу вашего ребенка, если эти меры не улучшат состояние сыпи или если она выглядит инфицированной. Вашему ребенку могут понадобиться лекарства, отпускаемые по рецепту, для контроля сыпи или лечения инфекции. Ваш лечащий врач может также порекомендовать пероральный антигистаминный препарат, который поможет уменьшить зуд и вызвать сонливость, что может помочь при ночном зуде и дискомфорте. Тип антигистаминного препарата, вызывающего сонливость, может отрицательно сказаться на успеваемости некоторых детей в школе.
Вашему ребенку могут понадобиться лекарства, отпускаемые по рецепту, для контроля сыпи или лечения инфекции. Ваш лечащий врач может также порекомендовать пероральный антигистаминный препарат, который поможет уменьшить зуд и вызвать сонливость, что может помочь при ночном зуде и дискомфорте. Тип антигистаминного препарата, вызывающего сонливость, может отрицательно сказаться на успеваемости некоторых детей в школе.
Дополнительная информация
- Биологическая обратная связь
Запрос на прием в клинике Майо
Из клиники Мэйо на ваш почтовый ящик
Зарегистрируйтесь бесплатно и будьте в курсе научных достижений, советов по здоровью и актуальных тем, связанных со здоровьем, таких как COVID-19, а также экспертных знаний по управлению здоровьем.
Чтобы предоставить вам самую актуальную и полезную информацию, а также понять, какая
информация полезна, мы можем объединить вашу электронную почту и информацию об использовании веб-сайта с
другая информация о вас, которой мы располагаем. Если вы пациент клиники Майо, это может
включать защищенную информацию о здоровье. Если мы объединим эту информацию с вашей защищенной
медицинской информации, мы будем рассматривать всю эту информацию как
информацию и будет использовать или раскрывать эту информацию только так, как указано в нашем уведомлении о
практики конфиденциальности. Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.
Если вы пациент клиники Майо, это может
включать защищенную информацию о здоровье. Если мы объединим эту информацию с вашей защищенной
медицинской информации, мы будем рассматривать всю эту информацию как
информацию и будет использовать или раскрывать эту информацию только так, как указано в нашем уведомлении о
практики конфиденциальности. Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.
Клинические испытания
Ознакомьтесь с исследованиями Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты в качестве средств для предотвращения, выявления, лечения или управления этим заболеванием.
Образ жизни и домашние средства
Уход за чувствительной кожей — первый шаг в лечении атопического дерматита и предотвращении обострений. Чтобы уменьшить зуд и успокоить воспаленную кожу, попробуйте следующие меры по уходу за собой:
Чтобы уменьшить зуд и успокоить воспаленную кожу, попробуйте следующие меры по уходу за собой:
- Увлажняйте кожу не менее двух раз в день. Найдите продукт или комбинацию продуктов, которая вам подходит. Вы можете попробовать масла для ванн, кремы, лосьоны, масло ши, мази или спреи. Для ребенка схема приема два раза в день может состоять из мази перед сном и крема перед школой. Мази более жирные и могут меньше жалить при нанесении. Выбирайте продукты, не содержащие красителей, спиртов, ароматизаторов и других ингредиентов, которые могут раздражать кожу. Прежде чем одеться, дайте увлажняющему крему впитаться в кожу.
- Нанесите крем против зуда на пораженный участок. Безрецептурный крем, содержащий не менее 1% гидрокортизона, может временно облегчить зуд. Наносите его не чаще двух раз в день на пораженный участок перед увлажнением. Как только ваша реакция улучшится, вы можете реже использовать этот тип крема, чтобы предотвратить обострение.

- Примите лекарство от аллергии или против зуда. Варианты включают безрецептурные лекарства от аллергии (антигистаминные препараты), такие как цетиризин (Zyrtec Allergy) или фексофенадин (Allegra Allergy). Кроме того, при сильном зуде может помочь дифенгидрамин (Бенадрил и др.). Но вызывает сонливость, так что лучше перед сном. Тип антигистаминного препарата, вызывающего сонливость, может отрицательно сказаться на успеваемости некоторых детей в школе.
- Не царапать. Вместо того, чтобы чесать, когда вы чешетесь, попробуйте надавить или погладить кожу. Накройте зудящую область, если вы не можете удержаться от расчесывания. Держите ногти подстриженными. Детям может помочь подстричь ногти и надеть носки или перчатки на ночь.
- Ежедневно принимайте ванну или душ. Используйте теплую, а не горячую воду. Если вы принимаете ванну, посыпьте воду коллоидной овсянкой, которая представляет собой мелкоизмельченную овсянку, предназначенную для купания (Aveeno, другие).
 Замочите менее чем на 10 минут, затем высушите. Нанесите увлажняющий крем, пока кожа еще влажная (в течение трех минут).
Замочите менее чем на 10 минут, затем высушите. Нанесите увлажняющий крем, пока кожа еще влажная (в течение трех минут). - Используйте мягкое чистящее средство без мыла. Выберите без красителей, спиртов и ароматизаторов. Жесткое мыло может смыть натуральные масла с вашей кожи. Не забудьте полностью смыть моющее средство.
Примите отбеливающую ванну. Американская академия дерматологии рекомендует ванну с отбеливателем для облегчения сильных или частых обострений. Поговорите со своим лечащим врачом о том, подходит ли вам этот вариант.
Ванна с разбавленным отбеливателем уменьшает количество бактерий на коже и связанных с ними инфекций. Добавьте 1/2 стакана (118 миллилитров) бытового отбеливателя, не концентрированного отбеливателя, в ванну объемом 40 галлонов (151 литр), наполненную теплой водой. Измерения даны для ванны стандартного размера США, заполненной до дренажных отверстий перелива.
Втирать от шеи вниз или только пораженные участки в течение 5-10 минут.
 Не опускайте голову под воду. Смойте отбеливающую воду водопроводной водой. Принимайте ванну с отбеливателем 2–3 раза в неделю.
Не опускайте голову под воду. Смойте отбеливающую воду водопроводной водой. Принимайте ванну с отбеливателем 2–3 раза в неделю.- Используйте увлажнитель воздуха. Горячий и сухой воздух в помещении может привести к пересушиванию чувствительной кожи и усилить зуд и шелушение. Портативный домашний увлажнитель или увлажнитель, прикрепленный к вашей печи, увлажняет воздух в вашем доме.
- Носите прохладную одежду с гладкой текстурой. Избегайте грубой, тесной или колючей одежды. Кроме того, в жаркую погоду или во время занятий спортом выбирайте легкую одежду, которая позволяет коже дышать. При стирке одежды избегайте использования агрессивных моющих средств и кондиционеров для белья, добавляемых во время цикла сушки.
- Лечение стресса и беспокойства. Стресс и другие эмоциональные расстройства могут ухудшить течение атопического дерматита. Осознание стресса и беспокойства и принятие мер по улучшению своего эмоционального здоровья также могут помочь вашей коже.

Дополнительная информация
- Атопический дерматит: правильное купание может уменьшить зуд
- Атопический дерматит: понять свои триггеры
- облегчить стресс, чтобы уменьшить симптомы экземы
- Могу ли я заниматься спортом, если у меня атопический дерматит?
- Ванна с отбеливателем от экземы: может ли она улучшить мои симптомы?
- Как лечить экзему у ребенка
- У меня атопический дерматит. Как мне лучше спать?
Альтернативная медицина
Многие люди с атопическим дерматитом пробовали методы альтернативной (интегративной) медицины для облегчения своих симптомов. Некоторые подходы подтверждаются клиническими исследованиями.
- Каннабиноиды. Было показано, что при нанесении на кожу кремы, содержащие каннабиноиды, облегчают зуд и утолщение кожи. Несколько исследований за более чем 10 лет показали некоторую пользу.
- Натуральные масла. Натуральные масла, добавленные в воду для принятия ванн, могут улучшить состояние сухой кожи.
 Примерами таких масел являются соевое масло и минеральное масло. Будьте осторожны с маслами в ванне, так как они могут сделать ванну скользкой.
Примерами таких масел являются соевое масло и минеральное масло. Будьте осторожны с маслами в ванне, так как они могут сделать ванну скользкой. - Мед манука. При нанесении на кожу мед манука успокаивает кожные реакции. Он использовался на протяжении веков в качестве противомикробного средства. Не используйте его для детей младше 1 года, так как это может привести к детскому ботулизму.
- Акупунктура и акупрессура. Несколько исследований показывают, что иглоукалывание и акупрессура могут уменьшить зуд при атопическом дерматите.
Если вы рассматриваете альтернативные методы лечения, поговорите со своим лечащим врачом об их плюсах и минусах.
Помощь и поддержка
Атопический дерматит может вызывать у вас чувство дискомфорта и застенчивости. Это может быть особенно стрессовым, разочаровывающим или смущающим для подростков и молодых людей. Это может нарушить их сон и даже привести к депрессии.
Некоторым людям может быть полезно поговорить с терапевтом или другим консультантом, членом семьи или другом. Или может быть полезно найти группу поддержки для людей с экземой, которые знают, что значит жить с этим заболеванием.
Или может быть полезно найти группу поддержки для людей с экземой, которые знают, что значит жить с этим заболеванием.
Подготовка к назначенному приему
Скорее всего, вы начнете с посещения основного лечащего врача. Или вы можете обратиться к врачу, который специализируется на диагностике и лечении кожных заболеваний (дерматолог) или аллергии (аллерголог).
Вот некоторая информация, которая поможет вам подготовиться к приему.
Что вы можете сделать
- Перечислите свои симптомы, когда они появились и как долго они продолжались. Кроме того, может помочь перечислить факторы, которые вызвали или усугубили ваши симптомы, такие как мыло или моющие средства, табачный дым, потливость или продолжительный горячий душ.
- Составьте список всех лекарств, витаминов, пищевых добавок и трав, которые вы принимаете. Еще лучше взять оригинальные флаконы и список дозировок и направлений.
- Перечислите вопросы, которые следует задать своему лечащему врачу.
 Задавайте вопросы, когда хотите что-то уточнить.
Задавайте вопросы, когда хотите что-то уточнить.
В отношении атопического дерматита вы можете задать своему поставщику медицинских услуг следующие основные вопросы:
- Что может быть причиной моих симптомов?
- Нужны ли анализы для подтверждения диагноза?
- Какое лечение вы рекомендуете?
- Является ли это состояние временным или хроническим?
- Могу ли я подождать, пока состояние исчезнет само по себе?
- Какие есть альтернативы предлагаемому вами подходу?
- Какие процедуры по уходу за кожей вы рекомендуете для облегчения моих симптомов?
Чего ожидать от вашего врача
Ваш лечащий врач, скорее всего, задаст вам несколько вопросов. Готовность ответить на них может высвободить время для обсуждения любых моментов, на которые вы хотите потратить больше времени. Ваш поставщик медицинских услуг может спросить:
- Каковы ваши симптомы и когда они начались?
- Кажется, что-то вызывает ваши симптомы?
- Страдаете ли вы или члены вашей семьи аллергией или астмой?
- Подвергаетесь ли вы каким-либо возможным раздражителям, связанным с вашей работой или хобби?
- Испытывали ли вы в последнее время депрессию или необычный стресс?
- Вступаете ли вы в непосредственный контакт с домашними или другими животными?
- Какие продукты вы используете для ухода за кожей, включая мыло, лосьоны и косметику?
- Какие бытовые чистящие средства вы используете?
- Насколько ваши симптомы влияют на качество вашей жизни, в том числе на способность спать?
- Какие методы лечения вы уже пробовали? Что-нибудь помогло?
- Как часто вы принимаете душ или ванну?
Персонал клиники Мэйо
Связанные
Сопутствующие процедуры
Новости клиники Мэйо
Товары и услуги
Распространенные проблемы с кожей коленей, пяток и локтей
Зуд, но сухая кожа может появиться где угодно локти и колени являются общими проблемными зонами для многих людей. Эти области могут вызывать беспокойство, даже если остальная часть кожи гладкая. Вот некоторые из причин проблем и некоторые возможные решения.
Эти области могут вызывать беспокойство, даже если остальная часть кожи гладкая. Вот некоторые из причин проблем и некоторые возможные решения.
Темные колени и локти
Иногда колени и локти могут становиться заметно темнее остальной кожи. Проблема обычно начинается из-за того, что кожа стала слишком сухой и толстой. Солнечный свет и автозагар также могут усугубить проблему. Другой проблемой может быть сложность тщательной очистки коленей и локтей из-за их естественных складок и наличия сухой, потрескавшейся кожи.
Кожа на коленях и локтях, естественно, толще, чем на других участках кожи, потому что это точки давления, которые нуждаются в защите. Тем не менее, вы можете удалить часть сухой поверхностной кожи с помощью отшелушивания. Отшелушивающее средство из универмага, используемое так же, как и для лица, поможет удалить часть кожи и, возможно, также осветлить ее.
Паста из лимонного сока и пищевой соды также может осветлить кожу. Смешайте равные количества двух ингредиентов и нанесите пасту на проблемный участок. Оставьте пасту на несколько минут, а затем удалите ее водой. Наносите увлажняющий крем каждый день, чтобы кожа оставалась эластичной. Кроме того, избегайте попадания на колени и локти при автозагаре и наносите на них дополнительное количество солнцезащитного крема, когда находитесь на солнце.
Оставьте пасту на несколько минут, а затем удалите ее водой. Наносите увлажняющий крем каждый день, чтобы кожа оставалась эластичной. Кроме того, избегайте попадания на колени и локти при автозагаре и наносите на них дополнительное количество солнцезащитного крема, когда находитесь на солнце.
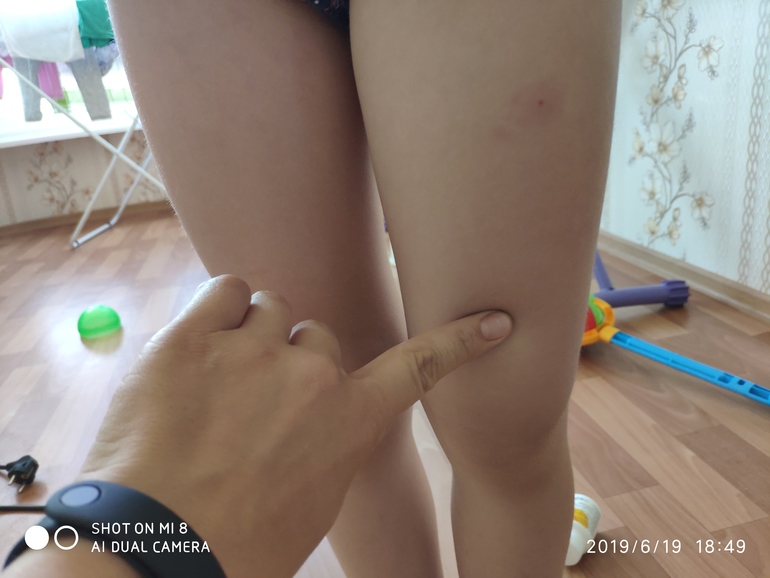
Зуд в локтях и коленях
Еще одной распространенной жалобой является кожный зуд. Колени и локти являются мишенями для псориаза, и зуд может быть началом проблемы. Атопический дерматит и экзема также могут вызывать зуд, но они, как правило, возникают на внутренней стороне локтя и под коленями. Зуд часто бывает интенсивным и может сопровождаться неприглядными красными бугорками.
Чтобы избежать проблем с зудом, переключитесь на щадящие стиральные порошки и средства для тела без отдушек. Лимонный сок и отшелушивающие средства также могут усугубить дискомфорт в этих случаях, поэтому избегайте использования этих продуктов, если кожа раздражена или повреждена. Шампуни с каменноугольной смолой и безрецептурные кремы могут облегчить дискомфорт при псориазе и дерматите, но при постоянном зуде или сыпи следует обратиться к врачу.
Герпетиформный дерматит — еще одно заболевание, которое может поражать колени и локти. Заболевание вызывает красную зудящую сыпь с образованием пузырей, вызывающую жжение. Эта проблема поражает людей с глютеновой болезнью, поэтому любой, у кого диагностирована сыпь, должен исключить глютен из своего рациона.
Потрескавшиеся и расщепленные пятки
Потрескавшиеся, сухие пятки могут вызывать дискомфорт при ходьбе, и люди могут захотеть спрятать ноги от глаз. Используйте пемзу в душе каждый день и наносите лосьон не менее двух раз в день для лечения этой сухой кожи. Также избегайте длительного воздействия влаги на ноги, потому что это удалит с кожи натуральные масла и вызовет сухость и зуд.
Пяточные трещины – это неудобные трещины, которые появляются, когда кожа чрезмерно сухая. Используйте смягчающие лосьоны и барьер, например, вазелин, чтобы удерживать влагу в коже. Наносите эти продукты на ночь и надевайте хлопчатобумажные носки перед сном, чтобы сохранить лосьон на месте и увлажнить кожу.
 д.)
д.)
 В настоящее время известно, что добавление смягчающего средства с преобладанием церамидов к стандартной терапии приводит как к клиническому улучшению, так и к уменьшению потери воды через кожу и улучшению целостности рогового слоя. Данные средства рекомендуется использовать в качестве поддерживающей терапии в период ремиссии.
В настоящее время известно, что добавление смягчающего средства с преобладанием церамидов к стандартной терапии приводит как к клиническому улучшению, так и к уменьшению потери воды через кожу и улучшению целостности рогового слоя. Данные средства рекомендуется использовать в качестве поддерживающей терапии в период ремиссии. Она воздействует на воспалительные клетки (нейтрофилы, эозинофилы, макрофаги, клетки Лангерганса) и изменяет выработку цитокинов, также обладает стойким антибактериальным эффектом. Более того, фототерапия лучами УФ-спектра способна оказывать нормализующее влияние на иммунный статус.
Она воздействует на воспалительные клетки (нейтрофилы, эозинофилы, макрофаги, клетки Лангерганса) и изменяет выработку цитокинов, также обладает стойким антибактериальным эффектом. Более того, фототерапия лучами УФ-спектра способна оказывать нормализующее влияние на иммунный статус.