Остеонекрэктомия (в ожоговом отделении) — Операции
Главная страницаПлатные услугиСтационарное лечениеОжоговое отделениеОперации
Остеонекрэктомия (в ожоговом отделении)
Цена
10 950.00 ₽
Актуально
«Мы боремся за пациента до конца» Как лечат пострадавших при взрывах и пожарах, что такое пересадка кожи и почему она может потребоваться после розжига мангала, рассказал заведующий ожоговым отделением Роман Кочин.Подробнее
Новые технологии в ожоговом отделении Результаты медицинских исследований за пару минут, лечение тяжелых ожогов вакуумом без бинтов и повязок — еще вчера это было сказкой, а теперь благодаря новым современным технологиям это реальность.
Консультации врачей-специалистов
Гастроэнтерология Гематология Гинекология Инфекционные болезни Кардиология Колопроктология Неврология Офтальмология Пульмонология Сосудистая хирургия Терапия Травматология и ортопедия Урология Хирургия Эндокринология Вспомогательные службы
Диагностика заболеваний
Компьютерная томография Магнитно-резонансная томография Маммография Оптическая когерентная томография Рентген-диагностика Ультразвуковые исследования Функциональная диагностика Эндоскопические исследования
Лабораторная диагностика
COVID-19 Анализ кала Анализ мочи — клинический Биохимические исследования крови Биохимические исследования методом ИФА Биохимический анализ мочи Гистологические исследования Иммунологические исследования Исследование мокроты Исследование отделяемого из половых органов Исследования клещей и клещевых инфекций Исследования клинического материала на флору Исследования крови методом ИФА Исследования методом ПЦР Исследования на аллергены Кровь — общие клинические исследования Лабораторные комплексы Показатели состояния гемостаза Санитарно-бактериологические исследования Серологические исследования крови Спинномозговая жидкость — общие клинические исследования
Мини-госпиталь
Подарочные сертификаты Пребывание в дневном стационаре Пребывание в круглосуточном стационаре Программы лечения Программы обследования
Профосмотры и медкомиссии
Дополнительные лабораторные исследования Дополнительные приемы врачей Инструментальные исследования Медицинские осмотры при поступлении на учебу Медицинские осмотры работников детских образовательных и оздоровительных организаций Медицинские профилактические осмотры при поступлении на работу (предварительные) и периодические (в течение трудовой деятельности) Медицинское освидетельствование для получения водительских прав Медосвидетельствование
Стоматология
Детская стоматология Зубопротезирование Лечение с применением лазера PICASSO Неотложная помощь Отбеливание зубов Парадонтология Профгигиена зубов Рентгенологические исследования Терапевтический прием Хирургия Эндодонтические виды работ
Физиопроцедуры и массаж
Водо-, тепло-, грязелечение Ингаляции ЛФК Массаж Озонотерапия Светолечение Ультразвук Электролечение
Родовспоможение
Ведение родов Дородовое пребывание в стационаре Обезболивание Отделение новорожденных Послеродовое пребывание в стационаре Реанимация
Стационарное лечение
Анестезии Взятие материала для исследований Гастроэнтерология Гинекология Дневной стационар Инъекции, капельницы Кабинет оториноларинголога Кабинет рентгенохирургических методов диагностики и лечения Кабинет трансфузионной терапии Кардиология Манипуляции Неврологический кабинет Неврология Ожоговое отделение Отделение диализа Офтальмология Пульмонология Реанимация Сосудистая хирургия Травматология Урология Хирургия
Диагностика и лечение остеомиелита костей черепа.
 Диагностика и лечение остеомиелита костей черепа.
Диагностика и лечение остеомиелита костей черепа.
Сайт издательства «Медиа Сфера»
содержит материалы, предназначенные исключительно для работников здравоохранения. Закрывая это сообщение, Вы подтверждаете, что являетесь дипломированным медицинским работником или студентом медицинского образовательного учреждения.
Липатов К.В.
Кафедра общей хирургии Московской медицинской академии им. И.М. Сеченова, ГКБ №23 им. «Медсантруд», Москва
Комарова Е.А.
Кафедра общей хирургии Первого Московского государственного медицинского университета им. И.М. Сеченова
Введенская О.В.
Кафедра общей хирургии лечебного факультета Первого Московского государственного медицинского университета им. И.М. Сеченова
Догузова Н.В.
Кафедра общей хирургии лечебного факультета Первого Московского государственного медицинского университета им. И.М. Сеченова
Диагностика и лечение остеомиелита костей черепа.
Авторы:
Липатов К. В., Комарова Е.А., Введенская О.В., Догузова Н.В.
В., Комарова Е.А., Введенская О.В., Догузова Н.В.
Подробнее об авторах
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2012;(12): 62‑64
Как цитировать:
Липатов К.В., Комарова Е.А., Введенская О.В., Догузова Н.В. Диагностика и лечение остеомиелита костей черепа..
Lipatov KV, Komarova EA, Vvedenskaia OV, Doguzova NV. Diagnostics and treatment of cranial ostheomyelitis. Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2012;(12):62‑64. (In Russ.).
Читать метаданные
Ключевые слова:
остеомиелит черепа
поднадкостничный абсцесс
абсцесс мозга
Авторы:
Липатов К. В.
В.
Кафедра общей хирургии Московской медицинской академии им. И.М. Сеченова, ГКБ №23 им. «Медсантруд», Москва
Комарова Е.А.
Кафедра общей хирургии Первого Московского государственного медицинского университета им. И.М. Сеченова
Введенская О.В.
Кафедра общей хирургии лечебного факультета Первого Московского государственного медицинского университета им. И.М. Сеченова
Догузова Н.В.
Кафедра общей хирургии лечебного факультета Первого Московского государственного медицинского университета им. И.М. Сеченова
Закрыть метаданные
Остеомиелит представляет собой гнойное или гнойно-некротическое поражение костной ткани, костного мозга, надкостницы, окружающих мягких тканей и принципиально может поражать любую кость, однако наиболее часто в воспалительный процесс вовлекаются длинные трубчатые кости [2]. Остеомиелит костей черепа — редкое заболевание, распространенность его составляет 1,5%, а среди наблюдений остеомиелита плоских костей — 3% [5, 6]. По данным зарубежных авторов, ежегодно регистрируется от 57 до 95 наблюдений остеомиелита черепа [5]. Летальность при возникновении интракраниальных осложнений достигает 20-40% [1, 8]. Недостаточность клинического опыта, особенности строения и расположения костей черепа (губчатая структура кости, соседство с важными анатомическими структурами и головным мозгом, небольшой массив покрывающих кости мягких тканей) приводят к определенным трудностям в диагностике и лечении остеомиелита черепа. Ранняя диагностика и адекватное лечение данного заболевания позволят предотвратить развитие неврологических осложнений и существенно уменьшить летальность.
По данным зарубежных авторов, ежегодно регистрируется от 57 до 95 наблюдений остеомиелита черепа [5]. Летальность при возникновении интракраниальных осложнений достигает 20-40% [1, 8]. Недостаточность клинического опыта, особенности строения и расположения костей черепа (губчатая структура кости, соседство с важными анатомическими структурами и головным мозгом, небольшой массив покрывающих кости мягких тканей) приводят к определенным трудностям в диагностике и лечении остеомиелита черепа. Ранняя диагностика и адекватное лечение данного заболевания позволят предотвратить развитие неврологических осложнений и существенно уменьшить летальность.
Причиной остеомиелита черепа могут быть осложненная травма, перенесенное оперативное вмешательство на костях черепа, гнойные заболевания мягких тканей головы и придаточных пазух носа [5-7]. Гематогенный остеомиелит черепа возникает крайне редко по причине устойчивости к инфекции плоских костей. Предрасполагающими факторами развития остеомиелита черепа, ведущими к снижению васкуляризации кости, являются сахарный диабет, анемия, диспротеинемия, воздействие ионизирующего излучения, опухолевое поражение кости, остеопороз, болезнь Педжета [5-7]. Остеомиелит черепа может наблюдаться в любом возрасте, но преимущественно им страдают дети и молодые люди. Наиболее часто поражаются лобная, височная и теменная кости [1, 3]. Остеомиелит черепа протекает в острой, подострой и хронической формах, характеризующихся определенными клиническими и структурными изменениями [3]. При этом в зависимости от характера и распространенности патологического процесса различают поверхностный и глубокий остеомиелит, последний подразделяется на ограниченный и диффузный [3]. Поверхностная форма остеомиелита черепа характеризуется вовлечением в патологический процесс поверхностной костной пластинки, в то время как при глубоких остеомиелитах поражаются все слои кости. Поражение наружной костной пластинки часто приводит к формированию поднадкостничного абсцесса, который при расплавлении надкостницы становится подапоневротическим, а затем и подкожным. Поражение внутренней костной пластинки делает возможным распространение гнойно-септического процесса на оболочки и вещество мозга, что обусловливает возникновение зачастую фатальных интракраниальных осложнений в виде менингита, абсцесса мозга, тромбоза синусов, менингита.
Остеомиелит черепа может наблюдаться в любом возрасте, но преимущественно им страдают дети и молодые люди. Наиболее часто поражаются лобная, височная и теменная кости [1, 3]. Остеомиелит черепа протекает в острой, подострой и хронической формах, характеризующихся определенными клиническими и структурными изменениями [3]. При этом в зависимости от характера и распространенности патологического процесса различают поверхностный и глубокий остеомиелит, последний подразделяется на ограниченный и диффузный [3]. Поверхностная форма остеомиелита черепа характеризуется вовлечением в патологический процесс поверхностной костной пластинки, в то время как при глубоких остеомиелитах поражаются все слои кости. Поражение наружной костной пластинки часто приводит к формированию поднадкостничного абсцесса, который при расплавлении надкостницы становится подапоневротическим, а затем и подкожным. Поражение внутренней костной пластинки делает возможным распространение гнойно-септического процесса на оболочки и вещество мозга, что обусловливает возникновение зачастую фатальных интракраниальных осложнений в виде менингита, абсцесса мозга, тромбоза синусов, менингита. Диффузные формы глубоких остеомиелитов возникают, как правило, при тромбофлебите диплоических вен, что приводит к «метастазированию» инфекции и обширному поражению кости [1-3].
Диффузные формы глубоких остеомиелитов возникают, как правило, при тромбофлебите диплоических вен, что приводит к «метастазированию» инфекции и обширному поражению кости [1-3].
Клиническая картина остеомиелита черепа зависит от этиологии, распространенности и характера патологического процесса и характеризуется преобладанием местных воспалительных изменений. Поражение наружной костной пластинки характеризуется отеком мягких тканей и формированием подкожного или подапоневротического абсцесса, глубокой — локальной головной болью, болезненностью при постукивании по пораженной области [1, 4]. Хронический остеомиелит черепа нередко проявляется формированием свища. При возникновении внутричерепных осложнений присоединяются общемозговая и очаговая симптоматика, выраженные признаки интоксикации, ухудшается общее состояние больного.
Рентгенологическая картина остеомиелита черепа проявляется лишь по прошествии 2-3 нед от начала заболевания, позволяет диагностировать преимущественно грубые изменения и характеризуется неоднородностью костной структуры при остром процессе и утолщением, секвестрацией, нечеткостью контуров, дефектом кости в случае хронизации [2, 5]. В связи с определенными недостатками метода на современном этапе целесообразно использовать компьютерную и магнитно-резонансную томографию, позволяющую выявить структурные изменения кости и окружающих мягких тканей даже на ранних стадиях заболевания.
В связи с определенными недостатками метода на современном этапе целесообразно использовать компьютерную и магнитно-резонансную томографию, позволяющую выявить структурные изменения кости и окружающих мягких тканей даже на ранних стадиях заболевания.
Лечение остеомиелита черепа подразделяется на хирургическое и общее. Радикальное оперативное лечение проводят при условии стихания воспалительного процесса, оно заключается в остеонекрэктомии и хирургической обработке окружающих мягких тканей. При поверхностном остеомиелите кусачками удаляют пораженную кость до ее неизмененных структур, рану санируют растворами антисептиков, дренируют и ушивают наглухо.
В случае глубокого остеомиелита широко обнажают остеомиелитический очаг, удаляют секвестры наружной и внутренней костных пластинок, скусывают пораженные края кости до визуально неизмененных тканей, проводят ревизию эпидурального пространства и удаляют все гнойные грануляции с поверхности твердой мозговой оболочки, рану дренируют и ушивают наглухо. Краниопластику производят не ранее чем через 6 мес при условии отсутствия прогрессирования воспалительного процесса в кости [1, 3, 7]. Хирургическое лечение дополняют антибактериальной, дезинтоксикационной, корригирующей терапией.
Краниопластику производят не ранее чем через 6 мес при условии отсутствия прогрессирования воспалительного процесса в кости [1, 3, 7]. Хирургическое лечение дополняют антибактериальной, дезинтоксикационной, корригирующей терапией.
Приводим клиническое наблюдение.
Больной Я., 22 лет, поступил в клинику с направляющим диагнозом: нагноившаяся атерома лобной области. При поступлении предъявлял жалобы на отек лица, наличие болезненного уплотнения в области лба. Из анамнеза: считает себя больным в течение 2 сут, когда без видимой причины отметил появление описанных выше жалоб. Данное заболевание — впервые, ранее никаких изменений в лобной области не отмечал. В детстве перенес ушиб области лба, за медицинской помощью не обращался. При поступлении общее состояние удовлетворительное. Температура тела 37 °С. В области лба слева на границе с волосистой частью головы имеется умеренно болезненный инфильтрат плотной консистенции размером 3×1,5 см, кожные покровы над ним не изменены.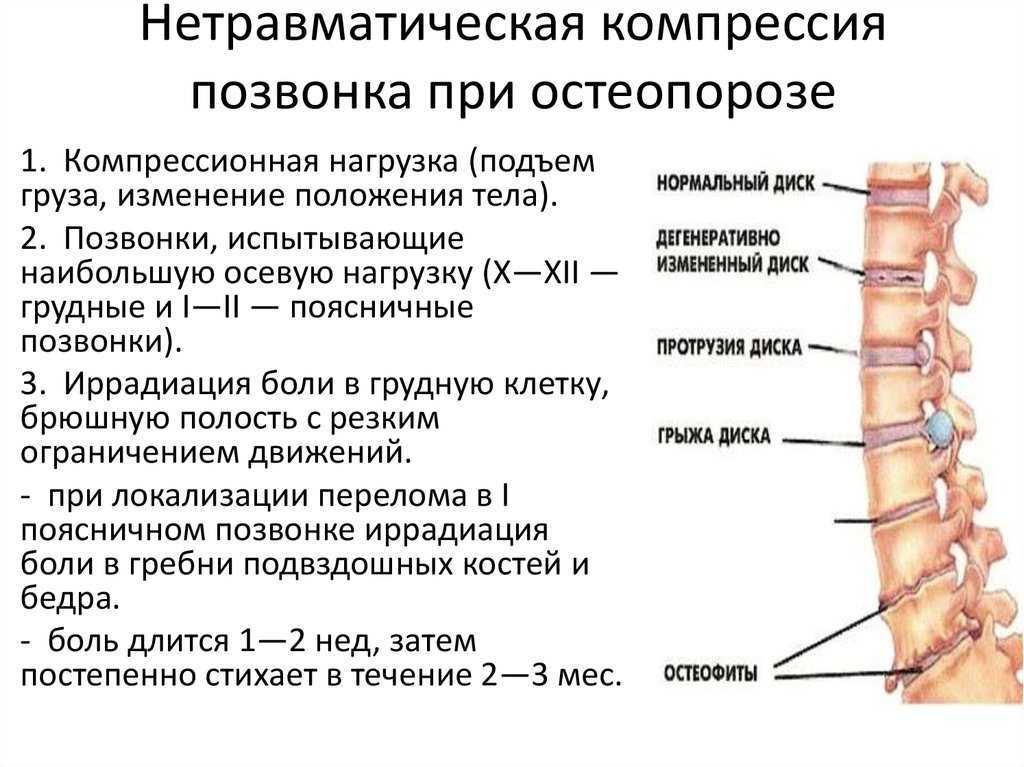 Симптом флюктуации отрицательный. Лабораторных признаков воспаления не выявлено. Так как на момент поступления убедительные данные, свидетельствующие о процессе, отсутствовали, начата антибактериальная, противовоспалительная терапия. Однако в ходе динамического наблюдения (в течение суток от момента госпитализации) отмечена отрицательная динамика со стороны местного статуса в виде прогрессирования воспалительных явлений, в связи с чем больной оперирован в экстренном порядке: под внутривенным наркозом произведено вскрытие гнойника. Интраоперационно выявлен подкожно расположенный гнойник объемом до 20 мл, в дне раны имелся дефект наружной костной пластинки лобной кости с неровными краями, лишенный надкостницы, диаметром до 2 см. Произведены биопсия кости и посев со стенок гнойника. Операция завершена санацией и дренированием раны салфетками, смоченными антисептическим раствором. С учетом интраоперационных данных в раннем послеоперационном периоде больному с целью уточнения диагноза выполнена компьютерная томография черепа (см.
Симптом флюктуации отрицательный. Лабораторных признаков воспаления не выявлено. Так как на момент поступления убедительные данные, свидетельствующие о процессе, отсутствовали, начата антибактериальная, противовоспалительная терапия. Однако в ходе динамического наблюдения (в течение суток от момента госпитализации) отмечена отрицательная динамика со стороны местного статуса в виде прогрессирования воспалительных явлений, в связи с чем больной оперирован в экстренном порядке: под внутривенным наркозом произведено вскрытие гнойника. Интраоперационно выявлен подкожно расположенный гнойник объемом до 20 мл, в дне раны имелся дефект наружной костной пластинки лобной кости с неровными краями, лишенный надкостницы, диаметром до 2 см. Произведены биопсия кости и посев со стенок гнойника. Операция завершена санацией и дренированием раны салфетками, смоченными антисептическим раствором. С учетом интраоперационных данных в раннем послеоперационном периоде больному с целью уточнения диагноза выполнена компьютерная томография черепа (см. рисунок),Рисунок 1. Компьютерная томограмма черепа. а — сагиттальный срез: дефект лобной кости с деструкцией наружной и внутренней пластинок.Рисунок 1. Компьютерная томограмма черепа. б — фронтальный срез: остеомиелит лобной кости с разрушением наружной костной пластинки, абсцесс мягких тканей головы.Рисунок 1. Компьютерная томограмма черепа. в — горизонтальный срез: сквозной дефект лобной кости.Рисунок 1. Компьютерная томограмма черепа. г — фронтальный срез: деструкция лобной кости с разрушением внутренней костной пластинки.Рисунок 1. Компьютерная томограмма черепа. д — трехмерная реконструкция: сквозной дефект лобной кости. при которой выявлена деструкция лобной кости в виде сквозного костного дефекта размером 19×15 мм, что требовало проведения дифференциальной диагностики между остеомиелитом и новообразованием лобной кости. Выполнена сцинтиграфия скелета, при которой выявлен единственный очаг гиперфиксации радиофармпрепарата в лобной области слева. В ходе патогистологического исследования обнаружены кровоизлияния и признаки острого воспаления в костной ткани.
рисунок),Рисунок 1. Компьютерная томограмма черепа. а — сагиттальный срез: дефект лобной кости с деструкцией наружной и внутренней пластинок.Рисунок 1. Компьютерная томограмма черепа. б — фронтальный срез: остеомиелит лобной кости с разрушением наружной костной пластинки, абсцесс мягких тканей головы.Рисунок 1. Компьютерная томограмма черепа. в — горизонтальный срез: сквозной дефект лобной кости.Рисунок 1. Компьютерная томограмма черепа. г — фронтальный срез: деструкция лобной кости с разрушением внутренней костной пластинки.Рисунок 1. Компьютерная томограмма черепа. д — трехмерная реконструкция: сквозной дефект лобной кости. при которой выявлена деструкция лобной кости в виде сквозного костного дефекта размером 19×15 мм, что требовало проведения дифференциальной диагностики между остеомиелитом и новообразованием лобной кости. Выполнена сцинтиграфия скелета, при которой выявлен единственный очаг гиперфиксации радиофармпрепарата в лобной области слева. В ходе патогистологического исследования обнаружены кровоизлияния и признаки острого воспаления в костной ткани. Таким образом, на основании клинико-анамнестических, интраоперационных и ряда инструментальных данных у больного установлен диагноз гематогенного остеомиелита лобной кости, параоссального абсцесса. В послеоперационном периоде на фоне антибактериальной (с учетом данных антибиотикограммы), противовоспалительной терапии, местного лечения достигнута положительная динамика в течении раневого процесса, полностью ликвидированы воспалительные явления. Больной выписан под амбулаторное наблюдение хирургом с рекомендацией консультации нейрохирурга для решения вопроса о радикальном хирургическом лечении.
Таким образом, на основании клинико-анамнестических, интраоперационных и ряда инструментальных данных у больного установлен диагноз гематогенного остеомиелита лобной кости, параоссального абсцесса. В послеоперационном периоде на фоне антибактериальной (с учетом данных антибиотикограммы), противовоспалительной терапии, местного лечения достигнута положительная динамика в течении раневого процесса, полностью ликвидированы воспалительные явления. Больной выписан под амбулаторное наблюдение хирургом с рекомендацией консультации нейрохирурга для решения вопроса о радикальном хирургическом лечении.
Приведено наблюдение острого гематогенного остеомиелита лобной кости у молодого человека, не отягощенного хроническими заболеваниями. Гематогенный характер патологического процесса установлен с помощью исключения других возможных путей попадания инфекции в кость. Клиническая картина заболевания не позволяла установить диагноз остеомиелита лобной кости в предоперационном периоде, однако и не соответствовала полностью локальному гнойному процессу в мягких тканях лобной области. В качестве дополнительного инструментального метода исследования с целью уточнения диагноза мы использовали компьютерную томографию, позволившую детально изучить изменения кости. Онкологическая настороженность потребовала выполнения также сцинтиграфии скелета и гистологического исследования. Комплексное консервативное лечение, проводимое в послеоперационном периоде, позволило добиться полной ликвидации воспалительных явлений и перехода раневого процесса во вторую фазу. Радикальное хирургическое лечение предпочтительнее выполнять в условиях отделения нейрохирургии при полном стихании воспалительного процесса, в связи с чем пациенту рекомендована консультация нейрохирурга.
В качестве дополнительного инструментального метода исследования с целью уточнения диагноза мы использовали компьютерную томографию, позволившую детально изучить изменения кости. Онкологическая настороженность потребовала выполнения также сцинтиграфии скелета и гистологического исследования. Комплексное консервативное лечение, проводимое в послеоперационном периоде, позволило добиться полной ликвидации воспалительных явлений и перехода раневого процесса во вторую фазу. Радикальное хирургическое лечение предпочтительнее выполнять в условиях отделения нейрохирургии при полном стихании воспалительного процесса, в связи с чем пациенту рекомендована консультация нейрохирурга.
Таким образом, распространенность остеомиелита черепа невелика, однако топографоанатомические особенности данной области, опасность интракраниальных осложнений диктуют необходимость своевременной диагностики и адекватного лечения данного заболевания. Ранняя диагностика остеомиелита черепа с привлечением современных инструментальных методов обследования, радикальная хирургическая обработка в сочетании с рациональной антибиотикотерапией позволят значительно улучшить результаты лечения таких больных.
История болезни: Остеомиелит проксимальной фаланги пальца у пациента с болезнью Олье
Введение
Болезнь Олье, или дисхондроплазия, была описана французским хирургом Луи Олье (1). Это редкое врожденное заболевание с распространенностью 1 на 100 000 (2). При этом скелетном заболевании часть хрящевой ткани сохраняет свою эмбриональную структуру и не трансформируется в нормальную кость. В результате среди костной ткани вблизи зоны роста скапливаются очаги хрящевой ткани различных размеров (3). Хрящевая ткань часто выходит за пределы своей нормальной локализации. Эта миграция может происходить как внутрь, так и наружу, сопровождаясь значительными деформациями костей. Патологический хрящ влияет на кости, увеличивая их объем и истончая кортикальный слой (4). Чаще всего поражаются большеберцовая и бедренная кости, а также кости стоп и кистей. Это нашло отражение в классификации Аренберга (1964) выделение четырех форм болезни Олье: I – акроформа с поражением кистей и стоп; II – мономелическая форма с поражением костей одной конечности с вовлечением прилежащего плечевого пояса или таза; III – односторонняя или преимущественно односторонняя форма; IV – двусторонняя форма.
Болезнь Олье не является наследственной и связана с мутациями соматических генов (IDH 1, IDH 2, PTHR 1) (5). В спорадических случаях синдрома Маффуччи энхондроматоз может развиваться с локализованными гемангиомами (6). Клиническими проявлениями болезни Олье являются деформации костей, связанные с такими осложнениями, как патологические переломы и злокачественные опухоли, хондросаркомы (7, 8).
Насколько нам известно, это первое сообщение о гнойном воспалении костно-хрящевых структур, пораженных болезнью Олье. Следующий отчет демонстрирует случай остеомиелита у пациента с болезнью Олье, описывает хирургический подход и результаты.
История болезни
Больной 39-ти лет поступил экстренно в отделение гнойной хирургии с жалобами на боли в основании безымянного пальца правой руки и повышение температуры тела до 38°С. В анамнезе больная страдает болезнью Олье (акроформа с поражением кистей и стоп) с детства и перенесла множественные операции по удалению энхондром на стопах. За семь дней до госпитализации больной был укушен комаром в области энхондромы, расположенной на правой руке в течение многих лет. Воспалительная реакция проявлялась болевым синдромом, покраснением кожи и признаками лимфангита с распространением на среднюю треть предплечья. Амбулаторный хирург диагностировал и вскрыл абсцесс, принеся пациенту умеренное облегчение на 4-й день болезни. Больному назначен Амоксиклав (амоксициллин/клавулановая кислота), нимесулид и ежедневные перевязки с хлоргексидином.
За семь дней до госпитализации больной был укушен комаром в области энхондромы, расположенной на правой руке в течение многих лет. Воспалительная реакция проявлялась болевым синдромом, покраснением кожи и признаками лимфангита с распространением на среднюю треть предплечья. Амбулаторный хирург диагностировал и вскрыл абсцесс, принеся пациенту умеренное облегчение на 4-й день болезни. Больному назначен Амоксиклав (амоксициллин/клавулановая кислота), нимесулид и ежедневные перевязки с хлоргексидином.
Улучшение сохранялось в течение 3 дней, сопровождалось усилением болей и температуры тела. При поступлении в стационар деформация на тыльной поверхности правой кисти была болезненной, увеличенной в объеме (2,5×3,0 см), с гиперемией кожи и свищевой раной до 0,5 см, содержащей плотные серозно-гнойные массы (рис. 1А). . Движения в пораженном пястно-фаланговом суставе резко ограничены. На рентгенограмме правой кисти выявлено округлую форму с костной плотностью и неоднородной структурой на проксимальной фаланге безымянного пальца (рис. 1Б).
1Б).
Рисунок 1 . Диагностика и хирургическое лечение. (А) Макроскопия кисти при поступлении: в основании безымянного пальца располагалось округлое инфильтративное образование со свищевым отверстием. (Б) Рентгенограмма кисти при поступлении: в основании проксимальной фаланги визуализируется энхондрома неоднородной структуры. (C) Интраоперационная макроскопическая ревизия некротизированных костей и мягких тканей. (D) Макроскопическое исследование кисти при выписке из стационара: рана зажила первичным натяжением.
Учитывая неблагоприятное течение заболевания, гнойный очаг экстренно пролечен под проводниковой анестезией. При интраоперационной ревизии выявлено, что костно-хрящевое образование округлой формы в дне операционной раны сращено с проксимальной фалангой. Центральная часть образования представлена серой некротизированной тканью с гнойными массами. Окружающие мягкие ткани также находились в состоянии хронического гнойного воспаления. Эти данные позволяют хирургам диагностировать остеомиелит проксимальной фаланги. Костно-хрящевое образование иссечено с окружающими некротизированными тканями (рис. 1В). Операция закончена дренированием раны и ушиванием. Послеоперационный период прошел без осложнений. Рана зажила первичным натяжением (рис. 1D). Признаков рецидива не выявлено в 9 случаях.месяцев после операции. Ограничения движений в пораженном пястно-фаланговом суставе сохранялись. Однако они были вызваны болезнью Олье задолго до развития гнойного воспаления. Пациентка осталась довольна операцией, неблагоприятных осложнений не отмечала (табл. 1).
Эти данные позволяют хирургам диагностировать остеомиелит проксимальной фаланги. Костно-хрящевое образование иссечено с окружающими некротизированными тканями (рис. 1В). Операция закончена дренированием раны и ушиванием. Послеоперационный период прошел без осложнений. Рана зажила первичным натяжением (рис. 1D). Признаков рецидива не выявлено в 9 случаях.месяцев после операции. Ограничения движений в пораженном пястно-фаланговом суставе сохранялись. Однако они были вызваны болезнью Олье задолго до развития гнойного воспаления. Пациентка осталась довольна операцией, неблагоприятных осложнений не отмечала (табл. 1).
Таблица 1 . Таблица, обобщающая контрольный список по уходу, организованная в виде временной шкалы.
При гистологическом анализе иссеченных тканей установлено, что костная ткань находится в состоянии некроза. Он был в основном заменен эмбриональной хрящевой тканью (рис. 2А). Отсутствие ядер в большинстве хондроцитов свидетельствовало о дистрофических изменениях хряща. Центры этих областей были заполнены месторождениями полезных ископаемых. Обширные участки эмбриональной хрящевой ткани были тесно связаны со зрелым хрящом. Эта ткань отличалась от нормального хряща незрелой организацией, неравномерным распределением и меньшими размерами хондроцитов, отсутствием лакун вокруг них, повышенным содержанием внеклеточного матрикса. При исследовании иссеченных мягких тканей надкостницы выявлены очаги созревающей грануляционной ткани с многочисленными сосудами и рубцово-фиброзной ткани с обширными участками гиалиноза (рис. 2Б,В). Ткань вокруг фрагментов минеральных отложений была инфильтрирована лейкоцитами и макрофагами (рис. 2Г).
Центры этих областей были заполнены месторождениями полезных ископаемых. Обширные участки эмбриональной хрящевой ткани были тесно связаны со зрелым хрящом. Эта ткань отличалась от нормального хряща незрелой организацией, неравномерным распределением и меньшими размерами хондроцитов, отсутствием лакун вокруг них, повышенным содержанием внеклеточного матрикса. При исследовании иссеченных мягких тканей надкостницы выявлены очаги созревающей грануляционной ткани с многочисленными сосудами и рубцово-фиброзной ткани с обширными участками гиалиноза (рис. 2Б,В). Ткань вокруг фрагментов минеральных отложений была инфильтрирована лейкоцитами и макрофагами (рис. 2Г).
Рисунок 2 . Гистологическое исследование иссеченных тканей. (A) Большой участок эмбрионального хряща ( * ). Мелкие хондроциты без лакун, дистрофические изменения в некоторых клетках, неравномерное распределение хондроцитов, увеличенное количество экстрацеллюлярного матрикса. Небольшой участок зрелого хряща (стрелка). (B) Волокнистая соединительная ткань (стрелка). Грануляционная ткань с многочисленными кровеносными сосудами (*). (C) Фиброзная ткань, инфильтрированная иммунными клетками (стрелка). (D) Фрагмент минерального отложения (*), окруженный тканью, инфильтрированной лейкоцитами и макрофагами (стрелка).
(B) Волокнистая соединительная ткань (стрелка). Грануляционная ткань с многочисленными кровеносными сосудами (*). (C) Фиброзная ткань, инфильтрированная иммунными клетками (стрелка). (D) Фрагмент минерального отложения (*), окруженный тканью, инфильтрированной лейкоцитами и макрофагами (стрелка).
При гистологическом исследовании иссеченных тканей выявлены деструкция и дезорганизация костной ткани с частичным замещением ее эмбриональным хрящом и очагами минерального отложения. Гнойное воспаление возникало не только в костных и хрящевых структурах, но и в мягких тканях.
Обсуждение
У пациентов с болезнью Олье энхондромы составляют до 50% длинных и плоских костей. Лечение не рекомендуется, если поражения рентгенологически доброкачественные и не ограничивают движения скелета. Настоящий отчет направлен на включение риска быстрого развития местной инфекции в переломы и малигнизации, о которых знают пациенты. Болезнь Олье может вызвать кальцификацию, оссификацию и некроз из-за бессосудистого хряща, способствующего развитию местной инфекции, что и произошло в описанном случае. Экзогенная инфекция (золотистый стафилококк) проникла в мягкие ткани при укусе комара, в результате чего образовался абсцесс мягких тканей правой кисти. Несмотря на раннее оперативное вмешательство, вскрытие и дренирование абсцесса, инфекция быстро перешла в остеомиелит проксимальной фаланги пальца, пораженного болезнью Олье. При последующем оперативном вмешательстве были выявлены выраженные деструктивные изменения в фаланге, проявившиеся всего через несколько дней с момента инфицирования. Операция позволила пациенту вернуться к жизни с осознанием рисков, связанных с этим состоянием.
Болезнь Олье может вызвать кальцификацию, оссификацию и некроз из-за бессосудистого хряща, способствующего развитию местной инфекции, что и произошло в описанном случае. Экзогенная инфекция (золотистый стафилококк) проникла в мягкие ткани при укусе комара, в результате чего образовался абсцесс мягких тканей правой кисти. Несмотря на раннее оперативное вмешательство, вскрытие и дренирование абсцесса, инфекция быстро перешла в остеомиелит проксимальной фаланги пальца, пораженного болезнью Олье. При последующем оперативном вмешательстве были выявлены выраженные деструктивные изменения в фаланге, проявившиеся всего через несколько дней с момента инфицирования. Операция позволила пациенту вернуться к жизни с осознанием рисков, связанных с этим состоянием.
Таким образом, в настоящем отчете описано уникальное сочетание болезни Олье с остеомиелитом пораженного пальца. Редкая распространенность заболевания скелета привела к неожиданному осложнению после первичной операции. Хроническое воспаление способствовало чрезвычайно быстрому распространению мелкого гнойного процесса на кость и энхондрому. Мы рекомендуем хирургам учитывать, что даже незначительная инфекция мягких тканей может вызвать быстрое развитие остеомиелита у больных с болезнью Олье. Ранняя антибактериальная терапия и хирургическая резекция пораженной ткани могут предотвратить это состояние.
Мы рекомендуем хирургам учитывать, что даже незначительная инфекция мягких тканей может вызвать быстрое развитие остеомиелита у больных с болезнью Олье. Ранняя антибактериальная терапия и хирургическая резекция пораженной ткани могут предотвратить это состояние.
Заявление о доступности данных
Первоначальные материалы, представленные в исследовании, включены в статью/дополнительный материал, дальнейшие запросы можно направлять соответствующему автору/авторам.
Заявление об этике
Исследования с участием людей были рассмотрены и одобрены Локальным комитетом по этике Сеченовского университета. Пациенты/участники предоставили письменное информированное согласие на участие в этом исследовании.
Вклад авторов
Все перечисленные авторы внесли существенный, непосредственный и интеллектуальный вклад в работу и одобрили ее для публикации.
Финансирование
Работа выполнена при финансовой поддержке Министерства науки и высшего образования Российской Федерации в рамках государственной поддержки создания и развития научных центров мирового уровня Цифровой биодизайн и персонализированное здравоохранение № 075-15-2020 -926.
Конфликт интересов
Авторы заявляют, что исследование проводилось при отсутствии каких-либо коммерческих или финансовых отношений, которые могли бы быть истолкованы как потенциальный конфликт интересов.
Примечание издателя
Все претензии, изложенные в этой статье, принадлежат исключительно авторам и не обязательно представляют претензии их дочерних организаций, издателя, редакторов и рецензентов. Любой продукт, который может быть оценен в этой статье, или претензии, которые могут быть сделаны его производителем, не гарантируются и не поддерживаются издателем.
Ссылки
1. Олье Л. Дисхондроплазия. Лион медицинский. (1898) 88: 484–92.
Google Scholar
2. Silve C, Juppner H. Болезнь Олье. Orphanet J Редкий Dis. (2006) 1:37. doi: 10.1186/1750-1172-1-37
Полный текст CrossRef | Google Scholar
3. Suster D, Hung YP, Nielsen GP. Дифференциальная диагностика хрящевых поражений костей. Arch Pathol Lab Med. (2020) 144:71–82. doi: 10.5858/arpa.2019-0441-RA
(2020) 144:71–82. doi: 10.5858/arpa.2019-0441-RA
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
4. Douis H, Parry M, Vaiyapuri S, Davies AM. Каковы клинические и МРТ-признаки, отличающие энхондромы от хондросарком низкой степени злокачественности? Евро Радиол. (2018) 28:398–409. doi: 10.1007/s00330-017-4947-0
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
5. Pansuriya TC, van Eijk R, d’Adamo P, van Ruler MA, Kuijjer ML, Oosting J, et al. Мутации IDh2 и IDh3 соматической мозаики связаны с энхондромой и веретеноклеточной гемангиомой при болезни Олье и синдроме Маффуччи. Нат Жене. (2011) 43:1256–61. doi: 10.1038/ng.1004
PubMed Abstract | Полный текст перекрестной ссылки | Академия Google
6. Фанг С., Даймонд Д., Амирфейз Р., Гарган М. Болезнь Олье и синдром Маффуччи. Ортопедическая травма. (2009) 23:278–80. doi: 10.1016/j.mporth.2009.01.007
CrossRef Полный текст | Google Scholar
7. Herget GW, Strohm P, Rottenburger C, Kontny U, Krauss T, Bohm J, et al. Взгляд на энхондрому, энхондроматоз и риск вторичной хондросаркомы. Обзор литературы с акцентом на клиническое поведение, рентгенологию, злокачественную трансформацию и последующее наблюдение. Новообразование. (2014) 61:365–78. doi: 10.4149/neo_2014_046
Herget GW, Strohm P, Rottenburger C, Kontny U, Krauss T, Bohm J, et al. Взгляд на энхондрому, энхондроматоз и риск вторичной хондросаркомы. Обзор литературы с акцентом на клиническое поведение, рентгенологию, злокачественную трансформацию и последующее наблюдение. Новообразование. (2014) 61:365–78. doi: 10.4149/neo_2014_046
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
8. Бургетова А., Матеёвский З., Зикан М., Слама Дж., Дундр П., Скапа П. и др. Ассоциация энхондроматоза со злокачественно трансформированной хондросаркомой и ювенильной гранулезоклеточной опухолью яичников (болезнь Олье). Тайвань J Акушер-гинеколог. (2017) 56: 253–7. doi: 10.1016/j.tjog.2017.02.002
PubMed Abstract | Полный текст перекрестной ссылки | Академия Google
Ключевые слова: Болезнь Олье, хирургическое лечение, хирургия кисти, энхонрома, остеомиелит
Образец цитирования: Липатов К., Мелконян Г., Шехтер А., Асатрян А., Холиков А., Файзуллин А. Палец у пациента с болезнью Олье. Фронт. Surg. 8:682101. doi: 10.3389/fsurg.2021.682101
Палец у пациента с болезнью Олье. Фронт. Surg. 8:682101. doi: 10.3389/fsurg.2021.682101
Поступила в редакцию: 17 марта 2021 г.; Принято: 01 июля 2021 г.;
Опубликовано: 26 июля 2021 г.
Отредактировано:
Клаудия Ди Белла, Мельбурнский университет, Австралия
Copyright © 2021 Липатов, Мелконян, Шехтер, Асатрян, Холиков и Файзуллин. Это статья с открытым доступом, распространяемая на условиях лицензии Creative Commons Attribution License (CC BY). Использование, распространение или воспроизведение на других форумах разрешено при условии указания оригинального автора(ов) и владельца(ей) авторских прав и при условии цитирования оригинальной публикации в этом журнале в соответствии с общепринятой академической практикой. Запрещается использование, распространение или воспроизведение без соблюдения этих условий.
*Переписка: Файзуллин Алексей, [email protected]
Технология репарации остеомиелитических дефектов кости с использованием аутологичных мезенхимальных стромальных клеток на коллагеновой матрице в эксперименте
1. Майбородин И.В., Михева В.В., Шевелазов А.И. Фигуренко Н.Ф., Маслов Р.В., Майбородина В.И. Влияние внеклеточных везикул (экзосом) мезенхимальных стромальных клеток на регенерацию костной ткани. Новости хирургии. 2019;27(2):196–203. [Академия Google]
Майбородин И.В., Михева В.В., Шевелазов А.И. Фигуренко Н.Ф., Маслов Р.В., Майбородина В.И. Влияние внеклеточных везикул (экзосом) мезенхимальных стромальных клеток на регенерацию костной ткани. Новости хирургии. 2019;27(2):196–203. [Академия Google]
2. Лепехова С.А., Цяо Г., Гольдберг О.А., Тишков Н.В., Цяо Л., Курганский И.С., Иноземцев П.О., Федорова Л.И. Стимуляция репаративной регенерации опорной ткани в условиях отсроченной репозиции отломков. Сибирский научный медицинский журнал. 2019;39(4):85–92. doi: 10.15372/ssmj20190411. [CrossRef] [Google Scholar]
3. Медков М.А., Грищенко Д.Н., Климов М.А., Курявый В.Г., Апанасевич В.И. Кальций-фосфатные рентгеноконтрастные цементы для реконструкции костной ткани. Химическая технология. 2019;20(5):194–199. [Google Scholar]
4. Юрова К.А., Хазиахматова О.Г., Малащенко В.В., Норкин И.К., Иванов П.А., Хлусов И.А., Шункин Е.О., Тодосенко Н.М., Мелащенко Е.С., Литвинова Л.С. Клеточно-молекулярные аспекты воспаления, ангиогенеза и остеогенеза. Краткий обзор. Цитология. 2020;62(5):305–315. [Google Scholar]
Краткий обзор. Цитология. 2020;62(5):305–315. [Google Scholar]
5. Рубникович С.П., Кузьменко Е.В., Денисова Ю.Л., Андреева В.А. Достижения фундаментальной, клинической медицины и фармации. Витебск: 2020. Эффективность применения стволовых клеток для регенерации костной ткани. В кн. стр. 160–161. [Эффективность использования стволовых клеток для регенерации костной ткани. В кн.: Достижения фундаментальной, клинической медицины и фармации [Google Scholar]
6. Мурзич А.Е., Пашкевич Л.А., Жернасечанка Х.А. Экспериментальное обоснование метода аутотрансплантации мезенхимальных стволовых клеток для регенерации костной ткани головки бедренной кости. Известия Национальной академии наук Беларуси. Серия медицинских наук. 2020;17(1):7–19. doi: 10.29235/1814-6023-2020-17-1-7-19. [CrossRef] [Google Scholar]
7. Гордиенко И.И., Цап Н.А., Борисов С.А., Валамина И.Е. Репарация костной ткани в зоне консолидации открытого перелома трубчатой кости у лабораторных животных. Экспериментальное исследование. Детская хирургия. 2020;24(2):96–100. [Google Scholar]
Детская хирургия. 2020;24(2):96–100. [Google Scholar]
8. Резник Л.Б., Стасенко И.В., Негров Д.А. Результаты использования различных типов имплантатов в экспериментальном лечении остеомиелитических дефектов длинных костей. Гений ортопедии. 2016; 4:81–87. [Google Scholar]
9. Кривенко С.Н., Попов С.В. Замещение костных дефектов у больных травматическим остеомиелитом длинных костей. Вестник неотлозной и восстановительной хирургии. 2020;5(2):138–145. [Google Scholar]
10. Гараев М.Р., Пантелеев В.С., Нартайлаков М.А., Дорофеев В.Д., Инюшев Д.В., Голков Д.С. Хирургическое лечение хронического остеомиелита. Креативная хирургия и онкология. 2019;9(3):209–215. doi: 10.24060/2076-3093-2019-9-3-209-215. [CrossRef] [Google Scholar]
11. Де Угарте Д.А., Моризоно К., Эльбарбари А., Альфонсо З., Зук П.А., Чжу М., Драгу Дж.Л., Ашджян П., Томас Б., Бенхайм П., Чен И., Фрейзер Дж., Хедрик М.Х. Сравнение многолинейных клеток жировой ткани и костного мозга человека. Клетки Ткани Органы. 2003;174(3):101–109. doi: 10.1159/000071150. [PubMed] [CrossRef] [Google Scholar]
2003;174(3):101–109. doi: 10.1159/000071150. [PubMed] [CrossRef] [Google Scholar]
12. Im G.I., Shin Y.W., Lee K.B. Имеют ли мезенхимальные стволовые клетки жировой ткани тот же остеогенный и хондрогенный потенциал, что и клетки костного мозга? Хрящевой остеоартрит. 2005;13(10):845–853. doi: 10.1016/j.joca.2005.05.005. [PubMed] [CrossRef] [Академия Google]
13. Хаяши О., Кацубе Ю., Хиросе М., Огуши Х., Ито Х. Сравнение остеогенной способности мезенхимальных стволовых клеток крыс из костного мозга, надкостницы и жировой ткани. Кальциф ткани Int. 2008;82(3):238–247. doi: 10.1007/s00223-008-9112-y. [PubMed] [CrossRef] [Google Scholar]
14. Lendeckel S., Jödicke A., Christophis P., Heidinger K., Wolff J., Fraser J.K., Hedrick M.H., Berthold L., Howaldt H.P. Аутологичные стволовые клетки (жировые) и фибриновый клей, используемые для лечения широко распространенных травматических дефектов свода черепа: клинический случай. J Краниомаксиллофак Хирург. 2004;32(6):370–373. doi: 10.1016/j.jcms.2004.06.002. [PubMed] [CrossRef] [Академия Google]
doi: 10.1016/j.jcms.2004.06.002. [PubMed] [CrossRef] [Академия Google]
15. Mesimäki K., Lindroos B., Törnwall J., Mauno J., Lindqvist C., Kontio R., Miettinen S., Suuronen R. Новая реконструкция верхней челюсти с формированием эктопической кости с помощью жировых стволовых клеток GMP. Int J Oral Maxillofac Surg. 2009;38(3):201–209. doi: 10.1016/j.ijom.2009.01.001. [PubMed] [CrossRef] [Google Scholar]
16. Корсетти А., Бахушевский К., Понцони Д., Ланжи Р., Дос Сантос Л.А., Камассола М., Нарди Н.Б., Пуричелли Э. Восстановление костных дефектов жировой тканью стволовые клетки в сочетании с альфа-трикальцийфосфатом и каркасами из желатиновой губки на крысиной модели. J Appl Oral Sci. 2017;25(1):10–19. doi: 10.1590/1678-77572016-0094. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
17. Арригони Э., де Джероламо Л., Ди Джанкамильо А., Станко Д., Деллавиа К., Карнелли Д., Кампаньол М., Доменегини К., Брини А.Т. Стволовые клетки, полученные из жировой ткани, и регенерация кроличьей кости: гистоморфометрическая, иммуногистохимическая и механическая характеристика. J Ортоп Sci. 2013;18(2):331–339. doi: 10.1007/s00776-012-0349-y. [PubMed] [CrossRef] [Google Scholar]
J Ортоп Sci. 2013;18(2):331–339. doi: 10.1007/s00776-012-0349-y. [PubMed] [CrossRef] [Google Scholar]
18. Фан Б., Лю Ю., Чжэн Д., Шань С., Ван С., Гао Ю., Ван Дж., Се Ю., Чжан Ю., Ли К. Влияние механического растяжения на биологические характеристики стволовых клеток, полученных из жировой ткани человека. J Cell Mol Med. 2019;23(6):4244–4255. doi: 10.1111/jcmm.14314. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
19. Живцов О.П., Алейник Д.Я., Орлинская Н.Ю., Митрофанов В.Н. Особенности регенерации костной ткани в условиях клеточно-инженерной конструкции для восстановления костного дефекта у кролика. Международный журнал прикладных и фундаментальных исследований. 2019;11:54–59. doi: 10.17513/mjpfi.12931. [CrossRef] [Google Scholar]
20. Резник Л.Б., Борзунов Д.Ю., Моховиков Д.С., Стасенко И.В. Опыт замещения дефектов длинных трубчатых костей на основе сочетанного применения чрескостного остеосинтеза и остеокондуктивных материалов в клинической практике. Политравма. 2017;2:16–22. [Академия Google]
Политравма. 2017;2:16–22. [Академия Google]
21. Глухов А.А., Андреев А.А., Малкина Н.А. Ультразвуковая обработка и применение коллагена в лечении экспериментального хронического остеомиелита. Хирургия. Приложение к журналу Consilium Medicum. 2017; 1:62–70. [Google Scholar]
22. Алейник Д.Ю., Чарыкова И.Н., Сидорова Т.И. Исследование нового костно-замещающего материала на модели in vitro. Технологии живых систем. 2013;10(8):38–42. [Google Scholar]
23. Доминичи М., Ле Блан К., Мюллер И., Слапер-Кортенбах И., Марини Ф.С., Краузе Д.С., Динс Р.Дж., Китинг А., Прокоп Д.Дж., Хорвиц Э.М. Минимальные критерии определения мультипотентности мезенхимальные стромальные клетки. Заявление Международного общества клеточной терапии. Цитотерапия. 2006;8(4):315–317. дои: 10.1080/14653240600855905. [PubMed] [CrossRef] [Google Scholar]
24. Seebach E., Holschbach J., Buchta N., Bitsch R.G., Kleinschmidt K., Richter W. Имплантация мезенхимальных стромальных клеток для стимуляции заживления длинных костей, усугубляющих стафилококк aureus-индуцированный остеомиелит.