Дисплазия тазобедренных суставов у детей
В НМИЦ детской травматологии и ортопедии им. Г. И. Турнера разрабатывают и применяют современные методики лечения патологий тазобедренных суставов у детей. Специалисты занимаются самыми нестандартными и серьезными случаями, лечат детей не только со всех регионов страны, но и из зарубежных стран.
Хирургическое лечение проводится по федеральным квотам в рамках оказания специализированной и высокотехнологичной медицинской помощи, что является бесплатно для пациентов до 18 лет из любых регионов России.
Сотрудники единственного специализированного отделения патологии тазобедренного сустава НМИЦ ДТО им. Г.И. Турнера успешно применяют современные методики консервативного и хирургического лечения детей с дисплазией тазобедренных суставов различной степени тяжести.
- По данным международных исследований и статистике нашего Центра данной врожденной патологией страдает 5-10 детей на 1000 новорожденных.
- Заболевание поражает девочек примерно в 7 раз чаще, чем мальчиков.

- Данная патология является причиной каждого третьего случая коксартроза у взрослых людей.
Что такое дисплазия тазобедренного сустава?
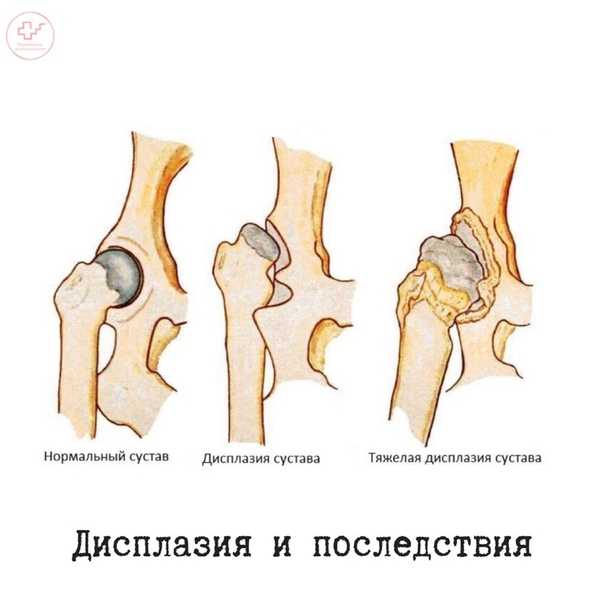
Дисплазия тазобедренных суставов – тяжелая патология, характеризующаяся недоразвитием всех элементов тазобедренного сустава (костей, связок, капсулы сустава, мышц, сосудов, нервов).
Современное название этой патологии — Developmental dysplasia of the hip, т.е. дисплазия развития тазобедренного сустава, которая возникает в процессе пре- и постнатального онтогенеза и может включать в себя неонатальную нестабильность, изолированное недоразвитие вертлужной впадины, подвывих и вывих бедра – самую тяжелую степень дисплазии тазобедренных суставов, которая характеризуется полным разобщением контакта суставных поверхностей головки бедренной кости и вертлужной впадины.
Классификация и оценка состояния тазобедренного сустава
Состояние тазобедренных суставов оценивается на основании данных ультразвукового и рентгенологического исследования.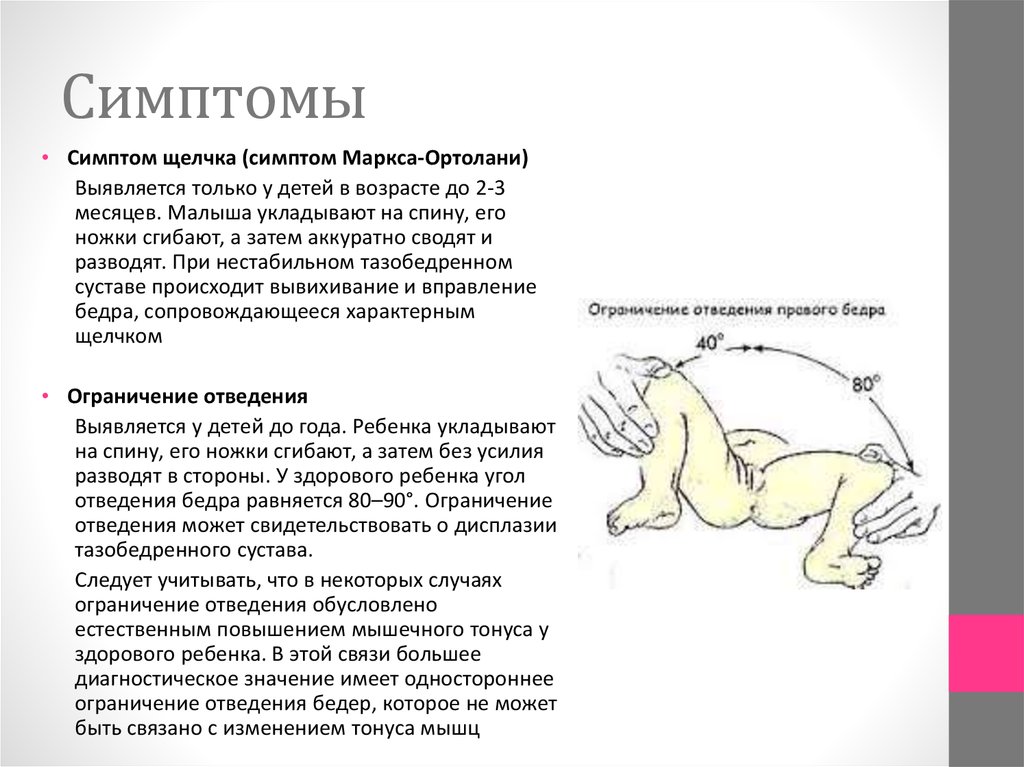 УЗИ скрининг проводится по методике R.Graf (1984)
УЗИ скрининг проводится по методике R.Graf (1984)
Основные преимущества УЗИ-скрининга:
- Максимально ранняя диагностика патологии тазобедренного сустава (“золотой стандарт” проведения – в родильном доме)
- Сокращение сроков консервативного лечения!!!
- Значительное снижение вероятности проведения хирургических вмешательств!
- Отсутствие лучевой нагрузки
Существует несколько типов строения тазобедренного сустава, согласно критериям оценки R.Graf:
1а тип – зрелый тазобедренный сустав
1б тип – транзитроный – как правило, характерен для недоношенных детей и не требует ортопедического лечения
2а тип – незрелый тазобедренный сустав. У детей до 3х месяцев жизни подобный тип расценивается как функциональная незрелость и не требует ортопедического лечения, у детей старше 3х месяцев подобные изменения считаются патологической незрелостью и требуют лечения, а сам тип является 2б
2в – предподвывих бедра
3 – подвывих бедра
4 – вывих бедра
У детей старше 3х месяцев в дополнение к УЗИ-исследованию выполняется рентгенографическое исследование. До этого возраста лучевые методы исследования не являются информативными, поскольку отсутствует должная оссификация костных структур тазобедренного сустава и проведение их адекватной оценки крайне затруднено.
До этого возраста лучевые методы исследования не являются информативными, поскольку отсутствует должная оссификация костных структур тазобедренного сустава и проведение их адекватной оценки крайне затруднено.
На сегодняшний день в мировой практике степень дисплазии тазобедренных суставов определяют по данным лучевого исследования согласно классификации, разработанной Международным институтом дисплазии тазобедренных суставов (International Hip Dysplasia Institute), которая основывается на соотношениях между головкой бедренной кости и вертлужной впадиной.
- Первая степень – тазобедренный сустав без патологии
- Вторая степень (подвывих бедра) — головка бедренной кости смещена краниально, но находится ниже верхне-латерального края истинной вертлужной впадины
- Третья степень (маргинальный вывих бедра) — головка бедренной кости смещена краниально и находится на уровне верхне-латерального края истинной вертлужной впадины
- Четвертая степень (надацетабулярный вывих бедра) — головка бедренной кости располагается выше верхне-латерального края истинной вертлужной впадины
Основные факторы риска возникновения:
- Наследственность по врожденной патологии тазобедренного сустава
- Ягодичное предлежание
- Женский пол
- Первые роды
- Крупный плод (более 4 кг)
- Вирусная или бактериальная инфекция в период с 10 по 15 неделю беременности
- Хронические заболевания органов малого таза
Признаки и симптомы дисплазии тазобедренных суставов
Симптоматика тяжелых степеней дисплазии (подвывих и вывих) ярко выражена у малышей. Для исключения диагноза ребенок должен быть осмотрен детским ортопедом в целях профилактики. “Золотой” стандарт установления диагноза – родильный дом! На первом году жизни осмотр ортопедом проводится в 1, 3, 6 и 12 месяцев.
Для исключения диагноза ребенок должен быть осмотрен детским ортопедом в целях профилактики. “Золотой” стандарт установления диагноза – родильный дом! На первом году жизни осмотр ортопедом проводится в 1, 3, 6 и 12 месяцев.
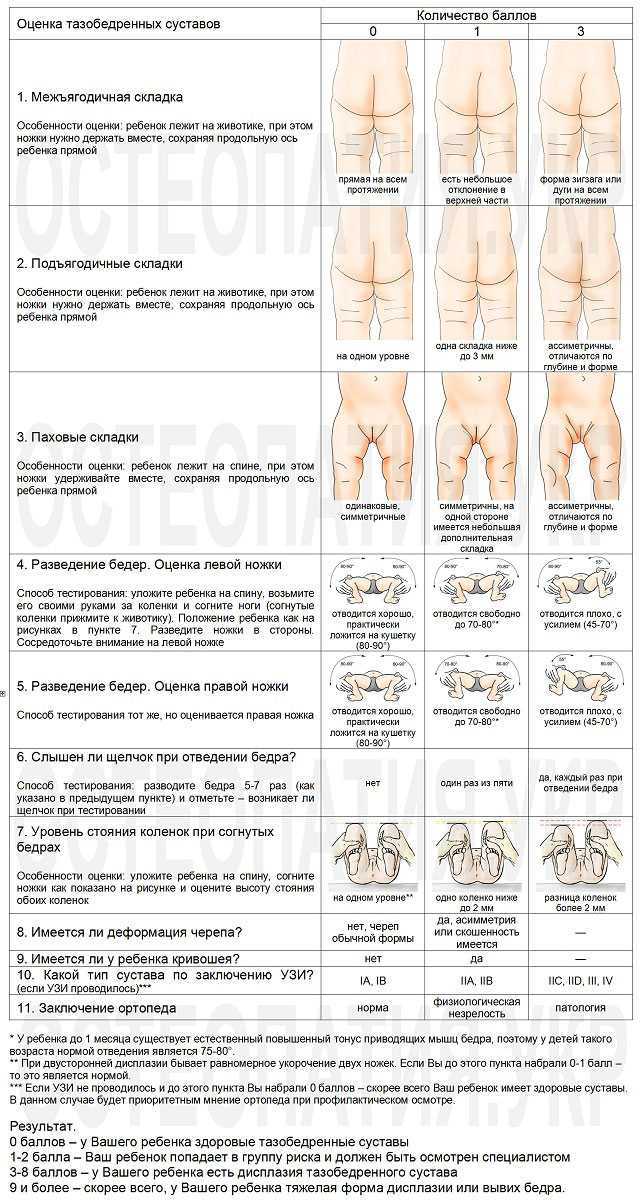
Основные специфические клинические признаки у ребенка 1-2 месяца жизни
- тест Barlow и тест Ortolani
Дополнительные (малоспецифические) клинические признаки
- Асимметричное расположение кожных складок на бедрах
- Асимметричное расположение ягодичных складок
- Избыточная ротация бедра
- Наружная ротация стоп
- Косое расположение половой щели у девочек.
- Укорочение нижней конечности
- Пальпация головки бедренной кости за задним краем впадины
- Ограничение отведения ног, согнутых под прямым углом в тазобедренных и коленных суставах
Диагностика
Виссарионов Сергей ВалентиновичВиссарионов Сергей Валентинович (Директор НМИЦ детской травматологии и ортопедии им.
Г.И. Турнера Минздрава России, доктор медицинских наук, профессор, член-корреспондент РАН, лауреат премии Правительства РФ)
Мы много внимания уделяем сейчас разработке инновационной системы ранней диагностики дисплазии тазобедренного сустава у младенцев и раннего функционального консервативного лечения. В нашем учреждении разработана функциональная шина для лечения детей с этим патологическим состоянием, которая изготавливается и уже используется в комплексном лечении детей с дисплазией тазобедренного сустава.
Лечением патологий и дисплазии тазобедренных суставов у новорожденных, детей и подростков занимается Клиника патологии тазобедренного сустава нашего центра.
Предварительный диагноз часто выставляют в период пребывания в роддоме. В такой ситуации важно в ближайшие три недели посетить детского ортопеда. Необходимые диагностические процедуры — рентгенография и ультрасонография.
Малышам до 2-3 месяцев рентгенограмма не актуальна, поскольку большая часть сустава образована хрящами, не отображающимися на снимке.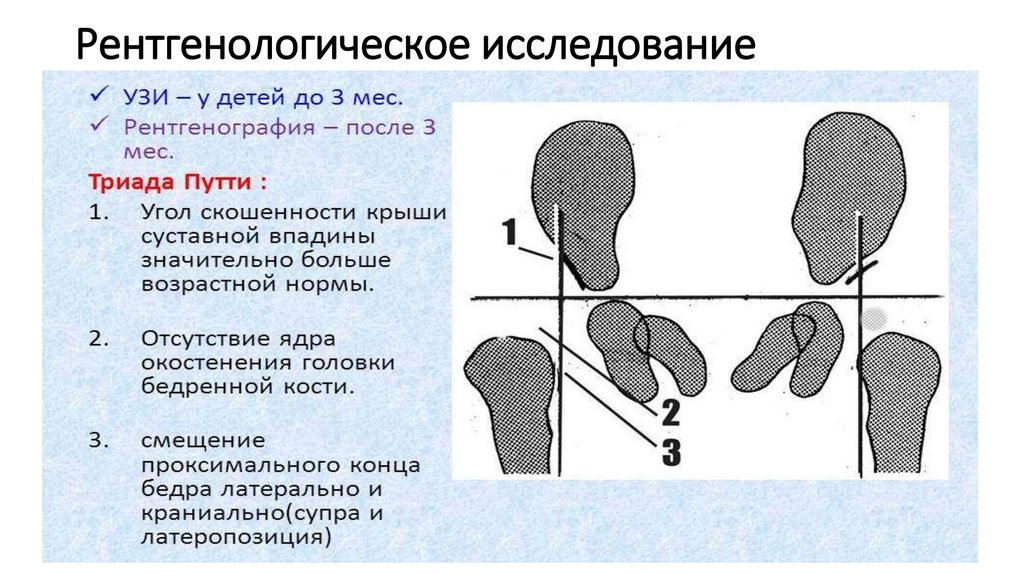
Асимметричность паховой, подколенной и ягодичной кожной складки легче заметить у малышей после двух-трех месячного возраста. Стоит провести тщательный осмотр. Врач обращает внимание на различие в уровне расположения, формы и глубины складок. Двусторонняя дисплазия тяжелой степени не подразумевает асимметричность складок.
В случаях наличия у новорожденного сочетания факторов риска без наличия клинической симптоматики на первом полугодии жизни проводится повторное 2-х кратное обследование (УЗИ, рентгенография ТБС).
Детский травматолог-ортопед
У молодых родителей всегда много вопросов по поводу развития их ребенка. Мы задали самые часто встречающиеся вопросы травматологу-ортопеду клиники «Евромед» Дмитрию Олеговичу Сагдееву.
— Маленького ребенка рекомендуют довольно часто показывать врачу-ортопеду: в месяц, в три месяца, в шесть месяцев, в год.
— Ортопед смотрит, как развивается опорно-двигательная система ребенка в периоды его активного развития, чтобы вовремя заметить возможные отклонения в ее развитии и скорректировать их. На раннем сроке – в месяц — делаем УЗИ тазобедренных суставов, чтобы не пропустить какую-либо врожденную патологию. В три-четыре месяца УЗИ повторяем для контроля, чтобы увидеть динамику развития сустава.
По результатам ультразвукового исследования врач может заподозрить нарушения формирования и динамики развития тазобедренного сустава.
Врач ультразвуковой диагностики оценивает формирование сустав по специальной шкале (шкале Графа), и далее уже ортопед определяет, требуются ли коррекция лечебной гимнастикой, нужны ли какие-либо физиопроцедуры и т.д.
Чем раньше будут выявлены отклонения в развитии ребенка, тем эффективнее будет лечение.
Примерно в шесть месяцев ребенок начинает садиться, потом он будет вставать, пойдет, и важно знать, как у него сформирован тазобедренный сустав и, если есть нарушения, успеть исправить их до этого момента.
Дисплазия тазобедренного сустава — это нарушение формирования тазобедренного сустава, которое в тяжелых формах приводит к формированию подвывиха или вывиха головки бедренной кости.
— При обнаружении дисплазии тазобедренного сустава обычно назначают ношение ортопедических конструкций: подушки Фрейка, шины Виленского и т. п. Выглядят они довольно пугающе, и родители боятся, что ребенку будет в них некомфортно.
— Ребенок не будет испытывать дискомфорт. У него еще нет устойчивого понимания, в каком положении должны находиться его нижние конечности поэтому конструкция ему мешать не будет.
При этом, благодаря воздействию этих конструкций ноги ребенка расположены под определенным углом, и в этом положении головка бедренной кости центрируется во впадину, она находится в правильном положении, с нее снимается всякая деформирующая нагрузка, что позволяет суставу правильно развиваться. Если же этого не сделать, то на головку бедренной кости будет оказываться постоянная деформирующая нагрузка, что в конечном итоге повлечет за собой подвывих и вывих бедра. Это будет уже тяжелая степень дисплазии тазобедренного сустава.
Это будет уже тяжелая степень дисплазии тазобедренного сустава.
— Помимо дисплазии, на УЗИ всегда смотрят формирование ядер окостенения в тазобедренном суставе. Почему нам так важно их правильное развитие?
— Головка бедра состоит из хрящевой ткани. Ядро окостенения находится внутри головки бедра и, постепенно увеличиваясь, оно как бы армирует ее изнутри и придает структуре стабильность при осевой нагрузке. При отсутствии ядра окостенения любая осевая нагрузка на бедро приводит к его деформации, вследствие чего может развиться подвывих и далее — вывих бедра. Соответственно, если ядро окостенения не развивается или развивается с задержкой, строго запрещены любые осевые нагрузки: стоять, а тем более – ходить нельзя.
— А сидеть можно?
— С замедленными темпами оссификации (окостенения, формирования костей) сидеть не запрещается, при условии, что нормально сформирована крыша вертлужной впадины, головка бедренной кости центрирована.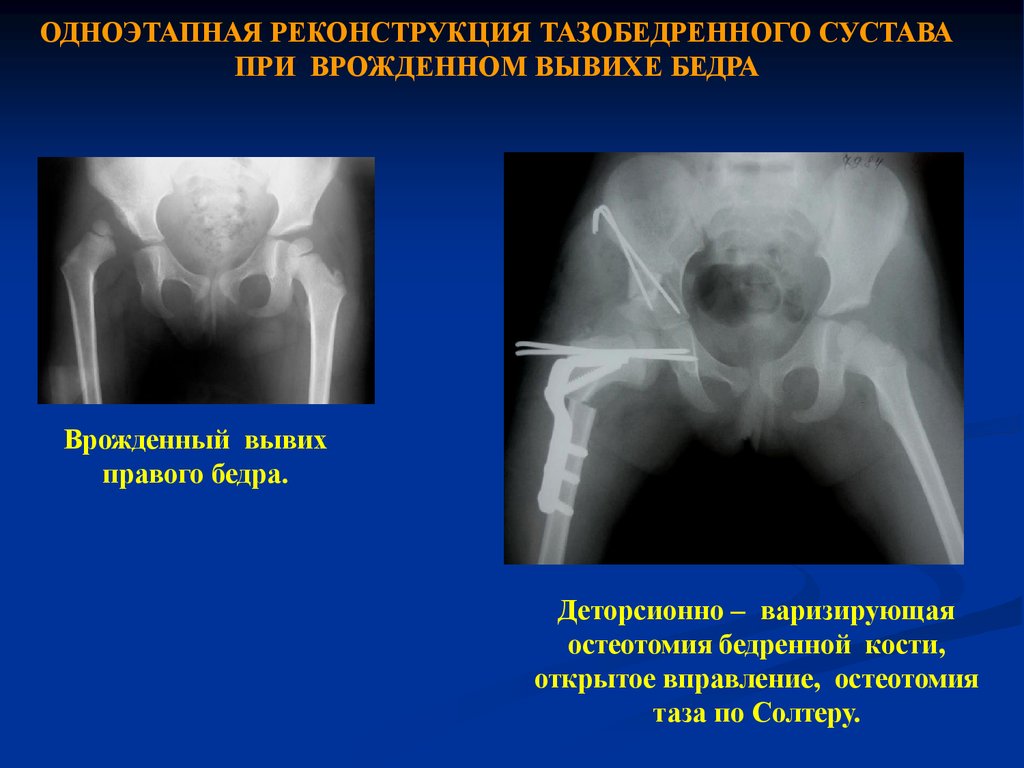 Это определяется по УЗИ.
Это определяется по УЗИ.
— Что влияет на формирование ядер окостенения, каким образом можно стимулировать их развитие?
— В первую очередь – активность. Поэтому мы рекомендуем заниматься с ребенком лечебной гимнастикой сразу с рождения. Маме нужно ежедневно делать с ребенком гимнастику. Причем важно, что это должна быть обычная нагрузка, так называемая статическая – когда ребенок лежит, а мама разводит его ручки и ножки. Категорически не рекомендую набирающую сейчас популярность «динамическую гимнастику» — комплекс упражнений, в котором ребенка крутят, вертят, раскачивают, вращают за руки и ноги и пр. Такие упражнения способствуют перенапряжению формирующегося мышечно-связочного аппарата ребенка, и создают высокий риск травмы: от растяжения до вывиха с разрывом связок сустава.
С 2,5 месяцев ребенку можно и даже нужно посещать бассейн. Индивидуальные занятия с тренером в воде очень полезны для развития опорно-двигательного аппарата, сердечно-сосудистой и дыхательной систем, тренировки мышц, укрепления иммунитета.
Как вспомогательная процедура полезен массаж.
Также необходим витамин Д, он стимулирует развитие костной ткани. Витамин Д рекомендуется давать практически всем детям до двух лет, а некоторым – и позже. Этот вопрос решается совместно педиатром и ортопедом, врачи подбирают дозировку препарата и длительность его приема. В нашем регионе мало солнечного света, что провоцирует дефицит витамина Д практически у всех детей, что приводит к рахиту. В Сибири у большинства детей, не принимающих витамин Д, присутствуют в той или иной степени проявления рахита.
При наличии показаний врач может назначить физиолечение: магнитотерапию, электрофорез, аппликации с полиминеральными грязевыми салфетками. Это эффективные методики, проверенные временем.
— Врачи говорят, что ребенка нельзя сажать до того, как он сядет сам, ставить, стимулировать на раннее стояние, хождение. С чем это связано?
— Это связано с тем, что у маленького ребенка опорно-двигательная система еще незрелая, и она, и центральная нервная система не готовы к активным осевым нагрузкам.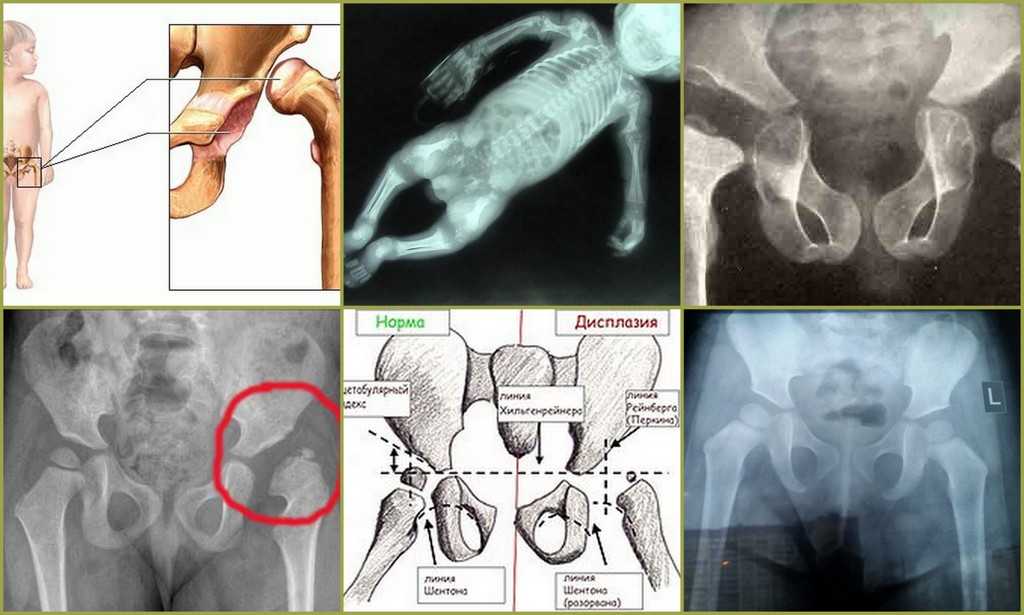 Если мы начинаем ребенка активно вертикализировать, стимулировать его на то, чтобы он сидел, стоял, это может привести к деформации позвоночника, нарушению формирования суставов. На старте они должны развиваться без осевых нагрузок, так заложено природой. Системы, и, в первую очередь, – центральная нервная система, должны созреть, чтобы сигнал от мозга от, так сказать, «центрального компьютера» на периферию доходил неискаженным и ответ, от периферии к центру, тоже был адекватным. Не надо торопиться. Когда эти структуры будут готовы, ребенок сам и сядет, и поползет, и встанет.
Если мы начинаем ребенка активно вертикализировать, стимулировать его на то, чтобы он сидел, стоял, это может привести к деформации позвоночника, нарушению формирования суставов. На старте они должны развиваться без осевых нагрузок, так заложено природой. Системы, и, в первую очередь, – центральная нервная система, должны созреть, чтобы сигнал от мозга от, так сказать, «центрального компьютера» на периферию доходил неискаженным и ответ, от периферии к центру, тоже был адекватным. Не надо торопиться. Когда эти структуры будут готовы, ребенок сам и сядет, и поползет, и встанет.
— Какие существуют возрастные нормы, когда ребенок садится, встает?
— Определенные нормы, действительно, есть, но не надо слишком акцентировать на них свое внимание. Каждый ребенок развивается по своей индивидуальной программе, не надо подгонять всех под один стандарт. Чтобы оценить его развитие, нужно учитывать множество разных обстоятельств, начиная от особенностей течения беременности и рождения ребенка. Сроки и нормы нужны, я думаю, больше врачам, чтобы адекватно оценить, правильно ли развивается ребенок или нет, и, если есть задержка, вовремя это увидеть и помочь малышу.
Сроки и нормы нужны, я думаю, больше врачам, чтобы адекватно оценить, правильно ли развивается ребенок или нет, и, если есть задержка, вовремя это увидеть и помочь малышу.
Садиться дети начинают примерно в полгода, ползать – в 7-8 месяцев. Классическое развитие: ребенок сначала сел, потом пополз, потом начинает вставать, передвигаться с опорой. Потом, когда почувствовал, что готов, отрывается от опоры и делает первые самостоятельные шаги. Это происходит тогда, когда созрел опорно-двигательный аппарат, адаптировались центральная нервная система, вестибулярный аппарат. И все эти системы научились корректно работать вместе.
Некоторые дети начинают ползать раньше, чем садиться, кто-то – встанет раньше, чем поползет. Бывает, что вообще не ползает ребенок, а сразу встал и пошел. Все это особенности индивидуального развития.
— Чем плохи такие приспособления, как ходунки, позволяющие ребенку «пойти» намного раньше, развлекающие его?
— Ходунки сбивают «программу» правильного взаимодействия между центральной нервной системы, вестибулярным аппаратом и опорно-двигательным аппаратом. В ходунках ребенок занимает неестественное положение, он же не делает в них полноценный шаг, а просто висит, отталкивается носочками и передвигается в пространстве. Его мозг и мышцы запоминают эту некорректную программу вертикального положения и передвижения, и впоследствии, когда ребенок пытается начать ходить уже без ходунков, у него срабатывают эти некорректные установки, включаются не те группы мышц, которые должны его удерживать в вертикальном положении, и ребенок падает. После ходунков ребенку очень сложно удерживать равновесие самостоятельно, впоследствии достаточно трудно это скорректировать.
В ходунках ребенок занимает неестественное положение, он же не делает в них полноценный шаг, а просто висит, отталкивается носочками и передвигается в пространстве. Его мозг и мышцы запоминают эту некорректную программу вертикального положения и передвижения, и впоследствии, когда ребенок пытается начать ходить уже без ходунков, у него срабатывают эти некорректные установки, включаются не те группы мышц, которые должны его удерживать в вертикальном положении, и ребенок падает. После ходунков ребенку очень сложно удерживать равновесие самостоятельно, впоследствии достаточно трудно это скорректировать.
— Еще одна проблема, связанная с тем, что ребенка начали ставить до того, как он был готов, — плоскостопие. Верно?
— Плоскостопие бывает врожденным и функциональным (приобретенным).
Если ребенка ставят слишком рано, у него может развиться неправильная установка стопы. И нередко в результате врачи ставят диагноз плоско-вальгусной деформации стоп.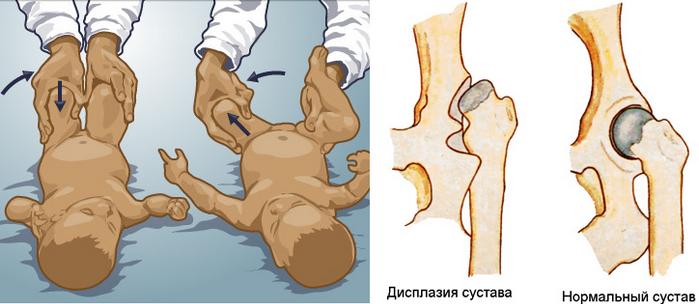 Эта плоско-вальгусная установка стоп обычно не патологическая. На осмотре доктор определяет, подвижная или ригидная (малоподвижная) стопа, и, если стопа подвижная, легко выводится в положение коррекции, тогда мы не говорим о деформации, это просто неправильная установка, которая корректируется лечебной гимнастикой, правильным распределением нагрузок.
Эта плоско-вальгусная установка стоп обычно не патологическая. На осмотре доктор определяет, подвижная или ригидная (малоподвижная) стопа, и, если стопа подвижная, легко выводится в положение коррекции, тогда мы не говорим о деформации, это просто неправильная установка, которая корректируется лечебной гимнастикой, правильным распределением нагрузок.
Все эти установки, на которые жалуются мамы: загребание носками, кажущееся искривление конечностей, — это следствие перехода ребенка из горизонтального положения в вертикальное и приспособления его к прямохождению. Во время внутриутробного периода развития плод плотно «упакован» внутри матки: руки прижаты к телу, а ноги сложены довольно неестественным для человека образом – стопы повернуты внутрь, кости голени и бедра тоже скручены внутрь, а бедра в тазобедренных суставах, наоборот, максимально разворачиваются наружу. Когда малыш только учится стоять, неправильное положение стоп незаметно, поскольку, разворот его ножек в тазобедренных суставах и скручивание костей бедер и голеней произошло в противоположных направлениях – то есть они скомпенсировали друг друга, и стопы встают как бы прямо. Потом начинает изменяться соотношение в тазобедренном суставе – головка бедра центрируется, и это происходит немного быстрее, чем изменение ротации костей голеней. И в этот период родители замечают «косолапость» и начинают переживать. Но на самом деле, в большинстве случаев, это абсолютно нормальный этап развития, и паниковать, что ребенок как-то ходит неровно, не так ногу ставит, не нужно. Природа умна, она предусмотрела весь механизм развития нижних конечностей, и вмешиваться в этот процесс не стоит. Разумеется, если вас это беспокоит, то имеет смысл обратиться к врачу, чтобы он определил, эти изменения физиологичные или патологические. Если патология – лечим, если физиология – лечить не нужно.
Потом начинает изменяться соотношение в тазобедренном суставе – головка бедра центрируется, и это происходит немного быстрее, чем изменение ротации костей голеней. И в этот период родители замечают «косолапость» и начинают переживать. Но на самом деле, в большинстве случаев, это абсолютно нормальный этап развития, и паниковать, что ребенок как-то ходит неровно, не так ногу ставит, не нужно. Природа умна, она предусмотрела весь механизм развития нижних конечностей, и вмешиваться в этот процесс не стоит. Разумеется, если вас это беспокоит, то имеет смысл обратиться к врачу, чтобы он определил, эти изменения физиологичные или патологические. Если патология – лечим, если физиология – лечить не нужно.
Для профилактики неправильной установки стопы необходима пассивная лечебная гимнастика, выбор правильного ортопедического режима.
Маленький ребенок еще не может активно выполнять прямые пожелания родителей и заниматься гимнастикой сам, поэтому на этом этапе рекомендуется пассивное воздействие: хождение босиком по неровным поверхностям, по траве, по песку, по камешкам (разумеется, следим, чтобы ребенок не травмировался, чтобы поверхности были безопасные). По мере взросления ребенка (примерно после трех лет) переходим к активным занятиям лечебной физкультурой в игровой форме. Например, умываться бежим на пяточках, завтракать – на носочках, в спальню идем, как пингвинчик, мультики смотреть, как мишка. Старайтесь, чтобы ребенку было интересно этим заниматься, и тогда он привыкнет и с удовольствием будет выполнять упражнения сам.
По мере взросления ребенка (примерно после трех лет) переходим к активным занятиям лечебной физкультурой в игровой форме. Например, умываться бежим на пяточках, завтракать – на носочках, в спальню идем, как пингвинчик, мультики смотреть, как мишка. Старайтесь, чтобы ребенку было интересно этим заниматься, и тогда он привыкнет и с удовольствием будет выполнять упражнения сам.
Важен для правильной установки стопы и подбор обуви. Обувь должна быть легкая, с эластичной подошвой, супинатором — выложенным сводом. Если свод на подошве выложен, никаких дополнительных стелек не надо (если врач не прописал). Высота башмачка – до лодыжки (высокие берцы покупать не надо), чтобы голеностоп свободно работал, и могли правильно развиваться короткие мышцы голени – те самые, которые удерживают поперечный и продольный свод стопы.
Для ребенка, начинающего ходить, оптимально, чтобы в обуви были закрытые пяточка и носок – так защищаются пальцы ног от возможных травм, если ребенок запнется.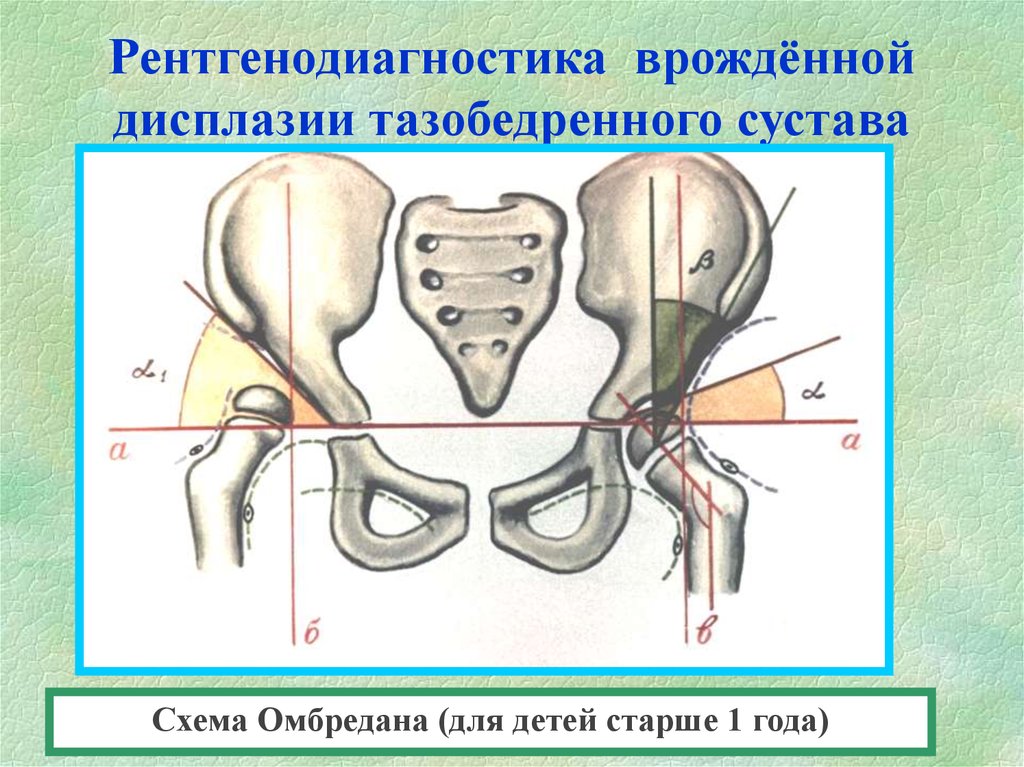
— Настоящее плоскостопие лечится иначе?
— Да, «настоящее» плоскостопие гимнастикой не вылечить. Если это врожденное плоскостопие, то оно лечится довольно сложно и многоэтапно. Существует множество хирургических методик, которые врач подбирает в зависимости от тяжести случая и его особенностей. Лечение начинается с этапных гипсовых повязок. Есть малоинвазивные оперативные пособия на сухожильно-связочном аппарате с последующим использованием специальных приспособлений – брейсов. Также есть различные оперативные пособия, связанные с вмешательством на суставах стопы, направленные на коррекцию соотношения костей стопы и устранением плоско-вальгусной деформации.
— Почему надо лечить плоскостопие и косолапость?
— Потому что эти нарушения ведут за собой деформацию всего скелета. Снизу вверх, как снежный ком, идут нарушения. Неправильная опора приводит к неправильной установке бедра, изменяется положение таза, страдают коленные суставы, получающие измененную нагрузку. Чтобы выровнять нагрузку на коленный сустав начинает ротироваться бедро, пытаясь вывести какое-то опорное положение. Бедро развернулось, начало вывихиваться из тазобедренного сустава. Чтобы ему не дать вывихнуться, наклонился таз. Наклонился таз – изменился угол наклона позвоночника. Соответственно, изогнулся позвоночник, чтобы голову оставить ровно. В результате: грубые нарушения походки и всего опорно-двигательного аппарата, сколиотические деформации со стороны позвоночника. Угрозы жизни эти состояния не представляют, но качество жизни у человека с ортопедическими проблемами очень сильно страдает.
Чтобы выровнять нагрузку на коленный сустав начинает ротироваться бедро, пытаясь вывести какое-то опорное положение. Бедро развернулось, начало вывихиваться из тазобедренного сустава. Чтобы ему не дать вывихнуться, наклонился таз. Наклонился таз – изменился угол наклона позвоночника. Соответственно, изогнулся позвоночник, чтобы голову оставить ровно. В результате: грубые нарушения походки и всего опорно-двигательного аппарата, сколиотические деформации со стороны позвоночника. Угрозы жизни эти состояния не представляют, но качество жизни у человека с ортопедическими проблемами очень сильно страдает.
— Еще один очень частый диагноз, который ставят новорожденным детям, — кривошея. Насколько это серьезная патология?
— Многим детям ставят диагноз «нейрогенная функциональная кривошея», часто ставят подвывих первого шейного позвонка (С1). Чаще всего, это функциональное нарушение, которое проходит самостоятельно при минимальном нашем вмешательстве, и оно не несет никакой угрозы здоровью ребенку.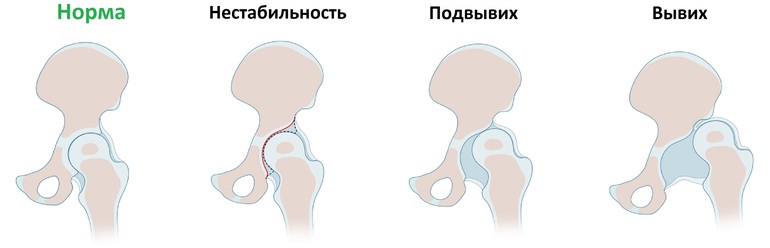
Дети с функциональной кривошеей наблюдаются совместно неврологом и ортопедом, обычно корригирующей укладки, ортопедической подушки и мягкого фиксирующего воротничка бывает достаточно для того, чтобы эта ситуация разрешилась без всяких осложнений.
Функциональную кривошею важно отделить от врожденной мышечной кривошеи. При подозрении на последнюю в два месяца проводится УЗИ кивательных мышц шеи, что позволяет нам с большой дозой вероятности поставить правильный диагноз. Если при ультразвуковом исследовании выявлены какие-либо изменения в кивательной мышце, то мы начинаем проводить комплексное лечение, направленное на устранение кривошеи и восстановление функциональной способности кивательной мышцы. В лечение входит фиксация головы ортопедическим воротником, назначается курсами физиолечение, направленное на улучшение питания мышц и на восстановление их структуры. При безуспешном консервативном лечении, если деформация нарастает, то после года проводится оперативное лечение врожденной мышечной кривошеи.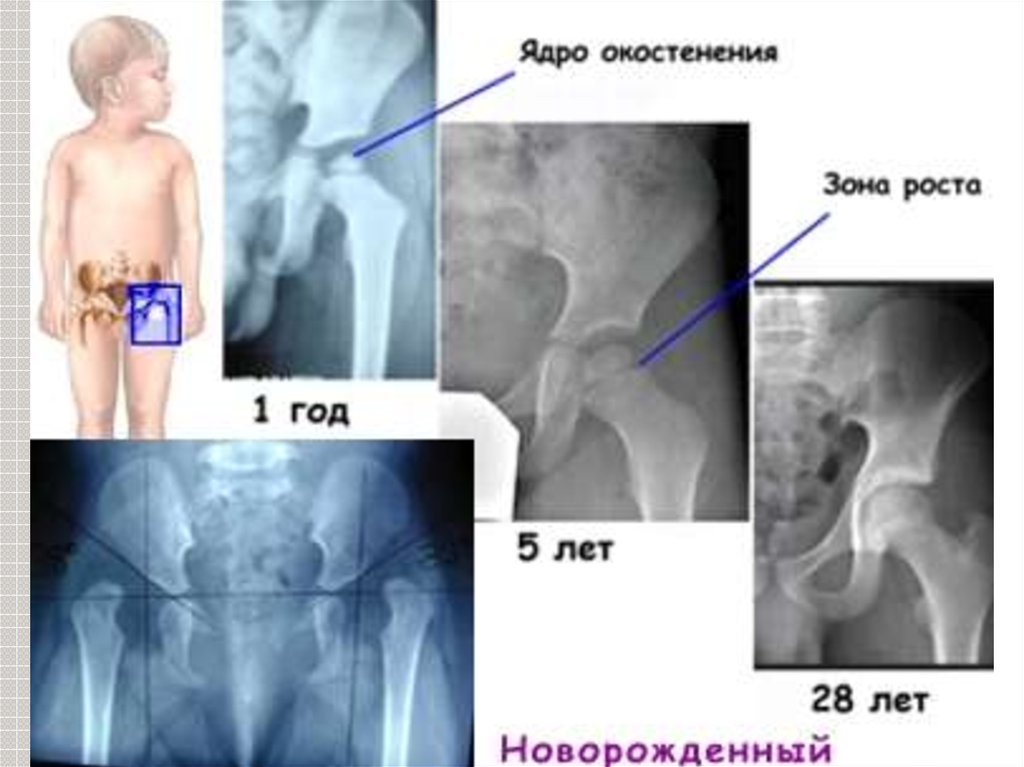
При любых сомнениях, вопросах, волнениях, не бойтесь обращаться к врачу. Детский ортопед, невролог, педиатр – это специалисты, которые всегда готовы ответить на ваши вопросы и помочь вашему малышу расти здоровым.
Подвывих в локтевом суставе
Очень частая травма у детей — подвывих головки лучевой кости в локтевом суставе. В локтевом суставе соединяются три кости: плечевая, локтевая и лучевая. Чтобы удерживать эти кости, существуют связки. У маленьких детей связки очень эластичные, рыхлые и легко могут соскользнуть по кости. С возрастом связки укрепляются, и подвивих уже не происходит так легко.
Эта травма случается, когда ребенка резко потянули за руку: папа покрутил, просто резко подняли ребенка за запястья (ребенка надо поднимать, поддерживая за подмышки) или даже бывает, что ведет родитель ребенка за руку, малыш поскользнулся, повис на руке – и происходит подвывих.
В момент травмы можно услышать, как щелкнул сустав. Обычно при травме ребенок испытывает кратковременную резкую боль, которая почти сразу проходит. Главным признаком травмы является то, что ребенок перестает сгибать руку в локте – дети держат травмированную руку полностью разогнутой.
Обычно при травме ребенок испытывает кратковременную резкую боль, которая почти сразу проходит. Главным признаком травмы является то, что ребенок перестает сгибать руку в локте – дети держат травмированную руку полностью разогнутой.
Как можно быстрее после травмы ребенка надо показать врачу-травматологу, который вправит подвывих, вернет связку на место.
Когда надо обращаться к травматологу?
Дети часто падают, ударяются, травмируются тем или иным способом. Как определить, когда можно обойтись пластырем и йодом, а когда надо ехать в травмпункт?
- Любую резаную, колотую рану надо показать доктору. Не стоит заливать рану зеленкой или йодом! Так вы добавите к порезу еще и химический ожог. Не надо прикладывать к открытой ране вату – ее волокна потом крайне сложно удалить из раны. Если место травмы сильно загрязнено – промойте чистой водой. Потом закройте рану чистой тканью (стерильным бинтом, носовым платком и пр.
 ), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку.
), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку. - Если на месте травмы появился заметный отек. Это может говорить о том, что это не просто ушиб, но и перелом, вывих или разрыв связок.
- Если ребенок потерял сознание, даже кратковременно. Это может говорить о черепно-мозговой травме, которая может иметь серьезные последствия.
- Если у ребенка после травмы была рвота. Рвота, тошнота, бледность также указывают на возможность черепно-мозговой травмы.
- Если ребенок ударился головой. Последствия удара головой могут быть не заметны сразу, и при этом иметь очень серьезные последствия.
- Если ребенок ударился животом. При ударе животом возможно повреждение внутренних органов и внутреннее кровотечение.

- Если ребенок упал с высоты (со стула, стола и пр.), упал с велосипеда и т.п. Бывает, что внешне никак не проявляется, а повреждены внутренние органы.
- Если ребенок беспокоится, ведет себя необычно.
Вообще – при любом сомнении лучше перестраховаться и показаться врачу. Травмы у детей – это такой вопрос, когда лучше, как говорится, перебдеть, чем недобдеть. Не надо стесняться, бояться, что вы отвлекаете врачей Скорой помощи или врачей травмпункта по пустякам. Здоровье вашего ребенка – это самое важное!
Осторожно: батут!
Батут – очень популярное у современных детей развлечение. К сожалению, это веселье может привести к серьезным проблемам. Самые частые травмы, которые дети и подростки получают на батутах — компрессионный перелом позвоночника. В последнее время случаев компрессионного перелома позвоночников стало очень много, в том числе — и у тех, кто профессионально занимается батутным спортом.
Безопасного способа нахождения на батутах нет.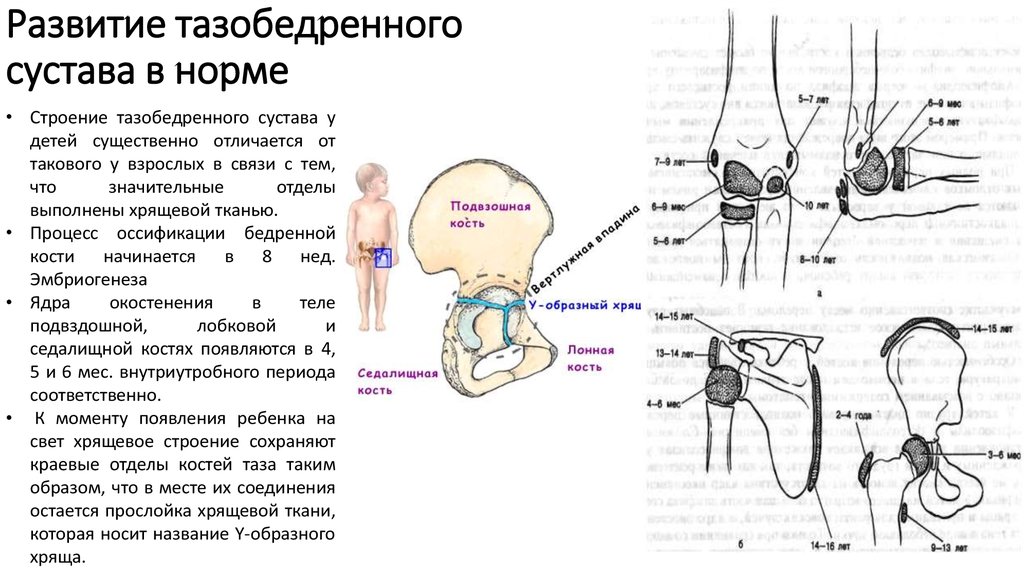 Ребенок, даже не упав, может сломать позвоночник, так как во время прыжков позвоночник получает очень большие осевые нагрузки. Особенно, конечно, это опасно для детей со слабым мышечным корсетом.
Ребенок, даже не упав, может сломать позвоночник, так как во время прыжков позвоночник получает очень большие осевые нагрузки. Особенно, конечно, это опасно для детей со слабым мышечным корсетом.
Дисплазия тазобедренного сустава | Бостонская детская больница
Слушать
Что такое дисплазия тазобедренного сустава?
Тазобедренный сустав представляет собой шаровидный сустав. В норме шар в верхней части бедренной кости входит в тазобедренную впадину. Дисплазия тазобедренного сустава возникает, когда тазобедренный сустав не развит должным образом, а суставная впадина (вертлужная впадина) слишком мелкая. Это позволяет шару (головке бедра) частично или полностью выскользнуть из сустава. Дисплазия тазобедренного сустава варьируется от легкой аномалии до полного вывиха бедра.
Тяжелые случаи дисплазии тазобедренных суставов обычно диагностируются во время рутинного скрининга в течение первых нескольких месяцев жизни ребенка.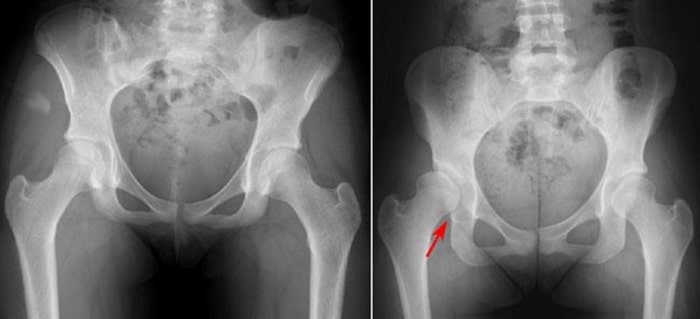 В других случаях проблема может стать заметной только по мере того, как ребенок растет и становится более активным.
В других случаях проблема может стать заметной только по мере того, как ребенок растет и становится более активным.
Дисплазия тазобедренного сустава поддается лечению. Однако, если его не лечить, это может привести к необратимому повреждению, которое вызовет боль и потерю функции в более позднем возрасте. Это основная причина раннего артрит тазобедренного сустава в возрасте до 60 лет. Тяжесть состояния и позднее его выявление повышают риск развития артрита. Таким образом, мониторинг и раннее вмешательство важны для снижения риска боли и инвалидности у ребенка во взрослом возрасте.
Кто затронут?
Дисплазия тазобедренного сустава может возникнуть у любого человека в любом возрасте. Хотя считается, что она развивается после рождения, у ребенка с легкой дисплазией симптомы могут отсутствовать в течение многих лет или даже десятилетий.
- Дисплазия тазобедренного сустава у младенцев известна как младенческая врожденная дисплазия тазобедренного сустава (DDH) .

- При диагностике у подростков и молодых людей ее иногда называют дисплазией вертлужной впадины .
Возраст, в котором дети старшего возраста и молодые люди с дисплазией тазобедренного сустава начинают замечать симптомы, зависит от тяжести состояния и уровня их активности. У спортсменов, которые сильно нагружают бедра, участвуя в танцах, хоккее, футболе или легкой атлетике, симптомы могут появиться раньше.
Познакомьтесь с Дженной
Дисплазия тазобедренного сустава мешала бегуну и футболисту, завоевавшему медали, поднять ногу без жгучей боли. Сегодня ее атлетизм привлек внимание рекрутеров колледжей.
Девочки и женщины в два-четыре раза чаще, чем мальчики, страдают дисплазией тазобедренного сустава. Это также имеет тенденцию поражать первенцев и тех, у кого есть близкий член семьи с проблемами тазобедренного сустава. У некоторых людей с дисплазией тазобедренного сустава поражено только одно бедро, а у других — оба бедра.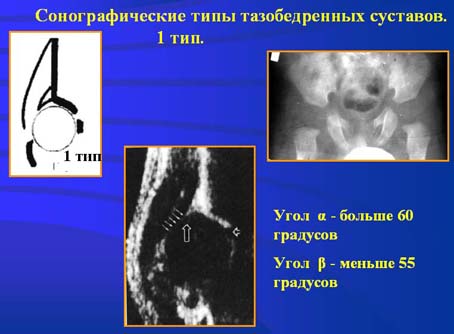
У мальчиков это состояние, как правило, сопровождается другими проблемами с тазобедренным суставом. К ним относятся ретроверсия вертлужной впадины (когда тазобедренный сустав вырастает слишком далеко за головку бедренной кости) или поражения САМ (дополнительный рост кости на поверхности кости, вызывающий дополнительное трение и повреждение сустава).
Дисплазию тазобедренного сустава иногда путают с ущемлением тазобедренного сустава, которое возникает, когда на вертлужной впадине или головке бедренной кости разрастается дополнительная кость. Неправильная форма создает трение внутри сустава и изнашивает хрящ. У некоторых пациентов есть оба состояния, оба из которых вызывают боль в бедре, и их легко спутать. Однако это разные проблемы, требующие разного лечения.
Изображение
Изображение
Вообще говоря, лечение дисплазии тазобедренного сустава как можно раньше может свести к минимуму повреждение суставов и снизить вероятность раннего развития артрита.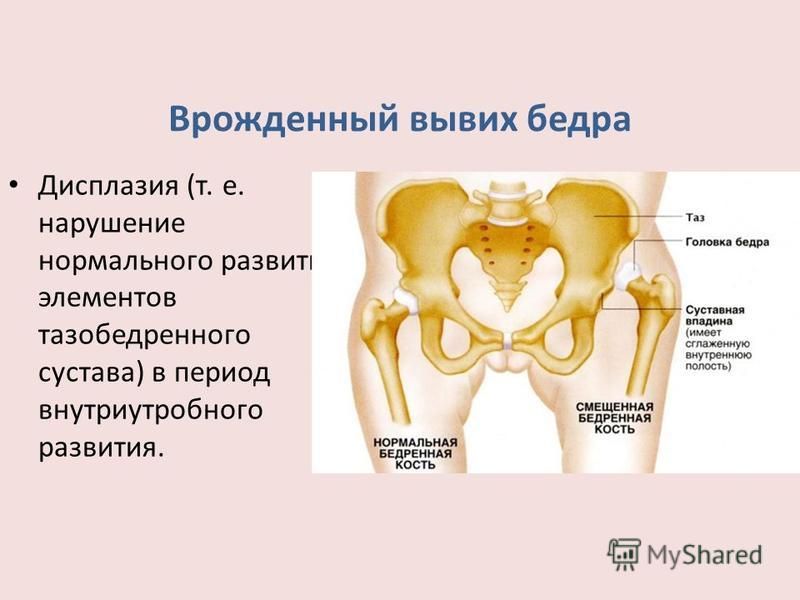
Как мы лечим дисплазию тазобедренного сустава
Программа сохранения тазобедренного сустава у детей и подростков в Бостонской детской больнице находится в авангарде исследований и инноваций. Мы объединяем специализированный опыт в нехирургическом и хирургическом лечении со структурированной физиотерапией, чтобы помочь детям, подросткам и молодым людям жить здоровой и активной жизнью.
Наша команда лечила тысячи детей с любой степенью сложности и степени тяжести деформации тазобедренного сустава. Наши специалисты по тазобедренному суставу первыми внедрили минимально инвазивные процедуры, а также открытые хирургические методы, чтобы помочь лечить пациентов всех возрастов. Ежегодно мы выполняем больше процедур периацетабулярной остеотомии (PAO), чем любая другая больница в стране, и помогли сотням спортсменов вернуться к любимым занятиям.
У нас есть опыт лечения вас или вашего ребенка. Наша цель та же, что и ваша: помочь вам выздороветь, чтобы вы могли вернуться к здоровому образу жизни и избавлению от боли.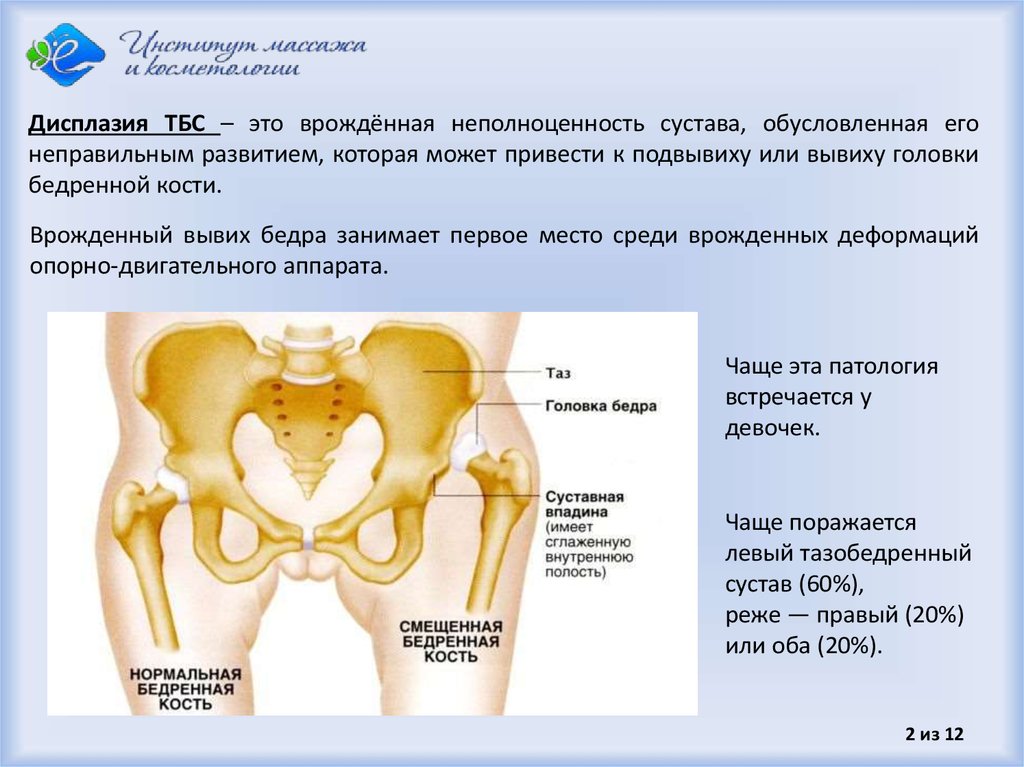
Ресурсы для пациентов
Загрузите эти информационные бюллетени, чтобы узнать больше о дисплазии тазобедренного сустава и вариантах лечения.
- информационный бюллетень: врожденная дисплазия тазобедренного сустава (DDH)
- информационный бюллетень: Упряжь Павлика Информационный бюллетень
- : дисплазия тазобедренного сустава у подростков и молодых людей
Дисплазия тазобедренного сустава | Дисплазия тазобедренного сустава у подростков
Что такое дисплазия тазобедренного сустава у подростков?
Дисплазия тазобедренного сустава возникает, когда вертлужная впадина (вертлужная впадина) не развивается должным образом и слишком мелкая, чтобы полностью покрыть головку бедренной кости (головку бедренной кости). Многие подростки и молодые люди с этим заболеванием родились с дисплазией тазобедренного сустава (DDH). У других ранее здоровые бедра не развивались должным образом по мере роста их костей и тела.
Познакомьтесь с Луизой
Недиагностированная дисплазия тазобедренного сустава вызывала такую сильную боль в колене, что у этой бывшей звезды легкой атлетики иногда были проблемы с ходьбой после соревнований. После хирургического вмешательства и получения степени в области медицины она вернулась к любимому спорту.
Состояние варьируется от легкой аномалии тазобедренного сустава до полного вывиха бедра. По мере того, как дети становятся более активными и требуют большего от своих ног, плохо прилегающий тазобедренный сустав становится нестабильным. Нестабильность повреждает хрящ внутри сустава, что со временем становится все более болезненным.
Важно не игнорировать боль в бедре. Дисплазия тазобедренного сустава поддается лечению, но ранняя диагностика и лечение имеют решающее значение для предотвращения необратимых повреждений.
Каковы симптомы дисплазии тазобедренного сустава у подростков и молодых людей?
Подростки или молодые люди могут хромать или испытывать боль в передней части бедра или в паху. Для других первым признаком является боль в колене. Вы можете услышать щелкающий звук в бедре. По мере того, как повреждение прогрессирует, вам может быть все более и более болезненно заниматься спортом и другими видами деятельности. Без лечения боль будет продолжать усиливаться.
Для других первым признаком является боль в колене. Вы можете услышать щелкающий звук в бедре. По мере того, как повреждение прогрессирует, вам может быть все более и более болезненно заниматься спортом и другими видами деятельности. Без лечения боль будет продолжать усиливаться.
Что вызывает дисплазию тазобедренного сустава у подростков и молодых людей?
Некоторые подростки и молодые люди рождаются с легким DDH, который становится симптоматическим по мере взросления. Тем не менее, тазобедренный сустав продолжает развиваться в подростковом возрасте и иногда не развивается должным образом, даже если вы не родились с DDH. Врачи не уверены, почему это происходит, но они знают, что это состояние поражает девочек в два-четыре раза чаще, чем мальчиков. Люди, у которых есть близкие родственники с проблемами тазобедренного сустава, также подвержены более высокому риску.
Изображение
Изображение
Как диагностируется дисплазия тазобедренного сустава у подростков и молодых людей?
Врачи обычно используют различные тесты, чтобы определить, является ли дисплазия источником боли в бедре у подростков и молодых людей.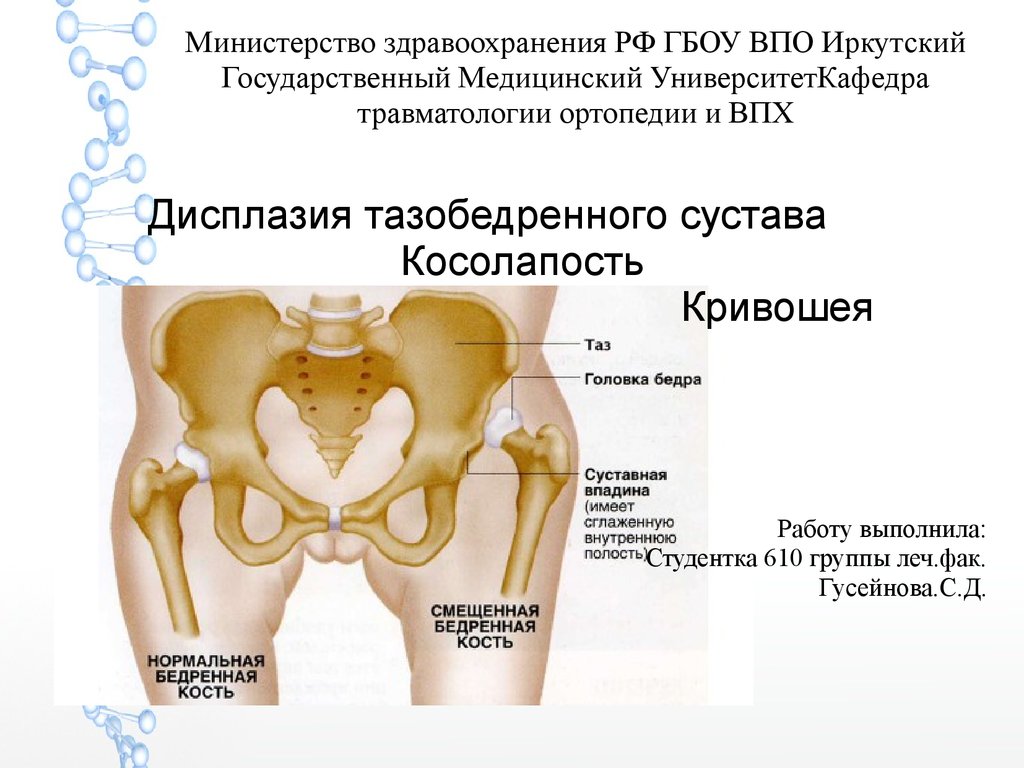
Первым шагом является тщательный сбор анамнеза пациента и медицинский осмотр. Врач проверит диапазон движений вашего бедра. Они могут заказать визуализирующие исследования, такие как рентген, МРТ или компьютерная томография, чтобы подтвердить диагноз. Диагностическая инъекция под ультразвуковым контролем может помочь врачу определить место боли в бедре с большей точностью.
Как лечить дисплазию тазобедренного сустава у подростков и молодых людей?
Целью лечения является восстановление нормальной функции тазобедренного сустава и устранение болей. Ваше лечение будет зависеть от тяжести вашего состояния.
Варианты нехирургического лечения подростков и молодых людей
Случаи дисплазии тазобедренного сустава легкой и средней степени тяжести часто лечат с помощью физиотерапии и нестероидных противовоспалительных препаратов (НПВП). Если вы продолжаете испытывать боль после этих процедур, ваш врач может предложить операцию.
Хирургические варианты для подростков и молодых людей
Периацетабулярная остеотомия (ПАО) — основной хирургический метод лечения подростков и молодых людей с дисплазией тазобедренного сустава. ПАО может служить пожизненным лечением, если проводится до того, как в суставе возникнет серьезное повреждение.
ПАО может служить пожизненным лечением, если проводится до того, как в суставе возникнет серьезное повреждение.
Целями PAO являются:
- уменьшение или устранение боли
- максимизируйте функцию бедра
- позволяют вернуться к занятиям спортом или другой деятельностью
Дисплазия тазобедренного сустава | Дисплазия тазобедренного сустава у детей
Что такое дисплазия тазобедренного сустава у младенцев?
Дисплазия тазобедренного сустава у младенцев, также известная как дисплазия тазобедренного сустава, связанная с развитием (DDH) , возникает, когда тазобедренная впадина (вертлужная впадина) ребенка слишком мелкая, чтобы покрыть головку бедренной кости (головку бедренной кости) для правильного прилегания. DDH варьируется по степени тяжести. У некоторых детей наблюдается незначительная слабость в одном или обоих тазобедренных суставах. У других малышей шарик легко полностью выходит из гнезда.
У других малышей шарик легко полностью выходит из гнезда.
Изображение
Каковы симптомы дисплазии тазобедренного сустава у детей?
Многим детям с DDH диагностируют в течение первых нескольких месяцев жизни.
Общие симптомы DDH у младенцев могут включать:
- Нога на стороне пораженного бедра может казаться короче.
- Складки кожи бедра или ягодиц могут выглядеть неровными.
- Может быть ощущение хлопка при движении бедра.
Что вызывает дисплазию тазобедренного сустава у детей?
Точная причина неизвестна, но врачи считают, что несколько факторов увеличивают риск развития дисплазии тазобедренного сустава у ребенка:
- семейный анамнез DDH у родителя или другого близкого родственника
- пол — девочки в два-четыре раза чаще страдают этим заболеванием
- первородных детей, у которых посадка в матке плотнее, чем у более поздних детей
- тазовое предлежание во время беременности
- тугое пеленание с вытянутыми ногами
Положение затвора : Младенцы, чьи ягодицы находятся ниже головы, когда их мать беременна ими, часто оказываются с одной или обеими ногами вытянутыми в частично прямом положении, а не согнутыми в позе эмбриона.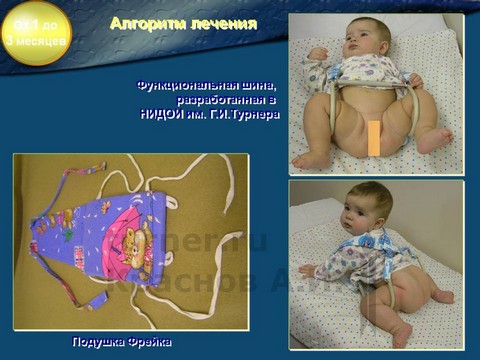 К сожалению, такое положение может помешать правильному развитию тазобедренного сустава развивающегося ребенка.
К сожалению, такое положение может помешать правильному развитию тазобедренного сустава развивающегося ребенка.
Тугое пеленание: Обертывание ног ребенка в прямом положении может помешать здоровому развитию сустава. Если вы пеленаете своего ребенка, вы можете плотно обхватить его руки и туловище, но не забудьте оставить место для его ног, чтобы они могли сгибаться и двигаться.
История Анжелы
Анжеле было 5 лет, когда родители привезли ее в Бостонскую детскую больницу, где у нее диагностировали дисплазию обоих тазобедренных суставов.
Как диагностируется дисплазия тазобедренного сустава?
Младенцы в США регулярно проходят скрининг на дисплазию тазобедренного сустава. Во время осмотра врач спросит об истории вашего ребенка, в том числе о его положении во время беременности. Они также спросят, есть ли какие-либо проблемы с тазобедренным суставом на стороне любого из родителей.
Врач проведет медицинский осмотр и назначит диагностические тесты, чтобы получить подробные изображения бедра вашего ребенка.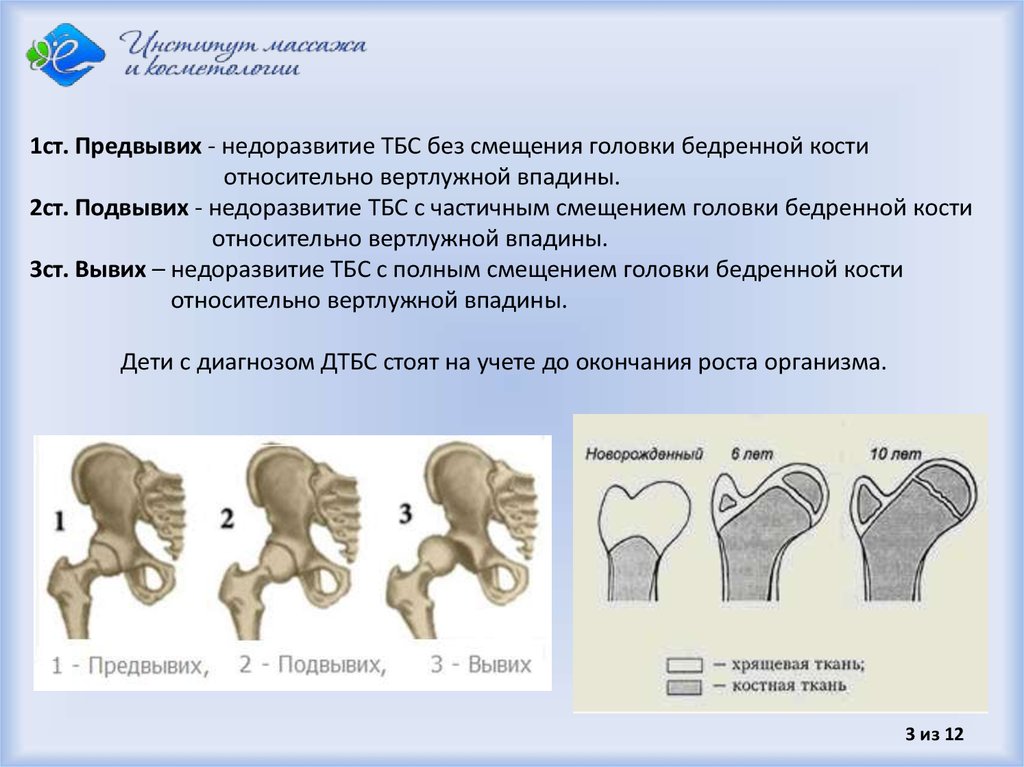 Типичные тесты могут включать:
Типичные тесты могут включать:
- УЗИ (сонограмма): УЗИ использует высокочастотные звуковые волны для создания изображений головки бедренной кости (шарик) и вертлужной впадины (гнездо). Это предпочтительный способ диагностики дисплазии тазобедренного сустава у детей в возрасте до 6 месяцев.
- Рентген: когда ребенку исполняется 6 месяцев и на головке бедренной кости начинает формироваться кость, рентген более надежен, чем УЗИ.
Как лечить дисплазию тазобедренного сустава?
Лечение вашего ребенка будет зависеть от тяжести его состояния. Целью лечения является восстановление нормальной функции тазобедренного сустава путем коррекции положения или строения сустава.
Варианты нехирургического лечения
Наблюдение
Если вашему ребенку 3 месяца или меньше и его бедро достаточно стабильно, врач может наблюдать за развитием вертлужной впадины и головки бедренной кости. Есть большая вероятность того, что сустав сформируется сам по себе, когда ваш ребенок вырастет.
Привязь Павлика
Если бедро вашего ребенка нестабильное или достаточно мелкое, врач может порекомендовать привязь Павлика. Привязь Pavlik используется для младенцев в возрасте до четырех месяцев, чтобы удерживать их бедра на месте, позволяя их ногам двигаться. Ребенок обычно носит привязь весь день и ночь, пока его бедро не стабилизируется, а УЗИ не покажет, что его бедро развивается нормально. Обычно это занимает от восьми до двенадцати недель. Врач вашего ребенка скажет вам, сколько часов в день ваш ребенок должен носить страховочную привязь. Обычно дети носят шлейку 24 часа в сутки.
Изображение
Пока ваш ребенок носит страховочную привязь, его врач будет часто осматривать бедро и использовать визуализирующие тесты для наблюдения за его развитием. После успешного лечения ваш ребенок должен будет продолжать регулярно посещать врача в течение следующих нескольких лет, чтобы следить за развитием и ростом своего тазобедренного сустава.
Как правило, детские бедра успешно лечатся привязью Павлика. Но у некоторых детей бедра по-прежнему частично или полностью вывихнуты. В этом случае врач вашего ребенка может порекомендовать другой тип корсета, который называется 9.0017 абдукционная скоба . Отводящий бандаж изготовлен из легкого материала, который поддерживает бедра и таз вашего ребенка. Если бедро вашего ребенка становится стабильным с помощью корсета для отведения, он будет носить бандаж в течение примерно восьми-двенадцати недель. Если отводящая скоба не стабилизирует бедро, вашему ребенку может потребоваться операция.
Изображение
Варианты хирургического лечения младенцев
Закрытое вправление
Если у вашего ребенка сохраняется частичный или полный вывих бедра, несмотря на использование привязи и корсета Павлика, ему может потребоваться хирургическое вмешательство. Под анестезией врач вводит очень тонкую иглу в бедро ребенка и вводит контрастное вещество, чтобы он мог четко видеть шар и лунку. Этот тест называется артрограмма .
Этот тест называется артрограмма .
Процесс установки шара обратно в лунку после артрограммы известен как закрытая репозиция . После того, как бедро будет установлено на место, техники наложат на вашего ребенка колосовидную повязку . Этот гипс простирается чуть ниже подмышек до ног и удерживает бедро на месте. Различные гипсовые повязки покрывают разное количество ног ребенка в зависимости от состояния его бедер. Дети обычно носят гипсовую повязку от трех до шести месяцев. Гипс будет меняться время от времени по мере роста вашего ребенка.
Открытое вправление
Если закрытое вправление не помогает, врач вашего ребенка может порекомендовать открытое вправление . Для этого хирург делает надрез и перемещает бедро, чтобы оно могло нормально расти и функционировать. Особенности процедуры зависят от состояния вашего ребенка, но она может включать в себя изменение формы тазобедренного сустава, изменение направления головки бедренной кости или исправление вывиха. После операции вашему ребенку нужно будет носить гипсовую повязку, пока он заживает.
После операции вашему ребенку нужно будет носить гипсовую повязку, пока он заживает.
Последующее наблюдение
Любой младенец, лечившийся хирургическим путем по поводу дисплазии тазобедренного сустава, должен периодически наблюдаться у ортопеда, пока он не достигнет физической зрелости. При регулярных посещениях врач-ортопед будет следить за их бедром, чтобы убедиться, что оно нормально развивается по мере роста. Ранняя диагностика и лечение любой новой аномалии повысит вероятность того, что ваш ребенок вырастет активным и не будет болеть в бедре на протяжении всего детства, подросткового возраста и взрослой жизни.
Повлияет ли лечение на способность моего ребенка ходить?
В зависимости от возраста во время лечения ваш ребенок может начать ходить позже, чем другие дети. Однако после успешного лечения дети обычно начинают ходить так же хорошо, как и другие дети. Напротив, дети с нелеченой дисплазией тазобедренных суставов часто позже начинают ходить, и многие из них хромают.
Дисплазия тазобедренного сустава | Программы и услуги
Отделения
Центры
Программы
Дисплазия тазобедренного сустава | Свяжитесь с нами
Дисплазия тазобедренного сустава, связанная с развитием :: Педиатрический портал
Предварительные рекомендации для поставщиков первичной медико-санитарной помощи
Развивающаяся дисплазия тазобедренного сустава (DDH), ранее врожденная дисплазия тазобедренного сустава, встречается у 2-4% новорожденных. Раннее выявление и лечение важны для предотвращения долговременной заболеваемости, и наблюдение должно осуществляться врачами общей практики и медицинскими сестрами по охране здоровья матери и ребенка.
Диагноз
DDH следует рассматривать в любой из следующих групп риска (также см. схему скрининга тазобедренного сустава BHS): DDH (первая степень родственница)
схему скрининга тазобедренного сустава BHS): DDH (первая степень родственница)
Обследование должно проводиться у всех новорожденных до выписки, хотя постоянный мониторинг остается важным, даже если первоначальное обследование было нормальным, учитывая возможность появления DDH после рождения. Обследование должно включать:
- Проба Ортолани и Барлоу (вывихи или вывихи бедра вызывают беспокойство, «щелканье» меньше)
- Отведение бедра (с согнутыми бедрами на 90 градусов — ограниченное или асимметричное)
- Проба Галлеази (лежа на спине с согнутыми бедрами и коленями) до 90 градусов – имеет значение асимметрия высоты колена)
- Обратите внимание , что асимметричность бедер или бедер сама по себе не является надежный признак DDH.
См. также схему скрининга тазобедренного сустава BHS.
Для получения дополнительной информации об экзамене на DDH см. образовательный ресурс DDH ортопедического отделения RCH.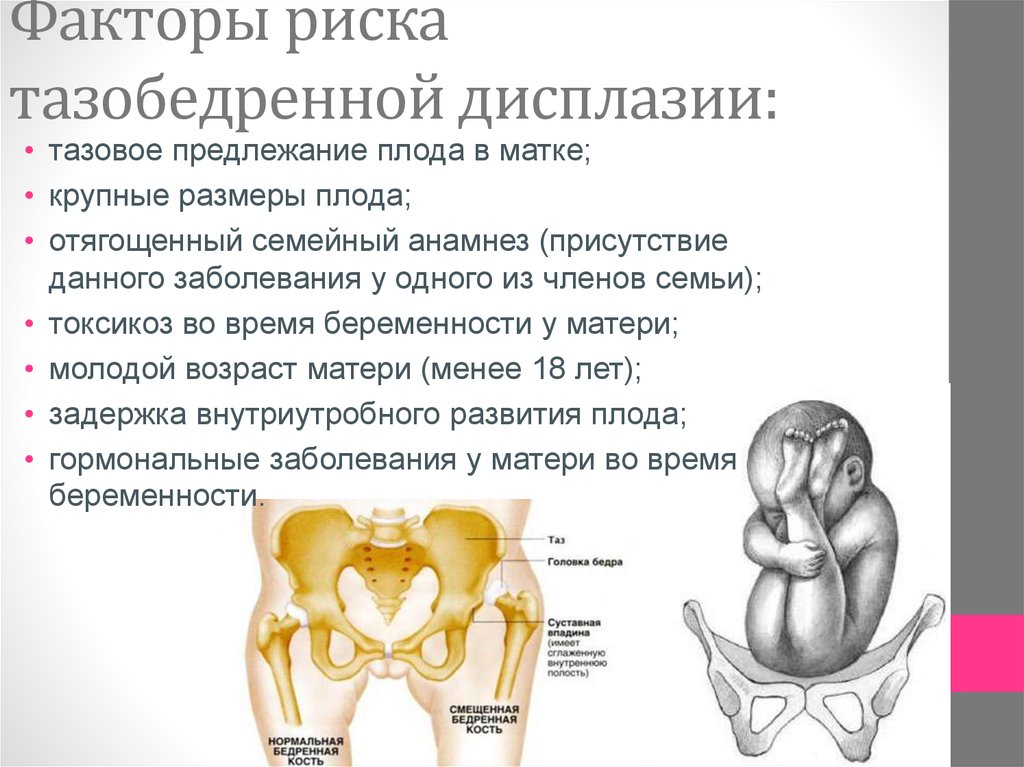
Пункты практики
- Наблюдение за DDH должно осуществляться врачами общей практики и медсестрами по охране здоровья матери и ребенка, поскольку DDH может развиться после рождения, даже после нормального первоначального осмотра и/или сканирования.
- Клиническое обследование УЗИ и необходимы для исключения «опасных» тазобедренных суставов — не полагайтесь только на одно из них.
- Ультразвуковое исследование тазобедренных суставов должно быть выполнено у любого ребенка из группы риска через 6 недель после родов — только детям с вывихом бедра при обследовании следует пройти более раннее ультразвуковое исследование.
- Рентген тазобедренного сустава подходит только для детей старше 6 месяцев.
- Незрелые тазобедренные суставы на УЗИ могут быть подвергнуты повторному УЗИ, если они низкой степени (тип Graf 1b или 2a) и не обнаружено клинических отклонений, однако, если они постоянно незрелые, высокой степени (Graf 2b, 3 или 4) или клинически нестабильность, рекомендуется направление в педиатрическую клинику DDH.

Ведение
Визуализация для лиц из группы риска
- Клиническое обследование и УЗИ необходимы для исключения DDH в тазобедренных суставах «в группе риска» — нет полагаются только на один из них.
- См. схему скрининга тазобедренного сустава BHS, чтобы определить, кому требуется УЗИ.
- Ультразвуковое исследование тазобедренных суставов должно быть выполнено всем детям из группы риска в 6-8 недель после родов (раньше следует пройти только тем детям, у которых при обследовании обнаружен вывих бедра).
- Незрелые тазобедренные суставы или легкая дисплазия (тип Graf 1b или 2a) при первоначальном УЗИ могут пройти повторное УЗИ через 6–8 недель , если они клинически стабильны .
- Стойко незрелые тазобедренные суставы более высокой степени (График 2b, 3 или 4) или клинически нестабильные тазобедренные суставы требуют направления в педиатрическую клинику DDH.

- Рентген тазобедренного сустава полезен только для детей в возрасте 6 месяцев и старше, перед этим желательно сделать УЗИ.
Лечение
- Фиксация бедра квалифицированной бригадой ортопедов (хирургом-ортопедом и/или физиотерапевтом с продвинутой практикой с ортопедом) должна быть проведена при любом незрелом или диспластическом тазобедренном суставе.
- Хирургия предназначена для тех, у кого корсет неэффективен, или когда диагноз откладывается из-за значительных аномалий.
- Наблюдение подходит для дисплазии низкой степени (График 1b или 2a) или легкой степени незрелости.
Пути направлений
- Педиатрическая клиника тазобедренного сустава – BHS
- BHS управляет специальной детской клиникой DDH для лечения возможной или подтвержденной DDH. Эта клиника больше подходит для DDH, чем общие педиатрические услуги.
- Barwon DDH/клиника косолапости
- В Джилонге есть давняя педиатрическая клиника DDH для лечения более серьезных случаев DDH, однако первоначально рекомендуется обратиться в педиатрическую клинику BHS для тазобедренного сустава.

- В Джилонге есть давняя педиатрическая клиника DDH для лечения более серьезных случаев DDH, однако первоначально рекомендуется обратиться в педиатрическую клинику BHS для тазобедренного сустава.

 Г.И. Турнера Минздрава России, доктор медицинских наук, профессор, член-корреспондент РАН, лауреат премии Правительства РФ)
Г.И. Турнера Минздрава России, доктор медицинских наук, профессор, член-корреспондент РАН, лауреат премии Правительства РФ)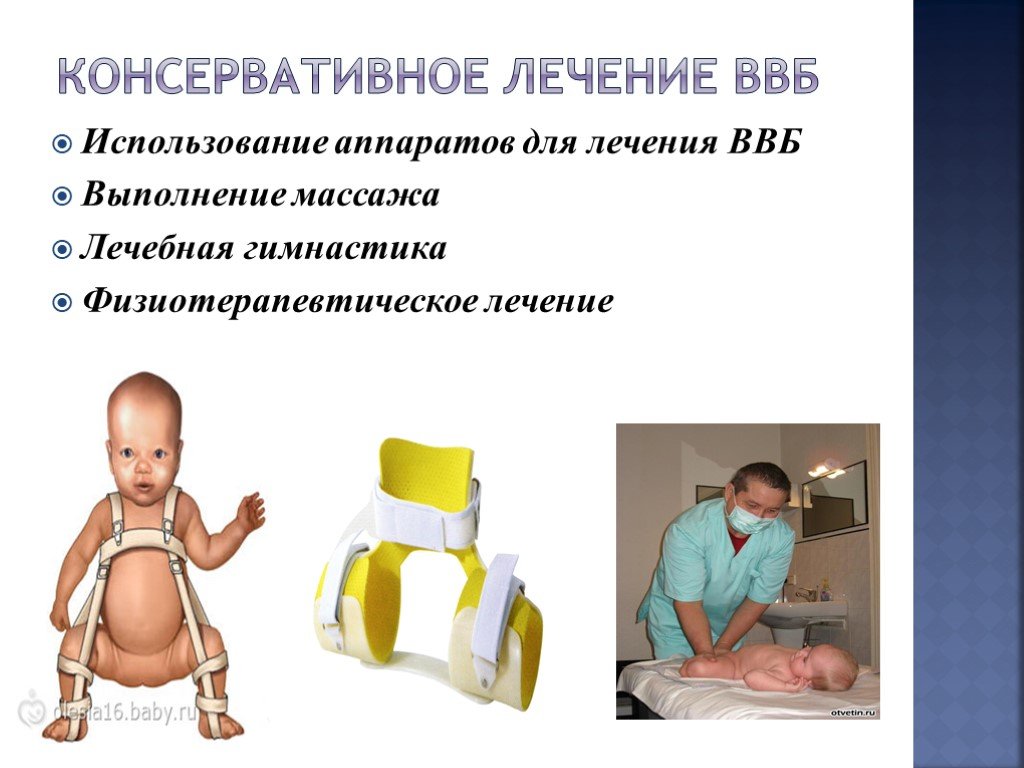 ), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку.
), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку.