Нестероидные противовоспалительные средства (НПВС) в лечении дегенеративно-дистрофических заболеваний позвоночника
Сергей Буровик, Врач-невролог 2016-09-14 Нестероидные противовоспалительные средства (НПВС) в лечении дегенеративно-дистрофических заболеваний позвоночника • Клиника Позвоночника доктора Разумовского
Доказано, что нестероидные противовоспалительные средства (НПВС) — наиболее обширная и распространенная группа препаратов, которые используют при заболеваниях позвоночника. Ничего удивительного в этом нет, так как данная патология часто сопровождается сильной болью, что мешает полноценной жизни и здоровому сну. Чтобы снизить уровень боли и дискомфорта, используют именно НПВС — лекарство снимает боль и улучшает общее состояние. Но есть большая проблема при использовании данных препаратов, когда их принимают без консультации у врача.
Всем известно, что лечение позвоночника невозможно без обезболивающих, если боль нарушает привычную жизнь. Постоянная попытка терпеть невыносимую тупую или режущую боль может только навредить организму.
Постоянная попытка терпеть невыносимую тупую или режущую боль может только навредить организму.
Но многие не спешат идти к врачу и маскируют боль данными лекарствами, тем самым усугубляя ситуацию. Ведь синдром уходит, но сама болезнь только развивается, а когда пациент все же решается на лечение, врачи могут оказаться бессильными.
Содержание
- 1 О чем предупредить врача перед началом курса лечения?
- 2 Как совместить эффективное и безопасное лечение?
- 3 Комплексная терапия — путь к выздоровлению
О чем предупредить врача перед началом курса лечения?
Что важно сказать врачу о состоянии своего здоровья перед тем, как принимать НПВС, чтобы не навредить себе:
- о хронических заболеваниях желудка и кишечника;
- о воспалительных процессах в почках или печени;
- об аллергических реакциях на данную группу препаратов;
- об уже начатом курсе приема других лекарственных средств;
- о беременности и периоде лактации.

Единым верным подходом к приему НПВС является краткий курс для снятия болевого синдрома, проходящий под контролем врача.
Наиболее частые ошибки пациентов:
- Прием лекарства без полного обследования и уточнения диагноза. Тем самым маскируя боль, но не устраняя причину её появления.
- Слишком большая дозировка при сильной боли, когда кажется, что терпеть нет сил, люди предпочитают выпить несколько доз одновременно, чтобы быстрее добиться обезболивающего эффекта, но после завершения действия препарата боль возвращается, и пациент повторяет действие, тем самым вредя организму.
- Прием НПВС без учета сопутствующих заболеваний и состояний. У человека могут быть противопоказания к данным лекарственным средствам, из-за чего возможно появление нежелательных побочных эффектов и нарушение работы внутренних органов.
- НПВС применяются слишком долго. С одной стороны, это создает иллюзию излечения, с другой – повышает риск осложнений, например, желудочно-кишечных кровотечений.

Как совместить эффективное и безопасное лечение?
Для того, чтобы улучшить состояние здоровья и при этом не навредить себе нужно помнить несколько правил:
- Регулярное посещение лечащего врача до полного выздоровления, а после устранения недуга не забывайте проходить обследование раз в полгода.
- Если кажется, что улучшений нет — сообщите об этом лечащему врачу.
- При возникновении потребности в принятии нестероидных препаратов, проконсультируйтесь у врача.
Комплексная терапия — путь к выздоровлению
Единым правильным вариантом приема противовоспалительных препаратов является обследование и поставленный диагноз, и только после этого можно начинать терапию.
Врач составляет индивидуальное лечение, включая в него НПВС для того, чтобы облегчить боль на начальных этапах. После чего доза препарата уменьшается или вовсе исключается, при улучшении состояния.
Помните, что определить дозу препарата и длительность курса может только врач, учитывая все особенности Вашего организма.
Клиника Позвоночника доктора Разумовского прибегает к рекомендации пациентам приема НПВС только при сильных болях и на начальном этапе, далее применяются более эффективные методы лечения.
Записаться на приём
Терапия » Локальные нестероидные противовоспалительные препараты в лечении остеоартрита
Аннотация. В представленном обзоре освещены место и роль локальных форм нестероидных противовоспалительных препаратов в современных рекомендациях по терапии остеоартрита, преимущества этой группы лекарственных средств. Отдельно рассмотрены особенности оригинальной липофильно-гидрофильной формы диклофенака для наружного применения, способствующей созданию высокой терапевтической концентрации активного вещества в синовиальной оболочке коленного сустава.
Остеоартрит (ОА) – хроническое прогрессирующее заболевание суставов с высокой распространенностью, характеризующееся тяжелым поражением опорно-двигательного аппарата и часто приводящее к инвалидности [1]. По оценкам Федеральной службы государственной статистики РФ за 2015 г., болезни костно-мышечной системы занимают третье место в структуре инвалидности, причем в соответствующей группе преобладают именно пациенты с ОА [2]. В проведенных обзорах и метаанализах последних лет было показано, что ОА ассоциируется с увеличением риска смертности [3], что, возможно, связано с низкоинтенсивным хроническим воспалением, которое лежит в основе патогенеза заболевания, длительным болевым синдромом и высокой коморбидностью [4].
По оценкам Федеральной службы государственной статистики РФ за 2015 г., болезни костно-мышечной системы занимают третье место в структуре инвалидности, причем в соответствующей группе преобладают именно пациенты с ОА [2]. В проведенных обзорах и метаанализах последних лет было показано, что ОА ассоциируется с увеличением риска смертности [3], что, возможно, связано с низкоинтенсивным хроническим воспалением, которое лежит в основе патогенеза заболевания, длительным болевым синдромом и высокой коморбидностью [4].
Учитывая высокую распространенность и социальную значимость ОА, к приоритетным задачам медицины относится разработка эффективных методов его терапии, нацеленных на эффективный контроль болевого синдрома, сохранение и улучшение функциональной способности суставов, замедление прогрессирования заболевания и улучшение качества жизни больных.
ТЕРАПИЯ ОСТЕОАРТРИТА: СПОРНЫЕ ВОПРОСЫ И ПРОБЛЕМА КОМОРБИДНОСТИ
За последние десять лет опубликовано большое количество рекомендаций по ведению больных ОА, однако, к сожалению, лечение пациентов остается сложным вопросом. Европейская антиревматическая лига (EULAR) в 2019 г. подчеркнула, что до сих пор нет единого общепризнанного подхода к терапии этого заболевания. Очень часто клинические рекомендации не учитывают генерализацию процесса, наличие коморбидности и содержат весьма противоречивые данные. Видимо, это можно объяснить гетерогенностью ОА; соответственно изучение в дальнейшем определенных фенотипов заболевания (метаболического, воспалительного, хрящевого, субхондрального, смешанного, травматического и др.) будет способствовать разработке персонифицированной терапии.
Европейская антиревматическая лига (EULAR) в 2019 г. подчеркнула, что до сих пор нет единого общепризнанного подхода к терапии этого заболевания. Очень часто клинические рекомендации не учитывают генерализацию процесса, наличие коморбидности и содержат весьма противоречивые данные. Видимо, это можно объяснить гетерогенностью ОА; соответственно изучение в дальнейшем определенных фенотипов заболевания (метаболического, воспалительного, хрящевого, субхондрального, смешанного, травматического и др.) будет способствовать разработке персонифицированной терапии.
ОА относится к заболеваниям с высокой коморбидностью и наиболее часто сочетается с ожирением, сахарным диабетом, артериальной гипертензией и другими сердечно-сосудистыми патологиями (ишемической болезнью сердца, атеросклерозом), болезнями желудочно-кишечного тракта (ЖКТ), хроническими заболеваниями легких и почек [5]. Еще в 1970 г. врач, исследователь и эпидемиолог Feinsten A. предложил использовать термин «коморбидность» (лат. со – вместе, morbus – болезнь) [6].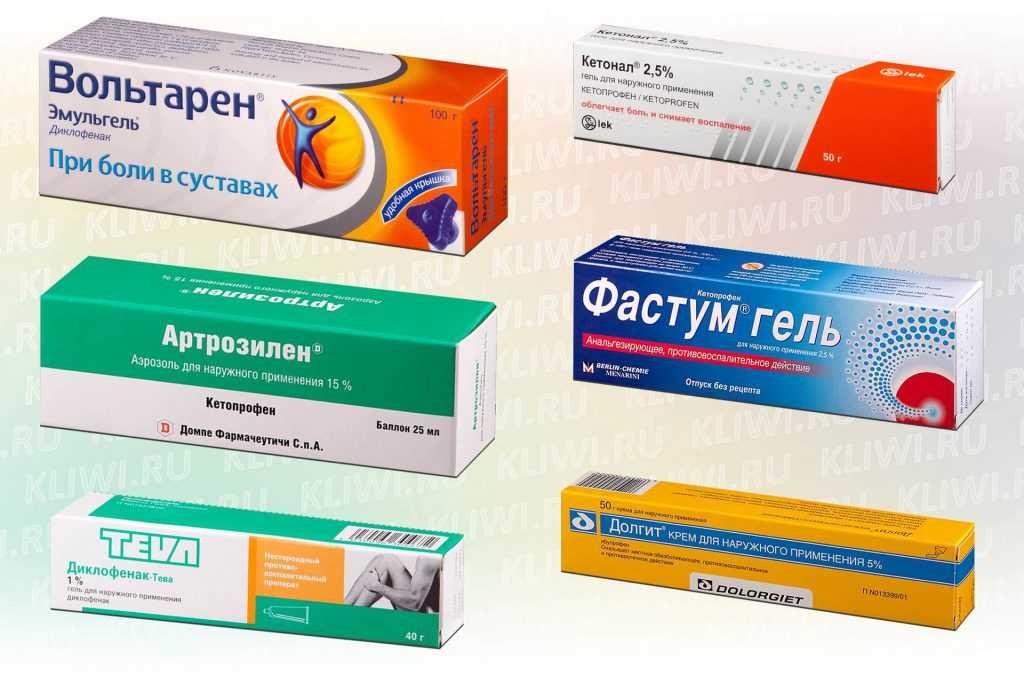 Позднее, в 1995 г., принципиальное уточнение этого термина дали Kraemer H.C. и Akker M., которые определили его как сочетание нескольких хронических заболеваний у одного больного [7, 8].
Позднее, в 1995 г., принципиальное уточнение этого термина дали Kraemer H.C. и Akker M., которые определили его как сочетание нескольких хронических заболеваний у одного больного [7, 8].
Высокий уровень смертности у больных ОА обусловлен прежде всего наличием коморбидных заболеваний и снижением физической активности на фоне поражения суставов нижних конечностей. Высокая коморбидность при ОА вызывает значительные трудности при назначении симптоматической терапии, а сами симптоматические лекарственные препараты могут вызывать нежелательные явления при коморбидных состояниях, поэтому ведение таких больных представляет определенные трудности.
Лечение ОА, как правило, в первую очередь направлено на уменьшение болевого синдрома, восстановление и сохранение функции суставов, что в большинстве случаев достигается назначением симптоматической терапии простыми анальгетиками и нестероидными противовоспалительными препаратами (НПВП). Согласно результатам рандомизированных контролируемых исследований (РКИ), НПВП уменьшают боль в среднем на 20–50%, что значительно превышает эффективность анальгетиков [9]. Однако прием НПВП в некоторых случаях достаточно продолжителен и ассоциируется с высоким риском развития нежелательных реакций со стороны ЖКТ, сердечно-сосудистой системы, почек и других органов. Это особенно важно при коморбидных состояниях у пожилых пациентов, получающих сразу несколько препаратов по поводу сопутствующей патологии, поскольку в такой ситуации возникает проблема не только развития нежелательных явлений при назначении НПВП, но и возможных лекарственных взаимодействий, зачастую негативных. Кроме того, наличие нескольких сопутствующих заболеваний, с одной стороны, и достаточно большой спектр назначаемых лекарственных средств, с другой ‒ диктуют необходимость оценки пользы и возможного риска от проводимой терапии у конкретного больного, поэтому у больных с отягощенным коморбидным фоном лечение должно быть максимально безопасным и эффективным. В связи с этим необходимо дифференцированно подходить к назначению НПВП у больных ОА, основываясь на оценке факторов риска развития осложнений на фоне терапии данной группой препаратов.
Однако прием НПВП в некоторых случаях достаточно продолжителен и ассоциируется с высоким риском развития нежелательных реакций со стороны ЖКТ, сердечно-сосудистой системы, почек и других органов. Это особенно важно при коморбидных состояниях у пожилых пациентов, получающих сразу несколько препаратов по поводу сопутствующей патологии, поскольку в такой ситуации возникает проблема не только развития нежелательных явлений при назначении НПВП, но и возможных лекарственных взаимодействий, зачастую негативных. Кроме того, наличие нескольких сопутствующих заболеваний, с одной стороны, и достаточно большой спектр назначаемых лекарственных средств, с другой ‒ диктуют необходимость оценки пользы и возможного риска от проводимой терапии у конкретного больного, поэтому у больных с отягощенным коморбидным фоном лечение должно быть максимально безопасным и эффективным. В связи с этим необходимо дифференцированно подходить к назначению НПВП у больных ОА, основываясь на оценке факторов риска развития осложнений на фоне терапии данной группой препаратов. Нерациональное назначение терапии ОА на фоне коморбидности и без учета лекарственных взаимодействий приводит к резкому увеличению нежелательных реакций и усугублению течения всех заболеваний.
Нерациональное назначение терапии ОА на фоне коморбидности и без учета лекарственных взаимодействий приводит к резкому увеличению нежелательных реакций и усугублению течения всех заболеваний.
В российских рекомендациях по рациональному использованию НПВП не рекомендуется применять их пациентам с высоким риском кардиоваскулярных осложнений, особенно больным, перенесшим инфаркт миокарда или ишемический инсульт [10].
В 2014 г. эксперты Международного общества по изучению остеоартрита (Osteoarthritis Research Society International, OARSI) предложили дифференцированный подход к терапии ОА в зависимости от локализации поражения и наличия/отсутствия сопутствующих заболеваний [11]. Однако данные рекомендации не вошли в повседневную практику из-за сложности применения алгоритмов, не учитывающих коморбидное состояние больных. В 2019 г. были представлены обновленные рекомендации OARSI по лечению ОА коленных и тазобедренных суставов, а также генерализованного ОА уже с учетом коморбидных сердечно-сосудистых и желудочно-кишечных заболеваний, распространенности и выраженности болевого синдрома, функциональной недостаточности и депрессии. Руководство было создано на основании последних систематических обзоров и метаанализов по системе GRADE (Grading of Recommendations Assessment, Development and Evaluation).
Руководство было создано на основании последних систематических обзоров и метаанализов по системе GRADE (Grading of Recommendations Assessment, Development and Evaluation).
ЗНАЧЕНИЕ И МЕСТО ЛОКАЛЬНОЙ ТЕРАПИИ
В обновленных рекомендациях OARSI эксперты вновь подтвердили, что нефармакологические методы лечения ОА являются преимущественными и обязательными. Немедикаментозную терапию рекомендовано проводить в течение всего периода наблюдения за пациентом: наряду с образовательными программами для пациентов, лечебной физкультурой и снижением массы тела она должна включать коррекцию нарушенной оси сустава (варусной/вальгусной) с помощью ортопедических приспособлений (ортезов, ортопедической обуви). Для разгрузки суставов при выраженных стадиях ОА необходимо хождение с тростью в руке, противоположной пораженной конечности, использование костылей канадского типа или других вспомогательных приспособлений (например, ходунков). Предлагается исключить применение любых пероральных НПВП у пациентов с коморбидной кардиоваскулярной патологией («НПВП любого класса не рекомендованы пациентам с кардиоваскулярной коморбидностью из-за доказательств повышения риска сердечно-сосудистых заболеваний при использовании НПВП»), а также у немощных больных [12].
В то же время предложенный алгоритм лечения вызывает много вопросов. Так, медикаментозное лечение имеет условную силу рекомендаций в отличие от нефармакологических методов, для которых характерна большая доказательная база. Однако в отношении локальных форм НПВП таких ограничений нет, поскольку их системное влияние на организм выражено очень слабо, что связано с низким уровнем абсорбции активных веществ в системный кровоток. Именно по этой причине локальные формы НПВП рекомендуются как средства первой линии при лечении ОА, которым, как отмечено в обновленных рекомендациях Европейского общества по клиническим и экономическим аспектам остеопороза и остеоартрита (ESCEO) 2019 г., преимущественно страдают люди пожилого возраста [13, 14]. В упомянутых выше рекомендациях OARSI позиция относительного местного лечения определена весьма четко: «Локальные НПВП строго рекомендованы для лиц с ОА коленного сустава (уровень рекомендаций 1А)» [12].
Лечебный эффект локальных форм НПВП связан с действием их активного компонента, который подавляет местное воспаление и препятствует сенситизации периферических болевых рецепторов [14]. Кожные покровы выступают мощным барьером для любых лекарств. Роговой слой из богатых кератином мертвых клеток, которые встроены в сложную липидную матрицу, содержащую холестерин, керамиды и свободные жирные кислоты, препятствует проникновению гидрофильных молекул. С другой стороны, подлежащий жизнеспособный эпидермис включает большое количество воды, что тормозит диффузию липофильных веществ. Чтобы обеспечить успешное перемещение активной субстанции в подкожную клетчатку и более глубокие структуры, лекарственные формы для накожного нанесения должны сочетать в себе липофильные и гидрофильные свойства.
Кожные покровы выступают мощным барьером для любых лекарств. Роговой слой из богатых кератином мертвых клеток, которые встроены в сложную липидную матрицу, содержащую холестерин, керамиды и свободные жирные кислоты, препятствует проникновению гидрофильных молекул. С другой стороны, подлежащий жизнеспособный эпидермис включает большое количество воды, что тормозит диффузию липофильных веществ. Чтобы обеспечить успешное перемещение активной субстанции в подкожную клетчатку и более глубокие структуры, лекарственные формы для накожного нанесения должны сочетать в себе липофильные и гидрофильные свойства.
Проникновение лекарственного вещества к месту назначения обеспечивается особыми биофизическими свойствами мазевой основы локальных форм препаратов, выступающей в роли проводника НПВП. Таким действием обладают модифицированные животные, растительные и неорганические масла, диметилсульфоксид, производные акриловой кислоты (карбополы), многоатомные спирты (глицерин, пропиленгликоль, изопропанол), амины (диэтиламин, этаноламин, гидроксиэтилпирролидин и др. ), гидрофильные гели модифицированного крахмала, желатина и целлюлозы [15, 16].
), гидрофильные гели модифицированного крахмала, желатина и целлюлозы [15, 16].
ДОКАЗАТЕЛЬНАЯ БАЗА ЛОКАЛЬНЫХ НПВП
В то же время локальные формы НПВП обладают достаточно низкой биодоступностью, что активно обсуждается в медицинской литературе [14–16]. Так, в 1998 г. Hui Х. et al. [17] провели оценку проникновения диклофенака через кожу при применении мази, содержащей 15 мг/мл действующего вещества, которая наносилась на кожу коленного сустава площадью 20 см здоровых добровольцев. Через 10 ч в плазму крови в среднем попало 6,6% от общего количества препарата, содержащегося в использованной локальной форме препарата.
Kienzler J. et al. в 2010 г. [18] сравнили системную биодоступность диклофенака при использовании стандартного 1% геля и при пероральном приеме этого лекарственного средства у 40 здоровых добровольцев. Участники исследования в течение 3 дней наносили гель на область коленного сустава по 4 г 4 раза/сут (суммарно 16 г) и на кисти рук по 2 г 4 раза/сут (суммарно 28 г) или же принимали диклофенак перорально по 50 мг 3 раза/сут. В соответствии с полученными данными средняя концентрация диклофенака в плазме крови после нанесения геля была в 17 раз, а максимальная концентрация (Сmax) в 150 раз меньше, чем при пероральном приеме.
В соответствии с полученными данными средняя концентрация диклофенака в плазме крови после нанесения геля была в 17 раз, а максимальная концентрация (Сmax) в 150 раз меньше, чем при пероральном приеме.
В другом исследовании [19] проводилось сравнение Сmax диклофенака в плазме крови при использовании локальной формы препарата и пероральном приеме у 12 здоровых добровольцев. После трех дней лечения Сmax диклофенака в плазме крови составила в среднем 4,89 мг/мл при наружном применении и 1240 мг/мл при пероральном приеме. Иными словами, Cmax диклофенака в плазме крови после перорального приема была в 250 раз выше.
Вместе с тем концентрация действующего вещества в тканях непосредственно в области нанесения локальных НПВП может быть выше, чем при приеме внутрь. Такие данные продемонстрированы в работе Miyatake S. et al. в 2009 г. [20], где оценивалось количество диклофенака в мышцах удаленного коленного сустава (операция эндопротезирования) у 14 больных ОА, которые за 12 ч до операции использовали диклофенак наружно или перорально. У больных, применявших локальную форму препарата, искомая концентрация диклофенака составила в среднем 9,29 нг/мл, а у пациентов, получавших препарат внутрь, – лишь 0,66 нг/ мл (р=0,0196). В свою очередь, в приведенном выше исследовании Brunner М. et al. [19] было показано, что проникновение НПВП в жировую ткань и скелетные мышцы после локального нанесения было в среднем на 324 и 209% выше, чем при пероральном приеме.
У больных, применявших локальную форму препарата, искомая концентрация диклофенака составила в среднем 9,29 нг/мл, а у пациентов, получавших препарат внутрь, – лишь 0,66 нг/ мл (р=0,0196). В свою очередь, в приведенном выше исследовании Brunner М. et al. [19] было показано, что проникновение НПВП в жировую ткань и скелетные мышцы после локального нанесения было в среднем на 324 и 209% выше, чем при пероральном приеме.
Эффективность и безопасность локальных форм НПВП доказана при скелетно-мышечных заболеваниях и ОА коленных суставов в хорошо организованных двойных слепых РКИ [21]. Zeng С. et al. [22] представили метаанализ 36 РКИ (n=7090), в которых терапевтический потенциал локальных форм сравнивался с плацебо, а также 7 наблюдательных исследований, в которых оценивалось действие НПВП для наружного применения (n=218 074). Исследования в основном проводились при ОА коленного сустава (n=26). В двух исследованиях эффект локальных форм НПВП оценивался при ОА коленного и тазобедренного суставов, в одной работе – при ОА коленного сустава и кистей, еще в 7 исследованиях – при множественной локализации поражения. Полученные результаты продемонстрировали, что активная терапия локальными НПВП достоверно превосходила плацебо: величина снижения боли равнялась 0,30 (95% доверительный интервал (ДИ): от -0,40 до -0,20), а величина улучшения функции сустава составила -0,35 (95% ДИ: от -0,45 до -0,24).
Полученные результаты продемонстрировали, что активная терапия локальными НПВП достоверно превосходила плацебо: величина снижения боли равнялась 0,30 (95% доверительный интервал (ДИ): от -0,40 до -0,20), а величина улучшения функции сустава составила -0,35 (95% ДИ: от -0,45 до -0,24).
Сравнительное изучение пероральных и локальных НПВП показало практически равную их эффективность (ES=0,42; 95% ДИ: 0,19–0,65 и ES=0,39; 95% ДИ: 0,24–0,55 соответственно) [26], но НПВП для наружного применения обладали лучшим профилем безопасности из-за низкой системной абсорбции. Последние систематический обзор и метаанализ по безопасности локальных форм НПВП [27] установили, что эти препараты не увеличивают класс-специфические нежелательные явления – риск со стороны ЖКТ (отношение шансов (ОШ) 0,96; 95% ДИ: 0,73– 1,27) и сердечно-сосудистой системы (ОШ 2,26; 95% ДИ: 0,86–5,94). Авторы отметили лишь статистически незначимое увеличение частоты кожных и подкожных нежелательных реакций (OШ 1,73; 95% ДИ: 0,96–3,10).
КРИТЕРИИ ВЫБОРА ЛОКАЛЬНЫХ НПВП
В настоящее время локальные средства в виде мазей, кремов, гелей на основе НПВП широко используются в ревматологии для лечения заболеваний суставов и периартикулярных тканей. При этом к локальным формам предъявляются определенные требования:
- применяемый препарат должен быть эффективен;
- не должен вызывать местных токсических и аллергических реакций;
- должен достигать «органа-мишени»;
- концентрация лекарственного средства в сыворотке не должна достигать уровня, при котором возникают дозозависимые побочные эффекты.
При местном использовании НПВП предполагается создание терапевтической концентрации в тканях в месте нанесения, а в общий кровоток поступает лишь незначительное количество вещества, что практически позволяет исключить системные нежелательные явления [25]. При применении локальных форм также необходимо учитывать состояние кожи на участке нанесения препарата: наличие ран, ссадин, мокнущих дерматозов, экзем служит противопоказанием для таких средств.
Следует особо отметить, что степень проникновения наружного препарата в пораженную область зависит от его липофильности и правильного увлажнения рогового слоя эпидермиса, а также от барьерной функции кожных покровов (перепада градиентов рН) [26].
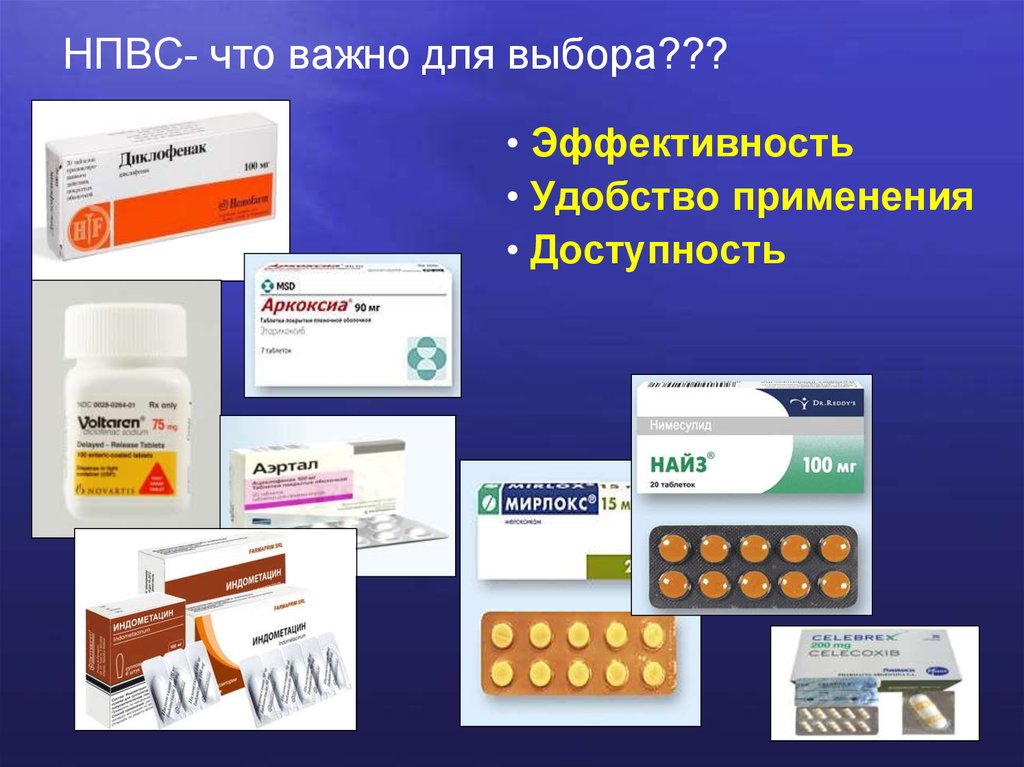
На фармрынке России представлено большое разнообразие локальных препаратов для лечения скелетно-мышечных заболеваний, которые по фармакологическому действию можно разделить на 2 большие категории – противовоспалительные и местнораздражающие (табл.). Подавляющее большинство НПВП для наружного применения выпускается в мягких лекарственных формах с различными концентрациями активных веществ: гелях, кремах, мазях, эмульсиях, пластырях.
Мазевые основы мягких лекарственных форм могут быть липофильными (мази, линименты, пасты), гидрофильными (гели) и липофильно-гидрофильными (эмульсии). Представителем третьей группы является Вольтарен® Эмульгель® 2%, который содержит в 100 г 2,32 г диклофенака диэтиламина (соответствует 2 г диклофенака натрия), а также следующие вспомогательные вещества: карбомеры – 1,1–1,7 г, цетостеаромакрогол – 2 г, кокоил каприлокапрат – 2,5 г, диэтиламин – 0,89–1,37 г, изопропанол – 17,5 г, парафин жидкий – 2,5 г, олеиловый спирт – 0,75 г, ароматизатор эвкалиптовый – 0,1 г, пропиленгликоль – 5 г, бутилгидрокситолуол – 0,02 г, вода очищенная – 64,22– 65,32 г.
Согласно инструкции по применению препарата, количество диклофенака, всасывающегося через кожу, пропорционально площади обрабатываемой поверхности и зависит как от суммарной дозы наносимого препарата, так и от степени гидратации кожи. После нанесения на поверхность кожи площадью 400 см2 геля Вольтарен® Эмульгель® 2% 2 раза/сут концентрация активного вещества в плазме соответствует его концентрации при использовании 1% геля диклофенака 4 раза/сут. На 7-й день относительная биодоступность препарата (отношение AUC) составляет 4,5% (для эквивалентной дозы натриевой соли диклофенака).
Важное достоинство препарата Вольтарен® Эмульгель® состоит в его пролонгированном действии, длительность которого достигает 12 ч. При нанесении препарата на область пораженного сустава Cmax в плазме была приблизительно в 100 раз ниже, чем после перорального приема такого же количества диклофенака, а терапевтическая концентрация в синовиальной оболочке коленного сустава превышает его концентрацию в плазме крови в 16 раз.
Эффективность и безопасность Вольтарен® Эмульгеля® доказана в многочисленных клинических исследованиях.
ЗАКЛЮЧЕНИЕ
Таким образом, локальная терапия должна назначаться на первом этапе лечения ОА, поскольку при доказанной эффективности препараты для наружного применения обладают еще и высокой безопасностью, обусловленной низким уровнем проникновения активной субстанции в системный кровоток. С учетом этого локальные средства могут быть препаратами выбора у больных, имеющих серьезную патологию со стороны ЖКТ и сердечно-сосудистой системы, а также у пациентов в возрасте старше 75 лет.
Евгения Павловна Шарапова, к. м.н., научный сотрудник отдела метаболических заболеваний костей и суставов с центром профилактики остеопороза, ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой». Адрес: 115522, г. Москва, Каширское шоссе, д. 34А. Тел.: 8 (916) 181-82-48. E-mail: [email protected]
м.н., научный сотрудник отдела метаболических заболеваний костей и суставов с центром профилактики остеопороза, ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой». Адрес: 115522, г. Москва, Каширское шоссе, д. 34А. Тел.: 8 (916) 181-82-48. E-mail: [email protected]
Людмила Ивановна Алексеева, д.м.н., руководитель отдела метаболических заболеваний костей и суставов с центром профилактики остеопороза, ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой». Адрес: 115522, г. Москва, Каширское шоссе, д. 34А. Тел.: 8 (910) 406-88-09
НПВП – Анализы и лечение
Нестероидные противовоспалительные препараты (НПВП) – это препараты, широко используемые для облегчения боли, уменьшения воспаления и снижения высокой температуры (лихорадки).
Они часто используются для облегчения симптомов головных болей, болезненных менструаций, растяжений, простуды и гриппа, артрита и других причин длительной боли.
Хотя НПВП широко используются, они не подходят для всех и иногда могут вызывать неприятные побочные эффекты.
Эта информация представляет собой общий обзор НПВП. Чтобы получить информацию о конкретном лекарстве, вы можете найти его на веб-сайте Агентства по регулированию лекарственных средств и товаров медицинского назначения (MHRA).
Типы НПВП
НПВП выпускаются в виде таблеток, капсул, суппозиториев (капсулы вставляются в дно), кремов, гелей и инъекций. Некоторые из них можно купить без рецепта в аптеках, а для других нужен рецепт.
Основные типы НПВП включают:
- ибупрофен
- напроксен
- диклофенак
- целекоксиб
- мефенамовая кислота
- эторикоксиб
- индометацин
- высокие дозы аспирина — низкие дозы аспирина обычно не считаются НПВП
НПВП могут продаваться под этими названиями или торговой маркой. Все они одинаково эффективны, хотя вы можете обнаружить, что какой-то из них лучше всего подходит для вас.
Кто может принимать НПВП?
Большинство людей могут принимать НПВП, но некоторым следует соблюдать осторожность при их приеме.
Рекомендуется проконсультироваться с фармацевтом или врачом, прежде чем принимать НПВП, если вы:
- старше 65 лет
- беременны или пытаются зачать ребенка
- кормят грудью
- болеют астмой
- имели аллергическую реакцию на НПВП в прошлом
- имели язву желудка в прошлом
- есть проблемы с сердцем, печенью, почками, кровяным давлением, кровообращением или кишечником
- принимают другие лекарства — см. взаимодействие с другими лекарствами
- ищете лекарство для ребенка до 16 лет – любое лекарство, содержащее аспирин, не следует давать детям младше 16 лет
В этих случаях необязательно избегать НПВП, но их следует использовать только по рекомендации медицинского работника , так как может быть более высокий риск побочных эффектов.
Если НПВП не подходят, ваш фармацевт или врач может предложить альтернативу НПВП, например парацетамол.
Побочные эффекты НПВП
Как и все лекарства, НПВП могут вызывать побочные эффекты. Они, как правило, чаще встречаются, если вы принимаете высокие дозы в течение длительного времени, или вы пожилой человек, или у вас плохое общее состояние здоровья. НПВП, отпускаемые без рецепта, обычно имеют меньше побочных эффектов, чем более сильные лекарства, отпускаемые по рецепту.
Они, как правило, чаще встречаются, если вы принимаете высокие дозы в течение длительного времени, или вы пожилой человек, или у вас плохое общее состояние здоровья. НПВП, отпускаемые без рецепта, обычно имеют меньше побочных эффектов, чем более сильные лекарства, отпускаемые по рецепту.
Возможные побочные эффекты НПВП включают:
- расстройство желудка, включая боли в животе, плохое самочувствие и диарею
- язвы желудка — они могут вызвать внутреннее кровотечение и анемию; дополнительные лекарства, такие как ингибиторы протонной помпы (ИПП), могут быть назначены, чтобы помочь снизить этот риск
- отверстие в стенке желудка или кишечника
- головные боли
- сонливость
- головокружение
- аллергические реакции
- в редких случаях — проблемы с печенью, почками или сердцем и кровообращением, такие как сердечная недостаточность, сердечные приступы и инсульты
Если вы испытываете какие-либо неприятные побочные эффекты, прекратите прием лекарства и сообщите об этом своему врачу.
Взаимодействие с другими лекарствами
Некоторые НПВП могут непредсказуемо реагировать с другими лекарствами. Это может повлиять на то, насколько хорошо работает какое-либо лекарство, и увеличить риск побочных эффектов.
Особенно важно получить медицинскую консультацию перед приемом НПВП, если вы уже принимаете:
- другой НПВП
- низкие дозы аспирина или варфарина – лекарства, используемые для предотвращения образования тромбов
- циклоспорин — лекарство, используемое для лечения аутоиммунных заболеваний, таких как артрит или язвенный колит
- диуретики — лекарства, иногда используемые для лечения высокого кровяного давления
- литий — лекарство, используемое для лечения биполярного расстройства и тяжелой депрессии
- метотрексат — лекарство, используемое для лечения ревматоидного артрита
- тип антидепрессанта, называемого селективным ингибитором обратного захвата серотонина (СИОЗС) .
Если вы не уверены, можно ли принимать лекарство, которое вы принимаете, одновременно с НПВП, прочтите листок-вкладыш, прилагаемый к нему, или обратитесь за советом к фармацевту или врачу.
Продукты питания и алкоголь
В листке-вкладыше, который прилагается к вашему лекарству, должно быть указано, нужно ли вам избегать каких-либо определенных продуктов или напитков. Спросите своего фармацевта или врача, если вы не уверены.
Для получения информации о конкретном лекарстве ознакомьтесь с листками-вкладышами от А до Я на веб-сайте MHRA.
Как правило, вам не нужно избегать каких-либо определенных продуктов при приеме НПВП. Таблетки или капсулы обычно следует проглатывать с водой или пищей, чтобы предотвратить расстройство желудка.
Обычно употребление алкоголя безопасно при приеме НПВП, но чрезмерное употребление алкоголя во время лечения может вызвать раздражение желудка.
Передозировка НПВП
Прием слишком большого количества НПВП может быть опасен. Это известно как прием передозировки.
Немедленно обратитесь к своему лечащему врачу или в службу NHS 24 111 за советом, если вы приняли слишком много лекарства и у вас возникли проблемы, такие как плохое самочувствие или тошнота, расстройство желудка или сонливость.
Немедленно вызовите скорую помощь по номеру 999, если вы или кто-то другой испытываете серьезные последствия передозировки, такие как припадки (судороги), затрудненное дыхание или потеря сознания.
Альтернативы НПВП
Поскольку НПВП могут вызывать неприятные побочные эффекты, часто сначала рекомендуются альтернативы.
Основной альтернативой для обезболивания является парацетамол, который доступен без рецепта и безопасен для большинства людей.
Кремы и гели с НПВП, которые вы втираете в кожу, возможно, стоит попробовать в первую очередь, если у вас есть боль в мышцах или суставах в определенной части тела, поскольку они, как правило, имеют меньше побочных эффектов, чем таблетки или капсулы.
Ваш врач также может порекомендовать различные лекарства и методы лечения в зависимости от вашего состояния. Например, физиотерапия может помочь некоторым людям с болью в мышцах или суставах.
Нестероидные противовоспалительные препараты и их кожные побочные эффекты
Что такое нестероидные противовоспалительные препараты?
Нестероидные противовоспалительные препараты (НПВП) — это препараты, регулярно используемые для лечения артрита и периодически применяемые при лихорадке, боли и головной боли.
Они чаще всего используются системно, обычно в виде пероральной формы, но также могут использоваться в виде суппозиториев или вводить внутримышечно. Гели и кремы для местного применения, содержащие НПВП, можно применять при спортивных травмах, болезненных суставах и, совсем недавно, для лечения солнечных (актинических) кератозов. НПВП принимают дети и взрослые.
Классификация НПВП
Нестероидные противовоспалительные препараты могут быть классифицированы по действию (влияние на ферменты ЦОГ) и химической структуре как традиционные, неселективные ингибиторы ЦОГ или как селективные ингибиторы ЦОГ2.
Неселективные ингибиторы ЦОГ
- Ацетаты: диклофенак, индометацин, сулиндак
- Фенаматы: мефенамовая кислота
- Оксикамы: пироксикам
- Пропионаты: ибупрофен, кетопрофен, напроксен
- Пиразолоны: фенилбутазон
- Салицилаты: аспирин, дифлюнизал
Селективные ингибиторы ЦОГ-2
- Более селективны в отношении ЦОГ-2: мелоксикам, нимесулид
- Коксибы:
- Высокоселективный препарат первого поколения: целекоксиб
- Второе поколение, высокоселективное: эторикоксиб, вальдекоксиб
Другой способ их классификации — по периоду полураспада.
- Короткий-средний период полувыведения (< 6 часов): аспирин, диклофенак, ибупрофен, индометацин, кетопрофен
- Длительный период полувыведения (> 10 часов): дифлунизал, напроксен, фенилбутазон, пироксикам, сулиндак
Кожные побочные эффекты НПВП: общая информация
Многие кожные побочные эффекты наблюдаются при применении многих различных лекарств и не являются специфическими или диагностическими для какого-либо конкретного лекарства или химической структуры. Большинство из них легкие, но они редко могут быть опасными для жизни.
НПВП являются одной из наиболее распространенных групп препаратов, вызывающих кожные побочные эффекты. Желудочно-кишечный тракт и кожа — две системы организма, которые чаще всего страдают от побочных эффектов НПВП.
Трудно оценить частоту побочных эффектов со стороны кожи при приеме НПВП, поскольку они обычно покупаются без рецепта, и обычно регистрируются только те реакции, которые достаточно тревожны, чтобы обратиться в больницу. Большинство исследований оценивают обращения в отделения неотложной и неотложной помощи больницы (неотложной помощи или неотложной помощи), серьезные реакции, требующие госпитализации, или изучают побочные реакции на лекарства, возникающие в стационарной популяции. В одном проспективном исследовании с участием почти 20 000 стационарных пациентов у 0,3% из тех, кому прописали НПВП, развилась генерализованная кожная реакция, включая кореподобную сыпь, лекарственную крапивницу, ангионевротический отек, реакцию, подобную сывороточной болезни, и узловатую эритему. В метаанализе рандомизированных клинических исследований побочные эффекты со стороны кожи были зарегистрированы у 1–2% пациентов, принимавших НПВП.
Большинство исследований оценивают обращения в отделения неотложной и неотложной помощи больницы (неотложной помощи или неотложной помощи), серьезные реакции, требующие госпитализации, или изучают побочные реакции на лекарства, возникающие в стационарной популяции. В одном проспективном исследовании с участием почти 20 000 стационарных пациентов у 0,3% из тех, кому прописали НПВП, развилась генерализованная кожная реакция, включая кореподобную сыпь, лекарственную крапивницу, ангионевротический отек, реакцию, подобную сывороточной болезни, и узловатую эритему. В метаанализе рандомизированных клинических исследований побочные эффекты со стороны кожи были зарегистрированы у 1–2% пациентов, принимавших НПВП.
Как и в случае большинства кожных реакций, вызванных лекарствами, отмена триггерного препарата приводит к исчезновению сыпи, хотя это может занять несколько месяцев и не является универсальным.
Побочные кожные эффекты местных НПВП: гели и кремы
Гель диклофенак для местного применения доступен для лечения поврежденной солнцем кожи, включая актинический кератоз. Побочные эффекты со стороны кожи, зарегистрированные в клинических испытаниях, которые чаще наблюдались при использовании активного геля по сравнению с плацебо-носителем, включали аллергический контактный дерматит, сухость (раздражающий дерматит) и шелушение.
Побочные эффекты со стороны кожи, зарегистрированные в клинических испытаниях, которые чаще наблюдались при использовании активного геля по сравнению с плацебо-носителем, включали аллергический контактный дерматит, сухость (раздражающий дерматит) и шелушение.
Сообщалось, что применение местных гелей или кремов НПВП для снятия боли вызывает фотоконтактный дерматит. Чаще всего это происходило с гелем кетопрофена с частотой 0,013-0,028/1000. Часто реакция появляется после прекращения применения, когда кожа подвергается следующему воздействию солнечных лучей. Поэтому о нем обычно сообщают летом. Реакция обычно распространяется за пределы области, на которую был нанесен гель. Реакция может быть тяжелой, в некоторых случаях требующей госпитализации. Тестирование показало, что это фотоаллергический контактный дерматит, перекрестно реагирующий с другими НПВП, включая тиапрофеновую кислоту, фенофибрат, оксибензон и бензофенон. Также сообщалось, что буфексамак вызывает контактный дерматит.
Распространенные кожные побочные эффекты системных НПВП
Распространенные неспецифические кожные реакции на НПВП:
- Экзантема
- Фиксированная лекарственная сыпь
- Зуд
- Кореподобная сыпь (макулопапулезная)
- Фоточувствительность – как фототоксическая (производные пропионата), так и фотоаллергическая
- Крапивница (крапивница) и ангионевротический отек
Кожные побочные эффекты нестероидных противовоспалительных препаратов
Псевдопорфирия
Крапивница
Фиксированная лекарственная сыпь
Менее распространенные, редкие или серьезные кожные побочные эффекты системных НПВП
Эти кожные побочные эффекты включают:
- Алопеция – ибупрофен, индометацин, напроксен, пироксикам,
- Аутоиммунные пузырчатые болезни, включая болезнь линейного IgA
- Лекарственно-индуцированная хроническая кожная красная волчанка
- Многоформная эритема
- Узловатая эритема
- Эксфолиативный дерматит
- Лихеноидные лекарственные высыпания
- Псориаз
- Реакция, подобная сывороточной болезни
- Синдром Стивенса-Джонсона и токсический эпидермальный некролиз – в основном производные оксикама
- Сладкая болезнь
- Васкулит, включая кожный васкулит мелких сосудов
Кожные реакции, возникающие исключительно или чаще всего при применении системных НПВП
Сообщалось о ряде кожных реакций, возникающих либо только при системных НПВП, либо НПВП, по-видимому, являются общим триггером. К ним относятся:
К ним относятся:
- Гиперчувствительность/непереносимость неселективных НПВП
- Псевдопорфирия, особенно с напроксеном
- Обострение хронической обыкновенной крапивницы
- Истинная аллергическая реакция
- Воздействие на пигментную крапивницу
1. Гиперчувствительность/непереносимость НПВП
НПВП могут вызывать псевдоаллергию из-за их фармакологического действия с частотой 0,1-0,3%. Считается, что это связано с ингибированием фермента COX1. Как правило, в этом состоянии реакция развивается на несколько различных препаратов этого семейства, в отличие от истинной аллергии, когда это реакция на конкретный препарат.
Предрасполагающие факторы:
- Тенденция к атопии (экзема, астма, сенная лихорадка)
- Женский пол
- Молодая взрослая жизнь
- Хроническая крапивница в анамнезе
- Использование НПВП при острой боли
- Применение традиционных неселективных НПВП
Наиболее частым проявлением гиперчувствительности к НПВП является отек лица, особенно вокруг глаз (ангионевротический отек). У трети пациентов наблюдаются смешанные кожные проявления (ангионевротический отек и/или крапивница) и респираторные симптомы, включая кашель, одышку, ринорею (насморк), слезотечение или отек верхних дыхательных путей.
У трети пациентов наблюдаются смешанные кожные проявления (ангионевротический отек и/или крапивница) и респираторные симптомы, включая кашель, одышку, ринорею (насморк), слезотечение или отек верхних дыхательных путей.
Распознано четыре проявления:
- пациенты с тенденцией к атопии – крапивница является обычным проявлением, редко поражающим дыхательные пути. 80% пациентов с непереносимостью НПВП страдают атопией.
- при неатопии, крапивнице и анафилактических реакциях,
- или крапивница и ангионевротический отек без респираторных симптомов.
- пациентов с астмой, полипами носа, эозинофилией и хроническим риноконъюнктивитом (синдром Видаля) – НПВП могут вызывать отек верхних дыхательных путей, бронхоспазм и, реже, крапивницу.
В целом, селективные ингибиторы ЦОГ-2 хорошо переносятся большинством пациентов, у которых наблюдалась эта реакция при применении неселективных НПВП, но даже при их применении редко сообщалось о кожных реакциях. Полный отказ от аспирина и НПВП необходим только в случае серьезной реакции, такой как отек верхних дыхательных путей.
Полный отказ от аспирина и НПВП необходим только в случае серьезной реакции, такой как отек верхних дыхательных путей.
2. Псевдопорфирия
Псевдопорфирия напоминает истинную позднюю кожную порфирию. Впервые о нем сообщалось при применении напроксена, но впоследствии его наблюдали и при применении других НПВП пропионатного типа. Он проявляется волдырями и хрупкостью кожи, чувствительностью к солнцу и рубцеванием, поэтому клинически выглядит как поздняя кожная порфирия, но при специфических биохимических исследованиях отклонений не обнаружено.
У детей ранний малоартикулярный артрит (тип артрита, поражающий только один или два сустава) является основным фактором риска развития этой кожной реакции. В одном исследовании у 11% детей, получавших напроксен, развилась поздняя кожная псевдопорфирия в среднем через 18 месяцев. Прекращение приема напроксена не всегда устраняло проблемы с кожей.
3. Обострение хронической крапивницы
Пациенты, страдающие хронической идиопатической или обычной крапивницей или дермографизмом, могут отмечать ухудшение или рецидив своего состояния при приеме аспирина или других НПВП.