Диагностика и методы лечения межреберной грыжи
Бесплатный прием
и диагностика
Снятие боли
за 1-2 сеанса
Авторский метод
лечения
Стажировки в США,
Израиле, Германии
Межреберная грыжа у пациентов женского и мужского пола диагностируется с одинаковой частотой. Патология сопровождается дегенерацией мышечной ткани. Вероятность появления дистрофических изменений повышается под воздействием малоактивного образа жизни, нарушения осанки, злоупотребления алкогольными напитками.
1
Позитивная динамика в 97% случаев
Результаты лечебного курса подтверждаются контрольными снимками МРТ.
2
Отсутствие побочных эффектов
Методы, применяемые в нашей клинике, безопасны и не оказывают побочных действий.
3
Долговременный эффект
Лечение минимизирует риск образования новых грыж в других сегментах, а также рецидив грыжи.
Что представляет собой болезнь
У пациента диагностируется патологическое расположение плевральной оболочки, которое сопровождается дефрагментацией легочной альвеолярной ткани. При этом грыжевой мешок выпячивается в сформировавшееся отверстие. При таком заболевании ухудшается состояние межреберной мускулатуры.
В клинике лечения позвоночника Доктора Длина возможна коррекция межреберной грыжи без оперативного вмешательства. Мануальная терапия помогает устранить дефект мышечной ткани в пораженной области, что уменьшает риск рецидива.
Основные причины развития
Как правило, образование грыжи происходит под воздействием нескольких провоцирующих факторов:
- Перенесенных ранее травм (перелом ребер, растяжение связок, ушиб грудной клетки).
- Сколиоза.
- Остеохондроза, сопровождающегося дегенеративно-дистрофических изменениями. При этой болезни ухудшается состояние хрящевой ткани структур ребер и позвоночника.
- Бронхиальной астмы. Указанная патология характеризуется приступами одышки и кашля.
 При этом происходит увеличение внутриполостного давления в грудной клетке, что вызывает выпячивание межреберного промежутка.
При этом происходит увеличение внутриполостного давления в грудной клетке, что вызывает выпячивание межреберного промежутка. - Хронических патологий органов дыхательной системы (плеврита, эмфиземы, хронического бронхита разнообразной природы, хронической обструктивной болезни легких).
- Асцита, который сопровождается резким повышением внутрибрюшного давления.
- Профессиональной деятельности пациента. В группу повышенного риска входят музыканты, играющие на духовых инструментах, стеклодувы.
Одна из причин появления патологии – ухудшение тонуса межреберных мышц, развивающееся на фоне образования грыжи Шморля. При этом происходит ущемление двигательных волокон спинномозговых корешков.
Типы заболевания
Отдельные виды межреберной грыжи перечислены в таблице ниже.
Тип межреберной грыжи | Механизм появления |
Спонтанная | Развивается при состояниях, которые сопровождаются сильной гипоксией. |
Послеоперационная | Такая грыжа – одно из серьезных осложнений торакотомии (хирургической операции на органах, находящихся в районе грудной клетки). Послеоперационная грыжа – одно из последствий неудачного рассечения межреберных мышц. |
Посттравматическая | Возникает на фоне проникающих ранений, ушибов, падений, ударов. В месте травмы остается разрыв межреберных мышц, становящийся причиной появления кисты или грыжи. |
Хроническая вторичная | Развивается при нарушении функций бронхолегочной системы, основной признак – затяжной, мучительный кашель. К таким патологиям принадлежат: • рецидивирующая пневмония; • бронхиальная астма; • коклюш; • отдельные формы туберкулеза; • хроническая обструктивная болезнь легких |
Успех лечения на 90% зависит от опыта
и квалификации врача.
Бесплатная консультация и диагностика врача
- Мануальный терапевт
- Вертебролог
- Остеопат
- Невролог
На консультации мы проводим тщательную диагностику всего позвоночника и каждого сегмента. Мы точно определяем какие сегменты и нервные корешки вовлечены и вызывают симптомы боли. По итогам консультации даем подробные рекомендации по лечению и если необходимо назначаем дополнительную диагностику.
1
Проведем функциональную диагностику позвоночника
2
Выполним манипуляцию, существенно облегчающую боль
3
Составим индивидуальную программу лечения
Запишитесь на бесплатный прием
Наиболее опасно расположение грыжи в верхних межреберных промежутках (с левой стороны). Такая патология нередко провоцирует ухудшение гемодинамики в большом круге кровообращения. На начальной стадии болезни зачастую диагностируется частичная дислокация сердечной мышцы.
Такая патология нередко провоцирует ухудшение гемодинамики в большом круге кровообращения. На начальной стадии болезни зачастую диагностируется частичная дислокация сердечной мышцы.
При локализации патологии в районе верхушки легкого рубцовая деформация органа стремительно прогрессирует. Это может стать причиной развития хронической дыхательной недостаточности.
Основные признаки и диагностика
Дегенеративная межреберная грыжа нередко отличается лабильностью. Она заметна во время глубокого вдоха, затяжного приступа кашля. В нормальном состоянии такая грыжа полностью исчезает. Патология не имеет выраженных симптомов. Дегенеративную межреберную грыжу нередко обнаруживают случайно, при прохождении обследования у остеопата. Такая патология опасна тем, что при ее внезапном ущемлении может произойти некроз тканей легкого.
При локализации межреберной грыжи справа периодически возникает чувство покалывания в пораженной области. Дискомфорт усиливается при резком повороте в положении лежа. Усиление болевых ощущений провоцируют:
Усиление болевых ощущений провоцируют:
- падение;
- усиленные физические нагрузки;
- патологии органов брюшной полости.
Один из наиболее информативных методов – магнитно-резонансная томография. Такая методика используется для дифференциальной диагностики межреберной грыжи с онкологической болезнью.
Компьютерная томография – рентгенологический метод, предполагающий послойное сканирование тканей. Методика позволяет точно выявить локализацию неблагоприятных изменений.
Методы лечения
При лечении болезни прибегают к таким терапевтическим методам:
- выполнение специального курса лечебной гимнастики, предназначенного для укрепления мышечного каркаса спины;
- рефлексотерапия для стимулирования процесса регенерации пораженных тканей;
- остеопатия, улучшающая циркуляцию лимфатической жидкости в очаге патологии.
Курс лечения разрабатывается индивидуально. Предварительно стоит записаться на консультацию к мануальному терапевту в нашей клинике.
Лекарственные средства
Врач может назначить прием таких препаратов:
- Нестероидных противовоспалительных лекарств. Такие лекарства оказывают комплексное воздействие. Нестероидные противовоспалительные средства ликвидируют болевые ощущения, уменьшают отечность, устраняют воспалительный процесс. Лекарства принимают строго ограниченное время. В противном случае возникает негативное воздействие на слизистую органов пищеварительного тракта.
- Глюкокортикоидов. Средства назначаются при выраженном болевом синдроме. Глюкокортикоиды известны выраженными противовоспалительными и болеутоляющими свойствами. Средства принимают строго в назначенной врачом дозировке.
- Витаминно-минеральных препаратов, способствующих повышению иммунитета. Такие средства снабжают организм необходимыми питательными веществами.
- Лекарства для подавления кашля. Назначают в рамках комплексного лечения болезни в том случае, если кашель провоцирует увеличение грыжи. При этом применяют муколитики, отхаркивающие лекарства, препараты для ингаляций и полосканий.

Народные методы
В рамках комплексной терапии могут использоваться народные методы:
- Травяные чаи на основе душицы, зверобоя, ромашки, чабреца. Лекарственные растения отличаются антисептическими, противовоспалительными свойствами. Травяные чаи стимулируют быстрое отхождение мокроты. Напитки домашнего приготовления оказывают успокаивающее воздействие на раздраженную слизистую оболочку глотки у людей с табачной зависимостью.
- Растирание камфорным маслом грудной клетки. Согревающая процедура положительно воздействует на кровообращение. Растирание камфорным маслом улучшает микроциркуляцию крови в пораженной части легких.
К народным методам прибегают только после консультации врача. Перед использованием таких средств стоит убедиться в отсутствии аллергической реакции на компоненты.
Возможные осложнения
При отсутствии своевременного лечения повышается опасность возникновения следующих осложнений:
- Плеврита. Воспалительный процесс в районе плевральных лепестков возникает из-за сдавливания части легкого ребрами.

- Одышки, возникновения проблем с дыханием.
Одно из последствий болезни – увеличение размера выпячиваемого фрагмента легкого. Это зачастую причиняет пациенту немалый дискомфорт в повседневной жизни.
Другие заболевания, которые успешно лечат в клинике лечения позвоночника Доктора Длина
В клинику стоит обратиться и при наличии приведенных ниже патологий:
- артроза коленного сустава;
- болевых ощущений в сухожилиях;
- бурсита коленного сустава;
- дисплазии позвоночника у взрослых.
В клинике лечения позвоночника Доктора Длина оказывают помощь и при лечении гонартроза. В рамках комплексной терапии болезни применяют тейпирование, ортопедические стельки, уникальный метод Ди-Тазин терапии.
Лечение межреберной грыжи в клинике помогает избавиться от болевых ощущений. При использовании действенных терапевтических методов улучшается питание пораженных тканей.
Нас рекомендуют 94% пациентов.
Спасибо за доверие и ваш выбор.
Материал проверен экспертом
Михайлов Валерий Борисович
Врач мануальный терапевт, вертебролог, невролог
Опыт работы – 23 лет
Видео-отзывы пациентов
Грыжи в пояснице и в шее
В клинику доктора Длина я пришел с проблемами позвоночника. С двумя межпозвонковыми нижними грыжами и две межпозвонковые грыжи в шее. Мне была назначена комплексная программа из 10 шагов. За 4 месяца у меня полностью прошли нижние позвонки и исчезли хрусты в шее…
Грыжа пояснично-крестцового отдела
«Уже после первого раза спина перестала болеть. Я почувствовал облегчение. Сейчас уже прошел 7 сеансов и спина действительно не болит. Я забывать об этом стал. А вначале болело сильно.»
Воспаление седалищного нерва
«В течение 4 месяцев я страдала от тяжелейшего воспаления седалищного нерва с правой стороны. После первого посещения облегчение наступило сразу в течение шести часов. После 6 курсов боль практически прошла.»
После 6 курсов боль практически прошла.»
Боли в пояснице и ноге
Яковлева Наталья Михайловна
Заведующий отделением, врач хирург высшей категории, врач онколог-маммолог
Хочу высказать огромную благодарность за то, что меня поставили на ноги в прямом смысле этого слова. Пришла я в клинику полтора месяца назад с выраженными болями в пояснице и ноге. Достаточно длительного характера были эти жалобы и малоэффективным лечение, которое я применяла в прошлом. К счастью я оказалась в клинике доктора Длина и его команды супер профессионалов!
Остеохондроз шейного отдела
«Обратился 2 месяца назад с остеохондрозом шейного отдела позвоночника. У меня сидячая работа и очень сильно сводило мышцы шеи. Невозможно было работать. До этого обращался к другим докторам, но это проблему мою не решило. За 2 месяца у меня достаточно позитивная динамика. С каждой неделей становится все лучше и лучше.»
Болезнь Бехтерева
«У меня болезнь Бехтерева уже 10 лет. Стали съезжать позвонки, я стала сутулится. Обращалась к другим мануальным терапевтам, очень известным, медийным. В итоге результата я не получила. Уже после 2 сеанса я чувствовала себя гораздо лучше. Сейчас у меня ничего не болит.»
Стали съезжать позвонки, я стала сутулится. Обращалась к другим мануальным терапевтам, очень известным, медийным. В итоге результата я не получила. Уже после 2 сеанса я чувствовала себя гораздо лучше. Сейчас у меня ничего не болит.»
Боли в позвоночнике
«Я пришла с проблемами в спине, в шейном, грудном и поясничном отделе позвоночника. Мне назначили процедуры, сделали массаж, и назначали делать физкультуру дома. От этого мне стало намного легче. Я уже поворачиваю головой. У меня нет болевых ощущений.»
Плечелопаточный периартроз
Я обратилась в клинику с сильной болью в плече. У меня не поднималась рука, я не могла спать по ночам, просыпалась от боли. После первого сеанса процедур мне стало значительно легче. Где-то в середине курса у меня стала подниматься рука, я стала спать по ночам.
Артроз коленного сустава 2 степени
Обратилась с очень серьезным заболеванием.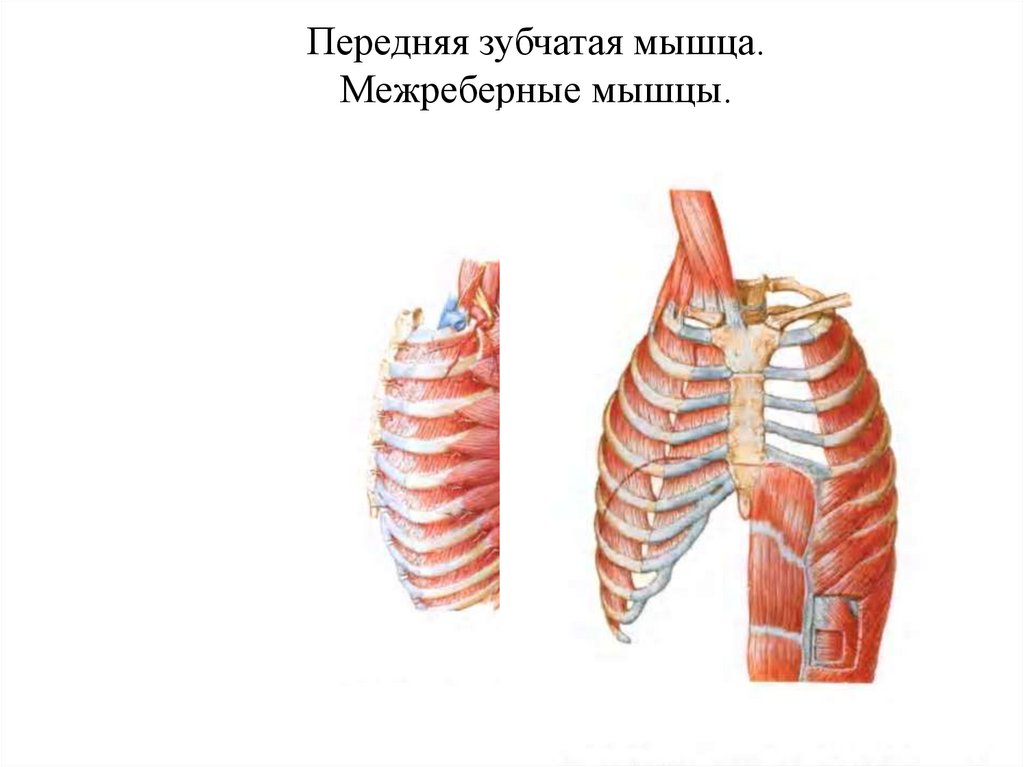 Я не могла ходить, у меня артроз 2 степени коленного сустава. Прошла в Клинике курс лечения и сейчас я иду на полностью 100%.
Я не могла ходить, у меня артроз 2 степени коленного сустава. Прошла в Клинике курс лечения и сейчас я иду на полностью 100%.
Межпозвоночная грыжа
«Я пришла в клинику после того, как у меня возникли боли в спине, и оказалась межпозвоночная грыжа. Я обращалась в другие места, но там только снимали приступы боли. Надежду на возвращение к обычной жизни подарил только Сергей Владимирович, его золотые руки!»
Сколиоз
«С подросткового возраста меня беспокоил сколиоз в грудном отделе. Ощущал чувство дискомфорта, натяжения, периодические боли в позвоночнике. Обращался к различным специалистам, массажисту, остеопату, но сильного эффекта я не почувствовал. После лечения у Длина С.В. у меня практически сейчас ровный позвоночник. В настоящее время не чувствую никаких проблем и дискомфорта.»
Межпозвоночная грыжа
«На 5-6 сеанс пошло улучшение. Я чувствовала себя намного лучше. Боль исчезла. Улучшение прогрессировало с каждым разом все больше и больше. Сегодня 10 занятие. Я чувствую себя прекрасно.»
Боль исчезла. Улучшение прогрессировало с каждым разом все больше и больше. Сегодня 10 занятие. Я чувствую себя прекрасно.»
Боли в поясничном и шейном отделе
«Мне 21 год. В клинику я обратился с дискомфортом в поясничном и шейном отделе. Также у меня иногда появлялись острые боли. После прохождения терапии, я ощутил значительное улучшение в спине. У меня отсутствуют боли. Состояние в целом улучшилось.»
Боли в спине
«Вначале пути лечебного очень сильно болела спина. Я уже не могла ходить. Сделаю 5 шагов и останавливаюсь. Весь мой путь состоял из таких остановок. В первую же процедуру я вышла из кабинета с отсутствием боли в позвоночнике.»
Грыжа шейного отдела
«Обратился с проблемой в шее и правая рука у меня сильно заболела. Шея не поворачивалась, рука не поднималась. После 3-го сеанса почувствовал себя лучше. После 5-го пошла на уменьшение вся эта боль. Оказывается у меня в шейном позвонке 2 грыжи.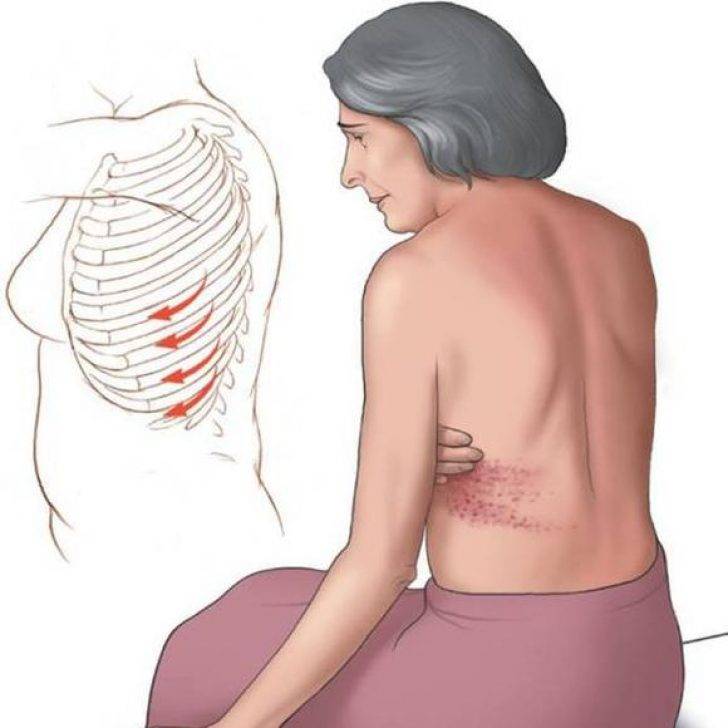 После сеансов я сделал МРТ и одна грыжа уменьшилась. Сейчас стал двигаться, рука заработала.»
После сеансов я сделал МРТ и одна грыжа уменьшилась. Сейчас стал двигаться, рука заработала.»
Боли в шее
«Я обратился к доктору Длину потому, что у меня очень сильно болела шея с правой стороны. Я 5 лет назад упал на сноуборде, ходил даже к остеопату, но как-то не особо помогло. Сейчас уже все хорошо, остались кое-какие последствия, мышцы были спазмированные. Я когда пришел стальные мышцы были, сейчас очень мягенькая шея.»
Боли в грудном отделе
«Обратился в клинику с болью в спине, а именно в грудном отделе. После 10 сеансов лечения, я мог уже спокойно совершать свои обычные дела, досидеть на работе до обеда, без того, чтобы завыть от боли. Сейчас уже я пришел на корректировку спустя 2 месяца. У меня все отлично, спина не болит.»
Грыжа и протрузия
«В клинику обратился с грыжей L4-L5 и протрузией L5-S1. Сегодня закончился курс лечения. Болела поясница, сложно было нагибаться. После прохождения курса и получения наставлений в виде физических упражнений, стало намного легче. После месяца лечения не чувствую никаких скованности движений.»
После прохождения курса и получения наставлений в виде физических упражнений, стало намного легче. После месяца лечения не чувствую никаких скованности движений.»
Боли в пояснице и тазобедренном суставе
«Меня с молодых лет беспокоили боли спине. Когда они стали невыносимыми, я обратилась в клинику доктора Длина. Уже после первой процедуры из тазобедренного сустава ушла боль. После третей процедуры простреливающие боли в пояснице прекратились.»
Очень эффективные процедуры
Процедуры очень эффектны оказались. Раньше обращалась в другие клиники и стопроцентно у меня боли не снимались, беспокоили меня. После этого специалиста у меня через три-четыре сеанса функции восстановились, в суставах боль прошла.
Обращение сегодня поможет
избежать операции завтра!
Снимем боль и воспаление
После 2-3 лечебных процедур изматывающая боль уходит, вам становится легче.
Устраним причину болезни
Комплексное оздоровление позвоночника улучшает самочувствие: вы ощущаете прилив сил и энергии.
Запустим процесс регенерации
Начинается процесс восстановления поврежденных тканей, грыжи и протрузии уменьшаются.
Укрепим мышечный корсет
Сильные мышцы спины поддерживают позвоночный столб, препятствуя повторному возникновению заболевания.
Мы лечим
- Воспаление сустава при артрозе колена
- Лечение остеохондроза грудного отдела позвоночника
- Боль в спине между лопаток
- Артроз плечевого сустава
- Эффективное лечение радикулита
- Хронический спондилодисцит позвоночника
ПОСМОТРЕТЬ ВСЁ
Грыжа грудного отдела позвоночника — симптомы и лечение
СОДЕРЖАНИЕ:
- Симптомы
- Причины
- Стадии развития
- Диагностика
- Методы лечения
- Лечение в клинике «Тибет»
- Частые вопросы
- Список литературы
Грыжа грудного отдела – это выпадение межпозвоночного диска в отделе Т1 – Т12 позвоночника.
В норме межпозвоночные диски находятся в пределах позвоночного столба. Они служат амортизирующими прокладками и в то же время соединяют позвонки, обеспечивая целостность позвоночника. При образовании грыжи внешнее фиброзное кольцо диска разрывается, и часть его ядра оказывается за пределами позвоночного столба.
Грыжа грудного отдела – относительно редкое явление. Намного чаще разрушение межпозвоночных дисков происходит в поясничном и шейном отделах.
Тем не менее, эта проблема в последнее время приобретает все большую распространенность. Основная причина – гиподинамия, которой страдает население экономически развитых стран мира и, как следствие, развитие остеохондроза, осложнением которого является межпозвоночная грыжа.
Симптоматическое лечение межпозвоночной грыжи грудного отдела, как правило, сводится к купированию болевого синдрома. Такая терапия не влияет на развитие заболевания и не замедляет его.
Важно
Хотя грудные грыжи редко достигают значительных размеров, они, тем не менее, опасны осложнениями: функциональными нарушениями пищеварительной, сердечно-сосудистой, дыхательной систем, а также возможностью стеноза спинного мозга и паралича ног.
Чтобы не просто остановить развитие заболевания, но и достичь восстановления межпозвоночных дисков, нужно воздействовать на причину дегенеративно-дистрофических изменений. В клинике «Тибет» это делается с помощью комплексной терапии методами рефлексо- и физиотерапии. В результате устраняются не только симптомы, но и опасность осложнений.
Симптомы
Симптомы межпозвоночной грыжи грудного отдела зависят от локализации пораженного диска и, как правило, имеют односторонний характер.
При локализации грыжи в верхней части грудного отдела или на границе с шейным отделом (С8 – Т4) она проявляется онемением пальцев кисти, болью в верхней части спины, в груди, между лопатками, отдающей в сердце.
Важно
Сердечная боль при межпозвоночной грыже имитирует стенокардию, может сопровождаться тахикардией, замиранием сердца, страхом смерти. Этот симптомокомплекс называется кардионеврозом.
Дополнительные симптомы – мышечное напряжение плечевого пояса, верхней части спины, затрудненное глотание. Возможны головные боли из-за сдавления позвоночной артерии и нарушения кровоснабжения головного мозга.
Межпозвоночная грыжа в средней части грудного отдела (Т4 – Т8) проявляется межреберной невралгией – колющими или жгучими болями в грудной клетке, которые усиливаются при глубоком вдохе, чихании, кашле, движениях. Межреберная невралгия провоцирует поверхностное дыхание (из-за страха глубоко вдохнуть) и, как следствие, гиповентиляцию легких с симптомами гипоксии (кислородного голодания).
Спинальные нервы, отходящие от спинного мозга в грудном отделе, иннервируют желудок, поджелудочную железу. Образование грыжи и защемление нервного корешка может привести к функциональным нарушениям этих органов, расстройству пищеварения, нарушению баланса инсулина, проявляться болью в области желудка, которую можно спутать с гастритом, панкреатитом.
Межпозвоночная грыжа в нижней части грудного отдела (Т8 – Т12) проявляется болью в спине и в подреберье, которую можно принять за симптомы болезни почек, желчного пузыря, панкреатит или острый аппендицит. Нервы, отходящие от спинного мозга в этом отделе, иннервируют органы малого таза, кишечник. Защемление нервного корешка грыжей может проявиться функциональными нарушениями выделительной и мочеполовой систем – запорами, нарушениями дефекации, мочеиспускания, импотенцией.
Нервы, отходящие от спинного мозга в этом отделе, иннервируют органы малого таза, кишечник. Защемление нервного корешка грыжей может проявиться функциональными нарушениями выделительной и мочеполовой систем – запорами, нарушениями дефекации, мочеиспускания, импотенцией.
Важно
Самые опасные симптомы возникают при дорзальном, то есть заднем направлении пролапса диска. В этом случае боли может не быть. Вместо этого грыжа проявляется онемением и слабостью ног, что указывает на стеноз спинного мозга. Конечным итогом может стать односторонний или двусторонний парез или паралич ног.
Причины
В раннем возрасте образование межпозвоночной грыжи в грудном отделе бывает спровоцировано травмой позвоночника. Но такие случаи крайне редки.
Более чем в 90% случаев межпозвоночная грыжа возникает в результате остеохондроза – хронического обменного заболевания межпозвоночных дисков.
Грудной остеохондроз относится к группе дегенеративно-дистрофических заболеваний. Это значит, что он возникает в результате дистрофии (голодания) межпозвоночных дисков, которое приводит к их дегенеративным изменениям.
Это значит, что он возникает в результате дистрофии (голодания) межпозвоночных дисков, которое приводит к их дегенеративным изменениям.
Межпозвоночные диски состоят из внутреннего полужидкого (пульпозного) ядра и внешнего жесткого (фиброзного) кольца. Грудной отдел позвоночника не испытывает больших нагрузок, кроме того, он хорошо укреплен мышечным корсетом. Поэтому в норме запаса прочности межпозвоночных дисков хватает с лихвой для того, чтобы вовремя обновляться и не изнашиваться.
Но если кровоснабжение дисков нарушается, они начинают получать меньше кислорода и коллагена, чем им требуется для нормального метаболизма и регенерации (обновления) тканей. В этом случае они перестают справляться с нагрузками и постепенно расплющиваются. Высота зазоров между соседними позвонками снижается, они начинают все больше сближаться и защемляют своими отростками нервные корешки. Возникает боль в спине, которая расходится по ходу защемленного нерва, обычно в межреберные промежутки грудной клетки.
Ли Владислав Федорович Мануальный терапевт, рефлексотерапевт Стаж 20 летГлавная причина плохого кровоснабжения межпозвоночных дисков – мышечный гипертонус спины. Напряженные мышцы мешают нормальному кровотоку, сдавливают кровеносные сосуды и не дают крови нормально поступать к позвоночнику. Такие мышечные спазмы обычно возникают при длительном пребывании в статичной, неудобной позе, при сидячем образе жизни. С годами мышечные напряжения становятся все более стойкими, а кровоснабжение позвоночника все больше ухудшается. В результате межпозвоночные диски получают все меньше коллагена и кислорода, что приводит к дегенеративно-дистрофическим изменениям, развитию остеохондроза, протрузий и межпозвоночных грыж.
Болевой синдром, возникший при защемлении нервного корешка, вызывает дополнительный, рефлекторный спазм спинных мышц, который ускоряет развитие заболевания, создает дополнительную нагрузку на межпозвоночные диски.
На фоне дегенеративно-дистрофических изменений внешнее кольцо диска разрыхляется, разволокняется, его коллагеновые волокна становятся все слабее и все хуже справляются с внутренним давлением. Однажды они не выдерживают, разрываются, и ядро диска выдавливается наружу.
Санжижапова Августина Дондоповна Врач-рефлексотерапевт, невролог Стаж 39 летДефицит коллагена в пожилом возрасте бывает связан со снижением его производства в организме. Внешне это проявляется возрастными изменениями кожи – морщинами, складками, птозами. Другое проявление этого процесса – развитие дегенеративно-дистрофических заболеваний суставов и позвоночника – артрозов, остеохондроза. В среднем возрасте недостаточное производство коллагена в организме бывает связано с функциональной недостаточностью, вялостью печени, которая играет важную роль в сложном процессе синтеза этого белкового вещества – основного строительного материала всех соединительных тканей.
Стадии развития
В развитии межпозвоночной грыжи можно выделить три основные стадии.
- Первая стадия – остеохондроз, при котором межпозвоночные диски теряют устойчивость к нагрузкам, амортизацию и постепенно расплющиваются.
- Вторая стадия – протрузия, то есть выпячивание межпозвоночного диска. Как правило, такое выпячивание имеет локальный характер и направлено вбок или назад. В первом случае это латеральные протрузии, во втором случае – дорзальные. Наиболее распространенный вид протрузий – заднебоковые, или дорзально-латеральные. Целостность диска и фиброзного кольца при протрузии еще не нарушена.
- Третья стадия – разрыв фиброзного кольца и выпадение части ядра диска наружу. Выпавшая часть может сохранить связь с диском или полностью оторваться от него. В первом случае это несеквестрированная грыжа, во втором случае – секвестрированная. Секвестрированные грыжи представляют максимальную опасность.
Диагностика
На первом приеме врач подробно расспрашивает пациента о характере боли и других симптомах, обстоятельствах и давности их возникновения, изучает анамнез заболевания, проводит внешний осмотр, изучает сухожильные рефлексы, проводит тесты на мышечную силу рук, ног при сгибании, разгибании, сопротивлении.
Особенность грыжи грудного отдела состоит в том, что ее симптомы могут имитировать самые разные заболевания – стенокардию (на фоне болезни сердца), гастрит, панкреатит, болезни почек, холецистит. Чтобы исключить их, может потребоваться проведение таких исследований как ЭКГ, флюорография, УЗДГ коронарных артерий, УЗИ брюшной полости и почек, урография.
Важно
При диагностике болей в спине врач восточной медицины обязательно проводит пальпацию – исследование спинных мышц нажатиями. Так он находит триггерные точки – центры мышечных спазмов, гипертонуса. Эти точки он затем использует для точечного массажа.
После постановки предварительного диагноза врач назначает МРТ грудного отдела.
Магнитно-резонансная томография (МРТ) – максимально информативный метод, позволяющий детально исследовать структуру, форму межпозвоночных дисков, определить размеры, направление грыжи, возможность или наличие стеноза спинного мозга, а также состояние нервов, связок позвоночника, кровеносных сосудов. Для получения подробной томограммы мощность томографа должна быть не менее 1,5 Тесла. В этом случае врач получает исчерпывающую информацию не только для постановки диагноза, но и для определения оптимального плана лечения.
Для получения подробной томограммы мощность томографа должна быть не менее 1,5 Тесла. В этом случае врач получает исчерпывающую информацию не только для постановки диагноза, но и для определения оптимального плана лечения.
Методы лечения
Консервативное лечение межпозвоночной грыжи грудного отдела обычно сводится к симптоматической терапии. Для облегчения боли в спине применяются мази на основе нестероидных противовоспалительных средств (НПВС) — кетопрофена, диклофенка, ибупрофена, напроксена, др.
Для купирования острого болевого синдрома используются эпидуральные или паравертебральные обезболивающие блокады – инъекции анальгетика (обычно лидокаина) в место защемления нервного корешка или в область между оболочкой спинного мозга и надкостницей позвонка.
Для облегчения мышечного напряжения применяются миорелаксанты.
Из средств физиотерапии могут применяться магнитотерапия, электрофорез.
При неэффективности консервативного лечения, а также при угрозе или наличии стеноза спинного мозга проводится хирургическое лечение – удаление грыжи или всего диска с заменой его эндопротезом. Такая операция называется дискэктомией и относится к наиболее часто выполняемым хирургическим вмешательствам во всем мире.
Такая операция называется дискэктомией и относится к наиболее часто выполняемым хирургическим вмешательствам во всем мире.
Лечение в клинике «Тибет»
Лечение грыжи грудного отдела в клинике «Тибет» проводится комплексным применением методов физио- и рефлексотерапии. Лечебный сеанс включает несколько процедур. Его длительность обычно составляет 1,5 часа.
- С помощью точечного массажа врач снимает мышечные напряжения. Он с силой надавливает пальцами на триггерные точки до тех пор, пока спазм не исчезнет. Благодаря этому кровоснабжение межпозвоночных дисков восстанавливается, начинается процесс их восстановления.
- Иглоукалывание облегчает боль, оказывает противовоспалительное действие, устраняет онемения, улучшает иннервацию внутренних органов и нормализует их работу, стимулирует синтез коллагена.
- Прогревания паравертебральных точек полынной сигарой (моксотерапия) стимулирует заживление и восстановление межпозвоночных дисков, создает приток крови к позвоночнику, ускоряет процессы метаболизма и регенерации, оказывает противовоспалительное действие.

Дополнительно к этим процедурам применяются остеопатия, стоунтерапия, гирудотерапия, вакуум-терапия, магнитно-вакуумная терапия, ЛФК.
Лечебный курс обычно состоит из 10 — 11 сеансов. В результате лечения величина пролапса уменьшается, грыжа постепенно рассасывается, межпозвоночные диски восстанавливаются, улучшается их амортизация, высота зазоров между позвонками увеличивается, исчезает болевой синдром и другие симптомы заболевания. Для оценки результатов лечения проводится контрольная МРТ.
Частые вопросы
Грыжа – это выпавшая часть ядра диска. Вправить ее обратно невозможно. Единственное, что можно сделать – это создать условия для естественного восстановления диска и ускорить этот процесс. В этом случае грыжа будет постепенно рассасываться. Это далеко небыстрый, но единственно возможный вид лечения.
В клинике «Тибет» для облегчения боли в спине используется иглоукалывание. По эффективности оно не уступает НПВС и при этом не дает побочных эффектов, не вызывает привыкания. Кроме того, иглоукалывание оказывает лечебное действие, а не только симптоматическое. Для радикального облегчения боли может быть использована обезболивающая блокада, но ее эффект сохраняется ограниченное время.
Кроме того, иглоукалывание оказывает лечебное действие, а не только симптоматическое. Для радикального облегчения боли может быть использована обезболивающая блокада, но ее эффект сохраняется ограниченное время.
При грудных протрузиях и небольших грыжах можно использовать тракцию – мягкое вытяжение позвоночника, но очень осторожно. Аппаратные вытяжения в этих случаях противопоказаны. Процедуру нужно выполнять только вручную и только после снятия спазмов, гипертонуса спинных мышц.
Список литературы:
- Попелянский А. Я. Вертеброгенные заболевания нервной системы. – Казань, 1974 г.
- Цивьян Я.Л. Межпозвонковые диски. — Новосибирск: Наука, 1977.
- Богоявленский В. Ф., Веселовский В. П., Папелянский А.Я. Вопросы дифференциальной диагностики. – Казань, 1980.
- Цивьян Я.Л., Бурухин А.А. Патология дегенерирующего межпозвонкового диска. — Новосибирск: Наука, 1988.
- Ульрих Э.В. Вертебрология в терминах, цифрах, рисунках. – СПб.
 : Элби-СПб., 2002.
: Элби-СПб., 2002. - Долженков А.В. Здоровье вашего позвоночника. – СПб: Питер, 2002.
- Садов А.В. Грыжа позвоночника. Безоперационное лечение и профилактика. — М.: Питер, 2011.
Межпозвоночная грыжа – симптомы, причины, признаки, диагностика и лечение в «СМ-Клиника»
Лечением данного заболевания занимается Невролог
Записаться онлайн Заказать звонок
- Что такое межпозвоночная грыжа?
- Симптомы межпозвоночной грыжи
- Причины межпозвоночной грыжи
- Диагностика межпозвоночной грыжи
- Консервативное лечение межпозвоночной грыжи
- Хирургическое лечение межпозвоночной грыжи
- Врачи
Одновременно организм пытается стабилизировать ситуацию, и по краю позвонков образуются остеофиты (костные наросты, состоящие из солей кальция). Клинические проявления усиливаются, пациент может потерять работоспособность.
С течением времени фрагменты пульпозного кольца, вышедшие наружу, самопроизвольно рассасываются. Остеофиты увеличиваются в размере, создавая неподвижное соединение двух соседних позвонков. Человек перестает чувствовать боль, однако позвоночный столб полностью теряет подвижность. Среднее время, необходимое для стихания болевого синдрома – 12 месяцев.
Симптомы межпозвоночной грыжи
Заболевание чаще возникает у людей в возрасте от 25 до 50 лет, чья работа связана с премещением тяжестей или постоянным сидячим положением тела. Клинические проявления заболевания зависят от того, в каком участке позвоночника образовалась грыжа (протрузия). В начале обычно возникает онемение в той или иной части конечности, затем присоединяется постоянная жгучая боль. На поздних стадиях возникает слабость в мышцах и нарушение функции конечности. При выпадении грыжи больших размеров может наступить сдавление всех нервных структур позвоночного канала, при этом одномоментно возникает паралич конечностей и нарушение функции мочеиспускания. Данная ситуация является экстренной и требует максимально быстрого (не позднее, чем через 6 часов от начала клинических проявлений) удаления грыжи с целью освобождения нервов от сдавления.
Данная ситуация является экстренной и требует максимально быстрого (не позднее, чем через 6 часов от начала клинических проявлений) удаления грыжи с целью освобождения нервов от сдавления.
Симптомы грыжи шейно-грудного отдела:
- интенсивная боль в шее или груди, напоминающая по симптоматике даже инфаркта миокарда;
- постоянная головная боль, сопровождающаяся головокружением;
- колебания артериального давления;
- онемение кистей или отдельных пальцев рук, снижение рефлексов и мышечной силы.
Симптомы пояснично-крестцовых грыж:
- сильные поясничные боли, отдающие в ягодицы и ноги;
- внезапные боли (прострел) после резкого движения, особенно поворота корпуса;
- онемение, распространяющееся на пах, переднюю или заднюю поверхность бедра, пальцы стопы;
-
различные расстройства мочеполовых органов – нарушение эрекции, мочеиспускания и дефекации.

Причины межпозвоночной грыжи
Точная и однозначная причина образования межпозвоночных грыж до сих пор не установлена, дискуссии на эту тему продолжаются.
Ученые считают, что наибольшее значение имеет наследственный генетический фактор. Опубликованы исследования, в ходе которых выяснилось, что дегенерация (обратное развитие, разрушение) у людей с проблемной наследственность наступает намного раньше, чем у здоровых. Не меньший интерес вызывают у ученых биомеханические нагрузки: подъем тяжестей, особенно в соединении со скручиванием туловища (торсионные), а также длительное нахождение за рулем и вибрационная нагрузка.
Плохо сказываются на состоянии позвоночника удары по спине, травматичные падения, неправильная осанка, искривление позвоночного столба и остеохондроз. Провоцирующим фактором называют также лишний вес, длительную сидячую работу, а также нарушения фосфорно-кальциевого обмена в организме человека, в частности, недостаток витамина Д.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
+7 (495) 292-39-72
Заказать обратный звонок Записаться онлайн
Почему «СМ-Клиника»?
1
Лечение проводится в соответствии с клиническими рекомендациями
2
Комплексная оценка характера заболевания и прогноза лечения
3
Современное диагностическое оборудование и собственная лаборатория
4
Высокий уровень сервиса и взвешенная ценовая политика
Диагностика межпозвоночной грыжи
Основным методом диагностики межпозвоночных грыж в настоящее время является магнитно-резонансная томография (МРТ). На снимках отлично видны все размеры и состояние частей позвоночного столба, а также места дегенераций и патологические образования. Такую же информативность имеет и другое исследование – мультиспиральная компьютерная томография (МСКТ). На эти исследования направляет невролог после врачебного осмотра, анализа жалоб пациента и клинической картины.
Такую же информативность имеет и другое исследование – мультиспиральная компьютерная томография (МСКТ). На эти исследования направляет невролог после врачебного осмотра, анализа жалоб пациента и клинической картины.
При подозрении на наличие протрузии внутри спинномозгового канала выполняется рентгеноконтрастное исследование путей мозга, проводящих ликвор (спинномозговую жидкость) – миелография.
Нельзя пренебрегать и методами лабораторной диагностики. Исследования крови помогут выявить наличие системных воспалительных, аутоиммунных заболеваний, возможное поражение нервов на фоне инфекционных вирусных процессов, сахарного диабета и т.д.
Только сочетание всех вышеперечисленных методов исследования даёт полную картину болезни, позволяет установить диагноз и определить правильную тактику лечения.
Консервативное лечение межпозвоночной грыжи
Основными методами консервативного лечения межпозвоночной грыжи являются:
- прием нестероидных противовоспалительных средств;
- хондропротекторы – средства для восстановления хряща;
- медикаментозные блокады;
- лечебная физкультура;
- физиотерапия – магниты, мышечная стимуляция, фонофорез;
-
лечебное вытяжение (тракция) на ортопедическом столе или в бассейне.

Большое значение имеет модификация образа жизни, состоящая из таких этапов:
- нормализация веса тела;
- смена работы;
- обучение правильной переноске тяжестей;
- отказ от резких движений, рывков и прыжков;
- сон на полужестком ортопедическом матрасе;
- чередование физического напряжения и расслабления;
- систематическое занятие лечебной физкультурой в домашних условиях.
Наиболее благоприятно протекает заболевание у тех пациентов, которые принимают ограничения и необходимые действия, вызванные состоянием здоровья.
Хирургическое лечение межпозвоночной грыжи
При неэффективности консервативного лечения (более трех недель лечения без видимого результата), а также с целью достижения выздоровления в кратчайшие сроки используются хирургические методы лечения. Кроме того, абсолютными показаниями для хирургии являются паралич конечностей, нарушение функции тазовых органов, мочеиспускания..jpg)
В зависимости от клинической ситуации применяются такие методы:
- микродискэктомия – микрохирургическое удаление грыжевого выпячивания через кожный доступ длиной до 4 см;
- холодноплазменная нуклеопластика (грыжи до 5-6 мм, протрузии) – малоинвазивная процедура, выполняемая через прокол в области пораженного диска иглой (диаметр 2-3 мм).
- DISC FX (грыжи до 5-6 мм, протрузии) – новейшая процедура, сочетающая в себе сразу три методики и обладающая повышенной эффективностью (до 80%).
- эндоскопический метод – с применением микрохирургического инструментария и встроенной видеокамеры.
Современные методы лечения в «СМ-Клиника» позволяют помочь пациентам с межпозвоночной грыжей любой степени тяжести и улучшить общее состояние.
>
Заболевания по направлению неврология
Аденома гипофиза Амнезия Аневризма сосудов головного мозга Асептический некроз головки бедренной кости (АНГБК) Атеросклероз сосудов головного мозга Афазия Бессонница Болезнь Альцгеймера Болезнь Паркинсона Боль в спине Бурсит Вегетососудистая дистония (ВСД) Вирус Эпштейна-Барра Гидроцефалия Грыжа Шморля Деформирующий артроз Инсульт Киста головного мозга Межреберная невралгия Менингит Миастения Миофасциальный синдром Невралгия Невралгия тройничного нерва Неврастения Нестабильность позвоночника Остеоартроз Остеомиелит Остеопороз Остеохондроз Остеохондроз грудного отдела Остеохондроз поясничный Остеохондроз шейного отдела позвоночника Полинейропатия Полиомиелит Протрузии межпозвоночных дисков Пяточная шпора Радикулит Сколиоз Стеноз позвоночного канала Энурез Энцефалопатия
Все врачи
м. ВДНХ
ВДНХ
м. Белорусская
м. Молодёжная
м. Текстильщики
м. Курская
м. Севастопольская
м. Чертановская
м. Крылатское
м. Войковская
Старопетровский проезд, 7А, стр. 22
ул. Клары Цеткин, д. 33 корп. 28
м. Балтийская
м. Марьина Роща
м. Новые Черёмушки
м. Водный стадион
м. Улица 1905 года
Все врачи
Загрузка
Лицензии
Перейти в раздел лицензииПерейти в раздел правовая информация
Межпозвоночная грыжа — симптомы и диагностика, цены на лечение межпозвоночной грыжи в Москве в клинике Хадасса
Межпозвоночная грыжа – заболевание опорно-двигательного аппарата, из-за которого фрагменты межпозвоночного диска выпячиваются либо выпадают в позвоночный канал. На начальных стадиях болезнь не проявляет себя никакими признаками, из-за отсутствия лечения быстро прогрессирует и вызывает множественные осложнения. Со временем
пациент сталкивается с мощной болью, ограниченностью движений. В особо запущенных случаях возникают параличи, нарушения мочеиспускания и дефекации, скачки АД.
В особо запущенных случаях возникают параличи, нарушения мочеиспускания и дефекации, скачки АД.
В большинстве случаев болезнь диагностируется в возрасте 40-50 лет, но единичные грыжи могут возникать и у молодых людей. Если вы стали замечать у себя боли в позвоночнике или шее, это весомый повод обратиться к врачу. Только своевременное лечение поможет сохранить работоспособность.
Показать полностью
Симптомы грыжи межпозвоночного диска
Распознать симптомы грыжи межпозвоночного диска не так уж и просто. Конкретные признаки зависят от локализации повреждения, размера выпячивания, степени вовлеченности спинномозговых структур. Обычно определить межпозвоночную грыжу удается по следующим признакам:
- Боль, которая усиливается при физических нагрузках;
- Прострелы, которые отдают в бедро, ягодицы, стопы, грудину;
- Нарушение чувствительности конечностей;
- Тугоподвижность позвоночника;
- Частые головные боли, головокружения;
- Мышечная слабость, онемение конечностей;
- Нарушение функции кишечника, мочеполовой системы.

Запишитесь на прием
Оставьте свой номер, наш оператор подробно ответит на все ваши вопросы
Нажимая на кнопку, вы соглашаетесь с правилами использования и обработки персональных данных
Причины возникновения межпозвоночной грыжи
Грыжа межпозвоночного диска возникает на фоне остеохондроза – заболевания, при котором в хрящах и окружающих тканях происходят дегенеративные изменения. Если игнорировать эту проблему, она постепенно перетекает в протрузию, а после – в полноценную грыжу. Способствовать развитию заболевания могут следующие причины:
- Избыточная масса тела;
- Последствия травм костно-мышечной системы;
- Малоактивный образ жизни;
- Чрезмерные физические нагрузки;
- Слабость мышечного аппарата – врожденная либо приобретенная;
- Нарушения метаболизма;
- Наличие гормональных сбоев;
- Аутоиммунные заболевания;
- Искривление позвоночника;
- Длительное пребывание в положении сидя;
- Наличие вредных привычек;
- Генетическая предрасположенность;
- Естественное старение.

Методы диагностики грыжи межпозвоночного диска
Заподозрить межпозвоночную грыжу невролог может на основании одного лишь анамнеза. Патология сопровождается мощным и неуменьшающимся болевым синдромом. Обычно диагностика грыжи межпозвоночного диска включает:
КТ и МРТ
позволяют получить изображение мягких тканей, за счет чего удается не только определить грыжу, но и ее стадию, а также степень сдавления корешков и спинного мозга
Рентген позвоночника
позволяет выявить искривления и другие аномалии (саму грыжу не видит)
МРТ и УЗИ сосудов
помогает выявить отклонения в кровообращении при грыже в шейном отделе
Методы лечения межпозвоночной грыжи
Лечение межпозвоночной грыжи нужно начинать как можно раньше. На начальных стадиях справиться с выпячиванием диска помогут безоперационные методики, такие как ношение ортезов, массаж, лечебная гимнастика, мануальная терапия и прием лекарственных препаратов.
Медикаментозное лечение включает прием обезболивающих средств, мышечных релаксантов и хондропротекторов. Дополнительно могут назначить витамины группы В и лекарства для нормализации кровообращения. Если безоперационные методы не принесли результатов, показано хирургическое вмешательство:
Дополнительно могут назначить витамины группы В и лекарства для нормализации кровообращения. Если безоперационные методы не принесли результатов, показано хирургическое вмешательство:
- Традиционная дискэктомия – удаляется поврежденный межпозвонковый диск. Такая операция требует длительного восстановительного периода;
- Ламинэктомия – удаляется часть дужки диска, которая давит на нервный корешок. Операция полостная, но восстановительный период быстрый;
- Малоинвазивные эндоскопические вмешательства – операции, производимые через тонкую трубку. За счет этого пациент может вернуться к полноценной жизни в тот же день.
Профилактика и программы лечения межпозвоночной грыжи в клинике Хадасса
Основная профилактика межпозвоночных грыж – это предотвращение нарушений осанки. Также сохранить здоровье позвоночника помогут следующие рекомендации:
- Выполнение упражнений для укрепления мышц спины;
- Ежедневная зарядка;
- Прогулки на свежем воздухе;
- Отказ от поднятий тяжестей, интенсивных физических нагрузок;
- Использование ортопедических матраца и подушек;
- Контроль массы тела;
- Правильное сбалансированное питание;
- Регулярный прием витаминных комплексов.

Грыжа – серьезное заболевание опорно-двигательного аппарата. Гораздо легче не допустить ее появления, чем потом делать все возможное для борьбы с проявлениями. Если вы периодически испытываете боли в спине или проводимое лечение грыжи не дает результата, обратитесь в клинику Хадасса в Москве. Специалисты еще раз проведут диагностику и подберут эффективную терапию.
#ДавидовНР
Давидов
Натан Рашбилович
Врач-невролог, к.м.н.
Стаж работы: 10 лет
Опубликовано: 12.05.2020
Обновлено: 14.05.2021
Проверено: 20.06.2022
Врачи отделения
Все врачиДавидов
Натан Рашбилович
Врач-невролог, к.м.н.
Стаж работы: 10 лет
Отзывы: 2
Стоимость приема: от 8000 ₽
Записаться на прием
Князев
Евгений Николаевич
Врач мануальной терапии
Стаж работы: 5 лет
Отзывы:
Стоимость приема: от 6000 ₽
Записаться на прием
Лунева
Ирина Евгеньевна
Врач-невролог
Стаж работы: 7
Отзывы: 1
Стоимость приема: от 6000 ₽
Записаться на прием
Подгурская
Мария Геннадьевна
Врач-невролог, врач функциональный диагност
Стаж работы: 5 лет
Отзывы:
Стоимость приема: от 6000 ₽
Записаться на прием
Щепарёва
Марина Евгеньевна
Врач-невролог, к. м.н.
м.н.
Стаж работы: 6 лет
Отзывы:
Стоимость приема: от 8000 ₽
Записаться на прием
Все врачи
Цены на услуги неврологии
Неврология
| Прием (осмотр, консультация) врача-невролога первичный | 6 000 ₽ |
| Прием (осмотр, консультация) врача-невролога повторный | 5 000 ₽ |
| Профилактический прием (осмотр, консультация) врача-невролога | 2 000 ₽ |
| Прием (осмотр, консультация) врача-невролога, к.м.н., первичный | 8 000 ₽ |
| Прием (осмотр, консультация) врача-невролога, к.м.н., повторный | 7 000 ₽ |
| Удаленная консультация врача-невролога первичная | 6 000 ₽ |
| Удаленная консультация врача-невролога повторная | 5 000 ₽ |
Удаленная консультация врача-невролога, к. м.н., первичная м.н., первичная | 8 000 ₽ |
| Удаленная консультация врача-невролога, к.м.н., повторная | 7 000 ₽ |
| Инъекция ботулинического токсина типа А, 1 флакон (без стоимости препарата) | 7 800 ₽ |
| Инъекция ботулинического токсина типа А, 2 флакона (без стоимости препарата) | 13 000 ₽ |
| Удаленная консультация врача-невролога, реабилитолога, руководителя подразделением нейро-реабилитации Центра рассеянного склероза медицинского центра имени Хаима Шиба (Тель-Хашомер) Долева Марка | 75 000 ₽ |
| Удаленная консультация врача-невролога, ведущего специалиста в отделении детской неврологии детской больницы Эдмонда и Лили Сафра медицинского центра имени Хаима Шиба (Тель-Хашомер) Михаль Цадок | 55 000 ₽ |
| Удаленная консультация врача-невролога, профессора, заведующей отделением детской неврологии детской больницы Эдмонда и Лили Сафра медицинского центра имени Хаима Шиба (Тель-Хашомер) Брурии Бен-Зеев | 76 000 ₽ |
| Удаленная консультация врача-невролога, профессора, заведующей отделением двигательных расстройств института неврологии медицинского центра имени Сураски (Ихилов, Тель-Авив) Татьяны Гуревич | 69 000 ₽ |
| Блокада нервного ствола | 4 600 ₽ |
| Блокада триггерной точки, 1 зона | 3 800 ₽ |
| Блокада триггерных точек сухая, с использованием акупунктурных игл | 4 600 ₽ |
| Блокада паравертебральная односторонняя, шейный уровень | 3 300 ₽ |
| Блокада паравертебральная односторонняя, грудной уровень | 3 300 ₽ |
| Блокада паравертебральная двусторонняя, шейный уровень | 5 300 ₽ |
| Блокада паравертебральная двусторонняя, грудной уровень | 4 600 ₽ |
| Блокада паравертебральная двусторонняя, поясничный уровень | 5 300 ₽ |
| Паравертебральная блокада, включая стоимость препаратов | 3 900 ₽ |
| Блокада грушевидной мышцы | 3 900 ₽ |
| Сеанс рефлексотерапии при заболеваниях центральной нервной системы (45 минут) | 6 500 ₽ |
| Сеанс рефлексотерапии при заболеваниях периферической нервной системы (45 минут) | 6 500 ₽ |
| Сеанс рефлексотерапии при заболеваниях опорно-двигательной системы (45 минут) | 6 500 ₽ |
| Сеанс вертебральной терапии при заболеваниях позвоночника (60 минут) | 7 200 ₽ |
| Сеанс вертебральной терапии при заболеваниях суставов (60 минут) | 7 200 ₽ |
| Сеанс вертебральной терапии при заболеваниях центральной нервной системы (60 минут) | 7 200 ₽ |
| Сеанс вертебральной терапии при заболеваниях периферической нервной системы (60 минут) | 7 200 ₽ |
| Лечение мигрени с использованием лекарственного препарата Иринэкс 70 мг/мл | 22 100 ₽ |
Лечение с использованием лекарственного препарата Ксеомин, 50 ед. | 9 100 ₽ |
| Лечение с использованием лекарственного препарата Ксеомин, 100 ед. | 15 000 ₽ |
| Лечение с использованием лекарственного препарата Ботокс, 100 ед. | 19 500 ₽ |
| Непрерывное внутривенное введение лекарственных препаратов с использованием препарата Радикат (Эдаравон) 30 мг 2 фл | 36 000 ₽ |
| Фокусированная ударно-волновая терапия (до 2000 ударов) | 7 800 ₽ |
| Фокусированная ударно-волновая терапия (до 4500 ударов) | 8 500 ₽ |
| Фокусированная ударно-волновая терапия (свыше 4500 ударов) | 9 100 ₽ |
| Фокусированная ударно-волновая терапия при миофасциальном болевом синдроме, позвоночник (до 4500 ударов) | 10 400 ₽ |
| Фокусированная ударно-волновая терапия при миофасциальном болевом синдроме, позвоночник (свыше 4500 ударов) | 11 700 ₽ |
| Фокусированная ударно-волновая терапия при лечении заболеваний плечевого сустава | 10 400 ₽ |
| Фокусированная ударно-волновая терапия при лечении заболеваний тазобедренного сустава | 10 400 ₽ |
| Фокусированная ударно-волновая терапия при лечении заболеваний локтевого сустава (эпикондилиты) | 9 100 ₽ |
| Фокусированная ударно-волновая терапия при лечении заболеваний коленного сустава | 9 100 ₽ |
| Фокусированная ударно-волновая терапия при плантарном фасциите | 9 100 ₽ |
| Фокусированная ударно-волновая терапия при двустороннем плантарном фасциите | 13 000 ₽ |
| Фокусированная ударно-волновая терапия при лечении заболевания ахиллова сухожилия | 9 100 ₽ |
| Фокусированная ударно-волновая терапия при замедленном сращивании переломов костей и стрессовых переломах | 9 100 ₽ |
| Фокусированная ударно-волновая терапия при нагрузочной периостеопатии, асептическом некрозе (до 3000 ударов) | 9 100 ₽ |
| Фокусированная ударно-волновая терапия при послеоперационном восстановлении (снятие отеков, боли, до 3000 ударов) | 9 100 ₽ |
| Фокусированная ударно-волновая терапия при послеоперационном восстановлении (снятие отеков, боли, свыше 3000 ударов) | 10 400 ₽ |
| Фокусированная ударно-волновая терапия при лечении трофических поражений кожи (один сегмент) | 9 100 ₽ |
| Фокусированная ударно-волновая терапия при лечении трофических поражений кожи (два сегмента) | 11 700 ₽ |
Запишитесь на прием
Оставьте свой номер, наш оператор подробно ответит на все ваши вопросы
Нажимая на кнопку, вы соглашаетесь с правилами использования и обработки персональных данных
Преимущества клиники Hadassah
Наша клиника
Остались вопросы?
Оставьте свой номер, и мы свяжемся с вами
Нажимая на кнопку, вы соглашаетесь с правилами использования и обработки персональных данных
Лицензии
Грыжа грудного отдела позвоночника — лечение в Киеве, причины, симптомы
Что такое грудной отдел позвоночника? Это 12 позвонков с межпозвоночными дисками, мелкими суставами, дополнительными связками. За счет дисков мы можем наклоняться и демонстрировать чудеса гибкости. Прочные позвонки удерживают вес тела и позволяют нам ходить вертикально.
За счет дисков мы можем наклоняться и демонстрировать чудеса гибкости. Прочные позвонки удерживают вес тела и позволяют нам ходить вертикально.
Грыжи в позвонке возникают в дисках. Это фиброзное кольцо, внутри которого своеобразный студень. Из-за естественных дегенеративных изменений, патологий опорно-двигательной системы или неправильного поднятия тяжестей фиброзное кольцо теряет плотность, кровообращение нарушается. Сначала диск становится тоньше, но потом появляются выпячивания. Они и называются грыжами. Дальше фиброзное кольцо трескается, а студенистое ядро проникает к нервным окончаниям спинного мозга, вызывая дискомфортные ощущения и проблемы.
Грыжа грудного отдела позвоночника симптомы имеет самые разнообразные. Неспециалисту нереально самостоятельно определить недуг. Ведь боли и покалывания часто бывают и при нарушениях работы сердечно-сосудистой, эндокринной или дыхательной систем. Почему так часто грыжи появляются в грудном отделе? Все из-за небольшого размера. Даже в шее и пояснице позвонки больше, а значит, нагрузку выдерживают легче.
Тревожными звоночками грыжи являются:
- боли тупого или острого характера в грудной клетке. При резком чихании или сильном кашле дискомфорт усиливается и локализуется в верхней части спины;
- ощущение сдавливания клетки. Больной жалуется, что трудно сделать вдох;
- колющая боль в районе сердца. Ее часто путают со стенокардией или предвестниками инфаркта, ошибочно принимают кардиологические препараты;
- «мурашки» или жжение в районе лопаток и плечевого сустава. Пациенты жалуются, что им словно кол забили, сложно повернуться или наклониться;
- сложно долго ходить, резкая слабость в ногах, ниже талии;
- нарушения работы кишечника (чередование запоров и диареи), проблемы с мочевым пузырем.
Симптомы коварны. Подобные явления сопровождают остеохондроз, сколиоз и другие недуги позвоночника. Поэтому обращайтесь к специалистам центра «Кипарис» для диагностики.
Чем опасна грыжа грудного отдела позвоночника?
Можно ли игнорировать грыжу? Допустим, вы будете глотать сильные обезболивающие препараты, и беречь спину, но это не поможет. Со временем грыжа приводит к межреберной невралгии. Это сильная боль при любом движении грудной клетки.
Со временем грыжа приводит к межреберной невралгии. Это сильная боль при любом движении грудной клетки.
Также попадание студенистого ядра и проседания диска сдавливает нервные корешки и ткань спинного мозга. Из-за этого возникают параличи разных частей тела, длительная потеря чувствительности конечностей и хромота. Если состояние запустить, не обратиться за помощью на начальных стадиях недуга, то спинномозговой канал катастрофически сужается. И помочь тогда может только оперативное вмешательство.
Массаж и грыжа грудного отдела позвоночника: реальная помощь или малоэффективное мероприятие?
О причинах и симптоматике недуга мы поговорили. Какие же методы коррекции состояния предлагает современная медицина? У всех на слуху только хирургическое лечение патологии. Но операция в грудном отделе необходима только тогда, когда заболевание провоцирует миелопатию, прогрессирующие неврологические нарушения или боли сильного характера, которые проблематично убрать таблетками. А грыжа в грудном отделе может легко давать подобную картину. Также напомним, что любое оперативное вмешательство – это риск. Особенно на позвоночнике. Да и период восстановления занимает немало времени.
А грыжа в грудном отделе может легко давать подобную картину. Также напомним, что любое оперативное вмешательство – это риск. Особенно на позвоночнике. Да и период восстановления занимает немало времени.
Специалисты центра здоровья спины «Кипарис» практикуют альтернативные классические методы лечения проблемы. Массажисты предлагают разнообразные виды ручного и аппаратного массажа, занятия на специальном тренажере и индивидуально разработанную лечебную гимнастику. Суть всех манипуляций сводится не только к удалению грыжи позвонка, но и восстановлению нормальной работы связочного аппарата и естественного мышечного корсета спины и грудной клетки. Это предотвращает дальнейшее прогрессирование недуга, облегчает состояние больного, возвращает подвижность и качество жизни.
Специалисты центра здоровья спины «Кипарис» напоминают, что массаж и лечебная восстановительная гимнастика, занятие на уникальном тренажере не взаимоисключают друг друга, а дополняют. Также пациентам следует настроиться на длительный процесс исцеления. Борьба с самой грыжей и ее последствиями занимает у специалистов центра несколько месяцев. Сеансы массажа – не волшебная палочка, но творят чудеса. Только запаситесь терпением. При легких стадиях межпозвоночная грыжа грудного отдела отступает через 30 сеансов, для запущенных случаев требуется несколько месяцев.
Борьба с самой грыжей и ее последствиями занимает у специалистов центра несколько месяцев. Сеансы массажа – не волшебная палочка, но творят чудеса. Только запаситесь терпением. При легких стадиях межпозвоночная грыжа грудного отдела отступает через 30 сеансов, для запущенных случаев требуется несколько месяцев.
В отличие от операции на спине массажи, занятия и лечебная гимнастика:
- доступны пациентам любого возраста и комплекции;
- не требуют дополнительного восстановительного периода;
- используются самостоятельно или как дополнение к медикаментозной терапии болезней позвоночника.
Грыжа в грудном отделе позвоночника
- Главная
- Заболевания
- Грыжа в грудном отделе позвоночника
Грыжа, возникающая в грудном отделе позвоночника, является более редким заболеванием. Но вот развиваться она может в достаточно молодом возрасте. При таком заболевании межпозвонковые диски начинают выпирать вперед, оказывая давление на нервные окончания.
Но вот развиваться она может в достаточно молодом возрасте. При таком заболевании межпозвонковые диски начинают выпирать вперед, оказывая давление на нервные окончания.
Грудной отдел позвоночника состоит из 12 позвонков. Между ними находятся межпозвоночные диски, которые придают позвоночнику гибкость. Каждый диск состоит из твёрдого фиброзного кольца, внутри которого находится студенистое ядро.
Возникать грыжа грудного позвоночного отдела может на фоне уже имеющихся болезней. Речь идет об остеохондрозе, сколиозе и других патологий позвоночника. В таких случаях существенно нарушаются важные обменные процессы, протекающие в области межпозвоночных дисков. Их структура становится тонкой и хрупкой, вследствие чего они перестают выдерживать оказываемую на них нагрузку.
Фиброзное кольцо сначала выпячивается, а потом просто трескается. Через образованные трещины вытекает полужидкое ядро, которое начинает сдавливать корешки нервов. Все это приводит к появлению сильного болевого синдрома в области спины.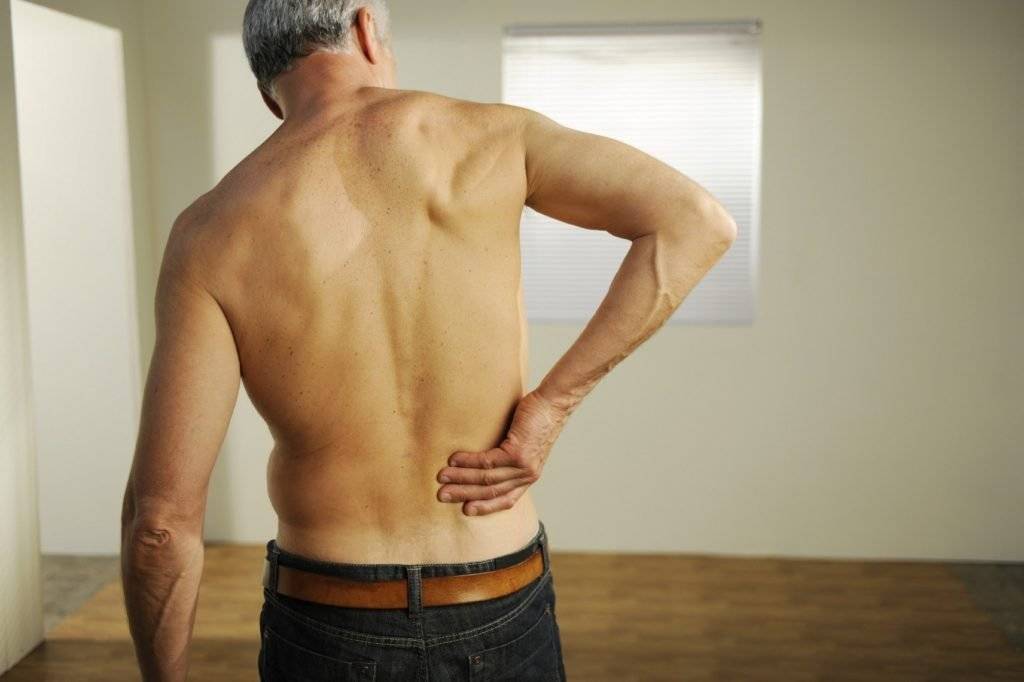 И если не начато лечение, боль начинает носить интенсивный характер.
И если не начато лечение, боль начинает носить интенсивный характер.
Симптомы
Распознать именно этот вид грыжи позволяют определенные симптомы. В первую очередь речь идет о боли, появляющейся в верхней части спины и в грудной клетке. Этот неприятный спазм усиливается при кашле и чихании. К остальным признакам заболевания можно отнести:
- в груди возникает ощущение сдавливания;
- между лопатками чувствуется жжение;
- в плечевом суставе может появляться боль;
- область спины охватывают колики.
Многие пациенты не могут распознать это заболевание на начальной стадии, так как боле в грудине принимают за симптом стенокардии. Поэтому при появлении малейших подозрений на развитии грыжи грудного отдела позвоночника, следует сразу же обращаться в клинику «Ноосфера», чтобы на начальной стадии удалось поставить правильный диагноз.
Причины
Возникнуть такое заболевание может даже в молодом возрасте. Причиной тому становится нарушение осанки, остеохондроз или сколиоз, который протекает в запущенной стадии. К остальным факторам, провоцирующим грыжу грудного отдела позвоночника, можно отнести:
К остальным факторам, провоцирующим грыжу грудного отдела позвоночника, можно отнести:
- нарушенный обмен веществ;
- травмы, полученные при падении или из-за ударов;
- повреждения позвоночника;
- повышенная нагрузка, оказываемая на организм;
- наличие лишнего веса;
- поднятие тяжестей.
Малоподвижный образ также может привести к развитию этой болезни. Еще одним факторам, который увеличивает риск появление грыжи грудного отдела, является работа за компьютером при неправильном положении осанки. Даже ежедневное вождение автомобиля и неправильное питание могут дать толчок развитию этого заболевания.
Опасность грыжи грудного отдела
Самая большая опасность грыжи грудного отдела позвоночника заключается в том, что ее сложно распознать на начальных этапах. Ее симптоматика схожа с другими заболеваниями. Многие пациенты могут спутать боль в грудине с признаком, указывающим на сердечный приступ.
В некоторых случаях грудная грыжа вызывает боль, которая мешает человеку свободно дышать.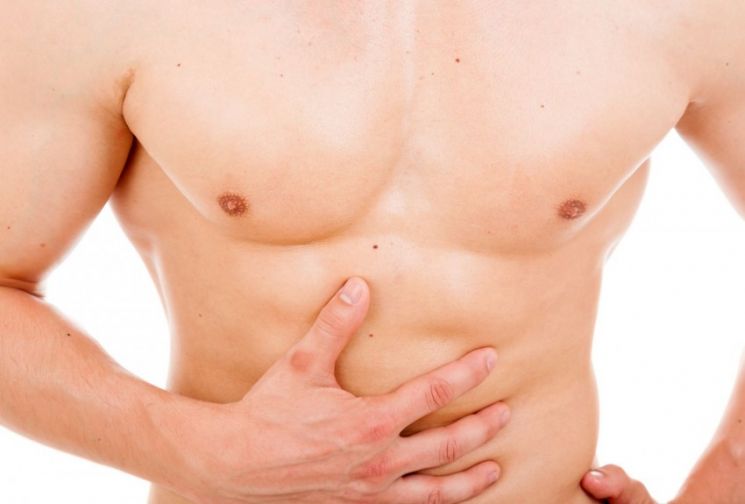 Начинает развиваться межреберная невралгия. Иногда это заболевание приводит к сдавливанию спинного мозга и сосудов, расположенных вблизи него.
Начинает развиваться межреберная невралгия. Иногда это заболевание приводит к сдавливанию спинного мозга и сосудов, расположенных вблизи него.
Диагностика
Боль в спине не обязательно означает, что речь идет о компрессионном переломе позвонка. Чтобы правильно определить причину недомогания, нужно комплексное обследование. Врач клиники Ноосфера внимательно осмотрит, опросит пациента и определит, насколько опасен перелом, если он есть. Врач поставит точный диагноз с помощью следующих методов диагностики:
- МРТ. Магнитно-резонансная томография
- Ультразвуковое исследование (УЗИ)
- Лабораторные исследования
Лечение
Чтобы не столкнуться с такими осложнениями, нужно своевременно обращаться к врачу. В нашей клинике «Ноосфера» специалисты подбирают такое лечение, которое за короткий промежуток времени поможет остановить воспаление и снять боль. При этом высвобождаются зажатые межпозвонковые диски, увеличивается расстояние между ними. Уменьшается отечность пораженной ткани, укрепляются мышечные волокна, улучшается общее самочувствие пациента.
Уменьшается отечность пораженной ткани, укрепляются мышечные волокна, улучшается общее самочувствие пациента.
Комплексный терапевтический курс состоит из следующих процедур:
- Резонансно-волновая ДМВ терапия
Резонансно-волновая терапия – метод лечебного воздействия на водную среду организма низкоинтенсивными высокочастотными электромагнитными волнами.
- Уколы ферматрона
Внутрисуставные уколы ферматрона – это эффективный метод лечения различных заболеваний опорно-двигательного аппарата посредством введения в пораженный сустав лекарственного препарата (хондропротектора).
- Реабилитация на тренажёре Thera-Band
Лечение позвоночника и суставов при помощи тренажёра Thera-Band вернет подвижность конечностей за короткий период времени без дорогостоящего лечения в специализированных санаториях.
- Блокада суставов и позвоночника
Блокада суставов – это вид медикаментозного лечения позвоночника и суставов, направленный на купирование острой боли, снятие воспалений и мышечных спазмов.
- Медикаментозное лечение
Медикаментозное лечение суставов и позвоночника в клинике «Ноосфера» применяется в широком спектре и в комплексе с физиотерапией. Внутрисуставные инъекции, блокады и капельницы.
После полного курса лечения каждому пациенту выдается специальная методичка. В ней расписываются упражнения, которые человек в последующем может выполнять самостоятельно дома. Они помогут закрепить полученный терапевтический результат и снизить риск повторного возникновения грыжи грудного отдела.
Также нашими врачами даются общие рекомендации, позволяющие укрепить организм и улучшить состояние своего позвоночника и всех его отелов. Они касаются общей физической нагрузки, правильного питания и здорового образа жизни. А при необходимости пациент снова может получить профессиональную консультацию наших врачей.
Приобретенная межреберная грыжа живота: история болезни и обзор литературы
Case Rep Surg. 2014; 2014: 456053.
2014; 2014: 456053.
Опубликовано онлайн 2014 августа 17. DOI: 10.1155/2014/456053
, * , , и
Информация о статье. ЗАМЕЧАНИЯ ПРИМЕЧАНИЯ И ЗАКРЫТИЯ ЗАПОЛНЕНИЯ ИНФОРМАЦИЯ
Приобретенные бревнорсии HERNIA (HERNIA HERNIA (HERNIANIA HERNIA (HERNIA HERNIA (HERNIANIA HERNIA (HERNIANIA HERNIANIA (HERNIANIANIANIA HERNIANIA (HERNIANIANIANIANIANIANIARIN AAIH) — редкое заболевание, при котором внутрибрюшное содержимое попадает в межреберье непосредственно из брюшной полости через приобретенный дефект мускулатуры брюшной стенки и фасции. Мы обсуждаем случай 51-летней женщины с ожирением, которая поступила в отделение неотложной помощи с болезненной опухолью между левым 10-м и 11-м ребром. Она сообщила, что 15 лет назад получила ножевое ранение в эту область. Компьютерная томография выявила межреберную грыжу, содержащую жир, без дефекта диафрагмы. Для пластики этой грыжи использовали открытый оперативный доступ с грыжевым лоскутом. Эти грыжи трудно диагностировать, поэтому важны высокая клиническая подозрительность, тщательный сбор анамнеза и физикальное обследование. В этом обзоре обсуждаются патогенез, клиническая картина, осложнения и соответствующие стратегии лечения ОАИГ.
Эти грыжи трудно диагностировать, поэтому важны высокая клиническая подозрительность, тщательный сбор анамнеза и физикальное обследование. В этом обзоре обсуждаются патогенез, клиническая картина, осложнения и соответствующие стратегии лечения ОАИГ.
Межреберные грыжи представляют собой редкое явление, вызванное нарушением или слабостью мускулатуры торакоабдоминальной стенки, приводящее к грыже фасциальных слоев между соседними ребрами. Исторически эти грыжи характеризовались своим содержимым. Они могут быть только пустым мешком, состоящим исключительно из фасциальных элементов [1], или могут содержать органы брюшной и грудной полости, такие как печень [2], легкое [3], тонкая и толстая кишка [4, 5], сальник (настоящий случай) или желчного пузыря [6]. Межреберные грыжи также классифицируют на основе их этиологии, при этом большинство из них возникает в результате травмы (тупая травма [7], проникающее ранение [8], переломы ребер [9]).] или предшествующей операции [4]). Редко они возникают спонтанно или с врожденными синдромами [10–12]. В последнее время межреберные грыжи разделяют на два типа: с дефектом диафрагмы и без дефекта диафрагмы [9, 13]. Однако многие авторы не проводят различия между ними [2, 9, 12, 14–16], так как в нескольких случаях, отмеченных как межреберные грыжи без вовлечения диафрагмы, при тщательном обследовании были обнаружены дефекты диафрагмы [9, 12, 13, 17]. . Мы, однако, полагаем, что термин «приобретенная межреберная грыжа живота» (ПБАГ) может быть зарезервирован для случаев, когда внутрибрюшное содержимое попадает в межреберье непосредственно из брюшной полости через приобретенный дефект мускулатуры или фасции брюшной стенки. 9, 13]. При грыже внутренних органов через дефект диафрагмы следует использовать термин «трансдиафрагмальная межреберная грыжа» (ТМГ). Поскольку эти два типа могут иметь перекрывающиеся, но различные клинические проявления, создавать уникальные терапевтические проблемы и могут требовать различных хирургических стратегий, они должны оставаться отдельными патологическими единицами.
В последнее время межреберные грыжи разделяют на два типа: с дефектом диафрагмы и без дефекта диафрагмы [9, 13]. Однако многие авторы не проводят различия между ними [2, 9, 12, 14–16], так как в нескольких случаях, отмеченных как межреберные грыжи без вовлечения диафрагмы, при тщательном обследовании были обнаружены дефекты диафрагмы [9, 12, 13, 17]. . Мы, однако, полагаем, что термин «приобретенная межреберная грыжа живота» (ПБАГ) может быть зарезервирован для случаев, когда внутрибрюшное содержимое попадает в межреберье непосредственно из брюшной полости через приобретенный дефект мускулатуры или фасции брюшной стенки. 9, 13]. При грыже внутренних органов через дефект диафрагмы следует использовать термин «трансдиафрагмальная межреберная грыжа» (ТМГ). Поскольку эти два типа могут иметь перекрывающиеся, но различные клинические проявления, создавать уникальные терапевтические проблемы и могут требовать различных хирургических стратегий, они должны оставаться отдельными патологическими единицами.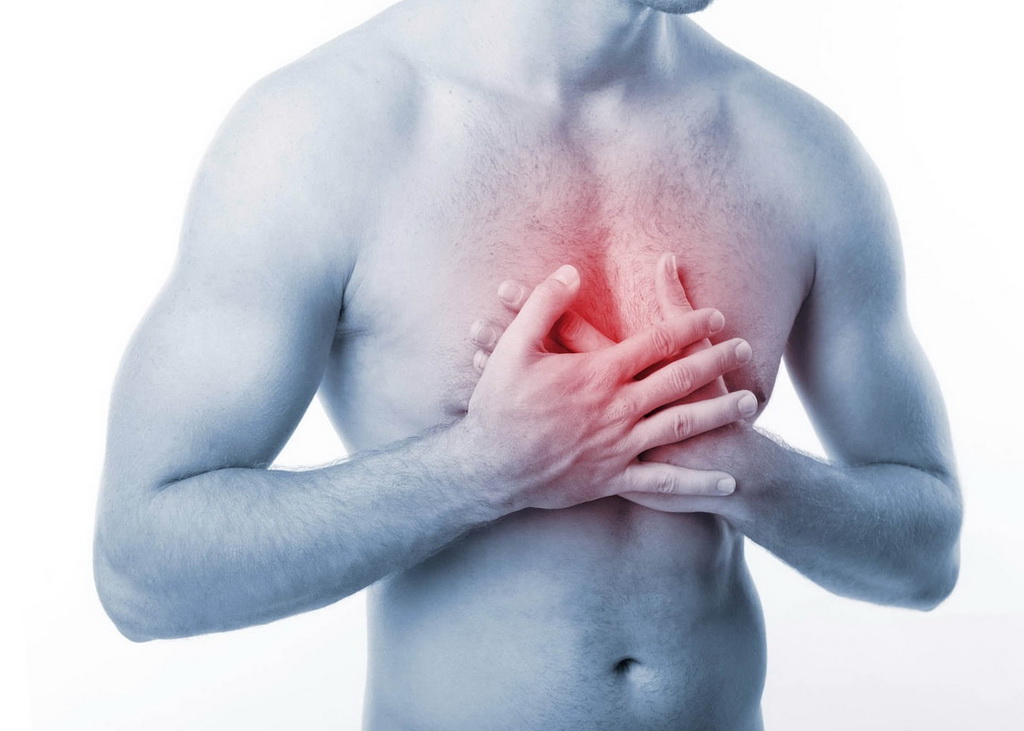
Это пятидесятиоднолетняя женщина с ожирением и гипертонией, у которой около 24 часов появлялась болезненная масса в левом верхнем квадранте живота и нижней части грудной клетки. Помимо боли, она жаловалась на тошноту, но отрицала рвоту или изменения в работе кишечника. Она сообщила о ножевой травме левой груди около пятнадцати лет назад. У нее было это образование в течение нескольких лет, но оно оставалось бессимптомным. Обследование, проведенное ее первичной медико-санитарной помощью в прошлом, включая компьютерную томографию (КТ), показало, что опухоль, скорее всего, была липомой.
При физикальном обследовании у пациента было отмечено ожирение с болезненной, плотной и не поддающейся уменьшению массой в левом верхнем квадранте и нижней части грудной клетки размером около 8 × 8 см. Была получена новая компьютерная томография, показывающая межреберную грыжу живота между 11-м и 10-м ребром. Содержимое грыжи состояло из сальника, и на КТ не было видно признаков дефекта диафрагмы (рисунки и ).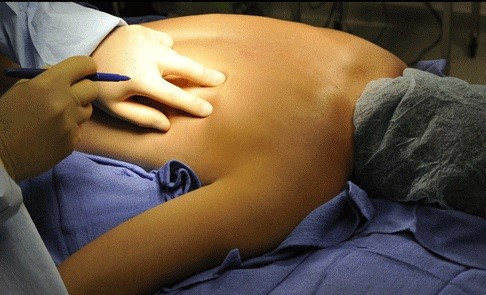
Открыть в отдельном окне
Аксиальная КТ: межреберная грыжа между 10-м и 11-м ребром по левой средней подмышечной линии (белая стрелка).
Открыть в отдельном окне
Корональная КТ-проекция: межреберная грыжа между 10-м и 11-м ребром по левой средней подмышечной линии (белая стрелка).
Больную доставили в операционную, где уложили на правый бок. Под общей анестезией над грыжей по межреберью выполнен разрез. Грыжевой мешок был идентифицирован и иссечен от окружающей подкожной клетчатки (рисунки и ).
Открыть в отдельном окне
Обнажение грыжевого мешка.
Открыть в отдельном окне
Вскрытие грыжевого мешка с окружающей подкожной клетчаткой.
При вскрытии грыжевого мешка обнаружен сальник, который вправлен обратно в брюшную полость. Впоследствии мешок был иссечен, обнажив явный дефект между десятым и одиннадцатым ребром (1).
Затем для фиксации дефекта использовали саморасширяющуюся грыжевую заплату из полипропилена и эПТФЭ (VENTRALEX Hernia Patch) () и фасцию межреберных и наружных косых мышц аппроксимировали поверх сетки с помощью узловых викриловых швов (). Послеоперационный период протекал без осложнений, на 2-е сутки выписан домой.
Послеоперационный период протекал без осложнений, на 2-е сутки выписан домой.
Открыть в отдельном окне
Грыжевая заплата VENTRALEX.
Открыть в отдельном окне
Аппроксимация мышечной фасции поверх заплаты.
Приобретенная межреберная грыжа живота (AAIH) — крайне редкое явление, о котором в мировой литературе описано всего 19 случаев [9]. По определению, AAIH не связан с дефектом диафрагмы, который, если он присутствует, называется трансдиафрагмальной межреберной грыжей (TIH). Грыжа нашего пациента ранее была вправимой; однако на момент обращения грыжа была ущемлена. Диагноз AAIH был подтвержден с помощью компьютерной топографии (КТ) и проведена открытая пластика межреберной грыжи с помощью заплаты.
Абдоминальные межреберные грыжи (АМГ) возникают из-за ослабления или разрыва мышечных слоев торакоабдоминальной стенки, которая не может оказывать адекватного сопротивления давящим на нее наружу силам висцерального содержимого при колебаниях внутреннего давления [18]. Наружные слои самого грыжевого мешка при АИГ включают трансторакальную фасцию, поперечную фасцию и брюшину [19] и могут содержать или не содержать содержимое брюшины или грудной клетки [9]. Один механизм, вызывающий разрушение тканей, на который приходится 65% всех ААИГ [9]., 10, 20], это серьезная травма: удары тупым предметом, травмы из-за замедления или проникающие ранения острыми предметами, такими как ножи или сломанные ребра [12]. Унлу и др. сообщают о нескольких предрасполагающих состояниях у пациентов с межреберными грыжами после незначительных травматических событий: ХОБЛ, астма, сахарный диабет, пожилой возраст, лечение стероидами, чрезмерная потеря веса и повышение внутрибрюшного давления [12]. Такие внезапные или хронические повышения давления могут вызывать микротравмы фасций или мышц торакоабдоминальной стенки [18]. Переломы ребер могут осложнять картину ГАИГ, так как в некоторых случаях неровные края сломанных ребер проникают в ткани брюшной стенки, предрасполагая к травматической межреберной грыже [18, 22].
Наружные слои самого грыжевого мешка при АИГ включают трансторакальную фасцию, поперечную фасцию и брюшину [19] и могут содержать или не содержать содержимое брюшины или грудной клетки [9]. Один механизм, вызывающий разрушение тканей, на который приходится 65% всех ААИГ [9]., 10, 20], это серьезная травма: удары тупым предметом, травмы из-за замедления или проникающие ранения острыми предметами, такими как ножи или сломанные ребра [12]. Унлу и др. сообщают о нескольких предрасполагающих состояниях у пациентов с межреберными грыжами после незначительных травматических событий: ХОБЛ, астма, сахарный диабет, пожилой возраст, лечение стероидами, чрезмерная потеря веса и повышение внутрибрюшного давления [12]. Такие внезапные или хронические повышения давления могут вызывать микротравмы фасций или мышц торакоабдоминальной стенки [18]. Переломы ребер могут осложнять картину ГАИГ, так как в некоторых случаях неровные края сломанных ребер проникают в ткани брюшной стенки, предрасполагая к травматической межреберной грыже [18, 22]. Другие редкие патофизиологические механизмы, которые ослабляют грудную стенку, включают врожденные состояния, снижающие прочность ткани, такие как синдром Элерса-Данлоса [23], и врожденные состояния, связанные с дефектами грудной стенки, такие как синдром Поланда [11].
Другие редкие патофизиологические механизмы, которые ослабляют грудную стенку, включают врожденные состояния, снижающие прочность ткани, такие как синдром Элерса-Данлоса [23], и врожденные состояния, связанные с дефектами грудной стенки, такие как синдром Поланда [11].
Хотя разрыв торакоабдоминальной стенки кажется единственным патогенезом возникновения межреберных грыж живота, оказывается, что этого недостаточно во всех случаях. Вероятно, сочетание ослабленных тканей в случае резкого повышения внутрибрюшного давления приводит к межреберным грыжам или ущемлению ранее вправимых. Это может объяснить, почему у некоторых пациентов с травмой передней брюшной стенки в анамнезе, как в представленном здесь случае, внезапно развиваются осложнения после многих лет бессимптомного течения. Интервал времени между травмой и госпитализацией по поводу межреберной грыжи живота, спонтанной или приобретенной, сильно варьирует. Некоторые авторы сообщают о госпитализации в тот же день после травмы [24], в то время как другие сообщают о 20-летнем интервале между травмой и госпитализацией [25]. В данном случае пациент был госпитализирован через 15 лет после колото-резаного ранения из-за симптомов боли и отека, развившихся в течение 24 часов. Хотя неясно, что вызвало внезапное ущемление грыжи и последующие симптомы у нашего пациента, ожирение было заметным фактором риска. Этот случай также подчеркивает важность тщательного сбора анамнеза, поскольку колото-резаное ранение этого пациента 15 лет назад помогло подтвердить диагноз AAIH.
В данном случае пациент был госпитализирован через 15 лет после колото-резаного ранения из-за симптомов боли и отека, развившихся в течение 24 часов. Хотя неясно, что вызвало внезапное ущемление грыжи и последующие симптомы у нашего пациента, ожирение было заметным фактором риска. Этот случай также подчеркивает важность тщательного сбора анамнеза, поскольку колото-резаное ранение этого пациента 15 лет назад помогло подтвердить диагноз AAIH.
Определенные области грудной клетки более уязвимы для грыж, чем другие, из-за врожденной слабости в определенных анатомических зонах [18]. Грудная стенка слабая спереди от реберно-хрящевого соединения до грудины, так как ей не хватает поддержки наружной межреберной мышцы. Сзади внутренние межреберные мышцы отсутствуют от реберного угла до позвонков, что является еще одним слабым местом [12, 26]. Интересно, что у нашего пациента межреберная грыжа образовалась не вокруг этих уязвимых мест, а в более укрепленной области грудной клетки, где находятся все межреберные мышцы. Большинство AAIH расположены под 9ребро без предпочтения стороны, а основные симптомы включают отек грудной клетки (85%) и боль или дискомфорт (76%) [9]. При кишечной грыже могут присутствовать симптомы непроходимости, наиболее характерным признаком которой является наличие кишечных шумов в грудной клетке [19].
Большинство AAIH расположены под 9ребро без предпочтения стороны, а основные симптомы включают отек грудной клетки (85%) и боль или дискомфорт (76%) [9]. При кишечной грыже могут присутствовать симптомы непроходимости, наиболее характерным признаком которой является наличие кишечных шумов в грудной клетке [19].
Диагноз любого типа межреберной грыжи может быть затруднен из-за отека, гематомы или ожирения, которые скрывают выпирающее содержимое брюшной стенки [2]. По этой причине КТ является лучшим диагностическим инструментом, поскольку он не только обеспечивает отличную визуализацию, но и предлагает надежный способ разработки предоперационного плана устранения дефекта [2].
Хирургическое лечение необходимо почти во всех случаях из-за риска ущемления и ущемления органов [27]. Фактически, Эрдас и соавт. сообщают, что 15% AAIH осложняются ущемлением и странгуляцией сальника, тонкой и толстой кишки или печени [9]. Другие осложнения включают пропущенный разрыв или дефект диафрагмы, что может предрасполагать пациентов к рецидивам межреберных грыж [9, 18]. Хотя летальные исходы в случаях AAIH не зарегистрированы, они были зарегистрированы при трансдиафрагмальных межреберных грыжах, в основном возникающих в результате кровотечения из других сопутствующих травм [18, 28]. В редких случаях консервативное лечение оправдано у пожилых пациентов с множественными сопутствующими заболеваниями, которые представляют высокий хирургический риск. Сообщалось о консервативном лечении некоторых бессимптомных пациентов [21, 27], но мы рекомендуем проводить нехирургические меры у бессимптомных пациентов только после тщательного учета возраста пациента, риска рецидива, остроты грыжи, сопутствующих заболеваний, хирургических факторов риска, тип и размер грыжи.
Хотя летальные исходы в случаях AAIH не зарегистрированы, они были зарегистрированы при трансдиафрагмальных межреберных грыжах, в основном возникающих в результате кровотечения из других сопутствующих травм [18, 28]. В редких случаях консервативное лечение оправдано у пожилых пациентов с множественными сопутствующими заболеваниями, которые представляют высокий хирургический риск. Сообщалось о консервативном лечении некоторых бессимптомных пациентов [21, 27], но мы рекомендуем проводить нехирургические меры у бессимптомных пациентов только после тщательного учета возраста пациента, риска рецидива, остроты грыжи, сопутствующих заболеваний, хирургических факторов риска, тип и размер грыжи.
Поскольку сообщений о приобретенных межреберных грыжах живота очень мало, определение эффективности различных используемых хирургических методов затруднено. Хирург должен учитывать множество факторов, касающихся пациента и травмы, прежде чем принять решение о методе восстановления. Закрытие дефекта может быть достигнуто прямым доступом, как в данном случае, который состоит из торакотомии (открытого межреберного разреза), выполненной по межреберью. Это также может быть выполнено непрямым доступом, который заключается в лапароскопии или открытом разрезе брюшной полости (лапаротомии) [2, 13, 26]. Также успешно применялся комбинированный открытый (прямой) и лапароскопический (непрямой) метод [27]. Методы устранения дефекта включают первичное закрытие, наложение рассасывающихся и нерассасывающихся сеток и заплат, а также протезную сетку, армированную бандажированием кабелем [29].].
Это также может быть выполнено непрямым доступом, который заключается в лапароскопии или открытом разрезе брюшной полости (лапаротомии) [2, 13, 26]. Также успешно применялся комбинированный открытый (прямой) и лапароскопический (непрямой) метод [27]. Методы устранения дефекта включают первичное закрытие, наложение рассасывающихся и нерассасывающихся сеток и заплат, а также протезную сетку, армированную бандажированием кабелем [29].].
В неотложных ситуациях открытый абдоминальный доступ является наиболее разумным оперативным выбором, поскольку он позволяет хирургу легко получить доступ к другим внутрибрюшным повреждениям, часто связанным с тупыми или проникающими ранениями живота и грудной клетки [27]. Лапароскопическая коррекция также выполнялась в условиях неотложной помощи, когда повреждение внутренних органов имело место или не могло быть определено до операции [30]. Лапароскопия имеет свои преимущества, так как позволяет адекватно управлять скомпрометированным содержимым грыжи, позволяет лечить другие внутрибрюшинные повреждения и является минимально инвазивной. Однако его недостатки делают его менее благоприятным, чем открытый межреберный доступ в неосложненных случаях [9].]. К таким недостаткам относятся необходимость более высокого уровня квалификации, интраабдоминальное размещение сетки и, как сообщается, повышенный риск повреждения кишечника и боли [9].
Однако его недостатки делают его менее благоприятным, чем открытый межреберный доступ в неосложненных случаях [9].]. К таким недостаткам относятся необходимость более высокого уровня квалификации, интраабдоминальное размещение сетки и, как сообщается, повышенный риск повреждения кишечника и боли [9].
При неотложных состояниях, как в нашем случае, прямой межреберный доступ показал свою эффективность и безопасность [10, 27]. Применение ортопедической арматуры предпочтительнее в большинстве случаев, особенно при очень больших или рецидивирующих дефектах [35], поскольку отсутствие ортопедической поддержки связано с более высокой частотой рецидивов [21, 27]. Для нашего пациента мы решили использовать заплату диаметром 8 см (VENTRALEX Hernia Patch), ленты которой были прикреплены к фасциям наружных косых и межреберных мышц. Некоторые хирурги выступают за применение фибринового клея вместо швов или закрепок для фиксации сетки в попытке ограничить послеоперационный дискомфорт и миграцию сетки [9]. ]. Они сообщают об отсутствии рецидива грыжи или дискомфорта в течение 2 лет наблюдения. Хотя эти результаты являются обнадеживающей альтернативой швам, необходимы более контролируемые исследования, чтобы определить краткосрочную и долгосрочную клиническую эффективность фибринового клея при восстановлении AAIH.
]. Они сообщают об отсутствии рецидива грыжи или дискомфорта в течение 2 лет наблюдения. Хотя эти результаты являются обнадеживающей альтернативой швам, необходимы более контролируемые исследования, чтобы определить краткосрочную и долгосрочную клиническую эффективность фибринового клея при восстановлении AAIH.
В то время как Losanoff et al. с успехом использовали кабельные петли для аппроксимации ребер [2], такого доступа, как правило, следует избегать, поскольку он может вызывать хроническую боль и дискомфорт, а также повреждение межреберных нервов [9, 31]. Однако некоторые авторы выступают за его использование при особых обстоятельствах: когда смещенное ребро создает расширенное межреберье, когда имеется очень большой дефект или когда надкостница ребер обеспечивает более надежную опорную структуру, чем ткань вокруг дефекта, которая у некоторых пациентов может быть ослаблена рубцовой тканью, сопутствующими заболеваниями или врожденными синдромами, нарушающими целостность тканей [2, 4, 9, 13, 14, 24, 32–34]. При предоперационном планировании для нашего пациента мы решили, что использование тросов не является необходимым, так как не было смещения или перелома ребра для создания расширенного межреберного промежутка; кроме того, мы хотели избежать риска хронических болевых симптомов у пациента.
При предоперационном планировании для нашего пациента мы решили, что использование тросов не является необходимым, так как не было смещения или перелома ребра для создания расширенного межреберного промежутка; кроме того, мы хотели избежать риска хронических болевых симптомов у пациента.
Независимо от подхода, самый последний всесторонний обзор литературы по AAIH, проведенный Erdas et al. сообщает, что рецидивы возникали в 28,6% [9] случаев и наблюдались в сроки до 12 месяцев [29]. Это число может быть недооценено, так как несколько случаев имели короткий период наблюдения менее 3 месяцев [24, 25, 30] или вообще не наблюдались [33, 34]. Теории, объясняющие высокую частоту рецидивов, включают пропущенный разрыв диафрагмы [2], разрыв швов или развитие другого дефекта из-за неровных краев переломов ребер [10, 35]. Необходимы дальнейшие исследования, чтобы пролить свет на более эффективные способы предотвращения повторных грыж.
В заключение, врачи должны поддерживать высокий индекс подозрения как на абдоминальные, так и на трансдиафрагмальные межреберные грыжи у пациентов с пальпируемыми выпячиваниями над грудной стенкой, особенно у пациентов с проникающими или тупыми травмами живота и грудной клетки в анамнезе. КТ является диагностическим инструментом выбора. Поскольку сообщений о приобретенных межреберных грыжах живота очень мало, определение эффективности различных используемых хирургических методов затруднено. Перед принятием решения о методе восстановления следует учитывать опыт хирурга и факторы пациента. Хотя частота рецидивов и осложнений для AAIH имеет ограниченную статистическую достоверность, случаи, описанные в литературе, действительно подтверждают их потенциал в качестве причины серьезных заболеваний. Таким образом, у симптомных пациентов с ААИГ следует проводить быстрое хирургическое лечение.
КТ является диагностическим инструментом выбора. Поскольку сообщений о приобретенных межреберных грыжах живота очень мало, определение эффективности различных используемых хирургических методов затруднено. Перед принятием решения о методе восстановления следует учитывать опыт хирурга и факторы пациента. Хотя частота рецидивов и осложнений для AAIH имеет ограниченную статистическую достоверность, случаи, описанные в литературе, действительно подтверждают их потенциал в качестве причины серьезных заболеваний. Таким образом, у симптомных пациентов с ААИГ следует проводить быстрое хирургическое лечение.
Авторы заявляют об отсутствии конфликта интересов.
Салим Абунная и Кевин Чизна внесли одинаковый вклад в подготовку этого документа.
1. Патаро Э.Ф. Межреберная трансдиафрагмальная грыжа. Пренса Медика Аргентина . 1969; 56 (20): 972–973. [PubMed] [Google Scholar]
2. Лосанофф Дж. Э., Ричман Б. В., Джонс Дж. В. Рецидивирующая межреберная грыжа печени. Анналы торакальной хирургии . 2004;77(2):699–701. [PubMed] [Google Scholar]
Анналы торакальной хирургии . 2004;77(2):699–701. [PubMed] [Google Scholar]
3. Maurer E, Blades B. Грыжа легкого. Журнал торакальной хирургии . 1946; 15: 77–98. [PubMed] [Google Scholar]
4. Лучший мессенджер. Осложнение забрюшинного доступа: межреберная грыжа живота. Американский хирург . 2001;67(7):635–636. [PubMed] [Google Scholar]
5. Serpell JW, Johnson WR. Травматическая диафрагмальная грыжа в виде межреберной грыжи: клинический случай. Журнал травм . 1994;36(3):421–423. [PubMed] [Google Scholar]
6. Guivarc’h M, Fournier F. Межреберная грыжа живота. Случай правосторонней грыжи (авторский перевод)] Мемуары академии хирургии . 1978;104(2):149–158. [PubMed] [Google Scholar]
7. Cubukcu A, Gönüllü NN, Arslan SA, Alponat A. Посттравматические комбинированные трансдиафрагмальные межреберные и поясничные грыжи. Международный журнал клинической практики . 2001;55(3):223–224. [PubMed] [Google Scholar]
8. Наби Г., Сину В., Мисра М.С. Межреберно-диафрагмальная грыжа, вторичная по отношению к травме быка: отсроченное обнаружение. Индийский журнал заболеваний грудной клетки и смежных наук . 2002;44(3):187–189. [PubMed] [Google Scholar]
Наби Г., Сину В., Мисра М.С. Межреберно-диафрагмальная грыжа, вторичная по отношению к травме быка: отсроченное обнаружение. Индийский журнал заболеваний грудной клетки и смежных наук . 2002;44(3):187–189. [PubMed] [Google Scholar]
9. Erdas E, Licheri S, Calo PG, Pomata M. Приобретенная межреберная грыжа живота: клинический случай и систематический обзор литературы. Грыжа . 2014 [PubMed] [Google Scholar]
10. Шарма О.П., Даффи Б., Вадас Дж. Трансдиафрагмальная межреберная грыжа: обзор мировой литературы и описание случая. Журнал травм . 2001;50(6):1140–1143. [PubMed] [Google Scholar]
11. Seifarth FG, Cruz Pico CX, Stromberg J, Recinos VM, Burdjalov VF, Karakas SP. Синдром Поланда с экстракорпоральной межреберной грыжей печени и грудным миеломенингоцеле. Журнал детской хирургии . 2012;47(1):e13–e17. [PubMed] [Google Scholar]
12. Unlu E, Temizoz O, Cagli B. Приобретенная спонтанная межреберная грыжа живота: клинический случай и всесторонний обзор мировой литературы. Австралазийская радиология . 2007;51(2):163–167. [PubMed] [Google Scholar]
Австралазийская радиология . 2007;51(2):163–167. [PubMed] [Google Scholar]
13. Боббио А., Амполлини Л., Принци Г., Сарли Л. Эндоскопическая пластика межреберной грыжи живота. Хирургическая лапароскопия, эндоскопия и чрескожные методы . 2008;18(5):523–525. [PubMed] [Google Scholar]
14. Rosch R, Junge K, Conze J, Krones CJ, Klinge U, Schumpelick V. Послеоперационная межреберная грыжа после нефрэктомии. Грыжа . 2006;10(1):97–99. [PubMed] [Google Scholar]
15. Доминго-дель Посо С., Альберола-Солер А., Пейро-Монзо Ф., Бертелли-Пуче Дж., де Ла Морена-Валенсуэла Э. Лапароскопическая пластика межреберной грыжи живота. Cirugia Espanola . 2008;84(2):105–107. [PubMed] [Академия Google]
16. Курер М.А., Брэдфорд IMJ. Лапароскопическая пластика межреберной грыжи живота: клинический случай и обзор литературы. Хирургическая лапароскопия, эндоскопия и чрескожные методы . 2006;16(4):270–271. [PubMed] [Google Scholar]
17. Лосанофф Дж. Э., Ричман Б. В., Джонс Дж. В., Шарма ОП. Трансдиафрагмальные межреберные грыжи: Обзор мировой литературы. Журнал травм . 2001;51(6):1218–1219. [PubMed] [Google Scholar]
Лосанофф Дж. Э., Ричман Б. В., Джонс Дж. В., Шарма ОП. Трансдиафрагмальные межреберные грыжи: Обзор мировой литературы. Журнал травм . 2001;51(6):1218–1219. [PubMed] [Google Scholar]
18. Саркар Д., Варта М., Соломон Дж. Трансдиафрагмальная межреберная грыжа после тупой травмы. Отчеты о клинических случаях в радиологии . 2012;2012:4 страницы.502765 [PMC free article] [PubMed] [Google Scholar]
19. Balkan ME, Kara M, Levent Oktar G, Ünlü E. Трансдиафрагмальная межреберная грыжа после проникающего торакоабдоминального повреждения: отчет о клиническом случае . Операция сегодня . 2001;31(8):708–711. [PubMed] [Google Scholar]
20. Абу-Газала М., Ратнаяке А., Абу-Газала С., Бала М. Загадка спонтанной комбинированной трансдиафрагмальной, межреберной и брюшной стеночной грыжи. Грыжа . 2013;17(3):415–418. [PubMed] [Google Scholar]
21. Connery A, Mutvalli E. Межреберная грыжа живота, вызванная кашлем. Краткие отчеты JRSM . 2010;1(3):с. 23. [Бесплатная статья PMC] [PubMed] [Google Scholar]
2010;1(3):с. 23. [Бесплатная статья PMC] [PubMed] [Google Scholar]
22. May AK, Chan B, Daniel TM, Young JS. Передняя грыжа легкого: еще один аспект синдрома ремня безопасности. Журнал травм . 1995;38(4):587–589. [PubMed] [Google Scholar]
23. De Weerd L, Kjaeve J, Gurgia L, Weum S. Большая межреберная грыжа живота у пациента с синдромом Элерса-Данлоса сосудистого типа: хирургическая проблема. Грыжа . 2012;16(1):117–120. [Бесплатная статья PMC] [PubMed] [Google Scholar]
24. Ryan G, Cavallucci D. Травматическая межреберная грыжа живота без повреждения диафрагмы. Травма . 2011;13(4):364–367. [Google Scholar]
25. le Neel JC, Mousseau PA, Leborgne J, Horeau JM, Labor PE, Mousseau M. Межреберная грыжа живота: отчет о четырех случаях. Хирургические Анналы . 1978;32(2):138–141. [PubMed] [Google Scholar]
26. Пила EC, Yokoyama T, Lee BC, Sargent EN. Межреберная легочная грыжа. Архив хирургии . 1976;111(5):548–551. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
27. Бенизри Э.И., Делот Дж., Северак М., Рахили А., Бередер Дж., Бенчимол Д. Посттравматическая трансдиафрагмальная межреберная грыжа: отчет о двух случаях. Операция сегодня . 2013;43(1):96–99. [PubMed] [Google Scholar]
28. Wiencek RG, Jr., Wilson RF, Steiger Z. Острые повреждения диафрагмы. Анализ 165 случаев. Журнал торакальной и сердечно-сосудистой хирургии . 1986;92(6):989–993. [PubMed] [Google Scholar]
29. Bendinelli C, Martin A, Nebauer SD, Balogh ZJ. Ущемленная межреберная грыжа печени после тупой травмы. Первый отчет с обзором мировой литературы. Всемирный журнал экстренной хирургии . 2012;7(1, статья 23) [бесплатная статья PMC] [PubMed] [Google Scholar]
30. Gundara JS, Ip JCY, Lee JC. Необычно осложненная инфекция грудной клетки: толстая кишка с межреберной грыжей. ANZ Журнал хирургии . 2012;82(11):851–852. [PubMed] [Академия Google]
31. Visagan R, McCormack DJ, Shipolini AR, Jarral OA. Лучше ли внутриреберные швы для закрытия торакотомии, чем периреберные? Интерактивная сердечно-сосудистая и торакальная хирургия . 2012;14(6):807–815. [PMC free article] [PubMed] [Google Scholar]
Лучше ли внутриреберные швы для закрытия торакотомии, чем периреберные? Интерактивная сердечно-сосудистая и торакальная хирургия . 2012;14(6):807–815. [PMC free article] [PubMed] [Google Scholar]
32. Ohlow M, Hocke M. Послеоперационная межреберная грыжа с выпадением печени. Анналы гепатологии . 2011;10(1):с. 80. [PubMed] [Google Scholar]
33. Centorrino T, Ciccolo A, Versaci A, et al. Межреберная послеоперационная грыжа: клинический случай. Il Giornale di chirurgia . 1998;19(11-12):445–447. [PubMed] [Google Scholar]
34. Couso JLR, Ladra MJ, Gómez AMP, Pérez JAF, Prim JMG. Пищеварительная межреберная посттравматическая грыжа. Журнал хирургии . 2009;146(2):189–190. [PubMed] [Google Scholar]
35. Neel JC, Mousseau PA, Leborgne J, Horeau JM, Labor PE, Mousseau M. Межреберная грыжа живота. Отчет о четырех случаях. La Semaine des Hôpitaux . 1978; 54 (21–24): 743–746. [PubMed] [Академия Google]
Визуализация грудных грыж: виды и осложнения | Insights in Imaging
- Обзор иллюстраций
- Открытый доступ
- Опубликовано:
- Абхишек Чатурведи 1 ,
- Прабхакар Раджия 2 ,
- Алексендер Кроук 1 2 ,
- 0 Сачин 0 Сабу0009 и
- …
- Апекша Чатурведи 1
Взгляд на визуализацию том 9 , страницы 989–1005 (2018)Процитировать эту статью
18 тыс. обращений
19 цитирований
3 Альтметрика
Сведения о показателях
Abstract
Грыжи грудной клетки характеризуются либо выпячиванием содержимого грудной клетки за пределы их нормальных анатомических границ, либо выпячиванием содержимого брюшной полости в грудную полость. Грудные грыжи могут быть как врожденными, так и приобретенными по этиологии. Они могут возникать на уровне входа в грудную клетку, стенки грудной клетки или диафрагмы. Грудные грыжи могут быть симптоматическими или случайно обнаруженными при визуализации, полученной по другим показаниям. Осложнения грудных грыж включают ущемление, травму и странгуляцию с некрозом. Для оценки грудных грыж доступны несколько методов визуализации. Рентгенограммы обычно дают первый ключ к постановке диагноза. Рентгенография верхних отделов желудочно-кишечного тракта может выявить грыжу кишечника и связанные с ней осложнения. КТ и иногда МРТ могут быть полезны для дальнейшей оценки этих аномалий, точного определения типа грыжи, ее содержимого, сопутствующих осложнений и предоставления дорожной карты для хирургического планирования. В этой статье мы рассмотрим различные типы грудных грыж и роль визуализации в оценке этих грыж.
Грудные грыжи могут быть как врожденными, так и приобретенными по этиологии. Они могут возникать на уровне входа в грудную клетку, стенки грудной клетки или диафрагмы. Грудные грыжи могут быть симптоматическими или случайно обнаруженными при визуализации, полученной по другим показаниям. Осложнения грудных грыж включают ущемление, травму и странгуляцию с некрозом. Для оценки грудных грыж доступны несколько методов визуализации. Рентгенограммы обычно дают первый ключ к постановке диагноза. Рентгенография верхних отделов желудочно-кишечного тракта может выявить грыжу кишечника и связанные с ней осложнения. КТ и иногда МРТ могут быть полезны для дальнейшей оценки этих аномалий, точного определения типа грыжи, ее содержимого, сопутствующих осложнений и предоставления дорожной карты для хирургического планирования. В этой статье мы рассмотрим различные типы грудных грыж и роль визуализации в оценке этих грыж.
Очки обучения
• Выпячивание содержимого легкого за пределы анатомических границ грудной клетки представляет собой грыжу.
• Осложнения грудных грыж включают ущемление, травму и ущемление с некрозом.
• Для оценки грудных грыж доступны различные методы визуализации.
• КТ является предпочтительным методом визуализации для выявления грудных грыж и их осложнений.
• Визуализация может служить ориентиром для хирургического планирования.
Введение
Грыжи грудной клетки характеризуются либо выпячиванием содержимого грудной клетки за пределы их нормальных анатомических границ, либо выпячиванием содержимого брюшной полости в грудную клетку. Грудные грыжи могут быть врожденными или приобретенными по этиологии. В случае приобретения они обычно являются посттравматическими или послеоперационными (рис. 1). Они могут возникать на уровне входа в грудную клетку, стенки грудной клетки или диафрагмы [1]. Диафрагмальные грыжи могут быть как медиастинальными, так и внутриплевральными. Эти грыжи могут быть симптоматическими или обнаруживаться случайно при рутинной визуализации органов грудной клетки или брюшной полости по другим показаниям. Осложнения грудных грыж включают ущемление, травму и странгуляцию с некрозом. Эти осложнения могут имитировать сердечно-сосудистые или желудочно-кишечные причины болей в груди и животе, некоторые из которых часто требуют срочного вмешательства или хирургического вмешательства.
Диафрагмальные грыжи могут быть как медиастинальными, так и внутриплевральными. Эти грыжи могут быть симптоматическими или обнаруживаться случайно при рутинной визуализации органов грудной клетки или брюшной полости по другим показаниям. Осложнения грудных грыж включают ущемление, травму и странгуляцию с некрозом. Эти осложнения могут имитировать сердечно-сосудистые или желудочно-кишечные причины болей в груди и животе, некоторые из которых часто требуют срочного вмешательства или хирургического вмешательства.
Блок-схема, изображающая различные типы грудных грыж, наблюдаемые на визуализации
Изображение в натуральную величину ), включая рентгенограммы, серию снимков верхних отделов желудочно-кишечного тракта, УЗИ, компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ). Роль визуализации в оценке грыж (Таблица 2) включает установление диагноза, характеристику типа, очерчивание протяженности, определение содержимого, обнаружение осложнений и предоставление дорожной карты для вмешательства/операции.
Полноразмерная таблица
Таблица 2. Краткий обзор различных типов грудных грыж, результаты их визуализации, имитация и краткое описание леченияПолноразмерная таблица
Рентгенограммы
Рентгенограмма грудной клетки (РГК) обычно является первым методом визуализации, используемым у взрослых с любым подозрением на торакальную патологию, и может дать первый ключ к разгадке грудной грыжи.
Рентгенография желудочно-кишечного тракта
Контрастная рентгенография желудочно-кишечного тракта под рентгеноскопией является полезным методом выявления вклинения кишечника в грудную клетку. Визуализация верхних отделов желудочно-кишечного тракта с пероральным контрастированием (UGI) полезна для выявления и классификации грыж пищеводного отверстия диафрагмы. Рентгенография нижних отделов желудочно-кишечного тракта (контрастная клизма) полезна для выявления вклинения толстой кишки в грудную клетку и осложнений кондуитов толстой кишки. У пациентов с подозрением на перфорацию кишечника первоначально используют водорастворимый контраст как для ВГИ, так и для клизмы. В нашем учреждении низкоосмолярный неионный контраст, такой как йогексол 350 мгI/мл (Omnipaque 350, GE Healthcare, Принстон, штат Нью-Джерси, США) для взрослых и Optiray 240 (Ioversol 240 мгI/мл, Guerbet LLC, Блумингтон, Индиана, США). ) у детей < 17 лет используется. Мы ограничиваем использование перорального бария оценкой любых утечек у пациентов с большим габитусом тела или металлическими конструкциями, когда изображения с водорастворимыми или низкоосмолярными агентами неоптимальны. Некоторые рентгенологи предпочитают не использовать сульфат бария у молодых или ослабленных пожилых пациентов, которые могут подвергаться риску аспирации или могут нуждаться в дополнительной визуализации [1, 2].
У пациентов с подозрением на перфорацию кишечника первоначально используют водорастворимый контраст как для ВГИ, так и для клизмы. В нашем учреждении низкоосмолярный неионный контраст, такой как йогексол 350 мгI/мл (Omnipaque 350, GE Healthcare, Принстон, штат Нью-Джерси, США) для взрослых и Optiray 240 (Ioversol 240 мгI/мл, Guerbet LLC, Блумингтон, Индиана, США). ) у детей < 17 лет используется. Мы ограничиваем использование перорального бария оценкой любых утечек у пациентов с большим габитусом тела или металлическими конструкциями, когда изображения с водорастворимыми или низкоосмолярными агентами неоптимальны. Некоторые рентгенологи предпочитают не использовать сульфат бария у молодых или ослабленных пожилых пациентов, которые могут подвергаться риску аспирации или могут нуждаться в дополнительной визуализации [1, 2].
Ультразвук
Ультразвук (УЗИ) является методом выбора при пренатальной оценке врожденных пороков развития и позволяет выявить врожденные диафрагмальные грыжи. Его можно использовать в детской возрастной группе, где доза облучения вызывает беспокойство. Он портативный, недорогой, широко доступный и предоставляет информацию в режиме реального времени. УЗИ может быть полезным методом для подтверждения поверхностной грудной грыжи.
Его можно использовать в детской возрастной группе, где доза облучения вызывает беспокойство. Он портативный, недорогой, широко доступный и предоставляет информацию в режиме реального времени. УЗИ может быть полезным методом для подтверждения поверхностной грудной грыжи.
Компьютерная томография
КТ является предпочтительным методом визуализации поперечного сечения для выявления и характеристики грудных грыж у взрослых. КТ точно идентифицирует и классифицирует грудные грыжи, а также содержимое грыжевого мешка. На КТ можно измерить размеры грыжевого мешка и величину дефекта. КТ также полезна для оценки любых сопутствующих осложнений. Современная мультидетекторная КТ (≥ 16 рядов детекторов) дает изотропные воксели, которые можно отображать в нескольких разных плоскостях. Анализ изображений этих аксиальных КТ-изображений может генерировать трехмерные, объемные или поверхностные изображения, а также проекции с минимальной и максимальной интенсивностью для более полного обзора грыж. Большинство грудных грыж можно идентифицировать и классифицировать при однократной венозной КТ грудной клетки с фазовым контрастированием. В нашей практике мы используем пероральное контрастирование у пациентов с подозрением на кишечную грыжу или у тех пациентов, которым параллельно проводится КТ брюшной полости.
Большинство грудных грыж можно идентифицировать и классифицировать при однократной венозной КТ грудной клетки с фазовым контрастированием. В нашей практике мы используем пероральное контрастирование у пациентов с подозрением на кишечную грыжу или у тех пациентов, которым параллельно проводится КТ брюшной полости.
Магнитно-резонансная томография
МРТ позволяет выявить неострые перикардиальные и диафрагмальные грыжи. МРТ без внутривенного контрастирования может характеризовать грыжу у пациентов, которым невозможно введение контраста для КТ (почечная недостаточность, анафилактический шок в анамнезе после предшествующего введения контрастного вещества и др.). Могут быть получены множественные снимки, которые могут помочь охарактеризовать грыжи содержимого брюшной полости, такие как печень или селезенка, поскольку они могут быть неоптимально охарактеризованы при однофазном КТ с контрастным усилением [3]. Стационарные последовательности свободной прецессии используются для выявления внутриутробно-плодовых врожденных диафрагмальных грыж. Т2-взвешенные аксиальные, коронарные и сагиттальные изображения помогают выявить дефекты диафрагмы или грудной клетки. Контрастные изображения после внутривенного введения гадолиния могут охарактеризовать содержимое грыжевого мешка, а также оценить возможные осложнения грыжи твердых внутренних органов. Динамическая визуализация с временным разрешением во время вдоха, выдоха и пробы Вальсальвы может быть полезна для визуализации изменений в грыже при различных значениях абдоминального или внутригрудного давления.
Т2-взвешенные аксиальные, коронарные и сагиттальные изображения помогают выявить дефекты диафрагмы или грудной клетки. Контрастные изображения после внутривенного введения гадолиния могут охарактеризовать содержимое грыжевого мешка, а также оценить возможные осложнения грыжи твердых внутренних органов. Динамическая визуализация с временным разрешением во время вдоха, выдоха и пробы Вальсальвы может быть полезна для визуализации изменений в грыже при различных значениях абдоминального или внутригрудного давления.
Грудные грыжи
Грыжи верхнего грудного отверстия
Верхнее грудное отверстие образовано рукояткой, первыми ребрами и первым грудным позвонком. Верхушки легких покрыты апикальной париетальной плеврой и фасцией Сибсона, которая простирается от С7 до первых ребер. Верхушки легких выступают только примерно на 2,5–5 см выше верхнего края грудинного конца первого ребра. Любое распространение содержимого грудной клетки выше входа в грудную клетку представляет собой шейную или апикальную грыжу.
Шейная грыжа легких
Грыжа легких в шейном отделе встречается редко и чаще всего описывается в клинических случаях. Легочные грыжи могут быть шейными, грудными или диафрагмальными. Шейные грыжи можно увидеть у детей с астмой [5], у взрослых с обструктивной болезнью легких и после операции [4] (рис. 2а, б) или травмы. Посттравматическая грыжа может образоваться как следствие разрывов фасции Сибсона с хорошо выраженным грыжевым мешком. Грыжа может быть связана с хронически повышенным внутригрудным давлением, проявляющимся вялостью надплевральной мембраны без грыжевого мешка [5]. Они могут быть односторонними или двусторонними.
Рис. 2 a, b 67-летняя женщина проходит обследование по поводу легочных узлов и недавнего острого обострения реактивного заболевания дыхательных путей. Аксиальная КТ ( a ) демонстрирует верхнезадний сегмент правой верхней доли (черная стрелка), простирающийся в шейный отдел. На объемном изображении ( b ) четко видна грыжа легкого над ключицей и первым ребром (белая стрелка). Грыжа легкого вызывает гладкое вдавление на трахее. Это может вызвать искривление или компрессию трахеи
Грыжа легкого вызывает гладкое вдавление на трахее. Это может вызвать искривление или компрессию трахеи
Изображение в натуральную величину
На рентгенограммах односторонняя шейная грыжа легкого видна как одностороннее просветление на уровне входа в грудную клетку с контралатеральным отклонением трахеи [8]. Послеоперационная подкожная эмфизема может имитировать шейную легочную грыжу, но ее можно дифференцировать на КТ. Бессимптомные надключичные грыжи легких не требуют хирургического вмешательства [6], и большинство детских грыж рассасываются спонтанно. Хирургическое лечение грыж может быть необходимо при наличии осложнений, таких как неврологическая боль из-за компрессии нервов [5].
Шейная дуга аорты
Шейная дуга аорты — редкая врожденная аномалия, при которой дуга аорты заходит в мягкие ткани шеи (рис. 3а, б). Дуга аорты в норме развивается из правой четвертой жаберной дуги. Однако в шейной дуге аорты он развивается из третьей дуги, причем четвертая дуга атретична [7]. Шейная дуга аорты чаще встречается слева [8]. Шейная дуга аорты может проявляться как пульсирующее надключичное образование. На КТ и МРТ дуга простирается выше грудины в шейный отдел. Это может привести к расширению и формированию аневризмы. Расширение может быть связано с аномальным развитием, аномальной соединительной тканью или измененной гемодинамикой с высоким напряжением стенки аорты и травмой [9].]. Аневризмы шейной дуги аорты лечат с помощью эндоваскулярной пластики или с использованием интерпозиционного шунта после стернотомии.
Шейная дуга аорты чаще встречается слева [8]. Шейная дуга аорты может проявляться как пульсирующее надключичное образование. На КТ и МРТ дуга простирается выше грудины в шейный отдел. Это может привести к расширению и формированию аневризмы. Расширение может быть связано с аномальным развитием, аномальной соединительной тканью или измененной гемодинамикой с высоким напряжением стенки аорты и травмой [9].]. Аневризмы шейной дуги аорты лечат с помощью эндоваскулярной пластики или с использованием интерпозиционного шунта после стернотомии.
a, b 69-летняя женщина с отдаленным анамнезом лечения мелкоклеточной карциномы и установки стент-графта нисходящей аорты с медленно прогрессирующим образованием левой надключичной области. Аксиальное изображение КТ (CECT) с контрастным усилением ( a ) выше уровня грудино-ключичного сустава и объемное изображение ( b ) идентифицирует высокую, расширенную и удлиненную дугу аорты, простирающуюся в левую шейную область. Эти дуги аорты могут расширяться с образованием аневризмы, что может вызвать объемное воздействие на окружающие структуры в области входа в грудную клетку
Эти дуги аорты могут расширяться с образованием аневризмы, что может вызвать объемное воздействие на окружающие структуры в области входа в грудную клетку
Изображение полного размера
Грыжа грудной стенки
Грудная стенка состоит из кожи, поверхностной фасции, глубокой фасции, мышц и грудной скелет (ребра, грудина, ключица, лопатка и тела позвонков). В межреберье расположены три межреберные мышцы (наружная, внутренняя и самая внутренняя), тонкие или недостаточно развитые, расположенные спереди у грудины и сзади у тел позвонков. Имеется экстраплевральное пространство, которое лежит между внутренней поверхностью ребер и париетальной плеврой [10]. Грыжи грудной стенки могут быть межреберными, стернальными или спинальными по расположению.
Межреберная грыжа легкого
Межреберная грыжа легкого представляет собой выпячивание паренхимы легкого через дефект грудной стенки. В литературе описано лишь несколько случаев этих грыж [11]. Межреберные грыжи легких могут быть врожденными (связаны с дефектом реберных хрящей или гипоплазией ребер), спонтанными (внезапное повышение внутригрудного давления, например, при кашле, чихании, игре на музыкальных инструментах и т. д.) или, чаще, вторичными по отношению к травме или неадекватному заживлению. после торакальных операций (торакотомия, торакоскопия, малоинвазивные операции на сердце) [11,12,13]. Наиболее частым содержимым межреберного грыжевого мешка является легкое. Межреберная грыжа может протекать бессимптомно или проявляться локализованной болью в груди у пациентов с предшествующей торакотомией или установкой плевральной дренажной трубки.
д.) или, чаще, вторичными по отношению к травме или неадекватному заживлению. после торакальных операций (торакотомия, торакоскопия, малоинвазивные операции на сердце) [11,12,13]. Наиболее частым содержимым межреберного грыжевого мешка является легкое. Межреберная грыжа может протекать бессимптомно или проявляться локализованной болью в груди у пациентов с предшествующей торакотомией или установкой плевральной дренажной трубки.
Межреберные грыжи могут быть пропущены на обычных рентгенограммах [11]. На КТ и МРТ через дефект грудной стенки выявляется выпячивание легкого вместе с плеврой, при этом лишь тонкий слой фасции и кожи покрывает грыжу легкого. В грыже легкого может быть ателектаз или рубец. Изображения в проекции максимальной интенсивности (MIP) могут быть полезны для оценки компрессии сосудов, изображения в проекции минимальной интенсивности (MinIP) могут быть полезны для оценки компрессии дыхательных путей, а визуализация объема может быть полезна при предоперационном планировании (рис. 4a, b). Биопротезные имплантаты предпочтительнее жестких медицинских имплантатов для закрытия таких грыж [14]. Грыжи, проявляющиеся болью или ущемлением легкого, требуют реконструкции хирургическим сетчатым трансплантатом для закрытия дефекта, поскольку ущемленное легкое может подвергнуться странгуляции и рецидивирующим инфекциям [12].
4a, b). Биопротезные имплантаты предпочтительнее жестких медицинских имплантатов для закрытия таких грыж [14]. Грыжи, проявляющиеся болью или ущемлением легкого, требуют реконструкции хирургическим сетчатым трансплантатом для закрытия дефекта, поскольку ущемленное легкое может подвергнуться странгуляции и рецидивирующим инфекциям [12].
a, b 70-летняя женщина с дренированием межреберной грудной клетки в анамнезе по поводу плеврального выпота. Аксиальная КТ ( a ) и объемное изображение ( b ) у пациента с предшествующей клиновидной резекцией правой верхней доли по поводу рака легкого I стадии выявляют фокальную межреберную грыжу правой верхней доли (белая стрелка). Шейка грыжи узкая, что свидетельствует об ущемлении. Кроме того, имеется аномальная ориентация бронховаскулярной ножки с сужением бронхиолы. Помутнения по типу матового стекла в грыже легкого указывают на ателектаз (фильм 1). Для этих грыж рекомендуется плановая пластика, если только они не бессимптомны
Увеличить
Межреберная грыжа органов брюшной полости
Межреберная грыжа живота — редкая приобретенная грыжа, возникающая за счет дефектов диафрагмы и прилежащих межреберных мышц [15]. Это обычно вторично по отношению к проникающим или тупым торакоабдоминальным травмам и может наблюдаться у пациентов с ХОБЛ, остеопорозом и мышечной слабостью. Это может произойти даже после незначительных событий, таких как кашель или поднятие тяжестей. Клинически эти грыжи можно легко идентифицировать из-за их поверхностного расположения в мягких тканях, но их можно не заметить при рентгенографии. Печень может быть грыжей справа (рис. 5), а селезенка или брюшина (рис. 6а, б) — слева.
Это обычно вторично по отношению к проникающим или тупым торакоабдоминальным травмам и может наблюдаться у пациентов с ХОБЛ, остеопорозом и мышечной слабостью. Это может произойти даже после незначительных событий, таких как кашель или поднятие тяжестей. Клинически эти грыжи можно легко идентифицировать из-за их поверхностного расположения в мягких тканях, но их можно не заметить при рентгенографии. Печень может быть грыжей справа (рис. 5), а селезенка или брюшина (рис. 6а, б) — слева.
Корональная КТ у больного с отдаленной травмой демонстрирует межреберную грыжу печени
Увеличенное изображение
Рис. 7-8 межреберье слева ( a ) с объемной реконструкцией ( b )Изображение в натуральную величину
Расхождение швов грудины и грыжа
Расхождение швов грудины — редкое, но тяжелое осложнение кардиохирургических операций. Он представляет собой отделение костной грудины и может возникать у 0,2–5% пациентов после срединной стернотомии. Это может быть связано с первичным несращением, плохим заживлением ран или преждевременным перенапряжением [16] и может быть связано с инфекциями и медиастинитом. Раннее расхождение трудно идентифицировать клинически. Сердечно-сосудистые структуры обычно выпячиваются из-за расхождения швов. Также сообщалось о желудочной грыже [22], особенно о срединной стернотомии, которая распространяется в эпигастральную область и ослабляет верхнюю переднюю брюшную стенку [23].
Это может быть связано с первичным несращением, плохим заживлением ран или преждевременным перенапряжением [16] и может быть связано с инфекциями и медиастинитом. Раннее расхождение трудно идентифицировать клинически. Сердечно-сосудистые структуры обычно выпячиваются из-за расхождения швов. Также сообщалось о желудочной грыже [22], особенно о срединной стернотомии, которая распространяется в эпигастральную область и ослабляет верхнюю переднюю брюшную стенку [23].
На рентгенограмме измененная конфигурация стернальных спиц может указывать на надвигающееся расхождение швов [17]. Смещение спиц единым блоком указывает на сильное разделение краев грудины. Срединная полоса толщиной более 3 мм на рентгенограмме также указывает на расхождение грудины [18]. Аорта, легочная артерия, правый желудочек или выходной тракт правого желудочка могут образовывать грыжи из-за расхождения грудины (рис. 7) и могут быть идентифицированы на КТ или МРТ. Тонкий слой перикарда, подкожно-жировой клетчатки и кожи покрывает миокард, обеспечивая неадекватное покрытие с риском повреждения миокарда даже при незначительной травме. Хирургическая обработка грудины с укрытием лоскутом составляет основу терапии [19].].
Хирургическая обработка грудины с укрытием лоскутом составляет основу терапии [19].].
55-летний мужчина с историей аневризмы восходящего отдела аорты после замены трансплантата восходящего отдела аорты. Аксиальная КТ демонстрирует расхождение грудины с грыжей правого желудочка через дефект грудины. Только тонкий слой перикарда (белая стрелка) отделяет кожу от миокарда
Увеличенное изображение
Иммунологические и ангиогенные свойства трансплантата большого сальника делают его пригодным для лечения медиастинита и раневой инфекции. Медиастинальное размещение большого сальника представляет собой приобретенную грыжу, так как сальник извлекается из брюшной полости и перемещается в грудную клетку через хирургически созданное трансдиафрагмальное отверстие. Сальниковые трансплантаты иногда также используются для поддержки культи бронха после пневмонэктомии и для заполнения пространства после пневмонэктомии.
Грыжа перикарда
Дефекты перикарда могут быть врожденными или приобретенными после перикардэктомии, трансплантации легкого или сердца или травмы. Он может быть как полным, так и частичным. Сообщается, что частота врожденных дефектов перикарда составляет < 1 на 10 000 на основании аутопсии [20]. Врожденное отсутствие перикарда является результатом аномальной ранней регрессии общей кардинальной вены, что приводит к неполному формированию плеевроперикардиальной оболочки. Разрывы перикарда при тупой травме чаще всего возникают по ходу левого плевроперикарда параллельно месту расположения диафрагмального нерва [21]. Истинная частота дефектов перикарда, вероятно, занижена, так как многие случаи могут оставаться бессимптомными [22]. Хотя врожденные полные левосторонние дефекты встречаются чаще, частичные дефекты имеют тенденцию быть симптоматическими и иметь более высокую частоту осложнений. При частичном дефекте может быть вклинение паренхимы легкого в дефект перикарда. При визуализации можно выявить грыжу легкого (рис. 8а, б) между восходящей грудной аортой и основной легочной артерией [23]. Очаговая грыжа сердечных камер (рис. 9а, б) также может происходить через такие частичные дефекты.
Он может быть как полным, так и частичным. Сообщается, что частота врожденных дефектов перикарда составляет < 1 на 10 000 на основании аутопсии [20]. Врожденное отсутствие перикарда является результатом аномальной ранней регрессии общей кардинальной вены, что приводит к неполному формированию плеевроперикардиальной оболочки. Разрывы перикарда при тупой травме чаще всего возникают по ходу левого плевроперикарда параллельно месту расположения диафрагмального нерва [21]. Истинная частота дефектов перикарда, вероятно, занижена, так как многие случаи могут оставаться бессимптомными [22]. Хотя врожденные полные левосторонние дефекты встречаются чаще, частичные дефекты имеют тенденцию быть симптоматическими и иметь более высокую частоту осложнений. При частичном дефекте может быть вклинение паренхимы легкого в дефект перикарда. При визуализации можно выявить грыжу легкого (рис. 8а, б) между восходящей грудной аортой и основной легочной артерией [23]. Очаговая грыжа сердечных камер (рис. 9а, б) также может происходить через такие частичные дефекты. Наиболее частой грыжей камеры сердца является ушко левого предсердия. Грыжа более заметна во время систолы.
Наиболее частой грыжей камеры сердца является ушко левого предсердия. Грыжа более заметна во время систолы.
a, b Мужчина, 26 лет, в анамнезе комплекс Шона, состояние после коарктации, резекция субаортальной мембраны и надклапанная резекция митрального кольца. Аксиальные проекции КТКТ с максимальной интенсивностью в окнах легкого ( a ) и средостения ( b ) демонстрируют фокальную грыжу переднего сегмента правой верхней доли (белая стрелка) между восходящей аортой и основной легочной артерией. Эта грыжа легкого является результатом очагового отсутствия перикарда
Увеличенное изображение
Рис. 9а, б КТ ( а ) и МРТ ( б ) через сердце демонстрируют очаговую грыжу миокарда правого желудочка через врожденный передний перикардиальный дефект (белый стрелка)
Увеличенное изображение
Грыжа позвоночника: грудное менингоцеле
Содержимое позвоночного канала может грыжей проникать в грудную стенку, плевру или заднее средостение, формируя внутригрудное менингоцеле [24]. Врожденное менингоцеле наблюдается у пациентов с нейрофиброматозом, тогда как приобретенное менингоцеле возникает после ламинэктомии или связано с деформациями опорно-двигательного аппарата [25]. Они часто бессимптомны. CXR может выявить поражение мягких тканей в заднем средостении. На КТ и МРТ можно выявить грыжу мозговых оболочек и СМЖ через межпозвонковое отверстие с образованием кисты [28]. МРТ превосходит КТ в идентификации нейральной плакоды, которая присутствует при миеломенингоцеле, но не при менингоцеле (рис. 10).
Врожденное менингоцеле наблюдается у пациентов с нейрофиброматозом, тогда как приобретенное менингоцеле возникает после ламинэктомии или связано с деформациями опорно-двигательного аппарата [25]. Они часто бессимптомны. CXR может выявить поражение мягких тканей в заднем средостении. На КТ и МРТ можно выявить грыжу мозговых оболочек и СМЖ через межпозвонковое отверстие с образованием кисты [28]. МРТ превосходит КТ в идентификации нейральной плакоды, которая присутствует при миеломенингоцеле, но не при менингоцеле (рис. 10).
Аксиальная Т2-взвешенная МРТ у 1-месячного ребенка с правой задней паравертебральной массой. На бесконтрастной аксиальной Т2-взвешенной МРТ выявляется правостороннее миеломенингоцеле. Помимо грыж мозговых оболочек, на МРТ также видна нервная плакода (белая звезда), которая не видна на КТ (не показана), что подтверждает наличие бокового грудного миеломенингоцеле
Изображение в натуральную величину
Трансмедиастинальная грыжа
Трансмедиастинальная грыжа относится к грыже плеврального мешка и его содержимого через средостение на противоположную сторону. Эта сущность отличается от смещения средостения, при котором все средостение смещается в сторону одной половины грудной клетки. Грыжа легкого может наблюдаться у пациентов с секвестрацией, синдромом ятагана или после пневмонэктомии и обычно возникает в переднем средостении, в то время как грыжа плеврального мешка и жидкости обычно возникает в заднем нижнем средостении [26]. Описана также трансмедиастинальная грыжа гигантского пузыря [27].
Эта сущность отличается от смещения средостения, при котором все средостение смещается в сторону одной половины грудной клетки. Грыжа легкого может наблюдаться у пациентов с секвестрацией, синдромом ятагана или после пневмонэктомии и обычно возникает в переднем средостении, в то время как грыжа плеврального мешка и жидкости обычно возникает в заднем нижнем средостении [26]. Описана также трансмедиастинальная грыжа гигантского пузыря [27].
На рентгенограмме линия переднего соединения смещена. На боковой рентгенограмме грыжа видна как загрудинное просветление, которое может имитировать передний пневмоторакс. КТ является методом выбора и выявляет смещение передней или задней соединительной линии без смещения средостения. После пневмонэктомии послеоперационное пространство постепенно заполняется жидкостью с заменой воздуха с течением времени (рис. 11). Облитерация постпульмонэктомического пространства и грыжа нормального легкого по средней линии обычно занимают от нескольких недель до месяцев [28]. Постпульмонэктомический синдром описан у детей и молодых людей после правосторонней пневмонэктомии. Это происходит в результате гиперинфляции левого легкого с грыжей по средней линии вправо [29].]. Эта грыжа приводит к растяжению и сдавлению левого главного бронха с сужением трахеи и левого бронха между легочной артерией и нисходящей грудной аортой (рис. 12а). Расширители тканей или силиконовые грудные имплантаты используются в пространстве после пневмонэктомии для предотвращения такой трансмедиастинальной грыжи. Со временем у растущих детей могут потребоваться дополнительные имплантаты или имплантаты большего размера для лечения этого заболевания (рис. 12b).
Постпульмонэктомический синдром описан у детей и молодых людей после правосторонней пневмонэктомии. Это происходит в результате гиперинфляции левого легкого с грыжей по средней линии вправо [29].]. Эта грыжа приводит к растяжению и сдавлению левого главного бронха с сужением трахеи и левого бронха между легочной артерией и нисходящей грудной аортой (рис. 12а). Расширители тканей или силиконовые грудные имплантаты используются в пространстве после пневмонэктомии для предотвращения такой трансмедиастинальной грыжи. Со временем у растущих детей могут потребоваться дополнительные имплантаты или имплантаты большего размера для лечения этого заболевания (рис. 12b).
55-летняя женщина с аденокарциномой верхней доли правого легкого с распространением на состояние ворот после правой пневмонэктомии. Последующее наблюдение СКТ демонстрирует смещение средостения с грыжей левого легкого в правый гемиторакс
Изображение в полный размер
Рис. 12
12 a–d Ребенок 5 лет, перенесший правостороннюю пневмонэктомию по поводу гипоплазии правого легкого и ятаганного синдрома в возрасте 1 года, в настоящее время у него постепенно нарастает одышка. . Аксиальная КТ демонстрирует расширитель ткани в правом гемиотораксе, который был установлен во время первоначальной операции ( a, b ). Кроме того, также видно сужение левого бронха, что, вероятно, является причиной постпульмонэктомического синдрома (белая стрелка). Последующая аксиальная CECT ( c, d ) с увеличенным тканевым расширителем в правом полутораксе демонстрирует уменьшение сужения левого бронха. У растущего ребенка может потребоваться увеличение размера этих расширителей ткани с течением времени, чтобы предотвратить эти симптомы
Изображение в полный размер
Трансдиафрагмальная грыжа
Диафрагма представляет собой куполообразную структуру с центральным сухожилием и периферическим мышечным волокном, расположенным в три группы : pars lumbaris, pars costalis и pars sternalis. Промежутки между мышечными слоями покрыты только плеврой, брюшиной и фасциальными слоями, что приводит к потенциальным местам слабости [30]. Диафрагмальные грыжи могут быть как медиастинальными, так и внутриплевральными [31]. Медиастинальные трансдиафрагмальные грыжи могут располагаться в преваскулярном пространстве (пространство Морганьи и Ларри) или в висцеральном отделе (перикардиальная грыжа, грыжа пищеводного отверстия диафрагмы) [35]. Грыжа Бочдалека является примером внутриплевральной грыжи. Посттравматические грыжи могут не соответствовать этим строгим границам, поскольку они могут возникать в результате разрывов как медиастинальной, так и плевральной частей диафрагмы.
Промежутки между мышечными слоями покрыты только плеврой, брюшиной и фасциальными слоями, что приводит к потенциальным местам слабости [30]. Диафрагмальные грыжи могут быть как медиастинальными, так и внутриплевральными [31]. Медиастинальные трансдиафрагмальные грыжи могут располагаться в преваскулярном пространстве (пространство Морганьи и Ларри) или в висцеральном отделе (перикардиальная грыжа, грыжа пищеводного отверстия диафрагмы) [35]. Грыжа Бочдалека является примером внутриплевральной грыжи. Посттравматические грыжи могут не соответствовать этим строгим границам, поскольку они могут возникать в результате разрывов как медиастинальной, так и плевральной частей диафрагмы.
Грыжа Морганьи
Грыжа Морганьи характеризуется небольшим анатомическим дефектом в пространстве между реберной и грудинной частями с правой стороны диафрагмы. Это потенциальное пространство, также известное как грудино-реберный треугольник, граничит с грудиной, диафрагмой и перикардом и содержит внутренние грудные сосуды и лимфатические сосуды (рис. 13а). Частота врожденных грыж Морганьи составляет <3% живорождений [32] и 12% дефектов диафрагмы, выявленных в младенчестве [33]. Аналогичная щель слева от диафрагмы — пространство Ларри (рис. 13б, в). Независимо от латеральности, они называются грыжами Морганьи.
13а). Частота врожденных грыж Морганьи составляет <3% живорождений [32] и 12% дефектов диафрагмы, выявленных в младенчестве [33]. Аналогичная щель слева от диафрагмы — пространство Ларри (рис. 13б, в). Независимо от латеральности, они называются грыжами Морганьи.
a 46-летняя женщина проходит обследование по поводу затемнения правого сердечно-диафрагмального угла, выявленного на рентгенограмме грудной клетки, полученной при обследовании на пневмонию. Корональная КТ грудной клетки выявляет грыжу сальника (пунктирный кружок) через явный дефект в правой передне-медиальной области диафрагмы ( a ), что соответствует грыже Морганьи. b , c Больной 49 лет в приемном отделении после травмы. На рентгенограммах грудной клетки в положении лежа было подозрение на расширение средостения. Осевой ( b ) и коронарной ( c ) КТ отчетливо демонстрирует очаговый дефект левой передней медиальной части диафрагмы (белая стрелка) с грыжей перитонеальной клетчатки в перикард
Изображение в натуральную величину в виде затемнения в кардиодиафрагмальном углу. Дифференциальный диагноз включает выраженное жировое тело, лимфаденопатию и бронхогенную или перикардиальную кисту. На КТ обычно определяется дефект в грудино-реберном треугольнике, содержащий сальник у взрослых, но он может содержать печень, петли кишечника или желудок у детей. МРТ используется в сложных случаях и позволяет отличить грыжевое содержимое как печень от новообразования или метастазов.
Дифференциальный диагноз включает выраженное жировое тело, лимфаденопатию и бронхогенную или перикардиальную кисту. На КТ обычно определяется дефект в грудино-реберном треугольнике, содержащий сальник у взрослых, но он может содержать печень, петли кишечника или желудок у детей. МРТ используется в сложных случаях и позволяет отличить грыжевое содержимое как печень от новообразования или метастазов.
Внутриперикардиальные диафрагмальные грыжи
Внутриперикардиальные диафрагмальные грыжи встречаются редко и в основном являются последствиями непрямой тупой травмы [34]. Через такие разрывы содержимое брюшной полости может выпячиваться в перикард. CXR может идентифицировать ретростернальные воздушные или кишечные петли. КТ может подтвердить наличие грыжи желудка или других петель кишечника (рис. 14а). Печень может выпячиваться в перикард и имитировать массу перикарда при эхокардиографии. КТ с контрастом может точно идентифицировать грыжу внутренних органов, таких как печень (рис. 14b). МРТ имеет высокое пространственное и временное разрешение и может помочь не только в характеристике такого образования перикарда, но и в оценке любого связанного ограничения перикарда.
14b). МРТ имеет высокое пространственное и временное разрешение и может помочь не только в характеристике такого образования перикарда, но и в оценке любого связанного ограничения перикарда.
a 44-летний мужчина с недавней тупой травмой живота в настоящее время доставлен в отделение неотложной помощи с болью в верхней части живота. Аксиальная КТ с пероральным контрастированием выявляет вклинение желудка (белые стрелки) в перикард (острие стрелки) с легким масс-эффектом над правым желудочком. b 56-летний мужчина с отдаленной историей тупой травмы живота и недавним диагнозом лимфомы Ходжкина. На недавней эхокардиограмме было обнаружено перикардиальное образование. Корональная КТ выявляет вклинение левой доли печени в перикард (белые стрелки). Минимальный масс-эффект над правым желудочком
Изображение полного размера
Грыжа пищеводного отверстия диафрагмы
Грыжа пищеводного отверстия диафрагмы (ГПОД) представляет собой вклинение желудка в грудную клетку через дефект пищеводного отверстия [35]. Хиатальные грыжи являются наиболее распространенными диафрагмальными грыжами у взрослых. Подсчитано, что > 50% взрослых западного населения старше 50 лет имеют эти грыжи [36, ]. Существует четыре типа грыж пищеводного отверстия диафрагмы; их можно определить на УЗИ, КТ и МРТ. Тип I или скользящая грыжа пищеводного отверстия диафрагмы представляет собой наиболее распространенный тип, при котором происходит внутригрудная миграция желудочно-пищеводного перехода из-за слабости диафрагмально-пищеводной мембраны (рис. 15а). При ГП II типа желудочно-пищеводное соединение остается ниже диафрагмы, а дно желудка выпячивается в грудную клетку из-за очагового дефекта диафрагмально-пищеводной мембраны. ГП III типа представляют собой сложные грыжи, при которых диафрагмально-пищеводная мембрана не только ослаблена и растянута, но и имеется дефект переднебокового отдела этой мембраны. Это приводит к вклинению желудочно-пищеводного перехода и дна желудка в грудную клетку (рис. 15b). Это наиболее распространенная форма парапищеводных грыж, которая может быть связана с ротацией желудка.
Хиатальные грыжи являются наиболее распространенными диафрагмальными грыжами у взрослых. Подсчитано, что > 50% взрослых западного населения старше 50 лет имеют эти грыжи [36, ]. Существует четыре типа грыж пищеводного отверстия диафрагмы; их можно определить на УЗИ, КТ и МРТ. Тип I или скользящая грыжа пищеводного отверстия диафрагмы представляет собой наиболее распространенный тип, при котором происходит внутригрудная миграция желудочно-пищеводного перехода из-за слабости диафрагмально-пищеводной мембраны (рис. 15а). При ГП II типа желудочно-пищеводное соединение остается ниже диафрагмы, а дно желудка выпячивается в грудную клетку из-за очагового дефекта диафрагмально-пищеводной мембраны. ГП III типа представляют собой сложные грыжи, при которых диафрагмально-пищеводная мембрана не только ослаблена и растянута, но и имеется дефект переднебокового отдела этой мембраны. Это приводит к вклинению желудочно-пищеводного перехода и дна желудка в грудную клетку (рис. 15b). Это наиболее распространенная форма парапищеводных грыж, которая может быть связана с ротацией желудка. Грыжа IV типа характеризуется грыжей III типа наряду с грыжей других органов брюшной полости, которые могут включать поджелудочную железу, селезенку и печень (рис. 15c).
Грыжа IV типа характеризуется грыжей III типа наряду с грыжей других органов брюшной полости, которые могут включать поджелудочную железу, селезенку и печень (рис. 15c).
a 79-летняя женщина с изжогой в анамнезе после обеда. Левая передняя косая проекция на контрастной эзофагограмме выявляет грыжу желудочно-пищеводного перехода (белая стрелка) в грудную клетку; находка согласуется с типом I или скользящей грыжей пищеводного отверстия диафрагмы. b Мужчина 72 лет с патологическим ожирением и рецидивирующим рефлюксным пневмонитом. Боковая проекция бариевой эзофагограммы выявляет внутригрудную грыжу желудочно-пищеводного перехода с дном желудка, соответствующую III типу или смешанной параэзофагеальной грыже пищеводного отверстия диафрагмы. c 78-летняя женщина проходит предоперационное обследование по поводу транскатетерной замены аортального клапана. Аксиальная контрастная КТ выявляет большую грыжу пищеводного отверстия, содержащую желудок, толстую кишку, сосуды селезенки и поджелудочную железу в грыжевом мешке, что совместимо с грыжей пищеводного отверстия диафрагмы IV типа (Фильм 2) в поясничной и реберной частях, чаще слева. Это наиболее распространенные врожденные диафрагмальные грыжи с расчетной частотой 1 случай на 2000–5000 живорождений [33]. У взрослых о грыжах Бохдалека часто не сообщается, и они могут быть идентифицированы у 0,17% [37] до 6% [38] пациентов. Приобретенные грыжи представляют собой дефекты или разрывы диафрагмы. Диафрагмальные грыжи с более крупными дефектами с большей вероятностью могут быть приобретены после тупой травмы или сильного приступа кашля при парализованной или тонкой половине диафрагмы, чем врожденные дефекты диафрагмы.
Это наиболее распространенные врожденные диафрагмальные грыжи с расчетной частотой 1 случай на 2000–5000 живорождений [33]. У взрослых о грыжах Бохдалека часто не сообщается, и они могут быть идентифицированы у 0,17% [37] до 6% [38] пациентов. Приобретенные грыжи представляют собой дефекты или разрывы диафрагмы. Диафрагмальные грыжи с более крупными дефектами с большей вероятностью могут быть приобретены после тупой травмы или сильного приступа кашля при парализованной или тонкой половине диафрагмы, чем врожденные дефекты диафрагмы.
Эти грыжи можно идентифицировать при обычном пренатальном УЗИ (рис. 16а), когда в грудной клетке видны петли желудка или кишечника. Пренатальная МРТ полезна для подтверждения дефектов и оценки зрелости легких (рис. 16b). Они могут быть связаны с ипсилатеральной гипоплазией легких. Обычно содержимое брюшной полости распространяется через диафрагму в грудную клетку из-за более высокого внутрибрюшного давления. Более крупные дефекты диафрагмы могут привести к грыже петель кишечника и сальника в средостение.
a Аксиальное ультразвуковое изображение 21-недельного плода определяет желудок (звездочка) на уровне сердца (белая стрелка) в грудной клетке. Эта находка свидетельствует о врожденной диафрагмальной грыже. b Корональные изображения, полученные на пренатальной МРТ ( b ), демонстрируют множественные петли заполненной жидкостью кишки (белая стрелка), доходящие до левой верхушки грудной клетки, что совместимо с грыжей Бохдалека. Сопутствующая ипсилатеральная гипоплазия легких
Изображение полного размера
Посттравматическая диафрагмальная грыжа
Повреждение диафрагмы вследствие тупой травмы может привести к сложным разрывам, которые могут быть в центральных сухожильных и/или мышечных волокнах. Это может привести к вклинению содержимого брюшной полости в грудную клетку; это часто остается клинически скрытым, но случайно выявляется на КТ или МРТ. Признаки КТ для оценки повреждения диафрагмы могут быть прямыми или косвенными.
Указательные знаки:
- 1.
Сегментарный дефект диафрагмы: при очаговой потере непрерывности диафрагмы.
- 2.
Признак свисания диафрагмы: загибание свободного края порванной диафрагмы внутрь. Это формирует затухание мягких тканей криволинейной структуры.
- 3.
Признак отсутствия диафрагмы: отсутствие половины диафрагмы в области, где диафрагма должна быть четко идентифицирована.
Косвенные знаки:
- 1.
Выпячивание органов брюшной полости или перитонеальной клетчатки в плевральную или перикардиальную полость.

- 2.
Воротниковый признак: талиевидное сужение грыжевой структуры в месте дефекта диафрагмы. Разновидностью признака воротника является знак горба, который относится к форме грыжи печени, расположенной выше уровня диафрагмы. На аксиальных КТ-изображениях виден знак полосы, соответствующий линейной гиподенсии, пересекающей грыжу печени между краями диафрагмы.
- 3.
Симптом зависимых внутренних органов: представляет собой прямой контакт между выпяченными органами брюшной полости и грудной стенкой без какой-либо интерпозиции легких.
- 4.
Признак приподнятых органов брюшной полости: возникает в результате смещения структур брюшной полости выше уровня гемидиафрагмы.
 Нчими и др. [13, 23] предложили использовать правое полудиафрагмальное возвышение > 5 см над уровнем левой гемидиафрагмы в качестве порога для правостороннего и левое гемидиафрагмальное возвышение > 4 см над уровнем правой гемидиафрагмы в качестве порога для левостороннего разрыв диафрагмы.
Нчими и др. [13, 23] предложили использовать правое полудиафрагмальное возвышение > 5 см над уровнем левой гемидиафрагмы в качестве порога для правостороннего и левое гемидиафрагмальное возвышение > 4 см над уровнем правой гемидиафрагмы в качестве порога для левостороннего разрыв диафрагмы.
Иногда может наблюдаться отсроченная манифестация диафрагмальной грыжи, при которой небольшой первоначальный разрыв со временем постепенно увеличивается с последующим выпячиванием внутрибрюшного содержимого в грудную полость (рис. 17а, б) [39].
Рис. 17 а, б Мужчина 80 лет с тупой травмой грудной клетки и живота после автомобильной аварии. Корональная контрастная КТ ( b ) выявляет множественные переломы левого ребра. Кроме того, имеется очаговый дефект в латеральной части левой половины диафрагмы (белая стрелка). Через 2 дня у пациента появились жалобы на нарастающую одышку и новое затемнение на фронтальной рентгенограмме. Коронарное изображение после контрольной КТ ( b ) определяется интервальное расширение левого латерального дефекта диафрагмы с новым вклинением желудка, селезеночного изгиба и сальника в левую часть грудной клетки. По поводу этой грыжи была выполнена неотложная хирургическая коррекция
Коронарное изображение после контрольной КТ ( b ) определяется интервальное расширение левого латерального дефекта диафрагмы с новым вклинением желудка, селезеночного изгиба и сальника в левую часть грудной клетки. По поводу этой грыжи была выполнена неотложная хирургическая коррекция
Изображение в натуральную величину
Торакальное расширение грыжи брюшной стенки
Грыжи брюшной стенки могут распространяться выше уровня диафрагмы через поверхностные или глубокие слои грудной клетки и представлять собой поверхностную грудную стенку грыжа. Эти грыжи могут исходить как из вентральной, так и из латеральной брюшной стенки. Поясничные грыжи возникают через дефекты между 12-м ребром и гребнем подвздошной кости и обычно являются следствием предшествующей травмы или хирургического вмешательства (рис. 18а). Послеоперационные грыжи видны по средней линии передней брюшной стенки, как правило, как позднее осложнение абдоминальной хирургии (рис. 18b).
Рис. 18
18 a 80-летняя женщина проходит обследование для транскатетерной замены аортального клапана по поводу тяжелого аортального стеноза. Корональное проекционное изображение с максимальной интенсивностью, полученное при КТ с контрастным усилением, демонстрирует большую грыжу левой боковой брюшной стенки, которая начинается в поясничном треугольнике. Грыжевой мешок широкий и содержит тонкую кишку, толстую кишку и сальник. Проникает в подкожную фасцию грудной клетки до уровня левого 6-го ребра. b 77-летний мужчина с раком легкого, прошедший стереотаксическую лучевую терапию. Сагиттальная КТ, полученная для наблюдения, демонстрирует большую грыжу передней брюшной стенки с подкожным распространением в предмечевидный отдел передней грудной клетки
Увеличить
Осложнения грудных грыж
Осложнения грудных грыж включают травму, непроходимость, ущемление и странгуляцию. Грыжевое содержимое в грыже грудной стенки также подвержено повышенному риску повреждения при незначительной травме. Непроходимость можно увидеть в грыжах петель кишечника или желудка. Ущемленная грыжа характеризуется невправимой грыжей из-за узкой шейки и свидетельствует о невправимом содержимом грыжевого мешка [40, 41].
Непроходимость можно увидеть в грыжах петель кишечника или желудка. Ущемленная грыжа характеризуется невправимой грыжей из-за узкой шейки и свидетельствует о невправимом содержимом грыжевого мешка [40, 41].
Ущемление предрасполагает к странгуляции и непроходимости в случаях кишечной грыжи. Вначале возникает искривление и деформация лимфатических сосудов, затем вен и артерий на уровне шейки грыжи, что может вызвать лимфатическую и венозную обструкцию. На КТ выпяченные внутренние органы могут выглядеть увеличенными, отечными, гиподенсивными и со сниженным усилением контраста. Если не лечить, это может привести к полной артериальной окклюзии и странгуляции. Ущемленную грыжу с артериальной окклюзией необходимо лечить в экстренном порядке; в противном случае это приведет к ишемии и некрозу [41].
Осложнения грудных грыж лучше всего можно описать с точки зрения содержимого грыжи.
Легкое
Ущемленная грыжа легкого представляет собой невправимую хорошо очерченную выпуклость. На КТ изменение диаметра дыхательных путей (рис. 4а) или резкое сужение легочных сосудов свидетельствует о надвигающемся ущемлении грыжи легкого. Ущемление легочной паренхимы встречается редко, но описано в отчетах о случаях заболевания [42]. Резкое сужение бронхов или изменение калибра легочных сосудов в области шейки грыжи могут быть признаками надвигающейся странгуляции на КТ. Тромб может присутствовать в ветвях легочной артерии (рис. 19).), что приводит к ущемлению сегмента легкого.
На КТ изменение диаметра дыхательных путей (рис. 4а) или резкое сужение легочных сосудов свидетельствует о надвигающемся ущемлении грыжи легкого. Ущемление легочной паренхимы встречается редко, но описано в отчетах о случаях заболевания [42]. Резкое сужение бронхов или изменение калибра легочных сосудов в области шейки грыжи могут быть признаками надвигающейся странгуляции на КТ. Тромб может присутствовать в ветвях легочной артерии (рис. 19).), что приводит к ущемлению сегмента легкого.
Пациент 48 лет с впервые появившейся болью в левой грудной стенке после недавней трансплантации легкого. Левая межреберная ущемленная грыжа легкого. Аксиальное изображение КТ пациента с трансплантатом левого легкого. Очаговая грыжа левого нижнего латерального отдела легкого ущемлена (стрелки), что приводит к его неоднородному затемнению. Помутнения по типу матового стекла при языковом и субсегментарном ателектазах в переднем сегменте левой нижней доли также могут быть вторичными по отношению к легочной эмболии левой нижней доли
Изображение полного размера
Желудок
Осложнения грыжи желудка включают ущемление, странгуляцию и заворот. Заворот желудка может быть как органоаксиальным, так и мезентроаксиальным. При органоаксиальном завороте вращение происходит вдоль длинной оси желудка, тогда как при мезентроаксиальном завороте вращение происходит перпендикулярно длинной оси желудка, при этом смещенный антральный отдел располагается выше пищеводно-желудочного перехода. Ротация желудка или заворот > 180° могут привести к странгуляции и обструкции [43]. Органоаксиальный заворот чаще встречается при грыже пищеводного отверстия диафрагмы и характеризуется высокой частотой ущемления и некроза [44]. Органоаксиальное положение желудка относится к частичной ротации <180° без желудочной непроходимости.
Заворот желудка может быть как органоаксиальным, так и мезентроаксиальным. При органоаксиальном завороте вращение происходит вдоль длинной оси желудка, тогда как при мезентроаксиальном завороте вращение происходит перпендикулярно длинной оси желудка, при этом смещенный антральный отдел располагается выше пищеводно-желудочного перехода. Ротация желудка или заворот > 180° могут привести к странгуляции и обструкции [43]. Органоаксиальный заворот чаще встречается при грыже пищеводного отверстия диафрагмы и характеризуется высокой частотой ущемления и некроза [44]. Органоаксиальное положение желудка относится к частичной ротации <180° без желудочной непроходимости.
На рентгенограмме видны два ретрокардиальных уровня воздушной жидкости. При УГИ диагностические признаки органоаксиального заворота включают внутригрудной отдел желудка с нижним расположением желудочно-кишечного перехода и направленным вниз привратником с обратным расположением большой и малой кривизны. Кроме того, невозможность проведения орогастрального зонда или невозможность прохождения перорального контраста за пределы желудка указывает на ротацию > 180° и обструкцию желудка. Часто КТ проводится до ВГИ и может выявить грыжу внутригрудного отдела желудка и пневматоз, а также локализовать точку перехода желудочной непроходимости. КТ с контрастным усилением также может выявить снижение контрастности стенки желудка из-за гипоперфузии и странгуляции (рис. 20а, б).
Часто КТ проводится до ВГИ и может выявить грыжу внутригрудного отдела желудка и пневматоз, а также локализовать точку перехода желудочной непроходимости. КТ с контрастным усилением также может выявить снижение контрастности стенки желудка из-за гипоперфузии и странгуляции (рис. 20а, б).
a, b 92-летняя женщина с острым началом сильной боли в верхней части живота, рвотой и тошнотой. Сагиттальная ( a ) и аксиальная ( b ) контрастная КТ грудной клетки (двойное исключение) продемонстрировали внутригрудной желудок с органоаксиальным заворотом и пневматозом желудка (видеофильм 3), требующий неотложной хирургической коррекции
Полноразмерное изображение
Кишечник
Грыжа кишечника может подвергаться непроходимости замкнутого цикла. В таких случаях КТ может выявить утолщение стенки кишки, аномальное усиление стенок, набухание сосудов и пневматоз. Наличие свободной жидкости, утолщение и вздутие стенки кишки свидетельствуют о препятствующих странгуляции. У больных с хронической грыжей в грыжевом мешке могут образовываться спайки с фиброзом. Это может привести к медленно прогрессирующей непроходимости грыжи желудка или петель кишечника, которая может проявляться как острая хроническая непроходимость (рис. 21a, b).
У больных с хронической грыжей в грыжевом мешке могут образовываться спайки с фиброзом. Это может привести к медленно прогрессирующей непроходимости грыжи желудка или петель кишечника, которая может проявляться как острая хроническая непроходимость (рис. 21a, b).
a, b 86-летний мужчина с меланомой (h/o) в анамнезе, в настоящее время жалуется на хроническую боль в правой верхней части живота. КТ с коронарным контрастированием ( a ) выявляет правостороннюю загрудинную диафрагмальную грыжу. Обратите внимание на узкую шейку грыжевого мешка с вклинением желудка (тела, привратника и антрального отдела), толстой кишки и сальника в средостение. Это ущемленная грыжа. Пациентке была предложена плановая операция, от которой она отказалась. У того же пациента развился новый приступ острой боли в правом подреберье через 2 месяца. Коронарная КТ с контрастированием ( b ) демонстрирует сильное расширение желудка с обструкцией выходного отдела желудка (фильм 4). Грыжа печеночного изгиба не расширена. Спайки внутри грыжевого мешка могут привести к непроходимости и сужению кишечника. Они требуют срочной декомпрессии растянутого желудка путем установки желудочного зонда с последующей хирургической пластикой
Грыжа печеночного изгиба не расширена. Спайки внутри грыжевого мешка могут привести к непроходимости и сужению кишечника. Они требуют срочной декомпрессии растянутого желудка путем установки желудочного зонда с последующей хирургической пластикой
Внутренние органы брюшной полости
Грыжи легких, почек, селезенки, кишечника и т. д. через небольшие дефекты могут привести к непроходимости, сосудистая недостаточность, странгуляция и ишемия. Острая грыжа через узкую шейку увеличивает риск сдавления сосудов и ущемления грыжей органов брюшной полости и кишечника. В случаях висцеральной грыжи солидных органов, таких как почки или селезенка, венозная компрессия и обструкция могут возникать до артериальной обструкции (рис. 22). Может быть гидронефроз из-за грыжи мочеточника через врожденный или приобретенный дефект диафрагмы (рис. 23а, б).
Рис. 22 Пациент, 31 год, который находился на постельном режиме из-за перелома нижней конечности, в настоящее время поступил с впервые появившейся болью в груди после сильного приступа кашля. Коронарная контрастная КТ демонстрирует большую левую диафрагмальную грыжу с левой почкой, желудком и сальником в левой части грудной клетки. Обратите внимание на уменьшение усиления левой почки (белая стрелка) по сравнению с правой почкой на этих изображениях артериальной фазы. Почечная артерия в норме; почечная вена не может быть оценена на этих изображениях в артериальной фазе. Интраоперационные находки соответствовали этим находкам, демонстрирующим сужение левой почечной вены с венозным набуханием на уровне дефекта диафрагмы (Фильм 5)
Коронарная контрастная КТ демонстрирует большую левую диафрагмальную грыжу с левой почкой, желудком и сальником в левой части грудной клетки. Обратите внимание на уменьшение усиления левой почки (белая стрелка) по сравнению с правой почкой на этих изображениях артериальной фазы. Почечная артерия в норме; почечная вена не может быть оценена на этих изображениях в артериальной фазе. Интраоперационные находки соответствовали этим находкам, демонстрирующим сужение левой почечной вены с венозным набуханием на уровне дефекта диафрагмы (Фильм 5)
Увеличенное изображение
Рис. 23а, б Коронарная ( а ) венозная фаза и аксиальная отсроченная экскреторная фаза ( б ) КТ больного с гидронепрозом выявляет очаговый дефект правой задней диафрагмы (белая стрелка) с грыжей правого мочеточника в грудную клетку. Обструкция мочеточников на уровне шейки грыжи с последующим гидронефрозом
Изображение полного размера
Заключение
Грудные грыжи могут возникать во входе в грудную клетку, грудной стенке или диафрагме. Визуализация, особенно КТ, играет важную роль в постановке диагноза, характеристике типа, определении степени, определении содержания, обнаружении осложнений и составлении плана действий.
Визуализация, особенно КТ, играет важную роль в постановке диагноза, характеристике типа, определении степени, определении содержания, обнаружении осложнений и составлении плана действий.
Ссылки
Ginai AZ (1997) Сульфат бария в сравнении с водорастворимым низкоосмолярным контрастным веществом при исследовании пищевода. Радиология 205(1):287–288
CAS Статья Google ученый
Мадан Р., Баир Р.Дж., Чик Дж.Ф. (2015) Комплексные ятрогенные повреждения пищевода: спектр изображений. AJR Am J Roentgenol 204(2):W116–W125
Статья Google ученый
Чатурведи А., Ганге С., Сахин Х., Чатурведи А. (2018)Пошаговое значение магнитно-резонансной томографии для дальнейшей характеристики гиподенсивных медиастинальных и паракардиальных поражений, выявленных при компьютерной томографии.
 J Clin Imaging Sci 8:10
J Clin Imaging Sci 8:10Su F, Zoole JB, Thompson RW, Meyers BF, Kuo E (2012) Грыжа легкого после декомпрессии надключичного грудного выхода. Ann Thorac Surg 93(5):1720–1722
Статья Google ученый
Рахман М., Бьюкен К.Г., Мандана К.М., Бутчарт Э.Г. (2006) Двусторонняя шейная грыжа легких со сдавлением нерва Т1. Ann Thorac Surg 81(2):716–718
Статья Google ученый
Weissberg D, Refaly Y (2002) Грыжа легкого. Ann Thorac Surg 74(6):1963–1966
Poellinger A, Lembcke AE, Elgeti T, Filimonov S, Enzweiler CN (2008) Изображения в сердечно-сосудистой медицине. Шейная дуга аорты: редкая сосудистая аномалия. Тираж 117(20):2716–2717
Артикул Google ученый
Moncada R, Shannon M, Miller R, White H, Friedman J, Shuford WH (1975) Дуга шейного отдела аорты.
 Am J Roentgenol Radium Ther Nucl Med 125(3):591–601
Am J Roentgenol Radium Ther Nucl Med 125(3):591–601Farsak B, Yilmaz M, Kaplan S, Böke E (1998) Шейная дуга аорты с образованием аневризмы. Eur J Cardiothorac Surg 14(4):437–439
CAS Статья Google ученый
Сантамарина М.Г., Беддингс И., Лерманда Холмгрен Г.В., Опасо Санчес Х., Вольпаккио М.М. (2017) Мультидетекторная КТ для оценки экстраплеврального пространства. Рентгенография 37(5):1352–1370
Статья Google ученый
Bhalla M, Leitman BS, Forcade C, Stern E, Naidich DP, McCauley DI (1990) Легочная грыжа: рентгенологические признаки. AJR Am J Roentgenol 154(1):51–53
CAS Статья Google ученый
Афанассиади К., Багаев Э., Саймон А., Хаверич А. (2008)Грыжа легкого: редкое осложнение в малоинвазивной кардиоторакальной хирургии.
 Eur J Cardiothorac Surg 33(5):774–776
Eur J Cardiothorac Surg 33(5):774–776Статья Google ученый
Гленн С., Бонекат В., Куа А., Чепмен Д., Макфолл Р. (1997) Легочная грыжа. Am J Emerg Med 15(3):260–262
Мирза А., Гогна Р., Кумаран М., Малик М., Мартин-Укар А.Е. (2011)Хирургическое лечение межреберной грыжи легкого с использованием биопротеза. J Surg Case Rep 2011(2):6
Лосанофф Дж. Э., Ричман Б. В., Джонс Дж. В. (2004) Рецидивирующая межреберная грыжа печени. Ann Thorac Surg 77(2):699–701
Статья Google ученый
Ольбрехт В.А., Баррейро С.Дж., Бонде П.Н. и др. (2006)Клинические результаты неинфекционного расхождения грудины после срединной стернотомии. Ann Thorac Surg 82(3):902–907
Hayward RH, Knight WL, Reiter CG (1994) Раскрытие грудины.
 Раннее выявление с помощью рентгенографии. J Thorac Cardiovasc Surg 108 (4): 616–619
Раннее выявление с помощью рентгенографии. J Thorac Cardiovasc Surg 108 (4): 616–619Boiselle PM, Mansilla AV (2002) Более пристальный взгляд на знак с полосой в средней части груди. AJR Am J Roentgenol 178(4):945–948
Статья Google ученый
Чанг Э.И., Фестекджян Дж.Х., Миллер Т.А., Ардехали А., Рудкин Г.Х. (2013) Реконструкция грудной клетки при расхождении грудины после операции на открытом сердце. Ann Plast Surg 71(1):84–87
CAS Статья Google ученый
Nasser WK (1976) Врожденные заболевания перикарда. Cardiovasc Clin 7(3):271–286
CAS пабмед Google ученый
Clark DE, Wiles CS 3rd, Lim MK, Dunham CM, Rodriguez A (1983) Травматический разрыв перикарда. Хирургия 93(4):495–503
CAS пабмед Google ученый
«>Wang ZJ, Reddy GP, Gotway MB, Yeh BM, Hetts SW, Higgins CB (2003) КТ и МРТ заболеваний перикарда. Рентгенография 23 (Spec No): S167–S180
Jeung MY, Gasser B, Gangi A et al (2002) Визуализация кистозных масс средостения. Рентгенограмма 22 (Spec No): S79–S93
Maiuri F, Corriero G, Giampaglia F, Simonetti L (1986) Латеральное грудное менингоцеле. Сург Нейрол 26 (4): 409–412
КАС Статья Google ученый
Sukumaran M, Berger HW (1979)Средостенная грыжа плеврального мешка: возникновение массивного плеврального выпота. Chest 75(3):382–383
Сингх С., Сингх Н., Сингх В. (2015)Трансмедиастинальная грыжа буллы: полулунный знак.
 Lung India 32(6):611–613
Lung India 32(6):611–613Статья Google ученый
Chae EJ, Seo JB, Kim SY et al (2006) Рентгенологические и КТ-результаты торакальных осложнений после пневмонэктомии. Рентгенография 26(5):1449–1468
Шепард Дж.А., Грилло Х.К., Маклауд Т.С., Дедрик К.Г., Спизарный Д.Л. (1986)Синдром правосторонней пневмонэктомии: рентгенологические данные и корреляция КТ. Radiology 161(3):661–664
Sandstrom CK, Stern EJ (2011)Диафрагмальные грыжи: спектр рентгенологических проявлений. Curr Probl Diagn Radiol 40(3):95–115
Артикул Google ученый
Мехоллин-Рэй А.Р., Кэссиди С.И., Касс Д.Л., Олутойе О.О. (2012)МРТ плода при врожденной диафрагмальной грыже. Рентгенография 32(4):1067–1084
Comer TP, Clagett OT (1966) Хирургическое лечение грыжи отверстия Морганьи.
 J Thorac Cardiovasc Surg 52(4):461–468
J Thorac Cardiovasc Surg 52(4):461–468CAS пабмед Google ученый
Чавхан Г.Б., Бабин П.С., Коэн Р.А., Лангер Дж.К. (2010) Мультимодальная визуализация детской диафрагмы: анатомия и патологические состояния. Рентгенография 30(7):1797–1817
Менг Р.Л., Штраус А., Миллой Ф., Китл С.Ф., Лэнгстон Х. (1979) Внутриперикардиальные диафрагмальные грыжи у взрослых. Ann Surg 189(3):359–366
Аббара С., Калан М.М., Левицки А.М. (2003) Повторное посещение внутригрудного желудка. AJR Am J Roentgenol 181(2):403–414
Статья Google ученый
Миттал Р.К. (1997) Грыжа пищеводного отверстия диафрагмы: миф или реальность? Am J Med 103 (5A): 33S–39S
CAS Статья Google ученый
«>Gale ME (1985)Грыжа Бохдалека: распространенность и характеристики КТ. Радиология 156(2):449–452
CAS Статья Google ученый
Lal S, Kailasia Y, Chouhan S, Gaharwar APS, Shrivastava GP (2011)Отсроченное проявление посттравматической диафрагмальной грыжи. J Surg Case Rep 2011 (7): 6
Агирре Д.А., Касола Г., Сирлин С. (2004)Грыжи брюшной стенки: результаты МСКТ. AJR Am J Roentgenol 183(3):681–690
Статья Google ученый
Kingsnorth AN, LeBlanc KA (2013) Лечение грыж живота. Springer, London
Detorakis EE, Androulidakis E (2014)Межреберная грыжа легких — роль визуализации.
 J Radiol Case Rep 8(4):16–24
J Radiol Case Rep 8(4):16–24PubMed ПабМед Центральный Google ученый
Peterson CM, Anderson JS, Hara AK, Carenza JW, Menias CO (2009)Заворот желудочно-кишечного тракта: внешний вид при мультимодальной визуализации. Radiographics 29(5):1281–1293
Carter R, Brewer LA 3rd, Hinshaw DB (1980) Острый заворот желудка. Исследование 25 случаев. Am J Surg 140(1):99–106
Шах А.Б., Кронзон И. (2015)Врожденные дефекты перикарда: обзор. Eur Heart J Cardiovasc Imaging 16(8):821–827
Артикул Google ученый
Mullins ME, Stein J, Saini SS, Mueller PR (2001) Распространенность случайной грыжи Бохдалека среди большого взрослого населения. AJR Am J Roentgenol 177(2):363–366
Ссылки на скачивание
Информация об авторе
Авторы и организации
Визуализация, Медицинский центр Университета Рочестера, 601, Elmwood Avenue, 62, NY, Rochester США
Abhishek Chaturvedi, Alexender Croake & Apeksha Chaturvedi
Radiology, University of Texas Southwestern Medical Center, Dallas, TX, USA
Prabhakar Rajiah & Sachin Saboo
Authors
- Abhishek Chaturvedi
View author publications
Вы также можете искать этого автора в PubMed Google Scholar
- Prabhakar Rajiah
Посмотреть публикации автора
Вы также можете искать этого автора в PubMed Google Scholar
- Alexender Croake
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Sachin Saboo
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Apeksha Chaturvedi
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Академия
Автор, ответственный за переписку
Абхишек Чатурведи.
Дополнительная информация
Примечание издателя
Springer Nature остается нейтральной в отношении юрисдикционных претензий в опубликованных картах и институциональной принадлежности.
Электронный дополнительный материал
Фильм 1
Легочная грыжа. Аксиальная КТ у пациента с предыдущей клиновидной резекцией правой верхней доли по поводу рака легкого I стадии выявляет фокальную межреберную грыжу правой верхней доли. (MP4 4032 кб)
Фильм 2
Грыжа пищеводного отверстия диафрагмы. Аксиальная КТ с контрастным усилением выявляет большую грыжу пищеводного отверстия диафрагмы, содержащую желудок, толстую кишку, сосуды селезенки и поджелудочную железу в грыжевом мешке. Это грыжа пищевода IV типа. (MP4 5772 кб)
Фильм 3
Заворот желудка. На КТ грудной клетки с контрастированием визуализируется внутригрудной желудок с органоаксиальным заворотом и пневматозом желудка. (MP4 10600 kb)
Фильм 4
Непроходимость выходного отдела желудка. КТ с контрастным усилением демонстрирует грыжу желудка в грыжу Морганьи с выраженной дилатацией желудка и выходной обструкцией желудка (MP4 4021 kb)
КТ с контрастным усилением демонстрирует грыжу желудка в грыжу Морганьи с выраженной дилатацией желудка и выходной обструкцией желудка (MP4 4021 kb)
Фильм 5
Травматическая диафрагмальная грыжа. КТ с контрастным усилением демонстрирует большую левую диафрагмальную грыжу с левой почкой, желудком и сальником в левой части грудной клетки. Обратите внимание на снижение усиления левой почки. (AVI 5472 kb)
Права и разрешения
Открытый доступ Эта статья распространяется на условиях международной лицензии Creative Commons Attribution 4.0 (http://creativecommons.org/licenses/by/4.0/), которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии, что вы укажете первоначальных авторов и источник, предоставите ссылку на лицензию Creative Commons и укажете, были ли внесены изменения.
Перепечатки и разрешения
Об этой статье
Ущемленная межреберная грыжа печени после тупой травмы.
 Первый отчет с обзором мировой литературы | Всемирный журнал экстренной хирургии
Первый отчет с обзором мировой литературы | Всемирный журнал экстренной хирургии- Обзор
- Открытый доступ
- Опубликовано:
- Чино Бендинелли 1 ,
- Эндрю Мартин 1 ,
- Шейн Д. Небауэр 2 и
- …
- Жолт Дж. Балог 2
5654 Доступ
17 цитирований
1 Альтметрика
Сведения о показателях
Боббио А., Амполлини Л., Принци Г., Сарли Л. Эндоскопическая пластика межреберной грыжи живота. Surg Laparosc Endosc Percutan Tech. 2008, 18: 523-525. 10.1097/СЛЭ.0b013e31817f2883.
Артикул пабмед Google ученый
Biswas S: Keddington J. Мягкий отек правой грудной клетки, имитирующий липому, после дорожно-транспортного происшествия: трансдиафрагмальная межреберная грыжа. История болезни и обзор литературы. Грыжа. 2008, 12: 539-543.
КАС пабмед Google ученый
Smith E, Spain L, Ek E, Farrell S: Посттравматическая межреберная грыжа печени.
 ANZ J. Surg. 2008, 78: 615-616. 10.1111/j.1445-2197.2008.04586.х.
ANZ J. Surg. 2008, 78: 615-616. 10.1111/j.1445-2197.2008.04586.х.Артикул пабмед Google ученый
Шарма О.П., Даффи Б.: Трансдиафрагмальная межреберная грыжа: обзор мировой литературы и описание случая. J Травма. 2001, 50: 1140-1143. 10.1097/00005373-200106000-00026.
КАС Статья пабмед Google ученый
Hruska LA, Corry D, Kealey GP: Трансдиафрагмальная межреберная грыжа в результате тупой травмы: история болезни. J Травма. 1998, 45: 822-824. 10.1097/00005373-199810000-00039.
КАС Статья пабмед Google ученый
Serpell JW, Johnson WR: Травматическая диафрагмальная грыжа в виде межреберной грыжи: клинический случай. J Травма. 1994, 36: 421-423. 10.1097/00005373-199403000-00030.
КАС Статья пабмед Google ученый
«>Guivarc’h M, Fournier F: Межреберная брюшная полость: a propos d’un cas de hernie droite. Хирургия. 1978, 104: 149-158.
ПабМед Google ученый
Testelin GM, Ledon F, Giordano A: По поводу брюшной межреберной грыжи. Мем акад чир. 1970, 96: 569-570.
КАС Google ученый
Herning MM, Maistre B: Межреберные межреберные брюшные мышцы в Африке. Мем акад чир. 1968, 94: 315-317.
КАС пабмед Google ученый
Forestier MM: По поводу брюшной межреберной грыжи.
 Мем акад чир. 1965, 91: 531-532.
Мем акад чир. 1965, 91: 531-532.КАС пабмед Google ученый
Gerster JC: Межреберная диафрагмальная грыжа: С отчетом о случае. Энн Сург. 1911, 54: 538-548. 10.1097/00000658-1
000-00008.Балкан М.Е., Кара М., Октар Г.Л., Унлю Э.: Трансдиафрагмальная межреберная грыжа после проникающего торакоабдоминального ранения: отчет о клиническом случае. Серж сегодня. 2001, 31: 708-711. 10.1007/s005950170075.
КАС Статья пабмед Google ученый
Francis D, Barnsky WC: Межреберная грыжа содержимого брюшной полости после проникающего ранения грудной клетки. Aust NZ J Surg. 1979, 49: 357-358. 10.1111/j.1445-2197.1979.tb07680.х.
КАС Статья пабмед Google ученый
«>Kallay N, Crim L, Dunagan DP, Kavanagh PV, Meredith W, Haponik EF: Массивный разрыв левой диафрагмы из-за кашля во время обострения астмы. Южный Мед J. 2000, 93: 729-731.
КАС Статья пабмед Google ученый
Losanoff JE, Richman BW, Jones JW: Рецидивирующая межреберная грыжа печени. Энн Торак Серг. 2004, 77: 699-701. 10.1016/С0003-4975(03)00749-5.
Артикул пабмед Google ученый
Лосанофф Дж. Э., Ричман Б. В., Джонс Дж. В.: Трансдиафрагмальная межреберная грыжа: обзор мировой литературы.
 J Травма. 2001, 51: 1218-1219.
J Травма. 2001, 51: 1218-1219.КАС Статья пабмед Google ученый
Wu YS, Lin YY, Hsu CW, Chu SJ, Tsai SH: массивный ипсилатеральный плевральный выпот, вызванный трансдиафрагмальной межреберной грыжей. Am J Emerg Med. 2008, 26: 252-
PubMed Google ученый
Курер М.А., Брэдфорд IMJ: Лапароскопическая пластика межреберной грыжи живота: отчет о клиническом случае и обзор литературы. Surg Laparosc Endosc Percutan Tech. 2006, 16: 270-271. 10.1097/00129689-200608000-00017.
Артикул пабмед Google ученый
Rompen JC, Zeebregts CJ, Prevo RL, Klaase JM: Ущемленная трансдиафрагмальная межреберная грыжа, которой предшествует синдром Chilaiditi. Грыжа. 2005, 9: 198-200. 10.1007/s10029-004-0287-5.
КАС Статья пабмед Google ученый
«>ECRI: неправильное использование хирургических спиральных кнопок США может привести к травме или смерти пациента. Устройства здоровья. 2004, 33: 293-295.
Google ученый
Департамент травматологии, больница Джона Хантера, Ньюкасл, Новый Южный Уэльс, Австралия
CINO Bendinelli & Andrew Martin
Университет Ньюкасла, Ньюкасл, Новый Южный Ос. Авторы
- Чино Бендинелли
Посмотреть публикации автора
Вы также можете искать этого автора в PubMed Google Scholar
- Эндрю Мартин
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Shane D Nebauer
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Zsolt J Balogh
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
Автор, ответственный за переписку
Связь с Чино Бендинелли.

Дополнительная информация
Конкурирующие интересы
Авторы заявляют об отсутствии конкурирующих интересов.
Вклад авторов
CB и AM выполнили хирургические процедуры и написали статью. SDN помог в сборе данных и в написании статьи. ZJB предоставил критический анализ и рассмотрел статью. Все авторы прочитали и одобрили окончательный вариант рукописи.
Оригиналы представленных авторами файлов для изображений
Ниже приведены ссылки на исходные файлы изображений, представленные авторами.
Оригинальный файл авторов для рисунка 1
Оригинальный файл авторов для рисунка 2
Оригинальный файл авторов для рисунка 3
Оригинальный файл авторов для рисунка 4
и разреша
Эта статья опубликована по лицензии BioMed Central Ltd. Это статья с открытым доступом, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License (http://creativecommons.
 org/licenses/by/2.0), которая разрешает неограниченное использование, распространение , а также воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
org/licenses/by/2.0), которая разрешает неограниченное использование, распространение , а также воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.Перепечатки и разрешения
Об этой статье
Роботизированная пластика приобретенных межреберных грыж живота (AIH)
Межреберные грыжи живота (AIH) являются редким состоянием с различным числом (т.е. от 10 до 29) случаев, зарегистрированных в хирургическая литература. 1–7 Межреберные грыжи должным образом подразделяются на приобретенные и спонтанные с наличием (например, трансдиафрагмальная межреберная грыжа) или отсутствием вовлечения диафрагмы 1 В этой серии случаев будут описаны два случая АИГ, которые не затрагивали диафрагмы пациентов.
Пациенты с АИГ обычно имеют симптоматическое выпячивание грудной клетки в сочетании с травмирующим провоцирующим событием, таким как перелом ребра, проникающее ранение или предшествующая операция. 1 Иногда (как и в случаях, описанных в этой статье) пациенты с АИГ обращаются после эпизода сильного кашля, после которого симптомы обычно сохраняются в течение нескольких недель или месяцев.
 8 Диагностика обычно задерживается из-за низкого индекса подозрения поставщика и неспособности учитывать эту сущность при дифференциальной диагностике. 1,2 В большинстве случаев АИГ официально диагностируется при компьютерной томографии (КТ) органов грудной клетки и брюшной полости. Другие методы диагностики включают тщательный медицинский осмотр, лапароскопию и УЗИ.
8 Диагностика обычно задерживается из-за низкого индекса подозрения поставщика и неспособности учитывать эту сущность при дифференциальной диагностике. 1,2 В большинстве случаев АИГ официально диагностируется при компьютерной томографии (КТ) органов грудной клетки и брюшной полости. Другие методы диагностики включают тщательный медицинский осмотр, лапароскопию и УЗИ.Эти типы грыж обычно возникают передне-латерально из-за естественной слабости реберно-хрящевого соединения, точки, расположенной между ребрами и реберным хрящом в передней части грудной клетки. 9 Содержимое может включать что угодно из брюшной полости, включая толстую кишку, печень, сальник, жир и желудок. 1,2 Содержимое грыжи редко ущемляется и даже ущемляется, в одном задокументированном случае это вызвало некроз печени. 2
В хирургической литературе описаны различные операции, включая открытую трансабдоминальную операцию, торакотомию и лапароскопическую операцию.
 1 Обычно они ремонтируются без натяжения и покрываются сеткой. 1 Хотя некоторые эксперты выступают за повторную аппроксимацию вовлеченных ребер, это редко выполняется из-за размера дефекта и опасений ятрогенных переломов ребер и внешней деформации. 1–3,6,9,10 Частота рецидивов АИГ высока и может лечиться хирургическим путем или консервативно в зависимости от клинического контекста. 1,9 Авторы не обнаружили сообщений о роботизированном ремонте АИГ.
1 Обычно они ремонтируются без натяжения и покрываются сеткой. 1 Хотя некоторые эксперты выступают за повторную аппроксимацию вовлеченных ребер, это редко выполняется из-за размера дефекта и опасений ятрогенных переломов ребер и внешней деформации. 1–3,6,9,10 Частота рецидивов АИГ высока и может лечиться хирургическим путем или консервативно в зависимости от клинического контекста. 1,9 Авторы не обнаружили сообщений о роботизированном ремонте АИГ.Описание случаев заболевания
Пациент № 1 был мужчиной европеоидной расы в возрасте около 60 лет с хронической обструктивной болезнью легких (ХОБЛ), гипертонией и ожирением в анамнезе (индекс массы тела (ИМТ) 30,43). За четыре месяца до обследования у него развился приступ сильного кашля, вторичный по отношению к ХОБЛ, который привел к сильной боли в правой половине грудной клетки, последующей гематоме и ушибу. За два месяца до оценки авторов пациент заметил правую переднебоковую выпуклость грудной клетки, которая постепенно увеличивалась в размерах.
 Это становилось все более симптоматичным, вызывая боль, тошноту и случайную рвоту.
Это становилось все более симптоматичным, вызывая боль, тошноту и случайную рвоту.Пациент № 2 был мужчиной европеоидной расы в возрасте около 70 лет с доброкачественной гипертрофией предстательной железы (ДГПЖ), гастроэзофагеальной рефлюксной болезнью (ГЭРБ), синдромом обструктивного апноэ во сне (СОАС) и ожирением (ИМТ 35,58). . За восемь месяцев до осмотра он страдал от сильного кашля, связанного с госпитализацией в связи с пневмонией. Пациент испытал ощущение разрыва в правой передней грудной стенке, и в течение следующих нескольких месяцев у него постепенно развилась выпуклость. Эта выпуклость становилась все более симптоматической с болью во время движения и бессонницей из-за его неспособности спать на боку.
У пациента № 1 первоначально была диагностирована подкожная липома. Учитывая стойкий характер, увеличение размера и ухудшение симптомов выпячивания, была проведена компьютерная томография, чтобы выявить дефект между передними ребрами 9-10, включая слепую кишку, восходящую ободочную кишку и сальниковую клетчатку (рис.
 1). Рис. 1 АИХ. Повторная КТ брюшной полости и малого таза, выполненная для планирования хирургического вмешательства, выявила аналогичный дефект у пациента № 1 в правой переднебоковой стенке грудной клетки. Содержимое грыжи включало участки тонкой кишки и часть правой ободочной кишки (рис. 2).
1). Рис. 1 АИХ. Повторная КТ брюшной полости и малого таза, выполненная для планирования хирургического вмешательства, выявила аналогичный дефект у пациента № 1 в правой переднебоковой стенке грудной клетки. Содержимое грыжи включало участки тонкой кишки и часть правой ободочной кишки (рис. 2).Рисунок 2
КТ пациента № 2, показывающий аналогичный дефект пациента № 1 в правой переднебоковой стенке грудной клетки, включая части тонкой кишки и часть правой толстой кишки
Физикальное обследование обоих пациентов выявило тучных мужчин с выпуклым животом. При аускультации легкие были чистыми с обеих сторон, признаков учащенного рабочего дыхания не было. При аускультации сердца ритм правильный, шумов нет. У обоих пациентов при осмотре правой грудной клетки была обнаружена значительная выпуклость, достаточно болезненная при пальпации. Не было никаких покрывающих рубцов (рубцов), указывающих на предыдущую травму или операцию.
В положении лежа у каждого пациента выпячивание было полностью вправимым, но немедленно возвращалось при любом движении пациента.
 Межреберные дефекты были значительными у обоих пациентов. У пациента № 1 был выявлен дефект размером примерно 6 x 11 см. У пациента № 2 обнаружен дефект размером примерно 11 х 13 см. Оба пациента имели нормальные абдоминальные исследования без признаков ущемления или странгуляции.
Межреберные дефекты были значительными у обоих пациентов. У пациента № 1 был выявлен дефект размером примерно 6 x 11 см. У пациента № 2 обнаружен дефект размером примерно 11 х 13 см. Оба пациента имели нормальные абдоминальные исследования без признаков ущемления или странгуляции.Роботизированная пластика межреберной грыжи была предложена обоим пациентам с объяснением возможности перехода на открытый абдоминальный или торакотомный доступ при необходимости. Случай № 1 был выполнен торакальным хирургом, а случай № 2 — общим хирургом. Письменные хирургические согласия были получены в соответствии с протоколом.
Пациент №1. Пациента уложили на спину, повернули влево под углом 30 градусов и поместили в положение обратного Тренделенбурга (тело ровное, голова приподнята на 15-30 градусов выше стоп). В брюшную полость был сделан перипупочный доступ Вереша (расположенный или расположенный рядом с пупком), и брюшная полость накачана до 15 мм рт. Околопупочная 8 мм. был установлен роботизированный троакар и осмотрен живот на наличие ятрогенных повреждений, которые не были отмечены.
 Также были установлены два дополнительных 8-мм рабочих порта, один в правом нижнем квадранте и один в эпигастрии. Затем был пристыкован робот хирургической системы da Vinci Xi (Intuitive Surgical, Inc., Саннивейл, Калифорния) и осмотрена область. Содержимое грыжи легко вправлено, признаков ишемии или перфорации не выявлено (рис. 3).
Также были установлены два дополнительных 8-мм рабочих порта, один в правом нижнем квадранте и один в эпигастрии. Затем был пристыкован робот хирургической системы da Vinci Xi (Intuitive Surgical, Inc., Саннивейл, Калифорния) и осмотрена область. Содержимое грыжи легко вправлено, признаков ишемии или перфорации не выявлено (рис. 3).Рисунок 3
Содержимое грыжи пациента №1 вправлено без признаков ишемии или перфорации Сепрамеш овальной формы (Bard Davol Inc. Providence RI) был вынесен на операционное поле. Первичное закрытие дефекта не производилось. Сетка была закреплена на переднемедиальном и заднелатеральном концах с использованием 2-0 Vicryl (Ethicon Inc, Somerville, NJ). Затем сетка была прикреплена по окружности с помощью шва V-образного замка 2-0 (Medtronic, Fridley, MN) бегущим швом на 2 см. перекрытие нормальной ткани. Ребра не были включены в шов (рис. 4).
Рис. 4
Пациент №1: Сетка прикреплена по окружности с использованием 2-0 V-образного шва 2 см.
 Перекрытие нормальной ткани.
Перекрытие нормальной ткани.Затем выдували воздух из брюшной полости, удаляли троакары и зашивали кожу. Пациент был госпитализирован для наблюдения, в день операции ему была назначена прозрачная жидкая диета, а боль контролировалась с помощью внутривенного введения Тайленола и Гидроморфона. Его катетер Фолея был прекращен по прибытии на этаж, и в тот же день он начал ходить. Больная выписана на вторые сутки после операции без послеоперационных осложнений. Во время двухнедельного послеоперационного посещения он чувствовал себя хорошо, без боли или признаков рецидива грыжи. Через шесть месяцев после операции он обратился с жалобами на отек боковой брюшной стенки. КТ органов брюшной полости и таза не выявила признаков рецидива АИГ.
Пациент № 2. Для получения интраабдоминального доступа использовали открытую методику Хассона в левом верхнем квадранте. Были размещены три дополнительных 8-мм рабочих порта, по одному в средней части живота слева и по одному в каждом нижнем квадранте соответственно.
 Пациента уложили в положение обратного Тренделенбурга и ротировали влево. Содержимое грыжи легко вправлено в брюшную полость. Первичное закрытие не производилось. 15 х 20 см. Сепрамеш был использован для покрытия дефекта и ушит по окружности швом 2-0 V-Loc. Ребра или надкостница не были преднамеренно включены в шов или сетку. Удовлетворительное покрытие дефекта примерно на 2 см. перекрытие нормальных тканей было отмечено в конце случая. Робот был отстыкован, пневмоперитонеум (аномальное присутствие воздуха или другого газа) эвакуирован, порты удалены, а доминирующая 12-мм фасция места порта закрыта швом O Vicryl.
Пациента уложили в положение обратного Тренделенбурга и ротировали влево. Содержимое грыжи легко вправлено в брюшную полость. Первичное закрытие не производилось. 15 х 20 см. Сепрамеш был использован для покрытия дефекта и ушит по окружности швом 2-0 V-Loc. Ребра или надкостница не были преднамеренно включены в шов или сетку. Удовлетворительное покрытие дефекта примерно на 2 см. перекрытие нормальных тканей было отмечено в конце случая. Робот был отстыкован, пневмоперитонеум (аномальное присутствие воздуха или другого газа) эвакуирован, порты удалены, а доминирующая 12-мм фасция места порта закрыта швом O Vicryl.После операции госпитализирован под наблюдение с тем же режимом обезболивания, что и пациент №1. Послеоперационный период осложнился послеоперационной задержкой мочи и повторной госпитализацией по поводу послеоперационной кишечной непроходимости (нарушение перистальтики кишечника). Эти проблемы решаются консервативным лечением и поддерживающей терапией. Пациент выздоравливал после двухнедельной повторной госпитализации без каких-либо признаков раннего рецидива грыжи.

АИГ представляют собой редкое клиническое состояние, о котором в литературе сообщается менее чем о 30 случаях. 1–6 Два наших случая интересны по нескольким причинам. Одним из них является то, что есть только три сообщения о лапароскопическом подходе к восстановлению этой клинической картины. Наши случаи также, по-видимому, являются первыми сообщениями о ремонте AIH с использованием роботизированной технологии. У этих пациентов в анамнезе не было травмирующих провоцирующих событий, кроме эпизодов сильного кашля. Несмотря на это, грыжи обоих пациентов были довольно большими и содержали множественные органы брюшной полости.
Кроме того, мы использовали шовный материал V-образный замок для фиксации сетки — простой метод с использованием роботизированной технологии. В обоих случаях мы решили не выполнять первичное закрытие, учитывая хронический характер и размер дефектов, а также низкую вероятность пользы для пациента. Кроме того, первичное закрытие могло потенциально подвергнуть этих пациентов ненужным переломам ребер, хронической боли из-за защемления межреберного нерва и неудовлетворительному косметическому виду.

Насколько нам известно, имеется только три отчета, описывающих лапароскопическую коррекцию дефектов АИГ. 3,6,10 Вероятно, это связано с уникальной и редкой природой АИГ в сочетании с отсутствием стандартизированного хирургического доступа. Описано два случая закрытия дефекта рассасывающейся сеткой с фиксацией лапароскопическим степлером. 3,6 Оставшийся случай включал закрытие дефекта с использованием чрескожной техники с последующим лапароскопическим размещением и фиксацией сетки с помощью лапароскопического степлера. 10 Ни в одном из этих трех случаев не было зарегистрировано рецидивов или осложнений при краткосрочном наблюдении. Остается неясным, есть ли какая-либо польза от первичного закрытия дефекта перед установкой сетки при АИГ. 2
В 2009 г. операция по пластике вентральной грыжи с помощью робота впервые была выполнена человеку и постепенно завоевывает признание в сообществе общей хирургии. 11–14 Основным предполагаемым преимуществом перед лапароскопическим доступом является возможность хирурга закрыть фасцию и использовать швы для фиксации сетки вместо лапароскопических закрепок или трансфасциальных швов-держалок.
 13 Поскольку нет очевидных сообщений о роботизированном подходе к лечению АИГ, общая эффективность и безопасность процедуры остаются неопределенными. Преимущества роботизированного подхода включают улучшенную визуализацию, улучшенную ловкость инструментов и снижение утомляемости оператора. Связанные с этим недостатки включают значительные капиталовложения, повышенные затраты на процедуру и потребность в специально обученном вспомогательном персонале.
13 Поскольку нет очевидных сообщений о роботизированном подходе к лечению АИГ, общая эффективность и безопасность процедуры остаются неопределенными. Преимущества роботизированного подхода включают улучшенную визуализацию, улучшенную ловкость инструментов и снижение утомляемости оператора. Связанные с этим недостатки включают значительные капиталовложения, повышенные затраты на процедуру и потребность в специально обученном вспомогательном персонале.Сообщалось о нескольких случаях АИГ, вызванных конкретными провоцирующими событиями, включая травмы, переломы ребер и предшествующие хирургические вмешательства. 1–3,9,10 Кроме того, были описаны случаи, описывающие АИГ после эпизода сильного кашля. 6,7 Предположительно это стало причиной грыж у этих двух пациентов. Размеры обеих грыж были неожиданно большими, учитывая относительно доброкачественное провоцирующее событие. До операции оба этих пациента сильно страдали от своих грыж (например, в первую очередь боли и бессонница, вызванные привычкой спать на боку).
 Этот фактор подчеркивает важность прочного ремонта для снижения последующей заболеваемости пациентов.
Этот фактор подчеркивает важность прочного ремонта для снижения последующей заболеваемости пациентов.Дополнительным преимуществом, продемонстрированным в наших роботизированных случаях, является то, что сетка может быть прикреплена с помощью непрерывных швов с зазубринами, техника, которая является более сложной при стандартной лапароскопии. 15,16 Хотя технически это возможно при стандартной лапароскопии, наложение внутрикорпоральных швов проще в освоении и более эффективно благодаря роботизированным инструментам с запястьями. 17 Насколько нам известно, долгосрочные или проспективные исследования роботизированной пластики вентральной грыжи не проводились, поэтому неясно, есть ли польза от использования непрерывных швов вместо лапароскопических скрепок. По нашему мнению, непрерывные швы обеспечивают более последовательное сближение сетки с брюшной стенкой, уменьшая вероятность проникновения содержимого брюшной полости в пространство до сетки, что может привести к рецидиву.

Хотя первичное закрытие грыжевых дефектов обычно выполняется при роботизированной пластике вентральных грыж, существуют существенные различия между передней брюшной стенкой и боковой стенкой грудной клетки. Наши пациенты оба страдали от АИГ в течение примерно шести и восьми месяцев соответственно, что делало их ткани менее благоприятными для повторного сближения. Авторы пришли к выводу, что у обоих пациентов был высокий риск ятрогенного перелома ребер или хронической боли из-за межреберной невралгии, если была предпринята попытка первичного закрытия дефекта. Внешние косметические результаты первичного закрытия также были непредсказуемы и послужили дополнительной причиной того, что попытка не была предпринята. Это решение совпадает с несколькими отчетами о случаях, описывающих аналогичный клинический исход. 1,2,6
В нашей практике мы использовали Сепрамеш при пластике вентральной грыжи из-за его долговечности и наличия временного гидрогелевого покрытия на поверхности брюшины.
 Наш опыт показывает, что гидрогелевое покрытие снижает вероятность образования спаек после ремонта и возникновения последующих осложнений. Кроме того, это были два плановых случая без контаминации, что позволило установить синтетическую сетку.
Наш опыт показывает, что гидрогелевое покрытие снижает вероятность образования спаек после ремонта и возникновения последующих осложнений. Кроме того, это были два плановых случая без контаминации, что позволило установить синтетическую сетку.В конечном счете, значительный вклад этих случаев в хирургическое сообщество заключается в демонстрации успешного и безопасного лечения АИГ с использованием роботизированной технологии. Подход, который мы использовали, был основан на нашем опыте лечения вентральной грыжи с помощью робота. Помимо послеоперационной кишечной непроходимости и послеоперационной задержки мочи у пациента № 2, эти пациенты в конечном итоге чувствовали себя хорошо и значительно улучшились. Долгосрочная долговечность и безопасность этого хирургического подхода еще предстоит более полно выяснить в будущих работах.
Дефекты АИГ представляют собой отдельную клиническую картину, которую можно устранить с помощью различных хирургических подходов. На сегодняшний день в литературе описаны различные открытые хирургические методы, а также три лапароскопических метода.
 Нам неизвестны какие-либо отчеты о случаях, описывающих роботизированный подход. Роботизированные технологии становятся все более распространенными в хирургических специальностях, и возрастает потребность в описании новых подходов. Некоторые моменты, характерные для наших случаев, заслуживают дальнейшего обсуждения и потенциально могут быть улучшены.
Нам неизвестны какие-либо отчеты о случаях, описывающих роботизированный подход. Роботизированные технологии становятся все более распространенными в хирургических специальностях, и возрастает потребность в описании новых подходов. Некоторые моменты, характерные для наших случаев, заслуживают дальнейшего обсуждения и потенциально могут быть улучшены.В наших случаях дефект изначально не был устранен, поэтому долговечность нашего ремонта остается неясной. Хотя преимущество наложения швов над скрепками является спекулятивным, наш опыт показывает, что эта практика приводит к лучшему прилеганию сетки. Выбор сетки также основывался на нашем опыте и уровне комфорта. В этой серии случаев мы описали роботизированный подход к восстановлению АИГ с использованием нерассасывающейся сетки с непрерывным швом с зазубринами, который, по-видимому, обещает будущее клиническое применение. 9 ORCID: 0000-0002-3870-8915.
Адрес для переписки: Густаво Э. Гуахардо-Салинас, MD.
 Торакальная хирургия, Техасская онкология, Сан-Антонио, 18707 Hardy Oak Blvd, Suite 320, Сан-Антонио, TX 78258, США. Электронная почта: [email protected].
Торакальная хирургия, Техасская онкология, Сан-Антонио, 18707 Hardy Oak Blvd, Suite 320, Сан-Антонио, TX 78258, США. Электронная почта: [email protected].Резюме: Межреберная грыжа легкого после однопортовой торакоскопической лобэктомии является необычным состоянием, и было зарегистрировано лишь несколько случаев. Мы сообщаем об уникальном случае 76-летнего мужчины с острым кровохарканьем и подкожной эмфиземой после однопортовой правой верхней лобэктомии по поводу межреберной грыжи легкого. В ближайшем послеоперационном периоде у больного выявлена острая ущемленная грыжа легкого, что потребовало экстренной операции по вправлению и ушиванию грыжи. У пациента была бронхиальная астма и сильный послеоперационный кашель, что, вероятно, предрасполагало его к развитию острой грыжи легкого. В литературе очень мало сообщений о случаях межреберной грыжи после однопортовой или мультипортальной торакоскопической лобэктомии, но ни одно из них не сопровождалось выраженным кровохарканьем, требующим неотложной хирургии.
 Значительное кровохарканье у больных после лобэктомии встречается очень редко. Бронховаскулярные свищи и ишемия легких являются распространенными причинами послеоперационного кровохарканья в торакальной хирургии. Компьютерная томография (КТ) грудной клетки с ангиографией и бронхоскопией являются инструментами выбора для быстрой постановки диагноза. В нашем случае ущемленная межреберная грыжа вызвала гематопневматоцеле, что привело к кровохарканью. Наличие болей в грудной клетке, подкожной эмфиземы и кровохарканья в послеоперационном периоде после торакоскопической лобэктомии свидетельствует об острой ущемленной межреберной грыже. Пациентам с острым кровохарканьем после лобэктомии следует выполнить КТ-ангиографию органов грудной клетки для исключения ущемленной межреберной грыжи. Послеоперационный кашель может быть фактором риска развития острых межреберных грыж.
Значительное кровохарканье у больных после лобэктомии встречается очень редко. Бронховаскулярные свищи и ишемия легких являются распространенными причинами послеоперационного кровохарканья в торакальной хирургии. Компьютерная томография (КТ) грудной клетки с ангиографией и бронхоскопией являются инструментами выбора для быстрой постановки диагноза. В нашем случае ущемленная межреберная грыжа вызвала гематопневматоцеле, что привело к кровохарканью. Наличие болей в грудной клетке, подкожной эмфиземы и кровохарканья в послеоперационном периоде после торакоскопической лобэктомии свидетельствует об острой ущемленной межреберной грыже. Пациентам с острым кровохарканьем после лобэктомии следует выполнить КТ-ангиографию органов грудной клетки для исключения ущемленной межреберной грыжи. Послеоперационный кашель может быть фактором риска развития острых межреберных грыж.Ключевые слова: Кровохарканье; однопортовый; межреберная грыжа легкого; история болезни
Поступила: 01 марта 2021 г.
 ; Принято: 24 марта 2021 г.; Опубликовано: 30 июня 2021 г.
; Принято: 24 марта 2021 г.; Опубликовано: 30 июня 2021 г.doi: 10.21037/asj-21-5
Видео 1 Видео, демонстрирующее клиновидную резекцию VATS легочной ткани, содержащей гемотопневматоцеле.
Введение
Межреберные грыжи легких редко возникают после торакальной хирургии. Возникновение постлобэктомических грыж легких после торакоскопических операций встречается очень редко. Большинство грыж обнаруживаются случайно при контрольной компьютерной томографии (КТ), и большинство из них протекает бессимптомно. В литературе описано очень мало случаев после видеоторакоскопической (VATS) лобэктомии, на сегодняшний день, насколько нам известно, было 11 случаев (1). В большинстве зарегистрированных случаев была проведена правосторонняя верхняя лобэктомия (2). Насколько нам известно, нет сообщений о случаях у пациентов с однопортовой торакоскопической лобэктомией в анамнезе с острыми проявлениями и явным кровохарканьем (3). Большинство пациентов с межреберными грыжами легких жалуются на боль в этом месте или выпячивание грудной стенки.
 В некоторых случаях межреберные грыжи могут проявляться острым ущемлением с подкожной эмфиземой и усилением боли в месте разреза. Откровенное кровохарканье является редким проявлением межреберных грыж, только в одном ранее описанном случае после торакоскопической лобэктомии у пациента наблюдалась геморрагия (1-3).
В некоторых случаях межреберные грыжи могут проявляться острым ущемлением с подкожной эмфиземой и усилением боли в месте разреза. Откровенное кровохарканье является редким проявлением межреберных грыж, только в одном ранее описанном случае после торакоскопической лобэктомии у пациента наблюдалась геморрагия (1-3).В одной из крупнейших серий межреберных грыж после торакоскопической лобэктомии все описанные случаи были зарегистрированы через несколько месяцев после процедуры, и ни у одного из пациентов не было кровохарканья. Мы сообщаем об уникальном случае остро ущемленной грыжи легкого после однопортовой правосторонней верхней лобэктомии, которая проявлялась кровохарканьем и подкожной эмфиземой в ближайшем послеоперационном периоде. Острое кровохарканье, вызванное остро ущемленной межреберной грыжей после однопортовой лобэктомии, является очень редким проявлением (1-3).
Диагноз межреберных грыж подозревают при клиническом осмотре при жалобах больного на выпячивание грудной стенки при кашле и боли в этом месте (1).
 У некоторых пациентов также присутствует подкожная эмфизема, особенно если они находятся в заключении. Золотым стандартом диагностики межреберной грыжи является компьютерная томография органов грудной клетки, поскольку она четко определяет анатомию и выявляет грыжу паренхимы легкого через межреберье (4). Я представляю следующую статью в соответствии с контрольным списком отчетности CARE (доступен на http://dx.doi.org/10.21037/asj-21-5).
У некоторых пациентов также присутствует подкожная эмфизема, особенно если они находятся в заключении. Золотым стандартом диагностики межреберной грыжи является компьютерная томография органов грудной клетки, поскольку она четко определяет анатомию и выявляет грыжу паренхимы легкого через межреберье (4). Я представляю следующую статью в соответствии с контрольным списком отчетности CARE (доступен на http://dx.doi.org/10.21037/asj-21-5).Описание случая
Мужчина 76 лет с стромальной опухолью желудочно-кишечного тракта в анамнезе, которая была резецирована в 2016 году и впоследствии лечилась иматинибом в течение 1 года. Он обратился за ежегодным наблюдением, и на компьютерной томографии грудной клетки была обнаружена масса правой верхней доли 2,9 см. Затем он прошел чрескожную биопсию под контролем КТ, и патология продемонстрировала аденокарциному легкого. У него не было истории курения, и его единственными другими известными проблемами со здоровьем были гипертония и бронхиальная астма.
 Он прошел предоперационную оценку с трансторакальной эхокардиограммой (ТТЭ) и тестами функции легких. Его TTE продемонстрировал регургитацию митрального клапана от умеренной до тяжелой с нормальной фракцией выброса (65%), но он был бессимптомным, без ограничения активности и не требовал вмешательства в то время. Его тесты функции легких показали FEV1 2,8 литра и DLCO 81% с легкой обструктивной болезнью с реакцией на бронходилататоры, наводящей на мысль о бронхиальной астме. Позитронно-эмиссионная томография не выявила признаков лимфаденопатии средостения или метастазов. Ему предложили хирургическую резекцию после оценки кардиологом. Ему была выполнена однопортовая торакоскопическая правосторонняя верхняя лобэктомия с диссекцией лимфатических узлов средостения с разрезом 4,5 см в 5 -й межреберье. Первоначально его послеоперационное течение было неосложненным с очень небольшой экспираторной утечкой воздуха, минимальной болью и случайным кашлем. На 2-й день после операции усилился кашель, появились жалобы на усиление болей в правой грудной клетке.
Он прошел предоперационную оценку с трансторакальной эхокардиограммой (ТТЭ) и тестами функции легких. Его TTE продемонстрировал регургитацию митрального клапана от умеренной до тяжелой с нормальной фракцией выброса (65%), но он был бессимптомным, без ограничения активности и не требовал вмешательства в то время. Его тесты функции легких показали FEV1 2,8 литра и DLCO 81% с легкой обструктивной болезнью с реакцией на бронходилататоры, наводящей на мысль о бронхиальной астме. Позитронно-эмиссионная томография не выявила признаков лимфаденопатии средостения или метастазов. Ему предложили хирургическую резекцию после оценки кардиологом. Ему была выполнена однопортовая торакоскопическая правосторонняя верхняя лобэктомия с диссекцией лимфатических узлов средостения с разрезом 4,5 см в 5 -й межреберье. Первоначально его послеоперационное течение было неосложненным с очень небольшой экспираторной утечкой воздуха, минимальной болью и случайным кашлем. На 2-й день после операции усилился кашель, появились жалобы на усиление болей в правой грудной клетке. У него также было небольшое кровохарканье (около 5–10 мл) во время приступа кашля. Его лечили противокашлевыми средствами, бронхолитиками, эмпирическими антибиотиками и стероидами с предположительным диагнозом острого бронхита и пневмонии. Его кашель уменьшился, как и боль, а рентгенограмма грудной клетки показала небольшой апикальный пневмоторакс и легкую подкожную эмфизему. На 4-й послеоперационный день его подкожная эмфизема резко ухудшилась, а также кашель, и у него был второй эпизод кровохарканья, но на этот раз около 20 мл ярко-красной крови. Он оставался стабильным, с минимальной потребностью в кислороде, но его подкожная эмфизема не коррелировала с его небольшой утечкой воздуха через плевральную дренажную трубку и ухудшилась, несмотря на отсасывание -20 см H 2 O. Выполнена КТ-ангиограмма, которая продемонстрировала межреберную грыжу с защемлением легкого и без очевидного места или объяснения его кровохарканья ( Рисунок 1 ). Его доставили в операционную на повторную однопортовую ВАТС.
У него также было небольшое кровохарканье (около 5–10 мл) во время приступа кашля. Его лечили противокашлевыми средствами, бронхолитиками, эмпирическими антибиотиками и стероидами с предположительным диагнозом острого бронхита и пневмонии. Его кашель уменьшился, как и боль, а рентгенограмма грудной клетки показала небольшой апикальный пневмоторакс и легкую подкожную эмфизему. На 4-й послеоперационный день его подкожная эмфизема резко ухудшилась, а также кашель, и у него был второй эпизод кровохарканья, но на этот раз около 20 мл ярко-красной крови. Он оставался стабильным, с минимальной потребностью в кислороде, но его подкожная эмфизема не коррелировала с его небольшой утечкой воздуха через плевральную дренажную трубку и ухудшилась, несмотря на отсасывание -20 см H 2 O. Выполнена КТ-ангиограмма, которая продемонстрировала межреберную грыжу с защемлением легкого и без очевидного места или объяснения его кровохарканья ( Рисунок 1 ). Его доставили в операционную на повторную однопортовую ВАТС. При вскрытии его разреза в подкожной клетчатке была замечена пурпурная масса, соответствующая некротической легочной ткани (, рис. 2, ). Легочную ткань протолкнули в грудную полость и вставили камеру. Часть правой нижней доли застряла в ране и стала некротизированной. Выполнена простая клиновидная резекция легочной ткани ( Видео 1 ). Образец был вскрыт в операционном столе, обнаружив внутри пневматоцеле, наполненное кровью ( Рисунок 3 ), что объясняет кровохарканье и подкожную эмфизему. Межреберье было закрыто 3 межреберными швами, после чего пациент выздоровел без осложнений.
При вскрытии его разреза в подкожной клетчатке была замечена пурпурная масса, соответствующая некротической легочной ткани (, рис. 2, ). Легочную ткань протолкнули в грудную полость и вставили камеру. Часть правой нижней доли застряла в ране и стала некротизированной. Выполнена простая клиновидная резекция легочной ткани ( Видео 1 ). Образец был вскрыт в операционном столе, обнаружив внутри пневматоцеле, наполненное кровью ( Рисунок 3 ), что объясняет кровохарканье и подкожную эмфизему. Межреберье было закрыто 3 межреберными швами, после чего пациент выздоровел без осложнений.Рисунок 1 КТ органов грудной клетки демонстрирует межреберную грыжу (синий кружок) с ущемлением легочной ткани и подкожной эмфиземой.
Рисунок 2 Интраоперационная картина ущемленного легкого после вскрытия операционного разреза.
Рисунок 3 Клин правой нижней доли, демонстрирующий гематопневматоцеле.
Патологоанатомический отчет о его лобэктомии продемонстрировал инвазивную аденокарциному T2a N0, стадия (22 отрицательных лимфатических узла), стадия IB.
 Его клиновидная резекция показала внутрипаренхиматозное кровоизлияние и организующуюся пневмонию. Последующая визуализация показала только изменения после лобэктомии и отсутствие признаков рецидива грыжи.
Его клиновидная резекция показала внутрипаренхиматозное кровоизлияние и организующуюся пневмонию. Последующая визуализация показала только изменения после лобэктомии и отсутствие признаков рецидива грыжи.Все процедуры, выполненные в исследованиях с участием людей, соответствовали этическим стандартам институционального и/или национального исследовательского комитета(ов) и Хельсинкской декларации (пересмотренной в 2013 г.). От пациента было получено письменное информированное согласие.
Острая грыжа легкого и кровохарканье после лобэктомии — очень редкая находка, особенно в остром послеоперационном периоде. Триада острого кровохарканья, усиление подкожной эмфиземы без значительной утечки воздуха и кашля следует рассматривать как все, что в высокой степени указывает на острую ущемленную межреберную грыжу легкого. Возникновение межреберной грыжи после ВАТС или однопортовой торакоскопической операции крайне редко (1-3). Самая большая серия, описанная в литературе, включает только 3 случая, и на сегодняшний день, насколько нам известно, индивидуально сообщалось только о 8 случаях (1).
 Острое проявление только через 4 дня после операции, как в нашем случае, и наличие кровохарканья очень редко, и мы объяснили это приступами кашля у пациента, вероятно, из-за нелеченной бронхиальной астмы. Мы проанализировали литературу и смогли найти только один случай кровоизлияния после лобэктомии VATS по поводу межреберной грыжи (2).
Острое проявление только через 4 дня после операции, как в нашем случае, и наличие кровохарканья очень редко, и мы объяснили это приступами кашля у пациента, вероятно, из-за нелеченной бронхиальной астмы. Мы проанализировали литературу и смогли найти только один случай кровоизлияния после лобэктомии VATS по поводу межреберной грыжи (2).Межреберные грыжи обычно возникают в послеоперационном периоде в месте предыдущего разреза доступа, но также были описаны у пациентов с острыми тяжелыми эпизодами кашля и без предшествующих операций на грудной клетке. В литературе недостаточно случаев, чтобы определить, что межреберные грыжи чаще встречаются при однопортовой ВАТС по сравнению с мультипортальной лобэктомией ВАТС, но маловероятно, что существует разница в частоте, поскольку большинство грыж обнаруживаются в месте служебного разреза (3). ,4). Любопытно, что большинство грыж, описанных после торакоскопических лобэктомий, имели правостороннюю верхнюю лобэктомию, что считается фактором риска (2,5-8).
 Легочные грыжи также могут возникать после открытых торакальных операций и лобэктомий, в некоторых исследованиях межреберные грыжи были связаны с малоинвазивной хирургией, где межреберный разрез длиннее разреза кожи (9).,10). Причиной кровохарканья в нашем случае явилось формирование пневматоцеле в ущемленной правой нижней доле, и мы предполагаем, что оно было вызвано повторной травмой между ребрами вследствие кашля больного.
Легочные грыжи также могут возникать после открытых торакальных операций и лобэктомий, в некоторых исследованиях межреберные грыжи были связаны с малоинвазивной хирургией, где межреберный разрез длиннее разреза кожи (9).,10). Причиной кровохарканья в нашем случае явилось формирование пневматоцеле в ущемленной правой нижней доле, и мы предполагаем, что оно было вызвано повторной травмой между ребрами вследствие кашля больного.Кровохарканье у пациентов после лобэктомии встречается очень редко, и у пациентов, не подверженных риску бронховаскулярных фистул, таких как пациенты с рукавной лобэктомией в анамнезе, дифференциальный диагноз проводится с ишемией легкого (из-за ущемленного легкого или деваскуляризированной паренхимы легкого) и/или травмой дыхательных путей. КТ-ангиограмма грудной клетки и бронхоскопия являются важными инструментами для постановки быстрого диагноза, как в нашем случае (3,4). Лечение острого ущемления с симптомами заключается в хирургической коррекции, которая может быть осуществлена закрытием пространства межреберными швами или использованием сетки для закрытия дефекта (1,2,5-8).
 Мы считаем, что наш случай способствует расширению знаний в литературе о возможных осложнениях после торакоскопических операций и дифференциальной диагностике послеоперационного кровохарканья. У пациентов с усилением боли в месте разреза, подкожной эмфиземой и кашлем клиницист должен с высокой вероятностью заподозрить межреберную грыжу. Пациентам с острым кровохарканьем после торакоскопической лобэктомии следует провести КТ органов грудной клетки для исключения ущемленной межреберной грыжи.
Мы считаем, что наш случай способствует расширению знаний в литературе о возможных осложнениях после торакоскопических операций и дифференциальной диагностике послеоперационного кровохарканья. У пациентов с усилением боли в месте разреза, подкожной эмфиземой и кашлем клиницист должен с высокой вероятностью заподозрить межреберную грыжу. Пациентам с острым кровохарканьем после торакоскопической лобэктомии следует провести КТ органов грудной клетки для исключения ущемленной межреберной грыжи.Благодарности
Финансирование: Нет.
Сноска
Контрольный список отчетов: Автор заполнил контрольный список отчетов CARE. Доступно на http://dx.doi.org/10.21037/asj-21-5
Конфликты интересов: Автор заполнил единую форму раскрытия информации ICMJE (доступно на http://dx.doi.org/10.21037 /asj-21-5). У автора нет конфликта интересов, о котором следует заявить.
Заявление об этике: Автор несет ответственность за все аспекты работы, обеспечивая надлежащее исследование и решение вопросов, связанных с точностью или целостностью любой части работы.
 Все процедуры, выполненные в исследованиях с участием людей, соответствовали этическим стандартам институционального и/или национального исследовательского комитета (комитетов) и Хельсинкской декларации (в редакции 2013 г.). От пациента было получено письменное информированное согласие.
Все процедуры, выполненные в исследованиях с участием людей, соответствовали этическим стандартам институционального и/или национального исследовательского комитета (комитетов) и Хельсинкской декларации (в редакции 2013 г.). От пациента было получено письменное информированное согласие.Заявление об открытом доступе: Это статья с открытым доступом, распространяемая в соответствии с Международной лицензией Creative Commons Attribution-NonCommercial-NoDerivs 4.0 (CC BY-NC-ND 4.0), которая разрешает некоммерческое копирование и распространение статьи со строгим условием, что внесены изменения или правки, и оригинальная работа правильно процитирована (включая ссылки как на официальную публикацию через соответствующий DOI, так и на лицензию). См.: https://creativecommons.org/licenses/by-nc-nd/4.0/.
Ссылки
- Батихан Г., Ялдыз Д., Джейлан К.С. Редкое осложнение видеоторакоскопической хирургии: ретроспективная серия случаев грыжи легкого у трех пациентов и обзор литературы.
 Wideochir Inne Tech Maloinwazyne 2020;15:215-9. [Crossref] [PubMed]
Wideochir Inne Tech Maloinwazyne 2020;15:215-9. [Crossref] [PubMed] - Haneda H, Okuda K, Nakanishi R. Случай межреберной грыжи легкого с кровоизлиянием, развившейся после торакоскопической лобэктомии. Asian J Endosc Surg 2019; 12: 449-51. [Crossref] [PubMed]
- Куритас В.К., Джордж Р.С., Брунелли А. и др. Грыжа легкого после однопортовой торакальной видеоассистированной лобэктомии с подкожной хирургической эмфиземой. Eur J Cardiothorac Surg 2016; 49:1288. [Crossref] [PubMed]
- Ishibashi H, Hirose M, Ohta S. Грыжа легкого после видеоторакоскопической лобэктомии четко визуализируется с помощью трехмерной компьютерной томографии. Eur J Cardiothorac Surg 2007; 31:938. [Crossref] [PubMed]
- Shomura S, Suzuki H, Yada M, et al. Неотложная хирургия межреберной грыжи легкого после резекции правой верхней доли по поводу рака легкого; отчет о клиническом случае. Кёбу Гека 2017; 70:155-8. [PubMed]
- Temes RT, Talbot WA, Green DP и др. Грыжа легкого после видеоторакальной хирургии.
 Энн Торак Сург 2001; 72: 606-7. [Перекрестная ссылка] [PubMed]
Энн Торак Сург 2001; 72: 606-7. [Перекрестная ссылка] [PubMed] - Johnson C, Weksler B. Грыжа легкого после видеоторакоскопической лобэктомии. Инновации (Фила) 2010;5:300-2. [Crossref] [PubMed]
- Kawaguchi T, Yasukawa M, Kawai N, et al. Межреберная грыжа легкого после видеоторакоскопической лобэктомии. Кёбу Гека 2016; 69: 388-91. [PubMed]
- Subotic D, Wiese M, Hojski A, et al. Хирургическое восстановление послеоперационной грыжи легкого путем сочетания интерпозиции сетки и стабилизации грудной клетки с использованием пластин Synthes: новая техника. Кейс Реп Сург 2019;2019:2107083 [Crossref] [PubMed]
- Weissberg D, Refaely Y. Грыжа легкого. Энн Торак Сург 2002; 74: 1963-6. [Crossref] [PubMed]
doi: 10.21037/asj-21-5
Цитируйте эту статью как: Guajardo-Salinas GE. Острое кровохарканье из-за ущемленной межреберной грыжи после однопортовой лобэктомии: клинический случай. AME Surg J 2021; 1:6.Межреберная грыжа легкого — The Western Journal of Emergency Medicine
Межреберная грыжа легкого
- 11 мая 2020 г.

- Клинические случаи и отчеты по неотложной помощи, CPC-EM: том 1, выпуск 2, изображения в неотложной медицине
Автор Принадлежность Дэвид Манти, доктор медицины Медицинская школа Уэйк Форест, отделение неотложной медицины, Уинстон-Салем, Северная Каролина г.Александр В. Никл, MD Медицинская школа Уэйк Форест, отделение неотложной медицины, Уинстон-Сейлем, Северная Каролина История болезни
ОбсуждениеИстория болезни
Приятный 51-летний джентльмен начал испытывать дискомфорт в правой грудной клетке примерно за месяц до поступления в отделение неотложной помощи. В анамнезе у него была хроническая обструктивная болезнь легких (ХОБЛ) и переломы ребер, вторичные по отношению к приступам кашля.
 У него не было в анамнезе прямых травм грудной клетки. У него остро развился рецидив боли, и он обратился в отделение неотложной помощи. Он заявил, что у него был приступ кашля и развилась правосторонняя заднебоковая боль в груди. При осмотре была болезненная, пальпируемая масса в задней части грудной клетки с ассоциированной крепитацией, расширяющейся при вдохе. Портативная рентгенограмма грудной клетки выявила переломы ребер на разных стадиях заживления и правое легкое вне грудной клетки без пневмоторакса. Ему сделали компьютерную томографию (КТ) грудной клетки, которая подтвердила острые переломы 8 и 9 ребер.заднелатерально и грыжа грудной стенки через восьмое межреберье (Изображение).
У него не было в анамнезе прямых травм грудной клетки. У него остро развился рецидив боли, и он обратился в отделение неотложной помощи. Он заявил, что у него был приступ кашля и развилась правосторонняя заднебоковая боль в груди. При осмотре была болезненная, пальпируемая масса в задней части грудной клетки с ассоциированной крепитацией, расширяющейся при вдохе. Портативная рентгенограмма грудной клетки выявила переломы ребер на разных стадиях заживления и правое легкое вне грудной клетки без пневмоторакса. Ему сделали компьютерную томографию (КТ) грудной клетки, которая подтвердила острые переломы 8 и 9 ребер.заднелатерально и грыжа грудной стенки через восьмое межреберье (Изображение).Изображение
Компьютерная томография и рентгенограмма грудной клетки демонстрируют правостороннюю межреберную грыжу легкого (стрелка).
Межреберная грыжа легкого
Обзорная рентгенография выявила грыжу легкого за пределами грудной клетки справа. Последующая КТ показала острые переломы восьмого и девятого ребер с грыжей легкого через восьмое межреберье (Изображение).
 Была проведена операция по пластинированию восьмого ребра и пластике грыжи под торакоскопией.
Была проведена операция по пластинированию восьмого ребра и пластике грыжи под торакоскопией.Грыжа легкого встречается относительно редко и обычно возникает при травме (проникающая или тупая внешняя сила) или хирургическом вмешательстве. 1 Спонтанная грыжа легкого возникает еще реже и возникает в результате повышенного внутригрудного давления. 2 Необходимое повышение давления может быть вызвано кашлем, чиханием или поднятием тяжестей. «Классическая» история этого редкого события — внезапная боль в груди после приступа кашля у курящего мужчины с ХОБЛ. 3 В данном случае приступы кашля у больного были достаточно сильными, чтобы сломать оба ребра и вызвать грыжу легкого. Лечение грыжи легкого может включать вправление под контролем УЗИ или без него, выжидательную тактику и хирургическое вмешательство.
Сноски
Редактор раздела: Rick A. McPheeters, DO
Полный текст доступен в открытом доступе на http://escholarship.org/uc/uciem_cpcem
Адрес для корреспонденции: David E.
 Manthey, MD, Wake Forest School медицины, Уинстон-Салем, Северная Каролина, 27157. Электронная почта: [email protected]. 1:142 – 143
Manthey, MD, Wake Forest School медицины, Уинстон-Салем, Северная Каролина, 27157. Электронная почта: [email protected]. 1:142 – 143История отправки: редакция получена 21 ноября 2016 г.; Поступила 20 декабря 2016 г.; Принято 27 декабря 2016 г.
Конфликты интересов: Согласно соглашению о подаче статей CPC-EM , все авторы обязаны раскрывать все аффилированные лица, источники финансирования и финансовые или управленческие отношения, которые могут быть восприняты как потенциальные источники предвзятости. Авторы не раскрыли ни одного.
ЛИТЕРАТУРА
1. Weissberg D, Rafaely Y. Грыжа легких. Энн Торак Хирург . 2002;74(6):1963-6.
2. Ястров К.М., Чу Д., Ярошевский Д. и соавт. Задняя грыжа легкого после приступа кашля: история болезни. Чемодан J . 2009;2(1):86.
3. Говерде П., Ван Шил П., Ван ден Бранде Ф. и др. Хроническая грыжа легкого у больного с хронической обструктивной болезнью легких. Торакальный сердечно-сосудистый хирург .
Вестжем 1998;46(3):164-6.
1998;46(3):164-6.Контактная информация
WestJEM/ Отделение неотложной медицинской помощи
UC Irvine Health333 Городской бульвар. Запад, РТ 128-01
Люкс 640
Оранж, Калифорния 92868, США
Телефон: 1-714-456-6389
Электронная почта: [email protected]WestJEM
ISSN: 1936-900X
e-ISSN: 1936-9018CPC-EM
ISSN: 2474-252XWestJEM проиндексирован в:
- MEDLINE
- PubMed
- Центральный пабмед
- электронная стипендия
- Справочник журналов открытого доступа
- ROAD Справочник открытого доступа Медскейп
- Google Scholar
Наша философия
Экстренная медицина — это специальность, которая точно отражает социальные проблемы и последствия решений государственной политики.

- Чино Бендинелли
3 Всемирный журнал экстренной хирургии том 7 , номер статьи: 23 (2012) Процитировать эту статью
Abstract
Травматическая трансдиафрагмальная межреберная грыжа, определяемая как приобретенное выпячивание содержимого брюшной полости через разрывы межреберных мышц, встречается редко. Представлен первый случай травматической трансдиафрагмальной межреберной грыжи, осложненной странгуляцией выпяченного висцерального содержимого.
Представлен первый случай травматической трансдиафрагмальной межреберной грыжи, осложненной странгуляцией выпяченного висцерального содержимого.
У мужчины 61 года после тупой травмы образовалась травматическая трансдиафрагмальная межреберная грыжа, осложнившаяся ущемлением VI сегмента печени. Из-за существовавших ранее проблем с дыханием и наличия множественных других травм (разрыв почки III степени и ушиб легкого) грыжу лечили консервативно в течение первых 2 недель.
Ущемленный сегмент печени со временем подвергся ишемическому некрозу. Шесть недель спустя образовавшийся подкожный абсцесс потребовал хирургического дренирования. Через девять месяцев после травмы большая симптоматическая межреберная грыжа была пролечена с помощью лапароскопической пластики сеткой. Через 12 месяцев после первоначальной травмы небольшой рецидив грыжи потребовал лапароскопической повторной фиксации сетки.
В этом документе описаны важные этапы лечения редкого посттравматического состояния. Раннее сокращение печени и пластика грыжи были бы идеальным вариантом. Принятый консервативный подход вызвал некроз печени и потребовал поэтапных процедур для достижения хорошего результата.
Раннее сокращение печени и пластика грыжи были бы идеальным вариантом. Принятый консервативный подход вызвал некроз печени и потребовал поэтапных процедур для достижения хорошего результата.
Введение
Травматическая чресдиафрагмальная межреберная грыжа (ТТМГ) является редкой патологией, о единичных случаях которой сообщалось в литературе [1–21]. TTIH определяется как приобретенное выпячивание содержимого брюшной полости через межреберные мышцы [1–21]. Состояние обычно возникает после разрыва межреберных мышц и диафрагмы в результате тупой [1–13] или проникающей травмы [5, 13–15]. Однако у пожилых пациентов и пациентов с деменцией сообщалось о TTIH после сильного кашля [16–18]. На сегодняшний день нет опубликованных случаев, описывающих ТПВГ, осложнившуюся ущемлением грыжи висцерального содержимого. Мы сообщаем о случае TTIH с ассоциированной странгуляцией и некрозом сегмента VI печени.
Получено заявление об одобрении Местным этическим комитетом и пациентом.
История болезни
Стадия 1.
 Острая
Острая 61-летний мужчина был госпитализирован в травматологический центр 1-го уровня после падения с высоты 3 м со строительных лесов на эстакаду. При поступлении больной имел нормальные жизненные показатели и жаловался на боли в правой торакоабдоминальной области, где был очевиден след серьезного повреждения кожи и припухлость. Правосторонний гемопневмоторакс был выявлен на рентгенограмме грудной клетки и пролечен с помощью плевральной дренажной трубки 32Fr. Компьютерная томография (КТ) с внутривенным контрастированием показала: ушибы правого легкого, бокового 9 th — 12 th переломы ребер с грыжей VI сегмента печени через приобретенный дефект в межреберье 9 th -10 th , разрывом печени III степени и разрывом правой почки III степени без контрастная экстравазация. Медицинский анамнез включал: ожирение, артериальную гипертензию и обструктивное апноэ во сне, требующее устройства постоянного положительного давления в дыхательных путях в ночное время.
Начальное лечение этих травм было консервативным. Пациенту потребовалась госпитализация в отделение высокой зависимости для неинвазивной вентиляции, обезболивания и агрессивной физиотерапии грудной клетки. Последующая КТ (через 48 часов после травмы) продемонстрировала отсутствие усиления контраста, что свидетельствует об ущемлении грыжи печени (рис. 1). Трансаминазы и все печеночные пробы были незначительно повышены. Консервативное лечение было успешным, пациент выписан на 12-е сутки после травмы.
Рисунок 1КТ через 48 часов после травмы: грыжа VI сегмента печени без усиления контраста, предполагающая странгуляцию.
Изображение в полный размер
Стадия 2. Подострая
Через 45 дней наблюдения у пациентки появилось большое и болезненное скопление (70 x 65 мм). Это лечили разрезом и дренированием. Было удалено около 50 мл некротизированной печени (рис. 2). Окончательное восстановление TTIH было отложено из-за риска инфицирования протезной сетки. Однако интраоперационные культуры не показали роста.
2). Окончательное восстановление TTIH было отложено из-за риска инфицирования протезной сетки. Однако интраоперационные культуры не показали роста.
Разрез и дренирование подкожного скопления, содержащего некротизированную печень.
Изображение в натуральную величину
Стадия 3. Хроническая
Через 7 месяцев наблюдения у пациентки развилась большая редуктивная ТПВГ (рис. 3). На КТ размер дефекта составлял 120 х 90 мм, мешок содержал печеночный изгиб ободочной кишки и небольшую часть края печени (рис. 4). Устранение дефекта планировалось через 2 месяца, чтобы обеспечить полное восстановление после травмы и оптимизацию массы тела.
Рисунок 3Легко уменьшаемый TTIH.
Полноразмерное изображение
Рисунок 4 Корональная КТ-проекция: печеночно-ободочный изгиб и часть ткани печени включены в мешок TTIH.
Изображение в натуральную величину
Окончательная хирургическая коррекция была выполнена под общей анестезией в положении лежа на левом боку. Лапароскопическая установка порта включала 10-мм пупочный порт, один 15-мм порт и два 5-мм порта в эквидистантных субреберных позициях. После первоначальной ориентации печеночный изгиб, сальник и край печени резко отделялись от мешка. Как только мешок и его шейка были четко продемонстрированы, 21,0×15,9Для ремонта использовали низкопрофильный протез из полипропилена и вспененного политетрафторэтилена (ePTFE) с двойной сеткой (Bard® Composix® L/P Mesh, США). В связи с близостью диафрагмы к дефекту было решено использовать комбинацию интракорпорального шва и эндоскопических закрепок. Каудальная часть сетки была прикреплена к брюшной стенке с помощью винтовых кнопок (5 мм Protack® Autosuture® Tyco®, США). Краниальную часть сетки пришивали к диафрагме с помощью непрерывного 1 плетеного полиэстера (CT-1 Ethibond®, США). Послеоперационный период протекал гладко, с выпиской из стационара на четвертые сутки после операции.
Послеоперационный период протекал гладко, с выпиской из стационара на четвертые сутки после операции.
Через двенадцать месяцев наблюдения после герниопластики у пациентки появился некоторый дискомфорт и признаки, указывающие на рецидив грыжи. КТ подтвердила диагноз и определила наличие сальника в мешке.
При лапароскопическом исследовании сетка оказалась хорошо закрепленной и полностью перитонизированной. Между брюшной стенкой и нижней частью сетки образовался дефект размером 2 х 2 см (из-за несостоятельности фиксации эндотаком). Сальник вправлен в брюшную полость и сетка подшита к брюшной стенке лапароскопическим путем. Для увеличения прочности ремонта межреберье было частично сближено с помощью плетеных полиэфирных швов типа «восьмерка» (CT-1 Ethibond®, США) через 5-сантиметровый разрез. Пациент был выписан через 48 часов после процедуры с минимальным дискомфортом. При 12-месячном наблюдении после второй реконструктивной процедуры не было признаков рецидива.
Обсуждение
TTIH — редкое последствие травмы. В 1911 году Герстер уже бросил вызов этой концепции. Он рассмотрел 10 случаев и пришел к выводу, «что появление этих грыж не так уж редко, как можно было бы предположить из нескольких опубликованных сообщений по этому вопросу» [13]. TTIH чаще всего являются результатом проникающих ранений [5, 13–15] или высокоэнергетических и целенаправленных ударов тупым предметом [1–13]. Чаще наблюдается на левой стороне, TTIH может содержать сальник, толстую кишку, селезенку, желудок и/или тонкую кишку. Диагноз TTIH исторически было трудно поставить, с отсроченной диагностикой до нескольких лет [5, 13]. При первоначальном клиническом обследовании межреберные грыжи ошибочно принимают за липомы или гематомы [3]. В этих случаях только после КТ диагноз межреберной грыжи был подтвержден.
В 1911 году Герстер уже бросил вызов этой концепции. Он рассмотрел 10 случаев и пришел к выводу, «что появление этих грыж не так уж редко, как можно было бы предположить из нескольких опубликованных сообщений по этому вопросу» [13]. TTIH чаще всего являются результатом проникающих ранений [5, 13–15] или высокоэнергетических и целенаправленных ударов тупым предметом [1–13]. Чаще наблюдается на левой стороне, TTIH может содержать сальник, толстую кишку, селезенку, желудок и/или тонкую кишку. Диагноз TTIH исторически было трудно поставить, с отсроченной диагностикой до нескольких лет [5, 13]. При первоначальном клиническом обследовании межреберные грыжи ошибочно принимают за липомы или гематомы [3]. В этих случаях только после КТ диагноз межреберной грыжи был подтвержден.
Нам не известны сообщения в литературе, в которых TTIH был бы связан с ущемлением печени. Ближайшими, хотя и явно разными, зарегистрированными случаями были левосторонняя ГТПН из-за кашля с инфарктом сальника, обнаруженным при плановой пластике [16], и пациент с синдромом Чилайдити, которому потребовалась илеоцекальная резекция во время пластики нетравматической межреберной послеоперационной грыжи [22]. Сообщалось о консервативном лечении TTIH. Чаще всего у пациента возникают боли и увеличивается размер уплотнения, после чего рассматривается вопрос о восстановлении [4].
Сообщалось о консервативном лечении TTIH. Чаще всего у пациента возникают боли и увеличивается размер уплотнения, после чего рассматривается вопрос о восстановлении [4].
Решение о выборе неинтервенционного подхода, несмотря на ущемление печени, было продиктовано наличием у пациента сопутствующих заболеваний, тяжелой контузией легкого, консервативно вылеченными повреждениями твердых органов брюшной полости (почки, печени), некрозом частичной толщины кожи и отсутствием нарушений функции печени . Более агрессивный оперативный подход мог бы предотвратить последующие повторные госпитализации, но также мог привести к серьезным осложнениям, таким как сильное кровотечение, дыхательная недостаточность и инфицирование раны/сетки. Эту дилемму нельзя решить с помощью тематических исследований этой редкой травмы, но наш пример показывает, чего можно ожидать при консервативном подходе. Применимо ли это к данному пациенту в данное время, требует информированного суждения лечащего хирурга.
Описано несколько методов пластики: пластика эндогенными тканями [8], протезная сетка, армированная кабелем вокруг ребер [18], открытая трансторакальная пластика сеткой [20] и лапароскопическая пластика рассасывающейся сеткой без натяжения [21]. Мы предпочли лапароскопический подход без натяжения и использование двухслойной нерассасывающейся сетки. Выбор непрерывных швов для фиксации сетки к диафрагме основывался на предупреждениях производителя о том, что спиральные кнопки противопоказаны при толщине тканей менее 4 мм. Толщина диафрагмы, измеренная ультразвуком, составляет всего 2 мм [23]. На самом деле сообщалось о фатальном повреждении сердца во время пластики грыжи пищеводного отверстия диафрагмы с помощью винтовой тактики [24].
Мы предпочли лапароскопический подход без натяжения и использование двухслойной нерассасывающейся сетки. Выбор непрерывных швов для фиксации сетки к диафрагме основывался на предупреждениях производителя о том, что спиральные кнопки противопоказаны при толщине тканей менее 4 мм. Толщина диафрагмы, измеренная ультразвуком, составляет всего 2 мм [23]. На самом деле сообщалось о фатальном повреждении сердца во время пластики грыжи пищеводного отверстия диафрагмы с помощью винтовой тактики [24].
Заключение
TTIH встречаются редко, и их может быть трудно диагностировать и лечить без соответствующей визуализации и предоперационного планирования. Ущемление печени, если его не лечить быстро, приводит к некрозу печени и требует поэтапного хирургического лечения TTIH. Лапароскопическая пластика без натяжения с использованием постоянной протезной сетки и использование швов для фиксации к диафрагме являются ключом к успешному результату.
Ссылки
- «>
Couso JL, Ladra MJ, Gómez AM, Pérez JA, Prim JM: Посттравматическая межреберная пищеварительная грыжа. Дж Чир. 2009 г., 146: 189-190. 10.1016/ж.жчир.2009.05.017.
Артикул Google ученый
Le Neel JC, Mousseau PA, Leborgne J, Horeau JM, Labor PE, Mousseau M: Межреберная брюшная полость. Замечания Rapport de quatre. Энн Чир. 1978, 32: 138-141. (французский)
CAS пабмед Google ученый
Центральный пабмед КАС Статья пабмед Google ученый
Rogers FB, Leavitt BJ, Jensen PE: Травматическая трансдиафрагмальная межреберная грыжа, вторичная по отношению к кашлю: клинический случай и обзор литературы. J Травма. 1996, 41: 902-903. 10.1097/00005373-199611000-00026.
КАС Статья пабмед Google ученый
Ueki J, De Bruin PF, Pride NB: In vivo оценка сокращения диафрагмы с помощью ультразвука у здоровых людей. грудная клетка. 1995, 50: 1157-1161. 10.1136/thx.50.11.1157.
Центральный пабмед КАС Статья пабмед Google ученый
Ссылки на скачивание
 При этом происходит увеличение внутриполостного давления в грудной клетке, что вызывает выпячивание межреберного промежутка.
При этом происходит увеличение внутриполостного давления в грудной клетке, что вызывает выпячивание межреберного промежутка. В таком случае происходит стремительное повышение давления в легких. Спонтанная межреберная грыжа возникает при резком подъеме тяжелых предметов, критической ситуации на воде. В таких моментах происходит стремительное выпячивание паренхиматозной легочной ткани.
В таком случае происходит стремительное повышение давления в легких. Спонтанная межреберная грыжа возникает при резком подъеме тяжелых предметов, критической ситуации на воде. В таких моментах происходит стремительное выпячивание паренхиматозной легочной ткани.

 : Элби-СПб., 2002.
: Элби-СПб., 2002.