Болевой синдром при переломах тел позвонков, осложняющих течение системного остеопороза | Родионова
Переломы тел позвонков относят к «переломам-маркерам» остеопороза, но из-за бессимптомного течения, [1] три четверти пациентов не обращаются за медицинской помощью, а возникающие в последующем болевые симптомы объясняют наличием дегенеративных изменений в позвоночнике. В то же время, эти болевые ощущения обусловлены, прежде всего переломом, так как его наличие ведет к дополнительной перегрузке фасеточного сустава и как следствие-перерастяжению капсульно — связочного аппарата сустава и развитию дегенеративного артрита. Боль при переломе тела позвонка, в отличие от остеохондроза, появляется только при статической нагрузке, что связывают с реакцией чувствительных нервных волокон на микропереломы трабекул, число которых увеличивается на фоне дефицита МПК и снижения прочности оставшихся костных структур в компримированном позвонке. В то время как плотность чувствительных нервных волокон в ткани, не снижается [2].
В случаях, когда пациенты связывают боль в позвоночнике с возникшим переломом тела позвонка, она появляется внезапно среди полного здоровья и пациенты могут указать на обстоятельства, предшествующие появлению боли. Чаще всего это подъем тяжести, иногда просто наклон туловища или резкий поворот, нередко указания на травмирующий момент отсутствуют. Боль в этих случаях ощущается на уровне поврежденного позвонка и, при локализации в грудном отделе, может носить опоясывающий характер [3], что требует проведения дифференциальной диагностики с инфарктом миокарда, плевритом, острым заболеванием органов брюшной полости. Острая боль при переломе тела позвонка обусловлена периостальным кровоизлиянием, чрезмерным количеством одновременно возникших микропереломов трабекул, чрезмерным натяжением связок вследствие этих изменений, спазмом параспинальных мышц. Отсутствие лечения остеопороза в таких случаях не только увеличивает риск новых переломов тел позвонков, но и способствует формированию хронической боли, которая является следствием механического сдавления связок и мышц из-за кифоза грудного отдела позвоночника, чрезмерного напряжения связок за счет снижения роста и развития артритов межпозвонковых суставов, укорочения и нарастающего спазма параспинальных мышц из-за снижения роста [3].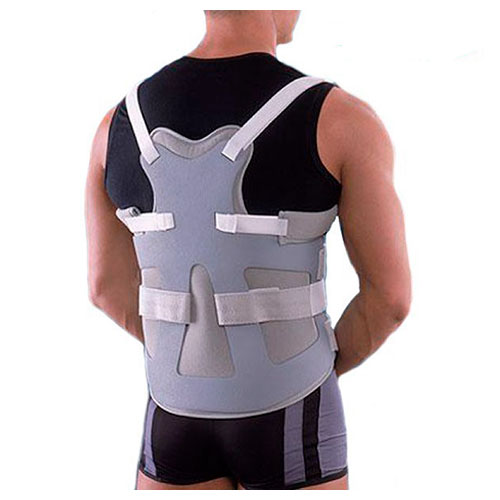

При системном остеопорозе пальпация остистых отростков позвонков чаще безболезненна, также может быть отрицательной проба с осевой нагрузкой (надавливание на голову или надплечья), но сдавление грудной клетки может быть болезненным. Эти пробы должны проводиться осторожно во избежание новых переломов тел позвонков.
При переломах тел поясничных позвонков может появиться ограничение движений в поясничном отделе позвоночника, и пациенты пытаются поддерживать туловище в вертикальном положении с помощью рук или трости, особенно во время свежих болевых атак. Следует так же отметить изменение с возрастом восприятия и реагирования на боль, причина которого остается неясной. По мнению ряда исследователей, это может быть обусловлено повышением болевого порога у пожилых людей. [7] Отсутствие лечения остеопороза при уже случившемся переломе служит фактором дальнейшего прогрессирования заболевания и нарастания как симптоматики, так и новых переломов, поэтому всем пациентам старше 50 лет с указанием на выше приведенные жалобы или симптомы необходимо для уточнения диагноза остеопороза выполнить рентгенографию грудного и поясничного отделов позвоночника (уточнения степени компрессии тел позвонков) и рентгеновскую денситометрию для уточнения величины потери МПК [8]. После оценки гомеостаза кальция и маркеров ремоделирования необходимо начинать лечение остеопороза препаратами для коррекции нарушений костного ремоделирования (принципы назначения этих препаратов изложены в клинических рекомендациях Российской ассоциации по остеопорозу и Российской ассоциации эндокринологов) [9]. Однако на начальном этапе купирование боли и профилактика повторных переломов тел позвонков требует комплексного подхода, что сокращает время пребывания на постельном режиме, так как длительная разгрузка может стать фактором прогрессирования заболевания, ухудшения физического состояния, вызывает гипотрофию мышц, приводит к развитию пролежней, тромбозу глубоких вен, болезням органов дыхания, дезориентации и депрессии [10].
По мнению ряда исследователей, это может быть обусловлено повышением болевого порога у пожилых людей. [7] Отсутствие лечения остеопороза при уже случившемся переломе служит фактором дальнейшего прогрессирования заболевания и нарастания как симптоматики, так и новых переломов, поэтому всем пациентам старше 50 лет с указанием на выше приведенные жалобы или симптомы необходимо для уточнения диагноза остеопороза выполнить рентгенографию грудного и поясничного отделов позвоночника (уточнения степени компрессии тел позвонков) и рентгеновскую денситометрию для уточнения величины потери МПК [8]. После оценки гомеостаза кальция и маркеров ремоделирования необходимо начинать лечение остеопороза препаратами для коррекции нарушений костного ремоделирования (принципы назначения этих препаратов изложены в клинических рекомендациях Российской ассоциации по остеопорозу и Российской ассоциации эндокринологов) [9]. Однако на начальном этапе купирование боли и профилактика повторных переломов тел позвонков требует комплексного подхода, что сокращает время пребывания на постельном режиме, так как длительная разгрузка может стать фактором прогрессирования заболевания, ухудшения физического состояния, вызывает гипотрофию мышц, приводит к развитию пролежней, тромбозу глубоких вен, болезням органов дыхания, дезориентации и депрессии [10].
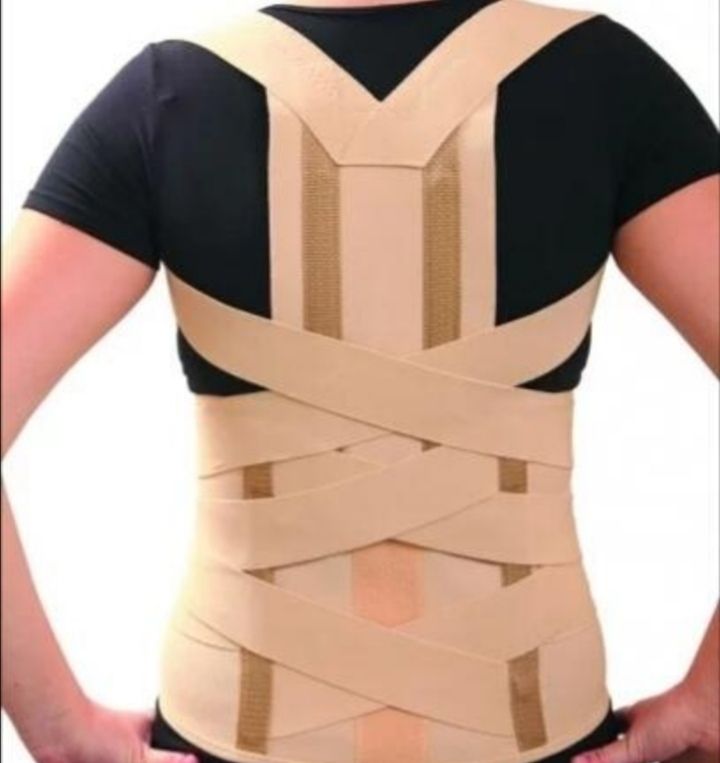
При переломах в поясничном отделе позвоночника рекомендуется пояснично — крестцовый корсет средней степени жесткости, при переломах грудного отдела позвоночника кроме того, можно рекомендовать грудопоясничный корсет Spinomed, который обеспечивает выпрямление позвоночного столба и уменьшение выраженности кифоза за счет активации разгибателей спины, также этот корсет способствует стимуляции работы околопозвоночных мышц через включение биологической обратной связи. (Рис 1). У пациентов с переломами тел позвонков на фоне остеопороза ношение корсета в течение всего дня не приводит к атрофии мышц при условии ежедневной ходьбы не менее 1,5-2 часов в день и ежедневной ЛФК в положении «лежа» и «сидя».
(Рис 1). У пациентов с переломами тел позвонков на фоне остеопороза ношение корсета в течение всего дня не приводит к атрофии мышц при условии ежедневной ходьбы не менее 1,5-2 часов в день и ежедневной ЛФК в положении «лежа» и «сидя».
Также можно использовать опорные устройства на колесах с ручным тормозом. В этом случае благодаря выпрямлению спины и уменьшению нагрузки на позвоночник не только уменьшает боль при передвижении, но и снижает риск новых переломов [21]. Для уменьшения боли в боковых отделах туловища можно рекомендовать специальные мягкие ремни, уменьшающие соприкосновение костных структур [22].
Рисунок 1. Ортез «Spinomed IV» вид спереди и сзади.
У пациентов с переломами тел позвонков необходимо с первого дня назначать упражнения для нервно-мышечной стабилизации грудопоясничного отдела позвоночника, не требующих вертикализации (пассивные и активные упражнения с мобилизацией верхних и нижних конечностей и шейного отдела позвоночника). ЛФК снижает выраженность боли за счет повышения тонуса разгибателей и улучшения координации.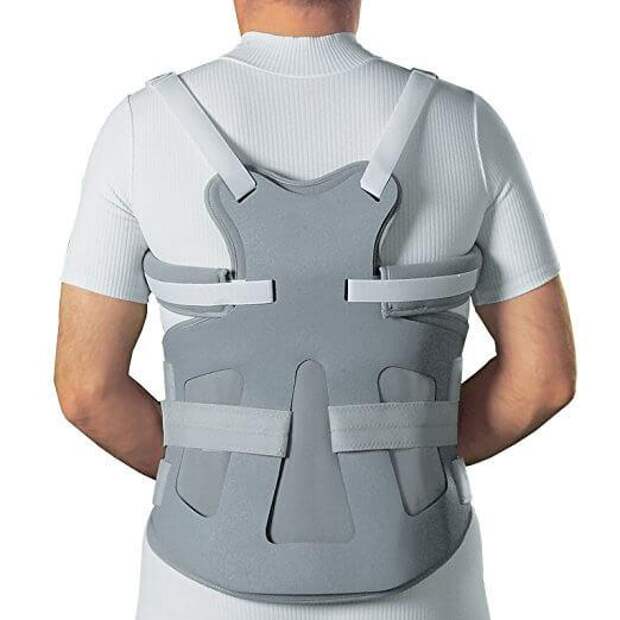 Щадящие упражнения в положении «лежа» с подушкой под тазом помогают предотвратить прогрессирование деформации позвонка, восстановить осанку, и уменьшить болезненную кифотическую деформацию [23].
Щадящие упражнения в положении «лежа» с подушкой под тазом помогают предотвратить прогрессирование деформации позвонка, восстановить осанку, и уменьшить болезненную кифотическую деформацию [23].
После вертикализации назначается ЛФК на укрепление грудных и межреберных мышц. У пациентов с переломами тел позвонков на фоне остеопороза чрезвычайно важно выработать стереотип движений с сохранением прямой осанки, чтобы уменьшить нагрузку на позвоночник и снизить риск последующих переломов. Исключается тяжелая работа, подъемы тяжести и наклоны вперед и в стороны [24]. Общими принципами упражнений при остеопорозе [25] являются:
- выбор упражнений и интенсивность должны быть адаптированы к конкретному пациенту, чтобы избежать чрезмерного стресса позвоночника и вызывать новую травму
- упражнения должны быть направлены на растяжение мышц и укрепление группы мышц, разгибающих позвоночник; ограничение упражнений со сгибанием и ротацией позвоночника;
- упражнения выполняются осторожно в медленном темпе без резких движений;
- при выполнении упражнений пациенты должны стараться выпячивать грудную клетку, глубоко дышать, выпрямлять спину и избегать кифотической позы;
- важна регулярность упражнений (оптимально – ежедневно), так как после прекращения упражнений их положительный эффект быстро теряется.

Через 3 недели и в течение последующих 3 месяцев пациентам с переломами тел позвонков следует соблюдать режим «интермиттирующего» отдыха в горизонтальном положении»: после 2 ч пребывания в вертикальном положении необходимо 20 мин проводить в положении «лежа» [26, 27]. Мануальная терапия категорически запрещена, но к настоящему времени выполнено одно исследование, которое предлагает мультимодальный подход, связывая щадящую мануальную терапию с физическими упражнениями. Авторы продемонстрировали эффективность программы в уменьшении боли и улучшения физической функции и выносливость мышц спины у пациентов с болевым синдромом на фоне перелома тел позвонков [28]. Однако эти рекомендации пока никто не подтвердил, осложнений в виде новых переломов тел позвонков после мануальной терапии много.
Лечение хронических болей при остеопорозе, осложненном переломами тел позвонков
Около 66 % женщин, у которых остеопороз осложнился компрессионными переломами позвоночника, страдают от хронической боли в спине, при этом 26 % испытывают ежедневную боль продолжительностью свыше 10 часов. Хронический болевой синдром связывают с неправильным или полным отсутствием лечения переломов тел позвонков в остром периоде [29]. В этом случае стимулом раздражения болевых рецепторов становится не только перелом трабекул, но их растяжение и сжатие. Усугубляется болевой синдром миофасциальными нарушениями, изменениями диско-теловых соотношений и развитием нарушений биомеханики вследствие деформаций позвоночного столба. Хроническая боль при переломах тел позвонков формирует у больных остеопорозом фобии.
Хронический болевой синдром связывают с неправильным или полным отсутствием лечения переломов тел позвонков в остром периоде [29]. В этом случае стимулом раздражения болевых рецепторов становится не только перелом трабекул, но их растяжение и сжатие. Усугубляется болевой синдром миофасциальными нарушениями, изменениями диско-теловых соотношений и развитием нарушений биомеханики вследствие деформаций позвоночного столба. Хроническая боль при переломах тел позвонков формирует у больных остеопорозом фобии.
Для купирования хронической боли рекомендуются курсы НПВП (при отсутствии противопоказаний со стороны желудочно-кишечного тракта) [30], но они оказывают негативное влияние на костный метаболизм, поэтому их использование не может быть длительным [31].
Анальгетики в виде аппликаций препаратов с димексидом (димексид 10%-10,0 + новокаин 0,5%-5,0 + димедрол 1%-1,0 + вит-В12 250 мкг + диклонак 3.0) на область проекции боли на 4-6 часов 5-6 процедур; Рефлексотерапия (иглоукалывание, электропунктура, лазеропунктура). Для купирования миалгий рекомендуются курсы сирдалуда (2-4 мг 1-2 раза в день ,7-10 дней [32]. При патологических переломах позвонков на фоне остеопороза из-за сопутствующих заболеваний физиотерапия возможна лишь у 10-15% пациентов [33]. Убедительных данных о возможности использования при остеопорозе для купирования хронической боли радиочастотной денервации медиальных ветвей дорсальных дуг, иннервирующих фасеточный сустав, нет.
Для купирования миалгий рекомендуются курсы сирдалуда (2-4 мг 1-2 раза в день ,7-10 дней [32]. При патологических переломах позвонков на фоне остеопороза из-за сопутствующих заболеваний физиотерапия возможна лишь у 10-15% пациентов [33]. Убедительных данных о возможности использования при остеопорозе для купирования хронической боли радиочастотной денервации медиальных ветвей дорсальных дуг, иннервирующих фасеточный сустав, нет.
Депрессия и нарушение сна у пациентов с хронической болью при переломах тел позвонков на фоне остеопороза требуют назначения антидепрессантов и помощи психолога. Для уменьшения психологических проблем, связанных с хроническим болевым синдромом, используют различные образовательные программы для пациентов с обучением самоконтролю [34]. Хроническую боль облегчает постоянное ношение корсетов (кроме сна) [12], которые разгружают позвоночник за счет восстановления «балонной» функции брюшной полости и повышая внутрибрюшное давление разгружают» позвоночник. Мягкие и полужесткие конструкции не вызывают атрофию мышечного «корсета»».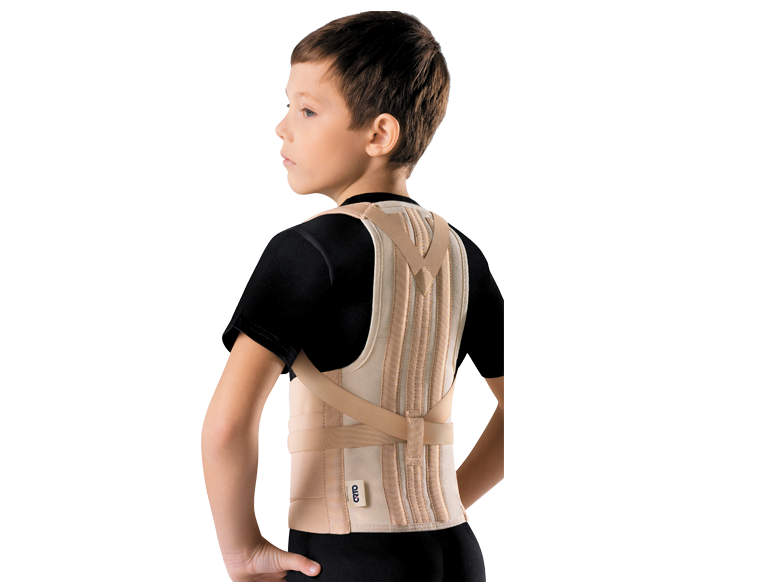
ЗАКЛЮЧЕНИЕ
Вероятность развития хронического болевого синдрома может быть снижена при своевременном назначении терапии, направленной на лечение остеопороза, целью которого прежде всего является предупреждение новых переломов и всех тех деформаций туловища, которые приводят к формированию болевого синдрома. Основополагающим в лечении патологических переломов тел позвонков, осложняющих течение остеопороза, является назначение патогенетических препаратов для лечения остеопороза (бисфосфонатов, деносумаба, терипаратида) с адекватным восполнением потребления солей кальция и купированием дефицита или недостаточности витамина D.
Пациенты с наличием длительного болевого синдрома не купируемого комплексным консервативным лечением могут быть кандидатами на такое малоинвазивное вмешательство как вертебропластика с последующей патогенетической терапией остеопороза, направленной прежде всего на предупреждение новых переломов костей скелета.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
1. Griffith JF. Identifying osteoporotic vertebral fracture. Quant Imaging Med Surg. 2015;5(4):592-602. doi: 10.3978/j.issn.2223-4292.2015.08.01
2. Jimenez-Andrade JM, Mantyh WG, Bloom AP, et al. The effect of aging on the density of the sensory nerve fiber innervation of bone and acute skeletal pain. Neurobiol Aging. 2012;33(5):921-932. doi: 10.1016/j.neurobiolaging.2010.08.008
3. Wu SS, Lachmann E, Nagler W. Current Medical, Rehabilitation, and Surgical Management of Vertebral Compression Fractures. J Women’s Health. 2003;12(1):17-26. doi: 10.1089/154099903321154103
4. Sinaki M, Pfeifer M, Preisinger E, et al. The Role of Exercise in the Treatment of Osteoporosis. Current Osteoporosis Reports. 2010;8(3):138-144. doi: 10.1007/s11914-010-0019-y
5. Dreyfuss P, Tibiletti C, Dreyer SJ. Thoracic zygapophyseal joint pain patterns. A study in normal volunteers. Spine (Phila Pa 1976). 1994;19(7):807-811.
Spine (Phila Pa 1976). 1994;19(7):807-811.
6. Francis RM, Aspray TJ, Hide G, et al. Back pain in osteoporotic vertebral fractures. Osteoporos Int. 2007;19(7):895-903. doi: 10.1007/s00198-007-0530-x
7. Gasik R, Styczyński T. Specifics of pharmacological treatment of back pains in people of old age. Polski Merkuliusz lekarski 2006; 21(124):394-397
8. Watts NB, Adler RA, Bilezikian JP, et al. Osteoporosis in Men: An Endocrine Society Clinical Practice Guideline. J Clin Endocr Metab. 2012;97(6):1802-1822. doi: 10.1210/jc.2011-3045
9. Мельниченко Г.А., Белая Ж.Е., Рожинская Л.Я., и др. Краткое изложение клинических рекомендаций по диагностике и лечению остеопороза российской ассоциации эндокринологов // Остеопороз и остеопатии. — 2016. — Т. 19. — №3. — C. 28-36. [Melnichenko GA, Belaya ZE, Rozhinskaya LY, et al. Summary of Clinical Guidelines for the Diagnosis and Treatment of Osteoporosis of the Russian Association of Endocrinologists. Osteoporosis and osteopathy. 2016;19(3):28-36. (In Russ.)] doi: 10.14341/osteo2016328-36
(In Russ.)] doi: 10.14341/osteo2016328-36
10. Chosa K, Naito A, Awai K. Newly developed compression fractures after percutaneous vertebroplasty: comparison with conservative treatment. Japanese Journal of Radiology. 2011;29(5):335-341. doi: 10.1007/s11604-011-0564-z
11. Ensrud KE, Schousboe JT. Vertebral Fractures. N Engl J Med. 2011;364(17):1634-1642. doi: 10.1056/NEJMcp1009697
12. Longo UG, Loppini M, Denaro L, et al. Osteoporotic vertebral fractures: current concepts of conservative care. Br Med Bull. 2011;102(1):171-189. doi: 10.1093/bmb/ldr048
13. 13. 1. Barker KL, Javaid MK, Newman M, et al. Physiotherapy Rehabilitation for Osteoporotic Vertebral Fracture (PROVE): study protocol for a randomised controlled trial. Trials. 2014;15(1):22. doi: 10.1186/1745-6215-15-22
14. Denaro V, Longo UG, Denaro L. Vertebroplasty versus conservative treatment for vertebral fractures. The Lancet. 2010;376(9758):2071. doi: 10.1016/s0140-6736(10)62289-1
15. Longo UG, Loppini M, Denaro L, et al. Conservative management of patients with an osteoporotic vertebral fracture: A review of the literature. The Bone & Joint Journal. 2012;94-B(2):152-157. doi: 10.1302/0301-620x.94b2.26894
Conservative management of patients with an osteoporotic vertebral fracture: A review of the literature. The Bone & Joint Journal. 2012;94-B(2):152-157. doi: 10.1302/0301-620x.94b2.26894
16. Vorlat P, Leirs G, Tajdar F, et al. Predictors of Recovery After Conservative Treatment of AO-Type A Thoracolumbar Spine Fractures Without Neurological Deficit. Spine. 2010:1. doi: 10.1097/BRS.0b013e3181cdb5fc
17. Park Y-S, Kim H-S. Prevention and Treatment of Multiple Osteoporotic Compression Fracture. Asian Spine Journal. 2014;8(3):382. doi: 10.4184/asj.2014.8.3.382
18. van Tulder M, Becker A, Bekkering T, et al. Chapter 3 European guidelines for the management of acute nonspecific low back pain in primary care. Eur Spine J. 2006;15(S2):s169-s191. doi: 10.1007/s00586-006-1071-2
19. Rzewuska M, Ferreira M, McLachlan AJ, et al. The efficacy of conservative treatment of osteoporotic compression fractures on acute pain relief: a systematic review with meta-analysis. Eur Spine J. 2015;24(4):702-714. doi: 10.1007/s00586-015-3821-5
2015;24(4):702-714. doi: 10.1007/s00586-015-3821-5
20. Pfeifer M, Begerow B, Minne HW. Effects of a New Spinal Orthosis on Posture, Trunk Strength, and Quality of Life in Women with Postmenopausal Osteoporosis. Am J Phys Med Rehabil. 2004;83(3):177-186. doi: 10.1097/01.phm.0000113403.16617.93
21. Frost HM. Personal Experience in Managing Acute Compression Fractures, their Aftermath, and the Bone Pain Syndrome, in Osteoporosis. Osteoporos Int. 1998;8(1):13-15. doi: 10.1007/s001980050042
22. Bonner Jr FJ, Sinaki M, Grabois M, et al. Health Professional’s Guide to Rehabilitation of the Patient with Osteoporosis. Osteoporos Int. 2003;14(0):1-22. doi: 10.1007/s00198-002-1308-9
23. Burke TN, França FJR, Meneses SRFd, et al. Postural control in elderly women with osteoporosis: comparison of balance, strengthening and stretching exercises. A randomized controlled trial. Clin Rehabil. 2012;26(11):1021-1031. doi: 10.1177/0269215512442204
24. Yoo J-H, Moon S-H, Ha Y-C, et al. Osteoporotic Fracture: 2015 Position Statement of the Korean Society for Bone and Mineral Research. Journal of Bone Metabolism. 2015;22(4):175. doi: 10.11005/jbm.2015.22.4.175
Osteoporotic Fracture: 2015 Position Statement of the Korean Society for Bone and Mineral Research. Journal of Bone Metabolism. 2015;22(4):175. doi: 10.11005/jbm.2015.22.4.175
25. Sinaki M. Yoga Spinal Flexion Positions and Vertebral Compression Fracture in Osteopenia or Osteoporosis of Spine: Case Series. Pain Practice. 2013;13(1):68-75. doi: 10.1111/j.1533-2500.2012.00545.x
26. Hongo M, Miyakoshi N, Shimada Y, Sinaki M. Association of spinal curve deformity and back extensor strength in elderly women with osteoporosis in Japan and the United States. Osteoporos Int. 2011;23(3):1029-1034. doi: 10.1007/s00198-011-1624-z
27. Angın E, Erden Z, Can F. The effects of clinical pilates exercises on bone mineral density, physical performance and quality of life of women with postmenopausal osteoporosis. J Back Musculoskelet Rehabil. 2015;28(4):849-858. doi: 10.3233/bmr-150604
28. Bennell KL, Matthews B, Greig A, et al. Effects of an exercise and manual therapy program on physical impairments, function and quality-of-life in people with osteoporotic vertebral fracture: a randomised, single-blind controlled pilot trial. BMC Musculoskel Disord. 2010;11(1). doi: 10.1186/1471-2474-11-36
BMC Musculoskel Disord. 2010;11(1). doi: 10.1186/1471-2474-11-36
29. Bianchi M, Orsini M, Saraifoger S, et al. Health and Quality of Life Outcomes. 2005;3(1):78. doi: 10.1186/1477-7525-3-78
30. Bavry AA, Khaliq A, Gong Y, et al. Harmful Effects of NSAIDs among Patients with Hypertension and Coronary Artery Disease. The American Journal of Medicine. 2011;124(7):614-620. doi: 10.1016/j.amjmed.2011.02.025
31. Vestergaard P, Hermann P, Jensen JEB, et al. Effects of paracetamol, non-steroidal anti-inflammatory drugs, acetylsalicylic acid, and opioids on bone mineral density and risk of fracture: results of the Danish Osteoporosis Prevention Study (DOPS). Osteoporos Int. 2011;23(4):1255-1265. doi: 10.1007/s00198-011-1692-0
32. Vellucci R, Mediati RD, Ballerini G. Use of opioids for treatment of osteoporotic pain. Clinical Cases in Mineral and Bone Metabolism. 2014;11(3):173-176.
33. Huang LQ, He HC, He CQ, et al. Clinical update of pulsed electromagnetic fields on osteoporosis. Chin Med J (Engl). 2008;121(20):2095-2099.
Chin Med J (Engl). 2008;121(20):2095-2099.
34. Eisman JA, Bogoch ER, Dell R, et al. Making the first fracture the last fracture: ASBMR task force report on secondary fracture prevention. J Bone Miner Res. 2012;27(10):2039-2046. doi: 10.1002/jbmr.1698
Компрессионный перелом позвоночника грудного отдела
5 Февраль 2020
110668
3.6 из 5
Оглавление
- 1 Причины
- 2 Виды
- 3 Симптомы
- 4 Диагностика
- 5 Лечение
- 5.1 Консервативное лечение переломов грудного отдела позвоночника
- 5.1.1 Медикаментозная терапия
- 5.1.2 ЛФК
- 5.1.3 Массаж
- 5.1.4 Физиотерапия
- 5.2 Хирургическое лечение переломов грудного отдела позвоночника
- 5.2.1 Вертербропластика
- 5.2.2 Кифопластика
- 5.2.3 Транспедикулярная фиксация
- 5.
 2.4 Ламинэктомия
2.4 Ламинэктомия
- 5.1 Консервативное лечение переломов грудного отдела позвоночника
- 6 Реабилитация
- 7 Возможные осложнения
Переломы позвоночника – серьезные и, к сожалению, нередкие травмы, способные не только привести к инвалидности, но и унести жизнь человека. Одной из распространенных их разновидностей является компрессионный перелом позвонков грудного отдела. Среди всех переломов позвоночника на них приходится около 40%.
Грудной отдел позвоночника представлен 12 позвонками средней величины, постепенно увеличивающейся. Последний грудной позвонок – самый большой в этом отделе, тем не менее это не делает его более устойчивым к деформациям. Компрессионные переломы могут возникать в любом из них. Для них типично «сплющивание» тел позвонков, в результате чего передняя часть приобретает форму клина.
Причины
Основной причиной возникновения компрессионных переломов является остеопороз. Для этого заболевания типичен дефицит кальция, что приводит к постепенному уменьшению прочности костей. Они становятся рыхлыми, и даже незначительная нагрузка может привести к образованию трещин, разрушению или сплющиванию позвонка. Чаще всего подобное происходит при поднятии тяжелых предметов или резком движении. Но в ряде случаев даже чихание или спуск по лестнице может спровоцировать деформацию позвонка грудного отдела.
Они становятся рыхлыми, и даже незначительная нагрузка может привести к образованию трещин, разрушению или сплющиванию позвонка. Чаще всего подобное происходит при поднятии тяжелых предметов или резком движении. Но в ряде случаев даже чихание или спуск по лестнице может спровоцировать деформацию позвонка грудного отдела.
В силу особенностей возраста компрессионным переломам позвоночника грудного отдела наиболее подвержены лица 12–20 лет и старше 58 лет.
Компрессионные переломы также могут возникать у здоровых людей с нормальным уровнем кальция в результате:
- падения на спину с высоты, в том числе в быту;
- ДТП;
- ныряния в водоемах с неровным дном;
- ударов по спине в области грудного отдела позвоночника;
- падения на спину тяжелых предметов.
Кроме остеопороза, существует ряд других заболеваний, которые способствуют повышенной ломкости костей и повышают риск наступления перелома позвоночника. Это:
Это:
- доброкачественные и злокачественные опухоли позвоночника и близлежащих тканей;
- образование метастаз в позвоночнике при локализации злокачественного новообразования в другом органе;
- туберкулез костей.
Виды
Компрессионные переломы делят на 3 вида в зависимости от тяжести повреждения:
- 1 степень – самая легкая, высота позвонка уменьшается менее чем на 30%;
- 2 степень – позвонок сплющивается наполовину;
- 3 степень – высота позвонка снижается более чем на 50%.
Уменьшение высоты позвонка может сочетаться с образованием костных осколков, которые несут нешуточную угрозу. Они могут травмировать окружающие ткани, а также нервные корешки и сам спинной мозг, что является серьезным осложнением. Если подобное присутствует, перелом называют осложненным. В противном случае говорят о неосложненной травме.
Симптомы
При переломах позвонков грудного отдела, особенно с 1 по 10, симптомы носят не столь острый характер, как при травмировании других отделов позвоночника. Это обусловлено значительно меньшей подвижностью компонентов грудного отдела, они мало задействованы в выполнении привычных бытовых действий и испытывают меньшую нагрузку.
Это обусловлено значительно меньшей подвижностью компонентов грудного отдела, они мало задействованы в выполнении привычных бытовых действий и испытывают меньшую нагрузку.
Повреждение 12 позвонка грудного отдела сопряжено с выраженной симптоматикой, поскольку этот участок позвоночника весьма подвижен. Это также приводит к частому возникновению признаков поражения нервных структур.
Основными симптомами перелома позвонков грудного отдела позвоночника являются:
- боль в области грудной клетки, спине и верхней части живота, склонная усиливаться при движениях, дыхании и смене положения тела;
- иррадиация болей в пах, живот и существенное уменьшение их интенсивности при занятии лежачего положения;
- напряжение мышц спины;
- ограничение подвижности;
- изменение осанки;
- отечность мягких тканей в области поражения;
- образование гематом;
- нарушение работы органов ЖКТ и мочевыделительной системы.
Компрессионные переломы грудного отдела часто сопровождаются формированием небольшого горба в проекции травмированного позвонка.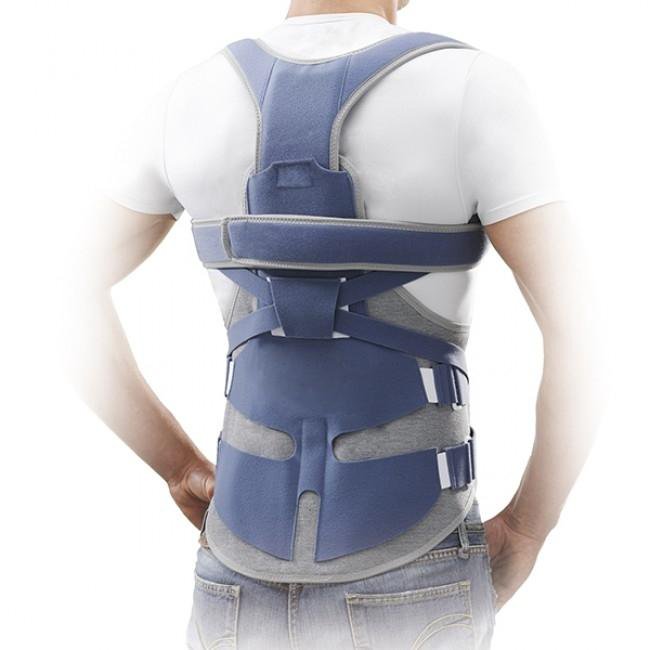 Его образуют вершины двух остистых отростков смежных позвонков, которые в результате уменьшения высоты передней части его тела сместились с нормального положения.
Его образуют вершины двух остистых отростков смежных позвонков, которые в результате уменьшения высоты передней части его тела сместились с нормального положения.
Если перелом позвоночника спровоцировал повреждение нервов и компрессию спинного мозга, может наблюдаться:
- затруднение дыхания;
- головокружения, обморочные состояния;
- нарушение чувствительности и снижение тонуса мышц конечностей.
Диагностика
Пациенты с болями в спине обследуются вертебрологом или травматологом, если появлению болевого синдрома предшествовала травма. Врач опросит больного, выяснит, при каких условиях возникли боли, и проведет тщательный осмотр. По усилению болей при нажатии и перкуссии, рефлекторному напряжению мышц и ряду других признаков врач может предположить наличие перелома грудного отдела позвоночника и направить пациента на инструментальные методы исследования.
Основой диагностики компрессионных переломов позвоночника является рентген в двух проекциях. Этого достаточно, чтобы увидеть изменение высоты позвонка и нарушение целостности его составляющих. Для получения более полной картины пациентам могут назначаться:
Этого достаточно, чтобы увидеть изменение высоты позвонка и нарушение целостности его составляющих. Для получения более полной картины пациентам могут назначаться:
- КТ – дает более полную информацию, чем классические рентгеновские снимки;
- МРТ – позволяет оценить состояние межпозвоночных дисков, связок и степень стеноза спинного мозга;
- электромиелография – позволяет оценить качество проведения биоэлетрических импульсов от спинного мозга к мышцам.
При подозрении на остеохондроз, особенно у людей старшей возрастной группы, проводится денситометрия. Метод позволяет определить плотность костной ткани и диагностировать или опровергнуть наличие остеохондроза.
Лечение
Лечение компрессионных переломов грудного отдела возможно консервативным и хирургическим путем. Причем выбор тактики зависит не от пожеланий пациента, а от степени перелома и наличия неврологических осложнений. В обоих случаях задачами врачей является устранение болевого синдрома, восстановление анатомически правильного положения позвонка и ускорение процессов из регенерации.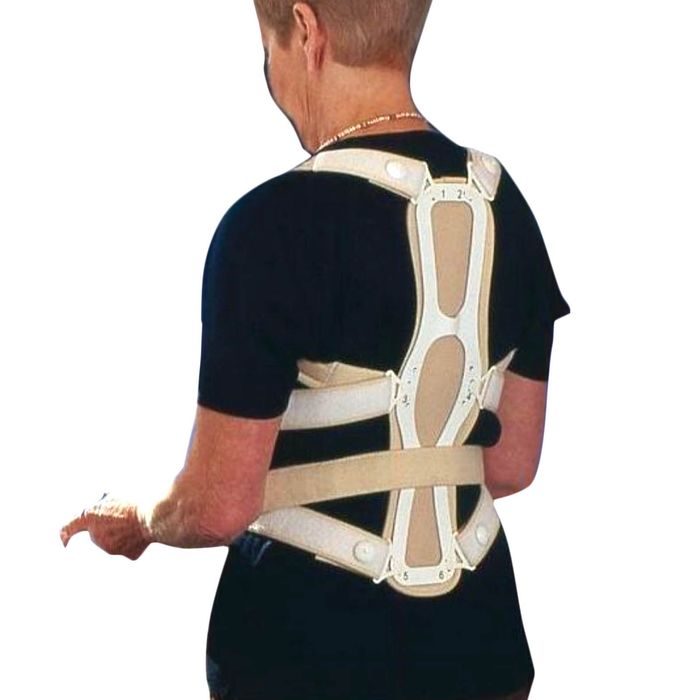
Консервативное лечение переломов грудного отдела позвоночника
Компрессионные переломы грудного отдела 1-й степени успешно лечатся консервативным путем. В таких ситуациях обычно изначально назначается скелетное вытяжение. Целью процедуры является вытягивание позвоночника, что позволяет позвонкам вернуться в анатомически правильное положение.
Обязательно после этого накладывается гипсовая повязка или надевается реклинатор. Это ортопедическое устройство представляет собой один из видов корсетов. В нем присутствует твердая площадка, призванная защитить травмированный участок позвоночника. К ее углам прикреплены полужесткие и при этом эластичные лямки, поддерживающие позвоночник в нужном положении и снижающие нагрузки на него.
Изначально все больные должны придерживаться строгого постельного режима. При этом они нуждаются в жестком ортопедическом матрасе или щите. Также обязательными компонентами консервативного лечения являются:
- медикаментозная терапия;
- ЛФК;
- массаж;
- физиотерапия.

Медикаментозная терапия
С самого первого дня лечения больному назначается прием лекарственных средств. Первоначальной задачей является эффективное обезболивание. С этой целью назначаются анальгетики из разных фармакологических групп, в том числе наркотические. Для быстрого купирования болей выполняются новокаиновые блокады.
Также назначаются:
- препараты кальция и витамина D;
- хондропротекторы;
- кортикостероиды;
- иммуностимуляторы.
Продолжительность приема каждого препарата в разных случаях варьируется. Некоторые из них могут вводиться парентеральным путем для ускорения наступления терапевтического эффекта и повышения его выраженности при одной и той же дозе лекарственного средства.
ЛФК
Если врач разрешил пациенту вставать и ходить, это обязательно следует делать, даже если принятие вертикального положения тела доставляет дискомфорт. Это обусловлено тем, что в лежачем положении кальций вымывается из организма более активно, поэтому ходьба способствует более быстрому восстановлению после перелома.
Массаж
Активизировать кровоток и сохранить тонус мышц при вынужденном малоподвижном образе жизни без правильно проведенного лечебного массажа невозможно. Но важно, чтобы сеансы проводил квалифицированный специалист, действия которого бы не спровоцировали ухудшение состояния больного и смещение травмированных позвонков.
Физиотерапия
Физиотерапевтические процедуры потенцируют другие составляющие консервативной терапии компрессионного перелома позвоночника грудного отдела. Пациентам назначаются курсы из 10–12 процедур:
- УВЧ;
- рефлексотерапия;
- ультразвуковая терапия;
- соллюкс;
- парафиновые и озокеритовые обертывания.
Особенно эффективными считаются ультрафиолетовое облучение и электрофорез с введением препаратов кальция и фосфора. Продолжительность каждой процедуры в среднем составляет 10–15 минут.
Хирургическое лечение переломов грудного отдела позвоночника
В арсенале нейрохирургов сегодня присутствует множество малоинвазивных методик лечения компрессионных переломов. Они позволяют без серьезного травмирования тканей вернуть сломанному позвонку нормальное положение и придать ему необходимую прочность. Все манипуляции осуществляются через специальную тонкую иглу или канюлю, поэтому после операции не остается грубых рубцов, а восстановление протекает быстро. К числу таких малоинвазивных вмешательств, применяемых при переломах грудного отдела позвоночника, относятся вертебропластика и кифопластика.
Они позволяют без серьезного травмирования тканей вернуть сломанному позвонку нормальное положение и придать ему необходимую прочность. Все манипуляции осуществляются через специальную тонкую иглу или канюлю, поэтому после операции не остается грубых рубцов, а восстановление протекает быстро. К числу таких малоинвазивных вмешательств, применяемых при переломах грудного отдела позвоночника, относятся вертебропластика и кифопластика.
Но они могут применяться только при неосложненных переломах. Если присутствуют признаки повреждения нервных структур, компрессии спинного мозга или нестабильности позвоночника, нейрохирурги прибегают к другим методикам хирургического лечения. В таких ситуациях показаны открытые операции, в ходе которых анатомия позвоночника восстанавливается специальными пластинами, сетками и другими фиксирующими элементами. Чаще всего проводится транспедикулярная фиксация, методика которой сегодня отработана на 100%.
В наиболее сложных случаях, когда позвонок не подлежит восстановлению или серьезно угрожает целостности спинного мозга, его частично или полностью удаляют, т. е. проводят ламинэктомию. При необходимости удаленный позвонок заменяют искусственными имплантатами или аутотрансплантатами.
е. проводят ламинэктомию. При необходимости удаленный позвонок заменяют искусственными имплантатами или аутотрансплантатами.
Вертербропластика
Вертебропластикой называют микрохирургическую операцию, в ходе которой компрессионный перелом позвоночника устраняется за счет нагнетания в тело травмированного позвонка специального состава – костного цемента. Это вещество поставляется в центры нейрохирургии в виде двух составляющих, которые смешивают непосредственно перед введением в позвонок.
Вертебропластика отличается высокой эффективностью и всегда приводит к улучшению состояния больного. Поскольку позвонки образованы пористой губчатой костной тканью, заполнение естественных пор костным цементом приводит к многократному увеличению их прочности. Но поскольку процедура не способна «распрямить» сломанный позвонок, они проводиться только при тех компрессионных переломах, которые сопровождаются уменьшением высоты тела позвонка менее чем на 70%.
Суть операции состоит во введении в тело позвонка тонкой иглы под рентген-контролем (обычно КТ или ЭОП). Затем готовят костный цемент. Изначально имеет вид пасты, легко заполняющей все естественные пустоты кости, но в течение 8–10 минут она затвердевает, превращая позвонок в высокопрочный конгломерат и устраняя риск его перелома в дальнейшем. Игла удаляется из тела пациента после затвердевания костного цемента, а оставшийся прокол закрывают стерильной повязкой.
Затем готовят костный цемент. Изначально имеет вид пасты, легко заполняющей все естественные пустоты кости, но в течение 8–10 минут она затвердевает, превращая позвонок в высокопрочный конгломерат и устраняя риск его перелома в дальнейшем. Игла удаляется из тела пациента после затвердевания костного цемента, а оставшийся прокол закрывают стерильной повязкой.
Поскольку в состав костного цемента входит рентген-контрастное вещество, нейрохирург полноценно контролирует процесс заполнения им позвонка и избегает вытекания состава за его пределы. Наличие антибиотика в составе средства устраняет риск развития инфекционно-воспалительного процесса, поэтому вертебропластика считается безопасной и высокоэффективной операцией.
Она занимает около 40 минут и зачастую проводится под местной анестезией. Но вертебропластика не может быть выполнена при аллергии на компоненты костного цемента и при злокачественных опухолях или метастазах в позвоночнике.
Кифопластика
Кифопластика – более совершенная методика чрескожной хирургии, лишенная некоторых недостатков вертебропластики.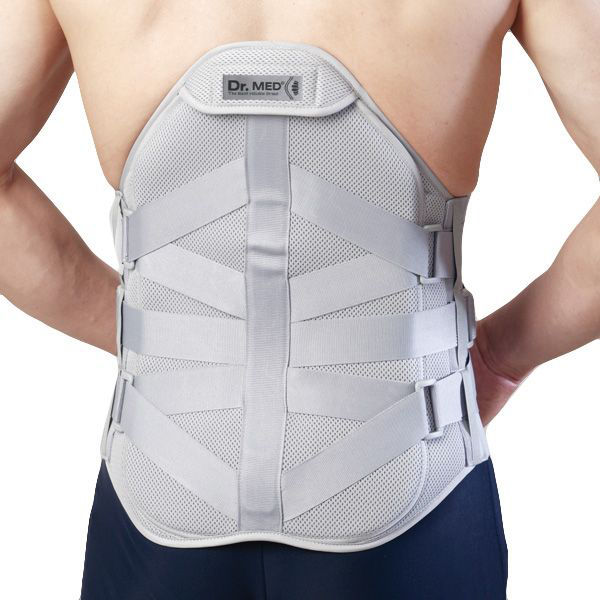 Суть обеих операций аналогична, но при кифопластике изначально в тело позвонка вводят пустой баллон, в который нагнетают физиологический раствор.
Суть обеих операций аналогична, но при кифопластике изначально в тело позвонка вводят пустой баллон, в который нагнетают физиологический раствор.
Это позволяет «расправить» позвонок и полностью восстановить его природные размеры и положение. Во вводимом растворе заранее растворяют рентген-контрастный бария сульфат, поэтому нейрохирург точно видит на мониторе рентген-аппарата его положение и степень восстановления параметров тела позвонка. Как только удастся добиться его нормальных размеров, жидкость и баллон удаляют, а в тело позвонка вводят костный цемент, как и при вертебропластике.
Дополнительным достоинством кифопластики является возможность устранения кифотической деформации позвоночника, часто наблюдающейся при компрессионных переломах позвоночника грудного отдела. При ней риски попадания костного цемента за пределы позвонка резко снижаются, а достигнутый результат позволяет избежать не только повторных переломов, но и восстановить нормальную осанку, а также избежать ограничения подвижности.
В отличие от вертебропластики, кифопластика может проводиться даже при компрессионных переломах, сопровождающихся уменьшением высоты позвонков более чем на 70%. Но она выполняется под общим наркозом, поэтому требует более серьезной подготовки.
Транспедикулярная фиксация
Этот вид хирургического вмешательства предполагает фиксацию поврежденных позвонков специальными титановыми винтами и штангами. Они производятся разных видов и размеров, что позволяет подобрать оптимальный вид винтов для каждого пациента с переломами позвонков на любом уровне.
Транспедикулярная фиксация проводится при нестабильных переломах. В ходе операции выполняется разрез над травмированным позвонком. Затем нейрохирург отделяет остистые отростки и дуги позвонков. Непосредственно фиксация позвонка происходит за счет вкручивания винтов в точки пересечения поперечных и суставных отростков.
Как только все титановые винты будут установлены, в имеющиеся в них отверстия пропускают штанги, призванные равномерно распределять нагрузку на всю систему. В конечном итоге созданная конструкция надежно удерживает позвонок в заданном положении и не подвержена перекосу. Послеоперационную рану послойно ушивают и закрывают стерильной повязкой.
В конечном итоге созданная конструкция надежно удерживает позвонок в заданном положении и не подвержена перекосу. Послеоперационную рану послойно ушивают и закрывают стерильной повязкой.
При правильном выполнении транспедикулярная фиксация не приводит к развитию нежелательных последствий и осложнений. Но она не может проводиться при определенных заболеваниях, включая нарушения свертываемости крови, декомпрессированном сахарном диабете, беременности и других.
Ламинэктомия
В ряде случаев приходится проводить одну из наиболее травматичных операций на позвоночнике – ламинэктомию. Она подразумевает выполнение крупного разреза в проекции поврежденного позвонка и тщательное отделение мягких тканей от элементов позвоночника.
В ходе ламинэктомии хирург может удалить остистые отростки, дужки позвонка, острые отломки и тело позвонка. Иногда требуется удаление всего позвоночно-двигательного сегмента, который впоследствии заменяют искусственным имплантатом или трансплантатом.
Ламинэктомия применяется при осложненных повреждением спинного мозга и нервных волокон компрессионных и осколочных переломах. Но она требует длительной и сложной реабилитации.
Реабилитация
После травмы грудного отдела позвоночника важно помочь организму восстановиться в полной мере. В рамках реабилитации пациентам рекомендовано:
- регулярно заниматься ЛФК по разработанной врачом схеме;
- проводить сеансы массажа;
- следить за питанием;
- проходить физиотерапевтические процедуры.
Особенно больное значение в реабилитации отводится занятиям ЛФК. Благодаря им восстанавливается физиологически нормальная подвижность позвоночно-двигательных сегментов, повышается мышечный тонус, что обеспечивает надежную поддержку позвоночнику и улучшается осанка. Кроме того, специальные упражнения способствуют уменьшению интенсивности болевых ощущений и улучшению состояния больного.
Интенсивность и продолжительность занятий наращивают постепенно. Специалист по реабилитации подбирает уровень нагрузки индивидуально так, чтобы она оказывала положительное воздействие, но не причинила вреда поврежденному позвоночнику.
Специалист по реабилитации подбирает уровень нагрузки индивидуально так, чтобы она оказывала положительное воздействие, но не причинила вреда поврежденному позвоночнику.
На завершающих этапах реабилитации пациенты с переломами грудного отдела позвоночника уже могут выполнять достаточно сложные упражнения:
- стоя прогибаться вперед и назад, делать повороты корпусом, разворачивая плечевой пояс;
- выполнять боковые наклоны;
- делать прогибы из позиции, стоя на четвереньках и т. д.
Чтобы реабилитация протекала быстро и легко, в питание включают продукты, являющиеся источника кальция, фосфора и витаминов, в частности кисломолочную продукцию, овсяную и гречневую кашу, овощи. При этом следует отказаться от высококалорийной пищи, алкоголя, крепкого чая и кофе.
Физиотерапевтические процедуры ускоряют кровообращение, способствуют более быстрой консолидации костей и уменьшению болевого синдрома. Пациентам рекомендованы сеансы магнитотерапии, ультрафиолетового облучения, электрофореза и т. д.
д.
Возможные осложнения
Компрессионные переломы грудного отдела позвоночника, которые сразу же не были диагностированы и должным образом не пролечены, способны приводить к серьезным осложнениям, способных заканчиваться инвалидизацией человека.
Наиболее опасным осложнением компрессионного перелома является повреждение спинного мозга, нервных корешков и крупных кровеносных сосудов. Если при травме произошла контузия или разрыв спинного мозга, это приводит к необратимому параличу и инвалидности.
Отсутствие своевременного лечения компрессионного перелома грудного отдела позвоночника может осложняться:
- сегментарной нестабильностью позвонков;
- кифотической деформацией грудного отдела позвоночника;
- стойкими двигательными нарушениями;
- остеохондрозом, протрузиями и грыжами межпозвоночных дисков грудного отдела позвоночника;
- стойким нарушением работы органов ЖКТ.
Чтобы избежать развития опасных осложнений, больным с болями в спине, особенно возникших после травмы, необходимо сразу же обращаться к вертебрологу или травматологу и точно следовать его рекомендациям.
Компрессионный перелом грудного отдела позвоночника является серьезной травмой, но в большинстве случаев переломы 1-й степени благополучно срастаются и не приводят к утрате трудоспособности. При переломах 2 и 3 степеней прогноз зависит от того, насколько быстро будет начато лечение и правильности подбора периода иммобилизации, тактики хирургического вмешательства и качества его проведения.
Компрессионное лечение переломов | BraceAbility
Что такое компрессионный перелом?
Компрессионный перелом спины или позвоночника происходит, когда ломаются позвонки или кости позвоночника. Компрессионные переломы могут возникать в любом отделе позвоночника, но чаще всего от T9 до L1.
Компрессионные переломы бывают разных форм, размеров и названий. Их чаще всего называют взрывными переломами, раздавливающими переломами или клиновидными переломами. Каждый из этих различных переломов подразумевает разные вещи и может иметь разные долгосрочные последствия. Знать, какой тип перелома у вас есть, важно из-за долгосрочных последствий различных переломов. Например, взрывной перелом может привести к гораздо более серьезным долгосрочным последствиям, включая неврологический дефицит.
Знать, какой тип перелома у вас есть, важно из-за долгосрочных последствий различных переломов. Например, взрывной перелом может привести к гораздо более серьезным долгосрочным последствиям, включая неврологический дефицит.
Перелом клина: Позвонок был сломан в передней части кости в передней части позвоночника.
Раздавливающий перелом: Ломается вся кость, а не только передняя часть позвонков.
Взрывной перелом: Происходит при потере высоты как передней, так и задней части позвонка.
Есть ли у меня симптомы компрессионного перелома позвоночника?
Симптомы компрессионного перелома позвонков сильно различаются, что затрудняет их идентификацию. Некоторые люди испытывают довольно острую боль в спине, которая со временем становится хронической, в то время как у других возникает внезапная сильная боль в спине.
Острая боль в спине, переходящая в хроническую со временем
Заметная горбатая деформация, называемая кифозом.
 Узнайте больше о кифозе. Чаще всего это происходит, если у вас клиновидный перелом позвоночника.
Узнайте больше о кифозе. Чаще всего это происходит, если у вас клиновидный перелом позвоночника.Потеря высоты
Скученность внутренних органов
Потеря мышечной и аэробной кондиции из-за отсутствия активности и физических упражнений
Боль, усиливающаяся при ходьбе или стоянии
Трудно сгибаться или скручиваться
Боль чаще всего замечается при выполнении повседневных задач, слегка напрягающих мышцы спины. Например, положить простыни на кровать или разгрузить продукты.
Какие существуют варианты лечения компрессионного перелома позвоночника?
Лечение компрессионного перелома позвоночника часто может быть консервативным. Лечение обычно включает в себя сочетание снижения активности, приема лекарств и ношения корсетов. Снижение активности поможет залечить сломанные позвонки, в то время как лекарство снимает боль.
В BraceAbility мы предлагаем множество различных корсетов, которые рекомендуются при остеопорозе или компрессионных переломах позвонков. Ниже приведены несколько различных вариантов скобок, которые доступны.
Ниже приведены несколько различных вариантов скобок, которые доступны.
Этот бандаж TLSO — отличный вариант для лечения компрессионных переломов. Эта скоба имеет трехточечную систему давления, которая уменьшает проблемы, связанные с компрессионными переломами. Ортез оказывает давление на грудину, среднюю часть спины (где происходит большинство компрессионных переломов позвоночника) и переднюю часть бедер. Кронштейн был сделан с учетом удобства пользователя.
Этот бандаж, созданный для лечения остеопороза , удерживает среднюю часть позвоночника в правильно вытянутом положении, предотвращая нежелательное сгибание позвоночника из-за таких состояний, как остеопороз. Этот бандаж хорош при интенсивном остеопорозе, так как его основная цель — создать правильное положение позвоночника.
Если у вас более легкая форма остеопороза или компрессионный перелом, любой тип опоры для спины, расположенный в грудном и поясничном отделах, поможет вам выздороветь. Этот бандаж для спины при болях в средней и нижней части спины является отличным вариантом для менее тяжелых случаев.
Если у вас компрессионный перелом L1 или ниже, попробуйте этот комплексный ортез для стабилизации позвоночника. Этот бандаж помогает ограничить повреждающее движение в этой области, чтобы лечить многие заболевания нижней и средней части спины.
Присоединяйтесь к нашему сообществу
Подпишитесь на нашу рассылку, чтобы получать эксклюзивные предложения и советы по здоровому исцелению.
Следуйте за нами
Вдохновитесь, чтобы вернуться к жизни!
Руководство по ношению корсета для грудопоясничного отдела позвоночника Brace
- Справочный номер: HEY-470/2021
- Кафедры: Неврология и нейрохирургия, Физиотерапия
- Последнее обновление: 19 марта 2021 г.
Вы можете перевести эту страницу с помощью кнопки наушников (внизу слева), а затем выберите глобус, чтобы изменить язык страницы. Нужна помощь в выборе языка? См. Поддерживаемые голоса и языки Browsealoud.
Поддерживаемые голоса и языки Browsealoud.
Введение
Эта брошюра содержит информацию о корсете для позвоночника. В этой брошюре должны быть ответы на большинство ваших вопросов. Он не предназначен для замены обсуждения между вами и вашим физиотерапевтом или нейрохирургом, но может служить отправной точкой для обсуждения.
Ваш консультант должен был объяснить причину ношения корсета. В этой брошюре основное внимание будет уделено предоставлению вам информации о физиотерапевтических воздействиях, которые вы можете ожидать, и инструкциях по использованию корсета для позвоночника.
Если после прочтения этой брошюры вам потребуются дополнительные разъяснения, обсудите это с членом команды физиотерапевтов.
Что такое корсет для позвоночника и зачем он мне нужен?
Ортез для позвоночника — это устройство, предназначенное для ограничения движений позвоночника.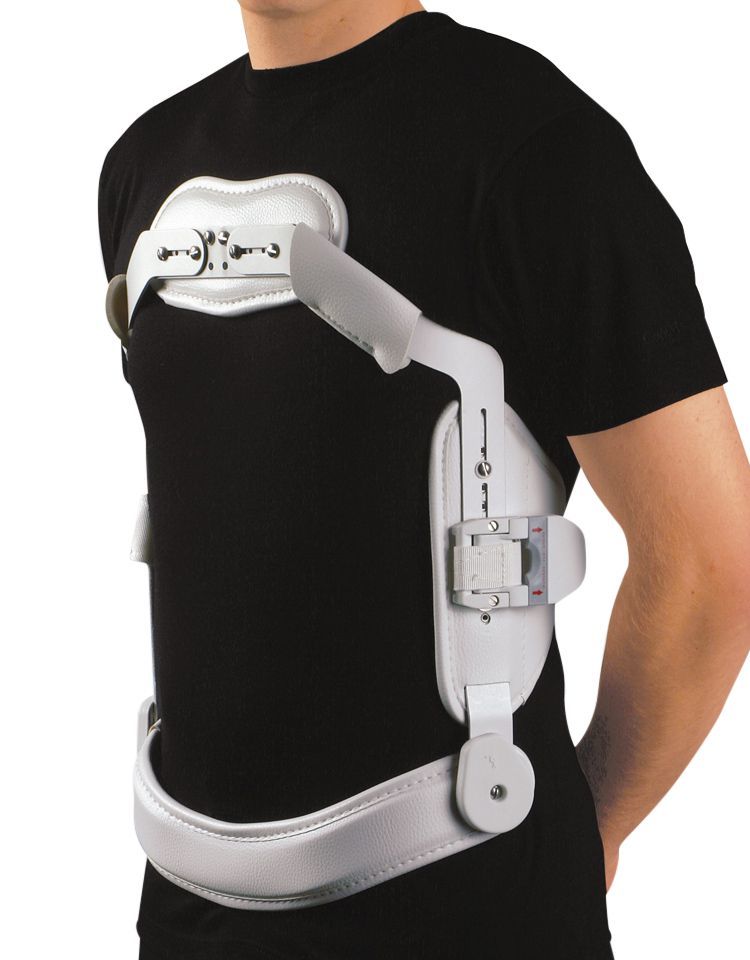 Он чаще всего используется для лечения переломов позвоночника, но также может использоваться по другим причинам, например, для поддержки позвоночника после операции.
Он чаще всего используется для лечения переломов позвоночника, но также может использоваться по другим причинам, например, для поддержки позвоночника после операции.
Ограничение подвижности позвоночника с помощью корсета помогает процессу заживления. Это также может помочь предотвратить дальнейшие травмы или повреждения и свести к минимуму дискомфорт.
Могут ли быть осложнения при ношении корсета?
Движение в позвоночнике невозможно полностью остановить, поэтому иногда ортеза для позвоночника может быть недостаточно для лечения вашего состояния, и вам могут потребоваться другие виды лечения.
Ношение корсета для позвоночника может вызвать некоторую слабость мышц вокруг позвоночника, так как корсет, по сути, будет выполнять часть работы этих мышц. Однако, когда вам больше не нужен корсет для позвоночника, вам будет рекомендовано постепенно прекратить его использование, и вам будет предоставлена программа упражнений, чтобы снова укрепить мышцы.
Использование корсета для позвоночника
Использование корсета может вызвать давление, ведущее к покраснению или, в очень редких случаях, к повреждению кожи. Опытные физиотерапевты измерят размер и подгонят вас к корсету для позвоночника, а также вас научат и проконтролируют, как вы наденете корсет для позвоночника, чтобы убедиться, что он не подходит плохо. Вам будет рекомендовано снимать корсет ежедневно, когда вы ложитесь спать.
Опытные физиотерапевты измерят размер и подгонят вас к корсету для позвоночника, а также вас научат и проконтролируют, как вы наденете корсет для позвоночника, чтобы убедиться, что он не подходит плохо. Вам будет рекомендовано снимать корсет ежедневно, когда вы ложитесь спать.
Физиотерапевт измерит вас и определит, какой корсет лучше всего подходит для вашего размера и формы. Этот корсет для позвоночника может иметь или не иметь нагрудную пластину (в зависимости от вашего диагноза), однако инструкции одинаковы для обоих.
Сначала ваш физиотерапевт установит вам корсет для позвоночника, пока вы лежите. Затем они дадут вам инструкции о том, как следует накладывать и снимать корсет.
Ортез позвоночника следует накладывать и снимать в:
(Физиотерапевт отметит соответствующую опцию.)
Вариант 1 – Лежа стопы плоские до кровать. Вариант 2 — Лежа Вариант 3 — Сидя Калифорнийская скоба 2. 3. Протяните обеими руками назад две нижние лямки, потяните их вперед и прикрепите к передней части бандажа. Повторите с верхними ремнями. 4. Если ваша система позвоночника оснащена нагрудной пластиной, наденьте ремни, прикрепленные к задней части бандажа, на плечи и через металлическую застежку спереди, потяните вверх и застегните липучку обратно на ремень. 5. Если у вашего бандажа есть плечевые ремни, перекиньте ремни через плечи и спину под руки. Перекрестите лямки за спиной. Вытяните их вперед с каждой стороны и закрепите их вместе спереди. Ортез Airback 1. Сложите переднюю панель корсета на живот. Белые пластиковые клапаны по бокам могут располагаться внутри или снаружи передней панели. © Airback TM Спинальная система 2. По очереди возьмитесь за 3 черных ремешка с правой стороны и прикрепите их к передней панели. 3. Расстегните липучку, а затем потяните, чтобы затянуть ортез – ортез должен сидеть плотно и удобно. 4. Когда ортез полностью закреплен, убедитесь, что средний набор отверстий проходит по прямой линии вдоль центра вашего тела. 5. Насос можно использовать для наполнения воздушной камеры в задней части спинного бандажа – насос имеет два конца, прозрачный нагнетает воздух, черный выпускает его. Он должен быть надут, чтобы поддерживать естественный изгиб вашей спины, и после того, как он надут, вам не нужно каждый раз накачивать его, если только прозрачная трубка не будет удалена из спинного бандажа. Перевернитесь на бок и перекиньте ноги через край кровати, одновременно отталкиваясь руками (см. следующую схему). Обратите внимание на следующее: ©Physiotec Нагрудные пластины К вашему корсету может быть прикреплена или не прикреплена грудная пластина в зависимости от вашего диагноза. Если у вас есть нагрудная пластина, процесс установки и снятия корсета точно такой же. Нагрудная пластина будет установлена вашим физиотерапевтом и должна соответствовать верхней трети грудины. Если в какой-то момент нагрудная пластина касается шеи, значит, корсет поднялся слишком высоко и требует повторного наложения ниже уровня ягодиц. Снятие корсета Чтобы снять корсет, вернитесь в то положение, в котором он был установлен (одинаково для обоих типов корсета). Обратите внимание на следующее: Это упражнение направлено на поддержание силы мышц, поддерживающих спину. Выполнять его следует примерно 3 раза в день, постепенно доводя до 10 повторений каждого упражнения. 1.Контроль дыхания в положении лежа (без корсета) . Положите одну руку на верхнюю часть груди, а другую — на живот чуть ниже грудной клетки. Расслабьте плечи и руки. Когда вы вдыхаете, позвольте животу подняться, а когда выдыхаете, позвольте животу сжаться. В груди должно быть мало или совсем не должно быть движений. Постарайтесь замедлить дыхание. Использование этого упражнения часто помогает уменьшить мышечное напряжение и облегчить боль. ©Physiotec 2. Лягте на спину, обе ноги согнуты и ступни вместе (без распорки) ©Physiotec Втяните живот и напрягите брюшной пресс, чтобы копчик оторвался от пола. 3. Выполните это упражнение стоя или в вертикальном сидячем положении (Подтяжка) © Physiotec Слегка втяните подбородок и держите позвоночник прямо. Расслабив руки по бокам, сведите вместе лопатки, не сводя их, задержитесь на 5-10 секунд. Мягко расслабьте положение и повторите. Вам также могут быть предоставлены дополнительные упражнения для укрепления спины и ног, если ваш физиотерапевт сочтет это необходимым. Сначала после госпитализации у вас может болеть спина при движении; это может увеличиться в течение первых нескольких дней, но затем улучшится. Вы должны стремиться ходить на короткие расстояния понемногу и часто, чтобы ваши мышцы не напрягались. Вернувшись домой, постарайтесь увеличить расстояние, которое вы проходите ежедневно, всегда обращая внимание на свою осанку. Сидя на стуле, вы должны сохранять правильную осанку. Вам следует избегать стоять на месте или сидеть в течение длительного времени, так как это приведет к тому, что ваша спина станет жесткой, а ваша осанка ухудшится. Старайтесь не сидеть на мягких низких стульях, так как это приведет к округлости спины, даже при поддержке корсета. Обычно желательна хорошая твердая опора; слишком мягкий матрац не будет поддерживать вас. Вы можете свободно передвигаться в постели, но вы должны по возможности следить за тем, чтобы ваше положение не было искривленным (т. е. ноги и тело были выровнены и направлены в одном направлении). Возвращение к работе во многом зависит от личности и типа работы, которую вы выполняете. Важно, чтобы вы спросили своего нейрохирурга, когда можно безопасно вернуться к работе . НЕ ПОДНИМАЙТЕ тяжелые предметы и не держите их на расстоянии вытянутой руки. Всегда используйте правильную технику подъема, сгибая колени, а не спину (см. следующую схему). Избегайте сгибаний, скручиваний или наклонов, так как это увеличивает нагрузку на спину. Перед выпиской из больницы вы должны уметь надевать и снимать корсет без помощи медицинского работника. Часто пациенты сразу справляются сами, иногда членов семьи и опекунов учат, как накладывать и снимать корсет. Вы также должны уметь удобно сидеть в корсете, ходить на короткие расстояния и подниматься и спускаться по лестнице (если она есть дома). Возможно, вам придется прийти на контрольный рентген для наблюдения за процессом заживления. В этом случае ваш физиотерапевт сообщит вам даты и время этих встреч. Пожалуйста, сначала посетите рентген, а затем обратитесь к физиотерапевту. Пожалуйста, выделите время для этих встреч, так как иногда могут быть задержки. Ортез для позвоночника обычно носят в течение 8 недель, чтобы поддержать вашу спину и предотвратить движение вокруг места перелома, но это может измениться в зависимости от скорости вашего заживления и мнения вашего консультанта. После последнего рентгеновского снимка вам сообщат, достаточно ли сросся ваш перелом, чтобы вы могли снять ортез. Физиотерапевт обсудит это с вами и даст вам дальнейшие инструкции. Вам будет рекомендовано постепенно отучать от корсета, чтобы предотвратить внезапную нагрузку на спину, а также постепенно укреплять мышцы позвоночника, чтобы свести к минимуму дискомфорт. Ваш физиотерапевт проконсультирует вас по этому поводу, порекомендовав сократить время, проводимое в корсете ежедневно в течение 1-2 недель. Сначала вы можете чувствовать скованность в пораженной части позвоночника, когда начинаете отказываться от использования корсета; это нормально и улучшится по мере увеличения уровня вашей активности.
Beagle Orthopedic Ltd©
 Застегните липучку на боковой стороне бандажа, как показано ниже
Застегните липучку на боковой стороне бандажа, как показано ниже
Переход из положения лежа в положение сидя


Важная информация


Упражнение
Если вы чувствуете усиление боли, прекратите выполнение упражнения до тех пор, пока боль не исчезнет, после чего вы можете возобновить упражнение.
 Не нажимайте чрезмерно ногами. Поддерживайте сокращение, прилагая минимальные усилия, в течение примерно 5 секунд.
Не нажимайте чрезмерно ногами. Поддерживайте сокращение, прилагая минимальные усилия, в течение примерно 5 секунд. Общие рекомендации
Ходьба

Важно соблюдать баланс между периодами активности и бездействия. Бездействие может быть столь же вредным для вашей спины, как и чрезмерная активность.
Сидение
Лежа
Работа

Подъем
Выписка и последующее наблюдение

Когда следует прекратить носить корсет для позвоночника


 2.4 Ламинэктомия
2.4 Ламинэктомия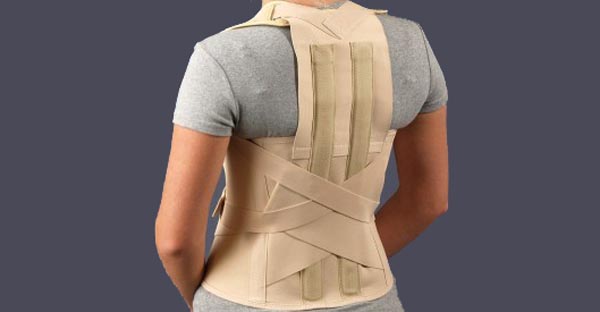
 Узнайте больше о кифозе. Чаще всего это происходит, если у вас клиновидный перелом позвоночника.
Узнайте больше о кифозе. Чаще всего это происходит, если у вас клиновидный перелом позвоночника.