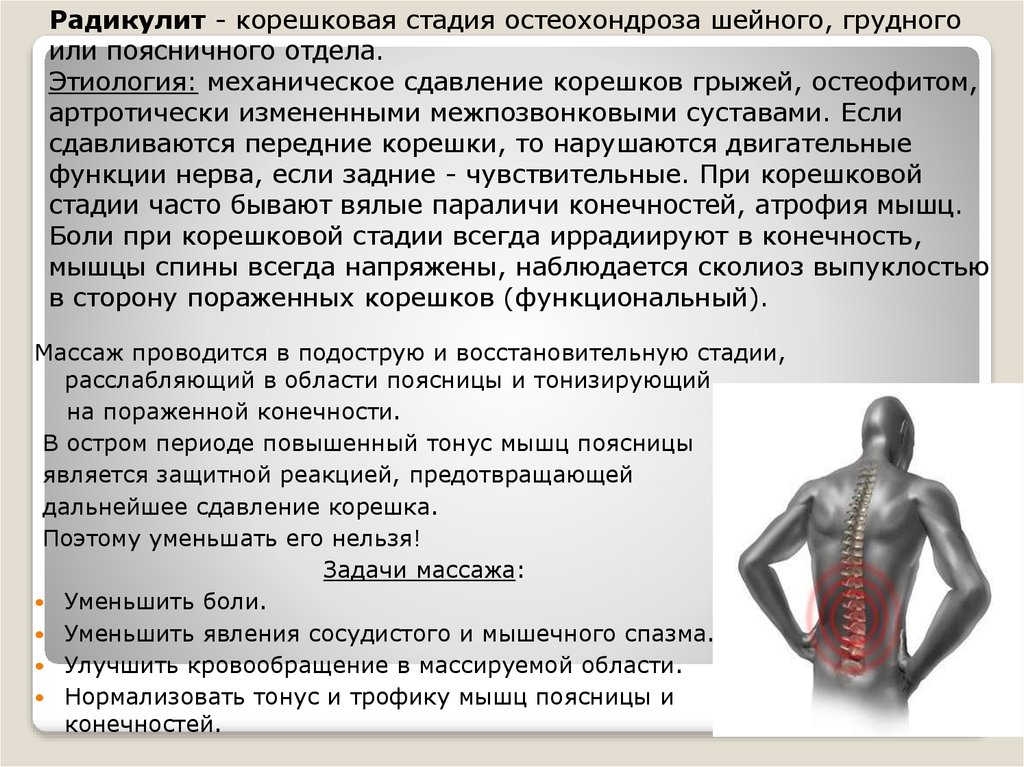
Корешковый синдром поясничного отдела позвоночника – симптомы, причины, лечение
Лечением данного заболевания занимается невролог.
Записаться на приём
Поделиться:
Корешковый синдром поясничного отдела позвоночника характеризуется сдавлением спинномозговых нервов с развитием неврологической симптоматики. Степень выраженности клинических проявлений вариативна, основные признаки — нестерпимая боль, потеря чувствительности в зоне иннервации и двигательные расстройства. Для подтверждения диагноза используют магнитно-резонансную томографию, компьютерное сканирование, электронейромиографию. Лечение корешкового синдрома позвоночника может быть консервативным, при неэффективности выполняют оперативное вмешательство, целью которого является декомпрессия и восстановление кровообращения.
Рассказывает специалист ЦМРТ
Кученков А.В. Ортопед • Травматолог • Хирург • Флеболог • Спортивный врач • стаж 24 года
Дата публикации: 16 Июля 2021 года
Дата проверки: 19 Января 2023 года
Все факты были проверены врачом.
Содержание статьи
Причины корешкового синдрома
Симптомы корешкового синдрома
Классификация
Как диагностировать
К какому врачу обратиться
Мамаева Лидия Семеновна
Невролог • Рефлексотерапевт • Физиотерапевт • Гирудотерапевт стаж 48 летКоновалова Галина Николаевна
Невролог стаж 44 годаЛинкоров Юрий Анатольевич
Невролог стаж 42 годаЧарин Юрий Константинович
Ортопед • Травматолог • Вертебролог стаж 34 годаКузнецова Елена Николаевна
Невролог стаж 32 годаДихнич Олег Анатольевич
Ортопед • Травматолог стаж 31 годГайдук Александр Александрович
Ортопед • Врач ЛФК • Физиотерапевт стаж 30 летБодань Станислав Михайлович
Ортопед • Травматолог стаж 27 летКученков Александр Викторович
Ортопед • Травматолог • Хирург • Флеболог • Спортивный врач стаж 24 годаСамарин Олег Владимирович
Ортопед • Травматолог • Вертебролог стаж 24 годаЯн Анжела Александровна
Невролог • Рефлексотерапевт стаж 23 годаКарева Татьяна Николаевна
Невролог стаж 22 годаТкаченко Максим Викторович
Ортопед • Травматолог стаж 20 летИсмаилова Эльвира Тагировна
Невролог стаж 20 летАгумава Нино Мажараевна
Невролог стаж 19 летЛысикова Татьяна Геннадьевна
Невролог • Физиотерапевт стаж 19 летБачина Наталья Иосифовна
Невролог стаж 18 летРепрынцева Светлана Николаевна
Невролог стаж 18 летБулацкий Сергей Олегович
Ортопед • Травматолог стаж 16 летШишкин Александр Вячеславович
Невролог • Мануальный терапевт стаж 13 летПивковский Дмитрий Игоревич
Ортопед • Травматолог стаж 11 летДорофеева Мария Сергеевна
Невролог стаж 11 летФилиппенко Антон Олегович
Невролог • Рефлексотерапевт стаж 11 летСтепанов Владимир Владимирович
Ортопед • Травматолог • Вертебролог стаж 10 летТелеев Марат Султанбекович
Ортопед • Травматолог • Спортивный врач стаж 10 летШтанько Владислав Анатольевич
Ортопед • Травматолог стаж 9 летАмагова Тамила Магомедовна
Невролог стаж 9 летМиропольский Илья Андреевич
Невролог стаж 9 летСулейманов Курбан Аббас-Оглы
Невролог стаж 9 летАтамурадов Тойли Атамурадович
Ортопед • Спортивный врач • Хирург стаж 8 летСатиева Марина Гаруновна
Невролог стаж 7 летАхмедов Казали Мурадович
Ортопед • Травматолог стаж 6 летОразмырадов Халназар Атабаллыевич
Ортопед • Травматолог стаж 5 летСатторов Аббосхон Нодирович
Ортопед • Травматолог стаж 4 годаКак лечить корешковый синдром
Реабилитация при корешковом синдроме
Профилактика
Лечение и реабилитация пациентов с корешковым синдромом в клиниках ЦМРТ
Корешковый синдром крестцово-поясничного отдела позвоночника: симптомы и лечение
Статьи
Время чтения 10 мин
Корешковый или радикулярный синдром
Это комплекс клинических проявлений, вызванных сдавлением корешков спинномозговых нервов.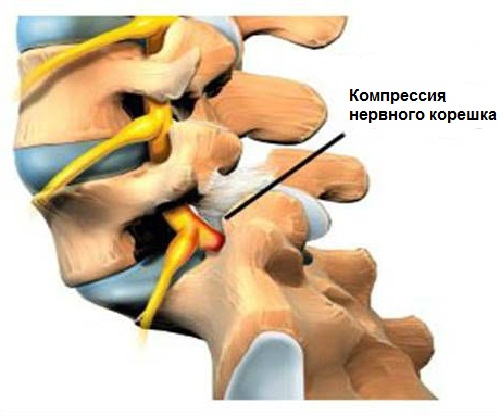 Иногда корешковый синдром называют радикулитом, но при этом заболевании чаще отсутствует воспалительный процесс, поэтому правильно — радикулопатия.
Иногда корешковый синдром называют радикулитом, но при этом заболевании чаще отсутствует воспалительный процесс, поэтому правильно — радикулопатия.
Корешковый синдром или радикулопатия представляет собой комплекс симптомов, развивающийся при патологии корешков спинного мозга. Радикулопатия обозначает сдавление корешка, появление защитного спазма мышц, нарушение кровоснабжения пораженного участка и появление боли.
Краснодар
Врач-невролог
Хеция Р. З.
Главный врач
Краснодар
Врач-ортопед, вертебролог,
мануальный терапевт, к.м.н.
Это комплекс клинических проявлений, вызванных сдавлением корешков спинномозговых нервов. Иногда корешковый синдром называют радикулитом, но при этом заболевании чаще отсутствует воспалительный процесс, поэтому правильно — радикулопатия.
Корешковый синдром или радикулопатия представляет собой комплекс симптомов, развивающийся при патологии корешков спинного мозга. Радикулопатия обозначает сдавление корешка, появление защитного спазма мышц, нарушение кровоснабжения пораженного участка и появление боли.
Радикулопатия обозначает сдавление корешка, появление защитного спазма мышц, нарушение кровоснабжения пораженного участка и появление боли.
Классификация
Классификация корешкового синдрома учитывает топографию защемленных нервов (шейные, грудные, поясничные и т. д.).
В зависимости от характера поражения различают три основных вида радикулопатии:
дискогенная — наиболее частый тип, возникает при дисковых грыжах, при длительном течении высок риск паралича;
вертеброгенная — защемление нерва в стенозированных фораминальных отверстиях, требует срочной медицинской помощи;
смешанная — нерв ущемляется за счет деформации межпозвоночного диска и остеофитов на телах позвонков.
Симптомы корешкового синдрома поясничного отдела позвоночника
Клиническая картина корешкового синдрома вариативна, складывается из разных симптомов поражения определенного корешка.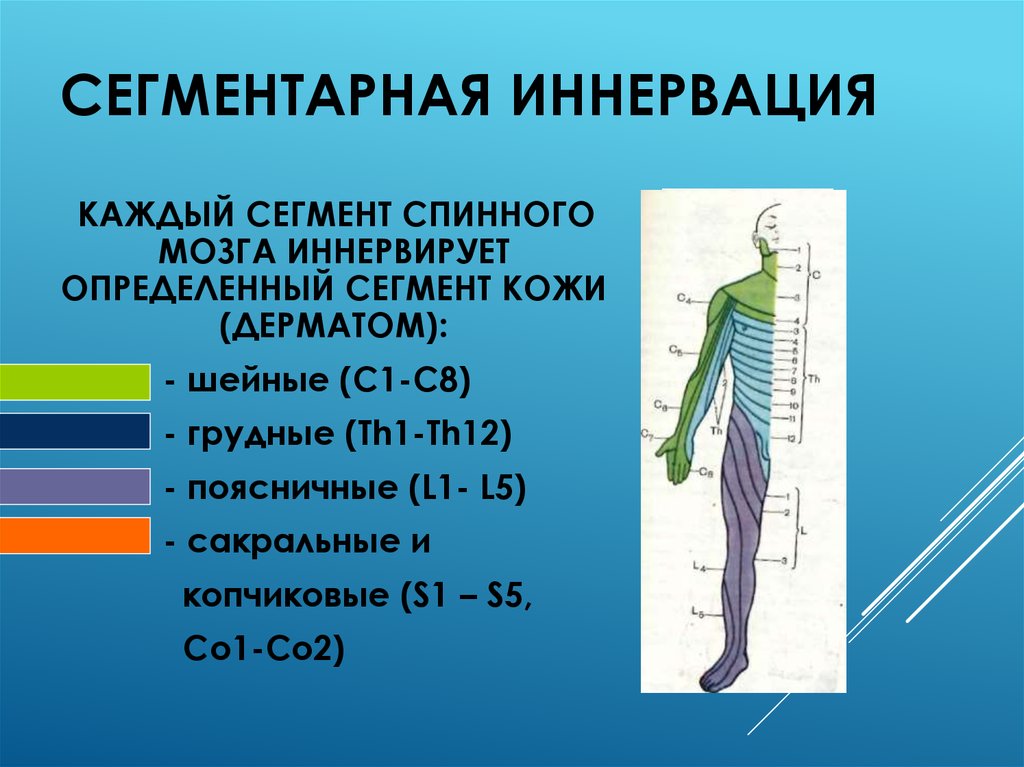 Выраженность признаков заболевания зависит от степени компрессии корешка, анатомических особенностей нервных стволов, топографии волокон и определяется межсегментарными связями.
Выраженность признаков заболевания зависит от степени компрессии корешка, анатомических особенностей нервных стволов, топографии волокон и определяется межсегментарными связями.
Характерным признаком развития корешкового синдрома при остеохондрозе является боль в области поражения нерва: в шее, спине, пояснице. Боль может отражаться и в других участках организма и появляться как головная боль, боль в сердце и желудке, боль в ягодице. При корешковом синдроме затрудняются движения вследствие болевого синдрома, становится сложно выполнять привычную работу и даже просто двигать руками или ногами. Боль может постоянно беспокоить человека, перерастая в хроническую, и усиливаться при неосторожном движении или переохлаждении. Иногда в области поражения нерва возникают прострелы, которые сопровождаются резкой острой болью. В этот период человек практически не может двигаться, ухудшается общее самочувствие.
Болевой синдром усиливается из-за любого напряжения мышц и связок там, где есть поражение. Чтобы избежать неприятных ощущений можно принимать определенные позы тела, также можно ограничить движения в болезненной области. Корешковый синдром может привести к перекосу туловища или формированию кривошеи, поэтому необходимо своевременное лечение.
Чтобы избежать неприятных ощущений можно принимать определенные позы тела, также можно ограничить движения в болезненной области. Корешковый синдром может привести к перекосу туловища или формированию кривошеи, поэтому необходимо своевременное лечение.
Выпадение функций позвоночника проявляется на поздней стадии поражения корешков. Они проявляются парезами, снижением рефлексов в сухожилиях (гипорефлексия), происходит снижение чувствительности в зоне разветвления нервов, пораженной остеохондрозом. При выполнении определенных манипуляций отмечается явное нарушение чувствительности по сравнению с другим участком позвоночника.
При остеохондрозе с корешковым синдромом происходит нарушение движений. Это объясняется развитием патологического процесса в мышцах на фоне пораженных нервов. Мышцы слабеют и если вовремя не принять меры, то начнут развиваться трофические нарушения, вызывая мышечную гипертрофию, истончение, тело и кости станут более ранимыми и кожа перестанет регенерировать.
Данная статья носит рекомендательный характер. Лечение назначает специалист после консультации.
Симптомы поражения отдельных корешков
Рис. 1 Воспаление нервных корешков позвоночника
C1. Характеризуется болью в затылке, проявляющейся вместе с головокружением и тошнотой, голова при этом наклонена в пораженную сторону. При нарушении работы этого корешка подзатылочные мышцы напряжены, и они вызывают дискомфорт.
C2. Боли вызваны в подзатылочной и теменной области, при этом поворачивать головой очень болезненно, понижается чувствительность кожи затылка.
C3. Затылочные боли и боли в латеральной поверхности шеи перетекают в язык, орбиту или лоб. Во всех этих зонах происходит снижение чувствительности кожи и локализуются парестезии. Голову трудно и болезненно наклонять, и разгибать.
C4. Наблюдается боль в надплечье и на поверхности груди.
 Болезнь распространяется по поверхности шеи и может привести к появлению икоты или расстройству фонации.
Болезнь распространяется по поверхности шеи и может привести к появлению икоты или расстройству фонации.C5. Проявляется в болях в надплечье и во всем плече в виде сенсорных расстройств. Нарушается отведение плеча и происходит гипотрофия дельтовидных мышц, понижаются рефлексы.
C6. Боль распространяется от шеи до бицепсов на поверхность предплечий и доходит до больших пальцев. Уменьшается чувствительность предплечий, появляются парезы на бицепсах, плечевых мышцах и пронаторах, снижаются рефлексы.
C7. Выражается болью среднего пальца кисти. Корешок C7 делает невозможным работу нервов надкостницы из-за чего корешковый синдром сопровождается сильной болью. Наблюдается снижение мышечной силы в мышцах, понижены рефлексы.
C8. Достаточно редкое заболевание, сопровождающееся болевыми ощущениями, снижением чувствительности, слабостью рефлексов и парестезией во внутренней части предплечий, в безымянном пальце или мизинце.

T1-T2. Наблюдается боль в области подмышек и плечевом суставе, возможно распространение на ключицы или плечо. Болезнь выражена в слабости и гипотрофии мышц кисти, онемении, возможен синдром Горнера и дисфункция пищевода.
T3-T6. Характеризуется опоясывающей болью в межреберье. Может вызвать болезненные ощущения в молочной железе или быть причиной стенокардии.
T7-T8. Наблюдаются боли ниже лопатки, которые идут по межреберью до эпигастрия. Являются причиной появления диспепсии, недостаточности поджелудочных желез и гастралгии, снижаются брюшные рефлексы.
T9-T10. Боль в верхних отделах живота распространяется от межреберья, из-за чего возможно ослабление среднебрюшных рефлексов.
T11-T12. Самое неприятное развитие болезни, которое может распространяться в паховую или надлобковую зону. Может вызывать дискинезию кишечника.

L1. Наблюдаются болевые ощущения в паховой области, происходит распространение на квадрант ягодиц.
L2. Страдает внутренняя и передняя поверхность бедра, выражена слабость при сгибании.
L3. Выраженная боль в нижней части бедра, которая идет от её передней поверхности. Наблюдается снижение чувствительности кожи над коленом, парезы образуются в мышцах бедер.
L4. Боль выражена в передней поверхности бедра, суставах коленей, в голенях и лодыжках, также наблюдается гипотрофия мышц. Возможна ротация стопы из-за парезов, рефлексы коленей снижены.
L5. Корешковая болезнь сопровождается болью на поверхностях бедра и на первых 2 пальцах стопы. Наблюдаются парезы большого пальца или всей стопы, гипотрофия мышц.
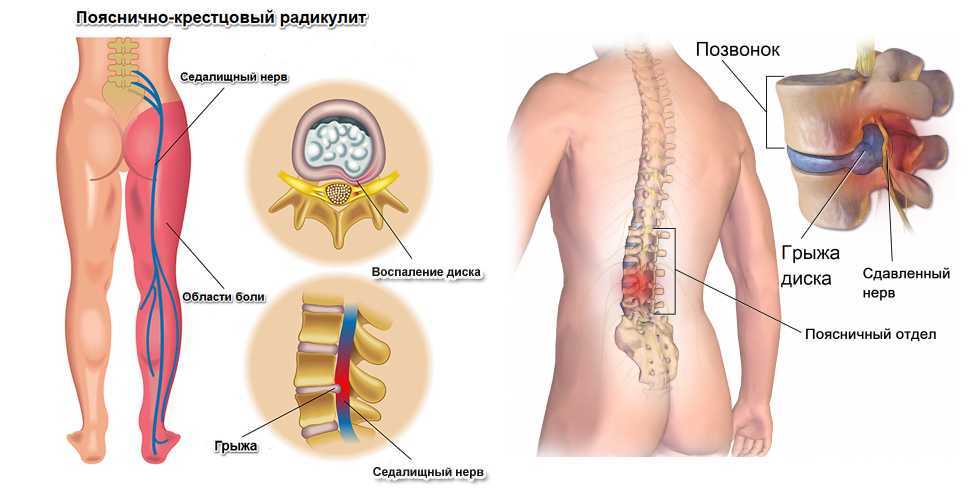
S1. Появление болезненных ощущений в области поясницы и крестца, которая отдает в бедра, голени, стопу и пальцы стоп.
 Корешковый синдром протекает с гипотрофией и гипотонией, ослаблением ротации, сложно сгибать стопу, ахиллов рефлекс плохо работает.
Корешковый синдром протекает с гипотрофией и гипотонией, ослаблением ротации, сложно сгибать стопу, ахиллов рефлекс плохо работает.S2. Наблюдаются парестезия и боль в крестце с переходом на голени, подошву, большие пальцы и бедро. Сопровождается судорогами, а рефлексы не изменяются.
S3-S5. Как правило, поражается сразу 3 корешка. Нарушение сопровождается болью и анестезией в крестце или промежности, происходит дисфункция сфинктеров таза.
Наиболее часто пациенты обращаются со следующими проблемами:
- Болит голова
- Заклинило шею
- Искривление позвоночника
- Боли при глубоком вдохе
- Плоскостопие
- Лицевые боли
- Боли в спине после физической нагрузки
- Кружится голова
- Болит челюсть
Получите онлайн-консультацию по снимкам МРТ
Показать МРТ врачу
Вы узнаете можно ли вылечить грыжу без операции в нашей клинике
Как диагностировать
После оценки жалоб, истории развития, функциональных проб и наружного осмотра врач может направить пациента для прохождения:
1
Магнитно-резонансной томографии.

МРТ при корешковом синдроме позвоночника показывает: грыжи, протрузии, дегенеративные изменения позвонков, остеофиты, аномалии развития, снижение высоты межпозвонкового диска, костно-суставной туберкулез, анкилозы, опухоли, смещения позвонков и пр.
2
Компьютерное сканирование.
КТ лучше демонстрирует костные структуры и больше подходит для оценки свежей травмы, деформаций.
3
Электронейромиография.
Оценка проводимости импульса по нервам в ответ на стимуляцию электрическим током позволяет установить характер и распространенность патологического процесса.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.

Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
Спинальный стеноз
Опухоли
Инфекции или системные заболевания
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Запишитесь на консультацию невролога
Прием длится 60 минут, включает в себя диагностику, анализ вашего МРТ и составление плана лечения, проходит как в очном формате, так и онлайн.
Лечение
1
Покой и фармакотерапия
При остром болевом синдроме показаны щадящий режим, избегание нагрузок, прием обезболивающих и противовоспалительных препаратов, миорелаксантов, если болезнь протекает с дегенеративно-дистрофическими заболеваниями и болевой синдром ярко выражен, назначается покой, обезболивающая терапия с лекарствами. Применяются такие лекарства, как ибупрофен, кеторолак и диклофенак. Назначаются также лекарства, направленные на купирование синдрома и противоотечные лекарства, вроде фуросемида.
Для улучшения кровообращения назначаются лекарственные препараты, например, экстракт конского каштана, эуфиллин, троксерутин. Возможно назначение лекарств с высоким содержанием витамина C и хондроитинсульфата и препаратов для улучшения передачи нейронной связи, например, неостигмин.

При длительном протекании болезни возможно назначение антидепрессантов. Если боль сопровождается нейротрофическими расстройствами, тогда вдобавок назначаются ганглиоблокаторы. В случае, если у пациента наблюдаются мышечные атрофии, могут назначить лекарства с витамином E.
Недопустимо поднятие тяжестей, совершение резких наклонов, подъемов, скручиваний тела.
2
Ношение корсета
Специальный корсет хорошо помогает при острых болях, разгружая костные и мышечные структуры с уменьшением нагрузки на корешки. Любые ортопедические изделия для спины должен подбирать врач, он же дает рекомендации по длительности ношения корсета.
3
Физиотерапия
Физиотерапевтические процедуры в период реабилитации, такие как, сульфидные ванны, радоновые ванны, грязелечение и парафинотерапия при лечении корешкового синдрома уменьшают выраженность болевых ощущений, купируя воспалительный процесс. Для наилучшего эффекта рекомендовано прохождение курса процедур (например, УВЧ, магнитотерапия, электрофорез с лекарственными веществами).

4
Массаж
Массаж хорошо расслабляет спазмированные мышцы, устраняет мышечно-тонические напряжения. Специалист использует разные приемы – растирание, поглаживание, щипки и т.д. Точечный массаж устраняет триггерные точки, способствует разрыву рефлекторного механизма поддерживания боли.
5
Мануальная терапия
Бережные, но эффективные мануальные техники улучшают подвижность в суставах, снимают функциональные блоки и зажимы. Снимается излишнее фасциальное натяжение, постепенно восстанавливается чувствительность онемевших тканей, стихает боль.
6
Рефлексотерапия
Акупунктура, аурикулотерапия, вакуумная рефлексотерапия, гирудотерапия эффективно снимают боли и имеют минимум противопоказаний. Данные методики могут применяться как в остром, так и в реабилитационном периоде, оказывая благоприятное воздействие на весь организм.
7
Лечебная физкультура
Индивидуально подобранные упражнения ЛФК включают разминку, растяжку, укрепление мышечного корсета всего тела.
 Уже после первого курса процедур увеличивается объем движений в суставах, улучшаются сухожильные рефлексы, снижается компрессия на корешок.
Уже после первого курса процедур увеличивается объем движений в суставах, улучшаются сухожильные рефлексы, снижается компрессия на корешок.Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Комплексное лечение корешкового синдрома позволяет уменьшить или полностью устранить боль, восстановить функции органов и систем, добиться продолжительной ремиссии на хронической стадии заболевания.Уже развившийся остеохондроз полностью вылечить практически нельзя. При адекватной терапии удается достигнуть длительной ремиссии, которая может длиться годами и даже десятилетиями. Однако для исключения обострения остеохондроза необходимо пересмотреть свой образ жизни и строго выполнять рекомендации врача.
Хирургическое лечение
Хирургическое лечение может быть назначено, в случае если консервативное не помогло и симптомы продолжают прогрессировать. В данном случае проводится операция опытными нейрохирургами, целью которой является удаление компрессии корешка и ее причин. В случае с грыжами может быть назначена дискэктомия или микродискэктомия, а опухоли удаляют. При нестабильности корешкового синдрома проводится фиксация позвоночника.
В данном случае проводится операция опытными нейрохирургами, целью которой является удаление компрессии корешка и ее причин. В случае с грыжами может быть назначена дискэктомия или микродискэктомия, а опухоли удаляют. При нестабильности корешкового синдрома проводится фиксация позвоночника.
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Фиксация позвонков (спондилодез — передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Меры профилактики
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.

Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
Поддерживать здоровый вес, те рациональное сбалансированное питание, включающее все необходимые микроэлементы и витамины для нормальной работы организма. Это уменьшит нагрузку на позвоночник.
Отказ от вредных привычек.
Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности.
Грамотная организация спального места. Спите на ортопедическом матраце, выбирайте низкую подушку.
Использование удобной обуви (рекомендуется отказаться от обуви на высоком каблуке).
Соблюдение несложных правил положительно влияет на состояние пациента, предупреждает формирование множества патологий, в том числе корешковый синдром позвоночника. Берегите здоровье, в случае появления специфических симптомов обратитесь к врачу, начните нужное лечение.
Берегите здоровье, в случае появления специфических симптомов обратитесь к врачу, начните нужное лечение.
Список источников:
- Кукушкин М.Л., Табеева Г.Р., Подчуфарова Е.В. Болевой синдром: патофизиология, клиника, лечение. Клинические рекомендации. Под ред. Яхно Н.Н. 2-е изд. Москва: ИМА-пресс; 2014. – 72 с.
- Неспецифическая боль в нижней части спины. Методические рекомендации Департамента здравоохранения Москвы. М.: 2014, 32 с.
- Арестов С.О., Гуща А.О., Кащеев А.А. Алгоритм лечения пациентов с болями в области поясницы. Русский медицинский журнал 2012;20(31):1540-2. [Arestov SO, Gushcha AO, Kashcheev AA. Algorithm for the treatment of patients with pain in the lumbar region. Russian Medical Journal 2012;20(31):1540-2 (In Russian)].
- Давыдов О.С., Яхно Н.Н., Кукушкин М.Л. и др. Невропатическая боль: клинические рекомендации по диагностике и лечению Российского общества по изучению боли.
 Российский журнал боли. 2018;4(58):5–41. [Davydov O.S., Yakhno N.N., Kukushkin M.L. Neuropathic pain: clinical guidelines for the diagnosis and treatment of the Russian Society for the Study of Pain. Russian journal of pain. 2018;4(58):5–41 (in Russ.)]. DOI: 10.25731/RASP.2018.04.025.
Российский журнал боли. 2018;4(58):5–41. [Davydov O.S., Yakhno N.N., Kukushkin M.L. Neuropathic pain: clinical guidelines for the diagnosis and treatment of the Russian Society for the Study of Pain. Russian journal of pain. 2018;4(58):5–41 (in Russ.)]. DOI: 10.25731/RASP.2018.04.025.
Воспользуйтесь чатом на сайте, чтобы получить ответ в течение 5 минут. Выберите удобный для вас канал связи для общения с оператором.
Поделиться в соцсетях:
Грудная радикулопатия — Physiopedia
Contents loading…
Editors loading…
Categories loading…
При ссылке на доказательства в академическом письме вы всегда должны ссылаться на первичный (оригинальный) источник. Обычно это журнальная статья, в которой информация была впервые изложена. В большинстве случаев статьи Physiopedia являются вторичным источником и поэтому не должны использоваться в качестве ссылок. Статьи из Physiopedia лучше всего использовать для поиска первоисточников информации (см.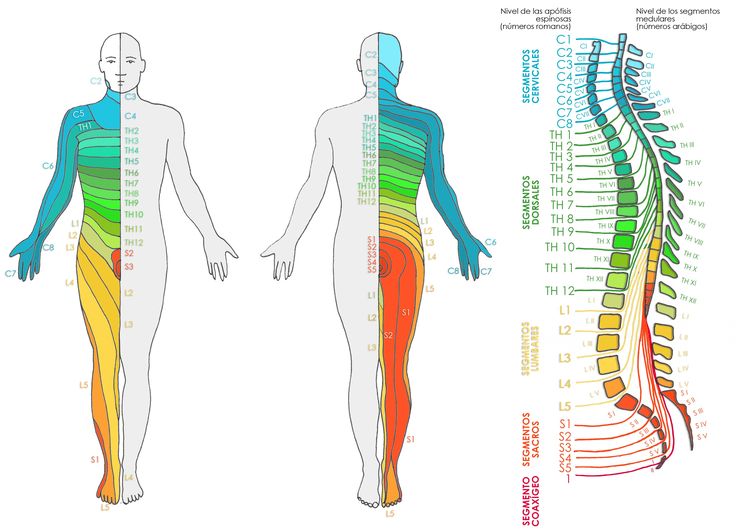
Если вы считаете, что эта статья Physiopedia является основным источником информации, на которую вы ссылаетесь, вы можете использовать кнопку ниже, чтобы получить доступ к соответствующему заявлению о цитировании.
Перейти к:навигация, поиск
Оригинальные редакторы — Ван дер Хувен Рик, Энау Лориен, Дерик Гленн и Кафкот Ник
Ведущие участники — Хэгеман Николас , Рик Ван дер Хувен , Ким Джексон , Люсинда Хэмптон
, Администратор , WikiSysop и Аманда ЭйгерСодержание
- 1 Определение/Описание
- 1.1 Эпидемиология/этиология
- 2 Характеристики/Клиническая картина
- 3 Диагностика
- 3.1 Итоговые показатели
- 4 Осмотр
- 5 Медицинский менеджмент
- 6 Управление физической терапией
- 6.1 Клинические итоги
- 7 Каталожные номера
Грудная радикулопатия относится к сдавливанию нервных корешков в грудном отделе позвоночника. Это наименее распространенное место для радикулопатии. Симптомы часто связаны с дерматомами и могут вызывать боль и онемение, распространяющееся на переднюю часть тела.
Это наименее распространенное место для радикулопатии. Симптомы часто связаны с дерматомами и могут вызывать боль и онемение, распространяющееся на переднюю часть тела.
- Защемление нерва может происходить в различных участках грудного отдела позвоночника
- Симптомы радикулопатии различаются в зависимости от локализации, но часто включают боль, слабость, онемение и покалывание.
- Частой причиной радикулопатии является сужение пространства выхода нервных корешков из позвоночника, что может быть результатом стеноза, костных наростов, грыжи диска или других состояний.
- С симптомами радикулопатии часто можно справиться с помощью консервативного лечения, но некоторым пациентам также может помочь малоинвазивная хирургия.
Наиболее важными структурами, поражающими грудную радикулопатию, являются:
- Грудные позвонки (T1-T12)
- Межпозвонковый диск грудных позвонков,
- 12 пар корешков спинномозговых нервов,
- 12 ветвей — задние ветви иннервируют регионарные мышцы спины, вентральные ветви иннервируют кожу и мышцы грудной клетки и области живота.
 [1]
[1]
Эпидемиология/Этиология[править | править источник]
Неизвестно, диагноз грудной радикулопатии игнорируется.
О грудной радикулопатии сообщалось нечасто и описывалось как редкое явление.
Радикулопатия обычно представляет собой механическое сдавление корня, чаще всего вызванное:
- Сахарный диабет — 15% инсулинозависимых и 13% инсулиннезависимых имеют диабетическую торакальную полирадикулопатию. [2]
- Дегенеративные изменения позвоночника, такие как грыжа диска и спондилез.
Другими возможными причинами механической компрессии корня являются метастатическая опухоль, травма, сколиоз, вирусная инфекция/воспаление, заболевание соединительной ткани и туберкулез.
Характеристики/Клиническая картина[править | править источник]
- Человек может испытывать боль в груди и туловище, когда происходит сдавление или раздражение нерва в средней части спины.
- Грудная радикулопатия — редкое состояние, которое может быть неправильно диагностировано как опоясывающий лишай, осложнения со стороны сердца, брюшной полости или желчного пузыря.

Симптомы, связанные с грудной радикулопатией, включают:
- Жгучая или стреляющая боль в ребре, боку или животе онемение и покалывание
Симптомы торакальной радикулопатии, независимо от причины, часто не распознаются, поскольку, как правило, двигательный дефицит отсутствует.
- Когда этиологией является грыжа диска или травма, на поздних стадиях может наблюдаться моторный дефицит или миелопатия.
- Типичное проявление лентовидной боли в грудной клетке или животе может имитировать множество состояний.
- Учитывая множество дифференциальных диагнозов, неудивительно, что грудную радикулопатию часто не обнаруживают в течение месяцев или лет после появления симптомов [3]
В дополнение к физическому осмотру и анализу симптомов врачи могут диагностировать радикулопатию, используя:
- радиологическая визуализация с рентгеном, МРТ и КТ
- тестирование электрического импульса, называемое электромиографией или ЭМГ, для проверки функции нерва
- Исключение других причин боли является важнейшим этапом диагностической процедуры, так как генераторов торакальной боли очень много и дифференцировать эти дифференциальные диагнозы будет сложно [1]
Дифференциальная диагностика
- Постгерпетическая невралгия
- Хроническая боль в брюшной стенке
- Злокачественное новообразование
- Другие заболевания позвоночника (например, опухоли спинного мозга, компрессия межпозвонковыми дисками)
- Спинной мозг: инфекционный, неопластический (первичный, метастатический), дегенеративный (спондилез, спинальный стеноз, фасеточный синдром, заболевание диска/HNP), метаболический (остеопороз, остеомаляция), деформация (кифоз, сколиоз, компрессионный перелом, соматическая дисфункция), нейрогенный ( радикулопатия, Herpes Zoster, передне-венозная мальформация)
- Экстраспинальный: внутригрудной (сердечно-сосудистый, легочный, медиастинальный), внутрибрюшной (гепатобилиарный, желудочно-кишечный, забрюшинный), скелетно-мышечный (синдром после торакотомии, ревматическая полимиалгия, миофасциальный болевой синдром, соматическая дисфункция, переломы ребер, костохондрит), нейрогенный (межреберная невралгия, периферическая полинейропатия, RSD/CRPS)
Критерии исхода[edit | править источник]
ДВА
Индекс нетрудоспособности Освестри.
Включает
- Симптомы (уже обсуждались ранее). [5]
- Из-за неуниверсальной болезненности и сенсорных изменений проведение сенсорного исследования ненадежно.
- Физикальное обследование не является лучшим способом оценки грудной радикулопатии, в отличие от пояснично-крестцовой и шейной радикулопатии, пораженные мышцы нельзя тестировать изолированно.
- Обследование будет использоваться скорее для исключения других диагнозов, чем для определения грудной радикулопатии. [1]
Таким образом, обследование будет проводиться с использованием большего количества медицинских стратегий, и поэтому мы можем использовать: ЭМГ, МРТ, КТ, рентгенограммы
- нестероидные препараты, такие как ибупрофен, аспирин или напроксен
- пероральные кортикостероиды или инъекционные стероиды
- наркотические обезболивающие
- физиотерапия
Физиотерапевтическое управление[edit | править код]
Физические методы терапии включают:
- тепло,
- УЗИ
- ДЕСЯТКИ.

- Упражнения на разгибание позвоночника.. [1]
- Отдых Обучение: избегать действий, вызывающих боль (сгибание, подъем, скручивание, поворот, наклон назад и т. д.).
- В острых случаях прикладывайте лед к грудному отделу позвоночника, чтобы уменьшить боль и связанный с ней мышечный спазм.
- Комплекс упражнений, специально разработанный для устранения причины симптомов, связанных с защемлением нерва, и улучшения подвижности суставов, выравнивания позвоночника, осанки и диапазона движений.
- Восстановление функции сустава (например, манипуляции на позвоночнике или мобилизация [6] )
- Улучшение движения
- Помогите вернуть полноценный функционал.
Клинический итог[править | править код]
Легкие случаи
- В легких случаях многим пациентам было достаточно отдыха, льда и лекарств, чтобы уменьшить боль. В лечебной физкультуре рекомендуется разработать серию постуральных, растягивающих и укрепляющих упражнений для предотвращения повторного возникновения травмы.
 Возвращение к активности должно быть постепенным, чтобы предотвратить возвращение симптомов.
Возвращение к активности должно быть постепенным, чтобы предотвратить возвращение симптомов.
Случаи средней и тяжелой степени тяжести
- При возникновении проблемы проконсультируйтесь со своим лечащим врачом. Ваш врач должен провести тщательную оценку, чтобы определить возможную причину ваших симптомов, задействованные структуры, тяжесть состояния и наилучший курс лечения. [7]
- ↑ 1,0 1,1 1,2 1,3 Торакальная радикулопатия, Райан С. О’Коннор и др., Физическая и медицинская повторная рефляция, Клиника Северной Америки, 2002).
- ↑ 2.0 2.1 Нехирургическое интервенционное лечение шейных и торакальных радикулопатий, врач по обезболиванию, Richard Derby, Yung Chen, Sang-Heon Lee, Kwan Sik Seo, and Byung-Jo Kim, врач по обезболиванию, 2004 г. (уровень доказательности 1А)
- ↑ Чхве ХЭ, Шин МХ, Джо ГЙ, Ким ДЖИ. Грудная радикулопатия по редким причинам.
 Анналы реабилитационной медицины. 2016 июнь;40(3):534. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4951374/ (последний доступ 25 апреля 2020 г.)
Анналы реабилитационной медицины. 2016 июнь;40(3):534. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4951374/ (последний доступ 25 апреля 2020 г.) - ↑ Клиническая анатомия и лечение болей в грудном отделе позвоночника, L.G.F. Giles, 2000 (таблица 18.1, элементы медицинского осмотра, стр. 288) (уровень доказательности 5)
- ↑ Хирургическое лечение грыжи диска T1-2 с радикулопатией T1: клинический случай с обзором литературы, Грыжа диска T1-2 / 199, Eun-Seok Son et al., Asian Spine Journal, 2012 (уровень доказательности 3A)
- ↑ Радикулопатия T2: дифференциальный скрининг корешковой боли в верхних конечностях. Себастьян Д., Теория и практика физиотерапии, 2013 г. (уровень доказательности 3B)
- ↑ Redefine HC Торакальная радикулопатия
>
Грудная радикулопатия — Physiopedia
Contents loading…
Editors loading…
Categories loading…
При ссылке на доказательства в академическом письме вы всегда должны ссылаться на первичный (оригинальный) источник. Обычно это журнальная статья, в которой информация была впервые изложена. В большинстве случаев статьи Physiopedia являются вторичным источником и поэтому не должны использоваться в качестве ссылок. Статьи из Physiopedia лучше всего использовать для поиска первоисточников информации (см. список литературы внизу статьи).
Обычно это журнальная статья, в которой информация была впервые изложена. В большинстве случаев статьи Physiopedia являются вторичным источником и поэтому не должны использоваться в качестве ссылок. Статьи из Physiopedia лучше всего использовать для поиска первоисточников информации (см. список литературы внизу статьи).
Если вы считаете, что эта статья Physiopedia является основным источником информации, на которую вы ссылаетесь, вы можете использовать кнопку ниже, чтобы получить доступ к соответствующему заявлению о цитировании.
Перейти к:навигация, поиск
Оригинальные редакторы — Ван дер Хувен Рик, Энау Лориен, Дерик Гленн и Кафкот Ник
Ведущие участники — Хэгеман Николас , Рик Ван дер Хувен , Ким Джексон , Люсинда Хэмптон , Администратор , WikiSysop и Аманда Эйгер
Содержание
- 1 Определение/Описание
- 1.
 1 Эпидемиология/этиология
1 Эпидемиология/этиология
- 1.
- 2 Характеристики/Клиническая картина
- 3 Диагностика
- 3.1 Итоговые показатели
- 4 Осмотр
- 5 Медицинский менеджмент
- 6 Управление физической терапией
- 6.1 Клинические итоги
- 7 Каталожные номера
Грудная радикулопатия относится к сдавливанию нервных корешков в грудном отделе позвоночника. Это наименее распространенное место для радикулопатии. Симптомы часто связаны с дерматомами и могут вызывать боль и онемение, распространяющееся на переднюю часть тела.
- Защемление нерва может происходить в различных участках грудного отдела позвоночника
- Симптомы радикулопатии различаются в зависимости от локализации, но часто включают боль, слабость, онемение и покалывание.
- Частой причиной радикулопатии является сужение пространства выхода нервных корешков из позвоночника, что может быть результатом стеноза, костных наростов, грыжи диска или других состояний.

- С симптомами радикулопатии часто можно справиться с помощью консервативного лечения, но некоторым пациентам также может помочь малоинвазивная хирургия.
Наиболее важными структурами, поражающими грудную радикулопатию, являются:
- Грудные позвонки (T1-T12)
- Межпозвонковый диск грудных позвонков,
- 12 пар корешков спинномозговых нервов,
- 12 ветвей — задние ветви иннервируют регионарные мышцы спины, вентральные ветви иннервируют кожу и мышцы грудной клетки и области живота. [1]
Эпидемиология/Этиология[править | править источник]
Неизвестно, диагноз грудной радикулопатии игнорируется.
О грудной радикулопатии сообщалось нечасто и описывалось как редкое явление.
Радикулопатия обычно представляет собой механическое сдавление корня, чаще всего вызванное:
- Сахарный диабет — 15% инсулинозависимых и 13% инсулиннезависимых имеют диабетическую торакальную полирадикулопатию.
 [2]
[2] - Дегенеративные изменения позвоночника, такие как грыжа диска и спондилез.
Другими возможными причинами механической компрессии корня являются метастатическая опухоль, травма, сколиоз, вирусная инфекция/воспаление, заболевание соединительной ткани и туберкулез.
Характеристики/Клиническая картина[править | править источник]
- Человек может испытывать боль в груди и туловище, когда происходит сдавление или раздражение нерва в средней части спины.
- Грудная радикулопатия — редкое состояние, которое может быть неправильно диагностировано как опоясывающий лишай, осложнения со стороны сердца, брюшной полости или желчного пузыря.
Симптомы, связанные с грудной радикулопатией, включают:
- Жгучая или стреляющая боль в ребре, боку или животе онемение и покалывание
Симптомы торакальной радикулопатии, независимо от причины, часто не распознаются, поскольку, как правило, двигательный дефицит отсутствует.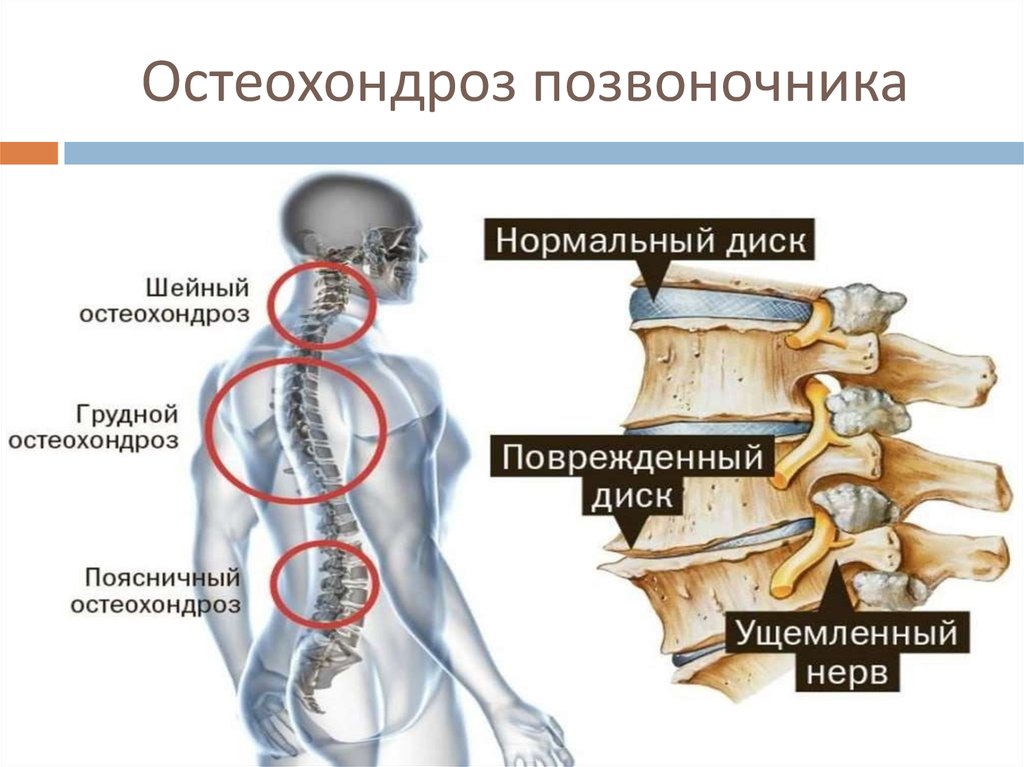
- Когда этиологией является грыжа диска или травма, на поздних стадиях может наблюдаться моторный дефицит или миелопатия.
- Типичное проявление лентовидной боли в грудной клетке или животе может имитировать множество состояний.
- Учитывая множество дифференциальных диагнозов, неудивительно, что грудную радикулопатию часто не обнаруживают в течение месяцев или лет после появления симптомов [3]
В дополнение к физическому осмотру и анализу симптомов врачи могут диагностировать радикулопатию, используя:
- радиологическая визуализация с рентгеном, МРТ и КТ
- тестирование электрического импульса, называемое электромиографией или ЭМГ, для проверки функции нерва
- Исключение других причин боли является важнейшим этапом диагностической процедуры, так как генераторов торакальной боли очень много и дифференцировать эти дифференциальные диагнозы будет сложно [1]
Дифференциальная диагностика
- Постгерпетическая невралгия
- Хроническая боль в брюшной стенке
- Злокачественное новообразование
- Другие заболевания позвоночника (например, опухоли спинного мозга, компрессия межпозвонковыми дисками) [4]
- Спинной мозг: инфекционный, неопластический (первичный, метастатический), дегенеративный (спондилез, спинальный стеноз, фасеточный синдром, заболевание диска/HNP), метаболический (остеопороз, остеомаляция), деформация (кифоз, сколиоз, компрессионный перелом, соматическая дисфункция), нейрогенный ( радикулопатия, Herpes Zoster, передне-венозная мальформация)
- Экстраспинальный: внутригрудной (сердечно-сосудистый, легочный, медиастинальный), внутрибрюшной (гепатобилиарный, желудочно-кишечный, забрюшинный), скелетно-мышечный (синдром после торакотомии, ревматическая полимиалгия, миофасциальный болевой синдром, соматическая дисфункция, переломы ребер, костохондрит), нейрогенный (межреберная невралгия, периферическая полинейропатия, RSD/CRPS)
Критерии исхода[edit | править источник]
ДВА
Индекс нетрудоспособности Освестри. [2]
[2]
Включает
- Симптомы (уже обсуждались ранее). [5]
- Из-за неуниверсальной болезненности и сенсорных изменений проведение сенсорного исследования ненадежно.
- Физикальное обследование не является лучшим способом оценки грудной радикулопатии, в отличие от пояснично-крестцовой и шейной радикулопатии, пораженные мышцы нельзя тестировать изолированно.
- Обследование будет использоваться скорее для исключения других диагнозов, чем для определения грудной радикулопатии. [1]
Таким образом, обследование будет проводиться с использованием большего количества медицинских стратегий, и поэтому мы можем использовать: ЭМГ, МРТ, КТ, рентгенограммы
- нестероидные препараты, такие как ибупрофен, аспирин или напроксен
- пероральные кортикостероиды или инъекционные стероиды
- наркотические обезболивающие
- физиотерапия
- Применение льда и тепла
Физиотерапевтическое управление[edit | править код]
Физические методы терапии включают:
- тепло,
- УЗИ
- ДЕСЯТКИ.

- Упражнения на разгибание позвоночника.. [1]
- Отдых Обучение: избегать действий, вызывающих боль (сгибание, подъем, скручивание, поворот, наклон назад и т. д.).
- В острых случаях прикладывайте лед к грудному отделу позвоночника, чтобы уменьшить боль и связанный с ней мышечный спазм.
- Комплекс упражнений, специально разработанный для устранения причины симптомов, связанных с защемлением нерва, и улучшения подвижности суставов, выравнивания позвоночника, осанки и диапазона движений.
- Восстановление функции сустава (например, манипуляции на позвоночнике или мобилизация [6] )
- Улучшение движения
- Помогите вернуть полноценный функционал.
Клинический итог[править | править код]
Легкие случаи
- В легких случаях многим пациентам было достаточно отдыха, льда и лекарств, чтобы уменьшить боль. В лечебной физкультуре рекомендуется разработать серию постуральных, растягивающих и укрепляющих упражнений для предотвращения повторного возникновения травмы.
 Возвращение к активности должно быть постепенным, чтобы предотвратить возвращение симптомов.
Возвращение к активности должно быть постепенным, чтобы предотвратить возвращение симптомов.
Случаи средней и тяжелой степени тяжести
- При возникновении проблемы проконсультируйтесь со своим лечащим врачом. Ваш врач должен провести тщательную оценку, чтобы определить возможную причину ваших симптомов, задействованные структуры, тяжесть состояния и наилучший курс лечения. [7]
- ↑ 1,0 1,1 1,2 1,3 Торакальная радикулопатия, Райан С. О’Коннор и др., Физическая и медицинская переоборудована, клиника Северной Америки, 2002).
- ↑ 2.0 2.1 Нехирургическое интервенционное лечение шейных и торакальных радикулопатий, врач по обезболиванию, Richard Derby, Yung Chen, Sang-Heon Lee, Kwan Sik Seo, and Byung-Jo Kim, врач по обезболиванию, 2004 г. (уровень доказательности 1А)
- ↑ Чхве ХЭ, Шин МХ, Джо ГЙ, Ким ДЖИ. Грудная радикулопатия по редким причинам.

 Болезнь распространяется по поверхности шеи и может привести к появлению икоты или расстройству фонации.
Болезнь распространяется по поверхности шеи и может привести к появлению икоты или расстройству фонации.

 Корешковый синдром протекает с гипотрофией и гипотонией, ослаблением ротации, сложно сгибать стопу, ахиллов рефлекс плохо работает.
Корешковый синдром протекает с гипотрофией и гипотонией, ослаблением ротации, сложно сгибать стопу, ахиллов рефлекс плохо работает.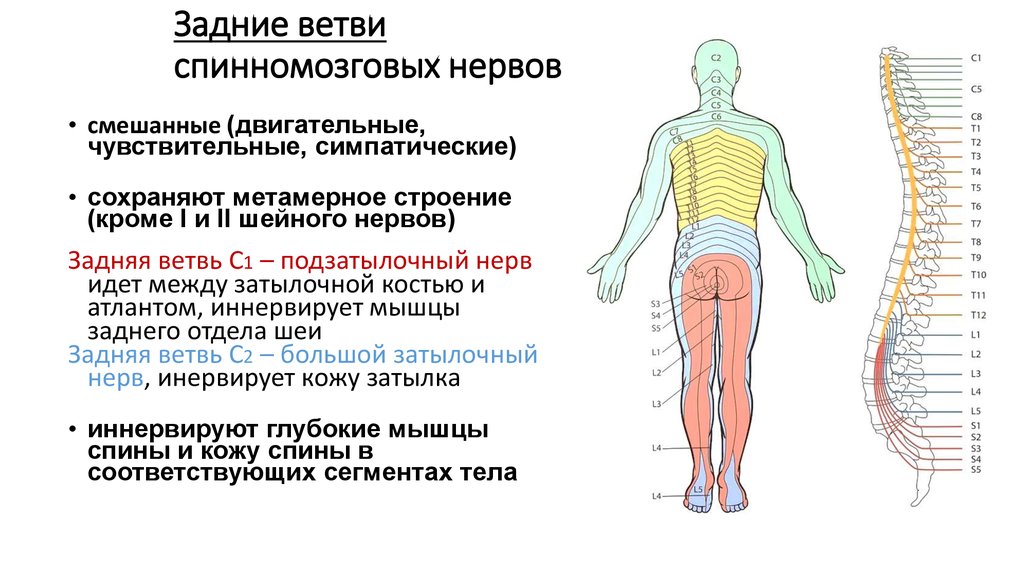



 Уже после первого курса процедур увеличивается объем движений в суставах, улучшаются сухожильные рефлексы, снижается компрессия на корешок.
Уже после первого курса процедур увеличивается объем движений в суставах, улучшаются сухожильные рефлексы, снижается компрессия на корешок.
 Российский журнал боли. 2018;4(58):5–41. [Davydov O.S., Yakhno N.N., Kukushkin M.L. Neuropathic pain: clinical guidelines for the diagnosis and treatment of the Russian Society for the Study of Pain. Russian journal of pain. 2018;4(58):5–41 (in Russ.)]. DOI: 10.25731/RASP.2018.04.025.
Российский журнал боли. 2018;4(58):5–41. [Davydov O.S., Yakhno N.N., Kukushkin M.L. Neuropathic pain: clinical guidelines for the diagnosis and treatment of the Russian Society for the Study of Pain. Russian journal of pain. 2018;4(58):5–41 (in Russ.)]. DOI: 10.25731/RASP.2018.04.025.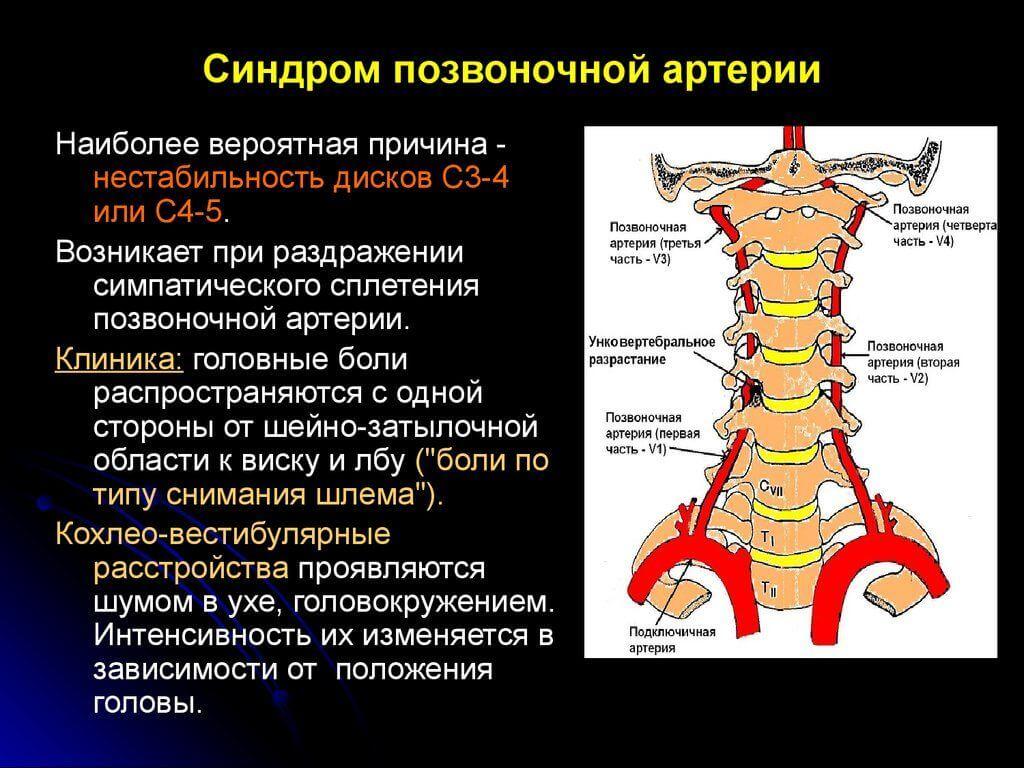 [1]
[1] 

 Возвращение к активности должно быть постепенным, чтобы предотвратить возвращение симптомов.
Возвращение к активности должно быть постепенным, чтобы предотвратить возвращение симптомов.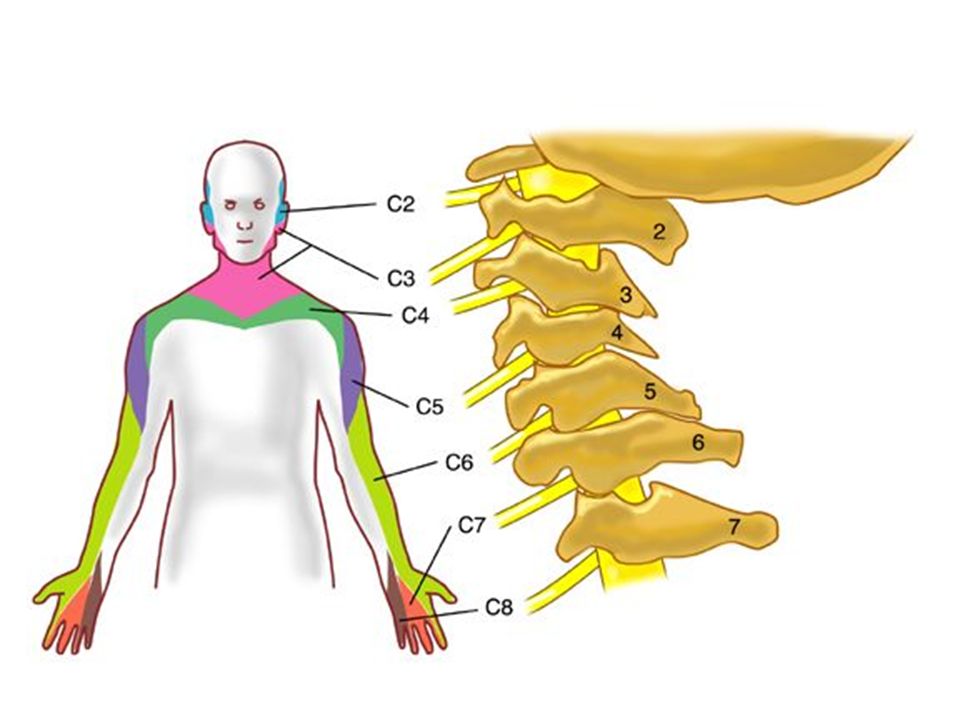 Анналы реабилитационной медицины. 2016 июнь;40(3):534. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4951374/ (последний доступ 25 апреля 2020 г.)
Анналы реабилитационной медицины. 2016 июнь;40(3):534. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4951374/ (последний доступ 25 апреля 2020 г.) 1 Эпидемиология/этиология
1 Эпидемиология/этиология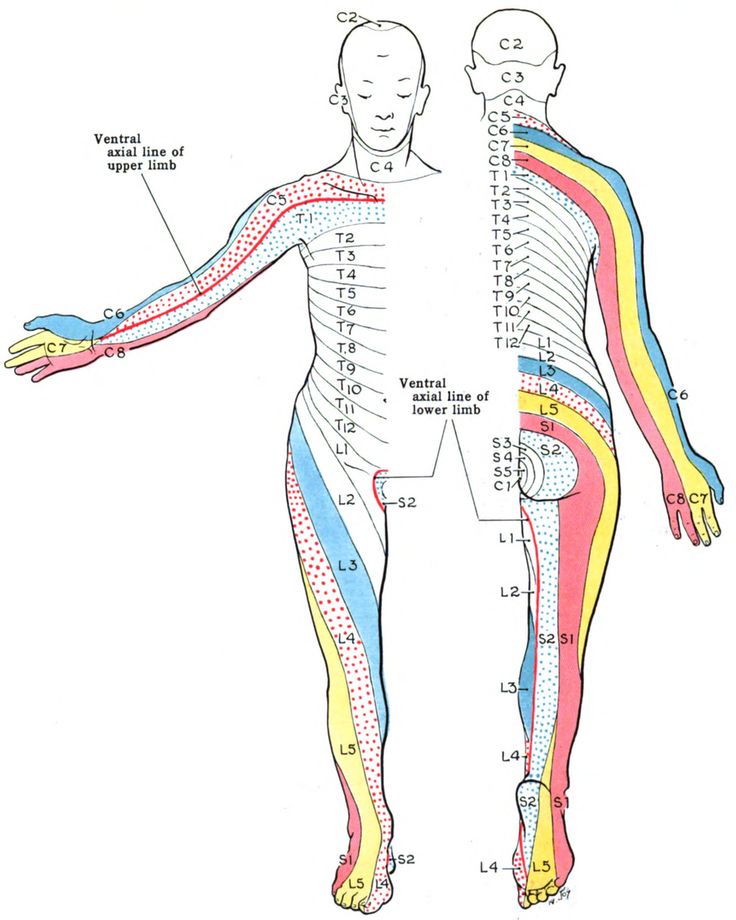
 [2]
[2] 
 Возвращение к активности должно быть постепенным, чтобы предотвратить возвращение симптомов.
Возвращение к активности должно быть постепенным, чтобы предотвратить возвращение симптомов.