Костно-суставные боли в грудном отделе позвоночника и грудной клетке
Н.В. ПИЗОВА, д.м.н, профессор, ГБОУ ВПО «Ярославская государственная медицинская академия» Минздрава России
В статье подробно рассматриваются причины и механизмы возникновения вертеброгенных болевых синдромов. Представлен дифференцированный подход к терапии с учетом патогенеза и стадии основного заболевания. Описаны преимущества использования комбинированных препаратов (диклофенак и витамины группы В) в лечении пациентов с болью в спине.
Боль в спине — одно из наиболее частых страданий современного человека. С ней связаны существенные экономические потери, обусловленные временной и даже постоянной утратой трудоспособности у лиц молодого и среднего возраста. На боль в спине приходится до 6% всех прямых затрат на лечение различных заболеваний, 15% всех дней нетрудоспособности и 18% причин инвалидизации [1]. Острая и хроническая боль в спине могут быть проявлениями любого заболевания.
Все болевые синдромы в спине можно классифицировать по следующим категориям:
1. по причине – вертеброгенные и невертеброгенные;
2. по механизму – рефлекторные, компрессионные, на фоне нестабильности позвоночно-двигательного сегмента (ПДС), сосудистые, воспалительные;
3. по локализации – локальные, отраженные и иррадиирующие;
4. по длительности – острые и хронические.
В течение жизни боли в спине возникают у 70–90% населения, а у 20–25% регистрируются ежегодно. У подавляющего большинства пациентов в результате проводимой терапии боли купируются в течение 4 недель. Вместе с тем у 73% больных в течение первого года развивается как минимум одно обострение [2, 3, 4]. Так, по данным российского исследования самой частой локализацией боли (576 пациентов – 60,6%) была спина. По данным медицинской документации, боль в спине расценивалась как дорсопатия у 417 (72,4%) пациентов и как следствие грыжи межпозвонкового диска у 104 (18,1%).
Хронизация боли в спине отмечается в 20–25% случаев, причем на эту категорию больных приходится до 80% экономических затрат, связанных с болевым синдромом данной локализации [6]. Хроническая боль – это результат сложного взаимодействия между биологическими, психологическими, социальными и культурными факторами, которые затрудняют ее диагностику и лечение [7, 8]. Хронические боли в спине могут быть классифицированы как ноцицептивные, невропатические, воспалительные, дисфункциональные или могут быть смешанными, когда имеются характеристики нескольких типов боли [9]. Хотя причины их возникновения и клинические проявления отличны, механизмы, посредством которых эти типы боли возникают могут перекрываться, и у пациента может развиваться хроническая боль в спине с составляющими более чем одного типа боли.
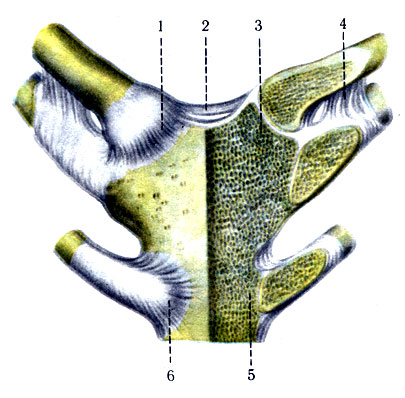
Источником боли в спине может быть болевая импульсация, связанная как с самим позвоночником — вертебральные факторы (связки, мышцы, надкостница отростков, фиброзное кольцо, суставы, корешки), так и с другими структурами — экстравертебральные факторы (мышцы, висцеральные органы, суставы).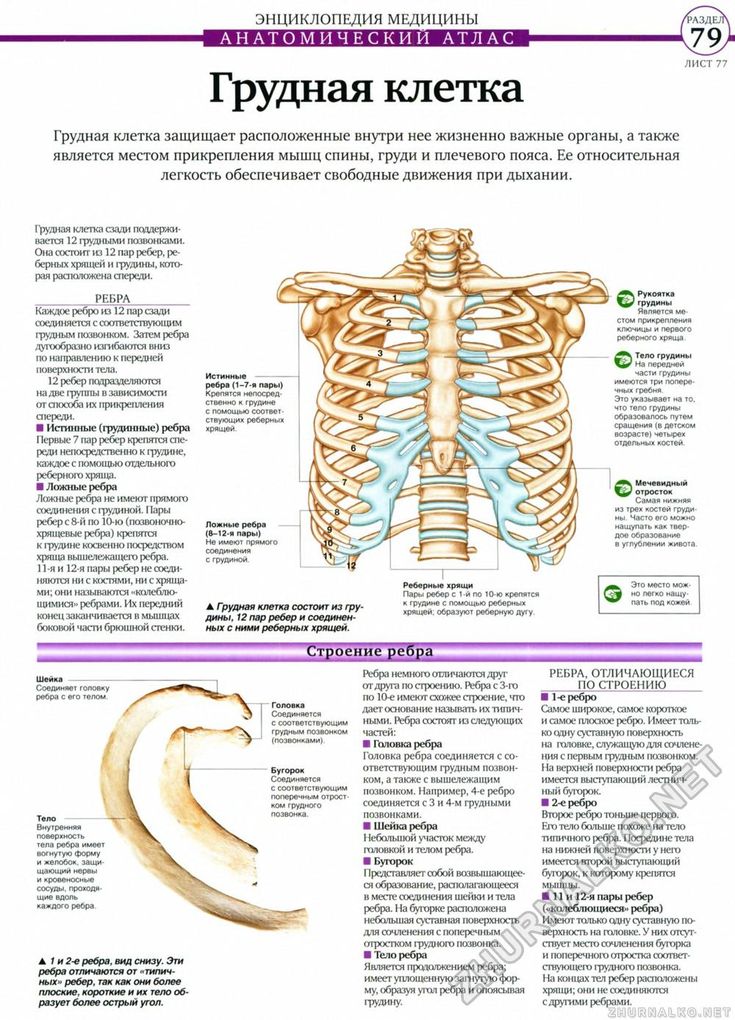 Традиционно торакалгии, как и другие болевые синдромы, в зависимости от причины разделяют на вертеброгенные (патогенетически обусловленные изменениями позвоночника) и невертеброгенные болевые синдромы. К вертеброгенным торакалгическим синдромам относится поражение грудных корешков при грыже межпозвоночного диска, стенозе позвоночного канала, спондилолистезе и нестабильности, артропатический синдром при дегенеративном поражении дугоотростчатых и реберно-поперечных суставов. Вертеброгенные причины боли в грудном отделе позвоночника также включают относительно редко встречающиеся злокачественные новообразования позвоночника (первичные опухоли и метастазы), воспалительные (спондилоартропатии, в том числе анкилозирующий спондилит) и инфекционные поражения (остеомиелит, эпидуральный абсцесс, туберкулез), а также компрессионные переломы тел позвонков вследствие остеопороза. Причиной невертеброгенных болевых синдромов может служить патология внутренних органов и мышечные болевые синдромы, которые могут формироваться под влиянием как вертеброгенных, так и невертеброгенных изменений.
Традиционно торакалгии, как и другие болевые синдромы, в зависимости от причины разделяют на вертеброгенные (патогенетически обусловленные изменениями позвоночника) и невертеброгенные болевые синдромы. К вертеброгенным торакалгическим синдромам относится поражение грудных корешков при грыже межпозвоночного диска, стенозе позвоночного канала, спондилолистезе и нестабильности, артропатический синдром при дегенеративном поражении дугоотростчатых и реберно-поперечных суставов. Вертеброгенные причины боли в грудном отделе позвоночника также включают относительно редко встречающиеся злокачественные новообразования позвоночника (первичные опухоли и метастазы), воспалительные (спондилоартропатии, в том числе анкилозирующий спондилит) и инфекционные поражения (остеомиелит, эпидуральный абсцесс, туберкулез), а также компрессионные переломы тел позвонков вследствие остеопороза. Причиной невертеброгенных болевых синдромов может служить патология внутренних органов и мышечные болевые синдромы, которые могут формироваться под влиянием как вертеброгенных, так и невертеброгенных изменений.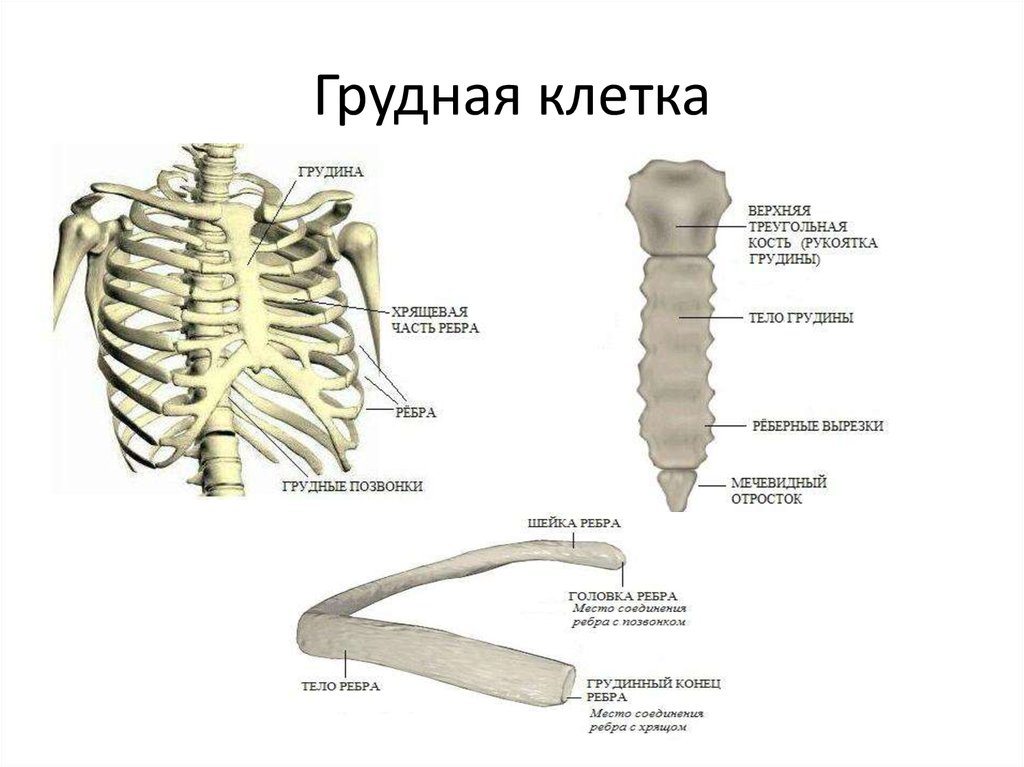
Клинические синдромы при спондилогенной торакалгии включают в себя [10]:
1. локальный вертебральный синдром, часто сопровождающийся местным болевым синдромом, напряжением и болезненностью прилегающих мышц, болезненностью и деформацией, ограничением подвижности или нестабильностью одного или нескольких прилегающих сегментов позвоночника;
2. вертебральный синдром на удалении;
3. рефлекторные (ирритативные) синдромы: отраженная боль, мышечно-тонические, нейродистрофические синдромы, вегетативные (вазомоторные и т.д.) расстройства и др.;
4. компрессионные (компрессионно-ишемические) корешковые синдромы;
5. синдром сдавления (ишемии) спинного мозга.
Вертеброгенные болевые синдромы условно делятся на рефлекторные (встречаются в 85–90% случаев) и компрессионные (наблюдаются в 10–15% случаев). Рефлекторные болевые синдромы возникают за счет раздражения рецепторного аппарата в мышцах, сухожилиях и фасциях, связках, суставах позвоночника, межпозвонковом диске и т.д. вследствие формирования участков ноцицепции с местной неспецифической воспалительной реакцией. В условиях активации синтеза и высвобождения провоспалительных и альгогенных субстанций (субстанция P, кинины, простагландины, лейкотриены, цитокины, оксид азота, фактор некроза опухоли и др.) повышается возбудимость (сенситизация) ноцицепторов. В результате формируется мощный поток ноцицептивной афферентации, который поступает через задние корешки в нейроны задних рогов спинного мозга, откуда по восходящим ноцицептивным путям достигает центральных отделов нервной системы (ретикулярной формации, таламуса, лимбической системы и коры головного мозга), вызывая в этих структурах NMDAзависимое увеличение концентрации внутриклеточного кальция и активацию фосфолипазы А2.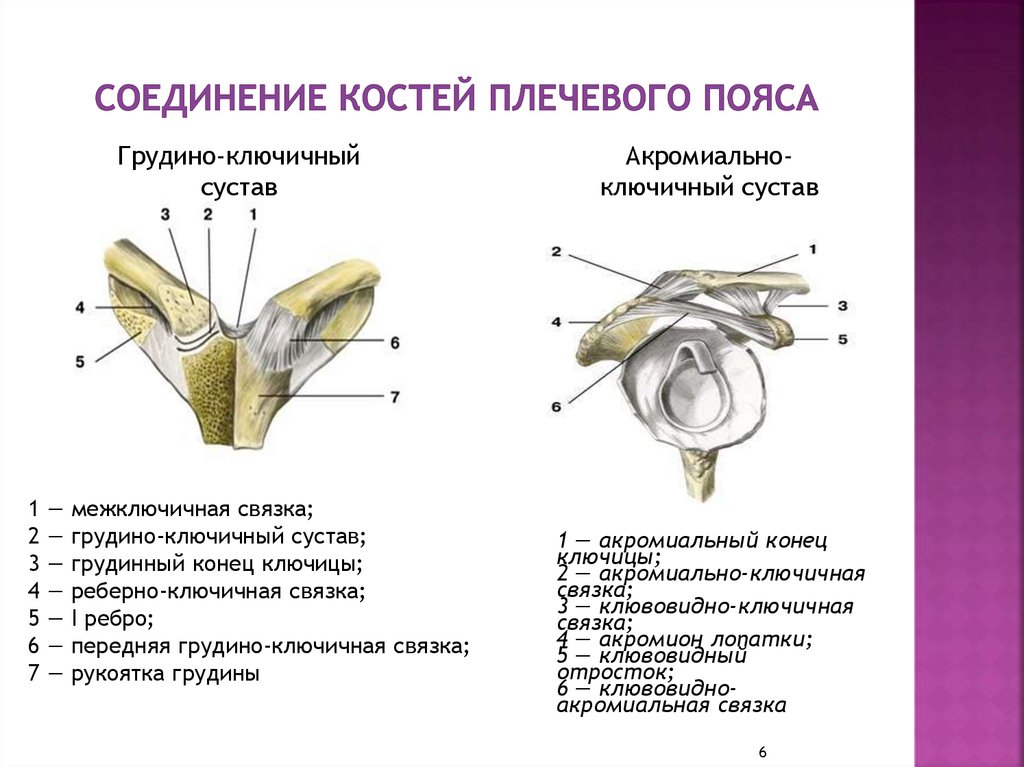
 Антиноцицептивная система осуществляет нисходящий ингибиторный церебральный контроль над проведением болевой импульсации, тормозит передачу болевых стимулов с первичных афферентных волокон на вставочные нейроны. Взаимодействие этих структур приводит к окончательной оценке боли с соответствующей поведенческой реакцией. Однако длительное сохранение ноцицептивной импульсации приводит к формированию устойчивых патологических связей, появлению выраженных дистрофических изменений в окружающих тканях, которые, в свою очередь, становятся источником болевых сигналов, тем самым усиливая периферическую болевую афферентацию, что способствует истощению антиноцицептивной системы [11, 12, 13]. Хроническому течению могут способствовать неадекватное лечение острой боли, чрезмерное ограничение физических нагрузок, «болевой» тип личности, пониженный фон настроения, в части случаев заинтересованность пациента в длительной нетрудоспособности, аггравация имеющихся симптомов или «рентное» отношение к болезни.
Антиноцицептивная система осуществляет нисходящий ингибиторный церебральный контроль над проведением болевой импульсации, тормозит передачу болевых стимулов с первичных афферентных волокон на вставочные нейроны. Взаимодействие этих структур приводит к окончательной оценке боли с соответствующей поведенческой реакцией. Однако длительное сохранение ноцицептивной импульсации приводит к формированию устойчивых патологических связей, появлению выраженных дистрофических изменений в окружающих тканях, которые, в свою очередь, становятся источником болевых сигналов, тем самым усиливая периферическую болевую афферентацию, что способствует истощению антиноцицептивной системы [11, 12, 13]. Хроническому течению могут способствовать неадекватное лечение острой боли, чрезмерное ограничение физических нагрузок, «болевой» тип личности, пониженный фон настроения, в части случаев заинтересованность пациента в длительной нетрудоспособности, аггравация имеющихся симптомов или «рентное» отношение к болезни.
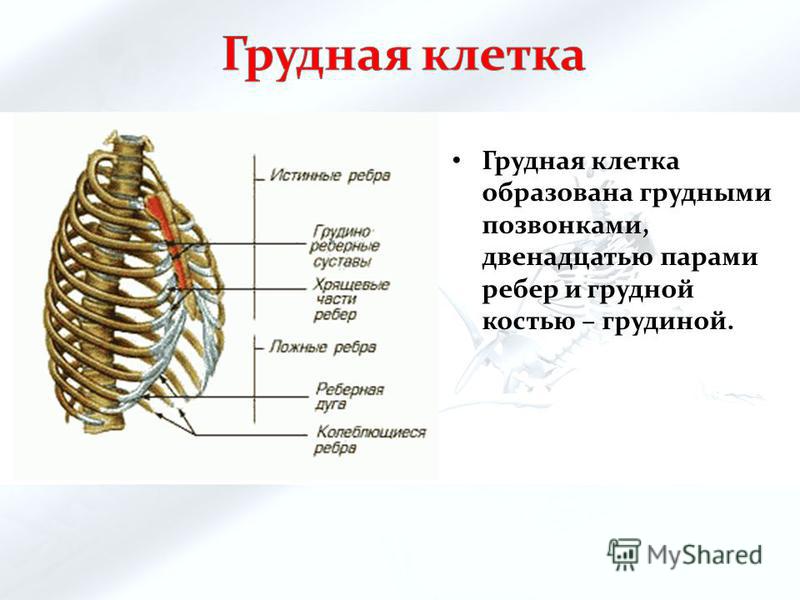
Термин «остеохондроз» был предложен в 1933 г. немецким ортопедом Hildebrandt для обозначения инволюционных изменений в опорно-двигательном аппарате [14]. Под остеохондрозом (греч. оsteon — кость, chondros — хрящ, osis — суффикс, обозначающий патологическое состояние) понимают врожденный или приобретенный дегенеративно-дистрофический каскадный процесс, в основе которого лежит дегенерация диска с последующим вторичным вовлечением тел смежных позвонков, межпозвонковых суставов и связочного аппарата. В свою очередь, межпозвонковый диск является компонентом межпозвонкового симфиза — сложного соединения позвонков в позвоночном столбе. В симфизах позвоночника в отличие от синовиальных суставов между поверхностями позвонков, покрытых гиалиновым хрящом, находится не синовиальная жидкость, а специфическое образование хрящевой природы — межпозвоночный диск, состоящий из пульпозного ядра и фиброзного кольца.

Остеохондроз и спондилоартроз провоцируются идентичными патогенетическими факторами, в ответ на которые в задействованных структурах ПДС (включающего два смежных позвонка и межпозвонковый диск, собственный суставный, мышечно-связочный аппараты, сосудистую систему, а также соответствующий этому уровню участок спинного мозга, корешки и спинальные вегетативные ганглии с их связями в пределах данного сегмента) происходит выброс биохимически и иммунологически активных медиаторов, взаимодействующих с чувствительными рецепторами, что запускает, в свою очередь, сложные и еще не до конца изученные нейрофизиологические механизмы формирования болевых ощущений [11]. Установлено, что источником боли может служить анатомическая структура, иннервируемая немиелинизированными волокнами или содержащая субстанцию Р (либо сходные с ней пептиды) [20, 21]. Межпозвонковый диск долгое время считался индифферентным по отношению к генерации болевой импульсации образованием, так как в нем не было обнаружено нервных окончаний. Более детальные анатомические и гистохимические исследования показали наличие тонких нервных окончаний в наружной трети фиброзного кольца — на 1–2 сегмента выше или ниже своего выхода [11, 18, 19].
Установлено, что источником боли может служить анатомическая структура, иннервируемая немиелинизированными волокнами или содержащая субстанцию Р (либо сходные с ней пептиды) [20, 21]. Межпозвонковый диск долгое время считался индифферентным по отношению к генерации болевой импульсации образованием, так как в нем не было обнаружено нервных окончаний. Более детальные анатомические и гистохимические исследования показали наличие тонких нервных окончаний в наружной трети фиброзного кольца — на 1–2 сегмента выше или ниже своего выхода [11, 18, 19].
Другим источником боли принято считать дугоотростчатые (фасеточные) суставы, синовиальная капсула которых богато иннервируется суставными нервами, являющимися ветвями задних ветвей спинномозговых нервов, и малыми добавочными нервами от мышечных ветвей. Дугоотростчатые суставы вследствие их вертикальной ориентации оказывают очень небольшое сопротивление при компрессионных воздействиях, особенно при флексии. Вероятнее всего, что это небольшое сопротивление возникает за счет растяжения капсульных связок. В условиях экстензии на дугоотростчатые суставы приходится от 15 до 25% компрессионных сил, которые могут нарастать при дегенерации диска и сужении межпозвонкового промежутка [11, 21]. При резких неподготовленных движениях, связанных с вращением туловища, подъеме тяжестей, при работе с поднятыми над головой руками часто возникает фасеточный синдром. Патогенез данного синдрома связан со сближением суставных поверхностей дугоотростчатых (фасеточных) суставов и их блокированием при повышении нагрузки на сустав и его связочный аппарат. Боль, связанная с фасеточным синдромом в грудном отделе позвоночника, может варьировать от легкого дискомфорта до высокой интенсивности и приводить к выраженной инвалидизации. Она, как правило, усиливается при разгибании и уменьшается при сгибании позвоночника и может отражаться на переднюю поверхность грудной клетки. Ниже и выше уровня блокирования сустава нередко определяется рефлекторный спазм мышцы, выпрямляющей позвоночник [22, 23, 24, 25, 26].
В условиях экстензии на дугоотростчатые суставы приходится от 15 до 25% компрессионных сил, которые могут нарастать при дегенерации диска и сужении межпозвонкового промежутка [11, 21]. При резких неподготовленных движениях, связанных с вращением туловища, подъеме тяжестей, при работе с поднятыми над головой руками часто возникает фасеточный синдром. Патогенез данного синдрома связан со сближением суставных поверхностей дугоотростчатых (фасеточных) суставов и их блокированием при повышении нагрузки на сустав и его связочный аппарат. Боль, связанная с фасеточным синдромом в грудном отделе позвоночника, может варьировать от легкого дискомфорта до высокой интенсивности и приводить к выраженной инвалидизации. Она, как правило, усиливается при разгибании и уменьшается при сгибании позвоночника и может отражаться на переднюю поверхность грудной клетки. Ниже и выше уровня блокирования сустава нередко определяется рефлекторный спазм мышцы, выпрямляющей позвоночник [22, 23, 24, 25, 26].
Одной из причин болей в грудной клетке может быть синдром Титце, впервые описанный Tietze в 1921 г. Этот синдром является относительно редким состоянием, характеризующимся наличием неспецифического доброкачественного обратимого болезненного отека в области II (в 60% случаев) или III реберного хряща. В 80% случаев имеется одностороннее поражение, ограничивающееся одним реберным хрящом. Боль обычно хорошо локализована, однако может иррадиировать по всей передней поверхности грудной стенки, а также в надплечье и шею. Покраснение, повышение температуры и другие изменения кожи над областью поражения отсутствуют. Боль обычно регрессирует спонтанно через 2–3 недели, однако нередко беспокоит в течение нескольких месяцев, а резидуальный отек может сохраняться до нескольких лет. Обычно заболевание развивается в молодом или детском возрасте. Причины его неизвестны [22, 23, 24, 25, 26].
Этот синдром является относительно редким состоянием, характеризующимся наличием неспецифического доброкачественного обратимого болезненного отека в области II (в 60% случаев) или III реберного хряща. В 80% случаев имеется одностороннее поражение, ограничивающееся одним реберным хрящом. Боль обычно хорошо локализована, однако может иррадиировать по всей передней поверхности грудной стенки, а также в надплечье и шею. Покраснение, повышение температуры и другие изменения кожи над областью поражения отсутствуют. Боль обычно регрессирует спонтанно через 2–3 недели, однако нередко беспокоит в течение нескольких месяцев, а резидуальный отек может сохраняться до нескольких лет. Обычно заболевание развивается в молодом или детском возрасте. Причины его неизвестны [22, 23, 24, 25, 26].
Одной из наиболее частых причин болей в грудной клетке является реберно-грудинный синдром. Данный синдром встречается значительно чаще, чем синдром Титце. При реберно-грудинном синдроме пальпация в 90% случаев выявляет множественные зоны болезненности: в левой парастернальной области, ниже левой молочной железы, в проекции грудных мышц и грудины. Локальный отек при реберно-грудинном синдроме отсутствует. Наиболее часто поражаются хрящи II и V ребер. При поражении верхних реберных хрящей нередко отмечается иррадиация боли в область сердца. Боль обычно усиливается при движениях грудной клетки. Заболевание чаще встречается у женщин после 40 лет [22, 23, 24, 25, 26].
Локальный отек при реберно-грудинном синдроме отсутствует. Наиболее часто поражаются хрящи II и V ребер. При поражении верхних реберных хрящей нередко отмечается иррадиация боли в область сердца. Боль обычно усиливается при движениях грудной клетки. Заболевание чаще встречается у женщин после 40 лет [22, 23, 24, 25, 26].
Еще одной частой причиной болей в грудной клетке служит синдром «скользящего» ребра. Синдром характеризуется интенсивной болью в проекции нижнего края реберной дуги и увеличением подвижности переднего конца реберного хряща, как правило, X и реже VIII и IX ребер. Считается, что данное состояние имеет травматическое происхождение и связано с рецидивирующим подвывихом реберного хряща при ротации туловища. В отличие от вышерасположенных ребер, хрящевые части которых формируют грудино-реберные суставы, хрящевые части VIII–X ребер образуют сочленения с хрящевыми частями вышерасположенных ребер с помощью наружной межреберной мембраны. Эта зона является анатомически наиболее слабой областью грудной клетки, предрасположенной к травматизации.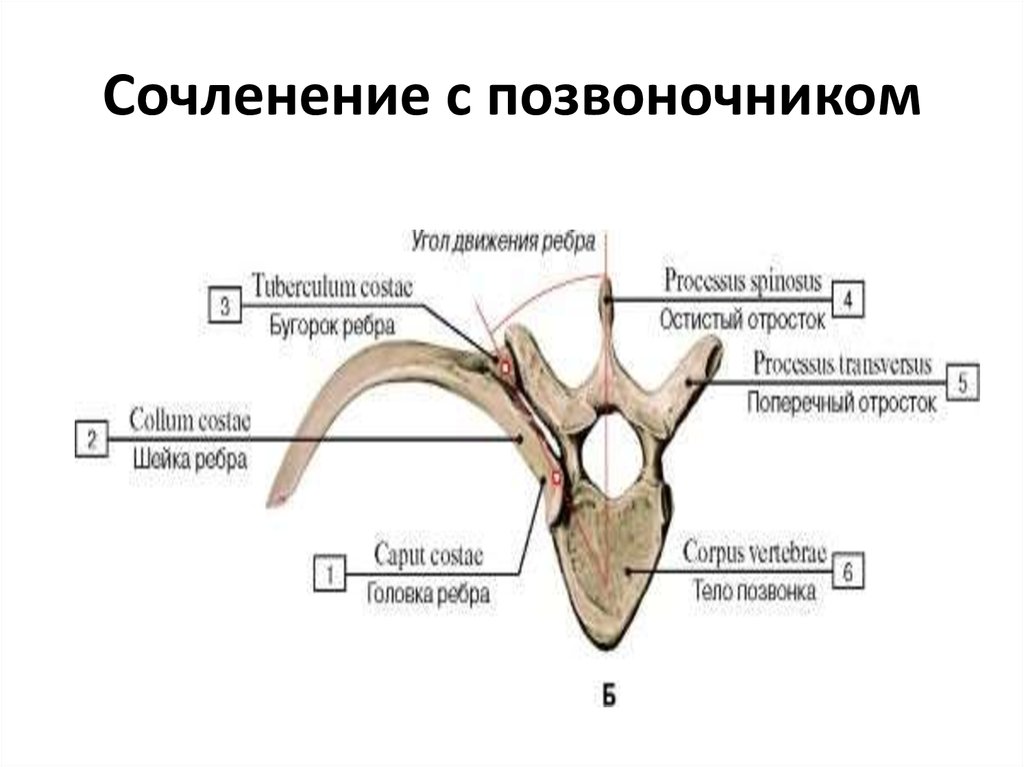 Вслед за повреждением хрящевого сочленения свободная хрящевая часть ребра отклоняется вверх, смещаясь в вертикальном или переднезаднем направлении при дыхании относительно вышележащего хряща, что сопровождается болью и характерным ощущением щелчка. Боль, как правило, носит острый или стреляющий характер, локализуется в верхнем квадранте брюшной стенки и провоцируется гиперэкстензией грудной клетки при подъеме рук вверх. В острой стадии заболевания пациент нередко принимает вынужденное положение с наклоном туловища вперед и в больную сторону для уменьшения напряжения мышц брюшной стенки, прикрепляющихся к реберным углам. В ряде случаев смещающийся реберный хрящ может травмировать надхрящницу вышерасположенного ребра и межреберный нерв. Патогномоничным для данного состояния является тест, описанный Holms, заключающийся в подтягивании согнутым пальцем края ребра кпереди. При этом воспроизводится типичный болевой паттерн, сопровождающийся характерным щелчком. Проведение подобной манипуляции на здоровой стороне не сопровождается описанным феноменом.
Вслед за повреждением хрящевого сочленения свободная хрящевая часть ребра отклоняется вверх, смещаясь в вертикальном или переднезаднем направлении при дыхании относительно вышележащего хряща, что сопровождается болью и характерным ощущением щелчка. Боль, как правило, носит острый или стреляющий характер, локализуется в верхнем квадранте брюшной стенки и провоцируется гиперэкстензией грудной клетки при подъеме рук вверх. В острой стадии заболевания пациент нередко принимает вынужденное положение с наклоном туловища вперед и в больную сторону для уменьшения напряжения мышц брюшной стенки, прикрепляющихся к реберным углам. В ряде случаев смещающийся реберный хрящ может травмировать надхрящницу вышерасположенного ребра и межреберный нерв. Патогномоничным для данного состояния является тест, описанный Holms, заключающийся в подтягивании согнутым пальцем края ребра кпереди. При этом воспроизводится типичный болевой паттерн, сопровождающийся характерным щелчком. Проведение подобной манипуляции на здоровой стороне не сопровождается описанным феноменом.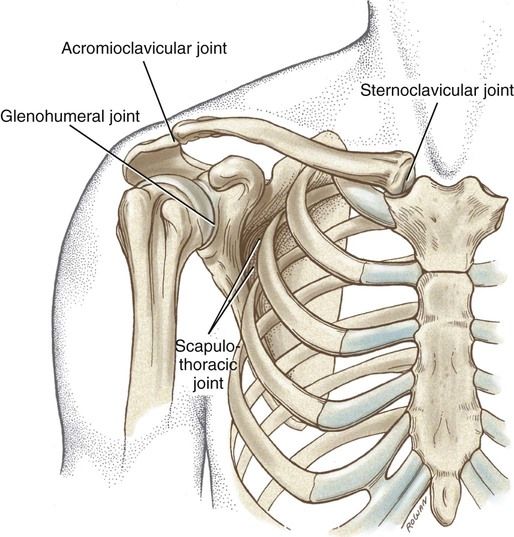 Диагноз также может быть подтвержден инфильтрацией пространства между отделенным хрящом и ребром 5 мл 0,5% раствора лидокаина, приводящей к полному регрессу болевых ощущений через 10 мин после процедуры [22, 23, 24, 25, 26].
Диагноз также может быть подтвержден инфильтрацией пространства между отделенным хрящом и ребром 5 мл 0,5% раствора лидокаина, приводящей к полному регрессу болевых ощущений через 10 мин после процедуры [22, 23, 24, 25, 26].
Диффузный идиопатический скелетный гиперостоз (болезнь Форестье) — заболевание, относительно часто встречающееся у лиц среднего и пожилого возраста, в основном у мужчин. Основными симптомами обычно являются боли легкой и умеренной интенсивности и ощущение скованности в грудном и поясничном отделах позвоночника. При осмотре определяется усиление грудного кифоза, ограничение объема движений в грудном отделе позвоночника и экскурсии грудной клетки. Часто выявляется локальная болезненность при пальпации грудного и поясничного отделов позвоночника. Для подтверждения диагноза диффузного идиопатического скелетного гиперостоза необходимо проведение рентгенографии позвоночника, которая выявляет гиперостоз, наиболее выраженный в грудном отделе и проявляющийся линейной оссификацией по передней поверхности четырех смежных позвонков и более с сохранением рентгенологического просветления между костными отложениями и телами позвонков, а также относительной сохранностью высоты межпозвонкового промежутка. Также характерно формирование остеофитов между телами соседних позвонков, смыкающихся между собой в виде «мостиков» [22, 23, 24, 25, 26].
Также характерно формирование остеофитов между телами соседних позвонков, смыкающихся между собой в виде «мостиков» [22, 23, 24, 25, 26].
Диагностика вертеброгенных болевых синдромов включает установление характера болей и их связь со статическими и динамическими нагрузками, выявление триггерных точек, симптомов натяжения нервных стволов. Важное значение для определения характера процесса, оценки степени имеющихся изменений имеют компьютерная и магнитнорезонансная томографии, рентгенография. Для определения функционального состояния корешков, определения места и стадии их поражения применяется электронейромиография [2, 6, 12, 13]. Уже при первом обследовании пациента следует исключать симптомы опасности («красные флаги»), которые общепризнаны при дорсалгиях, а именно обращать внимание на наличие лихорадки, локальной болезненности и местного повышения температуры в паравертебральной области, которые характерны для инфекционного поражения позвоночника. В пользу опухоли (первичной или метастатической) может свидетельствовать беспричинное уменьшение массы тела, злокачественное новообразование любой локализации в анамнезе, сохранение боли в покое и ночью, а также возраст пациента старше 50 лет. Компрессионный перелом позвоночника чаще отмечается при травме, применении кортикостероидов и у лиц старше 50 лет. При опухолевом поражении спинного мозга боль может быть постоянной или рецидивирующей, появляться в покое и уменьшаться при движении, часто приводит к нарушению сна, заставляя двигаться или спать в вынужденном положении, например сидя. На фоне постоянных болей часто отмечаются прострелы, провоцирующиеся кашлем или чиханьем. Выявляются двигательные и чувствительные нарушения, соответствующие уровню поражения. При сирингомиелии и рассеянном склерозе также могут отмечаться боли, локализация которых зависит от области поражения спинного мозга.
Компрессионный перелом позвоночника чаще отмечается при травме, применении кортикостероидов и у лиц старше 50 лет. При опухолевом поражении спинного мозга боль может быть постоянной или рецидивирующей, появляться в покое и уменьшаться при движении, часто приводит к нарушению сна, заставляя двигаться или спать в вынужденном положении, например сидя. На фоне постоянных болей часто отмечаются прострелы, провоцирующиеся кашлем или чиханьем. Выявляются двигательные и чувствительные нарушения, соответствующие уровню поражения. При сирингомиелии и рассеянном склерозе также могут отмечаться боли, локализация которых зависит от области поражения спинного мозга.
Другими причинами поражения грудных корешков могут являться опоясывающий герпес с развитием постгерпетической невралгии, сахарный диабет, а также переломы грудных позвонков. Боль в этих случаях, как правило, длительная, интенсивная, локализуется в зоне соответствующего сегмента, носит стягивающий или жгучий характер, часто сопровождается короткими прострелами, может быть ланцинирующей. Боль усиливается ночью и при движениях в грудном отделе позвоночника. Часто выявляется гиперестезия, гипералгезия и гиперпатия в пораженных сегментах. Для уточнения диагноза необходимо проведение рентгенографии, КТ, МРТ грудного отдела позвоночника. При травмах ребер могут поражаться межкостные нервы, что сопровождается острыми поверхностными, жгучими болями в зоне их иннервации. Боль усиливается при вдохе или при движении грудной клетки, напоминая боль при плеврите. Как правило, выявляется небольшой участок сегментарной гипералгезии или гиперестезии, возникающий даже при поражении одного нерва.
Боль усиливается ночью и при движениях в грудном отделе позвоночника. Часто выявляется гиперестезия, гипералгезия и гиперпатия в пораженных сегментах. Для уточнения диагноза необходимо проведение рентгенографии, КТ, МРТ грудного отдела позвоночника. При травмах ребер могут поражаться межкостные нервы, что сопровождается острыми поверхностными, жгучими болями в зоне их иннервации. Боль усиливается при вдохе или при движении грудной клетки, напоминая боль при плеврите. Как правило, выявляется небольшой участок сегментарной гипералгезии или гиперестезии, возникающий даже при поражении одного нерва.
После выявления причины, механизма, характера и длительности болевого синдрома решается вопрос о подборе адекватной терапии. Лечение всегда должно быть индивидуальным. Оно зависит от характера основного заболевания и подразделяется на недифференцированную и дифференцированную терапию. Основными задачами недифференцированной терапии является уменьшение болевого синдрома или реакций пациента на боль и устранение вегетативных реакций. Главным направлением дифференцированной терапии болевых синдромов в спине является влияние на их патогенетические механизмы, лечение также зависит от фазы основного заболевания. Основные принципы консервативного лечения включают: 1) медикаментозное лечение с применением анальгетиков, нестероидных противовоспалительных препаратов (НПВП), дегидратации, сосудистых и флеботонических средств, ангиопротекторов, антигипоксантов, антиоксидантов, миорелаксантов, витаминов группы В, биостимуляторов, хондропротекторов, десенсибилизирующих средств, иммунокорректоров, нейропротекторов, метаболитов, антихолинестеразных, рассасывающих и вегетотропных препаратов; 2) рефлекторное лечение с использованием акупунктуры, лазерной терапии, физиотерапии, массажа (сегментарного), тепловых процедур, лечебной физкультуры (ЛФК), мануальной терапии, местно-раздражающих средств; 3) ортопедическое лечение с привлечением иммобилизации, тракционной терапии, массажа, ЛФК, мануальной терапии; 4) местно-анастезирующее лечение с назначением орошения хлорэтилом, блокад, аппликаций димексида, аналгезирующих и противовоспалительных мазей, гелей, пластырей.
Главным направлением дифференцированной терапии болевых синдромов в спине является влияние на их патогенетические механизмы, лечение также зависит от фазы основного заболевания. Основные принципы консервативного лечения включают: 1) медикаментозное лечение с применением анальгетиков, нестероидных противовоспалительных препаратов (НПВП), дегидратации, сосудистых и флеботонических средств, ангиопротекторов, антигипоксантов, антиоксидантов, миорелаксантов, витаминов группы В, биостимуляторов, хондропротекторов, десенсибилизирующих средств, иммунокорректоров, нейропротекторов, метаболитов, антихолинестеразных, рассасывающих и вегетотропных препаратов; 2) рефлекторное лечение с использованием акупунктуры, лазерной терапии, физиотерапии, массажа (сегментарного), тепловых процедур, лечебной физкультуры (ЛФК), мануальной терапии, местно-раздражающих средств; 3) ортопедическое лечение с привлечением иммобилизации, тракционной терапии, массажа, ЛФК, мануальной терапии; 4) местно-анастезирующее лечение с назначением орошения хлорэтилом, блокад, аппликаций димексида, аналгезирующих и противовоспалительных мазей, гелей, пластырей.
Первая и принципиально важная задача, стоящая перед врачом, — максимально быстрое и эффективное купирование боли. НПВП являются наиболее широко используемыми препаратами для симптоматического купирования боли [27]. Они достаточно эффективны, удобны в использовании, недороги и в целом хорошо переносятся. Необходимо отметить, что эффективность НПВП как анальгетиков определяется не только периферическим действием, связанным со снижением синтеза простагландинов, а также иных медиаторов боли и воспаления в поврежденных или воспаленных тканях.
Наиболее широко используются НПВП из группы неселективных ингибиторов циклооксигеназы (ЦОГ). Основные рекомендации по использованию НПВП (в режиме монотерапии или в комбинации с другими анальгетическими препаратами): 1) их назначение целесообразно при острых или хронических заболеваниях и патологических состояниях, проявляющихся болями, связанными как с воспалительным, так и дегенеративным поражением органов опорно-двигательной системы, острой травмой и оперативными вмешательствами; 2) длительность применения НПВП зависит от длительности и интенсивности боли в конкретной ситуации; 3) для купирования острого болевого синдрома желательно назначать парентеральные формы НПВП или дающие максимально выраженный анальгетический эффект с минималным риском развития побочных явлений; 4) при длительном курсе лечения рекомендуются НПВП со средним или длительным периодом полувыведения перорально или в виде ректальных свечей. Эти препараты характеризуются хорошим обезболивающим и противовоспалительным действием, обеспечивают относительно быстрое устранение болевого синдрома.
Эти препараты характеризуются хорошим обезболивающим и противовоспалительным действием, обеспечивают относительно быстрое устранение болевого синдрома.
В современной медицине признанным стандартом для лечения заболеваний с выраженным болевым синдромом признан диклофенак, который является одним из наиболее часто назначаемых обезболивающих препаратов. Как и другие НПВП, дилофенак угнетает активность фермента ЦОГ, участвующего в образовании простагландинов из арахидоновой кислоты. Диклофенак также угнетает активность фермента липоксигеназы. По данным российских исследований при одновременном назначении диклофенака и витаминов группы В отмечались более высокая величина показателя Сmax по сравнению с применением только одного диклофенака [28]. Чтобы увеличить лечебный эффект диклофенака, максимально уменьшив при этом его дозу, с помощью витаминов группы В был создан высокоэффективный комбинированный препарат Нейродикловит, в одной капсуле которого содержится 50,0 мг диклофенака, 50,0 мг витамина В1, 50,0 мг витамина В6 и 250,0 мкг витамина В12.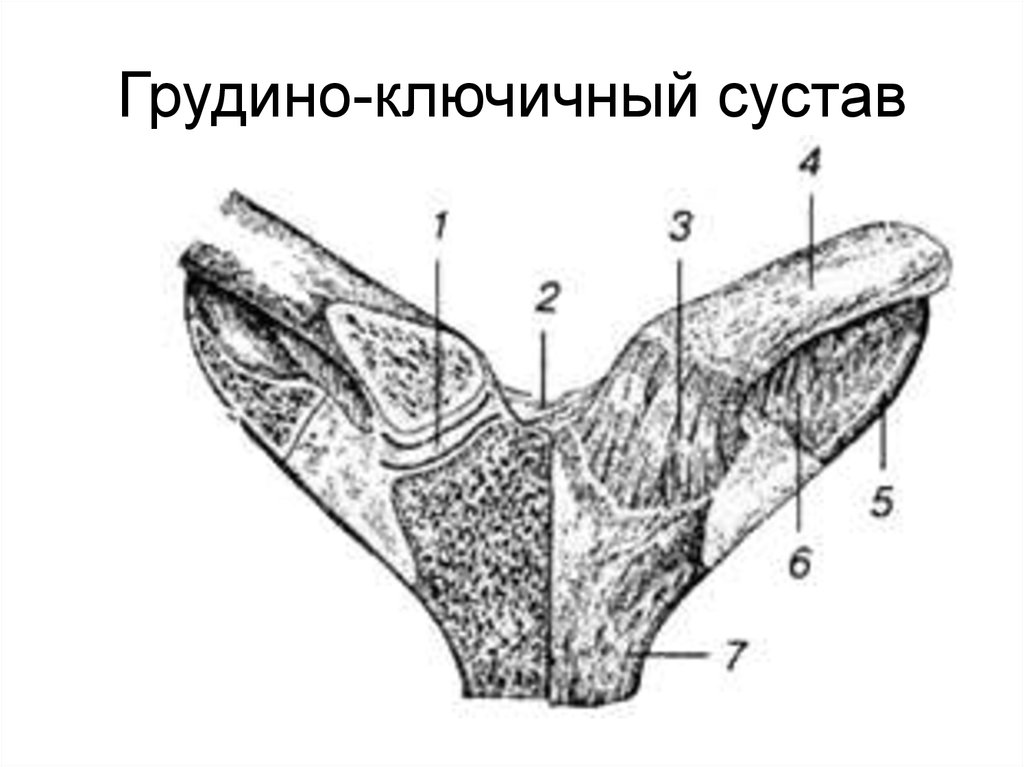 Витамины группы В обладают широким спектром фармакодинамических свойств и участвуют в качестве коферментных форм в большинстве обменных процессов. Известно, что тиамин (витамин В1) оказывает существенное влияние на процессы регенерации поврежденных нервных волокон, обеспечивает энергией аксоплазматический транспорт, регулирует белковый и углеводный обмен в клетке, влияет на проведение нервного импульса, способствует развитию анальгетического эффекта. Пиридоксин (витамин В6) является кофактором для многих ферментов, действующих в клетках нервной ткани, участвует в синтезе нейромедиаторов антиноцицептивной системы (серотонина, норадреналина), поддерживает синтез транспортных белков и сфингозина – структурного элемента мембраны нервного волокна. обеспечивает доставку жирных кислот для клеточных мембран и миелиновой оболочки. Цианкобаламин (витамин В12) обеспечивает доставку жирных кислот для клеточных мембран и миелиновой оболочки. Применение витамина В12 способствует не только ремиелинизации (за счет активации реакции трансметилирования, обеспечивающей синтез фосфатидилхолина мембран нервных клеток), но и снижению интенсивности болевого синдрома, что связано с собственным антиноцицептивным действием высоких доз цианокобаламина [29].
Витамины группы В обладают широким спектром фармакодинамических свойств и участвуют в качестве коферментных форм в большинстве обменных процессов. Известно, что тиамин (витамин В1) оказывает существенное влияние на процессы регенерации поврежденных нервных волокон, обеспечивает энергией аксоплазматический транспорт, регулирует белковый и углеводный обмен в клетке, влияет на проведение нервного импульса, способствует развитию анальгетического эффекта. Пиридоксин (витамин В6) является кофактором для многих ферментов, действующих в клетках нервной ткани, участвует в синтезе нейромедиаторов антиноцицептивной системы (серотонина, норадреналина), поддерживает синтез транспортных белков и сфингозина – структурного элемента мембраны нервного волокна. обеспечивает доставку жирных кислот для клеточных мембран и миелиновой оболочки. Цианкобаламин (витамин В12) обеспечивает доставку жирных кислот для клеточных мембран и миелиновой оболочки. Применение витамина В12 способствует не только ремиелинизации (за счет активации реакции трансметилирования, обеспечивающей синтез фосфатидилхолина мембран нервных клеток), но и снижению интенсивности болевого синдрома, что связано с собственным антиноцицептивным действием высоких доз цианокобаламина [29]. В экспериментальных работах показано, что витамин В1 самостоятельно или в комбинации с витаминами В6 и В12, способен тормозить прохождение болевой импульсации на уровне задних рогов спинного мозга и таламуса [30]. Витамины группы В выполняют функцию коферментов в обмене веществ, в частности в нервной ткани, что усиливает обезболивающий эффект диклофенака. Используя витамины группы В в терапии болевого синдрома, следует помнить о том, что анальгетические свойства их уменьшаются соответственно: В12˃В6˃В1 и что поливитаминный комплекс (В1+В6+В12) обладает более выраженным обезболивающим действием, чем монотерапия витамином В1, В6 ли В12. При лечении острой боли в спине комбинация витаминов группы В с НПВС более эффективна, чем монотерапия НПВС [31]. Препарат применяется при воспалительных и дегенеративных заболеваниях суставов и позвоночника (хронический полиартрит, ревматический и ревматоидный артрит, анкилозирующий спондилит, остеоартроз, спондилоартроз). Нейродикловит обладает низкой частотой развития нежелательных осложнений и хорошей индивидуальной переносимостью, что позволяет рекомендовать его для широкого применения при лечении пациентов с костно-суставными болями в грудном отделе позвоночника и грудной клетке.
В экспериментальных работах показано, что витамин В1 самостоятельно или в комбинации с витаминами В6 и В12, способен тормозить прохождение болевой импульсации на уровне задних рогов спинного мозга и таламуса [30]. Витамины группы В выполняют функцию коферментов в обмене веществ, в частности в нервной ткани, что усиливает обезболивающий эффект диклофенака. Используя витамины группы В в терапии болевого синдрома, следует помнить о том, что анальгетические свойства их уменьшаются соответственно: В12˃В6˃В1 и что поливитаминный комплекс (В1+В6+В12) обладает более выраженным обезболивающим действием, чем монотерапия витамином В1, В6 ли В12. При лечении острой боли в спине комбинация витаминов группы В с НПВС более эффективна, чем монотерапия НПВС [31]. Препарат применяется при воспалительных и дегенеративных заболеваниях суставов и позвоночника (хронический полиартрит, ревматический и ревматоидный артрит, анкилозирующий спондилит, остеоартроз, спондилоартроз). Нейродикловит обладает низкой частотой развития нежелательных осложнений и хорошей индивидуальной переносимостью, что позволяет рекомендовать его для широкого применения при лечении пациентов с костно-суставными болями в грудном отделе позвоночника и грудной клетке.
Основные лечебные мероприятия отдельных форм представлены в таблице 1.
Таблица 1. Основные лечебные мероприятия
|
Нозологическая форма |
Лечебные мероприятия |
|
синдром Титце |
Местные согревающие процедуры и применение НПВП. При высокой интенсивности болевого синдрома — инфильтрация пораженных сочленений местными анестетиками (0,25–0,5% раствор новокаина), иногда в сочетании с кортикостероидами. |
|
реберно-грудинный синдром |
Блокады межреберных нервов с местными анестетиками по задней подмышечной линии |
|
синдром «скользящего» ребра |
Разъяснение пациенту доброкачественной природы состояния, НПВП, блокады с местными анестетиками и кортикостероидами. |
|
грудино-ключичный гиперостоз |
НПВП, согревающие физиопроцедуры и упражнения, направленные на укрепление мышц спины. |
|
фасеточный синдром |
Инфильтрации пораженных суставов раствором местного анестетика, согревания болезненной области и активная лечебная физкультура, направленная на укрепление мышц брюшной стенки и мышцы, выпрямляющей позвоночник. |
Литература:
1. Statistisches Bundesamt. Health report for Germany: Federal Health Bulletin. Wiesbaden: Metzler-Poeschel; 1998.
2. Путилина М.В. Особенности диагностики и лечения дорсопатий в неврологической практике. Consilium medicum: журнал доказательной медицины для практикующих врачей. 2006;8(8):4448.
Consilium medicum: журнал доказательной медицины для практикующих врачей. 2006;8(8):4448.
3. Федин А.И. Дорсопатии (классификация и диагностика). Атмосфера. Нервные болезни. 2002;2:28.
4. Manek N., MacGregor A.J. Epidemiology of low back disorders. Curr. Opin. Rheumatol. 2005;17(2):134140
5. Наумов А.В., Семенов П.А. Боль в России: факты и умозаключения. Consilium Medicum 2010;12(2):38–41.
6. Buchner M., Neubauer E., ZahltenHinguranage A., Schiltenwolf M. Age as a predicting factor in the therapy outcome of multidisciplinary treatment of patients with chronic low back pain a prospective longitudinal clinical study in 406 patients. Clin. Rheumatol. 2007;26:385392.
7. Hainline B. Chronic pain: Physiological, diagnostic, and management considerations. Psychiatr Clin North Am. 2005;28:713-5.
8. Morley S. Psychology of pain. Br J Anaesth. 2008;101:25-31.
9. Costigan M., Scholz J. , Woolf C.J. Neuropathic pain: A maladaptive response of the nervous system to damage. Annu Rev Neurosci. 2009;32:1-32.
, Woolf C.J. Neuropathic pain: A maladaptive response of the nervous system to damage. Annu Rev Neurosci. 2009;32:1-32.
10. Справочник по формулированию клинического диагноза болезней нервной системы / Под ред. В.П. Штока, О.С. Левина. — М.: МИА, 2006. — 520 с.
11. Иванова М.Ф., Евтушенко С.К. Дорсалгия, обусловленная дегенеративнодистрофической патологией позвоночника. Новости медицины и фармации. 2010;15(335):1617.
12. Боль (практическое руководство для врачей) / Под ред. Н.Н. Яхно, М.Л. Кукушкина. — М.: Издательство РАМН, 2011. — 512 с.
13. Дамулин И.В. Боли в спине: диагностические и терапевтические аспекты. — М.: РКИ Северо пресс, 2008. — 40 с.
14. Мендель О.И., Никифоров А.С. Дегенеративные заболевания позвоночника, их осложнения и лечение. Русский медицинский журнал. 2006;14(4):34-39.
15. Шостак Н.А. Современные подходы к терапии боли в нижней части спины. Consilium mеdicum. 2003;5(8):457-461.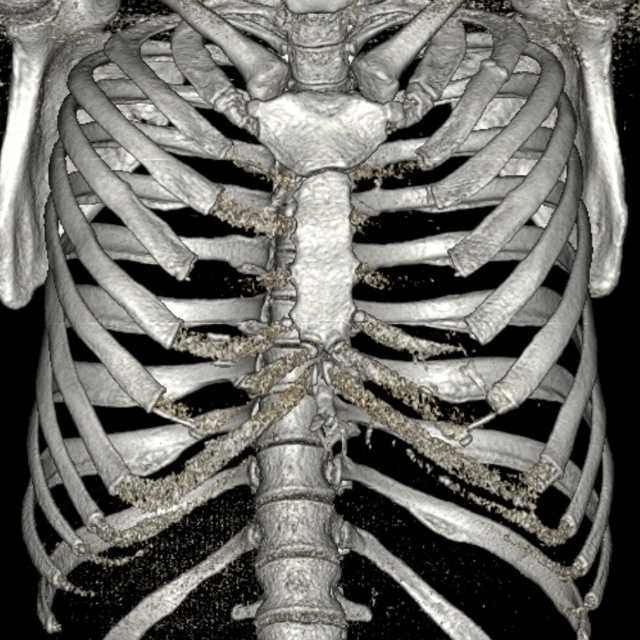
16. Ходырев В.Н., Голикова Л.Г. Клиническая эффективность алфлутопа при остеохондрозе позвоночника (12-месячное исследование). Научно-практическая ревматология. 2005;2:33-36.
17. Зборовский А.Б., Мозговая Е.Э. Алфлутоп: опыт многолетнего клинического применения. Фарматека. 2006;19:35-40.
18. Mense S. Pathophysiology of low back pain and transition to the chronic state — experimental data and new concepts. Schmerz. Der. 2001;15:413-420.
19. Камчатов П.Р. Острая спондилогенная дорсалгия — консервативная терапия. Русский медицинский журнал. 2007;15(10):64-74.
20. Голубев В.Л. Неврологические синдромы: Руководство для врачей / Под ред. В.Л. Голубева, А.М. Вейн. — 2-е изд., доп. и перераб. — М: МЕДпресс-информ, 2007. — 736 с.
21. Подчуфарова Е.В. Хронические боли в спине: патогенез, диагностика, лечение. Русский медицинский журнал. 2003;11(25):1395-1401.
22. Данилов А.Б. Кардиалгии и абдоминалгии. Болевые синдромы в неврологической практике / Под ред. Вейна А.М. — М.: Медпресс-информ, 2001.
Болевые синдромы в неврологической практике / Под ред. Вейна А.М. — М.: Медпресс-информ, 2001.
23. Хабиров Ф. А. Клиническая неврология позвоночника. — Казань, 2003. — 472 с.
24. Подчуфарова Е.В., Яхно Н.Н. Боли в спине и конечностях // Болезни нервной системы: Руководство для врачей / Под ред. Н.Н. Яхно. — М., 2005. — Т. 2.
25. Bonomo L., Fabio F., Larici A.R. Non-traumatic thoracic emergencies: acute chest pain: diagnostic strategies. Eur. Radiol. 2002;12:1872-85.
26. Ho K.Y., Kang J.Y., Yeo B. Non-cardiac, non-oesophageal chest pain: the relevance of psychological factors. Gut. 1998;43:105-10.
27. Применение нестероидных противовоспалительных препаратов: Клинические рекомендации. Насонов Е.Л., Лазебник Л.Б., Беленков Ю.Н. и др. М.: Алмаз, 2006.
28. Журавлева М.В., Махова А.А., Ших Е.В. Место мильгаммы в комплексной терапии болевого синдрома в спине. Фарматека. 2013;19:1-4.
29. Зайченко А.В., Баринов А.Н., Махинов К.А., Брюханова Т.А. Лечение боли в спине, рефрактерной к НПВС Медицинский совет. 2013;12:2-8.
Зайченко А.В., Баринов А.Н., Махинов К.А., Брюханова Т.А. Лечение боли в спине, рефрактерной к НПВС Медицинский совет. 2013;12:2-8.
30. Пизова Н.В. Мильгамма и Мильгамма композитум в лечении неврологических заболеваний. Неврология, нейропсихиатрия и психосоматика. 2009;3-4:75-81.
31. ЭФ. Неврология и психиатрия. 2012;4:1-7.
Остеоартроз фасеточных и реберно-поперечных суставов позвоночника как причина хронической боли в грудном отделе позвоночника | Яковлева Е.В., Баринов А.Н.
Введение
Боль в груди является одним из наиболее распространенных симптомов, требующих медицинской помощи в амбулаторных условиях. Патология сердечно-сосудистой и дыхательной систем обычно находится в центре внимания при первоначальной диагностической оценке. После ее исключения в дифференциальную диагностику добавляют другие состояния, влияющие на структуры в грудной клетке и вокруг нее, в том числе заболевания пищевода, верхней части живота, головы, шеи и грудной стенки [1].
Доля пациентов с болью в груди, имеющей скелетно-мышечный источник, варьирует в зависимости от клинических условий, достигая четверти в условиях неотложной помощи и более трети в амбулаторных клиниках, не связанных с неотложной помощью [2].
Причины и дифференциальная диагностика боли в грудиДемографические особенности пациента, характеристика боли в груди и связанные с ними симптомы могут способствовать диагностике боли в груди со стороны опорно-двигательного аппарата или указывать на другие причины болевого синдрома и дискомфорта в груди [3]. Важные особенности анамнеза при боли в груди:
— Особенности, наводящие на мысль о патологии со стороны сердечно-сосудистой и дыхательной систем.
-
Взрослый пациент среднего или старшего возраста.
-
Факторы риска развития коронарной болезни.
-
Боль, усиливающаяся при физической нагрузке.

-
Кашель.
-
Лихорадка.
-
Одышка.
-
Нетипичное для скелетно-мышечной боли местоположение.
— Особенности, указывающие на поражение опорно-двигательного аппарата [4].
-
Недавящий характер боли.
-
Локализуется в правой части грудной стенки.
-
Усиливается при нейроортопедических маневрах.
-
Провоцируется движением или позой.
-
Воспроизводится при пальпации.
— Особенности, указывающие на коморбидную патологию.
-
Боль в шее, грудной клетке или плече (например, боль в груди).

-
Хроническая боль в пояснице у молодого пациента (например, анкилозирующий спондилит).
-
Воспаление глаз (например, при анкилозирующем спондилите).
-
Диффузная скелетно-мышечная боль / нарушение сна (например, фибромиалгия).
-
Периферическая боль в суставах и отек (например, ревматоидный артрит).
-
Поражения кожи (например, псориаз).
Существует ряд синдромов передней грудной стенки, характеризующихся болью в груди, связанной с местной или регионарной болезненностью, таких как костостернальные или костохондральные болевые синдромы, которые возникают из-за воспаления опорно-двигательного аппарата, чрезмерного кашля или спортивных травм.
Костостернальные синдромы (костохондрит)
У большинства пациентов с синдромами опорно-двигательного аппарата грудной стенки наблюдается более диффузный, но обычно регионарный болевой синдром, при котором обнаруживаются множественные области болезненности, пальпация которых воспроизводит типичный паттерн боли.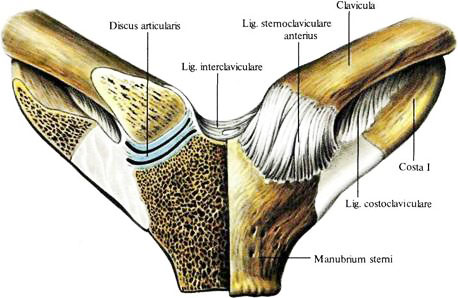 Наиболее часто поражаются верхние реберные хрящи в костохондральных или костостернальных соединениях [5]. Области болезненности не сопровождаются жаром, эритемой или локализованным отеком [6].
Наиболее часто поражаются верхние реберные хрящи в костохондральных или костостернальных соединениях [5]. Области болезненности не сопровождаются жаром, эритемой или локализованным отеком [6].
У этой группы пациентов использовались различные диагностические термины, включая «костохондрит», «костостернальный синдром» и «синдром передней грудной стенки». Диагноз основан исключительно на способности воспроизводить боль при пальпации болезненных участков. В исследовании S. Bösner et al. [5] с участием 1212 амбулаторных пациентов было показано, что следующие симптомы были положительно ассоциированы с синдромом боли передней грудной стенки: локализованное мышечное напряжение, покалывающая боль, воспроизведение боли при пальпации.
Хотя костостернальный синдром является частым диагнозом у пациентов с некардиальной болью в груди, причины, анамнез и лечение этого состояния недостаточно изучены и нам не удалось найти опубликованные результаты рандомизированных двойных слепых плацебо-контролируемых клинических исследований (РКИ) данной патологии. Большинство проспективных исследований показывают, что около половины этих пациентов будут продолжать испытывать боль в груди в течение 6–12 мес. при умеренном ограничении активности [7].
Большинство проспективных исследований показывают, что около половины этих пациентов будут продолжать испытывать боль в груди в течение 6–12 мес. при умеренном ограничении активности [7].
Синдром Титце определен как доброкачественный, болезненный, не поддерживающий локализованный отек реберных, грудино-ключичных или костохондральных суставов, чаще всего затрагивающий область второго и третьего ребер [8]. Обычно затрагивается только одна область, и чаще всего страдают молодые люди. Взаимосвязь между синдромом Титце и поражением передней грудной стенки спондилоартритами и грудино-ключичным гиперостозом является неопределенной, но некоторые эксперты ставят под сомнение существование синдрома Титце как отдельной нозологии [9].
Синдром Титце встречается редко, и его следует отличать от более диффузных форм миофасциальной боли в груди (костохондрита), при которых при осмотре не обнаруживается областей локализованного отека. Причина синдрома Титце неизвестна, но у некоторых пациентов были описаны предшествующие инфекции верхних дыхательных путей и чрезмерный кашель. Спонтанное выздоровление при синдроме Титце наступает только у 3–5% пациентов. Без соответствующего лечения заболевание принимает хроническое ремиттирующее течение. При надлежащем противовоспалительном лечении, устранении факторов воздействия процесс в ребрах прекращается, однако произошедшие реберные деформации уже необратимы [10].
Причина синдрома Титце неизвестна, но у некоторых пациентов были описаны предшествующие инфекции верхних дыхательных путей и чрезмерный кашель. Спонтанное выздоровление при синдроме Титце наступает только у 3–5% пациентов. Без соответствующего лечения заболевание принимает хроническое ремиттирующее течение. При надлежащем противовоспалительном лечении, устранении факторов воздействия процесс в ребрах прекращается, однако произошедшие реберные деформации уже необратимы [10].
Манубрит — редко описываемое состояние, при котором локализованная болезненность обнаруживается непосредственно над телом грудины или вышележащей грудинной мышцей, и пальпация часто вызывает двустороннюю боль. Этот синдром, как правило, самоограничен и с меньшей вероятностью вызывает постоянную боль, чем более диффузный костостернальный синдром. Могут быть заметны рентгенографические изменения или повышенное поглощение при сканировании костей.
Ксифоидит
Ксифоидит (ксифоидалгия, ксифодиния) является еще одним относительно редким синдромом, который характеризуется локализованным дискомфортом и болезненностью в области мечевидного отростка грудины [11]. Симптомы часто усугубляются при употреблении тяжелой пищи или сгибательных либо скручивающих движениях, симптомы также могут быть связаны с возобновлением тяжелой работы или недавним кашлем, что указывает на травматическую причину у некоторых пациентов.
Симптомы часто усугубляются при употреблении тяжелой пищи или сгибательных либо скручивающих движениях, симптомы также могут быть связаны с возобновлением тяжелой работы или недавним кашлем, что указывает на травматическую причину у некоторых пациентов.
Акромиально-ключичный артрит
Акромиально-ключичный артрит преимущественно возникает после травмы верхнего плечевого пояса. Спустя продолжительное время после травмы реактивное воспаление приводит к дегенерации хряща и появлению деформаций. Артрит акромиально-ключичного сустава проявляется следующими симптомами: местная локальная болезненность у наружного края ключицы; боль при размашистых, широких движениях в плечевом поясе; болезненность при скрещивании рук на груди; прострелы из грудины по ходу руки; изменение формы акромиально-ключичного сочленения.
Грудино-ключичный сустав, фиксирующий верхний плечевой пояс к грудной клетке, редко поражается изолированно от других структур.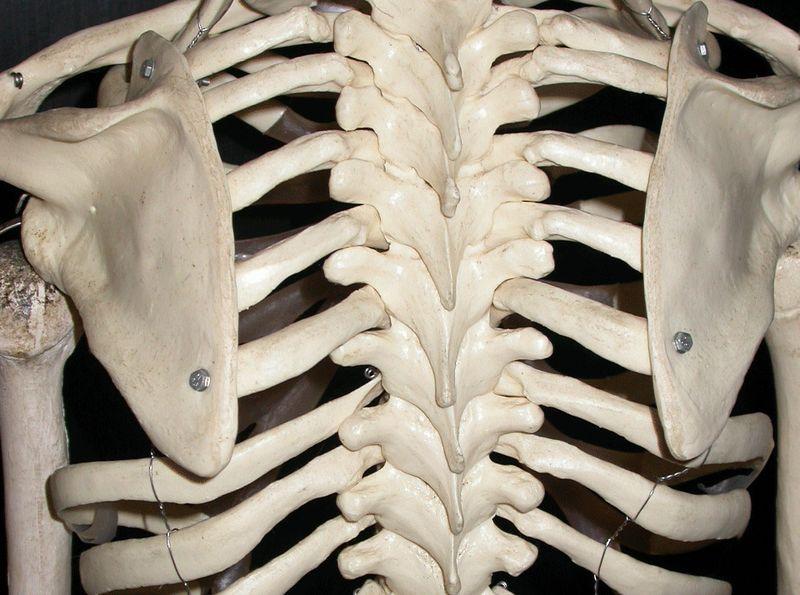 Чаще наблюдается сочетанная патология, связанная со спортивными или профессиональными перегрузками и травмами. Клинические особенности: боль в верхней части грудной клетки, усиливающаяся при подъеме тяжести, глубоком вдохе; боль при пальпации и крепитация при движении в проекции грудино-ключичного сочленения, проксимальный конец ключицы деформируется, что нередко обнаруживается при визуальном осмотре.
Чаще наблюдается сочетанная патология, связанная со спортивными или профессиональными перегрузками и травмами. Клинические особенности: боль в верхней части грудной клетки, усиливающаяся при подъеме тяжести, глубоком вдохе; боль при пальпации и крепитация при движении в проекции грудино-ключичного сочленения, проксимальный конец ключицы деформируется, что нередко обнаруживается при визуальном осмотре.
Верхние пары ребер прикрепляются к грудине посредством реберно-грудинных сочленений, которые также могут подвергаться дегенеративному процессу. Артрит реберно-грудинных сочленений имеет следующие проявления: боль в грудине при глубоком вдохе; локальная болезненность при пальпации реберно-грудинного сочленения; прострелы по ходу ребер, имитирующие межреберную невралгию; деформация грудины и непосредственно реберно-грудинного сустава.
Болевые синдромы задней грудной стенки
Болевые синдромы грудного отдела позвоночника чаще встречаются у работников тяжелого физического труда. Боль в межлопаточной области может сочетаться с болью в передней грудной стенке [2]. Существует несколько причин боли в задней стенке грудной клетки.
Боль в межлопаточной области может сочетаться с болью в передней грудной стенке [2]. Существует несколько причин боли в задней стенке грудной клетки.
Диско-радикулярный конфликт на грудном уровне встречается исключительно редко и связан с деструктивными процессами в грудных позвонках, но его следует учитывать у пациентов с односторонней дерматомной болью и неврологической дефицитарной симптоматикой по радикулярному типу [12].
Дисфункция костовертебрального сустава — еще одно необычное состояние, вызывающее боль в задней стенке грудной клетки. Пациенты, как правило, испытывают боль, которая усиливается при кашле или глубоком дыхании, и часто проходят обследование на наличие внутрилегочного процесса [13]. При физическом осмотре боль часто воспроизводится при пальпации в области реберно-позвоночных сочленений или непосредственно над пораженным ребром, а локальная гиперальгезия может быть вызвана защемлением кожи. В некоторых случаях в пораженных суставах наблюдаются дегенеративные изменения.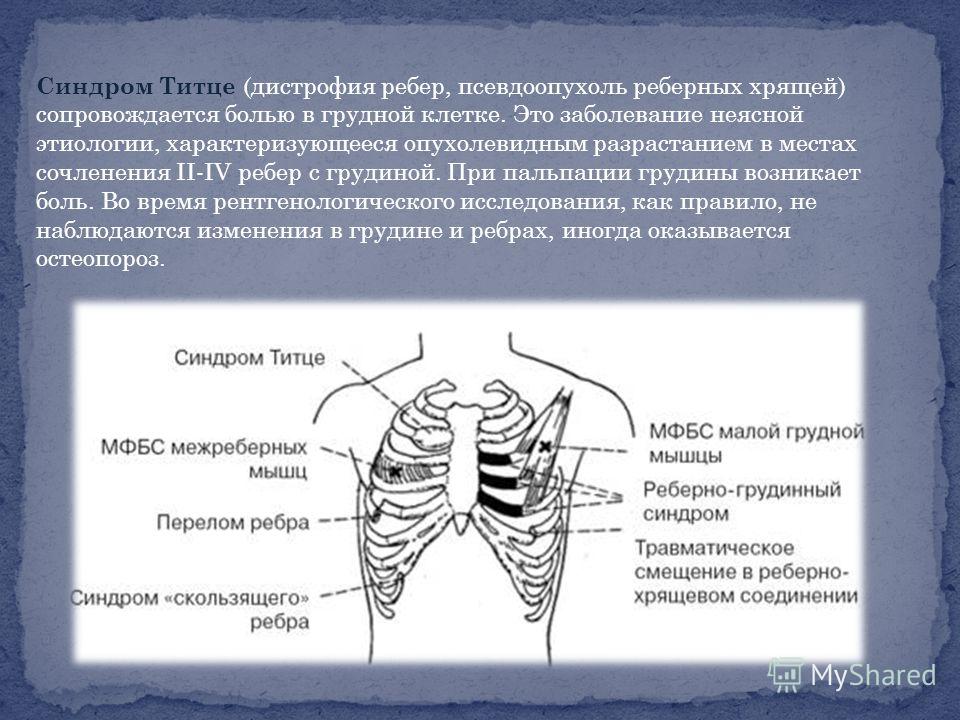
Фасеточный синдром нередко появляется при резких неподготовленных движениях, связанных с вращением туловища, подъеме и ношении тяжестей (чаще именно спереди), длительном фиксированном положении, работе с поднятыми над головой руками. Патогенез синдрома связан с перегрузкой дугоотростчатых (фасеточных) суставов и их блокированием на фоне увеличения нагрузки на сустав и его связочный аппарат. Выраженность боли, связанной с фасеточным синдромом, может варьировать от легкой до достаточно интенсивной, приводя к обездвиженности в грудном отделе позвоночника. Нередко боль локализуется в межлопаточной области, усиливается при разгибании и уменьшается при сгибании позвоночника и может распространяться на переднюю поверхность грудной клетки. Ниже и выше уровня блокирования сустава довольно часто определяется рефлекторный спазм мышцы, выпрямляющей позвоночник. Боль провоцируется при глубокой пальпации соответствующего дугоотростчатого сустава [14–16]. Во время пальпации пораженного сустава нередко воспроизводится феномен «пружинирования» — кратковременное локальное повышение тонуса паравертебральных мышц в проекции сустава, ощущаемое пальпаторно как срабатывание сжатой пружины (см.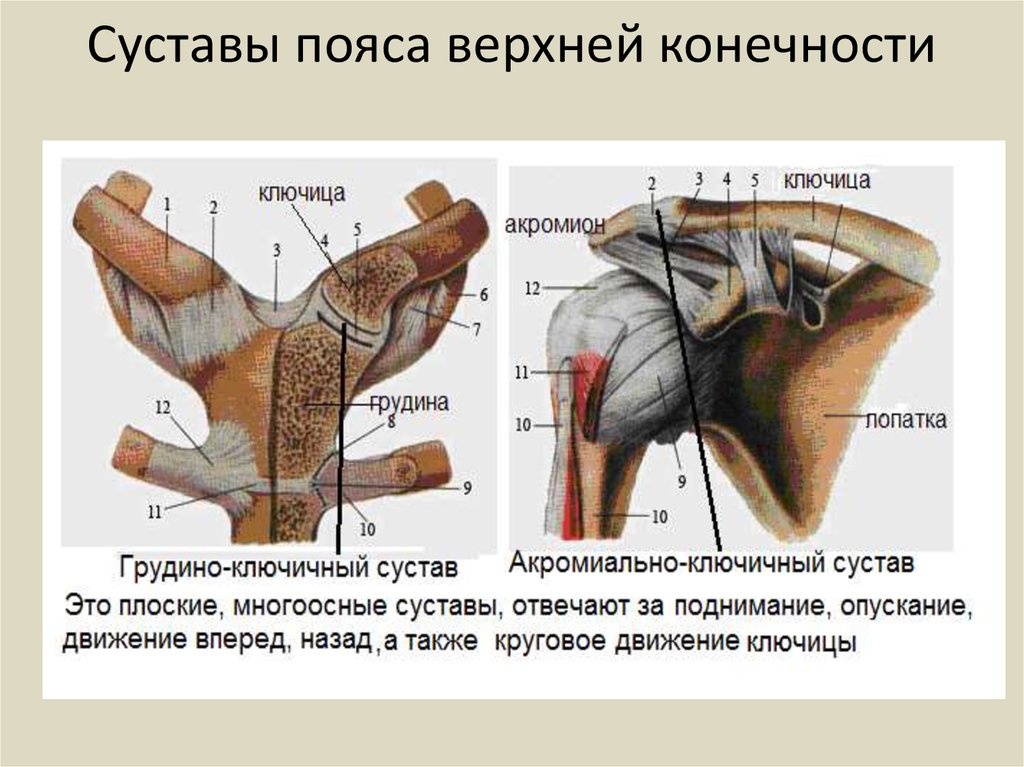 ниже).
ниже).
Ключевыми для биомеханики грудной клетки являются суставы плечевого пояса — грудино-ключичный и акромиально-ключичный. Поражение этих суставов нередко затрагивает верхние реберно-грудинные сочленения. В настоящее время механизмы развития остеоартрита грудино-ключичного и акромиально-ключичного суставов не изучены до конца. Наблюдаются такие патоморфологические изменения, как: снижение плотности костей, образующих сочленение; дегенеративно-дистрофические изменения внутрисуставного хряща; вялотекущий воспалительный процесс в синовиальной полости.
В ответ на подобные изменения в костной ткани образуются компенсаторные механизмы пролиферации, что способствует образованию костных выростов — остеофитов и нарушению конгруэнтности суставных поверхностей, усугубляющему течение заболевания [17]. Клинически болезнь проявляется в зависимости от вовлечения того или иного сустава, однако имеется общая характеристика симптомов: боль возникает и усиливается при нагрузке и к концу дня; утренняя скованность не характерна и длится недолго; боль беспокоит только в начале движения; имеется ограничение подвижности в том или ином суставе. При нейроортопедическом исследовании на патологию конкретных фасеточных суставов и реберно-поперечных сочленений может указывать тест «пружинирования»: при пальпации пораженного сустава пациент лежит на животе поперек кушетки, руки вдоль туловища, бедра свешиваются вниз — определяется локальная болезненность и ощущается эффект пружины под пальцем по мере усиления давления за счет защитного напряжения паравертебральных мышц.
При нейроортопедическом исследовании на патологию конкретных фасеточных суставов и реберно-поперечных сочленений может указывать тест «пружинирования»: при пальпации пораженного сустава пациент лежит на животе поперек кушетки, руки вдоль туловища, бедра свешиваются вниз — определяется локальная болезненность и ощущается эффект пружины под пальцем по мере усиления давления за счет защитного напряжения паравертебральных мышц.
Для лечения пациентов с вышеописанными фенотипами скелетно-мышечной боли в грудной клетке ввиду отсутствия РКИ и клинических рекомендаций используется эмпирический подход, основанный на лечении симптомов боли НПВС и мышечного спазма миорелаксантами. Мультидисциплинарный диагностический поиск для исключения угрожающих жизни заболеваний и висцеральной патологии является основой ведения таких больных.
Собственный опыт ведения пациентов с хронической болью в грудном отделе позвоночника
Приводим собственный опыт применения мультидисциплинарного подхода в лечении пациентов с хронической неспецифической болью в грудном отделе позвоночника. Нами наблюдались 52 пациента с хронической болью в грудном отделе позвоночника в возрасте от 30 до 68 лет (средний возраст 49±19 лет): 20 (38,5%) мужчин и 32 (61,5%) женщины. Выявление болевого триггера при первичной консультации основывалось на результатах анализа жалоб, анамнеза, исследования неврологического и нейроортопедического статуса. Интенсивность болевого синдрома оценивалась по цифровой рейтинговой шкале (ЦРШ), где 0 баллов — отсутствие боли, а 10 баллов — максимально интенсивная невыносимая боль, степень нарушения жизнедеятельности — по опроснику Освестри и шкале SF-12. Нейроортопедическое тестирование включало стандартный набор тестов, а также дополнительные маневры для воспроизведения боли в грудной стенке, по результатам которых пациентов разделили на группы по предполагаемому источнику ноцицептивной импульсации: фасеточный синдром (ФС), синдром передней грудной клетки (СПГК), миофасциальный болевой синдром (МФБС) и их сочетания.
Нами наблюдались 52 пациента с хронической болью в грудном отделе позвоночника в возрасте от 30 до 68 лет (средний возраст 49±19 лет): 20 (38,5%) мужчин и 32 (61,5%) женщины. Выявление болевого триггера при первичной консультации основывалось на результатах анализа жалоб, анамнеза, исследования неврологического и нейроортопедического статуса. Интенсивность болевого синдрома оценивалась по цифровой рейтинговой шкале (ЦРШ), где 0 баллов — отсутствие боли, а 10 баллов — максимально интенсивная невыносимая боль, степень нарушения жизнедеятельности — по опроснику Освестри и шкале SF-12. Нейроортопедическое тестирование включало стандартный набор тестов, а также дополнительные маневры для воспроизведения боли в грудной стенке, по результатам которых пациентов разделили на группы по предполагаемому источнику ноцицептивной импульсации: фасеточный синдром (ФС), синдром передней грудной клетки (СПГК), миофасциальный болевой синдром (МФБС) и их сочетания.
Выполняются следующие маневры [6]. В грудном отделе позвоночника болезненность при пальпации или усилении боли при движении могут свидетельствовать о скелетно-мышечной причине боли [6]. Движение сочленений ребер с грудными позвонками (костовертебральные суставы) следует оценивать путем измерения расширения грудной клетки. Расширение грудной клетки измеряется на уровне четвертого межреберного промежутка или чуть ниже соска у женщин. Пациенту предписывается сделать максимальный форсированный выдох, за которым следует максимальный вдох. Расширение обычно составляет 5 см или более; расширение менее 2,5 см является ненормальным. У пациентов с подозрением на скелетно-мышечную боль в груди следует пальпировать множественные участки мягких тканей и суставов, особенно у пациентов с распространенной скелетно-мышечной болью в анамнезе и отсутствием признаков заболеваний опорно-двигательного аппарата в целом. При установлении диагноза «фибромиалгия» перечисление определенного количества заранее определенных болезненных точек больше не требуется; вместо этого следует проводить оценку степени распространенной болезненности мягких тканей на основе чувствительности к пальпации в различных областях тела.
В грудном отделе позвоночника болезненность при пальпации или усилении боли при движении могут свидетельствовать о скелетно-мышечной причине боли [6]. Движение сочленений ребер с грудными позвонками (костовертебральные суставы) следует оценивать путем измерения расширения грудной клетки. Расширение грудной клетки измеряется на уровне четвертого межреберного промежутка или чуть ниже соска у женщин. Пациенту предписывается сделать максимальный форсированный выдох, за которым следует максимальный вдох. Расширение обычно составляет 5 см или более; расширение менее 2,5 см является ненормальным. У пациентов с подозрением на скелетно-мышечную боль в груди следует пальпировать множественные участки мягких тканей и суставов, особенно у пациентов с распространенной скелетно-мышечной болью в анамнезе и отсутствием признаков заболеваний опорно-двигательного аппарата в целом. При установлении диагноза «фибромиалгия» перечисление определенного количества заранее определенных болезненных точек больше не требуется; вместо этого следует проводить оценку степени распространенной болезненности мягких тканей на основе чувствительности к пальпации в различных областях тела.
Наиболее важной диагностической особенностью при болевых синдромах, вызванных поражением опорно-двигательного аппарата грудной стенки, является болезненность грудной стенки при пальпации, которая последовательно воспроизводит характерный паттерн боли, испытываемой пациентом [6–7, 13]. Это считается диагностически значимым для синдрома грудной стенки. Многие синдромы грудной стенки определяются на основе расположения зон болезненности.
Осмотр ребер и грудной стенки начинается с оценки областей локализованного отека, таких как грудино-ключичные суставы и верхние костохондральные соединения. Затем следует прощупать суставы на обоих концах ключицы (акромиально-ключичные и грудино-ключичные суставы). По ходу грудины по средней линии может быть обнаружена болезненность рядом с грудинной мышцей, межреберными и мечевидными суставами или мечевидным отростком. Кроме того, следует искать болезненность в костохондральных соединениях по обе стороны грудины и над кончиками нижних ребер сбоку. В задней части грудной клетки дисфункция костовертебрального сустава может быть оценена путем пальпации в областях, расположенных сбоку от тел позвонков, или над пораженным ребром.
В задней части грудной клетки дисфункция костовертебрального сустава может быть оценена путем пальпации в областях, расположенных сбоку от тел позвонков, или над пораженным ребром.
В дополнение к прямой пальпации были использованы различные маневры для воспроизведения боли в грудной стенке [18, 19].
Маневр «кукарекающий петух» выполняется, когда врач стоит позади пациента и оказывает тяговое усилие на предплечья, оттягивая их назад и немного выше (рис. 1).
Маневр «горизонтальная тяга рычага» выполняется следующим образом: при горизонтальном сгибании руки она сгибается поперек передней части грудной клетки, при этом применяется устойчивая длительная тяга в горизонтальном направлении (рис. 2).
Как горизонтальное сгибание рук, так и маневр «кукарекающий петух» могут выполняться одновременно с разгибанием или вращением шеи.
Маневр «зацепления», полезный для диагностики «синдрома скользящего ребра», выполняется путем зацепления пальцев за передние реберные края и вытягивания грудной клетки спереди (рис.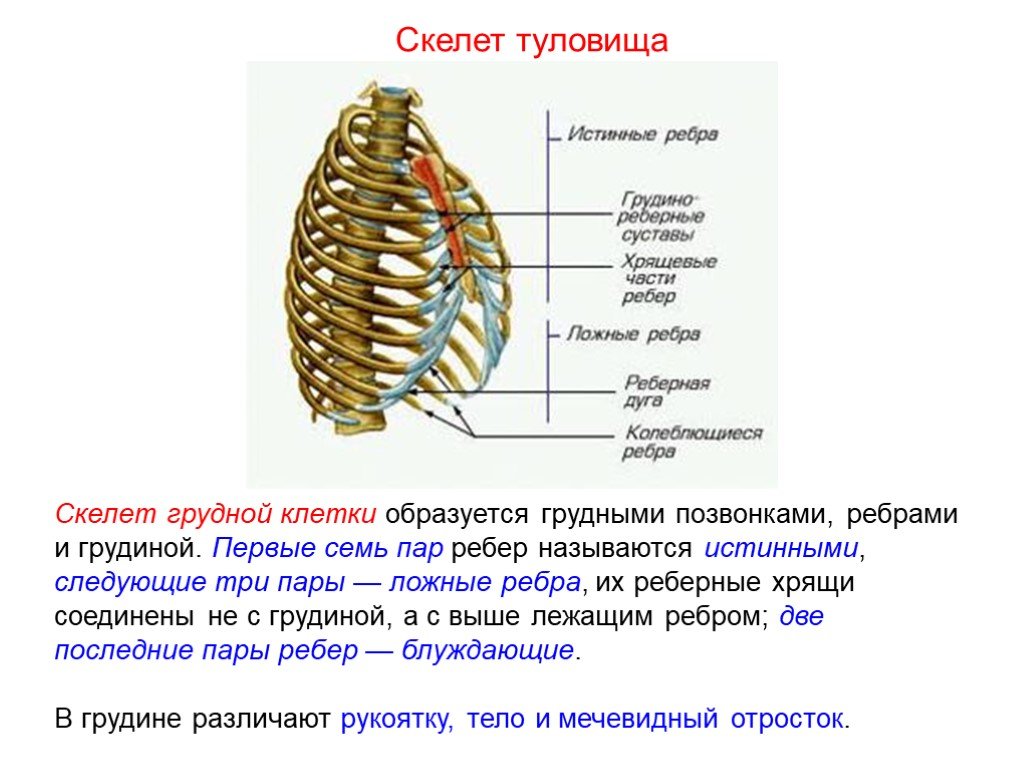 3) [20].
3) [20].
Клиническая характеристика пациентов, осмотренных на первичной консультации, представлена в таблице 1.
Остеоартрит суставов грудного отдела позвоночника (фасеточный сустав / реберно-поперечный сустав) на основании физикального осмотра выявлен у 12 (23,07%) пациентов, при этом изолированное поражение фасеточного сустава / реберно-поперечного сустава отмечалось у 6 (11,5%), а сочетанное поражение фасеточного сустава / реберно-поперечного сустава и паравертебральных мышц — у 9 (17,3%). Значимого отличия интенсивности болевого синдрома в этих группах по сравнению с другими группами не наблюдалось — различалась локализация боли и результаты нейроортопедического тестирования. Уточнить источник боли в задней грудной стенке, оценив вклад патологии фасеточного сустава и реберно-поперечных сочленений при физикальном осмотре с помощью нейроортопедических тестов и пальпации, не представляется возможным (для этого необходимо диагностическое введение местного анестетика в область вышеуказанных суставов под рентгенографическим или ультразвуковым контролем), поэтому данную группу пациентов мы объединили условно как ФС, тем более, что механизмы развития и патогенез болевого синдрома при остеоартрите этих суставов схожи, как и лечение данных нозологий.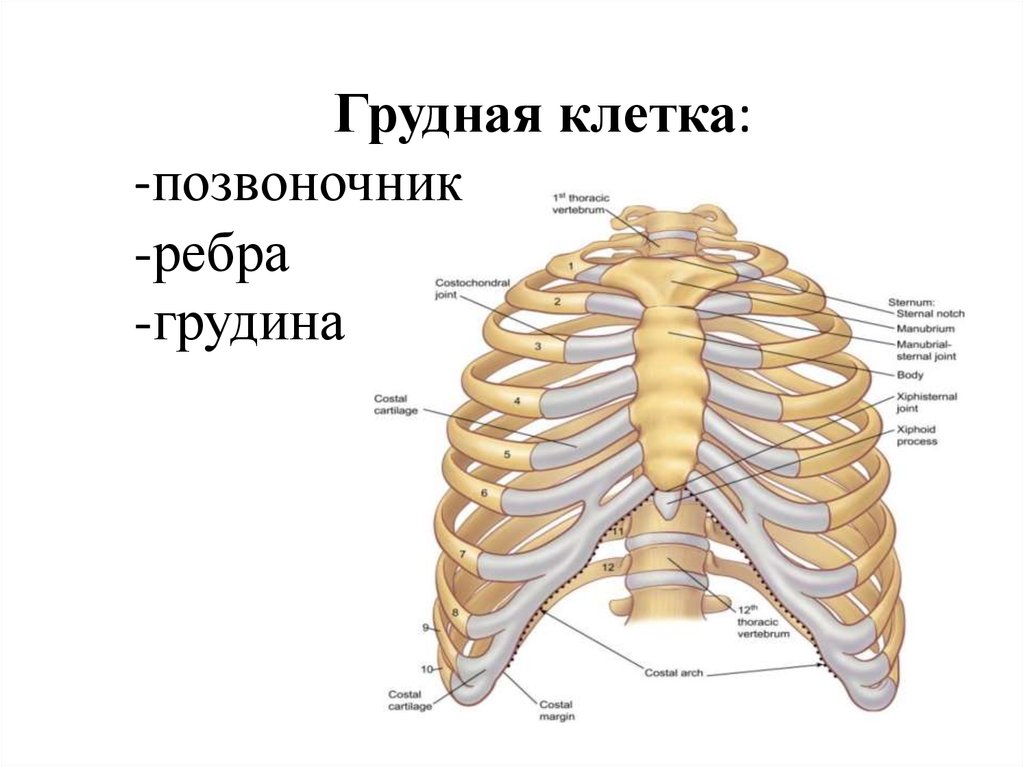
На повторном визите 13 (25%) пациентов отметили значимое снижение боли (уменьшение до 1–2 баллов по ЦРШ) или ее регресс на фоне принимаемых препаратов, выполнения лечебных упражнений и соблюдения рекомендаций по двигательному режиму. Также 39 (75%) пациентов отметили уменьшение интенсивности болевого синдрома, вместе с тем к выполнению рекомендаций по кинезиотерапии относились негативно в связи с сохранением болевого синдрома. Пациентам этой группы лечение продолжено с применением интервенционной терапии (локального введения местного анестетика в область предполагаемого источника боли). Локальное введение местного анестетика использовано и для достоверной верификации ноцицептивного триггера. Распределение пациентов в зависимости от верифицированного ноцицептивного триггера и оценка клинической картины болевого синдрома представлены в таблице 2.
Фасеточный синдром был подтвержден у 8 пациентов (20,5%), при этом изолированное поражение фасеточного сустава было выявлено у 5 (12,8%) пациентов. Обращает на себя внимание тот факт, что длительность болевого синдрома у пациентов с комбинированным поражением ФС и МФБС была существенно больше (12±7,76 мес.), чем у пациентов с изолированными ФС (7,0±3,59 мес.) и МФБС (5,9±2,17). У 2 (5%) пациентов идентифицировать ноцицептивный триггер с помощью локального введения местного анестетика не удалось.
Обращает на себя внимание тот факт, что длительность болевого синдрома у пациентов с комбинированным поражением ФС и МФБС была существенно больше (12±7,76 мес.), чем у пациентов с изолированными ФС (7,0±3,59 мес.) и МФБС (5,9±2,17). У 2 (5%) пациентов идентифицировать ноцицептивный триггер с помощью локального введения местного анестетика не удалось.
Пациентам был разъяснен доброкачественный характер и благоприятный прогноз заболевания; смоделирована концепция преодоления боли, включающая рекомендации по восстановлению повседневной активности с избеганием тех поз и движений, которые приводят к усилению боли, избеганием малоподвижного образа жизни; проведено обучение методам кинезиотерапии, эрготерапии, медикаментозной терапии (НПВП, миорелаксанты) в соответствии с международными стандартами оказания помощи пациентам с хронической болью в грудной клетке [21]. Лечение пациенты начинали уже после первого визита, повторный визит проводили на фоне терапии.
В качестве симптоматической терапии болевого синдрома пациенты с предполагаемым изолированным суставным болевым синдромом принимали НПВП (эторикоксиб 90–120 мг/сут), пациенты с признаками вовлечения мышцы в патологический процесс (МФБС и сочетанием нескольких ноцицептивных триггеров) принимали дополнительно миорелаксанты (тизанидин 4–6 мг/сут, толперизон 150–300 мг/сут, баклофен 15–30 мг/сут).
Повторная оценка боли и нейроортопедического обследования проведена через 2 дня неинвазивной консервативной терапии. Пациентам с сохраняющимся болевым синдромом с целью подтверждения источника болевой импульсации дважды последовательно выполнено введение в область болевого триггера местных анестетиков, различных по длительности действия (прокаина 0,5% 1,0 мл и ропивокаина 0,75% 1,0 мл) с интервалом 2 дня между инъекциями. Визуализация положения инъекционной иглы осуществлялась при помощи УЗ-навигации для фасеточного сустава и миофасциальных триггерных точек (МТТ). Для выявления МТТ проводилось УЗИ мышцы, выпрямляющей позвоночник с уточнением структуры и эхогенности мышечной ткани, дополнительно использовался режим энергетического допплера для определения зоны отсутствия эхо-сигналов в области болевого триггера.
Оценка интенсивности болевого синдрома по ЦРШ и степени нарушения жизнедеятельности по опроснику Освестри и шкале SF-12 проводилась после каждого лечебно-диагностического введения местного анестетика.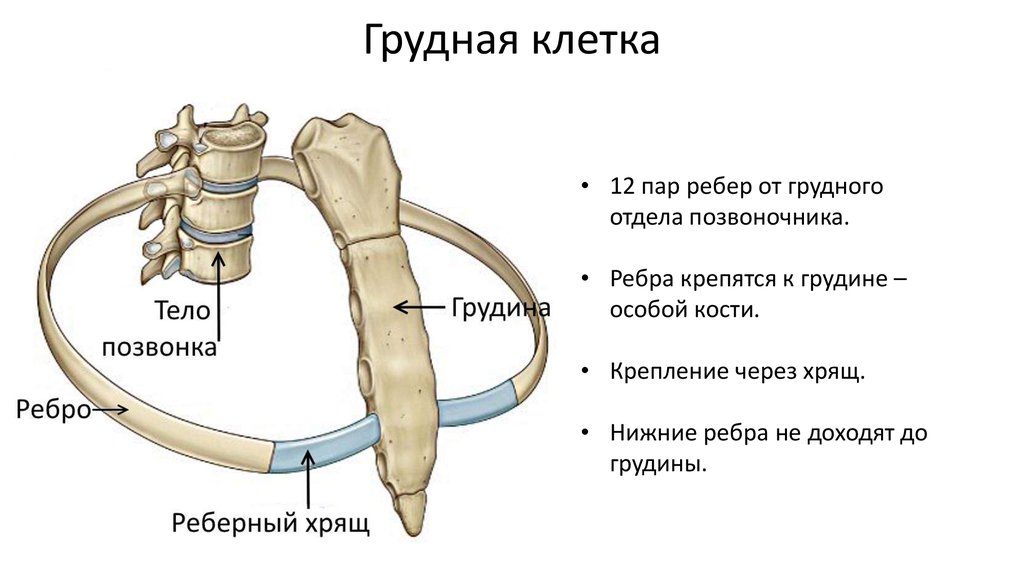 Прием ранее назначенной симптоматической медикаментозной терапии продолжался до полного купирования болевого синдрома. На каждом визите с пациентами проводилась обучающая беседа, коррекция неверных представлений об источнике боли, модификация техники кинезиотерапии.
Прием ранее назначенной симптоматической медикаментозной терапии продолжался до полного купирования болевого синдрома. На каждом визите с пациентами проводилась обучающая беседа, коррекция неверных представлений об источнике боли, модификация техники кинезиотерапии.
Отдельно показатели боли у пациентов с верифицированным ФС и реберно-поперечным синдромом (РПС) представлены в таблице 3.
Из результатов, приведенных в таблице, следует, что на фоне проводимой симптоматической медикаментозной терапии отмечается уменьшение интенсивности болевого синдрома и снижение степени нарушения жизнедеятельности. Полученный после локальной инъекционной терапии обезболивающий эффект позволил повысить приверженность пациентов рекомендациям, касающимся кинезиотерапии, и расширению объема двигательной активности.
Обсуждение
В настоящем исследовании представлен собственный опыт ведения пациентов со скелетно-мышечной болью в грудном отделе позвоночника, связанной с поражением ФС и РПС. ФС при нейроортопедическом обследовании был выявлен у 12 (23,07%) пациентов из 52 больных, получавших неинвазивную терапию, и подтвержден с помощью двукратного диагностического введения местного анестетика у 8 (20,5%) пациентов из 39 больных с недостаточным эффектом от двухнедельного курса неинвазивной терапии. Полученные данные свидетельствуют о высокой информативности клинического нейроортопедического обследования и в целом соответствуют результатам зарубежных исследований, согласно которым ФС в качестве источника болевой импульсации наблюдается у 7–33% пациентов с хронической болью в грудной клетке [22, 23]. Диагноз скелетно-мышечной боли в груди чаще ставится женщинам, чем мужчинам [6, 13, 24]. Полученные нами данные указывают на значительную распространенность ФС в структуре хронической боли в грудном отделе позвоночника у женщин зрелого возраста. Обращает на себя внимание клиническая неоднородность ФС в исследованной группе больных. Изолированное поражение фасеточных суставов верифицировано у 6 из 12 пациентов с ФС, а у 9 больных помимо суставного источника боли был выявлен МФБС паравертебральных мышц.
ФС при нейроортопедическом обследовании был выявлен у 12 (23,07%) пациентов из 52 больных, получавших неинвазивную терапию, и подтвержден с помощью двукратного диагностического введения местного анестетика у 8 (20,5%) пациентов из 39 больных с недостаточным эффектом от двухнедельного курса неинвазивной терапии. Полученные данные свидетельствуют о высокой информативности клинического нейроортопедического обследования и в целом соответствуют результатам зарубежных исследований, согласно которым ФС в качестве источника болевой импульсации наблюдается у 7–33% пациентов с хронической болью в грудной клетке [22, 23]. Диагноз скелетно-мышечной боли в груди чаще ставится женщинам, чем мужчинам [6, 13, 24]. Полученные нами данные указывают на значительную распространенность ФС в структуре хронической боли в грудном отделе позвоночника у женщин зрелого возраста. Обращает на себя внимание клиническая неоднородность ФС в исследованной группе больных. Изолированное поражение фасеточных суставов верифицировано у 6 из 12 пациентов с ФС, а у 9 больных помимо суставного источника боли был выявлен МФБС паравертебральных мышц.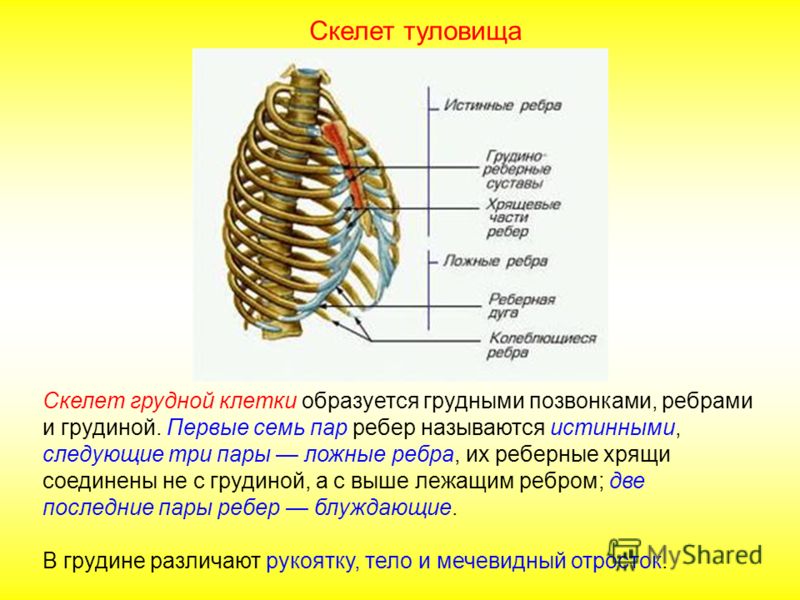 У пациентов с сочетанием ФС и МФБС отмечалась большая продолжительность болевого синдрома (12±7,76 мес.), чем у пациентов с изолированным ФС (7,0±3,59 мес.) или изолированным МФБС (5,9±2,17 мес.).
У пациентов с сочетанием ФС и МФБС отмечалась большая продолжительность болевого синдрома (12±7,76 мес.), чем у пациентов с изолированным ФС (7,0±3,59 мес.) или изолированным МФБС (5,9±2,17 мес.).
Основным средством купирования боли являются НПВП. Именно на раннем этапе острой и подострой боли при помощи НПВП возможно воздействовать на выработку периферических медиаторов воспаления. В дальнейшем, когда включаются центральные патофизиологические механизмы боли, монотерапия обычными НПВП, не обладающими центральным действием, перестает быть эффективной. Для проявления центрального антиноцицептивного действия необходимо, чтобы НПВП попали в ЦНС из кровотока. Проникновение НПВП в спинной мозг и супраспинальные структуры (процесс, который осуществляется в основном за счет пассивной диффузии) различается у разных препаратов и зависит от степени связывания молекулы НПВП и белков плазмы крови — чем она ниже, тем выше проникновение через гематоэнцефалический барьер. Наивысшая способность к преодолению гематоэнцефалического барьера отмечается у эторикоксиба, что обусловливает его способность подавлять синтез простагландина Е2 в ЦНС и оказывать центральное действие при острых и хронических болевых синдромах. Анальгетический эффект эторикоксиба обусловлен не только подавлением синтеза медиаторов воспаления в фасеточных суставах, но также ингибированием центральных механизмов боли, связанных с сенситизацией, что подтверждается достоверным уменьшением периферической и центральной сенситизации у пациентов с остеоартритом, принимавших эторикоксиб, по сравнению с принимавшими плацебо [25].
Анальгетический эффект эторикоксиба обусловлен не только подавлением синтеза медиаторов воспаления в фасеточных суставах, но также ингибированием центральных механизмов боли, связанных с сенситизацией, что подтверждается достоверным уменьшением периферической и центральной сенситизации у пациентов с остеоартритом, принимавших эторикоксиб, по сравнению с принимавшими плацебо [25].
Фармакокинетические исследования демонстрируют способность высокоселективного НПВП — эторикоксиба проникать через гематоэнцефалический барьер в концентрациях, достаточных для подавления ЦОГ-2 [26]. В 2016 г. опубликованы результаты одного из первых клинических исследований влияния эторикоксиба на центральные механизмы возникновения и поддержания боли [18]. Эти находки позволяют рассматривать, в частности, новый дженерик эторикоксиба Долококс® как целевой противовоспалительный препарат, воздействующий на периферические и, с высокой долей вероятности, на центральные механизмы хронической боли. Наличие комплексного двойного механизма действия у эторикоксиба, возможно, объясняет более высокую анальгетическую активность этого препарата даже в тех случаях, когда другие НПВП при длительном приеме оказывают недостаточное обезболивающее действие [14].
Наличие комплексного двойного механизма действия у эторикоксиба, возможно, объясняет более высокую анальгетическую активность этого препарата даже в тех случаях, когда другие НПВП при длительном приеме оказывают недостаточное обезболивающее действие [14].
Лечение болевого эпизода НПВП следует начинать как можно раньше, желательно в первые дни появления боли.
Кроме того, раннее воздействие на воспалительные процессы, сопровождающие боль в спине, позволяют предупредить центральную сенситизацию и, соответственно, снизить риск перехода острой боли в хроническую боль. Чрезмерно длительное соблюдение постельного режима может отрицательно сказаться на состоянии межпозвонковых дисков, мышечного каркаса, привести к общей дезадаптации, снижению мотивации на противостояние боли. Важно на ранних этапах контролировать боль, что, безусловно, предполагает использование обезболивающих средств, воздействующих как на периферические, так и на центральные механизмы боли.
В этом аспекте интерес представляет эторикоксиб в первую очередь благодаря особенностям его фармакодинамики. Эторикоксиб обладает биодоступностью, приближающейся к 100%, и его пиковая концентрация в крови достигается через 1–3 ч после перорального приема. Известно, что скорость наступления обезболивающего действия лекарственного препарата зависит от нарастания его концентрации в плазме крови. По быстроте действия эторикоксиб не уступает любым НПВП, используемым для ургентного обезболивания, в том числе и инъекционным формам. Так, на модели острой боли после стоматологических операций было показано, что при пероральном приеме эторикоксиба в дозе 120 мг обезболивающий эффект наступает уже через 24 мин [27, 28]. Период полувыведения эторикоксиба составляет 22 ч, что позволяет назначать препарат 1 р/сут. Таким образом, после однократного приема стабильное обезболивающее и противовоспалительное действие эторикоксиба наступает быстро и сохраняется длительно.
Наибольшее обезболивающее действие эторикоксиба по сравнению с другими НПВП подтверждает метаанализ РКИ пероральной анальгетической терапии при остеоартрите, который продемонстрировал достоверно большее снижение боли по шкале WOMAC на фоне приема эторикоксиба [14, 26].
Полученные нами данные о большей продолжительности болевого синдрома у пациентов с сочетанием МФБС и ФС позволяют предположить патогенетическую взаимосвязь сочетанного вовлечения в процесс формирования хронического болевого синдрома источников ноцицептивной импульсации позвоночного двигательного сегмента и приводящих его в движение паравертебральных мышц.
Многообразие лекарственных и нелекарственных методов лечения и широкий выбор фармацевтических способов купирования боли в ряде случаев не обеспечивает полноценного и долговременного обезболивающего действия при хронической боли в грудном отделе позвоночника. Для успешного персонифицированного лечения скелетно-мышечной боли в грудном отделе необходима адекватная диагностика с выявлением преобладающих у больного источников болевой импульсации (триггеров), в том числе с использованием малоинвазивных методов диагностики — локального введения раствора местного анестетика в предполагаемый триггер боли.
Анализ полученных результатов показал, что болевой синдром с течением времени проходит трансформацию (ФС чаще сочетается с МФБС), что указывает на пластичность в работе ноцицептивной системы. Дифференцированный подход в определении источника болевой импульсации помогает быстро уменьшить интенсивность болевого синдрома, повышает у пациентов стимул к выполнению рекомендаций доктора по расширению двигательного режима и модификации образа жизни, значительно повышает физическую активность пациентов.
Заключение
Понимание механизма развития хронической боли в грудном отделе позвоночника у конкретного пациента позволяет рекомендовать персонифицированную терапию, направленную на устранение не только симптомов, но и первопричины заболевания. Применение эторикоксиба, демонстрирующего анальгетическое действие у больных с остеоартритом, патогенетически оправдано и должно сочетаться с нелекарственными методами лечения хронической боли в грудном отделе позвоночника, связанной с остеоартритом фасеточных суставов и реберно-позвоночных сочленений.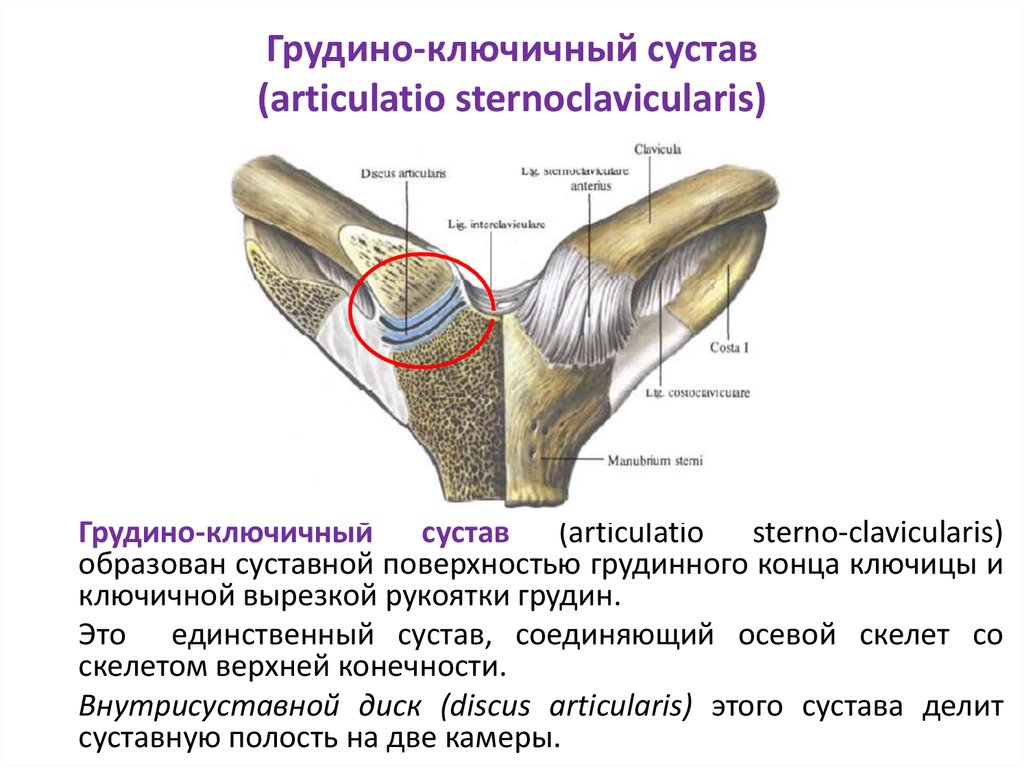
Благодарность
Редакция благодарит компанию ООО «Др. Реддис Лабораторис» за оказанную помощь в технической редактуре настоящей публикации.
причины, симптомы, диагностика и лечение
Синдром Титце еще называют реберным хондритом. Это заболевание представляет собой воспаление хрящевых тканей в месте, где ребро сочленяется с телом грудины. Хотя заболевание встречается часто, в медицине оно изучено еще недостаточно хорошо. Однако диагностировать синдром Титце несложно, поэтому при своевременном обращении к врачу заболевание можно вылечить в короткие сроки.
Причины появления и симптомы
Реберный хондрит был описан немецким врачом Александром Титце в 20-х годах прошлого века. В большинстве случаев заболевание поражает хрящевые ткани верхнего ребра в рукоятке грудины. Воспаление хрящей сразу нескольких ребер встречается редко. Хондрит диагностируют как у мужчин, так и в женщин старше 20 лет. Однако среди людей среднего возраста болезнь чаще выявляется у женщин. Редко реберный хондрит встречается у детей и подростков.
Однако среди людей среднего возраста болезнь чаще выявляется у женщин. Редко реберный хондрит встречается у детей и подростков.
Иногда медики не могут точно установить причины появления реберного хондрита. Сам Титце причиной патологии считал неправильное питание, из-за которого нарушается обмен веществ в организме и истончаются хрящевые ткани. Однако современные медики данную теорию не поддерживают. Наиболее частыми причинами воспалительных процессов хрящевых тканей являются:
- травмы, переломы и прочие повреждения грудной клетки;
- физические перегрузки;
- осложнения после перенесенных инфекционных заболеваний;
- наличие таких болезней, как бронхиальная астма, туберкулез, сахарный диабет.
Признаки заболевания всегда одинаковы — острая боль при движении корпусом, кашле, чихании, смехе, глубоком вдохе. Иногда боль в грудной клетке носит постоянный характер, отдает в плечо, руку и не перестает мучить больного годами. Но обычно болевые ощущения в состоянии покоя не возникают. При пальпации боль усиливается, прощупывается небольшая припухлость размером 2–3 см. В некоторых случаях периоды обострения и ремиссии могут чередоваться, вводя человека в заблуждение, что болезнь отступила.
При пальпации боль усиливается, прощупывается небольшая припухлость размером 2–3 см. В некоторых случаях периоды обострения и ремиссии могут чередоваться, вводя человека в заблуждение, что болезнь отступила.
У некоторых больных при реберном хондрите наблюдаются:
- повышение температуры;
- одышка;
- слабость;
- отсутствие аппетита;
- покраснение в области пораженного участка.
Диагностика заболевания
На основе клинических данных врач ставит диагноз синдрома Титце. От других заболеваний, которые могут развиться в области грудной клетки, реберный хондрит отличает характерная плотная припухлость, выявляемая при пальпации. Однако для более детального изучения конкретного случая болезни врач может направить пациента на УЗИ и анализ крови. По результатам этих исследований становится понятна причина хондрита:
- был ли он вызван инфекционными заболеваниями;
- хроническими болезнями;
- микротравмой;
- другими поражениями.

При диагностике синдрома Титце важную роль играет рентгенография. По рентгеновским снимкам докторам удается отследить процесс изменения в хрящевых тканях. Но для этого рентгенологические исследования должны проводиться через каждые 2–3 месяца. Кроме того, рентгенография помогает исключить риск развития злокачественной опухоли.
Если у врача остались сомнения, он может назначить МРТ или компьютерную томографию. Эти исследования помогают детально изучить пораженный участок, выявить патологию на ранних стадиях, исключить наличие других заболеваний, таких как ишемическая болезнь сердца, ревматоидный артрит, межреберная невралгия, ревматическая лихорадка, спондилоартрит, стенокардия и др.
При подозрении на развитие злокачественного новообразования пациенту назначают пункционную биопсию.
Способы лечения
Несмотря на то что реберный хондрит изучен мало, лечат его успешно. В большинстве случаев удается полностью устранить воспаление без риска рецидива. Существуют 2 способа лечения синдрома Титце:
Существуют 2 способа лечения синдрома Титце:
- консервативный;
- хирургический.
Для консервативной методики лечения характерно использование практически всего перечня препаратов, применяемых для терапии заболеваний суставов. Как правило, лечение начинают с приема противовоспалительных препаратов. Их назначают в форме уколов, чтобы снять боль и устранить прочие симптомы болезни. При длительном курсе назначают противовоспалительные лекарства в форме таблеток с неагрессивным действием на желудок.
В качестве дополнительных лечебных процедур можно использовать различные мази и гели с противовоспалительным эффектом. Для быстрого восстановления поврежденных тканей полезно пользоваться согревающими мазями. Обычно курс лечения длится 3–4 недели. В это время пациент должен своевременно лечить инфекционные заболевания, избегать чрезмерных физических нагрузок, переохлаждения и травм грудной клетки.
Хирургическим путем реберный хондрит устраняют редко. Операция необходима в запущенных случаях, когда в реберном суставе произошла деформация, ограничивающая жизнедеятельность человека. В таких случаях медикаменты помогут лишь предотвратить очередное обострение болезни, но не излечат ее полностью.
Операция необходима в запущенных случаях, когда в реберном суставе произошла деформация, ограничивающая жизнедеятельность человека. В таких случаях медикаменты помогут лишь предотвратить очередное обострение болезни, но не излечат ее полностью.
Во время операции удаляются те участки тканей, которые подверглись деформации. Надкостница и окружающие сосуды остаются нетронутыми, чтобы мягкие ткани полноценно срослись и не мешали человеку сохранять привычную активность. Но не всегда дело доходит до операции. В некоторых случаях проводится лечебная пункция, когда специальной иглой в пораженную область вводятся обезболивающие и противовоспалительные препараты. На фото эта процедура кажется малоприятной. Но на самом деле лечебная пункция не вызывает болезненных ощущений и эффективно снимает воспаление.
Восстановление и профилактика
Положительные последствия лечения во многом зависят от периода восстановления. Чтобы не произошло рецидива, пациент проходит курс согревающих физиотерапевтические процедур, которые:
- ускоряют процесс регенерации тканей;
- улучшают кровообращение;
- нормализуют обмен веществ.

К таким целебным мероприятиям относятся:
- аппликации парафина;
- электрофорез;
- процедуры с использованием лазера;
- диадинамотерапия.
Как правило, полного восстановления организма удается достичь за 2–3 недели.
В восстановительный период нелишним будет лечение народными средствами. Для этого используют различные целебные травы, готовя на их основе настойки, мази и отвары. Средства можно как втирать в пораженный участок груди, так и принимать внутрь.
Однако все домашние рецепты должны быть согласованы с лечащим врачом.
Межреберный хондрит относится к той категории заболеваний, которых можно избежать, если вести правильный образ жизни. Физические упражнения, укрепляющие плечевой сустав и мышцы груди, защитят от болезни. Однако перенапряжение мышц и суставов, наоборот, приводит к негативным последствиям. Переохлаждение тоже провоцирует возникновение реберного хондрита. Чтобы этого не случилось, нужно держать грудную клетку в тепле, носить зимой шарф, не пить ледяную воду, защищаться от ветра.
Дыхательная гимнастика и самомассаж тоже принесут пользу, увеличив подвижность грудной клетки и плечевого пояса.
Watch this video on YouTube
Подобные профилактические процедуры, которые человек выполняет самостоятельно, помогают и после лечения, так как предотвращают повторное развитие болезни. Защитные меры особенно полезны и важны в течение первого года после выздоровления, когда еще сохраняется риск повторения симптомов.
Грудино-реберные суставы: кости, связки, движения
Автор:
Адриан Рэд Бакалавр наук (с отличием)
•
Рецензент:
Димитриос Митилинаиос, доктор медицины, доктор философии
Последнее рассмотрение: 28 октября 2021 г.
Время считывания: 12 минут
Грудино-хрящевой , также известный как хондростернальный или грудино-реберный суставы, представляет собой синовиальные плоские суставы, которые соединяют грудину (стерно-) с реберными хрящами (-хрящевой) грудной клетки.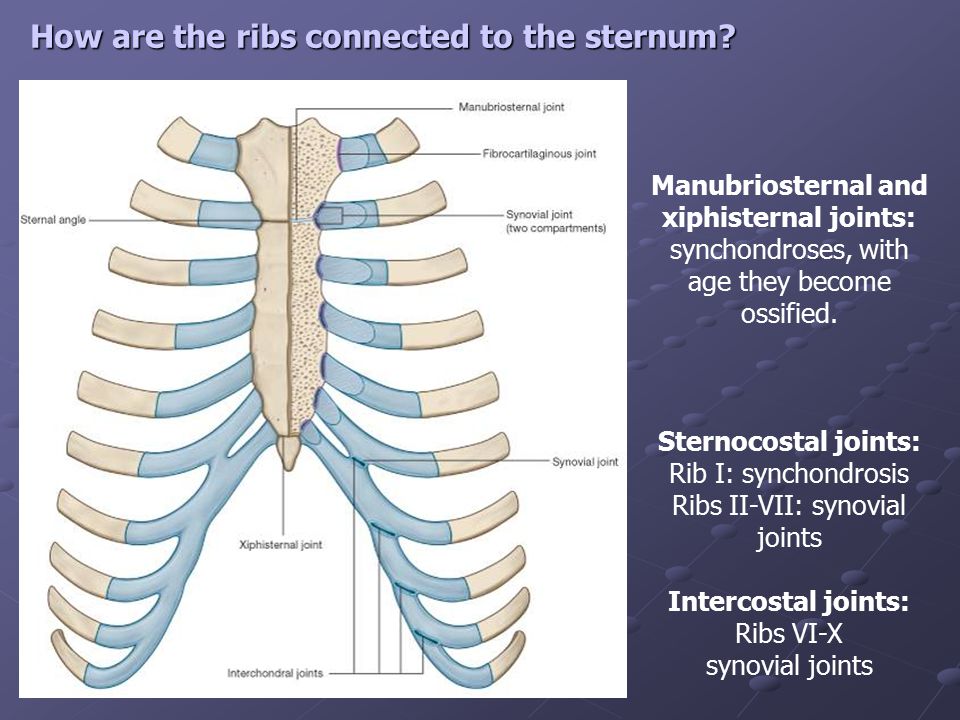 Исключением является первый грудино-хрящевой сустав, который считается первичным хрящевым суставом.
Исключением является первый грудино-хрящевой сустав, который считается первичным хрящевым суставом.
Всего имеется семь пар грудино-хрящевых суставов, что соответствует семи парам настоящих ребер; первый грудино-хрящевой сустав прикрепляется к рукоятке грудины, следующие пять прикрепляются в основном к ее телу, а седьмой грудино-хрящевой сустав прикрепляется к мечевидному отростку. Эти суставы укреплены тремя связками; внутрисуставные грудино-хрящевые, лучистые грудино-хрящевые и мечевидно-хрящевые связки.
Основной функцией грудино-хрящевого сустава является облегчение искусственная вентиляция легких , позволяющая реберным хрящам скользить вместе с ребрами во время вдоха и выдоха.
| Тип | Грудино-хрящевой сустав 1 : Первичный хрящевой сустав (синхондроз) Грудино-хрящевые суставы 2-7 : Синовиальные плоские суставы, неаксиальные, одноплоскостные |
| Суставные поверхности | Грудиные концы реберных хрящей настоящих ребер, реберные вырезки на грудине |
| Связки | Лучистые грудино-хрящевые, мечевидно-хрящевые и внутрисуставные грудино-хрящевые связки |
| Иннервация | Межреберный нерв |
| Кровоснабжение | Внутренняя грудная артерия |
| Механизмы | Грудино-хрящевой сустав 1 : почти нет движения Грудино-хрящевые суставы 2-7 : поступательное движение, преимущественно верхненижнее |
В этой статье будут описаны анатомия и функции грудино-хрящевых суставов.
Содержимое
- Суставные поверхности
- Суставная капсула
- Связки
- иннервация
- Кровоснабжение
- Движения
- Мышцы, действующие на грудино-хрящевые суставы
- Источники
+ Показать все
Суставные поверхности
Грудино-хрящевой сустав представляет собой сочленение между двумя суставными поверхностями; реберных вырезок , расположенных вдоль латеральной границы грудины и соответствующих стернальных концов первых семи реберных хрящей .
При осмотре грудины спереди реберные вырезки грудины выглядят как неглубокие вогнутые углубления. В сагиттальной плоскости площадь поверхности верхних реберных вырезок больше, чем нижних. Форма реберных вырезок также варьирует; верхние имеют эллипсоидную или круглую форму, а нижние постепенно становятся более прямоугольными и неправильными четырехугольниками.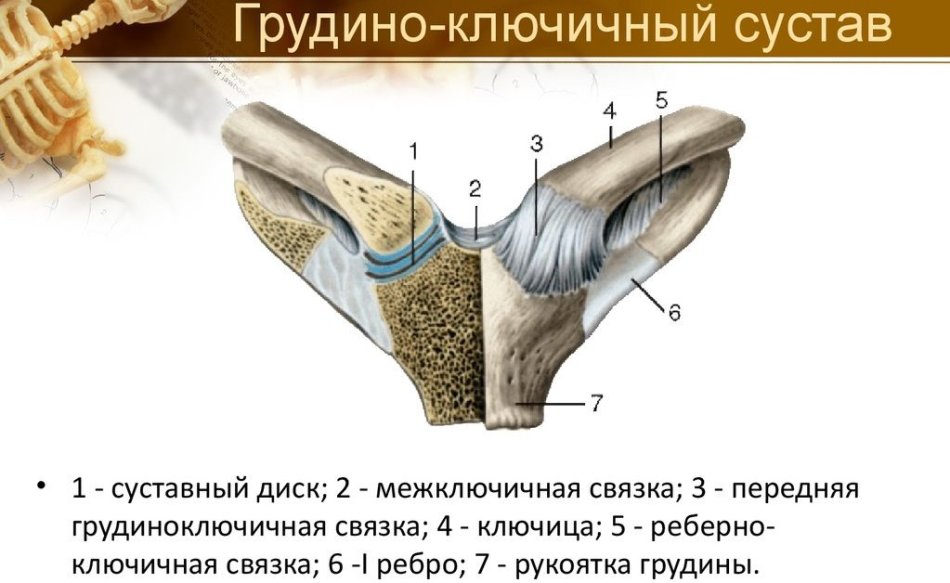 Седьмая реберная вырезка самая глубокая из всех, ее суставные поверхности образуют острый угол. Края реберных борозд в целом гладкие, с небольшими неровными участками, усеянными точками.
Седьмая реберная вырезка самая глубокая из всех, ее суставные поверхности образуют острый угол. Края реберных борозд в целом гладкие, с небольшими неровными участками, усеянными точками.
Грудинные концы реберных хрящей имеют крупную и выпуклую, почти полукруглую форму в коронарной плоскости. В сагиттальной плоскости они следуют той же схеме, что и соответствующие грудино-реберные вырезки с точки зрения размера, площади поверхности и формы. Двумя исключениями являются хрящи первого и седьмого ребер; первая лишь слегка выпуклая и значительно менее округлая по сравнению с остальными, а вторая имеет заостренную форму. Эти характеристики соответствия облегчают аккомодацию между реберными вырезками и реберными хрящами, позволяя им подходить друг к другу как замок и ключ.
Второй грудино-хрящевой сустав отличается от остальных. Грудиное сочленение представляет собой полуфасетку, а не одну непрерывную суставную поверхность. Это обусловлено наличием манубриостернального сустава грудины. Верхняя суставная поверхность на рукоятке грудины скошена во фронтальной плоскости, направлена нижнелатерально. Нижняя суставная поверхность на теле грудины представляет собой круглое углубление в форме полумесяца. Он указывает верхнелатерально во фронтальной плоскости. Грудинный конец второго реберного хряща соответствует форме полуфасетки, образуя сустав, который разделен внутрисуставной связкой на два отдела.
Это обусловлено наличием манубриостернального сустава грудины. Верхняя суставная поверхность на рукоятке грудины скошена во фронтальной плоскости, направлена нижнелатерально. Нижняя суставная поверхность на теле грудины представляет собой круглое углубление в форме полумесяца. Он указывает верхнелатерально во фронтальной плоскости. Грудинный конец второго реберного хряща соответствует форме полуфасетки, образуя сустав, который разделен внутрисуставной связкой на два отдела.
Аналогичная ситуация имеет место в седьмом грудино-хрящевом сочленении . Это также полуфасет из-за наличия мечевидного сустава, демонстрирующего почти идентичные характеристики суставной поверхности второму грудино-хрящевому суставу. Однако седьмой грудино-хрящевой сустав состоит из одной суставной полости, поскольку в нем отсутствует внутрисуставная связка.
Суставная капсула
Грудино-хрящевые суставы со второго по седьмой являются синовиальными суставами.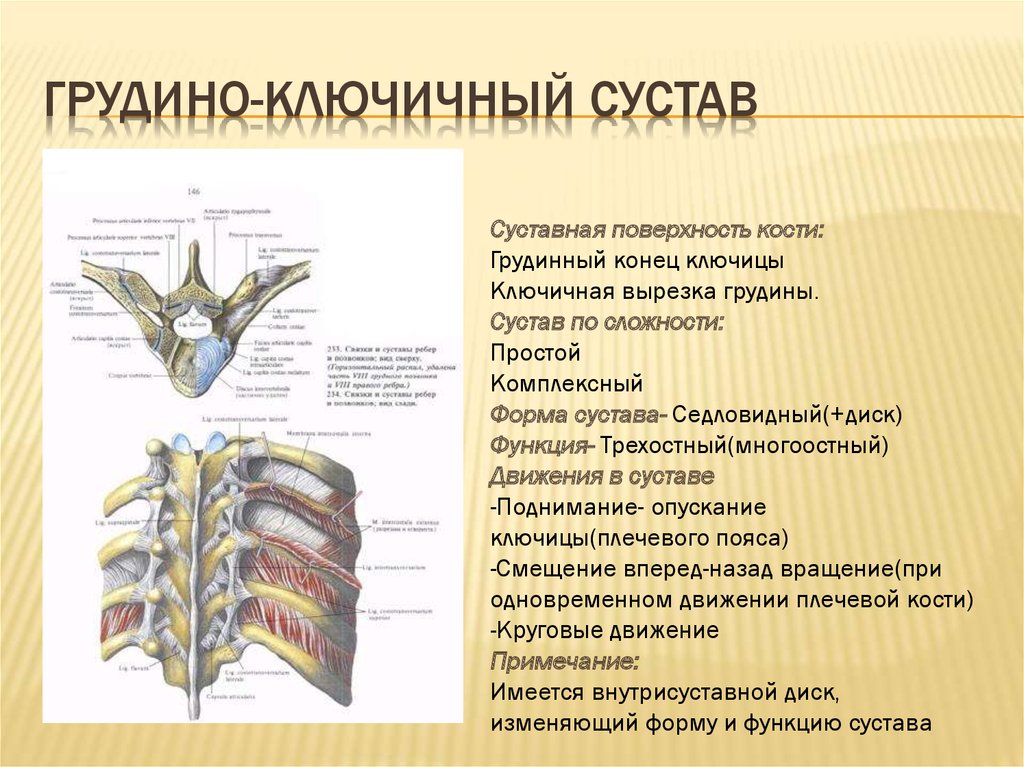 Они окружены тонкой фиброзная капсула , укрепленная окружающими грудино-хрящевыми связками. Фиброзная капсула выстлана синовиальной оболочкой , которая выделяет вязкую синовиальную жидкость , действующую как смазка.
Они окружены тонкой фиброзная капсула , укрепленная окружающими грудино-хрящевыми связками. Фиброзная капсула выстлана синовиальной оболочкой , которая выделяет вязкую синовиальную жидкость , действующую как смазка.
В целом со второго по седьмой грудинно-хрящевые суставы содержат суставных полостей . Однако полости тонкие и обычно исчезают с возрастом, особенно в нижних грудино-хрящевых суставах. В таких случаях облитерированные суставные полости замещаются внутрисуставными волокнистыми хрящами. Исключение составляют суставные впадины второго грудино-хрящевого сустава, которые остаются открытыми даже в пожилом возрасте. Суставные поверхности всех грудино-хрящевых суставов выстланы волокнистый хрящ .
В отличие от своих соседей, первый грудино-хрящевой сустав классифицируется как первичный хрящевой сустав (симфиз), а не как синовиальный сустав. Таким образом, хрящ соединяется с соответствующей реберной вырезкой на грудине без промежуточной суставной впадины и практически не двигается. Кроме того, седьмой грудино-хрящевой сустав у некоторых людей также может быть симфизитным из-за тенденции нижних грудино-хрящевых суставов быть более хрящевыми.
Таким образом, хрящ соединяется с соответствующей реберной вырезкой на грудине без промежуточной суставной впадины и практически не двигается. Кроме того, седьмой грудино-хрящевой сустав у некоторых людей также может быть симфизитным из-за тенденции нижних грудино-хрящевых суставов быть более хрящевыми.
Узнайте больше об общих особенностях синовиальных суставов, изучая статьи, диаграммы, видео и тесты.
Синовиальных суставов Исследуйте учебный блок
Связки
Тонкие фиброзные капсулы грудино-хрящевых суставов поддерживаются несколькими связками; отходят грудино-хрящевые, мечевидно-хрящевые и внутрисуставные грудино-хрящевые связки.
Есть два набора широких, коротких и тонких лучистых грудино-хрящевых связок ; передний и задний. Передние связки проходят между передней поверхностью стернальных концов реберных хрящей и передними краями соответствующих реберных вырезок тела грудины. Задние связки соединяют идентичные, но задние аналоги. Следовательно, лучистые грудино-хрящевые связки непосредственно укрепляют грудино-хрящевые суставы как спереди, так и сзади. Волокна этих связок распространяются по поверхности грудины, соединяясь с волокнами с противоположной стороны. При этом они переплетаются с сухожильными волокнами большой грудной мышцы, образуя грудинная мембрана . Эта перекрещивающаяся, толстая и волокнистая оболочка покрывает грудину, поддерживая все ее суставы, особенно внизу, где она наиболее прочная.
Задние связки соединяют идентичные, но задние аналоги. Следовательно, лучистые грудино-хрящевые связки непосредственно укрепляют грудино-хрящевые суставы как спереди, так и сзади. Волокна этих связок распространяются по поверхности грудины, соединяясь с волокнами с противоположной стороны. При этом они переплетаются с сухожильными волокнами большой грудной мышцы, образуя грудинная мембрана . Эта перекрещивающаяся, толстая и волокнистая оболочка покрывает грудину, поддерживая все ее суставы, особенно внизу, где она наиболее прочная.
Лучистые грудино-хрящевые связки второго грудино-хрящевого сустава довольно отчетливы. Вместо того, чтобы прикрепляться только к телу грудины, и передняя, и задняя связки соединяются с тремя частями грудины; вверху от рукоятки, горизонтально к волокнистому хрящу рукоятко-грудного сустава и внизу к телу грудины. Горизонтальные волокна вместе образуют внутрисуставная грудино-хрящевая связка , которая доходит до грудинного конца второго реберного хряща.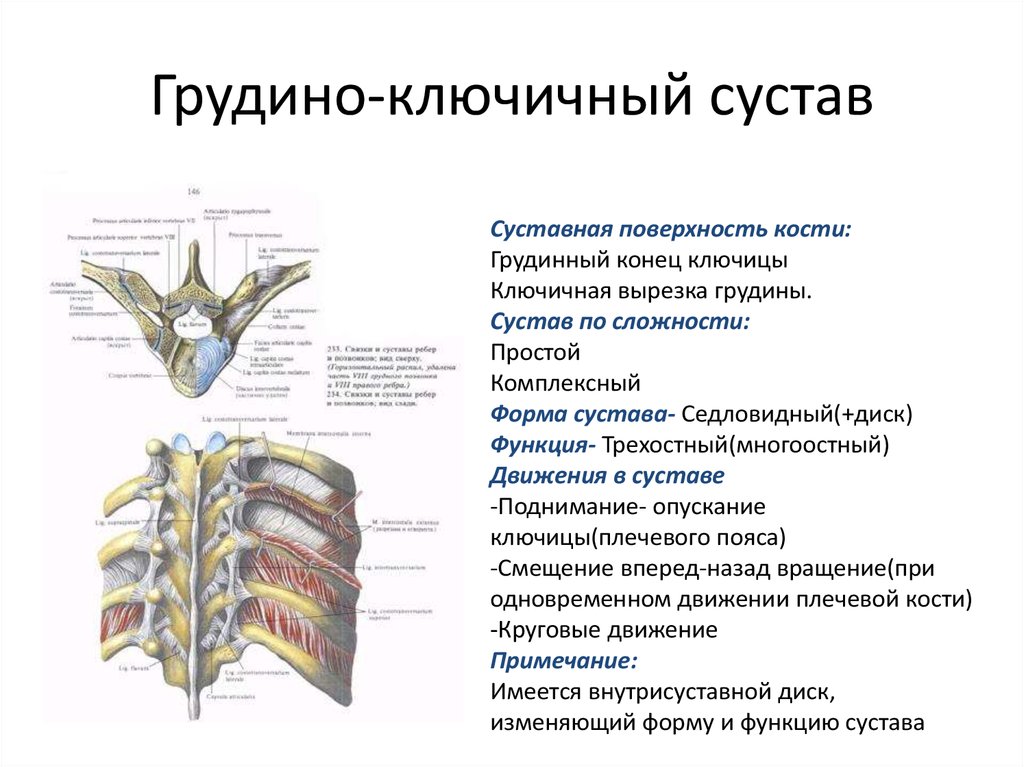 Эта внутрисуставная связка обеспечивает дополнительную поддержку второго грудино-хрящевого сустава, но одновременно ограничивает его движения. У некоторых людей внутрисуставные грудино-хрящевые связки могут также соединять третий грудино-хрящевой сустав с первым или вторым грудино-хрящевым суставом.
Эта внутрисуставная связка обеспечивает дополнительную поддержку второго грудино-хрящевого сустава, но одновременно ограничивает его движения. У некоторых людей внутрисуставные грудино-хрящевые связки могут также соединять третий грудино-хрящевой сустав с первым или вторым грудино-хрящевым суставом.
Мечевидно-хрящевые связки укрепляют только седьмой грудино-хрящевой сустав. Таких связок две: передняя и задняя. Передний более выражен, соединяет переднюю поверхность стернального конца седьмого реберного хряща с передним краем седьмой стернальной реберной вырезки на мечевидном отростке. Задняя мечевидно-хрящевая связка выполняет ту же задачу, но с противоположной (задней) стороны.
Хотите наверстать упущенное и повысить эффективность? Где бы вы ни находились, вы можете использовать приложение Kenhub в автономном режиме и пройти базовые тесты по идентификации анатомии, чтобы закрепить свои знания!
иннервация
Грудино-хрящевые суставы иннервируются межреберными нервами , которые представляют собой передние ветви спинномозговых нервов с Т1 по Т11.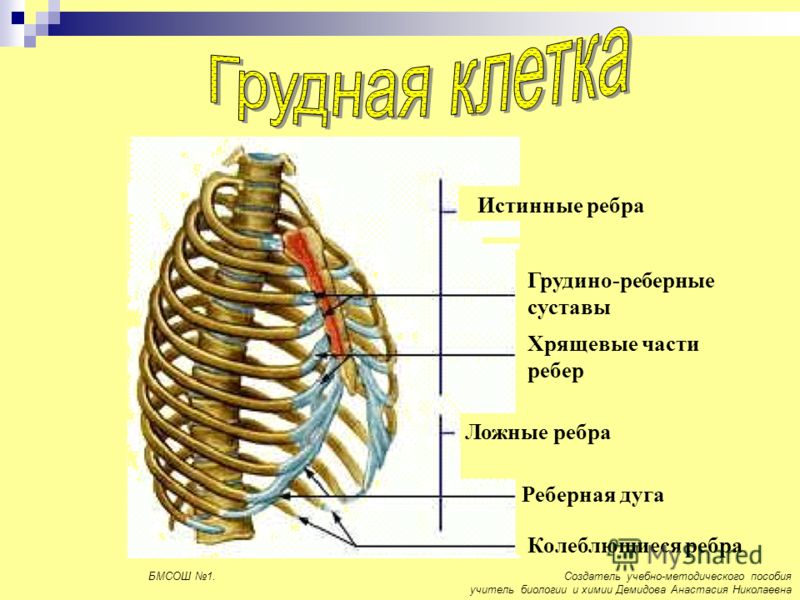
Кровоснабжение
Кровоснабжение грудино-хрящевых суставов осуществляется ветвями внутренней грудной артерии , которая отходит от подключичной артерии.
Межреберный нерв
Nervus intercostalis
1/4
Синонимы: Передняя ветвь грудного спинномозгового нерва Вентральная ветвь грудного спинномозгового нерва , показать больше…
Движения
Из-за отсутствия суставной полости и наличия внутрисуставного волокнистого хряща первый грудино-хрящевой сустав структурно и функционально классифицируется как первичный хрящевой сустав, или синхондроз. В результате сустав становится неаксиальным и почти не допускает движений. Этот аспект очень важен при ИВЛ. Когда ребра двигаются вверх и вниз, а их передние концы приподнимаются, этот неподвижный грудино-хрящевой сустав помогает автоматически перемещать грудину вверх и наружу (движение «ручки насоса»).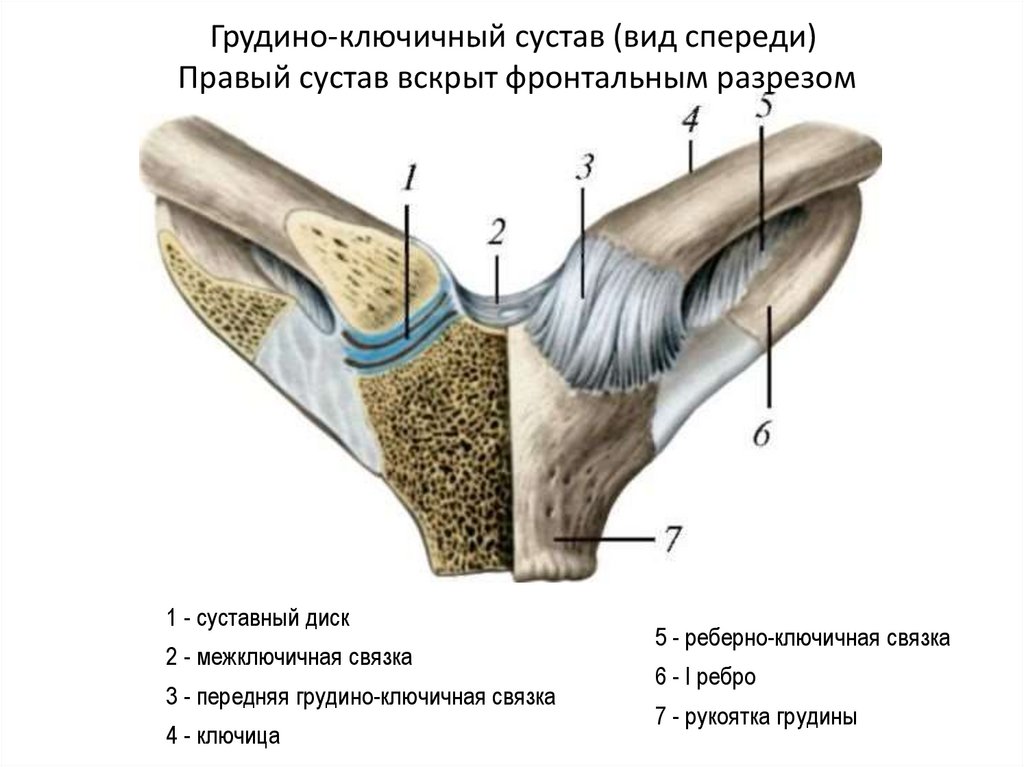 Таким образом, первый грудино-реберный сустав способствует увеличению переднезаднего диаметра грудной клетки во время вдоха. Обратное происходит во время выдоха.
Таким образом, первый грудино-реберный сустав способствует увеличению переднезаднего диаметра грудной клетки во время вдоха. Обратное происходит во время выдоха.
Суставные поверхности и наличие суставной полости структурно классифицируют оставшиеся шесть грудино-хрящевых суставов как плоских синовиальных суставов . Функционально они допускают только неосевые, поступательные движения. Это одноплоскостное движение включает скользящее или скользящее движение в линейном направлении между суставными поверхностями реберных вырезок грудины и соответствующими концами реберных хрящей грудины. Движение второго грудино-хрящевого сустава еще более ограничено внутрисуставной грудино-хрящевой связкой. Такое расположение грудино-хрящевых суставов со второго по седьмой облегчает движения грудной клетки при искусственной вентиляции легких.
Когда ребра двигаются вверх и вниз, а грудина перемещается вверх и наружу (движение «ручки насоса»), стернальные концы реберных хрящей скользят вверх-вниз внутри реберных вырезок грудины.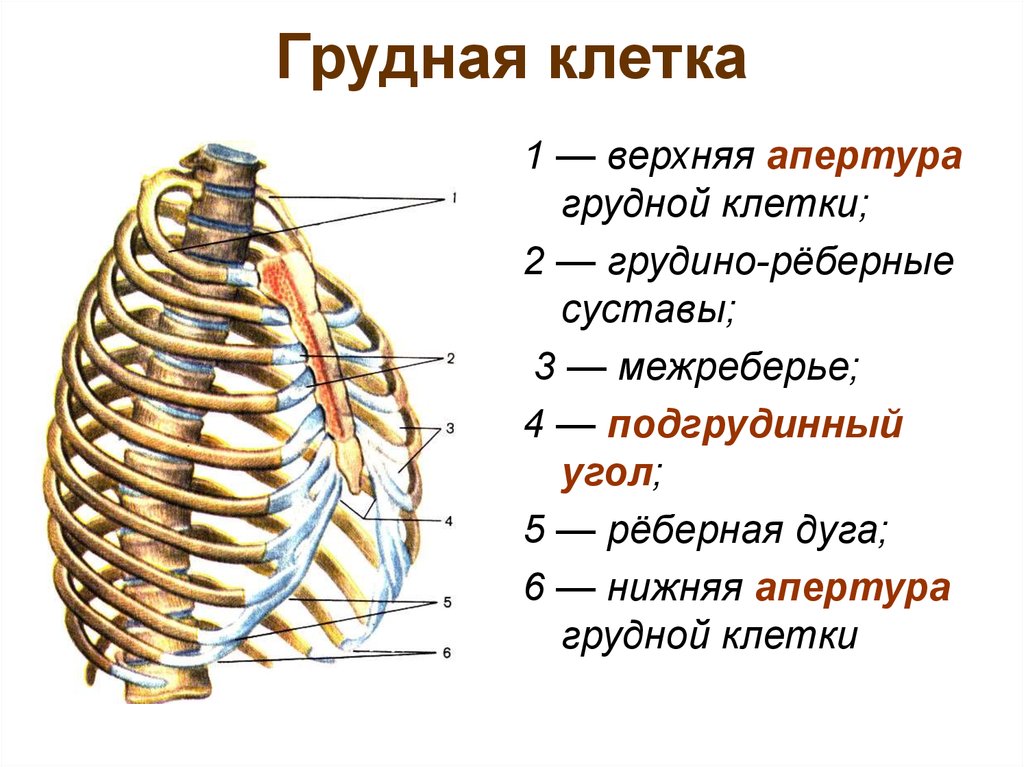 В свою очередь, поскольку шестое и седьмое ребра также перемещаются наружу и в стороны (движение «ручки ведра»), их грудино-хрящевые суставы позволяют оси движения проходить через них, способствуя расширению грудной клетки. На выдохе происходит обратное, когда переднезадний и поперечный грудной диаметры уменьшаются.
В свою очередь, поскольку шестое и седьмое ребра также перемещаются наружу и в стороны (движение «ручки ведра»), их грудино-хрящевые суставы позволяют оси движения проходить через них, способствуя расширению грудной клетки. На выдохе происходит обратное, когда переднезадний и поперечный грудной диаметры уменьшаются.
Мышцы, действующие на грудино-хрящевые суставы
Ни одна мышца не оказывает прямого действия на грудино-хрящевые суставы. Вместо этого их движения происходят косвенно из-за движений настоящих ребер, их реберных хрящей и грудины.
К ребрам прикрепляются несколько мышц, наиболее важными из которых являются переднебоковых мышц туловища , отвечающих за дыхание. К ним относятся межреберные мышцы (наружная, внутренняя, самая внутренняя), подреберная мышца, поперечная мышца грудной клетки, косые мышцы живота (наружная, внутренняя), поперечная мышца живота, прямая мышца живота и квадратная мышца поясницы. Работая в унисон, эти мышцы поднимают или опускают ребра по мере необходимости во время вдоха и выдоха соответственно.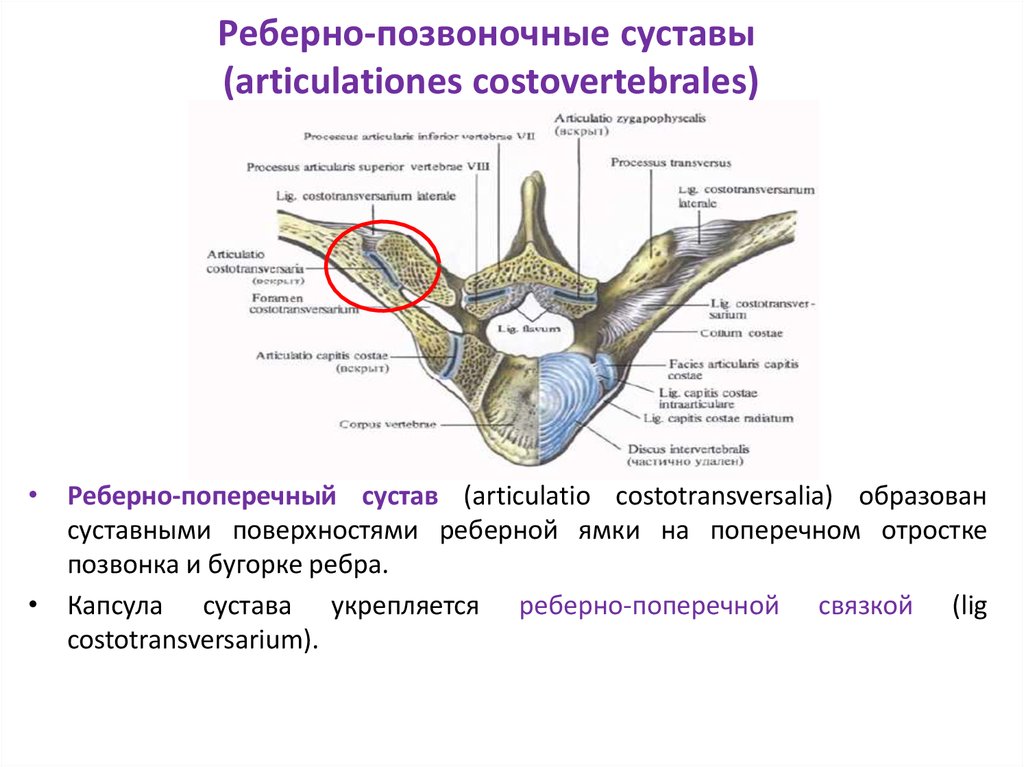 Это, в свою очередь, перемещает стернальный конец реберного хряща относительно стернальной реберной вырезки.
Это, в свою очередь, перемещает стернальный конец реберного хряща относительно стернальной реберной вырезки.
Ко второй группе мышц, прикрепляющихся к ребрам и вызывающих движения в грудино-хрящевых суставах, относятся поверхностные (наружные) и глубокие (внутренние) мышцы спины . Известные упоминания включают переднюю и заднюю зубчатые мышцы, подвздошно-реберную, длиннейшую и поднимающую ребро мышцы. Они имеют второстепенное значение по сравнению с дыхательными мышцами, но они также приводят в движение ребра при различных движениях туловища (разгибании, сгибании, боковом сгибании, вращении). В результате грудинные концы реберных хрящей также смещаются в грудино-хрящевых суставах.
Источники
Весь контент, публикуемый на Kenhub, проверяется экспертами в области медицины и анатомии. Информация, которую мы предоставляем, основана на научной литературе и рецензируемых исследованиях. Kenhub не дает медицинских консультаций.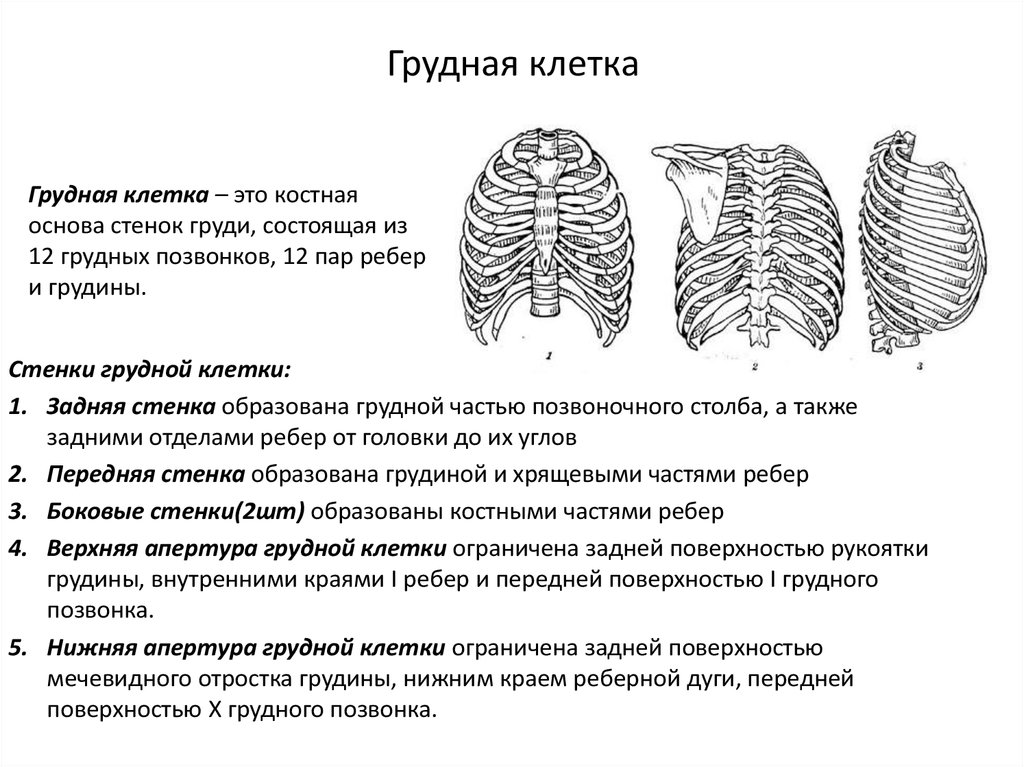 Вы можете узнать больше о наших стандартах создания и проверки контента, прочитав наши рекомендации по качеству контента.
Вы можете узнать больше о наших стандартах создания и проверки контента, прочитав наши рекомендации по качеству контента.
Каталожные номера:
- Мусколино, Дж. Э. (2016). Кинезиология: скелетная система и функция мышц (6-е изд.). Сент-Луис, Миссури: Mosby/Elsevier
- Холл, Южная Каролина (2015). Основы биомеханики (7-е изд.). Нью-Йорк, штат Нью-Йорк: McGraw-Hill Education
- Леванги, П.К., и Норкин, К.С. (2011). Структура и функция суставов: всесторонний анализ (5-е изд.). Филадельфия, Пенсильвания: FA Davis Co.
- Мур, К.Л., Далли, А.Ф., и Агур, А.М.Р. (2014). Клинически ориентированная анатомия (7-е изд.). Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс.
- Неттер, Ф. (2019). Атлас анатомии человека (7-е изд.). Филадельфия, Пенсильвания: Сондерс.
- Паластанга, Н., и Сомс, Р. (2012). Анатомия и движение человека: структура и функции (6-е изд.). Эдинбург: Черчилль Ливингстон
- Грей, Д. Дж.
 , и Гарднер, Э. Д. (1943). Грудино-хрящевые суставы человека. Анатомические записи, 87 (3), 235-253. дои: 10.1002/ar.1090870303
, и Гарднер, Э. Д. (1943). Грудино-хрящевые суставы человека. Анатомические записи, 87 (3), 235-253. дои: 10.1002/ar.1090870303
Иллюстрации:
- Грудино-хрящевой сустав (Articulatio sternochondrales) — Yousun Koh
- Анатомия и реберные вырезки грудины — Бегонья Родригес
- Скользящий шарнир — Пол Ким
Грудино-реберные суставы: хотите узнать об этом больше?
Наши увлекательные видеоролики, интерактивные викторины, подробные статьи и HD-атлас помогут вам быстрее достичь наилучших результатов.
На чем ты предпочитаешь учиться?
Видео викторины Оба
«Я бы честно сказал, что Kenhub сократил время моего обучения вдвое». – Читать далее. Ким Бенгочеа, Реджисский университет, Денвер
© Если не указано иное, все содержимое, включая иллюстрации, является исключительной собственностью Kenhub GmbH и защищено немецкими и международными законами об авторском праве. Все права защищены.Заболевания грудино-ключичного (ГК) сустава — OrthoInfo
Грудино-ключичный (ГК) сустав является одним из четырех суставов, завершающих плечо.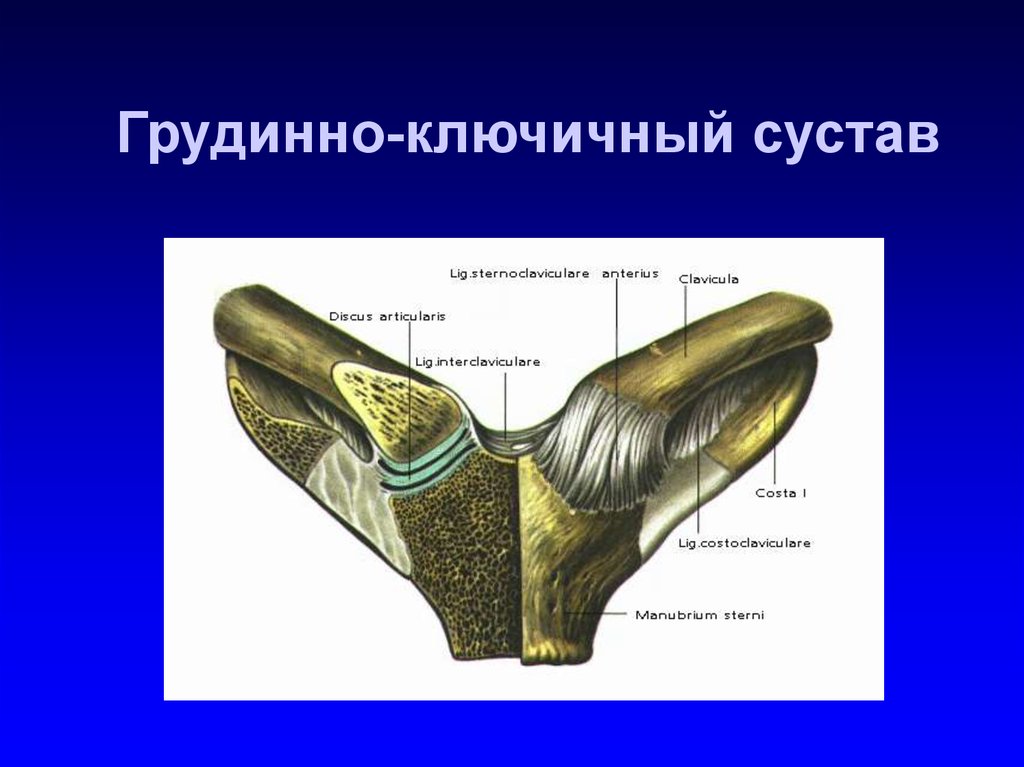 Сустав расположен в месте, где ключица (ключица) встречается с грудиной (грудной костью) у основания шеи. Хотя это и не часто, проблемы с подкожно-поясничным суставом могут возникать из-за травм и других заболеваний.
Сустав расположен в месте, где ключица (ключица) встречается с грудиной (грудной костью) у основания шеи. Хотя это и не часто, проблемы с подкожно-поясничным суставом могут возникать из-за травм и других заболеваний.
Травмы сустава SC обычно возникают в результате дорожно-транспортных происшествий или участия в таких видах спорта, как футбол. Хотя эти травмы могут быть болезненными, большинство из них относительно незначительны и хорошо заживают без хирургического вмешательства. Очень редко сильный удар по суставу SC может повредить жизненно важные органы и ткани, лежащие рядом. Когда это происходит, это серьезная травма, которая требует немедленной медицинской помощи.
Подкожно-поясничный сустав также может со временем повреждаться, так как защитная ткань, покрывающая концы костей, постепенно изнашивается. Этот тип дегенеративных изменений в суставе может привести к боли, скованности и уменьшению подвижности в плече и руке.
Подкожно-поясничный сустав расположен в месте соединения ключицы и грудины.
Воспроизведено и адаптировано из JF Sarwak, изд.: Essentials of Musculoskeletal Care, изд. 4. Роузмонт, Иллинойс, Американская академия хирургов-ортопедов, 2010 г.
Грудино-ключичный (ГК) сустав является связующим звеном между ключицей (ключицей) и грудиной (грудной костью). SC сустав поддерживает плечо и является единственным суставом, который соединяет руку с телом.
Как и другие суставы в организме, подкожно-поясничный сустав покрыт гладким скользким веществом, называемым суставным хрящом. Этот хрящ помогает костям легко скользить друг относительно друга, когда вы двигаете рукой и плечом. Жесткие полосы соединительной ткани, называемые связками, окружают сустав SC, придавая ему силу и стабильность.
Непосредственно за SC суставом проходят несколько важных нервов и кровеносных сосудов, а также другие жизненно важные структуры, такие как трахея (трахея) и пищевод (соединяющий горло с желудком).
Травмы и остеоартрит являются наиболее распространенными нарушениями, связанными с SC суставом.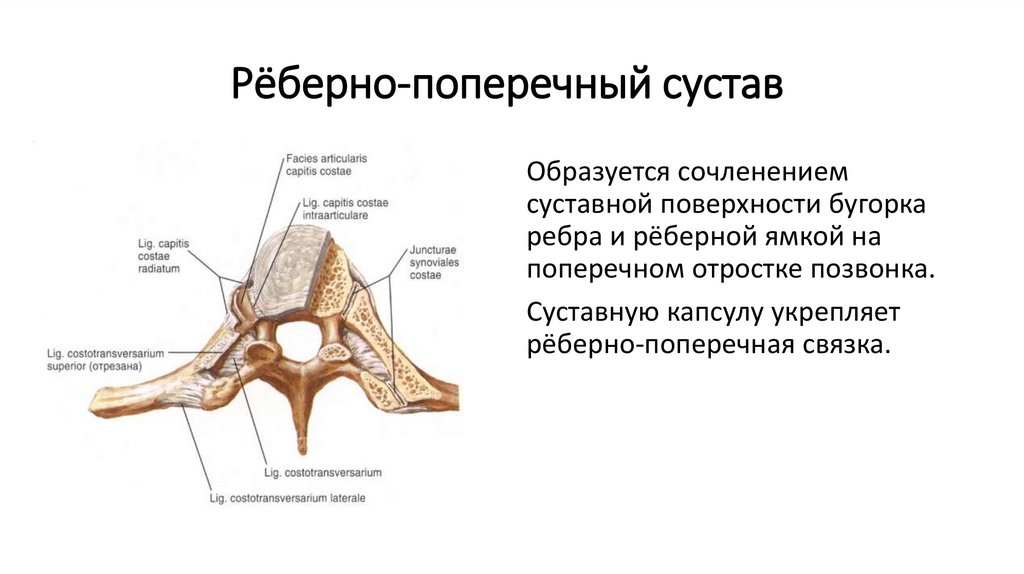
Повреждения подвздошно-бедренного сустава могут варьироваться от легкого растяжения, при котором растягиваются окружающие связки (наиболее часто наблюдаемая травма), до перелома самой ключицы.
В редких случаях сильный удар по плечу может вызвать травму, при которой сустав полностью смещается из своего нормального положения. Вывихи суставов классифицируются как «передние» или «задние», в зависимости от направления смещения ключицы во время травмы:
- Передний — конец ключицы выдвинут вперед, впереди грудины (грудной кости)
- Задний — конец ключицы отодвинут назад, за грудину и глубоко в верхнюю часть грудной клетки
Хотя оба вида вывихов являются серьезными травмами, задний вывих требует более неотложной медицинской помощи. При заднем вывихе жизненно важные структуры позади подвздошно-поясничного сустава могут быть сдавлены, что может привести к опасным для жизни проблемам с дыханием или кровотоком.
(Вверху) Нормальная анатомия плеча.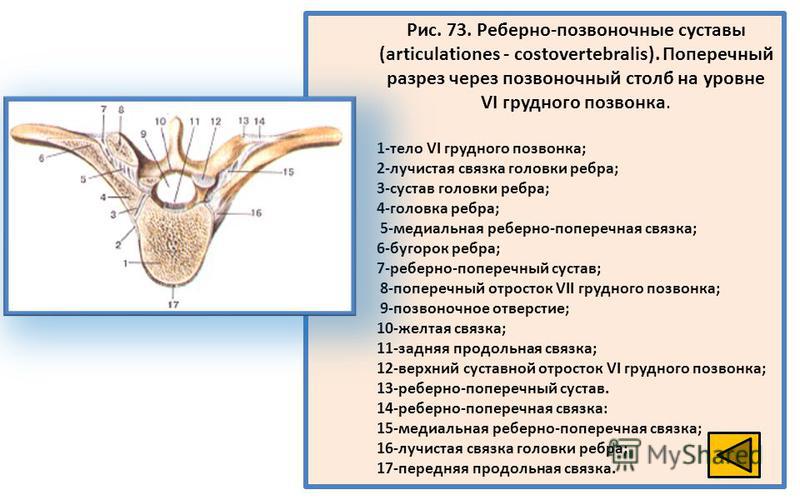
(Центр) При переднем вывихе конец ключицы выталкивается вперед, впереди грудины.
(Внизу) При заднем вывихе конец ключицы смещается за грудину по направлению к нескольким жизненно важным структурам тела.
Причины травм. Связки, окружающие подвздошно-поясничный сустав, являются одними из самых прочных в организме, поэтому для получения травмы требуется большое усилие. Как правило, травмы сустава вызваны каким-либо событием с сильным ударом, например:
- Столкновение или сильное падение во время контактных видов спорта, таких как футбол или регби
- Автомобильная авария
Из-за значительной силы, необходимой для причинения травмы, у пациентов могут быть дополнительные повреждения грудной клетки, дыхательных путей и конечностей. В некоторых случаях повреждение подвздошно-поясничного сустава сначала не замечают, потому что эти другие повреждения требуют неотложного внимания.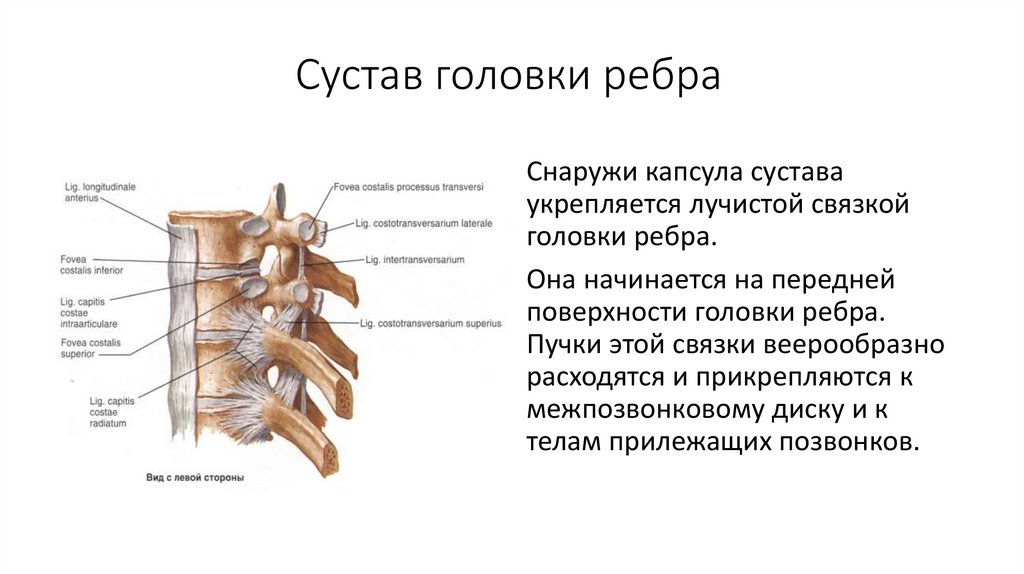
Остеоартрит — это дегенеративный тип артрита «изнашивания», который чаще всего встречается у людей в возрасте 50 лет и старше, хотя может встречаться и у молодых людей.
При остеоартрозе гладкий суставной хрящ, покрывающий подкожно-поясничный сустав, постепенно изнашивается. По мере изнашивания хряща он становится изношенным и шероховатым, а защитное пространство между костями уменьшается. Это может привести к болезненному трению кости о кость, а также к костному выступу вокруг сустава.
Остеоартрит развивается медленно, а вызываемые им боль и скованность со временем усиливаются.
Другие расстройстваДругие заболевания, связанные с подкожно-поясничным суставом, включают:
- Воспалительные состояния, такие как ревматоидный артрит
- Инфекция
Кроме того, у некоторых пациентов может наблюдаться небольшое смещение или смещение кости даже без какой-либо травмы. Это состояние называется «подвывихом» и, по-видимому, встречается только у тех людей, которые считаются «свободно соединенными».
Это состояние называется «подвывихом» и, по-видимому, встречается только у тех людей, которые считаются «свободно соединенными».
Наиболее частым симптомом поражения подкожно-поясничного сустава является боль в области соединения ключицы с грудиной. Эта боль будет присутствовать при растяжении связок, но будет намного острее в случае перелома или вывиха, особенно при попытке пошевелить рукой.
Другие признаки и симптомы могут включать:
- Отек, синяк или болезненность в области сустава
- Хруст или скрежет при попытке пошевелить рукой
- Ограниченный диапазон движений в руке
- При воспалительном заболевании, таком как ревматоидный артрит, у вас может быть одновременная боль в других суставах тела
- При инфекции суставов может быть покраснение над суставом, лихорадка, озноб или ночная потливость. Если вы испытываете какие-либо симптомы инфекции суставов, важно немедленно обратиться за медицинской помощью.
К началу
Физикальное обследование Ваш врач поговорит с вами о вашей истории болезни и общем состоянии здоровья и спросит о ваших симптомах. Он или она захочет узнать, когда у вас началась боль и есть ли в анамнезе травма или несчастный случай.
Он или она захочет узнать, когда у вас началась боль и есть ли в анамнезе травма или несчастный случай.
Ваш врач проверит наличие видимых признаков деформации или бугорка над суставом. Затем он или она проведет тщательный осмотр области вашего плеча. Во время осмотра врач:
- Ищите опухоль, синяк или покраснение над суставом
- Оцените диапазон движений руки
- Проверьте пульс на запястье и локте, чтобы убедиться в хорошем притоке крови к руке и пальцам
При переднем вывихе у пациента может быть твердая шишка в середине грудной клетки, где конец ключицы выступает около грудины.
Воспроизведено и адаптировано из Wirth MA, Rockwood CA: Острые и хронические травматические повреждения грудино-ключичного сустава. J Am Acad Orthop Surg 1996; 4:268-278.
Исследования изображений Рентген. Рентгеновские лучи обеспечивают изображения плотных структур, таких как кость.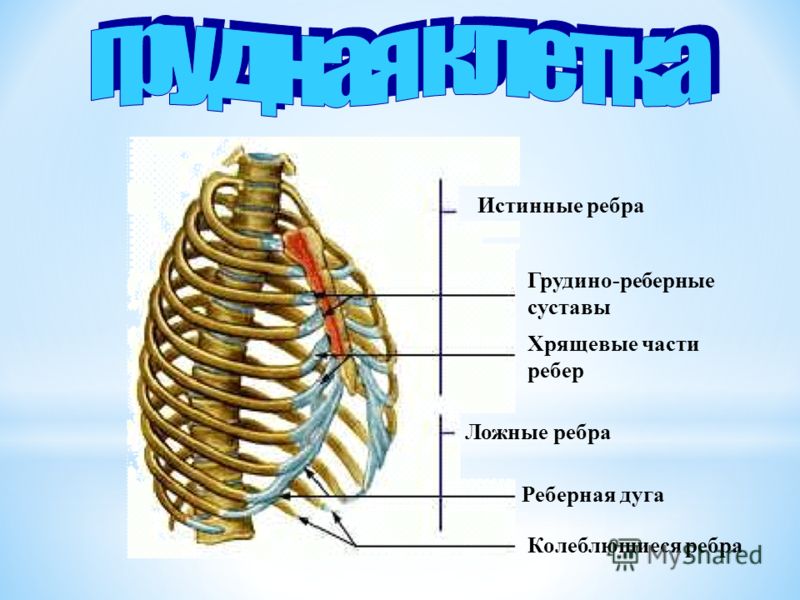 Ваш врач назначит рентген грудной клетки и плеча под разными углами, чтобы подтвердить диагноз и исключить другие основные заболевания плеча.
Ваш врач назначит рентген грудной клетки и плеча под разными углами, чтобы подтвердить диагноз и исключить другие основные заболевания плеча.
Иллюстрация и рентгенограмма показывают задний вывих SC сустава (стрелки). Прямая линия указывает на нормальное выравнивание верхней границы ключицы.
(слева) Воспроизведено и адаптировано из Полевого руководства по спортивной медицине. Роузмонт, Иллинойс. Американская академия хирургов-ортопедов, 2015 г. (справа) Воспроизведено из материалов Wirth MA, Rockwood CA: Острые и хронические травматические повреждения грудино-ключичного сустава. J Am Acad Orthop Surg 1996; 4:268-278.
Компьютерная томография (КТ). Это визуализирующее исследование является более подробным, чем обычный рентген. Ваш врач может назначить компьютерную томографию, чтобы лучше оценить вашу травму и помочь отличить растяжение от вывиха или перелома.
Другие визуализирующие исследования. В зависимости от конкретной проблемы ваш врач может назначить дополнительные визуализирующие исследования, такие как магнитно-резонансная томография (МРТ) или сканирование костей.
В зависимости от конкретной проблемы ваш врач может назначить дополнительные визуализирующие исследования, такие как магнитно-резонансная томография (МРТ) или сканирование костей.
В большинстве случаев заболевания подвздошно-поясничного сустава можно лечить без хирургического вмешательства. Нехирургическое лечение может включать:
Лекарства. Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен и напроксен, могут помочь уменьшить боль и отек в суставе.
Если у вас остеоартрит или воспалительное заболевание, врач может также порекомендовать сильнодействующие противовоспалительные средства, называемые кортикостероидами, которые вводятся непосредственно в сустав. Кортикостероиды могут обеспечить временное облегчение боли и отека.
Иммобилизация. Если у вас есть травма, ваш врач может порекомендовать вам носить плечевую повязку, чтобы ограничить движение руки и обеспечить заживление.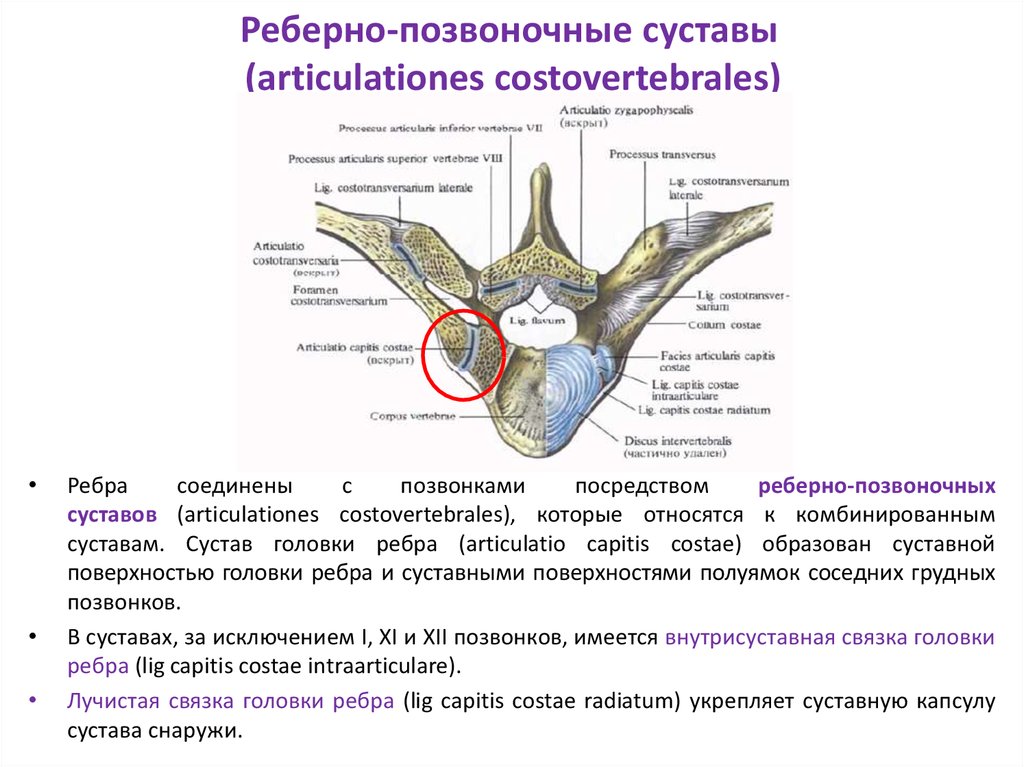 Продолжительность ношения повязки зависит от тяжести травмы.
Продолжительность ношения повязки зависит от тяжести травмы.
Модификация деятельности. Врач может порекомендовать пациентам с остеоартритом подкожного сустава избегать деятельности, вызывающей болезненные симптомы.
Пациентам с нетравматическим вывихом сустава (подвывихом) врач может также порекомендовать избегать действий, при которых сустав «щелкает».
Закрытая редукция. Если у вас вывих сустава, врач может попытаться вернуть ключицу на место без надреза кожи. Эта процедура называется закрытой редукцией. Закрытое вправление обычно выполняется в операционной. Вам могут дать либо общую анестезию, либо миорелаксант.
На этой фотографии закрытой репозиции врач манипулирует рукой и плечом пациента, чтобы вернуть ключицу в исходное положение.
Воспроизведено из Groh GI, Wirth MA: Лечение травматических заболеваний грудино-ключичного сустава. J Am Acad Orthop Surg 2011; 19:1-7.
Некоторые передние вывихи могут «выскакивать» обратно после закрытого вправления. Если это не распознается в течение нескольких дней или даже месяцев после травмы, передний вывих остается в покое, и большинство пациентов не сообщают об отсутствии боли и нормальной функции плеча, хотя может быть деформация или выпуклость над суставом.
Если это не распознается в течение нескольких дней или даже месяцев после травмы, передний вывих остается в покое, и большинство пациентов не сообщают об отсутствии боли и нормальной функции плеча, хотя может быть деформация или выпуклость над суставом.
Поскольку задний вывих может сдавливать жизненно важные структуры позади сустава, обычно требуется срочное вправление. Важно вернуть сустав в правильное положение. Во время закрытого вправления заднего вывиха торакальный хирург может быть под рукой, чтобы устранить потенциальные осложнения, связанные со структурами грудной клетки.
Хирургическое лечение Открытая редукция. В некоторых случаях закрытое вправление при заднем вывихе оказывается безуспешным. В этой ситуации вашему врачу может потребоваться выполнить открытую репозицию подкожного сустава. Для этого он или она сделает надрез и вернет сустав на место под непосредственным наблюдением. В редких случаях после вправления подвздошно-бедренный сустав может повторно вывихнуться.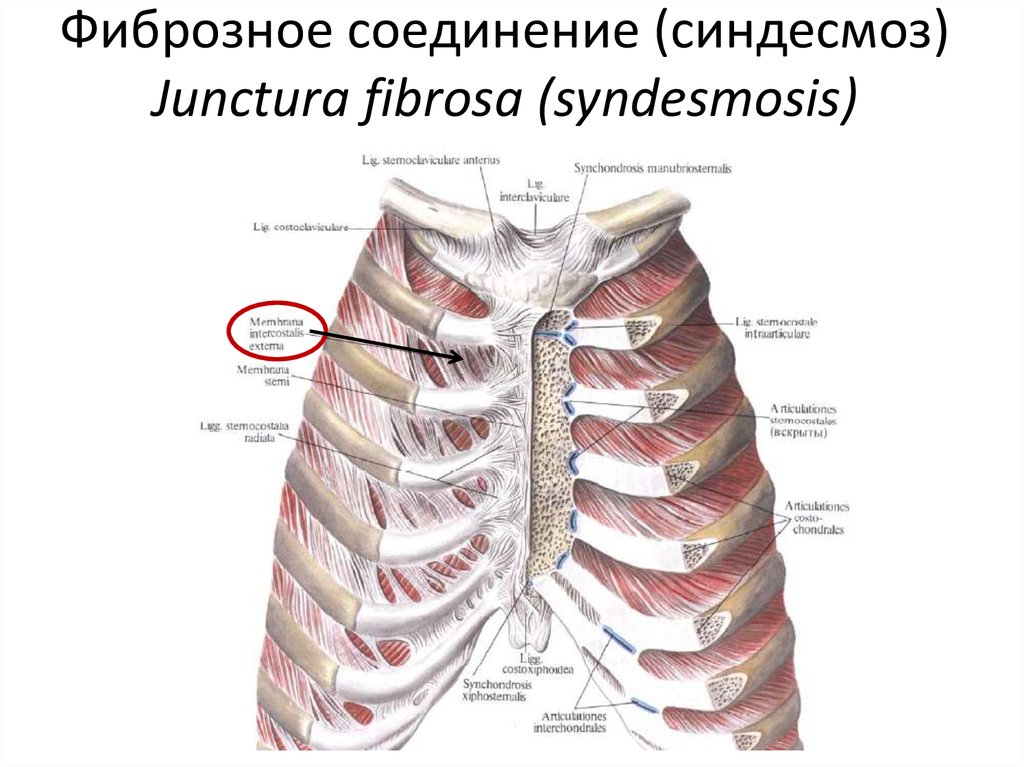 Этим пациентам может потребоваться реконструктивная хирургия для стабилизации сустава.
Этим пациентам может потребоваться реконструктивная хирургия для стабилизации сустава.
Прочие процедуры. Для пациентов с инфекцией подкожно-поясничного сустава обычно требуется немедленная операция для вскрытия сустава и дренирования инфекции. Затем следует курс антибиотиков.
Операция по поводу остеоартрита также может быть выполнена, хотя она требуется редко. Однако, если вы не можете справиться с болью и скованностью с помощью нехирургического лечения, ваш врач может провести процедуру удаления кости из пораженного артритом и болезненного конца ключицы. Это даст больше пространства для движения.
После перелома или вывиха подвздошно-бедренного сустава ваша рука может быть иммобилизована в повязке на срок до 6 недель и более. Даже когда стропа снята, у вас все равно будут ограничения на подъем. Например, вам может быть запрещено поднимать что-либо, кроме стакана воды, на срок до нескольких месяцев. Эти ограничения остаются в силе и после операции. Иммобилизация и отказ от использования руки позволяют процессу заживления.
Иммобилизация и отказ от использования руки позволяют процессу заживления.
Во время восстановления специальные упражнения помогут восстановить подвижность и укрепить плечо. Ваш врач может предоставить вам план домашней терапии или порекомендовать вам работать с физиотерапевтом.
К началу
Грудино-реберные суставы, боль в пояснице и поясничная дископатия
. 1988;11(4):205-16.
Й Тихой 1 , Л. Мойзисова, Й. Горак
принадлежность
- 1 Школа общей медицины Карлова университета, Прага.
- PMID: 2975586
Дж. Тихой и др.
Чешский мед.
1988.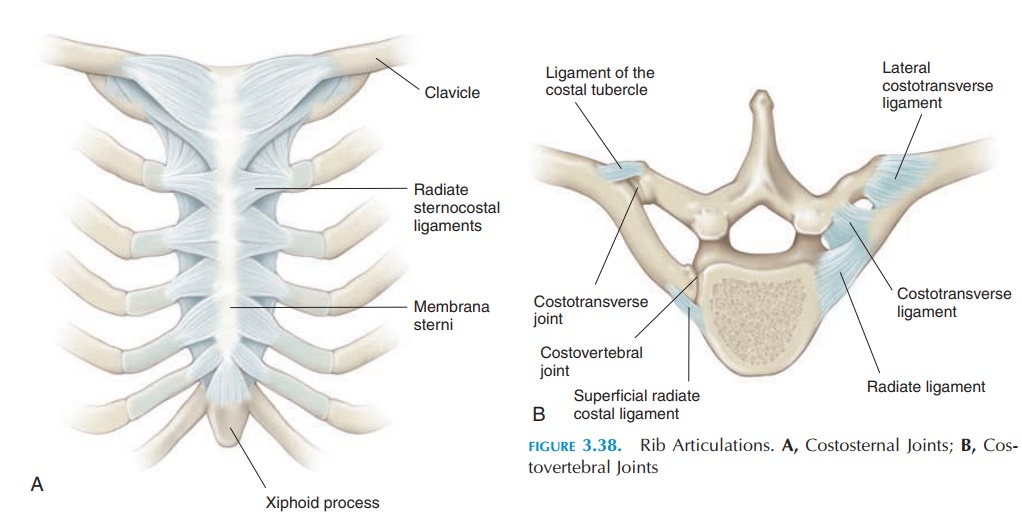
. 1988;11(4):205-16.
Авторы
Й Тихой 1 , Л Мойзисова, Й Хорак
принадлежность
- 1 Школа общей медицины Карлова университета, Прага.
- PMID: 2975586
Абстрактный
Новые взаимосвязи между растяжением 5-го, 6-го и 7-го ребер и болью в пояснице изучены в двух группах больных: 1) 100 амбулаторных больных с преобладающей псевдокорешковой симптоматикой и 2) 50 больных, госпитализированных для графически верифицированных (КТ, ФМГ) поясничная грыжа диска и выраженная корешковая симптоматика. Мы ввели некоторые измерения для документирования асимметричного удержания тела и конечностей: расстояние между грудино-ключичным суставом и позвоночником подвздошной кости. Как дела. и расстояние между акромионом и стойкой подвздошной кости. Как дела. Нами установлено, что при растяжении (блокаде) V ребра постоянные спазмы присутствуют в m. abdominis obliquus ext., в самой латеральной части приводящих мышц и в самой медиальной части большой ягодичной мышцы. При растяжении 6-го ребра спазмы в наружной части m. rectus abdominis, а также в медиолатеральных пучках приводящих мышц бедра и в наружной части m. ягодичная макс. можно было пропальпировать. При растяжении 7-й грудино-реберной дуги возникают спазмы в самых медиальных отделах m. прямой мышцы живота, приводящих мышц бедра и m. glutaeus medius той же стороны. После мобилизации выявлено статистически значимое улучшение асимметрии тела (р менее 0,01), улучшение антефлексии, наклонов в сторону, феномены Ласега и Патрика. Только у 6% наших пациентов с тяжелой грыжей поясничного отдела позвоночника (у 3 из 50) без операции не обойтись. КТ-вид пролапса оставался неизменным даже после клинической ремиссии. В КТ-картине грудино-реберных суставов до и после мобилизации отмечены некоторые изменения.
Как дела. и расстояние между акромионом и стойкой подвздошной кости. Как дела. Нами установлено, что при растяжении (блокаде) V ребра постоянные спазмы присутствуют в m. abdominis obliquus ext., в самой латеральной части приводящих мышц и в самой медиальной части большой ягодичной мышцы. При растяжении 6-го ребра спазмы в наружной части m. rectus abdominis, а также в медиолатеральных пучках приводящих мышц бедра и в наружной части m. ягодичная макс. можно было пропальпировать. При растяжении 7-й грудино-реберной дуги возникают спазмы в самых медиальных отделах m. прямой мышцы живота, приводящих мышц бедра и m. glutaeus medius той же стороны. После мобилизации выявлено статистически значимое улучшение асимметрии тела (р менее 0,01), улучшение антефлексии, наклонов в сторону, феномены Ласега и Патрика. Только у 6% наших пациентов с тяжелой грыжей поясничного отдела позвоночника (у 3 из 50) без операции не обойтись. КТ-вид пролапса оставался неизменным даже после клинической ремиссии. В КТ-картине грудино-реберных суставов до и после мобилизации отмечены некоторые изменения. Подчеркивается важность укрепления больших грудных мышц, в которых ранее была обнаружена относительная слабость. Описано положительное влияние мобилизации соответствующей грудино-реберной блокады на болевой синдром, асимметрию тела и подвижность.
Подчеркивается важность укрепления больших грудных мышц, в которых ранее была обнаружена относительная слабость. Описано положительное влияние мобилизации соответствующей грудино-реберной блокады на болевой синдром, асимметрию тела и подвижность.
Похожие статьи
Роль грудино-реберного сочленения в клинической картине поясничной дископатии.
Тихой Ю., Мойзисова Л., Горак Ю. Тихо Дж. и др. Кас Лек Ческ. 1987 г., 15 мая; 126 (20): 616-8. Кас Лек Ческ. 1987. PMID: 3594537 Чешский язык. Аннотация недоступна.
Дегенеративная хондроартропатия грудино-реберного сустава после операции на сердце.
Санто Д., Шуч Г., Биро Б.П., Приска М. Санто Д. и др. Орв Хетил. 1994 27 ноября; 135 (48): 2639-42.

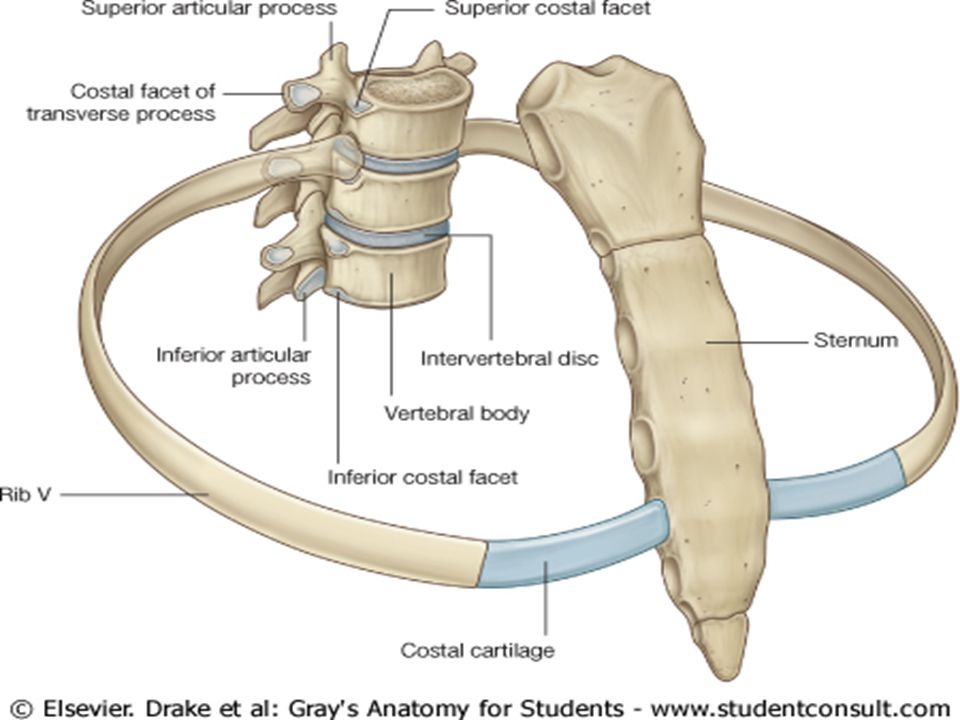 При неэффективности перечисленных мероприятий иногда прибегают к резекции края ребра.
При неэффективности перечисленных мероприятий иногда прибегают к резекции края ребра.
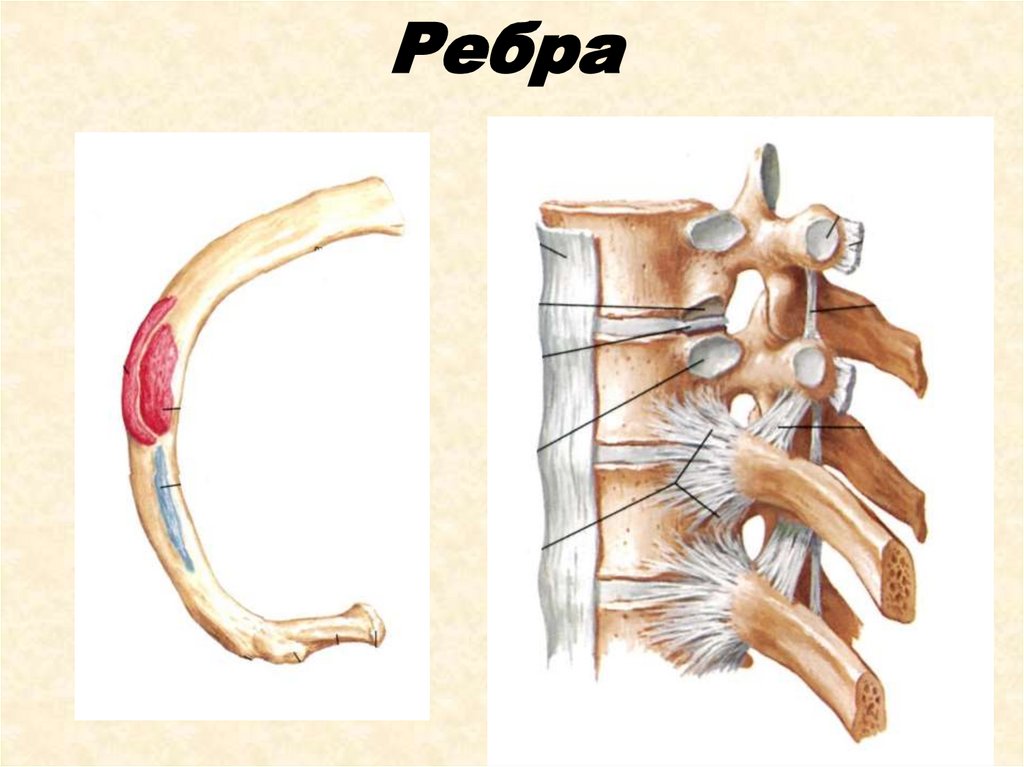
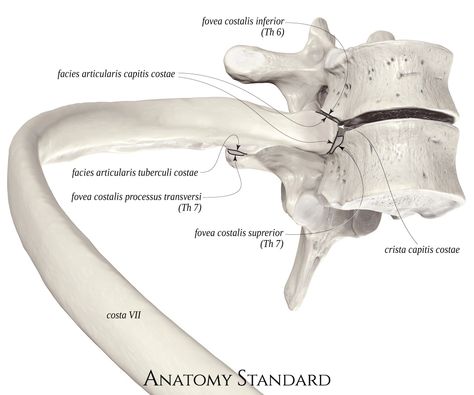


 , и Гарднер, Э. Д. (1943). Грудино-хрящевые суставы человека. Анатомические записи, 87 (3), 235-253. дои: 10.1002/ar.1090870303
, и Гарднер, Э. Д. (1943). Грудино-хрящевые суставы человека. Анатомические записи, 87 (3), 235-253. дои: 10.1002/ar.1090870303