причины воспаления и боли. ЦМРТС Запорожье
20 марта 2019
В народе часто путают диагнозы подагра или артрит, давая одни и те же названия разным болезням, вызванным различными причинами и требующим разного подхода к лечению. Вызвана такая неразбериха схожестью симптомов. А многие пациенты и вовсе не обращаются к врачу, полагаясь на сомнительные методы «народной медицины» и усугубляя свое состояние.
Как различить: подагра или артрит? Что вызывает воспаление и боль в обоих случаях? Как понять, что пора обратиться за помощью к врачам? Читайте об этом в нашей статье.
Симптомы подагры и артрита, приводящие к путанице
Главные симптомы, объединяющие эти заболевания — боль и отечность в области суставов (обычно это стопы, лодыжки, колени, руки). Но подагра встречается гораздо реже, поэтому зачастую начинают лечить ревматоидный артрит. Если терапия не приводит к улучшению состояния, становится очевидно, что суставы пациента поражены подагрой.
Подагра возникает вследствие нарушения метаболизма мочевой кислоты в организме. Обычно этот побочный продукт жизнедеятельности выводится из организма почками. Однако иногда избыток мочевой кислоты остается в организме и оседает в виде кристаллов (урат натрия) на суставной поверхности.
Обычно этот побочный продукт жизнедеятельности выводится из организма почками. Однако иногда избыток мочевой кислоты остается в организме и оседает в виде кристаллов (урат натрия) на суставной поверхности.
Ревматоидный артрит относится к системным воспалительным заболеваниям аутоиммунного характера. Возникает, когда иммунная система дает сбой и начинает разрушать суставы и соединительные ткани.
Боль и ярко выраженная припухлость пораженных зон — это не единственные общие характеристики ревматоидного и подагрического артритов. И тот, и другой — хронические заболевания с типичными рецидивами, ремиссиями, а также очагами воспаления в суставных зонах. И, наконец, оба заболевания повреждают хрящевую ткань, разрушают поверхность суставов и даже вовлекают в воспалительный процесс внутренние органы.
Подагра или артрит: причины возникновения
Подагру может вызывать целый ряд причин.
Среди них:
- Наследственный фактор.

- Пол (раньше подагра считалась сугубо мужской болезнью, сейчас у женщин в период менопаузы ее также нередко диагностируют).
- Заболевания почек, приводящие к снижению способности выводить мочевую кислоту из организма.
- Прием некоторых лекарственных препаратов (например аспирина, диуретиков).
- Злоупотребление алкоголем, особенно пивом (повышает концентрацию урата натрия).
- Особенности питания (красное мясо и субпродукты, морепродукты, жирные молочные продукты — все они насыщенные пуринами, которые потом распадаются до мочевой кислоты).
- Избыточный вес.
Точные причины возникновения ревматоидного артрита до сих пор не выяснены.
Среди факторов, запускающих механизм развития болезни, могут быть:
- Наследственный фактор.
- Инфекции (особенно хронические).
- Тяжелые физические нагрузки.
- Травмы суставов.
- Эмоциональный шок или стресс.
- Гормональная перестройка.
- Частое переохлаждение.

- Частые простуды (особенно ангины).
Обычно «спусковым крючком» служит не один фактор, а совпадение сразу нескольких причин из этого списка.
Кстати, в редких случаях запущенная подагра может провоцировать ревматоидные поражения. А ревматоидный артрит — это инвалидизация в 70% случаев, а иногда даже летальный исход из-за сопутствующей почечной или сердечной недостаточности.
Как различить: подагра или артрит?
Схожесть симптомов настолько сильна, что даже врач может ошибиться с диагнозом, если возьмет за основу только анамнез и осмотр больного.
Хотя в анамнезе пациентов с подагрой или ревматоидным артритом все же может быть заметна разница.
Подагра обычно начинается с боли и отека больших пальцев на ногах (чаще одного). Боль не постоянна, периодически возникает приступами. При отсутствии лечения поражение поднимается вверх — голеностоп, колени. В течение нескольких лет заболевание становится хроническим и добирается до рук.
Артрит зачастую действует молниеносно и добавляет к первичным симптомам еще и жар с покраснением в больных местах (а их обычно возникает сразу несколько).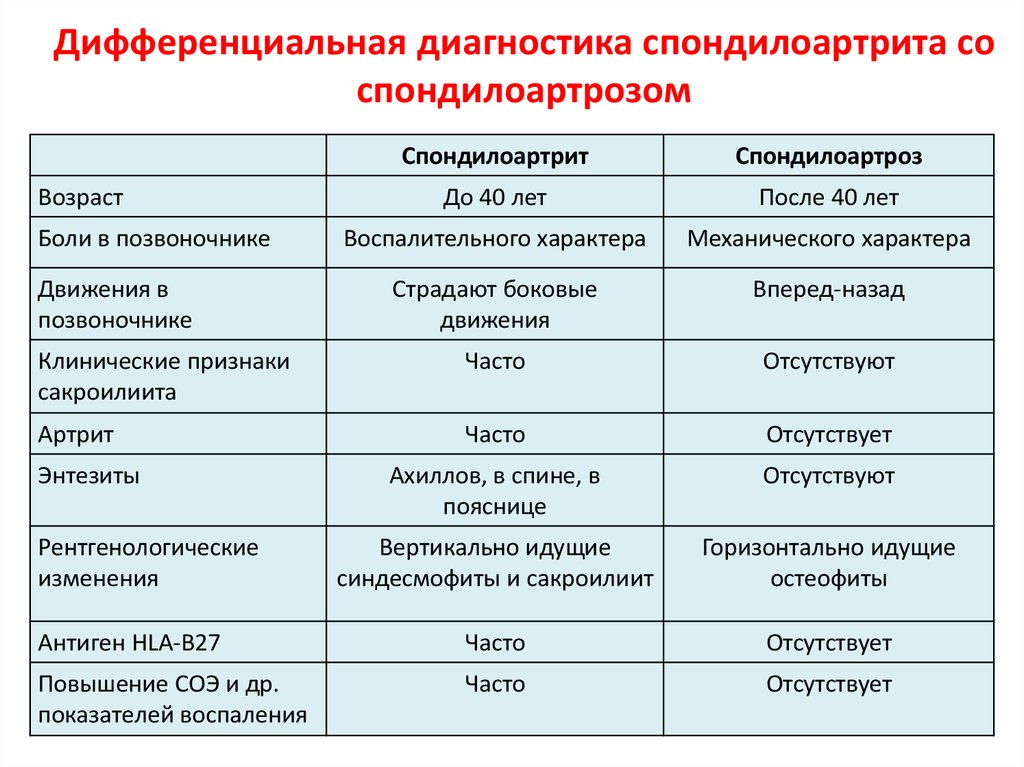 Это могут быть одновременно пальцы рук, запястья и пальцы ног. Боль постепенно нарастает, а поражения обычно симметричны – в одних и тех же суставах с обеих сторон тела.
Это могут быть одновременно пальцы рук, запястья и пальцы ног. Боль постепенно нарастает, а поражения обычно симметричны – в одних и тех же суставах с обеих сторон тела.
Но все же опытные ревматологи обычно назначают дополнительные исследования, чтобы сразу точно установить диагноз.
Среди них:
- Лабораторный анализ синовиальной жидкости сустава на наличие кристаллов мочевой кислоты.
- Инструментальная диагностика (самый безопасный метод — МРТ суставов).
Важность своевременной и точной диагностики подагры или артрита трудно переоценить. Оба заболевания хоть и являются хроническими, но все же корректный подбор схемы терапии позволяет купировать боль, подавить воспаление и значительно улучшить качество жизни пациента. Но лекарства, используемые для терапии подагры и артрита — совершенно разные. Поэтому от своевременного обращения к врачу и точной диагностики зависит успех всего лечения.
Дифференциальная диагностика подагрического артрита и методы его купирования
Подагра – системное тофусное заболевание, развивающееся в связи с воспалением в органах и системах в местах отложения кристаллов моноурата натрия у людей с гиперурикемией (ГУ), обусловленной внешнесредовыми и/или генетическими факторами (В. А. Насонова, В.Г. Барскова, 2003). Подагрический артрит был хорошо известен еще врачам античного периода, наиболее яркое описание симптоматики острого подагрического приступа принадлежит английскому врачу Сиденгаму. Окончательно выделил подагру как самостоятельную болезнь другой клиницист – Гарро, который отделил хронический подагрический артрит от ревматоидного.
А. Насонова, В.Г. Барскова, 2003). Подагрический артрит был хорошо известен еще врачам античного периода, наиболее яркое описание симптоматики острого подагрического приступа принадлежит английскому врачу Сиденгаму. Окончательно выделил подагру как самостоятельную болезнь другой клиницист – Гарро, который отделил хронический подагрический артрит от ревматоидного.
Неоднократные описания в литературе позволили сформировать взгляд на классический подагрический артрит, как на острое, внезапно начинающееся, как правило, ночью или под утро, болезненное поражение плюснефалангового сустава (ПФС) первого пальца стопы. Артрит ПФС не является прерогативой исключительно подагры, тем не менее наличие таких типичных признаков, как выраженные гиперемия и припухлость, сочетающиеся с острой болезненностью, заставляет думать именно о подагрическом артрите. Обычно удается выявить наличие провоцирующих факторов, которые хорошо известны: прием алкоголя, обильное потребление мяса и жирной пищи, посещение бани (гиповолемия), операции, микротравмы, связанные с длительными нагрузками на стопу или, наоборот, вынужденным положением (перелеты в самолете, нахождение за рулем и т.
Перед тем как обсуждать дифференциальную диагностику подагры, хотелось бы еще раз напомнить и перечислить те объективные трудности, которые хорошо известны ревматологам, имеющим опыт по наблюдению за такими пациентами. Во–первых, это особенности течения болезни. Так, артрит при подагре достаточно долго имеет доброкачественный характер даже без лечения. Единичные атаки, хотя и болезненные, быстро купируются нестероидными противовоспалительными препаратами (НПВП) или анальгетиками. Обычно при расспросе больных выясняется, что единожды прописанный врачом препарат принимается при каждом обострении до тех пор, пока не перестает быть эффективным, либо частые обострения артрита нарушают трудоспособность, либо возникающие побочные эффекты препаратов лимитируют дальнейший их прием и т.д. Во–вторых,
Во–первых, это особенности течения болезни. Так, артрит при подагре достаточно долго имеет доброкачественный характер даже без лечения. Единичные атаки, хотя и болезненные, быстро купируются нестероидными противовоспалительными препаратами (НПВП) или анальгетиками. Обычно при расспросе больных выясняется, что единожды прописанный врачом препарат принимается при каждом обострении до тех пор, пока не перестает быть эффективным, либо частые обострения артрита нарушают трудоспособность, либо возникающие побочные эффекты препаратов лимитируют дальнейший их прием и т.д. Во–вторых,
Говоря о проведении дифференциального диагноза подагры, нельзя не остановиться на современных классификационных критериях подагры, рекомендованных для использования ВОЗ в 2000 году (табл. 1). Классификационные критерии состоят как бы из двух частей – достоверных критериев подагры как болезни и клинико–лабораторно–рентгенологических признаков, способствующих раскрытию подагрического характера артрита. Таким образом, критерии помогают устанавливать не только достоверный диагноз подагры как тофусной болезни, но одновременно распознавать острый подагрический артрит в самом начале болезни.
Тем не менее именно впервые возникший артрит типичного сустава стопы может представлять диагностическую сложность. В данной клинической ситуации дифференциальный диагноз приходится проводить с инфекцией мягких тканей, бурситом большого пальца стопы, остеоартрозом с острым воспалением, саркоидозом, псориатическим артритом, псеводоподагрой и т. д. (табл. 2). Однако по остроте воспалительных проявлений сходными с подагрой являются септический и особенно травматический артриты
д. (табл. 2). Однако по остроте воспалительных проявлений сходными с подагрой являются септический и особенно травматический артриты
 В классических случаях за травматический артрит будет свидетельствовать выявление гемартроза, в случае отсутствия примесей крови, необходимо оценить уровень воспалительных реакций, что опять–таки может быть затруднено из–за небольшого количества синовиальной жидкости, полученной из небольшого сустава. Однако для поиска кристаллов моноурата натрия достаточно получить минимальное количество жидкости (не более капли) для создания отпечатка на стекле. Лимитирующим для данного метода может явиться только наличие поляризационного микроскопа для визуализации кристаллов. Дополнительным фактом, свидетельствующим в пользу подагрического артрита, может быть факт быстрого купирования артрита НПВП, особенно в начале болезни.
В классических случаях за травматический артрит будет свидетельствовать выявление гемартроза, в случае отсутствия примесей крови, необходимо оценить уровень воспалительных реакций, что опять–таки может быть затруднено из–за небольшого количества синовиальной жидкости, полученной из небольшого сустава. Однако для поиска кристаллов моноурата натрия достаточно получить минимальное количество жидкости (не более капли) для создания отпечатка на стекле. Лимитирующим для данного метода может явиться только наличие поляризационного микроскопа для визуализации кристаллов. Дополнительным фактом, свидетельствующим в пользу подагрического артрита, может быть факт быстрого купирования артрита НПВП, особенно в начале болезни.
Следующим в дифференциальном поиске стоит септический артрит, который напоминает подагрический, характеризуясь практически обязательным развитием гиперемии, гипертермии, выраженной отечности, боли и нарушением функции.

Проведение дифференциальной диагностики с другой микрокристаллической артропатией, пирофосфатной артропатией (ПАП) обусловлено тем, что в том и другом случаях поражаются люди среднего и пожилого возраста, однако чаще ПАП – удел женского пола. Описано обнаружение обоих видов кристаллов у одного и того же больного. Провоцирующим фактором также может явиться травма. В 90% случаев ПАП наиболее поражаемыми суставами являются коленные, плечевые и мелкие суставы кистей. Если с подагрой ассоциируется артрит ПФС первого пальца, то с ПАП – артрит коленного сустава. Примечательно, но начало подагры с артрита коленных суставов не является казуистикой, особенно при наличии предыдущих травм, и, наоборот, псевдоподагра (вовлечение ПФС при ПАП) встречается у 2 из 50 больных. Вовлечение мелких суставов кистей при подагре наблюдается чаще на поздней стадии болезни. Плечевые же суставы при подагре можно считать суставами исключения даже на поздних стадиях болезни.
При наличии клинических предпосылок для проведения дифференциации ПАП с подагрой ключевым моментом является поляризационная микроскопия синовиальной жидкости, при которой оба вида кристаллов хорошо визуализируются. В более поздних стадиях ПАП характерные рентгенологические изменения также могут явиться абсолютным диагностическим признаком, описываемым, как тонкая плотная «бисероподобная» линия, лежащая параллельно кортикальному слою. Также выявляется кальцификация хряща менисков.
В более поздних стадиях ПАП характерные рентгенологические изменения также могут явиться абсолютным диагностическим признаком, описываемым, как тонкая плотная «бисероподобная» линия, лежащая параллельно кортикальному слою. Также выявляется кальцификация хряща менисков.
Воспалительные эпизоды в суставах, в меньшей степени напоминающие подагру, но также вовлекающие в процесс ПФС первого пальца могут отмечаться при остром кальцифицирующем периартрите. Депозиты аморфных гидроксиаппатитов, формирующиеся в острой стадии в связках или суставной капсуле, могут в дальнейшем исчезать. Атаки артрита тем не менее могут повторяться. Чаще кальцифицирующий периартрит встречается у женщин либо у пациентов с уремией, находящихся на гемодиализе. Наиболее часто поражаемые суставы в основном крупные: плечевые, тазобедренные, коленные.
Проведение дифференциального диагноза с ревматоидным артритом актуально в двух случаях. В случае моноартикулярного начала ревматоидного артрита изолированное поражение коленного и локтевого сустава может потребовать проведения дифференциального диагноза с подагрой.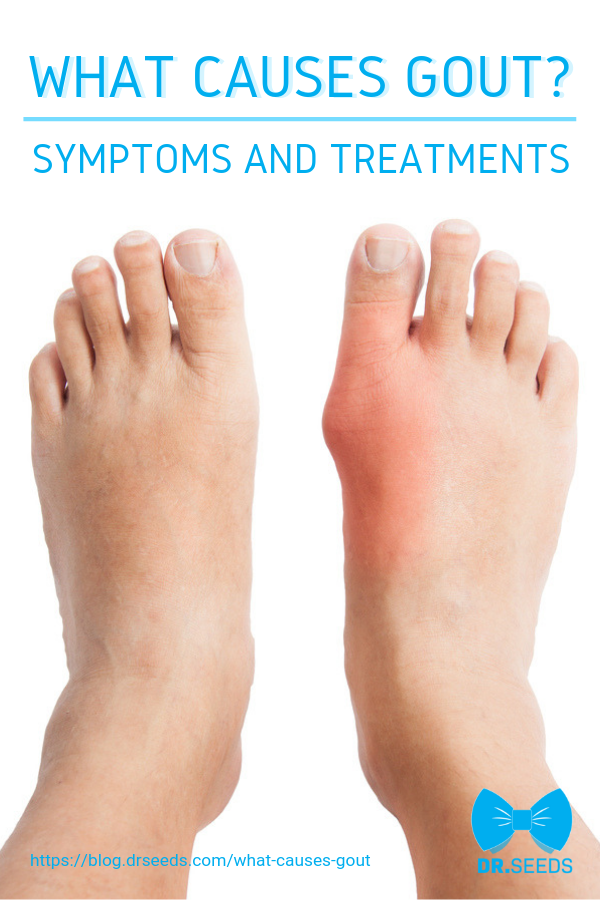 Как правило, больших трудностей эта клиническая ситуация не представляет. Во–первых, получение значительного количества синовиальной жидкости из крупного сустава позволит выполнить не только поляризационную микроскопию в целях поиска кристаллов, но и полноценного анализа, включающего ревматоидный фактор. Дополнительным критерием при недоступности анализа синовиальной жидкости может явиться критерий ex juvantibus: назначение НПВП или глюкокортикоидов внутрисуставно полностью купирует подагрический артрита (в отличие от ревматоидного).
Как правило, больших трудностей эта клиническая ситуация не представляет. Во–первых, получение значительного количества синовиальной жидкости из крупного сустава позволит выполнить не только поляризационную микроскопию в целях поиска кристаллов, но и полноценного анализа, включающего ревматоидный фактор. Дополнительным критерием при недоступности анализа синовиальной жидкости может явиться критерий ex juvantibus: назначение НПВП или глюкокортикоидов внутрисуставно полностью купирует подагрический артрита (в отличие от ревматоидного).
Наиболее часто встречается ситуация обратная, когда позднюю полиартикулярную подагру с вовлечением мелких суставов кистей путают с ревматоидным артритом. Тем не менее если для ревматоидного артрита характерным является симметричный характер поражения с воспалением проксимальных межфаланговых суставов, вовлечением лучезапястных суставов, шейного отдела позвоночника, височно–челюстного сустава, то для подагры – тенденция к преимущественному поражению суставов нижних конечностей, а в случае вовлечения суставов кистей, к несимметричному артриту остается даже в поздней стадии болезни.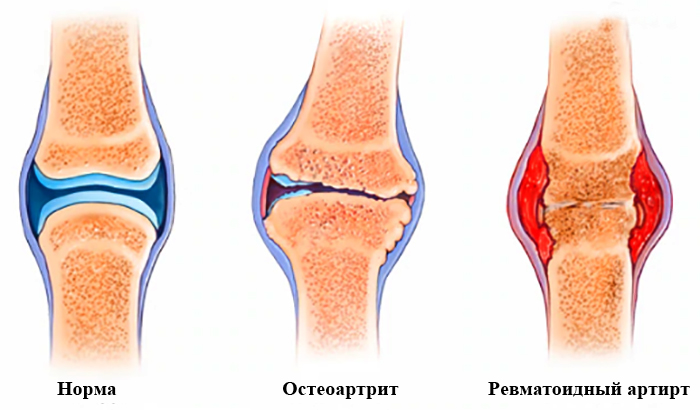 Значительно реже, практически в единичных случаях хронической подагры наблюдается ульнарная девиация и амиотрофия кисти. Узелки, образующиеся в обоих случаях, могут быть не различимы при пальпации, хотя ревматоидные более напряженные и болезненные, чем подагрические. Рентгенологическое исследование может значительно помочь в диагностическом поиске, выявляя либо краевые эрозии, либо симптом «пробойника», который, как правило, в случае хронической полиартикулярной подагры значительно более ожидаем, чем на ранней стадии. Лабораторные тесты, морфологическое исследование узелков, определение ревматоидного фактора и уровня мочевой кислоты могут окончательно разрешить диагностические трудности. Сочетание двух болезней – ревматоидного артрита и подагры – считается казуистическим в связи с фактом ингибирования кристаллообразования ревматоидной синовиальной жидкостью.
Значительно реже, практически в единичных случаях хронической подагры наблюдается ульнарная девиация и амиотрофия кисти. Узелки, образующиеся в обоих случаях, могут быть не различимы при пальпации, хотя ревматоидные более напряженные и болезненные, чем подагрические. Рентгенологическое исследование может значительно помочь в диагностическом поиске, выявляя либо краевые эрозии, либо симптом «пробойника», который, как правило, в случае хронической полиартикулярной подагры значительно более ожидаем, чем на ранней стадии. Лабораторные тесты, морфологическое исследование узелков, определение ревматоидного фактора и уровня мочевой кислоты могут окончательно разрешить диагностические трудности. Сочетание двух болезней – ревматоидного артрита и подагры – считается казуистическим в связи с фактом ингибирования кристаллообразования ревматоидной синовиальной жидкостью.
Дегенеративные болезни суставов и подагра чаще сочетаются у одного больного (особенно пожилого), что требует проведения дифференциальной диагностики.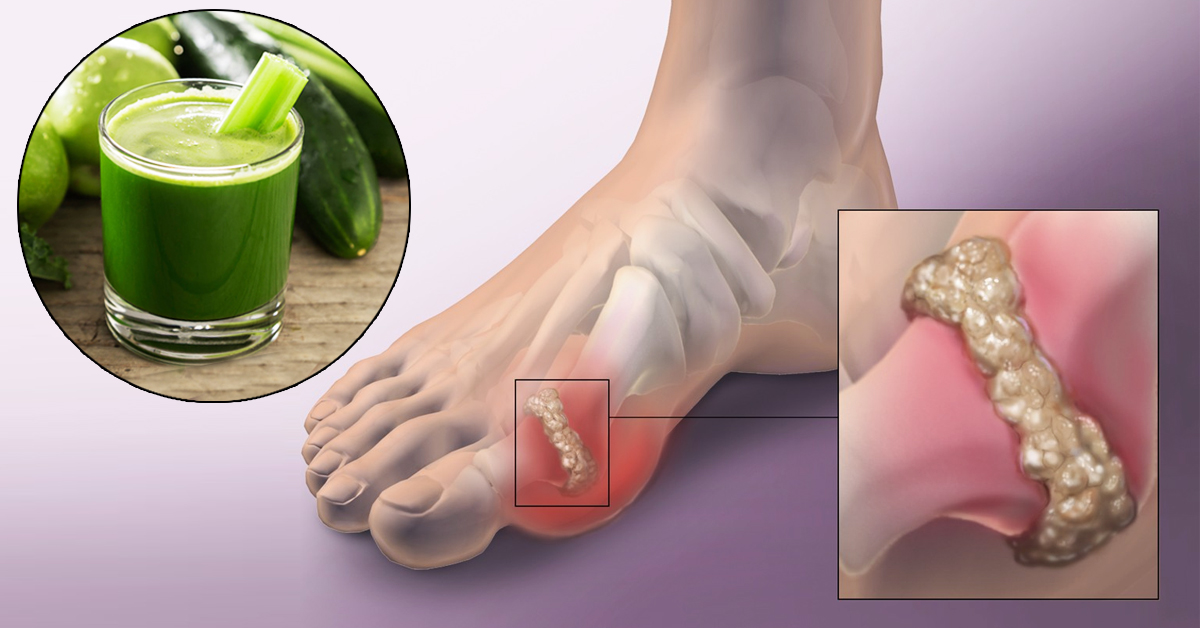 Узлы Бушара или Гебердена не столько симулируют тофусное поражение пальцев, сколько вовлекаются в микрокристаллическое воспаление у пожилых больных. При изолированном остеоартрозе осмотр и исследование синовиальной жидкости выявляют минимальные воспалительные явления. Синовиальная жидкость может содержать отличные от моноурата натрия кристаллы – жидкие кристаллы липидов и пирофосфаты.
Узлы Бушара или Гебердена не столько симулируют тофусное поражение пальцев, сколько вовлекаются в микрокристаллическое воспаление у пожилых больных. При изолированном остеоартрозе осмотр и исследование синовиальной жидкости выявляют минимальные воспалительные явления. Синовиальная жидкость может содержать отличные от моноурата натрия кристаллы – жидкие кристаллы липидов и пирофосфаты.
Дифференциальная диагностика подагры с псориатической артропатией может представлять реальные трудности. С одной стороны, при псориатической артропатии могут вовлекаться любые суставы, но более характерным является поражение дистальных межфаланговых суставов, что облегчает дифференциальную диагностику с подагрой. С другой стороны, на поздних стадиях деформация суставов может напоминать тофусную деформацию при подагре, тогда же рентгенологические изменения могут быть сходными (за исключением формирования классической картины «карандаша в стакане» и «пробойника»). Но главный признак, заставляющий проводить диагностический поиск – это гиперурикемия, которая нередко сопровождает псориатическую артропатию и часто ассоциируется с активностью кожных проявлений.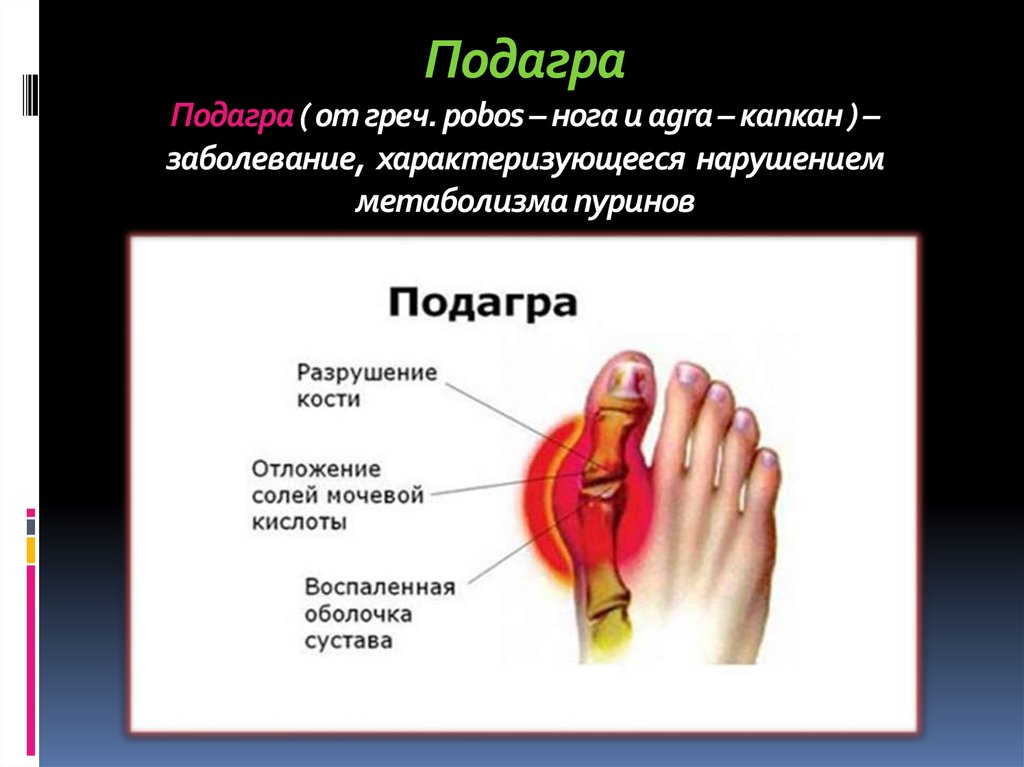 Необходимо помнить, что даже при наличии кожного псориаза, окончательное решение может быть принято только после исследования синовиальной жидкости на кристаллы. В нашей практике встречалось сочетания кожного псориаза и подагры, подтвержденной выявлением кристаллов. В частности, мы наблюдали больного с хроническим артритом суставов нижних конечностей (коленных, голеностопных, ПФС первых пальцев) и распространенным кожным псориазом. Гиперурикемия, вовлечение ПФС и интермиттирующий характер артрита по началу болезни поставили под сомнение диагноз псориатической артропатии. В синовиальной жидкости, полученной при пункции плюснефалангового сустава, были выявлены кристаллы моноурата натрия. Интересно, но после того, как была проведена противоподагрическая терапия и подобрана доза аллопуринола, у больного отмечалась стойкая ремиссия в течение последующего года наблюдения не только в отношении артрита, но и псориатических высыпаний.
Необходимо помнить, что даже при наличии кожного псориаза, окончательное решение может быть принято только после исследования синовиальной жидкости на кристаллы. В нашей практике встречалось сочетания кожного псориаза и подагры, подтвержденной выявлением кристаллов. В частности, мы наблюдали больного с хроническим артритом суставов нижних конечностей (коленных, голеностопных, ПФС первых пальцев) и распространенным кожным псориазом. Гиперурикемия, вовлечение ПФС и интермиттирующий характер артрита по началу болезни поставили под сомнение диагноз псориатической артропатии. В синовиальной жидкости, полученной при пункции плюснефалангового сустава, были выявлены кристаллы моноурата натрия. Интересно, но после того, как была проведена противоподагрическая терапия и подобрана доза аллопуринола, у больного отмечалась стойкая ремиссия в течение последующего года наблюдения не только в отношении артрита, но и псориатических высыпаний.
Достаточно актуальным является дифференциальный диагноз подагры с анкилозирующим спондилоартритом (АС).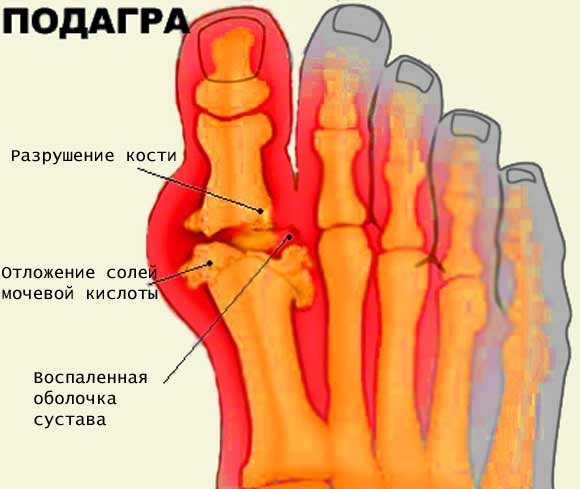 Наличие таких признаков, как мужской пол, частое вовлечение суставов нижних конечностей, моноартикулярное поражение, внезапность возникновения артрита, может симулировать подагру. Однако признаки, отличающие подагру от АС, являются достаточно яркими, хорошо описываются больными и делают клиническую картину АС хорошо узнаваемой: боли в позвоночнике со скованностью и ограничением движения, уменьшение экскурсии грудной клетки, ночные боли в нижней части спины с иррадиацией в ягодичные мышцы. Рентгенологическое исследование при этом выявляет картину сакроилеита. Почти у 90% больных определяется HLA–B27. Признаком, отличающим артрит при АС от подагрического, является его большая длительность (от нескольких недель, до нескольких месяцев) и не такой яркий терапевтический эффект НПВП, как при подагре.
Наличие таких признаков, как мужской пол, частое вовлечение суставов нижних конечностей, моноартикулярное поражение, внезапность возникновения артрита, может симулировать подагру. Однако признаки, отличающие подагру от АС, являются достаточно яркими, хорошо описываются больными и делают клиническую картину АС хорошо узнаваемой: боли в позвоночнике со скованностью и ограничением движения, уменьшение экскурсии грудной клетки, ночные боли в нижней части спины с иррадиацией в ягодичные мышцы. Рентгенологическое исследование при этом выявляет картину сакроилеита. Почти у 90% больных определяется HLA–B27. Признаком, отличающим артрит при АС от подагрического, является его большая длительность (от нескольких недель, до нескольких месяцев) и не такой яркий терапевтический эффект НПВП, как при подагре.
Дифференциальный диагноз с синдромом Рейтера также обусловлен поражением в основном лиц мужского пола, вовлечением суставов нижних конечностей, преимущественно крупных, хотя могут вовлекаться и мелкие суставы стопы, симулируя острый подагрический артрит. Другие признаки из триады симптомокомплекса Рейтера – уретрит и конъюнктивит, предшествующие артриту – легко выявляются анамнестически. Опять–таки течение артрита склонно к более затяжному варианту, чем при подагре.
Другие признаки из триады симптомокомплекса Рейтера – уретрит и конъюнктивит, предшествующие артриту – легко выявляются анамнестически. Опять–таки течение артрита склонно к более затяжному варианту, чем при подагре.
В любом случае данные анамнеза, особенно правильная их трактовка (табл. 3 и 4), и исследование синовиальной жидкости могут значительно облегчить проведение дифференциального диагноза.
Острый приступ подагрического артрита (особенно в начале заболевания) не представляет терапевтических трудностей, так как может купироваться даже самостоятельно. В начале болезни ответ на противовоспалительную терапию может считаться, как мы уже упоминали ранее, признаком ex juvantibus. Ранее быстрый эффект от колхицина так и считался дополнительным диагностическим признаком, однако таковой отмечается в случае назначения его в первые сутки и даже первые часы после развития приступа. Стандартный метод применения колхицина состоит в назначении 0,5 мг препарата каждый час, лечение проводят до наступления эффекта, обычно до развития побочных реакций (рвота, диарея, понос) или достижения максимальной дозы (не более 6 мг за 12 часов).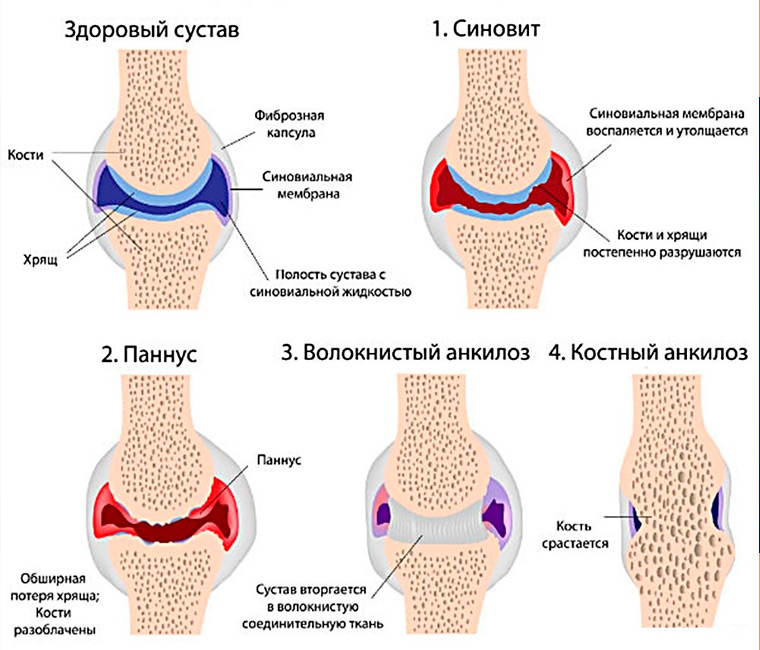 В литературе последних лет распространенный алгоритм лечения колхицином до наступления диареи подвергается критике и поднимается вопрос о более осторожном его назначении в стандартных дозах в связи с тем, что жизнеугрожающая интоксикация может отмечаться у пациентов с поражением почек даже при применении режима низких доз. Для того чтобы негативный эффект колхицина не превысил его лечебный эффект, доктору не рекомендуется назначать колхицин пациенту, которого он видит впервые и не успел исследовать функцию почек (в частности, клиренс креатинина), тем более если перед ним пожилой пациент.
В литературе последних лет распространенный алгоритм лечения колхицином до наступления диареи подвергается критике и поднимается вопрос о более осторожном его назначении в стандартных дозах в связи с тем, что жизнеугрожающая интоксикация может отмечаться у пациентов с поражением почек даже при применении режима низких доз. Для того чтобы негативный эффект колхицина не превысил его лечебный эффект, доктору не рекомендуется назначать колхицин пациенту, которого он видит впервые и не успел исследовать функцию почек (в частности, клиренс креатинина), тем более если перед ним пожилой пациент.
В настоящее время нестероидные противовоспалительные препараты (НПВП) являются наиболее широко применяемой группой выбора, пришедшей на смену колхицину, в терапии острого приступа подагры. Для успешного и безопасного применения неселективных НПВП необходимо помнить, что, помимо влияния на желудочно–кишечный тракт (НПВП–гастропатия), они могут быть причиной функциональных повреждений почек, а также вызывать нежелательные подъемы артериального давления, что приобретает особое значение у больных подагрой, заведомо скомпрометированных высокой частотой гипертензии и нефропатии.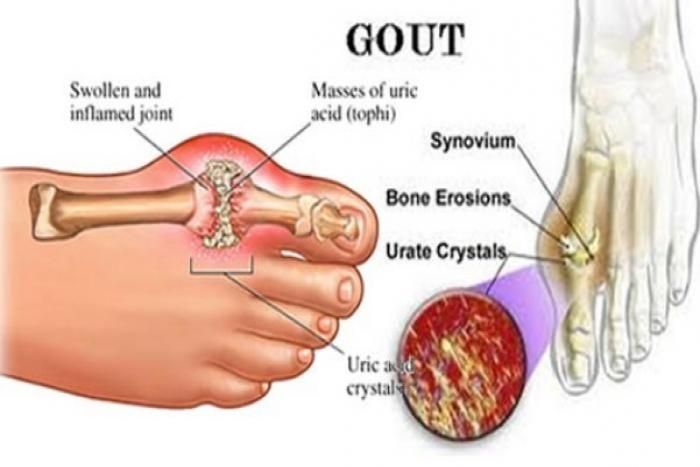 В длительных наблюдениях за больными подагрой было показано, что именно НПВП, наряду с такими факторами, как артериальная гипертензия и сахарный диабет, имеют значение в формировании хронической почечной недостаточности.
В длительных наблюдениях за больными подагрой было показано, что именно НПВП, наряду с такими факторами, как артериальная гипертензия и сахарный диабет, имеют значение в формировании хронической почечной недостаточности.
Диклофенак натрия и индометацин в дозах до 200 мг в сутки достаточно длительное время являются наиболее часто применяемыми препаратами. В последнее время появились данные о высокой эффективности диклофенака калиевой соли (Раптен рапид) при подагрическом артрите. По данным Шостак Н.А., препарат показал высокую эффективность и переносимость в терапевтических дозах, побочные эффекты не были отмечены ни у одного больного, что свидетельствует о хорошей переносимости терапевтических доз Раптена рапида. К концу недели приема Раптена рапида значительное снижение интенсивности болевого синдрома отмечалось у 80% обследованных больных. Удовлетворительные показатели индекса функциональной недостаточности наблюдались к концу 7–дневного курса лечения у 86% больных.
Особые надежды в последнее время возлагаются на селективные ингибиторы ЦОГ–2. Получены данные, говорящие о высокой эффективности и безопасности нимесулида в виде растворимой гранулированной формы в саше в общепринятой дозе – 200 мг (100 мг два раза в день).
Хороший эффект применения глюкокортикоидов (ГК) при остром приступе известен давно, считается безопасным методом и показан при невозможности применения НПВП или колхицина из–за непереносимости препаратов, наличия почечной недостаточности, язвенного поражения ЖКТ. ГК применяются различными способами: наиболее популярно – внутрисуставное введение их, однако частота парентерального применения также неуклонно увеличивается. Эффект от их введения бывает быстрым и стойким, даже при применении единичных внутримышечных доз или внутривенном введении. Но, безусловно, по нашим наблюдениям, ГК являются препаратами выбора при полиартикулярном хроническом подагрическом артрите. В этих случаях можно рекомендовать внутривенное введение метипреда в дозах 250–500 мг однократно или двукратно в зависимости от количества вовлеченных в процесс суставов. Такая тактика обеспечивает быстрый и стойкий противовоспалительный ответ, сочетающийся с урикозурическим эффектом и хорошей переносимостью.
Такая тактика обеспечивает быстрый и стойкий противовоспалительный ответ, сочетающийся с урикозурическим эффектом и хорошей переносимостью.
Подводя итог, хотелось бы подчеркнуть, что тщательный сбор анамнеза, внимательный осмотр больного при знании диагностических критериев не только подагры, но и вообще основных ревматических болезней, сопровождающихся поражением суставов, диагноз подагры в подавляющем большинстве случаев не вызывает затруднений. Что касается лечения приступа подагрического артрита, то знание особенностей препаратов выбора и их противопоказаний обеспечивает быстрое и безопасное его купирование.
что это такое, причины, признаки, симптомы, диагностика, анализы, лечение, диета у женщин, мужчин
Опубликовано: 17.06.2021 12:50:00 Обновлено: 17.06.2021 Просмотров: 237514
Подагра – системное заболевание, характеризующееся нарушением обмена пуринов в организме и отложением кристаллов урата в суставах.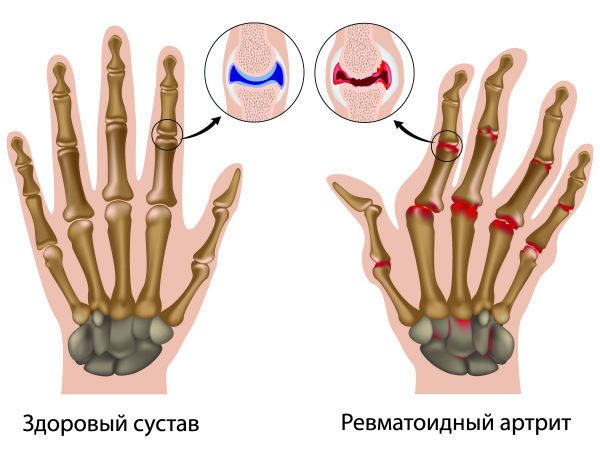 Основным проявлением расстройства считаются повторяющиеся приступы артрита с интенсивной болью в суставах и возникновением тофусов – подагрических узелков. Также при этом заболевании возможно накопление солей в почках с развитием мочекаменной болезни и почечной недостаточности.
Основным проявлением расстройства считаются повторяющиеся приступы артрита с интенсивной болью в суставах и возникновением тофусов – подагрических узелков. Также при этом заболевании возможно накопление солей в почках с развитием мочекаменной болезни и почечной недостаточности.
Распространенность заболевания среди взрослого населения в Европе составляет от 0,9 до 2,5%, а в США достигает 3,9%. Наиболее часто подагру выявляют у мужчин старше 40 лет. Среди женщин патология встречается в 6-7 раз реже.
Причины подагры
Основной причиной развития подагры считается нарушение обмена мочевой кислоты, приводящее к ее избытку в крови – гиперурикемии. Такое состояние возникает при увеличении поступления пуринов с пищей, когда их метаболиты просто не успевают выводиться с мочой, либо при нарушении выделительной функции почек, а также в случае ускоренного разрушения клеток, содержащих в РНК и ДНК нуклеозиды аденин и гуанин, из которых и образуется мочевая кислота в организме человека. При этом соли мочевой кислоты (ураты) накапливаются в мягких тканях различных органов, преимущественно в суставах, провоцируя их воспаление.
При этом соли мочевой кислоты (ураты) накапливаются в мягких тканях различных органов, преимущественно в суставах, провоцируя их воспаление.
Подагра также известна как «болезнь пирующих королей». Такое название она получила из-за того, что основным источником ее возникновения считалась неумеренность в еде и спиртных напитках.
Теперь же заболевание изучено более подробно и выделены следующие факторы, предрасполагающие к развитию патологии:
- употребление пищи, богатой пуринами – мяса, жирной рыбы, бобовых, кофеинсодержащих продуктов, субпродуктов (почки, печень, мозг), морепродуктов, а также спиртного в больших количествах;
- употребление газированных, сладких напитков и фруктовых соков;
- ожирение;
- гемолитическая анемия, лейкоз, лимфома;
- генетические дефекты (как правило, у мужчин) и снижение ферментов, участвующих в метаболизме мочевой кислоты;
- применение лекарственных средств, таких как мочегонные препараты, цитостатики, салицилаты.

У женщин подагра развивается обычно в постменопаузу, поэтому прослеживается связь заболевания также и с гормональными изменениями в организме.
Симптомы подагры
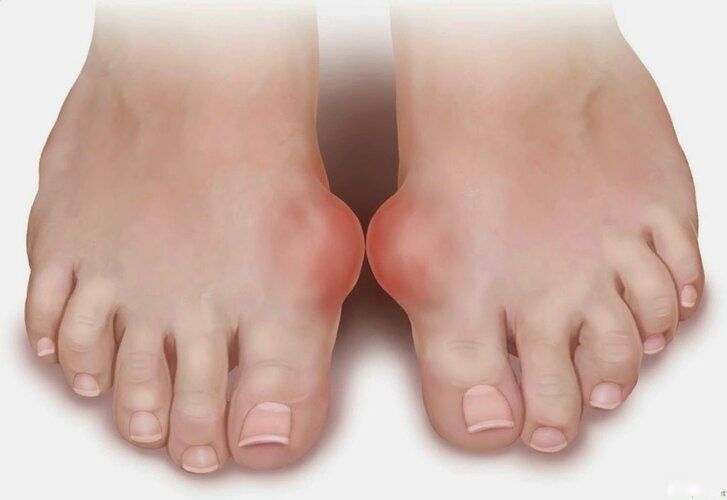
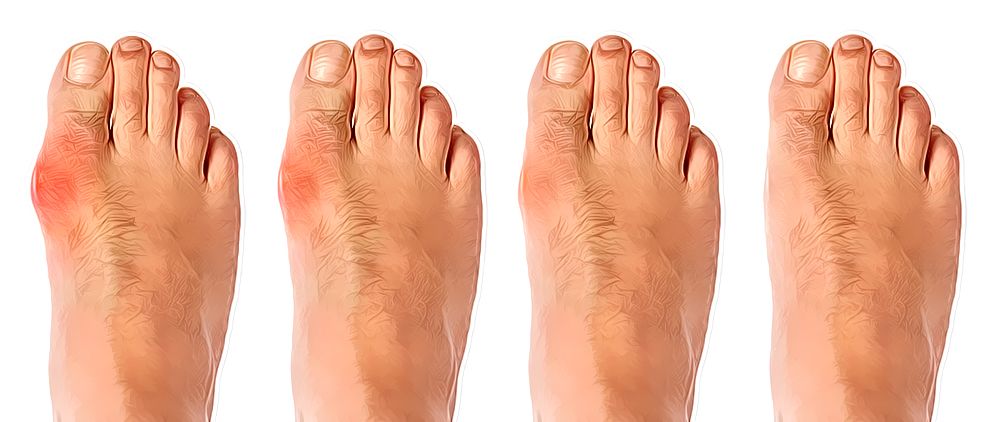
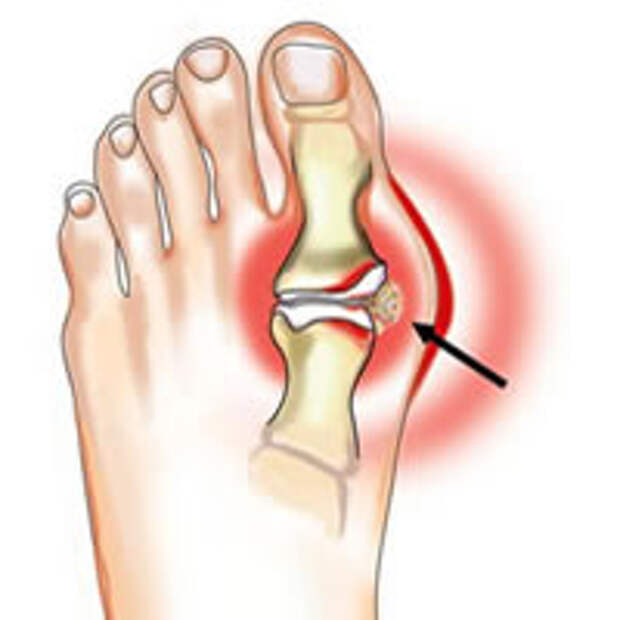
С греческого языка подагра переводится как «нога в капкане», так как заболевшего преимущественно беспокоит интенсивная боль в первом плюснефаланговом суставе стопы, колене или голеностопе. Также возможно вовлечение кисти по типу олиго или полиартрита (воспаление двух или многих суставов). При этом сустав становится отечным, кожа над ним приобретает красный оттенок, начинает лосниться. Такая форма заболевания называется острым подагрическим артритом.
Первым клиническим проявлениям патологии может предшествовать длительный бессимптомный период гиперурикемии, когда нарушения выявляются лишь при лабораторном исследовании крови.
Первые приступы боли возникают внезапно, преимущественно ранним утром или ночью, склонны нарастать в первый день и полностью проходят за несколько часов или в течение суток. Во время обострения подагры могут также присутствовать признаки интоксикации – повышение температуры тела, озноб, слабость. После стихания воспаления подагрический артрит возникает вновь, как правило, в срок от полугода до двух лет. По мере прогрессирования заболевания продолжительность периодов его бессимптомного течения сокращается, суставные боли возникают все чаще и переносятся тяжелее.
Во время обострения подагры могут также присутствовать признаки интоксикации – повышение температуры тела, озноб, слабость. После стихания воспаления подагрический артрит возникает вновь, как правило, в срок от полугода до двух лет. По мере прогрессирования заболевания продолжительность периодов его бессимптомного течения сокращается, суставные боли возникают все чаще и переносятся тяжелее.
При переходе в хроническую форму подагрический артрит сопровождается деформацией и ограничением движений в суставах, боль разной интенсивности приобретает постоянный характер. В дальнейшем отложения кристаллов мочевой кислоты становятся видимыми. Под кожей, чаще в области суставов, появляются тофусы – узелки белого или желтого цвета с крошковидным, творожистым содержимым. Над ними возможно образование язв, гнойных ран.
Гиперурикемия сопровождается частыми обострениями сопутствующих заболеваний – ишемической болезни, сахарного диабета, артериальной гипертензии, атеросклероза.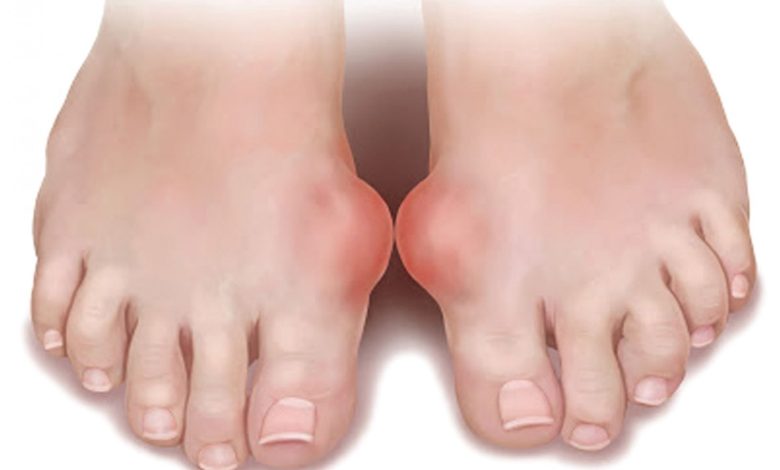 В случае развития осложнений подагры присоединяются свойственные им симптомы. Для мочекаменной болезни это тянущая боль в пояснице, периодическое появление крови в моче, учащенное мочеиспускание в ночное время. При продолжительном течении хронической тофусной подагры суставной хрящ разрушается, ограничение подвижности сустава сохраняется вне периодов обострения, возможно полное заращение суставной щели с формированием анкилоза (полной неподвижности сустава). Последствием постоянного болевого синдрома может быть также депрессия.
В случае развития осложнений подагры присоединяются свойственные им симптомы. Для мочекаменной болезни это тянущая боль в пояснице, периодическое появление крови в моче, учащенное мочеиспускание в ночное время. При продолжительном течении хронической тофусной подагры суставной хрящ разрушается, ограничение подвижности сустава сохраняется вне периодов обострения, возможно полное заращение суставной щели с формированием анкилоза (полной неподвижности сустава). Последствием постоянного болевого синдрома может быть также депрессия.
Диагностика подагры
Постановкой диагноза и лечением подагры занимается врач-ревматолог, терапевт или врач общей практики (семейный врач). Чаще всего пациент обращается не в дебюте заболевания, так как симптомы острого подагрического артрита быстро проходят, что может быть расценено человеком как выздоровление, а во время одного из последующих обострений. Врач проводит беседу с больным, в ходе которой устанавливаются факт острой суставной атаки в прошлом, присутствие характерных жалоб, а также факторов риска развития патологии.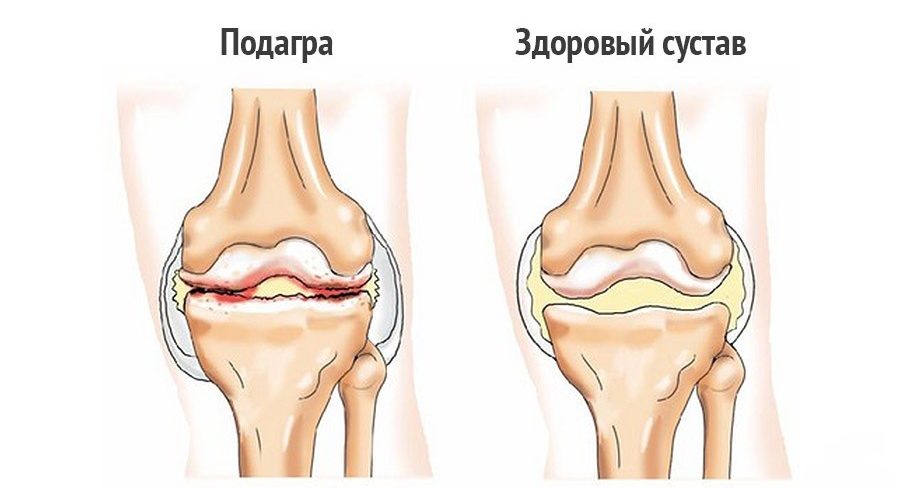 Явления бурсита и тофусы – основные объективные проявления подагры – чаще обнаруживаются на ноге. Подтвердить диагноз позволяет комплексное обследование организма с применением лабораторных и инструментальных методов.
Явления бурсита и тофусы – основные объективные проявления подагры – чаще обнаруживаются на ноге. Подтвердить диагноз позволяет комплексное обследование организма с применением лабораторных и инструментальных методов.
В случае подозрения на подагру проводятся следующие анализы:
- Клинический анализ крови. Во время атаки подагрического артрита возможны ускорение СОЕ, увеличение количества лейкоцитов и сдвиг лейкоцитарной формулы влево.
- Определение уратов в сыворотке крови. Около 70% пациентов при обострении подагры имеют высокий уровень мочевой кислоты – более 0,42 ммоль/л у мужчин и 0,36 ммоль/л у женщин.
- Определение мочевой кислоты в суточной моче. Метод используют для оценки риска образования почечных камней.
- Общий анализ мочи. Проводится с целью диагностики заболеваний мочевыделительной системы, способствующих развитию подагры или являющихся ее осложнением.
- Исследование синовиальной жидкости.
 Забор биоматериала для анализа осуществляется с помощью пункции пораженного сустава. Наличие кристаллов моноурата натрия в суставной жидкости позволяет подтвердить подагру, а ее стерильность при бакпосеве исключить инфекционные причины артрита.
Забор биоматериала для анализа осуществляется с помощью пункции пораженного сустава. Наличие кристаллов моноурата натрия в суставной жидкости позволяет подтвердить подагру, а ее стерильность при бакпосеве исключить инфекционные причины артрита. - Микроскопическое исследование биоптата из тофусов. Ураты при осмотре через поляризационный микроскоп выглядят как кристаллы иглообразной формы с заостренным концом. Этот метод также высокоспецифичен в диагностике подагры, как и предыдущий.
Инструментальная диагностика подагры может включать такие методы исследования, как:
- УЗИ пораженных суставов;
- МРТ и КТ;
- рентгендиагностика.
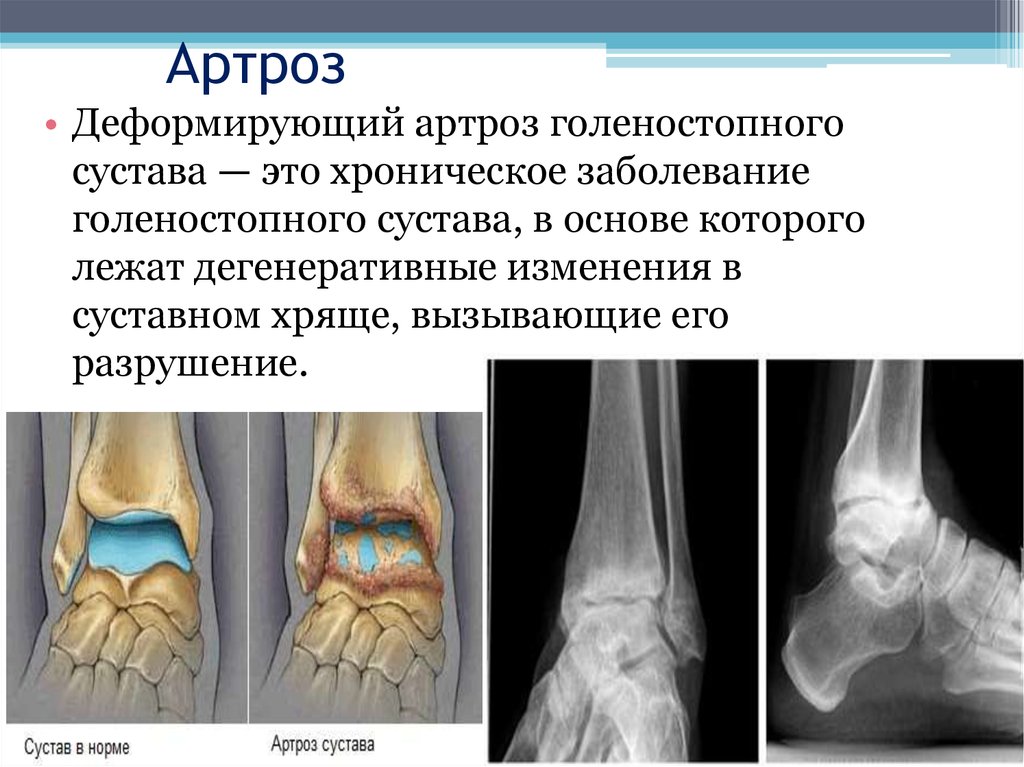
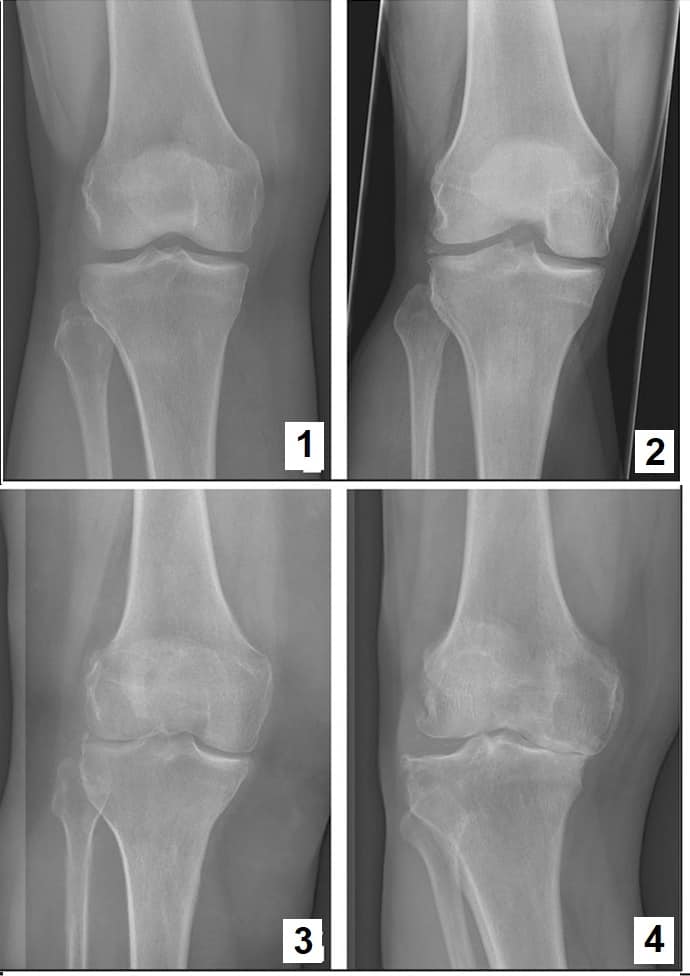
Рентгенография в начале заболевания проводится с целью дифференциальной диагностики с другими артропатиями, специфические же признаки подагры при этом отсутствуют. Только при переходе патологии в хроническую форму на снимках можно увидеть внутрикостные тофусы, краевые эрозии костей.
Ультразвуковое исследование суставов до развития хронической подагры результативно только во время обострений.
МРТ позволяет обнаружить тофусы внутри суставов еще до их появления под кожей, благодаря чему удается раньше начать специфическую терапию гиперурикемии. Метод применяется в дифференциальной диагностике с другими заболеваниями, а также для контроля эффективности лечения. КТ в сравнении с прочими способами визуализации позволяет более точно дифференцировать тофусные массы.
Лечение подагры
Основной принцип лечения заболевания – уменьшение гиперурикемии. Этому способствуют изменение образа жизни пациента и пересмотр рациона питания. Рекомендуются коррекция гиперлипидемии, артериальной гипертензии, гипергликемии, снижение веса и отказ от курения.
Диета при подагре предполагает исключение продуктов, богатых пуринами или задерживающих их в организме:
- сладких газированных напитков;
- морепродуктов;
- мяса;
- пряной, острой и копченой пищи;
- шоколада, мороженого;
- соленых сыров;
- кофеина, какао, крепкого чая;
- алкоголя.

Эндогенные пурины повышаются при употреблении большого количества белка животного происхождения, поэтому его суточной нормой для больного подагрой считается не более 1,5 г на 1 кг веса тела пациента. Молочные же продукты с невысокой жирностью, такие как кефир, творог, простокваша, способствуют выведению мочевой кислоты из организма. Сходным действием обладают полиненасыщенные жирные кислоты, например, в составе оливкового масла. Также при подагре необходимо соблюдать питьевой режим – не менее 2,5 литров воды в сутки.
Медикаментозное лечение подагры желательно начинать в первые сутки возникновения острого артрита. Для купирования приступа местно или системно используют нестероидные противовоспалительные средства, колхицин и глюкокортикостероидные препараты. Гипоурикемическая терапия назначается после лабораторного и инструментального подтверждения диагноза. Она направлена на:
- снижение мочевой кислоты до целевого уровня – 0,36 ммоль/л;
- уменьшение очагов накопления уратов в организме;
- снижение размеров тофусов;
- сокращение частоты приступов подагрического артрита.

Препаратом выбора для этого считается Аллопуринол. При его непереносимости возможно применение селективного ингибитора ксантиноксидазы – фебуксостата. Умеренное урикозурическое действие оказывают также Лозартан, Амлодипин и Фенофибрат. Диуретики используются с большой осторожностью, только по жизненным показаниям. Хирургическое удаление тофусов проводится лишь при появлении тяжелых осложнений, например, туннельного синдрома, спинномозговой компрессии.
Подагра против ревматоидного артрита: в чем разница?
На первый взгляд может показаться, что подагра и ревматоидный артрит не так уж различаются. Оба вызывают боль, отек и тугоподвижность суставов, которые могут ограничить ваш диапазон движений. Однако причина отличается. РА является аутоиммунным заболеванием, что означает, что собственная иммунная система организма атакует суставы, в то время как боль при подагре возникает из-за повышенного уровня мочевой кислоты в крови. Но, несмотря на некоторое сходство симптомов, ревматологам обычно не составляет труда отличить эти два состояния друг от друга.
«Случаи подагры часто четко очерчены, потому что вспышка боли, которую пациенты испытывают во время обострения, настолько драматична», — говорит Келли А. Портнофф, доктор медицинских наук, ревматолог из клиники Портленда в Портленде, штат Орегон. «Это похоже на горячую кочергу в их косяке. А если у вас ревматоидный артрит, то к вам подкрадывается боль».
Возраст пациента также дает подсказки. Хотя ревматоидный артрит может поразить практически любого человека, чаще всего он впервые появляется у женщин репродуктивного возраста. Подагра, как правило, возникает на одном из двух жизненных этапов: в конце двадцатых/начале тридцатых годов и в семидесятых и восьмидесятых годах.
«Когда подагра возникает раньше, это часто связано с факторами образа жизни, которые способствуют высокому уровню мочевой кислоты, такими как диета с высоким содержанием мяса и чрезмерное потребление алкоголя», — говорит доктор Портнофф. Когда подагра появляется в более позднем возрасте, это, скорее всего, является результатом повреждения почек или состояний здоровья, которые повышают риск подагры, таких как высокое кровяное давление, диабет и болезни сердца.
Существуют также некоторые различия в симптомах подагры и ревматоидного артрита, как вы увидите ниже.
Общие симптомы подагры
Мигрирующая боль: Подагра обычно поражает большой палец ноги, но также может возникать в лодыжках, коленях, локтях, запястьях и пальцах. Симптомы редко бывают симметричными, а локализация варьируется от обострения к обострению. Например, за приступом в большом пальце левой ноги может последовать приступ в правом пальце ноги, а следующий приступ подагры может поразить одно из колен или запястье.
Лихорадка: Люди с РА иногда испытывают лихорадку, но она гораздо чаще наблюдается у больных подагрой, говорит д-р Портнофф: хорошо, что это вызывает лихорадку».
Tophi: Со временем у людей с хронической подагрой в пораженных суставах могут появиться крошечные твердые припухлости. Эти глыбы, называемые тофусами, представляют собой скопления кристаллов мочевой кислоты. Они также могут образовываться в почках и приводить к образованию камней в почках.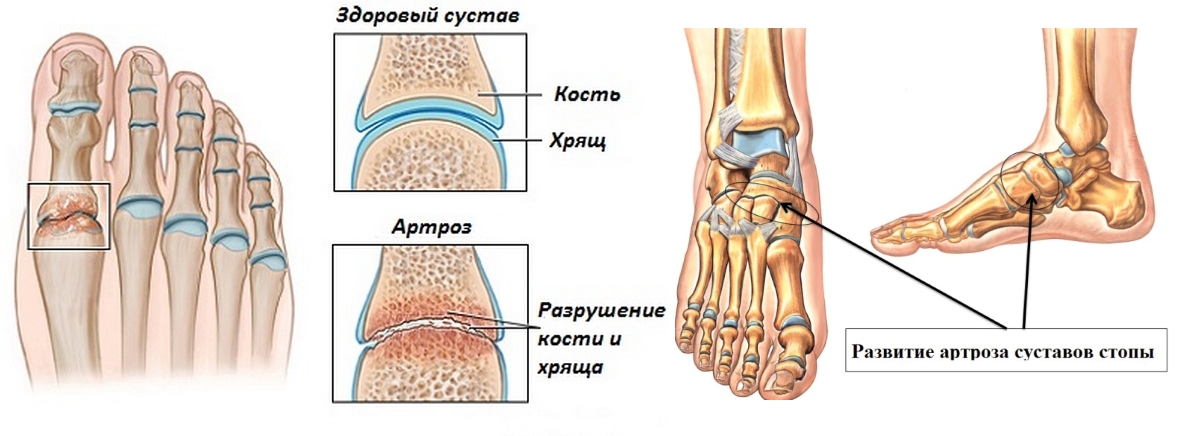
Общие симптомы ревматоидного артрита
Симметричные симптомы: При ревматоидном артрите боль в суставах обычно поражает обе стороны тела. Симптомы обычно начинаются с мелких суставов рук и ног; по мере прогрессирования заболевания могут возникать боли в запястьях, коленях, лодыжках, локтях, бедрах и плечах.
Утренняя скованность: Сильнее всего боль при ревматоидном артрите обычно проявляется утром, что вызывает период скованности, который может длиться час или дольше. Движение помогает ослабить симптомы ревматоидного артрита, поэтому люди обычно чувствуют себя лучше в конце дня, когда они накапливают больше активности.
Подагра и ревматоидный артрит: постановка правильного диагноза
Роль анализов крови
В отсутствие точного анализа крови на ревматоидный артрит врачи вместо этого ищут в крови определенные антитела, которые указывают на его присутствие, такие как антинуклеарные антитела, ревматоидный фактор и антитела к циклическому цитруллинированному пептиду (анти-ЦЦП). Ваш ревматолог также назначит общий анализ крови, чтобы узнать, есть ли у вас анемия, которая часто встречается у людей с ревматоидным артритом.
Ваш ревматолог также назначит общий анализ крови, чтобы узнать, есть ли у вас анемия, которая часто встречается у людей с ревматоидным артритом.
«РА диагностировать труднее, чем подагру, потому что определение количества мочевой кислоты в крови считается окончательным тестом на подагру», — говорит д-р Портнофф. Тем не менее, уровень мочевой кислоты на самом деле ниже во время обострения подагры, поэтому ваш врач захочет повторить тест, когда симптомы исчезнут.
Роль визуализирующих исследований
И ревматоидный артрит, и подагра могут вызывать эрозию суставов, поэтому для выявления этого ревматологи назначают рентгенологическое исследование. Рентгеновские снимки также могут обнаружить зачатки тофусов, но доктор Портнофф говорит, что они не являются существенной частью диагностического процесса подагры, потому что история болезни пациента, медицинский осмотр и анализ мочевой кислоты позволяют выявить подагру.
Своевременное лечение подагры или ревматоидного артрита
Если вы испытываете симптомы любого из этих состояний, вам следует как можно скорее обратиться к врачу, поскольку оба заболевания могут привести к значительному повреждению суставов, если диагноз будет отложен.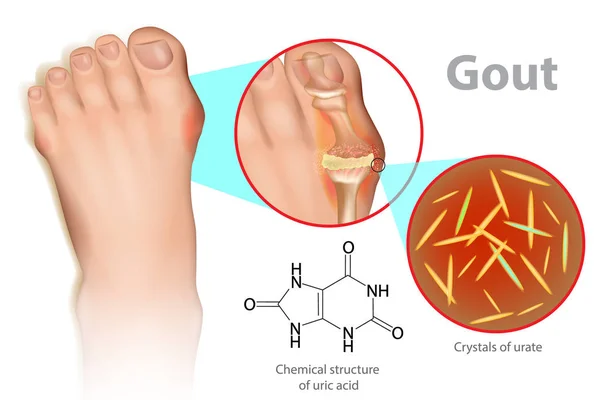 Тем не менее, доктор Портнофф отмечает, что боль, вызываемая подагрой, настолько интенсивна, что пациенты с подагрой редко откладывают визит к врачу во время приступа. (Однако важно регулярно принимать лекарства для лечения подагры, даже в период между приступами.)
Тем не менее, доктор Портнофф отмечает, что боль, вызываемая подагрой, настолько интенсивна, что пациенты с подагрой редко откладывают визит к врачу во время приступа. (Однако важно регулярно принимать лекарства для лечения подагры, даже в период между приступами.)
Нет лекарства от подагры или ревматоидного артрита, но есть несколько хороших методов лечения этих двух состояний. Некоторые обезболивающие препараты, в том числе НПВП и кортикостероиды, рекомендуются для лечения как ревматоидного артрита, так и подагры. Поскольку РА является аутоиммунным заболеванием, пациенты могут также принимать иммунодепрессанты, модифицирующие заболевание, такие как метотрексат или другие DMARD (противоревматические препараты, модифицирующие заболевание) или биологические препараты.
Подагру, с другой стороны, можно лечить препаратом колхицином, который снимает боль и помогает предотвратить будущие приступы. Ревматологи могут также назначать препараты, называемые ингибиторами ксантиноксидазы (которые уменьшают количество мочевой кислоты, вырабатываемой организмом), и иногда комбинировать их с лекарствами, называемыми урикозурическими препаратами, которые улучшают способность почек выводить мочевую кислоту из организма. Людям с подагрой также рекомендуется ограничить употребление продуктов, способствующих высокому уровню мочевой кислоты, включая красное мясо, алкоголь и моллюсков. Тем не менее, изменение диеты само по себе обычно не может контролировать симптомы подагры, и для предотвращения осложнений необходимы лекарства.
Людям с подагрой также рекомендуется ограничить употребление продуктов, способствующих высокому уровню мочевой кислоты, включая красное мясо, алкоголь и моллюсков. Тем не менее, изменение диеты само по себе обычно не может контролировать симптомы подагры, и для предотвращения осложнений необходимы лекарства.
Продолжайте читать
- Волчанка и ревматоидный артрит: в чем разница?
- Вот что подагра делает с вашими костями, даже когда у вас нет приступа
- Домашние средства от подагры: вот что вы можете (и не можете) сделать, чтобы быстро облегчить боль при подагре
- Было ли это полезно?
Ревматоидный артрит и подагра: в чем разница?
Ревматоидный артрит и подагра представляют собой два типа артрита. Оба типа поражают суставы, вызывая боль и воспаление.
Ревматоидный артрит (РА) и подагра могут быть похожи друг на друга, поскольку оба заболевания вызывают воспаление периферических суставов. Кроме того, узелки РА и тофусы подагры могут иметь сходный внешний вид. Однако причины и лечение для каждого из них разные.
Кроме того, узелки РА и тофусы подагры могут иметь сходный внешний вид. Однако причины и лечение для каждого из них разные.
Люди могут болеть как ревматоидным артритом, так и подагрой. Исследование 2020 года, в котором изучались данные о 1999 человек с РА, показало, что 6,1% из них также страдали подагрой. Ожирение может быть связующим звеном у некоторых людей, поскольку оно является фактором риска для обоих состояний.
Врачи могут лечить оба состояния. Правильный диагноз необходим для определения наиболее подходящего лечения.
РА является аутоиммунным воспалительным заболеванием. Это происходит, когда иммунная система организма ошибочно атакует здоровые клетки в синовиальных тканях или оболочке суставов.
Эта реакция вызывает воспаление, боль и отек. Обычно это происходит на руках, запястьях, лодыжках и коленях с обеих сторон тела. Со временем повторяющиеся приступы отека могут привести к повреждению суставов.
Подагра также является воспалительным заболеванием, но не аутоиммунным заболеванием.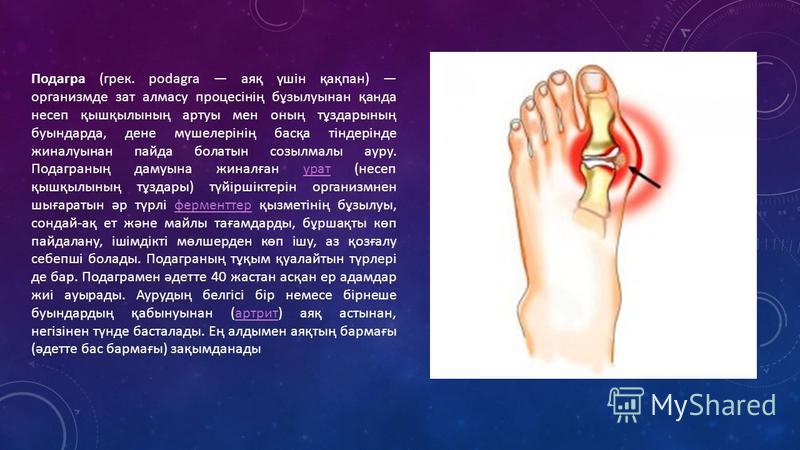 Вместо этого у человека развивается подагра из-за высокого уровня мочевой кислоты в крови.
Вместо этого у человека развивается подагра из-за высокого уровня мочевой кислоты в крови.
Мочевая кислота присутствует в пищевых продуктах и напитках. Прием некоторых лекарств также может увеличить количество мочевой кислоты в организме. Кристаллы мочевой кислоты могут откладываться в синовиальных тканях, особенно на руках, ногах и локтях.
РА поражает больше женщин, чем мужчин. По оценкам, 1,5 миллиона человек в Соединенных Штатах страдают РА, и это заболевание поражает почти в три раза больше женщин, чем мужчин.
С другой стороны, подагрой чаще страдают мужчины, чем женщины. Согласно статье 2014 года, им страдают более 3% взрослых в США, и это число растет. Заболевание чаще встречается у мужчин в возрасте 40 лет и старше, а также у женщин после наступления менопаузы.
Каковы 10 факторов риска РА?
РА и подагра сопровождаются отеком и воспалением, но некоторые симптомы различаются. Это включает в себя пораженные участки и долгосрочные последствия.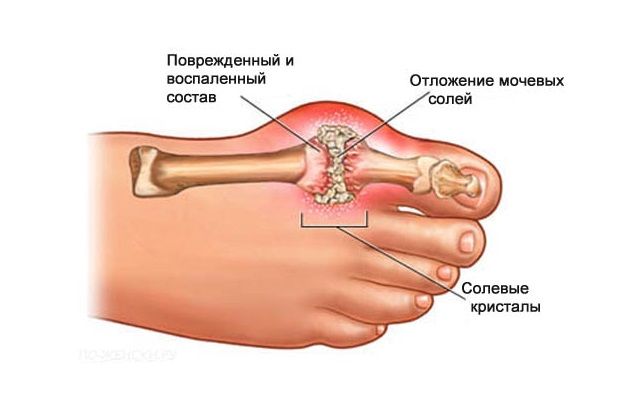
В отличие от ревматоидного артрита подагра не вызывает воспаления во всем организме и не вызывает повреждения тканей других органов, таких как сердце и легкие. Однако, по данным Фонда артрита, и РА, и подагра могут поражать почки.
Симптомы РА
У человека с РА бывают периоды, когда его симптомы ухудшаются, а в другие периоды они уменьшаются или исчезают. Врачи называют это вспышками и ремиссиями.
Во время ранних вспышек РА симптомы могут включать:
- утомляемость
- лихорадку
- боль, ломоту или скованность в нескольких суставах лодыжки
- слабость
- потеря веса
РА может привести к прогрессирующим и долговременным осложнениям даже при приеме лекарств. Долгосрочные последствия РА включают:
- раннее заболевание сердца
- высокое кровяное давление, высокий уровень холестерина и диабет у пациентов с РА и ожирением
- повреждение тканей суставов
- потеря равновесия
- изменения внешнего вида и подвижности рук и ног
- проблемы с сердцем, легкими, глазами и другими органами
Люди с РА могут испытывать трудности с трудоустройством, особенно те, кто занимается физическим трудом.
Как РА влияет на различные части тела?
Симптомы подагры
Симптомы подагры также могут появляться и исчезать. Приступ может произойти, когда избыточные кристаллы мочевой кислоты откладываются в суставах. Триггер может увеличить уровень мочевой кислоты в организме. Эти триггеры могут включать употребление алкогольных напитков и продуктов, богатых пуринами, таких как некоторые морепродукты, мясо и мясные субпродукты.
Симптомы подагры в суставах могут включать:
- уменьшение объема движений
- отек
- болезненность
- тепло
Подагра чаще всего поражает большой палец ноги, но по мере прогрессирования подагры могут поражаться и другие суставы. РА чаще поражает несколько суставов одновременно и может вызывать утомляемость, субфебрилитет и потерю веса.
Какие типы артрита могут поражать колено?
РА возникает из-за проблем с иммунной системой, хотя врачи не знают, почему у одних людей это происходит, а у других нет.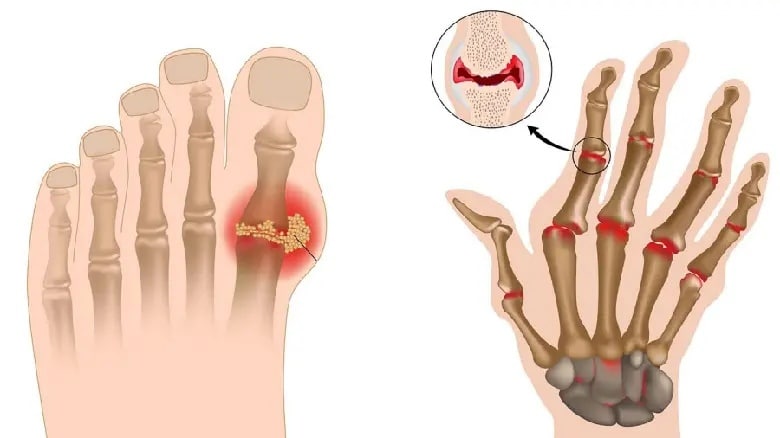
Люди со следующими факторами риска чаще страдают РА:
- Возраст: По данным Центров по контролю и профилактике заболеваний, РА обычно появляется, когда человеку за 60, хотя это может произойти в любом возрасте .
- Пол: Заболевание встречается в два-три раза чаще у женщин, чем у мужчин.
- Генетика: Наличие специфических генетических особенностей повышает вероятность его развития.
- Масса тела: Люди с ожирением более склонны к ревматоидному артриту.
- Курение: Курение или воздействие сигаретного дыма или никотинсодержащих продуктов до рождения может увеличить риск
- Социально-экономические факторы: Дети из малообеспеченных семей имеют более высокий риск во взрослом возрасте.
- История родов: Те, кто никогда не рожали, могут иметь более высокий риск.
Подагра возникает, когда в организме человека накапливается избыточное количество мочевой кислоты.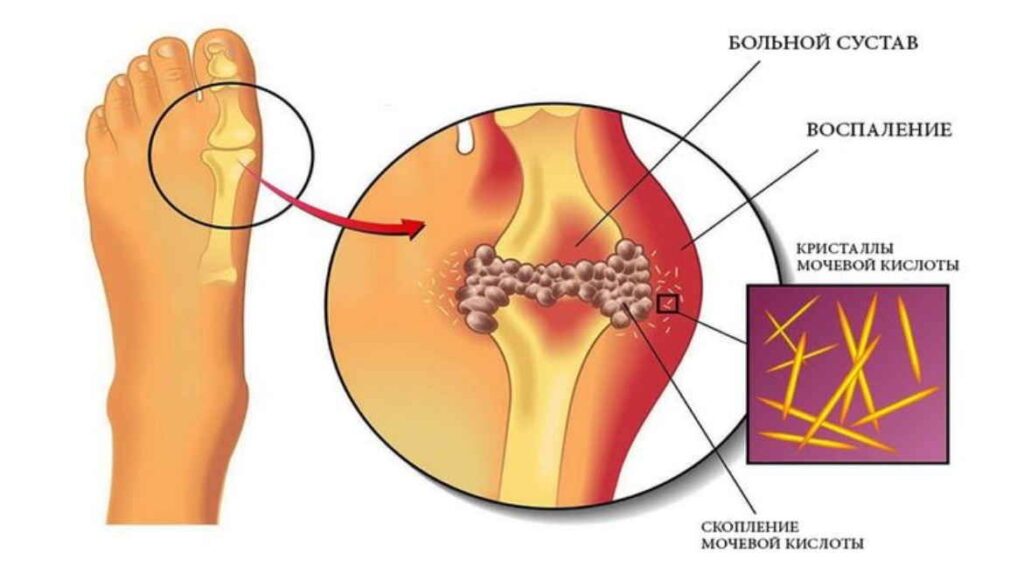 У некоторых людей вырабатывается избыток мочевой кислоты, что повышает вероятность подагры.
У некоторых людей вырабатывается избыток мочевой кислоты, что повышает вероятность подагры.
Люди со следующими факторами риска более склонны к накоплению мочевой кислоты и подагре:
- Пол: Чаще встречается у мужчин.
- Состояние здоровья: Наличие в анамнезе высокого кровяного давления, диабета, сердечных заболеваний, проблем с почками и других аспектов метаболического синдрома делает подагру более вероятной.
- Лекарства: Прием таких лекарств, как диуретики или «мочегонные таблетки», может увеличить риск.
- Напитки: Высокое потребление алкоголя и напитков с высоким содержанием фруктозы, типа сахара, может увеличить риск.
- Продукты питания: Продукты, содержащие пурины, могут повышать уровень мочевой кислоты. Они включают красное мясо и некоторые морепродукты.
- Масса тела: Наличие ожирения является фактором риска.

Для диагностики ревматоидного артрита или подагры врач проведет медицинский осмотр и спросит о:
- истории болезни, включая семейный анамнез и любые другие хронические заболевания
- симптомы и их местонахождение в организме
- диетические привычки
Врач также назначит анализ крови. Тест на мочевую кислоту может помочь выявить подагру. Другие биомаркеры могут помочь определить, есть ли у человека РА. К ним относятся:
- антициклический цитруллиновый пептид
- С-реактивный белок и СОЭ (скорость оседания эритроцитов)
- ревматоидный фактор
Визуализирующие исследования, такие как рентген и МРТ, позволяют выявить повреждения:
Врач может использовать иглу для удаления жидкости из опухшего сустава, чтобы проверить наличие кристаллов мочевой кислоты, что может указывать на подагру.
Правильная идентификация ревматоидного артрита или подагры важна, поскольку методы лечения различаются. Лечение обоих будет направлено на устранение симптомов и предотвращение обострений и прогрессирования заболевания.
Лечение подагры включает:
- прием колхицина или пробенецида для снижения уровня мочевой кислоты в организме
- прием аллопуринола для блокирования выработки мочевой кислоты
- прием нестероидных противовоспалительных препаратов (НПВП) или кортикостероидов для снятия воспаления, боли и отека
- создание диетические изменения для снижения риска от триггерных продуктов и напитков
Пероральный прием колхицина может помочь сократить время приступа. Для вступления в силу может потребоваться 24 часа. Колхицин, НПВП и кортикостероиды, скорее всего, будут эффективны, если человек принимает их в первые 24 часа после начала приступа.
Лечение и стратегии ведения ревматоидного артрита включают:
- болезнь-модифицирующие противоревматические препараты (БМАРП)
- модификаторы биологического ответа (биологические препараты)
- физическую активность
- изменение образа жизни, например отказ от курения или отказ от него 90 и биологические препараты мешают иммунному ответу.
- утомляемость
- лихорадка
- боль, ломота или скованность в нескольких суставах
- боль и скованность в суставах на обеих сторонах тела, таких как оба запястья или лодыжки
- слабость
- потеря веса
- ранние болезни сердца
- высокое кровяное давление, высокий уровень холестерина и диабет для пациентов с РА и ожирением
- повреждение тканей суставов
- потеря равновесия
- изменение внешнего вида и подвижности рук и ног
- проблемы с сердцем, легкими, глазами и другими органами
- уменьшение объема движений
- отек
- болезненность
- повышение температуры это прогрессирует.
 РА чаще поражает несколько суставов одновременно и может вызывать утомляемость, субфебрилитет и потерю веса.
РА чаще поражает несколько суставов одновременно и может вызывать утомляемость, субфебрилитет и потерю веса.Какие типы артрита могут поражать колено?
РА возникает из-за проблем с иммунной системой, хотя врачи не знают, почему у одних людей это происходит, а у других нет.
Люди со следующими факторами риска чаще страдают РА:
- Возраст: По данным Центров по контролю и профилактике заболеваний, РА обычно появляется, когда человеку за 60, хотя это может произойти в любом возрасте .
- Пол: Заболевание встречается в два-три раза чаще у женщин, чем у мужчин.
- Генетика: Наличие специфических генетических особенностей повышает вероятность его развития.
- Масса тела: Люди с ожирением более склонны к ревматоидному артриту.
- Курение: Курение или воздействие сигаретного дыма или никотинсодержащих продуктов до рождения может увеличить риск
- Социально-экономические факторы: Дети из малообеспеченных семей имеют более высокий риск во взрослом возрасте.

- История родов: Те, кто никогда не рожали, могут иметь более высокий риск.
Подагра возникает, когда в организме человека накапливается избыточное количество мочевой кислоты. У некоторых людей вырабатывается избыток мочевой кислоты, что повышает вероятность подагры.
Люди со следующими факторами риска более склонны к накоплению мочевой кислоты и подагре:
- Пол: Чаще встречается у мужчин.
- Состояние здоровья: Наличие в анамнезе высокого кровяного давления, диабета, сердечных заболеваний, проблем с почками и других аспектов метаболического синдрома делает подагру более вероятной.
- Лекарства: Прием таких лекарств, как диуретики или «мочегонные таблетки», может увеличить риск.
- Напитки: Высокое потребление алкоголя и напитков с высоким содержанием фруктозы, типа сахара, может увеличить риск.
- Продукты питания: Продукты, содержащие пурины, могут повышать уровень мочевой кислоты.
 Они включают красное мясо и некоторые морепродукты.
Они включают красное мясо и некоторые морепродукты. - Масса тела: Наличие ожирения является фактором риска.
Для диагностики ревматоидного артрита или подагры врач проведет медицинский осмотр и спросит о:
- истории болезни, включая семейный анамнез и любые другие хронические заболевания
- симптомы и их местонахождение в организме
- диетические привычки
Врач также назначит анализ крови. Тест на мочевую кислоту может помочь выявить подагру. Другие биомаркеры могут помочь определить, есть ли у человека РА. К ним относятся:
- антициклический цитруллиновый пептид
- С-реактивный белок и СОЭ (скорость оседания эритроцитов)
- ревматоидный фактор
Визуализирующие исследования, такие как рентген и МРТ, позволяют выявить повреждения:
- к мягким тканям или костям
- скопление кристаллов мочевой кислоты вокруг суставов
- признаки воспаления вокруг суставов
- прием колхицина или пробенецида для снижения уровня мочевой кислоты в организме
- прием аллопуринола для блокирования выработки мочевой кислоты
- прием нестероидных противовоспалительных препаратов (НПВП) или кортикостероидов для снятия воспаления, боли и отека
- создание диетические изменения для снижения риска от триггерных продуктов и напитков
- болезнь-модифицирующие противоревматические препараты (БМАРП)
- модификаторы биологического ответа (биологические препараты)
- физическую активность
- изменение образа жизни, например отказ от курения или отказ от него 90 и биологические препараты мешают иммунному ответу.
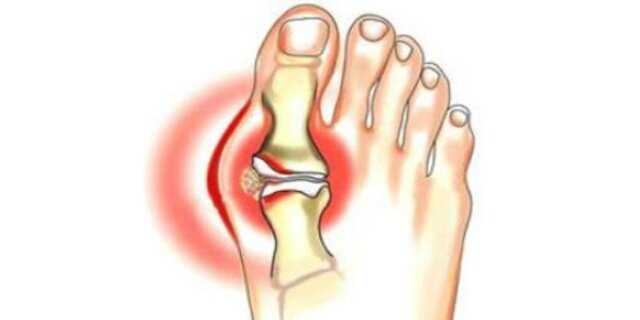 Они могут помочь предотвратить вспышки, ухудшение симптомов и долговременный ущерб. Фонд артрита рекомендует раннее агрессивное лечение, чтобы уменьшить воспаление или предотвратить его развитие.
Они могут помочь предотвратить вспышки, ухудшение симптомов и долговременный ущерб. Фонд артрита рекомендует раннее агрессивное лечение, чтобы уменьшить воспаление или предотвратить его развитие.Возможно, человеку придется попробовать различные лекарства, прежде чем он найдет то, которое лучше всего подходит для его состояния.
Каких продуктов следует избегать при артрите?
РА и подагра являются формами артрита, но причины, симптомы и долгосрочные последствия различны. У человека с РА может быть более высокий риск развития подагры, чем у человека без нее, возможно, потому, что у них есть общие факторы риска.
Подагра обычно поражает сначала один или несколько суставов и часто начинается с большого пальца ноги. РА часто симметрично поражает несколько суставов и может поражать многие органы тела.
Анализы крови могут помочь врачу отличить подагру от ревматоидного артрита. Ранняя и точная диагностика необходима для выбора правильного лечения и может помочь предотвратить ухудшение каждого состояния.
Ревматоидный артрит и подагра: в чем разница?
Ревматоидный артрит и подагра представляют собой два типа артрита. Оба типа поражают суставы, вызывая боль и воспаление.
Ревматоидный артрит (РА) и подагра могут быть похожи друг на друга, поскольку оба заболевания вызывают воспаление периферических суставов. Кроме того, узелки РА и тофусы подагры могут иметь сходный внешний вид. Однако причины и лечение для каждого из них разные.
Люди могут болеть как ревматоидным артритом, так и подагрой. Исследование 2020 года, в котором изучались данные о 1999 человек с РА, показало, что 6,1% из них также страдали подагрой. Ожирение может быть связующим звеном у некоторых людей, поскольку оно является фактором риска для обоих состояний.
Врачи могут лечить оба заболевания. Правильный диагноз необходим для определения наиболее подходящего лечения.
РА является аутоиммунным воспалительным заболеванием. Это происходит, когда иммунная система организма ошибочно атакует здоровые клетки в синовиальных тканях или оболочке суставов.
Эта реакция вызывает воспаление, боль и отек. Обычно это происходит на руках, запястьях, лодыжках и коленях с обеих сторон тела. Со временем повторяющиеся приступы отека могут привести к повреждению суставов.
Подагра также является воспалительным заболеванием, но не аутоиммунным заболеванием. Вместо этого у человека развивается подагра из-за высокого уровня мочевой кислоты в крови.
Мочевая кислота присутствует в пищевых продуктах и напитках. Прием некоторых лекарств также может увеличить количество мочевой кислоты в организме. Кристаллы мочевой кислоты могут откладываться в синовиальных тканях, особенно на руках, ногах и локтях.
РА поражает больше женщин, чем мужчин. По оценкам, 1,5 миллиона человек в Соединенных Штатах страдают РА, и это заболевание поражает почти в три раза больше женщин, чем мужчин.
С другой стороны, подагрой чаще страдают мужчины, чем женщины. Согласно статье 2014 года, им страдают более 3% взрослых в США, и это число растет. Заболевание чаще встречается у мужчин в возрасте 40 лет и старше, а также у женщин после наступления менопаузы.
Заболевание чаще встречается у мужчин в возрасте 40 лет и старше, а также у женщин после наступления менопаузы.
Каковы 10 факторов риска РА?
РА и подагра сопровождаются отеком и воспалением, но некоторые симптомы различаются. Это включает в себя пораженные участки и долгосрочные последствия.
В отличие от ревматоидного артрита подагра не вызывает воспаления во всем организме и не вызывает повреждения тканей других органов, таких как сердце и легкие. Однако, по данным Фонда артрита, и РА, и подагра могут поражать почки.
Симптомы РА
У человека с РА бывают периоды, когда его симптомы ухудшаются, а в другие периоды они уменьшаются или исчезают. Врачи называют это вспышками и ремиссиями.
Во время ранних вспышек РА симптомы могут включать:
7 РА привести к прогрессирующим и долговременным осложнениям, даже при применении лекарственных средств. Долгосрочные эффекты РА включают:
Долгосрочные эффекты РА включают:
Больные РА могут испытывать трудности с трудоустройством, особенно которые занимаются физическим трудом.
Как ревматоидный артрит влияет на различные части тела?
Симптомы подагры
Симптомы подагры также могут появляться и исчезать. Приступ может произойти, когда избыточные кристаллы мочевой кислоты откладываются в суставах. Триггер может увеличить уровень мочевой кислоты в организме. Эти триггеры могут включать употребление алкогольных напитков и продуктов, богатых пуринами, таких как некоторые морепродукты, мясо и мясные субпродукты.
Симптомами подагры в суставах могут быть:
Врач может использовать иглу для удаления жидкости из опухшего сустава, чтобы проверить наличие кристаллов мочевой кислоты, что может указывать на подагру.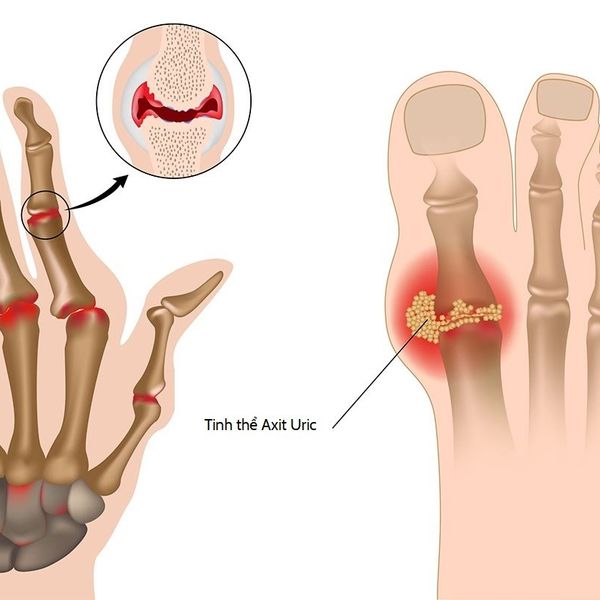
Правильная идентификация ревматоидного артрита или подагры важна, поскольку методы лечения различаются. Лечение обоих будет направлено на устранение симптомов и предотвращение обострений и прогрессирования заболевания.
Лечение подагры включает:
Пероральный прием колхицина может помочь сократить время приступа. Для вступления в силу может потребоваться 24 часа. Колхицин, НПВП и кортикостероиды, скорее всего, будут эффективны, если человек принимает их в первые 24 часа после начала приступа.
Лечение и стратегии ведения ревматоидного артрита включают:
 Забор биоматериала для анализа осуществляется с помощью пункции пораженного сустава. Наличие кристаллов моноурата натрия в суставной жидкости позволяет подтвердить подагру, а ее стерильность при бакпосеве исключить инфекционные причины артрита.
Забор биоматериала для анализа осуществляется с помощью пункции пораженного сустава. Наличие кристаллов моноурата натрия в суставной жидкости позволяет подтвердить подагру, а ее стерильность при бакпосеве исключить инфекционные причины артрита.

 РА чаще поражает несколько суставов одновременно и может вызывать утомляемость, субфебрилитет и потерю веса.
РА чаще поражает несколько суставов одновременно и может вызывать утомляемость, субфебрилитет и потерю веса.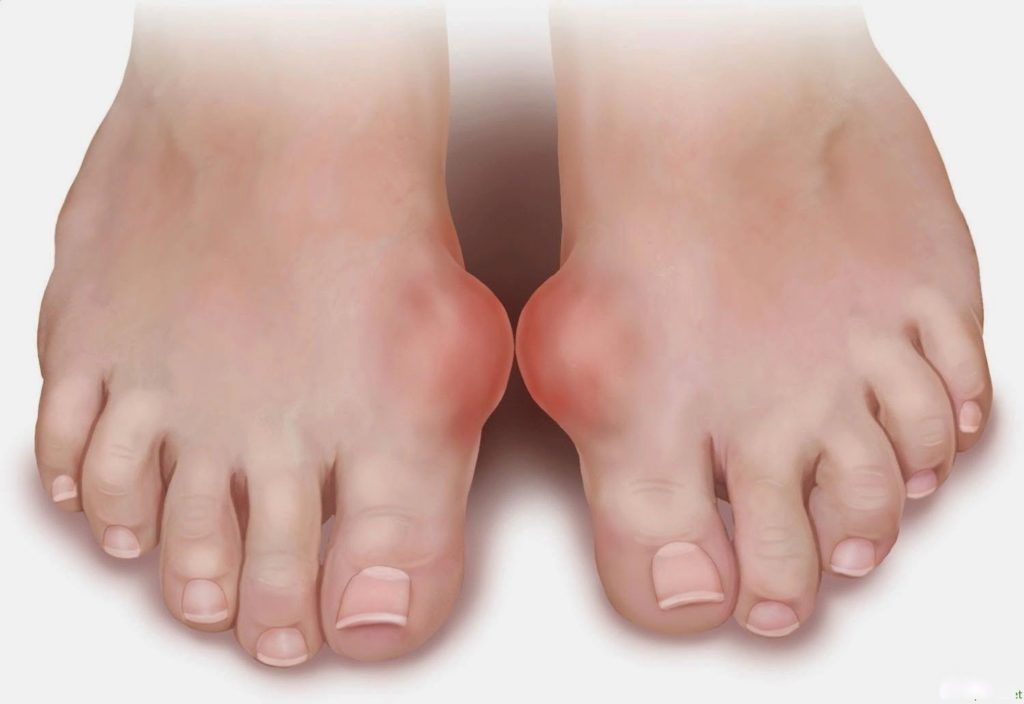
 Они включают красное мясо и некоторые морепродукты.
Они включают красное мясо и некоторые морепродукты.