Каким бывает положение плода в матке
Пока малыш маленький, он волен крутиться и переворачиваться, как ему хочется. Но с его ростом в матке становится меньше места, и ребенок занимает определенное расположение внутри маминого животика. Рассказываем про предлежание, положение, позицию плода.
С приближением срока родов малыш постепенно группируется и принимает форму, подобную яйцу: наклоняет головку к телу, ножки сгибает в тазобедренных и коленных суставах и прижимает к животу, а ручки скрещивает на груди1. Так ему будет легче пройти по родовым путям и появиться на свет.
В начале третьего триместра у крохи много места для движений и он может менять свое расположение в матке. С приближением родов размер ребенка увеличивается, а величина матки нет. Поэтому малыш удобно устраивается в лоне и занимает свое конечное положение в матке, как правило, к 36-й неделе беременности2. Размещение ребенка в матке можно описать тремя терминами: положение, позиция и предлежание1.
Положение плода определяют с помощью двух линий: продольной оси матки и продольной оси плода. Прямая линия от Северного полюса к Южному называется продольной осью Земли. Если точно так же провести линию от начала до конца матки, то получится продольная ось матки. А условная линия, пролегающая вдоль позвоночника от затылка до ягодиц малыша, называется продольной осью плода.
Положение показывает, как ребенок располагается по этой оси. Продольным называют положение ребенка, когда ось матки и ось плода совпадают. При поперечном положении оси матки и плода расположены перпендикулярно друг к другу, а при косом — под острым углом1.
Спинкой малыш может быть повернут к правой или левой стороне матки. Это называют позицией плода. При первой позиции спинка плода обращена к левой стороне матки, при второй — к правой1. Обычно малыш не только повернут к одному из краев матки, но и к ее передней или задней поверхности. Вид позиции определяет, повернут малыш кпереди или кзади. Если спинка обращена кпереди, говорят о переднем виде позиции, если кзади — о заднем виде1.
Если спинка обращена кпереди, говорят о переднем виде позиции, если кзади — о заднем виде1.
Еще один важный показатель — предлежание плода. Он обозначает, какая часть тела ребенка направлена ко входу в малый таз: голова или ягодицы1. Другими словами, головой малыш начнет свое движение по родовым путям при рождении или попой. Если предлежание головное, тогда малыш повернут в матке относительно мамы и головой направлен в сторону таза. При тазовом предлежании малыш направлен ягодицами в сторону таза матери, а головой в сторону груди.
Интересно, что врач может определить, как ребенок устроился в матке, используя для этого только свои руки. Определение положения, позиции и предлежания малыша в матке очень важно для дальнейшего планирования и ведения родов.
Второй триместр: «медовый месяц» беременности
Библиотека мам
Элевит® 2
Сколько раз можно делать УЗИ во время беременности?
“Я-мама” какие витамины нужны малышу?
CH-20220504-53
Источники:
Акушерство : учебник / Г.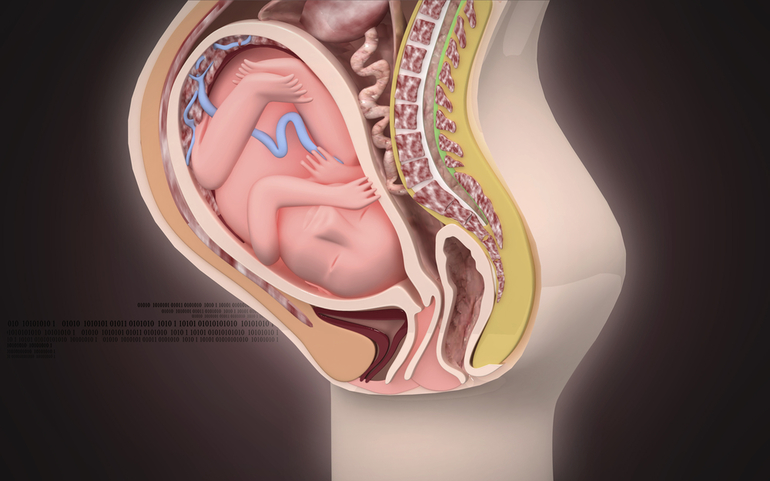 М. Савельева, Р. И. Шалина, Л. Г. Сичинава, О. Б. Панина, М. А. Курцер. — М. : ГЭОТАР-Медиа, 2015
М. Савельева, Р. И. Шалина, Л. Г. Сичинава, О. Б. Панина, М. А. Курцер. — М. : ГЭОТАР-Медиа, 2015
Тазовое предлежание плода (ведение беременности и родов) [письмо Минздрава РФ от 18 мая 2017 г. №15-4/10/2-3299]
Не является лекарственным средством. БАД. Имеются противопоказания.
1-4 недели беременности
От крошечного зародыша до маленького человека организм ребенка развивается всего за 9 месяцев. Какие перемены происходят с будущей мамой и какие изменения наблюдаются у нее внутри в течение этого непростого и радостного периода жизни?
Каждая новая жизнь начинается с объединения яйцеклетки и сперматозоида. Зачатие – это процесс, в ходе которого сперматозоид проникает вовнутрь яйцеклетки и оплодотворяет ее.
Следует отметить, что эмбриональный и акушерский сроки отличаются. Все дело в том, что среди специалистов принято считать срок с первого дня последней менструации, т. е. акушерский срок включает в себя и период подготовки к беременности. Вот и получается, что зародыш только появился, а срок беременности уже составляет две недели. Именно акушерский срок указывается во всех документах женщины и является для специалистов единственным отчетным периодом.
Именно акушерский срок указывается во всех документах женщины и является для специалистов единственным отчетным периодом.
До момента встречи сперматозоид и яйцеклетки прожили определенное время, находясь в стадии развития и созревания. От качества данных процессов существенно зависит развитие будущего плода.
Первая неделя
Рост и созревание яйцеклетки начинается с первого дня цикла. Зрелая яйцеклетка включает 23 хромосомы в качестве генетического материала для будущего зародыша, а также содержит все необходимые для начала его развития питательные вещества. В ней располагаются запасы углеводов, белков и жиров, предназначенные для поддержки зародыша в период первых дней после его возникновения.
Определенное количество яйцеклеток закладывается в каждом яичнике девочки еще до ее рождения. В течение детородного периода они только растут и развиваются, процесса их образования не происходит. К моменту появления девочки на свет количество клеток, из которых в будущем могут развиться яйцеклетки, достигает миллиона, но в течение жизни это количество в значительной степени уменьшается. Так, к моменту полового созревания их остается несколько сотен тысяч, а к зрелости – около 500.
Так, к моменту полового созревания их остается несколько сотен тысяч, а к зрелости – около 500.
Яичник ежемесячно дает возможность развиться чаще всего одной яйцеклетке, созревание которой происходит внутри пузырька с жидкостью, называемого фолликулом. С первого дня цикла и слизистая матки начинает готовиться к вероятной беременности. Для имплантации, т. е. внедрения образовавшегося зародыша в стенку матки, создается оптимальная среда. Для этого вследствие влияния гормонов происходит утолщение эндометрия, он покрывается сетью сосудов и накапливает необходимые для будущего зародыша питательные вещества.
Мужские половые клетки образуются в половых железах – в яичках или семенниках. Дозревание сперматозоидов происходит в придатках семенников, в которые они перемещаются после образования. Жидкая структура спермы образуется вследствие выделения семенных пузырьков и предстательной железы. Жидкая среда необходима для хранения созревших сперматозоидов и создания для их жизни благоприятных условий.
Количество сперматозоидов достаточно велико: десятки миллионов в одном миллилитре. Несмотря на такое значительное количество, только один из них сможет оплодотворить яйцеклетку. В сперматозоидах находится исключительно генетический материал – 23 хромосомы, которые необходимы для появления зародыша.
Сперматозоидам свойственна высокая подвижность. Попадая в женские половые пути, они начинают свое движение навстречу яйцеклетке. Всего полчаса-час проходит от момента семяизвержения, когда сперматозоиды проникают в полость матки. На проникновение в наиболее широкую часть, которая называется ампулой, у сперматозоидов уходит полтора-два часа. Большинство сперматозоидов гибнет на пути к яйцеклетке, встречая складки эндометрия, попадая во влагалищную среду, цервикальную слизь.
Вторая неделя
В середине цикла яйцеклетка полностью созревает и покидает яичник. Она входит в брюшную полость. Данный процесс называется овуляцией. При регулярном цикле продолжительностью 30 дней овуляция наступает на пятнадцатый. Самостоятельно двигаться яйцеклетка не способна. Когда она покидает фолликул, бахромки маточной трубы обеспечивают ее проникновение внутрь. Маточные трубы характеризуются продольной складчатостью, они заполнены слизью. Мышечные движения труб имеют волнообразный характер, что при существенном множестве ресничек создает оптимальные условия для транспортировки яйцеклетки.
Самостоятельно двигаться яйцеклетка не способна. Когда она покидает фолликул, бахромки маточной трубы обеспечивают ее проникновение внутрь. Маточные трубы характеризуются продольной складчатостью, они заполнены слизью. Мышечные движения труб имеют волнообразный характер, что при существенном множестве ресничек создает оптимальные условия для транспортировки яйцеклетки.
Посредством труб яйцеклетка попадает в наиболее широкую их часть, которая называется ампулярной. Именно в этом месте и происходит оплодотворение. Если встречи со сперматозоидом не произошло, яйцеклетка погибает, а женский организм получает соответствующий сигнал о необходимости запуска нового цикла. Происходит отторжение слизистой оболочки, которая была создана маткой. Проявлением такого отторжения являются кровянистые выделения, которые называются менструацией.
Срок ожидания оплодотворения яйцеклеткой короток. В среднем он занимает не более суток. Оплодотворение вероятно в день овуляции и максимум на следующий.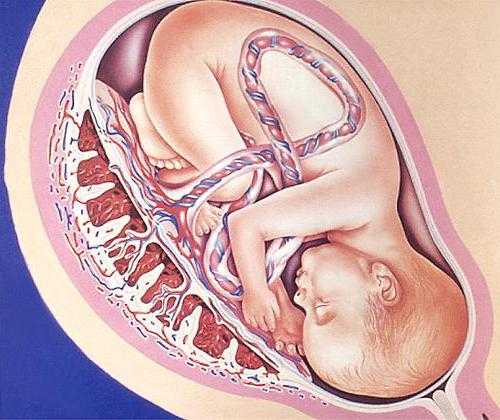 У сперматозоидов более длительный срок жизни, в среднем он составляет три-пять дней, в некоторых случаях – семь. Соответственно, если сперматозоид до овуляции попал в женские половые пути, существует вероятность, что он сможет дождаться появления яйцеклетки.
У сперматозоидов более длительный срок жизни, в среднем он составляет три-пять дней, в некоторых случаях – семь. Соответственно, если сперматозоид до овуляции попал в женские половые пути, существует вероятность, что он сможет дождаться появления яйцеклетки.
Когда яйцеклетка находится в состоянии ожидания оплодотворения, происходит выделение определенных веществ, которые предназначены для ее обнаружения. Если сперматозоиды находят яйцеклетку, они начинают выделять специальные ферменты, способные разрыхлить ее оболочку. Как только один из сперматозоидов проникает внутрь яйцеклетки, другие этого уже сделать не могут вследствие восстановления плотности ее оболочки. Таким образом, одна яйцеклетка может быть оплодотворена только одним сперматозоидом.
После оплодотворения происходит слияние хромосомных наборов родителей – по 23 хромосомы от каждого. В результате из двух различных клеток образуется одна, которая носит название зигота. Пол будущего ребенка зависит от того, какая из хромосом, Х или Y, была у сперматозоида. Яйцеклетки содержат только Х хромосомы. При сочетании ХХ на свет появляются девочки. Если же сперматозоид содержат Y хромосому, т. е. при сочетании ХY, рождаются мальчики. Как только в организме образовывается зигота, в нем происходит запуск механизма, направленного на сохранение беременности. Происходят изменения гормонального фона, биохимических реакций, иммунных механизмов, поступления нервных сигналов. Женский организм создает все необходимые условия для безопасного развития плода.
Яйцеклетки содержат только Х хромосомы. При сочетании ХХ на свет появляются девочки. Если же сперматозоид содержат Y хромосому, т. е. при сочетании ХY, рождаются мальчики. Как только в организме образовывается зигота, в нем происходит запуск механизма, направленного на сохранение беременности. Происходят изменения гормонального фона, биохимических реакций, иммунных механизмов, поступления нервных сигналов. Женский организм создает все необходимые условия для безопасного развития плода.
Третья неделя
Как только пройдут сутки после образования зародыша, ему понадобится совершить свой первый путь. Движения ресничек и сокращение мышц трубы направляют его в полость матки. В течение этого процесса внутри яйцеклетки происходит дробление на одинаковые клеточки.
По прошествии четырех дней меняется внешний вид яйцеклетки: она теряет круглую форму и становится гроздевидной. Данная стадия называется морула, начинается эмбриогенез – важный этап развития зародыша, на протяжении которого происходит формирование зачатков органов и тканей. Дробление клеток продолжается несколько дней, на пятый образуются их комплексы, которым присущи различные функции. Центральное скопление образует непосредственно эмбрион, наружное, называемое трофобласт, предназначено для расплавления эндометрия – внутреннего слоя матки.
Дробление клеток продолжается несколько дней, на пятый образуются их комплексы, которым присущи различные функции. Центральное скопление образует непосредственно эмбрион, наружное, называемое трофобласт, предназначено для расплавления эндометрия – внутреннего слоя матки.
5-7 дней уходит у зародыша на путь к матке. Когда происходит имплантация в ее слизистую оболочку, количество клеточек доходит до ста. Термин имплантация обозначает процесс внедрения эмбриона в слой эндометрия.
После оплодотворения на седьмой или восьмой день происходит имплантация. Первым критическим периодом беременности является данный этап, поскольку эмбриону впервые придется продемонстрировать свою жизнеспособность.
В течение имплантации происходит активное деление наружных клеток эмбриона, а сам процесс занимает порядка сорока часов. Количество клеток снаружи эмбриона резко увеличивается, они вытягиваются, происходит проникновение в слизистую оболочку матки, а внутри образуются тончайшие кровеносные сосуды, которые необходимы для поступления к эмбриону питательных веществ. Пройдет время, и эти сосуды преобразуются сначала в хорион, а впоследствии и в плаценту, которая сможет снабжать плод всем необходимым вплоть до появления младенца на свет.
Пройдет время, и эти сосуды преобразуются сначала в хорион, а впоследствии и в плаценту, которая сможет снабжать плод всем необходимым вплоть до появления младенца на свет.
Эмбрион на данном этапе жизни называется бластоциста. Он контактирует с эндометрием, расплавляет своей деятельностью клетки эндометрия, создает для себя дорожку к более глубоким слоям. Происходит сплетение кровеносными сосудами эмбриона с организмом мамы, что позволяет ему сразу же начать добывать полезные и нужные для развития вещества. Это жизненно необходимо, поскольку к данному времени запас, который несла в себе зрелая яйцеклетка, оказывается исчерпанным.
Далее начинается производство клетками трофобласта, т. е. наружными клетками хорионического гонадотропина человека, – гормона ХГЧ. Распространение данного гормона по всему организму оповещает его о наступлении беременности, что обуславливает запуск активной гормональной перестройки и начало соответствующих изменений в организме.
После оплодотворения и до запуска ХГЧ проходит, как правило, восемь или девять дней.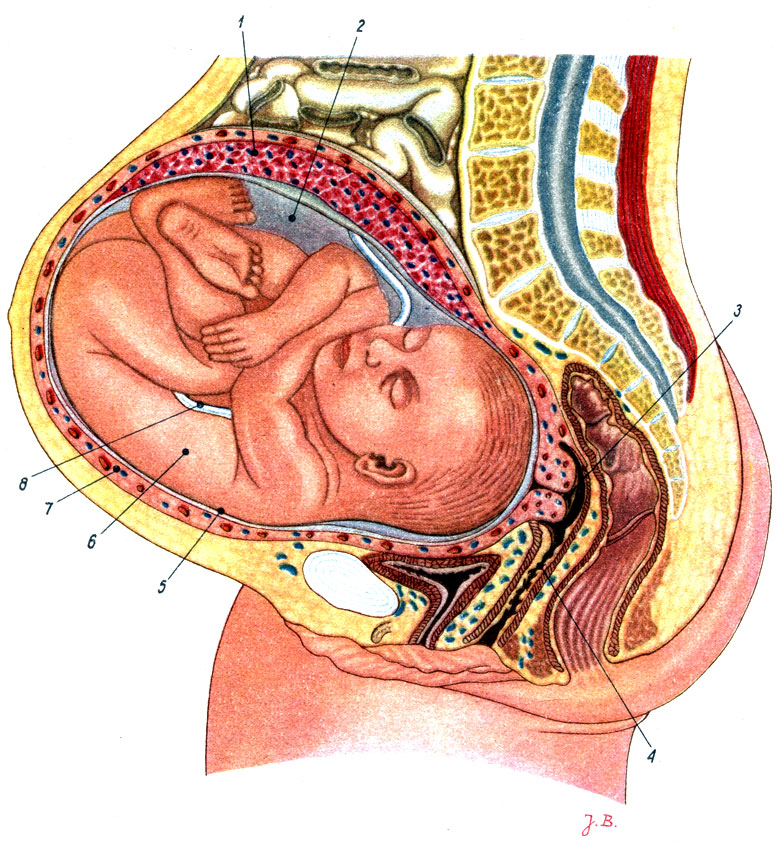 Поэтому уже с десятого дня после оплодотворения становится возможным определение данного гормона в крови матери. Такой анализ является наиболее достоверным подтверждением наступления беременности. Тесты, которые предлагаются сегодня для определения беременности, основываются на выявлении данного гормона в моче женщины. После первого дня задержки менструации при ее регулярном цикле уже возможно определить беременность с помощью теста самостоятельно.
Поэтому уже с десятого дня после оплодотворения становится возможным определение данного гормона в крови матери. Такой анализ является наиболее достоверным подтверждением наступления беременности. Тесты, которые предлагаются сегодня для определения беременности, основываются на выявлении данного гормона в моче женщины. После первого дня задержки менструации при ее регулярном цикле уже возможно определить беременность с помощью теста самостоятельно.
Что происходит с женщиной на третьей неделе беременности
Если женщина планирует беременность, 21-24 дни при условии регулярного цикла должны стать для нее важными. Это период возможной имплантации, когда собственному образу жизни следует уделить особенное внимание. Нежелательны в данный период тепловые воздействия и чрезмерные физические нагрузки, также следует предотвратить влияние различного рода излучений.
Женщина ничего не ощущает на данном этапе, т. к. имплантация не имеет внешних признаков. Если собственный образ жизни скорректировать в соответствии с простыми правилами, перечисленными выше, получится создать оптимальные условия для успешной имплантации.
Четвертая неделя
На четвертой акушерской неделе или второй неделе жизни зародыша его организм состоит из двух слоев. Эндобласт – клетки внутреннего слоя – станут началом пищеварительной и дыхательной систем, эктобласт – клетки внешнего слоя – дадут старт развитию нервной системы и кожи.
Размер эмбриона на данной стадии составляет 1,5 мм. Плоское расположение клеточек обусловило название зародыша данного возраста – диск.
Четвертая неделя характеризуется интенсивным развитием внезародышевых органов. Такие органы должны окружить зародыш и создать для его развития максимально благоприятные условия. Будущие плодные оболочки на данном этапе называются амниотический пузырь, также развиваются хорион, который впоследствии станет плацентой, и желточный мешок, являющийся складом питательных веществ, необходимых зародышу.
Что происходит с женщиной на четвертой неделе беременности
Если на четвертой неделе с женщиной и происходят изменения, то они являются совсем незначительными. Пока гормоны не достигли того уровня, чтобы оказать существенное влияние на состояние ее здоровья. Вероятны сонливость, перепады настроения, увеличение чувствительности молочных желез.
Пока гормоны не достигли того уровня, чтобы оказать существенное влияние на состояние ее здоровья. Вероятны сонливость, перепады настроения, увеличение чувствительности молочных желез.
Основными помощниками будущей мамы на четвертой неделе, как и в течение всей беременности, являются свежий воздух, правильно подобранное питание и хорошее настроение.
Анатомия беременности и родов — матка
Анатомия беременности и родов — матка | Беременность Рождение и ребенок начало содержания5-минутное чтение
Слушать
Как выглядит матка?
Одним из наиболее известных изменений в организме беременной женщины является появление «шишки», которая формируется для размещения ребенка, растущего в матке. Основная функция матки во время беременности заключается в том, чтобы вмещать и кормить вашего растущего ребенка, поэтому важно понимать ее структуру и функции, а также то, какие изменения вы можете ожидать от матки во время беременности.
Матка (также известная как «матка») имеет толстую мышечную стенку и имеет грушевидную форму. Он состоит из дна (в верхней части матки), основного тела (называемого корпусом) и шейки (нижняя часть матки). Связки, представляющие собой жесткую и гибкую ткань, удерживают его в положении в середине таза, позади мочевого пузыря и перед прямой кишкой.
Стенка матки состоит из 3 слоев. Внутри находится тонкий слой, называемый эндометрием, который реагирует на гормоны — отслоение этого слоя вызывает менструальные кровотечения. Средний слой представляет собой мышечную стенку. Внешний слой матки представляет собой тонкий слой клеток.
Иллюстрация женской репродуктивной системы. Размер матки небеременной женщины может варьироваться. У женщины, которая никогда не была беременна, средняя длина матки составляет около 7 сантиметров. Он увеличивается в размере примерно до 9 сантиметров у женщины, которая не беременна, но уже была беременна. Размер и форма матки могут меняться в зависимости от количества беременностей и с возрастом.
Как изменяется матка во время беременности?
Во время беременности по мере роста ребенка размер матки женщины резко увеличивается. Одним из показателей для оценки роста является высота дна матки, расстояние от лобковой кости до верхушки матки. Ваш врач (ВОП), акушер или акушерка будет измерять высоту вашего дна во время каждого дородового визита, начиная с 24 недель. Если есть опасения по поводу роста вашего ребенка, ваш врач или акушерка могут порекомендовать регулярное УЗИ для наблюдения за ребенком.
Высота дна матки может варьироваться от человека к человеку, и многие факторы могут влиять на размер матки беременной женщины. Например, высота дна матки может быть разной у женщин, вынашивающих более одного ребенка, страдающих избыточным весом или ожирением или имеющих определенные заболевания. Полный мочевой пузырь также влияет на измерение высоты дна, поэтому важно опорожнять мочевой пузырь перед каждым измерением. Меньшая, чем ожидалось, высота дна матки может быть признаком медленного роста ребенка или слишком малого количества амниотической жидкости. Если это так, ваш врач будет внимательно следить за этим. Напротив, большая, чем ожидалось, высота дна может означать, что ребенок крупнее среднего, и за этим также может потребоваться наблюдение.
Если это так, ваш врач будет внимательно следить за этим. Напротив, большая, чем ожидалось, высота дна может означать, что ребенок крупнее среднего, и за этим также может потребоваться наблюдение.
По мере роста матки она может оказывать давление на другие органы тела беременной женщины. Например, матка может давить на соседний мочевой пузырь, усиливая потребность в мочеиспускании.
Как матка готовится к родам?
Схватки Брэкстона-Хикса, также известные как «ложные схватки» или «тренировочные схватки», подготавливают вашу матку к родам и могут начаться уже в середине беременности и продолжаться вплоть до родов. Схватки Брэкстона-Хикса, как правило, нерегулярны, и, хотя они обычно не болезненны, они могут быть неудобными и постепенно усиливаться во время беременности.
Во время настоящих родов мышцы матки сокращаются, чтобы помочь ребенку пройти вниз по родовым путям. Родовые схватки начинаются как волна и нарастают по интенсивности, двигаясь от верхушки матки прямо к шейке матки.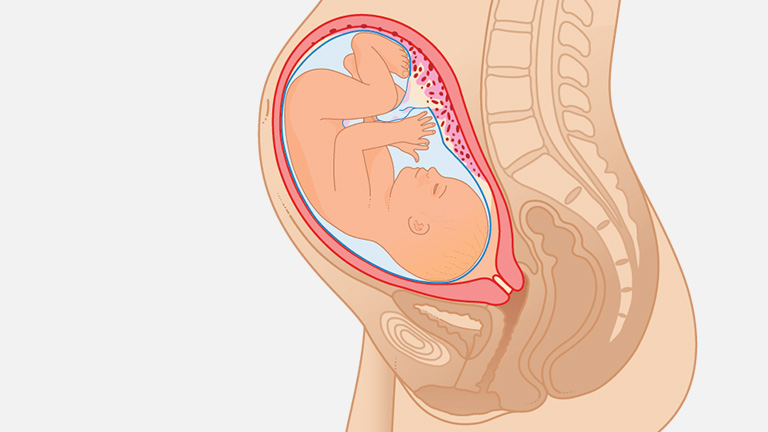 Ваша матка будет ощущаться сжатой во время сокращения, но между сокращениями боль ослабнет и позволит вам отдохнуть перед тем, как начнется следующее. В отличие от Брекстона-Хикса, родовые схватки становятся более сильными, регулярными и частыми в преддверии родов.
Ваша матка будет ощущаться сжатой во время сокращения, но между сокращениями боль ослабнет и позволит вам отдохнуть перед тем, как начнется следующее. В отличие от Брекстона-Хикса, родовые схватки становятся более сильными, регулярными и частыми в преддверии родов.
Как меняется матка после родов?
После рождения ребенка матка снова сокращается, чтобы позволить плаценте, которая питает ребенка во время беременности, покинуть тело женщины. Это иногда называют «после рождения». Эти схватки мягче, чем схватки во время родов. После рождения плаценты матка остается в сокращенном состоянии, чтобы предотвратить сильное кровотечение, известное как «послеродовое кровотечение».
Сокращения матки также продолжаются после завершения родов, особенно во время грудного вскармливания. Это сокращение и уплотнение матки будет немного напоминать менструальные спазмы и также известно как «послеродовые боли».
Подробнее о первых днях после родов читайте здесь.
Источники:
Королевский колледж акушеров и гинекологов Австралии и Новой Зеландии (Труд и рождение) , Издательство StatPearls (Анатомия, брюшная полость и таз) , Департамент здравоохранения (Клинические рекомендации: Ведение беременности) , Канал Лучшего Здоровья Виктория (Стадии беременности и изменения) , Материнская больница (Родовая информация и информация о рождении) , Королевский колледж акушеров и гинекологов Австралии и Новой Зеландии (Первые несколько недель после рождения) , Квинсленд Здоровье (Клинические рекомендации Квинсленда – для беременных и новорожденных) , Мемориальная больница короля Эдуарда (Высота основания: Измерение рулеткой) , Королевская больница для женщин (Оценка роста плода (клиническая) во время беременности) , Руководство МСД (Внутренние женские половые органы) Узнайте больше о разработке и обеспечении качества контента HealthDirect.
Последнее рассмотрение: октябрь 2020 г.
Наверх
Связанные страницы
- Анатомия беременности и родов — промежность и тазовое дно
- Анатомия беременности и родов — таз
- Анатомия беременности и родов — шейка матки
- Анатомия беременности и родов — мышцы живота
- Анатомия беременности и родов
Нужна дополнительная информация?
Выпадение матки — Better Health Channel
Тазовое дно и связанные с ним поддерживающие связки могут быть ослаблены или повреждены различными способами, вызывая выпадение матки.
Узнайте больше на веб-сайте Better Health Channel
Матка, шейка матки и яичники — информационный бюллетень | Джин Хейлс
В этом информационном бюллетене обсуждаются некоторые состояния здоровья, которые могут повлиять на матку, шейку матки и яичники женщины.
Узнайте больше на веб-сайте Jean Hailes for Women’s Health
Дилатация и кюретаж (D&C)
D&C — это операция по легкому выскабливанию внутренней части матки (матки).
Подробнее на веб-сайте WA Health
Внематочная беременность
Внематочная беременность возникает, когда оплодотворенная яйцеклетка имплантируется вне матки (матки)
Подробнее на веб-сайте WA Health
Отслойка плаценты — канал Better Health
Отслойка плаценты означает, что плацента отслоилась от стенки матки, лишая ребенка кислорода и питательных веществ.
Узнайте больше на веб-сайте Better Health Channel
Осложнения со стороны плаценты при беременности
Плацента развивается внутри матки во время беременности и обеспечивает вашего ребенка питательными веществами и кислородом. Если что-то пойдет не так, это может быть серьезно.
Если что-то пойдет не так, это может быть серьезно.
Узнайте больше на веб-сайте Беременность, роды и младенец
Тазовое дно | Планирование семьи NSW
Тазовое дно — это группа мышц в области таза, которые поддерживают мочевой пузырь, кишечник и матку (матку).
Дополнительная информация на веб-сайте Family Planning NSW
Мирена ВМС | Гормональная ВМС Мирена | Введение ВМС Мирены | Стоимость ВМС Мирены | Мирена ВМС Мельбурн — сексуальное здоровье Виктория
Гормональная внутриматочная спираль (ВМС) представляет собой небольшое противозачаточное устройство, которое вводится в матку (матку) для предотвращения беременности.
Узнайте больше на веб-сайте Sexual Health Victoria
Эндометриоз | Ваша плодородность
Эндометриоз — это состояние, при котором ткань, выстилающая матку, также разрастается в других частях тела
Узнайте больше на веб-сайте Your Fertility
Повреждение мышц тазового дна — родовая травма
Мышцы тазового дна представляют собой поддерживающий бассейн мышц, прикрепленных к тазовым костям соединительной тканью для поддержки влагалища, матки, мочевого пузыря и кишечника.
Узнайте больше на веб-сайте Австралазийской ассоциации родовых травм
Отказ от ответственности
Pregnancy, Birth and Baby не несет ответственности за содержание и рекламу на внешнем веб-сайте, на котором вы сейчас находитесь. вход.
ОКНужен дополнительный совет или руководство от наших медсестер по охране здоровья матерей и детей?
1800 882 436
Видеовызов
- Связаться с нами
- О нас
- Темы от А до Я
- Средство проверки симптомов
- Сервисный поиск
- Ссылка на нас
- Информационные партнеры
- Условия использования
- Конфиденциальность
Программа «Беременность, роды и младенец» финансируется правительством Австралии и управляется Healthdirect Australia.
Беременность, роды и младенец предоставляется от имени Департамента здравоохранения
Информация и рекомендации по беременности, родам и ребенку разрабатываются и управляются в рамках строгой клинической системы управления. Этот веб-сайт сертифицирован фондом Health On The Net (HON) — стандартом достоверной медицинской информации.
Этот сайт защищен reCAPTCHA и Google Политика конфиденциальности и Применяются Условия использования.
Эта информация предназначена только для вашего общего ознакомления и использования и не предназначена для использования в качестве медицинской консультации и не должна использоваться для диагностики, лечения или предотвращения каких-либо заболеваний, а также не должна использоваться в терапевтических целях.
Информация не является заменой независимой профессиональной консультации и не должна использоваться в качестве альтернативы профессиональной медицинской помощи. Если у вас есть конкретная медицинская проблема, обратитесь к врачу.
Если у вас есть конкретная медицинская проблема, обратитесь к врачу.
За исключением случаев, разрешенных Законом об авторском праве 1968 г., эта публикация или любая ее часть не могут воспроизводиться, изменяться, адаптироваться, храниться и/или распространяться в любой форме и любыми средствами без предварительного письменного разрешения Healthdirect Australia.
Поддержка этого браузера прекращена для беременных, родов и ребенка
Поддержка этого браузера для этого сайта прекращена
- Internet Explorer 11 и ниже
В настоящее время мы поддерживаем Microsoft Edge, Chrome, Firefox и Safari. Для получения дополнительной информации, пожалуйста, перейдите по ссылкам ниже:
- Chrome от Google
- Firefox от Mozilla
- Microsoft Edge
- Safari от Apple
Вы можете продолжить просмотр этого сайта в этом браузере. Некоторые функции, инструменты или взаимодействие могут работать неправильно.
Некоторые функции, инструменты или взаимодействие могут работать неправильно.
Физиология, Беременность — StatPearls — Книжная полка NCBI
Введение
Беременность — это состояние имплантации продуктов зачатия, расположенных либо в матке, либо в другом месте тела. Она заканчивается самопроизвольным или плановым абортом или родами. За это время тело матери претерпевает огромные изменения, затрагивающие все системы органов, необходимые для поддержания растущего плода. Все медицинские работники должны знать об этих изменениях, присутствующих во время беременности, чтобы иметь возможность обеспечить наилучший уход как за матерью, так и за плодом.
Проблемы, вызывающие озабоченность
Во время беременности женский организм претерпевает огромные изменения, затрагивающие все системы органов тела. Эти изменения приводят к физиологии, которая отличается от физиологии небеременной женщины. Кроме того, аномалии развития беременности могут привести к дальнейшим осложнениям как для матери, так и для плода. Уровень материнской смертности в Соединенных Штатах достиг почти 18 смертей на 100 000 живорождений в 2009 г., что резко превышает 7,2 смертей на 100 000 живорождений в 1987, для всех медицинских работников стало более важным понимать типичные изменения, сопровождающие беременность, а также распознавать изменения, выходящие за рамки типичных симптомов беременности.[1]
Уровень материнской смертности в Соединенных Штатах достиг почти 18 смертей на 100 000 живорождений в 2009 г., что резко превышает 7,2 смертей на 100 000 живорождений в 1987, для всех медицинских работников стало более важным понимать типичные изменения, сопровождающие беременность, а также распознавать изменения, выходящие за рамки типичных симптомов беременности.[1]
Клеточный
Оплодотворение яйцеклетки сперматозоидом запускает процесс эмбриогенеза. Оплодотворенная яйцеклетка проходит через несколько делений, образуя бластоцисту. Затем эта бластоциста инициирует имплантацию материнского эндометрия. Имплантация вызывает децидуализацию стромы матки для размещения эмбриона. Эта децидуальная оболочка поддерживает выживание эмбриона и, по-видимому, действует как барьер против иммунологических реакций. Кроме того, после имплантации начинает секретироваться хорионический гонадотропин человека (ХГЧ), что позволяет поддерживать беременность. Затем бластоциста начинает процесс формирования трех отдельных зародышевых слоев, включая эктодерму, мезодерму и энтодерму. На этой стадии бластоциста становится эмбрионом. Эмбрион проходит через процесс, известный как органогенез, в ходе которого развивается большинство основных систем органов. Через 8 недель после имплантации или 10 недель гестационного возраста эмбрион до рождения называется плодом.[2]
На этой стадии бластоциста становится эмбрионом. Эмбрион проходит через процесс, известный как органогенез, в ходе которого развивается большинство основных систем органов. Через 8 недель после имплантации или 10 недель гестационного возраста эмбрион до рождения называется плодом.[2]
Развитие
Продолжительность беременности от имплантации оплодотворенной яйцеклетки до рождения принимается равной 266 дням. Однако, поскольку датирование беременности обычно начинается с первого дня последней менструации, продолжительность беременности считается в среднем равной 280 дням. Эта продолжительность представляет собой количество времени, за которое примерно половина всех женщин рожает своих детей. Младенцы, рожденные от 37 0/7 недель беременности до 38 6/7 недель, считаются доношенными. Те, кто родился между 390/7 недель и 40 6/7 недель считаются доношенными. Младенцы, рожденные в срок от 41 0/7 недель до 41 6/7 недель, называются поздними. Любой ребенок, рожденный на сроке беременности 42 0/7 недель и позже, считается переношенным. [3]
[3]
Задействованные системы органов
Беременность вызывает скоординированную реакцию многих систем органов для поддержки как матери, так и плода.
Женская репродуктивная система [4]
Чтобы приспособиться к растущему плоду, матка должна подвергнуться экстремальным структурным изменениям и клеточной гипертрофии. В это время матка должна сохранять пассивное несократительное состояние; это происходит из-за повышенного уровня прогестерона, который расслабляет гладкую мускулатуру — рост плаценты приводит к ремоделированию ткани матки и сосудов. Гормональные сигналы, прежде всего эстроген, ответственны за инициирование процесса роста матки на ранних сроках беременности. Масса матки увеличивается с 70 г до 1100 г, а ее объем увеличивается с 10 мл до 5 л. Между 12 и 16 неделями нижнее тело матки раскрывается, позволяя матке стать более сферической и освобождая место для расширения амниотического мешка с минимальным растяжение матки. Когда скорость роста плода начинает ускоряться в 20 недель, матка быстро удлиняется, а ее стенки истончаются.
Сердечно-сосудистые заболевания [5]
Во время беременности сердечный выброс увеличивается на 30–60 %, причем наибольшее увеличение приходится на первый триместр. Максимальный выход достигается между 20 и 24 неделями и сохраняется до родов. Первоначально увеличение сердечного выброса связано с увеличением ударного объема. Поскольку ударный объем уменьшается к концу третьего триместра, увеличение частоты сердечных сокращений поддерживает повышенный сердечный выброс.
Снижается системное сосудистое сопротивление, что приводит к снижению артериального давления. Систолическое артериальное давление снижается примерно на 5–10 мм рт. ст., а диастолическое артериальное давление снижается на 10–15 мм рт.ст. Это снижение достигает самой низкой точки в 24 недели, после чего оно медленно возвращается к уровню до беременности. Это снижение артериального давления связано с повышенным уровнем прогестерона во время беременности. Прогестерон вызывает расслабление гладкой мускулатуры, что снижает сосудистое сопротивление.
ст., а диастолическое артериальное давление снижается на 10–15 мм рт.ст. Это снижение достигает самой низкой точки в 24 недели, после чего оно медленно возвращается к уровню до беременности. Это снижение артериального давления связано с повышенным уровнем прогестерона во время беременности. Прогестерон вызывает расслабление гладкой мускулатуры, что снижает сосудистое сопротивление.
В связи с этими физиологическими изменениями у большинства беременных женщин отмечают скачкообразный или коллапсирующий пульс, а также систолические шумы изгнания. Может присутствовать третий тон сердца, а также эктопические сокращения и периферические отеки. Изменения в положении сердца, возникающие по мере развития беременности, приводят к изменениям ЭКГ, которые считаются нормальными находками при беременности. К ним относятся: предсердные и желудочковые эктопические сокращения, небольшие зубцы Q и инвертированные зубцы T в отведении III, депрессия сегмента ST и инверсия зубца T в нижних и боковых отведениях, а также сдвиг оси желудочка влево.
Легочный [6]
Во время беременности диафрагма приподнимается, что приводит к снижению общей емкости легких (ОЕЛ) на 5%. Однако дыхательный объем (TV) увеличивается на 30–40%, тем самым уменьшая резервный объем выдоха на 20%. Минутная вентиляция также увеличивается на 30–40 % за счет того, что ТВ увеличивается при сохранении постоянной частоты дыхания.
Увеличение минутной вентиляции, происходящее во время беременности, приводит к увеличению альвеолярного (PAO2) и артериального (PaO2) уровней PO2 и снижению PACO2 и PaCO2. PaCO2 снижается с уровня 40 мм рт. ст. до беременности до 30 мм рт. ст. к 20 неделям. Это снижение PaCO2 создает повышенный градиент CO2 между плодом и матерью, тем самым улучшая доставку кислорода и удаление углекислого газа у плода. Этот градиент создается повышенным уровнем прогестерона, который, по-видимому, либо увеличивает чувствительность дыхательной системы к CO2, либо является первичным стимулятором. Эти изменения необходимы, чтобы приспособиться к 15-процентному увеличению скорости метаболизма и 20-процентному увеличению потребления кислорода, которое происходит во время беременности.
Снижение уровня PaCO2, увеличение дыхательного объема и снижение общей емкости легких в совокупности приводят к одышке беременных примерно у 60–70% беременных. Это ощущение представляет собой субъективное ощущение одышки без наличия гипоксии. Чаще всего это происходит в третьем триместре, но может начаться в любое время.
Желудочно-кишечный тракт [6]
Повышенные уровни эстрогена, прогестерона и хорионического гонадотропина человека (ХГЧ) в совокупности вызывают тошноту и рвоту, обычно называемую утренней тошнотой. Гипогликемия может быть дополнительной причиной тошноты. Утренняя тошнота развивается более чем в 70% беременностей и может возникать в любое время суток. Обычно он проходит к 14-16 неделям, но сохраняется после 20-й недели примерно у 10-20% беременных. Если тошнота и рвота достаточно сильны, чтобы привести к кетозу и потере веса, превышающей или равной 5% от веса до беременности, это называется гиперемезисом беременных. У этих пациентов могут быть необходимы внутривенное введение жидкости и заместительная терапия витаминами.
Повышенный уровень прогестерона вызывает расслабление гладких мышц, что приводит к увеличению времени опорожнения желудка. В сочетании со снижением тонуса гастроэзофагеального сфинктера и смещением желудка вверх часто возникает рефлюкс. Опосредованное прогестероном расслабление гладкой мускулатуры также приводит к снижению моторики толстой кишки, что приводит к увеличению всасывания воды и запорам.
Почечная [6]
Активация ренин-ангиотензин-альдостероновой системы на ранних сроках беременности приводит к увеличению реабсорбции натрия. Однако повышенная скорость клубочковой фильтрации (СКФ) поддерживает уровень натрия в плазме. Кроме того, повышенный уровень прогестерона и простациклина наряду с модификацией рецепторов ангиотензина I во время беременности приводит к относительной резистентности к ангиотензину II. Это состояние уравновешивает сосудосуживающий эффект ангиотензина и способствует вазодилатации почечных артерий, опосредованной релаксином, стимулирующим эндотелий к синтезу оксида азота.
Из-за почечной вазодилатации увеличиваются как СКФ, так и почечный плазмоток. СКФ увеличивается на 50%, начиная с ранних сроков беременности, и это повышение сохраняется до родов. Снижение системного сосудистого сопротивления приводит к тому, что как приносящие, так и выносящие артериолы испытывают снижение сосудистого сопротивления, тем самым поддерживая гидростатическое давление в клубочках — в результате увеличение почечного кровотока приводит к увеличению размера почки. Прогестерон снижает тонус мочеточников, перистальтику и давление сокращения, тем самым расширяя мочеточники.
Повышение СКФ приводит к снижению содержания азота мочевины и креатинина в крови на 25%. Повышенная СКФ в сочетании с повышенной проницаемостью гломерулярных капилляров для альбумина приводит к увеличению фракционной экскреции белка до 300 мг/сут. Менее эффективная канальцевая реабсорбция как глюкозы, так и мочевины приводит к увеличению скорости экскреции.
Гематология [6]
При беременности объем эритроцитов увеличивается на 20-30%, а объем плазмы увеличивается на 45-55%. Это непропорциональное увеличение объема приводит к дилюционной анемии со сниженным гематокритом. Количество лейкоцитов увеличивается от 6 до 16 миллионов/мл и может достигать 20 миллионов/мл во время и вскоре после родов. Концентрация тромбоцитов несколько снижается из-за увеличения объема плазмы, но обычно остается в пределах нормы. У небольшой части женщин (от 5 до 10 %) уровень тромбоцитов составляет от 100 до 150 млрд/л без какой-либо патологии. Уровни фибриногена и факторов VII-X увеличиваются, но время свертывания крови и время кровотечения остаются неизменными. Однако повышенный венозный застой и повреждение эндотелия сосудов приводят к более высокой частоте тромбоэмболических осложнений во время беременности. Повышение риска тромбоэмболических осложнений начинается в первом триместре и продолжается не менее 12 недель после родов.
Это непропорциональное увеличение объема приводит к дилюционной анемии со сниженным гематокритом. Количество лейкоцитов увеличивается от 6 до 16 миллионов/мл и может достигать 20 миллионов/мл во время и вскоре после родов. Концентрация тромбоцитов несколько снижается из-за увеличения объема плазмы, но обычно остается в пределах нормы. У небольшой части женщин (от 5 до 10 %) уровень тромбоцитов составляет от 100 до 150 млрд/л без какой-либо патологии. Уровни фибриногена и факторов VII-X увеличиваются, но время свертывания крови и время кровотечения остаются неизменными. Однако повышенный венозный застой и повреждение эндотелия сосудов приводят к более высокой частоте тромбоэмболических осложнений во время беременности. Повышение риска тромбоэмболических осложнений начинается в первом триместре и продолжается не менее 12 недель после родов.
Эндокринный [6]
Повышение уровня эстрогена во время беременности приводит к стимуляции тиреоидсвязывающего глобулина, который затем повышает уровень тироксина (Т4) и трийодтиронина (Т3). Уровни свободных Т3 и Т4 слегка изменены, но остаются относительно постоянными, с небольшим снижением во втором и третьем триместрах. Уровень ТТГ несколько снижается в I триместре из-за слабостимулирующего действия ХГЧ на щитовидную железу, но к концу I триместра вновь повышается. Несмотря на изменения, беременность считается эутиреоидным состоянием.
Уровни свободных Т3 и Т4 слегка изменены, но остаются относительно постоянными, с небольшим снижением во втором и третьем триместрах. Уровень ТТГ несколько снижается в I триместре из-за слабостимулирующего действия ХГЧ на щитовидную железу, но к концу I триместра вновь повышается. Несмотря на изменения, беременность считается эутиреоидным состоянием.
Во время беременности увеличивается выработка гормонов надпочечниками. Снижение сосудистого сопротивления и артериального давления стимулируют систему РАА, что приводит к трехкратному увеличению альдостерона к концу первого триместра и десятикратному увеличению к концу третьего триместра. Также наблюдается увеличение продукции кортизола, адренокортикотропного гормона (АКТГ), кортикостероид-связывающего глобулина (CGB) и дезоксикортикостерона, что приводит к состоянию гиперкортизола. К концу третьего триместра уровень общего кортизола в три раза выше, чем у небеременных женщин. К концу беременности плацента способствует повышению уровня кортизола из-за выработки кортикотропин-рилизинг-гормона, помогая, таким образом, вызвать роды.
Повышение уровня эстрадиола во время беременности приводит к увеличению пролактина, при этом уровень пролактина в сыворотке увеличивается в десять раз к концу беременности. Это повышенное производство вызывает рост гипофиза, вызванный пролиферацией клеток в передней доле. Уровни окситоцина, вырабатываемого задней долей гипофиза, увеличиваются на протяжении всей беременности и достигают пика в срок. Повышенный уровень эстрогена, прогестерона и ингибина ингибирует выработку фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ), что делает эти уровни неопределяемыми.
Скелетно-мышечная и дерматологическая [6]
Смещение центра тяжести, происходящее при беременности, приводит к увеличению лордоза в нижней части спины и сгибанию шеи. Это изменение осанки может вызвать напряжение в нижней части спины, которое ухудшается по мере развития беременности. Возникают повышенная подвижность и расширение крестцово-подвздошных сочленений и лобкового симфиза, разболтанность суставов в поясничном отделе позвоночника. Синдром запястного канала — частое явление во время беременности из-за сдавления срединного нерва.
Синдром запястного канала — частое явление во время беременности из-за сдавления срединного нерва.
Повышение уровня эстрогена приводит к сосудистым звездочкам и эритеме ладоней. Повышенный уровень меланоцитостимулирующих гормонов и стероидных гормонов приводит к гиперпигментации лица, сосков, промежности, линии живота и пупка.
Метаболизм [6]
Плацента вырабатывает человеческий плацентарный лактоген (hPL), который обеспечивает питание плода. Он индуцирует липолиз для увеличения количества свободных жирных кислот, которые беременная женщина преимущественно использует в качестве топлива. Он также действует как антагонист инсулина, вызывая диабетогенное состояние. Эта активность побуждает гиперплазию бета-клеток поджелудочной железы повышать уровень инсулина и синтез белка. На ранних сроках беременности повышается чувствительность матери к инсулину, а затем резистентность во втором и третьем триместрах.
Уровни общего холестерина и триглицеридов в сыворотке повышаются во время беременности из-за увеличения синтеза в печени и снижения активности липопротеинлипазы. Холестерин ЛПНП увеличивается на протяжении всей беременности, с увеличением на 50% к сроку. Холестерин ЛПВП увеличивается в течение первой половины беременности, а затем падает в третьем триместре, оставаясь при этом выше уровня небеременных. Повышение уровня триглицеридов необходимо для обеспечения энергией матери и сохранения глюкозы для плода. Повышенные уровни ЛПНП имеют решающее значение для плацентарного стероидогенеза.
Холестерин ЛПНП увеличивается на протяжении всей беременности, с увеличением на 50% к сроку. Холестерин ЛПВП увеличивается в течение первой половины беременности, а затем падает в третьем триместре, оставаясь при этом выше уровня небеременных. Повышение уровня триглицеридов необходимо для обеспечения энергией матери и сохранения глюкозы для плода. Повышенные уровни ЛПНП имеют решающее значение для плацентарного стероидогенеза.
Во время беременности увеличивается потребность в калориях и питательных веществах, включая повышенную потребность в белке, железе, кальции, фолиевой кислоте и других витаминах и минералах. Потребность в белке во время беременности увеличивается с 60 г/день до 70-75 г/день, так как аминокислоты транспортируются к развивающемуся плоду. Потребность в кальции увеличивается до 1,5 г/день, что связано с потребностью плода в 30 г кальция. Уровни кальция в материнской сыворотке сохраняются во время беременности, а потребности плода удовлетворяются за счет увеличения всасывания в кишечнике, начиная с 12-й недели. 0005
0005
Функция
Основной функцией беременности является обеспечение роста и развития плода. Все изменения, происходящие в организме матери, предназначены для обеспечения этого роста, а также для развития плаценты для питания плода и поддержания беременности.
Механизм
Менструальный цикл колеблется от 26 до 35 дней, при этом средняя продолжительность 28 дней. Менструальные кровотечения начинаются в первый день менструального цикла, а наиболее обильные выделения приходятся в среднем на 2-й день. Начало менструального цикла приходится на фолликулярную фазу, во время которой ФСГ из гипофиза стимулирует развитие первичной овариальной фолликул. Этот фолликул индуцирует выработку эстрогена, что позволяет слизистой оболочке матки пролиферировать. Всплеск ЛГ, вызванный выбросом эстрогена, стимулирует овуляцию и начинает лютеиновую фазу. Наибольшая вероятность зачатия приходится на фолликулярную фазу, за сутки до овуляции. Однако фертильная фаза охватывает время между 5 днями до и днем овуляции. После овуляции желтое тело секретирует прогестерон, поддерживая выстилку эндометрия для оплодотворенной яйцеклетки. Если оплодотворение не происходит или оплодотворенная яйцеклетка не имплантируется в слизистую оболочку эндометрия, тогда желтое тело дегенерирует, уровень прогестерона падает, и слизистая оболочка эндометрия отслаивается, чтобы снова начать менструальный цикл. [7]
После овуляции желтое тело секретирует прогестерон, поддерживая выстилку эндометрия для оплодотворенной яйцеклетки. Если оплодотворение не происходит или оплодотворенная яйцеклетка не имплантируется в слизистую оболочку эндометрия, тогда желтое тело дегенерирует, уровень прогестерона падает, и слизистая оболочка эндометрия отслаивается, чтобы снова начать менструальный цикл. [7]
Если оплодотворенная яйцеклетка успешно имплантируется в эндометрий, клетки трофобласта пролиферируют в клетки синцитиотрофобласта и начинают вырабатывать ХГЧ.[7] Это поддерживает желтое тело для поддержания секреции прогестерона и эстрогена, позволяя развиваться беременности. Синцитиотрофобласт вместе с цитотрофобластом и внезародышевой мезодермой продолжает формировать плаценту. Основная цель плаценты — поддерживать беременность и удовлетворять потребности плода. Плацентарная мембрана обеспечивает обмен питательными веществами и газами между плодом и телом матери, действуя как дыхательная, желудочно-кишечная, эндокринная, почечная, печеночная и иммунная системы плода. [8]
[8]
Беременность заканчивается рождением плода. Существует несколько теорий относительно того, как инициируются роды. Некоторые исследования показывают, что роды провоцируются отменой прогестерона и механическим растяжением стенки матки.[4] Другие исследования показывают, что медиаторы воспаления, такие как простагландины, жизненно важны для инициации сокращений матки.[9] Затем окситоцин поддерживает схватки во время родов.[10]
Связанное тестирование
Показания к тестированию для подтверждения беременности, либо по моче, либо по образцу сыворотки, включают женщин детородного возраста с аменореей, дисменореей, тазовой болью, болью в животе, обмороком, головокружением, гипотензией, тахикардией, тошнотой или рвота, выделения из влагалища или симптомы мочеиспускания. Уровни ХГЧ при жизнеспособной внутриматочной беременности удваиваются примерно каждые 48 часов на ранних сроках беременности. Уровни достигают пика примерно на 10–12 неделе беременности, а затем снижаются до стабильного состояния через 15 недель. Ультразвуковое подтверждение ранней беременности используется, когда у человека есть положительный тест на беременность наряду с тазовой болью, болью в животе или вагинальным кровотечением.
Ультразвуковое подтверждение ранней беременности используется, когда у человека есть положительный тест на беременность наряду с тазовой болью, болью в животе или вагинальным кровотечением.
Подтверждение жизнеспособной беременности происходит с помощью УЗИ, которое показывает гестационный мешок на трансвагинальном УЗИ в течение пяти недель или при уровне ХГЧ от 1500 до 2000 мМЕ/мл. Сердцебиение плода видно при трансвагинальном УЗИ в возрасте шести недель или при уровне ХГЧ от 5000 до 6000 мМЕ/мл.[12]
Патофизиология
Поскольку назначением плаценты является поддержка и сохранение беременности, любое отклонение в формировании плаценты может привести к неблагоприятным последствиям как для матери, так и для плода. Аномалии могут быть в виде строения плаценты, расположения плаценты и имплантации плаценты.
Преэклампсия, по-видимому, связана как с материнскими, так и с эмбриональными факторами, что приводит к аномальному развитию сосудов в плаценте; в конечном итоге это приводит к недостаточной перфузии, что приводит к гипоксии и ограничению роста. Эндотелиальная дисфункция матери, предположительно обусловленная антиангиогенными факторами, приводит к повышению проницаемости сосудов с активацией коагуляционного каскада, сужением сосудов и микроангиопатическим гемолизом. Эти факторы приводят к клиническим проявлениям преэклампсии, включая артериальную гипертензию, протеинурию, судороги, кровоизлияние в мозг, ДВС-синдром, почечную недостаточность, отек легких, маточно-плацентарную недостаточность, отслойку плаценты, преждевременные роды и увеличение частоты кесарева сечения. Преэклампсия делится на две категории: преэклампсия без тяжелых признаков и преэклампсия с тяжелыми признаками. Диагноз без тяжелых признаков, артериальное давление в третьем триместре выше 140/9.0 мм рт. ст. в двух случаях с интервалом не менее 6 часов, а также протеинурия более 300 мг/24 часа или отношение белка к креатинину более 0,3. Женщинам с преэклампсией без тяжелых признаков родоразрешение проводится в сроке 37 недель. Если диагноз поставлен до 37 недель, они находятся под пристальным наблюдением в стационаре, хотя амбулаторное наблюдение может использоваться, если нет других сопутствующих заболеваний.
Эндотелиальная дисфункция матери, предположительно обусловленная антиангиогенными факторами, приводит к повышению проницаемости сосудов с активацией коагуляционного каскада, сужением сосудов и микроангиопатическим гемолизом. Эти факторы приводят к клиническим проявлениям преэклампсии, включая артериальную гипертензию, протеинурию, судороги, кровоизлияние в мозг, ДВС-синдром, почечную недостаточность, отек легких, маточно-плацентарную недостаточность, отслойку плаценты, преждевременные роды и увеличение частоты кесарева сечения. Преэклампсия делится на две категории: преэклампсия без тяжелых признаков и преэклампсия с тяжелыми признаками. Диагноз без тяжелых признаков, артериальное давление в третьем триместре выше 140/9.0 мм рт. ст. в двух случаях с интервалом не менее 6 часов, а также протеинурия более 300 мг/24 часа или отношение белка к креатинину более 0,3. Женщинам с преэклампсией без тяжелых признаков родоразрешение проводится в сроке 37 недель. Если диагноз поставлен до 37 недель, они находятся под пристальным наблюдением в стационаре, хотя амбулаторное наблюдение может использоваться, если нет других сопутствующих заболеваний. Для постановки диагноза преэклампсии с тяжелыми признаками артериальное давление должно быть выше 160/110 мм рт. ст. в дополнение к протеинурии. В качестве альтернативы артериальное давление может быть выше 140/9.0 мм рт. ст. в двух случаях по крайней мере с одним другим признаком, включая почечную недостаточность, тромбоцитопению, отек легких, нарушение функции печени, церебральные или зрительные нарушения. Эти пациенты должны быть родоразрешены в 34 недели и должны получать лечение сульфатом магния для профилактики судорог. Если артериальное давление выше 160/110 мм рт.ст., следует использовать антигипертензивные препараты для снижения риска инсульта.[13][14]
Для постановки диагноза преэклампсии с тяжелыми признаками артериальное давление должно быть выше 160/110 мм рт. ст. в дополнение к протеинурии. В качестве альтернативы артериальное давление может быть выше 140/9.0 мм рт. ст. в двух случаях по крайней мере с одним другим признаком, включая почечную недостаточность, тромбоцитопению, отек легких, нарушение функции печени, церебральные или зрительные нарушения. Эти пациенты должны быть родоразрешены в 34 недели и должны получать лечение сульфатом магния для профилактики судорог. Если артериальное давление выше 160/110 мм рт.ст., следует использовать антигипертензивные препараты для снижения риска инсульта.[13][14]
Приблизительно у 10% пациентов с преэклампсией с тяжелыми признаками развивается HELLP-синдром — у этих пациентов отмечаются гемолиз, повышение активности печеночных ферментов и низкий уровень тромбоцитов. У этих пациентов нет необходимости в наличии артериальной гипертензии и протеинурии. Эти пациенты, диагностированные после 34 0/7 недель, должны быть доставлены после стабилизации состояния. Если диагноз поставлен до 34 недель, эти женщины должны быть доставлены через 24–48 часов после введения бетаметазона. Им также следует вводить сульфат магния в течение 24 часов после родов.
Если диагноз поставлен до 34 недель, эти женщины должны быть доставлены через 24–48 часов после введения бетаметазона. Им также следует вводить сульфат магния в течение 24 часов после родов.
Эклампсия диагностируется, когда у пациентки с преэклампсией возникают большие эпилептические припадки. Может встречаться у женщин как с выраженными признаками, так и без них. Эклампсия возникает при нарушении ауторегуляции мозгового кровообращения из-за эндотелиальной дисфункции, гиперперфузии и отека мозга. Лечение включает контроль и профилактику судорог, контроль артериального давления и родоразрешение после стабилизации состояния пациента и контроля судорог.[14]
Предлежание плаценты возникает при аномальной имплантации плаценты, покрывающей внутренний зев шейки матки. Его можно считать полным, при котором внутренний зев полностью закрыт плацентой, частичным предлежанием, когда плацента прикрывает часть внутреннего зева, или краевым предлежанием, когда край плаценты подходит к краю зева. Плацента считается расположенной низко, если она находится в нижнем сегменте матки, но не доходит до внутреннего зева. В третьем триместре начинается истончение нижнего сегмента матки, что приводит к нарушению прикрепления плаценты и безболезненному кровотечению. Это кровотечение раздражает матку, стимулируя сокращения матки, которые вызывают дальнейшее отделение и кровотечение. По мере раскрытия и сглаживания шейки матки во время родов происходит отделение плаценты и неизбежное кровотечение, которое может привести к кровотечению и шоку. Этим пациенткам назначают тазовый покой через 20 недель, снижение физической активности и кесарево сечение между 36 и 37 неделями [16].
Плацента считается расположенной низко, если она находится в нижнем сегменте матки, но не доходит до внутреннего зева. В третьем триместре начинается истончение нижнего сегмента матки, что приводит к нарушению прикрепления плаценты и безболезненному кровотечению. Это кровотечение раздражает матку, стимулируя сокращения матки, которые вызывают дальнейшее отделение и кровотечение. По мере раскрытия и сглаживания шейки матки во время родов происходит отделение плаценты и неизбежное кровотечение, которое может привести к кровотечению и шоку. Этим пациенткам назначают тазовый покой через 20 недель, снижение физической активности и кесарево сечение между 36 и 37 неделями [16].
Приращение плаценты происходит, когда плацента внедряется в стенку матки во время имплантации. Если инвазия распространяется на миометрий, это состояние называется врастанием плаценты. Если инвазия распространяется дальше через миометрий и серозную оболочку, это считается percreta плаценты. Placenta percreta может также проникать в окружающие органы, такие как мочевой пузырь или прямую кишку. В этих условиях плацента не может должным образом отделиться от стенки матки, что может привести к кровотечению и шоку. Таким образом, это состояние может привести к необходимости гистерэктомии во время родов.
В этих условиях плацента не может должным образом отделиться от стенки матки, что может привести к кровотечению и шоку. Таким образом, это состояние может привести к необходимости гистерэктомии во время родов.
Клиническое значение
Понимание изменений, происходящих во время беременности, имеет решающее значение для правильного ведения беременных. Они сталкиваются со многими физическими изменениями, которые могут создать физическое, умственное и эмоциональное напряжение для пациента. Очень важно оставаться чувствительным к этим изменениям при оказании помощи.
В дополнение к тому, чтобы оставаться чутким к сострадательному уходу, знание физиологических изменений во время беременности имеет важное значение для определения того, действительно ли явная патология является патологической по сравнению с нормальным явлением у беременной пациентки. Многие пределы лабораторных показателей корректируются во время беременности из-за изменений в гормонах и функционировании органов. Гипотензия и тахикардия становятся более распространенными на протяжении всей беременности, что требует тщательного рассмотрения при лечении беременных с травмой.
Гипотензия и тахикардия становятся более распространенными на протяжении всей беременности, что требует тщательного рассмотрения при лечении беременных с травмой.
В целом, понимание физиологии беременности позволяет всем поставщикам медицинских услуг, а не только акушерам-гинекологам, оказывать наилучшую возможную помощь.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Creanga AA, Berg CJ, Ko JY, Farr SL, Tong VT, Bruce FC, Callaghan WM. Материнская смертность и заболеваемость в США: где мы сейчас? J Женское здоровье (Larchmt). 2014 янв; 23(1):3-9. [Бесплатная статья PMC: PMC3880915] [PubMed: 24383493]
- 2.
Zhang S, Lin H, Kong S, Wang S, Wang H, Wang H, Armant DR. Физиологические и молекулярные детерминанты имплантации эмбриона. Мол Аспекты Мед. 2013 окт; 34 (5): 939-80.
 [Бесплатная статья PMC: PMC4278353] [PubMed: 23290997]
[Бесплатная статья PMC: PMC4278353] [PubMed: 23290997]- 3.
Бхат Р.А., Куштаги П. Новый взгляд на продолжительность беременности человека. Singapore Med J. 2006 Dec; 47 (12): 1044-8. [PubMed: 17139400]
- 4.
Майерс К.М., Элад Д. Биомеханика матки человека. Wiley Interdiscip Rev Syst Biol Med. 9 (5) сентября 2017 г. [PubMed: 28498625]
- 5.
Hu H, Pasca I. Лечение сложных сердечных заболеваний у беременных пациенток. Крит Уход Клин. 2016 Январь; 32 (1): 97-107. [PubMed: 26600447]
- 6.
Soma-Pillay P, Nelson-Piercy C, Tolppanen H, Mebazaa A. Физиологические изменения во время беременности. Cardiovasc J Afr. 2016 март-апрель;27(2):89-94. [Бесплатная статья PMC: PMC4928162] [PubMed: 27213856]
- 7.
Михм М., Гангули С., Муттукришна С. Нормальный менструальный цикл у женщин. Anim Reprod Sci. 2011 апрель; 124 (3-4): 229-36. [PubMed: 20869180]
- 8.

Guttmacher AE, Maddox YT, Spong CY. Проект «Человеческая плацента»: структура, развитие и функция плаценты в режиме реального времени. Плацента. 2014 май; 35(5):303-4. [Бесплатная статья PMC: PMC3999347] [PubMed: 24661567]
- 9.
Ravanos K, Dagklis T, Petousis S, Margioula-Siarkou C, Prapas Y, Prapas N. Факторы, участвующие в инициации родов у человека в срок и преждевременные роды: обзор. Гинекол Эндокринол. 2015;31(9):679-83. [PubMed: 26303116]
- 10.
Arrowsmith S, Wray S. Окситоцин: его механизм действия и передача сигналов рецепторов в миометрии. J Нейроэндокринол. 2014 июнь; 26 (6): 356-69. [PubMed: 24888645]
- 11.
Монтаньяна М., Тренти Т., Алоэ Р., Сервеллин Г., Липпи Г. Хорионический гонадотропин человека в диагностике беременности. Клин Чим Акта. 2011 17 августа; 412 (17-18): 1515-20. [PubMed: 21635878]
- 12.
Кнез Дж., День А, Юркович Д. Ультразвуковая визуализация при лечении кровотечения и боли на ранних сроках беременности.
 Best Pract Res Clin Obstet Gynaecol. 2014 июль; 28 (5): 621-36. [В паблике: 24841987]
Best Pract Res Clin Obstet Gynaecol. 2014 июль; 28 (5): 621-36. [В паблике: 24841987]- 13.
Эль-Сайед ААФ. Преэклампсия: обзор патогенеза и возможных стратегий лечения, основанных на его патофизиологических нарушениях. Тайвань J Obstet Gynecol. 2017 окт; 56 (5): 593-598. [PubMed: 2
42]
- 14.
Каттах А.Г., Гарович В.Д. Лечение артериальной гипертензии во время беременности. Adv Хроническая почка Dis. 2013 май; 20(3):229-39. [Бесплатная статья PMC: PMC3925675] [PubMed: 23928387]
- 15.
Haram K, Svendsen E, Abildgaard U. Синдром HELLP: клинические проблемы и лечение. Обзор. BMC Беременность Роды. 2009 26 февраля; 9:8. [Бесплатная статья PMC: PMC2654858] [PubMed: 19245695]
- 16.
Martinelli KG, Garcia ÉM, Santos Neto ETD, Gama SGND. Пожилой материнский возраст и его связь с предлежанием плаценты и отслойкой плаценты: метаанализ. Кэд Сауд Публика. 2018 19 февраля; 34 (2): e00206116.
