Применение рентгена при ревматических заболеваниях. Когда обращаться к врачу?
Рентген – один из самых точных и безопасных методов диагностики в современной медицине. В том числе, при лечении нарушений заболеваний связанных с нарушением функций костно-суставного аппарата.
Проведенное рентгенологического заболевания исследования поможет лечащему врачу поставить точный диагноз, исключить возможные болезни со схожими симптомами, увидеть осложнения или вторичные признаки заболеваний других органов и систем. После этого пациенту можно будет назначить лечение и контролировать его успешность.
Рентгенологическое исследование костей и суставов назначают в зависимости от симптомов, иногда это бывают изолированные снимки одного сустава или одной кости. Этот метод активно используется не только в травматологии, но и для эффективного выявления других заболеваний суставов и костей, причин нарушений в функционировании, профессиональных или возрастных изменений и прочих отклонений от нормы.
Основные виды рентгенографии костно-суставного аппарата:
- Рентген локтевого, лучезапястного, коленного и тазобедренного суставов
- Рентген костей таза
- Рентген кисти, стопы, пальцев
- Рентген крестцово-подвздошных сочленений
- Рентген грудины, ключицы
- Рентген трубчатых костей (бедренной, плечевой и т.д.)
Что нужно знать о ревматических заболеваниях?
На сегодняшний день описано более 100 разных болезней. Если обобщить, все они имеют частично схожие проявления: поражения костей, суставов, мышц, сухожилий, иногда – соединительной ткани.
Самые распространенные случаи в практике ревматолога:
- Ревматоидный артрит
- Реактивный артрит
- Спондилоартрит
- Болезнь Бехтерева
- Остеопороз
- Остеоартроз
- Подагра
- Острая ревматическая лихорадка
- Ревматическая болезнь сердца
- Системная красная волчанка
Главная опасность многих хронических заболеваний суставов – они могут долгое время протекать незаметно для пациента после своего возникновения.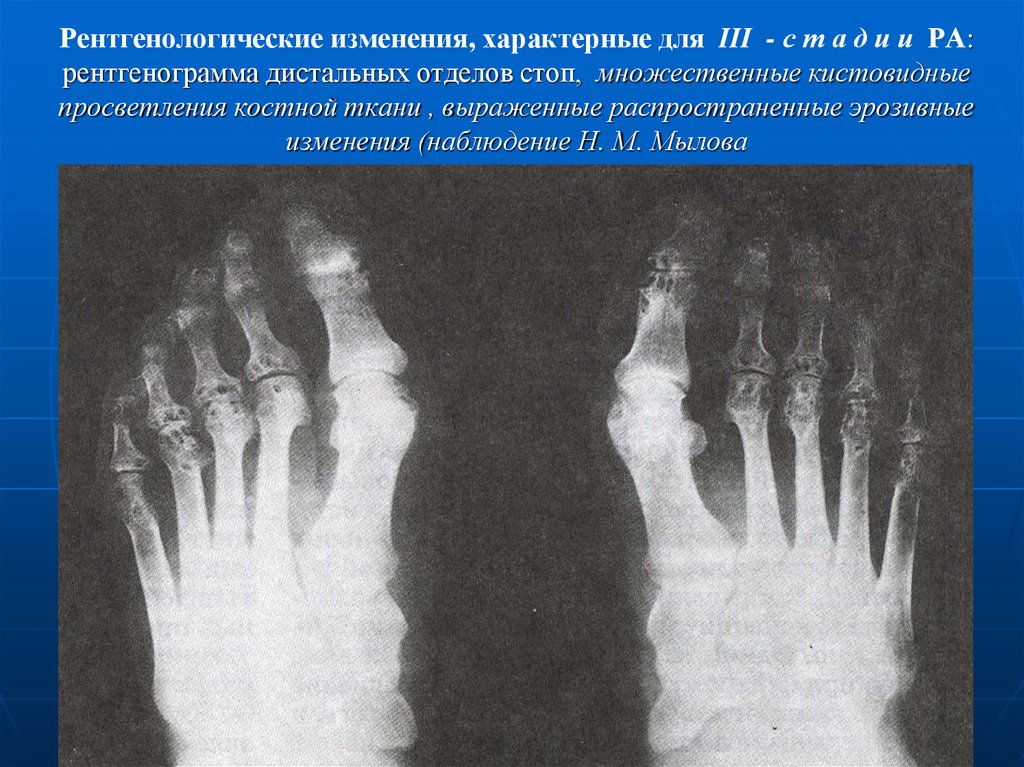 Развитие болезни медленное, но влияние на подвижность человека она всё равно может оказать пагубное, вплоть до инвалидности.
Развитие болезни медленное, но влияние на подвижность человека она всё равно может оказать пагубное, вплоть до инвалидности.
Существует распространенное заблуждение, что ревматизм – это проблема пожилых людей. К сожалению, это не совсем так. Есть целая группа опасных заболеваний, которые в первую очередь угрожают молодежи. Например, болезнь Бехтерева. Встречается в основном у мужчин от 18 лет.
Вот почему очень важно уделять внимание профилактике, а при необходимости – ранней диагностике ревматический заболеваний.
Постарайтесь исключить факторы риска, которые зависят от вас. Это избыточный вес, повышенные физические нагрузки, на опорно-двигательный аппарат, переохлаждение. Также роль в развитии заболеваний органов опорно-двигательного аппарата, может сыграть наследственный фактор( заболевание суставов у близких родственников).
При появлении следующих симптомов, не откладывая запишитесь на приём к врачу:
- Постоянная боль в суставах
- Болезненность в суставе при давлении пальцами или ладонью
- Воспалении: припухлость сустава, скованность, покраснение и/или местное повышение температуры
- Быстрая утомляемость, слабость, плохое самочувствие
- Потеря объёма движения или гибкости сустава
Записаться на консультацию к Ревматологу
Диагностика ревматоидного артрита на ранних стадиях заболевания » Медвестник
М.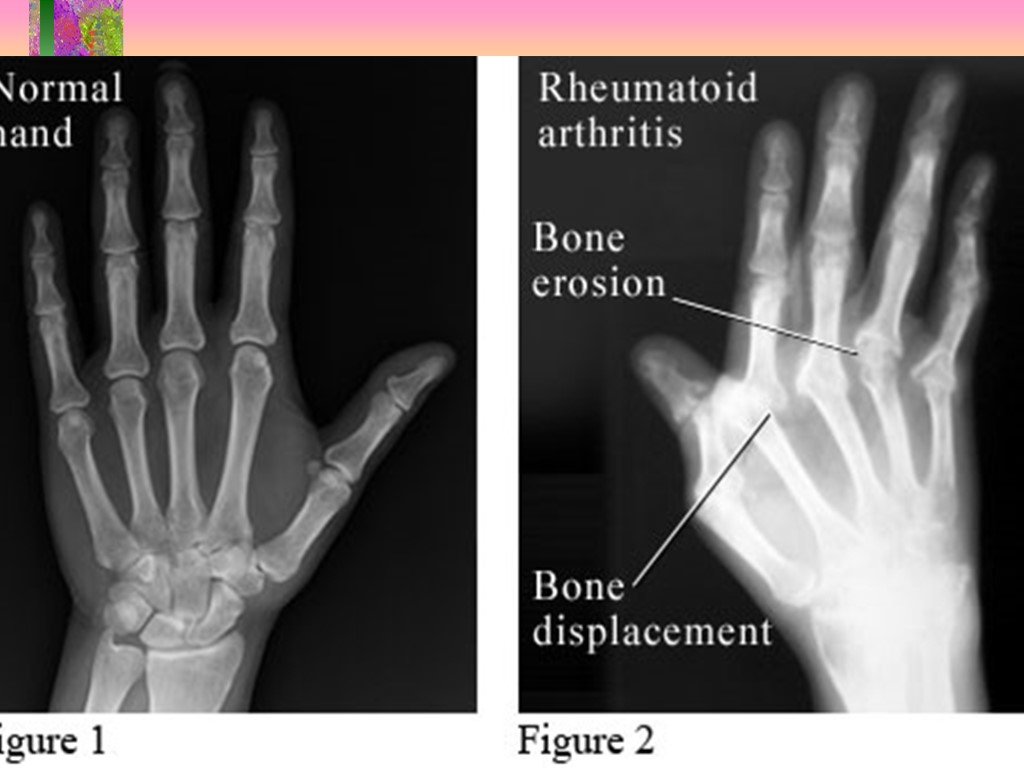 В. ГОЛОВИЗНИН, доцент кафедры внутренних болезней стоматологического факультета Московского государственного медико-стоматологического университета
В. ГОЛОВИЗНИН, доцент кафедры внутренних болезней стоматологического факультета Московского государственного медико-стоматологического университета
Перспективы связаны с иммуноактивной терапией
Ревматоидный артрит (РА) является наиболее распространенным заболеванием соединительной ткани. Оно неуклонно прогрессирует, рано приводит к утрате трудоспособности и снижает продолжительность и качество жизни пациентов. В первые 3 года болезни трудоспособность утрачивают 37,5% больных, а через 5 лет более чем 50% больных РА уже не способны продолжать работу.
Возможности улучшения прогноза при РА связаны с применением адекватной иммуноактивной терапии до начала развития деструктивного процесса в суставах. Минимальная продолжительность этого периода времени составляет около 3 месяцев с момента дебюта болезни. Однако на практике почти в половине случаев диагноз РА ставится больным лишь тогда, когда у них выявляются рентгенологические признаки достоверных, а следовательно, уже необратимых, суставных деструкций.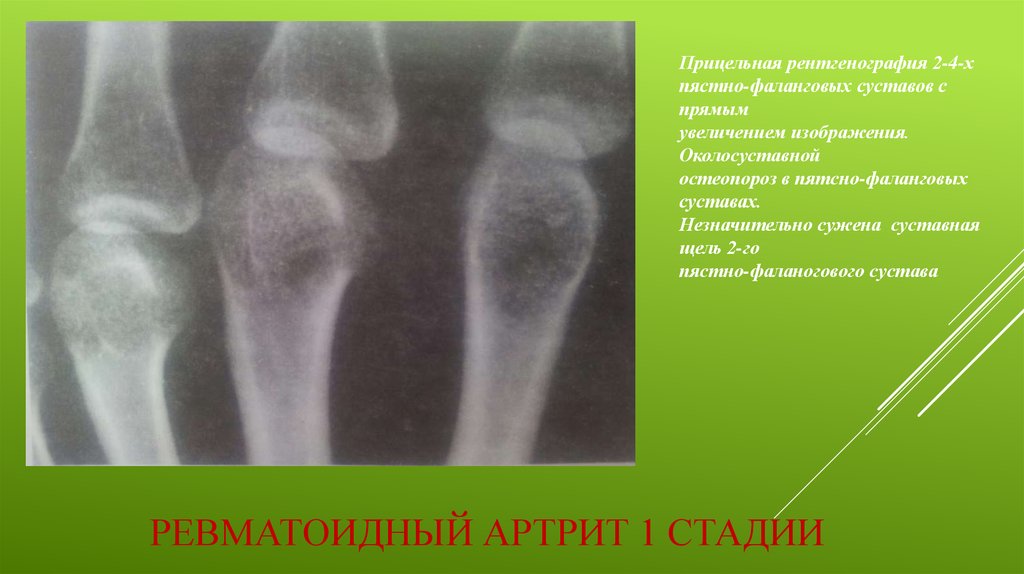 Причин несвоевременной постановки диагноза РА на этапе первой врачебной помощи несколько.
Причин несвоевременной постановки диагноза РА на этапе первой врачебной помощи несколько.
Главной является недостаточное знаком-ство докторов общей практики с дифференциальным диагнозом заболеваний суставов. РА и другие ревматические болезни схожи на начальных этапах развития. Современная медицина пока не располагает абсолютным критерием, позволяющим на 100% отличать РА от другой суставной патологии. В связи с этим диагноз РА ставится по совокупности признаков, каждый из которых имеет различную степень достоверности. Для диагностики РА повсеместно применяют предложенные в 1987 году Американской коллегией ревматологов (AКР) классификационные критерии (табл.). Критерии 1—4 должны наблюдаться не менее 6 недель. Диагноз РА устанавливается при наличии не менее 4 критериев. Чувствительность критериев — 91,2%, специфичность — 89,3%. В развернутой стадии болезни эти критерии действительно имеют высокую чувствительность и специфичность (около 90%).
Ранняя диагностика крайне важна
Однако при раннем РА эффективность диагностики гораздо ниже. Например, подкожные ревматоидные узелки редко выявляются на первом году заболевания. Рентгенологические изменения в ранние сроки РА неспецифичны или могут отсутствовать. То же относится и к присутствию у пациентов в крови ревматоидного фактора. Тогда основное значение в постановке диагноза имеет симметричный артрит с вовлечением кисти и запястья, сопровождающийся продолжительной утренней скованностью.
Например, подкожные ревматоидные узелки редко выявляются на первом году заболевания. Рентгенологические изменения в ранние сроки РА неспецифичны или могут отсутствовать. То же относится и к присутствию у пациентов в крови ревматоидного фактора. Тогда основное значение в постановке диагноза имеет симметричный артрит с вовлечением кисти и запястья, сопровождающийся продолжительной утренней скованностью.
Относительно последнего признака мы хотели бы заострить внимание читателя. Скованность — тугоподвижность суставов, связанная со снижением уровня эндогенных кортикостероидов в утренние часы, а не боль является достоверным диагностическим критерием РА.
По данным зарубежных исследователей, одной из главных причин отсроченной постановки диагноза РА является позднее направление больного к ревматологу. Для уменьшения потери времени на этапе первичного контакта с врачом общей практики и своевременного направления пациента к ревматологу Emery P. и соавт. (2002 г.) предложили критерии «впервые выявленного» РА (см.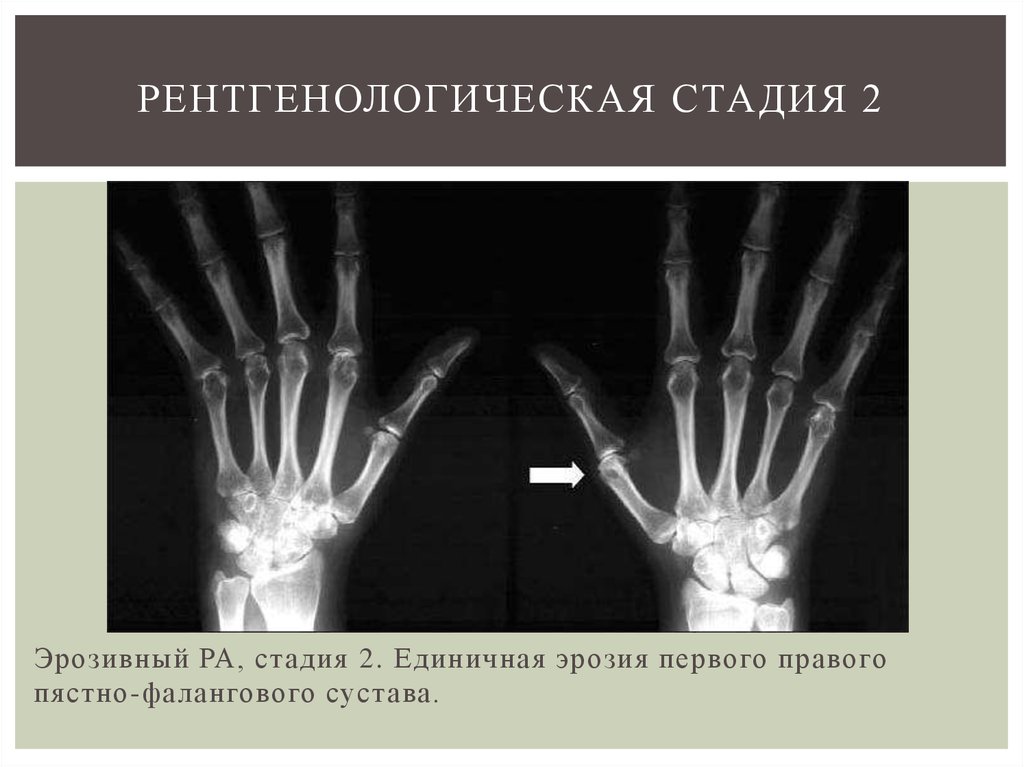 табл.).
табл.).
Эти признаки не являются основанием для достоверного диагноза, однако достаточно хотя бы одного из этих критериев, чтобы направить пациента к ревматологу, который должен провести анализ характера и длительности суставного синдрома, выявить возможные внесуставные проявления РА, провести лабораторные и инструментальные исследования. Следует также иметь в виду, что ранний РА характеризуется наличием «доклинического периода» у 71%, частым началом с моноолигоартритом (70%), «масками» остеоартроза (26,2%), реактивного артрита (23,8%), подагры (4,6).
Следующий этап — признаки воспаления
Лабораторные признаки РА — следующий этап алгоритма, это, конечно, признаки воспаления. Однако оценка СОЭ, С-реактивного белка (СРБ), белковых фракций имеет второстепенное значение в диагностическом процессе на ранних этапах. И отсутствие их изменений не должно препятствовать постановке диагноза. В первые 2—3 месяца величины этих параметров не менее чем у 50% больных не выходят за пределы нормы. Кроме того, изменения острофазовых показателей типичны и для других заболеваний суставов.
Кроме того, изменения острофазовых показателей типичны и для других заболеваний суставов.
Тем не менее дебют РА у лиц пожилого возраста (старше 55 лет) сопровождается выраженной клинико-лабораторной активностью болезни — высоким уровнем СОЭ, СРБ, альфа 2 и гамма-глобулинов. В клиническом течении преобладает острое начало с лихорадочным синдромом без четкого продромального периода, стойкий полиартрит, нередко торпидный к терапии. Вышесказанное важно и потому, что эти проявления манифестируют на фоне уже имеющихся других суставных заболеваний, в первую очередь, остеоартроза, что также затрудняет верификацию РА, традиционно считающегося «болезнью молодого возраста». Именно высокие, нетипичные для остеоартроза, показатели СОЭ и уровня острофазовых белков должны навести врача на мысль о дебюте РА у пожилого больного.
Большее значение имеет обнаружение в крови ревматоидного фактора (РФ) в диагностических титрах. Однако примерно у 20% больных РА РФ в сыворотке крови отсутствует. Кроме того, РФ обнаруживают примерно у 5% здоровых людей, у 5—25% лиц пожилого возраста, а также у значительного числа больных с хроническими заболеваниями (системной красной волчанкой, системной склеродермией и др. ).
).
Иммунологический тест улучшил диагностику
Указанных ограничений лишен недавно внедренный в клиническую практику новый иммунологический тест — определение антител к циклическому цитруллинированному пептиду (анти-ЦЦП-АТ), что повысило эффективность лабораторной диагностики РА на ранних стадиях. У больных с РА было выявлено несколько аутоантител, направленных против белков, содержащих цитруллин. Первым таким аутоантителом был антиперинуклеарный фактор. Специфичность анти-ЦЦП-АТ при диагностике РА на ранних стадиях составляет 86%, комбинации анти-ЦЦП-АТ + СОЭ — 95%, анти-ЦЦП-АТ + РФ — 91%, анти-ЦЦП-АТ + СРБ — 97%, анти-ЦЦП-АТ + полиартрикулярная боль — 95%, анти-ЦЦП-АТ + утренняя скованность — 99%. Особенно диагностически значимо определение анти-ЦЦП-АТ у лиц с низкими титрами ревматоидного фактора.
Рентгенография суставов — достоверный, но на ранних стадиях заболевания имеющий низкую диагностическую ценность, метод исследования. Околосуставной остеопороз как признак первой рентгенологической стадии РА развивается как минимум в течение нескольких недель. А костные эрозии и узуры — наиболее важный симптом РА — являются поздним признаком и могут обнаруживаться лишь спустя много месяцев. Тем не менее рентгенография суставов обязательна при любом подозрении на РА.
А костные эрозии и узуры — наиболее важный симптом РА — являются поздним признаком и могут обнаруживаться лишь спустя много месяцев. Тем не менее рентгенография суставов обязательна при любом подозрении на РА.
В первую очередь выполняется снимок кистей вне зависимости от степени субъективных и объективных признаков их поражения. Эрозии и сужение суставной щели проксимальных межфаланговых суставов обеих кистей рук наиболее типичны для РА. Они могут прогрессировать субклинически и, следовательно, их обнаружение дополняет картину даже при нерезко выраженных признаках воспаления. Рентгенологические изменения в крупных суставах считаются менее специфичными для РА. Тем не менее, особенно при серонегативных формах болезни, исследование костей таза может быть диагностически значимым.
На ранних стадиях РА наиболее чувствительным методом для выявления диагностически значимых изменений в суставах является МРТ. Этот метод позволяет обнаружить изменения в мягких тканях. Более доступным для клинической практики является метод допплеровского ультразвукового исследования суставов, который, как и МРТ, обладает большей, по сравнению с рентгенографией, чувствительностью в выявлении характерных для РА изменений в суставах. В первые месяцы заболевания, помимо визуализации синовита и тендовагинита, большое значение для постановки диагноза имеет обнаружение паннуса, который выглядит как гроздевидное утолщение синовиальной оболочки до 4—6 мм с усиленной васкуляризацией. На поздних стадиях толщина паннуса может достигать 10—12 мм, при этом выраженность его васкуляризации значительно варьирует. Этот метод имеет преимущества при исследовании плечевых и тазобедренных суставов, хуже доступных для физикального обследования. При других распространенных заболеваниях суставов (реактивных артритах, остеоартрозе) паннус не образуется. Напротив, в суставах характерен синдром «минус ткань», когда визуализация фиксирует разрушение хряща, расширение суставной щели и дефекты костной ткани без наличия пролиферирующей синовии.
В первые месяцы заболевания, помимо визуализации синовита и тендовагинита, большое значение для постановки диагноза имеет обнаружение паннуса, который выглядит как гроздевидное утолщение синовиальной оболочки до 4—6 мм с усиленной васкуляризацией. На поздних стадиях толщина паннуса может достигать 10—12 мм, при этом выраженность его васкуляризации значительно варьирует. Этот метод имеет преимущества при исследовании плечевых и тазобедренных суставов, хуже доступных для физикального обследования. При других распространенных заболеваниях суставов (реактивных артритах, остеоартрозе) паннус не образуется. Напротив, в суставах характерен синдром «минус ткань», когда визуализация фиксирует разрушение хряща, расширение суставной щели и дефекты костной ткани без наличия пролиферирующей синовии.
Итак, дебют РА возможен как в молодом, так и в пожилом возрасте. В последнем случае болезнь имеет более агрессивный и прогностически менее благоприятный характер. Как мы показали выше, «классические» критерии диагностики РА на ранних стадиях имеют существенные дополнения. Оценка уровня антицитруллиновых антител, подключение ультразвукового и МРТ-исследования суставов расширяют возможности ранней диагностики этого тяжелого и социально значимого заболевания.
Оценка уровня антицитруллиновых антител, подключение ультразвукового и МРТ-исследования суставов расширяют возможности ранней диагностики этого тяжелого и социально значимого заболевания.
Диагностика ревматоидного артрита на ранних стадиях представляет самостоятельную клиническую проблему, которая является ключевой для своевременного назначения препаратов, предотвращающих прогрессирование болезни.
Перспективы улучшения прогноза при ревматоидном артрите связаны с применением адекватной иммуноактивной терапии до начала развития деструктивного процесса в суставах.
Визуализация заболеваний опорно-двигательного аппарата – ревматоидный артрит
Основные признаки
- Эрозии
- Синовит/паннус
- Деформация
- Симметричный рисунок Если картина заболевания несимметрична, следует рассмотреть другой диагноз.
- На краю сустава видна большая эрозия
- Паннус (синовиальная пролиферация) заполняет капсулу сустава
- Ультразвуковая допплерография показывает усиление кровотока в мягких тканях капсулы сустава, что указывает на активность воспалительный синовит
- Эта эрозия пястно-фалангового сустава не была видна на рентгеновских снимках у этого пациента
- Краевые эрозии, наблюдаемые при ревматоидном артрите, отличаются от подкорковых кист, наблюдаемых при остеоартрите, которые располагаются глубоко в суставных поверхностях суставов
При раннем ревматоидном артрите изменения могут быть не видны на рентгенограмме. Ультразвук можно использовать для выявления эрозий, синовита и теносиновита.
При ревматоидном артрите синовиальная оболочка сустава разрастается и утолщается. Это синовиальное разрастание также известно как паннус. Увеличение кровотока, наблюдаемое при допплеровском УЗИ, указывает на активное воспаление. 100003
Ультразвуковая допплерография – эрозия пястно-фалангового сустава
Наведите указатель мыши на изображение, чтобы показать/скрыть результаты
Нажмите вкл/выкл изображение, чтобы показать/скрыть результаты
Щелкните изображение, чтобы выровнять его по верхней части страницы
Ультразвуковая допплерография – эрозия пястно-фаланговых суставов
По мере прогрессирования ревматоидного артрита краевые эрозии становятся видимыми на рентгеновских снимках.
Краевые эрозии
Наведите курсор на изображение, чтобы показать/скрыть результаты
Нажмите, чтобы включить/выключить изображение, чтобы показать/скрыть результаты
Щелкните изображение, чтобы выровнять его по верхнему краю страницы края пястно-фалангового сустава большого пальца
По мере дальнейшего прогрессирования заболевания суставы становятся нестабильными и подвывихиваются (частично вывихиваются). «Ульнарная девиация» — характерный признак ревматоидного артрита кистей рук; это явления подвывиха проксимальных фаланг в пястно-фаланговых суставах с отклонением пальцев в локтевую сторону.
Тяжелый ревматоидный артрит — локтевая девиация
Наведите указатель мыши на изображение, чтобы показать/скрыть результаты
Нажмите на изображение, чтобы показать/скрыть результаты
Щелкните изображение, чтобы выровнять его по верху страницы
Тяжелый ревматоидный артрит — локтевая девиация
- 3
- Суставные щели лучезапястного сустава сужены, имеются выраженные эрозии костей запястья
- В пястно-фаланговых суставах сухожилия кисти тянут подвывихнутые пальцы в сторону локтевой кости – это коррелирует с клиническим признаком локтевой девиации
4
Ревматоидный артрит может также поражать крупные суставы тела, такие как тазобедренные, коленные и плечевые.
Ревматоид плеча
Наведите курсор на изображение, чтобы показать/скрыть результаты
Нажмите на изображение, чтобы показать/скрыть результаты
Щелкните изображение, чтобы выровнять его по верху страницы
Ревматоид плеча
- Большой вокруг головки плечевой кости образовались периартикулярные эрозии
- Эрозия дистального отдела ключицы — классический признак прогрессирующего ревматоидного артрита, поражающего плечо, — вызывает расширение акромиально-ключичного сустава ( звездочка )
Ревматоид тазобедренного сустава — выпячивание вертлужной впадины
Наведите курсор на изображение, чтобы показать/скрыть результаты
Нажмите на изображение, чтобы показать/скрыть результаты
Щелкните изображение, чтобы выровнять его по верхней части страницы
5 Ревматоид тазобедренного сустава — выпячивание вертлужной впадины
- Вертлужная впадина эродирована таким образом, что головка бедренной кости ( красная линия ) вторгается медиально во внутренний край таза ( зеленая линия ) – сравните с нормальным положением правой бедренной кости голова ( белая линия )
- «Выпячивание вертлужной впадины» — выпячивание головки бедренной кости медиально через вертлужную впадину — классический признак запущенного ревматоидного артрита с поражением тазобедренного сустава
Атланто-аксиальный подвывих скрыть результаты
Коснитесь изображения, чтобы показать/скрыть результаты
Щелкните изображение, чтобы выровнять его по верхней части страницы
Атланто-аксиальный подвывих
- Ревматоидный артрит может привести к эрозии зубовидного отростка в шейном отделе позвоночника
- Зубовидный стержень становится более заостренным, чем обычно, из-за эрозии, в результате чего он выглядит как «леденец».
 передняя дуга атланта при сгибании
передняя дуга атланта при сгибании - Этот разрыв указывает на то, что стабилизирующие связки переднего атлантоаксиального сустава больше не интактны
Автор страницы: Д-р Грэм Ллойд-Джонс BA MBBS MRCP FRCR — консультант-радиолог — Фонд Salisbury NHS Foundation Trust, Великобритания (Читать био)
Страница отредактирована: Доктор Ричард Смит BSc MSc MBBS FRCP PGDip — Консультант-ревматолог (Читать био)
Последнее рассмотрение: Январь 2020 г.
Ревматоидный артрит: обзор
Ревматоидный артрит — это воспалительное заболевание, поражающее несколько суставов в организме. Часто поражаются руки и запястья, бедра, колени и шейный отдел позвоночника. Важно отличать воспалительную артропатию от дегенеративного процесса, такого как остеоартрит, поскольку клиническое течение заболевания и, следовательно, лечение различаются. Визуализация с помощью обычных рентгенограмм (рентген), компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) и ультразвука помогает подтвердить или исключить диагноз.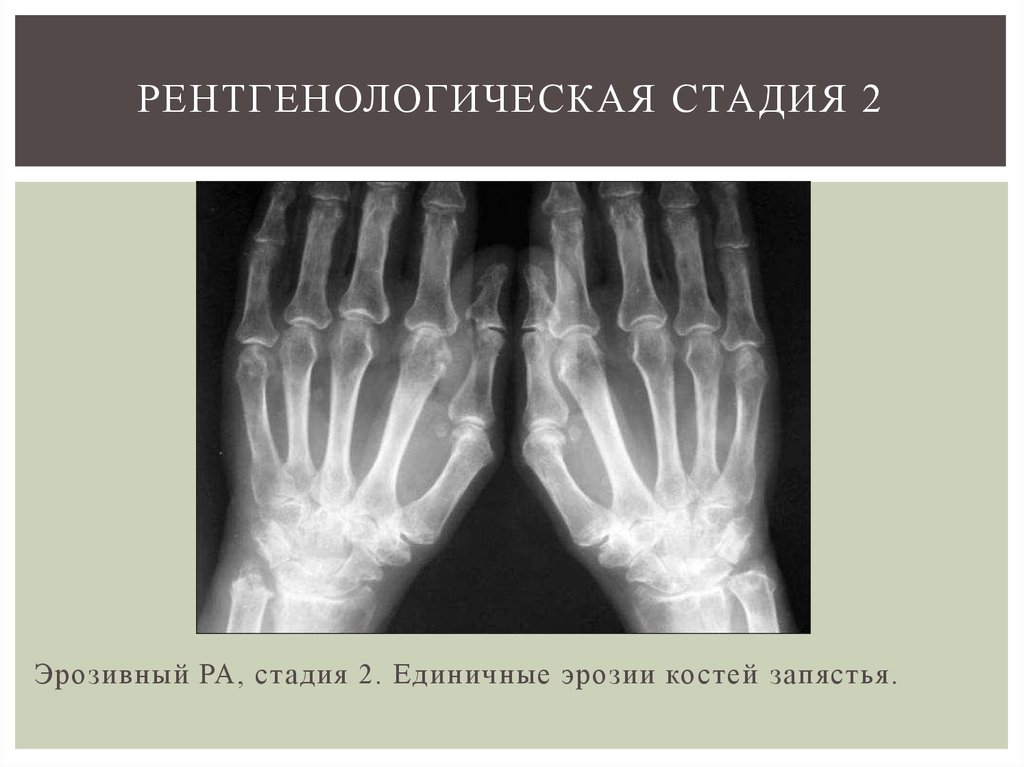
Рутинное рентгенологическое обследование
Ревматоидный артрит — системное заболевание, проявляющееся воспалительной артропатией. Могут быть поражены многие суставы. Воспалительная артропатия обычно проявляется равномерным сужением суставной щели из-за быстрого разрушения хряща, в отличие от остеоартрита, который поражает локализованные области сустава больше, чем другие. Другие рентгенологические признаки ревматоидного артрита включают потерю минерализации кости (остеопению) в костях, граничащих с суставами; костные эрозии и большие кисты вокруг сустава. Встречаются также подвывихи и смещение суставов. Существуют базовые рутинные рентгеновские проекции для визуализации каждого сустава: фронтальная проекция, одна или две косые проекции и боковая проекция являются стандартными проекциями. При HSS используются дополнительные специальные проекции для повышения чувствительности обычного рентгенографического исследования при выявлении ранних изменений, в том числе проекция Норгаарда или шароулавливателя, которая помогает выявить подвывихи и эрозии.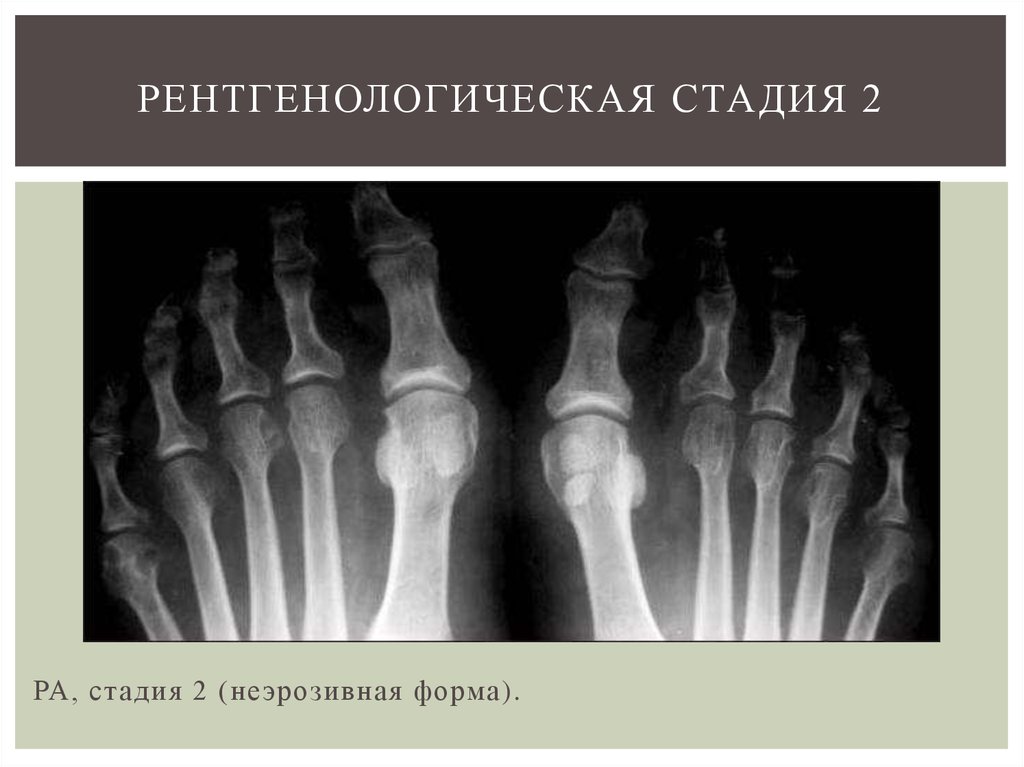
Специализированное диагностическое обследование с визуализацией
Клинические признаки ревматоидного артрита могут проявиться до того, как они станут очевидными на обычных (обычных или специальных) рентгенограммах; МРТ, КТ и УЗИ более чувствительны для выявления ранних признаков ревматоидного артрита. МРТ с использованием специализированных поверхностных катушек может обнаружить раннее изнашивание хряща, а МРТ и УЗИ могут показать воспалительные изменения синовиальной оболочки и формирования паннуса.
 При наличии объективных признаков износа хряща можно начать соответствующее лечение для предотвращения или замедления прогрессирования. КТ
При наличии объективных признаков износа хряща можно начать соответствующее лечение для предотвращения или замедления прогрессирования. КТ- отлично подходит для демонстрации костных эрозий раньше, чем обычные рентгенограммы, и их связи с соседними мягкими тканями. КТ также полезна для обеспечения руководства для терапевтических и диагностических процедур, особенно в осевом скелете.
- Ультразвук чрезвычайно чувствителен для выявления ганглиозных кист мягких тканей, теносиновита и паннуса, которые могут развиваться в связи с ревматоидным артритом. Ультразвук также можно использовать для визуализации суставного хряща в определенных суставах у пациентов, которые не переносят МРТ-обследование, а также его можно использовать в качестве руководства для диагностических и терапевтических процедур.
Сотрудники отделения радиологии и визуализации в HSS являются сертифицированными рентгенологами, прошедшими стажировку по специальности опорно-двигательного аппарата/поперечного сечения (КТ/МР/УЗИ).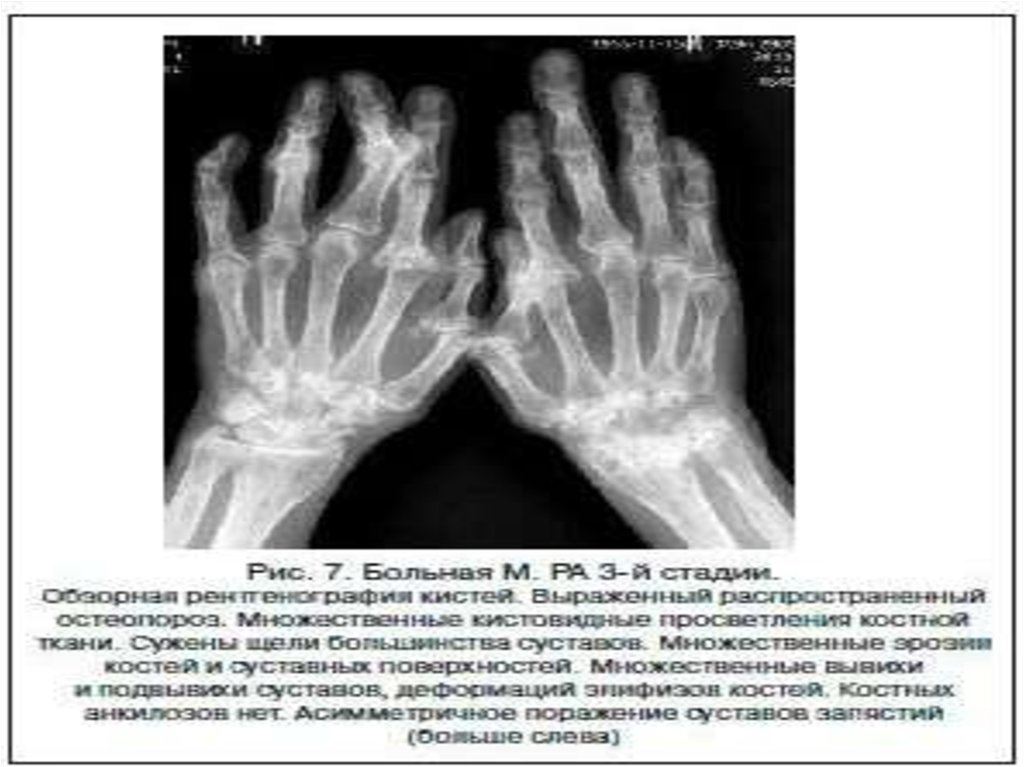 В то время как врачи различных специальностей часто выполняют эти процедуры, рентгенологи — это врачи, специально обученные правильному использованию всех форм визуализации и имеющие специальную подготовку по безопасному использованию ионизирующего излучения (рентген, рентгеноскопия, КТ), а также МРТ и безопасности и УЗИ оптимизация.
В то время как врачи различных специальностей часто выполняют эти процедуры, рентгенологи — это врачи, специально обученные правильному использованию всех форм визуализации и имеющие специальную подготовку по безопасному использованию ионизирующего излучения (рентген, рентгеноскопия, КТ), а также МРТ и безопасности и УЗИ оптимизация.
Терапевтическое вмешательство, проводимое под визуальным контролем
Анестетик и/или стероиды, вводимые в пораженный артритом или болезненный сустав или сухожильное влагалище, могут помочь уменьшить боль при ревматоидном артрите. Преимущество выполнения этих инъекций под рентгенологическим контролем заключается в том, что можно непосредственно визуализировать иглу, вводимую в рассматриваемую область, что обеспечивает точную доставку лекарства. Прямая визуализация иглы может быть выполнена с помощью рентгеноскопии, КТ или ультразвукового контроля. Инъекция в сустав, выполняемая под рентгеноскопией, которая представляет собой рентген в реальном времени, или под контролем КТ, называется артрограммой.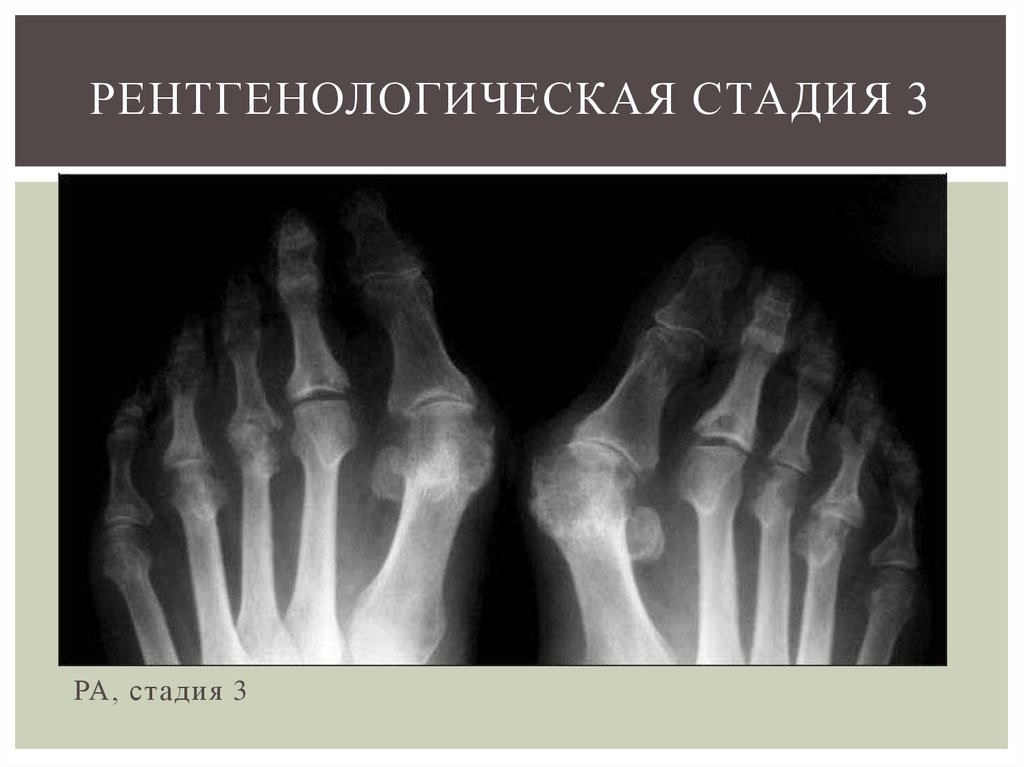
Определенные суставы
Кисть
Ревматоидный артрит обычно поражает кисть и запястье. Некоторые из самых ранних рентгенологических находок включают отек мягких тканей и потерю минерализации костей вокруг суставов. Эрозии могут возникать в любом суставе, но особенно часто встречаются в пястно-фаланговых суставах кисти, а также в мелких костях запястья. К более поздним изменениям относятся деформации кистей с подвывихами суставов и деформации «лебединая шея» и «бутоньерка» со сгибанием и переразгибанием суставов пальцев соответственно. При получении стандартных задне-передних рентгенограмм руки кисть кладут плашмя на стол; иногда, если присутствуют подвывихи, их можно вправить с помощью этого маневра.
Колено
В колене, как и во всех суставах, пораженных ревматоидным артритом, наблюдается равномерная потеря хряща. Все три суставных отдела колена (медиальный, латеральный и пателло-феморальный отделы) поражаются равномерно. В Больнице специальной хирургии мы регулярно получаем переднезаднюю рентгенограмму коленного сустава с весовой нагрузкой пациента, чтобы оптимально наблюдать раннюю потерю хряща путем выявления областей сужения сустава. Если колено визуализируется без нагрузки, прозрачная суставная щель в колене может казаться нормальной, даже если имеется серьезная потеря хряща. Вокруг колена при ревматоидном артрите часто наблюдаются эрозии и субхондральные кисты.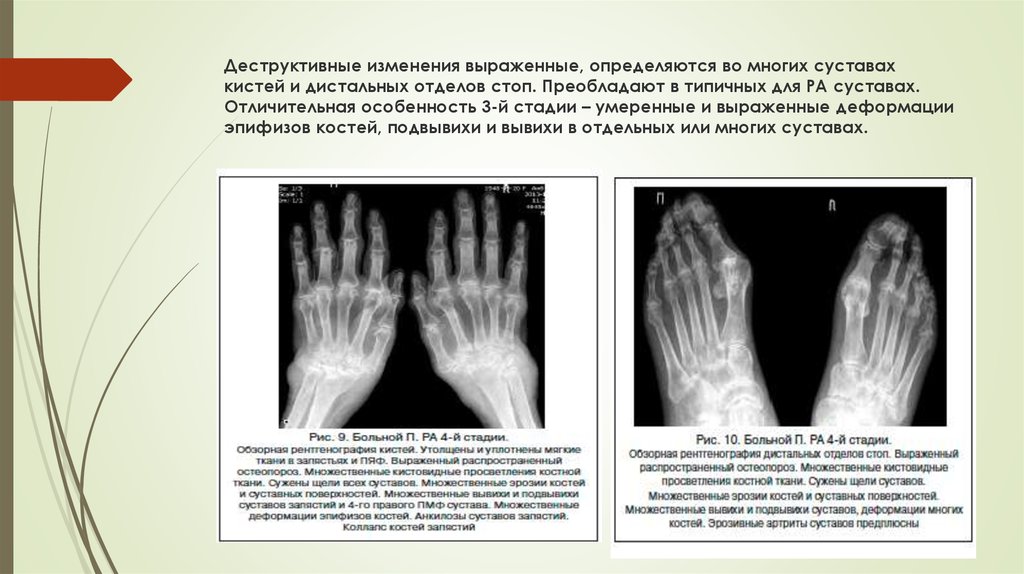 Большой суставной выпот, синовиальное утолщение и воспаление, а также суставные выпячивания, такие как киста Бейкера, очень распространены. Эти жидкостные коррекции легко визуализируются с помощью УЗИ или МРТ.
Большой суставной выпот, синовиальное утолщение и воспаление, а также суставные выпячивания, такие как киста Бейкера, очень распространены. Эти жидкостные коррекции легко визуализируются с помощью УЗИ или МРТ.
Шейный отдел позвоночника
Шейный отдел позвоночника обычно поражается при ревматоидном артрите. Чаще всего поражается верхний шейный отдел позвоночника. Слабость связок и ослабление связок, окружающих первый и второй шейные позвонки, часто приводят к нестабильности на этом уровне. Из-за высокой частоты подвывиха в шейном отделе позвоночника у пациентов с ревматоидным артритом у пациентов с HSS с диагнозом или подозрением на ревматоидный артрит рутинно проводят сгибание и разгибание шейного отдела позвоночника для потенциального выявления нестабильности.
Боковой вид шейного отдела позвоночника получают, когда пациент стоит или сидит, чтобы учесть максимальное влияние силы тяжести на выравнивание тел позвонков шейного отдела позвоночника.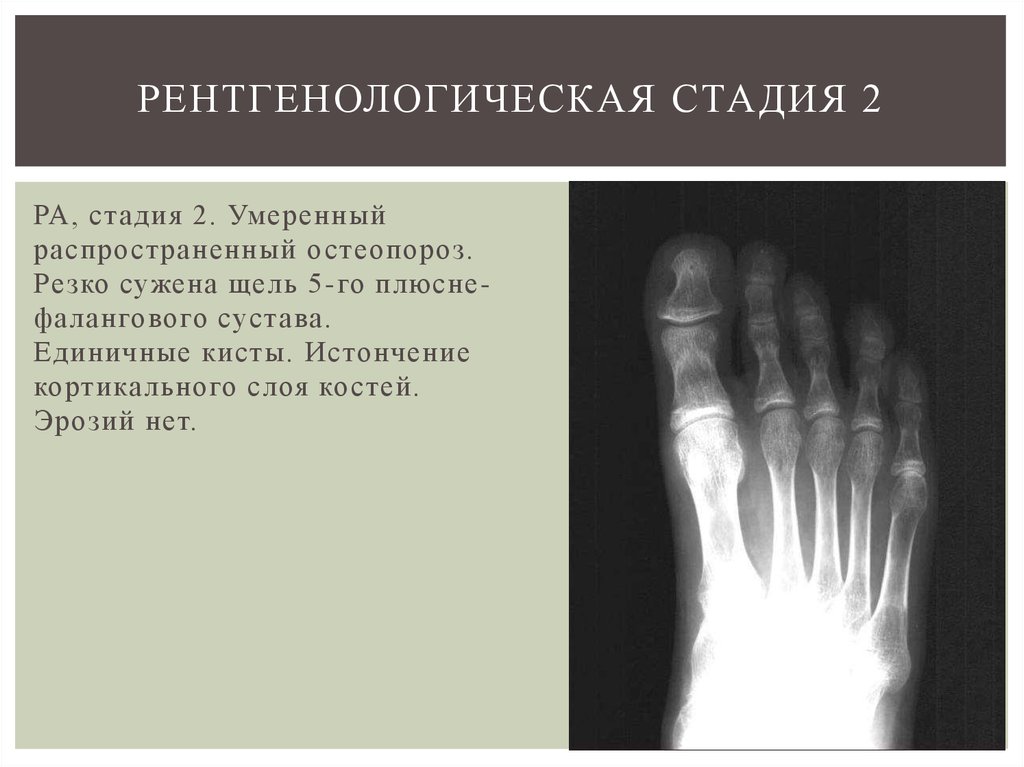
 передняя дуга атланта при сгибании
передняя дуга атланта при сгибании При наличии объективных признаков износа хряща можно начать соответствующее лечение для предотвращения или замедления прогрессирования.
При наличии объективных признаков износа хряща можно начать соответствующее лечение для предотвращения или замедления прогрессирования.