Полиартроз — симптомы и лечение
Что представляет собой болезнь
Артроз относится к группе патологий суставов дистрофического характера и возникает вследствие поражения хрящевых тканей суставных поверхностей. Полиартроз – это деструктивно-дистрофическое заболевание, поражающее суставные оболочки, хрящи, капсулы последовательно или одновременно нескольких суставов. Одна из особенностей заключается в том, что недуг прогрессирует медленно, и заметить его на начальных стадиях очень сложно. Она встречается как у мужчин, так и у женщин, причём, не только в пожилом, но и в молодом возрасте.
Факторы возникновения
От причины возникновения патологии зависит вид заболевания. Одним из оснований для его появления может быть избыточный вес, являющийся источником повышенной физической нагрузки на коленные суставы. Это, в свою очередь, является причиной микротравм хрящей, которые ухудшают их скольжение, вследствие чего происходит уменьшение подвижности.
Также при полиартрозе происходит деформация хряща врождённого или приобретённого характера, приводящая к неправильному соприкосновению суставных костей и нарушению работы всего опорно-двигательного аппарата. Из-за этого нагрузка во время совершаемых движений распределяется по суставной поверхности неравномерно. В тех местах, где наблюдается усиленное сдавливание, образуются микротравмы. Бывают также случаи неадекватного самообновления хрящевой ткани, которое может развиться и начать прогрессировать. Причиной этого могут быть: островоспалительные процессы в организме, нарушения кровообращения, гормональные сбои. В итоге хрящевая ткань начинает истончаться, замедляется образование синовиальной жидкости внутри сустава, недостаток которой является основанием для травмирования трущихся поверхностей, те вскоре изнашиваются, и к ним могут присоединяться болевые ощущения воспалительного характера. Это возможно в случае появления вторичного синовита или патологических изменениях в сухожилиях или энтезисах.
Из-за этого нагрузка во время совершаемых движений распределяется по суставной поверхности неравномерно. В тех местах, где наблюдается усиленное сдавливание, образуются микротравмы. Бывают также случаи неадекватного самообновления хрящевой ткани, которое может развиться и начать прогрессировать. Причиной этого могут быть: островоспалительные процессы в организме, нарушения кровообращения, гормональные сбои. В итоге хрящевая ткань начинает истончаться, замедляется образование синовиальной жидкости внутри сустава, недостаток которой является основанием для травмирования трущихся поверхностей, те вскоре изнашиваются, и к ним могут присоединяться болевые ощущения воспалительного характера. Это возможно в случае появления вторичного синовита или патологических изменениях в сухожилиях или энтезисах.
Фазы развития заболевания
Болезнь может проявляться по-разному, всё зависит от степени разрушения сустава, которое сопровождается появлением новой симптоматики.
Наблюдаются следующие этапы полиартроза:
1-я стадия
Больной ощущает дискомфорт при сильных, длительных физических нагрузках, который после передышки исчезает. Что до мышечной силы конечностей – она не изменяется. Минимальные изменения на суставных поверхностях определимы только на рентгенограмме. Если пациент, почувствовав первые признаки патологии, сразу обратится к врачу, то лечение будет наименее длительно, проблематично и затратно.
Что до мышечной силы конечностей – она не изменяется. Минимальные изменения на суставных поверхностях определимы только на рентгенограмме. Если пациент, почувствовав первые признаки патологии, сразу обратится к врачу, то лечение будет наименее длительно, проблематично и затратно.
Дискомфорт сопровождает уже обычную деятельность. Отдохнув, пациент не ощущает улучшения, в некоторых случаях во время и после отдыха остаётся также болезненность в суставах, и по этой причине свобода движений ограничивается. Стараясь избежать болевых ощущений, человек перестаёт давать даже слабую нагрузку, отчего начинается атрофия соответствующих мышц. На рентгенограмме выявляется наличие очевидных признаков: костные разрастания, деформация суставов, сужение суставных щелей.
3-я стадия
При движениях человек испытывает сильнейшую боль в поражённых конечностях, потому они ограничиваются самим организмом уже рефлекторно. Ощущение дискомфорта появляется теперь и в покое. Из-за резкого ограничения или даже полного отсутствия подвижности суставные поверхности костей начинают срастаться (эта патология носит название анкилоз).
Ощущение дискомфорта появляется теперь и в покое. Из-за резкого ограничения или даже полного отсутствия подвижности суставные поверхности костей начинают срастаться (эта патология носит название анкилоз).
Симптомы полиартроза, возможные осложнения
Основными показателями заболевания являются:
- утренняя скованность;
- болезненные ощущения во время движения;
- стартовые боли, возникающие после периода покоя;
- деформация сустава;
- отёчность периартикулярных тканей;
- атрофия окружающих мышц;
- изменения в костях или хряще;
- крепитация при активном движении;
- сужение суставной щели.
В результате игнорирования симптоматики могут возникнуть серьезные последствия. Последняя стадия прогрессирующего течения (т.н. деформирующий полиартроз) характеризуется появлением окостенений, развитием контрактур.
Диагностика
При обнаружении первых симптомов болезни необходимо безотлагательно обратиться к специалисту. После опроса, осмотра проведения общего обследования врач направит на анализы мочи и крови, а также исследование синовиальной жидкости. По их результатам будет возможность исключить присутствие инфекций или воспалений.
После опроса, осмотра проведения общего обследования врач направит на анализы мочи и крови, а также исследование синовиальной жидкости. По их результатам будет возможность исключить присутствие инфекций или воспалений.
Основным методом диагностирования полиартроза является рентгенологическое исследование, который выявляет сужение суставной щели, краевые остеофиты, субхондральный склероз. Наличие только рентгенологических изменений недостаточно для подтверждения диагноза, УЗИ же дает возможность определить следующие параметры: толщина синовиальной оболочки, размеры различных отделов суставной полости, локализация и размеры синовиальных кист.
Лечение полиартроза в нашей клинике
Цели терапии:
- уменьшение болевого и воспалительного синдромов;
- улучшение функционального состояния, предотвращение деформации суставов;
- замедление прогрессирования патологии;
- сохранение или повышения качества жизни.
Лечение полиартроза –включает в себя комплексный подход.
- Медикаментозный метод:
- Анальгетики для купирования болевого синдрома.
- НПВП – для уменьшения болей и воспалительных явлений.
- Модифицирующие средства – направлены на хрящевую ткань с тем, чтобы добиться если не восстановления, то, по меньшей мере, задержки прогрессирования дегенеративной атрофии хряща. Такой подход к лечению недуга получил наименование «хондропротекция». Это препараты, содержащие хондроитина сульфат и глюкозамина сульфат.
- При явлениях синовита (т.е. при наличии выпота) рекомендуется удаление синовиальной жидкости и внутрисуставное введение под УЗИ-навигацией кортикостероидов.
- Внутрисуставное введение препаратов гиалуроновой кислоты, которые обладают противовоспалительным действием, а также уменьшают болевой синдром.
- PRP-терапия
Принцип действия основан на доставке в патологическую зону естественных факторов роста, участвующих в восстановлении организма. Повышение концентрации тромбоцитов в области поражения многократно ускоряет естественную регенерацию клеток. Чем быстрее этот процесс, тем более ярко выраженным становится противоболевой и антифлогистический эффекты.
Повышение концентрации тромбоцитов в области поражения многократно ускоряет естественную регенерацию клеток. Чем быстрее этот процесс, тем более ярко выраженным становится противоболевой и антифлогистический эффекты.
Мы используем систему «PRP Сеllular Matrix» – швейцарскую разработку, соединяющую в одной пробирке гиалуроновую кислоту и А-PRP, предназначенные для внутрисуставного применения. Это сочетанное воздействие PRP-терапии и гиалуроната – оптимально для восстановления функции суставов, уменьшения боли, воспалений, восстановления хряща, внутритканевых структур. - Физиолечение
- физиотерапия – ультразвук, лазеротерапия, УВТ;
- кинезиотейпирование;
- ортопедические стельки или ортезы.

- Хирургическое вмешательство
Показано людям с выраженными болями, не поддающимися консервативным терапевтическим методикам, а также при наличии серьёзных нарушений функции сустава. Эндопротезирование приводит к уменьшению болезненности, улучшению двигательной функции, повышению качества жизни.
После завершения лечения полиартроза пациентам рекомендуется периодически посещать соответствующего специалиста с целью проведения осмотра и необходимых профилактических мероприятий, способных предотвратить повторное возникновение и развитие болезни, в том числе исключение длительных статических, механических перегрузок суставов, нормализации массы тела.
Что такое полиартроз суставов?
При полиартрозе суставов возникает множественное поражение остеофитами в разных участках тела. Наблюдается более агрессивное течение болезни, поэтому прогноз в случае постановки такого диагноза является неблагоприятным.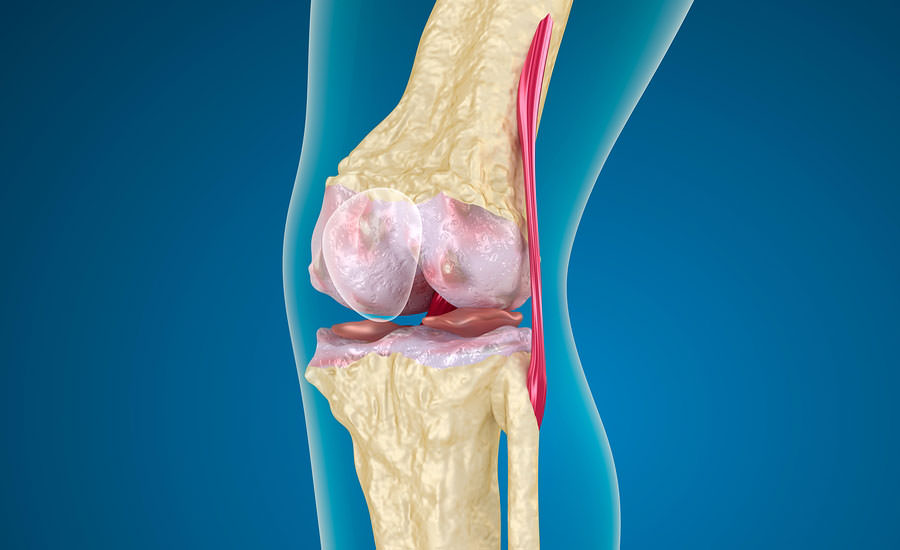 Также в процессы разрушения включается не только суставной хрящ, но и суставная оболочка, кости, связки и мышцы. В результате в период обострения наступает выраженный болевой синдром, проявляющийся воспалительными процессами.
Также в процессы разрушения включается не только суставной хрящ, но и суставная оболочка, кости, связки и мышцы. В результате в период обострения наступает выраженный болевой синдром, проявляющийся воспалительными процессами.
Если верить официальной статистике, около 10% населения жалуются на боли в суставах. Среди них находятся преимущественно лица в возрастном диапазоне 40 – 70 лет и часто выявляется, что именно они и страдают от полиатроза. Чтобы проще было ориентироваться в терминах: моноартроз – это поражение одного сустава, олигоартроз – не более двух, а от трех и более – это уже полиартроз.
Чаще всего с такой болезнью сталкиваются впервые мужчины в возрасте от 40 до 50 лет. Если же рассматривать статистику среди пожилых лиц, то с полиартрозом после 60 сталкиваются преимущественно женщины. Если артроз возникает в позвоночнике, то его называют остеоартрозом. Преимущественно страдают суставы ступней, колени, тазобедренные и руки.
Механизм развития полиартроза у пациентов
Что может спровоцировать деструктивные изменения в суставах, обычно выделяют 2 ключевые ситуации:
- Тяжелые физические нагрузки, травмы, перенапряжение.
 На фоне перегрузки возникает патологическое повреждение здоровой суставной ткани.
На фоне перегрузки возникает патологическое повреждение здоровой суставной ткани. - Нарушение устойчивости хряща на фоне других сопутствующих заболеваний – посттравматического или аутоиммунного артрита, возрастных дегенеративных изменений, нарушения обмена веществ.
Патологические изменения негативно влияют на качественный состав синовиальной жидкости, а в условиях плохого питания хрящевой ткани происходит ускоренная гибель хондроцитов (клетки хряща), что приводит к патофизиологическим нарушениям.
Такие изменения приводят к ряду осложнений, приводящих к артрозу. Какие патологические процессы возникают внутри сустава:
- Хрящ теряет эластичность, стает хрупким, а его внутренние волокна быстро распадаются.
- На поверхности сустава появляются микротрещины, происходит постепенная отслойка хрящевой поверхности.
- Возникает клеточный некроз, происходит постепенное выпадение небольших обломков из хряща.
 Затем запускается воспалительный процесс, который провоцирует появление синовита (воспаление синовиальной оболочки). Со временем разрастается фиброзная ткань. Происходят активные процессы рубцевания.
Затем запускается воспалительный процесс, который провоцирует появление синовита (воспаление синовиальной оболочки). Со временем разрастается фиброзная ткань. Происходят активные процессы рубцевания. - Со временем возникает стойкое нарушение амортизации сустава во время совершения активных движений, постепенно нарастают костные наросты – остеофиты, что приводит к окостенению хрящевой пластины.
- По мере прогрессирования патологии происходят стойкие деформации – сустав меняет форму, появляются наросты в виде шипов.
- В конечном итоге соединительная ткань разрастается еще сильнее, что приводит к анкилозу – полному сращению хрящевой пластины и сочленения, из-за чего человек полностью теряет подвижность.
Стойкое ограничение движений часто приводит к инвалидности, в особенности на финальном этапе формирования деформаций.
Причины появления полиартроза суставов
Артрозы связаны с деструкцией хрящевой пластины, на месте которой происходит нарастание остеофитов в качестве компенсаторного механизма. Хрящ выполняет в организме амортизирующие функции, но при возникновении болезни изнашивается, поэтому в суставах возникает чувство скованности, боль. Также возникновение артроза связано с нарушением кровообращения.
Хрящ выполняет в организме амортизирующие функции, но при возникновении болезни изнашивается, поэтому в суставах возникает чувство скованности, боль. Также возникновение артроза связано с нарушением кровообращения.
Что может провоцировать появление заболевания:
- Наличие врожденных пороков развития (появление подвывихов, врожденное отсутствие некоторых суставных структур).
- Ранее перенесенные травмы (переломы, надрывы, ушибы).
- Суставная гипермобильность, которая также является врожденной особенностью человека.
- Аутоиммунные нарушения, вызывающие артриты. На фоне длительно текущего воспаления возникает артроз в суставе.
- Ранее перенесенные инфекционные заболевания, которые дали осложнение на суставы – сифилис, туберкулез, энцефалит.
- Наличие гормональных расстройств, нарушений обмена веществ – подагры, сахарного диабета.
- Наличие наследственного нарушения свертываемости крови – гемофилии.

- Наличие редких патологий, связанных с некрозом структур сустава.
- Лишний вес, создающий избыточное давление на суставы.
- Мужчины средних лет. Обычно у лиц мужского пола в возрасте 40-60 лет полиартроз диагностируют чаще, чем у женщин.
Важны условия жизни, как фактор прогноза полиартроза. Если больной занимается тяжелым физическим трудом в холодных условиях, плохо питается и имеет вредные привычки, шанс получения заболевания в будущем существенно возрастет.
Симптомы болезни
Симптоматика зависит от агрессивности течения болезни, количества пораженных суставов и стадии развития. Сначала возникает дискомфорт в области одного или нескольких суставов. Позже присоединяются другие суставы, в которых также происходит активное разрастание остеофитов. На начальных этапах полиартроза больной может не ощущать серьезной симптоматики, включающей скованность и сильную боль. Начальные стадии ограничиваются временными ухудшениями при наличии плохой погоды и легким хрустом.
По мере прогрессирования патологии со временем наблюдается боль или легкий дискомфорт при физической нагрузке. Позже дискомфорт ощущается в состоянии покоя. Неприятные ощущения имеют стартовый характер – появляются в утреннее время и исчезают днем, когда человек немного расхаживается. Также характерен сильный хруст для патологии.
Можно выделить такие основные и неспецифические симптомы на этапе формирования остеофитов:
- Дискомфорт, усиливающийся при возрастании нагрузки на сустав. По мере прогрессирования патологии неприятные ощущения начинают донимать пациента даже в состоянии покоя.
- Хруст и щелчки появляются в том случае, если патология продолжает прогрессировать.
- Суставы и пальцы могут изменить очертания, под кожей видно наросты, возникающие при активном появлении остеофитов.
- Объемы движений нарушаются, вплоть до состояния полной неподвижности, когда патологические изменения достигли крайней степени развития.

- Мышечная атрофия, возникающая вследствие потери мускульной силы на фоне хронического воспаления.
- Конечности, пораженные артрозом, быстро утомляются.
Если присоединяется синовит (воспаление), то болезнь проявляется такими признаками:
- Отечность.
- Покраснение кожи.
- Повышение местной температуры в области возникновения поражения.
- Возможно появление признаков гипермобильности после вывихов, подвывихов.
Для купирования обострения используют медикаментозное лечение.
Стадии развития полиартроза
Симптоматика и сила болевых ощущений обычно зависит от степени развития заболевания. Лечение полиартроза также зависит от того, насколько запущен процесс деградации суставной ткани.
Существует 3 основные стадии развития полиартроза, которые проявляются такими патологическими изменениями и симптомами:
- При разрушении коленного сустава на начальных этапах никаких патологических изменений при обследовании, как и в плане ощущений, не наблюдается.
 Любой неблагоприятный фактор, будь то переохлаждение ног, генетическая предрасположенность или наличие травм, может стать пусковым триггером для возникновения деформации. Если сделать рентгенографию, то исследование ничего не обнаружит. Выявить начальный артроз можно только после проведения КТ или МРТ. Чаще такие изменения обнаруживают случайно. Больше специфических признаков заболевания не наблюдается. В редких случаях можно заметить кратковременную и незначительную боль при нагрузках в пораженной области. Вылечить полностью заболевание на первой стадии нельзя, но можно остановить развитие патологии только на ранних стадиях. Эффективно в этом помогают процедуры физиотерапии и упражнения для разработки суставов.
Любой неблагоприятный фактор, будь то переохлаждение ног, генетическая предрасположенность или наличие травм, может стать пусковым триггером для возникновения деформации. Если сделать рентгенографию, то исследование ничего не обнаружит. Выявить начальный артроз можно только после проведения КТ или МРТ. Чаще такие изменения обнаруживают случайно. Больше специфических признаков заболевания не наблюдается. В редких случаях можно заметить кратковременную и незначительную боль при нагрузках в пораженной области. Вылечить полностью заболевание на первой стадии нельзя, но можно остановить развитие патологии только на ранних стадиях. Эффективно в этом помогают процедуры физиотерапии и упражнения для разработки суставов. - Вторая стадия полиартроза суставов характеризуется появлением значимых клинических симптомов, которые вынуждают обратиться пациента к врачу для назначения терапии. Больному становится хуже сутра и после физических нагрузок. Наблюдается сильная скованность, которая проходит, когда пациент разработает сустав.
 При нагрузках в пораженных конечностях наблюдаются отеки. На этом этапе успешно проводится рентгенография. Если есть полиартроз, то будет видно сужение межсуставной щели и обширные наросты, состоящие из костной ткани, называемые остеофитами.
При нагрузках в пораженных конечностях наблюдаются отеки. На этом этапе успешно проводится рентгенография. Если есть полиартроз, то будет видно сужение межсуставной щели и обширные наросты, состоящие из костной ткани, называемые остеофитами. - На поздних стадиях полиартроза наблюдается практически полная обездвиженность в суставе. Лечить запущенную болезнь удается только с помощью методов хирургического вмешательства. На этой стадии наблюдаются искривления, видные через кожу, указывающие на выраженную деформацию. Можно посмотреть тематические фото, чтобы понять, о чем речь. Боль становится менее выраженной, так как мобильность в суставе ухудшена, и пациент больше не в состоянии нагружать конечность. Операция заключается в замене стертого сустава на эндопротез.
Требуется точная диагностика, чтобы выбрать правильную тактику лечения.
Диагностика полиартроза суставов
Если у пациента начинают развиваться признаки полиартроза, необходимо скорее пройти тщательную диагностику. Золотой стандарт инструментальной диагностики – рентгенография. Если у пациента уже имеется такая стадия болезни, что присутствуют структурные изменения при полиартрозе, то рентгеновский снимок это покажет. Для уточнения диагноза также могут назначить МРТ, КТ, УЗИ или артроскопию, если присутствуют сопутствующие осложнения. При обнаружении признаков воспаления, которое долго не проходит, важно провести дифференциальную диагностику ревматологических заболеваний с помощью лабораторных анализов.
Золотой стандарт инструментальной диагностики – рентгенография. Если у пациента уже имеется такая стадия болезни, что присутствуют структурные изменения при полиартрозе, то рентгеновский снимок это покажет. Для уточнения диагноза также могут назначить МРТ, КТ, УЗИ или артроскопию, если присутствуют сопутствующие осложнения. При обнаружении признаков воспаления, которое долго не проходит, важно провести дифференциальную диагностику ревматологических заболеваний с помощью лабораторных анализов.
Какие анализы дополнительно назначают:
- Маркеры воспаления – СОЭ, С-РБ.
- Общий анализ крови и мочи.
- Ревматоидный фактор, АСЛ-О, Anti-MCV, A-CCP.
- HLA-B27.
С помощью этих анализов, в совокупности с инструментальными методами диагностики, можно выявить скрытое течение анкилозирующего спондилоартрита, ревматоидного артрита, серонегативного артрита. При обнаружении артритов из группы аутоиммунного содержания в организме, необходимо проводить лечение с помощью препаратов, проявляющих иммунодепрессивное действие.
Лечение полиартроза
В большинстве случаев требуется проведение консервативного лечения, состоящего из применения симптоматических медикаментов и методов физиотерапевтической реабилитации. При легком течении можно воспользоваться средствами народной медицины. На любых этапах развития полиартроза важно соблюдение щадящей диеты, состоящей из легкоусвояемых продуктов питания, не нагружающих ЖКТ. Правильное питание – лучшая профилактика многих заболеваний. В запущенных случаях необходимо проводить операции по установке имплантатов.
Какие медикаменты обычно назначают:
- НПВС. Это обезболивающие препараты с выраженным противовоспалительным и жаропонижающим действием. Данная группа медикаментов обладает быстрым действием, одновременно убирая боль и признаки воспалительных процессов. При кратковременном использовании от НПВС побочные эффекты не возникают, поэтому их можно использовать не более 3-5 дней подряд. Если такая терапия не эффективна, рекомендуется сменить тактику лечения.
 Примеры лекарств – Вольтарен, Мовалис, Найз.
Примеры лекарств – Вольтарен, Мовалис, Найз. - Миорелаксанты. Эти лекарства не влияют на хрящи и кости, но расслабляют мышцы, которые рефлекторно напрягаются при воспалительных процессах в хрящах. Миорелаксанты убирают патологическую ригидность, что позволяет снизить интенсивность болезненных ощущений. Пример – Баклофен, Сирдалуд, Мидокалм.
- Хондропротекторы. Это компоненты, входящие в состав хрящевых клеток – хондроцитов. При регулярном употреблении хондропротекторы замедляют дегенерацию суставной ткани, что теоретически может быть эффективным. В особенности хондропротекторы хорошо помогают на начальных стадиях полиартроза, когда можно полностью обойтись консервативными методами лечения. Примеры лекарств – Дона, Мукосат, Алфлутоп.
- Кортикостероиды. Их вводят внутрисуставно в том случае, если другие медикаменты оказались малоэффективными. Для системного приема в данном случае не подходят. Примеры – Дипроспан, Дексаметазон, Кортеф.
Реже назначают спазмолитики, витамины и минералы. Чтобы поддержать организм в период ремиссии, необходимо проводить ЛФК и посещать сеансы физиотерапии.
Чтобы поддержать организм в период ремиссии, необходимо проводить ЛФК и посещать сеансы физиотерапии.
Что такое полиартроз суставов — Медицинская энциклопедия г. Москвы
При полиартрозе суставов возникает множественное поражение остеофитами в разных участках тела. Наблюдается более агрессивное течение болезни, поэтому прогноз в случае постановки такого диагноза является неблагоприятным. Также в процессы разрушения включается не только суставной хрящ, но и суставная оболочка, кости, связки и мышцы. В результате в период обострения наступает выраженный болевой синдром, проявляющийся воспалительными процессами.
Если верить официальной статистике, около 10% населения жалуются на боли в суставах. Среди них находятся преимущественно лица в возрастном диапазоне 40 – 70 лет и часто выявляется, что именно они и страдают от полиатроза. Чтобы проще было ориентироваться в терминах: моноартроз – это поражение одного сустава, олигоартроз – не более двух, а от трех и более – это уже полиартроз.
Чаще всего с такой болезнью сталкиваются впервые мужчины в возрасте от 40 до 50 лет. Если же рассматривать статистику среди пожилых лиц, то с полиартрозом после 60 сталкиваются преимущественно женщины. Если артроз возникает в позвоночнике, то его называют остеоартрозом. Преимущественно страдают суставы ступней, колени, тазобедренные и руки.
Механизм развития полиартроза у пациентов
Что может спровоцировать деструктивные изменения в суставах, обычно выделяют 2 ключевые ситуации:
- Тяжелые физические нагрузки, травмы, перенапряжение. На фоне перегрузки возникает патологическое повреждение здоровой суставной ткани.
- Нарушение устойчивости хряща на фоне других сопутствующих заболеваний – посттравматического или аутоиммунного артрита, возрастных дегенеративных изменений, нарушения обмена веществ.
Патологические изменения негативно влияют на качественный состав синовиальной жидкости, а в условиях плохого питания хрящевой ткани происходит ускоренная гибель хондроцитов (клетки хряща), что приводит к патофизиологическим нарушениям.
Такие изменения приводят к ряду осложнений, приводящих к артрозу. Какие патологические процессы возникают внутри сустава:
- Хрящ теряет эластичность, стает хрупким, а его внутренние волокна быстро распадаются.
- На поверхности сустава появляются микротрещины, происходит постепенная отслойка хрящевой поверхности.
- Возникает клеточный некроз, происходит постепенное выпадение небольших обломков из хряща. Затем запускается воспалительный процесс, который провоцирует появление синовита (воспаление синовиальной оболочки). Со временем разрастается фиброзная ткань. Происходят активные процессы рубцевания.
- Со временем возникает стойкое нарушение амортизации сустава во время совершения активных движений, постепенно нарастают костные наросты – остеофиты, что приводит к окостенению хрящевой пластины.
- По мере прогрессирования патологии происходят стойкие деформации – сустав меняет форму, появляются наросты в виде шипов.
- В конечном итоге соединительная ткань разрастается еще сильнее, что приводит к анкилозу – полному сращению хрящевой пластины и сочленения, из-за чего человек полностью теряет подвижность.

Стойкое ограничение движений часто приводит к инвалидности, в особенности на финальном этапе формирования деформаций.
Причины появления полиартроза суставов
Артрозы связаны с деструкцией хрящевой пластины, на месте которой происходит нарастание остеофитов в качестве компенсаторного механизма. Хрящ выполняет в организме амортизирующие функции, но при возникновении болезни изнашивается, поэтому в суставах возникает чувство скованности, боль. Также возникновение артроза связано с нарушением кровообращения.
Что может провоцировать появление заболевания:
- Наличие врожденных пороков развития (появление подвывихов, врожденное отсутствие некоторых суставных структур).
- Ранее перенесенные травмы (переломы, надрывы, ушибы).
- Суставная гипермобильность, которая также является врожденной особенностью человека.
- Аутоиммунные нарушения, вызывающие артриты. На фоне длительно текущего воспаления возникает артроз в суставе.
- Ранее перенесенные инфекционные заболевания, которые дали осложнение на суставы – сифилис, туберкулез, энцефалит.

- Наличие гормональных расстройств, нарушений обмена веществ – подагры, сахарного диабета.
- Наличие наследственного нарушения свертываемости крови – гемофилии.
- Наличие редких патологий, связанных с некрозом структур сустава.
- Лишний вес, создающий избыточное давление на суставы.
- Мужчины средних лет. Обычно у лиц мужского пола в возрасте 40-60 лет полиартроз диагностируют чаще, чем у женщин.
Важны условия жизни, как фактор прогноза полиартроза. Если больной занимается тяжелым физическим трудом в холодных условиях, плохо питается и имеет вредные привычки, шанс получения заболевания в будущем существенно возрастет.
Симптомы болезни
Симптоматика зависит от агрессивности течения болезни, количества пораженных суставов и стадии развития. Сначала возникает дискомфорт в области одного или нескольких суставов. Позже присоединяются другие суставы, в которых также происходит активное разрастание остеофитов. На начальных этапах полиартроза больной может не ощущать серьезной симптоматики, включающей скованность и сильную боль. Начальные стадии ограничиваются временными ухудшениями при наличии плохой погоды и легким хрустом.
Начальные стадии ограничиваются временными ухудшениями при наличии плохой погоды и легким хрустом.
По мере прогрессирования патологии со временем наблюдается боль или легкий дискомфорт при физической нагрузке. Позже дискомфорт ощущается в состоянии покоя. Неприятные ощущения имеют стартовый характер – появляются в утреннее время и исчезают днем, когда человек немного расхаживается. Также характерен сильный хруст для патологии.
Можно выделить такие основные и неспецифические симптомы на этапе формирования остеофитов:
- Дискомфорт, усиливающийся при возрастании нагрузки на сустав. По мере прогрессирования патологии неприятные ощущения начинают донимать пациента даже в состоянии покоя.
- Хруст и щелчки появляются в том случае, если патология продолжает прогрессировать.
- Суставы и пальцы могут изменить очертания, под кожей видно наросты, возникающие при активном появлении остеофитов.
- Объемы движений нарушаются, вплоть до состояния полной неподвижности, когда патологические изменения достигли крайней степени развития.

- Мышечная атрофия, возникающая вследствие потери мускульной силы на фоне хронического воспаления.
- Конечности, пораженные артрозом, быстро утомляются.
Если присоединяется синовит (воспаление), то болезнь проявляется такими признаками:
- Отечность.
- Покраснение кожи.
- Повышение местной температуры в области возникновения поражения.
- Возможно появление признаков гипермобильности после вывихов, подвывихов.
Для купирования обострения используют медикаментозное лечение.
Стадии развития полиартроза
Симптоматика и сила болевых ощущений обычно зависит от степени развития заболевания. Лечение полиартроза также зависит от того, насколько запущен процесс деградации суставной ткани.
Существует 3 основные стадии развития полиартроза, которые проявляются такими патологическими изменениями и симптомами:
- При разрушении коленного сустава на начальных этапах никаких патологических изменений при обследовании, как и в плане ощущений, не наблюдается.
 Любой неблагоприятный фактор, будь то переохлаждение ног, генетическая предрасположенность или наличие травм, может стать пусковым триггером для возникновения деформации. Если сделать рентгенографию, то исследование ничего не обнаружит. Выявить начальный артроз можно только после проведения КТ или МРТ. Чаще такие изменения обнаруживают случайно. Больше специфических признаков заболевания не наблюдается. В редких случаях можно заметить кратковременную и незначительную боль при нагрузках в пораженной области. Вылечить полностью заболевание на первой стадии нельзя, но можно остановить развитие патологии только на ранних стадиях. Эффективно в этом помогают процедуры физиотерапии и упражнения для разработки суставов.
Любой неблагоприятный фактор, будь то переохлаждение ног, генетическая предрасположенность или наличие травм, может стать пусковым триггером для возникновения деформации. Если сделать рентгенографию, то исследование ничего не обнаружит. Выявить начальный артроз можно только после проведения КТ или МРТ. Чаще такие изменения обнаруживают случайно. Больше специфических признаков заболевания не наблюдается. В редких случаях можно заметить кратковременную и незначительную боль при нагрузках в пораженной области. Вылечить полностью заболевание на первой стадии нельзя, но можно остановить развитие патологии только на ранних стадиях. Эффективно в этом помогают процедуры физиотерапии и упражнения для разработки суставов. - Вторая стадия полиартроза суставов характеризуется появлением значимых клинических симптомов, которые вынуждают обратиться пациента к врачу для назначения терапии. Больному становится хуже сутра и после физических нагрузок. Наблюдается сильная скованность, которая проходит, когда пациент разработает сустав.
 При нагрузках в пораженных конечностях наблюдаются отеки. На этом этапе успешно проводится рентгенография. Если есть полиартроз, то будет видно сужение межсуставной щели и обширные наросты, состоящие из костной ткани, называемые остеофитами.
При нагрузках в пораженных конечностях наблюдаются отеки. На этом этапе успешно проводится рентгенография. Если есть полиартроз, то будет видно сужение межсуставной щели и обширные наросты, состоящие из костной ткани, называемые остеофитами. - На поздних стадиях полиартроза наблюдается практически полная обездвиженность в суставе. Лечить запущенную болезнь удается только с помощью методов хирургического вмешательства. На этой стадии наблюдаются искривления, видные через кожу, указывающие на выраженную деформацию. Можно посмотреть тематические фото, чтобы понять, о чем речь. Боль становится менее выраженной, так как мобильность в суставе ухудшена, и пациент больше не в состоянии нагружать конечность. Операция заключается в замене стертого сустава на эндопротез.
Требуется точная диагностика, чтобы выбрать правильную тактику лечения.
Диагностика полиартроза суставов
Если у пациента начинают развиваться признаки полиартроза, необходимо скорее пройти тщательную диагностику. Золотой стандарт инструментальной диагностики – рентгенография. Если у пациента уже имеется такая стадия болезни, что присутствуют структурные изменения при полиартрозе, то рентгеновский снимок это покажет. Для уточнения диагноза также могут назначить МРТ, КТ, УЗИ или артроскопию, если присутствуют сопутствующие осложнения. При обнаружении признаков воспаления, которое долго не проходит, важно провести дифференциальную диагностику ревматологических заболеваний с помощью лабораторных анализов.
Золотой стандарт инструментальной диагностики – рентгенография. Если у пациента уже имеется такая стадия болезни, что присутствуют структурные изменения при полиартрозе, то рентгеновский снимок это покажет. Для уточнения диагноза также могут назначить МРТ, КТ, УЗИ или артроскопию, если присутствуют сопутствующие осложнения. При обнаружении признаков воспаления, которое долго не проходит, важно провести дифференциальную диагностику ревматологических заболеваний с помощью лабораторных анализов.
Какие анализы дополнительно назначают:
- Маркеры воспаления – СОЭ, С-РБ.
- Общий анализ крови и мочи.
- Ревматоидный фактор, АСЛ-О, Anti-MCV, A-CCP.
- HLA-B27.
С помощью этих анализов, в совокупности с инструментальными методами диагностики, можно выявить скрытое течение анкилозирующего спондилоартрита, ревматоидного артрита, серонегативного артрита. При обнаружении артритов из группы аутоиммунного содержания в организме, необходимо проводить лечение с помощью препаратов, проявляющих иммунодепрессивное действие.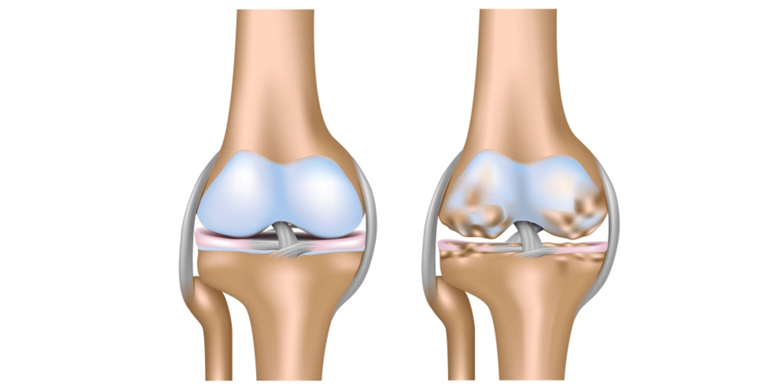
Лечение полиартроза
В большинстве случаев требуется проведение консервативного лечения, состоящего из применения симптоматических медикаментов и методов физиотерапевтической реабилитации. При легком течении можно воспользоваться средствами народной медицины. На любых этапах развития полиартроза важно соблюдение щадящей диеты, состоящей из легкоусвояемых продуктов питания, не нагружающих ЖКТ. Правильное питание – лучшая профилактика многих заболеваний. В запущенных случаях необходимо проводить операции по установке имплантатов.
Какие медикаменты обычно назначают:
- НПВС. Это обезболивающие препараты с выраженным противовоспалительным и жаропонижающим действием. Данная группа медикаментов обладает быстрым действием, одновременно убирая боль и признаки воспалительных процессов. При кратковременном использовании от НПВС побочные эффекты не возникают, поэтому их можно использовать не более 3-5 дней подряд. Если такая терапия не эффективна, рекомендуется сменить тактику лечения.
 Примеры лекарств – Вольтарен, Мовалис, Найз.
Примеры лекарств – Вольтарен, Мовалис, Найз. - Миорелаксанты. Эти лекарства не влияют на хрящи и кости, но расслабляют мышцы, которые рефлекторно напрягаются при воспалительных процессах в хрящах. Миорелаксанты убирают патологическую ригидность, что позволяет снизить интенсивность болезненных ощущений. Пример – Баклофен, Сирдалуд, Мидокалм.
- Хондропротекторы. Это компоненты, входящие в состав хрящевых клеток – хондроцитов. При регулярном употреблении хондропротекторы замедляют дегенерацию суставной ткани, что теоретически может быть эффективным. В особенности хондропротекторы хорошо помогают на начальных стадиях полиартроза, когда можно полностью обойтись консервативными методами лечения. Примеры лекарств – Дона, Мукосат, Алфлутоп.
- Кортикостероиды. Их вводят внутрисуставно в том случае, если другие медикаменты оказались малоэффективными. Для системного приема в данном случае не подходят. Примеры – Дипроспан, Дексаметазон, Кортеф.
Реже назначают спазмолитики, витамины и минералы. Чтобы поддержать организм в период ремиссии, необходимо проводить ЛФК и посещать сеансы физиотерапии.
Чтобы поддержать организм в период ремиссии, необходимо проводить ЛФК и посещать сеансы физиотерапии.
Остеоартроз — хроническое невоспалительное заболевание суставов неизвестной этиологии, характеризующееся прогрессирующей дегенерацией суставного хряща, структурными изменениями субхондральной кости и сопутствующим реактивным синовитом
В. В. Цурко, доктор медицинских наук, профессор
Н. А. Хитров, кандидат медицинских наук
ММА им. И. М. Сеченова, MЦ УД Президента РФ, Москва
Остеоартроз — хроническое невоспалительное заболевание суставов неизвестной этиологии, характеризующееся прогрессирующей дегенерацией суставного хряща, структурными изменениями субхондральной кости и сопутствующим реактивным синовитом
| Рисунок 1. Синовит (припухлость, гиперемия, локальное повышение температуры) правого коленного сустава при ОА |
Неоднородность причин, механизмов развития, клиники и исходов позволяют предположить, что остеоартроз (ОА) — собирательное понятие, включающее в себя несколько заболеваний, что затрудняет выбор акцентов терапии. ОА является наиболее распространенной формой суставной патологии, им болеет 10-12% населения. По данным многоцентровых эпидемиологических исследований, распространение ОА среди населения бывшего СССР соответствовало 6,4% и коррелирует с возрастом. По данным ревматологов Европы и США, на долю этого заболевания приходится до 69-70% всех ревматических болезней. Частота встречаемости ОА в семьях больных в два раза выше, чем в популяции, причем риск развития ОА у лиц с врожденными дефектами опорно-двигательного аппарата повышен в 7,7 раза, у лиц с избыточным весом — в два раза.
ОА является наиболее распространенной формой суставной патологии, им болеет 10-12% населения. По данным многоцентровых эпидемиологических исследований, распространение ОА среди населения бывшего СССР соответствовало 6,4% и коррелирует с возрастом. По данным ревматологов Европы и США, на долю этого заболевания приходится до 69-70% всех ревматических болезней. Частота встречаемости ОА в семьях больных в два раза выше, чем в популяции, причем риск развития ОА у лиц с врожденными дефектами опорно-двигательного аппарата повышен в 7,7 раза, у лиц с избыточным весом — в два раза.
Патогенез
В основе патогенеза ОА лежат нарушения молекулярной структуры гиалинового хряща. Суставной хрящ представляет собой высокоспециализированную ткань, в которой происходят процессы ремоделирования, включающие как деградацию, так и синтез экстрацеллюлярного матрикса, составляющего основу хрящевой ткани. Особое значение для нормального функционирования хряща имеет соотношение в ткани коллагена, протеогликанов, неколлагеновых гликопротеинов и воды. Ключевая роль при этом отводится хондроцитам — высокодифференцированным клеткам хрящевой ткани, которые по невыясненным до конца причинам при ОА начинают продуцировать «неполноценные» низкомолекулярные белки матрикса (межуточной ткани хряща), что снижает амортизационные свойства хряща. Хондроцит обладает значительной чувствительностью к содержанию протеогликанов в окружающем матриксе хряща и быстро реагирует на их изменения. Состояние хряща зависит от равновесия анаболических и катаболических процессов, причем интенсивность катаболических процессов усиливают цитокины (интерлейкин-1, фактор некроза опухоли-α), циклооксигеназа-2, металлопротеиназы (коллагеназа, стромелизин), продуцируемые как хондроцитами, так и клетками синовиальной оболочки и субхондральной кости. С другой стороны, для восстановления хрящевой ткани важна синтетическая репаративная активность хондроцитов. Здесь большое значение придается факторам роста, особенно инсулиноподобному и трансформирующему, а также морфогенетически измененным костному и хрящевому белкам.
Ключевая роль при этом отводится хондроцитам — высокодифференцированным клеткам хрящевой ткани, которые по невыясненным до конца причинам при ОА начинают продуцировать «неполноценные» низкомолекулярные белки матрикса (межуточной ткани хряща), что снижает амортизационные свойства хряща. Хондроцит обладает значительной чувствительностью к содержанию протеогликанов в окружающем матриксе хряща и быстро реагирует на их изменения. Состояние хряща зависит от равновесия анаболических и катаболических процессов, причем интенсивность катаболических процессов усиливают цитокины (интерлейкин-1, фактор некроза опухоли-α), циклооксигеназа-2, металлопротеиназы (коллагеназа, стромелизин), продуцируемые как хондроцитами, так и клетками синовиальной оболочки и субхондральной кости. С другой стороны, для восстановления хрящевой ткани важна синтетическая репаративная активность хондроцитов. Здесь большое значение придается факторам роста, особенно инсулиноподобному и трансформирующему, а также морфогенетически измененным костному и хрящевому белкам.
При прогрессировании ОА в результате происходящих дегенеративных процессов хрящ размягчается, разрыхляется. В нем появляются трещины, простирающиеся до кости.
| Рисунок 2. Эндопротез коленного сустава. Рентгенограмма |
Костные суставные поверхности, лишенные амортизации из-за деструкции хрящевой ткани, испытывают повышенную и неравномерную механическую нагрузку. В субхондральной кости появляются зоны динамической перегрузки, которые вызывают перераспределительные нарушения микроциркуляции. Это способствует возникновению субхондрального остеосклероза, кистовидной перестройки, изменению кривизны суставных поверхностей и образованию краевых костно-хрящевых разрастаний — остеофитов.
Особая роль в патогенезе ОА отводится синовиту, морфологически характеризующемуся умеренно выраженными пролиферативными и экссудативными реакциями (гиперплазией синовиальной оболочки и ее мононуклеарной инфильтрацией), наиболее выраженными в местах прикрепления синовии к хрящу с последующим исходом в склероз и липоматоз. В субхондральной кости выявляются микропереломы, утолщение костных трабекул и остеофитоз. Экссудативно-пролиферативные реакции как в субхондральной кости, так и в синовиальной оболочке протекают на фоне нарушений региональной гемодинамики и микроциркуляции с развитием тканевой гипоксии. В последующем прогрессирование болезни принимает, по сути, необратимый характер.
В субхондральной кости выявляются микропереломы, утолщение костных трабекул и остеофитоз. Экссудативно-пролиферативные реакции как в субхондральной кости, так и в синовиальной оболочке протекают на фоне нарушений региональной гемодинамики и микроциркуляции с развитием тканевой гипоксии. В последующем прогрессирование болезни принимает, по сути, необратимый характер.
Клиническая картина
Боль, деформация и тугоподвижность сустава являются основными клиническими проявлениями ОА.
Боль в суставе — наиболее частый и выраженный симптом при ОА, носит неоднородный характер. Причинами ее могут быть деструктивные процессы в хрящевых и субхондральных структурах, нарушения микроциркуляции, особенно при затруднении венозного кровотока в спонгиозной части кости, фиброз капсулы сустава, воспалительный процесс в мягких околосуставных тканях, спазм близлежащих мышц и реактивный синовит.
В целом для заболевания характерен механический ритм болей — возникновение боли под влиянием дневной физической нагрузки и стихание за период ночного отдыха, что связано со снижением амортизационных способностей хряща и костных подхрящевых структур к нагрузкам.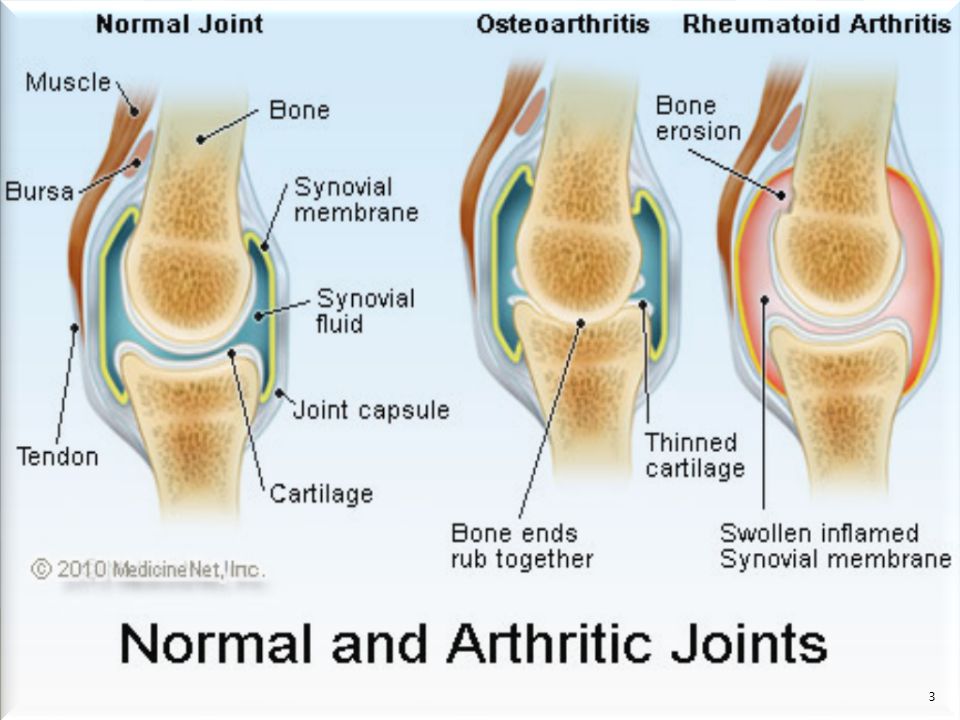 При этом происходит прогибание костных балок в сторону спонгиозной кости.
При этом происходит прогибание костных балок в сторону спонгиозной кости.
Возможны непрерывные тупые ночные боли, связанные с венозным стазом в субхондральной спонгиозной части кости и повышением внутрикостного давления.
Кратковременная «стартовая» боль возникает после покоя и вскоре проходит на фоне двигательной активности. Стартовые боли обусловлены трением суставных поверхностей, на которых оседает детрит — фрагменты хрящевой и костной деструкции. При первых движениях в суставе детрит выталкивается в завороты суставной сумки, и боли значительно уменьшаются или прекращаются полностью.
Прогрессирующий фиброз сутавной капсулы ведет к сдавлению нервных окончаний, результатом чего являются боли при определенных движениях, связанные с растяжением капсулы. Реактивный тендобурсит также влияет на зависимость возникновения боли от конкретных движений. При этом часто наблюдаются характерные для сустава болевые зоны, определяющиеся пальпаторно, например, область «гусиной лапки» — внутренняя поверхность коленного сустава.
Возможна так называемая «блокада сустава» или «застывший сустав» — резко выраженный быстро развивающийся болевой синдром вследствие появления «суставной мыши» — костного или хрящевого фрагмента с ущемлением его между суставными поверхностями или внедрением остеофита в мягкие околосуставные ткани. Интенсивность боли при этом лишает пациента возможности сделать малейшее движение в данном суставе.
Рефлекторный спазм близлежащих мышц, а также развитие реактивного синовита вызывают постоянные боли.
Реактивный синовит и воспалительный отек параартикулярных тканей усугубляют клиническую картину. При наличии синовита, помимо боли в суставе как при движении, так и в покое, характерны утреннняя скованность, припухлость сустава, локальное повышение кожной температуры. С прогрессированием заболевания рецидивы синовита учащаются.
Постепенно развиваются деформация и тугоподвижность суставов за счет развития фиброзно-склеротических и гипотрофических изменений параартикулярных тканей.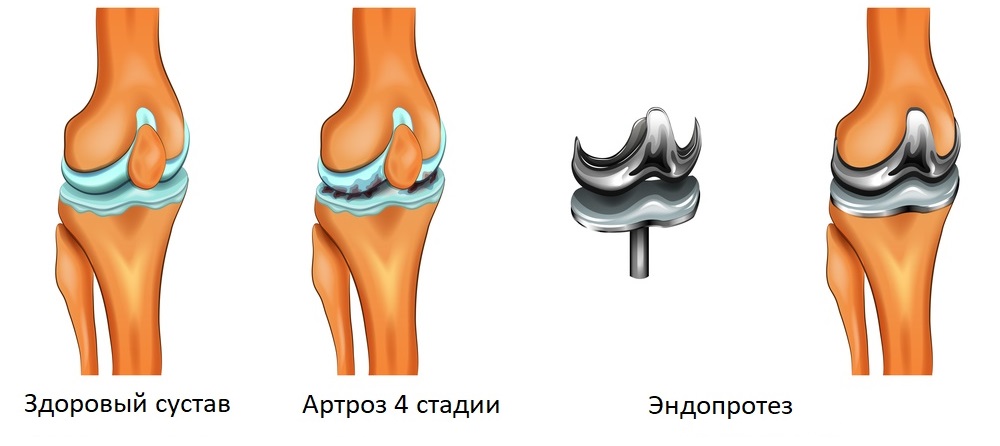 На ранней стадии ОА нарушения функции сустава обусловлены болевым синдромом и рефлекторным спазмом мышц. При прогрессировании заболевания на снижение объема движений влияют сухожильно-мышечные контрактуры, остеофиты, внутрисуставные «свободные тела» и нарушение конгруэнтности суставных поверхностей.
На ранней стадии ОА нарушения функции сустава обусловлены болевым синдромом и рефлекторным спазмом мышц. При прогрессировании заболевания на снижение объема движений влияют сухожильно-мышечные контрактуры, остеофиты, внутрисуставные «свободные тела» и нарушение конгруэнтности суставных поверхностей.
Обычно ОА развивается медленно и начинается как моноартикулярное заболевание, но через некоторое время в патологический процесс включаются и другие суставы, чаще всего те, которые компенсаторно брали на себя повышенную механическую нагрузку, чтобы разгрузить первоначально заболевший сустав.
Клинически значимыми и инвалидизирующими формами ОА являются гонартроз и коксартроз. Клиническая картина ОА определяется конкретным суставом и группой суставов, вовлеченных в патологический процесс.
Неинвазивные методы исследования
Среди неинвазивных методов диагностики гонартроза ведущее место по информативности занимает ультразвуковое двумерное сканирование коленных суставов, которое используют для объективизации и детализации характеристики вторичного синовита, являющегося прогностически неблагоприятным фактором, усугубляющим процессы дегенерации хряща. Наряду с диагностикой наличия синовиальной жидкости можно определить ее характер, особенно над bursa suprapatellaris и появлением жидкости над мыщелками бедренной кости, толщину и характер синовиальной оболочки; при этом ее утолщение при 0,4 см и более, а также контуры суставных поверхностей с учетом однородности контуров хряща на мыщелках бедренной кости и толщину хряща принимают за патологию. Ультразвуковое исследование суставов позволяет также уточнить характер и степень воспалительного процесса для выработки адекватного лечения.
Наряду с диагностикой наличия синовиальной жидкости можно определить ее характер, особенно над bursa suprapatellaris и появлением жидкости над мыщелками бедренной кости, толщину и характер синовиальной оболочки; при этом ее утолщение при 0,4 см и более, а также контуры суставных поверхностей с учетом однородности контуров хряща на мыщелках бедренной кости и толщину хряща принимают за патологию. Ультразвуковое исследование суставов позволяет также уточнить характер и степень воспалительного процесса для выработки адекватного лечения.
Артроскопия в артрологии для диагностики воспалительных и дегенеративных заболеваний суставов, к сожалению, применяется недостаточно широко и, более того, не выявляет качественных отличий от воспаления синовии при других артритах. Существенно расширяет диагностические возможности артроскопии использование прицельной биопсии, а визуальный контроль позволяет получить фрагмент синовиальной ткани или хряща, наиболее адекватно отражающих развивающийся в суставе патологический процесс, но при этом данная процедура редко показывает распространенность патологического процесса. Артроскопия используется и с лечебной целью — с целью промывания полоски коленного сустава, при которой удаляется хрящевой детрит, а также фрагменты мениска, утолщенной и воспалительной синовии; выполняется аброзивная артропластика при гонартрозе. При коксартрозе ультразвуковое исследование отмечает, наряду с наличием и характером синовиальной жидкости, эхоуплотнение капсулы синовиальной оболочки, хрящевой губы, остеофиты. Однако следует сказать, что как ультразвуковые, так и эндоскопические признаки не могут считаться специфическими при гонартрозе и коксартрозе, поскольку они встречаются и при других заболеваниях суставов, как воспалительного, так и дегенеративного характера.
Артроскопия используется и с лечебной целью — с целью промывания полоски коленного сустава, при которой удаляется хрящевой детрит, а также фрагменты мениска, утолщенной и воспалительной синовии; выполняется аброзивная артропластика при гонартрозе. При коксартрозе ультразвуковое исследование отмечает, наряду с наличием и характером синовиальной жидкости, эхоуплотнение капсулы синовиальной оболочки, хрящевой губы, остеофиты. Однако следует сказать, что как ультразвуковые, так и эндоскопические признаки не могут считаться специфическими при гонартрозе и коксартрозе, поскольку они встречаются и при других заболеваниях суставов, как воспалительного, так и дегенеративного характера.
Современные патогенетические подходы к лечению остеоартроза
Основными целями терапии ОА являются: замедление прогрессирования дегенерации хряща и максимально возможное сохранение функции сустава. Терапевтическая тактика при ОА состоит из трех компонентов:
- механическая разгрузка пораженных суставов;
- купирование синовита;
- предотвращение прогрессирования заболевания.

Задачи, которые ставятся при составлении комплекса лечебных мероприятий, можно решать с учетом следующей шкалы приоритетов: болевой синдром, синовит, нарушение трофики суставов и местного кровотока, гипотрофия и гипотония мышц, контрактура.
Немедикаментозная терапия
Режим. Механическая разгрузка сустава является определяющим фактором как в уменьшении болевого синдрома, так и в лечении ОА в целом. Сюда входят рекомендации по исключению длительного пребывания в фиксированной позе, долгого стояния на ногах, длительной ходьбы, повторяющихся стереотипных движений, переноса больших тяжестей, ведущих к механической перегрузке определенных зон суставов. В далеко зашедших стадиях заболевания пациенту полезно ходить с тростью, костылями. При выраженных болях в фазу обострения может быть назначен полупостельный режим.
Диета. Четких патогенетических рекомендаций по диете ОА на настоящий момент не существует. Важным условием в лечении ОА коленных суставов является снижение избыточной массы тела. В последнее время рекомендуются пищевые добавки (глюкозамин, хондроитин и др.), но эффективность их требует клинических подтверждений.
В последнее время рекомендуются пищевые добавки (глюкозамин, хондроитин и др.), но эффективность их требует клинических подтверждений.
Медикаментозная терапия
В терапии ОА наиболее часто применяются обезболивающие препараты, нестероидные противовоспалительные препараты (НПВП) и средства с хондропротективными свойствами.
В терапии ОА, который сопровождается болевым и воспалительным синдромами, широко применяются НПВП. В настоящее время известно около 100 НПВП различных классов, но поиск новых лекарственных средств этой группы продолжается. Это связано с потребностью в медикаменте, имеющем оптимальное соотношение обезболивающего и противовоспалительного действия и характеризующемся высокой степенью безопасности. В этом плане большой интерес представляет появившийся на российском рынке препарат ксефокам.
Ксефокам — новый НПВП класса оксикамов.
Подобно другим НПВП, ксефокам обладает обезболивающей и противовоспалительной активностью, связанной с подавлением синтеза простагландинов посредством ингибирования циклооксигеназы (ЦОГ).
В настоящее время изучены две формы ЦОГ: ЦОГ-1 — структурный, конституциональный — «физиологический» фермент, регулирующий продукцию простагландина Е 2 , простациклина, тромбоксана А 2 , которые отвечают за защитные свойства слизистой желудочно-кишечного тракта (ЖКТ), нормальную функцию почек, агрегацию тромбоцитов; ЦОГ-2 — «патологический» фермент, катализирующий синтез простагландинов, участвующих в воспалительном процессе.
Так как большинство НПВП подавляют, как правило, и ЦОГ-1 и ЦОГ-2, то развитие гастропатий, а также нарушение функции почек и агрегации тромбоцитов являются запрограммированным фармакологическим эффектом этих препаратов.
Существует достоверная связь между приемом НПВП и развитием патологии верхних отделов ЖКТ: геморрагий, эрозий, язв в желудке (гастропатий), а также эзофагопатий и дуоденопатий, что проявляется болями или чувством тяжести в эпигастральной области, тошнотой, иногда рвотой, изжогой, дисфагией, метеоризмом, диареей и др. Возможно бессимптомное течение гастропатий, в связи с чем увеличивается риск развития таких серьезных осложнений, как кровотечение и перфорация, нередко ведущих к летальному исходу. Кроме того, длительный прием НПВП вызывает энтеропатии и колонопатии с последующим развитием железодефицитной анемии и гипоальбуминемии.
Кроме того, длительный прием НПВП вызывает энтеропатии и колонопатии с последующим развитием железодефицитной анемии и гипоальбуминемии.
К образованию эрозий и язв приводит подавление НПВП синтеза простагландинов слизистой ЖКТ, что вызывает:
- уменьшение секреции слизистого геля;
- снижение секреции бикарбонатов;
- ухудшение кровотока в слизистой ЖКТ.
Высокий риск возникновения язв ЖКТ отмечается при продолжительной терапии НПВП, но максимален в первый месяц приема препарата. Снижение риска в дальнейшем объясняется, по-видимому, адаптационными механизмами, благодаря которым гастродуоденальная слизистая приобретает способность противостоять повреждающему действию НПВП.
Полагают, что при приеме НПВП нарушается репарация хряща и субхондральной кости за счет угнетения синтеза простагландинов, в частности в зонах микропереломов, с образованием очагов деструкции и кист. При этом, купируя болевой синдром и явления синовита, НПВП не задерживают дегенеративно-дистрофических изменений в суставных тканях пациента.
Установлено, что селективное ингибирование ЦОГ-2 оказывает незначительный эффект при острой боли. В то же время при острой боли концентрация ЦОГ-1 увеличивается в три-четыре раза, поэтому для анальгетического эффекта может иметь значение ингибирование именно этого изофермента. Таким образом, оптимальным сочетанием анальгетического и противовоспалительного эффекта обладают препараты, ингибирующие как ЦОГ-1, так и ЦОГ-2. Ксефокам является наиболее мощным ингибитором обоих изоферментов. Эта способность ксефокама в 100-200 раз превышает таковую у эталонных НПВП, например у диклофенака и пироксикама. При этом соотношение ингибиторной активности ксефокама в отношении ЦОГ-1 и ЦОГ-2 (мера селективности) занимает срединное положение по сравнению с аналогичными показателями других НПВП, что и обеспечивает баланс анальгетической и противовоспалительной активности ксефокама.
Ксефокам угнетает высвобождение свободных радикалов кислорода из активированных лейкоцитов, что усиливает его анальгетическую и противовоспалительную активность.
Обезболивающий эффект ксефокама отчасти связан с его влиянием на центральную нервную систему. Это подтверждается тем, что внутривенное введение лорноксикама (ксефокама) больным с болями в пояснице повышало уровень эндогенных морфинов при одновременном улучшении состояния. Активация системы нейропептидных опиоидов может быть одним из путей реализации анальгетического эффекта ксефокама. По анальгетическому эффекту ксефокам приравнивается к 20 мг морфина, при этом он не оказывает опиатоподобного действия на ЦНС и не вызывает лекарственной зависимости.
Исследования показали, что в терапевтических дозах ксефокам стимулирует синтез протеогликанов, предотвращая дегенерацию суставного хряща. Эта важная особенность ксефокама делает его препаратом выбора при ОА, поскольку известно, что многие НПВП, напротив, отрицательно влияют на хрящ.
Ксефокам практически весь (на 99%) связывается с белками плазмы, тем не менее он активно проникает в суставные полости, где длительное время (10-12 часов) сохраняется в достаточной терапевтической концентрации — даже когда в плазме его концентрация снижается. Это позволяет принимать препарат всего лишь два раза в день. Благодаря короткому периоду полувыведения из плазмы крови (примерно 4 часа) прием ксефокама сопровождается меньшей выраженностью побочных эффектов, так как в период между введениями доз возможно восстановление протекторных физиологических уровней простагландинов, необходимых для защиты слизистой желудка и поддержания нормального кровотока в почках.
Это позволяет принимать препарат всего лишь два раза в день. Благодаря короткому периоду полувыведения из плазмы крови (примерно 4 часа) прием ксефокама сопровождается меньшей выраженностью побочных эффектов, так как в период между введениями доз возможно восстановление протекторных физиологических уровней простагландинов, необходимых для защиты слизистой желудка и поддержания нормального кровотока в почках.
Ксефокам полностью метаболизируется в печени, при этом одна треть его неактивных метаболитов выводится почками, а две трети — печенью и кишечником. Такой двойной путь экскреции снижает нагрузку на данные органы и улучшает переносимость ксефокама. После многократного введения ксефокама не наблюдается его кумуляция в плазме, что снижает риск побочных эффектов по сравнению с НПВП, имеющими более длительный период полувыведения. Фармакокинетика ксефокама примерно одинакова у пожилых людей и лиц молодого или зрелого возраста, поэтому не требуется какой-либо коррекции дозы препарата у пожилых.
Клинические испытания подтвердили высокую эффективность и хорошую переносимость ксефокама у больных ОА. В результате месячного приема лекарства в суточной дозе 16 мг уменьшались боль, длительность утренней скованности, улучшалась функция суставов.
Препараты с хондропротективными свойствами
К средствам, модифицирующим течение ОА, относятся препараты, в основе действия которых лежат:
- активация анаболических процессов в матриксе хряща
- подавление активности лизосомальных ферментов
- стимуляция синтетических функций хондроцитов.
Традиционно для лечения ОА использовались парентеральные гликозаминогликаны, однако в последнее время предпочтение отдается пероральным препаратам, а именно глюкозаминсульфату и хондроитинсульфату.
Локальная стероидная терапия
При некупируемом реактивном синовите показана пункция сустава, удаление синовиальной жидкости и внутрисуставное введение глюкокортикоидов, которые ингибируют синтез интерлейкина-1 и фактора некроза опухоли-α, участвующих в воспалении и деградации хряща. Широко используются при этом гидрокортизон, метипред, кеналог и дипроспан. Последние препараты характеризуются более выраженным и пролонгированным лечебным действием. Вместе с глюкокортикоидами возможно введение анестетиков (новокаина, лидокаина), действие которых при этом потенцируется. Введение ингибиторов медиаторов воспаления — контрикала (трасилола) или гордокса — благотворно влияет на метаболизм хряща.
Широко используются при этом гидрокортизон, метипред, кеналог и дипроспан. Последние препараты характеризуются более выраженным и пролонгированным лечебным действием. Вместе с глюкокортикоидами возможно введение анестетиков (новокаина, лидокаина), действие которых при этом потенцируется. Введение ингибиторов медиаторов воспаления — контрикала (трасилола) или гордокса — благотворно влияет на метаболизм хряща.
В настоящее время рассматривается вопрос о широком внедрении в практику для подавления локального воспаления внутрисуставного введения ксефокама.
Реабилитационные мероприятия
Широко применяемые для восстановительного лечения ОА физиотерапевтические методы уменьшают болевой синдром, а также воспалительные процессы и мышечный спазм, улучшают микроциркуляцию, благоприятно воздействуют на метаболические процессы в тканях сустава. При этом используются ультрафиолетовое облучение, электрические токи, переменные магнитные поля, электрофорез и фонофорез лекарственных средств на суставы. При пролиферативных явлениях, вазотрофических расстройствах и контрактурах показаны тепловые процедуры, включая аппликации парафина, озокерита, иловой и торфяной грязи. При отсутствии синовита эффективны морские, радоновые, сульфидные, бишофитные и йодобромные ванны. Для укрепления мышц рекомендуется применение электромиостимуляции.
При пролиферативных явлениях, вазотрофических расстройствах и контрактурах показаны тепловые процедуры, включая аппликации парафина, озокерита, иловой и торфяной грязи. При отсутствии синовита эффективны морские, радоновые, сульфидные, бишофитные и йодобромные ванны. Для укрепления мышц рекомендуется применение электромиостимуляции.
При выполнении лечебного массажа больным ОА следует избегать механического раздражения суставной капсулы, обращая особое внимание на работу с прилегающими к суставу мышцами. Тогда снижается болевой мышечный спазм, повышается тонус ослабленных групп мышц, усиливается трофика пораженных суставов и улучшаются функциональные способности больного.
Лечебная физкультура преследует те же цели, что и массаж, и осуществляется по принципу: легкая динамическая нагрузка при полной статической разгрузке. Крайне ошибочными являются нередко встречающиеся советы усиленно разрабатывать сустав, «разгонять соли, превозмогая боль» — это часто провоцирует болевой спазм параартикулярных мышц с нарушением трофики, вызывает обострение синовита и в конечном итоге усугубляет течение ОА.
При выраженном длительном болевом синдроме, не купируемом традиционными средствами, а также при значительных нарушениях функции сустава применяется хирургическое лечение чаще всего на коленных и тазобедренных суставах. Кардинальной операцией является эндопротезирование сустава. Хорошо зарекомендовали себя эндопротезы, в которых узел скольжения состоит из пары металл–полиэтилен.
Профилактика остеоартроза
Важную роль в профилактике ОА играет выявление и своевременная ортопедическая коррекция врожденных аномалий: вывиха бедра, варусной и вальгусной установки голеней, плоскостопия и др. В профессиональной деятельности необходимо исключить длительные статические и стереотипные механические перегрузки суставов. Существенным условием профилактики ОА коленных суставов является нормализация избыточной массы тела.
Артроз (остеоартроз, деформирующий остеоартроз) — широко распространенное заболевание суставов, связанное с дегенерацией суставного хряща.
Различают артроз тазобедренных суставов (коксартроз), коленных суставов (гонартроз), артроз мелких суставов кистей и стоп, артроз плечевых, локтевых, голеностопных суставов, артроз суставов позвоночника (спондилоартроз), артроз нескольких групп суставов (полиартроз), наследственный полиартроз (болезнь Келгрена).
Причины артроза
Причины артроза разнообразны — перегрузки суставов, травмы, наследственная предрасположенность, лишний вес, плоскостопие и др. Под влиянием этих факторов происходит истончение, деформация суставного хряща. Хрящ становится неровным, нарушается конгруэнтность суставных поверхностей, появляется трение при движениях, что вызывает боль, воспаление. На более поздних стадиях начинают изменяться и суставные поверхности костей — появляются остеофиты (костные выступы), суставные поверхности уплотняются, сужается суставная щель, вплоть до полного ее исчезновения.
До 50 лет мужчины болеют чаще женщин, после 50 лет женщины болеют в 2 раза чаще чем мужчины.
Диагностика артроза
Чаще всего артрозом поражаются суставы, в большей степени подверженные нагрузке — суставы нижних конечностей (коленные, тазобедренные), но в принципе, артроз может возникнуть в любом суставе.
Заболевание развивается постепенно, прогрессирует обычно медленно. Пациенты жалуются на боли, в основном при движениях, нагрузках — механический тип болей. Боль возникает при дневном напряжении и уменьшается в покое. Характерны, также, «стартовые» боли — после длительной неподвижности (например, после сна) первые шаги сопровождаются сильными болевыми ощущениями, по мере того, как пациент «расхаживается» боли проходят. Стартовые боли обусловлены накоплением продуктов разрушения хряща на его поверхности, что делает ее неровной и вызывает боли. При первых движениях в суставе эти продукты «выталкиваются» в полость сустава и боли уменьшаются или проходят. Позднее присоединяется деформация сустава, боли могут беспокоить уже и в покое, ночью. Возникает тугоподвижность в суставе, в нем может скапливаться жидкость (синовит).
Боль возникает при дневном напряжении и уменьшается в покое. Характерны, также, «стартовые» боли — после длительной неподвижности (например, после сна) первые шаги сопровождаются сильными болевыми ощущениями, по мере того, как пациент «расхаживается» боли проходят. Стартовые боли обусловлены накоплением продуктов разрушения хряща на его поверхности, что делает ее неровной и вызывает боли. При первых движениях в суставе эти продукты «выталкиваются» в полость сустава и боли уменьшаются или проходят. Позднее присоединяется деформация сустава, боли могут беспокоить уже и в покое, ночью. Возникает тугоподвижность в суставе, в нем может скапливаться жидкость (синовит).
Стадии артроза
На основании сочетания клинических и рентгенологических данных различают три стадии артроза —
I стадия артроза — незначительные болевые ощущения и ограничение подвижности сустава. При рентгене — незначительное сужение суставной щели, заострение краев суставных поверхностей.
II стадия артроза — умеренные боли и ограничение подвижности в суставе. На рентгене — выраженное сужение суставной щели, краевые костные разрастания (остеофиты), уплотнение кости под хрящом (субхондральный остеосклероз), кистовидные просветления в костях.
На рентгене — выраженное сужение суставной щели, краевые костные разрастания (остеофиты), уплотнение кости под хрящом (субхондральный остеосклероз), кистовидные просветления в костях.
III-IV стадия артроза — выраженные болевые ощущения, значительное ограничение подвижности в суставе. На рентгене — практически полное отсутствие суставной щели, значительные костные разрастания и деформации.
Диагноз артроза ставится на основании жалоб, клинической картины. Из дополнительных методов наиболее информативно рентгенологическое исследование. В некоторых случаях показана МРТ (магнитно-резонансная томография).
На фото — рентген при артрозе мелких суставов стопы. Видны деформации суставов, костные разрастания вокруг них — II-III стадия артроза.
Характерная картина наблюдается при артрозе дистальных межфаланговых суставов (узелки Гебердена) — фото ниже
Лечение артроза
Лечение артроза — комплексное. В качестве базисных препаратов назначаются хондропротекторы — вещества, являющиеся структурными компонентами хряща и улучшающие свойства суставной жидкости. Их применяют длительно в таблетках (структум, артра, терафлекс и др.) или курсами внутримышечных или внутрисуставных инъекций (алфлутоп и др.)
Их применяют длительно в таблетках (структум, артра, терафлекс и др.) или курсами внутримышечных или внутрисуставных инъекций (алфлутоп и др.)
При обострениях назначают противовоспалительные препараты (НПВП) внутрь и местно. В некоторых случаях делают внутрисуставные инъекции (дипроспан, кеналог) — см. видео ниже.
Одним из новых методов лечения артроза является внутрисуставное введение ферматрона (протез синовиальной жидкости).
Подробнее о лекарственных препаратах для лечения артроза можно посмотреть здесь.
Важную роль в лечении артроза занимает лечебная физкультура и образ жизни.
АРТРОЗ ТАЗОБЕДРЕННЫХ СУСТАВОВ (КОКСАРТРОЗ)
Заболевание чаще всего развивается после 40 лет. Развитие коксартроза в более молодом возрасте чаще всего обусловлено либо дисплазией (врожденным дефектом развития), либо чрезмерной нагрузкой на сустав – чаще всего сочетание избыточного веса с плоскостопием. Процесс может быть как одно- , так и двух сторонним.
Процесс может быть как одно- , так и двух сторонним.
Причины коксартроза
Причины коксартроза – такие же, как и любого другого артроза.
Диагностика артроза тазобедренных суставов (коксартроза)
Заболевание начинается постепенно, появляются боли в одном или обоих тазобедренных суставах. Боли беспокоят при ходьбе, могут отдавать в бедро, колено. Постепенно пациент начинает прихрамывать на больную ногу. Возникает атрофия мышц бедра и ягодицы. За счет «проседания» вертлужной впадины (суставной поверхности сустава со стороны таза) конечность постепенно укорачивается. При выраженном двухстороннем коксартрозе появляется «утиная походка» с переваливанием туловища при ходьбе.
Диагноз коксартроза
Диагноз коксартроза ставится на основании ряда критериев, разработанных американской коллегией ревматологов (ACR) в 1990 г. для постановки диагноза необходимо наличие боли в тазобедренном суставе и двух клинико-рентгенологических признаков из следующих трех: СОЭ
На фото ниже — рентгенограмма при выраженном артрозе тазобедренного сустава.
Лечение артроза тазобедренных суставов (коксартроза)
Лечение артроза тазобедренных суставов (коксартроза) направлено на замедление дальнейшего прогрессирования заболевания, уменьшение болей и воспалительных явлений при обострениях, улучшение функции сустава.
При обострениях назначают нестероидные противовоспалительные препараты (вольтарен, мовалис и др.) короткими курсами. Возможно применение физиотерапии.
В период ремиссии базисную терапию составляют хондропротекторы – препараты, предотвращающие дальнейшее разрушение суставного хряща (структум, дона, артра, алфлутоп, терафлекс).
Важную роль играет лечебная физкультура, а также меры, направленные на снижение механической нагрузки на сустав – снижение веса, ортопедическая коррекция, ортопедический режим.
При тяжелом коксартрозе 3-4 стадии показано протезирование сустава (фото* ниже).
АРТРОЗ КОЛЕННЫХ СУСТАВОВ (ГОНАРТРОЗ)
Основные причины артроза коленных суставов
Основные причины артроза коленных суставов – те же, что и артроза других суставов. Чаще всего артроз коленных суставов развивается вторично – на фоне избыточного веса, плоскостопия, физических перегрузок, после травм (особенно у спортсменов). У многих пациентов артроз развивается после 50 лет. Поражение чаще двухстороннее (за исключением посттравматического артроза) с преобладанием с какой-либо стороны.
Чаще всего артроз коленных суставов развивается вторично – на фоне избыточного веса, плоскостопия, физических перегрузок, после травм (особенно у спортсменов). У многих пациентов артроз развивается после 50 лет. Поражение чаще двухстороннее (за исключением посттравматического артроза) с преобладанием с какой-либо стороны.
Симптомы, диагностика артроза коленных суставов
Основное проявление артроза – боль, носящая механический характер – т.е. больше выражена при движениях, ходьбе по лестницам. Иногда боль беспокоит в покое, ночью, при длительном стоянии (ощущение «подкашивания» ног). Характерны «стартовые» боли, возникающие при первых шагах после длительной неподвижности, после нескольких шагов такие боли проходят. Позднее развивается деформация суставов, ограничение подвижности. Боли беспокоят сильнее, часто в покое, ночью, что свидетельствует о нарушении внутрикостного кровообращения.
На фото* — тяжелый артроз коленных суставов с Х-образной деформацией конечностей.
Течение артроза характеризуется чередованием обострений и ремиссий. Обострение может быть спровоцировано физической нагрузкой, длительно ходьбой, переохлаждением. При обострении гонартроза боли усиливаются, в коленном суставе может скапливаться жидкость, как реакция на воспаление, сустав может стать отечным, пальпация болезненна. По мере стихания воспаления симптомы регрессируют, и заболевание переходит в ремиссию. Для артроза не характерно повышение температуры тела. В анализах крови может умеренно повышаться СОЭ при обострениях.
Основной метод диагностики
Основной метод диагностики – рентгенологическое исследование, при котором видно сужение суставной щели, уплотнение суставных поверхностей, заострение межмыщелковых бугорков, краевые костные разрастания (остеофиты). При 3-4 стадии артроза суставная щель практически отсутствует (фото* ниже).
Для уточнения диагноза по показаниям делают УЗИ, МРТ (магнитно-резонансную томографию) коленных суставов.
Лечение артроза коленных суставов (гонартроза)
Основные принципы лечения те же, что и для артроза любых суставов. Особенности – хороший эффект приносят внутрисуставные инъекции производных гиалуроновой кислоты (остенил, ферматрон). При обострениях, особенно сопровождающихся сильной воспалительной реакцией, помогают блокады с дипроспаном или кеналогом (см. видео выше). На поздних стадиях успешно применяется протезирование коленных суставов (фото* ниже).
Полиартралгия: симптомы, лечение и др.
Обзор
У людей с полиартралгией могут возникать преходящие, периодические или постоянные боли в нескольких суставах. Полиартралгия имеет много различных основных причин и возможных методов лечения. Продолжайте читать, чтобы узнать больше об этом состоянии.
Симптомы могут варьироваться от легких до умеренных и могут включать:
- боль и чувствительность в суставах
- покалывание или другие необычные ощущения
- чувство жжения в суставе
- тугоподвижность суставов или трудности с движением суставов
Полиартралгия похожа на полиартрит, который также вызывает боль во многих суставах. Основное отличие состоит в том, что полиартрит вызывает воспаление суставов, тогда как при полиартралгии воспаления нет.
Основное отличие состоит в том, что полиартрит вызывает воспаление суставов, тогда как при полиартралгии воспаления нет.
Узнать больше: Артрит и артралгия »
Полиартралгия также имеет некоторое сходство с полимиалгией. Оба состояния вызывают схожие уровни боли. Также возможно иметь оба состояния одновременно. Полиартралгия поражает суставы, а полимиалгия поражает мышцы вокруг суставов. Симптомы полимиалгии включают следующее:
- боли в мышцах плеча
- боли в мышцах бедер, бедер, ягодиц или предплечий
- уменьшение объема движений в пораженных участках
- скованность в участках с болью и ноющей болью
Полиартралгия может быть вызвана различными состояниями, в том числе:
- остеоартрит
- вывих сустава
- тендинит
- гипотиреоз
- рак кости
- растяжение связок или деформации около сустава
- защемление нерва
- стрессовые переломы
- псевдоподагра
Некоторые инфекции, такие как инфекции, вызываемые артритогенными альфавирусами, также могут вызывать полиартралгию. Артритогенные альфавирусы переносятся комарами. Эти инфекции обычно изолированы на небольших участках в более теплом климате.
Артритогенные альфавирусы переносятся комарами. Эти инфекции обычно изолированы на небольших участках в более теплом климате.
Другими причинами полиартралгии являются упражнения с высокой ударной нагрузкой, нагружающие суставы, такие как бег и прыжки, а также чрезмерная нагрузка на суставы. Чрезмерное использование суставов часто встречается у людей, которые имеют физически тяжелую работу.
У вас может быть повышенный риск развития полиартралгии, если вы:
- имеете избыточный вес или страдаете ожирением, так как избыточный вес может вызвать дополнительную нагрузку на суставы
- у вас в анамнезе травмы суставов или операции
- вы пожилые люди
- работа на тяжелых работах, которые подвергают ваши суставы риску чрезмерной нагрузки
- женщины
- имеют семейный анамнез каких-либо заболеваний, влияющих на суставы
Обратитесь к врачу, если вы испытываете боль в суставах. Некоторые из диагностических тестов, которые ваш врач может использовать для диагностики вашего состояния, включают: 9. 0003
0003
- Анализы крови, , такие как оценка С-реактивного белка, панель антинуклеарных антител, оценка мочевой кислоты и скорость оседания эритроцитов.
- Артроцентез. Во время этого теста ваш врач будет использовать шприц для удаления синовиальной жидкости из вашего сустава. Затем жидкость оценивают на культуру, кристаллы и количество клеток, которые можно использовать для диагностики или исключения различных состояний.
- Диагностическая визуализация, , например, компьютерная томография, рентген и МРТ.
Существует множество способов изменения образа жизни и домашних средств, которые можно использовать для облегчения симптомов полиартралгии. Если домашние средства не помогают, врач может порекомендовать лекарства или другие методы лечения.
Упражнения
Упражнения с низкой нагрузкой могут облегчить симптомы, связанные с болью в суставах. Примеры малоинтенсивных упражнений:
- плавание
- ходьба
- езда на велосипеде
- йога
Тяжелая атлетика также может помочь, но важно убедиться, что вы выполняете упражнения правильно, чтобы избежать травм. Поговорите со своим врачом о получении направления к физиотерапевту. Они могут показать вам соответствующие упражнения и как их правильно выполнять. Если вы посещаете тренажерный зал, вы также можете попробовать себя в классе тяжелой атлетики или попросить пару занятий с личным тренером. Просто убедитесь, что вы сообщили инструктору или тренеру о боли в суставах. Вы также можете посмотреть онлайн-видео, чтобы увидеть примеры различных упражнений по тяжелой атлетике.
Поговорите со своим врачом о получении направления к физиотерапевту. Они могут показать вам соответствующие упражнения и как их правильно выполнять. Если вы посещаете тренажерный зал, вы также можете попробовать себя в классе тяжелой атлетики или попросить пару занятий с личным тренером. Просто убедитесь, что вы сообщили инструктору или тренеру о боли в суставах. Вы также можете посмотреть онлайн-видео, чтобы увидеть примеры различных упражнений по тяжелой атлетике.
Избегайте упражнений, которые нагружают суставы, таких как бег, и напряженных упражнений, таких как кроссфит.
Поддержание здорового веса
Если у вас избыточный вес, снижение веса может помочь облегчить боль и замедлить прогрессирование вашего состояния. Избыточный вес может вызвать дополнительную нагрузку на суставы, что может усилить боль.
Регулярные физические упражнения и соблюдение здоровой сбалансированной диеты помогут вам похудеть. Если у вас возникли проблемы с похудением, поговорите со своим врачом.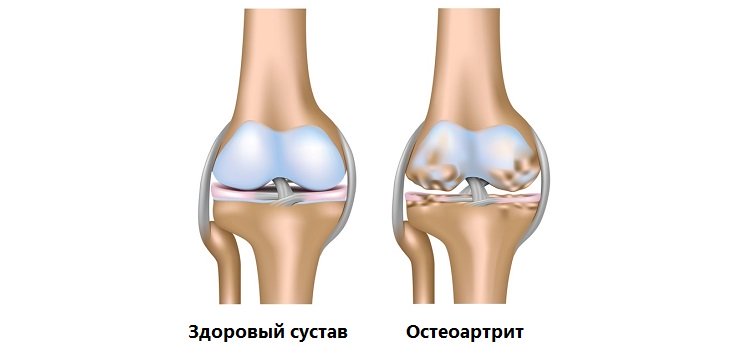 Они могут помочь разработать программу снижения веса и порекомендовать вам диетолога.
Они могут помочь разработать программу снижения веса и порекомендовать вам диетолога.
Иглоукалывание
Исследователи обнаружили, что иглоукалывание может быть эффективным способом лечения легкой и умеренной боли, связанной с полиартралгией. Иглоукалывание не должно заменять другие методы лечения, рекомендованные вашим врачом. Вместо этого иглоукалывание следует использовать в дополнение к другим методам лечения.
Массажная терапия
Массажная терапия может помочь уменьшить боль, связанную с артритом, а также восстановить некоторые движения. Исследования ограничены, и исследования рассматривали только пользу для людей с некоторыми типами артрита. Физиотерапевты могут включать массаж как часть плана лечения. Вы также можете посетить массажистку в спа-салоне, но вы должны убедиться, что она имеет соответствующую лицензию. Массаж следует использовать в дополнение к другим процедурам, рекомендованным врачом.
Согрейте или охладите суставы
Болезненные суставы могут реагировать на прикладывание тепла или льда. Чтобы использовать тепло, приложите к суставу грелку или попробуйте принять теплую ванну. Чтобы охладить болезненные суставы, прикладывайте лед или пакеты с замороженными овощами не менее чем на 20 минут три раза в день.
Чтобы использовать тепло, приложите к суставу грелку или попробуйте принять теплую ванну. Чтобы охладить болезненные суставы, прикладывайте лед или пакеты с замороженными овощами не менее чем на 20 минут три раза в день.
Лекарства
Если домашние средства не работают, возможно, вам придется использовать лекарства.
Безрецептурные обезболивающие, такие как ацетаминофен (тайленол) и напроксен натрия (алив), могут помочь вам справиться с болью. Следуйте инструкциям на упаковке для получения информации о дозировке.
Низкие дозы кортикостероидов помогают облегчить боль, справиться с другими симптомами и замедлить скорость разрушения суставов. Врачи обычно назначают их на 6-12 недель, но это может варьироваться в зависимости от тяжести ваших симптомов и повреждения суставов. Низкие дозы кортикостероидов можно вводить перорально, в виде инъекций или местно в виде мази.
Ваш врач может назначить опиоиды, если боль в суставах сильная и не проходит другими методами. Важно помнить, что эти лекарства имеют высокий потенциал привыкания.
Важно помнить, что эти лекарства имеют высокий потенциал привыкания.
Физиотерапия
Ваш врач может также назначить физиотерапию. Физиотерапевты используют различные методы, чтобы помочь справиться с болью и уменьшить ее. Скорее всего, вам придется посетить физиотерапевта несколько раз, и может потребоваться несколько посещений, прежде чем вы почувствуете облегчение. Они также могут дать вам растяжку или упражнения для выполнения дома.
Лечение симптомов
Полиартралгия часто сочетается с другими проявлениями симптомов помимо боли в суставах. Лечение этих других симптомов может помочь уменьшить боль. Примеры лечения этих симптомов могут включать:
- миорелаксанты при мышечных спазмах
- местный капсаицин или антидепрессанты для уменьшения сопутствующей нейропатической боли
- местный лидокаин (LMX 4, LMX 5, AneCream, RectaSmoothe, RectiCare) для облегчения умеренной или сильной мышечной боли
 Это может иметь самые разные причины и методы лечения. Обратитесь к врачу или другому медицинскому работнику, если у вас есть боль в суставах. Они могут определить причину и порекомендовать соответствующее лечение.
Это может иметь самые разные причины и методы лечения. Обратитесь к врачу или другому медицинскому работнику, если у вас есть боль в суставах. Они могут определить причину и порекомендовать соответствующее лечение.Люди с полиартралгией испытывают боль в нескольких суставах. Симптомы могут включать боль, чувствительность или покалывание в суставах и снижение диапазона движений. Полиартралгия похожа на полиартрит, но не вызывает воспаления. Изменения образа жизни, домашние средства и лекарства могут помочь справиться с симптомами.
Полиартралгия: боль в суставах и фибромиалгия
Опубликовано: 22 апреля 2009 г. — Обновлено: 31 августа 2019 г.
Автор: Disabled World | Контакт: www.disabled-world.com
Рецензируемая публикация: Н/Д
Перейти к: Главный дайджест | Публикации
Сводка: Информация и определение полиартралгии, медицинского термина, обычно используемого для описания болей, затрагивающих пять или более суставов в организме человека. Полиартралгия определяется как артритическая боль и ломота в суставах, боли в суставах, артралгия нескольких суставов и боль в нескольких суставах. Полиартралгия чаще встречается у женщин и тем более с возрастом.
Полиартралгия определяется как артритическая боль и ломота в суставах, боли в суставах, артралгия нескольких суставов и боль в нескольких суставах. Полиартралгия чаще встречается у женщин и тем более с возрастом.
реклама
Что такое полиартралгия?
Полиартралгия определяется как боль в суставах, боли в суставах, артралгия нескольких суставов и боль в нескольких суставах.
Врачи должны изучить истории болезни, а также провести медицинский осмотр, чтобы поставить точный диагноз полиартралгии.
Лечение полиартралгии может включать медикаментозное или безмедикаментозное лечение. Целью лечения полиартралгии является уменьшение боли, содействие заживлению и обеспечение нормальной работы суставов.
Эта статья входит в наш сборник публикаций о костях и суставах, который также включает:
- Остеоартрит коленного сустава: лечение стареющих коленей как органов org/ListItem»> Ювенильный идиопатический артрит: боли в суставах у детей
- Гетеротопическая оссификация: потенциально эффективное лечение
Полиартралгия — это невоспалительное состояние, имеющее ряд симптомов, которые могут включать:
- Усталость
- Боль в суставах
- Слабость
- Совместная нежность
- Отек суставов
- Тугоподвижность суставов
- Ограниченное движение сустава
Родственные термины:
- Миалгия — Мышечная боль без признаков воспаления.
- Полимиалгия — Мышечная боль, поражающая несколько мышц.
- Артрит — Боль, связанная с воспалением суставов, которая отсутствует при артралгии и полиартралгии.
- Полиартрит — Боль, связанная с воспалением суставов и обычно поражающая пять или более суставов.
- Остеоартрит — Боли в суставах колена, бедра и руки.

- Артралгия — Боль поражает один сустав.
- Олигоартрит или олигоартикулярная болезнь — Поражает от 2 до 4 суставов.
- Олигоартикулярный – с вовлечением ≤ 4 суставов
- Полиартикулярный — Вовлекающий > 4 суставов
Простая артралгия:
- Буквально означает боль в суставах, симптом травмы, инфекции, болезни (в частности, артрита) или аллергической реакции на лекарство.
- Основной симптом – боль; отсутствие клинических признаков воспаления в суставах или утренней скованности; История интеркуррентных заболеваний или вирусной инфекции.
Полимиалгия и фибромиалгия:
Полимиалгию и фибромиалгию довольно часто путают, так как они оба вызывают мышечные боли во всем теле, и оба они имеют схожие названия. Однако это разные расстройства с разными причинами. На самом деле у человека может быть как полимиалгия, так и фибромиалгия. Разница между фибромиалгией и полиартралгией заключается в том, что полиартрит вызывает воспаление суставов, тогда как при полиартралгии воспаления нет.
Полиартралгия и полимиалгия:
Полиартралгия также имеет некоторое сходство с полимиалгией, и оба этих состояния вызывают схожий уровень боли. Однако полиартралгия поражает суставы, тогда как полимиалгия поражает мышцы вокруг суставов. Возможно одновременное наличие как полиартралгии, так и полимиалгии. И полимиалгия, и фибромиалгия могут вызывать депрессию, связанную с проживанием с болезненным хроническим заболеванием.
Полиартрит:
Полиартрит — это слово, обычно используемое для описания боли, поражающей пять или более суставов, в то время как у пациента с поражением от 2 до 4 суставов говорят о олигоартикулярном заболевании.
Начальные симптомы полиартрита, которые обычно появляются на третьем-пятом десятилетии жизни, включают безболезненный отек или утолщение кожи кистей и пальцев, боль и тугоподвижность суставов (полиартралгия), часто ошибочно принимаемые за ревматоидный артрит, и пароксизмальное побледнение и цианоз (посинение) пальцев, вызванное воздействием холода (синдром Рейно).
Ревматоидный артрит:
Не менее четырех из этих признаков или симптомов в течение шести недель:
- боль и припухлость не менее чем в трех суставных областях;
- симметричное представление;
- ранняя утренняя скованность в суставах более одного часа;
- поражение пястно-фаланговых суставов, проксимальных межфаланговых суставов и запястий;
- подкожных узелков;
- положительный ревматоидный фактор;
- рентгенологические признаки эрозий.
Фибромиалгия:
- Люди с фибромиалгией испытывают боль в сухожилиях и связках, а также чувствительные точки по всему телу, а также усталость.
- Даже легкое нажатие на чувствительные точки может вызвать боль.
- Больше женщин, чем мужчин, страдают фибромиалгией, которая в прошлом была известна как «хроническая мышечная боль», психогенный ревматизм, «миалгия напряжения» и «фиброзит».
Серонегативный (неревматоидный) Артрит:
- Связан с псориазом, заболеваниями кишечника (язвенный колит, болезнь Крона), симптомами мочевого пузыря и передним увеитом.

- Может возникать после инфекций (стрептококковая инфекция горла, хламидийный уретрит или кишечная инфекция, вызванная иерсиниозом, сальмонеллой, шигеллой).
- Преимущественно асимметричное, олигоартикулярное поражение крупных суставов; возможное поражение позвоночника (сакроилеит)
Остеоартрит:
- Боль обычно возникает в крупных суставах, несущих нагрузку, запястно-пястном суставе большого пальца или дистальных межфаланговых суставах пальцев; наличие узлов Гебердена, крепитация; факторы образа жизни, такие как избыточный вес, малоподвижный образ жизни, повторяющееся использование суставов и травма пораженных суставов в анамнезе, могут иметь значение.
Опубликовать в Twitter Добавить в Facebook
Disabled World — это независимое сообщество людей с инвалидностью, созданное в 2004 году для предоставления новостей и информации об инвалидности людям с ограниченными возможностями, пожилым людям, их семьям и/или опекунам.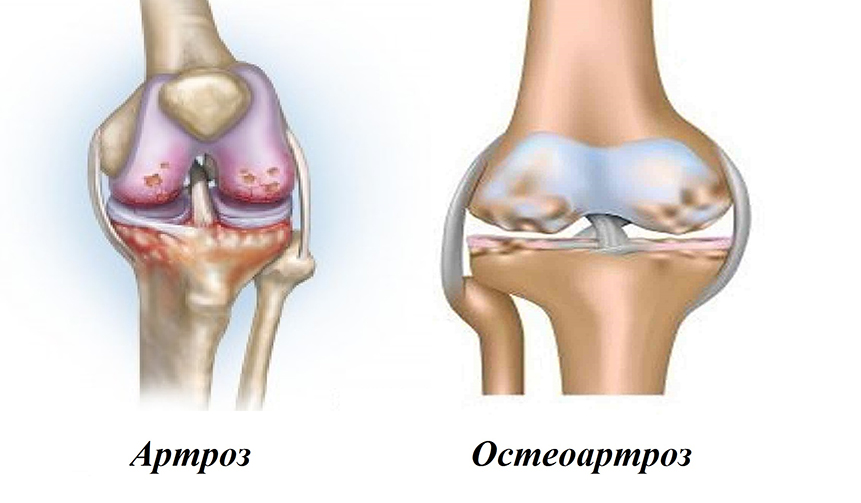 Посетите нашу домашнюю страницу с информативными новостями, обзорами, новостями о спорте, историями и практическими рекомендациями. Вы также можете связаться с нами в Twitter и Facebook или узнать больше об Disabled World на нашей странице о нас.
Посетите нашу домашнюю страницу с информативными новостями, обзорами, новостями о спорте, историями и практическими рекомендациями. Вы также можете связаться с нами в Twitter и Facebook или узнать больше об Disabled World на нашей странице о нас.
реклама
Disabled World предоставляет только общую информацию. Представленные материалы ни в коем случае не предназначены для замены профессиональной медицинской помощи квалифицированным практикующим врачом и не должны толковаться как таковые. Финансовая поддержка осуществляется за счет рекламы или реферальных программ, если это указано. Любое предложение или реклама третьих лиц не является одобрением.
• Процитировать эту страницу (APA): Disabled World. (2009, 22 апреля). Полиартралгия: боль в суставах и фибромиалгия. Мир инвалидов . Получено 16 октября 2022 г. с сайта www.disabled-world.com/health/orthopedics/polyarthralgia.php
• Постоянная ссылка: php «>Полиартралгия: боль в суставах и фибромиалгия
Полиартрит у собак
Полиартрит у собак
Обнаружение отека и боли в одном или нескольких суставах называется полиартритом. В большинстве случаев припухлость и боль в суставах являются признаком дегенеративного заболевания суставов, такого как артрит или разрыв крестообразной связки колена. Однако полиартрит также может указывать на основное системное заболевание, такое как иммуноопосредованное заболевание или инфекция. В этой статье рассматриваются системные причины, диагностика и лечение полиартрита у собак.
Каковы признаки полиартрита?
Дома вы можете обнаружить, что у вашей собаки один или несколько из следующих клинических признаков:
- Неподвижная ходульная походка
- Хромота, перескакивающая между лапами
- Похоже, что ваша собака ходит по яичной скорлупе ходить, стоять или прыгать на мебель или в машине
- Плач от боли или хныканье при стоянии или ходьбе
- Плохой аппетит и малое питье воды, особенно если они не могут дойти до миски
Часто эти признаки полиартрита появляются у вашей собаки внезапно. Однако в некоторых случаях признаки могут быть хроническими (длительностью более 3 недель).
Однако в некоторых случаях признаки могут быть хроническими (длительностью более 3 недель).
Если вы заметили эти признаки дома, вам следует записать вашу собаку на осмотр к ветеринару. При медицинском осмотре ветеринар может обнаружить опухшие и теплые суставы. В некоторых случаях у собаки с полиартритом может быть лихорадка и увеличение лимфатических узлов. Во время осмотра важно сообщить ветеринару следующую информацию о вашем питомце:
- Любой регион или штат, где путешествовала ваша собака
- Текущие лекарства, включая использование местных или пероральных средств от блох и клещей
- Любой известный контакт с клещами или блохами
- Когда вашей собаке в последний раз делали прививку
- История рак
Каковы системные причины полиартрита?
Системной причиной полиартрита является заболевание, возникающее вне сустава, но вызывающее его воспаление. Основные причины у собак включают иммуноопосредованный полиартрит, клещевое инфекционное заболевание или септический артрит (то есть бактериальную инфекцию в суставе).
- Иммуноопосредованный полиартрит представляет собой заболевание иммунной системы. Иммунная система нормальной собаки защищает от инфекции, распознавая инфекцию как чужеродную и удаляя инфекцию. У собак с иммуноопосредованным полиартритом иммунная система ненормально распознает клетки в суставе как чужеродные и атакует эти клетки, вызывая воспаление в суставе. Иммуноопосредованный полиартрит может быть идиопатическим (то есть основная причина не установлена) или быть вторичным по отношению к инфекционному заболеванию, лечению или раку. Иммуноопосредованный полиартрит чаще всего поражает лучезапястные или голеностопные суставы. Иногда иммуноопосредованный полиартрит может вызывать деструкцию и эрозию костей сустава (так называемый эрозивный полиартрит). В этих случаях вы увидите изменения в костях сустава на рентгеновском снимке и, возможно, деформации сустава.
- Болезнь Лайма, пятнистая лихорадка Скалистых гор, анаплазмоз и эрлихиоз — это инфекционные заболевания (называемые клещевыми болезнями), которые передаются клещами и вызывают полиартрит.
 Каждое инфекционное заболевание распространяется определенными видами клещей, обитающими в определенных географических районах США. Вот почему важно делиться историей путешествий вашего питомца, поскольку это помогает вашему ветеринару определить вероятность этих заболеваний. Помимо полиартрита, у собак могут проявляться другие признаки болезни, включая кровотечения из носа, кровотечения изо рта и почечную недостаточность.
Каждое инфекционное заболевание распространяется определенными видами клещей, обитающими в определенных географических районах США. Вот почему важно делиться историей путешествий вашего питомца, поскольку это помогает вашему ветеринару определить вероятность этих заболеваний. Помимо полиартрита, у собак могут проявляться другие признаки болезни, включая кровотечения из носа, кровотечения изо рта и почечную недостаточность. - Септический полиартрит чаще всего вызывается бактериями, попадающими в кровоток, которые поселяются в суставе, вызывая воспаление. Это заболевание часто поражает коленный, локтевой, плечевой или тазобедренный сустав. Эндокардит (или бактериальная инфекция сердечных клапанов) представляет собой опасное для жизни состояние, которое может вызвать септический полиартрит. Ваш ветеринар может услышать сердечный шум при осмотре, если причиной является эндокардит.
Как диагностируется полиартрит?
После осмотра ветеринар может заподозрить полиартрит.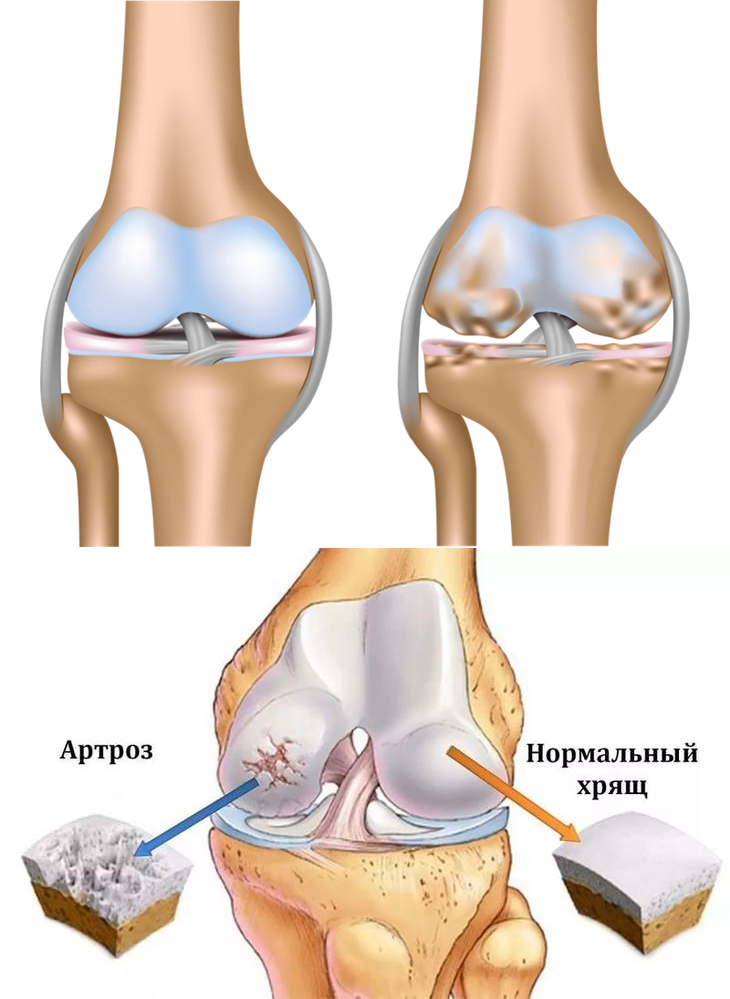 На основании результатов обследования и истории болезни вашего питомца ветеринарный врач может провести следующие анализы для диагностики полиартрита:
На основании результатов обследования и истории болезни вашего питомца ветеринарный врач может провести следующие анализы для диагностики полиартрита:
- Общий анализ крови, биохимический анализ и анализ мочи для оценки общего состояния здоровья вашего питомца и функции органов
- Успокаивающие суставные «краны» для сбора жидкости из сустава
- Цитология и культура суставной жидкости
- Рентгеновские снимки пораженных суставов
- Анализ на инфекционные заболевания
- Эхокардиограмма для оценки клапанов сердца
- Посев крови для выявления бактерий в крови
Постукивание по суставу является лучшим методом для постановки диагноза полиартрита. Во всех случаях собакам вводят седативные средства или анестезию, чтобы обеспечить им комфорт во время этой простой процедуры. После стерильной подготовки кожи собаки вокруг сустава ветеринар вводит маленькую иглу в суставную капсулу и с помощью шприца собирает суставную жидкость. Затем суставную жидкость помещают на предметное стекло микроскопа, и предметное стекло оценивают под микроскопом на наличие воспалительных клеток или бактерий. Суставная жидкость также может быть подвергнута бактериальному посеву, поскольку бактерии трудно найти с помощью микроскопа. Полиартрит диагностируется после подтверждения воспаления в одном или нескольких суставах. В большинстве случаев процедура хорошо переносится. В редких случаях клинические признаки питомца могут немного ухудшиться из-за местного воспаления или кровотечения, которые могут возникнуть во время процедуры.
Затем суставную жидкость помещают на предметное стекло микроскопа, и предметное стекло оценивают под микроскопом на наличие воспалительных клеток или бактерий. Суставная жидкость также может быть подвергнута бактериальному посеву, поскольку бактерии трудно найти с помощью микроскопа. Полиартрит диагностируется после подтверждения воспаления в одном или нескольких суставах. В большинстве случаев процедура хорошо переносится. В редких случаях клинические признаки питомца могут немного ухудшиться из-за местного воспаления или кровотечения, которые могут возникнуть во время процедуры.
Чем лечить полиартрит?
Лечение полиартрита зависит от основной причины. При иммуноопосредованном заболевании вашему питомцу будет назначено одно или несколько лекарств, подавляющих иммунную систему от нападения на суставы. Обычно назначают стероидный преднизолон. Собаки с иммуноопосредованным полиартритом также могут нуждаться в антибиотиках для лечения инфекции или лечения присутствующего рака. Собаки с неэрозивным иммуноопосредованным полиартритом часто положительно реагируют на лечение преднизолоном в течение 7-14 дней или раньше. Если у вашей собаки эрозивный полиартрит, изменения костей и деформации часто необратимы.
Собаки с неэрозивным иммуноопосредованным полиартритом часто положительно реагируют на лечение преднизолоном в течение 7-14 дней или раньше. Если у вашей собаки эрозивный полиартрит, изменения костей и деформации часто необратимы.
Собак с клещевым заболеванием лечат антибиотиком под названием доксициклин или родственным антибиотиком. Собаки часто показывают благоприятный ответ на доксициклин в течение 3-5 дней.
Собак с септическим артритом лечат антибиотиками широкого спектра действия, часто требуется госпитализация. Антибиотикотерапия ориентируется на результаты посевов суставов и крови. Собаки часто требуют недель или месяцев антибиотикотерапии. Некоторым собакам может потребоваться операция по промыванию сустава.
Каков прогноз при полиартрите?
Прогноз при иммуноопосредованном полиартрите зависит от ответа на лечение, но во многих случаях прогноз благоприятный. Собаки часто нуждаются в месяцах приема лекарств, которые постепенно уменьшаются.
 Повышение концентрации тромбоцитов в области поражения многократно ускоряет естественную регенерацию клеток. Чем быстрее этот процесс, тем более ярко выраженным становится противоболевой и антифлогистический эффекты.
Повышение концентрации тромбоцитов в области поражения многократно ускоряет естественную регенерацию клеток. Чем быстрее этот процесс, тем более ярко выраженным становится противоболевой и антифлогистический эффекты.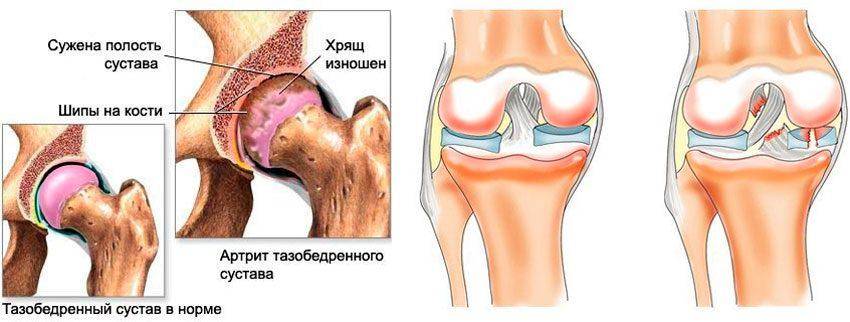
 На фоне перегрузки возникает патологическое повреждение здоровой суставной ткани.
На фоне перегрузки возникает патологическое повреждение здоровой суставной ткани. Затем запускается воспалительный процесс, который провоцирует появление синовита (воспаление синовиальной оболочки). Со временем разрастается фиброзная ткань. Происходят активные процессы рубцевания.
Затем запускается воспалительный процесс, который провоцирует появление синовита (воспаление синовиальной оболочки). Со временем разрастается фиброзная ткань. Происходят активные процессы рубцевания.

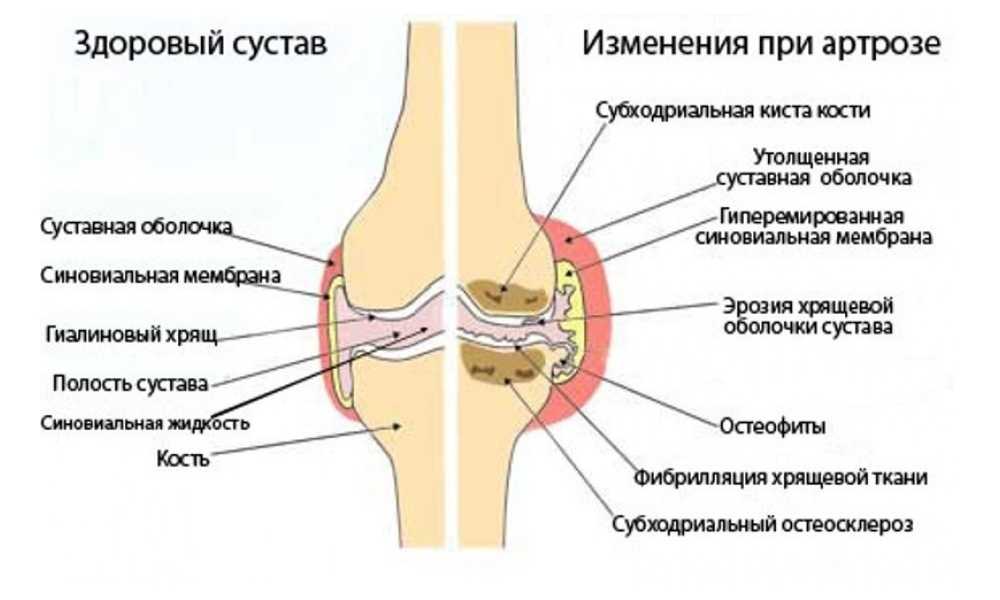 Любой неблагоприятный фактор, будь то переохлаждение ног, генетическая предрасположенность или наличие травм, может стать пусковым триггером для возникновения деформации. Если сделать рентгенографию, то исследование ничего не обнаружит. Выявить начальный артроз можно только после проведения КТ или МРТ. Чаще такие изменения обнаруживают случайно. Больше специфических признаков заболевания не наблюдается. В редких случаях можно заметить кратковременную и незначительную боль при нагрузках в пораженной области. Вылечить полностью заболевание на первой стадии нельзя, но можно остановить развитие патологии только на ранних стадиях. Эффективно в этом помогают процедуры физиотерапии и упражнения для разработки суставов.
Любой неблагоприятный фактор, будь то переохлаждение ног, генетическая предрасположенность или наличие травм, может стать пусковым триггером для возникновения деформации. Если сделать рентгенографию, то исследование ничего не обнаружит. Выявить начальный артроз можно только после проведения КТ или МРТ. Чаще такие изменения обнаруживают случайно. Больше специфических признаков заболевания не наблюдается. В редких случаях можно заметить кратковременную и незначительную боль при нагрузках в пораженной области. Вылечить полностью заболевание на первой стадии нельзя, но можно остановить развитие патологии только на ранних стадиях. Эффективно в этом помогают процедуры физиотерапии и упражнения для разработки суставов. При нагрузках в пораженных конечностях наблюдаются отеки. На этом этапе успешно проводится рентгенография. Если есть полиартроз, то будет видно сужение межсуставной щели и обширные наросты, состоящие из костной ткани, называемые остеофитами.
При нагрузках в пораженных конечностях наблюдаются отеки. На этом этапе успешно проводится рентгенография. Если есть полиартроз, то будет видно сужение межсуставной щели и обширные наросты, состоящие из костной ткани, называемые остеофитами. Примеры лекарств – Вольтарен, Мовалис, Найз.
Примеры лекарств – Вольтарен, Мовалис, Найз.
 Любой неблагоприятный фактор, будь то переохлаждение ног, генетическая предрасположенность или наличие травм, может стать пусковым триггером для возникновения деформации. Если сделать рентгенографию, то исследование ничего не обнаружит. Выявить начальный артроз можно только после проведения КТ или МРТ. Чаще такие изменения обнаруживают случайно. Больше специфических признаков заболевания не наблюдается. В редких случаях можно заметить кратковременную и незначительную боль при нагрузках в пораженной области. Вылечить полностью заболевание на первой стадии нельзя, но можно остановить развитие патологии только на ранних стадиях. Эффективно в этом помогают процедуры физиотерапии и упражнения для разработки суставов.
Любой неблагоприятный фактор, будь то переохлаждение ног, генетическая предрасположенность или наличие травм, может стать пусковым триггером для возникновения деформации. Если сделать рентгенографию, то исследование ничего не обнаружит. Выявить начальный артроз можно только после проведения КТ или МРТ. Чаще такие изменения обнаруживают случайно. Больше специфических признаков заболевания не наблюдается. В редких случаях можно заметить кратковременную и незначительную боль при нагрузках в пораженной области. Вылечить полностью заболевание на первой стадии нельзя, но можно остановить развитие патологии только на ранних стадиях. Эффективно в этом помогают процедуры физиотерапии и упражнения для разработки суставов. При нагрузках в пораженных конечностях наблюдаются отеки. На этом этапе успешно проводится рентгенография. Если есть полиартроз, то будет видно сужение межсуставной щели и обширные наросты, состоящие из костной ткани, называемые остеофитами.
При нагрузках в пораженных конечностях наблюдаются отеки. На этом этапе успешно проводится рентгенография. Если есть полиартроз, то будет видно сужение межсуставной щели и обширные наросты, состоящие из костной ткани, называемые остеофитами. Примеры лекарств – Вольтарен, Мовалис, Найз.
Примеры лекарств – Вольтарен, Мовалис, Найз.

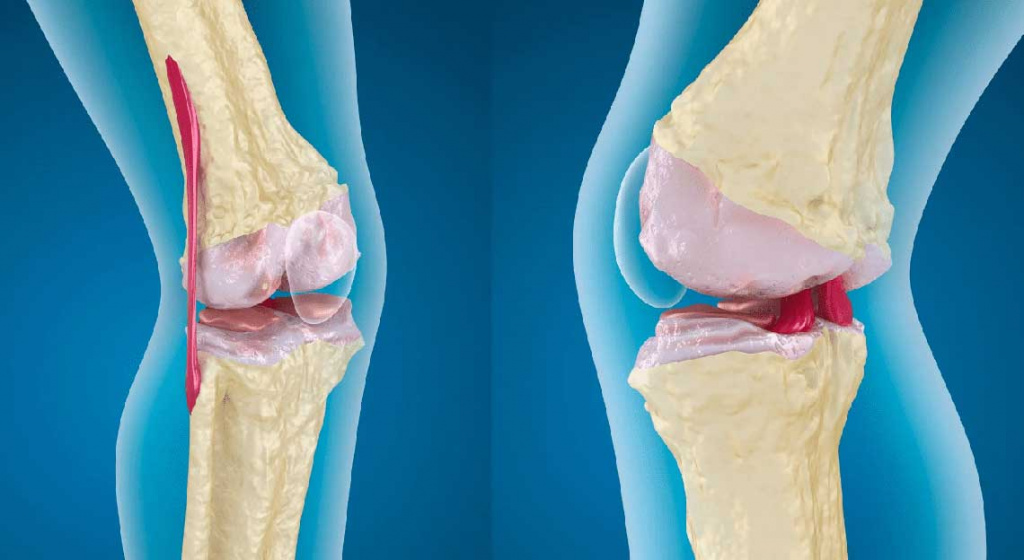 Каждое инфекционное заболевание распространяется определенными видами клещей, обитающими в определенных географических районах США. Вот почему важно делиться историей путешествий вашего питомца, поскольку это помогает вашему ветеринару определить вероятность этих заболеваний. Помимо полиартрита, у собак могут проявляться другие признаки болезни, включая кровотечения из носа, кровотечения изо рта и почечную недостаточность.
Каждое инфекционное заболевание распространяется определенными видами клещей, обитающими в определенных географических районах США. Вот почему важно делиться историей путешествий вашего питомца, поскольку это помогает вашему ветеринару определить вероятность этих заболеваний. Помимо полиартрита, у собак могут проявляться другие признаки болезни, включая кровотечения из носа, кровотечения изо рта и почечную недостаточность.