лечение и диагностика причин, симптомов в Москве
Что такое нейропатия
Нейропатия – патология нервной системы, которая возникает на фоне поражения периферических нервов вследствие компрессии или травмы, носит не воспалительный характер. При поражении нескольких нервов, расположенных в одной зоне, применяется термин «полинейропатия».
От различных проявлений нейропатии страдает до 15% взрослого населения. Предположительно, количество пациентов с недугом больше, т.к. часть из них не обращается к врачу с начальными проявлениями.
Причины возникновения нейропатии
На сегодняшний день точной причины возникновения нейропатии не установлено. На появление и развитие заболевания сказывается множество факторов, такие как: сахарный диабет, ВИЧ-инфекции, хронический алкоголизм, органические заболевания, внешние факторы. Помимо этого, выделяют формы наследственной патологии, связанной с генетическими дефектами.
Внутренние патологии, которые могут повлиять на развитие нейропатии:
- эндокринные заболевания;
- авитаминоз;
- аутоиммунные заболевания;
- рассеянный склероз;
- ревматоидный артрит.

К внешним факторам относятся:
- травмы;
- интоксикация;
- инфекции;
- алкоголизм.
В зависимости от причин возникновения, нейропатию классифицируют:
- посттравматическая – появляется вследствие травм нервного волокна и его ответвлений (при ушибах, порезах, вывихах, переломах). В большинстве клинических случаев данная форма заболевания поражает локтевой нерв, лицевой, седалищный, нервы нижних конечностей;
- диабетическая – развивается при сахарном диабете;
- ишемическая – развивается в результате сдавливания нервных пучков в области позвоночника или мышечно-костных соединений;Вследствие чего нарушается снабжение кровью нервных окончаний. Развивается на фоне сосудистых заболеваний и при большой кровопотери. В большинстве случаев поражает зрительный нерв;
- алкогольная – возникает по причине употребления больших доз алкоголя, продукты распада которого усложняют процесс метаболизма.

Симптомы нейропатии
Клиническая картина заболевания может быть самой разной и касаться любого места в организме. В зависимости от характера поражения нейропатию подразделяют на:
- сенсорную – нарушение чувствительности пораженного органа. Пациент может ощущать онемение конечностей, покалывание, чувство ползающих мурашек без нанесения раздражения, жжение, болевой синдром, шаткость походки;
- периферическую – нарушение проводимости импульса от центральной нервной системы к органам, которые связаны с поражёнными нервными волокнами. Сопровождается пощипыванием и покалыванием в месте повреждённого нерва, онемением конечностей, снижением чувствительности к боли и температурным изменениям. Выражается жгучей болью, потерей равновесия, нарушением координации;
- моторную – неполноценная двигательная активность. При этой форме снижение чувствительности не наблюдается. Пациент ненамеренно совершает неконтролируемые движение конечностями, частично пропадают мышечные рефлексы, постепенно начинает проявляться мышечная слабость.
 Сопровождается болью и на начальной стадии судорогами;
Сопровождается болью и на начальной стадии судорогами; - автономную – поражает внутренние органы. Считается самой опасной, т.к. при прогрессировании заболевания нарушается функционирование определенных органов и систем. Может быть нарушена функция глотания, мочеиспускания, дефекации.
Заболевание проявляться по-разному, наиболее характерные симптомы:
- нарушение чувствительности поврежденного участка;
- болевой синдром различной выраженности и интенсивности;
- мышечная слабость;
- спазмы и судороги;
- затрудненные движения.
Диагностика
Нейропатия считается довольно сложным заболеванием для диагностики. Болезнь может долгое время не давать о себе знать и не проявляться определенными симптомами. Поэтому врачу необходимо собрать полный анамнез для постановки верного диагноза.
На приеме пациенту важно рассказать неврологу об образе жизни, сообщить принимались ли медикаменты и какие, переносились ли вирусные заболевания, есть ли хронические и наследственные патологии, проводилось ли хирургическое лечение. После устного опроса врач осматривает пациента, обязательно проводится пальпация нервных стволов, выявляя болезненность и утолщения по их ходу. Проводится поколачивание по нервным окончаниям и выявляются покалывания в чувствительной зоне. Далее пациенту необходимо пройти ряд инструментальных исследований и сдать лабораторные анализы:
После устного опроса врач осматривает пациента, обязательно проводится пальпация нервных стволов, выявляя болезненность и утолщения по их ходу. Проводится поколачивание по нервным окончаниям и выявляются покалывания в чувствительной зоне. Далее пациенту необходимо пройти ряд инструментальных исследований и сдать лабораторные анализы:
- клинический и биохимический анализ крови;
- эластография;
- ультразвуковое исследование;
- компьютерная томография;
- электромиография;
- МРТ и рентген;
- консультация смежных специалистов (офтальмолог).
Многочисленные и запутанные анатомические варианты периферической нервной системы затрудняют понимание ее строения, поэтому диагностировать заболевание может только высококвалифицированный специалист. В нашем центре ФНКЦ ФМБА работают лучшие неврологи с многолетней практикой. Современное оборудование и собственный клинико-диагностический центр позволяют быстро и точно установить проблему, это ускоряет процесс начала лечения.
Профилактика
Главная задача профилактики заключается в своевременном лечении инфекционных и системных заболеваний. Пациентам с сахарным диабетом и другими предрасполагающими патологиями необходимо регулярно посещать врача и четко следовать его назначениям и рекомендациям. Остальные меры профилактики сводятся к простым правилам:
- откажитесь от пагубных привычек;
- ведите активный образ жизни с умеренными физическими нагрузками;
- следите за правильным и сбалансированным питанием;
- носите удобную одежду и обувь, не сдавливающую стопы и лодыжки;
- больше времени проводите на свежем воздухе и совершайте пешие прогулки.
Как лечить нейропатию
В многопрофильном центре ФНКЦ ФМБА терапия всегда проводится комплексно с одновременным лечением сопутствующего заболевания, которое вызвало нейропатию.
Лечение всегда последовательное. Первоначально устраняется повреждающий фактор (компрессия), затем снимается воспаление и боль, восстанавливается полноценное функционирование пораженного участка, проводится стимулирование регенеративных процессов. Назначается медикаментозное лечение с использованием противовоспалительных, противовирусных, обезболивающих и других препаратов, в том числе улучшающих нервную проходимость. К лекарственной терапии может быть показан курс витаминов.
Хорошие результаты в лечении показывает физиотерапия:
- лечебная физкультура;
- электрофорез;
- магнитотерапия;
- лезеротерапия;
- водолечение;
- массаж;
- иглоукалывание.
Когда медикаментозной терапии недостаточно, невролог направляет пациента к нейрохирургу. ФНКЦ ФМБА предлагает современное и эффективное хирургическое лечение:
ФНКЦ ФМБА предлагает современное и эффективное хирургическое лечение:
- протезирование или пластика нерва;
- невролиз;
- невротизация;
- транспозиция сухожилий и мышц.
Полинейропатия — лечение, симптомы, причины, диагностика
Полинейропатия или периферическая невропатия, возникает в результате повреждения периферических нервов и часто приводит к развитию таких симптомов, как слабость, онемение и боль, как правило, в руках и ногах. Но полинейропатия также может влиять и на другие участки тела. Периферическая нейропатия может развиться в одном нерве (мононевропатия), двух или нескольких нервах в разных областях или могут быть задействованы много нервов (полинейропатия).Периферическая нервная система передает информацию от головного и спинного мозга (центральной нервной системы) к остальным частям тела. Периферическая нейропатия может быть результатом травматических повреждений, инфекций, нарушения обмена веществ, наследственных причин и воздействия токсинов.
Пациенты с периферической нейропатией обычно описывают боли, как ощущения покалывания или жжения. Во многих случаях, симптомы снижаются, если возникает компенсация основного заболевания.
Каждый нерв в периферической нервной системе имеет определенную функцию, так что симптомы зависят от типа нервов, которые оказались повреждены. Нервы подразделяются на:
- Чувствительные нервы, которые получают ощущения от кожи, такие как температура, боли, вибрации или давление
- Двигательные (моторные) нервы, которые контролируют движения мышц
- Вегетативные нервы, которые контролируют такие функции, как кровяное давление, частота сердечных сокращений, пищеварение и функцию мочевого пузыря
Симптомы
Симптомы полинейропатии, могут включать:
- Постепенное появление онемения и покалывание в ногах или руках, которые могут распространяться вверх по рукам и ногам
- Острая колющая или жгучая боль
- Повышенная чувствительность к прикосновениям
- Отсутствие координации и падения
- Мышечная слабость или паралич, если повреждены двигательные нервы
Если задействованы вегетативные нервы, симптомы могут включать:
- Непереносимость жары, а также изменение потоотделения
- Проблемы с пищеварением, мочевым пузырем или кишечником
- Изменения артериального давления, в результате чего могут появиться головокружение
Причины
Ряд факторов может привести к развитию невропатии, в том числе:
- Алкоголизм.
 Скудная диета может привести к дефициту витаминов.
Скудная диета может привести к дефициту витаминов. - Аутоиммунные заболевания. Они включают такие заболевания как синдром Шегрена, системная красная волчанка, ревматоидный артрит, синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия и некротический васкулит.
- Диабет. Более чем у половины пациентов с диабетом развиваются некоторые типы нейропатии.
- Воздействие ядов. Токсичные вещества включают в себя тяжелые металлы или химикаты.
- Лекарства. Некоторые лекарства, особенно те, что используются для лечения рака (химиотерапия), могут привести к развитию периферической невропатии.
- Инфекции. К ним относятся некоторые вирусные или бактериальные инфекции, в том числе болезнь Лайма, опоясывающий лишай, вирус Эпштейна-Барр, гепатит С, проказа, дифтерия и ВИЧ.
- Наследственные заболевания. Например такое заболевание как болезнь Шарко-Мари-является наследственным типом нейропатии.
- Травма или компрессия на нерв.
 Травмы, такие как дорожно-транспортные происшествия, падения или спортивные травмы, могут повредить или даже привести к разрыву периферических нервов. Компрессия нерва может возникать при постоянном воздействии на периферические нервы.
Травмы, такие как дорожно-транспортные происшествия, падения или спортивные травмы, могут повредить или даже привести к разрыву периферических нервов. Компрессия нерва может возникать при постоянном воздействии на периферические нервы. - Опухоли. Злокачественные и доброкачественные опухоли могут повреждать нервы или оказывать давление на них.
- Дефицит витаминов. Витамины группы В, в том числе B-1, B-6 и B-12, витамин Е и ниацин имеют большое значение для нервов.
- Заболевания костного мозга. Они включают в себя наличие аномального белка в крови (моноклональные гаммопатии), миеломная болезнь, лимфома и амилоидоз.
- Другие заболевания. К ним относятся заболевания почек, заболевания печени, заболевания соединительной ткани и щитовидной железы (гипотиреоз).
Осложнения полинейропатии могут включать
- Ожоги и травмы кожи. Если есть онемение частей тела пациент не может чувствовать изменения температуры или боль.
- Инфекции.
 Ноги и другие области тела со сниженной чувствительностью могут незаметно повреждаться. Необходимо следить за целостностью кожных покровов, особенно если есть сахарный диабет так как даже незначительные повреждения кожи могут приводить к инфицированию тканей.
Ноги и другие области тела со сниженной чувствительностью могут незаметно повреждаться. Необходимо следить за целостностью кожных покровов, особенно если есть сахарный диабет так как даже незначительные повреждения кожи могут приводить к инфицированию тканей.
Диагностика
Врача при диагностике полинейропатии, в первую очередь, могут интересовать ответы на следующие вопросы
- Есть ли у пациента соматические заболевания, такие как диабет или заболевания почек?
- Когда появились симптомы?
- Были ли симптомы были постоянными или возникали эпизодически?
- Насколько выражены симптомы?
- Что приводит к увеличению или снижению симптомов?
- Были ли аналогичные симптомы у кого – то в семье пациента?
- Врачу необходима полная медицинская история болезни. Врач рассмотрит историю болезни, в том числе симптомы, образ жизни пациента, воздействие токсинов, наличие вредных привычек и семейную историю неврологических заболеваний.

- При неврологическом обследовании врач может проверить сухожильные рефлексы, силу и тонус мышц, способность чувствовать определенные ощущения, и координацию.
Врач может назначить обследование
- Методы визуализации КТ или МРТ могут выявить различные заболевания (в том числе опухоли).
- Нейрофизиология. Электромиография записывает электрическую активность в мышцах, что позволяет определить, вызваны ли симптомы, в том числе слабость, повреждением мышечной ткани или повреждением нерва. ЭНМГ проверяет проведения импульса по нервам и позволяет определить степень повреждения нервных волокон. Могут быть также проведены нейрофизиологические исследования вегетативной нервной системы — сенсорные тесты, которые регистрируют, как пациент чувствует касание, вибрацию, холод и тепло.
- Биопсия нерва. Врач может рекомендовать удаление небольшой части нерва, обычно чувствительного нерва, чтобы изучить морфологические изменения в нерве для того, чтобы определить причину повреждения нерва.

- Биопсия кожи. При этом исследовании удаляется небольшая часть кожи для исследования количества нервных окончаний. Снижение количества нервных окончаний свидетельствует о невропатии.
- Лабораторные методы исследования необходимы для исключения различных заболеваний, таких как сахарный диабет, аутоиммунные заболевания болезни почек и Т.Д.
Лечение
Целью лечения полинейропатии является лечение основного заболевания и минимизация симптомов. Если лабораторные тесты и другие методы обследования указывают на отсутствие основного заболевания, врач может рекомендовать выжидательную тактику, для того чтобы увидеть, есть самостоятельное уменьшение симптомов нейропатии. Если есть воздействие токсинов или алкоголя, врач будет рекомендовать избегать этих веществ.
Медикаментозное лечение
Лекарства, используемые для облегчения болей при полинейропатии включают в себя:
- Обезболивающие, такие как парацетамол или из группы НПВС снижают болевые проявления
- Лекарства, содержащие опиоиды, такие как трамадол (Conzip, Ultram ER и другие) или оксикодон (Oxycontin, Roxicodone и другие), могут привести к развитию зависимости и наркомании, так что эти препараты, как правило, назначают только тогда, когда другие методы лечения не оказывают эффекта.
- Противосудорожные. Медикаменты, такие как габапентин (Gralise, Neurontin) и прегабалин (Лирика), синтезированные для лечения эпилепсии, могут значительно снижать боль при нейропатии. Побочные эффекты этих препаратов могут включать сонливость и головокружение.
- Капсаицин. Крем, содержащий это вещество (в природе встречается в остром перце) может применяться для некоторого облегчения симптомов нейропатии. Но учитывая раздражающее действие капсаицина на кожу не все пациенты могут терпеть действие кремов с капсаицином.
- Антидепрессанты. Некоторые трициклические антидепрессанты, такие как амитриптилин, доксепин и нортриптилин (Pamelor), могут применяться для уменьшения болей при нейропатии через воздействия на центральную нервную систему.
- Ингибитор серотонина и обратного захвата норадреналина дулоксетин (Cymbalta) и антидепрессант венлафаксин (Effexor XR), также могут облегчить боль при периферической нейропатии, вызванной диабетом. Побочные эффекты могут включать сухость во рту, тошноту, сонливость, головокружение, снижение аппетита и запор.
- Внутривенное введение иммуноглобулина является основой лечения хронической воспалительной демиелинизирующей полинейропатии и других воспалительных нейропатий.
- Альфа-липоевая кислота. Используется для лечения периферической невропатии в Европе в течение многих лет. Этот антиоксидант помогает уменьшить симптомы. Прием альфа-липоевой кислота необходимо обсудить с врачом, потому он может повлиять на уровень сахара в крови. Другие побочные эффекты могут включать желудочные расстройства и сыпь на коже.
- Травы. Некоторые травы, такие как масла энотеры, может помочь уменьшить нейропатическую боль у пациентов с диабетом.
- Аминокислоты. Аминокислоты, такие как ацетил-L-карнитин, может помочь улучшить симптоматику периферической нейропатии у пациентов, перенесших химиотерапию и у пациентов с сахарным диабетом. Побочные эффекты могут включать тошноту и рвоту.
Кроме медикаментозного лечения могут применяться и другие методы лечения.
- Миостимуляция позволяет в определенной степени восстановить проведение нервно импульса по мышцам.
- Плазмаферез и внутривенное введение иммуноглобулина.
- ЛФК. При наличии мышечной слабости физические нагрузки позволяет улучшить силу и тонус мышц. Регулярные физические упражнения, такие как ходьба три раза в неделю, могут уменьшить боль при нейропатии, улучшить мышечную силу и помогают контролировать уровень сахара в крови. Гимнастики, такие как йога и тай-чи также могут быть достаточно эффективны.
- Акупунктура. Воздействие на биологически активные точки позволяет улучшить чувствительность нервных рецепторов и снизить болевые проявления.
Рекомендации для пациентов с полинейропатией
- Необходимо позаботиться о ногах, особенно если есть диабет. Ежедневно нужно проверять ноги на наличие волдырей, порезов или мозолей. Нужно носить мягкие, рыхлые хлопчатобумажные носки и мягкие ботинки.
- Необходимо бросить курить. Курение может оказывать влияние на циркуляцию крови в конечностях, увеличивая риск возникновения проблем со стопой и других осложнений при невропатии.
- Ешьте здоровую пищу. Здоровое питание особенно важно для того, чтобы пациент получал необходимые витамины и минералы.
- Надо избегать употребления алкоголя. Алкоголь может усугубить симптомы полинейропатии.
- Мониторинг уровня глюкозы в крови при наличии сахарного диабета позволит держать уровень глюкозы в крови под контролем и может помочь улучшить течение нейропатии.
Дулоксетин для лечения болевой нейропатии, хронической боли или фибромиалгии
Вопрос обзора
Работает ли дулоксетин для лечения боли, генерируемой нервами при их повреждении болезнью или боли, вызванной фибромиалгией?
Актуальность
Дулоксетин — лекарство, используемое для лечения депрессии и недержания мочи (подтекания мочи), его применение может быть также полезно при определённых типах боли. Боль может возникнуть спонтанно, когда имеется повреждение нервов, несущих информацию о боли в мозг (нейропатическая боль). Когда повреждение нервов возникает за пределами спинного мозга, это называют периферической нейропатией. Другой тип боли, ноцицептивная боль, возникает, когда нервы чувствуют повреждение другой ткани (например, укол в кожу). Некоторые виды боли неясного происхождения возникают без видимых повреждений нерва или тканей. Этот вид боли возникает, например, при фибромиалгии. Целью данного обзора было оценить пользу и вред дулоксетина для лечения нейропатической боли и хронической боли всех видов.
Характеристика исследований
Мы рассмотрели всю опубликованную научную литературу и обнаружили 18 клинических испытаний с участием в общей сложности 6407 участников, которые были достаточного качества, чтобы включить в этот обзор. В восьми клинических испытаниях изучали эффект дулоксетина при болезненной диабетической нейропатии, а в шести — при боли, связанной с фибромиалгией. В трех испытаниях изучены болезненные физические симптомы, связанные с депрессией, и в одном небольшом исследовании изучали дулоксетин при боли при инсультах или при заболеваниях спинного мозга (центральная боль).
Основные результаты и качество доказательств
Обычная доза дулоксетина составляет 60 мг. Было среднее качество доказательств того, что дулоксетин в этой дозе уменьшает боль при болезненной диабетической периферической нейропатии и фибромиалгии. При диабетической периферической нейропатической боли у 50% или чуть больше было улучшение на дулоксетине 60 мг в день более чем в полтора раза чаще по сравнению с группой плацебо. По-другому можно сказать следующим образом: пять человек с диабетической периферической нейропатией должны получить дулоксетин для того, чтобы у одного из них достигнуть эффекта 50% и более. Влияние на фибромиалгию было похоже, но число больных, которых необходимо пролечить для улучшения на 50% или более было восемь. На основании только одного исследования не представляется возможным определить, является ли доза 20 мг эффективной, а доза в 120 мг была не более эффективной, чем 60 мг.
Мы подсчитали, что для диабетической нейропатии было достаточно испытаний, чтобы сделать эти выводы, и никакие дополнительные испытания не требуются. Для фибромиалгии и болезненных симптомов, связанных с депрессией, необходимо большее число испытаний, чтобы сделать убедительные заявления об эффективности дулоксетина.
Большинство людей, принимающих дулоксетин, будет иметь, по крайней мере, один побочный эффект. В основном они незначительные и наиболее распространенными являются плохое самочувствие, бессонница или сонливость, головная боль, сухость во рту, запор или головокружение. Примерно один из шести человек прекратит прием дулоксетина из-за побочных эффектов. Серьезные проблемы, связанные с дулоксетином, очень редки.
Хотя дулоксетин полезен при лечении нейропатической боли и фибромиалгии, существует мало доказательств из клинических испытаний, сравнивающих дулоксетин с другими антидепрессантами, какой из них лучше.
Мы пришли к выводу, что дулоксетин можно использовать для лечения боли, вызванной диабетической нейропатией и, вероятно, фибромиалгии.
Информация, содержащаяся в этом обзоре, актуальна до ноября 2013 года, когда был сделан самый последний поиск литературы.
Ишемическая оптическая нейропатия задняя Википедия
Задняя ишемическая оптическая нейропатия (PION) — медицинское состояние, характеризующееся повреждением ретробульбарной части зрительного нерва из-за ишемии . Несмотря на термин «задняя» эта патофизиология может быть применена к случаям, когда ишемические повреждения предшествуют, а состояние описывает определенный механизм потери зрения в зависимости от величины повреждения зрительного нерва. Передняя ишемическая невропатия зрительного нерва (AION) отличается от PION тем, что AION происходит спонтанно и в одностороннем порядке у пациентов с предрасполагающими анатомическими и сердечно-сосудистыми факторами риска.
Причинно-следственная связь
PION — инфаркт водораздела зрительного нерва, что может привести к односторонней или, чаще всего, двусторонней слепоте. PION, как правило, происходит у двух категорий пациентов:
- Пациенты, которые прошли какую-либо не глазную хирургию, длительную или связанную со значительной потерей крови.
- Пациенты, которые подверглись значительному кровотечению в результате несчастного случая или повреждения кровеносных сосудов . В этих случаях, гематокрит (процент клеток крови в крови) низок и часто артериальное давление также низко. Эта комбинация может произвести шок, и PION иногда называют ударно-индуцированной оптической нейропатией.
Комбинация низкого количества крови и низкого артериального давления означает, что кровь несет меньше кислорода к тканям. Многие конечные органы могут страдать от недостатка кислорода, в том числе головной мозг, почки или сердце. То, что ставит зрительный нерв в наиболее неблагоприятное положение, так это наложение синдрома сдавливания. Когда ткани страдают от недостатка кислорода, они набухают. Зрительный нерв, однако, ограничен в костном канале между мозгом и глазом. Отсутствие возможности свободно набухать может вызвать дальнейшее увеличение давления на зрительный нерв, снижение кровотока в нерве, в особенности, в комбинации с пониженным давлением. Ограниченный поток крови может привести к необратимому повреждению зрительного нерва с результирующей слепотой, которая часто двусторонняя, в результате чего некоторые пациенты просыпаются слепыми после долгих или сложных оперативных вмешательств. По техническим причинам это происходит чаще при операциях на позвоночнике.[1]
Диагностика
Диагностика PION часто бывает затруднена, так как зрительный нерв на первый взгляд кажется нормальным. Происходит повреждение глубже той части нерва, которая видна при офтальмоскопической экспертизе. Может быть ненормальная относительная реакция зрачков (APD), если травма ограничивается одним зрительным нервом, но часто это является двусторонним и симметрия реакции зрачков сохраняется. Кроме того полезно сканирование МРТ. Нередко даются ошибочные диагнозы симуляции или коркрвой слепоты. Если это возможно, необходимо срочно проконсультироваться у нейроофтальмолога, что скорее всего, приведет к правильному диагнозу.[2]
Профилактика
Пациенты, имеющие в анамнезе высокое артериальное давление , диабет и курящие наиболее восприимчивы к PION как они имеют угрозу саморегуляции системы кровеносных сосудов. Таким образом, дополнительные усилия должны быть приняты для них в виде заботы или организации операции или контроля анемии от потери крови (путём процедуры переливания крови), а также тщательного контроля за их кровяным давлением.[3]
Лечение
После того, как потеря зрения произошла, лечение становится все более проблематичным, но имеются сообщения о восстановленного зрения, если переливание крови и прием агентов, повышающих кровяное давление, проводят в течение нескольких часов.[4]
Обзор
Задняя ишемическая оптическая невропатия (PION)
Это редкая, но разрушительная причина потери зрения. PION происходит, когда доставка кислорода к заднему зрительному нерву является недостаточной, в результате чего нервные клетки отмирают. Эта ишемия происходит от инфаркта водораздела. Есть два типа PION, которые приводят к ишемии зрительного нерва через раздельные механизмы: артериитический и периоперационный .
Признаки и симптомы
Общие признаки и симптомы PION
PION наиболее часто развивается у пожилых людей. Заболевание проявляется резко и безболезненно. Зрение может быть снижено умеренно или значительно. Может быть как односторонним, так и двусторонним. Цветовое зрение ухудшается в большинстве случаев.[3][5][6]
Офтальмоскопической тест PION
Заглянув внутрь глаза пациента в начальной стадии, офтальмоскоп не показывает никаких видимых изменений в головке зрительного нерва . Через несколько недель после ишемического инсульта, атрофия нервных волокон, происходящая на поврежденнм заднем зрительном нерве прогрессирует с привлечением переднего зрительного нерва. От четырех до восьми недель после начала заболевания, атрофия зрительного нерва начинает наблюдаться в офтальмоскопе.[7]
Зрачки при PION
Если оба глаза страдают от PION, зрачки могут выглядеть симметрично. Тем не менее, если глаза асимметрично затронуты, то есть зрительный нерв одного глаза является более поврежден, чем другой, то станет заметен важный признак, называемый дефектом афферентации зрачков.
Дефект афферентации зрачков (APD)
Дефектное восприятия света одним глазом вызывает рефлекс асимметричного сужения зрачков, называемый дефект афферентации зрачков (APD).
Артериитические PION (A-PION) признаки и симптомы
PION наиболее часто поражает белых женщин средним возрастом 73 года.[5][8] Сначала потеря зрения является односторонней, но без лечения быстро прогрессирует с привлечением второго глаза. Потеря зрения, как правило, тяжелая, начиная от невозможности опознания числа пальцев перед глазами, до полного невосприятия света. Сопутствующие симптомы: боль в челюсти, усиливающаяся при жевании, слабость волосяного покрова, боли в плече и бедре, головная боль и усталость.[6][7]
Послеоперационный PION признаки и симптомы
Потеря зрения, как правило, происходит после пробуждения от общей анестезии. Наблюдаемые признаки свидетельствуют о длительной продолжительности операции и отёках лица. Потеря зрения, как правило, двусторонняя и тяжелая, начиная от невозможности опознания числа пальцев перед глазами, до полного невосприятия света.[3][5][6][7][9][10]
Дифференциальный диагноз
В послеоперационном периоде, без грубого повреждения глаз, потери зрения, требуется оценка всей зрительной системы на предмет ишемического повреждения. Не только зрительный нерв как ткань зрительного пути, чувствителен к снижению кровотока. Снижение оксигенации сетчатки и мозга может также ослабить зрение.[2]
Патогенез
Патогенез PION
В обоих типах PION, ишемия, то есть уменьшение притока крови, приводит к гибели клеток зрительного нерва. Ишемическое повреждение зрительного нерва вызывает воспаление и отёк. Поскольку задняя часть зрительного нерва проходит через зрительный канал, туннель Boney ведущий в мозг, отёк в этом неупругом пространстве вызывает сжатие. Сжатие зрительного нерва усугубляет ишемию и увековечивает цикл травмы, отека и сжатия.[3]
Патогенез A-PION
A-PION обусловлена воспалительным заболеванием под названием артериит гигантских клеток (GCA), иначе височный артериит. GCA является воспалительным заболеванием кровеносных сосудов. Это, как полагают, аутоиммунное заболевание, вызванное неадекватной активностью Т-клеток.[7][11] Когда Т-клетки повреждают артерии, снабжающие зрительный нерв, формируется тромб и останавливает поток крови. Прекращение потока крови остановливает доставку кислорода и волокна зрительного нерва отмирают.
Патогенез периоперационной PION (хирургическая, послеоперационная или вызванная шоком PION)
Точная причина периоперационного PION неизвестна. Многие факторы риска были определены, которые способствуют гипоксии зрительного нерва. В одиночку ни одого из этих факторов риска недостаточно, чтобы вызвать PION. Тем не менее, у восприимчивых пациентов, сочетание этих факторов риска приводит к разрушительной слепоте. Этот опыт показывает, что заболевание PION многофакторного происхождения.
Риски, связанные с периоперационной PION можно разделить на две категории: интраоперационных ишемических давлений и сердечно-сосудистых факторров риска.
Интраоперационные ишемические давления в периоперационном PION
Многие причины снижения кровотока во время операции носят системный характер, то есть они уменьшают приток крови ко всему телу. Исследования показали, что почти все послеоперационные пациенты PION пострадали от длительной интраоперационной гипотензии и послеоперационной анемии . При периоперационной PION пациент в среднем теряет 4 литра крови во время операции, и принимает большое количество переливаний крови. Массивная потеря крови является только одной из причин низкого артериального давления. Побочные эффекты общей анестезии также снижают кровяное давление. Средняя продолжительность операции PION от 7 до 9 часов, что увеличивает риск последствий длительного низкое кровяного давления.[1][3][7][9]
Другие причины интраоперационного ишемического давления местные, то есть они уменьшают приток крови к пораженной области зрительного нерва. Отёк лица, периорбитальной отёк, прямое орбитальное сжатие, положение лицом вниз во время операции и наклона операционного стола в положение «ноги выше головы», все были, как сообщалось, ассоциированы с периоперационной PION. Все эти факторы, как полагают, увеличивают давление тканей и венозное давление вокруг зрительного нерва, тем самым уменьшая локальный кровоток и доставку кислорода.[2][3][7][9][12][13][14][15]
Операции с самыми высокими оценками заболеваемости PION — операции с повышенным риском вышеупомянутых условий. В хирургии позвоночника, пациенты подвергаются значительной потери крови, и они расположены лицом вниз в течение длительного периода времени, что повышает венозное давление, уменьшается артериальное давление перфузии, и часто вызывает отёки лица (повышенное давление ткани). Хирургия позвоночника, по оценкам, имеет самый высокий уровень PION 0,028 %.[1] Большая продолжительность положения «ноги над головой» в хирургии предстательной железы также предположительно увеличивают риск PION.[16]
Сердечно-сосудистые факторы риска для PION
Послеоперационные PION пациенты имеют более высокую распространённость сердечно-сосудистых факторов риска, чем в общей популяции. Документально сердечно-сосудистые факторы риска у послеоперационных больных PION включают: гипертензию, сахарный диабет, гиперхолестеринемия, употребление табака, сердечная аритмия, цереброваскулярные заболевания и ожирение. Мужчины, также было замечено, подвержены более высокому риску, который соответствует тенденции, что у мужчин выше риск сердечно-сосудистых заболеваний.[2][3][6][9][10][12][13][14][17] Все эти сердечно-сосудистые риски мешают перфузии, а также можно предположить, что они вносят свою лепту в дефекты сосудистой саморегуляции.[3][7][9][10]
Многофакторное происхождение периоперационного PION
Как было показано о факторах риска выше, периоперационная гипоксия —многофакторная проблема. Среди этих факторов риска бывает трудно определить порог начала гибели клеток зрительного нерва, и точный вклад каждого фактора.[15]
Низкое кровяное давление и анемия приводятся в качестве послеоперационных осложнений, почти во всех докладах о PION, которые наводят на мысль о причинно-следственной связи. Тем не менее, в то же самое время низкое кровяное давление и анемия крайне редко являются достаточно распространенным явлением в периоперационной PION. Хирургия позвоночника и шунтирования сердца имеет самое высокое расчетное число случаев PION — 0,028 % и 0,018 % соответственно, а это по-прежнему крайне низко.[1][18][19] Это свидетельство предполагает, что оптическое повреждение нерва у больных PION обусловлено чем то большим, чем просто анемия и низкое кровяное давление.[15]
Опыт показывает, что многофакторное происхождение периоперационного PION включает в себя риски, описанные выше и возможно другие, неизвестные факторы риска. Текущие обзорные статьи о PION предлагают что сосудистая ауторегуляторная дисфункция и анатомические изменения — заслуживающие исследования предметы, которые могут способствовать восприимчивости конкретного пациента.[7][9]
Диагностика
Не существует теста, подтверждающего PION. PION исключает диагностику. Чтобы предотвратить надвигающуюся слепоту, нужно срочно исключить артериит гигантских клеток, когда пациенту с внезапной потерей зрения за 50.
GCA Диагностика
Американский колледж ревматологов определил сочетание физических симптомов и воспалительных изменений для диагностики артериита гигантских клеток.[20]
Отличие PION от AION после тестирования
При начальных симптомах, офтальмоскоп может отличить AION от PION. Если Вы заметили поражение глазного нерва, это AION. PION не ведет к атрофии зрительного нерва, так что что не наблюдается в офтальмоскоп в период от 4 до 8 недель после начала заболевания. Кроме того, AION часто показывает характерный дефект поднятия на тесте поля зрения Хамфри.
Лечение и прогноз
Лечение и прогноз PION
Если диагноз GCA подозревается, лечение стероидами следует начинать немедленно. Результаты биопсии височной артерии должны быть получены для подтверждения диагноза и определения ориентиров будущего ведения, но это не должно задерживать начало лечения. Лечение не восстанавливает утраченное зрение, но и предотвращает дальнейшее прогрессирование и поражение второго глаза. Высокие дозы кортикостероидов могут быть постепенно снижены до низких доз в течение приблизительно одного года.[5][6][9][14][21][22][23][24]
Периоперационная PION. Лечение и прогноз
Быстрые переливания крови для устранения анемии и повышения кровяного давления, может улучшить результаты PION. В одном докладе относительно гипотонии, вызванной AION, 3 из 3 пациентов, которые получили быстрые переливания крови, сообщили о частичном восстановлении зрения.[4] В то время как быстрое переливание крови внушает некоторую надежду, прогноз для периоперационной PION остается бедным. Профилактика остается наилучшим способом снижения PION.
Один ретроспективный отчет предполагает, что частота PION может быть сокращена в случаях высокого риска путём изменения хирургического лечения. Например, для пациентов, перенесших хирургию позвоночника, могут быть приняты меры, чтобы свести к минимуму гипотензию во время операции, путём ускорения процесса замены крови, и активного лечения отёка лица.[3]
Сравнение с передней ишемической оптической нейропатией
PION встречается реже, чем передняя ишемическая оптическая нейропатия (AION).[7] Кровоснабжение и окружающая анатомия делают передние и задние части зрительного нерва чувствительными к разным ишемическим давлениям.
Задний оптический нерв получает кровь преимущественно из отраслей мягкой мозговой оболочки глазной артерии. Оптический канал, туннель Boney, ведущий к мозгу, окружает самую заднюю часть этого сегмента зрительного нерва.
Передняя часть зрительного нерва получает кровь преимущественно из задних цилиарных артерий. Передняя часть зрительного нерва, иначе головка зрительного нерва, окружена каналом склеры, и является уязвимой для скученности нервных волокон. Часть зрительного нерва, которая видна в офтальмоскоп называется диск зрительного нерва.
Уравнение перфузии зрительного нерва
Теоретически, есть три способа, чтобы препятствовать доставке кислорода к тканям: снижение кровяное давление (BP), увеличение сопротивления кровотоку путём увеличения давления в тканях (TP), или уменьшение гематокрита (Hct).[9]
Поэтому:
Opticnerveperfusion=Hct×(BP−TP){\displaystyle Opticnerveperfusion=Hct\times (BP-TP)}
Это уравнение формализует то, что известно о периоперационной PION в отношении риска и профилактики.
Риск PION возрастает, когда перфузия зрительного нерва ↓, вызванная: Hct ↓ BP ↓ и/или TP ↑
PION может быть предотвращена путём поддержания перфузии зрительного нерва. Это означает: тщательный мониторинг BP и Hct, и быть готовым быстро ↑ BP и ↑ Hct если это необходимо. Кроме того, меры по предотвращению ↑ TP или минимизируют продолжительность ↑ TP, а также могут предотвратить PION.[25]
Факторы увеличения/уменьшения гематокрита, BP, и TP
Hct
- Увеличивается с переливанием крови. Может появиться искусственное увеличение из-за обезвоживания.
- Уменьшается с потерей крови, или путём разбавления крови слишком сильной инфузионной терапией.
BP
- Временно увеличивается с вливанием крови или заменяющей жидкости, при переливании крови и инфузии IV жидкости.
- Уменьшается с потерей крови. Также уменьшается с расширением кровеносных сосудов, что может быть физиологической реакцией, или фармакологическим ответом на общую анестезию.
TP
Для периоперационной PION наиболее важной причиной увеличения TP является сила тяжести. Когда голова на операционном столе ниже, чем сердце, жидкость накапливается в тканях головы, поэтому венозный возврат и лимфодренаж уменьшаются. Другие причины увеличивающие TP (например, сердечная недостаточность, лимфатические препятствия и воспаления) являются менее значимыми для PION и выходят за рамки этой дискуссии. ТР также возрастает с третьим интервалом жидкостей, связанных с использованием кристаллоидов. Это особенно проблематично в длинных операциях и с большими объемами кристаллоидов по сравнению с коллоидами, которые смягчают третий интервал.
Замечание : Пропускная способность кислорода на самом деле зависит от 2 факторов, таких как насыщение O2 и гематокрита (Hct). Однако, в контролируемой среде общей анестезии, насыщение O2 остается около 100 %.
Примечания
- ↑ 1 2 3 4 Chang S.H., Miller N.R. The incidence of vision loss due to perioperative ischemic optic neuropathy associated with spine surgery: the Johns Hopkins Hospital Experience (англ.) // Spine (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 2005. — June (vol. 30, no. 11). — P. 1299—1302. — doi:10.1097/01.brs.0000163884.11476.25. — PMID 15928556.
- ↑ 1 2 3 4 Newman N.J. Perioperative visual loss after nonocular surgeries (англ.) // American Journal of Ophthalmology (англ.)русск.. — 2008. — April (vol. 145, no. 4). — P. 604—610. — doi:10.1016/j.ajo.2007.09.016. — PMID 18358851.
- ↑ 1 2 3 4 5 6 7 8 9 Dunker S., Hsu H.Y., Sebag J., Sadun A.A. Perioperative risk factors for posterior ischemic optic neuropathy (англ.) // Journal of the American College of Surgeons : journal. — 2002. — June (vol. 194, no. 6). — P. 705—710. — doi:10.1016/S1072-7515(02)01210-3. — PMID 12081060.
- ↑ 1 2 Connolly S.E., Gordon K.B., Horton J.C. Salvage of vision after hypotension-induced ischemic optic neuropathy (англ.) // American Journal of Ophthalmology (англ.)русск. : journal. — 1994. — February (vol. 117, no. 2). — P. 235—242. — PMID 8116753.
- ↑ 1 2 3 4 Hayreh S.S. Posterior ischaemic optic neuropathy: clinical features, pathogenesis, and management (англ.) // Eye : journal. — 2004. — November (vol. 18, no. 11). — P. 1188—1206. — doi:10.1038/sj.eye.6701562. — PMID 15534605.
- ↑ 1 2 3 4 5 Sadda S.R., Nee M., Miller N.R., Biousse V., Newman N.J., Kouzis A. Clinical spectrum of posterior ischemic optic neuropathy (англ.) // American Journal of Ophthalmology (англ.)русск. : journal. — 2001. — November (vol. 132, no. 5). — P. 743—750. — doi:10.1016/S0002-9394(01)01199-0. — PMID 11704036.
- ↑ 1 2 3 4 5 6 7 8 9 Hayreh S.S. Ischemic optic neuropathy (неопр.) // Progress in Retinal and Eye Research. — 2009. — January (т. 28, № 1). — С. 34—62. — doi:10.1016/j.preteyeres.2008.11.002. — PMID 19063989.
- ↑ Hayreh S.S., Podhajsky P.A., Zimmerman B. Ocular manifestations of giant cell arteritis (англ.) // American Journal of Ophthalmology (англ.)русск.. — 1998. — April (vol. 125, no. 4). — P. 509—520. — doi:10.1016/s0002-9394(99)80192-5. — PMID 9559737.
- ↑ 1 2 3 4 5 6 7 8 Buono L.M., Foroozan R. Perioperative posterior ischemic optic neuropathy: review of the literature (англ.) // Survey of Ophthalmology (англ.)русск. : journal. — 2005. — Vol. 50, no. 1. — P. 15—26. — doi:10.1016/j.survophthal.2004.10.005. — PMID 15621075.
- ↑ 1 2 3 Lee L.A., Roth S., Posner K.L., et al. The American Society of Anesthesiologists Postoperative Visual Loss Registry: analysis of 93 spine surgery cases with postoperative visual loss (англ.) // Anesthesiology (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 2006. — October (vol. 105, no. 4). — P. 652—659. — doi:10.1097/00000542-200610000-00007. — PMID 17006060.
- ↑ Weyand C.M., Goronzy J.J. Medium- and large-vessel vasculitis (англ.) // The New England Journal of Medicine. — 2003. — July (vol. 349, no. 2). — P. 160—169. — doi:10.1056/NEJMra022694. — PMID 12853590.
- ↑ 1 2 Ho V.T., Newman N.J., Song S., Ksiazek S., Roth S. Ischemic optic neuropathy following spine surgery (англ.) // Journal of Neurosurgical Anesthesiology (англ.)русск.. — 2005. — January (vol. 17, no. 1). — P. 38—44. — PMID 15632541.
- ↑ 1 2 Alexandrakis G., Lam B.L. Bilateral posterior ischemic optic neuropathy after spinal surgery (англ.) // American Journal of Ophthalmology (англ.)русск. : journal. — 1999. — March (vol. 127, no. 3). — P. 354—355. — doi:10.1016/S0002-9394(98)00343-2. — PMID 10088754.
- ↑ 1 2 3 Gill B., Heavner J.E. Postoperative visual loss associated with spine surgery (англ.) // European Spine Journal (англ.)русск. : journal. — 2006. — April (vol. 15, no. 4). — P. 479—484. — doi:10.1007/s00586-005-0914-6. — PMID 15926057.
- ↑ 1 2 3 Myers M.A., Hamilton S.R., Bogosian A.J., Smith C.H., Wagner T.A. Visual loss as a complication of spine surgery. A review of 37 cases (англ.) // Spine (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 1997. — June (vol. 22, no. 12). — P. 1325—1329. — doi:10.1097/00007632-199706150-00009. — PMID 9201835.
- ↑ Weber E.D., Colyer M.H., Lesser R.L., Subramanian P.S. Posterior ischemic optic neuropathy after minimally invasive prostatectomy (англ.) // Journal of Neuro-ophthalmology : journal. — 2007. — December (vol. 27, no. 4). — P. 285—287. — doi:10.1097/WNO.0b013e31815b9f67. — PMID 18090562.
- ↑ Pazos G.A., Leonard D.W., Blice J., Thompson D.H. Blindness after bilateral neck dissection: case report and review (англ.) // American Journal of Otolaryngology : journal. — 1999. — Vol. 20, no. 5. — P. 340—345. — doi:10.1016/S0196-0709(99)90039-X. — PMID 10512147.
- ↑ Stevens W.R., Glazer P.A., Kelley S.D., Lietman T.M., Bradford D.S. Ophthalmic complications after spinal surgery (англ.) // Spine (англ.)русск.. — Lippincott Williams & Wilkins (англ.)русск., 1997. — June (vol. 22, no. 12). — P. 1319—1324. — doi:10.1097/00007632-199706150-00008. — PMID 9201834.
- ↑ Sweeney P.J., Breuer A.C., Selhorst J.B., et al. Ischemic optic neuropathy: a complication of cardiopulmonary bypass surgery (англ.) // Neurology (англ.)русск. : journal. — Wolters Kluwer (англ.)русск., 1982. — May (vol. 32, no. 5). — P. 560—562. — doi:10.1212/wnl.32.5.560. — PMID 7200214.
- ↑ Hunder G.G., Bloch D.A., Michel B.A., et al. The American College of Rheumatology 1990 criteria for the classification of giant cell arteritis (англ.) // Arthritis & Rheumatology (англ.)русск. : journal. — 1990. — August (vol. 33, no. 8). — P. 1122—1128. — PMID 2202311.
- ↑ Salvarani C., Macchioni P.L., Tartoni P.L., et al. Polymyalgia rheumatica and giant cell arteritis: a 5-year epidemiologic and clinical study in Reggio Emilia, Italy (англ.) // Clinical and Experimental Rheumatology : journal. — 1987. — Vol. 5, no. 3. — P. 205—215. — PMID 3501353.
- ↑ Delecoeuillerie G., Joly P., Cohen de Lara A., Paolaggi J.B. Polymyalgia rheumatica and temporal arteritis: a retrospective analysis of prognostic features and different corticosteroid regimens (11 year survey of 210 patients) (англ.) // Annals of the Rheumatic Diseases (англ.)русск. : journal. — 1988. — September (vol. 47, no. 9). — P. 733—739. — doi:10.1136/ard.47.9.733. — PMID 3178314.
- ↑ Lundberg I., Hedfors E. Restricted dose and duration of corticosteroid treatment in patients with polymyalgia rheumatica and temporal arteritis (англ.) // The Journal of Rheumatology (англ.)русск. : journal. — 1990. — October (vol. 17, no. 10). — P. 1340—1345. — PMID 2254893.
- ↑ Foroozan R., Deramo V.A., Buono L.M., et al. Recovery of visual function in patients with biopsy-proven giant cell arteritis (англ.) // Ophthalmology : journal. — 2003. — March (vol. 110, no. 3). — P. 539—542. — doi:10.1016/S0161-6420(02)01775-X. — PMID 12623817.
- ↑ За «стрелки» извиняюсь, но так у автора этой статьи
Литература
- Luneau K., Newman N.J., Biousse V. Ischemic optic neuropathies (неопр.) // The Neurologist (англ.)русск.. — 2008. — November (т. 14, № 6). — С. 341—354. — doi:10.1097/NRL.0b013e318177394b. — PMID 19008740.
- Remigio D., Wertenbaker C. Post-operative bilateral vision loss (англ.) // Survey of Ophthalmology (англ.)русск.. — 2000. — Vol. 44, no. 5. — P. 426—432. — doi:10.1016/S0039-6257(00)00107-7. — PMID 10734242.
- Buono L.M., Foroozan R., Savino P.J., Danesh-Meyer H.V., Stanescu D. Posterior ischemic optic neuropathy after hemodialysis (англ.) // Ophthalmology : journal. — 2003. — June (vol. 110, no. 6). — P. 1216—1218. — doi:10.1016/S0161-6420(03)00257-4. — PMID 12799249.
Polineuropatía (Полинейропатия) — wikipe.wiki
La polineuropatía (polirradiculoneuropatía, también se encuentra polineuropatía) es una lesión múltiple de nervios periféricos, que se manifiesta por parálisis flácida periférica, alteraciones sensoriales, alteraciones tróficas y vegetativo-vasculares, principalmente en las extremidades distales. Este es un proceso patológico simétrico común, generalmente de localización distal, que se extiende gradualmente en sentido proximal. Inflamatorio Tóxico Alérgico Traumático Axonal Desmielinizante Agudo Subagudo Crónico La mayoría de las veces se asocia con envenenamiento suicida o criminal y ocurre en el contexto de un cuadro de intoxicación severa con arsénico, compuestos organofosforados, alcohol metílico, monóxido de carbono, etc. El cuadro clínico de las polineuropatías generalmente se desarrolla dentro de 2-4 días, y luego la cura. ocurre dentro de varias semanas … Se desarrollan en unas pocas semanas, lo que es típico de muchos casos de neuropatías tóxicas y metabólicas, pero incluso más de estas últimas tardan meses. Progresan durante mucho tiempo: a partir de los 6 meses o más. Se desarrolla con mayor frecuencia con intoxicación crónica por alcohol (polineuropatía alcohólica), deficiencias de vitaminas (grupo B) y enfermedades sistémicas como diabetes mellitus, uremia, cirrosis biliar, amiloidosis, cáncer, linfoma, enfermedades de la sangre, colagenosis. De los medicamentos, se debe prestar especial atención al metronidazol, amiodarona, furadonina, isoniazida y apressina, que tienen un efecto neurotrópico. Descrito por los neuropatólogos franceses G. Guillain y J. Barre en 1916. La causa de la enfermedad sigue sin aclararse lo suficiente. A menudo se desarrolla después de una infección aguda previa. Posiblemente enfermo
Диабетическая невропатия — Diabetic neuropathy
Диабетическая невропатия относится к различным типам повреждения нервов, связанным с сахарным диабетом . Симптомы зависят от места повреждения нерва и могут включать двигательные изменения, такие как слабость; сенсорные симптомы, такие как онемение, покалывание или боль; или вегетативные изменения, такие как симптомы мочеиспускания. Считается, что эти изменения являются результатом микроваскулярного повреждения мелких кровеносных сосудов , снабжающих нервы ( vasa nervorum ). Относительно общие состояния, которые могут быть связаны с диабетической невропатией, включают дистальную симметричную полинейропатию; паралич третьего , четвертого или шестого черепных нервов; мононевропатия ; множественная мононевропатия; диабетическая амиотрофия ; и вегетативная невропатия .
Признаки и симптомы
Иллюстрация с изображением участков, пораженных диабетической невропатиейДиабетическая невропатия может поражать любые периферические нервы, включая сенсорные нейроны , двигательные нейроны и вегетативную нервную систему . Следовательно, диабетическая невропатия может поражать практически любую систему органов и вызывать ряд симптомов. Существует несколько различных синдромов, основанных на пораженных системах органов.
Сенсомоторная полинейропатия
Более длинные нервные волокна поражаются в большей степени, чем более короткие, потому что скорость нервной проводимости замедляется пропорционально длине нерва. При этом синдроме снижение чувствительности и потеря рефлексов сначала возникают в пальцах ног на каждой ступне, а затем распространяются вверх. Это обычно описывается как распространение онемения, потери чувствительности , дизестезии и ночных болей , связанных с ношением перчаток . Боль может ощущаться как жжение, покалывание, ноющая или тупая боль. Ощущение булавок и иголок является обычным явлением. Утрата проприоцепции , ощущения того, где находится конечность в пространстве, проявляется рано. Эти пациенты не могут чувствовать, когда они наступают на инородное тело, например, на занозу, или когда у них образуется мозоль из-за неподходящей обуви. Следовательно, у них есть риск развития язв и инфекций на ступнях и ногах, что может привести к ампутации . Точно так же эти пациенты могут получить множественные переломы колена, голеностопного сустава или стопы и развить сустав Шарко . Потеря двигательной функции приводит к тыльному сгибанию, контрактурам пальцев стопы, потере функции межкостных мышц, что приводит к сокращению пальцев, так называемым молотковым пальцам стопы . Эти контрактуры возникают не только в стопе, но и в руке, где потеря мускулатуры делает кисть изможденной и скелетной. Утрата мышечной функции прогрессирует.
Вегетативная невропатия
Вегетативная нервная система состоит из нервов , обслуживающих сердце , легкие , кровеносные сосуды , кости , жировая ткань , потовые железы , желудочно — кишечный тракт и мочеполовая система . Вегетативная невропатия может поражать любую из этих систем органов. Одной из общепризнанных вегетативных дисфункций у диабетиков является ортостатическая гипотензия или головокружение и, возможно, обморок при вставании из-за внезапного падения артериального давления. В случае диабетической вегетативной нейропатии это происходит из-за неспособности сердца и артерий должным образом регулировать частоту сердечных сокращений и тонус сосудов, чтобы кровь непрерывно и в полном объеме поступала в мозг . Этот симптом обычно сопровождается нарушением дыхательной синусовой аритмии — обычным изменением частоты сердечных сокращений, наблюдаемым при нормальном дыхании. Эти два открытия предполагают вегетативную невропатию.
Желудочно-кишечные проявления включают гастропарез , тошноту , вздутие живота и диарею . Поскольку многие диабетики принимают пероральные лекарства от диабета, на всасывание этих лекарств сильно влияет задержка опорожнения желудка. Это может привести к гипогликемии, если пероральный диабетический агент принимается перед едой и не всасывается в течение нескольких часов, а иногда и дней спустя, когда уровень сахара в крови уже нормальный или низкий. Замедленное движение тонкой кишки может вызвать избыточный бактериальный рост, усугубляемый гипергликемией . Это приводит к вздутию живота , газам и диарее .
Симптомы мочеиспускания включают частое мочеиспускание, позывы к мочеиспусканию , недержание мочи и задержку мочеиспускания. Опять же , из — за удержания мочи , инфекции мочевых путей часто. Задержка мочи может привести к дивертикулам мочевого пузыря , камням в почках и рефлюксной нефропатии .
Черепная невропатия
При поражении черепных нервов наиболее распространены невропатии глазодвигательного нерва (черепной нерв №3 или CNIII). Глазодвигательный нерв контролирует все мышцы, которые двигают глаз, за исключением боковой прямой и верхней косых мышц . Он также служит для сужения зрачка и открытия века. Диабетический паралич третьего нерва обычно начинается внезапно, начиная с лобной боли или боли вокруг глаза, а затем с двоения в глазах . Все глазодвигательные мышцы, иннервируемые третьим нервом, могут быть поражены, но те, которые контролируют размер зрачка, обычно хорошо сохраняются на раннем этапе. Это связано с тем, что парасимпатические нервные волокна в CNIII, которые влияют на размер зрачка, находятся на периферии нерва (с точки зрения поперечного сечения), что делает их менее восприимчивыми к ишемическому повреждению (поскольку они ближе к сосудистому источнику). . Шестой нерв, отводящий нерв , который иннервирует боковую прямую мышцу глаза (перемещает глаз в сторону), также часто поражается, но четвертый нерв, блокирующий нерв (иннервирует верхнюю косую мышцу, которая перемещает глаз вниз) вовлекается. необычно. Может произойти повреждение определенного нерва грудного или поясничного спинномозговых нервов, что может привести к болезненным синдромам, имитирующим сердечный приступ , воспаление желчного пузыря или аппендицит . У диабетиков выше частота защемляющих нейропатий, таких как синдром запястного канала .
Патогенез
Считается, что в развитии диабетической невропатии участвуют следующие процессы:
Микрососудистые заболевания
Сосудистые и нервные заболевания тесно связаны. Кровеносные сосуды зависят от нормальной функции нервов, а нервы зависят от адекватного кровотока . Первое патологическое изменение мелких кровеносных сосудов — сужение кровеносных сосудов . По мере прогрессирования заболевания нейрональная дисфункция тесно связана с развитием аномалий кровеносных сосудов, таких как утолщение базальной мембраны капилляров и гиперплазия эндотелия, которые способствуют снижению давления кислорода и гипоксии . Ишемия нейронов — хорошо известная характеристика диабетической невропатии. Агенты, открывающие кровеносные сосуды (например, ингибиторы АПФ , α1-антагонисты) могут привести к существенному улучшению нейронального кровотока с соответствующим улучшением скорости нервной проводимости . Таким образом, дисфункция мелких кровеносных сосудов возникает на ранних стадиях диабета, параллельно прогрессированию нервной дисфункции и может быть достаточной для подтверждения серьезности структурных, функциональных и клинических изменений, наблюдаемых при диабетической невропатии.
Конечные продукты с улучшенным гликозилированием
Повышенный уровень глюкозы в клетках вызывает неферментативное ковалентное связывание с белками , которое изменяет их структуру и подавляет их функцию. Некоторые из этих гликированных белков вовлечены в патологию диабетической невропатии и другие долгосрочные осложнения диабета.
Путь полиола
Путь полиола, также называемый сорбитол / альдозоредуктазным путем, по-видимому, вовлечен в диабетические осложнения, особенно в микрососудистое повреждение сетчатки , почек и нервов .
Диагностика
Диабетическая периферическая нейропатия может быть диагностирована с помощью анамнеза и физического осмотра. Диагноз рассматривается у людей, у которых развиваются боль или онемение в ноге или ступне и которые болели диабетом в анамнезе. Мышечная слабость, боль, потеря равновесия и дисфункция нижних конечностей являются наиболее частыми клиническими проявлениями. Результаты физикального обследования могут включать изменения внешнего вида стоп, наличие изъязвлений и снижение рефлексов голеностопных суставов, наиболее полезными результатами физикального обследования при невропатии крупных волокон являются аномально сниженное восприятие вибрации камертоном 128 Гц (отношение правдоподобия (LR) диапазон, 16–35) или ощущение давления с помощью мононити Семмеса-Вайнштейна 5,07 (диапазон LR, 11–16). Нормальные результаты вибрационного тестирования (диапазон LR, 0,33–0,51) или мононити (диапазон LR, 0,09–0,54) снижают вероятность возникновения периферической нейропатии крупных волокон, вызванной диабетом. Тесты нервной проводимости могут показать снижение функционирования периферических нервов, но редко коррелируют с тяжестью диабетической периферической нейропатии и не подходят в качестве рутинных тестов для этого состояния.
Классификация
Диабетическая невропатия включает в себя ряд различных нейропатических синдромов, которые можно разделить на следующие категории:
- Фокальные и мультифокальные невропатии:
- Мононевропатия, поражающая один нерв
- Амиотрофия или радикулопатия, такая как проксимальная диабетическая невропатия , поражающая определенную структуру нервов.
- Множественные поражения, поражающие нервы, которые не следуют определенной схеме, также называемые «множественный мононеврит».
- Повреждение нерва от защемления (например, срединного, локтевого, малоберцового)
- Симметричные невропатии:
- Сенсорный
- Автономный
- Дистальная симметричная полинейропатия (ДСПН), диабетический тип которой также известен как диабетическая периферическая нейропатия (ДПН) (наиболее частое проявление)
Профилактика
Диабетическую невропатию можно в значительной степени предотвратить, поддерживая уровень глюкозы в крови и изменяя образ жизни. Методы усиленного контроля уровня глюкозы включают более частое подкожное введение инсулина, непрерывную инфузию инсулина, пероральные противодиабетические средства, в то время как изменения образа жизни могут включать только физические упражнения или в сочетании с модификациями питания. Усиленный контроль уровня глюкозы предотвращает развитие клинической невропатии и уменьшает нервные аномалии при диабете 1 типа и задерживает начало невропатии при обоих типах диабета. Однако такие методы могут увеличить вероятность возникновения гипогликемического события, и многие из этих более агрессивных методов требуют более частого использования инсулина, что связано с чрезмерным риском падений.
Уход
Контроль уровня глюкозы в крови
Лечение ранних проявлений сенсомоторной полинейропатии включает улучшение гликемического контроля. Жесткий контроль уровня глюкозы в крови может обратить вспять изменения диабетической невропатии, если невропатия и диабет возникли недавно. Это основное лечение диабетической невропатии, которое может изменить течение состояния, поскольку другие методы лечения направлены на уменьшение боли и других симптомов.
Актуальные агенты
Капсаицин, нанесенный на кожу в концентрации 0,075%, не оказался более эффективным, чем плацебо, для лечения боли, связанной с диабетической невропатией. Недостаточно доказательств, чтобы делать выводы о применении более концентрированных форм капсаицина, клонидина или лидокаина на коже. Около 10% людей, использующих крем с капсаицином, получают большую пользу.
Лекарства
Варианты лечения боли включают противоэпилептические препараты (AED), ингибиторы обратного захвата серотонина-норадреналина (SNRI) и трициклические антидепрессанты (TCA).
Систематический обзор пришел к выводу , что « трициклические антидепрессанты и традиционные противосудорожные лучше для краткосрочного облегчения боли , чем новые антиконвульсанты поколения.» Дальнейший анализ предыдущих исследований показал, что препараты карбамазепин , венлафаксин , дулоксетин и амитриптилин были более эффективными, чем плацебо, но сравнительная эффективность каждого из них неясна.
Единственными тремя лекарствами, одобренными Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США для лечения диабетической периферической нейропатии (ДПН), являются антидепрессант дулоксетин , противосудорожный прегабалин и опиоидный тапентадол длительного действия ER (пролонгированного высвобождения). Перед тем, как попробовать системные лекарства, некоторые врачи рекомендуют лечить локализованную диабетическую периферическую невропатию лидокаиновыми пластырями.
Противоэпилептические препараты
Во многих рекомендациях медицинских организаций, таких как Американская ассоциация клинических эндокринологов , Американская академия неврологии , Европейская федерация неврологических обществ и Национальный институт клинического совершенства, рекомендуются AED , такие как прегабалин , в качестве лечения первой линии при болезненной диабетической невропатии. Доказательства низкого качества подтверждают, что прегабалин более эффективен, чем плацебо, для уменьшения диабетической невропатической боли, но его эффект невелик. Исследования пришли к разным выводам о том, снимает ли габапентин боль более эффективно, чем плацебо. Имеющихся данных недостаточно, чтобы определить, эффективны ли зонисамид или карбамазепин при диабетической невропатии. Первый метаболит карбамазепина, известный как окскарбазепин , по-видимому, оказывает небольшое положительное влияние на боль. Систематический обзор и сетевой метаанализ 2014 года пришли к выводу, что топирамат , вальпроевая кислота , лакозамид и ламотриджин неэффективны при боли при диабетической периферической нейропатии. Наиболее частые побочные эффекты, связанные с использованием AED, включают сонливость, головокружение и тошноту.
Ингибиторы обратного захвата серотонина-норадреналина
Как указано выше, ингибиторы обратного захвата серотонина и норэпинефрина (ИОЗСН) дулоксетин и венлафаксин рекомендованы во многих медицинских руководствах в качестве терапии первой или второй линии при ДПН. Систематический обзор и метаанализ рандомизированных контролируемых исследований 2017 г. пришел к выводу, что существуют доказательства умеренного качества, что дулоксетин и венлафаксин имеют большое преимущество в уменьшении боли при диабетической нейропатии. Общие побочные эффекты включают головокружение, тошноту и сонливость.
Трициклические антидепрессанты
ТЦА включают имипрамин , амитриптилин , дезипрамин и нортриптилин . Обычно они считаются препаратами первой или второй линии для лечения ДПН. Из ТЦА лучше всего изучен имипрамин. Эти лекарства эффективны при уменьшении болезненных симптомов, но страдают множеством побочных эффектов, которые зависят от дозы. Одним из заметных побочных эффектов является сердечная токсичность, которая может привести к фатальным нарушениям сердечного ритма . Дополнительные общие побочные эффекты включают сухость во рту , трудности со сном и седативный эффект. При низких дозировках, используемых при невропатии, токсичность возникает редко, но если симптомы требуют более высоких доз, чаще возникают осложнения. Среди ТЦА амитриптилин наиболее широко используется при этом состоянии, но дезипрамин и нортриптилин имеют меньше побочных эффектов.
Опиоиды
Типичные опиоидные препараты, такие как оксикодон , не более эффективны, чем плацебо. Напротив, доказательства низкого качества подтверждают умеренную пользу от использования атипичных опиоидов (например, трамадола и тапентадола), которые также обладают свойствами SNRI. Опиоидные препараты рекомендуются в качестве терапии второй или третьей линии при ДПН.
Медицинское оборудование
Монохроматическая инфракрасная фотоэнергетическая терапия (MIRE) оказалась эффективной терапией для уменьшения и часто устранения боли, связанной с диабетической невропатией. Изученная длина волны 890 нм способна проникать в подкожную ткань, где она воздействует на специализированную часть клетки, называемую цитохромом C. Энергия инфракрасного света побуждает цитохром C выделять оксид азота в клетки. Оксид азота, в свою очередь, способствует расширению сосудов, что приводит к усилению кровотока, который помогает питать поврежденные нервные клетки. Как только богатая питательными веществами кровь достигает пораженных участков (обычно ступней, голеней и рук), она способствует регенерации нервных тканей и помогает уменьшить воспаление, тем самым уменьшая и / или устраняя боль в этой области.
Чрескожная электрическая стимуляция нервов (TENS) и интерференционный ток (IFC) используют безболезненный электрический ток и физиологические эффекты от низкочастотной электростимуляции для уменьшения жесткости , улучшения подвижности, облегчения невропатической боли, уменьшения отеков и заживления устойчивых язв стопы .
Физиотерапия
Физическая терапия может помочь снизить зависимость от обезболивающих. Определенные физиотерапевтические методы могут помочь облегчить симптомы, вызванные диабетической невропатией, такие как глубокая боль в ступнях и ногах, покалывание или жжение в конечностях, мышечные спазмы , мышечная слабость , сексуальная дисфункция и диабетическая стопа .
Тренировка походки , осанки и обучение этих пациентов основным принципам разгрузки может помочь предотвратить и / или стабилизировать такие осложнения стопы, как язвы стопы. Методы разгрузки могут включать использование вспомогательных средств передвижения (например, костылей) или шин для стопы. Повторная тренировка походки также будет полезна для людей, которые потеряли конечности из-за диабетической невропатии и теперь носят протезы .
Программы упражнений вместе с мануальной терапией помогут предотвратить мышечные контрактуры, спазмы и атрофию . Эти программы могут включать общее растяжение мышц для поддержания длины мышц и диапазона движений человека. Общие упражнения для укрепления мышц помогут сохранить мышечную силу и уменьшить мышечное истощение. Аэробные упражнения, такие как плавание и использование велотренажера, могут помочь при периферической невропатии, но действия, вызывающие чрезмерное давление на ступни (например, ходьба на длинные дистанции, бег), могут быть противопоказаны. Было показано, что лечебная физкультура увеличивает приток крови к периферическим нервам, может улучшить функцию походки.
Тепло, терапевтический ультразвук , горячий воск также полезны для лечения диабетической невропатии. Упражнения для мышц тазового дна могут улучшить сексуальную дисфункцию, вызванную невропатией. Электрическая стимуляция подошвенной части стопы показала улучшение баланса и чувствительности при ежедневном выполнении.
Другой
Доказательства низкого качества подтверждают умеренно-сильный положительный эффект инъекций ботулотоксина . Существует недостаточно данных , чтобы сделать окончательные выводы по полезности каннабиноидов nabilone и набиксимолс .
Прогноз
Механизмы диабетической невропатии изучены недостаточно. В настоящее время лечение облегчает боль и может контролировать некоторые сопутствующие симптомы, но в целом процесс прогрессирует.
В качестве осложнения существует повышенный риск травмы стоп из-за потери чувствительности (см. Диабетическая стопа ). Небольшие инфекции могут прогрессировать до изъязвления, что может потребовать ампутации .
Эпидемиология
По состоянию на 2010 год от диабетической невропатии во всем мире страдают около 132 миллионов человек (1,9% населения).
Диабет является ведущей известной причиной невропатии в развитых странах, а невропатия — наиболее частое осложнение и главный источник заболеваемости и смертности при диабете. Подсчитано, что нейропатия поражает 25% людей с диабетом. Диабетическая невропатия является причиной 50–75% нетравматических ампутаций .
Основным фактором риска диабетической невропатии является гипергликемия . В исследовании DCCT (Diabetes Control and Complications Trial, 1995) ежегодная частота невропатии составляла 2% в год, но снизилась до 0,56% при интенсивном лечении диабетиков 1 типа. Развитие нейропатии зависит от степени гликемического контроля при диабете как 1-го, так и 2-го типа. Продолжительность диабета, возраст , курение сигарет , гипертония , рост и гиперлипидемия также являются факторами риска диабетической невропатии.
Рекомендации
дальнейшее чтение
- Bril V, England JD, Franklin GM, Backonja M, Cohen JA, Del Toro DR, et al. (Июнь 2011 г.). «Доказательные рекомендации: лечение болезненной диабетической невропатии — отчет Американской ассоциации нервно-мышечной и электродиагностической медицины, Американской академии неврологии и Американской академии физической медицины и реабилитации». Мышцы и нервы . 43 (6): 910–7. DOI : 10.1002 / mus.22092 . ЛВП : 2027,42 / 84412 . PMID 21484835 . S2CID 15020212 .
- Поп-Бусуи Р., Бултон А.Дж., Фельдман Э.Л., Брил В., Фриман Р., Малик Р.А. и др. (Январь 2017 г.). «Диабетическая невропатия: заявление о позиции Американской диабетической ассоциации» . Уход за диабетом . 40 (1): 136–154. DOI : 10.2337 / dc16-2042 . PMC 6977405 . PMID 27999003 .
внешняя ссылка
ФГБУ «НМИЦ эндокринологии» Минздрава России
История эндокринологии
Биографии российских эндокринологов
Биографии зарубежных эндокринологов
История медицинских открытий
История НМИЦ эндокринологии
Становление и развитие НМИЦ эндокринологии имеет более чем 90-летнию историю и претерпело ряд преобразований, которые в известной степени отражают основные этапы развития отечественной и мировой эндокринологии, как в области фундаментальных проектов, так и прикладных поисковых работ, а также клинической практики.
1922 г.Исторической датой основания сегодняшнего НМИЦ эндокринологии является 1922 год, когда по инициативе основоположника отечественной эндокринологии, профессора Василия Дмитриевича Шервинского, был образован Институт органопрепаратов и органотерапии, который в 1925 г. был реорганизован в Государственный институт экспериментальной эндокринологии Наркомздрава РСФСР (ГИЭЭ). Первым директором Института стал В.Д. Шервинский. В ГИЭЭ были разработаны и внедрены в промышленное производство препараты: адреналин, антитиреоедин, оварикрин, мамокрин, орхикрин, панкреатин, паратиреоктин, пантокрин; разработана оригинальная технология производства инсулина.
1924 г.16 октября 1924 года на базе Института было основано Российское научное общество эндокринологов. В этом же году под редакцией В.Д. Шервинского вышел первый номер журнала «Вестник эндокринологии». В 1933 г. в клиническом отделе ГИЭЭ, по инициативе проф. Н.А. Шерешевского, начинают функционировать курсы подготовки врачей (терапевтов) по эндокринологии.
1934 г.В 1934 году директором Института назначается профессор Николай Адольфович Шерешевский. К 1940 г., когда ГИЭЭ Наркомздрава РСФСР был передан в систему Наркомздрава СССР и получил название Всесоюзного Института экспериментальной эндокринологии, в нем были развернуты крупные отделы и лаборатории: морфологии, биохимии, фармакологии и биологического контроля эндокринных препаратов, патологической физиологии, организован клинический отдел с поликлиническим отделением. Великая Отечественная война почти полностью приостановила работу ВИЭЭ. В здании Института был развернут военный госпиталь.
1952 г.В 1952 году директором ВИЭЭ назначается профессор Екатерина Алексеевна Васюкова. На базе института создается проблемная комиссия Союзного значения «Физиология и патология эндокринной системы» (председатель — проф. Е.А. Васюкова), а сам институт получает статус головного учреждения по этой проблеме.
1960 г.В 1960 году закончилось строительство нового клинического корпуса, были осуществлены важнейшие структурные преобразования, одним из наиболее важных стало увеличение количества койко-мест. Перед Институтом были поставлены новые задачи: кардинальная модернизация его экспериментальной базы, установление более тесных связей между экспериментальными и клиническими исследованиями, совершенствование планирования и координации научных исследований в стране, развитие эндокринологической службы и повышение доступности и качества специализированной эндокринологической помощи. Институт получил новое название — Институт экспериментальной эндокринологии и химии гормонов и вошел в структуру Академии Медицинских наук (ИЭЭиХГ АМН СССР). Экспериментальные подразделения ИЭЭиХГ АМН СССР разместились в специальном корпусе, построенном в 1970 г. Вновь были созданы крупные лаборатории: биохимии белковых гормонов, химии белковых гормонов, химии стероидных гормонов, биохимии стероидных гормонов, научно — инженерная лаборатория, лаборатория биологической стандартизации гормонов, лаборатория физиологии эндокринной системы. Укреплены лаборатории морфологии и патофизиологии.
1976 г.В 1976 году на базе ИЭЭ и ХГ АМН СССР формируется Научный совет по эндокринологии АМН СССР (председатель — академик АМН СССР Н.А. Юдаев), в состав которого вошли виднейшие ученые — эндокринологии бывшего СССР, которые определяли стратегию развития фундаментальной и клинической эндокринологии, осуществляли планирование и координацию научных исследований в СССР. В 1983 г., после смерти Н.А. Юдаева, Институт возглавил академик РАМН Юрий Александрович Панков. В разные годы функционирования Института в нем велась систематическая работа по воспитанию научных кадров и врачей — эндокринологов, подготовлены были заслуженные деятели науки Г.П. Сахаров, С.М. Лейтес, Б.В. Алешин, В.И. Скворцов, профессора А.В. Румянцев, К.Д. Серегин, О.А. Степпун, Л.И. Карлик, Я.М. Кабак, Е.И. Тараканов, И.А. Эскин, Д.Д. Соколов, А.П. Преображенский, И.В. Голубева, В.Р. Клячко, В.Б. Розен, Е.З. Гинчерман, К.Н. Казеев, Е.А. Колли, Е.А. Васюкова, М.А. Жуковский, И.Б. Хавин и др.
1988 г.В 1988 году на базе ИЭЭ и ХГ АМН СССР был организован Всесоюзный эндокринологический научный центр АМН СССР (с 1992 г. — Эндокринологический научный центр РАМН). Директором Центра на конкурсной основе был избран профессор Иван Иванович Дедов. Начался качественно новый этап развития НМИЦ эндокринологии: в его структуре были впервые образованы несколько специализированных институтов во главе с высококвалифицированными специалистами по основным направлениям эндокринологии: Институт диабета, Институт клинической эндокринологии, Институт экспериментальной эндокринологии, а в дальнейшем и Институт детской эндокринологии. В них разрабатываются приоритетные научные направления в области сахарного диабета, патологии гипоталамо — гипофизарной системы, щитовидной железы, нарушений репродуктивной системы, ожирения, детской эндокринологии и другие. В Центре впервые создана и усиленно применяется эффективная в медико-социальном плане форма обучения и лечения больных — дневные стационары и школы обучения больных сахарным диабетом, ожирением. По инициативе НМИЦ эндокринологии во многих регионах России образованы школы по обучению больных диабетом.
1989 г.С 1989 года НМИЦ эндокринологии работает в творческом альянсе с кафедрой эндокринологии ММА им. И.М. Сеченова. В 2004 г. сотрудниками НМИЦ эндокринологии организована кафедра детской эндокринологии с курсами эндокринологии и диабетологии факультета послевузовского профессионального образования педиатров ГОУ ВПО ММА им. И.М. Сеченова.
1991 г.24 октября 1991 года была создана Российская ассоциация эндокринологов (с 1999 г. — общественная организация «Российская ассоциация эндокринологов»), Президентом которой является академик РАН И.И. Дедов. В рамках Ассоциации созданы и функционируют секции по наиболее актуальным проблемам эндокринологии — сахарному диабету, тиреодологии, нейроэндокринологии, хирургической эндокринологии, нейрохирургии, детской эндокринологии, репродуктивной эндокринологии, эндокринной гинекологии, андрологии, остеопорозу. Актуальность проблемы сахарного диабета в России признана на государственном уровне. 8 мая 1996 г. издан Указ Президента Российской Федерации «О мерах государственной поддержки лиц, больных сахарным диабетом», во исполнение которого Правительством РФ принята Федеральная целевая программа «Сахарный диабет». Главной целью Программы является радикальное улучшение качества жизни больных диабетом. Эти важнейшие государственные акты были приняты по инициативе и при непосредственном участии руководителя и сотрудников Эндокринологического научного центра.
1998 г.В июле 1998 года в Москве состоялся Первый Всероссийский диабетологический конгресс, в котором приняли участие около 500 эндокринологов из различных регионов России. Организаторами данного масштабного мероприятия выступили Министерство здравоохранения РФ, Российская академия медицинских наук и ОО организация «Российская ассоциация эндокринологов». Научная программа Первого конгресса включала семь научных заседаний, включающие 48 докладов, посвященные посвящены генетике и иммунологии инсулинзависимого сахарного диабета и его осложнений; клиническим, эпидемиологическим и экологическим аспектам заболевания; актуальным проблемам инсулиннезависимого диабета, его поздним осложнениям и обучению больных. Состояние и перспективы диабетологической службы России были рассмотрены в докладе директора Эндокринологического научного центра, академика РАН И.И. Дедова. За почти два десятилетия Всероссийский диабетологический конгресс стал престижным медицинским форумом, вносящим значительный вклад в развитие современной диабетологии.
2005 г.В июне 2005 года в Москве состоялся Первый Международный симпозиум «Диабетическая стопа», среди организаторов которого были РАМН и ГУ «Эндокринологический научный центр» РАМН. В Симпозиуме приняли участие ведущие зарубежные и отечественные специалисты: эндокринологи, хирурги, ортопеды, неврологи, технологи ортопедической обуви. В рамках Симпозиума прошла пресс-конференция в связи с Международным Днем Диабета 2005 года, посвященным Диабетической стопе. Основной целью Cимпозиума являлось освещение важнейших проблем патогенеза, диагностики, лечения и профилактики синдрома диабетической стопы.
2009 г.В мае 2009 года в Москве состоялся Всероссийский конгресс «Диабет и почки», организаторами которого выступили Министерство здравоохранения РФ, ОО «Российская ассоциация эндокринологов» и ФГУ «Эндокринологический научный центр». Идея организации подобного узкоспециализированного междисциплинарного конгресса была продиктована актуальностью проблемы диабетической нефропатии, как одного из наиболее тяжёлых осложнений СД. В Конгрессе приняли участие около 700 диабетологов, эндокринологов, кардиологов и нефрологов. В рамках Конгресса с докладами выступили иностранные специалисты. Пленарные лекции, посвящённые новым технологиям в диагностике и лечении патологии почек при сахарном диабете, а также диагностике и методам лечения вторичного гиперпаратиреоза, были прочитаны академиком РАН И.И. Дедовым и проф. Л.Я. Рожинской. По итогам Конгресса было предложено в дальнейшем чередовать Всероссийские диабетологические конгрессы общего профиля и конгрессы, посвященные отдельным наиболее актуальным осложнениям СД.
2013 г.В мае 2013 года в Москве в Российской академии наук состоялся Всероссийский диабетологический конгресс «Сахарный диабет в XXI веке-время объединения усилий». В работе Конгресса приняли участие более 1300 эндокринологов и врачей других специальностей из 220 городов России, всех государств СНГ, а также США, Канады и стран Европы: Великобритании, Франции, Германии, Швейцарии, Италии, Бельгии и Эстонии. На открытии Конгресса председатель оргкомитета, академик И.И. Дедов подчеркнул, что актуальность тематики мероприятия обусловлена тем, что среди всех социально-значимых заболеваний СД давно перестал быть узкой проблемой медицины. Создание специализированной медицинской помощи в России и внедрение новейших технологий лечения позволило снизить показатели инвалидности и смертности от острых осложнений СД, а также достичь увеличения средней продолжительности жизни больных СД и повысить ее качество. В рамках Конгресса прошла акция Российской диабетической ассоциации «Вместе против диабета!»; первый интерактивный обучающий семинар для специалистов, пациентов и СМИ «День борьбы с ожирением в России»; круглый стол «Неотложные состояния у детей при СД 1 типа». Традиционно в рамках Конгресса проведена постерная сессия и «Конкурс работ молодых ученых». По инициативе Российской ассоциации эндокринологов «День борьбы с ожирением», начиная с 2013 года, будет ежегодно проводиться в России. Насыщенная многогранная научная программа Конгресса включала 40 научных заседаний, на которых было заслушано около 200 докладов. Возможность наглядно ознакомиться с достижениями в области разработки новых лекарственных средств и изделий медицинского назначения, получить объективную информацию о производимых лекарственных препаратах, приобрести специализированные издания и завязать деловые контакты, предоставила Выставка Конгресса, в которой приняли участие более 30 отечественных и зарубежных компаний. Благодаря организованной интернет-трансляции, ключевые симпозиумы транслировались в режиме on line, что позволило максимально расширить аудиторию участников. Подвел итоги Конгресса академик РАН И.И. Дедов, подчеркнув, что инновации, сотрудничество, опыт — основа современной диабетологии и эндокринологии.
2015 г.В феврале 2015 года в Москве в Российской академии наук прошел Первый в России научно-практический форум по Онкоэндокринологии под эгидой Министерства здравоохранения Российской Федерации, ОО «Российской ассоциации эндокринологов», ФГБУ «Эндокринологического научного центра» Минздрава России. Форум был посвящен обсуждению современных молекулярно-биологических и генетических технологий в онкоэндокринологии, проблем диагностики и лечения высокодифференцированного и медуллярного рака щитовидной железы, адренокортикального рака и синдрома Кушинга (гиперкортицизма), опухолей околощитовидных желез и гиперпаратиреоза. На Форуме были представлены лекции и научные доклады ведущих отечественных и зарубежных экспертов по ключевым вопросам онкоэндокринологии.
В 2015 г. в Эндокринологическом научном центре начал функционировать Отдел радионуклидной диагностики и терапии (ядерная медицина). В проектировке и оснащении Отдела использовались передовые технологические достижения ядерной медицины. Сейчас радионуклидная терапия в НМИЦ эндокринологии выполняется на уровне мировых стандартов с применением самого современного оборудования.
2016 г.2016 год ознаменовался открытием в НМИЦ эндокринологии Института персонализированной эндокринологии, базирующемся на тесной интеграции давно сложившихся Институтов: диабета, клинической эндокринологии, детской эндокринологии, репродуктивной медицины и объединивших в себе как исследователей, так и клиницистов для внедрения важнейших инновационных методов профилактики и лечения эндокринных заболеваний. В июле НМИЦ эндокринологии, совместно с Российской академией наук, провели Первый Российско-Французского Форум «Общественное здоровье и инновации в здравоохранении» — масштабное мероприятие международного значения, повестка которого включала обсуждение ключевых вопросов Российско-Французских отношений в области здравоохранения. Основными темами Форума являлись: перспективы совместных научно-исследовательских разработок в области медицины и биологии, сахарный диабет как глобальная мировая проблема, сотрудничество двух государств в области онкологии, а также инновационные методы дистанционного обучения специалистов и системы подготовки медицинских кадров. Одной из первостепенных задач Форума являлось привлечение внимания общественности к растущей заболеваемости сахарным диабетом 2 типа.
Итогом Форума стало подписание соглашения между Российской академией наук и Национальной медицинской академией Франции, в которой были закреплены направления сотрудничества России и Франции в сфере здравоохранения.
В 2016 году в структуре НМИЦ эндокринологии организован Институт Персонализированной Эндокринологии, объединяющий как исследователей, так и клиницистов для внедрения важнейших инновационных методов профилактики и лечения эндокринных заболеваний.
Эндокринологический научный центр готовится к открытию нового клинического подразделения — Перинатального центра, ключевым направлением которого запланировано обеспечение безопасного материнства и рождения здоровых детей у женщин с различными эндокринопатиями. Перинатальный центр — ключевое звено, замыкающее весь спектр непрерывной и преемственной помощи больным эндокринологического профиля.
Важнейшее событие в организации работы Центра – открытие в 2016 году Института Высшего и дополнительного профессионального образования, цель работы которого — повышение качества подготовки специалистов по направлениям «эндокринология», «детская эндокринология» и «диетология» — функционируют профильные кафедры. Сегодня здесь оказываются все виды дополнительного профессионального образования (ординатура, аспирантура, профессиональная переподготовка, повышение квалификации).
Более 90 лет Эндокринологический научный центр остается на передовых рубежах российской науки, где сосредоточены новейшие технологии, как в области фундаментальных проектов, так и прикладных поисковых работ, а также практической медицины. Клиническая база НМИЦ эндокринологии — уникальная, не имеющая аналогов в мире инфраструктура, позволяющая оказывать лечебную помощь больным практически со всеми эндокринными заболеваниями, в том числе редчайшими.
Особое внимание в Центре уделяется проблеме сахарного диабета. Изучаются вопросы профилактики диабета и его осложнений, которые в нашей стране ранее практически не разрабатывались. Организованы отделения, занимающиеся лечением поздних осложнений сахарного диабета — нефропатии, нейропатии, ретинопатии, диабетической стопы, макроангинопатий.
На базе НМИЦ эндокринологии организован Федеральный центр диабетологической службы Российской Федерации. Впервые в Центре начата работа по созданию Государственного регистра больных диабетом, которая позволяет контролировать и прогнозировать развитие диабета в России. Эти задачи выполняет отделение эпидемиологии и Государственного регистра сахарного диабета.
В центре организована лаборатория генетики, в задачи которой входит выявление молекулярно-генетических дефектов, приводящих к развитию различных эндокринопатий. Возможно определение индивидуального риска заболеть сахарным диабетом 1 типа, особенно в группах повышенного риска, например, в семьях, в которых один из родителей или ребенок больны диабетом. Это позволяет на качественно новой основе планировать семью, реально определять риск развития сахарного диабета в различных этнических группах России и, следовательно, планировать финансовые затраты на медико-социальную реабилитацию конкретного этноса. Молекулярно-генетические исследования также открывают перспективу прогноза развития поздних осложнений сахарного диабета.
К числу приоритетных направлений научно — исследовательской деятельности НМИЦ эндокринологии относится проблема гипоталамо-гипофизарных болезней, включая опухоли гипофиза. Для борьбы с этой сложной патологией в Центре организован научно-практический комплекс, включающий лабораторию биохимической эндокринологии и гормонального анализа, отделение лучевой диагностики и терапии с МР-томографией, отделение нейроэндокринологии, нейрохирургическое отделение, оснащенные современным высокотехнологичным оборудованием.
В НМИЦ эндокринологии на основе современной технологии организована ранняя диагностика, лечение и профилактика остеопороза у лиц различного возраста; постоянно действует семинар по остеопорозу для врачей разных специальностей.
В хирургическом отделении проводятся операции больных по поводу таких тяжелых заболеваний, как феохромоцитома, альдостерома, кортикостирома, инсулинома; осуществляется удаление микроаденом гипофиза с помощью трансназального транссфеноидального доступа; проводятся уникальные операции по коррекции пола и заболеваниям репродуктивной системы и патологии щитовидной железы.
В Центре активно разрабатываются вопросы йоддефицитных заболеваний — этой актуальнейшей медико — социальной проблемы, поскольку практически вся территория России эндемична по зобу. Для борьбы с этой патологией на базе НМИЦ эндокринологии организован специальный Центр по йододефицитным состояниям Минздрава Российской Федерации; создана программа по профилактике эндемического зоба. Учитывая важность проблемы, Правительством Российской Федерации издано Постановление «О мерах по профилактике заболеваний, связанных с дефицитом йода».
К числу приоритетов НМИЦ эндокринологии относится проблема эндокринопатий у детей. В этой связи качественно новое направление получила деятельность Института детской эндокринологии. С помощью молекулярно-генетических методов изучаются вопросы ранней диагностики и лечения опухолей гипоталамо-гипофизарной системы, врожденных форм соматотропной недостаточности, нарушений полового развития, тиреоидной патологии. Ежегодно получают консультативно-диагностическую и лечебную помощь тысячи больных из всех регионов России. Созданы регистры детей с соматотропной недостаточностью, гипотиреозом, врожденной дисфункцией коры надпочечников.
С целью изучения проблем нарушения половых функций у мужчин и женщин создан Институт репродуктивной эндокринологии, в котором работают урологи-андрологи, гинекологи-эндокринологи и специалисты по вспомогательным репродуктивным технологиям.
В консультативно-диагностическом отделении ежегодно получают высококвалифицированную помощь больные с различными эндокринными заболеваниями.
ФГБУ НМИЦ эндокринологии является не только лечебно-диагностическим и научным центром, но и «alma mater» для молодых врачей-эндокринологов. Ежегодно десятки перспективных молодых специалистов получают сертификат эндокринолога, пройдя обучение в ординатуре и поступают в аспирантуру нашего центра.
Для врачей со стажем функционирует лицензированный Учебно-методический центр по повышению квалификации и профессиональной переподготовке с выдачей дипломов государственного образца по эндокринологии, диабетологии и детской эндокринологии. На рабочих местах ежегодно проходят подготовку свыше 200 врачей-эндокринологов, врачей смежных специальностей, научных работников. Активно используются дистанционные технологии в образовании, проводятся телеконференции и выездные обучающие семинары во всех регионах России
ФГБУ НМИЦ эндокринологии издает научно-практические журналы «Проблемы эндокринологии», «Сахарный диабет», «Остеопороз и остеопатии», «Ожирение и метаболизм», «Вестник репродуктивного здоровья», «Клиническая и экспериментальная тиреоидология», «Эндокринная хирургия», реферативный сборник «Клиническая эндокринология». За последние 10 лет сотрудниками Центра опубликовано свыше 1500 научных работ, издано более 50 монографий, учебников, руководств, атласов; свыше 200 методических рекомендаций и пособий для врачей по актуальным проблемам клинической эндокринологии.
В НМИЦ эндокринологии активно функционирует Ученый совет, в состав которого входят ведущие ученые Центра. На его заседаниях рассматриваются приоритетные направления научной и научно — практической деятельности, вопросы организации и координации научных проектов, а также другие вопросы научно — практической, лечебной, кадровой и организационной деятельности.
Эндокринологический научный центр сотрудничает с ведущими международными учреждениями по всем аспектам сахарного диабета, нейроэндокринологии, детской эндокринологии, йоддефицитных состояний и др. На базе Центра функционирует Сотрудничающий центр ВОЗ по сахарному диабету.
Планируется создание мощного эндокринологического холдинга во главе с НМИЦ эндокринологии, что позволит радикально изменить ситуацию в стране по заболеваемости и смертности от социально значимых заболеваний и в целом улучшить демографическую ситуацию в России.
2017 г.В 2017 году ФГБУ «Эндокринологический научный центр» Минздрава России получил почётный статус Национального центра и вошёл в ряд 20 уникальных медицинских исследовательских (научно-практических) центров России. Сегодня основные задачи Национального центра эндокринологии — организация оказания медицинской помощи по профилю «эндокринология», взаимодействие с Министерством здравоохранения России по вопросам лекарственного обеспечения и регулирования обращения медицинских изделий, разработка мер по стратегическому развитию здравоохранения по профилю «эндокринология», подготовка медицинских кадров, анализ и оценка качества научно-практических исследований и разработок в РФ.
В 2017 году в Эндокринологическом научном центре открылся Институт репродуктивной медицины. В Центре накоплен эксклюзивный опыт работы в лечении (в том числе оперативном) самых тяжёлых сочетанных гинекологических и эндокринных заболеваний, созданы все необходимые условия для проведения диагностики и лечения бесплодия с применением новейших достижений. Сегодня специалисты Института выполняют весь комплекс обследований женского и мужского репродуктивного здоровья, амбулаторного и стационарного лечения. С 2016 года проводятся ежегодная Всероссийская конференция с международным участием «Репродуктивное здоровье женщин и мужчин».
В 2017 году в Институте высшего и дополнительного профессионального образования, который был образован в структуре Центра в сентябре 2016 года, выделена кафедра диабетологии и диетологии под руководством академика РАН Марины Владимировны Шестаковой. Кафедры Института проводят активную работу по созданию и внедрению инновационных подходов в медицинском образовании и осуществляют все виды дополнительного профессионального образования.
В этом же году в Центре создается новое межинститутское подразделение — группа Телемедицинских услуг. Возможности телемедицины позволяют врачам из разных городов и стран взаимодействовать в режиме реального времени. Это консультативная помощь при тяжёлых операциях, консилиум специалистов, запрос экспертного мнения. Сегодня основная задача рабочей группы – обеспечение консультативную помощи по эндокринологии и детской эндокринологии в режиме врач-врач. По защищённому каналу связи врачи ЭНЦ консультируют региональных коллег по поводу тяжелых клинических ситуаций.
В 2017 году прошел III Всероссийский эндокринологический конгресс с международным участием «Инновационные технологии в эндокринологии», собравший за 4 дня своей работы более 3500 специалистов здравоохранения.
2018 г.В 2018 году Президент Российской Федерации Владимир Владимирович Путин вручил директору Центра Государственную премию 2017 г. Разработанные академиком Иваном Ивановичем Дедовым и коллективом Центра методы персонализированной диагностики и лечения позволили на десятки лет увеличить продолжительность активной жизни пациентов. Благодаря таким результатам Россия вошла в число стран-лидеров по борьбе с сахарным диабетом.
В этом же году и.о. директора Центра назначена академик РАН Марина Владимировна Шестакова, Иван Иванович Дедов – президент Центра.
В целях совершенствования медицинской помощи онкологическим пациентам и научно-исследовательской деятельности по новообразованиям эндокринных органов/систем и гормонально-зависимых опухолей в структуре Центра создается Институт онкоэндокринологии. Институт располагает стационаром с «активными» койками с «закрытым» режимом пребывания, блоком специализированных помещений для обеспечения требуемого уровня радиационной безопасности. Врачи Института активно оказывают консультативную, диагностическую помощь пациентам в режиме стационара и амбулаторно.
В 2018 году специалисты ФГБУ «НМИЦ эндокринологии» Минздрава России при поддержке ОО «Российская ассоциация эндокринологов» провели 60 мероприятий, крупнейшим из которых стали VIII (XXV) Всероссийского диабетологический конгресс с международным участием «Сахарный диабет-пандемия XXI» и III Всероссийская конференция с международным участием «Репродуктивное здоровье у женщин и мужчин», с общей численностью участников более 4500 человек.
Протокол лечения диабетической периферической нейропатии — STIMPOD NMS460
Протокол лечения ДН нижних конечностей
- Самым важным аспектом любого лечения с помощью NMS460 является определение правильного нервного питания в конкретной области.
- Из-за повышенной чувствительности у некоторых пациентов периферической области, например стопы, рекомендуется сначала начинать лечение NMS460 с наиболее проксимальной области нерва, снабжающего стопу, т.е.седалищный нерв в задней складке колена перед разделением на общие малоберцовые и большеберцовые нервы. См. Рисунок 1.
- Начните лечение в соответствии с Кратким руководством.
- Связанная фасцикуляция включает сокращение всей икроножной мышцы и мышц стопы.
- Поместите лечебный зонд на правый седалищный нерв (как показано на рисунке 1), а контрольный электрод — на противоположное левое подколенное сухожилие или заднюю часть бедра над областью седалищного нерва.
- Если нерв правой ноги серьезно поражен DM, нервная проводимость может быть снижена, и может потребоваться более высокая сила тока для достаточной активации нерва. Пациент укажет, когда ток будет на комфортном уровне, и может даже предположить, что он / она может почувствовать, как ток переходит в икры или ступню, сигнализируя об успешной цели лечения.
- Повторите шаги для противоположной ноги, как указано выше.
- По мере уменьшения боли отдельные нервные ветви могут оставаться симптоматичными.При условии, что лечение, описанное выше, не усугубляет и не увеличивает чувствительность, эти области могут благоприятно реагировать на локальное воздействие тока. Такие нервные ветви могут включать: боковые нервные ветви и медиальные нервные ветви. Боковые нервные ветви включают общие малоберцовые, поверхностные ветви. малоберцовая, глубокая малоберцовая, ветви к длинной малоберцовой и короткой малоберцовой костям, латеральному кожному нерву голени и латеральному подошвенному нерву. Ветви медиального нерва включают большеберцовый, икроножный нерв, подкожный нерв, пяточную ветвь большеберцовой кости, медиальную подошвенную.См. Рисунок 2.
- Когда обрабатываются определенные нервные ветви, контрольный электрод может оставаться на исходном месте на противоположной ноге или, если это более удобно для лечения, этот электрод может быть перемещен более дистально к мясистой области на икре.
Продолжительность лечения
Первое лечение можно применять в течение 5 минут на каждом участке нерва. Некоторые пациенты с хронической болью гиперчувствительны из-за сенсибилизации нервных окончаний, и вначале может потребоваться еще более короткий период лечения (1-2 минуты).
Продолжительность лечения может быть увеличена до 10 минут в зависимости от тяжести состояния и от того, не вызвало ли первоначальное лечение раздражения.
Количество процедур
Три процедуры обычно демонстрируют значительные изменения боли, дизестезии или парестезии. Тем не менее, рекомендуется продолжать лечение до тех пор, пока не будет разрешено или не будут достигнуты наилучшие лечебные эффекты для конкретного пациента.
Частота процедур
Рекомендуется проводить 1-2 сеанса лечения в неделю, в зависимости от степени боли или невропатических симптомов на тесте DN4 (менее 4 из 10). 7,8 Этот специфический тест известен как тест doleur neuropathique 4 и предназначен для выявления невропатической боли.
Если пациент реагирует на это лечение, то можно проводить от 3 до 6 дополнительных процедур с интервалом от 3 до 6 месяцев.
Пилотное исследование
Первый отчет о лечении DN с помощью импульсной радиочастотной технологии Xavant был подготовлен Горозенюком и Котари с помощью устройства, известного как Stimpod NMS300 (также продаваемого как Neurotrace III) в клинике лечения боли Святого Томаса в Соединенном Королевстве.В этом отчете 34 подходящих пациента с DN лечились в течение 5 минут с обеих сторон седалищного нерва заднебоковой стороны в области складки колена. Пациенты получали это лечение один раз в неделю только в течение 3 недель.
Результаты
У 19 пациентов визуальная аналоговая шкала (ВАШ) была снижена до 0/10 в конце 5-минутного лечения, демонстрируя 100% улучшение. Показатели по ВАШ снизились на 90% у четырех, 63% у других четырех и на 50% еще у четырех пациентов. В остальных трех случаях оценка по ВАШ снизилась на 25%, 20% и 15% соответственно.У четырех пациентов с комплексным регионарным болевым синдромом (КРБС) в конце процедуры наблюдались сосудистые изменения.
Эти результаты были приняты во внимание при лечении пациентов с невропатической болью и симптомами различной этиологии, включая CPRS.
NMS460 также успешно использовался для лечения нейропраксии, такой как паралич Белла и дегенерация аксонов, о чем свидетельствует повреждение малоберцового нерва в результате травмы (клинические данные). Это может иметь положительное влияние на диабетическую периферическую невропатию, улучшая нервную проводимость и, следовательно, укрепляя мышцы.
Эта информация может служить обоснованием эффектов, которые наблюдаются при безболезненном DN, когда симптомы, такие как покалывание, зуд, онемение и ненормальное осязание, могут улучшиться.
Лучевая невропатия — Википедия | WordDisk
Лучевая невропатия — это тип мононевропатии, которая возникает в результате острой травмы лучевого нерва, удлиняющего руку. [3] Это явление известно как преходящая парестезия, когда ощущение временно ненормально.[4]
Болезни человека
Состояние здоровья
Признаки и симптомы
Симптомы лучевой невропатии различаются в зависимости от тяжести травмы; однако общие симптомы могут включать в себя опущение запястья, онемение тыльной стороны кисти и запястья и неспособность произвольно выпрямить пальцы. Потеря разгибания запястья происходит из-за потери способности двигаться задним отделом мышц предплечья. [3] [1] Следовательно, в случае порезов в области запястья симптом будет сенсорным.Кроме того, в зависимости от типа травмы могут быть затронуты и другие нервы, такие как срединный нерв и подмышечные нервы. [5]
Причины
Лучевой нерв — анатомия, иннервация плечевой кости — вид спереди
Есть много способов приобрести невропатию лучевого нерва, в том числе: [6]
- Плечо — перелом кости
- Локоть — ущемление нерва
- Деформация запястья и локтя и образования мягких тканей
- Подмышечная впадина — здесь самая частая причина — компрессия.Однако возможным фактором является и вывих плечевой кости. Это также может быть связано с компрессией плечевого сплетения.
Механизм
Механизм радиальной невропатии таков, что он может вызывать очаговую демиелинизацию и дегенерацию аксонов. [7] Это может быть вызвано разрывом или сдавлением рассматриваемого нерва.[8]
Диагноз
Лучевая невропатия может быть диагностирована с помощью МРТ, ультразвука, исследования нервной проводимости или электромиографии (ЭМГ). [3]
Лечение
Сухожилия кисти
Лечение и лечение лучевой невропатии может быть достигнуто с помощью следующих методов: [3] [9] [10]
Прогноз
Лучевая невропатия не обязательно является постоянной, хотя может быть частичная потеря движения или чувствительности. Осложнения включают деформацию руки у некоторых людей.[2] Если травма является аксональной (повреждено само нижележащее нервное волокно), восстановление может занять месяцы или годы, а полное выздоровление может никогда не наступить. ЭМГ и исследования нервной проводимости обычно проводятся для диагностики степени и распределения повреждения, а также для прогнозирования выздоровления. [ требуется медицинская справка ]
Культура и общество
Существует ряд терминов, используемых для описания повреждений лучевого нерва, которые зависят от причинного фактора, например:
- Паралич медового месяца от другого человека, который спал и сжимал руку в течение ночи.[11]
- Субботний вечерний паралич от засыпания, когда рука висит на подлокотнике стула, и сжимается лучевой нерв. [12]
- Паралич сквоша , вызванный силой тяги, связанной со спортивным сквошем, случается с игроками в сквош в периоды между матчами. [13]
См. Также
Ссылки
- Хан, Бо Рам; Чо, Ён Джун; Ян, Джин Со; Кан, Сок Хён; Чой, Хёк Джай (1 марта 2014 г.).«Клинические особенности выпадения запястья, вызванного компрессионной лучевой невропатией, и его анатомические особенности». Журнал Корейского нейрохирургического общества . 55 (3): 148–151. DOI: 10.3340 / jkns.2014.55.3.148. ISSN 2005-3711. PMC 4024814. PMID 24851150.
- «Дисфункция лучевого нерва: Медицинская энциклопедия MedlinePlus». medlineplus.gov . НАЦИОНАЛЬНЫЕ ИНСТИТУТЫ ЗДРАВООХРАНЕНИЯ США. Проверено 10 сентября 2016 года.
- «Лучевая мононевропатия: история вопроса, патофизиология, эпидемиология». Mdscape . eMedicine. Проверено 16 августа 2016 года.
- «Информационная страница парестезии: Национальный институт неврологических расстройств и инсульта (NINDS)». www.ninds.nih.gov . Архивировано 2 декабря 2016 года. Проверено 18 августа 2016 года.
- Frontera, Walter R .; Сильвер, Джули К .; Младший, Томас Д. Риццо (05.09.2014). Основы физической медицины и реабилитации . Elsevier Health Sciences. п. 129. ISBN 9780323222723 .Проверено 10 сентября 2016 г.
- «Поражение лучевого нерва (C5-C8) Профессиональный справочник | Пациент». Пациент . Проверено 10 сентября 2016 г.
- Wang, Jack T .; Medress, Zachary A .; Баррес, Бен А. (9 января 2012 г.). «Дегенерация аксонов: Молекулярные механизмы пути самоуничтожения». Журнал клеточной биологии . 196 (1): 7–18. DOI: 10.1083 / jcb.201108111. ISSN 0021-9525. PMC 3255986. PMID 22232700. Проверено 10 сентября 2016 г.
- Микео, [отредактированный] Уильямом (2010). Костно-мышечная система, спорт и медицина труда . Нью-Йорк: Demos Medical Pub., LLC. п. 192. ISBN 9781617050077 . Проверено 10 сентября 2016 года. CS1 maint: extra text: author list (link)
- «Перенос сухожилий: история, концепции, сроки переноса сухожилий». 2017-05-02.
- Wolfe, Scott W .; Педерсон, Уильям С .; Hotchkiss, Роберт Н .; Козин, Скотт Х .; Коэн, Марк С.(24.11.2010). Оперативная хирургия кисти Грина: Консультация специалиста: Интернет и печать . Elsevier Health Sciences. п. 1078. ISBN 978-1455737413 . Проверено 10 сентября 2016 года.
- Эбнезар, Джон (2010). Учебник ортопедии . JP Medical Ltd. стр. 342. ISBN 978-81-8448-744-2 .
- Goodman, Catherine C .; Фуллер, Кенда С. (14 февраля 2011 г.). Патология для ассистента физиотерапевта . Elsevier Health Sciences.п. 890. ISBN 978-1437708936 .
- «Травма подмышечного нерва, связанная со спортом». www.medscape.com . Проверено 10 сентября 2016 г.
Дополнительная литература
Сенсорная нейронопатия и аутоиммунные заболевания
Сенсорные нейронопатии (СН) представляют собой особую подгруппу заболеваний периферической нервной системы, характеризующихся первичной дегенерацией ганглиев задних корешков и их выступов. Мультифокальные сенсорные симптомы, часто связанные с атаксией, являются классическими чертами СН.Для SN описано несколько различных этиологий, но в большинстве случаев ключевую роль играет иммуноопосредованное повреждение. SN может предвещать начало некоторых системных аутоиммунных заболеваний, что еще раз подчеркивает, насколько важно распознавание SN в клинической практике. Таким образом, мы рассмотрели доступные клинические, нейрофизиологические и терапевтические данные о СН, связанных с аутоиммунным заболеванием, а именно у пациентов с синдромом Шегрена, аутоиммунным гепатитом и целиакией.
1. Обзор сенсорных нейронопатий
1.1. Определение и исторические аспекты
Сенсорные нейронопатии или ганглионопатии (SN) составляют особую подгруппу периферических невропатий, характеризующихся первичным и избирательным разрушением нейронов ганглиев задних корешков (DRG) [1–3]. Дегенерация DRG «Т-образных» нейронов и их проекций, как центральных, так и периферических, часто приводит к мультифокальному паттерну сенсорных дефицитов [4, 5]. Это контрастирует с обычной зависимостью от длины, наблюдаемой при большинстве полинейропатий. Хотя это относительно редко, SN следует включать в дифференциальный диагноз преимущественно сенсорной или атаксической невропатии.С клинической точки зрения распознавание SN важно, потому что оно снижает количество исследуемых этиологий, а также потому, что некоторые из этих SN-этиологий поддаются эффективному лечению [6].
SN были впервые описаны в 1948 году Денни-Брауном у двух пациентов с бронхиальной карциномой, у которых развилась острая преимущественно сенсорная периферическая нейропатия с вовлечением рук, ног, лица и языка [7]. Патологоанатомический анализ показал массивное и избирательное разрушение нейронов DRG. Это описание также впервые указывало на возможную связь между СН и неоплазией, что позже подтвердилось.В последующие годы Dyck et al. описали гистологическое повреждение DRG у пациентов, находившихся под наблюдением в клинике Mayo, из-за периферической невропатии неизвестной этиологии [8]. С тех пор было предложено несколько механизмов, объясняющих разрушение DRG у пациентов с СН, включая генетическую предрасположенность, токсичность, связанную с лекарствами, инфекции и иммуноопосредованные повреждения [2, 9]. Последний механизм, вероятно, присутствует у большинства пациентов с СН, и несколько аутоиммунных системных заболеваний были связаны с СН.В этом контексте наша цель — рассмотреть клинические, патофизиологические и терапевтические аспекты СН, связанные с синдромом Шегрена (СС), целиакией (БК) и аутоиммунным гепатитом. Это наиболее частые аутоиммунные заболевания, связанные с СН.
1.2. Эпидемиология
SN традиционно считаются редкими заболеваниями, но недостаточная диагностика, безусловно, является проблемой [1]. Большинство доступных эпидемиологических данных относятся к паранеопластическим и СС-связанным СН [2, 9, 10]. В целом паранеопластические неврологические синдромы встречаются редко и затрагивают почти 0 человек.01% всех онкологических больных [10]. СН является наиболее частым паранеопластическим синдромом и составляет около 20% всех паранеоплазий в недавнем европейском отчете [11]. СС — наиболее частое иммуноопосредованное заболевание, связанное с СН [12]. По оценкам некоторых авторов, у 10% всех пациентов с СС в конечном итоге разовьется СН. К сожалению, 50% случаев СН до сих пор считаются идиопатическими [1, 13, 14].
1.3. Патофизиология
Капилляры, снабжающие нейроны DRG, имеют неплотную базальную мембрану, которая обеспечивает прохождение воспалительных клеток, токсинов и белков.Это объясняет, почему нейроны DRG уязвимы для таких различных механизмов повреждения [9]. В случае иммуноопосредованных SN большинство доступных данных подтверждают концепцию прямого воспалительного повреждения нейронов DRG, опосредованного CD8 T-лимфоцитами [3, 5, 9, 14–16]. Гуморальная дисфункция, по-видимому, играет второстепенную роль в большинстве форм SN, но антитела против GD1b были связаны с SN в клеточных и животных моделях [17, 18]. Кроме того, у редких пациентов с СН наблюдаются высокие сывороточные титры анти-GD1b [19].
Интересно, что недавно были описаны иммунные механизмы и у пациентов с идиопатическим СН.Недавно мы обнаружили высокую экспрессию IL-17 в сочетании со сниженной экспрессией IL-27 в лимфоцитах спинномозговой жидкости. Также наблюдалось увеличение доли лимфоцитов CD8, но не CD4, в крови и спинномозговой жидкости у пациентов с длительностью заболевания менее 5 лет по сравнению с пациентами с длительностью заболевания более 5 лет [20].
1,4. Клинические аспекты
Проявления СН часто приводят к потере трудоспособности, но конкретные симптомы зависят от типа вовлеченных волокон [9]. Дефицит часто бывает многоочаговым и распространяется как на проксимальные, так и на дистальные области конечностей; все сенсорные модальности — боль, температура, положение чувств и вибрация — могут быть нарушены во время течения болезни [2].Крупные миелинизированные волокна, передающие сенсорное положение и вибрацию, преимущественно повреждаются в SN. Это приводит к атаксии походки и широко распространенной аррефлексии [1, 2]. У некоторых пациентов наблюдаются псевдоатетотические движения рук. Когда мелкие и средние нейроны дегенерируют, появляются также боль и жгучая аллодиния [1, 2]. Обследование двигательной системы обычно без особенностей. Нистагм возникает нечасто, но может быть обнаружена вегетативная дисфункция. Имеются сообщения о тонизирующих зрачках, ортостатической гипотензии, желудочно-кишечных симптомах и эректильной дисфункции [4].
Существуют также некоторые специфические этиологические данные, такие как лимбический энцефалит, который характеризуется недавними нарушениями памяти, изменениями поведения и судорогами и обнаруживается у 20–30% пациентов с паранеопластическим синдромом анти-Ху [10]. Атаксия Фридрейха проявляется типичными деформациями стоп, тяжелым кифосколиозом и прямоугольными подергиваниями [21].
Клинический курс также может быть полезен для дифференциации аутоиммунных / идиопатических причин от паранеопластических. Хроническое течение чаще встречается при идиопатическом заболевании, тогда как резкое начало обычно наблюдается при паранеопластическом или аутоиммунном СН [2, 3].В отличие от других иммуноопосредованных нейропатий СН вряд ли представляет собой рецидивирующее течение.
1,5. Диагностические тесты
SN имеет отличительную клиническую картину, но для диагностики часто требуется дополнительное обследование. Это включает исследования нервной проводимости, нейровизуализацию и патологические анализы.
1.5.1. Исследования нервной проводимости (NCS)
NCS — наиболее полезные тесты при оценке подозреваемого СН [6]. NCS классически демонстрируют сенсорную невропатию без дистального градиента ухудшения по направлению к ногам.Сенсорные NCS показывают широко распространенное снижение амплитуд сенсорного потенциала действия в сочетании с нормальной скоростью проведения. Асимметричные ответы типичны для СН. Двигательные NCS часто нормальны, но по крайней мере у 18% пациентов наблюдается снижение амплитуды потенциалов действия сложных мышц, особенно на малоберцовых и большеберцовых нервах [6]. Электромиография тоже обычно нормальная. Однако у некоторых пациентов наблюдается паттерн рекрутирования моторных единиц, который особенно очевиден во время максимальной активации.Изучение рефлекса моргания — еще один полезный инструмент, поскольку он может помочь дифференцировать паранеопластический и непаранеопластический СН [22].
1.5.2. Нейровизуализация
Магнитно-резонансная томография (МРТ) — чувствительный метод диагностики пациентов с СН, особенно пациентов с длительным заболеванием. Это связано с тем, что повреждение DRG приводит к дегенерации их центральных выступов — изящных и клиновидных пучков — что приводит к атрофии спинного мозга и глиозу. Таким образом, МРТ шейного отдела спинного мозга показывает гиперинтенсивные Т2-взвешенные поражения в задних колоннах и уменьшение объема при хроническом SN [23].Комбинация таких результатов МРТ и типичных аномалий NCS фактически является диагностикой СН.
1.5.3. Патология
Эксцизионная биопсия с гистологическим анализом DRG является золотым стандартом диагностики СН [5]. Несмотря на это, его редко проводят, потому что он инвазивен и требует обученных нейрохирургов. Гистологические находки: потеря нейронов, узелки Наджотта и мононуклеарные инфильтраты. При паранеопластическом СН иммуногистохимический анализ показывает внутринейральные отложения IgG без отложения комплемента [5].
Биопсия икроножного нерва выявляет потерю больших и малых волокон в SN, но картина аналогична той, которая обнаруживается при невропатиях, зависящих от длины. Биопсия кожи с количественной оценкой плотности внутриэпидермальных нервных волокон недавно была предложена в качестве полезного инструмента. Этот метод показывает уменьшенную плотность волокон без дистального градиента в SN [24].
1,6. Диагностические критерии
Эсбери и Браун первыми предложили клинические и электрофизиологические критерии СН в начале 90-х годов.Критерии Эсбери основывались на непропорциональной сенсорной вовлеченности и независящем от длины распределении дефицита [3, 25, 26]. Несмотря на то, что они были клинически полезными, они никогда не были проверены, поэтому альтернативные критерии были недавно опубликованы и подтверждены Camdessanché et al. Это новое предложение представляет собой таблицу на основе баллов, которая включает не только клинические и нейрофизиологические данные, но также МРТ шейки матки и патологические данные [3].
2. SN, связанный с конкретным аутоиммунным заболеванием
2.1. Синдром Шегрена
Первичный синдром Шегрена (СС) — системное аутоиммунное заболевание, которым страдают 1-2% населения [27]. Основными клиническими проявлениями являются ксерофтальмия и ксеростомия (синдром сухости), но также имеют место поражения внутренних органов, такие как пневмонит, почечный канальцевый ацидоз и панкреатит [28]. С СС связаны несколько неврологических проявлений, включая острый миелит, оптический нейромиелит [29] и заболевание ствола мозга [1]. Периферическая нервная система повреждена примерно у 50% пациентов с неврологическими заболеваниями, связанными с СС [2].Связанное с СС повреждение периферических нервов может проявляться в виде краниальной невропатии (тройничного нерва), множественного мононеврита , радикулоневропатии, болезненной невропатии мелких волокон, вегетативной нейропатии (с ангидрозом) и СН [30].
Последние данные показывают, что 15–39% всех пациентов с невропатиями, связанными с СС, действительно имеют СН [2]. SN обычно предшествует диагнозу SS. Большинство пораженных пациентов находятся в возрасте от 60 до 70 лет (средний возраст 64,9 года), и у них наблюдается подострое заболевание в течение недель или нескольких месяцев [31].При СС, связанной с СС, сенсорные нарушения часто односторонние или поразительно асимметричные. Преимущественно поражаются верхние конечности, но часто также поражаются туловище, лицо или нижние конечности [2]. Сенсорная атаксия и широко распространенная аррефлексия — очевидные признаки, но боль или болезненные дизестезии обнаруживаются только у 50% этих пациентов. Вовлечение тройничного нерва было зарегистрировано у 30% пациентов, а псевдоатетоидные движения рук — в меньшем количестве случаев. Симптомы нарушения вегетативности являются частыми, способствуют общей инвалидности и могут проявляться в виде гипо / ангидроза, тонизирования зрачков, желудочно-кишечной и сердечно-сосудистой дисфункции [2, 30].
Исследования нервной проводимости обычно показывают широкое снижение амплитуды потенциала действия сенсорного нерва, но не значительное снижение скорости проводимости. У некоторых пациентов аномалии асимметричны, и срединные нервы могут быть повреждены сильнее, чем икроножные нервы. Исследования моторной проводимости и игольчатая ЭМГ часто в норме. Соматосенсорные реакции выявляют ненормальное время центральной проводимости, которое, вероятно, связано с дегенерацией спинных столбов спинного мозга [3].Это центральное повреждение также выявляется с помощью МРТ спинного мозга, которая представляет гиперинтенсивные поражения T2, поражающие как gracilis, так и cuneatus fasciculi. Mori et al. показали, что такие аномалии МРТ коррелируют с клинической дисфункцией СН, связанных с СС [3, 30, 32]. Сывороточного маркера SN, связанного с SS, не существует, но антитела против Hu иногда полезны, чтобы отличить его от близкородственной паранеопластической формы SN. Кроме того, серопозитивность к Hu предполагает паранеопластическую этиологию даже у субъектов с диагностированным аутоиммунным заболеванием [33].
Патологический субстрат SS-родственного SN представляет собой ганглионит, опосредованный T-лимфоцитами CD8. Последние данные показывают, что гуморальная дисфункция играет второстепенную роль. Хотя точный патогенный каскад и целевой антиген до сих пор неизвестны, активация провоспалительных цитокинов, особенно фактора некроза опухоли альфа (TNF α ), является ключевым событием [34].
Контролируемых испытаний, посвященных лечению СС, связанных с СС, нет. Большинство доступных данных о терапии основаны на небольших сериях или ретроспективном анализе [35].Chen et al. сообщили о резком и устойчивом улучшении у 2 из 4 пациентов после 5–9 сеансов плазмафереза [36]. В другом исследовании 4 из 5 пациентов с хроническим заболеванием показали заметное улучшение после трех циклов ВВИГ (0,4 г / кг в течение 5 дней подряд), вводимых с 2-недельными интервалами [37]. Напротив, Rist et al. рассмотрели использование ИГВВ при периферических невропатиях, связанных с СС, и обнаружили, что ВВИГ не так эффективен при лечении СС-связанных СН, как при сенсомоторных невропатиях [38].Недавно было показано, что ритуксимаб эффективен в качестве средства, сохраняющего внутривенный иммуноглобулин, у пациента с СС-зависимым СН, который отвечает на внутривенный иммуноглобулин [39]. Инфликсимаб, антагонист TNF α (3 мг / кг), был признан полезным у одного пациента с рефрактерным СН [40]. По нашему собственному опыту, азатиоприн (2-3 мг / кг в день) также оказался эффективным у случайных пациентов.
2.2. Аутоиммунный гепатит
Аутоиммунный гепатит (АИГ) — хроническое воспалительное заболевание печени неизвестной этиологии. Триггеры окружающей среды, отказ механизмов иммунной толерантности и генетическая предрасположенность, вероятно, взаимодействуют, чтобы вызвать опосредованную Т-клетками атаку на антигены печени, что приводит к прогрессирующему некровоспалительному и фиброзному процессу.Женщины болеют чаще, чем мужчины (3,6: 1), но заболевание встречается у всех этнических групп и возрастов [41]. Диагноз АИГ зависит от конкретных клинических и лабораторных критериев и исключения других вирусных, генетических и токсических состояний [41, 42].
Ассоциация АИГ с СН была впервые описана в 1993 г. Merchut et al. описал женщину с АИГ, у которой развилась прогрессирующая не зависящая от длины атаксическая нейропатия, преимущественно поражающая руки. Парестезии и атаксии не удалось улучшить при иммуносупрессии [43].Liedholm et al. в 1994 г. сообщалось о женщине с хроническим персистирующим гепатитом, у которой после острой фазы заболевания печени развилось нарушение чувствительности в руках. Она отметила легкое улучшение после терапии заболевания печени [44]. Затем Мэджи и его коллеги сообщили о 40-летней женщине с АИГ и парестезиями, которые быстро переросли в тяжелую атаксию походки и глобальную аррефлексию. Ее лечили внутривенным иммуноглобулином (0,4 г / кг / день — 5 сеансов), но симптомы не улучшились. Затем был назначен преднизолон, но он дал лишь частичный эффект [45].С тех пор было зарегистрировано как минимум два дополнительных пациента, но подробные клинические данные недоступны [1, 13].
Если учесть, что и SN, и AIH являются необычными состояниями, эти предыдущие отчеты, вероятно, указывают на то, что между ними существует реальная связь. Однако с доступными данными можно только предполагать, существует ли причинно-следственная связь или что оба заболевания являются органоспецифическими проявлениями лежащего в основе широко распространенного иммунологического нарушения. Безусловно, необходимы дальнейшие исследования с более крупными сериями, чтобы прояснить этот вопрос и очертить клинический профиль СН, связанного с АИГ.
2.3. Целиакия
Целиакия (ЦБ) — это аутоиммунное заболевание, связанное с приемом восприимчивыми людьми глиадинов пшеницы или других проламинов злаков. Эта предрасположенность обусловлена предрасполагающими наследственными факторами, которые включают как гены HLA, так и гены, не относящиеся к HLA [46]. Более 90% пациентов с CD несут аллели высокого риска HLA-DQ2 и HLA-DQ8 [47]. Распространенность CD зависит от исследуемой популяции и колеблется от 1:70 до 1: 500 [46–49]. Заболеваемость на протяжении всей жизни составляет 1: 100, и может быть поражена любая возрастная группа [46].Популяционные исследования в Финляндии также показывают, что распространенность увеличивается с возрастом с 1,5% у детей до 2,7% у пожилых [50–53]. Преимущественно женщины поражаются этим заболеванием в соотношении 2: 1 [54].
Классическими симптомами БК являются хроническая мальабсорбционная диарея, метеоризм, железодефицитная анемия и потеря веса, но также возможны внекишечные проявления, такие как остеопения, афтозный стоматит, артрит, печеночная недостаточность, а также психиатрические и неврологические проявления [47–50 ].Фактически, поражение тонкой кишки не является условием sine qua non для постановки диагноза БК. Внекишечные проявления могут предшествовать или даже возникать без явного поражения кишечника.
Неврологические проявления CD затрагивают как центральную, так и периферическую нервную систему. Они обнаруживаются у 10–28% пациентов с установленным диагнозом БК [55]. Центральные проявления включают атаксию (глютеновую атаксию [55]), головную боль, эпилепсию с затылочно-затылочными кальцификациями или без них, энцефалопатию, миелопатию, интеллектуальную дегенерацию с нарушением внимания / памяти и синдром скованного человека [48, 55–58].Поражение периферии характеризуется симметричной сенсомоторной аксональной нейропатией, множественным мононевритом , вегетативной нейропатией, чистой моторной невропатией, невропатией мелких волокон и SN [49, 57].
Связанная с CD SN была недавно описана Hadjivassiliou et al. у большого числа британских пациентов, у которых регулярно наблюдались хронические невропатии [57]. Из 409 пациентов 13% (53/409) имели клинические и нейрофизиологические признаки СН, а 17 из них (12 женщин: 5 мужчин) имели серологические доказательства чувствительности к глютену.Подтвержденная биопсией энтеропатия была обнаружена у 7 из 17 пациентов. Таким образом, в этом исследовании СН, связанный с CD, составляла 8% всех невропатий, связанных с CD [55, 57]. Средний возраст этих 17 пациентов составлял 67 лет (диапазон 47–85), а средний возраст появления сенсорных симптомов составлял 58 лет. В этом исследовании легкая / умеренная сенсорная атаксия была обычным главным проявлением связанного с CD SN. В другом исследовании Brannagan III et al. сообщили о 8 пациентах с CD, у которых развился СН, но с преимущественным поражением мелких волокон [49].У этих пациентов наблюдалось не зависящее от длины снижение плотности внутриэпидермальных нервных волокон, и их симптомы включали асимметричное онемение или парестезии конечностей, кистей, стоп и лица, а также сенсорную атаксию от легкой до умеренной [49].
БК — своеобразное аутоиммунное заболевание, потому что триггерный антиген, глютен, уже известен [57]. Неврологические проявления также являются иммуноопосредованными, и имеют место как клеточные, так и гуморальные реакции [55, 58]. Несколько антител были связаны с неврологическим повреждением, такие как антитела IgG против глиадина, антитела IgG-дезамидированного глиадина к пептиду, антитела IgA против эндомизия и антитела IgA против различных трансглутаминаз, особенно антитела против трансглутаминазы 6 [50, 55, 56, 58] .Патологоанатомические исследования и биопсия периферических нервов показали лимфоцитарные инфильтраты с периваскулярными наручниками [57, 58].
У некоторых пациентов было медленно прогрессирующее течение, которое не было изменено классической безглютеновой диетой (GFD). Были случайные пациенты, у которых наблюдалась ремиссия или стабилизация заболевания при соблюдении режима GFD. Иммуносупрессивную терапию необходимо сочетать с GFD, чтобы вызвать ремиссию у некоторых рефрактерных пациентов [55, 57].
3.Заключение
SN имеет довольно типичную клиническую картину, характеризующуюся не зависящей от длины и исключительно сенсорной недостаточностью. Это может быть связано с несколькими аутоиммунными заболеваниями, и иногда СН является первым проявлением основного системного состояния. SS, AIH и CD являются аутоиммунными заболеваниями, наиболее часто связанными с SN. Несмотря на это, многие вопросы, касающиеся механизмов повреждения ганглиев задних корешков на фоне системного аутоиммунитета, остаются без ответа. Необходимы дальнейшие лонгитюдные исследования с большими выборками пациентов для определения патофизиологии и лучших вариантов лечения СН, связанного с аутоиммунным заболеванием, особенно в сочетании с АИГ и БК.
Иммунное лечение периферической невропатии, вызванной парапротеиновыми антителами IgM, которые могут связываться с MAG, белком миелиновой оболочки нервов
Просмотрите вопрос
Каковы преимущества и вред иммунного лечения периферической невропатии, вызванной парапротеиновыми антителами IgM, которые могут связываться с миелин-ассоциированным гликопротеином (MAG)?
Фон
В организме человека есть несколько типов антител.Они более или менее специально приспособлены для распознавания мишени, обычно «чужеродного» белка, такого как кусочек бактерии, вируса или опухоли. У некоторых людей вырабатывается слишком много одного типа антител, называемых парапротеином. Некоторые из этих парапротеинов относятся к классу IgM (антитела IgM обычно относятся к типу антител «силы ранней атаки»). Некоторые из этих антител могут реагировать против миелин-ассоциированного гликопротеина, также известного как MAG. МАГ — это молекула на изолирующей миелиновой оболочке нервов. Антитело, вероятно, приводит к повреждению миелина нерва, с которым оно связано, и, таким образом, вызывает специфический тип повреждения нервов, известный как периферическая невропатия.Периферическая нейропатия, связанная с парапротеинами, анти-MAG — это состояние, от которого страдают больше мужчин, чем женщин, чаще всего в возрасте старше 60 лет. Это вызывает прогрессирующие сенсорные симптомы, шаткость и тремор, а иногда и некоторую слабость стоп и голеней.
Лечения, воздействующие на иммунную систему, такие как плазмаферез (который удаляет циркулирующие антитела и заменяет плазму крови чистым заменителем плазмы), внутривенный иммуноглобулин (IVIg; антитела, очищенные из донорской крови), ритуксимаб (который убивает некоторые из клетки, которые продуцируют антитела), кортикостероиды или противоопухолевые препараты, как можно ожидать, снизят уровни этих вызывающих нейропатию антител IgM и замедлят или предотвратят прогрессирование заболевания.
Характеристики исследования
Многие из этих методов лечения были опробованы в нерандомизированных исследованиях, но мы нашли только восемь небольших рандомизированных контролируемых исследований (РКИ) с участием 236 участников, которые соответствовали нашим критериям включения.
Результаты и качество доказательств
Два испытания с 22 и 11 участниками (20 с антителами против MAG) предполагают, что IVIg может иногда давать краткосрочную измеримую пользу и является относительно безопасным, но польза имеет сомнительное клиническое значение.В этих испытаниях не сообщалось о серьезных побочных эффектах, связанных с ВВИГ. Испытание циклофосфамида и кортикостероидов показало небольшое улучшение. Два испытания ритуксимаба продемонстрировали положительную пользу ритуксимаба, но эти доказательства были низкого качества из-за небольшого числа участников и опасений по поводу дизайна одного из двух исследований. Сообщений о побочных эффектах ритуксимаба было немного, и в основном они были незначительными. Другие испытания не позволили нам сделать выводы об эффективности других агентов и сообщили о нескольких серьезных побочных эффектах.Нам нужны крупные, хорошо спланированные РКИ для оценки эффективности существующих и новых методов лечения, а также лучшие способы для врачей и исследователей обнаруживать изменения, о которых люди сообщают в ответ на лечение.
Доказательства актуальны на февраль 2016 года.
Невропатия — zxc.wiki
Невропатия — это собирательный термин для обозначения многих заболеваний периферической нервной системы, поскольку он натурализовался чисто симптоматически, особенно в случае полинейропатий.Но этот термин также используется для обозначения центральных заболеваний нервной системы, таких как заложенная в конституции склонность к вегетативной дисфункции, так что u. а. в педиатрии. Исторически этот термин также использовался для обозначения неврозов и неврастении. Первичные заболевания периферических нервов встречаются довольно редко. Однако невропатии, вторичные по отношению к другим заболеваниям (например, сахарному диабету) или нейротоксическим веществам (например, алкоголю), являются обычным явлением.
При полинейропатии поражено несколько нервов, при мононевропатии или невралгии поражен только один нерв периферической нервной системы.
Этиология первичных невропатий
Первичная, д. H. Заболевания, исходящие от самого нерва, обычно передаются по наследству. Сюда входят следующие заболевания:
Конституциональные функциональные симптомы в педиатрии с вегетативными симптомами называются невропатиями, которые связаны с ленью пить, привычной рвотой, нарушениями дефекации, потоотделением, склонностью к повышению температуры и т. Д. стимулы.
Этиология вторичных невропатий
Вторичное повреждение периферического нерва в основном связано с нарушением нейронального или аксонального метаболизма, а также с воспалительными или аутоиммунологическими процессами:
Воспалительные заболевания
В эту группу входит v. A. Заболевания, связанные с патогенами. Инфекции, вызываемые ветряной оспой, Mycobacterium leprae и Borrelia burgdorferi, приводят к инфицированию периферического нерва или нейрона. Собственная иммунная система организма пытается устранить патогены и тем самым обычно разрушает нейрон или миелиновую оболочку.
Аутоиммунологические болезни
В этой группе находится v. A. чтобы назвать синдром Гийена-Барре. При аутоиммунологических заболеваниях иммунная система атакует собственные компоненты организма, в частности нервы или миелиновые оболочки. Сегодня предполагается, что причиной заболевания стала инфекция, вызванная патогеном, против которого иммунная система перекрестно реагирует, т.е. H. собственные клетки организма также образуют защитные вещества, которые атакуют их. В частности, Campylobacter jejuni, по-видимому, индуцирует перекрестную реакцию антител с ганглиозидами миелина.Обычно поражается только миелиновая оболочка, поэтому на нейрографах v. A. может быть обнаружено снижение скорости нервной проводимости. Клинически в деле Синдром Гийена-Барре v. A. вялый паралич, который обратим. Однако опасно, что болезнь может также затронуть нервы, кровоснабжающие диафрагму (диафрагмальный нерв). У вас синдром Гийена-Барре v. A. Если поражены черепные нервы, тоже говорят о синдроме Миллера-Фишера.
У подгруппы ВИЧ-инфицированных пациентов развивается периферическая нейропатия, опосредованная иммунными комплексами.Рабочая группа Роберта Миллера из Сан-Франциско, которая в 1988 г. по существу описала четыре варианта клинически дифференцированных клинических картин невропатии ВИЧ:
- сенсомоторная полинейропатия дистальная,
- хронический воспалительный демиелирующий полинейрорадикулит,
- Мультиплексная мононевропатия
- Прогрессирующий полирадикулит.
Гистологические доказательства циркулирующих антител против миелина и терапевтические подходы с использованием плазмафереза были успешными.
Контроль: человеческий миелин из биопсии нерва, инкубированный в ВИЧ-отрицательной плазме крови. Присоединение иммунного комплекса, связанного с ВИЧ, к миелину человекаБолезни обмена веществ
В эту группу входят метаболические нарушения нейрона или миелиновых оболочек (шванновские клетки). Причина этого пришла z. B. кишечные заболевания, сахарный диабет, спру и связанные с этим состояния дефицита витаминов, такие как дефицит тиамина (бери-бери), заболевания печени и почек, синдром Рефсума и заболевания щитовидной железы.Безусловно, наиболее распространенным является сахарный диабет как (вторичный) триггер или спутник нейропатии. Здесь часто встречается полинейропатия с дистальным стрессом, а также болезненный множественный мононеврит. Часто поражается вегетативная нервная система. Это может привести к вегетативным расстройствам.
Нейротоксические вещества
В эту группу входят нарушения метаболизма нейронов или метаболизма миелиновых оболочек, вызванные так называемыми нейротоксинами:
Локализация повреждения
- Аксонопатия : Здесь обнаруживается смерть аксона с изначально сохраненной нервной оболочкой.Если количество нейронов уменьшается, общий нервный потенциал уменьшается. Эта форма повреждения встречается при наследственных, токсических и метаболических невропатиях.
- Нейронопатия : это место повреждения клеточного тела нейрона (например, наследственные метаболические заболевания). Строго говоря, нейронопатия не относится к периферическим нейропатиям.
- Демиелинизация : Здесь повреждение не в нейроне, а в миелиновой оболочке.Это снижает скорость нервной проводимости. Этиологически часто встречаются метаболические заболевания и нарушения синтеза миелина.
последствия
Последствия невропатии разные. Демиелинизация может быть обратимой и регрессивной. Если нейрон полностью поврежден (например, травматически), происходит так называемая дегенерация Валлера.
Периферическая невропатия
- Анамнез: пациенты сообщают об отсутствии восприятия (негативные симптомы) или сенсорных расстройствах, таких как покалывание, иглы и иголки, жжение (позитивные симптомы)
- Осмотр: Заметно сухая кожа может указывать на невропатию, если инфекция симметрична.
- Рефлекторная проба сухожилия надколенника и рефлекса ахиллова сухожилия. При отсутствии ASR подозревается полинейропатия.
- Различие между холодом и теплом: пациент должен уметь различать холодную металлическую поверхность толщиной прибл. 1,5 см в диаметре и пластиковая поверхность того же размера при касании подошвой стопы.
- Тест на чувствительность с помощью моноволокна Семмеса-Вайнштейна: это нейлоновая нить, которая при изгибе оказывает определенное давление в 0,1 Ньютона.Нить накала z. Б. помещается на подушечку стопы между 1-м и 2-м плюснефаланговыми суставами. Пациента сначала просят закрыть глаза и указать место контакта. Если имеется 5 точек соприкосновения, следует указать как минимум три правильно.
- Исследование ощущения вибрации с помощью камертона по Райделу и Зайфферу: Цельный металлический камертон по Райделу и Зайфферу имеет частоту 128 Гц, которая снижена до 68 Гц двумя привинчиваемыми металлическими блоками.На металлических блоках есть два остроугольных треугольника, которые пересекаются при качании вилки и с помощью шкалы с 8 делениями позволяют определить силу вибрации, до которой пациент все еще может воспринимать вибрацию. Во время колебания виртуальный треугольник перемещается от 0/8 до 8/8. Нормальный возраст — от 6/8 до 50 лет, от 50 до 5/8. Если осведомленность меньше или отсутствует, подозревается полинейропатия.
- Электронурография: измерение скорости нервной проводимости и общего нервного потенциала подкожных нервов.Снижение скорости нервной проводимости наблюдается при заболеваниях миелиновой оболочки (демиелинизация). Напротив, при паттернах повреждения аксонов общий нервный потенциал снижается.
- Патологический диагноз: Удаление кусочка икроножного нерва. Он лежит относительно поверхностно под кожей голени и после удаления имеет лишь небольшую потерю чувствительности в области голени. Исследования обычно проводят на нормальных парафиновых срезах, полутонких срезах и с помощью электронной микроскопии.
Автономная невропатия
Автономная невропатия обычно возникает при сахарном диабете и поражает вегетативную нервную систему. Он может поражать практически любую систему органов и характеризуется множеством симптомов. Выраженные жалобы относительно редки. Часто они появляются только после длительного периода диабета. Наиболее важные органы и связанные с ними симптомы включают:
- Сердечно-сосудистая система: учащение пульса в состоянии покоя, головокружение и падение артериального давления при вставании, сердечный приступ без типичной боли
- Пищевод, желудок: затрудненное глотание, тошнота, рвота, чувство полноты, чувство полноты сразу после еды, гипогликемия после еды (гастропарез)
- Тонкая кишка, толстая кишка: понос, особенно ночью, запор, газы, вздутие живота
- Мочевыводящие пути и половые органы: запоздалые позывы к мочеиспусканию, переполненность мочевого пузыря, слабая струя мочи, эректильная дисфункция
- Гормональный баланс: снижение осведомленности о гипогликемии (расстройство восприятия гипогликемии) или ее отсутствие.
- Потовые железы: сухая, потрескавшаяся кожа в области стоп и голеней, повышенное потоотделение во время еды
- Стопа: отек голеней (нейропатический отек), деформации и потеря костей.
Тип заражения
Терапия невропатии
- Терапия невропатий зависит от основного заболевания.
- В случае врожденных невропатий (см. Выше) причинная терапия часто невозможна.
- Если причиной является бактериальная инфекция, используются антибиотики.
- Аутоиммунные невропатии, опосредованные иммунными комплексами (например, невропатии Гийена-Барре или ВИЧ-ассоциированные невропатии), можно значительно улучшить с помощью иммунофереза.
- Если причина вирусная, то причинная терапия невропатии обычно невозможна.
- Если причина токсична, без ядовитого агента (например,грамм. алкоголь, лекарства) может привести к восстановлению функции нервов.
- При метаболических невропатиях, таких как B. диабетическая полинейропатия, нормальный контроль уровня сахара в крови может привести к восстановлению нервной функции, но иногда можно предотвратить только дальнейшее ухудшение.
- В случае симптоматических невропатий (ощущение жжения, боли и т. Д.) Может потребоваться медикаментозная терапия (например, альфа-липоевая кислота, витамины группы B, опиоиды, опиаты, амитриптилин, карбамазепин, габапентин, прегабалин и т. Д.))
- Стимуляция спинного мозга может быть эффективной при невропатиях, не поддающихся лечению причинно-следственной связью.
- Имеются положительные описания отдельных случаев натуропатических, гомеопатических и альтернативных методов, таких как иглоукалывание, терапия магнитным полем или высокотональная терапия.
Похожие термины
литература
Интернет-ссылки
Индивидуальные доказательства
- ↑ a b Невропатия. В: Уве Хенрик Петерс: Словарь психиатрии и медицинской психологии .Урбан и Шварценберг, Мюнхен, 1984, стр. 372.
- ↑ Невропатическая дегенерация. В: Вальтер Бройтигам: реакций, неврозов, психопатий. (= dtv scientific series ). 1-е издание. Георг Тиме, Штутгарт 1968, DNB 456172254, стр. 2.
- ↑ Ф. Б. Аксельрод, Г. Голд фон Симсон: Наследственные сенсорные и вегетативные невропатии: типы II, III и IV. In: Orphanet J Rare Dis. Том 2, 3 октября 2007 г., стр. 39. PMID 17915006, PMC 2098750 (полный текст).
- ↑ Эрвин Грундлер, Герхард Зайге: Педиатрия . Гиппократ-Верлаг, Штутгарт 1965, стр. 643 сл.
- ↑ Miller RG1, Parry GJ, Pfaeffl W., Lang W., Lippert R, Kiprov D: Спектр периферической невропатии, связанной с ARC и СПИДом. В: Американская ассоциация нервно-мышечной и электродиагностической медицины (ред.): Muscle & Nerv . лента 11, вып. 8. Wiley, New York 1988, стр. 857-63.
- ↑ А. Дору, К. Грабовски, Р.Stahl man: Вопросы безопасности и лекарственные взаимодействия с часто используемыми хинолонами. In: Экспертное заключение по метаболизму и токсикологии лекарственных средств. Том 11, номер 1, январь 2015 г., стр. 25-39, DOI: 10.1517 / 17425255.2014.970166. PMID 25423877 (Обзор).
- ↑ FDA обновляет предупреждения для фторхинолоновых антибиотиков. Пресс-релиз FDA от 26 июля 2016 г. (по состоянию на 19 апреля 2018 г.)
- ↑ К. Корабатина: Токсичность метанола. medscape.С.А. Берман: Невропатия, связанная с алкоголем (этанолом). Medscape.com, 12 января 2015 г. (по состоянию на 19 апреля 2018 г.)
- ↑ Натан П. Стафф, Джанин Энгельстад, Кристофер Дж. Кляйн и др.: Послеоперационная воспалительная нейропатия. В: Мозг. № 10, октябрь 2010 г., стр. 1–15. DOI: 10.1093 / мозг / awq252
- ↑ deutsche-diabetes-gesellschaft.de (PDF; 3,4 МБ) Диагностика, терапия и последующее наблюдение невропатии при сахарном диабете 1 и 2 типа, руководство DDG 2004.
Диабет — симптомы и причины
Обзор
Сахарный диабет относится к группе заболеваний, которые влияют на то, как ваш организм использует сахар в крови (глюкозу).Глюкоза жизненно важна для вашего здоровья, потому что это важный источник энергии для клеток, из которых состоят ваши мышцы и ткани. Это также главный источник топлива для вашего мозга.
Основная причина диабета зависит от типа. Но независимо от того, какой у вас диабет, он может привести к избытку сахара в крови. Слишком много сахара в крови может привести к серьезным проблемам со здоровьем.
Хронические диабетические состояния включают диабет 1 и 2 типа. К потенциально обратимым состояниям диабета относятся преддиабет и гестационный диабет.Предиабет возникает, когда уровень сахара в крови выше нормы, но недостаточно высок, чтобы его можно было классифицировать как диабет. А предиабет часто является предшественником диабета, если не приняты соответствующие меры для предотвращения его прогрессирования. Гестационный диабет возникает во время беременности, но может исчезнуть после родов.
Симптомы
Симптомы диабета различаются в зависимости от того, насколько повышен уровень сахара в крови.Некоторые люди, особенно с преддиабетом или диабетом 2 типа, иногда могут не испытывать никаких симптомов. Симптомы диабета 1 типа проявляются быстро и становятся более серьезными.
Некоторые из признаков и симптомов диабета 1 и 2 типа:
- Повышенная жажда
- Частое мочеиспускание
- Сильный голод
- Необъяснимая потеря веса
- Наличие кетонов в моче (кетоны являются побочным продуктом распада мышц и жира, который происходит, когда не хватает доступного инсулина)
- Усталость
- Раздражительность
- Затуманенное зрение
- Медленно заживающие язвы
- Частые инфекции, такие как инфекции десен или кожи и вагинальные инфекции
Диабет 1 типа может развиться в любом возрасте, но часто возникает в детстве или подростковом возрасте.Диабет 2 типа, наиболее распространенный тип, может развиться в любом возрасте, хотя чаще встречается у людей старше 40 лет.
Когда обращаться к врачу
- Если вы подозреваете, что у вас или у вашего ребенка диабет. Если вы заметили какие-либо симптомы диабета, обратитесь к врачу. Чем раньше будет диагностировано заболевание, тем раньше можно будет начать лечение.
- Если вам уже поставили диагноз диабет. После получения диагноза вам потребуется тщательное медицинское наблюдение, пока уровень сахара в крови не стабилизируется.
Причины
Чтобы понять диабет, сначала вы должны понять, как глюкоза обычно перерабатывается в организме.
Как действует инсулин
Инсулин — это гормон, который вырабатывается железой, расположенной позади и ниже желудка (поджелудочная железа).
- Поджелудочная железа выделяет инсулин в кровоток.
- Инсулин циркулирует, позволяя сахару проникать в ваши клетки.
- Инсулин снижает количество сахара в крови.
- По мере снижения уровня сахара в крови уменьшается и секреция инсулина поджелудочной железой.
Роль глюкозы
Глюкоза — сахар — является источником энергии для клеток, составляющих мышцы и другие ткани.
- Глюкоза поступает из двух основных источников: из пищи и из печени.
- Сахар всасывается в кровоток, откуда попадает в клетки с помощью инсулина.
- Ваша печень накапливает и производит глюкозу.
- Когда у вас низкий уровень глюкозы, например, когда вы какое-то время не ели, печень расщепляет накопленный гликоген на глюкозу, чтобы поддерживать уровень глюкозы в пределах нормы.
Причины диабета 1 типа
Точная причина диабета 1 типа неизвестна. Что известно, так это то, что ваша иммунная система, которая обычно борется с вредными бактериями или вирусами, атакует и разрушает ваши вырабатывающие инсулин клетки поджелудочной железы.В результате у вас остается мало инсулина или вообще не остается его. Вместо того, чтобы переноситься в ваши клетки, сахар накапливается в кровотоке.
Считается, что тип 1 вызывается комбинацией генетической предрасположенности и факторов окружающей среды, хотя точно, что это за факторы, до сих пор неясно. Считается, что вес не является фактором диабета 1 типа.
Причины предиабета и диабета 2 типа
При преддиабете, который может привести к диабету 2 типа, и при диабете 2 типа ваши клетки становятся устойчивыми к действию инсулина, и ваша поджелудочная железа не может вырабатывать достаточно инсулина, чтобы преодолеть эту резистентность .Вместо того чтобы попадать в клетки, где он необходим для получения энергии, сахар накапливается в кровотоке.
Неясно, почему именно это происходит, хотя считается, что генетические факторы и факторы окружающей среды также играют роль в развитии диабета 2 типа. Избыточный вес тесно связан с развитием диабета 2 типа, но не все люди с типом 2 имеют избыточный вес.
Причины гестационного диабета
Во время беременности плацента вырабатывает гормоны, поддерживающие беременность.Эти гормоны делают ваши клетки более устойчивыми к инсулину.
Обычно ваша поджелудочная железа вырабатывает достаточно инсулина, чтобы преодолеть это сопротивление. Но иногда поджелудочная железа не успевает. Когда это происходит, слишком мало глюкозы попадает в ваши клетки, а слишком много остается в крови, что приводит к гестационному диабету.
Факторы риска
Факторы риска диабета зависят от типа диабета.
Факторы риска диабета 1 типа
Хотя точная причина диабета 1 типа неизвестна, факторы, которые могут сигнализировать о повышенном риске, включают:
- Семейный анамнез. Ваш риск увеличивается, если родитель или брат или сестра страдают диабетом 1 типа.
- Факторы окружающей среды. Обстоятельства, такие как заражение вирусным заболеванием, вероятно, играют некоторую роль в развитии диабета 1 типа.
- Наличие повреждающих клеток иммунной системы (аутоантитела). Иногда членов семьи людей с диабетом 1 типа проверяют на наличие аутоантител к диабету. Если у вас есть эти аутоантитела, у вас повышенный риск развития диабета 1 типа.Но не у всех, у кого есть эти аутоантитела, развивается диабет.
- География. В некоторых странах, таких как Финляндия и Швеция, выше уровень диабета 1 типа.
Факторы риска преддиабета и диабета 2 типа
Исследователи не до конца понимают, почему у некоторых людей развивается преддиабет и диабет 2 типа, а у других — нет. Однако очевидно, что определенные факторы увеличивают риск, в том числе:
- Масса. Чем больше у вас жировой ткани, тем более устойчивыми становятся ваши клетки к инсулину.
- Бездействие. Чем менее вы активны, тем выше ваш риск. Физическая активность помогает вам контролировать свой вес, использует глюкозу в качестве энергии и делает ваши клетки более чувствительными к инсулину.
- Семейная история. Ваш риск увеличивается, если родитель или брат или сестра страдают диабетом 2 типа.
- Раса или этническая принадлежность. Хотя неясно, почему, некоторые люди, в том числе чернокожие, латиноамериканцы, американские индейцы и американцы азиатского происхождения, подвергаются более высокому риску.
- Возраст. Ваш риск увеличивается с возрастом. Это может быть связано с тем, что с возрастом вы меньше тренируетесь, теряете мышечную массу и набираете вес. Но диабет 2 типа также растет среди детей, подростков и молодых людей.
- Гестационный диабет. Если у вас во время беременности развился гестационный диабет, увеличивается риск развития преддиабета и диабета 2 типа. Если вы родили ребенка весом более 4 килограммов, вы также подвержены риску диабета 2 типа.
- Синдром поликистозных яичников. У женщин синдром поликистозных яичников — распространенное состояние, характеризующееся нерегулярными менструациями, избыточным ростом волос и ожирением — увеличивает риск диабета.
- Высокое кровяное давление. Наличие артериального давления выше 140/90 миллиметров ртутного столба (мм рт. Ст.) Связано с повышенным риском диабета 2 типа.
- Аномальный уровень холестерина и триглицеридов. Если у вас низкий уровень липопротеинов высокой плотности (ЛПВП) или «хороший» холестерин, риск диабета 2 типа выше.Триглицериды — это еще один тип жира, который содержится в крови. Люди с высоким уровнем триглицеридов имеют повышенный риск диабета 2 типа. Ваш врач может сообщить вам, какой у вас уровень холестерина и триглицеридов.
Факторы риска гестационного диабета
У беременных женщин может развиться гестационный диабет. Некоторые женщины подвергаются большему риску, чем другие. Факторы риска гестационного диабета включают:
- Возраст. Женщины старше 25 лет подвергаются повышенному риску.
- Семейный или личный анамнез. Ваш риск увеличивается, если у вас есть предиабет — предшественник диабета 2 типа — или если у вашего близкого члена семьи, например родителя или брата или сестры, диабет 2 типа. Вы также подвергаетесь большему риску, если у вас был гестационный диабет во время предыдущей беременности, если вы родили очень большого ребенка или если у вас был мертворождение по неизвестной причине.
- Масса. Избыточный вес до беременности увеличивает ваш риск.
- Раса или этническая принадлежность. По неясным причинам у женщин, которые являются чернокожими, латиноамериканцами, американскими индейцами или американками азиатского происхождения, больше шансов заболеть гестационным диабетом.
Осложнения
Долговременные осложнения диабета развиваются постепенно. Чем дольше вы страдаете диабетом и чем меньше контролируете уровень сахара в крови, тем выше риск осложнений. В конце концов, осложнения диабета могут привести к потере трудоспособности или даже к угрозе для жизни. Возможные осложнения включают:
- Сердечно-сосудистые заболевания. Диабет резко увеличивает риск различных сердечно-сосудистых заболеваний, включая ишемическую болезнь сердца с болью в груди (стенокардия), сердечный приступ, инсульт и сужение артерий (атеросклероз). Если у вас диабет, у вас больше шансов заболеть сердечным заболеванием или инсультом.
Повреждение нервов (невропатия). Избыток сахара может повредить стенки крошечных кровеносных сосудов (капилляров), питающих нервы, особенно в ногах. Это может вызвать покалывание, онемение, жжение или боль, которые обычно начинаются на кончиках пальцев ног или пальцев и постепенно распространяются вверх.
Если не лечить, можно потерять чувство чувствительности в пораженных конечностях. Повреждение нервов, связанное с пищеварением, может вызвать тошноту, рвоту, диарею или запор. У мужчин это может привести к эректильной дисфункции.
- Поражение почек (нефропатия). Почки содержат миллионы крошечных скоплений кровеносных сосудов (клубочков), которые фильтруют отходы из крови. Диабет может повредить эту хрупкую систему фильтрации. Серьезное повреждение может привести к почечной недостаточности или необратимой терминальной стадии заболевания почек, что может потребовать диализа или трансплантации почки.
- Повреждение глаз (ретинопатия). Диабет может повредить кровеносные сосуды сетчатки (диабетическая ретинопатия), что может привести к слепоте. Диабет также увеличивает риск других серьезных проблем со зрением, таких как катаракта и глаукома.
- Урон стопы. Повреждение нервов стоп или плохой приток крови к стопам увеличивает риск различных осложнений со стопами. При отсутствии лечения порезы и волдыри могут привести к серьезным инфекциям, которые часто плохо заживают.Эти инфекции могут в конечном итоге потребовать ампутации пальца, стопы или ноги.
- Состояние кожи. Диабет может сделать вас более восприимчивым к кожным проблемам, включая бактериальные и грибковые инфекции.
- Нарушение слуха. Проблемы со слухом чаще встречаются у людей с диабетом.
- Болезнь Альцгеймера. Диабет 2 типа может увеличить риск деменции, такой как болезнь Альцгеймера. Чем хуже уровень сахара в крови, тем выше риск.Хотя существуют теории о том, как эти расстройства могут быть связаны, ни одна из них еще не доказана.
- Депрессия. Симптомы депрессии часто встречаются у людей с диабетом 1 и 2 типа. Депрессия может повлиять на лечение диабета.
Осложнения гестационного диабета
Большинство женщин с гестационным диабетом рожают здоровых детей. Однако нелеченный или неконтролируемый уровень сахара в крови может вызвать проблемы для вас и вашего ребенка.
Осложнения у вашего ребенка могут возникнуть в результате гестационного диабета, в том числе:
- Чрезмерный рост. Дополнительная глюкоза может проникать через плаценту, что заставляет поджелудочную железу вашего ребенка производить дополнительный инсулин. Это может привести к тому, что ваш ребенок вырастет слишком большим (макросомия). Очень большим детям с большей вероятностью потребуется кесарево сечение.
- Низкий уровень сахара в крови. Иногда у детей матерей с гестационным диабетом вскоре после рождения развивается низкий уровень сахара в крови (гипогликемия) из-за высокого собственного производства инсулина. Своевременное кормление, а иногда и внутривенное введение раствора глюкозы могут вернуть нормальный уровень сахара в крови ребенка.
- Диабет 2 типа в более зрелом возрасте. Младенцы матерей с гестационным диабетом имеют более высокий риск развития ожирения и диабета 2 типа в более позднем возрасте.
- Смерть. Невылеченный гестационный диабет может привести к смерти ребенка до или вскоре после рождения.
Осложнения у матери также могут возникать в результате гестационного диабета, в том числе:
- Преэклампсия. Это состояние характеризуется высоким кровяным давлением, избытком белка в моче и отеками ног и ступней.Преэклампсия может привести к серьезным или даже опасным для жизни осложнениям как для матери, так и для ребенка.
- Последующий гестационный диабет. Если у вас был гестационный диабет во время одной беременности, у вас больше шансов заболеть им при следующей беременности. Кроме того, с возрастом у вас больше шансов заболеть диабетом — обычно диабетом 2 типа.
Осложнения преддиабета
Предиабет может перерасти в диабет 2 типа.
Дополнительная информация
Показать дополнительную информациюПрофилактика
Диабет 1 типа предотвратить невозможно.Однако тот же выбор здорового образа жизни, который помогает лечить преддиабет, диабет 2 типа и гестационный диабет, также может помочь предотвратить их:
- Ешьте здоровую пищу. Выбирайте продукты с меньшим содержанием жира и калорий и с высоким содержанием клетчатки. Сосредоточьтесь на фруктах, овощах и цельнозерновых продуктах. Стремитесь к разнообразию, чтобы не скучать.
- Увеличьте физическую активность. Стремитесь к умеренной аэробной активности примерно на 30 минут в большинство дней недели или как минимум на 150 минут умеренной аэробной активности в неделю.
Сбросьте лишние килограммы. Если у вас избыточный вес, потеря даже 7% веса тела — например, 14 фунтов (6,4 кг) при весе 200 фунтов (90,7 кг) — может снизить риск диабета.
Однако не пытайтесь похудеть во время беременности. Поговорите со своим врачом о том, сколько веса вам нужно набрать во время беременности.
Чтобы поддерживать нормальный вес, сосредоточьтесь на постоянных изменениях в своих привычках в еде и физических упражнениях.Мотивируйте себя, вспоминая о преимуществах похудения, таких как более здоровое сердце, больше энергии и повышение самооценки.
Иногда также можно принять лекарство. Пероральные препараты от диабета, такие как метформин (Glumetza, Fortamet, другие), могут снизить риск диабета 2 типа, но выбор здорового образа жизни остается важным. Проверяйте уровень сахара в крови не реже одного раза в год, чтобы убедиться, что у вас не развился диабет 2 типа.
Октябрь30, 2020
Наследственная моторная и сенсорная нейропатия
Наследственная моторная и сенсорная нейропатия_table_infobox_0
| Наследственная моторная и сенсорная нейропатия Наследственная моторная и сенсорная нейропатия_header_cell_0_0_0 | |
|---|---|
| Специальность Наследственная моторная и сенсорная нейропатия_header_cell_0_1_0 | Неврология Q15270307? Uselang = en # P1995 Наследственная моторная и сенсорная нейропатия_cell_0_1_1 |
Наследственные моторные и сенсорные невропатии (HMSN) — это название, которое иногда дают группе различных невропатий, которые все характеризуются своим влиянием как на афферентную, так и на эфферентную нервную связь.Наследственная моторная и сенсорная нейропатия_sentence_0
HMSN характеризуются атипичным нервным развитием и деградацией нервной ткани. Наследственная моторная и сенсорная нейропатия_sentence_1
Двумя распространенными формами HMSN являются гипертрофические демиелинизированные нервы или полная атрофия нервной ткани. Наследственная моторная и сенсорная нейропатия_предложение_2
Гипертрофическое состояние вызывает нервную жесткость и демиелинизацию нервов в периферической нервной системе, а атрофия вызывает разрушение аксонов и тел нервных клеток.Наследственная моторная и сенсорная нейропатия_предложение_3
При этих нарушениях у пациента наблюдается прогрессирующая атрофия мышц и сенсорная нейропатия конечностей. Наследственная моторная и сенсорная нейропатия_предложение_4
Термин «наследственная моторная и сенсорная нейропатия» исторически использовался в основном для обозначения наиболее распространенных форм болезни Шарко – Мари – Тута (CMT). Наследственная моторная и сенсорная нейропатия_предложение_5
С идентификацией большого количества генетически и фенотипически различных форм CMT, термин HMSN теперь используется реже.Наследственная моторная и сенсорная нейропатия_ предложение_6
Симптомы Наследственная моторная и сенсорная нейропатия_section_0
Невропатические расстройства обычно возникают в детстве или молодом возрасте. Наследственная моторная и сенсорная нейропатия_ предложение_7
Двигательные симптомы преобладают над сенсорными. Наследственная моторная и сенсорная нейропатия_ предложение_8
Симптомы этих нарушений включают: утомляемость, боль, нарушение равновесия, отсутствие чувств, отсутствие рефлексов, а также отсутствие зрения и слуха, которые возникают в результате мышечной атрофии.Наследственная моторная и сенсорная нейропатия_предложение_9
Пациенты также могут страдать от высоких сводов стопы, молоткообразных пальцев стопы, свисания стопы, деформаций стопы и сколиоза. Наследственная моторная и сенсорная нейропатия_предложение_10
Эти симптомы являются результатом сильной мышечной слабости и атрофии. Наследственная моторная и сенсорная нейропатия_предложение_11
У пациентов, страдающих демиелинизирующей невропатией, симптомы возникают из-за низкой скорости нервной проводимости, однако у людей с деградацией аксонов скорость нервной проводимости средняя или нормальная.Наследственная моторная и сенсорная нейропатия_sentence_12
Причины Наследственной моторной и сенсорной нейропатии_section_1
Все наследственные моторные и сенсорные невропатии передаются по наследству. Наследственная моторная и сенсорная нейропатия_предложение_13
Хромосомы 17 и 1 кажутся наиболее распространенными хромосомами с мутациями. Наследственная моторная и сенсорная нейропатия_предложение_14
Заболевание может передаваться по аутосомно-доминантному, аутосомно-рецессивному или Х-сцепленному типу.Наследственная моторная и сенсорная нейропатия_предложение_15
Диагноз Наследственная моторная и сенсорная нейропатия_section_2
Пациенты с наследственной моторной и сенсорной невропатией диагностируются при физическом обследовании, которое направлено на выявление мышечной атрофии, слабости и сенсорных реакций. Наследственная моторная и сенсорная нейропатия_предложение_16
В дополнение к этому, электромиография и тесты моторной нервной проводимости могут помочь клиницистам решить, какой это тип моторной и сенсорной невропатии и насколько серьезным является заболевание.Наследственная моторная и сенсорная нейропатия_предложение_17
Окончательное подтверждение может быть получено путем генетического тестирования. Наследственная моторная и сенсорная нейропатия_предложение_18
Классификация Наследственная моторная и сенсорная нейропатия_раздел_3
Болезнь Шарко – Мари – Тута была впервые описана в 1886 году Жан-Мартеном Шарко, Пьером Мари и независимо Говардом Генри Тутом. Наследственная моторная и сенсорная нейропатия_предложение_19
В 1950-х годах произошла дальнейшая классификация, в результате которой пациенты разделились на две отдельные группы.Наследственная моторная и сенсорная нейропатия_предложение_20
Группа 1 характеризовалась медленной скоростью нервной проводимости и демиелинизирующей невропатией. Наследственная моторная и сенсорная нейропатия_ предложение_21
Группа 2 характеризовалась в основном нормальной скоростью нервной проводимости и дегенерацией аксонов. Наследственная моторная и сенсорная нейропатия_ предложение_22
В 1968 году HMSN были снова разделены на семь групп: Наследственная моторная и сенсорная нейропатия_ предложение_23
Наследственная моторная и сенсорная нейропатия_table_general_1
| Тип Наследственная моторная и сенсорная нейропатия_header_cell_1_0_0 | Другие названия Наследственная моторная и сенсорная нейропатия_header_cell_1_0_1 | болезней База данных Наследственная моторная и сенсорная нейропатия_header_cell_1_0_2 | OMIM Наследственная моторная и сенсорная нейропатия_header_cell_1_0_3 | Наследственная моторная и сенсорная нейропатия_header_cell_1_0_4 |
|---|---|---|---|---|
| HMSN1 Наследственная моторная и сенсорная нейропатия_cell_1_1_0 | Болезнь Шарко – Мари – Тута типа 1A и 1B Наследственная моторная и сенсорная нейропатия_cell_1_1_1 | Наследственная моторная и сенсорная нейропатия_cell_1_1_2 | (множественная) Наследственная моторная и сенсорная нейропатия_cell_1_1_3 | Гипертрофический демиелинизирующий тип: пораженные люди в подростковом возрасте испытывают слабость и атрофию в нижних конечностях, а затем у них развиваются слабость в руках.Это наиболее распространенный тип ШМТ. Наследственная моторная и сенсорная нейропатия_cell_1_1_4 |
| HMSN2 Наследственная моторная и сенсорная нейропатия_cell_1_2_0 | Болезнь Шарко – Мари – Тута тип 2 Наследственная моторная и сенсорная нейропатия_cell_1_2_1 | Наследственная моторная и сенсорная нейропатия_cell_1_2_2 | (множественная) Наследственная моторная и сенсорная нейропатия_cell_1_2_3 | Тип нейронов: симптомы, сходные с симптомами типа 1, проявляются в подростковом возрасте. Наследственная моторная и сенсорная нейропатия_cell_1_2_4 |
| HMSN3 Наследственная моторная и сенсорная нейропатия_cell_1_3_0 | Болезнь Дежерина – Соттаса (тип 3 Шарко – Мари – Тута) Наследственная моторная и сенсорная нейропатия_cell_1_3_1 | Наследственная моторная и сенсорная нейропатия_cell_1_3_2 | Наследственная моторная и сенсорная нейропатия_cell_1_3_3 | Начинается в младенчестве и приводит к задержке моторики, гораздо более серьезной, чем у типов 1 и 2.Наследственная моторная и сенсорная нейропатия_cell_1_3_4 |
| HMSN4 Наследственная моторная и сенсорная нейропатия_cell_1_4_0 | Болезнь Рефсума Наследственная моторная и сенсорная нейропатия_cell_1_4_1 | Наследственная моторная и сенсорная нейропатия_cell_1_4_2 | Наследственная моторная и сенсорная нейропатия_cell_1_4_3 | Тип позвоночника: мышечная слабость и атрофия, как и при других типах ШМТ, но отличаются аутосомно-рецессивным наследованием. Наследственная моторная и сенсорная нейропатия_cell_1_4_4 |
| HMSN5 Наследственная моторная и сенсорная нейропатия_cell_1_5_0 | Шарко – Мари – Зуб с пирамидными признаками Наследственная моторная и сенсорная нейропатия_cell_1_5_1 | — Наследственная моторная и сенсорная нейропатия_cell_1_5_2 | Наследственная моторная и сенсорная нейропатия_cell_1_5_3 | Пирамидальный тип: начало в возрасте 5–12 лет.Сначала от слабости и атрофии мышц страдают нижние конечности, а затем — верхние конечности. Тип 5 также связан с потерей зрения и слуха. Наследственная моторная и сенсорная нейропатия_cell_1_5_4 |
| HMSN6 Наследственная моторная и сенсорная нейропатия_cell_1_6_0 | Тип Шарко – Мари – Тута 6 Наследственная моторная и сенсорная нейропатия_cell_1_6_1 | Наследственная моторная и сенсорная нейропатия_cell_1_6_2 | Наследственная моторная и сенсорная нейропатия_cell_1_6_3 | Раннее начало мышечной слабости и атрофии с последующей атрофией зрительного нерва, приводящей к потере зрения и, возможно, слепоте.Наследственная моторная и сенсорная нейропатия_cell_1_6_4 |
| HMSN7 Наследственная моторная и сенсорная нейропатия_cell_1_7_0 | HMSN + пигментный ретинит Наследственная моторная и сенсорная нейропатия_cell_1_7_1 | Наследственная моторная и сенсорная нейропатия_cell_1_7_2 | — Наследственная моторная и сенсорная нейропатия_cell_1_7_3 | Позднее с мышечной слабостью и атрофией, в основном нижних конечностей. Наследственная моторная и сенсорная нейропатия_cell_1_7_4 |
Лечение Наследственная моторная и сенсорная нейропатия_раздел_4
В настоящее время не известно фармакологическое лечение наследственной моторной и сенсорной нейропатии.Наследственная моторная и сенсорная нейропатия_предложение_24
Однако большинство людей с этими заболеваниями могут ходить и быть самодостаточными. Наследственная моторная и сенсорная нейропатия_предложение_25
Некоторые методы облегчения болезни включают физиотерапию, растяжку, подтяжки и иногда ортопедическую операцию. Наследственная моторная и сенсорная нейропатия_ предложение_26
Поскольку заболевания стопы являются обычным явлением при невропатии, необходимо принять меры предосторожности для укрепления этих мышц и использовать профилактические меры и физиотерапию для предотвращения травм и деформаций.Наследственная моторная и сенсорная нейропатия_ предложение_27
Прогноз Наследственная моторная и сенсорная нейропатия_section_5
Наследственная моторная и сенсорная нейропатия относительно распространены и часто наследуются с другими нервно-мышечными состояниями, и эти сопутствующие заболевания вызывают ускоренное прогрессирование заболевания. Наследственная моторная и сенсорная нейропатия_ предложение_28
Большинство форм HMSN поражает мужчин раньше и сильнее, чем женщин, но другие не проявляют предрасположенности к какому-либо полу.Наследственная моторная и сенсорная нейропатия_ предложение_29
HMSN затрагивает все этнические группы. Наследственная моторная и сенсорная нейропатия_предложение_30
Наиболее распространенные формы не имеют расовой принадлежности, но другие рецессивно наследуемые формы имеют тенденцию влиять на определенные этнические группы. Наследственная моторная и сенсорная нейропатия_предложение_31
Начало HMSN чаще всего встречается в раннем детстве, с клиническими эффектами, возникающими в возрасте до 10 лет, но некоторые симптомы сохраняются на протяжении всей жизни и медленно прогрессируют.Наследственная моторная и сенсорная нейропатия_ предложение_32
Следовательно, эти симптомы не проявляются до более позднего возраста. Наследственная моторная и сенсорная нейропатия_предложение_33


 Сопровождается болью и на начальной стадии судорогами;
Сопровождается болью и на начальной стадии судорогами; Скудная диета может привести к дефициту витаминов.
Скудная диета может привести к дефициту витаминов. Травмы, такие как дорожно-транспортные происшествия, падения или спортивные травмы, могут повредить или даже привести к разрыву периферических нервов. Компрессия нерва может возникать при постоянном воздействии на периферические нервы.
Травмы, такие как дорожно-транспортные происшествия, падения или спортивные травмы, могут повредить или даже привести к разрыву периферических нервов. Компрессия нерва может возникать при постоянном воздействии на периферические нервы.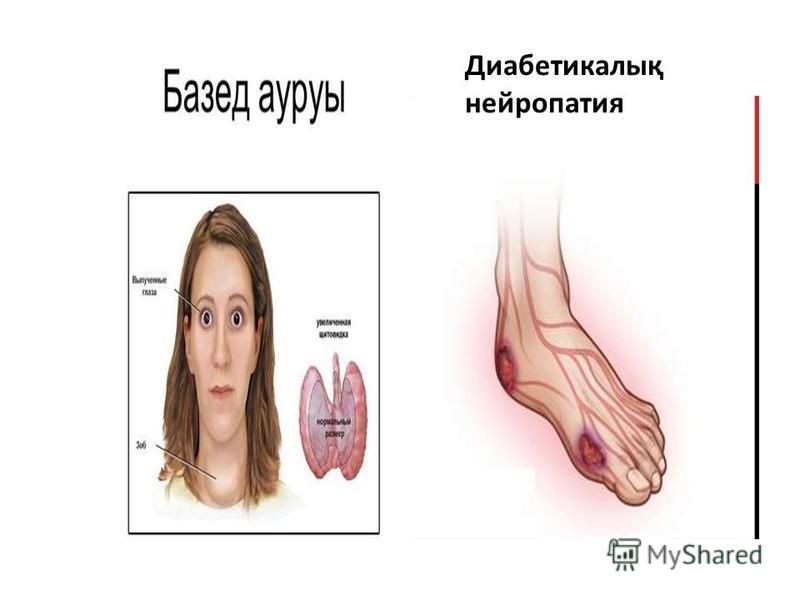 Ноги и другие области тела со сниженной чувствительностью могут незаметно повреждаться. Необходимо следить за целостностью кожных покровов, особенно если есть сахарный диабет так как даже незначительные повреждения кожи могут приводить к инфицированию тканей.
Ноги и другие области тела со сниженной чувствительностью могут незаметно повреждаться. Необходимо следить за целостностью кожных покровов, особенно если есть сахарный диабет так как даже незначительные повреждения кожи могут приводить к инфицированию тканей.
