Болит позвоночник в районе лопаток: причины, методы лечения
Боль между лопатками – это не совсем типичная локализация для болезненных ощущений в спине. Как правило, если болит спина – то болит она в области поясницы или каких-то определённых позвонков.
А сдавление, жжение или пульсация в верхней части спины между лопаток может вызвать недоумение – такая проблема не на слуху и редко обсуждается. Поэтому человек, который столкнулся с подобной ситуацией, ищет в интернете ответы на вопросы «Почему болит спина в области лопаток? К какому врачу обращаться при боли в спине между лопаток? И как лечить боль в лопатке?»
Всего за 6 минут вы узнаете намного больше информации на эту тему и будете знать, как действовать в подобной ситуации.
Боль в лопатках: какие могут быть причины?
Среднестатистический человек хорошо осведомлён, что такое лопатка – это плоская треугольная парная кость в верхней части спины. Но вот почему она болит?
Самые вероятные причины могут быть такими:
- Проблемы с позвоночником, травмы.

- Заболевания внутренних органов: воспаление лёгких (пневмония), плеврит, стенокардия, перикардит, гастрит и перфорация желудка вследствие язв сопровождаются выраженной болезненностью в спине сверху.
- Мышечные проблемы: миалгия, воспаление мышц (миозит) вызывают тянущие боли в лопатках.
Кроме вышеперечисленных, с болями в лопатках могут сталкиваться беременные на разных сроках, что для них является вариантом нормы. Но проблема может быть и серьёзнее – новообразования (как доброкачественные, так и злокачественные) в грудной клетке или брюшной полости могут давать схожую симптоматику. Однако не спешите паниковать и бить тревогу – даже стресс косвенно может приводить к болям в лопатках из-за мышечного перенапряжения и сутулости. Подобные симптомы могут быть вызваны лишним весом, неправильным положением на рабочем месте или во время сна.
Виды болей между лопатками
Сам симптом — то есть, характер болевых ощущений в лопатках многое говорит о первопричинном заболевании. Боль может быть острой приступообразной и хронической (постоянной), также она различается по типу и интенсивности.
Ноющая боль в лопатке
В большинстве случаев, ноющая боль между лопатками говорит о патологии позвонков и позвоночника. Сколиотические деформации позвоночного столба, остеохондроз или грыжа межпозвоночного диска вызывают такую симптоматику. Ноющей болью может проявиться и язвенная болезнь – в таком случае без гастроэнтеролога не обойтись.
Жжение в районе лопаток
Возникновение жгучей боли в лопатках сообщает нам о потенциальных проблемах с сердцем, например, об ишемической болезни сердца. Такая боль не зависит от движения, редко бывает долгой и проходит вскоре после приёма нитроглицерина. Второй вариант – защемление нерва межпозвоночными дисками. Здесь нитроглицерин не поможет, но помогут нестероидные противовоспалительные препараты. Облегчение приходит, если изменить положение тела на более удобное. Кроме перечисленного, симптом жжения возникает при забросе желудочного содержимого в пищевод (рефлюкс-эзофагит).
Облегчение приходит, если изменить положение тела на более удобное. Кроме перечисленного, симптом жжения возникает при забросе желудочного содержимого в пищевод (рефлюкс-эзофагит).
Тупая боль между лопатками
Как правило, пациенты описывают боль, возникающую при патологии сухожилий, связок и мышц, словом «тупая». Такую же характеристику дают болезненным ощущениям при заболеваниях внутренних органов – холецистите или желчнокаменной болезни.
Пульсирующая боль в лопатке
Травма рёбер, лопаток или позвонков провоцирует появление характерной пульсирующей боли в области лопаток. Эта болевая симптоматика может становиться более выраженной при чихании или кашле. С такими симптомами не следует медлить — нужно быстро обратиться к травматологу.
Давящая боль в лопатке
При воспалительных явлениях в окружающих лопатку мышцах может возникать чувство сдавления. Кроме выраженной болезненности, миозит (воспаление мышцы) приводит к ограничению подвижности плеча и руки.
Острая, резкая боль между лопатками
Начинающаяся язва желудка, приступ желчной колики или пиелонефрит проявляются колющей резкой болью. В случае перфорации язвы боль начинается в желудке, сопровождается тошнотой, изжогой и вздутием живота. При плеврите пациент так же будет отмечать резкую боль в области лопаток, но ее будет дополнять кашель.
Боль при вдохе
Если болевые ощущения появляются или усиливаются во время вдоха, это может сигнализировать нам о болезнях лёгких или межрёберной невралгии. Боль при невралгии имеет простреливающий, опоясывающий характер. А при болезнях лёгких, как правило, к боли присоединяются кашель, нарушение общего самочувствия, слабость и повышение температуры.
Какой бы ни был характер боли между лопатками, если они не стихают в течение 1-1,5 суток, рекомендуется посетить врача.
К какому врачу обращаться при боли в спине между лопаток?
Поскольку этиология боли между лопатками довольно разнообразна, прежде всего вам необходимо записаться к терапевту. Доктор оценит ситуацию, соберет анамнез, проведёт первичное диагностическое обследование и сориентирует, к какому специалисту обратиться для наиболее продуктивного избавления от боли данной локализации.
Доктор оценит ситуацию, соберет анамнез, проведёт первичное диагностическое обследование и сориентирует, к какому специалисту обратиться для наиболее продуктивного избавления от боли данной локализации.
Дальнейшее лечение может проходить у травматолога, ортопеда, невролога, гастроэнтеролога, кардиолога, пульмонолога и других узконаправленных специалистов.
Как диагностируют боли в лопатках
Помимо сбора жалоб, осмотра и аккуратной пальпации (ощупывания) причинного участка доктору может понадобится провести ряд дополнительных диагностических мероприятий:
- Общий и биохимический анализ крови, анализ мочи.
- Рентген-исследование (при необходимости более глубокого изучения – компьютерная томография (КТ)).
- Магнитно-резонансная томография (МРТ) для оценки состояния внутренних органов, связок, сухожилий.
- Ультразвуковая диагностика может быть полезна для определения функции почек и кишечника.
- Электрокардиограмма для диагностики болезней сердца.

- Флюорография при подозрении на легочные проблемы.
- Гастроскопия для исследования функции желудка.
Лечение болей между лопаток
Прочитав данную статью, вы понимаете, что боль в лопатках может быть признаком очень разных заболеваний. Если вы не страдаете каким-либо хроническим недугом и впервые столкнулись с болями между лопаток, то вы можете попробовать подойти к лечению симптоматически. Первым делом убедитесь, что вы не находитесь в состоянии постоянного мышечного зажима из-за неудобной позы во время сна или работы. Можно принять обезболивающий препарат 1-2 раза. Однако если это не помогает – оттягивать посещение врача больше не следует.
Как облегчить приступ боли в лопатках
Когда боль возникает внезапно и выводит из строя, лучшее, что вы можете сделать – это попытаться унять боль. На время снять болевой синдром позволит приём анальгетиков (Нимесулид, Ибупрофен, Кеторолак). Можно нанести мазь с такими же действующими веществами на болезненный участок спины.
Мы не рекомендуем проводить массаж или самомассаж в таких случаях. Также не советуем использовать какие-то согревающие компрессы или греть спину другим способом. Всё это может только усугубить проблему.
Как лечить боль в лопатке
Лечением заболевания, которое спровоцировало симптом в виде боли между лопаток, должен заниматься врач соответствующей специальности. Это может быть очень серьёзная патология, и отнестись к ее лечению нужно внимательно. Не будем углубляться в кардиологию и гастроэнтерологию, а расскажем о восстановительных и общеукрепляющих процедурах, которые будут полезны при любом из возможных заболеваний.
- Лечебная физкультура. В реабилитации пациента после заболеваний позвоночного столба и суставов огромную роль играет постепенное возвращение организма к физической нагрузке. Конечно, это не должно быть в острый период болезни, когда каждое движение даётся с трудом. Однако на стадии выздоровления лечебная физкультура и лечебная гимнастика положительно влияют на состояние всего тела благодаря укреплению мышц и проработке суставов.

- Кинезиотерапия. Для быстрого и функционального восстановления после травм и болезней опорной системы назначают кинезиотерапию. Этот комплекс упражнений с собственным весом или со специализированными тренажёрами мягко и без перегрузки организма помогает вернуть былую подвижность поврежденным суставам. Кроме того, доказано стимулирующее действие кинезиотерапии на иммунитет и обмен веществ. Регулярные занятия способны замедлить переход заболевания в хроническую стадию и предотвратить рецидив болезни.
- Лечебный массаж. Полезное действие массажа сложно переоценить. Помимо физиологического действия на тело, поглаживания и разминания мышц оказывают эффект и на психологическое состояние человека. А за счёт стимуляции кровообращения и обмена веществ восстановление происходит быстрее и гармоничнее.
- Иглорефлексотерапия. Опытный врач-иглорефлексотерапевт способен воздействовать на специальные точки (точки аккупунктуры), стимулируя внутренние резервы организма на борьбу с болезнью.
 Показания к применению иглорефлексотерапии настолько широки, что сложно назвать заболевание, при котором она будет неэффективна. Это результативный способ избавления от боли, мышечных зажимов и спазмов. По данным исследований, иглорефлексотерапия в комплексе с другими физиотерапевтическими процедурами позволяет сократить продолжительность лечения.
Показания к применению иглорефлексотерапии настолько широки, что сложно назвать заболевание, при котором она будет неэффективна. Это результативный способ избавления от боли, мышечных зажимов и спазмов. По данным исследований, иглорефлексотерапия в комплексе с другими физиотерапевтическими процедурами позволяет сократить продолжительность лечения.
В клинике физической терапии 401 в Минске мы предлагаем вам опыт наших специалистов, который они собрали и воплотили в программе реабилитации «Здоровая спина», благодаря которой вы сможете снова двигаться без боли и заниматься любимым делом, либо попросту забыть о проблеме, которая преследовала вас много лет.
Остеохондроз шейного отдела позвоночника – причины, симптомы и лечение
Серьезную болезнь позвоночника часто называют платой человечества за эволюцию. С тех пор, как наши далекие предки стали прямоходящими, многократно возросла нагрузка на хребет. Анатомическое строение позвоночника обеспечивает его подвижность, но одновременно создает предпосылки остеохондроза, непременным спутником которого выступает сильная боль.
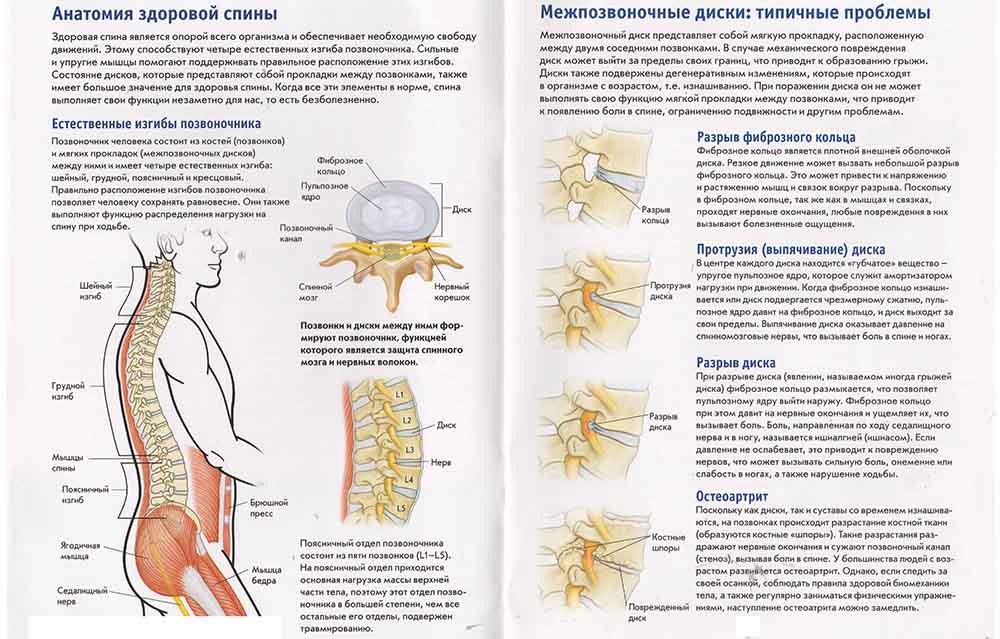
Позвоночник состоит из более чем 30 парных и непарных позвонков. Большинство из них имеют тело, дуги, две ножки, связки, суставные отростки. К ним крепятся группы мышц. Между телами позвонков расположены хрящевые диски. Сложная структурная комбинация регулирует функции жизнедеятельности.
В центре каждого позвонка — отверстие, образующее канал. Через него проходит спинной мозг. Лечение представляет особую сложность, требует внимания и высокой врачебной квалификации.
Причины остеохондроза шейного отдела позвоночника
Позвонки шейного отдела очень мелкие. Поэтому они более подвижны и уязвимы. С возрастом или при влиянии неблагоприятных стимулов происходит разрушение хрящевой основы. Разрушению в первую очередь подвергаются наиболее уязвимые звенья, в частности самые маленькие верхние позвонки:
- Атлант — первый и самый мелкий позвонок, не имеющий тела. Свое название он получил от имени античного героя, поддерживающего небесный свод. Атлант «держит» черепную коробку.

- Эпистрофей: данный шейный позвонок в передней зоне содержит зубовидный вырост. Атлант и эпистрофей позволяют шее осуществлять вращение головы.
В их отростках есть отверстия: через них проходят артерия и вены. Сокращение межпозвоночных расстояний сдавливает их и грозит затруднением кровотока.
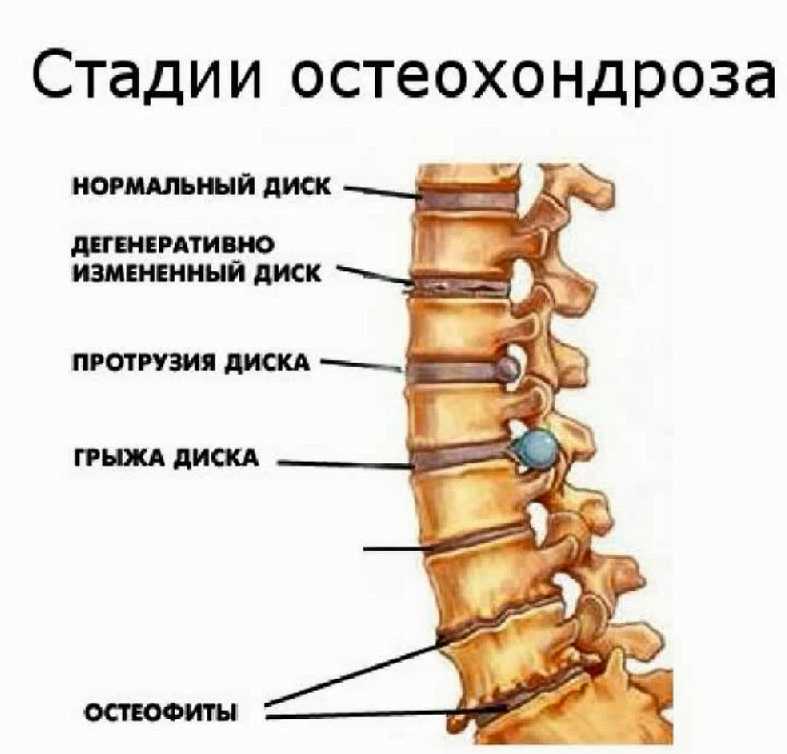
В формировании недуга ведущая роль принадлежит качеству межпозвоночных дисков, которые состоят из многослойного фиброзного кольца, пульпы и ядра. Слои из прочных волокон формируют надежное кольцо, способное удерживать ядро в центре и фиксировать позвонки в правильном положении. С годами эластичный материал замещается хрупкой рубцовой субстанцией. Диск утрачивает свою прочность и теряет способность выполнять физиологические задачи. При шейном хроническом остеохондрозе позвоночника повышается внутридисковое давление, случается разрыв дискового кольца, и пульпа проникает в освободившееся пространство. Так проявляется межпозвоночная грыжа, вызывающая сильнейшую боль из-за сдавливания нервных волокон. Иногда деструктивные явления затрагивают и твердые ткани.
Иногда деструктивные явления затрагивают и твердые ткани.
Причины разрушения костей и хрящей позвоночника разнообразны.
Часто остеохондроз проявляется вследствие целого ряда негативных факторов, наиболее значительные из них:
- Избыточный вес. Ожирение, имеющееся у многих современных горожан, создает дополнительное вертикальное давление на остов, в результате чего страдает также его шейный отдел.
- Гиподинамия. Динамический дефицит ослабляет мышцевый каркас. Через непродолжительное время он подвергается дистрофии и не способен осуществлять насущную поддержку. Позвонки начинают отклоняться в сторону, возникает дополнительное давление в отдельных частях, ведущее к повреждению и возникновению боли.
- Неправильное или недостаточное питание. Пищевое ограничение или отказ от диеты ведет к прекращению поступления жизненноважных микроэлементов в хрящевую, мышечную ткань, меняется ее строение. Спина делается более уязвимой, повышается угроза травм, переломов и инфекционных поражений.

- Трансформация гормонального фона. С возрастом наступает внутренний дисбаланс в механизме обмена веществ. Костные и хрящевые элементы становятся хрупкими, гибкость позвоночника резко сокращается (вплоть до полной ее утраты). Кроме возраста, провоцирующим моментом становится генетическая предрасположенность. Гормональный остеохондроз – тип наследственного заболевания.
- Неравномерное распределение нагрузки на хребет. Приступы острого остеохондроза происходят с поднятием тяжестей или выполнением спортивных упражнений.
- Длительное неправильное положение позвоночника (при неудобном сидении за столом), постоянные внешние обстоятельства (во время физического труда, вождения машины).
- Высокие каблуки – источник ряда проблем в области здорового образа жизни. Неудобная обувь провоцирует перемещение естественного центра тяжести тела и неравномерное распределение веса. Позвоночник испытывает огромные перегрузки. Особенно опасны высокие каблуки при беременности. Плоскостопие также сказывается на стабильности хребта.

- Травмы различной степени тяжести. Застарелые травмы, если больной их игнорирует, становятся причиной остеохондроза и вызывают сильную боль.
- Инфекционные заболевания. Лечение, осложненное инфекцией, представляет особую сложность и требует высокопрофессионального участия.
Трудно сказать, какой из перечисленных признаков обладает наибольшей значимостью для установления истоков дисфункции шейного сегмента. Пагубные последствия влечет любой из них.
Какие симптомы и боли из-за шейного остеохондроза
С появлением болевых ощущений в шейном пространстве врач выясняет их первоисточник и лечит. Боль — не единственный признак.
Наблюдаются следующие синдромы:
- Ноющая боль в области шеи даже в статичном положении. Состояние объясняется тем, что деструкция межпозвонковых субстанций вызывает компрессию нервных волокон верхнего отдела позвоночника. Дополнительным негативным стимулом служат воспалительные явления в мягких тканях, расположенных вокруг очага болезни.
 Похожие симптомы проявляются и при других болезнях, разумно для устранения боли обратиться к врачу.
Похожие симптомы проявляются и при других болезнях, разумно для устранения боли обратиться к врачу. - Резкая боль, сопровождающая перемену позы (трудно повернуть голову). Возникает из-за чрезмерного напряжения мышц. Они стараются нейтрализовать недостатки и стремятся поддерживать позвонки шейного отдела в функциональном положении. Следствием перенапряжения наступает воспалительное заболевание и возникновение боли.
- Корешковый синдром позвоночного отдела. Онемение в шейном разделе провоцируется сдавливанием сосудов корешков спинного мозга. При поражении возникает дефицит питания тканей, что осложняет течение болезни.
- Спазм артерии, происходящий из-за твердых выростов, артрозов. Головокружение, головная боль, «пятна» перед глазами являются признаком спазма.
В ходе развития шейного остеохондроза в болезнь вовлекаются разнообразные элементы.
Внешние симптомы болезни являются проявлением следующих внутренних процессов:
- Недостаток уровня кровоснабжения пульпы диска.
 При отсутствии болезней поток крови по принципу диффузии устремлен к дискам. Остеохондроз позвоночника служит причиной того, что кровоток замедляется и уменьшает количество приемлемых для питания веществ. В ядро не поступает нужное количество воды, его консистенция теряет упругость, оно утрачивает свою амортизационную возможность. Позвонки чаще «бьются» друг о друга и подвергаются травмированию.
При отсутствии болезней поток крови по принципу диффузии устремлен к дискам. Остеохондроз позвоночника служит причиной того, что кровоток замедляется и уменьшает количество приемлемых для питания веществ. В ядро не поступает нужное количество воды, его консистенция теряет упругость, оно утрачивает свою амортизационную возможность. Позвонки чаще «бьются» друг о друга и подвергаются травмированию. - Деформация фиброзного кольца бывает из-за утраты его эластичности. Из-за уменьшения прочности пульпозного ядра на фиброзное кольцо ложится дополнительная нагрузка. Если не провести лечение, то появятся симптомы шейного смещения, защемления нервных волокон, формируется угроза травмы спинного мозга.
- Выпячивание пульпозного ядра — протрузия диска. Иногда бывает разрыв фиброзного кольца и образование межпозвоночной грыжи.
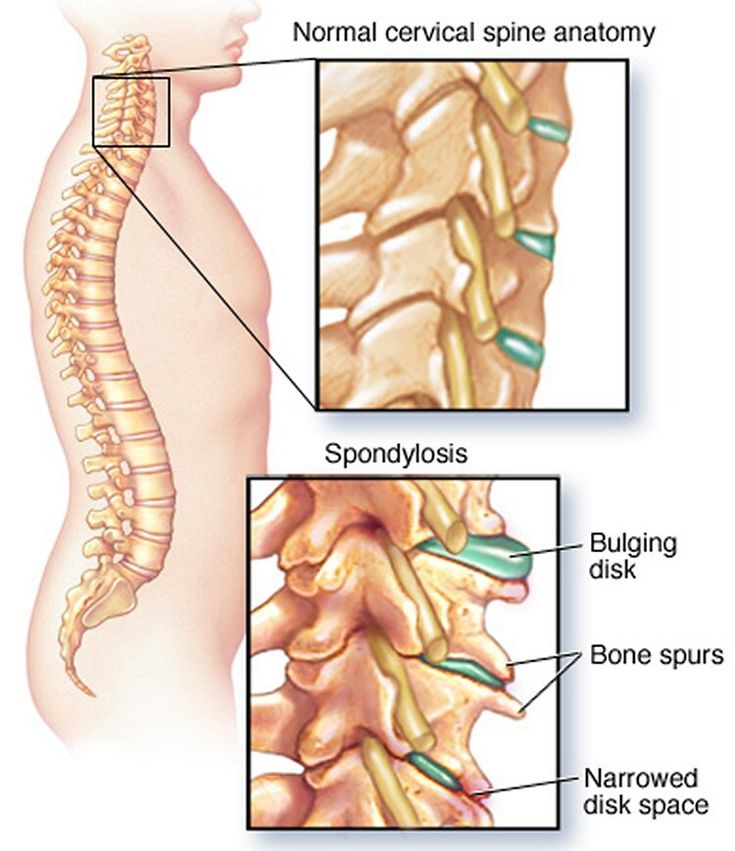
- Деструкция суставов – спондилез, заканчивающийся разрушением костяных структур и окостенением связок. Хребет становится неподвижным (больному невозможно даже повернуть голову).

- Дискогенный радикулит — форма грыжи, сдавливание нервных окончаний. К ощущениям онемения верхних конечностей прибавляется боль в затылке, аритмия, скованность позвонков.
Диагностика и лечение шейного остеохондроза
С каждым годом болезнь «молодеет». Остеохондрозом шейного отдела позвоночника болеют люди 30-35 лет и даже моложе. В связи с тем, что подростки проводят немало времени в статичной позе у компьютера, болезнь поражает даже школьников. Заболеванию сопутствует повышенное внутричерепное давление, ухудшение зрения. Боль заставляет обращаться к врачу для лечения. Даже самая легкая форма требует работы по восстановлению. Важно объективно оценить характер болезни.
Шейный остеохондроз – многогранная проблема, затрагивающая многие органические элементы. При первых признаках шейного остеохондроза надо пойти к терапевту, он проведет осмотр пациента, назначит диагностику и направит к какому-либо из узких специалистов: травматолог, невролог, ортопед. Диагностика будет более точной при выполнении таких исследований, как МРТ, УЗИ межпозвонковых тканей, КТ или рентген.
Клиническое лечение
Самый простой путь к облегчению страданий пациента — медикаментозное лечение. Прием одной таблетки за короткое время лечит боль, убирает большинство симптомов. Но специалист скажет, что короткий путь – не всегда лучший. Многие препараты предназначены для действия на отдельный орган. Характер их влияния на другие не изучен. Биологическое строение позвоночника представляет сложнейшую систему взаимосвязанных элементов. Для лечения остеохондроза универсальное средство, которое лечит одно и не вредит другому, пока не изобретено. Но существует объединенный подход к устранению патологий в шейном отделе позвоночника с учетом взаимосвязи элементов.
Остеохондроз демонстрирует важность комплексного лечения шейного отдела. Скелет, мышцы, связочный аппарат, вены, артерии, лимфопротоки расположены в шее в непосредственной близости друг от друга и действуют в полной взаимной синхронизации.
Каждый случай заболевания индивидуален, но существуют общие этапы лечения позвоночного отдела:
- Начальная ступень посвящена снятию боли.
 Пути блокировки боли бывают разными: иногда экстренно необходимы болеутоляющие препараты до начала полноценного лечения.
Пути блокировки боли бывают разными: иногда экстренно необходимы болеутоляющие препараты до начала полноценного лечения. - Реставрация дисков. Такой длительный труд требует терпения и упорства. Есть широкий диапазон медицинских средств. Главная задача – определить, какому отдать предпочтение.
- Активизация кровоснабжения пораженной области. Важный этап стадии лечения, способствующий лучшему питанию тканей, доставке к ним нужных аминокислот и микроэлементов.
- Восстановление тонуса мышц. Предоставляет возможность для правильного расположения всех фрагментов скелета.
- Профилактика и построение восстановительной программы дают длительный эффект. Реабилитация продолжается даже при устранении воспаления.
Люди думают, что специалист в первую очередь назначит обезболивающие препараты. Медицина же предлагает разные пути решения вопроса. К какому же врачу обращаться для коррекции остеохондроза?
Лечение у врача остеопата
Остеопатия – специализация восстановительной медицины, основанная на всеобъемлющем подходе к исцелению организма. Лечение органов при остеохондрозе позвоночника рассматривается в их тесной взаимосвязи. В этой медицинской области при возникновении боли ставится задача ее устранения, лечения диска и общего регулирования процессов.
Лечение органов при остеохондрозе позвоночника рассматривается в их тесной взаимосвязи. В этой медицинской области при возникновении боли ставится задача ее устранения, лечения диска и общего регулирования процессов.
Безмедикаментозное лечение направлено на активизацию защитных резервов. Врач-остеопат стимулирует скрытые способности, ищет пути к самоизлечению и саморегуляции. Среди всех остеопатических направлений в нашей клинике наиболее эффективно используются следующие методы:
Структуральный метод
Структуральная терапия наиболее часто используется в корректировке остеохондроза шеи, она направлена на регулирование опорно-двигательного аппарата. Шейный отдел — фрагмент позвоночного столба. Функциональные сбои вызываются повреждениями суставных отростков. Твердая основа скелета в шее разрастается, появляются остеофиты – наросты. Подобные образования часто называют шипами или продуктами отложения солей. При такой патологии надо обратиться к специалисту. Остеофиты травмируют мягкие ткани, диски.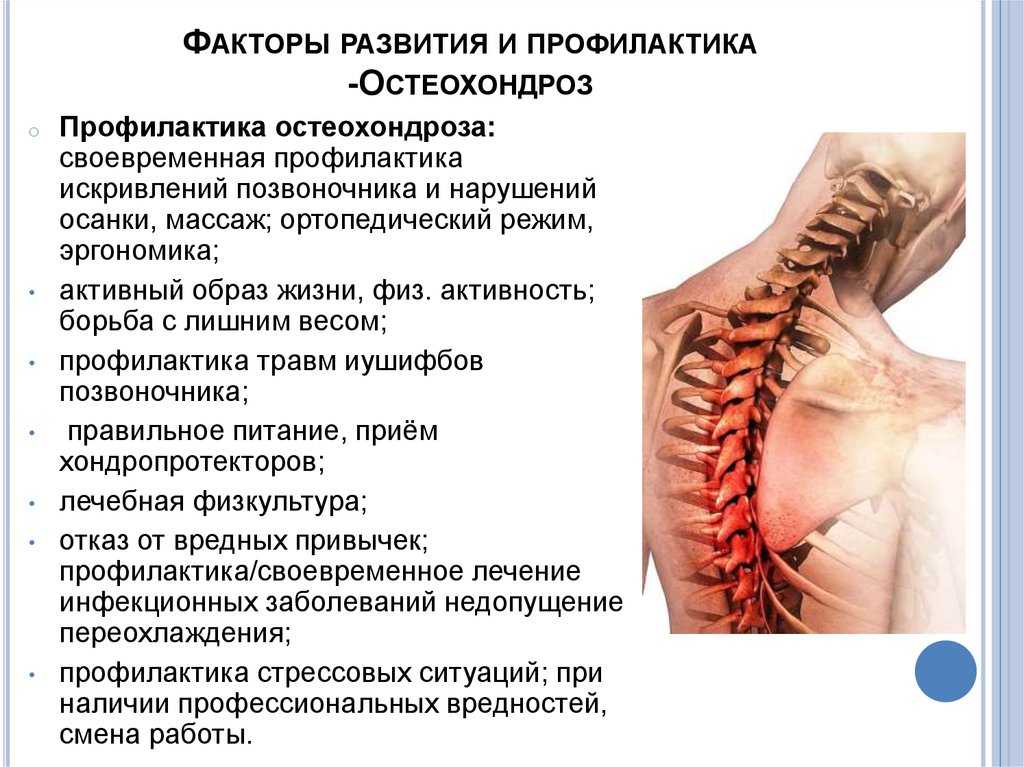 В ходе болезни:
В ходе болезни:
- мышцы теряют способность поддерживать хребет и приходиться обращаться к поддерживающему корсету.
- связки утрачивают эластичность, деформируют скелет, позвонки сращиваются и остов теряет гибкость.
- Нервные окончания сдавливаются, причиняя болезненные ощущения.
При сильной боли в шее надо получить лечение: невролог определит характер патологии.
Структуральный принцип излечения позволяет урегулировать дисбаланс внутренних частей позвоночника. Медицинские препараты не используются.
Висцеральный метод
Нервные окончания, мышцы, мягкие ткани шеи, крово- и лимфопути функционируют в рамках единой системы. Постоянные воспалительные заболевания горла сказываются на состоянии шейного участка: воспаление распространяется на мягкие ткани, появляются боли и отеки с последующим сдавливанием спинного мозга. Ухудшается пополнение межпозвоночных дисков нужными веществами – возникает остеохондроз. Висцеральное направление устраняет ситуации, мешающие эффективному взаимодействию внутренних органов. Какой из подходов наиболее предпочтителен — решает врач-терапевт.
Какой из подходов наиболее предпочтителен — решает врач-терапевт.
Остеопатия прослеживает связи между различными зонами человеческого тела и регулирует их взаимодействие, устраняя заболевание. Доктор лечит остеохондроз шейного отдела с помощью пациента.
Краниосакральный метод
При корректировке остеохондроза шеи врач часто выбирает краниосакральную терапию. Теоретическая основа полноценного раздела восстановительной медицины заключается в исследовании костей черепа, имеющих способность к ритмической микроподвижности.
Между твердыми частями черепа есть соединительный фиброзный слой. Он малоподвижен, но под влиянием импульсов происходит малозаметный сдвиг костных пластин. Сбой ритма свидетельствует об отклонении в нейронных связях или отклонении от физиологических норм не только в головном мозге, но и в других связанных с ним органах.
При развитии остеохондроза шеи наблюдается сбой импульсов. При таком течении дел возникает дисбаланс в перемещении жидкостей внутри черепной коробки, добавляется головокружение, голову можно повернуть с трудом. Обеспечение пульпы диска важными веществами ухудшается.
Обеспечение пульпы диска важными веществами ухудшается.
Особенно плохо сложившаяся ситуация сказывается на состоянии наиболее мелких позвонков. Из упругого шарика, выполняющего роль амортизатора, ядро пульпы превращается в твердую жесткую субстанцию. Основная тяжесть ложится на диск, он на протяжении достаточно короткого времени разрушается.
Регулирование черепных импульсов устраняет первоисточник проблемы: нормализация циркуляции жидкостей улучшает снабжение диска нужными для жизнедеятельности компонентами. Активно применяется мануальный массаж. Остеохондроз шейного отдела отступает.
Мануальная терапия и остеопатия — уникальные методики из арсенала восстановительной медицины, где врач лечит остеохондроз с помощью самого чуткого инструмента – рук.
После избавления от боли скорее всего понадобятся сеансы для закрепления успеха.
Параллельно рекомендуются прохождение:
- Психотерапии – реализуется при отсутствии органических и инфекционных поражений для снятия стресса и перестройки на улучшение качества жизни.

- Диетотерапии – эффективное действие по уменьшению силы давления на скелет. Безуглеводный рацион, ограничение употребления жиров быстро исправят ситуацию.
- Лечебной физкультуры – проводится в условиях клиники под руководством инструктора-реабилитолога.
- Физиотерапии – вспомогательное средство, активно используется в остеолечении для стимулирования некоторых направлений саморегулирования.
Профилактика и реабилитация
Недуг устраняют не только специфическим лечением, но и правильным образом жизни и вспомогательными средствами: ЛФК, массаж, лечебная гимнастика.
Для излечения, либо устранения негативных последствий заболевания важно обеспечить:
- Активный образ жизни, занятие физкультурой. В стадии ремиссии полезна умеренная гимнастика, комплекс лечебной физкультуры (ЛФК). Занятия лучше проводить под руководством инструктора.
- Регулярный прием пищи, диета. Следует избегать употребления ряда продуктов. Из рациона исключают соленые, жирные, острые блюда.

- Снижение избыточного веса уменьшает нагрузку шейного сегмента скелета и увеличивает подвижность суставов.
- Защита от простуд и воспалений в шейном направлении
- Осторожность в ходе физического труда и выполнения спортивных упражнений. Резкое или неловкое движение шейного раздела травмирует суставы и блокирует подвижность скелетной конструкции.
- При остеохондрозе шеи в стадии обострения для лечения заболевания надо обратиться к врачу: он решит, какой вариант вспомогательной поддержки предпочтительнее.
При наличии травм или если проявились симптомы хронических или воспалительных процессов, надо обратиться к профильному специалисту.
Противопоказания для лечения у остеопата
Остеопатическая наука оперирует щадящими средствами регулирования внутренних процессов спинного отдела. Ограничения в ее применения обусловлены лишь наличием хронических заболеваний и индивидуальными особенностями организма пациента.
Остеопатия применяется с осторожностью при:
- Онкологических процессах;
- Очагах инфекции в области позвоночника;
- Некоторых видах психиатрических отклонений.

Альтернативой остеопатии при данных противопоказаниях может служить массаж или лечебная гимнастика.
Что такое хондромаляция? — Д-р Крис Джонс Колорадо-Спрингс, Колорадо
Хрящ — это материал, покрывающий концы костей, где они соприкасаются, образуя сустав. Суставной хрящ представляет собой очень прочный материал, который обеспечивает гладкую и ударопрочную поверхность и позволяет костям скользить друг относительно друга во время движения.
В колене, например, это происходит во время таких действий, как ходьба, бег и прыжки.
Повреждению хряща могут способствовать многие факторы, в том числе возрастная дегенерация хряща, избыточный вес, повторяющиеся или острые травмы.
Во время обычной жизнедеятельности хрящ подвергается экстремальному давлению. Это давление значительно увеличивается во время таких действий, как бег и прыжки. Он может быть поврежден в результате этого повторяющегося стресса или в результате одного травматического события. Поверхность хряща можно срезать с конца кости, обнажая нижележащую костную поверхность.
Поверхность хряща можно срезать с конца кости, обнажая нижележащую костную поверхность.
В отличие от других тканей нашего тела, поврежденный хрящ не способен к заживлению, так как не имеет кровоснабжения. Без крови факторы роста, которые инициируют заживление, не могут попасть в поврежденную область и инициировать реакцию заживления.
Повреждение хряща в конечном итоге приводит к артриту. Это не означает, что все, у кого есть какое-либо повреждение хряща, имеют или в конечном итоге получат артрит, но это является предшественником развития артритного сустава.
Важно отметить, что хрящ не у всех людей одинаков. Очевидно, что у одних пациентов хрящи более склонны к дегенеративным изменениям, чем у других. На самом деле, нередко можно увидеть пациентов в возрасте от 30 до 40 лет с прогрессирующим повреждением хряща без каких-либо травм в анамнезе. При опросе этих пациентов часто обнаруживается семейный анамнез артрита у их родителей, братьев и сестер.
Как оценивается повреждение хряща?
Поврежденный хрящ оценивается от степени 0 до степени 4. Степень 0 указывает на нормальный хрящ, а степень 4 указывает на полную потерю хряща с обнажением подлежащей кости.
Степень 0 указывает на нормальный хрящ, а степень 4 указывает на полную потерю хряща с обнажением подлежащей кости.
Степень 0 – Указывает на нормальный хрящ с твердостью при пальпации и отсутствием поверхностных аномалий.
Степень 1 – Хрящ, утративший свою нормальную структуру и мягкий при пальпации. Во время артроскопии этот хрящ легко вдавливается при прикосновении зондом. Пациенты с хондромаляцией 1 степени обычно испытывают боль при интенсивной активности, поскольку хрящ не защищает подлежащую кость, как нормальный хрящ.
Степень 2 – Степень 2 указывает на поверхностную фибрилляцию или на хрящ, имеющий вид ворсистого ковра. Эти ранние изменения указывают на повреждение коллагена, формирующего структуру хряща. Коллагеновые волокна, которые в норме плотно скручены, при повреждении хряща раскручиваются.
Степень 3 – Хрящ с изменениями степени 3 указывает на наличие трещин или расщепления хряща на всю толщину вплоть до субхондральной кости.
4 степень – 4 степень хондромаляции указывает на полную потерю хряща с обнажением субхондральной кости. Изменения 4 степени могут быть фокальными (затрагивают небольшую площадь хряща) или могут быть диффузными, когда затрагиваются большие площади поверхности. Он также может быть монополярным (поражает одну сторону сустава) или биполярным (поражает обе стороны сустава).
Как вы лечите хондромаляцию?
Лечение хондромаляции зависит от типа симптомов, которые испытывает пациент.
Вообще говоря, лучше продолжать консервативное лечение, если только у пациента не возникают механические симптомы (защемление или запирание) или у них не проявляются выраженные артритические изменения, не поддающиеся консервативному лечению. Если у пациента есть механические симптомы, может быть весьма полезно выполнить артроскопию, чтобы очистить или очистить рыхлую хрящевую ткань.
В определенных обстоятельствах они могут быть кандидатами на расширенные процедуры реконструкции хряща, такие как имплантация аутологичных хондроцитов или костно-хрящевые трансплантаты.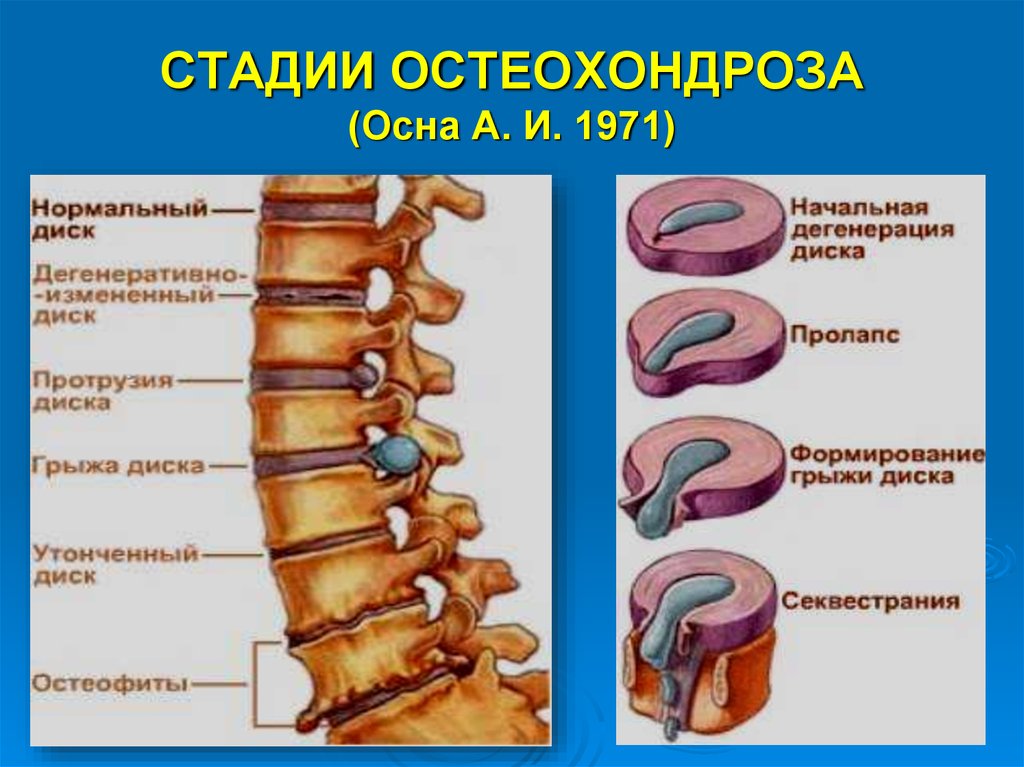 У пациентов с прогрессирующим артритом лучшим хирургическим вариантом является частичная или полная замена коленного сустава.
У пациентов с прогрессирующим артритом лучшим хирургическим вариантом является частичная или полная замена коленного сустава.
Какие существуют консервативные методы лечения?
Консервативное лечение хондромаляции включает модификацию активности, нестероидные противовоспалительные препараты (ибупрофен, напроксен, целебрекс, мелоксикам и т. д.), инъекции кортикостероидов, физиотерапию и поддержание соответствующего веса.
Дополнительно можно использовать инъекции добавок, улучшающих вязкость (гиалуроновая кислота). Эти инъекции могут помочь при воспалении и смазывать сустав, чтобы он мог двигаться более плавно. Наконец, есть несколько относительно новых и захватывающих нехирургических методов лечения хондромаляции, называемых ортобиологическими препаратами.
Что такое ортобиологические препараты?
Ортобиологические средства относятся к методам лечения, которые включают улучшение способности пациентов бороться с воспалением, возникающим в результате повреждения хряща, а в некоторых случаях их способность заживлять поврежденный хрящ.
Ортобиологическое лечение включает использование собственной крови пациентов для создания богатой тромбоцитами плазмы (PRP) или их костного мозга для создания концентрата костного мозга (BMAC). К ним также относится использование аллогенной ткани в виде специально обработанной пупочной или амниотической ткани, которая была пожертвована матерями, давшими согласие, во время планового кесарева сечения. Эти продукты вводят в пораженный сустав с целью добавления в сустав противовоспалительных белков и факторов роста для борьбы с воспалением, связанным с хондромаляцией, и замедления повреждения хряща.
Эти ортобиологические препараты также можно использовать в качестве вспомогательного хирургического средства путем инъекции их в сустав во время артроскопии у пациентов с хондромаляцией или ранним артритом. Я использую их в качестве вспомогательного хирургического средства уже более 5 лет и наблюдаю резкое улучшение состояния пациентов после артроскопии.
Вы также можете посмотреть видео, демонстрирующее различные стадии хондромаляции ниже.
Если у вас есть вопросы, пожалуйста, отправьте мне электронное письмо по адресу:
Записаться на прием
Институт современной ортопедии им. Рубина
Рубин институт передовой ортопедии | РЯО410-601-КОСТЬ (2663) Запросить встречу
|


 Показания к применению иглорефлексотерапии настолько широки, что сложно назвать заболевание, при котором она будет неэффективна. Это результативный способ избавления от боли, мышечных зажимов и спазмов. По данным исследований, иглорефлексотерапия в комплексе с другими физиотерапевтическими процедурами позволяет сократить продолжительность лечения.
Показания к применению иглорефлексотерапии настолько широки, что сложно назвать заболевание, при котором она будет неэффективна. Это результативный способ избавления от боли, мышечных зажимов и спазмов. По данным исследований, иглорефлексотерапия в комплексе с другими физиотерапевтическими процедурами позволяет сократить продолжительность лечения.

 Похожие симптомы проявляются и при других болезнях, разумно для устранения боли обратиться к врачу.
Похожие симптомы проявляются и при других болезнях, разумно для устранения боли обратиться к врачу. При отсутствии болезней поток крови по принципу диффузии устремлен к дискам. Остеохондроз позвоночника служит причиной того, что кровоток замедляется и уменьшает количество приемлемых для питания веществ. В ядро не поступает нужное количество воды, его консистенция теряет упругость, оно утрачивает свою амортизационную возможность. Позвонки чаще «бьются» друг о друга и подвергаются травмированию.
При отсутствии болезней поток крови по принципу диффузии устремлен к дискам. Остеохондроз позвоночника служит причиной того, что кровоток замедляется и уменьшает количество приемлемых для питания веществ. В ядро не поступает нужное количество воды, его консистенция теряет упругость, оно утрачивает свою амортизационную возможность. Позвонки чаще «бьются» друг о друга и подвергаются травмированию.
 Пути блокировки боли бывают разными: иногда экстренно необходимы болеутоляющие препараты до начала полноценного лечения.
Пути блокировки боли бывают разными: иногда экстренно необходимы болеутоляющие препараты до начала полноценного лечения.

 Я не мог бы просить лучшего лечения. Наибольший
оценки… Наивысшая рекомендация… Новое бедро сделало вещи лучше на световые годы.
Я не мог бы просить лучшего лечения. Наибольший
оценки… Наивысшая рекомендация… Новое бедро сделало вещи лучше на световые годы. John Herzenberg
John Herzenberg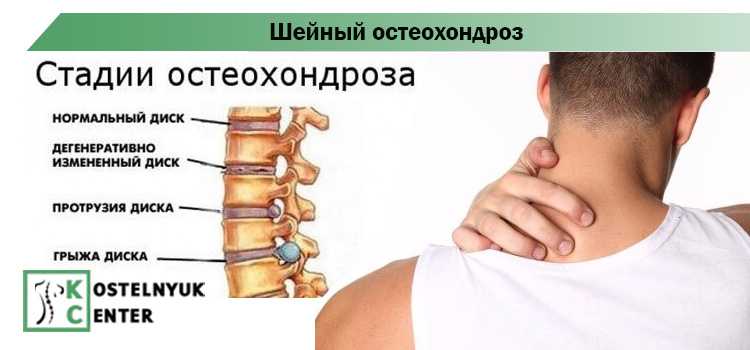 Robert Peroutka
Robert Peroutka Belvedere Ave
Belvedere Ave 