Причины появления синяков после взятия крови из вены или уколов
Підготовка до дослідження органів черевної порожнини
(печінка, жовчний міхур, підшлункова залоза, селезінка, петлі товстого кишечника, позачеревні лімфатичні вузли)
Початок підготовки: бажано починати за три доби до обстеження.
Харчування: (цілеспрямовано на профілактику вздуття живота):
Загальні правила: роздрібнене харчування, виключити переїдання, УВАГА: останнє вживання їжі, як мінімум за 5-6 до проведення дослідження. Дослідження проводиться натщесерце.
Потрібно виключити: бобові, свіжий білий, чорний хліб, солодкі та борошняні вироби, сирі овочі та фрукти, продукти, що мають в собі багато клітковини, мочену капусту, молоко, газовані напої, алкоголь, нікотин, жувальну гумку, карамель.
Рекомендовано за декілька днів: вживання нежирного м’яса та риби, (найкраще готувати на пару), печених яблук, зернових каш, що приготовані на воді. В дні, коли додержуєтесь рекомендованого харчування, бажано вживати не менше 1.5 л рідини (не газована вода або чай, краще не солодкий, або з мінімальною кількістю рафінаду.
Особливості харчування дітей: немовлят можна годувати в день проведення УЗД, рекомендовано, щоби останній прийом їжі був за 3-3.5години до дослідження (тобто необхідно пропустити одне годування). Дітям старшого віку можна зробити перерву між прийомами їжі до 4 годин (якщо дитина не може перенести вимушене голодування, дозволяється дати дитині трохи питної води).
Особливості харчування вагітних: для вагітних дієта перед дослідженням передбачає бережливий режим харчування, ала якщо майбутня мама має можливість витримати, то краще відмовитися від їжі за декілька годин до УЗД ( з цієї причини вагітним дослідження краще призначати на ранок).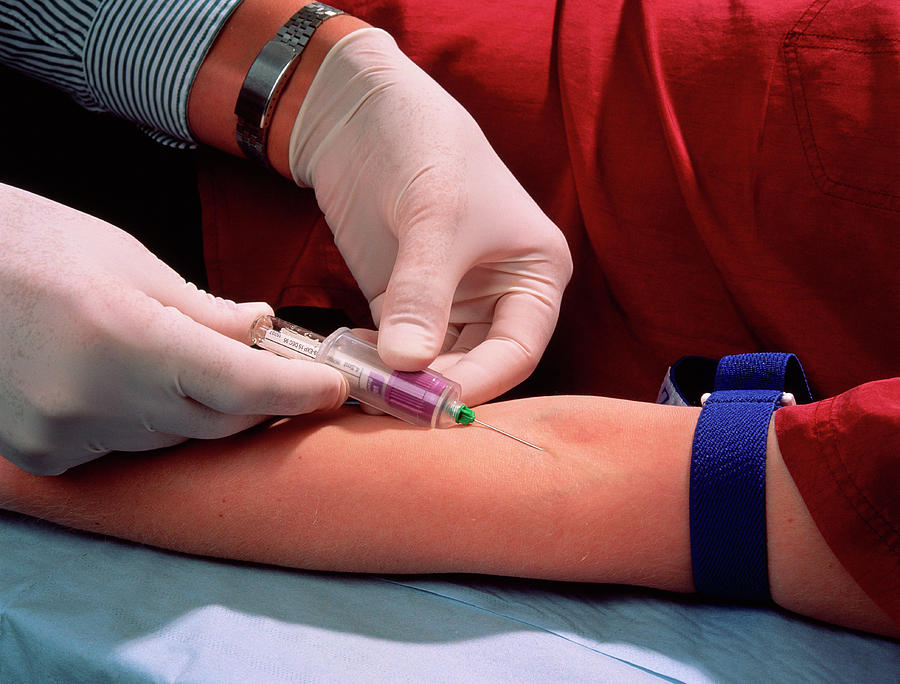
Пацієнтам з цукровим діабетом:
що не отримують інсулін: дослідження краще проводити рано вранці або перед прийомом цукрознижуючих препаратів, можна випити не солодкий чай та з’їсти невеликий шматочок підсушеного білого хліба або галетного печива;
для пацієнтів, що отримують інсулін: краще лікування проводити рано вранці до планового введення інсуліну, при стабільних та не високих показниках цукру у крові (не більше 8.0 ммоль/л), можна планове введення інсуліну перенести на 1 годину пізніше, при високих рівнях цукру у крові, нестабільності показників цукру у крові, схильності до зниженню рівня глюкози у крові, ультразвукове дослідження проводять незалежно від прийому їжі (як при невідкладній ситуації).
Медикаменти: рекомендовано проконсультуватися з лікуючим лікарем що до прийому лікарських засобів. Це стосується як медикаментів, що приймаються на регулярній основі, так і відносно медикаментів, що були виписані безпосередньо перед процедурою – для покращення травлення, або для виключення метеоризму.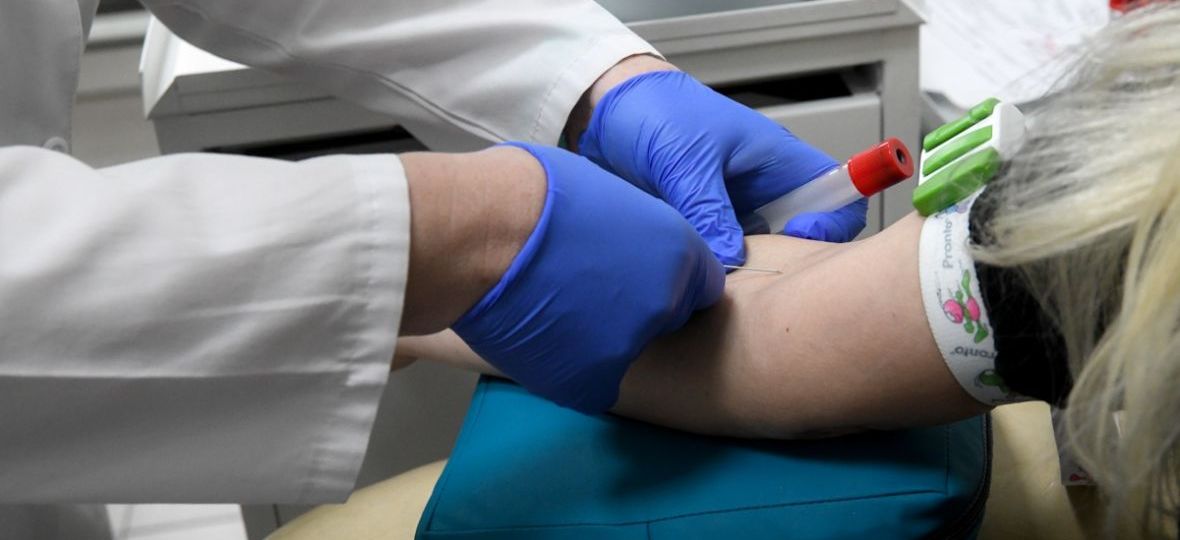
Потурбуйтесь про очищення кишечнику: дуже важливо, щоб кишечник перед дослідженням був пустий. Якщо у вас часто спостерігається порушення дефекації, то за 12 годин можна приймати проносний засіб, або поставити свічку ректально. Якщо за декілька годин кишечник не очистився, зробіть додатково клізму.
Зверніть увагу! Якщо перед УЗД проводилась колоноскопія або ФГДС, іригоскопія або Гастрографія, обов’язково попередьте про це діагноста. Проведення УЗД відразу після цих процедур може негативно відзначитись на достовірності результатів діагностики.
Процедура УЗД черевної порожнини– особливості проведення дослідження. Традиційно дослідження призначають на ранок – лікарі вважають цей час доби ідеальним часом, оскільки в цьому випадку можливо з мінімальними похибками провести дослідження, наприклад, натще, коли пацієнт прокинувся, та ще на встиг проголодатися. Якщо ж діагностика буде проводитися післяобідню, то потрібно буде поголодувати, в деяких випадках допустимо легкий сніданок (в ідеалі – тільки не солодкий чай).
Якщо ж діагностика буде проводитися післяобідню, то потрібно буде поголодувати, в деяких випадках допустимо легкий сніданок (в ідеалі – тільки не солодкий чай).
Порядок проведення процедури дуже простий, та не передбачає яких-небудь зусиль зі сторони пацієнта. Інколи лікар може попросити на декілька секунд затримати дихання або змінити позу, щоб більш детальніше розгледіти орган. В цілому ж вам потрібно буде просто нерухомо лежати на кушетці в запропонованій позі, в той час, коли лікар буде проводити по частині тіла спеціальним датчиком. Для більш якісного сканування внутрішніх органів, на поверхню тіла наноситься спеціальний гель – в’язка субстанція, що допомагає ультразвуковим хвилям без перепон проходити в глибину тіла. Процедура абсолютно безболісна, в ході її проведення пацієнт не відчуває дискомфорту. Єдине, що на самому початку, при нанесенні гелю, можливо відчуття прохолоди, яке вже через декілька хвилин проходить.
Як часто можно проводити УЗД: більшість запитує, чи можна проводити УЗД черевної порожнини часто? Насправді, ніяких обмежень за кількістю обстежень на день/місяць/рік немає.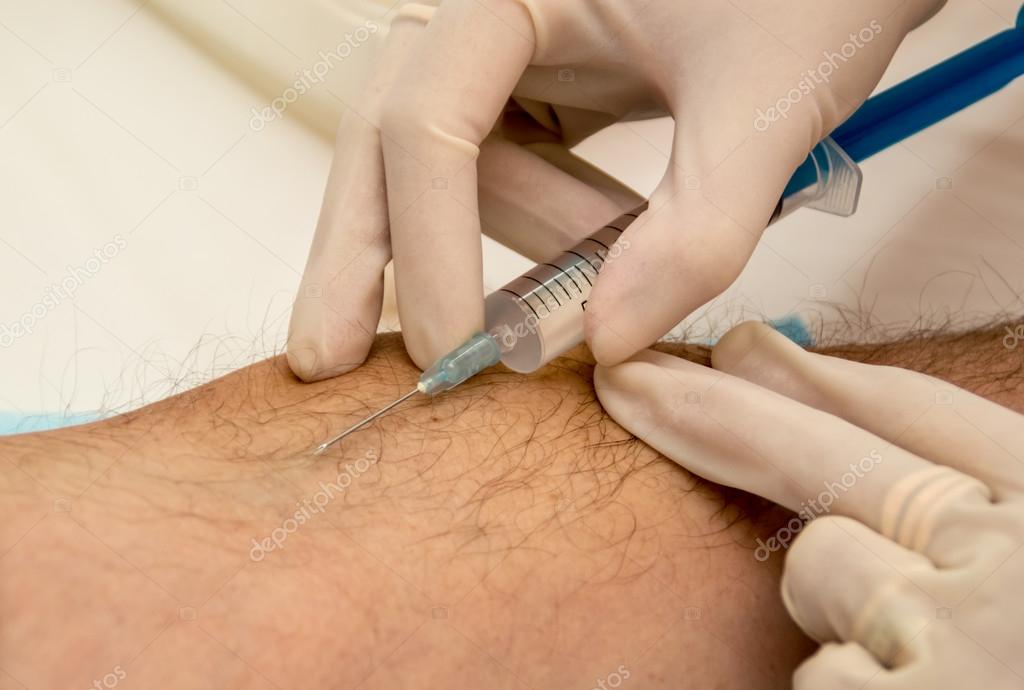 Ультразвукове дослідження проводиться кожного разу за потреби. УЗД не приносить людині ніякої шкоди. Саму цьому не забороняють проводити УЗД вагітним та дітям.
Ультразвукове дослідження проводиться кожного разу за потреби. УЗД не приносить людині ніякої шкоди. Саму цьому не забороняють проводити УЗД вагітним та дітям.
Убираем синяк после укола в вену в домашних условиях
Синяк после укола образуется, когда во время инъекции травмируются ткани вокруг сосуда, также неизбежно повреждается и сам сосуд. Но объем гематомы может быть разным, поскольку сосудистая стенка каждого человека индивидуальна. У каждого человека свои показатели эластичности и проницаемости. Влиять на это может, например, недостаток некоторых витаминов (недостаток витамина С многократно увеличивает проницаемость сосуда). Также чем эластичнее стенка, тем лучше она обволакивает иглу во время процедуры, и тем «герметичнее» получается укол. За эластичность отвечают коллагеновые и эластические волокна, входящие в состав сосуда. Часто, особенно при соеденительнотканной недостаточности, их количество достаточно мало. В любом случае это некрасиво, а порой и больно.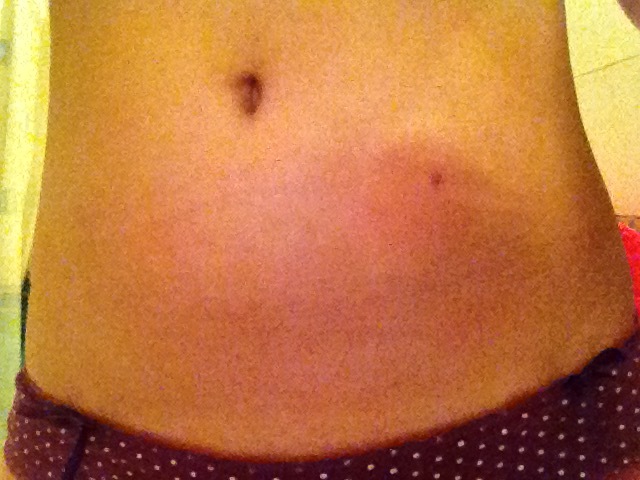
Гематома после укола может проявляться в виде банального поверхностного кровоподтека либо при сильном повреждении сосуда кровь изливается в межмышечное, межтканевое пространство и может иметь большой объем. А это, в свою очередь, может привести к осложнениям, например, гнойно-септическим.
Гематома и уплотнение на месте укола
Бывают ситуации, когда никакая квалификация и тщательность не спасают человека от синяков, шишек и гематомы на месте уколов.
Почему так происходит?
- При случайном повреждении сосуда от укола кровь выливается в межклеточное пространство, образуя там сгустки, которые постепенно рассасываются.
- Ткани, окружающие сосуд, травмируются, когда постоянные инъекции проводятся длительное время. На сосуде образуются рубцы, которые являются причиной протечек крови из сосуда в ткани. В этом случае образуются не только синяки, но и шишки.
- Разрыв тканей вокруг сосуда из-за того, что во время инъекции часть лекарства вытекает наружу.
 Кроме гематомы, в этом случае образуется еще и уплотнение тканей.
Кроме гематомы, в этом случае образуется еще и уплотнение тканей. - При плохой свертываемости крови в ранку от иглы вытекает кровь. Иногда кровоизлияния могут быть существенными.
- Крупные гематомы могут появиться при сквозном проколе вены.
- Может произойти тромбирование иглы или некрупной вены, что, в свою очередь, создает определенные технические трудности при проведении процедуры.
Все шишки и гематомы обычно обладают той или иной степенью болезненности. Это, в свою очередь, усиливает болевые ощущения при последующих уколах.
Как избежать синяков и шишек
Если вам приходится принимать по несколько уколов в день, то избежать синяков, а возможно и уплотнений, вряд ли удастся. И дело здесь не в мастерстве медицинского работника или члена семьи, проводящего процедуры. Просто любой укол — это травма, а чем больше уколов, тем больше травм. Вот травмы и накапливаются, кровоизлияния увеличиваются, синяк растет, а лекарства не успевают рассасываться. Тем не менее можно смягчить последствия активных процедур. Для этого нужно выполнять следующие правила:
Тем не менее можно смягчить последствия активных процедур. Для этого нужно выполнять следующие правила:
1. Во время проведения процедуры мышцы должны быть максимально расслаблены. При напряжении степень повреждения тканей значительно увеличивается.
2. Иглы по возможности должны быть тонкими и острыми. Конечно, при большом объеме вводимого лекарства маленькой иголочкой невозможно пользоваться. Но следует помнить, что от параметров иглы зависит целостность ваших тканей.
3. Лекарство нужно вводить медленно и плавно, без рывков. Так удастся избежать утечки жидкости в ткани, окружающие вену.
4. Ватку, смазанную спиртом, после укола нужно держать как можно дольше. Это будет способствовать быстрой остановке кровотечения. Рекомендуется зажимать ваткой место укола на протяжении 10 минут.
5. После укола нужно минут 15 посидеть в спокойном состоянии, согнув руку в локте. Так быстрей останавливается кровь. Однако это не способствует быстрому оттоку лекарства. По этой причине после того, как вы удостоверитесь, что опасность кровотечения миновала, подвигайте рукой и помассируйте мышцы вокруг укола.
По этой причине после того, как вы удостоверитесь, что опасность кровотечения миновала, подвигайте рукой и помассируйте мышцы вокруг укола.
6. Если есть возможность, используйте шприцы с черной прокладкой на поршне. С их помощью можно вводить лекарство тонкой струей, что снижает вероятность повреждения сосудов.
7. Старайтесь идти на процедуры к проверенному специалисту, который может правильно подобрать иглу и ввести лекарство. Как правило, у такого специалиста инъекция почти безболезненная, а на ее месте остается только маленькая точечка от прокола кожи.
Каждый человек по-своему относится к наличию гематом и уплотнения на месте укола. Для кого-то это всего лишь эпизод, не достойный внимания, для кого-то это проблема, которую следует решать.
Как лечить гематомы
Лечение зависит от того, что именно образовалось после укола: гематома, уплотнение или и то и другое. Обычно если образуется скопление лекарства, то обязательно появляется и гематома. Дело в том, что большое количество жидкости в одном месте оказывает давление на сосуды, и это способствует разрыву их стенок.
Дело в том, что большое количество жидкости в одном месте оказывает давление на сосуды, и это способствует разрыву их стенок.
Меры по устранению нежелательных последствий укола могут быть следующими:
- Йодная сетка. На проблемное место нанесите йодные полоски на расстоянии друг от друга примерно в 1 см. Если все замазать йодом, то может сформироваться ожог, ведь укол в вену делают обычно там, где кожа нежная и чувствительная. Йод хорошо рассасывает различные уплотнения от рубцов до шишек.
- Содовый компресс. Смочите марлю в концентрированном растворе соды, положите ее на синяк, закройте сверху полиэтиленом и замотайте бинтом. Такой компресс нужно держать около часа. Он рассасывает уплотнения, но особенно хорошо устраняет синяки.
- Если после укола образовалась только гематома, но нет шишки, то, прежде всего, следует положить что-нибудь холодное. Только делать это нужно в первый час после укола. Этот доступный и излюбленный для многих способ борьбы с синяком основан на том, что все жизненные процессы в тканях при охлаждении тормозятся.
 Снижается и активность вытекания крови в ткани.
Снижается и активность вытекания крови в ткани. - Спиртовой компресс хорошо снимает отеки, рассасывает уплотнения и ускоряет созревание синяка. Его можно делать просто из водки или разведенного до 40-50% медицинского спирта. Разводить спирт нужно для того, чтобы не сформировать на травмированном месте ожог. В спирт можно добавить соду или морскую соль.
- На ночь можно к синяку прикладывать чистый лист капусты, смазанный медом. Вместо капусты можно использовать лист подорожника. За неимением всех этих листьев можно делать компресс из смеси меда и соды.
- Во всех случаях эффективен компресс из глины. Размешайте любую глину (лишь бы была чистой) в воде до густоты сметаны, положите на проблемное место так, чтобы закрывался не только весь синяк, но и здоровые ткани еще на пару сантиметров вокруг. Положите сверху полиэтилен и замотайте бинтом. Держать этот компресс нужно несколько часов. Для улучшения эффекта глину можно смешивать с содой, солью или медом.
- Фармацевтическая промышленность выпускает для таких случаев немало препаратов.
 Например, гель «Троксевазин» быстро снимает отеки и способствует скорейшему заживлению поврежденных тканей, но его нельзя наносить на рану. Гепариновая мазь увеличивает интенсивность процесса рассасывания сгустков крови, снимает воспаление и отеки. Также нельзя забывать про мазь «Бадяга», она легко справляется с гематомами. Очень популярен аппарат «Дарсонваль», который не только устраняет синяки, но и улучшает отток лимфы. В неострой фазе снять отек и ускорить процесс рассасывания гематомы помогут приемы массажа – поглаживания и легкого растирания.
Например, гель «Троксевазин» быстро снимает отеки и способствует скорейшему заживлению поврежденных тканей, но его нельзя наносить на рану. Гепариновая мазь увеличивает интенсивность процесса рассасывания сгустков крови, снимает воспаление и отеки. Также нельзя забывать про мазь «Бадяга», она легко справляется с гематомами. Очень популярен аппарат «Дарсонваль», который не только устраняет синяки, но и улучшает отток лимфы. В неострой фазе снять отек и ускорить процесс рассасывания гематомы помогут приемы массажа – поглаживания и легкого растирания.
Цены на лекарства и их наличие можно узнать по ссылкам ниже:
- Троксевазин
- Бадяга
Доставка по России в любую аптеку бесплатно.
Все эти способы лечения синяков после укола должны дать довольно быстрый эффект. Однако возможна ситуация, когда после всех этих компрессов и примочек гематома становится горячей, а уплотнение не уменьшается, плюс становится красным. Это свидетельствует о развивающемся воспалительном процессе вокруг сосуда либо воспалении самой стенки сосуда – флебите.
Синяк на руке, как осложнение после внутривенной инъекции
Синяк после укола в вену может иметь разный оттенок в каждом конкретном случае: лиловый или темно багровый. При рассасывании такового цвет меняется на зеленый или желтый. Как правило, подобное осложнение после инъекции исчезает самостоятельно, по истечении одной или нескольких недель. Чтобы ускорить процесс рассасывания, необходимо применение специальных мазей и народных средств.
Содержание:
- 1 Причины и особенности появления гематомы
- 2 Профилактика образования синяков
- 3 Сопутствующие осложнения после инъекции
- 4 Лечение постинъекционных синяков
Причины и особенности появления гематомы
Внутривенная инъекция
Гематома после инъекции возникает на фоне травмирования тканей, окружающих сосуд или же при повреждении непосредственно самого сосуда.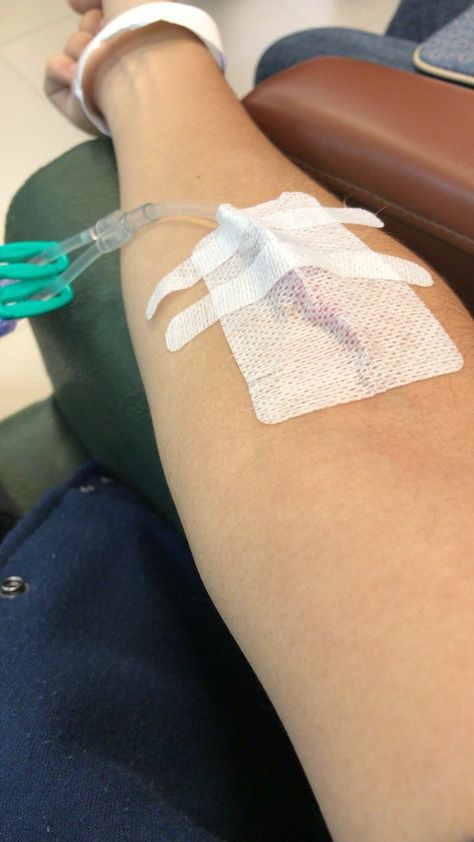 Величина синяка может быть разной у каждого человека, ведь сосудистые стенки у всех индивидуальные, так же, как эластичность и проницаемость. Влияние на данные процессы имеет недостаточное содержание в организме некоторых витаминов, к примеру, витамина С, который способствует многократному увеличению проницаемости сосудов.
Величина синяка может быть разной у каждого человека, ведь сосудистые стенки у всех индивидуальные, так же, как эластичность и проницаемость. Влияние на данные процессы имеет недостаточное содержание в организме некоторых витаминов, к примеру, витамина С, который способствует многократному увеличению проницаемости сосудов.
Объем гематомы может быть поверхностным или же более глубоким, который наблюдается за счет сильного повреждения сосуда, в результате чего кровь вытекает в ткани и межтканевое пространство. Если не своевременно оказать первую помощь, можно вызвать опасные осложнения, к примеру, гнойно-септические.
Подводя итог, стоит выделить следующие особенности возникновения гематомы после инъекции:
- Случайное повреждение сосуда приводит к излитию крови в межклеточное пространство, где происходит образование сгустков. Со временем они рассасываются, что становится причиной исчезновения синяка.
- Травмирование тканей, которые локализованы вокруг сосуда, происходит при длительном проведении инъекций.
 Сосуд покрывается рубцами, являющимися источником вытекания крови из сосуда в межтканевое пространство. В таких случаях могут возникать не только гематомы, но и шишки.
Сосуд покрывается рубцами, являющимися источником вытекания крови из сосуда в межтканевое пространство. В таких случаях могут возникать не только гематомы, но и шишки. - Ткани, окружающие сосуд, могут разорваться, если после введения инъекционной иглы часть лекарственного препарата вытекло наружу, то есть не в вену. При этом наблюдается синяк, а также уплотнение тканей.
- Гематома может образоваться и на фоне протекающей коагулопатии, то есть при плохой свертываемости крови. В данном случае подкожное кровоизлияние может иметь достаточно большой объем.
- Иная причина образовавшегося синяка – сквозной прокол вены, что также может послужить возникновению обширного подкожного кровоизлияния.
В некоторых случаях синяки после проведения укола в вену могут болеть, что вызывает сложности с последующими инъекциями.
Профилактика образования синяков
Профилактика образования синяков после внутривенной инъекции
Конечно, от такого осложнения после уколов в вену не застрахован ни один человек, но существуют некоторые рекомендации, соблюдая которые, можно в некой степени снизить риск образования синяка.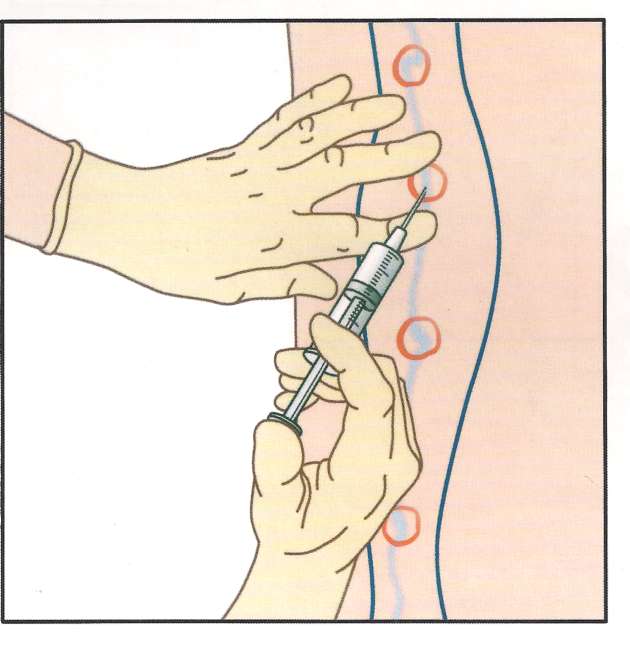
Например, можно довериться в данном вопросе проверенной медсестре. Большинство людей перед посещением того или иного специалиста узнают отзывы у своих знакомых, друзей или родственников. Именно «легкая рука» медсестры указывает на ее профессионализм, и это немаловажно: болевой синдром после процедуры не возникает, так же, как и видимые следы на коже.
В любом случае необходимо контролировать процесс проведения инъекции и следить за своими ощущениями. Если возникла боль, стоит сказать об этом медсестре, которая делает укол. В данном случае можно косвенно считать, что иглой травмировалась задняя венозная стенка.
Иным методом профилактики подобного осложнения считается правильное прикладывание ватки на место укола и верное положение руки. Так, ватка должна плотно прижимать место, где проводилась инъекция, а рука должна быть согнутой в локтевом суставе. Такое положение рекомендовано задержать на 5-10 минут, чтобы не образовалась гематома. Если укол сделали ребенку, который в силу своей неподвижности не сможет выдержать руку в таком положении, ему накладывают тугую повязку.
Иными профилактическими мероприятиями, которые помогут избежать образования синяка, считаются:
- использование достаточного количества асептического средства;
- правильный выбор места, где нужно ввести лекарственный препарат;
- использование иглы соответствующей длины;
- использование трехкомпонентного одноразового шприца;
- медленное введение иглы.
Не всегда синяк рассасывается самостоятельно. Рекомендовано посетить специалиста, если гематома не исчезает на протяжении длительного времени, а также, если появилось уплотнение, гиперемия или заметная опухоль. Такие симптомы могут сигнализировать об образовании абсцесса.
Сопутствующие осложнения после инъекции
Совместно с гематомой после укола могут возникнуть следующие патологические состояния, которые имеют свои причины:
- Опухолевидное новообразование или шишка. Иными словами – постинъекционный инфильтрат, который выглядит, как подкожное уплотнение в области введения иглы.
 Как правило, подобные шишки исчезают самостоятельно, но только, если их размер небольшой. При значительном увеличении инфильтрата необходимо применение специальных мазей или народных средств, которые помогут быстро рассосать новообразование.
Как правило, подобные шишки исчезают самостоятельно, но только, если их размер небольшой. При значительном увеличении инфильтрата необходимо применение специальных мазей или народных средств, которые помогут быстро рассосать новообразование. - Нарыв или абсцесс. Причиной этому выступает проникновение в организм патогенных микроорганизмов вместе с кровью. В данном случае происходит развитие воспалительного процесса и образование полости, которая содержит гной. Защитные силы иммунитета человека препятствуют распространению воспаления на здоровую ткань, инкапсулируя область с гноем. По этой причине и образуется шишка, то есть абсцесс, кожный покров над которым краснеет.
- Травмирование нерва. Редко такое осложнение возникает на фоне проведения внутривенной инъекции. Зачастую, оно наблюдается после введения препарата в мышцу.
- Признаки аллергической реакции организма на вводимый лекарственный препарат. Симптомы такого патологического состояния следующие: зудящий синдром, отек, краснота кожи в области проведения инъекции.
 Кроме местной реакции может возникать слезотечение и насморк.
Кроме местной реакции может возникать слезотечение и насморк. - И синяк, возникший после укола в вену, и другие осложнения требуют специфического лечения.
Лечение постинъекционных синяков
Йодная сетка
Из медикаментозных средств, которые часто назначают специалисты для лечения постинъекционных синяков, можно выделить такие, как мазь Троксерутин и Гепариновая мазь, Бадяга, Синяк–ОФФ и др. Использовать местные препараты рекомендовано 2 раза в день, смазывая место с гематомой. Можно прибегнуть и к народным средствам, которые не менее действенны в терапии синяков:
- Капуста и мед. Из капустного листа необходимо получить сок, слегка отбив его кухонным молоточком. После отбивания на лист накладывают тонкий слой меда, после чего прикладывают компресс к пораженному месту, забинтовывают и выдерживают до утра. Процедура делается перед сном.
- Йод. Против постинъекционных синяков хорошо помогает йодная сетка, но только, если у человека не наблюдается индивидуальной непереносимости данного компонента.
 Рисовать сетку необходимо несколько раз в день.
Рисовать сетку необходимо несколько раз в день. - Мед и хрен. Компоненты смешивают в соотношении 1 ст. ложка меда на 1 ч. ложку натертого хрена, после чего добавляют к массе растительное масло, яичный желток, муку. После замешивания мягкого теста к больному месту прикладывают лечебный компресс, накрывая сверху полиэтиленом и, выдерживая до утра. Процедура проводится перед сном.
- Редька (тертая) и мед. Смешать компоненты в соотношении 2:1. Компресс прикладывают на гематому несколько раз в день.
Если во время инъекции произошло повреждение нерва, лечение, как правило, заключается в приеме витаминов группы B. При образовавшемся абсцессе могут назначить как консервативную терапию, которая требует применения мазей, так и оперативное лечение, в ходе которого гнойник вскрывают, очищают мертвые ткани, устанавливают дренаж.
В любом случае синяк после проведения инъекции – не естественное явление. Если маленькая гематома не нуждается в специфическом лечении, то синяк внушительного размера требует незамедлительной врачебной помощи. Только так можно предотвратить негативные последствия.
Только так можно предотвратить негативные последствия.
Видео вас познакомит как в домашних условиях избавиться от синяков после внутривенных инъекций:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
♦ Рубрика: Заболевания.
Вредны ли вздутые вены? Симптомы, причины и лечение
Вздутая вена — это вена, которая разрывается в результате ранения иглой. Хотя термин «взорванная вена» может звучать серьезно, в большинстве случаев долговременного ущерба нет.
Медицинские работники вводят иглы в вены для выполнения различных медицинских процедур, включая анализы крови и внутривенную (IV) катетеризацию. Иногда они могут случайно проткнуть вену иглой, что вызовет боль или дискомфорт.
В этой статье более подробно рассматриваются вздутия вен, в том числе причины, способы их лечения и профилактики.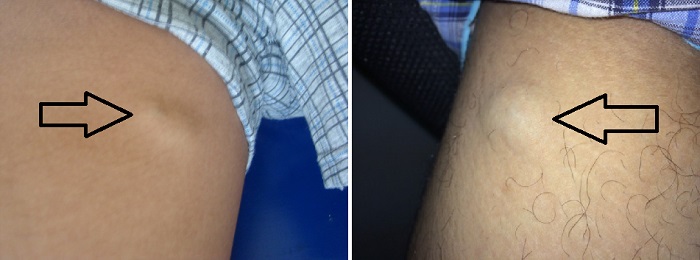
Термин «вздутая вена» относится к вене, которая была повреждена иглой, что привело к утечке крови в окружающие ткани. Врачи также называют это разрывом вены.
Симптомы вздутия вены включают:
- изменение цвета кожи вокруг места инъекции
- кровоподтеки
- опухоль
- локальная боль или дискомфорт
- ощущение жжения
Вздутые вены отличаются от спавшихся вен. Коллапс вены возникает, когда стороны вены прогибаются друг к другу, препятствуя кровотоку.
Вздутые вены требуют медицинского лечения, но они обычно не приводят к долговременному повреждению вены и обычно заживают в течение 10–12 дней.
Однако вздутие вены иногда может осложнить лечение. Например, если стенки вены опухают после разрыва, это может предотвратить попадание лекарств или внутривенных жидкостей в остальные части тела.
Если у человека, которому внутривенно вводят жидкости, произошел разрыв вены, жидкость может просочиться в окружающие ткани. Этот эффект известен как инфильтрация.
Этот эффект известен как инфильтрация.
Если возникнет одно из этих осложнений, медицинский работник, скорее всего, переместит иглу в другую вену и подождет, пока взорванная вена полностью заживет, прежде чем использовать ее снова.
Другим потенциальным осложнением является экстравазация, которая возникает, когда лекарство, вызывающее раздражение, просачивается в ткани, окружающие взорванную вену. Экстравазация может вызвать боль, воспаление, проблемы с подвижностью или инфекцию.
Химиотерапевтические препараты являются примером препарата, который может вызвать экстравазацию.
Вздутие вен возникает в результате неправильного введения иглы в вену. Это действие может привести к проколу стенки вены с одной или обеих сторон или вызвать раздражение внутри вены.
Различные факторы могут повысить вероятность вздутия вен, в том числе:
- движения во время введения иглы
- использование иглы, неподходящей для индивидуальных вен размера
- использование ненадежно закрепленных катетеров, которые смещаются при движении пациента
- возраст, так как вены у пожилых людей обычно более хрупкие и подвижные, что затрудняет введение иглы
- более толстые вены, которые могут вывернуться из должность медицинского работника пытается ввести иглу
- «рыбалка», что означает перемещение иглы в поисках вены после того, как она вонзится в кожу или получили обширную химиотерапию или внутривенное лечение
После того, как медицинский работник обнаружит разрыв вены, он окажет давление и, при необходимости, удалит капельницу. Затем они очистят место введения и приложат лед, если есть значительный отек.
Затем они очистят место введения и приложат лед, если есть значительный отек.
В домашних условиях люди могут помочь заживлению вздутых вен следующим образом:
- давать больной конечности покой
- избегать физических нагрузок
- прикладывая через регулярные промежутки времени холодные компрессы или лед, завернутый в ткань, для уменьшения отека
вызвать разрыв, врач или медсестра оценят наличие признаков инфильтрации. В медицинских учреждениях могут быть специальные планы лечения инфильтрации, но общие подходы включают:
- отключение внутривенной капельницы
- введение новой капельницы в другую руку
- наложение теплых или холодных компрессов на пораженный участок для противодействия вредному воздействию лекарства, которое просочилось.
Вздутые вены обычно не болят более пары дней, а любые синяки полностью исчезнут в течение следующих нескольких недель.
Медицинские работники могут предотвратить вздутие вен путем:
- определения правильных вен для забора крови или введения катетера
- выделения времени на подготовку вены к введению которой медицинский работник введет иглу
- введение иглы под углом 15–30 градусов
- с учетом структуры вены при продвижении иглы или катетера
- использование раневых повязок, обеспечивающих видимость пораженного участка, и наблюдение за признаками разрыва вены
Хорошая коммуникация между медицинскими работниками и лицами, которых они лечат, также может помочь избежать разрыва вен.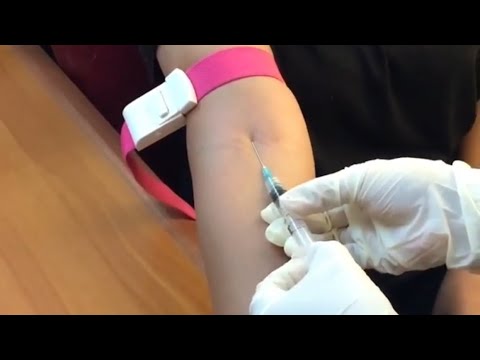 Например, человек может сообщить врачу или медсестре, если в прошлом у него разрывались вены.
Например, человек может сообщить врачу или медсестре, если в прошлом у него разрывались вены.
В большинстве случаев вздутые вены заживают без осложнений. Признаки того, что вздутая вена требует дальнейшего лечения, включают:
- гной, отек, повышение температуры тела или лихорадку
- сильная боль
- трудности с движением пораженной конечности
- медленное заживление или отсутствие заживления в течение нескольких недель
Если человек испытывает что-либо из вышеперечисленного, ему следует как можно скорее обратиться к врачу.
Если человек использует внутривенный катетер дома, он или его лицо, осуществляющее уход, должны следить за признаками инфильтрации. К ним относятся:
- кожа вокруг места инъекции выглядит бледнее, чем обычно
- кожа кажется стянутой, растянутой или более прохладной, чем обычно
- В/в подтекание жидкости из места введения
- медленная инфузия или ее отсутствие, в случае самотечной инфузии
Важно быстрое лечение, поэтому человек должен обратиться к врачу, как только заметит любой из этих признаков.
Вздутие вен происходит, когда игла повреждает или раздражает вену, вызывая утечку крови в окружающие области. В некоторых случаях внутривенная жидкость или лекарства могут также вытекать из вены.
Вздутые вены обычно не представляют серьезной опасности и заживают после лечения. Врач или медсестра могут использовать давление или лед, чтобы уменьшить опухоль.
Причины, симптомы, лечение и профилактика
Вздутие вены означает, что вена разорвалась и из нее вытекает кровь. Это происходит, когда медсестра или другой медицинский работник пытается ввести иглу в вену, но что-то идет не так.
Когда вена начнет протекать, вы заметите, что кожа вокруг места введения потемнела. Как только это произойдет, иглу необходимо удалить.
До тех пор, пока она не заживет, эту вену нельзя использовать для забора крови, введения внутривенных катетеров или инъекций лекарств.
Здесь мы рассмотрим причины и симптомы вздутия вены, а также способы его предотвращения.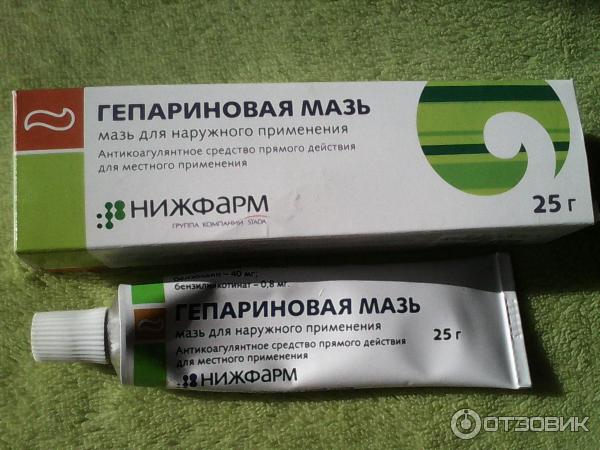
После разрыва вены вы, скорее всего, довольно быстро заметите изменение цвета. Другие симптомы включают:
- нежность или умеренную боль в месте инъекции
- покалывание
- кровоподтеки
- отек
Вздутие вены по сравнению с коллапсом вены кровь больше не может свободно течь по этой вене. Кровообращение возобновится, как только спадет отек. А пока эту вену использовать нельзя.
Если повреждение достаточно серьезное, коллапс вены может остаться навсегда.
Вена взорвется, когда игла входит в вену и выходит через другую сторону. Это может произойти по нескольким причинам.
Использование иглы неподходящего размера
Вены бывают всех размеров, как и иглы. Для медсестры важно выбрать наилучшую доступную вену и определить правильный размер иглы для этой вены.
Сообщите медсестре/медбрату, были ли у вас в прошлом проблемы с определенными венами, и как они были окончательно решены.
Неправильный угол или «ловля»
Игла должна быть введена медленно под правильным углом, не слишком мелко и не слишком глубоко. Ошибка может привести к вздутию вены.
Ошибка может привести к вздутию вены.
Если не удается ввести вену с первой попытки, важно не перемещать иглу в поисках другой вены. Иглу следует вытащить и снова ввести в более подходящее место.
Прожилки
Некоторые прожилки немного толще и жестче, чем другие. Когда медицинский работник пытается ввести иглу, этот тип вены может подпрыгнуть или скатиться.
Игла может проткнуть вену, но не пройти полностью до того, как вена свернется, что приведет к разрыву вены.
Движение во время введения
Даже небольшое движение во время введения иглы может привести к разрыву вены. Вот почему важно расслабить руку и оставаться неподвижным до тех пор, пока игла не будет полностью введена и медицинский работник не ослабит жгут.
Длительное внутривенное употребление наркотиков
Внутривенное употребление наркотиков может повредить вены и вызвать образование рубцовой ткани, которое может остаться навсегда. Это может произойти, если у вас есть проблемы со здоровьем, которые требуют частого использования внутривенных препаратов (например, если вы проходите курс химиотерапии по поводу рака и у вас нет порта для химиотерапии).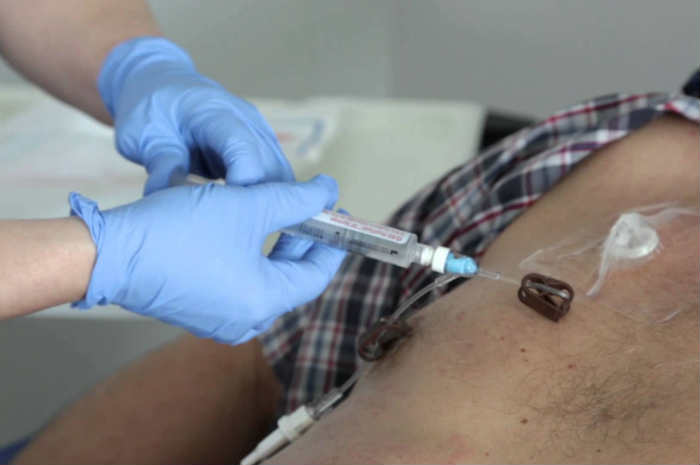
Это также может произойти, если у вас есть проблемы со злоупотреблением психоактивными веществами и вы пользуетесь иглами. В дополнение к многократному введению иглы, которое может привести к разрыву вен, инъекционное вещество может способствовать вздутию вен. Например, исследования показывают, что кислотность героина может повредить вены.
Со временем доступ к функционирующим венам может стать проблематичным.
Возраст
С возрастом мы начинаем терять ткани под кожей, а наши вены становятся более хрупкими и менее устойчивыми. Они могут кататься под кожей во время внутривенного введения, увеличивая риск разрыва вены.
Если введение иглы приводит к отеку и синяку, у вас вздутие вены. Это может жалить и может быть неудобно, но это безвредно.
Медицинский работник обычно оказывает небольшое давление на место инъекции, чтобы свести к минимуму кровопотерю и отек. Через несколько минут они очищают область, чтобы предотвратить заражение.
При сильном отеке пакет со льдом может облегчить симптомы.
У вас может быть легкий дискомфорт в течение дня или двух. Синяки должны начать светлеть в течение нескольких дней и полностью исчезнуть в течение 10-12 дней.
Легче найти хорошую вену, если вы хорошо пьете. Если только не рекомендовано не пить много воды, как это было бы в случае перед операцией, перед сдачей анализа крови или внутривенной инъекцией. Сообщите своему врачу о любых предыдущих проблемах с венами.
Если ваш лечащий врач долго готовится к введению иглы, это потому, что он старается не взорвать вену. Вы можете помочь, сохраняя неподвижность во время введения иглы.
Если иглы причиняют вам дискомфорт, повернитесь лицом в другую сторону и сосредоточьтесь на долгих глубоких вдохах, пока все не закончится.
Ваш поставщик медицинских услуг должен выделить время, чтобы:
- Выбрать наилучшую вену для процедуры: подходящего размера, прямую и видимую.
- Избегайте мест отхождения вен. Если трудно найти вену, они должны попросить вас сжать кулак.

- Используйте жгут или другое устройство, чтобы сделать вену более заметной. Для пожилых людей манжета для измерения артериального давления может быть предпочтительнее турникета. Если используется жгут, он не должен быть слишком тугим.
- Выберите правильный размер иглы для вены.
- Вставьте иглу под углом 30 градусов или меньше.
- Стабилизируйте вену, приложив большой палец к месту прокола.
- Двигайтесь медленно, уверенно.
- Снимите жгут перед извлечением иглы.
- Осторожно извлеките иглу и слегка надавите на место введения.
Когда найти нужную вену очень сложно, полезно использовать УЗИ или другие устройства визуализации. Несмотря на все усилия, лопнувшая вена все же может случиться.
В большинстве случаев лопнувшая вена является легкой травмой, а не серьезной проблемой. Но важно, чтобы вена не использовалась снова, пока она не заживет.
Иногда лопнувшая вена может разрушиться и перекрыть кровоток. Свернувшиеся вены могут зажить, но некоторые никогда не приходят в норму. В зависимости от расположения вены это может привести к проблемам с кровообращением. Будут развиваться новые кровеносные сосуды, чтобы обойти спавшуюся вену.
Свернувшиеся вены могут зажить, но некоторые никогда не приходят в норму. В зависимости от расположения вены это может привести к проблемам с кровообращением. Будут развиваться новые кровеносные сосуды, чтобы обойти спавшуюся вену.
В некоторых случаях лекарство, которое должно быть введено внутривенно, может быть потенциально опасным при попадании на кожу. В этом случае может потребоваться дальнейшее лечение.
Вздутие вены происходит, когда игла прокалывает вену и вызывает ее разрыв. Это может быть укус и синяк, но, как правило, это незначительная травма, которая проходит в течение нескольких дней.
Поверхностный тромбофлебит Информация | Гора Синай
Тромбофлебит поверхностный
Тромбофлебит — это опухание или воспаление вен из-за тромба. Поверхностный относится к венам чуть ниже поверхности кожи.
Поверхностный тромбофлебит – это воспаление вены непосредственно под поверхностью кожи, возникающее в результате образования тромба. Это состояние может возникнуть после недавнего использования внутривенного катетера или после травмы вены. Некоторые симптомы могут включать боль и чувствительность вдоль вены, а также уплотнение и ощущение шнура. Поверхностный тромбофлебит обычно является доброкачественным и кратковременным состоянием. Симптомы обычно исчезают через 1–2 недели, но твердость вен может сохраняться гораздо дольше.
Это состояние может возникнуть после недавнего использования внутривенного катетера или после травмы вены. Некоторые симптомы могут включать боль и чувствительность вдоль вены, а также уплотнение и ощущение шнура. Поверхностный тромбофлебит обычно является доброкачественным и кратковременным состоянием. Симптомы обычно исчезают через 1–2 недели, но твердость вен может сохраняться гораздо дольше.Здесь показана эритема по сосудистому типу на нижней конечности. Поверхностные вены воспалились и расширились, что привело к обесцвечиванию.
Причины
Это состояние может возникнуть после повреждения вены. Это также может произойти после введения лекарств в ваши вены. Если у вас высокий риск образования тромбов, они могут образоваться без видимой причины.
Риски тромбофлебита включают:
- Cancer or liver disease
- Deep vein thrombosis
- Disorders that involve increased blood clotting (may be inherited)
- Infection
- Pregnancy
- Sitting or staying still for a prolonged period
- Use of birth control pills
- Набухшие, искривленные и расширенные вены (варикозное расширение вен)
Симптомы
Симптомы могут включать любые из следующих:- Покраснение кожи, воспаление, болезненность или боль вдоль вены чуть ниже кожи
- Повышение температуры области
- Боль в конечности
- Затвердевание вены
Exams and Tests
Ваш лечащий врач диагностирует это состояние, главным образом, на основании внешнего вида пораженного участка.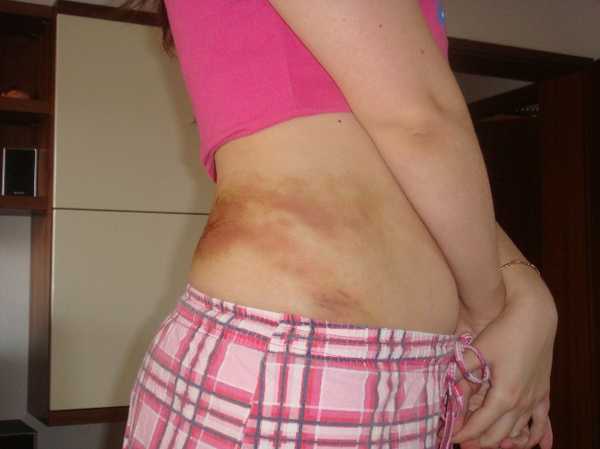 Могут потребоваться частые проверки пульса, артериального давления, температуры, состояния кожи и кровотока.
Могут потребоваться частые проверки пульса, артериального давления, температуры, состояния кожи и кровотока.
УЗИ кровеносных сосудов помогает подтвердить состояние.
При наличии признаков инфекции можно сделать посев кожи или крови.
Лечение
Чтобы уменьшить дискомфорт и отек, ваш лечащий врач может порекомендовать вам:
- Носить поддерживающие чулки, если поражена нога.
- Держите пораженную ногу или руку выше уровня сердца.
- Приложите к пораженному месту теплый компресс.
Если у вас есть катетер или катетер для внутривенного вливания, его, скорее всего, удалят, если он является причиной тромбофлебита.
Лекарства, называемые НПВП, такие как ибупрофен, могут быть назначены для уменьшения боли и отека.
Если тромбы присутствуют и в более глубоких венах, врач может прописать лекарства для разжижения крови. Эти лекарства называются антикоагулянтами. Антибиотики назначают, если у вас есть инфекция.
Может потребоваться хирургическое удаление (флебэктомия), удаление или склеротерапия пораженной вены. Они лечат большие варикозные вены или предотвращают тромбофлебит у людей с высоким риском.
Перспективы (Прогноз)
Часто это кратковременное состояние, не вызывающее осложнений. Симптомы часто исчезают через 1–2 недели. Твердость вены может сохраняться гораздо дольше.
Возможные осложнения
 Возможные проблемы могут включать следующее:
Возможные проблемы могут включать следующее:- Инфекции (целлюлит)
- Тромбоз глубоких вен
Когда обращаться к медицинскому работнику
Позвоните и запишитесь на прием к своему врачу, если у вас появятся симптомы этого заболевания.
Также звоните, если у вас уже есть заболевание, и ваши симптомы ухудшаются или не улучшаются при лечении.
Профилактика
В больнице набухшие или воспаленные вены можно предотвратить:
- Медсестра регулярно меняет месторасположение капельницы и удаляет ее при появлении отека, покраснения или боли
- Ходьба и поддержание активности, как только возможно после операции или во время продолжительной болезни
По возможности избегайте длительного неподвижного положения ног и рук.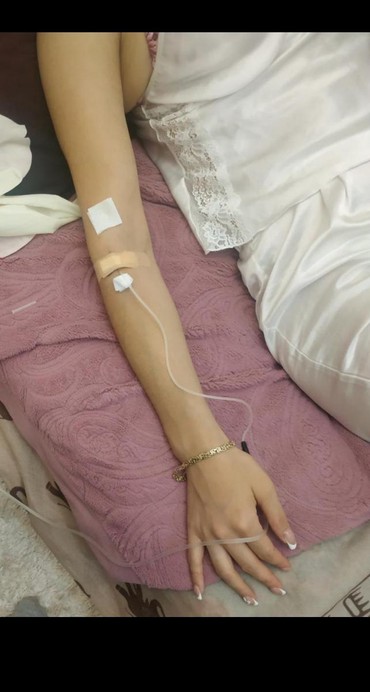 Чаще двигайте ногами или прогуливайтесь во время длительных перелетов на самолете или в машине. Старайтесь не сидеть и не лежать в течение длительного времени, не вставая и не двигаясь.
Чаще двигайте ногами или прогуливайтесь во время длительных перелетов на самолете или в машине. Старайтесь не сидеть и не лежать в течение длительного времени, не вставая и не двигаясь.
Cardella JA, Amankwah KS. Венозная тромбоэмболия: профилактика, диагностика и лечение. В: Кэмерон А.М., Кэмерон Дж.Л., ред. Текущая хирургическая терапия . 13-е изд. Филадельфия, Пенсильвания: Elsevier; 2020:1072-1082.
Васан С. Поверхностный тромбофлебит и его лечение. В: Сидави А.Н., Перлер Б.А., ред. Сосудистая хирургия Резерфорда и эндоваскулярная терапия . 9-е изд. Филадельфия, Пенсильвания: Elsevier; 2019:глава 150.
Последнее рассмотрение: 16.06.2020
Рецензировал: Дипак Судхендра, доктор медицинских наук, RPVI, FSIR, директор программы ТГВ и комплексных заболеваний вен, доцент кафедры интервенционной радиологии и хирургии Университета Медицинская школа Пенсильвании имени Перельмана, специализирующаяся в области сосудистой интервенционной радиологии и хирургической интенсивной терапии, Филадельфия, Пенсильвания.
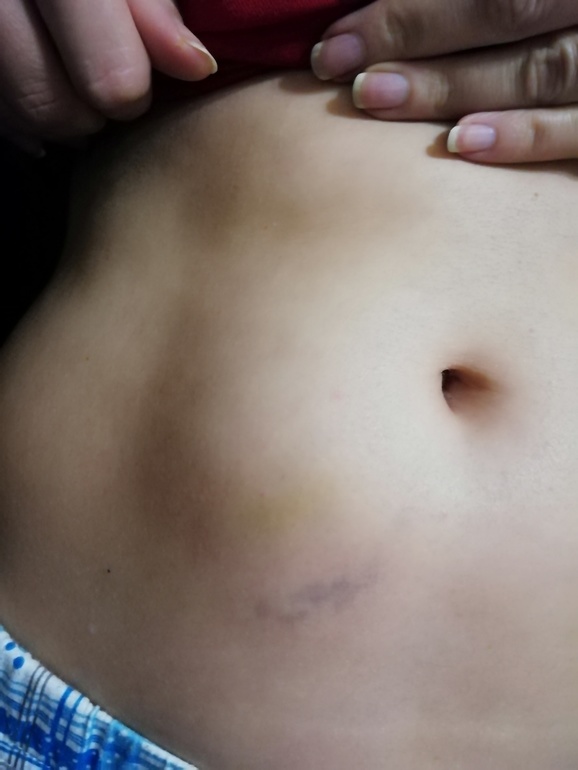 Кроме гематомы, в этом случае образуется еще и уплотнение тканей.
Кроме гематомы, в этом случае образуется еще и уплотнение тканей. Снижается и активность вытекания крови в ткани.
Снижается и активность вытекания крови в ткани.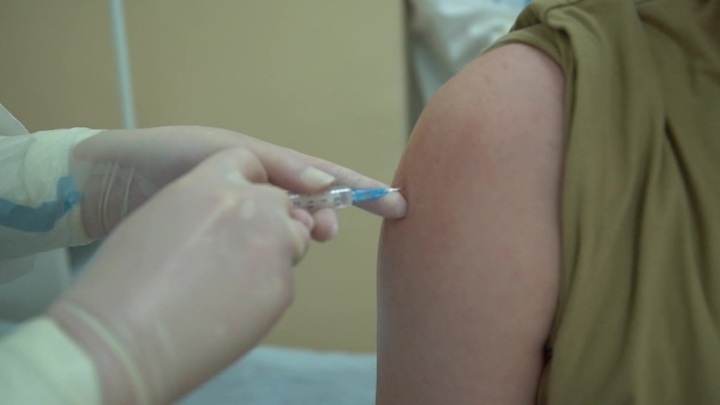 Например, гель «Троксевазин» быстро снимает отеки и способствует скорейшему заживлению поврежденных тканей, но его нельзя наносить на рану. Гепариновая мазь увеличивает интенсивность процесса рассасывания сгустков крови, снимает воспаление и отеки. Также нельзя забывать про мазь «Бадяга», она легко справляется с гематомами. Очень популярен аппарат «Дарсонваль», который не только устраняет синяки, но и улучшает отток лимфы. В неострой фазе снять отек и ускорить процесс рассасывания гематомы помогут приемы массажа – поглаживания и легкого растирания.
Например, гель «Троксевазин» быстро снимает отеки и способствует скорейшему заживлению поврежденных тканей, но его нельзя наносить на рану. Гепариновая мазь увеличивает интенсивность процесса рассасывания сгустков крови, снимает воспаление и отеки. Также нельзя забывать про мазь «Бадяга», она легко справляется с гематомами. Очень популярен аппарат «Дарсонваль», который не только устраняет синяки, но и улучшает отток лимфы. В неострой фазе снять отек и ускорить процесс рассасывания гематомы помогут приемы массажа – поглаживания и легкого растирания.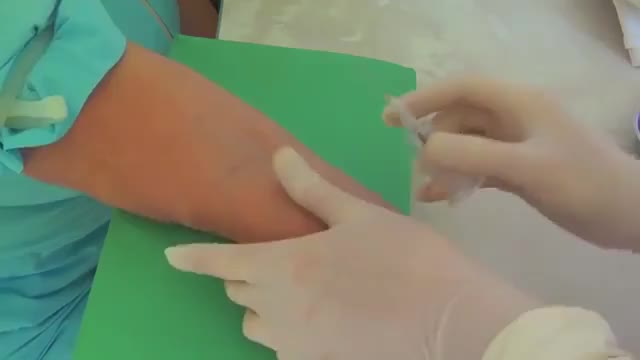 Как правило, подобные шишки исчезают самостоятельно, но только, если их размер небольшой. При значительном увеличении инфильтрата необходимо применение специальных мазей или народных средств, которые помогут быстро рассосать новообразование.
Как правило, подобные шишки исчезают самостоятельно, но только, если их размер небольшой. При значительном увеличении инфильтрата необходимо применение специальных мазей или народных средств, которые помогут быстро рассосать новообразование. Кроме местной реакции может возникать слезотечение и насморк.
Кроме местной реакции может возникать слезотечение и насморк. Рисовать сетку необходимо несколько раз в день.
Рисовать сетку необходимо несколько раз в день.